Лечение суставов - артроз, артрит, остеохондроз и многое другое
Пиодермия кожи лица
Способы лечения пиодермии на лице: медикаменты и народные средства
Содержание:
Одно из достаточно распространённых кожных заболеваний — пиодермия на лице, которая представляет собой гнойную инфекцию, возникающую в результате внедрения в эпидермис гноеродных кокков. Внешне выглядит очень неэстетично, вызывает множественные комплексы неполноценности, а при отсутствии необходимого лечения может перейти в хроническую форму. Поэтому нужно знать, что это такое: вовремя распознать симптомы и начать лечение во избежание осложнений.
Причины
Чтобы суметь предотвратить пиодермию лица, нужно знать, какие причины вызывают её возникновение. Они могут быть разными: внутренними (обусловленными здоровьем) и внешними (зависеть от окружающей среды). Медики называют следующие факторы, которые могут спровоцировать эту гнойную инфекцию на коже:
- осложнение после различных кожных, особенно вызывающих зуд, заболеваний;
- мелкие травмы на лице: порезы, расчёсы, уколы;
- загрязнение кожи: несоблюдение правил личной гигиены;
- перегрев или переохлаждение эпидермиса;
- нарушение функций различных внутренних органов;
- патологии центральной нервной системы;
- неправильный обмен веществ;
- индивидуальная чрезмерная чувствительность к гноеродным инфекциям.
Пиодермия на лице — неприятное заболевание, от которого хочется избавиться как можно быстрее. Но путь лечения длительный и болезненный. Поэтому гораздо проще предотвратить развитие гнойной инфекции, не допуская в свою жизнь факторы, которые провоцируют её. В зависимости от возбудителя, различают несколько видов заболевания.
Происхождение названия. Термин «пиодермия» образован от двух древнегреческих слов: πύον, что значит «гной», и δέρμα, что переводится как «кожа».
Классификация
Существует несколько классификаций пиодермии на лице, в основу каждой из которых легли различные особенности данной инфекции. Правильное определение вида заболевания помогает назначить грамотное лечение.
По течению болезни
- Острая форма — проявляется яркими симптомами, при активном лечении наступает полное выздоровление.
- Хроническая форма — при отсутствии лечения острая пиодермия на лице переходит в данную стадию. Обостряется время от времени. Имеет вялотекущий характер. Избавиться от этого заболевания навсегда практически невозможно.
По возбудителю
Стафилодермия
Болезнь вызывают стафилококки. Процесс локализуется преимущественно на бровях, веках (возле ресниц), по краю лба, около ушей. Включает в себя сразу несколько заболеваний:
- остиофолликулит — небольшого размера гнойник, расположенный в устье воронки, из которой растёт волос;
- фолликулит — проникновение инфекции в глубь этой воронки;
- сикозы, фурункулы, карбункулы, гидрадениты развиваются при наличии хронической формы пиодермии.
Некоторые дерматологи считают, что фурункулы, карбункулы и гидрадениты к пиодермии не относятся.
Стрептодермия
Возникает при активации стрептококков. Отличается поверхностным поражением эпидермиса с образованием пузырька с мутным содержимым и воспалением вокруг. Затем образуется серозно-гнойная корочка, которая отпадает. К острым стрептодермиям лица относят такие заболевания, как:
- импетиго;
- диффузная поверхностная стрептодермия;
- эктима — язва под высохшей фликтеной (жидкостью из лопнувшего пузырька).
Хроническая стрептодермия — это лишай лица.
Стрептостафилодермия
Это поражение кожи лица обоими типами кокков.
По локализации
- Распространённая пиодермия охватывает не только практически все участки лица, но может перейти на тело.
- Ограниченная поражает какую-то определённую зону лица (щёки, подбородок, лоб и т. д.).
По глубине
- Поверхностная легко лечится, так как возбудители не смогли проникнуть в нижние слои дермы.
- Глубокая пиодермия на лице опасна долгим лечением и возникновением различного рода осложнений.
Самостоятельно определить, какая пиодермия на лице, невозможно. Это — дело исключительно профессионалов. Хотя первые признаки заболевания нужно уметь вовремя распознать самим, чтобы незамедлительно отправиться в больницу. А для этого необходимо знать основные симптомы инфекции.
Есть мнение. Некоторые дерматологи относят и угревую сыпь к пиодермии.
Клиническая картина
Симптомы различных видов пиодермии лица схожи между собой, но зато могут направить на ложный след, так как напоминают признаки многих других кожных заболеваний. В любом случае нужно хотя бы примерно представлять, как проявляет себя эта инфекция:
- небольшие гнойнички размером с чечевицу образуются прямо в волосяном устье брови, ресниц или по краю лба;
- на коже лица появляются тонкостенные вялые пузырьки с мутным содержимым (это фликтена) и воспалением вокруг;
- в течение 2-3 дней фликтена засыхает, и на месте пузырька образуется серозно-гнойная корка, которая вскоре бесследно отпадает;
- в наиболее тяжёлых случаях высохшая фликтена может вызвать язвенные образования.
Поставить точный диагноз, определив наверняка, пиодермия это или нет, возможно только в лабораторных условиях. Так что при первых же подозрениях на гнойную инфекцию кожи нужно немедленно оправляться в больницу. Лучше всего — к дерматологу или кожвенерологу.
Полезный совет. Многие допускают тотальную ошибку при возникновении гнойников на лице: пытаются вскрыть их, выдавить содержимое, постоянно срывают корочку. Это только лишь усугубляет ситуацию, так как способствует распространению гноя дальше.
Диагностические методы
Диагностируется пиодермия лица в кабинете дерматолога следующими методиками.
- Клинический анализ крови.
- Серологические реакции на наличие сифилиса.
- Общий анализ мочи.
- Лабораторное исследование гноя из очагов, определение чувствительности возбудителей к антибиотикам.
- Определение лимфоцитов.
- Могут быть назначены попутные консультации у терапевта, невропатолога, эндокринолога.
- Визуальное определение гнойничковых элементы на лице.
Пиодермию легко спутать с сифилисом, васкулитом, туберкулёзом, трихофитией, лейшманиозом, опухолями. Поэтому данная лабораторная диагностика просто необходима. Она позволит точно поставить диагноз с определением типа возбудителя и, соответственно, назначить правильное лечение.
К Вашему сведению. Не удивляйтесь, если к вышеперечисленным диагностическим методам добавятся кал и обследование у гинеколога. Иногда причиной гнойной инфекции становятся дисбактериоз и заболевания мочеполовой системы.
Лечение
Самостоятельно лечение пиодермии на лице исключается, так как гнойная инфекция может попасть внутрь организма и нарушить работу органов. После уточнения диагноза курс терапии назначается врачом.
Медикаменты
Медикаментозное лечение пиодермии лица предполагает назначение специфических средств, неспецифических методов терапии и местных препаратов.
Специфические средства:
- стафилококковые, стрептококковые вакцины;
- стафилококковый анатоксин,
- антифагин;
- антистафилококковый иммуноглобулин;
- антибиотики;
- бактериофаг;
- сульфаниламиды.
Неспецифические методы:
- аутогемотерапия;
- витамины;
- лактотерапия;
- ультрафиолетовое облучение.
Препараты местного действия:
- фукорцин;
- чистый ихтиол;
- салициловый спирт.
Оперативное вмешательство применяется только при образовании фурункулов, карбункулов и гидраденита. Если лечить пиодермию лица данными препаратами и методиками в строгом соответствии с рецептами и рекомендациями дерматолога, от заболевания в скором времени не остаётся и следа. А вот к народным средствам против неё нужно относиться с большой осторожностью.
Народные средства
С разрешения врача для поддержания основного курса терапии возможно лечение народными средствами, которые обычно предполагают применение трав.
- Компрессы из натёртых свежих овощей — картофеля, свёклы.
- Протирания свежими листьями алоэ.
- Смесь спирта и размятого до пюре чеснока (в равных количествах).
- Раствор сока калины (15 мл на 100 мл воды).
- Настой из одуванчиков (20 гр на стакан кипятка). Пить горячим по полстакана до еды.
- Отвар из зёрен ржи. Пить внутрь без ограничения дозировок.
- Чай из глухой крапивы для употребления внутрь.
- Настой из тысячелистника (40 гр травы на стакан кипятка). Делать примочки.
- Компрессы из сока свежей дымянки лекарственной.
- Равноценная по пропорциям смесь из еловой смолы, сливочного масла и воска для аппликаций на гнойники.
Зная, чем лечить пиодермию на лице, не нужно заниматься самолечением, которое чревато многочисленными осложнениями для здоровья. Нужно всегда помнить о последствиях пренебрежения врачебной помощью, которые могут напоминать о себе до конца жизни.
Осложнения
Не нужно думать, что пиодермия на лице пройдёт сама собой. Гнойничковые инфекционные заболевания при отсутствии должного лечения приводят к многочисленным проблемам со здоровьем. Наиболее распространёнными осложнениями считаются:
- косметические дефекты: образование на лице рубцов и шрамов после гнойников;
- абсцессы тканей, если бактериям удалось проникнуть вглубь;
- гнойные лимфадениты и лимфангииты, когда воспаляются лимфатические узлы и сосуды;
- при поражении микроорганизмами органов и систем — заражение крови.
Каждое из этих последствий с трудом поддаётся лечению, требует особого подхода, времени, сил и забот. Чтобы избежать подобных осложнений, пиодермию на лице необходимо лечить незамедлительно. А ещё лучше — заблаговременно подумать о профилактических мероприятиях.
Профилактика
Профилактикой пиодермии на лице считаются следующие меры предосторожности:
- неукоснительно соблюдать все правила личной гигиены;
- дважды в год проводить витаминопрофилактику;
- принимать солнечные ванны в меру.
Пиодермия лица — сложное и тяжёлое заболевание, которое изначально можно спутать с обычным воспалением. Неправильная диагностика и самолечение — путь к хронической форме болезни, которая может лишить работоспособности и привести к развитию внутренних комплексов, депрессии и психозов. Поэтому так важно не пренебрегать медицинской помощью и врачебными рекомендациями для устранения этого неприятного во всех смыслах недуга.
rosy-cheeks.ru
Пиодермия у детей и взрослых: фото, лечение, симптомы
- Что это за болезнь?
- Код по МКБ-10
- Виды
- Симптомы
- Лечение
- Видео
Пиодермия — это дерматологическое заболевание, которое характеризуется появлением специфических высыпаний и развитием процессов нагноения на кожных покровах.
Причиной ее развития обычно является стафилококковая и стрептококковая инфекции, иногда — синегнойная палочка.
Патогенные кокки обитают на поверхности эпидермиса и у здорового человека, но в небольших количествах. Поэтому развитие пиодермии возможно лишь в тех случаях, когда бактерии начинают усиленно размножаться.
Рост болезнетворных микроорганизмов могут спровоцировать следующие факторы:
- устойчивость организма к воздействию антибиотиков, которые часто применялись при лечении предшествующих заболеваний;
- обменные нарушения в организме;
- наследственная предрасположенность к кожным патологиям;
- снижение иммунитета;
- наличие хронических заболеваний;
- несоблюдение гигиены тела и жилища;
- нарушение РН-баланса кожи;
- длительное лечение гормональными средствами;
- постоянная макротравматизация кожи (расчесывания, укусы насекомых и др.);
- наличие сопутствующих кожных болезней (дерматитов, демодекоза, экземы и т.п.);
- чрезмерная потливость или нарушение работы сальных желез (повышенная жирность кожи).
К этому заболеванию особенно предрасположены дети и подростки (37%). Чаще болеют лица мужского пола старше 20-ти лет, у женщин оно встречается реже.
Код по МКБ-10
Медицинская наука дает не только конкретное определение пиодермии как болезни кожи, протекающей с ее нагноением, но и относит ее к группе дерматологических патологий — инфекционным поражениям эпидермиса и подкожной клетчатки.
У болезни имеется свой код — L08.0.
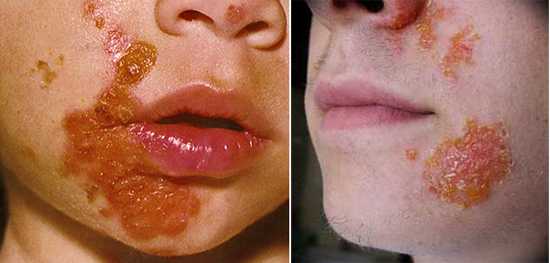
Пиодермия: фото у ребенка и взрослого на лице
А вот, гангренозная пиодермия имеет отдельную градацию (L88) и причины ее возникновения до конца не выяснены наукой. Такая патология внезапно возникает на фоне болезней пищеварительной системы и имеет иной механизм развития — при ней в кожных покровах активизируются лейкоциты, которые начинают по ошибке разрушать здоровые ткани. Инфицирование эпидермиса бактериями происходит уже позже и является вторичным.
Гангренозная пиодермия практически не поддается лечению антибиотиками и имеет характерную клиническую картину. Вначале на коже образуются пустулы с кровянистым содержимым или плотные узелки, локализующиеся на ногах и ягодицах (иногда в области живота и верхних конечностей, на лице и шее). Как только эти образования самопроизвольно вскрываются, на их месте остаются глубокие изъязвления округлой формы со рваными краями.
Язвы имеют специфическую окраску — от темно-красной до багровой или лиловой, на их дне обнаруживается гной и некротические массы.
Одним из отличительных признаков этой пиодермии является появление на поверхности вскрывшихся пустул повторных изъязвлений более мелких размеров. После заживления язв на коже остаются грубые рубцы и темная пигментация. Пиодермия такого типа может сопровождаться развитием афтозного стоматита, симптомами интоксикации, лихорадкой.
Виды
Классификация пиодермий построена на механизме или причине их возникновения, особенностях течения болезни, глубине поражения кожных покровов:
- Когда в воспалительный процесс вовлекается волосяной фолликул, возможно развитие таких патологий как: сикоз, остиофолликулит, глубокий фолликулит, образование карбункула или фурункулеза.
- При повреждении сальных желез возникают: вульгарная сыпь, угри, гидраденит.
- В случаях заражения патогенными кокками врачи ставят диагнозы: буллезного, щелевидного или стрептококкового импетиго, интертригинозной или острой диффузной стрептодермии, простого белого лишая.
- При смешанных инфекциях развиваются: вульгарная форма импетиго, язвенные пиодермии.
Симптомы
Клиническая картина пиодермий очень разнообразна, она зависит от вида возбудителя, течения процесса, формы болезни и многих других факторов.
К самым распространенным относятся поверхностные формы заболевания:
- Остиофолликулит. Представляет собой воспаление кожных покровов, с образованием множества гнойных папул, пронизанных волоском. Такие образования, спустя несколько дней после высыпания, подсыхают и на их месте образуются тонкие рубчики.
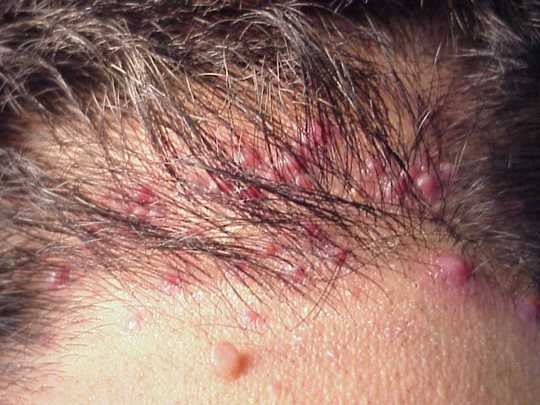
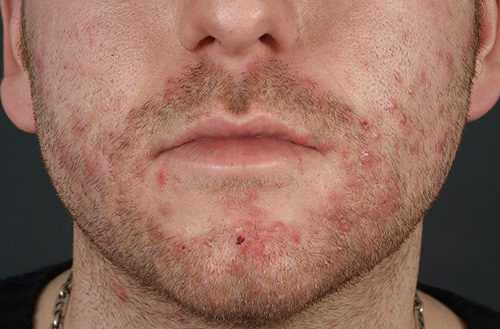
- Вульгарный сикоз. Излюбленной его зоной являются места близь волосяного покрова на лице и голове (область лба, висков, подбородка, под носом, возле бровей). Характеризуется болезнь появлением большого количества остиофолликулитов. В зонах их расположения больные чувствуют выраженный дискомфорт и болезненность.
- Пузырчатка. Диагностируется у новорожденных в первые дни жизни. Патология проявляется образованием крупных очагов с гноем пузырчатой формы, на поверхности которых появляются эрозии и струпья.
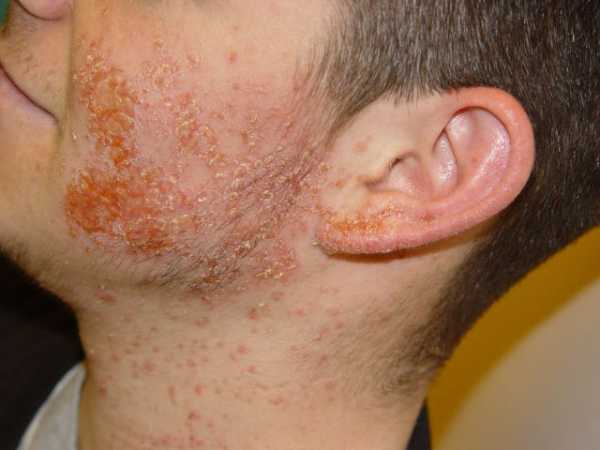
- Стрептококковое импетиго. Проявляется распространением мелких гнойников по всему лицу, при заживлении они покрываются плотными желтыми корками.
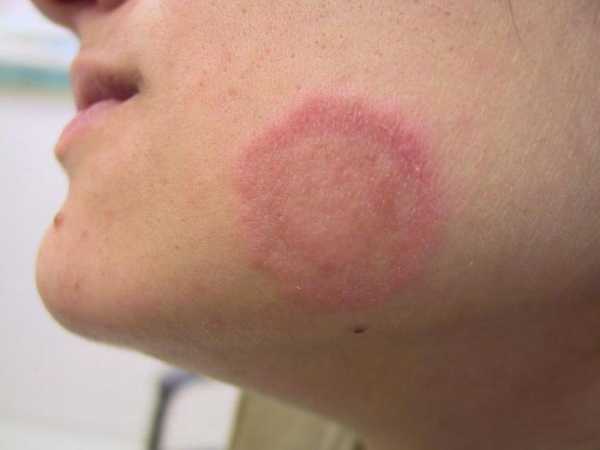
- Простой лишай. Протекает с образованием розовых пятен в области лица и головы, они шелушатся и умеренно зудят.
Глубокие формы пиодермий:
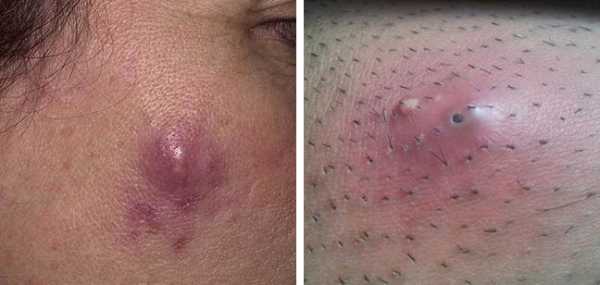
- Фурункул. Характеризуется образованием воспаления с нагноением. По его центру располагается плотный стержень, он может вскрыться самостоятельно или с помощью хирургического вмешательства.
- Карбункул. Представляет собой группу слившихся фурункулов. Это весьма болезненное образование, гной из него удаляют оперативным путем.
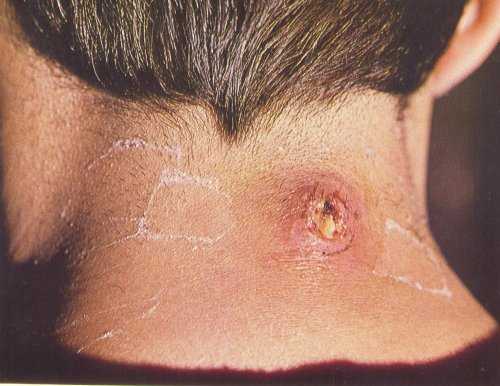
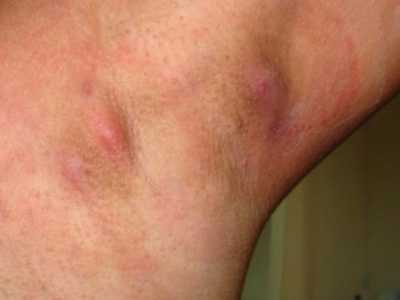
- Гидраденит. Поражает потовые железы, они сильно воспаляются, краснеют и отекают, при прикосновении или надавливании на них ощущается боль. Эта форма пиодермии часто проявляет себя в области половых органов, поэтому его изучением и лечением занимается дерматовенерология.
- Эктима вульгарная. Болезнь с образованием пустул с гнойно-геморрагическим содержимым, со временем они изъязвляются и рубцуются. Процесс их заживления порой занимает почти месяц.
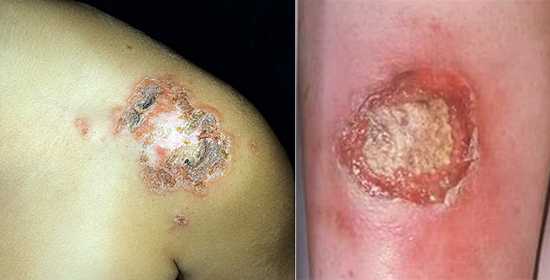
Лечение
Терапию пиодермии целесообразно начать с исследования на определение типа возбудителя и чувствительность пациентов к антибиотикам, а также выяснения заразна ли эта форма болезни.
В соответствии с этим подбираются препараты для антимикробного лечения и назначается схема их приема:
- курс антибактериальной терапии может составлять до двух недель. Хорошо зарекомендовали себя такие антибиотики как: Тетрациклин, Рифампицин, Метациклин и другие.
- для укрепления сосудов кожи используют ангиопротекторы: Трентал, Актовегин, Никотинат натрия.
- с целью усиления процессов регенерации лечение пиодермии у взрослых проводится в сопровождении витаминотерапии, приема микроэлементов и иммуномодулирующих препаратов.
- хронические глубокие формы этой патологии требуют применения гормональных и цитостатических средств (Преднизолона, Метотрексата).
- в некоторых случаях назначают лечение вакцинами (стафилококковой лечебной, стафилококковой бесклеточной).
При сахарном диабете лечение пиодермии основано на строгом соблюдении диетических рекомендаций, рациональном отдыхе и избегании стрессовых ситуаций.
Местная обработка патологических образований включает: удаление корок и обработку асептическими препаратами, применение вытягивающих линиментов и мазей, наложение стерильных повязок.
У взрослых
Особенности протекания заболевания у людей зрелых заключаются в состоянии их иммунной системы. Обычно именно ее ослабление способствует развитию пиодермии у взрослых.
Из поверхностных форм у них чаще всего диагностируется фурункулы, карбункулы и различные виды импетиго.
Глубокие виды заболевания развиваются на фоне серьезных поражений ЦНС, внутренних органов и гормональной системы. Поэтому у молодых и зрелых людей могут развиться: язвенные и гангренозные пиодермии, подрывающий фолликулит Гофмана, атрофический дерматит нижних конечностей.
У детей
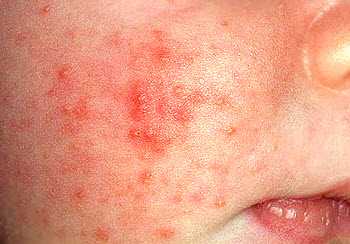
Так как у младенцев и малышей в раннем детстве многие системы только формируются и совершенствуются, даже простые пиодермии протекают у них сложнее. Поверхностные ее виды обычно наблюдаются в области пупочного кольца, в складках кожи, на лице и конечностях.
Чаще у детей симптомы пиодермии связаны с повышением температуры тела, нервной возбудимостью и беспокойством, увеличением лимфоузлов.
Для успешной терапии болезни необходимо определить возбудителя и вовремя выявить форму болезни.
В детском возрасте обычно диагностируют:
- перипорит, связанный с чрезмерным потением малыша, на его коже высыпают небольшие гнойники в области тела, лица и головы, они лопаются и образуют корочки, мокнут и зудят;
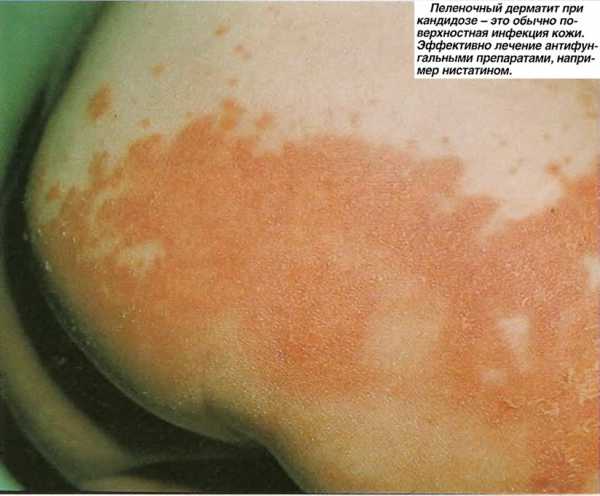
- пеленочный дерматит, характеризуется выраженным покраснением, пастозностью и образованием фурункулов в зоне промежности или ягодиц, без лечения эти образования изъязвляются;
- панариций, образуется возле воспаленной ногтевой пластины и представляет собой небольшие очаги с нагноением.
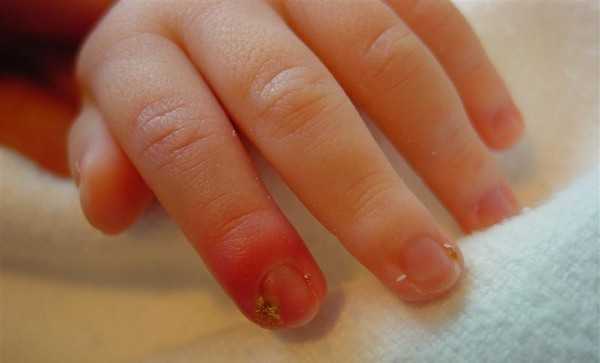
В детском возрасте на подобные процессы следует обратить пристальное внимание и сразу же обратиться к врачу, своевременное лечение поможет избежать осложнений (абсцессов, флегмон и инфицирования других органов и систем).
Видео
Лучшие статьи по теме:Банеоцин (мазь, порошок): инструкция по применению, цена, от чего помогает, аналоги, отзывы
Стрептоцидовая мазь: инструкция по применению, для чего применяется, цена, отзывы, механизм действия
Солантра (крем): отзывы, инструкция, цена, состав, аналоги
Синтомициновая мазь: от чего помогает, инструкция по применению, отзывы, цена
skinbolit.ru
Пиодермия на лице: правильное лечение и причины возникновения
Беспокоят множественные гнойники на лице? Не знаете, что может провоцировать эту болезнь, какими бывают ее виды, методы диагностики, лечения и профилактики? Хотите узнать основные сведения об этой патологии? Мы постараемся ответить на интересующие каждого вопросы, поэтому будет познавательно!
Что такое пиодермия и причины ее появления
Инфекционным поражением эпидермиса, в результате которого возникают обширные гнойники на лице, называют пиодермию. Возбудителем этого заболевания кожи являются разнообразные виды гноеродных стафилококков и стрептококков.
Причинами возникновения такой патологии эпидермиса могут быть:
- нарушения целостности кожного покрова – порезы, укусы, ссадины;
- несоблюдение основных правил личной гигиены;
- переохлаждение или чрезмерный перегрев кожной поверхности;
- наследственная предрасположенность;
- пониженные функции иммунитета;
- нарушения обменных процессов в организме;
- нарушения в работе внутренних органов и систем;
- заболевания центральной нервной системы;
- перенесенные дерматологические заболевания, вызывающие зуд кожи;
- индивидуальная чувствительность к гноеродным инфекциям;
- венерические заболевания;
- болезни ЖКТ.
Симптоматика заболевания
Клинические проявления этой болезни кожи вне зависимости от типа пиодермии имеют вид:
- небольших гнойничковых образований, локализующихся по краю роста бровей, волос, ресниц;
- тонкостенных пузырьков с мутным наполнением (фликтеной) и воспалением вокруг образовавшихся гнойников;
- на месте подсохших пузырьков через 3 дня возникают гнойно-серозные корочки, которые со временем самостоятельно отпадают;
- в тяжелых случаях на месте высохших гнойников могут появляться язвенные образования.
Виды пиодермии
В зависимости от места поражения на коже лица, а также от типа стафилококка различают следующие виды пиодермии:
- остиофолликулит – локализуется на месте роста небольших волос, имеет вид пустулы с плотной вершиной, окаймленной ободочным покраснением (гиперемией);
- стафилококковый сикоз – чаще всего располагается на коже подбородка и верхней губы в виде множественных, рядом расположенных гнойных инфильтратов, склонных к постоянному рецидиву;
- фурункул – характеризующийся гнойно-некротическим поражением волосяного фолликула и кожных тканей, близко к нему расположенных. Он представляет собой воспаленный узел на эпидермисе с пустулой на вершине, болезненной при касании. На лице они локализуются чаще всего в носогубном треугольнике. Могут вызывать лимфадениты, лимфангиты, лихорадку, менингеальные осложнения;
- карбункул – глубокий гнойно-некротический инфильтрат багрово-красного цвета с признаками болезненности и отечности кожи, который образует гнойно-кровавые выделения, оставляющие после себя глубокие рубцы;
- стрептококковое импетиго – поражает в основном молодых женщин, характеризуется появлением эрозий с жидким наполнением — экссудатом, после высыхания которого образуются желтые корочки. На лице часто возникает в области уголков рта, доставляет зуд, жжение.
Запрещается самостоятельно вскрывать гнойники, выдавливать их содержимое, так как это может спровоцировать обширные гнойные высыпания по всему лицу, трудно поддающиеся лечению и оставляющие после себя глубокие, уродующие рубцы.
Методы диагностики
Наряду с визуальными врач-дерматолог проводит ряд специальных исследований, необходимых для точного установления диагноза и определения типа инфекции.
Такие методики включают:
- целый ряд параклинических исследований с назначением анализа крови, общего анализа мочи, комплекса серологических реакций на венерические заболевания;
- исследования микробиологического характера (гнойных выделений с выявлением типа кокковой инфекции и определением его чувствительности к различным антибиотикам);
- иммунологические и гистологические исследования;
- консультирование у эндокринолога, гинеколога, эндокринолога, гастроэнтеролога, невропатолога, терапевта.
Способы лечения
Начинают лечение с назначения антибиотиков на основании полученных анализов, свидетельствующих об их эффективности в отношении выявленных кокковых инфекций. Чаще всего назначают антибиотики 1 поколения, а также полусинтетические пенициллины и цефалоспорины.
В острый период заболевания длительность применения антибиотиков составляет неделю, а при хронической форме пиодермии около 2 недель. Кроме того, при лечении такой болезни эпидермиса используют препараты тетрациклиновой группы, а также фузидин, аминогликозиды, линкомицин, макролиды, рифампицин и другие.
Наряду с ними назначают прием витаминов группы В, поливитаминных препаратов с большим количеством микроэлементов.
В лечении хронических, глубоких рецидивирующих пиодермий используют кортикостероидные препараты и цитостатики.
Наружные методики лечения гнойных очагов подразумевают их обработку антибактериальными растворами, пастами и мазями, в составе которых присутствуют: фурацилин, борная кислота, танин, хлоргексидина биглюконат, ихтиол, трипсин, томицид.
Для успешной борьбы с пиодермией рекомендуется полноценное, сбалансированное питание с ограниченным количеством углеводов.
Меры профилактики
Для предупреждения появления пиодермии врачи рекомендуют следующие защитные и профилактические мероприятия:
- соблюдение общего гигиенического режима и правил личной гигиены;
- занятия спортом и физические нагрузки;
- полноценное, регулярное питание с высоким содержанием овощей и фруктов;
- обязательную обработку антибактериальными растворами даже мелких травм кожной поверхности;
- своевременное обращение к специалисту и профессиональное лечение;
- изоляцию из коллектива лиц, пораженных пиодермией до полного их выздоровления;
- санирование очагов хронической инфекции зева и носоглотки;
- ультрафиолетовое облучение.
Выздоравливайте!
careface.ru
Пиодермия: причины, лечение и профилактика
Заболевания кожи проявляются очень похоже для человека, который не имеет медицинского образования. Именно поэтому так необходимо просвещение: зная симптомы, можно отличить подростковые прыщи от фурункула, мелкую сыпь из-за недостаточно чистого постельного белья от пиодермии, и трезво оценить опасность и возможность возникновения осложнений.
Пиодермия — общее название для обширной группы гнойных заболеваний кожи, возбудителями которых могут выступать стрептококки и стафилококки, вместе или по отдельности.
Причины
Стафилококки и стрептококки сами по себе не опасны — при обследовании они могут быть обнаружены на коже любого человека, который при этом выступает их временным или постоянным носителем. Чтобы они стали причиной развития заболевания, человек должен быть к этому предрасположен из-за внутренних или внешних причин.
К внутренним относят:
- сниженный иммунитет, который может быть вызван:
- общей слабостью организма из-за плохого питания, постоянных стрессов, недостатка витаминов или физической активности, нестабильного режима сна;
- полученной травмой, на которую организм вынужден тратить ресурсы;
- лечением аутоиммунных болезней, при котором иммунитет угнетается искусственно, чтобы помешать защитным клеткам атаковать своих;
- протекающим в организме воспалительным процессом — от банальной простуды до развития злокачественной опухоли.
- юный возраст — кожа маленьких детей очень восприимчива к любым неблагоприятным условиям, а иммунитет их ещё недостаточно развит, чтобы сопротивляться болезням;
- генетическая предрасположенность — проблемная кожа может передаваться «по наследству»;
- заболевания эндокринной системы — такие, например, как сахарный диабет, при котором кожа теряет эластичность и становится более восприимчивой к любым угрозам;
- хронические заболевания — многие из них протекают бессимптомно и могут быть совершенно незаметными для носителя, тайно ослабляя организм.
К внешним причинам относятся:
- повышенная или пониженная температура — перегрев или переохлаждение ослабляют защитные свойства кожи и делают её восприимчивой;
- склонность к повышенному потоотделению — пот выделяется в больших количествах, зачастую меняется его состав, и в результате часть бактерий, которые обезвреживали стрептококки и стафилококки, оказываются выведенными из строя;
- слишком частое использование антибактериальных средств в быту — на человеческой коже существуют и полезные бактерии, которые оказываются уничтоженными; более того, кожа становится слишком сухой, трескается и позволяет патогенным микроорганизмам легко проникнуть внутрь;
- мелкие травмы, такие как ссадины и царапины — если не провести все необходимые медицинские мероприятия, через них внутрь легко проникнут стрептококки и стафилококки;
- плохое состояние окружающей среды — насыщающие атмосферу дым, грязь и смог оказывают на кожу сильное отрицательное влияние.
На состоянии кожи может также сказываться пристрастие к жирной и соленой пище, и пренебрежение элементарными правилами гигиены.
Классификация пиодермии весьма разветвлена и разнообразна. По особенностям течения выделяют:
- острую пиодермию, которая проявляется весьма болезненно и длится около двух месяцев;
- хроническую пиодермию, которая длится дольше двух месяцев и часто возвращается даже после стойкой ремиссии.
По распространенности выделяют:
- распространенную, которая покрывает большую часть доступной кожи;
- локализованную, при которой все ресурсы болезни сосредотачиваются в одном фурункуле или карбункуле.
По глубине выражения выделяют:
- поверхностную, при которой болезнь задевает преимущественно эпидермис;
- глубокую, при которой прыщи залегают в самых глубоких слоях кожи.
По виду возбудителя делят на:
- стафилодермию, которая вызывается стафилококками;
- стрептодермию, которую вызывают стрептококки;
- стрептостафилодермию, при которой на организм воздействуют оба возбудителя.
К какому конкретно виду относится пиодермия, расскажут её симптомы.
Симптомы
Если пиодермия вызвана распространением стрептококков, она поражает преимущественно поверхностный слой кожи, не задевая ни потовые, ни сальные железы, не касаясь волосяных луковиц. Симптомы зависят от конкретной формы:
- Стрептококковое импетиго. Характеризуется возникновением на коже мелких пузырьков с прозрачным содержимым, которое со временем мутнеет и выплескивается, образуя сухую корочку. Та отпадает, оставляя кожу покрасневшей, сухой и шелушащейся. Очень заразно, поражает большие участки кожи.
- Щелевидное импетиго. Чаще всего поражает губы — их уголки отекают и краснеют, внутри видно воспаленную щель разошедшейся кожи. Болезненно, с трудом поддается излечению.
- Лишай. Склонен к рецидивам, проявляется большими розовыми пятнами на коже, которые сильно зудят. После излечения на какое-то время остаются лишенные пигментации пятна.
- Поверхностная паронихия. Поражает утолщение кожи под ногтями, делая её отечной, болезненной, синюшной и приводя со временем к образованию гнойничков.
- Рожистое воспаление. Приводит к воспалению эпидермиса, выглядит, как большие ярко-красные пятна, по фактуре напоминающие кожуру апельсина, горячие и болезненные на ощупь. Может вызывать осложнения.
- Эктима. Сначала появляется гнойничок, окруженный воспаленной кожей, и наполненный гноем с кровью. Прорвавшись, приводит к образованию сухой бурой корочки, под которой обнаруживается язва. Оставляет заметные рубцы.
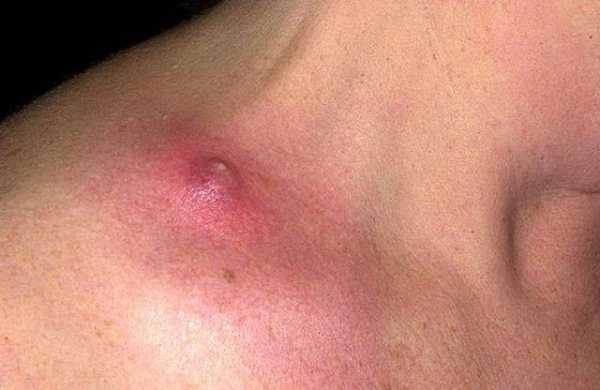
Если пиодермия вызвана распространением в организме стафилококков, она поражает преимущественно волосяные луковицы, потовые и сальные железы. Может локализоваться как в поверхностном слое, так и в более глубоких. Симптомы различаются в зависимости от формы, которых у стафилодермии множество:
- Остиофолликулит. Одна из самых безобидных форм. Поражает волосяные фолликулы, приводя к образованию крохотного гнойничка, покрытого бурой корочкой. В течении пяти дней гнойное содержимое рассасывается, корочка отпадает, шрама не остается. Между собой гнойнички не сливаются, наблюдаются преимущественно на лице, в фолликулах легких пушковых волос.
- Фолликулит. Сходная с остиофолликулитом форма, отличающаяся меньшей безобидностью. Поражает также фолликулы, вызывая сначала образование красно-розового болезненного узелка, затем гнойничка с серо-зеленым содержимым. В большинстве случаев воспаление проходит за неделю, не оставляя следа, но иногда на его месте образуется маленькая язва, после которой остается шрам.
- Везиколопустулез. Возникает при повышенном потоотделении, преимущественно у маленьких детей. Поражает потовые железы, вызывая образование гнойничков на их месте. Болезненны, имеют тенденцию к слиянию, проходят примерно за десять дней, встречаются преимущественно в подмышках и в паху.
- Фурункул и фурункулез. Если болезнь вызвал золотистый стафилококк, разовьется, скорее всего, это форма. Поражает сальные железы и волосяные луковицы. Приводит к развитию очень болезненного уплотнения с гнойным стержнем посередине. После нескольких дней начинается некроз тканей — фурункул отмирает, оставляя шрам. Процесс сопровождается болями, повышением температуры. Может вызывать осложнения — вплоть до сепсиса. При фурункуле уплотнение единично, при фурункулезе распространяется во множественном числе.
- Псевдофурункулез. Сходен по течению с фурункулом, но поражает потовую железу, уплотнение не имеет стрежня и обычно окрашено в фиолетово-алый цвет. Очень болезненно, через несколько дней не отмирает, а прорывается наружу через истончившуюся кожу. Всегда оставляет рубец, может приводить к серьезным осложнениям.
- Карбункул. На первой стадии образуются три-четыре узелка под кожей, которые со временем сливаются в один, наполненный гноем. Кожа на месте карбункула натягивается и синеет, внутри начинается некроз, сопровождающийся сильной болезненностью. Со временем кожа рвется, выпуская гнойное содержимое, и образуется язва, которая со временем затягивается и оставляет большой шрам. Процесс часто сопровождается температурой, болями, головной болью, тошнотой и рвотой. Иногда встречаются бред и галлюцинации, иногда осложнения.
- Гидраденит. Поражает потовые железы — они опухают, становятся болезненны, со временем формируется гнойник, имеющий красно-синий цвет. Вскрывается только через две недели, которые проходят для больного в состоянии недомогания и повышенной температуры. Оставляет рубец, иногда может поражать целые группы желез.
Смешанное поражение стрептококками и стафилококками встречается реже, чем предыдущие два варианта. Захватывает глубокие слои кожи, часто приводит к их изъязвлению. Встречается преимущественно у людей, имеющих серьезные проблемы с иммунитетом. Симптомы разнятся в зависимости от формы:
- Стрепто-стафилококковое импетиго. Кожа воспаляется, на ней образуются пузырьки с прозрачной жидкостью, которая мутнеет в течении нескольких часов и прорывается, образуя коричневую сухую корочку. Когда та отпадает, открывается эрозия, не оставляющая следов. Очень заразно.
- Язвенно-вегетирующая пиодермия. Очень быстро переходит в хроническую форму. Кожа воспаляется, на ней образуются гнойнички, которые прорываются и оставляют место для выпуклых красно-синих бляшек. Те, в свою очередь, воспаляются, покрываются язвочками и оставляют следы.
- Рубцующийся фолликулит. Сходен с фолликулитом, образующимся при стафилококковой форме, но заходит куда глубже — после образования и разрыва гнойничка волосяная луковица оказывается необратимо повреждена, что приводит к облысению. Чаще всего встречается у взрослых мужчин.
Формы пиодермии многочисленны и разнообразны, но способы лечения по сути своей весьма схожи. Однако, прежде, чем браться за него, следует поставить точный диагноз.
Диагностика
Диагностировать пиодермию не слишком сложно — поверхностные формы зачастую определяются врачом исключительно на основе визуального осмотра и опроса пациента.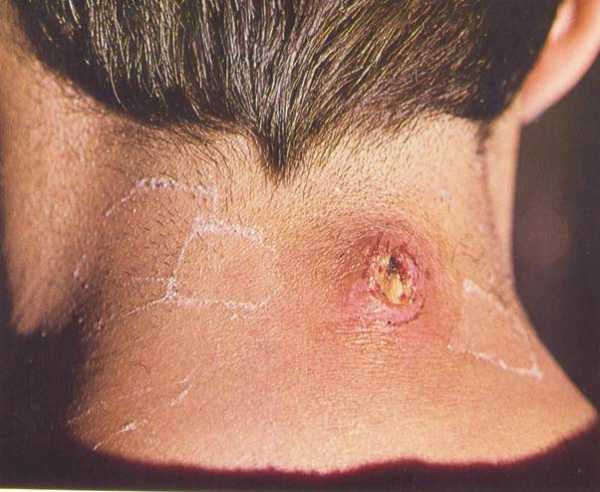
Более глубокая диагностика требуется только если течение болезни уже стало хроническим и периодически рецидивирующим. Применяют:
- микробиологическое исследование, при котором проводят посев гнойного содержимого для определения чувствительности возбудителя к антибиотикам;
- биохимическое исследование, при котором забирают мочу и кровь;
- иммунологическое исследование, при котором определяют уровень иммунитета;
- биопсию, при которой из язвы забирают немного ткани, чтобы подвергнуть её гистологическому исследованию.
Лечение
Лечение пиодермии обычно зависит от направленности и глубины заболевания. Это может быть:
- местная терапия;
- антибактериальные средства;
- повышение иммунитета.
В некоторых случаях пациенту могут назначить операционное вмешательство. В других — порекомендовать обратиться к народным средствам.
Медикаментозные способы
Местная терапия проводится, если пиодермия захватила только эпидермис. Перед тем, как прибегнуть к ней, гнойнички вскрываются, удаляется гнойное содержимое и омертвевшие ткани. После используются:
- Салициловая кислота в виде мази. Препятствует воспалению, подавляет рост бактерий, размягчает кожу. Применяется два раза в день — пораженный участок смазывается и накрывается стерильным тампоном, также пропитанным в мази.
- Зеленка. Препятствует размножению стрептококков и стафилококков. Наносится на пораженные участки точечно.
- Фукорцин в виде раствора. Препятствует размножению возбудителей, борется с грибковыми инфекциями, что полезно, если они сопутствуют пиодермии. Наносят три раза в день на пораженные участки.
- Триамцинолон в виде крема. Препятствует воспалению и аллергии. Наносят на пораженные участки трижды в день.
- Гиоксизон в виде мази. Подавляет воспаление и аллергию, препятствует размножению возбудителя, снимает зуд. Наносится дважды в день на пораженные участки.
Антибиотики применяют, если мази и крема не оказали эффекта. В легких случаях применяются таблетки, в более серьезных — внутривенные инъекции.
- Цефалексин. По 500 мг каждые 6 часов, за полчаса до еды.
- Цефазалин. Внутривенно 3-4 раза в сутки.
- Цефотаксим. Внутривенно 2 раза в сутки.
- Доксициклин. 200 мг в сутки, запивать большим количеством жидкости.
Если течение болезни хроническое, с частыми рецидивами (не реже, чем раз в 3 месяца), врач может назначить иммунотерапию, итогом которой станет выработка специфических иммунных клеток, способных дать отпор конкретной бактерии. Применяться может стафилококковый анатоксин, сухая стафилококковая вакцина, стрептококковый бактериофаг и другие препараты.
В редких случаях может применяться хирургическое вмешательство — в тех случаях, когда другие способы лечения не помогают. Чаще всего используется оно при работе с фурункулами и карбункулами, и проходит последовательно:
- применяется местная анестезия;
- стенка гнойника прокалывается острым скальпелем, полость вскрывается;
- мертвая ткань удаляется;
- в полость закладываются противовоспалительные препараты, поверх накладывается повязка.
Народные методы
Народные средства применяются только если это рекомендует специалист и только если пиодермия у больного в одной из самых легких форм. Применяют:
- Настой из одуванчика. На стакан теплой воды добавляют 2 чайных ложки сухих цветов и корней, настаивают 8 часов и пьют по полстакана перед едой.
- Мазь из чистотела. Смешивают сухой чистотел и подсолнечное масло, смазывают пораженные участки кожи.
- Мазь из почек тополя. Измельчить почки, смешать с маслом, настаивать сутки. После прокипятить, охладить и трижды в день наносить на пораженные участки.
Кожа, на которую наносятся средства, должна быть чистой и сухой.
Профилактика
Чтобы не допустить развития болезни, следует придерживаться простейших правил профилактики:
- вовремя обрабатывать все ссадины и царапины спиртом или йодом и носить перчатки там, где это предусмотрено техникой безопасности;
- следить за своим здоровьем и вовремя лечить очаги инфекции, не допуская развития хронических болезней;
- стараться избегать стрессов и нездорового образа жизни;
- мыть руки вовремя, но не использовать антибактериальное мыло слишком часто;
- время от времени менять мыло, поскольку стафилококки и стрептококки легко адаптируются, если использовать один и тот же вид.
Пиодермия излечима, особенно если вовремя заметить её и принять меры. Не пускать все на самотек и следить за состоянием своего здоровья — лучший способ сохранить кожу чистой.
На видео наглядно показывается и рассказывается о патогенезе стрептодермии, способах её излечения и профилактики.
hlady.ru
Пиодермии: виды, признаки, лечение, профилактика
В нашей статье мы расскажем о том, что такое пиодермия, почему она возникает, как проявляется, каковы способы ее лечения.
Пиодермия – кожное заболевание, вызванное внедрением в кожу гноеродных микробов – стрептококков или стафилококков.
Почему возникает заболевание
Гноеродные микроорганизмы окружают нас повсюду – в комнатной пыли, на одежде, белье, в уличном воздухе. Они могут попадать на поверхность кожи человека и некоторое время находиться на ней. Однако они редко размножаются на поверхности кожи и постепенно исчезают. Их вытесняют микробы, постоянно живущие на кожном покрове – пропионибактерии, коринебактерии, эпидермальный стафилококк, кишечная палочка, протей и другие. Таким образом, стрептококки и стафилококки относятся к транзиторной (временной) микрофлоре, попадающей на кожу из воздуха.
Причина возникновения пиодермий связана с дополнительным наличием внешних или внутренних факторов, создающих благоприятные условия для развития гноеродных микробов. Перечислим их:
Факторы, ухудшающие противомикробное влияние кожных выделений:
- загрязнение, наиболее опасны в этом отношении машинные масла, нефтепродукты, крупная пыль;
- избыточный нагрев или охлаждение части тела;
- патология кровотока – акроцианоз, ознобление, варикозная болезнь.
Воздействия, повреждающие кожный покров и образующие «входные ворота» для микробов:
- микроскопические травмы (ссадины, царапины, потертости);
- длительное действие воды на эпидермис (потливость, работа в воде);
- недостаток витаминов А и С.
Факторы, ухудшающие иммунный ответ организма, в том числе и местную резистентность:
- очаг инфекции (тонзиллит, синусит, холецистит, кариес);
- переохлаждение или перегревание всего организма;
- эндокринные болезни, прежде всего сахарный диабет;
- голодание;
- снижение уровня гемоглобина в крови – анемия;
- пищевые отравления и кишечные инфекции;
- физическое и нервное переутомление;
- недостаток витаминов А, В, С, Е;
- прием глюкокортикоидов или иммунодепрессантов.
Факторы, угнетающие деятельность нормальной кожной микрофлоры: чрезмерно частое мытье рук, особенно антибактериальными средствами с триклозаном.
Пиодермии делятся на стафилодермии, стрептодермии и атипичные формы. Стафилодермии вызывает золотистый стафилококк, реже эпидермальный или сапрофитный стафилококк. Причина стрептодермий – бета-гемолитический стрептококк группы А. Атипичные формы вызваны различными микроорганизмами.
Как развивается болезнь
Заразна ли пиодермия? Да, нередко заболевание передается от человека к человеку при непосредственном контакте. Кроме того, микробы выделяются в воздух больным человеком или носителем, а затем попадают в организм здорового и размножаются там.
Чуть меньше половины молодых людей – носители стафилококка в носоглотке. Сами они не болеют, но являются постоянным источником гноеродных микроорганизмов. Носители часто не могут избавиться от микробов даже при специальном лечении, потому что носоглоточные пиококки устойчивы ко многим антибиотикам.
Если кожа не повреждена, единственными отверстиями в ней являются устья волосяных луковиц. Туда и проникают микроорганизмы. Развивается воспалительная реакция, которая носит гнойно-экссудативный характер, то есть сопровождается выраженным нарушением кровообращения в зоне поражения, отеком тканей, образованием гноя при распаде иммунных клеток и самих микробов.
Стафилококковая пиодермия начинается с образования гнойничка или узла, за исключением синдрома обваренной кожи и эпидемического пемфигоида. Их микробный агент диффузно растворяет эпидермис с образованием поверхностных пузырей.
Стрептококки не проникают в сальные и потовые железы. Они размножаются на поверхности кожи, вызывая серозно-экссудативное воспаление с образованием вялых пузырей.
Виды гнойных поражений
Классификация пиодермий основана на видах вызвавших их микробов:
Стафилодермии:
- остиофолликулит;
- сикоз;
- фолликулит;
- фурункул и карбункул;
- гидраденит;
- стафилодермии новорожденных и детей младшего возраста (остиопорит, множественные абсцессы кожи, эпидемический пемфигоид, стафилококковый синдром обваренной кожи).
Стрептодермии:
- импетиго;
- интертригинозная стрептодермия;
- хроническая диффузная стрептодермия;
- эктима.
Атипические пиодермии – хронические язвенные и абсцедирующие поражения, напоминающие по течению туберкулез кожи и ее грибковые поражения.
Признаки пиодермии
Опишем основные симптомы различных пиодермий.
Стафилодермии
Остиофолликулит – воспаление устья волосяной луковицы. В отверстии фолликула появляется узелок величиной 2-3 мм, пронизанный волосом, вокруг имеется небольшая зона покраснения кожи. Затем пузырек подсыхает, образуется корочка, которая затем отпадает.
Эти образования могут быть одиночными или множественными. Иногда заболевание носит рецидивирующий характер.
Сикоз – хроническое рецидивирующее гнойное воспаление волосяных луковиц лица (усов и бороды). Болезнь связана с аллергизацией больного и нейроэндокринными нарушениями, часто с гипофункцией половых желез. Сначала в области губ и подбородка появляются мелкие гнойнички, затем их становится все больше. Вокруг возникает зона воспалительного инфильтрата с гнойными корками. Пиодермия лица течет длительно, упорно, с рецидивами.
Сикоз
Фолликулит – глубокое воспаление волосяного фолликула. Формируется возвышение розового цвета, в центре которого находится гнойничок, пронизанный волосом. Затем это образование рассасывается или превращается в язву, заживающую с формированием небольшого рубца.
Фолликулит
Фурункул – еще более распространенное поражение фолликула с гнойным расплавлением его и окружающих тканей. Начинается процесс с остифолликулита, но гнойнички сразу болезненны. Быстро формируется болезненный узел, достигающий размера грецкого ореха. Затем он вскрывается с выделением гноя, в центре можно увидеть гнойно-некротический стержень – омертвевший фолликул. После заживления остается рубец.
Фурункул может вызвать осложнения: лимфаденит, флегмону мягких тканей, остеомиелит (поражение костей). У истощенных больных исходом фурункула на голени становится хроническая язвенная пиодермия. При попадании микробов из фурункула в кровь может развиться сепсис с образованием гнойных очагов во внутренних органах и головном мозге. Особенно опасен в этом отношении фурункул в области носогубного треугольника.
Множественные или рецидивирующие фурункулы называются фурункулезом. Он связан с сенсибилизацией (аллергией) к стафилококкам, а также с длительным воздействием внешних факторов.
Фурункул
Карбункул отличается от фурункула большей распространенностью процесса. Развивается глубокая флегмона, достигающая подкожной клетчатки, фасций и мышц. Вначале появляется фурункул, однако затем вокруг него развивается сильный отек, из кожных отверстий выделяется гной. Вскоре кожа расплавляется и отторгается с образованием глубокой язвы. Больного пиодермией беспокоит выраженная лихорадка, головная боль и интоксикация. После очищения язва заживает, образуя рубец.
Гидраденит – воспаление потовой железы. Возникает оно в подмышечной впадине, половых губах, перианальной зоне, в паху. Образуется крупный болезненный узел, который вскрывается с выделением гноя. Заболевание напоминает фурункул, но при нем не образуется гнойно-некротический стержень в центре опухоли.
Гидраденит
Стафилодермии новорожденных и детей младшего возраста
Эти пиодермии характерны для детей, у взрослых они не встречаются.
Остиопорит – воспаление выводных протоков потовых желез у младенцев. В паху, подмышечной области, на голове и туловище появляются мелкие гнойнички. Они быстро ссыхаются в корочки и отпадают, не оставляя следов. Болезнь обычно возникает при избыточной потливости ребенка вследствие пеленания.
Множественные абсцессы кожи – воспаление потовых желез у маленьких детей. Болезнь возникает при повышенной потливости и плохом уходе за малышом. На спине, шее, ягодицах возникают многочисленные узлы размером с горошину, кожа над ними покрасневшая. Постепенно узлы увеличиваются и превращаются в абсцессы, из которых выделяется гной.
Эпидемический пемфигоид – очень заразное заболевание, проявляющееся образованием пузырей в поверхностном слое кожи вскоре после рождения. На ней возникают пузырьки, которые постепенно растут и лопаются с образованием быстро заживающих эрозий. Затем возникает новое вспышкообразное высыпание пузырей.
Стафилококковый синдром обваренной кожи – тяжелая форма пиодермии. На коже образуются крупные пузыри, напоминающие ожоги 2 степени. Болезнь начинается с покраснения кожи вокруг пупка, ануса, рта, затем на кожном покрове возникают пузыри. Они лопаются, образуя большие мокнущие эрозии. Пузыри могут сливаться, захватывая всю кожу ребенка. Болезнь сопровождается лихорадкой и интоксикацией.
Стрептодермии
Импетиго – распространенное воспаление с появлением пузырей. Болезнь начинается внезапно с образования фликтен, которые очень быстро превращаются в корки желтого цвета. Болезнь сопровождается кожным зудом. Корки сливаются, при присоединении стафилококковой инфекции приобретают желтовато-зеленоватый цвет. После их разрешения остаются шелушащиеся пятна, которые плохо загорают. Поражается преимущественно лицо, голова.
Импетиго
Разновидностью импетиго является пеленочный дерматит. Он появляется у детей. На ягодицах и бедрах у них возникают пузыри, образующие при вскрытии эрозии. Отличие от обычного импетиго – раздражение и воспаление кожи вокруг этих элементов, вызванное мочой и потом.
Интертригинозная стрептодермия (опрелость) появляется в складках кожи тучных людей. Там обнаруживаются большие эрозии с фестончатыми краями, сопровождающиеся зудом. Они постепенно увеличиваются к периферии.
Хроническая диффузная стрептодермия – крупный очаг, расположенный чаще всего на голенях. На фоне покрасневшей кожи образуются пузыри – фликтены, которые быстро покрываются гнойными или кровянистыми корками. При их удалении видна мокнущая поверхность. Очаг постепенно «расползается» по периферии. Воспаление то стихает, то вновь обостряется, трудно поддается лечению. В его развитии большое значение имеют нарушения венозного кровотока, в частности, варикозное расширение вен и длительное пребывание в положении стоя.
Эктима – воспаление и некроз глубокого слоя кожи – дермы с образованием язв. На фоне покраснения образуется глубокий пузырь величиной с горошину. Он быстро превращается в корку, погруженную в кожу. Если корку удалить, под ней обнаруживается глубокая язва, постепенно заживающая. Эктимы обычно располагаются по ходу расчесов на нижних конечностях и ягодицах, они могут быть хроническими.
Эктима
Атипические пиодермии
Хроническая язвенная пиодермия формируется после фурункула или эктимы на голенях. У истощенных пациентов язвы, остающиеся при этих болезнях, не заживают. Края их немного приподняты и болезненны. Постепенно язвы сливаются друг с другом, очаг разрастается, одновременно рубцуясь в центре.
Если подобная язва расположена на половых органах, она напоминает сифилитическое поражение и называется шанкриформная пиодермия.
Хроническая вегетирующая пиодермия – бляшки фиолетового оттенка, расположенные чаще на тыле кисти, стопы, в районе лодыжек. Они покрыты гнойными корками, после удаления которых видны сосочковые разрастания – вегетации, при надавливании из них выделяется гной. Вокруг такой бляшки видны глубокие пузырьки – пустулы. Очаги разрастаются к периферии, при их заживлении образуется рубец с вкраплениями здоровой кожи.
Хроническая абсцедирующая пиодермия сопровождается образованием узла, покрытого синюшно-красной кожей. Постепенно узел превращается в гнойник, он вскрывается с выделением крови и гноя. Если таких абсцессов несколько, они объединяются между собой посредством свищей. После заживления образуются «рваные» рубцы. В целом процесс очень похож на скрофулодерму – туберкулез кожи. Такая пиодермия локализуется на ягодицах, промежности, шее, лице, подмышечных впадинах.
Особая форма – гангренозная пиодермия. Ее причиной становится поражение кожи вследствие, вероятно, аутоиммунных процессов при болезни Крона, неспецифическом язвенном колите и других внутренних заболеваниях. На фоне инфильтрации кожи с образованием язв присоединяется микробная инфекция вторичного характера. Язвы быстро растут, на их дне и по краям формируются новые гнойные очаги. После заживления остаются грубые рубцы.
Гангренозная пиодермия
Лечение
Рассмотрим лечение пиодермии с применением местных и системных лекарственных препаратов. Проводится лечение в домашних условиях, но по рекомендациям врача и под его регулярным наблюдением.
Диета должна содержать больше овощей и молочнокислых продуктов, а также белков. Следует ограничивать соль, пряности, пищевые аллергены, особенно шоколад. Желательно ограничивать количество животных жиров без уменьшения общей калорийности рациона.
Можно ли мытья во время лечения? Очаг поражения мыть, тереть, мылить нельзя. Можно с осторожностью обмывать те участки кожи, которые не поражены болезнью.
При незначительных поражениях очаги обрабатывают раствором бриллиантового зеленого или йода. Кожа вокруг корочек смазывается спиртовым раствором борной или салициловой кислоты. Так лечится остиофолликулит, фолликулит, сикоз, остиопорит.
На инфильтрат, окружающий гнойнички, накладывают пасты или кремы, содержащие антимикробные и противовоспалительные компоненты (борно-дегтярная паста, Оксикорт, Фуцикорт, Левомеколь и другие).
Назначается физиолечение пиодермий – общее ультрафиолетовое облучение. При фурункулезе в стадии созревания инфильтрата назначают сухое тепло – соллюкс, УВЧ-терапию.
При распространенных гнойных очагах применяют антибиотики из группы пенициллинов или цефалосопоринов.
При хронических кожных процессах применяют иммуностимулирующую терапию (интерфероны, иммунал, препараты тимуса) и поливитамины.
Особенности лечения фурункула, гидраденита, карбункула: волосы вокруг него аккуратно выстригают. Пока гнойник не вскрылся, его накрывают ихтиоловыми лепешками, прикрывая ватой. Окружающую область протирают борной или салициловой кислотой. Мыться в это время нельзя. После вскрытия фурункула в него помещают турунду, смоченную гипертоническим раствором хлорида натрия. Когда гнойно-некротический стержень будет удален и рана очистится, используют мазь с антибиотиком. Абсцедирующие фурункулы, а также карбункулы вскрывают хирургическим путем. При локализации фурункула на коже лица обязателен постельный режим, голосовой покой, питание жидкой пищей.
Антибиотики внутрь, ихтиоловые лепешки, обработка гнойников бриллиантовым зеленым или йодом, а здоровой кожи – борной или салициловой кислотой показаны также при множественных кожных абсцессах.
При пемфигоиде в легких случаях аккуратно удаляют крышки пузырей и проводят ванночки с перманганатом калия. При более тяжелых формах назначают антибиотики внутрь. Для ликвидации мокнутия используют примочки с дезинфицирующими и вяжущими средствами (Фукорцин). После подсыхания поверхности применяют кремы с противовоспалительными и антибактериальными свойствами.
Как лечить атипичные пиодермии: на первом этапе проводится стимуляция иммунитета. Используются физиотерапевтические методы: местное ультрафиолетовое облучение, электрофорез лидазы и антибиотиков. Очаги пиодермии промывают дезинфицирующими средствами, затем наносят антимикробную мазь. По достижении ремиссии под прикрытием антибиотиков проводят хирургическое удаление пораженных участков кожи.
Профилактика пиодермий
На производстве должны быть созданы условия для поддержания кожи в чистоте – душевые, умывальники, наличие мыла и чистых полотенец, качественной спецодежды. Для удаления краски, машинного масла работников необходимо обеспечивать смывочными средствами.
Следует обеспечивать людей, работающих зимой на улице, теплой одеждой и возможностью обогреться. Важно поддерживать чистоту в производственных помещениях, нормальную температуру и влажность в них. То же относится и к жилым комнатам.
Следует больше рассказывать работникам о профилактике микротравм на производстве, укомплектовать аптечки, снабженные дезинфицирующими средствами и лекарствами против микроповреждений (жидкость Новикова).
Необходимо убеждать людей в необходимости закаливания, чередования труда и отдыха, рассказывать о вреде хронической усталости и способах ее избежать.
Медицинская профилактика:
- раннее выявление и лечение кожных болезней;
- профилактика рецидивов;
- выявление носителей стафилококка;
- санация (оздоровление) очагов инфекции – тонзиллита, больных зубов и так далее.
Для предупреждения рецидивов пиодермии выздоравливающему человеку следует:
- не мыться в бане;
- не обрабатывать дезинфицирующими средствами здоровую кожу;
- не использовать мыло с триклозаном.
Важно санитарное просвещение, особенно среди профессиональных групп, подверженных заболеванию, а также среди будущих мам. Следует обучать таких людей приемам само- и взаимопомощи при микротравмах, а женщин – навыкам ухода за младенцами.
bellaestetica.ru
Пиодермия, что это такое? Симптомы, причины и лечение
Пиодермия – дерматологическое заболевание, возникающее под воздействием гноеродных (пиогенных) бактерий. При различных формах пиодермии кожа покрывается гнойниками различного размера.
Высыпания, воспаление эпидермиса, краснота, зуд – результат деятельности патогенных микроорганизмов. Усиленное размножение стрептококков, стафилококков, грибов приводит к обширным поражениям кожных покровов.
Что это такое?
Пиодермия — это гнойничковые заболевания кожи, причиной которых являются гноеродные бактерии, главными из которых являются стафилококки и стрептококки, чуть реже — вульгарный протей и синегнойная палочка. Пиодермия чаще встречается в детском возрасте и у работников некоторых видов промышленности и сельского хозяйства.
Рост заболеваемости отмечается в осенне-зимний период — холодное и сырое время года. Влажный климат жарких стран является причиной большого количества больных с микозами и гнойничковыми заболеваниями кожи.
Причины возникновения
Ведущей причиной, вызывающей пиодермию, считается проникновение кокковых микробов в ткани волосяных фолликул, потовых и сальных желез с протоками, повреждений. Однако причины вторичных форм пиодермии, включая язвенные, гангренозные виды, до сих пор изучаются, поскольку в таких случаях обсеменение гноеродными агентами участков кожи — вторично, то есть, возникает уже после развития некой патологии.
Выделены ключевые факторы-провокаторы:
- наследственность;
- сдвиги в функционировании эндокринных органов («щитовидка», гипоталамус, гипофиз, надпочечники, половые железы), гормональные сбои;
- повреждения кожи (раны, уколы, ссадины, укусы, расчесы, ожоги);
- острое или долговременное снижение общего и местного иммунитета;
- кожные патологии, включая аллергозависимые дерматиты, клещевые поражения;
- сахарный диабет;
- занос гноеродной флоры при хирургических манипуляциях;
- повышенная чувствительность к аллергенам и реакция на пиококки;
- повышенная влажность, абсорбционная способность, щелочная реакция кожи;
- непереносимость определенных лекарств;
- частое переохлаждение или перегревание;
- расстройства неврологического характера и системы терморегуляции
- несоблюдение личной гигиены;
- периодическое травмирование кожи в определенных зонах;
- долговременные переживания и сильное физическое утомление;
- истощение, любые длительно текущие болезни;
- ожирение, расстройство обмена жиров и углеводов;
- загрязнение эпидермиса красками, керосином, растворителями, маслами, лаком, угольной пылью, бензином, цементом;
- сосудистые болезни, варикоз, тромбофлебит, расстройства кроветворения, желудочно-кишечные болезни;
- фокальные инфекции с воспалительным процессом в определенном органе или ткани, включая желудок, кишечник, носоглотку и область уха, репродуктивные органы.
Классификация
Основными микроорганизмами, вызывающими пиодермию, являются стрепто- (Streptococcus pyogenes) и стафилококки (Staphylococcus aureus). Процент заболеваний, вызванных другой микрофлорой (синегнойной или кишечной палочкой, псевдомонозной инфекцией, пневмококками и т.п.), очень невелик.
Поэтому основная классификация по характеру возбудителя разделяется на:
- стафилодермию — гнойное воспаление;
- стрептодермию — серозное воспаление;
- стрепто-стафилодермию — гнойно-серозное воспаление.
Кроме того, любая пиодермия различается по механизму возникновения:
- первичная — проявившаяся на здоровых кожных покровах;
- вторичная — ставшая осложнением других заболеваний (чаще всего сопровождающихся зудом).
Кроме того, пиодермию делят по глубине заражения. Поэтому общая классификация пиодермий выглядит таким образом:
- при поверхностной глубине заражения (импетиго стрептококковое, импетиго сифилидоподобное, импетиго буллезное, импетиго интертригинозное (щелевидное), импетиго кольцевидное, заеда стрептококковая, панариций поверхностный, стрептодермию сухую);
- при глубоком проникновении (целлюлит острый стрептококковый, эктиму вульгарную).
К стафилодермиям причисляют:
- при поверхностной глубине заражения (фолликулит поверхностный,остиофолликулит, угри обыкновенные, сикоз вульгарный, пузырчатку новорожденных эпидемическую);
- при глубоком проникновении (фолликулит глубокий, фурункул, фурункулез, карбункул, гидраденит).
К стрепто-стафилодермиям относят:
- при поверхностной глубине заражения (импетиго вульгарное);
- при глубоком проникновении (пиодермию язвенную хроническую, пиодермию шанкриформную).
Симптомы пиодермии, фото
Воспалительный процесс при пиодермии развивается в естественных порах кожного покрова — потовых или сальных проходах, волосяных фолликулах. В зависимости от вида микроорганизмов-возбудителей клиническая картина и симптоматика заболеваний слишком разнообразны.
Поэтому приведем основные симптомы пиодермии (см. фото):
- Импетиго. Эта форма заболевания является достаточно распространенным. Его симптомы возникают внезапно с появления фликтен (водянистых, просовидных пузырьков), которые впоследствии преобразуются в желтоватые корочки и сильно чешутся. При слиянии корочек и стафилококковой инфекции корочки могут быть зеленоватого цвета. Последствия их разрешения бывают в виде шелушащихся пятен, плохо поддающихся загару. Наиболее часто поражается область лица и голова.
- Сикоз – хроническое рецидивирующее гнойное воспаление волосяных луковиц лица (усов и бороды). Болезнь связана с аллергизацией больного и нейроэндокринными нарушениями, часто с гипофункцией половых желез. Сначала в области губ и подбородка появляются мелкие гнойнички, затем их становится все больше. Вокруг возникает зона воспалительного инфильтрата с гнойными корками. Пиодермия лица течет длительно, упорно, с рецидивами.
- Остиофолликулит – воспаление устья волосяной луковицы. В отверстии фолликула появляется узелок величиной 2-3 мм, пронизанный волосом, вокруг имеется небольшая зона покраснения кожи. Затем пузырек подсыхает, образуется корочка, которая затем отпадает. Эти образования могут быть одиночными или множественными. Иногда заболевание носит рецидивирующий характер.
- Гидраденит – воспаление потовой железы. Возникает оно в подмышечной впадине, половых губах, перианальной зоне, в паху. Образуется крупный болезненный узел, который вскрывается с выделением гноя. Заболевание напоминает фурункул, но при нем не образуется гнойно-некротический стержень в центре опухоли.
- Фурункул – еще более распространенное поражение фолликула с гнойным расплавлением его и окружающих тканей. Начинается процесс с остифолликулита, но гнойнички сразу болезненны. Быстро формируется болезненный узел, достигающий размера грецкого ореха. Затем он вскрывается с выделением гноя, в центре можно увидеть гнойно-некротический стержень – омертвевший фолликул. После заживления остается рубец.
- Фолликулит – глубокое воспаление волосяного фолликула. Формируется возвышение розового цвета, в центре которого находится гнойничок, пронизанный волосом. Затем это образование рассасывается или превращается в язву, заживающую с формированием небольшого рубца.
- Карбункул отличается от фурункула большей распространенностью процесса. Развивается глубокая флегмона, достигающая подкожной клетчатки, фасций и мышц. Вначале появляется фурункул, однако затем вокруг него развивается сильный отек, из кожных отверстий выделяется гной. Вскоре кожа расплавляется и отторгается с образованием глубокой язвы. Больного пиодермией беспокоит выраженная лихорадка, головная боль и интоксикация. После очищения язва заживает, образуя рубец.
Эти пиодермии характерны для детей, у взрослых они не встречаются:
- Множественные абсцессы кожи – воспаление потовых желез у маленьких детей. Болезнь возникает при повышенной потливости и плохом уходе за малышом. На спине, шее, ягодицах возникают многочисленные узлы размером с горошину, кожа над ними покрасневшая. Постепенно узлы увеличиваются и превращаются в абсцессы, из которых выделяется гной.
- Остиопорит – воспаление выводных протоков потовых желез у младенцев. В паху, подмышечной области, на голове и туловище появляются мелкие гнойнички. Они быстро ссыхаются в корочки и отпадают, не оставляя следов. Болезнь обычно возникает при избыточной потливости ребенка вследствие пеленания.
- Стафилококковый синдром обваренной кожи – тяжелая форма пиодермии. На коже образуются крупные пузыри, напоминающие ожоги 2 степени. Болезнь начинается с покраснения кожи вокруг пупка, ануса, рта, затем на кожном покрове возникают пузыри. Они лопаются, образуя большие мокнущие эрозии. Пузыри могут сливаться, захватывая всю кожу ребенка. Болезнь сопровождается лихорадкой и интоксикацией.
- Эпидемический пемфигоид – очень заразное заболевание, проявляющееся образованием пузырей в поверхностном слое кожи вскоре после рождения. На ней возникают пузырьки, которые постепенно растут и лопаются с образованием быстро заживающих эрозий. Затем возникает новое вспышкообразное высыпание пузырей.
Формы пиодермии многочисленны и разнообразны, но способы лечения по сути своей весьма схожи. Однако, прежде, чем браться за него, следует поставить точный диагноз.
Диагностика
Основными критериями диагностики служат характерные элементы высыпаний на теле (пустулы, фликтены).
Для установления точного вида заболевания и вызвавшего его возбудителя применяется микроскопический метод исследования отделяемого гнойных элементов. При глубоком поражении тканей может использоваться биопсия. В случае тяжело протекающих заболеваний рекомендуется забор крови на определение уровня глюкозы (цель – исключение сахарного диабета). При выполнении общего анализа крови нередко отмечается увеличение показателей лейкоцитов, СОЭ.
Дифференциальный диагноз проводится с кожными проявлениями туберкулеза, сифилиса, паразитарных и грибковых поражений эпидермиса, кандидозом, микробной экземой.
Осложнения
Тяжёлые последствия гнойничковых заболеваний наблюдаются при:
- несвоевременном обращении в лечебное учреждение;
- слабом иммунитете;
- прохождении неполного курса терапии;
- применении сомнительных методов лечения;
- плохой гигиене;
- сохранении провоцирующих факторов.
Осложнения:
- воспаление лимфоузлов;
- абсцессы;
- рубцы в местах самостоятельного удаления пустул; инфицирование костной ткани;
- заражение крови;
- тромбоз сосудов головного мозга;
- менингит;
- воспаление внутренних органов.
Как лечить пиодермию?
Лечение пиодермии проводится под контролем квалифицированных специалистов. Как правило, врач назначает лекарственные препараты для наружного и внутреннего применения, включая восстановления иммунных сил.
Общие назначения:
- диагностика и терапия сопутствующих заболеваний (гормональный дисбаланс, сахарный диабет, иммунодефицит);
- устранение неблагоприятных воздействий на кожу (повреждение, загрязнение, воздействие высокой или низкой температуры);
- питание с ограничением рафинированных углеводов, преобладанием белков, растительной клетчатки, кисломолочной продукции;
- запрещение мытья (душ, ванна), мыть можно только локальные непораженные участки кожи с большой осторожностью, чтобы не разнести инфекцию;
- подстригание волос в очаге поражения;
- обработка кожи вокруг гнойников два раза в день раствором салицилового спирта.
Обязательно должна соблюдаться специальная низкоуглеводная диета. Для лечения пиодермий различного вида используются следующие медикаментозные препараты:
- рекомендуется проведение антибиотикотерапии с использованием полусинтетических макролидов, Пенициллина, Тетрациклина, аминогликозидов, цефалоспоринов последнего поколения);
- при тяжелом развитии заболевания используются глюкокортикостероидные препараты (Гидрокортизон, Метипред и т.д;
- при пиодермиях назначается прием гепатопротекторов (Эссенциале форте, Силибор и т.д.);
- рекомендуется употребление ангиопротекторов (Актовегина, Трентала);
- назначается прием цитостатиков (Метотрексата).
Для антисептики эрозивных изъязвлений необходимо использовать мази с бактерицидным воздействием. Наиболее часто при лечении пиодермий используются:
- мазь цинковая или салицилово-цинковая паста;
- Левомеколь;
- мазь тетрациклин;
- мазь линкомицин;
- мазь эритромицин;
- мазь гиоксизон и т.д.
Помимо этого, существуют препараты для комплексного лечения, оказывающие противобактериальное, антивоспалительное и противогрибковое воздействие. Наиболее востребованными являются мазь Тимоген и Тридерм.
Когда пиодермит сопровождается появлением язв, воспалительные очаги следует промыть асептиками после удаления струпа (Танином, Фурацилином, борной кислотой, Диоксидином, Хлоргексидином и др.).
При карбункулах, фурункулах, гидраденитах можно накладывать на область поражения стерильную повязку с Ихтиолом+Димексидом, Химотрипсином и Трипсином. Кроме того, на пораженные части тела часто накладывается повязка с Томицидом.
Профилактика
Соблюдение элементарных правил личной гигиены является главной профилактической мерой. Помимо этого, рекомендуется:
- правильно питаться;
- принимать солнечные ванны;
- избегать стрессов и переутомления;
- регулярно проводить витаминотерапию;
- соблюдать режим дня;
- обеспечить ребёнку полноценный сон;
- регулярно стричь ногти;
- укреплять иммунитет;
- своевременно обрабатывать любые повреждения детской кожи;
- бороться с чрезмерной потливостью.
Все профилактические меры, которые помогают избежать заражения детей пиодермией, знакомы родителям. Это их непосредственно родительские обязанности. Если ребёнку с детства прививать здоровый образ жизни, никакие кокки ему будут не страшны. Исключения составляют лишь непредвиденные внешние обстоятельства, которые предугадать невозможно (нечаянная микротравма кожного покрова, контакт с переносчиком возбудителя и т. д.).
medsimptom.org
Симптомы и лечение пиодермии у детей и взрослых
Кожа человека – лакмусовая бумага, чутко реагирующая на все изменения.
Именно поэтому не стоит игнорировать появление гнойников и фурункулов. Особенно, когда сыпь проявляется постоянно, обильно.
Воспаления могут свидетельствовать о серьезных недугах от сахарного диабета до вируса иммунодефицита.
Медицинская статистика говорит о том, что каждое третье кожное заболевание относится к пиодермии. Под термином понимают совокупность гнойниковых болезней кожи.
Сюда относят фурункулы, карбункулы, всем известную стрептодермию, и ряд других воспалительных заболеваний кожи. О том, что такое стрептодермия и какие методы ее лечения существуют, мы писали в этой статье.
Согласно Международной классификации, пиодермия относится к заболеваниям кожи и подкожной клетчатки и получила код по МКБ-10 — L08.0.
Лечением этого недуга занимается отрасль медицины – дерматовенерология.
Причины возникновения
Высыпания вызваны болезнетворными бактериями различного генезиса. Возбудитель пиодермии – стафилококк и стрептококк.
При отсутствии должного иммунного сопротивления патогенные микроорганизмы стремительно размножаются и находят выход в гнойниковых очагах.
Заболеванию подвержены различные группы населения, но больше всего уязвимы дети грудного возраста, раннего детского возраста, пожилые люди, а также те, чей иммунитет ослаблен хроническими и острыми заболеваниями.
В патогенезе заболевания особенно важны гигиенические условия, а также иммунный отклик. Сотни микробов окружают человека повсюду. С патогенными приходится сталкиваться ежесекундно.
Однако стептококковая и стафилококковая инфекции развиваются далеко не всегда. Все дело в способности организма к иммунному сопротивлению.
Для присоединения гнойниковых инфекций обычно необходимы дополнительные условия. Выделяют внутренние и внешние факторы распространения недуга.
Важно понимать, что распространенная по телу инфекция патологически действует не только на кожных покровах, но и нарушает функцию внутренних органов.
Внутренние факторы развития недуга
Способность противостоять стрептококкам и стафилококкам в значительной степени зависит от общего состояния организма. Когда иммунитет ослаблен, риск подхватить инфекцию увеличивается.
Даже, если в анамнезе не наблюдалось тяжелых заболеваний, хронических недугов, может развиться пиодермия.
Способствуют появлению гнойников:
- угнетение иммунитета. Сопротивляемость к бактериям резко падает после перенесенных острых респираторных вирусных и бактериальных инфекций. Тяжелее организм справляется с атаками микробов в весенне-зимний период, при дефиците витаминов и солнца;
- эндокринные патологии. Нарушение гормонального обмена в первую очередь влияет на барьерные функции кожи. Сальные железы, а с ними и липидный слой становятся при этом не протекторами, а причинами поражения кожи. У подростка часто пиодермия развивается на фоне полового созревания и становления гормонального обмена;
- сахарный диабет. При нарушении углеводного обмена питание кожного покрова недостаточно, в целом организм ослаблен, любые поражения на коже заживают длительно, сказывается скудное питание сосудов, а очаги инфекции вспыхивают чаще;
- онкологические заболевания. Злокачественные клетки влияют на все функции организма, особенно страдает защитная. Чаще всего пиодермия протекает на фоне лейкемии, когда клетки крови не работают «на оборону»;
- наличие травм и проведение операционного вмешательства. При полостных операциях, нарушении целостности мышечной, костной, кожной тканей все силы уходят на заживление ран, трещин и швов. При этом защитные функции слабеют и у недругов организма есть большая вероятность распространиться по телу беспрепятственно. Способствует этому также интенсивная работа надпочечников в посттравматический период – они вырабатывают гормоны, угнетающие иммунную систему;
- наследственная предрасположенность. Вероятность развития гнойниковых очагов на коже повышается, если кровные родственники страдали подобными недугами.
Подробная инструкция по применению крема Локоид рассмотрена в этом материале.
Причины возникновения и фото афтозного стоматита представлены в данной публикации.
Если вас интересует, как выглядит герпес на теле на начальной стадии, загляните сюда: https://udermatologa.com/zabol/gerp/gerpes-na-kozhe-tela-simptomy-foto-lechenie-prichiny/
Внешние
«Удобная» для кокков среда – влажная грязная кожа – один из важных катализаторов развития инфекции.
Чаще всего благоприятными для гнойников становятся местное или общее переохлаждение организма, загрязнение кожных покровов маслянистыми жидкостями, производственными маслами, продуктами нефтепереработки.
Несоблюдение правил личной гигиены, длительное нахождение в сыром помещении увеличивает шансы микробов на выживание.
Важно помнить, что если устранить внутренние причины бывает не просто, то справиться с внешними провокаторами вполне реально.
Заразна или нет?
Большинство людей (до 60%) являются носителями стафилококка. У многих микроорганизм обитает в носовой полости, не вызывая патологий.
Заразиться пиодермией вполне реально, ведь она передается даже от рядом стоящего больного. Считается, что наиболее заразной формой является стрептодермия.
Бактерии транспортируются при контакте с больным, через предметы быта и гигиены.
По этой причине больные должны пользоваться исключительно личным полотенцем, регулярно менять постельное белье, проводить санацию помещения.
Инкубационный период кокков составляет около 2-5 суток. Хроническая форма пиодермии может возобновляться при снижении иммунной функции. Рецидивирующая инфекция, как правило, требует более интенсивной терапии.
Педиатр Евгений Комаровский отстаивает мнение, что подхваченный в больнице стафилококк плохо поддается лечению. Виной всему антибиотики, применяемые в терапии.
Микроорганизм способен быстро адаптироваться к их действию и противодействовать лечению.
После многократного лечения антибиотиками на выходе получается что-то вроде стафилококка-мутанта, в разы увеличившего сопротивляемость.
О том, какие болезни вызывает стафилококк, расскажет доктор Комаровский:
Классификация: виды и формы
В зависимости от источника заражения выделяют несколько видов пиодермии:
- стафилококковые;
- стрептококковые;
- комбинированные.
Каждый из видов недуга имеет внутреннее деление, в зависимости от локации и типа поражения.
По критерию наличия заболевания в анамнезе пациента выделяют первичную и рецидивирующую формы недуга.
При этом стратегия лечения и выбранные препарат могут кардинально различаться, поэтому устранение очередного воспалительного процесса должно происходить под контролем врача.
В зависимости от степени поражения выделяют поверхностную форму пиодермии, а также глубокую.
Первая характеризуется повреждением верхних слоев кожи, вторая – захватывает дерму, иногда и окружающие ткани.
Симптомы и типичная локализация болезни
Локализироваться очаги воспаления могут в различных местах, чаще всего в областях наибольшего количества сальных желез.
Симптоматика варьируется в зависимости от типа недуга и глубины поражения.
Стафилодермия
Как правило, стафилококк поражает волосяные фолликулы, сальные и потовые железы.
Микроорганизм вызывает воспалительный процесс, отделение гноя, некроз тканей на поверхности кожи, в дерме, а также в более глубоких ее слоях.
Медицине известны несколько разновидностей стафилококкового поражения кожи. Наиболее распространенные из них рассмотрим ниже.
Остиофолликулит
Другое название недуга – стафилококковое импетиго. Поражается верхняя область волосяного фолликула. Локализируется гнойник чаще всего на лице, спине, груди, волосистой части головы.
Пустула небольшого размера, покрыта коркой, в ее центре – волос. В течение 3-5 дней гнойник подсыхает, а корочка самостоятельно отпадает.
При осложненном течении может быть затронута глубинная часть фолликула. При этом продолжительность заживления увеличивается до 7-9 дней, а на месте пустулы остается гиперпигментация.
Фолликулит
Недостаточная гигиена в сочетании с микротравмами кожи – наиболее распространенная причина фолликулита.
Кожное заболевание характеризуется поражением волосяной луковицы, часто начинается с остиофолликулита.
При легкой форме ощущается незначительная болезненность, гнойник самостоятельно рассасывается. Редко оставляет на месте небольшое пятно.
Обилие пораженных фолликулов провоцирует у больных зуд. Места наиболее частого появления – на коже лица, груди и спины.
Фурункул
Характеризуется острой болью, может сопровождаться повышением температуры, интоксикацией, общим недомоганием. Для фурункула типичны некроз и гнилостно-воспалительные процессы тканей с образованием стержня.
На начальной стадии образования фурункула он достигает небольших размеров, характеризуется незначительной болезненностью и покалыванием. Через 3-4 дня фурункул увеличивается в размере, в центральной части появляется стержень.
После вскрытия фурункула и отторжения стрежня боль и неприятные ощущения уходят, а на его месте остается язвенная полость. Появляются фурункулы чаще всего на лице, шее, задней части тела, в паховой области.
Карбункул
Воспаление сразу нескольких слоев кожи, а также волосяной луковицы, сальных желез, подкожной клетчатки именуется карбункулом.
Обычно охватывает большой участок в несколько луковиц и сальных протоков, а также проникает вглубь кожи.
Фурункул и карбункул очень похожи по симптоматике, отличаются они тем, что у последнего гнойники соединяются в единое целое. Размер карбункула варьируется от 1 до 10 см.
Среди симптомов – острая боль, гипертермия, тошнота, рвота, общее недомогание. Появляется карбункул чаще всего в ягодичной области, пояснице, на лице и шее.
Вылечить карбункул в домашних условиях, не прибегая к помощи медиков тяжело. С основными причинами и методами лечения карбункула можно ознакомиться здесь.
Вульгарный сикоз
Характеризуется появлением пустул в области бороды и усов, лобка, шеи, спины.
Пустулы в течение нескольких дней наполняются гноем, вскрываются самостоятельно.
Вульгарная форма имеет длительное заживление с интенсивным покраснением.
Гидраденит
Заболевание чаще всего диагностируется у женщин до 25 лет, реже у молодых мужчин.
Локализуется воспаление в месте расположения апокриновых потовых желез – в подмышечной области, паху, на половых губах.
Недуг начинается с небольших плотных узлов, расположенных в глубинных слоях кожи. Постепенно узлы увеличиваются в размере, нарастает болезненность.
Часто отдельные очаги воспаления сливаются в один, отекают, кожа приобретает сине-красный оттенок. Нередко повышается температура.
Постепенно узлы становятся мягче, самопроизвольно вскрываются. После прорыва гноя с примесью крови болезненность уходит. Недуг опасен появлением рецидивов.
Ознакомиться с фото проявлений гидраденита и его методами лечения можно по ссылке.
Пузырчатка новорожденных
Одно из наиболее опасных заболеваний новорожденных, особенную угрозу составляет недоношенным или ослабленным малышам.
Заражение происходит при недостаточной гигиене малыша, контакте с персоналом родильного отделения, родственниками, матерью, которые перенесли стафилококковую инфекцию.
Заболевание чрезвычайно заразно. В случае эпизодов пузырчатки в родильном отделении его немедленно закрывают на карантин.
Пораженные участки представляют собой пузырьки, наполненные желтоватой жидкостью. Высыпания быстро распространяются по всему телу, захватывая слизистые оболочки, гениталии.
Болезнь сопровождается лихорадкой, болезненностью, беспокойством. У слабых детей заболевание часто сопровождается осложнениями – пневмонией, отитом, воспалением почек.
При отсутствии должного лечения нередки смертельные случаи.
Гангренозная язва
Особо тяжелая форма пиодермии. Характеризуется глубокими ранами.
Очаги воспаления появляются спонтанно, локализируются часто на месте травм.
Большинство язв обнаруживаются на ногах, ягодицах, животе. Заболевание сопровождается большим объемом некротических тканей, длительно заживает.
Без медицинского вмешательства является смертельно опасным. Язвенно-вегетирующая форма пиодермии отличается множественными гнойными очагами с ответвлениями, грануляциями и вегетациями.
Стрептококковая инфекция
Кожные заболевания, вызванные стрептококком, чаще всего поражают людей с нежной и чувствительной кожей, а также детей. Наиболее распространенные типы представлены ниже.
Импетиго
Для стрептококкового импетиго характерно большое количество мелких пузырьков наполненных жидкостью. Они сливаются между собой, а по разрешению недуга оставляют пигментированное пятно.
Преимущественно встречается у женщин и детей. Локализуется на лице, в области рта и носа, сопровождается зудом, имеет высокую скорость распространения.
Обычно не вызывает гипертермии, боли. Выделяют несколько форм – буллезная, кольцевидная и щелевидная импетиго (заеда), постэрозивный сифилид.
Ознакомиться более подробно с видами импетиго и тем, как их лечить, можно по данной ссылке.
Турниоль
Для этого типа инфицирования характерно поражение кожи вокруг ногтевой пластины.
Гной собирается у ложа ногтя, причиняет боль, зуд, дискомфорт. После вскрытия остаются небольшие язвочки.
Сухая стрептодермия
Пятна с розоватыми краями и бледным центром по структуре напоминают лишай. В отличие от последнего вызвана болезнь не грибком, а все тем же стрептококком.
Пятна через 3-4 дня покрываются корочкой, сопровождается процесс зудом, после схождения остаются язвенные следы и пигментация. Располагается чаще всего на спине, руках, лице, ушной раковине.
Стрептококковая опрелость
И у младенцев, и у взрослых могут возникать опрелости в местах трения кожи, в складках.
Излишняя потливость, избыточный вес, недостаточная гигиена становятся благоприятными условиями для присоединения стрептококковой инфекции.
На месте опрелости развивается эрозия, трещины вызывают сильный дискомфорт, боль, жжение. Края опрелости резко отделены от здоровых участков кожи эпидермальным воротничком.
Рецидивы болезни случаются достаточно часто. Неоднократные повторения недуга оставляют после себя стойкую пигментацию.
Смешанная (шанкриформная)
Типичны эрозии и язвы с гнойным отделением. Располагаются чаще всего на половых органах, губах, глазах, языке. Выглядит и напоминает по форме шанкр, встречаемый при сифилисе.
Заживление происходит длительно, на протяжении 2-3 месяцев. На месте язвы остается рубец.
Это особо контагиозная форма, поэтому больные требуют изоляции. Смешанная пиодермия (вызвана стафилокком и стрептококком).
Фото
Остиофолликулит Стафилодермия Фолликулит Фурункул Вульгарный сикоз Гидраденит Пузырчатка новорожденных ТурниольДиагностика
Установление диагноза проводится на основании симптомов, общего состояния больного, а также биохимических показателей.
Для определения патологии понадобится:
- осмотр врача дерматолога;
- сдача общего анализа крови и мочи;
- посев гноя на чувствительность к антибиотикам.
При вторичной инфекции или глубокой степени поражения может быть назначено гистологическое исследование.
Методы лечения пиодермии у детей и взрослых в домашних условиях
Хирург или дерматолог определяет подходящий способ в зависимости от характера и сложности поражения. Среди основных методов лечения:
- препараты локального действия;
- прием антибиотиков внутрь;
- стимулирование иммунитета;
- оперативное вмешательство;
- физиотерапия.
Местное
Для снятия покраснения и неприятных ощущений применяют мази направленного действия. Если степень поражения невелика, то ограничиваются местным лечением.
Используют антисептики, обеззараживающие растворы. Основными препаратами при этом становятся – стрептоцидовая мазь, лекарства на основе салициловой кислоты, мази смягчающего действия с ланолином.
Хорошо зарекомендовал себя в лечении стафилодермии «Бальзамический линимент Вишневского». Мазать нужно не только рану, осуществляется обработка кожи вокруг места поражения.
Справиться с развитием патогенной флоры помогают серная, салицилово-цинковая, норсульфазоловая мази.
Инфекционное заболевание часто требует более серьезного лечения. По назначению врача применяют мази с антибиотиком.
Могут быть использованы препараты типа Гиоксизона, Бактробана, эритромициновой и тетрациклиновой мази.
Применение антибиотиков
В случае более глубокого поражения кожи назначают прием антибиотиков внутрь. Первичная и вторичная инфекции имеют различную схему приема препаратов.
Обычно при хронической форме антибиотикотерапию продлевают с 7 дней до 10-14. Применяют препараты пенициллиновой, тетрациклиновой, цефалоспориновой и других групп.
Алгоритм приема антибиотиков назначается исключительно врачом на основе антибиотикограммы.
Стимулирование защитных функций
Для поддержания организма назначают прием витаминов, правильное питание, постельный режим, непродолжительные солнечные ванны.
При кожных инфекциях рекомендована диетотерапия. Стол больного пиодермией не должен иметь обилие углеводов, стоит забыть также о чрезмерно соленой, а также жареной пище.
Для повышения устойчивости используют также настойку эхинацеи, препараты на основе интерферона, вводят антистафилококковый иммуноглобулин.
Физиотерапия
Активно применяется в лечении гнойников физиотерапия. Используют ультрафиолетовое облучение, облучение крови лазером, кварцевание.
Применяют метод, как в активной фазе заболевания, так и во время регрессии, дабы ускорить выздоровление и блокировать возвращение проблемы.
Операция
Часто для вскрытия фурункулов, карбункулов может понадобиться хирургическое вмешательство. Проводят его исключительно в условиях стационара.
Не рекомендуется самостоятельно раскрывать фурункулы, особенно крупные. Только специалист может правильно установить дренаж для полного извлечения гноя.
Также может потребоваться иссечение ткани гнойного очага для забора на биопсию.
Не стоит пренебрегать опасными симптомами, в страхе посещения хирурга, ведь запущенная болезнь опасна заражением крови.
Общие рекомендации
Мыться при стрептодермии нежелательно, ведь вместе с водными потоками по коже путешествует и армия стрептококков.
При открытых очагах стафилодермии также не рекомендован прием ванн.
При сильном зуде применяются антигистаминные препараты. Для снятия боли можно мазать область язвы, воспаленный участок лекарством с анестетиком. С этой целью применяют гепариновую мазь.
Как лечить новорожденных и грудничков
Особенно уязвимыми перед пиодермией являются малыши-груднички. Кожа детей очень тонкая и легко разрушается под действием патогенных бактерий.
Распространиться инфекция у крохи может стремительно, поэтому даже незначительные высыпания не должны остаться без врачебного внимания.
При лечении новорожденных в целом применяется такая же схема, как и при лечении взрослых.
Педиатр назначает санацию пораженной зоны, обработку антисептиками, по необходимости – препараты для снижения зуда и температуры.
Проводится посев патогенной флоры для определения необходимого антибиотика.
Особое внимание уделяют питьевому режиму малыша, а также контролю температуры.
Важно следить за тем, чтобы новорожденный не расчесывал язвочки. Также необходимо строго ограничить общение с другими детьми.
Возможные осложнения
Гнойничковые образования при неправильном лечении могут спровоцировать осложнения. Наиболее опасными среди них являются:
- менингит;
- воспаление легких;
- заражение крови;
- лимфаденит.
Чем ближе к мозгу расположен воспалительный очаг, тем важнее вовремя начать лечение.
Профилактика
Дабы предотвратить заражение пиодермией, необходимо придерживаться несколько простых правил:
- соблюдать личную гигиену, поддерживать чистоту одежды и помещения;
- обрабатывать порезы, ссадины, царапины антисептическими средствами;
- своевременно лечить очаги инфекции;
- принимать сбалансированное богатое витаминами питание;
- контролировать состояние иммунитета, поддерживать его при необходимости.
Причины возникновения, основные симптомы, методы лечения и профилактики, а также фото симптомов вируса Коксаки у детей найдете в этой статье.
Если вас интересуют симптомы и лечение цитомегаловируса у женщин и детей, прочтите нашу публикацию.
Отзывы
Марина, 47 лет, Тверь. Один раз мне приходилось вырезать фурункул. Находился он на самом интересном месте. Хотя был и небольших размеров, операцию пришлось делать под общим наркозом. Ощущения не самые приятные. Обрабатывали фукорцином и мазали каким-то гелем. Уже и не вспомню.
Стас, 19 лет, Камянец-Подольский. Лучше не болеть стрептодермией. Во-первых, это неприятно. Во-вторых, нужно все время находиться дома. В-третьих, теперь на лице остались пятна. Как их убирать?
Егор, 32 года, Ростов-на-Дону. Чирии под мышкой не проходили месяц. Уже несколько антибиотиков пропили, а результат только временный. Только через полгода поставили диагноз. Оказалось, что был скрытый диабет. После низкоуглеводной диеты пошло заживление быстрее.
udermatologa.com