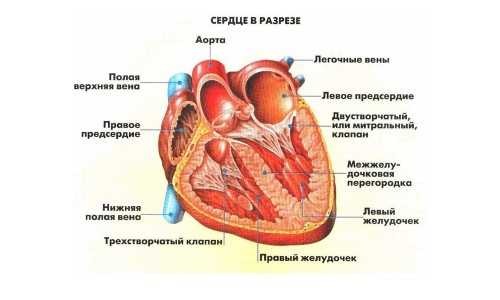
Лечение суставов - артроз, артрит, остеохондроз и многое другое
Нейтрофильный лейкоцитоз что это такое
Что такое нейтрофильный лейкоцитоз и чем он опасен?
Повышение в крови уровня нейтрофилов (юных и палочкоядерных) называется нейтрофильным лейкоцитозом. При диагностировании данного отклонения в анализах, сразу стоит предположить возникновение инфекционно-воспалительного заболевания.
В здоровом организме лейкоциты постоянно сменяются новыми клетками. Срок жизни лейкоцитов в среднем составляет 12 дней. При возникновении инфекционных заболеваний срок жизни белых клеток крови уменьшается.
Чаще всего причиной нейтрофильного лейкоцитоза являются: острый инфекционный процесс, обострение хронической инфекции в организме, некоторые разновидности миелопролиферативных заболеваний.
Какое состояние считать лейкоцитозом?
Норма лейкоцитов в крови – от 4 до 8,8Х10⁹/литр для взрослых. Для детей этот показатель отличается, в зависимости от возраста:
- для новорожденных он составляет от 9,4 до 32,2;
- для месячных – от 9,2 до 13,8;
- от года до трех – от 6 до 17,5;
- от 4 до 10 лет – 6-11,4;
- к 20 годам – 4,5-10.
О лейкоцитозе говорят, если уровень белых клеток превышает 10Х10⁹/литр.
Виды лейкоцитозов
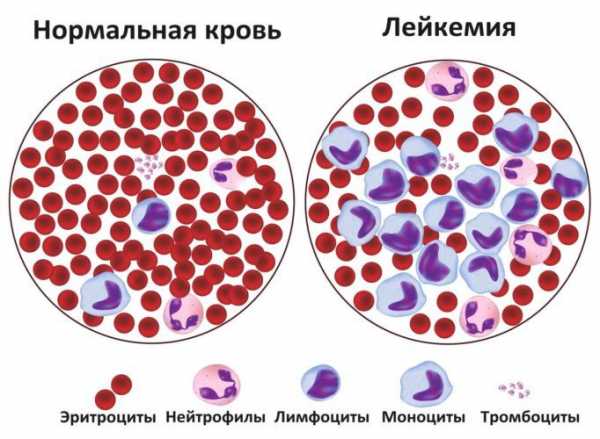
Существует несколько форм лейкоцитов: лимфоциты, моноциты, нейтрофилы, базофилы и эозинофилы. Каждый вид выполняет определенные задачи.
В связи с этим выделяют лимфоцитоз, моноцитоз, базофильный, эозинофильный, нейтрофильный лейкоцитоз.
Белые клетки могут квалифицироваться в связи с изменениями соотношения в лейкоцитарной формуле, которая показывает, какие из них более подвержены изменениям:
- нейтрофилы – 65%;
- лимфоциты – 45%;
- моноциты – 9%;
- эозинофилы – 5%;
- базофилы – 1%.
Нейтрофильный лейкоцитоз
Нейтрофилия встречается чаще всего из всех видов. Вызванная болезнью, она называется истинным лейкоцитозом. Может длиться от нескольких дней до нескольких недель, что зависит от природы заболевания и тяжести его протекания.
При нейтрофильном лейкоцитозе увеличивается выброс в кровь нейтрофилов. Это происходит при воспалительных заболеваниях, особенно инфекционного характера, и тяжелых интоксикациях. Интенсивный выход нейтрофилов из костного мозга наблюдается при острых процессах. При интоксикациях происходят морфологические изменения нейтрофилов, такие как токсическая зернистость.
Различают нейтрофилию регенераторную и дегенеративную. В первом случае пропорционально увеличиваются все виды гранулоцитов с выходом в кровь незрелых форм. При дегенеративной форме происходит изменение соотношения разных форм нейтрофилов: уменьшение сегментоядерных с одновременным увеличением палочкоядерных, при этом наблюдаются дистрофические изменения в клетках.
Истинный нейтрофильный лейкоцитоз обусловлен различными патологиями, при этом в крови, кроме зрелых и переходных форм, появляются молодые и бластные. Юные и бластные нейтрофилы свидетельствуют о более тяжелом течении болезни.
 Виды лейкоцитов
Виды лейкоцитов
Истинная нейтрофилия возникает при кислородном голодании, остром гемолизе (разрушении эритроцитов), кровотечениях.
При физических нагрузках и стрессах любого происхождения в крови происходит повышение уровня нейтрофилов – транзисторный лейкоцитоз. Какая-либо симптоматика отсутствует, длится от нескольких минут до нескольких часов.
Лимфоцитарный лейкоцитоз
Высокий уровень лимфоцитов наблюдается при вирусном гепатите, коклюше, мононуклеозе, сифилисе, туберкулезе, саркоидозе и др.
Эозинофилия
Повышение уровня эозинофилов происходит, как правило, только при заболеваниях, среди которых:
Рекомендуем почитать: Что означают повышенные лейкоциты?
- бронхиальная астма;
- узелковый периартериит;
- легочные инфильтраты;
- поражения глистами;
- отек Квинке;
- скарлатина;
- миелоидный лейкоз;
- дерматозы;
- лимфогранулематоз;
- синдром Леффлера.
Моноцитоз
Повышенный уровень моноцитов наблюдается при септических процессах, туберкулезе, сифилисе, бруцеллезе, сыпном тифе, диффузных болезнях соединительной ткани, раке грудной железы и яичников, малярии.
Базофилия
Рост базофилов – достаточно редкое явление. Отмечается при беременности, язвенном колите, миелоидном лейкозе, микседеме.
При большинстве заболеваний в крови постоянно происходят изменения в соотношении разных видов лейкоцитов. Наблюдение за процессом дает возможность судить о тяжести течения и дальнейшем развитии патологии. В период болезни врачу приходится иметь дело с разными видами лейкоцитозов. Изменения в лейкоцитарной формуле отражают течение воспалительного процесса.
Повышение в крови уровня белых клеток может быть физиологическим и патологическим.
Высокие лейкоциты могут наблюдаться и у здоровых людей, например, лейкоцитоз новорожденных и рожениц
Физиологический лейкоцитоз возникает у здоровых людей. Чаще всего характеризуется незначительным повышением уровня белых клеток. Наблюдается в следующих случаях:
Источник:
Причины возникновения болезни
Лейкоцитоз – это состояние, характеризующееся избытком белых кровяных телец (т.е. лейкоцитов) в крови.
Лейкоциты вырабатываются в костном мозге и являются частью иммунной системы человека, защищая нас от вторжения «врагов» и не допуская размножения патологических клеток.
Общие сведения
Количество лейкоцитов в крови не является постоянной величиной, оно повышается при эмоциональных или физических нагрузках, резких перепадах температуры окружающей среды, приеме белковой пищи, а также при заболеваниях. В случае заболевания лейкоцитоз является патологическим, в то время как увеличение числа лейкоцитов у здорового человека – физиологический лейкоцитоз.
Значительное увеличение (до нескольких сотен тысяч) числа лейкоцитов обычно говорит о тяжелом заболевании крови – лейкозе, а повышение до нескольких десятков тысяч указывает на воспалительный процесс.
Причины лейкоцитоза
К основным причинам лейкоцитоза относятся:
- Острая инфекция – это самая распространенная причина лейкоцитоза;
- Хроническое воспаление. В процессе борьбы лейкоцитов с опасными бактериями, которые проникли в организм, начинается воспалительный процесс. При некоторых условиях этот процесс может принимать хронический характер, в результате чего уровень лейкоцитов повышен постоянно;
- Повреждение тканей при травмах;
- Неправильное питание;
- Чрезмерная реакция со стороны иммунной системы — может развиваться у людей, которые страдают сильной аллергией или аутоиммунными заболеваниями;
- Нарушения, связанные с повреждением костного мозга, т.к. именно в нем вырабатываются лейкоциты;
- Стрессы, продолжительное или очень сильное психологическое напряжение;
- Некоторые лекарственные препараты.
Самые распространенные причины лейкоцитоза у детей:
- Инфекционные заболевания;
- Неправильное питание;
- Чрезмерные физические нагрузки;
- Стрессы.
Кроме того, нельзя забывать о том, что хоть и редко, но причиной лейкоцитоза у детей может быть острый лейкоз.
Виды лейкоцитоза
Лейкоцитоз может быть истинным или абсолютным (при увеличении лейкоцитов или мобилизации их запасов из костного мозга), а также перераспределительным или относительным (увеличение количества лейкоцитов в результате сгущения крови или их перераспределения в сосудах).
Различают также следующие виды лейкоцитоза:
- 1. Физиологический лейкоцитоз: наблюдается после физических нагрузок, приема пищи и т.д.;
- 2. Патологический симптоматический лейкоцитоз: возникает при некоторых инфекционных заболеваниях, гнойно-воспалительных процессах, а также в результате определенной реакции костного мозга на распад тканей, который вызвало токсическое воздействие или расстройство кровообращения;
- 3. Кратковременный лейкоцитоз: возникает в результате резкого «выброса» лейкоцитов в кровь, например, при стрессе или переохлаждении. В таких случаях заболевание носит реактивный характер, т.е. исчезает вместе с причиной его возникновения;
- 4. Нейрофильный лейкоцитоз. Такое состояние чаще всего обусловлено увеличением образования и выхода нейтрофилов в кровь, при этом в сосудистом русле отмечается увеличение абсолютного числа лейкоцитов. Наблюдается при острой инфекции, хроническом воспалении, а также миелопролиферативных заболеваниях (болезни крови);
- 5. Эозинофильный лейкоцитоз развивается в результате ускорения образования или выхода эозинофилов в кровь. Основными причинами являются аллергические реакции, в том числе на продукты и лекарственные препараты;
- 6. Базофильный лейкоцитоз обусловлен увеличением образования базофилов. Наблюдается при беременности, неспецифическом язвенном колите, микседеме;
Лимфоцитарный лейкоцитоз характеризуется увеличением в крови лимфоцитов. Наблюдается при хронических инфекциях (бруцеллез, сифилис, туберкулез, вирусный гепатит) и некоторых острых (коклюш);
Моноцитарный лейкоцитоз встречается крайне редко. Наблюдается при злокачественных образованиях, саркоидозе, некоторых бактериальных инфекциях.
Читайте также: Инсульт симптомы первыеСимптомы лейкоцитоза
Лейкоцитоз не является самостоятельным заболеванием, и потому его симптомы совпадают с признаками тех болезней, которые его вызвали. У детей лейкоцитоз часто проходит бессимптомно, именно поэтому врачи рекомендуют родителям периодически сдавать кровь ребенка на анализ, чтобы обнаружить отклонения в составе крови на ранней стадии.
Самым опасным, хотя и самым редким видом лейкоцитоза является лейкоз, или рак крови, и потому необходимо знать его симптомы, чтобы не пропустить начало заболевания. Итак, при лейкозе распространенные симптомы лейкоцитоза следующие:
- Беспричинное недомогание, слабость, усталость;
- Повышенная температура тела, усиленное потоотделение ночью;
- Спонтанные кровоизлияния, частое образование кровоподтеков, синяков;
- Обмороки, головокружение;
- Боль в ногах, руках и брюшной полости;
- Затрудненное дыхание;
- Плохой аппетит;
- Необъяснимая потеря веса.
Если вы обнаружили у себя два и более перечисленных признака, стоит обратиться к врачу и сдать анализ крови.
Лечение лейкоцитоза
Методы лечения лейкоцитоза полностью зависят от болезни, послужившей причиной его возникновения.
При инфекционных процессах, как правило, назначают антибиотики и противовоспалительные препараты, для снятия аллергической реакции могут быть назначены антигистаминные и стероидные средства.
Для лечения лейкоза используют химиотерапевтические препараты. В некоторых случаях может быть назначен лейкоферез – извлечение лейкоцитов из крови, после чего кровь переливают пациенту обратно.
Следует помнить, что лечение лейкоцитоза нельзя проводить без выяснения причины, его вызвавшей.
Источник:
Лечение лейкемии у людей
Лейкоцитоз– это патологическое состояние организма, которое характеризуется высоким уровнем лейкоцитов (белые кровяные тельца) в крови. Лейкоциты являются важной частью иммунной системы. Они вырабатываются в костном мозге и препятствуют размножению некоторых клеток.
Причины
На сегодняшний день существует множество причин лейкоцитоза, которые представляют собой ряд серьезных заболеваний и некоторые патологические состояния организма. Сегодня главными провокаторами данного недуга считаются:
- Неправильное питание.
- Воспалительный процесс. В момент борьбы лейкоцитов с вредными бактериями начинается воспаление. При некоторых болезнях (как правило, хронических) процент лейкоцитов повышен постоянно.
- Инфекционный процесс. Самой распространенной причиной лейкоцитоза на сегодняшний день считается инфекция (ветряная оспа, пневмония и проч.).
- Повреждение тканей при различных травмах или мелких повреждениях (ожог, царапина, рак).
- Нарушения, которые связанны с костным мозгом.
- Иммунная реакция. Лейкоцитоз очень часто развивается у людей, которые страдают астмой или тяжелой формой аллергии.
- Медицинские препараты, применяющиеся при терапии психических нарушений, рака, болезней дыхательных путей и различных воспалений.
- Временное (но, очень сильное) или продолжительное психологическое напряжение, стрессы.
- Наследственная предрасположенность.
Что касается лейкоцитоза у детей, то самыми распространенными причинами считаются: повышенные физические нагрузки, неправильное питание, детские инфекции и стрессы. Очень часто в момент выявления у малышей симптомов заболевания, также обнаруживаются и болезни сердечнососудистой системы или злокачественные опухоли.
Виды
Сегодня существует несколько видов заболевания, о которых мы сейчас и поговорим.
- Кратковременный лейкоцитоз. Этот вид недуга развивается в момент резкого выброса белых кровяных телец в кровь (например, стресс). В таких ситуациях болезнь исчезает вместе с провокатором ее возникновения. Эта форма недуга наблюдается при тифе, скарлатине, дифтерии, септических болезнях и крупозном воспалении легких.
- Патологический симптоматический вид. Он, как правило, развивается при гнойно-воспалительных процессах и некоторых инфекциях.
- Физиологический лейкоцитоз может возникнуть после приема пищи, тяжелых физических нагрузок и проч.
- Эозинофильный вид заболевания развивается в результате образования либо выхода эозинофилов в кровь. Главными причинами являются лекарственные препараты и аллергические реакции (даже на вакцины).
- Нейтрофильный лейкоцитоз обусловлен высоким уровнем образования либо выхода нейтрофилов в кровь. Этот вид заболевания наблюдается при хронических воспалениях, острых инфекциях и миелопролиферативных болезнях.
- Лимфоцитарная форма лейкоцитоза характеризуется высоким процентом лимфоцитов в крови. Отмечается при хронических и некоторых острых инфекциях.
- Базофильный вид болезни характеризуется увеличением образования базофилов. Возникает при неспецифическом язвенном колите, беременности и микседеме.
- Моноцитарный лейкоцитоз наблюдается очень редко. Он развивается при саркоидозе, злокачественных образованиях и некоторых бактериальных инфекциях.
Симптомы
Очень часто данное состояние протекает без каких-либо признаков, либо же наблюдаются симптомы только тех заболеваний, которые стали причиной лейкоцитоза. Часто бессимптомно протекает у детей. Именно поэтому доктора рекомендуют всем родителям периодически сдавать кровь малыша на анализ, дабы можно было обнаружить отклонения на самых ранних стадиях.
Самыми распространенными симптомами лейкоцитоза считаются: частое образование кровоподтеков; повышенная температура тела; усталость; слабость; беспричинное недомогание; боль в брюшной полости, руках и ногах; плохой аппетит; нарушение зрения; головокружение; обмороки; повышенное потоотделение; затрудненное дыхание; потеря веса.
Лейкоцитоз у детей
В наши дни данное заболевание у детей встречается довольно часто. Если ребенку поставили такой диагноз, то родители обязаны знать, что заболевание у детей значительно отличается от «взрослого» лейкоцитоза.
Основными причинами этого недуга у детей являются: детские инфекционные заболевания, неправильное питание, стрессовые ситуации, наследственная предрасположенность к данной болезни, тяжелые физические нагрузки и проч.
Такая, на первый взгляд, обычная болезнь, как грипп, способна значительно повысить уровень лейкоцитов в крови. Дабы эта патология не развивалась, нужно немедленно приступить к лечению главной причины лейкоцитоза.
Что касается симптомов у детей, то болезнь может протекать без каких-либо выраженных признаков. Родители могут даже не догадываться, что ребенок страдает этой патологией. Поэтому, лучше всего регулярно сдавать кровь на анализ, дабы постоянно контролировать процент лейкоцитов в крови.
Есть и такие ситуации, когда симптомы лейкоцитоза у малышей проявляются на самых ранних этапах. К наиболее распространенным признакам этого заболевания относятся: раздражительность или апатия; потеря аппетита; сонливость; общая слабость организма; потеря веса и повышенная температура тела.
Поэтому, если родители заметили подобные признаки у своего чада, они немедленно должны обратиться к врачу, который в самые кратчайшие сроки приступит к лечению лейкоцитоза.
Лечение
Методы лечения лейкоцитоза, как правило, зависят от заболевания, послужившего основной причиной его возникновения. Очень часто терапия начинается с антибиотиков, которые и предотвращают, и лечат инфекцию, вызвавшую этот недуг.
Также, во время лечения лейкоцитоза прибегают к стероидным средствам, которые снимают или значительно уменьшают воспалительный процесс, а также, снижают процент лейкоцитов в крови.
Для снижения уровня и объема в моче кислоты применяют антациды. Данные средства препятствуют разрушению тканей организма, вследствие чего иногда и развивается лейкоцитоз.
В самых тяжелых ситуациях (в момент лечения) доктора назначают лейкоферез. Эта процедура представляет собой извлечение белых кровяных телец из крови, после чего очищенную кровь переливают больному обратно.
Дабы лечение лейкоцитоза было максимально быстрым и эффективным, приступать к терапии данной патологии необходимо на самых ранних этапах.
Источник:
Увеличение количества лейкоцитов в крови
Лейкоцитоз (leukocytosis; лейкоцит [ы] + -osis) — увеличение количества лейкоцитов в крови более 10 000 в 1 мкл, а при постоянно низком исходном уровне лейкоцитов (3000—5000 в 1 мкл) — до 8000—9000.
Резкое увеличение количества лейкоцитов (более 20 000 в 1 мкл) нередко обозначают термином «гиперлейкоцитоз», который, как правило, сочетается со значительным сдвигом в лейкоцитарной формуле влево (см. Гемограмма). Обычно Л. связан с увеличением количества нейтрофилов (нейтрофильный Л., или нейтрофилез), реже повышается количество других видов лейкоцитов. Нейтрофильный лейкоцитоз. В основе нейтрофильного Л. лежат различные механизмы. Чаще он обусловлен увеличением продукции и (или) выхода лейкоцитов из костного мозга в кровь.
Читайте также: Тромбоэмболия - симптомы и признаки заболеванияПри этом отмечается увеличение абсолютного количества лейкоцитов в сосудистом русле (абсолютный, или истинный, нейтрофильный Л.).
При ряде состояний, несмотря на повышение количества нейтрофилов в 1 мкл крови, их абсолютное содержание в сосудистом русле неизменно. Такой относительный нейтрофильный Л. обусловлен перераспределением лейкоцитов в сосудистом русле с переходом значительного их количества из пристеночного (маргинального) пула в циркулирующий пул. Исключительно редко Л. может быть связан с замедлением скорости выведения лейкоцитов из сосудистого русла (постспленэктомический Л.). При раде состояний Л. обусловлен сочетанием нескольких патогенетических механизмов. Различают физиологический и патологический нейтрофильный Л.
Физиологический нейтрофильный Л.отмечается при многих состояниях: эмоциональном или физическом напряжении (эмоциогенный и миогенный Л.), переходе человека из горизонтального положения в вертикальное (ортостатический Л.), приеме пищи (алиментарный Л.).
Решающее значение в возникновении физиологического Л. принадлежит перераспределению лейкоцитов в сосудистом русле (перераспределительный Л.). Однако при значительном и длительном мышечном напряжении возможен ускоренный выход нейтрофилов из костного мозга в кровь.
Перераспределительный может быть вызван введением некоторых лекарственных препаратов, например постадреналиновый лейкоцитоз.
Отличительная особенность перераспределительного — его кратковременность, нормальное соотношение в лейкоцитарной формуле палочкоядерных, сегментоядерных нейтрофилов и других гранулоцитов, а также отсутствие токсической зернистости. К физиологическому относится Л., отмечаемый нередко во второй половине беременности (Л. беременных).
Он развивается как за счет действия перереспределительных механизмов, так и в результате увеличения продукции нейтрофилов.
Патологический нейтрофильный Л. наблюдается при многих инфекционных и неинфекционных воспалительных процессах (инфекционный Л.), при интоксикациях (токсический Л.), при тяжелой гипоксии, после обильных кровотечений, при остром гемолизе, у больных со злокачественными новообразованиями и др. В значительной степени этот Л.
обусловлен увеличением продукции нейтрофилов и ускорением их поступления в кровь, а при бактериальной инфекции в ранние сроки (первые сутки) исключительно ускорением выхода нейтрофилов из костномозгового гранулоцитарного резерва и лишь в последующем поддерживается за счет увеличения продукции нейтрофилов.
При бактериальной природе воспаления решающее значение в возникновении нейтрофильного Л. принадлежит эндотоксинам, с одной стороны, обеспечивающим выход нейтрофилов из костномозгового депо, а с другой — влияющим на гранулоцитопоэз опосредованно через усиление выработки гуморальных стимуляторов (например, Л-индуцирующего фактора). Л.
Вызывают также продукты распада тканей (так называемые некротоксины) и ацидоз.
У больных, находящихся в агональном состоянии, в крови могут появиться эритро- и нормобласты (агональный Л.).
Развитие истинного нейтрофильного Л. обусловлено ускорением дифференциации предшественников гранулоцитопоэза, ускорением созревания и выхода гранулоцитов из костного мозга в кровь (см. Кроветворение). Характер нейтрофильного Л. может быть установлен на основании клинико-лабораторного исследования.
При этом решающее значение имеет анализ факторов, вызвавших Л. (истинный или перераспределительный). Истинный нейтрофильный Л. сопровождается сдвигом в лейкоцитарной формуле влево, сочетающимся с морфологическими и функциональными изменениями нейтрофилов, В миелограмме (см.
Костный мозг) выявляется увеличение процента нейтрофильных элементов. При перераспределительном Л. лейкоцитарная формула и миелограмма обычно не изменены, функциональные свойства нейтрофилов не нарушены.
Исследование количества лейкоцитов в динамике помогает оценить течение патологического процесса, прогнозировать возможные осложнения и исход заболевания, выбрать наиболее адекватную терапию.
Эозинофильный лейкоцитоз обусловлен ускорением продукции и (или) выхода эозинофилов из костного мозга в кровь (см. Эозинофилия). Частой причиной эозинофильного Л. являются аллергические реакции немедленного типа, в частности на лекарственные препараты и вакцины.
Он нередко наблюдается при отеке Квинке, бронхиальной астме, гельминтозах, кожных аллергических болезнях, узелковом периартериите, при некоторых инфекционных болезнях (например, скарлатине), миелолейкозе, лимфогранулематозе и др. Эозинофильный Л. — один из ранних признаков синдрома Леффлера.
В ряде случаев причину этого Л. установить не удается (эссенциальный, или идиопатический, эозинофильный Л.). При аллергических реакциях эозинофильный Л.
объясняют способностью гистамина и других биологически активных веществ, выделяющихся при этих реакциях, стимулировать выход эозинофилов из костного мозга в кровь. Т-лимфоциты под влиянием антигенов выделяют факторы, активизирующие эозинофилоцитопоэз, в т. ч. созревание клеток-предшественников в направлении эозинофилоцитопоэза, поэтому при Т-клеточных опухолях может наблюдаться высокая эозинофилия в крови.
При миелопролиферативных заболеваниях нарастание количества эозинофилов в крови обусловлено увеличением продукции эозинофилов.
При наличии эозинофильного Л. необходимо уточнить его причины. При медикаментозном эозинофильном Л. следует прекратить прием лекарственного препарата, вызвавшего его, поскольку Л. нередко предшествует развитию тяжелых аллергических реакций. Базофильный лейкоцитоз, обусловленный увеличением продукции базофилов, — сравнительно редкий гематологический признак.
Увеличение количества базофилов в крови может наблюдаться при микседеме, неспецифическом язвенном колите, аллергических реакциях, при беременности. В этих случаях число базофилов повышается незначительно и не приводит к существенному увеличению количества лейкоцитов.
Часто содержание базофилов возрастает при хроническом миелолейкозе, что является прогностически неблагоприятным признаком. Лимфоцитарный лейкоцитоз (лимфоцитоз) встречается при некоторых острых (коклюш, вирусный гепатит) и хронических инфекциях (туберкулез, сифилис, бруцеллез), при инфекционном мононуклеозе. Стойкий лимфоцитарный Л.
является характерным признаком хронического лимфолейкоза. Инфекционный лимфоцитоз протекает с выраженным увеличением количества лимфоцитов в крови, его механизмы окончательно не выяснены.
При лимфоцитарном Л. повышается абсолютное количество лимфоцитов в крови (абсолютный лимфоцитоз), что обусловлено увеличением поступления в кровь лимфоцитов из органов лимфоцитопоэза. Абсолютный лимфоцитоз может быть обусловлен и перераспределением лимфоцитов в сосудистом русле.
Так, при физическом и эмоциональном напряжении повышение количества лимфоцитов в крови связано с их переходом из маргинального в циркулирующий пул.
Нередко трактуют как лимфоцитоз состояния, протекающие с нейтропенией.
Однако абсолютное содержание лимфоцитов в крови при этом не увеличено, но наличие нейтропении приводит к увеличению процента лимфоцитов в лейкоцитарной формуле. Моноцитарный лейкоцитоз (моноцитоз) встречается редко.
Наблюдается при бактериальных инфекциях (например, при туберкулезе, бруцеллезе, подостром септическом эндокардите), а также при заболеваниях, вызванных риккетсиями и простейшими (при малярии, сыпном тифе, лейшманиозе), при злокачественных новообразованиях (раке яичников, молочной железы и др.), саркоидозе, диффузных заболеваниях соединительной ткани.
Абсолютное количество моноцитов в крови увеличено у больных инфекционным мононуклеозом, а также у лиц с агранулоцитозом в фазе начавшегося выздоровления; стабильное повышение содержания в крови моноцитов характерно для хронических миеломоноцитарного и моноцитарного лейкозов. Прогностическое значение имеет повышение количества моноцитов при агранулоцитозе (указывает на начало регенерации кроветворения) и при миеломонобластном остром лейкозе (свидетельствует о рефрактерности к лечению).
Источник:
Предохранение от недуга
Лейкоцитоз (leucocytosis) — повышенное количество лейкоцитов в периферической крови (обычно более 10 млрд/л).
Существует три патогенетических механизма развития лейкоцитоза:
- сгущение крови;
- перераспределение лейкоцитов в сосудистом русле;
- выход лейкоцитов из костного мозга в периферическую кровь.
Лейкоцитоз бывает патологическим и физиологическим. Патологический лейкоцитоз возникает при болезненных состояниях, физиологический может возникнуть у здоровых людей.
Физиологический лейкоцитоз может быть спровоцирован несколькими причинами:
- приемом пищи (число лейкоцитов в этом случае не превышает 10—12×109/л);
- физической работой (миогенный лейкоцитоз);
- переходом из вертикального положения в горизонтальное (ортостатический лейкоцитоз);
- приемом горячих и холодных ванн;
- предменструальным периодом;
- беременностью, родами.
Причинами патологического лейкоцитоза могут стать:
- воспалительные заболевания, вызываемые микроорганизмами (перитонит, флегмона и т. д.);
- воспалительные заболевания немикробного происхождения (например, системная красная волчанка, ревматоидный артрит);
- инфекционные заболевания, поражающие в основном клетки иммунной системы (инфекционный лимфоцитоз и инфекционный мононуклеоз);
- инфекционные заболевания (пиелонефрит, сепсис, пневмония, менингит и т. д.);
- инфаркты органов (миокарда, легких);
- пролиферативные заболевания системы крови, в частности лейкемическая и сублейкемическая формы;
- большая кровопотеря;
- спленэктомия;
- уремия, диабетическая кома;
- злокачественные заболевания.
Выделяют несколько основных форм патологических лейкоцитозов:
- базофильный;
- нейтрофильный;
- эозинофильный;
- моноцитарный;
- лимфоцитарный.
Базофильный лейкоцитоз обусловлен увеличением продукции базофилов, наблюдающимся при беременности, неспецифическом язвенном колите, микседеме, аллергических реакциях. В перечисленных случаях повышение числа базофилов не приводит к увеличению числа лейкоцитов. Повышение базофилов является неблагоприятным прогностическим признаком при хроническом миелолейкозе.
Эозинофильный лейкоцитоз обусловлен ускорением продукции лейкоцитов и их выходом из костного мозга в кровь. В основном причиной этого лейкоцитоза являются аллергические реакции немедленного типа.
Нейтрофильный лейкоцитоз в большинстве случаев обусловлен увеличением продукции лейкоцитов и их выходом из костного мозга в кровь. При этом отмечается абсолютный нейтрофильный лейкоцитоз. Если большая часть лейкоцитов переходит из маргинального пула в циркулирующий, наблюдается относительный нейтрофильный лейкоцитоз.
Лимфоцитарный лейкоцитоз (лимфоцитоз) характерен для некоторых острых и хронических инфекций, инфекционного мононуклеоза. Инфекционный лимфоцитоз протекает с повышением абсолютного количества лимфоцитов в крови, это связано с увеличением поступления лимфоцитов в кровь из органов лимфоцитопоэза.
Моноцитарный лейкоцитоз (моноцитоз) наблюдается при бактериальных инфекциях, диффузных заболеваниях соединительной ткани, заболеваниях, вызванных риккетсиями, злокачественных новообразованиях, саркоидозе.
При хронических миеломоноцитарном и моноцитарном лейкозах наблюдается стабильное повышение количества моноцитов в крови.
Абсолютный моноцитоз встречается у больных инфекционным мононуклеозом или агранулоцитозом в фазе начавшегося выздоровления.
Источник:
Виды лейкоцитоза
- Нейтрофильный лейкоцитоз: попадание лейкоцитов в кровь прямо из костного мозга человека. В данном случае увеличивается их число в сосудистом русле, причем обычно их абсолютное содержание неизменно.Нейтрофильный лейкоцитоз обуславливается стремительным перераспределением в сосудистом русле белых молекул, значительная часть которых переходит из пристеночного пула (пристеночный пул иначе называют «маргинальный») в циркулирующий.
- Эозинофильный лейкоцитоз: попадание эозинофилов из костного мозга в кровь.В большинстве случаев, как показывает врачебная практика, причиной такого заболевания служат аллергические реакции немедленного типа. Также возбудителем могут служить вакцины и небольшой процент лекарственных препаратов.
- Базофильный лейкоцитоз (лечение более эффективно на ранних стадиях возникновения) обусловлен увеличением базофилов.Данный диагноз – это сравнительно редкий гематологический признак. Базофильный лейкоцитоз наблюдается при микседеме, аллергических реакциях, при беременности или неспецифическом язвенном колите. Число базофилов растет постепенно, что приводит к небольшому процентному увеличению лейкоцитов.По мнению специалистов, число базофилов увеличивается при хроническом миелолейкозе. Данный признак является неблагоприятным для больного, по сравнению с другими видами лейкоцитоза.
- Лимфоцитарный лейкоцитоз — лечение данного заболевания достаточно сложное и продолжительное. Также оно называется «лимфоцитоз».Специалисты выявили следующие болезни, при которых встречается лимфоцитоз: туберкулез, коклюш, инфекционный мононуклеоз, сифилис, вирусный гепатит. Лейкоцитоз протекает при увеличенном поступлении лимфоцитов из органов лимфоцитопоэза.
- Моноцитарный лейкоцитоз, симптомы которого были выявлены при следующих заболеваниях: туберкулез, малярия, рак яичников, рак молочной железы, бруцеллез, острый септический эндокардит, очень опасен. Прогностическое значение обусловлено повышением моноцитов при агранулоцитозе. Это свидетельствует о начале регенерации кроветворения. Когда у пациента обнаруживается миеломонобластный острый лейкоцитоз, это свидетельствует о рефрактерности к лечению.
Лейкоцитоз: причины заболевания
Лейкоцитоз, причины появления которого должен знать каждый, это опасное заболевание. Если у человека значительное увеличение лейкоцитов, это говорит о наличии тяжелого заболевания крови, называемого лейкозом. Когда у человека происходит повышение лейкоцитов до нескольких десятков тысяч, тогда начинается острый и воспалительный лейкоцитоз.
Самое главное, что детский лейкоцитоз не настолько опасен, чем взрослый. В детском возрасте формула крови достаточно быстро изменяется. По этой причине лейкоциты могут прийти в норму за короткий период времени. Но обратиться к врачу необходимо, чтобы избежать осложнений и дальнейших последствий. Лейкоцитоз, симптомы которого не выявлены сразу, может привести к смерти.
Лейкоцитоз у детей выявляется достаточно быстро, и излечить его намного легче, чем у взрослого.
Основные и наиболее важные причины возникновения лейкоцитоза:
- Различного рода инфекции, передаваемые как половым путем, так и воздушно-капельным. Это может быть ветряная оспа, пневмония и другие виды.
- Причиной лейкоцитоза служат воспалительные процессы, протекающие в организме. В некоторых случаях они могут носить хронический характер: постоянно повышен уровень лейкоцитов.
- Любые (значительные или менее серьезные) повреждения на коже. Это может быть ожог, царапина или рак.
- Неправильный режим питания.
- Различного рода нарушения, которые прямым образом связаны с костным мозгом. Ведь именно в данном органе стабильно вырабатываются лейкоциты.
- Иммунная реакция, которая наблюдается у людей, страдающих аллергией или астмой.
- Стрессы или сильное эмоциональное перенапряжение, которое сопровождает человека на протяжении долгого периода времени.
- Наследственность.
Лейкоцитоз у детей может возникать в следующих случаях: стрессы, интенсивные и нерациональные физические нагрузки, инфекции или несбалансированное питание.
Лейкоцитоз: симптомы заболевания
- Постоянно сопровождающая человека усталость, которая не покидает в течение продолжительного периода времени. Также о возникновении лейкоцитоза свидетельствует общее недомогание, слабость, вялость.
- Повышенная температура, которая ничем не сбивается.
- Основными симптомами лейкоцитоза принято считать кровоподтеки, которые сильно заметны и бросаются в глаза.
- Обмороки, сильное головокружение – одни из первых признаков, которые могут свидетельствовать о появлении лейкоцитоза.
- Сильное выделение пота, даже если в помещении прохладно или установлен кондиционер.
- Боль, которая распространяется по брюшной полости, а также по рукам и ногам.
- Ухудшение зрения (в этом случае лейкоцитоз начинает стремительно развиваться).
- Затрудненное (как будто происходит удушение) дыхание.
- Нет аппетита.
- Значительное и стремительное снижение веса.
Симптомы лейкоцитоза необходимо знать каждому человеку, и при появлении первых признаков заболевания следует обратиться к специалисту.
Лечение лейкоцитоза
Причины лейкоцитоза должны быть незамедлительно определены, и тогда лечение будет намного эффективнее, быстрее и дешевле. Назначение препаратов зависит от того, какая болезнь стала возбудителем.
В основном специалисты назначают пациенту антибиотики, которые используются для предотвращения и лечения возникшей инфекции. Такую меру предосторожности принято применять против развития сепсиса. Лейкоцитоз, причины которого были замечены сразу, можно вылечить менее сильными и вредными для организма препаратами.
Чтобы уменьшить воспаление и справиться с лейкоцитозом, назначают стероидные препараты, которые воздействуют на лейкоциты, тем самым уменьшая их содержание в крови. Лейкоцитоз – это серьезная болезнь, с которой справиться довольно сложно.
Иногда специалисты выполняют лейкоферез. В этом случае происходит извлечение излишков лейкоцитов из крови. После этого кровь могут либо перелить обратно к пациенту, либо сохранить ее для других людей.
Для профилактики заболевания человек должен несколько раз в год сдавать кровь на анализ.
Источник:
krovinushka.ru
Что такое нейтрофильный лейкоцитоз? Причины развития, виды, показатели крови
23.05.2019
Если человек здоров, то лейкоциты в его крови будут постоянно сменяться новыми клетками. Срок их жизни может достигать 12 дней, во время присутствия инфекции количество белых клеток сокращается. Обычно нейтрофильный лейкоцитоз развивается при инфекционных патологиях в острой форме, при наличии хронических инфекционных болезней, при некоторых миелопролиферативных патологиях.
Что это такое и чем он опасен?
Нейтрофильный лейкоцитоз – это состояние, когда в крови повышается уровень нейрофилов, которые могут быть юными и палочкоядерными. Если анализы показали данное отклонение, врач может предположить присутствие у человека инфекционно-воспалительного процесса.
Состояние диагностируется при выработке повышенного числа нейтрофилов в кровяном русле, в том случае, если у человека имеются миелопролиферативные болезни или воспалительные процессы.
Опасность данного состояния в том, что оно несет угрозу здоровью, так как нейтрофильный лейкоцитоз свидетельствует о наличии у человека таких патологических процессов:
- Гнойно-септические инфекции. В основном бактериальной, грибковой или риккетсиозной направленности, иногда вирусной этиологии.
- При отравлениях, например угарным газом, этиленгликолем, мышьяком, ртутью и т.д.
- Эндогенная интоксикация – эклампсия, кетоацидоз, уремия.
- Кровотечения и некроз тканей.
- Воздействия на работу центральной нервной системы. Например, хирургическое вмешательство, травма, введение наркоза, кровоизлияние в мозг.
- Подагра.
- Лучевая болезнь начальной стадии.
- Гриппозное состояние, осложненное гнойными процессами.
- Болезни, связанные с нарушением работы костного мозга – метастазирование онкологических опухолей в костный мозг, остеомиелит.
Показатели
Если человек не болен, то нормальным показателем для него будет такое количество лейкоцитов – от 4 до 8,8Х10⁹/литр для взрослых. У детей этот показатель может быть различен, все будет зависеть от того, сколько лет ребенку:
- Недавно рожденные младенцы – от 9,4 до 32,2.
- В месячном возрасте – от 9,2 до 13,8.
- От 12 месяцев до трехлетнего возраста – от 6 до 17,5.
- От 4 до 10 лет – 6-11,4.
- К 20 годам – 4,5-10.
При высоких показателях лейкоцитов необходимо обязательно начинать лечение:
- Обычно врачи прописывают антибактериальную терапию и иногда стероидные препараты.
- Если в моче повышена кислота, то назначается прием антацидов.
- В тяжелых ситуациях показан лейкоферез, процедура, которая предполагает изъятие белых кровяных телец из крови. После этого очищенная кровь человека вливается ему обратно.
Лейкоцитоз может быть различных видов, помимо нейтрофильного он бывает:
- Кратковременный.
- Патологический.
- Физиологический.
- Эозинофильный.
- Лимфоцитарный.
- Моноцитарный.
- Базофильный.
Виды
Когда дается характеристика нейтрофильного лейкоцитоза, учитываются ядерные сдвиги нейтрофилов.
Сдвиг ядра характеризуется нарушением соотношения молодых (миелоциты, метамиелоциты, палочкоядерные) и созревших (сегментоядерные) форм нейтрофильных лейкоцитов.
Нейтрофильный лейкоцитоз в зависимости от передвижения ядерной основы в лейкоцитарной формуле может делиться на такие виды:
- Без ядерного сдвига – растет количество зрелых сегментоядерных нейтрофилов на фоне лейкоцитоза общего плана. Это может быть заметно после еды, при работе мышц, при кровотечении, при невыраженном инфекционном заболевании.
- С ядерным сдвигом влево, когда в крови увеличиваются молодые формы. Этот вид в свою очередь может делиться на такие разновидности:
- Простой или гипорегенераторный ядерный сдвиг влево, когда увеличиваются палочкоядерные нейтрофилы. Наблюдается при легкой инфекции или воспалительном процессе. Например, при тонзиллите, катаральном аппендиците, малярийных состояниях.
- С регенераторным сдвигом ядра влево, когда появляются метамиелоциты и увеличиваются палочкоядерные. Это происходит при гнойно-септических процессах при пневмонии, скарлатине, сыпном тифе, дифтерии.
- Гипергенераторный ядерный сдвиг влево. При нем помимо появления метамиелоцитов и росте палочкоядерных нейтрофилов возникают и миелоциты. Заболевания сопровождаются гнойно-септическим течением, например аппендицита гнойного, перитонита, холецистита гнойного и т.д.
Ядерный сдвиг влево при нейтрофильном лейкоцитозе может наблюдаться не только при бактериальных инфекциях, он также развивается при различных травмах, таких как ожоги, кровотечения, острый гемолиз, а также при хирургических вмешательствах.
- С дерегенераторным ядерным сдвигом – указывает на угнетение костного мозга. Проявляется при тяжелых инфекционных процессах и эндогенной интоксикации.
- Со сдвигом ядра вправо, когда увеличиваются зрелые нейтрофилы с гиперсегментацией ядра (более пяти сегментов), на этом фоне исчезают молодые клетки – такое состояние может присутствовать у здоровых пациентов и у больных с наличием анемии Аддисона-Бирмера.
Особенности и причины развития
В целом причины развития нейтрофильного лейкоцитоза у взрослых и детей достаточно схожи. Он может развиться из-за травма тканей, погрешности в питании и ожирения, чрезмерной реакции иммунитета.
Это наблюдается у аллергиков или страдающих аутоиммунными патологиями.
У детей
В детском возрасте лейкоцитоз наступает по следующим основным причинам:
- Инфекции.
- Сбои в питании.
- Физические нагрузки сверх меры.
- Стрессовые состояния.
В редких случаях может развиться острый лейкоз, что считается крайне опасным состоянием. Однако при лейкозах фагоцитарная активность нейтрофилов бывает снижена.
Внимание! Иногда лейкоцитоз у детей сопровождается сердечно-сосудистыми нарушениями.У взрослых
Лейкоцитоз у взрослых людей также может развиться по таким причинам:
- Развитие острой инфекции – это самая частая причина появления лейкоцитоза.
- Хроническое воспаление – когда начинается борьба лейкоцитов с патогенными микроорганизмами, происходит воспалительный процесс. Если состояние перешло в хроническое, то уровень лейкоцитов в крови будет постоянно повышен.
- Повреждение костного мозга, так как именно в нем начинается выработка лейкоцитов.
- Стрессовые состояния, психологическое напряжение, которое длится не один день.
- Прием некоторых медикаментов. Это может быть адреналин, кортикостероидные средства и рекомбинантные ростовые вещества, такие как Г-КСФ и ГМ-КСФ.
- Серповидноклеточная анемия.
Также необходимо вести контроль за иммунной системой, не допускать ее понижения. Ежегодно проходить профилактическое медицинское обследование у всех узких специалистов.
Нейтрофильный лейкоцитоз порой может протекать бессимптомно, особенно в детском возрасте, от развития серьезных осложнений спасет только регулярное обследование организма.
Что такое нейтрофильный лейкоцитоз? Причины развития, виды, показатели крови Ссылка на основную публикациюdoctor-krov.com
Нейтрофильный лейкоцитоз (нейтрофилия)
Нейтрофильный лейкоцитоз – увеличение содержания нейтрофилов в гемограмме свыше 65%
Патологическая нейтрофилия наблюдается при:
острых инфекционных заболеваниях
гнойно-воспалительных процессах
инфаркте миокарда
злокачественных новообразованиях
острой кровопотере
укусах ядовитых насекомых
Физиологическая нейтрофилия бывает при:
алиментарном лейкоцитозе
эмоциональном лейкоцитозе
Важное практическое значение при интерпретации диагноза и выстраивании тактики лечения имеет определение степени ядерного сдвига в лейкоцитарной формуле. Классификация по этому признаку приведена в учебнике.
Виды нейтрофильного лейкоцитоза (в зависимости от степени ядерного сдвига в лейкоцитарной формуле)
Без ядерного сдвига – увеличивается количество зрелых сегменто-ядерных нейтрофилов на фоне общего лейкоцитоза ( после приема пищи, мышечной работы, кровопотери, при легком течении инфекций).
С ядерным сдвигом влево:
а) с гипорегенераторным (простым) ядерным сдвигом влево – увеличение палочкоядерных нейтрофилов ( более 5%) на фоне нейтрофилии.
Характерен для легкого течения инфекций и воспаления (ангина, малярия, катаральный аппендицит).
б) с регенераторным ядерным сдвигом влево – на фоне нейтрофилии и увеличенного содержания полиморфно-ядерных нейтрофилов обнаруживаются метамиелоциты.
Характерно для гнойно-септических процессов (пневмония, сыпной тиф, скарлатина, дифтерия). Количество лейкоцитов может увеличиться до 12-15-25 Г/л
в) с гипергенераторным ядерным сдвигом влево – появляется еще больше молодых клеток – миелоцитов, промиелоцитов вплоть до бластов; при этом эозинофилы вообще отсутствуют (анэозинофилия).
Это указывает на неблагоприятное течение инфекционных заболеваний и гнойно-септических процессов (ангина)
С дерегенераторным ядерным сдвигом – появляется значительное число
деструктивно измененных сегментоядерных форм (пикноз ядер, токсическая зернистость, вакуолизация и т.д.), что указывает на угнетение функции костного мозга и может быть при тяжелом течении инфекций, эндогенной интоксикации
4. С ядерным сдвигом вправо – в лейкоцитарной формуле появляются гиперсегментированные (более 5 сегментов). Могут быть у практически здоровых людей, анемии Аддисона-Бирмера
Механизмы развития нейтрофильного лейкоцитоза
Увеличение продукции нейтрофилов в костном мозге (развивается в течение нескольких дней).
Ускоренное высвобождение клеток из костного мозга (происходит в течение нескольких часов.
Высвобождение маргинального пула нейтрофилов (развивается в течение нескольких минут).
Снижение выхода нейтрофилов из крови в ткани.
Сочетание факторов.
Нейтрофилия за счет выхода маргинального пула (псевдонейтрофилия, демаргинация)
Такой путь развития нейтрофилии обусловливает возникновение физиологического лейкоцитоза. Развивается при эмоциональной и тяжелой физической нагрузке, при введении катехоламинов (которые увеличивают сердечный выброс). Механизм ее развития связан с возрастанием скорости кровотока по сосудам, в которых лейкоциты занимают краевое положение. При этом возрастает число моноцитов и лимфоцитов.
Острая нейтрофилия развивается вследствие выхода нейтрофилов из костного мозга
Этот механизм реализуется преимущественно при остром воспалении. Он возможен благодаря наличию костномозгового резерва нейтрофилов- сегментоядерных и палочкоядерных форм. Метамиелоциты и миелоциты выходят в кровь только при чрезмерной стимуляции. В случае, когда продукций нейтрофилов в костном мозге нарушена (например, в условиях проведения химиотерапии опухолей), выход палочкоядерных и сегментоядерных клеток даже в условиях действия бактерийного, крово патогенных факторов будет снижен.
Нейтрофилия вследствие ускорения созревания нейтрофилов в костном мозге
Характерна при гнойной инфекции, злокачественных новообразованиях.
Механизм образования нейтрофилов в костном мозге выглядит следующим образом. При воспалении и бактериальной инфекции происходит активирование моноцитов и макрофагов, которые секретируют ИЛ-1 и ФНО-. Эти цитокины стимулируют стромальные фибробласты костного мозга к увеличению секреции ими ГМ-КСФ и Г-КСФ. Эти гемопоэтические ростовые факторы напрямую активируют клетки гранулоцитарного ряда в процессе их созревания, а также стимулируют ускоренный выход лейкоцитов из депо.
В результате скорость гранулоцитопоэза может увеличиваться в 3 раза, например, при гнойной инфекции. Более выраженное увеличение наблюдается при заболеваниях системы крови или при чрезмерной стимуляции (опухоли /опухолевые клетки вырабатывают КСФ/, тяжелые септические заболевания). Таким образом, даже при ускоренном созревании нейтрофилов в костном мозге для этого требуется несколько дней, поэтому максимальный лейкоцитоз развивается при таких состояниях минимум через неделю.
Такой механизм иногда называют хронической нейтрофилией, поскольку происходит повторная продолжительная стимуляция предшественников гранулоцитопоэза. Однако, при длительной и тяжелой инфекции способность костного мозга генерировать нейтрофилы падает, что ведет к развитию нейтропении истощения. При этом снижается не только генерация гранулоцитов костным мозгом, но и уменьшается время их жизни в циркулирующей крови. Нейтропения истощения при тяжелой гнойной бактериальной инфекции – крайне неблагоприятный прогностический признак.
Нейтрофилия вследствие снижения выхода лейкоцитов в ткани
Выход нейтрофила из сосудов в ткани может нарушаться при разных дефектах его строения, когда клетки теряют способность к продвижению через узкие щели между смежными эндотелиоцитами сосуда.
Примером такой патологии могут служить заболевания, связанные с врожденными или приобретенными нарушениями мембраны нейтрофилов. Такие нейтрофилы не могут занимать краевое положение, а следовательно – и выходить за пределы сосудистого русла. В то же время, пролиферация нейтрофилов в костном мозге идет нормально, поэтому любая инфекция вызывает сильнейшую нейтрофилию.
Следует помнить, что нейтрофилия, обусловленная ускоренным освобождением гранулоцитов костным мозгом, снижением его выхода в ткани и мобилизацией маргинального пула, является в определенной степени мерой защиты организма на повреждающее воздействие. Биологический смысл этой реакции вполне понятен. Это один из вариантов элементов неспецифической системной защиты, в ходе которой организм, готовясь к возможному повреждению, быстро создает в крови мобильный пул циркулирующих нейтрофилов. Эти гранулоциты после активации готовы как клеточные эффекторы острого воспаления уничтожить патогенные микроорганизмы, свои омертвевшие либо поврежденные ткани и в конечном счете – локализовать эти повреждения. Однако, лишенное своего защитного значения воспаление может приобретать чисто патогенный характер и служить одной из причин множественной системной недостаточности.
studfiles.net
Лейкоцитоз
Лейкоцитоз – это увеличение содержания в периферической крови лейкоцитов выше 9000 в 1 мкл (9х109/л). Наблюдается при широком спектре нозологий, особенно бактериальных и вирусных инфекциях, системных воспалительных патологиях ревматического характера. Какие-либо специфические клинические проявления отсутствуют. Симптоматика определяется причиной, т.е. болезнью, на фоне которой развился лейкоцитоз. Уровень лейкоцитов измеряется при заборе венозной или капиллярной крови утром через 12 часов после последнего приема пищи. Подсчет лейкоцитов является частью общего анализа крови. Для коррекции лейкоцитоза проводится лечение основного заболевания.
Лейкоцитозы разделяются по различным критериям. По биологическому значению выделяют физиологическое и патологическое повышение лейкоцитов в крови. Физиологический лейкоцитоз не несет никакого вреда и наблюдается у каждого здорового человека при определенных обстоятельствах - во время интенсивной мышечной работы (миогенный), через 2-3 часа после приема пищи (алиментарный), во втором триместре беременности (гестационный). Причиной патологического лейкоцитоза выступают заболевания. По степени увеличения уровня лейкоцитов выделяют:
- Умеренный лейкоцитоз. Количество лейкоцитов от 9000 до 15000.
- Высокий лейкоцитоз. Содержание лейкоцитов от 15000 до 50000.
- Гиперлейкоцитоз (лейкемоидная реакция). Концентрация лейкоцитов свыше 50000. Часто присутствует большое количество незрелых форм белых клеток крови.
Помимо уровня лейкоцитоза важное значение имеет то, какой именно тип лейкоцитов вышел за пределы нормальных показателей. В зависимости от вида лейкоцитов различают следующие виды лейкоцитоза:
- Нейтрофильный (нейтрофилез). Увеличение нейтрофилов выше 75%. Причиной являются бактериальные инфекции, нагноительные процессы.
- Лимфоцитарный (лимфоцитоз). Содержание лимфоцитов больше 38% (у детей до 7 лет – выше 55%). Частые причины - вирусные инфекции, лимфопролиферативные заболевания.
- Моноцитарный (моноцитоз). Увеличение моноцитов выше 10%. Причинами служат гранулематозные процессы, протозойные инфекции, септический эндокардит.
- Эозинофильный (эозинофилия). Содержание эозинофилов больше 5%. Основными причинами являются глистные инвазии, аллергические реакции, некоторые болезни легких.
- Базофильный (базофилия). Увеличение базофилов выше 1%. Очень редкое состояние. Причиной выступают аллергии, истинная полицитемия, неспецифический язвенный колит.
Наиболее частой причиной лейкоцитоза считаются различные инфекции (бактериальные, вирусные, паразитарные). Так как главная функция всех лейкоцитов – поддержание противоинфекционного иммунитета, присутствие в организме чужеродного патогена сопровождается реактивным увеличением в крови белых кровяных телец. Причем определенный вид микроорганизма вызывает различные виды лейкоцитоза.
- Бактериальные инфекции. При бактериальных инфекциях повышается содержание в крови нейтрофилов и моноцитов, которые путем фагоцитоза и «кислородного взрыва» уничтожают патогены. При локализованных инфекциях (ангина, пиелонефрит, бронхит) лейкоцитоз обычно незначительный. Выраженные гнойные процессы (абсцесс, флегмона, остеомиелит) и генерализованные инфекции (сепсис, эндокардит) характеризуются высоким лейкоцитозом, иногда встречается лейкемоидная реакция. Отличительная особенность лейкоцитоза, причиной которого стала бактериальная инфекция – сдвиг лейкоцитарной формулы влево, т.е. появление в крови «молодых», незрелых форм нейтрофилов (метамиелоцитов, промиелоцитов). При острых процессах лейкоцитоз резко нарастает и достигает максимума на 1-2 день заболевания, затем постепенно уменьшается и приходит в норму. При хронических бактериальных инфекциях уровень лейкоцитов может быть на верхней границе нормы или слегка превышать ее.
- Вирусные инфекции (грипп, корь, мононуклеоз). Становятся причиной повышения в крови лимфоцитов, которые обладают способностью запускать в вирусных клетках механизм апоптоза и вырабатывать против них специфичные антитела (иммуноглобулины). Лимфоцитоз чаще всего умеренный, может сохраняться длительное время (недели, месяцы, годы), особенно при персистирующих вирусных инфекциях (цитомегаловирус, вирус Эпштейн-Барра).
- Глистные инвазии. Инфицирование гельминтами (аскаридами, острицами, анкилостомами) считается одной из самых частых причин эозинофильного лейкоцитоза. Эозинофилы содержат в своих гранулах эозинофильный катионный белок, который нарушает обменные процессы в теле гельминтов. Эозинофилия возникает примерно на 5-й день болезни, стремительно растет и достигает очень высоких значений к 35-40 дню, а затем начинает медленно (на протяжении нескольких недель) снижаться до нормальных цифр.
Системные заболевания
Причиной лейкоцитоза часто становятся хронические системные воспалительные процессы. Точные патогенетические механизмы повышения лейкоцитов при этих патологиях еще неизвестны. Предполагается, что медиаторы и цитокины, образующиеся при ревматическом воспалении, стимулируют в костном мозге выработку лейкоцитов. В основном это касается следующих ревматических заболеваний:
При артритах и диффузных заболеваниях соединительной ткани лейкоцитоз обычно умеренный. При системных васкулитах с некротизирующим воспалением в сосудистой стенке лейкоцитоз может достигать высоких цифр.
Аллергия
Это основная причина эозинофильного лейкоцитоза. Попадание в организм аллергена вызывает IgE-опосредованную дегрануляцию тучных клеток с высвобождением медиаторов аллергического воспаления – лейкотриенов, гистамина и пр. Одной из главных функций эозинофилов является подавление выработки медиаторов воспаления, поэтому любая аллергическая реакция сопровождается повышением уровня эозинофилов.
Максимальный уровень эозинофилии достигается в момент обострения аллергической реакции, затем он постепенно снижается по мере регресса симптомов и возвращается к нормальным показателям в стадию ремиссии. При большинстве аллергических заболеваний (бронхиальная астма, риноконъюнктивит) наблюдается умеренный лейкоцитоз. Лишь при развитии системных реакций (синдром Стивенса-Джонса, DRESS-синдром) может встречаться высокий лейкоцитоз.
Болезни крови
Злокачественные миелопролиферативные (лейкозы, полицитемия) и лимфопролиферативные (лимфомы) патологии считаются основной причиной гиперлейкоцитоза. Он обусловлен онкологической трансформацией стволовых клеток костного мозга и лимфатической ткани с последующей гиперпродукцией лейкоцитов. При лейкозах наблюдается нейтрофильный, моноцитарный или эозинофильный лейкоцитоз, при лимфомах – лимфоцитоз.
При острых лейкозах, помимо лейкоцитоза, отмечаются такие признаки, как лейкемический провал, который подразумевает наличие только зрелых лейкоцитов и бластных клеток и отсутствие промежуточных форм (метамиелоцитов), базофильно-эозинофильную ассоциацию (одновременное резкое увеличение базофилов и эозинофилов). Лейкоцитоз нарастает медленно, в течение нескольких лет. Достигает высоких цифр (до 100 000) и постепенно снижается под действием химиотерапии.
Другие причины
- Массивный распад тканей: инфаркт миокарда, ишемический инсульт, панкреонекроз, обширные ожоги.
- Токсическое воздействие на костный мозг: отравления свинцом, органическими углеводородными соединениями, ионизирующее излучение.
- Эндокринные расстройства: хроническая надпочечниковая недостаточность, аутоиммунные полигландулярные синдромы, врожденная дисфункция коры надпочечников.
- Первичные иммунодефициты: синдром Вискотта-Олдрича, синдром Джоба (гипер-IgE-синдром).
- Злокачественные новообразования: мелкоклеточный рак легких, рак молочной железы, аденокарцинома толстой кишки.
- Болезни легких: легочные эозинофилии (эозинофильные пневмонии), гистиоцитоз из клеток Лангерганса, аллергический бронхолегочный аспергиллез.
- Дерматологические заболевания: экзема, герпетиформный дерматит Дюринга, чесотка.
- Состояние после удаления селезенки (спленэктомии): как компонент постспленэктомического синдрома.
Диагностика
Лейкоцитоз выявляется во время исследования клинического анализа крови. Так как причин повышения уровня лейкоцитов довольно много, сначала следует обратиться к врачу-терапевту. Врач собирает подробный анамнез, проводит физикальное обследование больного, включающее измерение температуры тела, осмотр кожных покровов и слизистых оболочек и пр. На основании полученных данных с целью подтверждения заболевания, вызвавшего лейкоцитоз, назначаются следующие исследования:
- Анализы крови. В крови определяются маркеры воспаления – высокая СОЭ и СРБ, аутоантитела (ревматоидный фактор, АЦЦП, антитела к цитоплазме нейтрофилов). Обязательно проводится подсчет лейкоцитарной формулы (процентное соотношение форм лейкоцитов). Изучается мазок крови на предмет наличия токсической зернистости нейтрофилов, атипичных мононуклеаров, теней Боткина-Гумпрехта. В случае подозрения на септическое состояние измеряется пресепсин.
- Выявление патогена. Для идентификации инфекционного возбудителя как причины лейкоцитоза проводится бактериальный посев крови, мокроты, мочи. Методом иммуноферментного анализа определяются антитела (иммуноглобулины класса G и M) к бактериям, вирусам, гельминтам, а при помощи полимеразной цепной реакции обнаруживаются их ДНК.
- Аллергодиагностика. С целью подтверждения аллергической природы заболевания измеряется уровень иммуноглобулина Е (IgE) методом ИФА. Для выявления причинного аллергена выполняются базофильные тесты, различные аллергологические пробы – кожные (скарификационные, аппликационные, прик-тесты), провокационные (назальные, ингаляционные, конъюнктивальные).
- Рентгенография. При пневмониях на рентгенографии органов грудной клетки отмечаются инфильтраты в легких, очаги затемнения, на рентгене суставов у больных артритами – сужение суставной щели, остеопороз, эрозии костной ткани. При остеомиелите на рентгенографии костей обнаруживаются утолщение надкостницы, секвестрационные очаги (участки некроза кости).
- УЗИ. При пиелонефрите на ультразвуковом исследовании ОБП выявляется увеличение размера почек, расширение и уплотнение чашечно-лоханочной системы. Для инфекционного мононуклеоза характерна гепатоспленомегалия. На эхокардиографии могут быть видны вегетации на клапанах, выпот в полость перикарда.
- Гистологические исследования. При подозрении на лейкоз выполняется трепанобиопсия или стернальная пункция, в материале которых обнаруживается гиперплазия гранулоцитарного ростка, большое количество бластных клеток. Для диагностики лимфом проводится аспирационная биопсия увеличенного лимфатического узла, в биоптате выявляется лимфоцитарная гиперклеточность, разрастание коллагена, гигантские клетки Березовского-Штернберга.
Лечение при лейкоцитозе
Симптоматического лечения лейкоцитоза не существует. Для нормализации уровня белых кровяных клеток необходимо бороться с основной патологией, которая послужила причиной лейкоцитоза. При незначительном лейкоцитозе в период выздоровления от инфекционного заболевания не нужно никакого медицинского вмешательства. Однако даже умеренное повышение в крови лейкоцитов, сохраняющееся длительное время, требует консультации специалиста для выяснения причины.
Для терапии болезней, сопровождающихся лейкоцитозом, применяются антибактериальные, противовирусные, противогельминтные лекарственные препараты. Если высокое содержание лейкоцитов обусловлено ревматологической патологией, используются средства, подавляющие воспалительный процесс (глюкокортикостероиды, иммуносупрессанты). Аллергические реакции эффективно купируются антигистаминными медикаментами и ГКС.
Если причиной лейкоцитоза явились злокачественные гематологические заболевания, необходим длительный курс химиотерапии, а в некоторых случаях – аллогенная трансплантация костного мозга. Нагноительные процессы (флегмоны, абсцессы) подлежат хирургическому вмешательству, которое подразумевает рассечение мягких тканей, промывание и дренирование очага. При эндокардите может потребоваться пластика или протезирование клапанов.
Прогноз
Лейкоцитоз сам по себе не может быть предиктором последствий или осложнений. По нему невозможно предсказать прогноз и риск летального исхода. Исход напрямую зависит от причины, т.е. болезни, вызвавшей лейкоцитоз, а также от степени ее тяжести. Например, острая респираторная вирусная инфекция практически всегда протекает доброкачественно, заканчивается полным выздоровлением и никак не влияет на продолжительность жизни. Такие патологии, как системные васкулиты, гемобластозы, характеризуются высоким процентом смертности. Поэтому при любом уровне повышения лейкоцитов в крови показано тщательное обследование, направленное на выяснение причины и своевременное начало лечения.
www.krasotaimedicina.ru
Лейкоцитоз – причины, симптомы, лечение, виды, прогнозы
О том, что лейкоциты выполняют достаточно много функций в нашем организме, мы знаем еще со школьной скамьи. Однако даже их бывает переизбыток, вследствие чего у человека возникает множество проблем, что имеет тому научное название – лейкоцитоз.
Лейкоциты – кто они?
Под лейкоцитами подразумевают группу ферментных элементов крови, которые играют одну из самых главных ролей как в переваривании, так и в захватывании микроскопических организмов и белковых комплексов. Именно они способствуют выработке антител и интерферона. И без их помощи формирование защитных сил человеческого организма просто невозможно.
Если говорить об общей численности лейкоцитов в крови, то это, как правило, 4-9х109/л. Однако не всегда организм человека находится в одном и том же состоянии. Ведь люди довольно часто становятся «заложниками» различного рода заболеваний, стрессовых состояний и переживаний. А значит, развитие такого недуга, как лейкоцитоз, возможно, к сожалению, у каждого.
Лейкоцитоз — это процесс, при котором клеточный состав крови изменяется, и уровень лейкоцитов повышается. Их активность в периферической крови увеличивается из-за появления инфекционных агентов. Во многих случаях лейкоцитоз является защитной реакцией и важным признаком в диагностике множества заболеваний.
У взрослых и детей уровень лейкоцитов отличается. У взрослых количество лейкоцитов считается в норме 9,0×10/л, у детей 32,0×10/л, а в возрасте 7 лет 11,0×10/л. Клеточный и гуморальный иммунитет формируется при помощи лейкоцитов, благодаря чему образуется защитная функция. Они способны растворить повреждённую ткань и осуществить гистолическую задачу, а в эмбриональном периоде уничтожать закладки.
Абсолютный лейкоцитоз обуславливается повышенной продукцией лейкоцитов. Больных, находящихся в агональнальном состоянии, сопровождает агональный лейкоцитоз.
Местный лейкоцитоз сопровождается перераспределением лейкоцитов на определённом участке сосудистого русла.
Интенсивная мышечная работа сопровождается миогенным лейкоцитозом.
При переходе в вертикальное положение из горизонтального, возникнет ортостатический лейкоцитоз.
Переход белых кровяных телец из депо в кровеносное русло сопровождается перераспределительным лейкоцитозом.
При введении адреналина в организм возникает постадреналиновый лейкоцитоз.
При сильном эмоциональном потрясении возникает эмоциогенный лейкоцитоз.
Также по отношению к лейкоцитозу, может возникнуть обратное изменение крови — лейкопения. Общее количество лейкоцитов при этом уменьшается. Также значительно уменьшаются гранулоцитарные формы, в первую очередь нейтрофилы из-за радиоактивного излучения, химического отравления, вирусных инфекций. При этом выход лейкоцитов из очагов в кровоток, замедленный, ускоряется элиминация.
В состав лейкоцитов входят следующие ферменты: протеазы, диастазы, липазы, пептидазы, находящиеся в спокойном состоянии. Размеры лейкоцитов от 7 до 20 мкм. Свою функцию они выполняют за границами сосудов, сосудистое русло им необходимо с целью возможности передвижения. Также для них характерно амебовидное движение, благодаря которому им удаётся проникнуть через капиллярный эндотелий, направляясь к поражённому участку. Отрицательный хемотоксин — обратное движение лейкоцитов. Их средняя продолжительность жизни может достигать 20 лет.
Основными задачами лейкоцитов является формирование гуморального и клеточного иммунитета, осуществление гистологической и морфогенной функции.
к содержанию ↑Причины лейкоцитоза
К основным причинам развития лейкоцитоза относят:
- Физическую работу;
- Беременность;
- Принятие очень холодных или горячих ванн;
- Неправильный прием пищи;
- Заболевания инфекционного характера, типа менингит, сепсис, пиелонефрит и пневмонии;
- Воспалительные заболевания, вызванные микроорганизмами, как перитонит и флегмона;
- Ослабленную иммунную систему;
- Чрезмерную потерю крови…
Причины возникновения лейкоцитоза самые разнообразные:
— Появление любого острого инфекционного процесса: чума, ОРВИ, холера, грипп провоцируют заболевание, так как начинают реагировать иммунокомпетентные клетки;
— В случае хронического воспалительного заболевания любого органа. Однако проявление лейкоцитоза будет менее выраженным из-за того, что организм привыкает, а не борется;
— В случае травмированных тканей, так как кровяные тельца устремятся в необходимое место;
— При приёме пищи уровень будет повышен, так как лейкоциты будут поступать в циркуляцию крови из депо, и начнут скапливаться в подслизистой части кишечника. Несмотря на то, что процесс является физиологическим, перед сдачей крови нельзя принимать пищу, иначе это может врача ввести в заблуждение;
— При наличии аутоиммунных заболеваний, так как организм постоянно борется. По этой причине не следует проводить анализ, если присутствует явная аллергическая реакция. Возникает эозофильный лейкоцитоз, который сопровождается ускоренным образованием или выходом в кровь эозофилов. Как правило, заболевание не наблюдается у здоровых людей, однако, довольно часто встречается при вакцинации, синдроме Леффлера, скарлатине, дерматозах, глистных инвазиях, отёке Квинке, лимфогранулематозе, миелоидном лейкозе, бронхиальной астме, эозофильных лёгочных инфильтратах, лёгочном периартериите;
— При физической и психоэмоциональной нагрузках, в которых белые кровяные клетки также принимают участие;
— При поступлении лекарственных препаратов в организм, кровяные клетки реагируют на них как на инородные тела и усиленно размножаются;
— В отличие от взрослых, лейкоцитоз чаще возникает у детей, так как к вышеперечисленным факторам надо учесть, что организм в детском возрасте реагирует чаще и быстрее на различные воздействия. Бег, подвижные игры, физическая нагрузка провоцируют повышение белых кровяных клеток. Они выполняют метаболическую функцию у новорождённых, и их высокий уровень будет весьма настораживающим;
— Во время беременности белые кровяные клетки защищают женщину и ребёнка, поэтому высокий уровень является физиологическим процессом. Однако, возможно, образование базофильного лейкоцитоза, при котором увеличивается образование базофилов. Белые кровяные тельца также стимулируют сократительную маточную функцию и предупреждают попадание инфекций;
— Формула лейкоцитов у мужчин стабильная в случае отсутствия занятий силовыми видами спорта, интенсивных мышечных работах. Эти факторы являются основной причиной высокого лейкоцитоза;
— Нарушенный лейкопоэз в костном мозге не связан с физиологическим воздействием, а является подтверждением наличия заболевания.
Физиологический лейкоцитоз обуславливается перераспределением в сосуды разных органов увеличенного количества белых клеток. Как правило, возникает во время беременности, родов, предменструального периода, приёма пищи, холодных и горячих ванн, физической работы. Также в течение дня курение способствует повышенному уровню лейкоцитов.
Патологическое возникновение лейкоцитоза весьма опасно и связано с такими заболеваниями, как пиелонефрит, пневмония, менингит, сепсис и многие другие. А также в связи с заболеваниями, поражающими клетки иммунной системы и вызывающими воспалительный процесс. Исключениями будут заболевания, которые протекают с лейкопенией (краснуха, брюшной тиф, вирусный гепатит, корь, бруцеллёз, малярия в острой фазе). Высокий лейкоцитоз свидетельствует о борьбе организма, в обратном случае это будет свидетельствовать о неблагоприятном исходе.
Также развитие лейкоцитоза провоцируют воспалительные процессы немикробной этиологии, различные инфаркты, в основе которых лежит асептическое воспаление, кровопотери, ожоги, злокачественные образования. Исключением будут лишь метастазы в костном мозге, вследствие чего нарушается кроветворение и образуется лейкопения. Также уремия, диабетическая кома и удалённая селезёнка способствуют развитию патологической формы заболевания.
Лейкоцитоз по природному происхождению можно разделить на экзогенный и эндогенный. Причины его возникновения могут быть физическими (воздействие ионизирующей радиации на организм), химическими (пониженный уровень кислорода в воздухе, алкоголь, приём препаратов, стимулирующие клеточное разрастание), биологическими (повышенный уровень лейкопоэза и гистамина, элементы погибших вирусов, бактерий).
Кратковременный лейкоцитоз может возникнуть в процессе выброса лейкоцитов в кровь (стресс, переохлаждение). Реактивный лейкоцитоз может исчезнуть вместе с причиной его образования.
При наличии неспецифического язвенного колита, микседемы, хронического миелоидного лейкоза и беременности, довольно часто встречается базофильный лейкоцитоз, однако, это редкий клинико-гематологический синдром. При наличии хронической формы миелолейкоза, повышенный уровень базофилов свидетельствует о неблагоприятных признаках.
При наличии коклюша, вирусного гепатита, инфекционного мононуклеоза, туберкулёза, саркоидоза, сифилиса и других специфических инфекций, обнаруживается лимфоцитарный лейкоцитоз. Его механизм действия полностью неизвестен. Повышенное количество лимфоцитов, которые определяются по лейкоцитограмме, являются неистинными, а относительными и связаны с лейкопенией.
О начале септического процесса будет свидетельствовать моноцитарный лейкоцитоз. Как правило, это форма проявляется у пациентов имеющих туберкулёз, бруцеллёз, малярию, сыпной тиф, рак яичников и молочной железы, саркоидоз, инфекционный мононуклеоз, системное заболевание соединительной ткани, септический эндокардит.
Наблюдается повышенный уровень моноцитов у больных с агранулоцитозом на этапе выздоровления. Стабильно повышенный уровень моноцитов характерен при моноцитарном и миеломоноцитарном лейкозе. При наличии агранулоцитоза, повышение моноцитов будет свидетельствовать о начале регенерации кровотечения.
к содержанию ↑Симптомы лейкоцитоза
Что касается симптомов лейкоцитоза, то их может и не быть, особенно если акцент сделан на заболевании, которое его вызвало. Однако некоторые из них все же должны обратить на себя ваше внимание, тем более, если вы считаете себя абсолютно здоровым человеком:
- Повышенная температура тела;
- Кровотечения и/или частое образование кровоподтеков;
- Беспричинная усталость, слабость, недомогание;
- Головокружение, обмороки, повышенное потоотделение;
- Боль или покалывание в руках, ногах и брюшной полости;
- Затрудненное дыхание;
- Нарушение зрения;
- Беспричинное снижение веса и/или плохой аппетит.
Лейкоцитоз не является самостоятельным заболеванием и по этой причине симптомы указывают на болезни, которые способствовали его развитию. У детей зачастую симптомы отсутствуют и по этой причине нужен постоянный контроль кровяного состава. Это позволит обнаружить лейкоцитоз на ранней стадии развития. У взрослых обычно бессимптомное проявление заболевания.
Самый опасный вид лейкоцитоза, который встречается довольно редко — рак крови или лейкоз. Для того чтобы не упустить начало развития, необходимо знать симптомы. Самыми распространёнными являются:
— вялость, усталость, слабость, недомогание, которое возникает без причин;
— усиливается потоотделение в ночное время и повышается температура тела;
— часто образуются кровоподтёки, синяки, возникают спонтанные кровоизлияния;
— головокружение, обморочные состояния;
— болевые ощущения в брюшной полости, верхних и нижних конечностях;
— дыхание становится затруднительным и появляется одышка;
— снижается аппетит;
— нарушается зрение;
— необъяснимо снижается вес.
При обнаружении более двух вышеперечисленных симптомов необходимо не замедляя обратиться к специалисту и сдать анализ крови.
Как правило, в случае возникновения лейкопении (пониженный уровень лейкоцитов) заболевание сопровождают ярко выраженные симптомы. Организм постепенно начинает ослабевать, снижается иммунитет. Вследствие чего организм более уязвим к различным инфекционным заболеваниям.
Признаки, указывающие на распространение инфекционного заболевания: слабость, повышение температуры тела, пульс становится учащённым, появляется озноб. Далее, могут возникнуть воспалительные процессы в ротовой полости, в кишечнике появляются язвочки, железы опухают, селезёнка и миндалины будут увеличены в размерах. Наличие тех или иных симптомов будет зависеть от того, каких именно лейкоцитов не хватает. Лейкоцитоз влияет на общее состояние больного. Запущенная форма приводит к летальному исходу. Также вдвое увеличивается риск возникновения злокачественного новообразования.
к содержанию ↑Лейкоцитоз у детей
К сожалению, у детей лейкоцитоз возникает не реже чем у взрослых, и существуют значительные отличия от лейкоцитоза, который переносят взрослые. Это связано с тем, что в детском возрасте слабо развита иммунная система. О наличии диагноза свидетельствует повышенный уровень лейкоцитов. Лейкоцитоз у новорождённых в пределах нормы 9-30х109/л, а в возрасте до трёх лет нормой принято считать 6-17х109/л., а в возрасте до 10 лет — 6-11х109/л. При сдаче крови отклонения вышеперечисленных норм будет свидетельством наличия заболевания.
Чем меньше возраст ребёнка, тем больше вероятность возникновения лейкоцитоза. Этому способствуют повышенные физические нагрузки, стрессы, наследственная предрасположенность, неправильное питание, изменение температурного режима и множество других факторов. Однако все эти факторы провоцирую лишь незначительное изменение в организме, и спустя определённое время все показатели нормализуются. Даже наличие гриппа способствует увеличению количества белых кровяных клеток. Однако если начать своевременное лечение ОРВИ, то буквально через несколько дней количество лейкоцитов придёт в норму.
Зачастую при обнаружении лейкоцитоза выявляются злокачественные образования, болезни сердечно-сосудистой системы. Несмотря на это, само заболевание не представляет значительной угрозы, так как у ребёнка быстро меняется формула крови и лейкоциты можно легко нормализовать.
У новорождённых большая предрасположенность к лейкоцитозу из-за воспалительного инфекционного процесса. Также высокий лейкоцитоз является свидетельством наличия новообразований и сердечно-сосудистых заболеваний. Однако можно встретить случаи, где заболевание принято считать нормальным физиологическим процессом.
Раннее выявление лейкоцитоза в детском возрасте позволит начать лечение на начальном этапе, достигнув максимального эффекта. В противном случае могут возникнуть серьёзные последствия. Образование патологической формы лейкоцитоза может быть спровоцировано:
— детскими инфекционными заболеваниями;
— воспалительными процессами, сопровождающимися гнойными очагами;
— масштабными ожогами;
— онкологическими заболеваниями;
— большой кровопотерей;
— заболеваниями сердечно-сосудистой системы.
Лейкоцитоз не принято считать заболеванием. Это скорее критерий оценки воспалительного процесса.
к содержанию ↑Диагностика лейкоцитоза
Для диагностики лейкоцитоза проводят анализ крови, во время которого определяется уровень лейкоцитов и, в некоторых случаях, причины, вызвавшие его изменение. Но запомните раз и навсегда, что кровь для выявления формы лейкоцитоза сдается согласно определенным правилам. Поэтому, перед тем как вы решитесь пойти и сдать анализ крови, обязательно расспросите о них у своего врача. К примеру, чтобы выявить физиологический лейкоцитоз, кровь необходимо сдать на голодный желудок, а также, перед походом на сдачу анализа, нельзя заниматься тяжелой физической работой, так как результаты будут попросту неверны.
к содержанию ↑Лечение лейкоцитоза
Выбор метода лечения лейкоцитоза зависит от того, что именно его вызвало.
- Антибиотики выписывают для лечения и предотвращения инфекции, которая стала причиной лейкоцитоза. Иногда это просто мера предосторожности, а в некоторых случаях антибиотики помогают предотвратить сепсис;
- Стероидные препараты используются, чтобы снять или уменьшить воспаление и, таким образом, уменьшить число лейкоцитов в крови;
- Антациды помогают снизить объем кислоты в моче на время лечения лейкоцитоза;
- Препараты, снижающие уровень мочевой кислоты. Уменьшение объема может предотвратить разрушение тканей организма, следствием которого иногда становится лейкоцитоз.
Лечение лейкоцитоза основано на симптомах и анамнезе пациента.
Лейкоцитоз у новорождённых включает в себя лечение основного инфекционного заболевания с назначением антибиотиков. Хотя встречаются случаи, когда детский организм начинает реагировать на лечение, уменьшая симптоматику, таким образом, вернуть лейкоциты к нормальным показателям немного труднее. При простудном заболевании следует своевременно начать лечение непосредственно этого заболевания, и лейкоциты нормализуются самостоятельно спустя определённое время.
Можно одновременно с грамотным медикаментозным лечением лечить лейкоцитоз народными средствами. Наиболее эффективным методом является отвар из ягод брусники и ее листьев. Например, одна ложка ягод и листьев заливается кипятком и на протяжении 15 минут кипятится. Затем полученный отвар необходимо процедить. Рекомендовано пить не более трёх раз в день. Также можно заваривать почки берёзы белой, на протяжении 30 минут из расчёта на один стакан воды одна столовая ложка. Принимается отвар не более четырёх раз в день. Отвар из ягод земляники и листьев необходимо залить кипятком и варить не больше 5 минут. Все отвары оказывают положительный эффект на общее состояние при лейкоцитозе.
Метод лечения лейкоцитоза полностью зависит от заболевания, которое сопутствовало его возникновению. Курс медикаментозной терапии будет назначен после полноценно проведённой диагностики. Назначенные антибиотики направлены на излечение и предотвращение инфекции, а также для предотвращения развития сепсиса. Для уменьшения или снятия воспалительного процесса назначаются стероиды, уменьшающие уровень лейкоцитов. Для того чтобы снизить в моче уровень кислоты, назначаются антациды. В случае наличия аллергической реакции, возможно назначение антигистаминных лекарственных препаратов.
В редких случаях проводится извлечение избыточных лейкоцитов с помощью лейкафереза. Концентрат лейкоцитов, который был получен в результате процедуры, врачи или доставят донорскому центру, или будут обратно вливать больному. Также могут быть назначены препараты, направленные на предотвращение разрушения тканей, которые лейкоцитоз провоцирует.
Если выявлен лейкоцитоз во время беременности, специалисты назначают лечение, направленное на устранение причины его возникновения. В случае наличия инфекционного заболевания и неэффективности лечения уже прописанными лекарственными препаратами, будут назначены антибиотики, соответствующие сроку беременности без вреда для ребёнка. Препараты подбираются для каждой женщины индивидуально, учитывая чувствительность возбудителя к лекарствам. Если возбудителя определить не удалось, то лечение не даст никаких результатов. В случае правильного лечения и точно выполненных рекомендаций, женщина сможет защитить не только себя, но и ребёнка. В этом случае категорически запрещено использование народных средств.
Также необходимо учитывать, что отказ от лекарственных препаратов во время беременности может спровоцировать продолжительные воспалительные процессы, которые приведут к серьёзным последствиям. Заболевание, которое будет прогрессировать в организме будущей мамы, способно прервать беременность или создать осложнения. Именно по этой причине лечение лейкоцитоза беременных женщин крайне важно.
Важным этапом в процессе лечения является правильное индивидуальное питание. В случае пониженного уровня лейкоцитов, питание должно быть обогащено продуктами, стимулирующими выработку гемоглобина. Лучше всего употреблять продукты, обогащённые витамином В9, бобовые, пить молоко. Также следует ограничить употребление мясных продуктов, полностью исключив почки и печень.
к содержанию ↑Лейкоцитоз при беременности
Иммунные клетки создают надёжную защиту для матери и будущего ребёнка от различных инфекций, вирусов. Если наблюдается повышенный уровень белых кровяных телец — это является свидетельством наличия инфекции. Пониженный уровень лейкоцитов является свидетельством снижения иммунитета. О наличии почечной патологии будет свидетельствовать высокий лейкоцитоз во влагалищном мазке и анализе мочи.
Причины возникновения лейкоцитоза во время беременности могут быть следующими:
— наличие астмы;
— наличие воспалительного процесса;
— наличие аллергической реакции;
— большие кровопотери;
— инфекционные болезни;
— повреждённые ткани;
— злокачественные новообразования;
— вагинальный кандидоз;
— сильные эмоциональные потрясения.
Беременные, становясь на учёт, в обязательном порядке сдают кровь для выявления уровня лейкоцитов. Наличие лейкоцитоза в этом периоде считается физиологическим явлением, однако, повышенный уровень (более 20) уже будет свидетельствовать о наличии инфекции, как правило, мочевыводящих путей (вагинит, молочница, цистит, кольпит). Партнёр также может стать источником инфекции.
При повышенном лейкоцитозе моча приобретает тёмный цвет, становится мутной с выпадением слизистого рыхлого осадка. В норме считается уровень лейкоцитов до трёх единиц. В некоторых случаях лейкоцитоз может развиваться в течение нескольких часов, что является сильной угрозой для жизни ребёнка.
Слишком высокий уровень лейкоцитов — это всегда признак наличия бактериальной, вирусной инфекции, гнойного процесса, внутреннего кровотечения. Однако надо учитывать, что всегда существует риск развития гиперлейкоцитоза. У заболевания стремительное развитие, порой за считанные часы, которое будет прогрессировать.
Лейкоцитоз представляет угрозу для женщины и плода вплоть до врождённых патологических, хронических заболеваний, может даже спровоцировать выкидыш. Наличие в мазке лейкоцитоза будет свидетельствовать о повышенном количестве гнойных клеток. При этом возможно, отсутствие симптоматики, в том числе и выделений. Наиболее распространёнными причинами возникновения являются:
— Наличие половой инфекции наиболее часто вызывает лейкоцитоз. Возможны следующие симптомы: зуд, выделения, покраснения наружных половых органов. Отсутствие полового контакта в последнее время не может свидетельствовать о том, что инфекции нет.
— Наличие камней в почках. Мелкие камни, проходя мочевой путь, травмируют его, вызывая воспаление.
— Наличие дисбактериоза. Если бактерии патологические или присутствуют в большом количестве, то происходит нарушение бактериального состава мочеполового тракта. Лейкоцитоз возникает в результате воспаления.
— При эрозии шейки матки и цистите лейкоцитоз является сопутствующим явлением воспаления в этих органах. Гной в этом случае будет вытекать во влагалище и проявится в мазке.
Физиологический лейкоцитоз может возникнуть при: сильном стрессе; приёме горячих ванн; спустя 3 часа после приёма пищи; на протяжении второго триместра беременности. Исходя от этого, при сдаче анализа необходимо чтобы будущая мама не принимала пищу, была спокойной, не делала физических нагрузок и не чувствовала усталости, волнения.
Но лучшим лечением как этого, так и другого заболевания, является его профилактика. Постарайтесь как можно больше времени уделять своему здоровью: занимайтесь спортом, правильно питайтесь, соблюдайте здоровый образ жизни.
Конечно, это не даст вам 100%-ной гарантии того, что вы никогда ничем не заболеете. Но таким образом риск развития лейкоцитоза вы точно сведете на «нет»!
к содержанию ↑Нейтрофильный лейкоцитоз
Нейрофильный лейкоцитоз сопровождается увеличенным образованием и выходом нейтрофилов в кровь, при котором увеличенное количество лейкоцитов отмечается в сосудистом русле. Подобное состояние можно наблюдать при острых инфекциях, хронических воспалениях, заболеваниях крови. При наличии острого инфекционного заболевания происходит ускоренный выход нейтрофилов из костного мозга.
Также не исключено развитие болезни вследствие продолжительного лечения лекарственными препаратами. При наличии этой формы заболевания необходимо ограничить себя от физических нагрузок, стрессовых ситуаций, перевозбуждения, так как в этом случае нейтрофилы только увеличатся. Различают два вида заболевания: патологический и физиологический нейтрофильный лейкоцитоз.
Истинным называется нейтрофильный лейкоцитоз, вызванный многими заболеваниями. Его проявление более стойкое и длительность течения зависит от формы, тяжести, природы и течения болезни. Наличие в периферической крови лейкоцитов бластных и юных форм будет свидетельствовать о тяжёлом течении заболевания.
Наличие эндо- и экзогенных интоксикаций, бактериальных и воспалительных заболеваний чаще всего сопровождается истинным нейтрофильным лейкоцитозом. В случае интоксикации лейкоциты проявляются токсической зернистостью.
Различают следующие типы нейтрофильного лейкоцитоза:
— регенераторный, при котором пропорционально увеличиваются разные формы гранулоцитарных лейкоцитов, выходящих в метамиелоцитовый кровоток;
— дегенеративный, при котором наблюдается повышенное содержание палочко-ядерных с дистрофическими изменениями клеток, которые характеризуются уменьшением количества сегментно-ядерных лейкоцитов. Также заболевание может возникнуть у больных, страдающих от кислородного голодания, при значительных потерях крови, при наличии острого гемолиза.
При диагностике лейкоцитоза в первую очередь проводится исследование крови для точного определения количества лейкоцитов, а также выявления причин, вызвавших данное состояние. В некоторых случаях берётся мазок периферической крови и проводится биопсия костного мозга. Для корректного подбора лечения специалист проводит полное диагностирование.
В случае пониженного уровня лейкоцитов, лабораторный анализ крови следует проводить три раза. Необходимо не просто узнать общее количество лейкоцитов, а знать точное количество каждого вида индивидуально. Подсчитывается лейкоцитарная формула.
vitri.com.ua
Нейтрофильный лейкоцитоз: повышенный, причины, умеренный, миогенный
Изменение состава крови с увеличением лейкоцитов в медицине носит название лейкоцитоз. Это состояние не возникает просто так, ему предшествует развитие инфекционной патологии. Увеличение лейкоцитов является защитной реакцией организм на очаг инфекции. О чем может рассказать нейтрофильный лейкоцитоз и какое значение это состояние имеет при диагностике различных заболеваний у детей.
Описание
Чтобы понять, что такое лейкоцитоз, нужно знать, какую роль в организме человека играют лейкоциты. Лейкоциты — это клетки крови, лишенные красного пигмента. Они являются основой иммунной системы. Именно они отвечают за сохранение здоровья. Эта группа клеток активно противостоит размножению вирусов, уничтожает чужеродные болезнетворные бактерии и вызывает у человека местную воспалительную реакцию, по которой можно определить очаг заражения.
Рождение и гибель лейкоцитов — это постоянный процесс в нашем организме. Эта клетка может прожить лишь 12 дней, а при очаге заражения она, как правило, гибнет еще раньше. По этой причине белые кровяные клетки рождаются непрерывно, появляются они в недрах костного мозга, в лимфоузлах и селезенке.
Разрушаются лейкоциты в месте поражения организма болезнетворными бактериями. Если произошло заражение, находящиеся поблизости белые клетки начинают активную борьбу. В этой борьбе они поглощают собой чужеродные клетки и погибают. При их разрушении выделяется особое вещество, которое привлекает другие лейкоциты, сообщая им об опасности. В ходе обезвреживания вируса, клетки массово гибнут, из их остатков образуется гной.
Таким образом, врачи всегда могут узнать, где именно произошло заражение, и на какой стадии находится болезнь.
Еще в нашем организме есть и другой вид лейкоцитов, которые называются клетками памяти. Это, по сути, разведчики. Продолжительность их жизни составляет до 20 лет. Их задача распознать вирус, который когда-то уже побывал в организме и сообщить клеткам — борцам, что в организме появился чужак. Именно благодаря памяти этих клеток возможна эффективная вакцинация от многих опасных заболеваний.
О чем говорит повышение уровня клеток
Умеренный лейкоцитоз, когда количество клеток повышено, но не критично, может говорить об усталости или психоэмоциональном стрессе, перемене климата и других повседневных факторах, которые временно могут увеличить количество этих клеток в крови. Для того чтобы с уверенностью сказать, что в организме есть скрытая инфекция, нужно провести биохимический анализ крови и выявить, какие из лейкоцитов повышены. Небольшое отклонение от норм требует дополнительного анализа через определенный промежуток времени. Чаще всего небольшой лейкоцитоз наблюдается у детей. Детские нормы лейкоцитов зависят от возраста, средние значения у детей таковы:
| 10-15 лет | 4,4-13,1 | ед·109/л |
| 5-9 лет | 4,4-13,6 | ед·109/л |
| 4-5 лет | 4,9-14,6 | ед·109/л |
| 2-4 года | 5,4-15,6 | ед·109/л |
| 6-24 месяца | 6,5-11,3 | ед·109/л |
| 1-6 месяцев | 7,6-12,1 | ед·109/л |
| 7-14 дней | 8,4-14,1 | ед·109/л |
| 1-7 дней | 8,9-30,1 | ед·109/л |
Точный диагноз можно поставить по лейкоцитарной формуле. У детей наблюдается два периода изменений в количественном соотношении лейкоцитов. Первый этап перестройки организма наблюдается в первые 6 дней от рождения. В этом периоде Состав лейкоцитов меняется на соотношение 60% лимфоциты и 20% нейтрофилы.
Второй этап наблюдается в 5-6 лет. Тогда нейтрофилов становится 60%, а лимфоцитов 20%. С этого момента лейкоцитарная формула у детей должна быть такой же, как и у взрослого человека, а именно:
- Нейтрофилы палочкоядерные — до 6%.
- Нейтрофилы сегментоядерные — 46-73%.
- Эозинофилы — до 5%.
- Базофилы — до 0,1%.
- Лимфоциты — 20-38%.
- Моноциты — 2,9-3,1%.
Каким бывает лейкоцитоз у детей
Классификация лейкоцитоза зависит от того, какой именно вид лейкоцитов повышен. Чаще всего у пациентов детского возраста диагностируется нейтрофильный лейкоцитоз. При этом виде отклонения происходит резкий скачок нейтрофилов, но для постановки диагноза важно еще определить, палочкоядерные или сегментоядерные клетки преобладают в крови. Юные нейтрофилы повышаются при тяжелом течении болезни. Нейтрофилы бывают повышены при следующих патологиях:
- Хронические воспалительные заболевания.
- Острые инфекционные болезни.
Лимфоцитарный лейкоцитоз диагностируется в случае резкого повышения лимфоцитов. Данное явление наблюдается у пациентов со следующими заболеваниями:
- Заболевания печени вирусной природы.
- Сифилис.
- Вирусные виды туберкулеза.
- Коклюш.
- Мононуклеозе и др.
Миогенный лейкоцитоз. Так врачи называют отклонение в составе крови по причине физических нагрузок. Этот вид отклонения относится к физиологическим, и не считается патологией. Повышенное содержание белых клеток в плазме может сохраняться в течение восьми — двенадцати часов после занятий спортом иных физических нагрузок.
Чаще всего у пациентов детского возраста наблюдается именно нейтрофелия, которая возникает на фоне вирусных инфекций и может сохраняться еще в течение двух-трех недель после выздоровления. Если у ребенка в анализе плазмы наблюдается превышение количества лейкоцитов, обязательно нужно провести повторное исследование, чтобы отследить динамику понижения или повышения интересующих клеток.
Патология у новорожденного
Многих мам волнует повышение лейкоцитоза у новорожденного малыша. Однако нужно отметить, что чаще всего данное явление не связано с наличием страшных патологий. У детей до 12 месяцев лейкоцитарная формула постоянно меняется, это результат формирования собственного иммунитета. Но в редких случаях повышенные лейкоциты у ребенка в первые 12 месяцев жизни все же, могут быть следствием заболевания.
К непатологическим причинам повышенного лейкоцитоза в крови у грудничков относятся:
- Адаптация ребенка к внешней температуре.
- Долгий плач ребенка.
- Адаптация к маминому молоку.
- Переход на искусственное вскармливание.
- Недоношенный срок беременности.
Во всех этих случаях маме не нужно особенно переживать, ведь уровень белых кровяных клеток у малыша нормализуется самостоятельно. Однако чтобы исключить патологии нужно будет несколько раз сдать анализ крови.
К патологическим причинам высокого лейкоцитоза у грудничков относятся:
- Родовые травмы.
- Бронхиты.
- Пневмонии.
- Патологии почек.
- Интоксикация.
- Отиты.
- Патологии грибкового характера.
- Патологии вирусного характера.
- Гнойные воспаления.
- Раковые опухоли.
- Менингиты.
Для того чтобы исключить или подтвердить наличие патологии в первые дни после рождения малыша, врачи рассматривают уровень лейкоцитов в течение некоторого времени. Если рост белых клеток продолжается, ребенку назначаются дополнительные обследования, для выявления причины данного отклонения.
Группа риска среди детей
Несмотря на то, что проявление лейкоцитоза в крови у ребенка, это чаще всего физиологический процесс, есть определенная группа риска патологического лейкоцитоза, в которую входят детки:
- С аномалиями в наборе хромосом.
- Дети, рожденные в неблагополучных районах с повышенным радиационным фоном.
- Дети, испытавшие переохлаждение.
- Малыши, родившиеся прежде срока.
- Дети от мам с хроническими заболеваниями.
- Новорожденные с внутриутробными инфекциями.
- Малыши, испытавшие родовую асфиксию.
- Младенцы с гипоксией.
- Дети, рожденные с отклонениями внутриутробного развития.
- Младенцы с врожденными эндокринными заболеваниями.
- Детки с наследственным нефротическим синдромом.
- Крохи с наследственным синдромом дыхательных расстройств.
- Младенцы с иммунодефицитом.
Симптомы патологического повышения
Симптомы повышенного лейкоцитоза в крови причины которого носят патологический характер всегда ярко выражены. У пациента наблюдается высокая температура тела, общее недомогание и слабость. Маленькие дети становятся капризными, сонными. Они часто плачут, отказываются от груди.
ВАЖНО! Назначать лечение может только квалифицированный врач. Самолечение может привести к переходу острой формы болезни в хроническую.
При этом важно знать, что сам лейкоцитоз это не болезнь, это лишь показатель наличия заболевания в организме. Другими словами лечить лейкоцитоз бессмысленно. Нужно выявить и лечить основное заболевание, которое стало причиной высокого лейкоцитоза в крови.
Лейкоцитоз у беременных
Организм беременной женщины испытывает колоссальные нагрузки. Изменяется гормональный фон, увеличивается объем крови, и многие показатели плазмы отличаются от принятых норм. Во второй половине вынашивания ребенка у женщин может наблюдаться физиологический лейкоцитоз, который вызван активацией иммунной системы будущей мамы. Таким образом, организм женщины старается предотвратить проникновение любой инфекции и защитить еще не родившегося малыша.
Высший уровень лейкоцитов у беременной женщины не должен превышать 15·109/л. Во время беременности анализ крови на лейкоциты нужно сдавать не реже 1 раза в месяц. Следует помнить, что если причиной отклонения во время беременности стала инфекция, нужно срочно принять меры и вылечить ее как можно раньше. Отказ от терапии может привести к развитию патологии у ребенка.
В здоровом организме все клетки крови находятся в определенном балансе. Если у вас или у вашего ребенка наблюдается повышение одной из групп лейкоцитов, лучше перестраховаться и пройти обследование. Помните, что физиологическое превышение белых клеток не может продолжаться долгое время, и критическим такое повышение никогда не будет. Если анализ показал повышение в 10 и более раз, нужно искать причину и лечить заболевание.
krov.expert
Нейтрофильный лейкоцитоз
Это достаточно частая реакция белой крови на различные вос-палительные и инфекционные процессы в организме. Очень часто нейтрофильным лейкоцитозом сопровождаются гнойно-воспалительные процессы в организме, причем тяжесть процесса отражает степень лейкоцитоза. Обычно лейкоцитоз сопровождается увеличением количества юных и палочкоядерных нейтрофилов и носит название сдвига лейкоцитарной формулы влево. Это благоприятный признак, свидетельствующей об активной борьбе организма с инфекцией. Увеличение содержания сегментоядерных лейкоцитов называется сдвигом лейкоцитарной формулы вправо. Он свидетельствует о низкой регенераторной активности костного мозга.
Лейкоцитоз может быть и физиологическим явлением, тогда он возникает после приема пищи, стресса. Характерны лейкоцитоз беременных, а также ортостатический лейкоцитоз (возникающий при переходе тела в вертикальное положение). Лейкоцитоз может встречаться при онкологических заболеваниях или длительных интоксикациях организма. Уменьшение содержания нейтрофилов (нейтропения) наиболее часто является причиной лейкопении. Она может носить наследственный характер или встречаться при лучевой болезни, воздействии на костный мозг лекарственных и химических веществ, иметь аутоиммунную природу. В некоторых случаях лейкопения может встречаться при лейкозах.
Лимфоцитоз– увеличение содержания лимфоцитов. Причиной этого состояния нередко являются инфекционные заболевания, например вирусный гепатит, коклюш, краснуха, инфекционный мононуклеоз. Достаточно часто повышение уровня лейкоцитов свидетельствует о таких заболеваниях, как туберкулез, сифилис. Другой грозной причиной лимфоцитоза может быть лимфолейкоз. Уменьшение содержания лимфоцитов (лимфопения) может быть одним из признаков лучевой болезни. Это связано с подавлением активности костного мозга под воздействием ионизирующей радиации.
Моноцитоз(увеличение уровня моноцитов) возникает при некоторых бактериальных заболеваниях, например септическом эндокардите, туберкулезе, малярии, сифилисе. Иногда моноцитоз встречается при системных заболеваниях соединительной ткани. Сочетанное увеличение лимфоцитов и моноцитов может свидетельствовать об инфекционном мононуклеозе. Снижение уровня моноцитов носит название моноцитопении и возникает при тяжелых инфекционных заболеваниях, например сепсисе.
4. Эозинофилия, базофилия и их диагностическое значение
Эозинофилиейназывают увеличение процентного содержания эозинофилов в лейкоцитарной формуле. Нормальное количество эозинофилов составляет 0,5–5 %. Очень важно, что причина эозинофилии может быть связана со злокачественным процессом (лимфогранулематозом или лейкозом). Их увеличение нередко свидетельствует об аллергическом процессе в организме: аллергическом дерматите, сывороточной болезни, бронхиальной астме, аллергической крапивнице и отеке Квинке, поллинозах, лекарственной и бытовой аллергиях.
Степень увеличения содержания эозинофилов позволяет оценить степень выраженности аллергического процесса. Подобная реакция белой крови объясняется тем, что одной из функций эозинофилов является устранение нежелательных эффектов за счет инактивации токсических продуктов, возникающих при гибели паразитов, и гистамина, который играет одну из главных ролей при реализации аллергических реакций.
Значительное повышение уровня эозинофилов связано с сенсибилизацией организма при наличии гельминтов (при аскаридозе, описторхозе, дифиллоботриозе и др.) или простейших (при амебиазе, малярии), но иногда возможно и при носительстве паразитов в организме (например, эхинококка, трихинелл). Иногда эозинофилия возникает при системных заболеваниях соединительной ткани. Повышение содержания эозинофилов может возникать при применении ряда лекарственных препаратов (ацетилсалициловой кислоты, нестероидных противовоспалительных средств, препаратов золота). Снижение их уровня (иногда до полного отсутствия) связано с интоксикацией организма, тяжелыми заболеваниями: туберкулезом, сепсисом.
studfiles.net