Лечение суставов - артроз, артрит, остеохондроз и многое другое
Легочная недостаточность симптомы и лечение
Лёгочная недостаточность
Лёгочная недостаточность – состояние, характеризующееся неспособностью лёгочной системы поддерживать нормальный газовый состав крови, или же он стабилизируется за счёт сильного перенапряжения компенсаторных механизмов аппарата внешнего дыхания. Основа данного патологического процесса – нарушение газообмена в лёгочной системе. Из-за этого в тело человека не поступает требуемый объем кислорода, а уровень углекислого газа постоянно возрастает. Все это становится причиной кислородного голодания органов.
При лёгочной недостаточности парциальное напряжение кислорода в крови снижается ниже 60 мм рт. ст. Одновременно с этим наблюдается возрастание парциального напряжения углекислого газа. Его показатели превышают 45 мм рт. ст. Данный патологический синдром может начать прогрессировать у людей из различных возрастных категорий. Гендерность ему не свойственна.
Этиология
Основная причина прогрессирования лёгочной недостаточности у человека – повреждение внешнего аппарата дыхания на различных его уровнях:
- нервно-мышечная система. Причинами прогрессирования лёгочной недостаточности могут стать различные инфекционные или же неврологические недуги, которые оказывают повреждающее действие на ЦНС и нарушаю физиологические механизмы передачи импульсов от мозга к мышцам дыхательного аппарата. К таким патологиям относят ботулизм, миастению и прочее;
- дыхательный центр и ЦНС. В этом случае причинами прогрессирования лёгочной недостаточности могут стать повреждения мозга различной степени тяжести, приём сильнодействующих наркотических веществ, нарушения обращения крови в мозге и прочее;
- грудная клетка. К лёгочной недостаточности может привести сколиоз, пневмоторакс и скопление излишнего экссудата в плевральной полости;
- поражение воздухоносных путей: отёк гортани, эмбол в бронхах, астма, ХОБЛ;
- альвеолы. Лёгочная недостаточность нередко проявляется основным симптомом отёка лёгких, пневмонии, а также недугов, характеризующихся разрастанием соединительной ткани в лёгких.
Разновидности
По механизму прогрессирования:
- гипоксемическая. В этом случае наблюдается снижение концентрации кислорода в крови (гипоксемия). Нормализовать парциальное давление трудно даже посредством кислородной терапии. Эта форма патологии более характерна для недугов, которые поражают непосредственно дыхательную систему, а также для тех болезней, основой которых является стремительное замещение тканей лёгких соединительной тканью;
- гиперкапническая. В крови скапливается слишком много углекислого газа. Стоит отметить, что при этой форме также наблюдается недостаточность кислорода, но её можно подкорректировать при помощи кислородной терапии. Гиперкапническая лёгочная недостаточность прогрессирует из-за слабости мышечных структур дыхательной системы, хронической обструктивной болезни лёгких, ожирения и прочее.
По скорости развития:
- острая лёгочная недостаточность. Данная форма патологии прогрессирует очень быстро. Симптомы острой формы могут проявиться в течение пары минут, нескольких часов или дней. Так как этот срок очень короткий, организм не успевает включить свои компенсаторные возможности. Именно поэтому острая недостаточность является очень опасным состоянием, угрожающим не только здоровью, но и жизни пациента. Чтобы её остановить, необходимо прибегнуть к интенсивной терапии. Лечение острой формы патологии проводится обычно в условиях реанимации;
- хроническая лёгочная недостаточность. Характерная особенность хронической формы – медленное развитие. Патологическое состояние прогрессирует на протяжении нескольких месяцев или даже лет. Это даёт возможность телу человека максимально активизировать свои компенсаторные возможности, тем самым поддерживая полноценный газовый состав крови. Хроническая форма является более безопасной, так как в большинстве клинических ситуаций её своевременно выявляют и пролечивают. Летальный исход наступает крайне редко.
Исходя из степени тяжести:
1 степень – парциальное напряжение кислорода (ПНК) в крови находится в пределах 60–79 мм рт. ст. Насыщение крови кислородом при данной степени составляет от 90 до 94%;
2 степень. ПНК снижается до 40–59 мм рт. ст., а насыщенность крови кислородом до 75–89%;
3 степень. ПНК в крови снижается до критических показателей – ниже 40 мм рт. ст., а насыщенность крови кислородом – менее 75%.
Исходя из степени выраженности проявляемых симптомов (только для хронической легочной недостаточности), выделяют:
ЛН 1 степени. У больного человека появляется одышка при умеренных или же значительных физ. нагрузках;
2 степени. Одышка возникает даже при слабой нагрузке. В то время как человек находится в полном покое, можно отметить, что активизировались компенсаторные механизмы;
3 степени. Одышка и акроцианоз проявляются даже в состоянии полного покоя.
Симптоматика
При лёгочной недостаточности проявляются следующие симптомы:
- одышка различной степени интенсивности;
- в утренние часы у больного человека могут возникать головные боли;
- бессонница;
- частота пульса возрастает;
- тошнота и рвотные позывы;
- кожный покров приобретает синюшный оттенок;
- в дыхательный акт вовлекаются вспомогательные мышечные структуры;
- нарушение памяти;
- снижение АД;
- частота и глубина дыхания изменяется;
- нарушение сознания.
Диагностика
Стандартный план диагностики при подозрении на лёгочную недостаточность включает в себя:
- сбор жалоб пациента;
- осмотр;
- оценку газового состава крови;
- оценку кислотно-щелочного состояния крови;
- рентген;
- спирометрию.
Лечебные мероприятия
Лечение патологического состояния проводится в условиях стационара, чтобы у врачей была возможность мониторить состояние пациента. Терапия должна быть только комплексной, только тогда удастся добиться положительной динамики:
- лечение основного недуга, спровоцировавшего патологию. В этом случае проводят терапию сердечной недостаточности, недугов органов дыхания и прочее;
- кислородотерапия. Её обязательно включают в план лечения, чтобы поддерживать газовый состав крови на необходимом уровне;
- постуральный дренаж;
- вибрационный массаж грудины – метод лечения, позволяющий обеспечить нормальную проходимость бронхов;
- назначение фармацевтических средств, разжижающих мокроту;
- ИВЛ. Данный метод лечения показан при 2 степени недостаточности;
- интубация трахеи. Проводят, если нет положительной динамики, но есть высокая угроза удушья.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знанияЧитать нас на Яндекс.Дзен
Заболевания со схожими симптомами:
Дыхательная недостаточность (совпадающих симптомов: 14 из 14)Как известно, дыхательная функция организма одна из основных функций нормальной жизнедеятельности организма. Синдром, при котором нарушается баланс компонентов крови, а если быть точнее, – сильно повышается концентрация углекислого газа и понижается объем кислорода, называется «острая дыхательная недостаточность», она может перейти и в хроническую форму. Как в таком случае чувствует себя больной, какие симптомы его могут беспокоить, какие признаки и причины возникновения имеет этот синдром – читайте ниже. Также из нашей статьи вы узнаете о методах диагностики и самых современных способах лечения этой болезни.
... Отек легких (совпадающих симптомов: 12 из 14)Заболевание, которому присуще формирование лёгочной недостаточности, представленной в виде массового выхода транссудата из капилляров в лёгочную полость и в итоге способствующее инфильтрации альвеол, называется отёком лёгких. Говоря простыми словами, отёк лёгких — это положение, когда в лёгких застаивается жидкость, просочившаяся через кровеносные сосуды. Недуг характеризуется как самостоятельный симптом и может сформироваться на основании других серьёзных недомоганий организма.
... Отек головного мозга (совпадающих симптомов: 10 из 14)Отек головного мозга – опасное состояние, характеризующееся чрезмерным скоплением экссудата в тканях органа. Как следствие, постепенно увеличивается его объем и растёт внутричерепное давление. Все это приводит к нарушению обращения крови в органе и к отмиранию его клеток.
... Порок сердца (совпадающих симптомов: 10 из 14)Пороки сердца – это аномалии и деформации отдельных функциональных частей сердца: клапанов, перегородок, отверстий между сосудами и камерами. Вследствие их неправильного функционирования происходит нарушение циркуляции крови, и сердце перестаёт полноценно выполнять свою главную функцию – снабжение кислородом всех органов и тканей.
... Предменструальный синдром (совпадающих симптомов: 10 из 14)Предменструальный синдром – комплекс болезненных ощущений, которые возникают за десять дней до начала менструации. Признаки проявления данного расстройства и их совокупность имеют индивидуальный характер. У одних представительниц женского пола могут выражаться такими симптомами, как головная боль, резкая смена настроения, депрессия или плаксивость, а у других – болезненные ощущения в молочных железах, рвота или постоянные боли внизу живота.
...simptomer.ru
Легочная недостаточность
Что такое легочная недостаточность?
Легочная недостаточность (респираторная или дыхательная недостаточность) — это состояние, при котором дыхательная система не может гарантировать газообмен и, следовательно, поддерживать адекватный уровень кислорода и/или углекислого газа в крови.
Когда концентрация кислорода низкая, врачи говорят о гипоксической дыхательной недостаточности (тип I или частичный).
С другой стороны, когда уровни углекислого газа в крови высоки, врачи говорят о гиперкапнической дыхательной недостаточности (тип II или общая).
В этом случае, особенно в тяжелых и быстро развивающихся формах, избыток углекислого газа делает кровь кислой (то есть pH артериальной крови понижается ниже 7,30).
На первом этапе почки пытаются нейтрализовать этот избыток кислотности путем циркуляции бикарбонатов (двууглекислые соли). Когда этот компенсаторный механизм также становится недостаточным, появляется респираторный ацидоз, состояние, которое представляет собой неотложную медицинскую помощь.
Легочная недостаточность типа I является наиболее распространенной формой, ее можно обнаружить практически при всех патологических состояниях, связанных с легкими. Некоторыми из наиболее частых являются отек легких или пневмония. Легочная недостаточность типа II может быть обнаружена, например, при тяжелых формах хронической обструктивной болезни легких и астмы.
Врачи также делят данное состояние на острую форму дыхательной недостаточности (то есть быстрого и внезапного начала) и хроническую легочную недостаточность (которая длится в течение нескольких месяцев или лет). Последние может выпадать в осадок из-за интеркуррентного события (например, инфекции дыхательных путей) и становиться острым (обострения, острая хроническая легочная недостаточность).
Формы хронической дыхательной недостаточности могут характеризоваться увеличением циркулирующих эритроцитов (красных кровяных телец), системой компенсации, которую организм вводит в попытке транспортировать как можно больше кислорода.
Пациенты с хронической легочной недостаточностью часто также имеют заболевание сердца, известное как хроническое легочное сердце, которое характеризуется изменением структуры и функций правых отделов сердца (правый желудочек имеет утолщенные и/или расширенные стенки), которые, как находят, прокачивают кровь в малом круге кровообращения, которая из-за изменений в архитектуре легких представляет повышенное давление (легочная гипертензия).
Читайте также: Фиброз лёгкихПричины легочной недостаточности
Дыхательная недостаточность может возникнуть в результате изменения одного из различных компонентов, которые отвечают за функционирование дыхательной системы:
- дыхательные пути и легочные альвеолы;
- грудная клетка и дыхательные мышцы;
- дыхательные центры на уровне мозга;
- периферическая нервная система.
Для правильного обмена дыхательными газами также необходимо, чтобы должным образом функционировало сердце и было достаточное количество циркулирующих эритроцитов (и, более конкретно, гемоглобина, белка в эритроцитах, ответственного за транспортировку кислорода в крови).
Существует несколько заболеваний и состояний, которые могут привести к повреждению организма и вызвать легочную недостаточность:
- заболевания центральной нервной системы: опухоль, инсульт или кровоизлияние в мозг, затрагивающие ствол головного мозга, а также передозировка наркотиков могут нанести вред дыхательным центрам и вызвать дыхательную недостаточность;
- изменения позвоночника (например, тяжелый кифосколиоз) и грудной клетки (например, сдавливание после травмы) или тяжелое ожирение могут нарушить вентиляцию легких;
- изменения дыхательной мускулатуры и периферической нервной системы: они могут нарушить способность вентиляции (это может произойти в случае мышечной дистрофии, миастении, синдрома Гийена-Барре, бокового амиотрофического склероза, полиомиелита);
- изменения дыхательных путей: они могут нарушить правильное прохождение воздушного потока (например, в случае опухолей гортани, отека голосовой щели из-за тяжелых аллергических реакций, астматического криза);
- изменения в легочной архитектуре и легочных альвеолах: могут нарушать способность обмениваться дыхательными газами (например, хроническая обструктивная болезнь легких, эмфизема легких, пневмония, муковисцидоз, острый отек легких).
Распространенными причинами легочной недостаточности I типа (гипоксемия) являются:
Распространенными причинами легочной недостаточности типа II (гиперкапника) являются:
- хроническая обструктивная болезнь легких (ХОБЛ);
- астма;
- миастения;
- отравление/передозировка наркотическими средствами или лекарствами (например, барбитуратов) с угнетением дыхательных центров;
- столбняк;
- ожирение;
- тяжелый гипотиреоз (вплоть до смешанной гематомы);
- повреждение (травмы головы, энцефалит, кровотечение, опухоли) мозга.
Симптомы дыхательной недостаточности
Симптомы легочной недостаточности варьируются в зависимости от причины, вызвавшей заболевание.
Общими признаками и симптомами для всех условий являются:
- одышка и кислородное голодание;
- тахипноэ (т.е. увеличение количества вдохов:> 30/мин);
- парадоксальные дыхательные движения (стенка грудной клетки движется противоположно физиологической: легкие или их часть наполняются воздухом вместо опорожнения при выдохе и наоборот);
- использование вспомогательных дыхательных мышц в покое;
- цианоз (синеватое изменение цвета кожи, губ, ногтей);
- тахикардия (ускорение сердечного ритма) и аритмия;
- спутанность сознания, снижение уровня реакции на раздражители (гипореактивность), сонливость вплоть до летаргии и потеря чувств при наличии острой легочной недостаточности, то есть быстрое и внезапное начало или ухудшение хронического состояния, например, вследствие инфекций.
Диагностика
Диагноз дыхательной недостаточности основывается как на оценке врача, так и на проведении инструментальных исследований и лабораторных анализов, которые назначает врач, исходя из особенностей пациента и патологии, из-за которой возникла легочная недостаточность.
В зависимости от случая диагностический путь может включать:
- Анализ газов артериальной крови: анализ, который позволяет оценить концентрацию газов (кислорода и углекислого газа) в крови, степень кислотности одного и тот же (рН), уровень циркулирующих бикарбонатов и их возможный дефицит;
- Анализ крови: он используется для оценки количества эритроцитов и концентрации гемоглобина для оценки состояния анемии или, наоборот, полицитемии, то есть чрезмерного количества эритроцитов, циркулирующих в крови,
- а также анализ крови для оценки параметров функции печени и почек, уровня электролитов (натрия, калия, кальция, фосфатов, магния), а также для проверки наличия ишемической болезни сердца или воспаления мышечной ткани (миозит);
- Рентгенография грудной клетки: позволяет оценить некоторые причины дыхательной недостаточности (например, пневмония, отек легких, плевральный выпот, новообразования легких, пневмоторакс);
- Анализ гормонов щитовидной железы (в частности, ТТГ) для диагностики наличия гипотиреоза;
- Компьютерная томография грудной клетки: позволяет оценить изменения в легочной архитектуре;
- Исследования дыхательной функции (спирометрия): позволяют провести различие между различными причинами легочной недостаточности и оценить степень тяжести заболевания;
- Электрокардиограмма и эхокардиограмма: позволяет выделить или исключить тот факт, что острая дыхательная недостаточность имеет сердечные причины (например, сердечный приступ, пароксизмальная мерцательная аритмия, другие аритмии)
Лечение легочной недостаточности
Лечение дыхательной недостаточности зависит от состояния, вызвавшего заболевание. В целом, целью терапии является улучшение оксигенации и воздухообмена на уровне легочных альвеол (так называемая альвеолярная вентиляция).
В зависимости от случая терапия легочной недостаточности может включать:
- Кислородную терапию: первая цель в лечении пациентов с дыхательной недостаточностью заключается в исправлении дефицита оксигенации крови, который ставит все органы и ткани организма в критическое состояние. Существуют различные способы введения кислорода, которые выбираются в зависимости от состояния пациента.
- Использование вспомогательных вентиляторов: цель состоит в том, чтобы исправить ацидоз, то есть чрезмерную кислотность крови из-за слишком высокого уровня углекислого газа
В некоторых случаях врач может посчитать целесообразным также вводить другие лекарства. Наиболее распространенными являются диуретики, антихолинергические препараты бромида ипратропия, бета-агонисты, кортизон, антибиотики и нитраты.
Профилактика и рекомендации
Легочная недостаточность — это состояние, которое имеет несколько причин (хроническая обструктивная болезнь легких (ХОБЛ), пневмония, острый отек легких, астма, ожирение, кифосколиоз, передозировка лекарствами или наркотиками, которые угнетают дыхательные центры, столбняк, тяжелый гипотиреоз).
Поэтому профилактика этих заболеваний или состояний является эффективным средством для снижения вероятности развития легочной недостаточности.
Особенно важно:
- не курить;
- принять здоровый образ жизни и питания;
- выполнять регулярные физические нагрузки;
- выполнить вакцинацию от столбняка;
- не употребляйте наркотики.
Интересное
tvojajbolit.ru
Сердечно-легочная Недостаточность: Симптомы и Лечение, Видео
Такой диагноз, как сердечно-легочная недостаточность (СЛН) у многих из нас бывал на слуху, однако, не каждый знаком с его этиологией, причинами и последствиями. Данный патологический процесс провоцирует сбои дыхательного ритма и нарушения в сердечно-сосудистой системе.
Основной причиной является гипертензия, развивающаяся в малом круге кровообращения. Заболевание характеризуется выбросом крови в легочную артерию, что представляет собой достаточно серьезную проблему.
О том, какие имеет сердечно-легочная недостаточность симптомы и лечение патологии, расскажем в нашей посвященной редакции.
 Сердечно-легочная недостаточность появляется вследствие гипертензии в малом круге кровообращения.
Сердечно-легочная недостаточность появляется вследствие гипертензии в малом круге кровообращения. Что такое сердечно-легочная недостаточность?
Сердечно-легочная недостаточность – это патологический процесс, обусловленный сочетанием недостаточности сердечной и легочной. Легочная недостаточность развивается, как правило, при сердечных пороках и миокардитах, характеризуется сбоями кровообращения в легочных сосудах.
При патологическом механизме повышается риск застоя крови, увеличивается давление, включаются анастомозы. Все эти факторы ведут к кислородному голоданию крови.
Заболевание присуще пожилой возрастной категории, протекает в двух формах:
 Хроническая форма СЛН присуща пациентам преклонного возраста, ее развитие отмечается на фоне имеющихся сопутствующих патологий.
Хроническая форма СЛН присуща пациентам преклонного возраста, ее развитие отмечается на фоне имеющихся сопутствующих патологий. По МКБ-10 патологии присвоен код 127.9 «Сердечно-легочная недостаточность неуточненного типа».
Заболевание является следствием таких сопутствующих болезней:
- атеросклероз;
- ревматизм;
- легочные патологии;
- хронические болезни сердца.
Как показывает практика, часто в клинику обращаются пациенты, у которых диагностируется хроническая форма недуга. Самым первым симптомом, указывающим на развитие болезни, является одышка, на начальных этапах появляющаяся при различных физических нагрузках. Впоследствии одышка становится постоянным сопровождающим симптомом таких пациентов.
Классификация
В медицинской практике с учетом механизма появления различают 3 типа легочной недостаточности:
- Гипоксемическая.
- Гиперкапническая.
- Смешанная.
Таблица №1. Типы легочной недостаточности:
| Тип | Описание |
| Гипоксемический | При данном типе наблюдается дефицит кислорода. Нормализовать состояние больного возможно даже просто при помощи кислородной терапии. В данном случае характерно замещение легочной ткани соединительной, что ведет к нарушению дыхательной системы. |
| Гиперкапнический | В тканях легких отмечается скопление углекислого газа, в данном случае также характерно кислородное голодание тканей. Восстановить состояние удается с помощью кислородной терапии. Развитие патологического состояния происходит на фоне слабости мышечной ткани, отвечающей за дыхание, лишнего веса и обструкции легких хронической формы. |
| Смешанный | Смешанный тип одновременно сочетает в себе гипоксемию и гиперкапнию. |
По скорости развития симптоматики различают острую и хроническую форму.
Таблица №2. Формы сердечно-легочной недостаточности:
| Форма | Течение |
| Острая | Острой форме характерно появления ярко выраженной симптоматики всего за несколько часов и даже минут, в редких случаях симптомы появляются спустя несколько дней. За такой короткий промежуток времени компенсаторные возможности организма просто не успевают активизироваться, появляется угроза жизни. Восстановить организм в таких ситуациях удается только с помощью интенсивной терапии, больного незамедлительно доставляют в отделение реанимации. |
| Хроническая | Хроническая форма развивается достаточно медленно, отчего в данном случае не стоит серьезной угрозы жизни пациента. Прогрессирование болезни длиться на протяжении нескольких месяцев и даже лет. Как правило, патологическое состояние присуще пациентам преклонного возраста, имеющим сопутствующие хронические процессы. За довольно продолжительный промежуток времени в организме успевают включиться компенсаторные механизмы, обеспечивающие организму оптимальный кислородный состав. Патологию можно своевременно диагностировать и предпринять эффективные методы лечения. |
 Острая СЛН имеет ярко выраженную симптоматику и требует незамедлительной реанимационной терапии.
Острая СЛН имеет ярко выраженную симптоматику и требует незамедлительной реанимационной терапии. Такая патология, как сердечно-легочная недостаточность имеет 3 степени течения.
Таблица №3. Степени течения сердечно-легочной недостаточности:
| Степень течения | Характеристика изменений |
| Первая степень | Имеет название доклиническая. У больных отмечается переходящая гипертензия легких, при этом диагностируется усиленная работа правого желудочка. |
| Вторая степень | Диагностируется гипертрофия правого желудочка сердца, отмечается стабильность легочной гипертензии. Кровообращение на этой стадии не нарушено. |
| Третья степень | Имеет название декомпенсация легочного сердца. Данному этапу характерны признаки недостаточности правого желудочка. |
В медицине также применяется классификация патологического процесса в зависимости от:
- степени легочной недостаточности;
- увеличению размера правого желудочка;
- насыщения крови кислородом;
- недостаточности кровообращения.
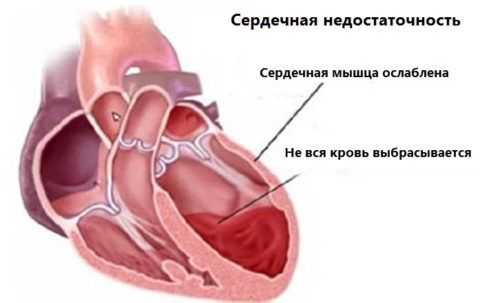 При сердечной недостаточности диагностируется слабость сердечной мышцы, что приводит к снижению тонуса и застою крови.
При сердечной недостаточности диагностируется слабость сердечной мышцы, что приводит к снижению тонуса и застою крови. В данном контексте заболевание разделяется на 4 стадии.
Таблица №4. Стадии течения легочной недостаточности:
| Степень | Характеристика изменений |
| Первая стадия | Отмечается незначительное подавление жизненной емкости легких, при этом кислородное голодание отсутствует. Диагностика по ЭКГ не отмечается увеличения правого желудочка, однако, наблюдается небольшое увеличение по ЭхоКГ. Кровообращение не нарушено. |
| Вторая стадия | Жизненная емкость легких подавляется на 60%, отмечается кислородное голодание крови на 80%. Пациент может наблюдать первые признаки нарушения кровообращения и увеличения правого желудочка. Это проявляется одышкой, даже находясь в спокойствии. |
| Третья стадия | Жизненная емкость легких подавляется более чем на 60%, насыщаемость крови кислородом снижается до 50%. На ЭКГ явно диагностируется увеличение правого желудочка. Отмечается 2 степень нарушения кровообращения. |
| Четвертая стадия | Диагностируется кислородное голодание крови более чем на 50%, правый желудочек увеличен, при этом дополнительно присоединяется дилатация. Недостаточность кровообращения достигает кризиса. |
Чтобы врачу назначить адекватное и эффективное лечение необходимо выяснить причину появления сердечно-легочной недостаточности. Терапия патологии направлена на устранение причины и восстановление утраченных функций организма.
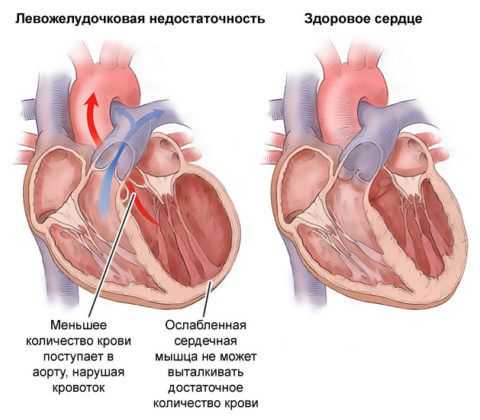 К левожелудочковой недостаточности приводят сердечные патологии: миокардит, кардиомиопатия и пороки.
К левожелудочковой недостаточности приводят сердечные патологии: миокардит, кардиомиопатия и пороки. Внимание. Острая форма СЛН прогрессирует по одному из двух типов: лево- и правожелудочковая недостаточность сердца. При левостороннем поражении у больного существует высокий риск появления отека легких, не исключено развитие сердечной астмы.
Этиология
Развитие сердечно-легочной недостаточности происходит на фоне стойкой гипертензии легких, которая на определенных стадиях течения вызывает нарушение компенсаторных механизмов. Как результат появляется сбой в работе правого или левого желудочка, отмечается дисфункция перекачивания венозной крови.
Основными причина развития патологического состояния являются:
- Сердечные патологии. Кардиомиопатия, миокардит, пороки сердца.
- Бронхолегочные заболевания. Туберкулез, бронхит и бронхиолит хронической формы, астма.
В первом случае подобные заболевания со стороны сердечных патологий приводят к нарушению функции левого желудочка, развивается левожелудочковая недостаточность. При данном процессе происходит увеличение либо расширение полости левого желудочка, повышается внутривенное легочное давление, стенки желудочка перестают выбрасывать кровь в кровеносное русло. Ввиду этих изменений работа правого желудочка усиливается, однако, и это не восстанавливает полноценное кровоснабжение.
Правожелудочковая недостаточность развивается на фоне легочных заболеваний, сопровождающихся изменением ткани легких. Даже в период ремиссии в легких формируется эмфизема, развитию которой способствует расширение здоровых тканей.
В таких ситуациях правый желудочек начинает функционировать на износ, кровь выталкивается в усиленном режиме, что становится причиной развития сердечно-легочной недостаточности.
 Правожелудочковую недостаточность провоцируют бронхолегочные заболевания.
Правожелудочковую недостаточность провоцируют бронхолегочные заболевания. Причины острой формы сердечно-легочной недостаточности
Острая форма сердечно-легочной недостаточности представляет собой осложнение, развивающееся на фоне:
- тромбоза;
- спазма легочной артерии;
- гидро- либо пнемвоторексе;
- тромбоэмболии;
- бронхиальной астмы (при затяжном приступе);
- воспалительного процесса в легочной ткани;
- недостаточности митрального клапана;
- эмфиземы средостения;
- различных заболеваниях сердца: миокардит, пороки сердца, кардиомиопатия, острый инфаркт;
- механических повреждениях грудной клетки.
Острая форма патологии является тяжелым состоянием, требующим неотложной медицинской помощи. Без квалифицированного ее оказания пациенту угрожает смертельный исход.
 При острых приступах СЛН больному требуется неотложная помощь, максимально обеспечивающая доступ кислорода.
При острых приступах СЛН больному требуется неотложная помощь, максимально обеспечивающая доступ кислорода. В результате вышеперечисленных заболеваний происходит расширение полости левого желудочка, сократительная способность стенок ослабевает, что не дает возможности нормально перекачивать кровь. Часть крови застаивается и, таким образом, увеличивается давление в легочной артерии.
При этом правый желудочек продолжает функционировать в прежнем режиме, в своей норме перекачивая кровь, давление по-прежнему растет. Как следствие, развиваются такие тяжелые последствия, как сердечная астма и отек легких.
Причины хронической формы сердечно-легочной недостаточности
Хроническая форма в отличие от острой развивается медленно, постепенно нарастая и все больше проявляясь клинически. Нарастание патологии происходит в течение нескольких месяцев или лет.
Причиной появления легочной гипертензии становятся:
- идиопатическая гипертензия наследственного характера;
- недостаточность легочной артерии, спровоцированная эндартериитом или вторичной эмболией мелких ветвей;
- атеросклероз;
- хронические патологические процессы в легких: плеврит, эмфизема, бронхит обструктивной формы, пневмосклероз;
- медленно развивающиеся врожденные пороки сердца;
- приобретенные нарушения функции клапанов.
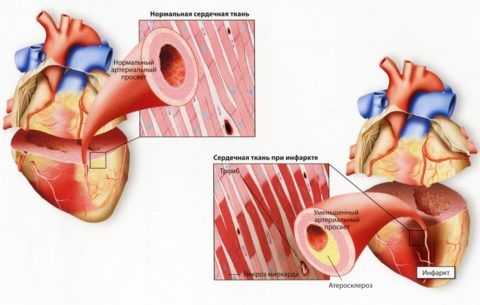 Причиной хронической СЛН является атеросклероз, вследствие которого может развиться инфаркт.
Причиной хронической СЛН является атеросклероз, вследствие которого может развиться инфаркт. Хроническая форма, как правило, диагностируется у пациентов в пожилом возрасте. На фоне сопутствующих имеющихся в организме нарушений постепенно, но уверенно начинает развиваться сердечно-легочная недостаточность, которая клинически активизируется уже спустя несколько лет.
Варианты течения сердечно-легочной недостаточности и клинические проявления
Существует несколько вариантов течения болезненного процесса, определяются они в зависимости клинических проявлений.
Таблица №5. Варианты течения сердечно-легочной недостаточности:
| Вариант течения | Клинические проявления |
| Респираторный. | У больных наблюдается одышка с приступами удушья, проявляется дыхательная недостаточность, отмечаются хрипы при вдохе и выдохе, сухой кашель. |
| Церебральный. | При данном течении диагностируются признаки патологических изменений в головном мозге. Это:
|
| Ангинозный. | Клинические проявления в этом этапе схожи с симптомами приступа стенокардии. Больные ощущают болевой синдром в области сердца. Иррадиирования боли нет. |
| Абдоминальный. | Данный вариант течения патологии дифференцируют с обострением язвенного заболевания. Отмечаются боли в эпигастральном участке и диспепсические расстройства. |
| Коллаптоидный. | В данном течении заболевание проявляется ярко выраженными приступами артериальной гипотензии, пациент ощущает резкое снижение физической активности. Тахикардия, побледнение и похолодание конечностей – это характерные признаки коллаптоидного типа. |
Клинические проявления острой формы СЛН
Острой форме СЛН характерно внезапное и яркое появление симптомов. Состояние пациента в данный период значительно ухудшается, существует смертельная угроза.
При развитии острого приступа СЛН больного следует немедленно доставить в реанимационное отделение, где ему будет оказана неотложная квалифицированная медицинская помощь.
Внимание. Смертельная угроза появляется на фоне тромбоэмболии, при активном развитии болевого шока, а также при обширном отеке легких, которое возникает как осложнение острой формы СЛН.
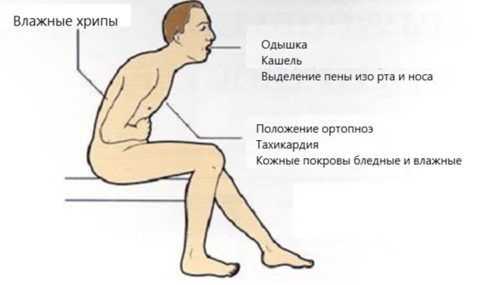 Появление пены изо рта свидетельствует о высокой тяжести проявления острой СЛН.
Появление пены изо рта свидетельствует о высокой тяжести проявления острой СЛН. В данном случае клиническая картина имеет достаточно выраженные признаки, что легко позволяет поставить диагноз.
Отмечаются такие симптомы:
- резкое падение АД до критических показателей (часто диагностируется коллапс);
- затрудненность дыхания с частыми поверхностными вдохами;
- расширение вен на шее;
- посинение кожи, в особенности изменение цвета отмечается на конечностях и вокруг губ;
- холодность верхних и нижних конечностей;
- выступание липкого пота;
- боли в груди;
- одышка, нередко сопровождающаяся удушьем.
Внимание. Без своевременной помощи человек может умереть за несколько минут от развития обширного отека легких либо от удушья.
 Выделение липкого пота в совокупности с одышкой и болью в груди говорит о приступе острой СЛН.
Выделение липкого пота в совокупности с одышкой и болью в груди говорит о приступе острой СЛН. Первая помощь в таких ситуациях заключается в обеспечении доступа кислорода в легкие. В случае необходимости больному проводится искусственное дыхание.
В некоторых ситуациях причиной приступа может стать закупорка тромбом легочного ствола, о наличии которого человек может даже не подозревать.
Клинические проявления хронической формы СЛН
Хроническая форма патологии имеет легкий и медленный характер течения. Многие годы человек может и не подозревать о наличии у него подобной проблемы, и только спустя время начинают появляться определенные признаки.
Важно. Клиническая картина зависит от первопричины патологического состояния. Часто пациенты, ощущая симптомы сердечно-легочной недостаточности, списывают их за проявление имеющегося у них диагноза, даже не задумываясь о развитии такого сложного процесса, что затрудняет дальнейшую диагностику и лечение.
Распознать хроническую сердечно-легочную недостаточность можно по следующим признакам:
- кожа конечностей и вокруг губ становится синего оттенка;
- головокружение и тошнота;
- частый ритм сердца;
- одышка, появляющаяся при физических нагрузках;
- слабость и быстрая утомляемость.
Выраженность симптоматики зависит от этапа заболевания. Например, сильная одышка с приступами удушья характерны более поздним срокам патологии. При этом все вышеперечисленные симптомы могут дополняться признаками сопутствующих заболеваний.
 При хронической СЛН больной ощущает головокружения и тошноту.
При хронической СЛН больной ощущает головокружения и тошноту. Вследствие дальнейшего развития хронической формы СЛН в тканях и органах происходят необратимые процессы, приводя к ухудшению состояния больного. Как результат диагностируется тяжелая форма СЛН.
Ее проявления будут следующими:
- сильная одышка даже при отсутствии каких-либо физических нагрузок;
- интенсивная боль в области сердца;
- сильное расширение вен на шее, отмечается при вдохе;
- регулярно низкое АД;
- тахикардия;
- отечность, которая не поддается терапии;
- боль в правом подреберье, ощущение тяжести.
Когда состояние приобрело тяжелую форму, у больных существует высокий риск развития опасных осложнений.
Это:
- нарушения работы головного мозга;
- почечная недостаточность.
Последствия
Запущенность процесса, а также отсутствие квалифицированной медицинской помощи неизбежно ведет к развитию тяжелых последствий.
Последствия острой формы СЛН
Острая форма сердечно-легочной недостаточности ведет к таким опасным последствиям, как:
- отек легких;
- кардиогенный шок.
Таблица №6. Последствия острой формы СЛН:
| Патологическое состояние | Описание | Симптомы |
| Развивается вследствие продолжительного астматического приступа. При усилении приступа отмечается критическое кислородное голодание, происходит дисфункция всех органов и систем организма. Как результат – остановка дыхания, сокращение сердечных ритмов, остановка сердца. Главная особенность подобного состояния – это сохранение сознания вплоть до самой последней минуты жизни. | Проявляется такими симптомами:
| |
| Развивается в результате острого приступа сердечно-легочной недостаточности. На заключительной стадии шока диагностируется критически низкое давление (40/20 мм рт. ст.). Подобное тяжелое состояние может продолжаться на протяжении 10 часов, и что самое опасное – оно практически не поддается терапии. | Проявляется такими симптомами:
|
При развитии таких тяжелых последствий пациенту требуется незамедлительная противошоковая терапия. Больного как можно скорее необходимо доставить в реанимационное отделение, где ему будет оказана квалифицированная неотложная помощь врачей.
Последствия хронической формы СЛН
Хронический процесс ведет к тяжелой форме кислородного голодания, к кризису питательных веществ, что сопровождается сильной одышкой и усилением признаков цианоза (синюшности кожных покровов).
Вследствие расстройства водно-солевого и белкового обмена, а также высокого давления в капиллярах и дисфункции печени появляется скопление жидкости в мягких тканях и в полости тела, например, перикарде, брюшной и плевральной. Как результат диагностируется асцит, что еще больше усугубляет состояние пациента.
Асцит, в свою очередь, приводит к:
- дисфункции печени;
- нарушениям пищеварения;
- внутренним кровотечениям.
 Одним из осложнений является дисфункция печени, грозящая развитием печеночной недостаточности.
Одним из осложнений является дисфункция печени, грозящая развитием печеночной недостаточности. Гидроторакс (выход жидкости в плевральную полость) провоцирует:
- нарушение дыхания;
- тяжелую одышку с приступами удушья.
Гидроперикард (скопление жидкости в околосердечной сумке) приводит к:
- болевому синдрому в грудинной области;
- трудности с прохождением пищи;
- отечности верхней половины тела;
- расширению вен.
Застой жидкости в организме неумолимо провоцирует сбой всех функций и систем организма.
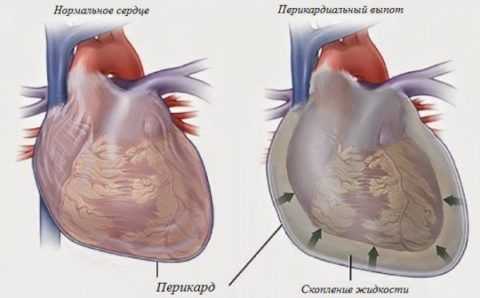 Скопление жидкости в перикарде провоцирует нарушение всех функций и систем организма.
Скопление жидкости в перикарде провоцирует нарушение всех функций и систем организма. Самыми распространенными и опасными последствиями могут быть:
- пневмосклероз;
- сердечный цирроз;
- фиброз печени;
- застойный гастрит;
- панкреатит;
- энтерит;
- резкая потеря веса;
- дилатационная кардиомиопатия;
- митральная и аортальная недостаточность;
- аритмия;
- тахикардия;
- экстрасистолия;
- отсутствие выделения мочи;
- почечная недостаточность;
- астения;
- расстройство сна;
- энцефалопатия;
- инсульт;
- тромбоз глубоких сосудов нижних конечностей;
- тромбоэмболия артерии легких.
Профилактика осложнений СЛН
Профилактика осложнений сердечно-легочной недостаточности строится на ранней диагностике и своевременном лечении проблемы. Полноценная терапия сопутствующих заболеваний, провоцирующих СЛН, исключает вероятность развития последствий в виде сердечно-легочной недостаточности.
Для укрепления сердечной мышцы следует придерживаться следующих правил:
- отказаться от курения и от употребления алкогольных напитков;
- исключить стрессовые ситуации;
- своевременно лечить инфекционные и бактериальные заболевания;
- постараться как можно меньше принимать препараты, негативно воздействующие на сердце (это – нестероидные противовоспалительные средства, гормоны, адреналин);
- исключить из рациона вредную пищу, стараться не переедать;
- регулярно заниматься спортом.
 Регулярные спортивные занятия укрепляют сердце и нормализуют его работу.
Регулярные спортивные занятия укрепляют сердце и нормализуют его работу. Если в анамнезе уже имеется такой диагноз, как сердечно-легочная недостаточность, то профилактические методы направлены на замедление процесса его развития.
В таких ситуациях пациентам следует выполнять такие действия:
- вести контроль и артериального давления и при необходимости своевременно корректировать его показатели;
- своевременно проводить терапию заболеваний сердца и других сопутствующих патологий;
- восстанавливать липидный и углеводный баланс;
- при наличии показаний соглашаться на операции при пороках сердца и ишемическом заболевании.
Диагностика
Ранняя диагностика патологических изменений в организме позволит избежать острого приступа сердечно-легочной недостаточности.
При обращении больного в больницу врач первым делом выслушивает жалобы пациента, собирает анамнез, опрашивает о пристрастиях к вредным привычкам. Важным методом осмотра является прослушивание сердца, измерение АД. После осмотра врач дает направление на обследование.
Диагностика включает в себя:
- Рентген исследование органов грудной клетки. Дает возможность определить наличие изменений в легочной ткани и расширение средостения.
- ЭхоКГ. Позволяет определить дисфункцию клапанного аппарата, оценить сократительную способность миокарда и нарушения в сердечном выбросе.
- КТ. Дает углубленную оценку участков сердца и легких.
- ЭКГ. Показывает возбудимость и проводимость сердца. По результатам ЭКГ можно выявить гипертрофированные участки миокарда, определить место ишемического поражения, установить нарушение сердечного ритма. Если возникает сомнительная ситуация, дополнительно может быть назначено наблюдение при помощи Холтера. Этот аппарат позволяет на протяжении 2 часов в сутки снимать показания через равные небольшие промежутки времени.
- Ангиография легочных сосудов. Дает возможность визуально определить форму и просвет сосудов, выявить наличие тромбов, а также атеросклеротические изменения.
- Спирометрия. Данный метод инструментальной диагностики показывает степень выраженности дыхательной недостаточности.
- Катетеризация с манометром. Измеряет давление в полости сердца и крупных легочных сосудах. Используется при лечении тромбозов: в катетер вводится специальный препарат, растворяющий появившиеся тромбы.
 ЭКГ позволяет оценить степень возбудимости и проводимости сердца.
ЭКГ позволяет оценить степень возбудимости и проводимости сердца. При наличии диагноза сердечная недостаточность и легочная гипертензия данные методы диагностики проводятся еще на доклиническом этапе, цель – исключить и предотвратить развитие сердечно-легочной недостаточности.
Лечение
Тактика медикаментозной терапии при острой и хронической форме отличительна. Применение лекарственных препаратов зависит от скорости и варианта течения СЛН.
Лечение острой формы СЛН
Острая форма СЛН требует экстренной медицинской помощи. Лечение проводится только в условиях реанимационного отделения, так как это состояние несет серьезную угрозу жизни больного.
Лечение включает в себя:
- Назальная катетеризация. Позволяет обеспечить пациенту необходимый объем кислорода. В тяжелых ситуациях принимается решение об искусственной вентиляции легких.
- Внутриартериальная катетеризация. Проводится с целью растворить имеющиеся в легочных артериях тромбы.
- Лечение Атропином. Атропин позволяет снять спазмы бронхиальных стенок и нормализовать дыхательный ритм.
- Лечение Папаверином. Позволяет снять гипертензию в малом круге кровообращения, нормализовать тонус кровеносных сосудов.
- Лечение антикоагулянтами. Эта группа препаратов направлена на профилактику образования тромбов в сердечной полости и сосудах.
- Лечение Эуфиллином. Данный препарат нормализует сократительную способность сердечной мышцы, а также позволяет минимизировать риски развития дыхательной недостаточности.
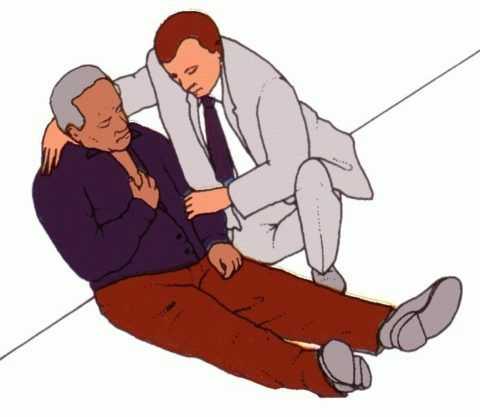
 Своевременная терапия СЛН позволяет исключить развитие сложных последствий.
Своевременная терапия СЛН позволяет исключить развитие сложных последствий. Внимание. При появлении признаков острой сердечно-легочной недостаточности следует действовать быстро. Сразу необходимо вызвать бригаду скорой помощи и оказать пациенту первую помощь, которая заключается в максимальном обеспечении доступа кислорода в организм. При необходимости делается искусственное дыхание.
Лечение хронической формы СЛН
В этой ситуации лечение направляется на устранение основной причины патологического состояния.
Лечение включает в себя:
- Бронходилататоры. Назначаются при наличии бронхолегочных заболеваний.
- Гормональные препараты. В качестве противовоспалительной терапии назначаются глюкокортикостероидные средства.
- Сердечные гликозиды. Применяются для восстановления утраченной сократительной способности сердечной мышцы.
- Калийсберегающие препараты мочегонного действия. Позволяют исключить риск застойных явлений, выводят излишки жидкости из организма.
- Бета-блокаторы. Применяются с целью нормализации артериального давления.
- Камфара и кофеин. Используется при дыхательной недостаточности, препараты способны стимулировать сосудодвигательный центр.
- Кровопускания с замещением крови специальными растворами. Данный метод применяется при выраженном эритроцитозе.
Совет. В качестве профилактики развития тяжелых последствий и дальнейшего подавления сердечно-легочной недостаточности больным категорически следует исключить вредные привычки и употребление алкоголя.
Неотложная помощь при остром приступе сердечно-легочной недостаточности
Так как острая форма СЛН опасна резким появлением тяжелых приступов, сопровождающихся остановкой дыхания, значительным сбоем сердечного ритма, вплоть до остановки сердца, родственники и близкие друзья таких больных обязаны знать правила оказания неотложной помощи в таких ситуациях.
До приезда скорой помощи необходимо выполнить такие действия:
- Обеспечить больному сидячее положение.
- При возможности вывести пациента на улицу, либо открыть все окна и двери, постараться максимально обеспечить ему доступ кислорода.
- Для снижения высокого давления нужно дать таблетку Нитроглицерина, которая кладется под язык и рассасывается.
- При наличии чрезмерно высокого давления следует предпринять попытки отвода лишней жидкости от легких. С этой целью в тазик наливается подогретая вода и больной должен опустить в нее ноги.
- Для снижения острых симптоматических проявлений следует в спирте смочить ватный тампон и дать понюхать пострадавшему.
 При остром приступе сердечно-легочной недостаточности больному требуется эффективная неотложная помощь.
При остром приступе сердечно-легочной недостаточности больному требуется эффективная неотложная помощь. Неопытный человек при незнании правил оказания неотложной помощи может не помочь пострадавшему, а наоборот, навредить ему. Поэтому, если есть неуверенность в своих действиях лучше позвонить на телефон скорой помощи и подробно расспросить о действиях, которые можно выполнить до приезда врачей.
Лечение СЛН народными методами
Сразу следует отметить, что лечение народными методами дает положительный результат только в комплексе с медикаментозной терапией. При этом нужно помнить, что острая СЛН не поддается лечению средствами народной медицины, в таких случаях подобное лечение может дать эффект в качестве восстановительной терапии.
Существует множество рецептов, позволяющих восстановить, укрепить и простимулировать сердечную мышцу и не допустить развитие последствий в виде легочной недостаточности и отека легких.
Таблица №7. Рецепты народной медицины в борьбе с сердечной недостаточностью.
| Рецепт | Приготовление | Применение |
| Высушенные листья наперстянки (1 грамм) залить неполным стаканом кипятка. Оставить настаиваться в течение 30 минут. | Принимать 4 раза в сутки по 1 ст. л. перед приемом пищи. | |
| Измельченный корень любистка (100 грамм) настоять в 300 граммах спирта (60-70%). Настаивать в течение 2 недель. | Принимать по 1 столовой ложке до приема пищи 3 раза в сутки. | |
| Столовая ложка свежих или замороженных ягод размять, чтобы ягоды пустили сок. В полученную массу добавить немного меда для вкуса и залить 1 стаканом крутого кипятка. Настаивать в течение 1 часа. | Принимать по 0,5 стакана лекарства 2 раза в сутки, утром и вечером. Курс лечение – 30 дней. После сделать перерыв на 2-3 месяца. | |
| Цветы ландыша (1 ч. л.) залить 1 стаканом кипятка и оставить настаиваться в течение получаса. | Принимать не менее 3 раз в день по 1 ст. л. до еды. | |
| Измельченные побеги голубики (1 столовая ложка) заливаются 1 стаканом крутого кипятка. Полученную смесь поставить на огонь и кипятить в течение 10 минут на слабом огне. После охладить и процедить. | Принимать трижды в день по 1 ст. ложке до еды. | |
| Высушенные листья мяты (1 ч. л.) залить 1 стаканом крутого кипятка. Оставить в теплом месте настаиваться в течение получаса. Процедить. | Принимать отвар мелкими глотками утром натощак. Рекомендуется использовать средство регулярно без перерывов. | |
| Высушенное растение (3 ст. л.) залить 500 грамм кипятка. Оставить настаиваться в течение 1 часа. Процедить. | Принимать 2 раза в сутки перед едой по 1 ст. л. | |
| 1 чайная ложка семян заливается 1 стаканом кипятка. Настоять в течение 8 часов. Процедить. | Принимать по четверти стакана 3 раза в день. Хорошо справляется с отеками, вызванными сердечной недостаточностью. | |
| Корень женьшеня хорошо измельчить, чтобы образовался порошкообразная смесь. | Принимать в виде порошка по 0,25 грамм 3 раза в сутки перед едой. |
Все вышеперечисленные рецепты народной медицины направлены на укрепление и стимуляцию сердца. Восстановив нормальную работу сердечной мышцы можно снизить риски развития дальнейших патологий и их последствий.
Кроме этого важным в борьбе с подобной проблемой является правильное витаминизированное питание. Рекомендуется употреблять только натуральные продукты, свежие фрукты и овощи, соки, молоко и молочную продукцию.
Очень благотворно влияют на сердце такие продукты, как:
- грецкие орехи;
- изюм;
- курага;
- сыр;
- пшено;
- арбуз.
Категорически следует исключить из рациона:
- крепкий чай;
- кофе;
- шоколад;
- специи;
- жареные, копченые, соленые и острые блюда.
Отличным средством профилактики сердечной недостаточности считается такой завтрак: большая долька чеснока измельчается и намазывается на черный хлеб, можно слегка присолить. Очень вкусно и полезно!
Для исключения рисков развития острых приступов СЛН следует регулярно проходить профилактические осмотры, а при выявлении каких-либо нарушений своевременно проводить их лечение. Прогноз при острой СЛН зависит от качества и своевременности оказанной первой помощи. При положительном исходе пациенту требуется продолжительная и трудоемкая реабилитация и соблюдение важных рекомендаций лечащего врача.
Видео в этой статье ознакомит с рисками последствий при сердечно-легочной недостаточности.
cardio-help.ru
Лёгочная недостаточность: симптомы и лечение - Хорошее самочувствие
Легочной недостаточностью называют патологию, при которой легкие не обогащают кислородом кровь в требуемом количестве.
Это состояние характеризуется тем, что давление кислорода не превышает 80, а углекислого газа составляет более 45 мм.рт.ст.
При легочной недостаточности организм не способен поддерживать оптимальное соотношение газов в крови.
Классификация заболевания
В зависимости от механизма развития выделяют 3 формы легочной недостаточности:
- Гипоксемическая;
- Гиперкапническая;
- Смешанная.
При гипоксемической форме в тканях наблюдается нехватка кислорода. Привести состояние в норму сложно даже с помощью терапии кислородом. Данный вид патологии характерен для поражений дыхательной системы и тех патологий, при которых легочная ткань замещается соединительной.
Затрагиваются альвеолы, периферическая система нервов, отвечающая за скоординированную работу органов дыхания, мускулатура, участвующая в дыхании, ЦНС, грудная клетка, дыхательные пути.
При гиперкапнической форме в тканях скапливается углекислый газ. Этот вид заболевания также характеризуется недостатком кислорода.
Нормализовать состояние удается с помощью кислородной терапии.
Заболевание развивается на фоне слабости мышц, регулирующих работу дыхательной системы, ожирения, хронического обструктивного заболевания легких.
Процедура кислородной терапии
Смешанная форма характеризуется одновременным сочетанием гипоксемии и первичной гиперкапнии.
По скорости прогрессирования выделяют формы:
Симптоматика острой формы болезни проявляется за несколько минут либо часов, реже – нескольких дней. За этот период компенсаторные способности организма не успевают включиться.
Это достаточно опасная патология, угрожающая жизни. Нормализовать состояние удается лишь при помощи интенсивной терапии в реанимации.
Хроническая форма болезни развивается медленно. Патология может прогрессировать, не угрожая жизни больного, на протяжении многих месяцев или лет.
Организм за указанное время успевает включить механизмы приспособления и обеспечивает оптимальный газовый состав крови. Этот вид считается безопасным, ведь его можно своевременно выявить и нормализовать состояние пациента.
Специалисты выделяют 3 степени легочной недостаточности, которая протекает в хронической форме:
- I степень: отдышка возникает при значительных либо умеренных физических нагрузках;
- II степень: характеризуется появлением отдышки даже на фоне незначительной нагрузки, но в покое работают механизмы компенсации;
- III степень: отдышка и акроцианоз наблюдаются даже в состоянии покоя.
В зависимости от выраженности патологии выделяют 3 стадии заболевания:
- I (легкая) стадия: парциальное давление кислорода находится в пределах от 60-80 мм.рт.ст., кровь насыщена кислородом на уровне 90-94%;
- II стадия: парциальное кислородное давление понижается до 40-59 мм.рт.ст., концентрация кислорода в крови варьируется в пределах 75-89%;
- III стадия: состояние критическое, давление кислорода становится меньше 40 мм.рт.ст., концентрация кислорода в крови падает до уровня менее 75%.
При развитии легочной недостаточности необходимо разобраться с причинами ее появления. В зависимости от этого будет зависеть дальнейшее лечение.
Отдельно выделяется легочно-сердечная недостаточность. Это заболевание связано с нарушением работы сердца, сосудов и органов дыхания. У некоторых пациентов недостаточность развивается на фоне регургитации – забрасывания части крови обратно в правое предсердие.
При этой патологии кровь в полном объеме не поступает в дыхательные органы. Регургитация пульмональная 1 степени считается не опасной, струю забрасываемой крови практически не видно. При 4 степени сохранить здоровье пациента позволяет лишь оперативное вмешательство.
Факторы развития заболевания
Причины появления легочной недостаточности зависят от формы поражения. Гипоксемический тип развивается при сбоях кровообращения в легких.
Это возникает из-за того, что происходит полноценный обмен газами между кровью и альвеолами, но процесс газообмена между альвеолами и окружающей средой нарушен.
В процессе шунтирования кровь из вен не насыщается кислородом, она сразу переходит в артерии.
Гиперкапническая форма развивается из-за альвеолярной гиповентиляции и нарушения вентиляционно-перфузионных механизмов (альвеолы вентилируются в недостаточной степени).
Гиперкапническая форма чаще всего развивается на фоне бронхиальной астмы, затяжного бронхита, бронхиальных опухолей, бронхопневмоний.
К гипоксемической форме приводят тяжелые поражения легочной паренхимы (аспирация жидкости, отек легких, вдыхание ядовитых газов).
Смешанная форма появляется при поражениях легких, которые провоцируют гиповентиляцию по обструктивному типу (пневмонии, абсцессы, бронхиальная астма, эмфизема легких в обструктивной форме, бронхиты).
Причиной появления сердечно-легочной недостаточности считается рост давления в малом кругу кровообращения (он ответственен за то, как происходит процесс наполнения крови кислородом).
Гипертензия провоцирует усиление активности правого желудочка и повышение интенсивности выброса крови, поступающей в легочную артерию. В результате миокард гипертрофируется.
Все причины появления недостаточности разделены группы в зависимости от того, в какой системе организма произошел сбой.
- Нервно-мышечная система. Легочная недостаточность развивается и прогрессирует на фоне инфекционных и неврологических поражений, которые негативно воздействуют на центральную нервную систему, нарушают процесс передачи импульсов, идущих от мозга к дыхательным мышцам. Наблюдается при ботулизме, миастении.
- Дыхательный центр и центральная нервная система. К прогрессированию болезни приводит повреждение мозговых тканей, которые развились на фоне сбоев мозгового кровообращения, приема наркотических средств.
- Грудная клетка. При сколиозе, накоплении экссудата в плевральной полости, пневмотораксе появляются указанные проблемы.
- Пути доставки кислорода. Поражение развивается при хроническом обструктивном заболевании легких, отеке гортани, появлению эмбол в бронхах.
- Альвеолы. Проблемы начинаются при отеке легких, пневмонии и прочих заболеваниях, которые приводят к разрастанию в легких соединительной ткани.
Альвеолы
К основным причинам появления сердечной и легочной недостаточности относятся следующие:
- Бронхиолит и бронхит в хронической форме;
- Обширная пневмония;
- Бронхиальная астма;
- Туберкулез;
- Пневмосклероз;
- Эмфизема легких;
- Саркоидоз;
- Бронхоэктатическое заболевание.
Это наиболее распространенные бронхолегочные факторы. Но к вышеуказанным проблемам могут привести сосудистые и торадиафрагмальные факторы.
Среди них:
- Опухоли средостения;
- Атеросклеротические изменения легочного ствола;
- Воспалительные заболевания легких (васкулиты);
- Полиомиелит;
- Тромбоз артерии, идущей в легкие;
- Болезнь Бехтерева;
- Сдавливание правой части сердца растущей аневризмой;
- Кифосколиоз;
- Неправильная иннервация диафрагмы.
О появлении проблем свидетельствуют характерные симптомы. Если знать их, то можно успеть обратиться за медицинской помощью даже при острой форме заболевания.
Пневмония
Основные признаки заболевания
Понять, что развивается легочная недостаточность, получится, если знать что это такое за заболевание и как оно проявляется.
К основным симптомам болезни относят:
- Отдышку (вне зависимости от ее интенсивности);
- Головные боли, беспокоящие пациентов преимущественно в утренние часы;
- Повышенную частоту сокращений сердечной мышцы;
- Бессонницу;
- Снижение уровня давления;
- Рвоту, тошноту;
- Синюшность кожи;
- Проблемы с памятью;
- Изменение дыхания (меняется глубина и частота вдохов/выдохов);
- Участие вспомогательной мускулатуры в процессе дыхания.
Пациенты жалуются на удушье, сильную отдышку. К проблемам с сознанием, памятью приводит нехватка кислорода в кровяном русле и скопление углекислого газа в чрезмерных количествах. В тяжелых случаях это становится причиной утраты сознания или появления коматозного состояния.
Наиболее опасным признаком является падение частоты дыхания: если пациент делает меньше 12 вдохов за минуту, то это свидетельствует о начале процесса остановки дыхания.
При появлении таких признаков следует разобраться, как производится диагностика заболевания и лечение.
Чтобы определить причину появления вышеуказанных симптомов, требуется:
- Узнать жалобы;
- Собрать анамнез;
- Провести оценку кислотно-щелочного, газового состава крови;
- Сделать спирометрию;
- Отправить пациента на рентген.
При появлении признаков легочной недостаточности пациента отправляют в медицинское учреждение на стационарное лечение.
Выбор тактики лечения
В 30% случаев пациенты попадают в больницу с острой легочной недостаточностью.
Спасти жизнь больному может лишь своевременно оказанная грамотная первая помощь.
Она должна быть направлена на нормализацию проходимости дыхательных путей, устранение нарушений гемодинамики и восстановление перфузии, вентиляции легких.
Сведения о методах экстренной помощи приведены в таблице.
| Осмотр ротовой полости | Требуется, чтобы извлечь попавшие инородные тела, достать запавший язык, провести аспирацию дыхательных путей |
| Кислородотерапия | Необходима для поддержки на должном уровне газового состава крови |
| Вибромассаж грудной клетки | Обеспечивает восстановление проходимости бронхов |
| Проведение искусственной вентиляции легких | Назначается при диагностировании легочной недостаточности 2 степени |
| Интубация трахеи | Необходима при сохранении высокого риска удушья на фоне отсутствия прогресса от оказанной первой помощи |
| Дренаж плевральной полости | Проводится при гемо- и пневмотораксе |
При нормализации легочной вентиляции лечение продолжается. При необходимости продолжают подавать увлажненный кислород: делают это с помощью носового катетера, через кислородную маску либо палатку.
Если проблемы были вызваны бронхоспазмом, то назначаются глюкокортикостероиды и бронходилататоры.
Метод терапии выбирает врач: возможно ингаляционное или системное введение указанных препаратов. Одновременно назначают лекарственную терапию.
Если патология сопровождается болезненными ощущениями, то дают анальгетики. Для стимуляции работы сердца, сосудов назначают сердечные гликозиды, органов дыхания – дыхательные аналептики. Устранить признаки интоксикации и гиповолемии позволяет инфузионная терапия.
Избежать негативных последствий от появления острой дыхательной недостаточности сложно. Но при своевременном оказании медицинской помощи возможен благоприятный прогноз.
При восстановлении работы дыхательной системы требуется проводить одновременное лечение основного заболевания, которое спровоцировало развитие легочной недостаточности.
: Легочная гипертензия. От чего легким нелегко дышится?
Источник: https://moyakrov.info/heart/legochnaya-nedostatochnost
Сердечно-легочная недостаточность
Сердечно-легочная недостаточность – клинический синдром, в основе которого лежит легочная гипертензия, гипертрофия либо дилатация правого желудочка с явлениями недостаточности кровообращения. Развивается при патологии бронхолегочной системы, легочных сосудов и торакодиафрагмальной области.
В пульмонологии сердечно-легочную недостаточность, иногда обозначают термином «легочное сердце» (ЛС), однако эти понятия не являются тождественными. Под сердечно-легочной недостаточностью следует понимать лишь декомпенсированную фазу легочного сердца (III стадию легочной гипертензии).
I стадия (доклиническая) и II стадия (стабильная) легочной гипертензии протекают без признаков правожелудочковой недостаточности, поэтому расцениваются как компенсированное легочное сердце.
Причины сердечно-легочной недостаточности
В основе формирования сердечно-легочной недостаточности лежит стойкая легочная гипертензия, на определенном этапе вызывающая срыв компенсаторных механизмов, в результате чего гипертрофированный правый желудочек перестает справляться с перекачиванием поступающей в него венозной крови. Правожелудочковая дисфункция может быть вызвана тремя группами причин: бронхолегочными, васкулярными, торакодиафрагмальными.
Первая группа причин включает более 20 известных нозологий, на ее долю приходится 80% всех случаев легочного сердца.
Наиболее частые среди них – это заболевания, нарушающие воздухонаполнение альвеол: обструктивный бронхит, БЭБ, бронхиальная астма, крупозная пневмония, фиброзирующий альвеолит, туберкулез легких, пневмокониозы, пневмосклероз, саркоидоз Бека, муковисцидоз, поликистоз легких.
Развитие сердечно-легочной недостаточности бронхолегочного генеза возможно при коллагенозах (системной красной волчанке, системной склеродермии, дерматомиозите и др.). В некоторых случаях причиной декомпенсации легочного сердца выступают обширные резекции легкого.
Вторая группа факторов затрагивает поражение легочного сосудистого русла. В большинстве случаев формированию сердечно-легочной недостаточности предшествует ТЭЛА, сдавление легочных вен и легочной артерии опухолевыми образованиями, легочные васкулиты, серповидно-клеточная анемия.
К третьей группе причин относятся состояния, сопровождающиеся ограничением подвижности грудной клетки и диафрагмы.
В их числе – различные деформации грудной клетки и искривление позвоночника (кифоз, кифосколиоз), массивные плевриты, множественные переломы ребер, анкилозирующий спондилоартрит, синдром Пиквика (с-м ожирения-гиповентиляции).
Нарушения подвижности диафрагмы характерны для хронических нервно-мышечных заболеваний (миастении, полиомиелита), ботулизма, пареза и паралича диафрагмы. Заболевания второй и третьей групп суммарно становятся причиной легочного сердца в 20% случаев.
Сердечно-легочная недостаточность может носить острое, подострое и хроническое течение. Так, острое легочное сердце всегда имеет декомпенсированный характер, подострое и хроническое – может протекать как с наличием правожелудочковой недостаточности, так и без нее.
Развитие острой сердечно-легочной недостаточности обычно происходит на фоне массивной тромбоэмболии легочной артерии, клапанного пневмоторакса, эмфиземы средостения, астматического статуса.
Острое ЛС формируется в течение нескольких часов вследствие резкого и внезапного увеличения давления в легочной артерии, сопровождается расширением полости (дилатацией) правого желудочка, истончением его стенок. Подострая и хроническая форма характерны для других васкулярных, бронхолегочных и торакодиафрагмальных поражений.
В этих случаях хроническое ЛС развивается в течение нескольких месяцев и даже лет и сопровождается выраженной гипертрофией миокарда правого желудочка.
Сердечно-легочная недостаточность может протекать в различных клинических типах: по респираторному, церебральному, ангинозному, абдоминальному, коллаптоидному варианту с преобладанием тех или иных симптомов.
В клинике респираторной формы декомпенсированного ЛС преобладают одышка, эпизоды удушья, кашель, хрипы, цианоз. При церебральном варианте на первый план выходят признаки энцефалопатии: возбудимость, агрессивность, эйфория, иногда – психозы или, напротив, – сонливость, вялость, апатия.
Могут беспокоить головокружения и упорные головные боли; в тяжелых случаях возникают обмороки, судороги, снижение интеллекта.
Ангинозный тип сердечно-легочной недостаточности напоминает клинику грудной жабы с характерными сильными болями в области сердца без иррадиации и удушьем.
Абдоминальный вариант декомпенсированного ЛС протекает с болями в эпигастрии, тошнотой и рвотой, иногда – развитием язвы желудка, обусловленными гипоксией органов ЖКТ.
Для коллаптоидного варианта типичны преходящие эпизоды артериальной гипотонии, сопровождающиеся резкой слабостью, бледностью, профузным потоотделением, похолоданием конечностей, тахикардией и нитевидным пульсом.
Острая сердечно-легочная недостаточность характеризуется внезапным началом и резким ухудшением состояния больного буквально за несколько минут или часов.
Возникают боли в области сердца, которые сопровождаются выраженной одышкой, ощущением удушья и страхом смерти. Характерен цианоз, артериальная гипотония.
Перечисленные симптомы усиливаются в положении стоя или сидя, что связано с уменьшением притока крови к правой половине сердца. Смерть может наступить в считанные минуты от фибрилляции желудочков и остановки сердца.
В других случаях картина острой сердечно-легочной недостаточности может разворачиваться не столь бурно. К одышке присоединяются боли в груди, связанные с дыханием, кровохарканье, тахикардия.
При прогрессирующей правожелудочковой недостаточности возникают выраженные боли в правом подреберье, обусловленные увеличением печени и растяжением ее фиброзной оболочки.
Вследствие повышения центрального венозного давления появляется набухание шейных вен.
Хроническая сердечно-легочная недостаточность развивается исподволь и является отражением застоя крови в системе вен большого круга кровообращения. Снижается толерантность к физической нагрузке, одышка носит постоянный характер.
Обращает внимание синюшность носогубного треугольника, кончика носа, подбородка, ушей, кончиков пальцев.
Возникают приступы загрудинных болей (легочная «грудная жаба»), не купируемые приемом нитроглицерина, но уменьшающиеся после введения эуфиллина.
Больные с хронической сердечно-легочной недостаточностью отмечают усталость, быструю утомляемость, сонливость. При физической нагрузке могут возникать обмороки. На декомпенсацию хронического ЛС также указывают тяжесть и болезненность в правом подреберье, никтурия, периферические отеки. В поздних стадиях выявляется отечный синдром, гидроторакс, асцит, сердечная кахексия.
Диагностика сердечно-легочной недостаточности
Диагностический поиск при развитии сердечно-легочной недостаточности направлен на выявление основного заболевания, а также оценку степени декомпенсации. Для правильной интерпретации физикальных и инструментальных данных больной нуждается в осмотре пульмонолога и кардиолога.
При объективном обследовании у больных с сердечно-легочной недостаточностью отмечается бочкообразная деформация грудной клетки, гепатомегалия, пастозность стоп и голеней.
При пальпации прекардиальной области определяется сердечный толчок, при перкуссии – расширение границ относительной тупости сердца. Типично снижение АД, частый аритмичный пульс.
Аускультативные данные характеризуются приглушением тонов сердца, акцентом II тона над легочной артерией, расщеплением или раздвоением II тона, появлением патологических III и IV тонов, систолическим шумом, указывающим на трикуспидальную недостаточность.
Наиболее ценными лабораторными критериями сердечно-легочной недостаточности являются показатели газового состава крови: снижение р02, повышение рС02, респираторный ацидоз.
Рентгенография органов грудной клетки позволяет обнаружить не только поражение легких, но также признаки кардиомегалии и легочной гипертензии.
Ангиопульмонография и вентиляционно-перфузионная сцинтиграфия легких показаны при подозрении на ТЭЛА.
Исследование ФВД при сердечно-легочной недостаточности применяется для оценки характера и выраженности нарушений вентиляции, выявления бронхоспазма. Электрокардиогарфия при остром ЛС позволяет достоверно определит признаки перегрузки правых отделов сердца, а при хроническом ЛС – выявить прямые и косвенные маркеры гипертрофии правого желудочка.
ЭхоКГ служит основным неинвазивным методом, позволяющим оценить внутрисердечную гемодинамику, определить размеры полостей сердца и стенки правого желудочка, установить степень легочной гипертензии.
В отдельных случаях, при невозможности установить факт повышенного давления в легочной артерии, прибегают к катетеризации правых отделов сердца.
Иногда для верификации генеза сердечно-легочной недостаточности проводится трансбронхиальная или трансторакальная биопсия легких.
Декомпенсацию ЛС следует дифференцировать с пороками сердца, кардиосклерозом, дилатационной кардиомиопатией и другой кардиологической патологией.
Лечение сердечно-легочной недостаточности
Терапия острой сердечно-легочной недостаточности, обусловленной ТЭЛА, осуществляется в условиях ОРИТ.
Важнейшими составляющими лечения служат оксигенотерапия, купирование болевого приступа, проведение тромболитической терапии (урокиназа, стрептокиназа, тканевой активатор плазминогена), антикоагулянтной (гепарин, варфарин) и антиагрегантной терапии (пентоксифиллин). В некоторых случаях показана хирургическая тактика – тромбоэмболэктомия из легочной артерии.
При сердечно-легочной недостаточности, развившейся на фоне бронхолегочной патологии, принципы терапии определяются основным заболеванием.
Так, в случае ХОБЛ и бронхиальной астмы применяются бронхолитические, муколитические, отхаркивающие средства; при туберкулезе легких – специфические противотуберкулезные антибиотики; при интерстициальных болезнях легких — глюкокортикоиды, цитостатики, интерферон и т. д.
На всех этапах терапии сердечно-легочной недостаточности осуществляются ингаляции кислорода. С целью снижения легочного сосудистого сопротивления и давления в легочной артерии используются вазодилататоры (теофиллин, антагонисты кальция, нитраты, ингибиторы АПФ).
Пациентам с отечным синдромом назначаются диуретики под контролем водно-электролитного равновесия и КЩС. Вопрос о целесообразности назначения сердечных гликозидов при сердечно-легочной недостаточности остается спорным.
В качестве паллиативной меры используются повторные кровопускания, на время улучшающие состояние больного.
Больным с рефрактерной к консервативному лечению легочной гипертензией могут выполняться оперативные вмешательства: баллонная предсердная септостомия, симпатэктомия, редукция легочной ткани, трансплантация легких или комплекса «сердце-легкие».
Прогноз и профилактика сердечно-легочной недостаточности
Прогноз при развитии сердечно-легочной недостаточности очень серьезен. Острое легочное сердце представляет непосредственную угрозу жизни больного.
Хроническая сердечно-легочная недостаточность носит прогрессирующий характер. Продолжительность жизни пациентов с хроническим ЛС в стадии декомпенсации не превышает 2,5–5 лет.
После трансплантации легких 3-летняя выживаемость составляет 55-60%.
Первичная профилактика сердечно-легочной недостаточности состоит в своевременном распознавании и лечении причинных заболеваний, отказе от курения, исключении факторов риска, способствующих обострению ХНЗЛ.
Источник: http://www.krasotaimedicina.ru/diseases/zabolevanija_pulmonology/cardiopulmonary-failure
Сердечно-легочная недостаточность — патология, которая провоцирует нарушения в дыхательной и сердечно-сосудистой системах. Появляется по причине развития гипертензии в малом круге кровообращения. Данное явление провоцирует выброс крови в легочную артерию, из-за чего наступает гипертрофия миокарда.
Сердечно-легочная недостаточность: что это?
В случае деструкции сердечной мышцы происходит снижение ее сократительной способности, что влияет на суммарное количество перекачиваемой крови.
Сбои в работе сердца приводят к следующим патологиям:
- Гипоксия различных органов по причине сниженного количества кислорода, получаемого из крови.
- Застойные явления в легких, что не позволяет больному использовать их полный объем при дыхании.
- Патологии, связанные с застоем жидкости в легких, которые сочетаются с сердечной недостаточностью. Синдром включает несколько опасных нарушений.
Появляются следующие симптомы:
- Головокружение, которое начинается без видимых причин, даже в состоянии покоя.
- Одышка при незначительной физической нагрузке.
- Снижение работоспособности, невозможность выполнять привычные действия, которые до появления патологии не казались трудными.
- Бледность кожных покровов в области носогубного треугольника и пальцев верхних конечностей.
Причины
Острая сердечно-легочная недостаточность считается опасным заболеванием, при котором необходимо скорейшее вмешательство медиков для назначения лечения. Причины, приводящие к данному состоянию:
- Астма в период обострения.
- Постоянные спазмы, тромбоз легочной артерии.
- Воспаление легких.
- Застойные явления в грудной клетке из-за скопления значительного количества жидкости, воздуха.
- Травма в области грудины.
Факторы, влияющие на возникновение заболевания со стороны сердечно-сосудистой системы:
- Васкулиты в легких.
- Образования опухолевой природы в области средостения.
- Развитие аневризм, которые при увеличении патологического процесса сдавливают отделы сердца, находящиеся с правой стороны.
Причины возникновения заболевания со стороны бронхов:
- Пневмония, лечение.
- Хронические инфекционные процессы в легких: бронхит, туберкулез.
- Эмфизема в области легких.
- Бронхит с астматическим компонентом.
Симптомы
Иногда сердечно легочная недостаточность появляется без предрасполагающих факторов, при этом заметна четкая клиническая картина. Если заболевание проходит в острой форме, первую помощь необходимо оказать незамедлительно. Обычно больного перемещают в реанимацию. Заболевание проявляется следующими признаками:
- Тромбоз легочной артерии.
- Воспаление легких.
- Обострение астмы.
- Дисфункция митрального клапана сердца.
- Сбой при работе ранее пересаженного искусственного клапана.
- В случае развития многих неблагоприятных факторов возможны признаки сильно выраженной недостаточности кровообращения.
Проявляются следующие симптомы:
- Дыхание ускорено, невозможно сделать глубокий вдох.
- Резкое снижение давления. При неоказании своевременной помощи есть риск развития коллапса.
- Одышка.
- Снижение температуры конечностей.
- Синеватый оттенок кожи.
- Обильное потоотделение.
- Болевой синдром в грудной клетке.
Признаки хронической сердечно-легочной недостаточности появляются в результате гипертензии в малом круге кровообращения. Данный процесс постепенно усиливается, развитие происходит на протяжении долгого количества времени. Больные живут без проявления негативных симптомов в течение нескольких месяцев, лет.
Периодически пациенты замечают следующие симптомы:
- Одышка, которая усиливается при занятиях спортом.
- При физической активности усталость наступает в течение нескольких часов после начала рабочей смены, пребывания на важном мероприятии.
- Частое появление синюшного оттенка кожи в области кончиков пальцев, носогубного треугольника.
- Учащенный ритм сердца.
- Если легочно-сердечная недостаточность сопровождается декомпенсацией, негативные проявления постепенно усиливаются, приводя к опасным процессам в органах. Можно заметить следующие признаки заболевания:
- Одышка не покидает человека даже в состоянии покоя. Возможно усиление приступа, если больной перемещается в горизонтальное положение.
- Болевой синдром увеличивается в результате прогрессирования ишемии.
- Вздутие вен шеи.
- Снижение давления, развитие тахикардии.
- Синеватый оттенок кожи.
- Увеличение печени, неприятные ощущения в правом подреберье.
- Отек не спадает при применении стандартных лекарственных препаратов, народных средств.
В случае усугубления состояния возможно угнетение функций мозга и почек. Человек становится вялым, апатичным, заметны проявления повышенной сонливости. Состояние опасно снижением диуреза, другими нарушениями в органах, которые трудно восстановить при использовании медикаментозных препаратов. При гипоксии увеличивается количество гемоглобина и эритроцитов в крови.
Лечение
Если сердечно-легочная недостаточность появилась в острой форме, больной перемещается в отделение реанимации. Используют технологию поддержания искусственного дыхания за счет введения кислородной смеси через маску или с использованием носового катетера. Благодаря данному мероприятию поддерживается жизнедеятельность важных органов.
Лечение сердечно-легочной недостаточности включает внутривенное введение следующих веществ:
- Тромболизис требуется для уменьшения симптомов тромбоэмболии легочной артерии. После его осуществления наблюдается растворение тромба, нормализация кровотока.
- Атропин выполняет функции миорелаксанта, расслабляет мускулатуру бронхов. В результате обеспечивается возможность дышать самостоятельно.
- Папаверин необходим при чрезмерно сильном тонусе сосудов. Действие данного вещества заключается в расширении сосудистых стенок, нормализации давления.
- Антикоагулянты не допускают возникновения тромбоза, защищают сердце от рисков, связанных с заболеваниями крови.
- Эуфиллин восстанавливает нормальную работу миокарда, снижает выраженность нарушений дыхания.
Оказание первой помощи при отеке легких
Если патологический процесс нарастает по минутам, необходимо не только вызвать «Скорую помощь», но и самостоятельно произвести важные мероприятия:
- Переместите больного в сидячее положение.
- Удостоверьтесь, что помещение хорошо проветривается.
- Для снижения давления потребуется таблетка нитроглицерина. Рассасывать ее необходимо под языком, чтобы обеспечить практически моментальный эффект. Перед принятием решения об использовании препарата следует удостовериться, что на данный момент у больного нет пониженного артериального давления. Также нельзя использовать медикаментозные средства самостоятельно, если пациент находится без сознания.
- Если процесс протекает в легкой или средне-тяжелой форме, можно дать мочегонное средство. Так быстро снимается отек, благодаря чему происходит избавление от лишней жидкости.
- В случае чрезмерного повышения давления необходимо обеспечить отвод крови от легких во избежание ее накопления. Для этого в домашних условиях можно взять тазик, налить подогретую воду. Попросите больного опустить в него ноги.
- Смочите марлю в спирте, дайте пациенту. Вдыхаемые пары помогут немного снизить негативную симптоматику.
Чтобы не навредить человеку, желательно при вызове бригады «Скорой помощи» проконсультироваться со специалистом о том, какие мероприятия можно производить при конкретных состояниях пациента.
Последствия
В случае купирования острой стадии сердечно-легочной недостаточности, при наступлении ремиссии хронической формы заболевания остается риск развития осложнений:
- Инфицирование. Если у больного наблюдается отек легких, возможно образование их воспаления, бронхита. При снижении функций иммунной системы лечение данных заболеваний осложняется.
- Хроническая гипоксия органов. Кислородное голодание проявляется в жизненно важных органах, в частности, мозга и сердца. Необходимо своевременно начать прием медицинских препаратов, чтобы не допустить необратимых нарушений.
- Ишемическое повреждение тканей при недостаточно быстром снятии симптомов гипоксии.
- Атеросклероз легких. Образование участка, функционирование которого нарушено по причине воздействия жидкости.
Чтобы вылечить сердечно-легочную недостаточность, необходимо своевременно диагностировать данное заболевание. Постоянное наблюдение за пациентом, проведение регулярных курсов терапии поможет избежать опасных осложнений, снизить вероятность образования необратимых нарушений, что положительно влияет на прогноз, способствует повышению продолжительности жизни.
Источник: http://CardioGid.ru/serdechnaya-nedostatochnost/legochnaya.html
Легочная недостаточность – симптомы и лечение, фото и видео
Новости медицины
Рубрика: Общие заболевания
- Головная боль
- Тошнота
- Одышка
- Кашель
- Бессонница
- Нарушение памяти
- Боль в грудной клетке
- Пониженное артериальное давление
- Учащенный пульс
- Затрудненное дыхание
- Нарушение сердечного ритма
- Синюшность кожи
- Рвотные позывы
- Нарушение сознания
Лёгочная недостаточность – состояние, характеризующееся неспособностью лёгочной системы поддерживать нормальный газовый состав крови, или же он стабилизируется за счёт сильного перенапряжения компенсаторных механизмов аппарата внешнего дыхания.
Основа данного патологического процесса – нарушение газообмена в лёгочной системе. Из-за этого в тело человека не поступает требуемый объем кислорода, а уровень углекислого газа постоянно возрастает.
Все это становится причиной кислородного голодания органов.
- Этиология
- Разновидности
- Симптоматика
- Диагностика
- Лечение
При лёгочной недостаточности парциальное напряжение кислорода в крови снижается ниже 60 мм рт. ст. Одновременно с этим наблюдается возрастание парциального напряжения углекислого газа. Его показатели превышают 45 мм рт. ст. Данный патологический синдром может начать прогрессировать у людей из различных возрастных категорий. Гендерность ему не свойственна.
Причины болезни
Основная причина прогрессирования лёгочной недостаточности у человека – повреждение внешнего аппарата дыхания на различных его уровнях:
- нервно-мышечная система. Причинами прогрессирования лёгочной недостаточности могут стать различные инфекционные или же неврологические недуги, которые оказывают повреждающее действие на ЦНС и нарушаю физиологические механизмы передачи импульсов от мозга к мышцам дыхательного аппарата. К таким патологиям относят ботулизм, миастению и прочее;
- дыхательный центр и ЦНС. В этом случае причинами прогрессирования лёгочной недостаточности могут стать повреждения мозга различной степени тяжести, приём сильнодействующих наркотических веществ, нарушения обращения крови в мозге и прочее;
- грудная клетка. К лёгочной недостаточности может привести сколиоз, пневмоторакс и скопление излишнего экссудата в плевральной полости;
- поражение воздухоносных путей: отёк гортани, эмбол в бронхах, астма, ХОБЛ;
- альвеолы. Лёгочная недостаточность нередко проявляется основным симптомом отёка лёгких, пневмонии, а также недугов, характеризующихся разрастанием соединительной ткани в лёгких.
Разновидности
По механизму прогрессирования:
- гипоксемическая. В этом случае наблюдается снижение концентрации кислорода в крови (гипоксемия). Нормализовать парциальное давление трудно даже посредством кислородной терапии. Эта форма патологии более характерна для недугов, которые поражают непосредственно дыхательную систему, а также для тех болезней, основой которых является стремительное замещение тканей лёгких соединительной тканью;
- гиперкапническая. В крови скапливается слишком много углекислого газа. Стоит отметить, что при этой форме также наблюдается недостаточность кислорода, но её можно подкорректировать при помощи кислородной терапии. Гиперкапническая лёгочная недостаточность прогрессирует из-за слабости мышечных структур дыхательной системы, хронической обструктивной болезни лёгких, ожирения и прочее.
По скорости развития:
- острая лёгочная недостаточность. Данная форма патологии прогрессирует очень быстро. Симптомы острой формы могут проявиться в течение пары минут, нескольких часов или дней. Так как этот срок очень короткий, организм не успевает включить свои компенсаторные возможности. Именно поэтому острая недостаточность является очень опасным состоянием, угрожающим не только здоровью, но и жизни пациента. Чтобы её остановить, необходимо прибегнуть к интенсивной терапии. Лечение острой формы патологии проводится обычно в условиях реанимации;
- хроническая лёгочная недостаточность. Характерная особенность хронической формы – медленное развитие. Патологическое состояние прогрессирует на протяжении нескольких месяцев или даже лет. Это даёт возможность телу человека максимально активизировать свои компенсаторные возможности, тем самым поддерживая полноценный газовый состав крови. Хроническая форма является более безопасной, так как в большинстве клинических ситуаций её своевременно выявляют и пролечивают. Летальный исход наступает крайне редко.
Исходя из степени тяжести:
1 степень – парциальное напряжение кислорода (ПНК) в крови находится в пределах 60–79 мм рт. ст. Насыщение крови кислородом при данной степени составляет от 90 до 94%;
2 степень. ПНК снижается до 40–59 мм рт. ст., а насыщенность крови кислородом до 75–89%;
3 степень. ПНК в крови снижается до критических показателей – ниже 40 мм рт. ст., а насыщенность крови кислородом – менее 75%.
Исходя из степени выраженности проявляемых симптомов (только для хронической легочной недостаточности), выделяют:
ЛН 1 степени. У больного человека появляется одышка при умеренных или же значительных физ. нагрузках;
2 степени. Одышка возникает даже при слабой нагрузке. В то время как человек находится в полном покое, можно отметить, что активизировались компенсаторные механизмы;
3 степени. Одышка и акроцианоз проявляются даже в состоянии полного покоя.
Симптомы болезни
При лёгочной недостаточности проявляются следующие симптомы:
- одышка различной степени интенсивности;
- в утренние часы у больного человека могут возникать головные боли;
- бессонница;
- частота пульса возрастает;
- тошнота и рвотные позывы;
- кожный покров приобретает синюшный оттенок;
- в дыхательный акт вовлекаются вспомогательные мышечные структуры;
- нарушение памяти;
- снижение АД;
- частота и глубина дыхания изменяется;
- нарушение сознания.
Диагностика
Стандартный план диагностики при подозрении на лёгочную недостаточность включает в себя:
- сбор жалоб пациента;
- осмотр;
- оценку газового состава крови;
- оценку кислотно-щелочного состояния крови;
- рентген;
- спирометрию.
Лечебные мероприятия
Лечение патологического состояния проводится в условиях стационара, чтобы у врачей была возможность мониторить состояние пациента. Терапия должна быть только комплексной, только тогда удастся добиться положительной динамики:
- лечение основного недуга, спровоцировавшего патологию. В этом случае проводят терапию сердечной недостаточности, недугов органов дыхания и прочее;
- кислородотерапия. Её обязательно включают в план лечения, чтобы поддерживать газовый состав крови на необходимом уровне;
- постуральный дренаж;
- вибрационный массаж грудины – метод лечения, позволяющий обеспечить нормальную проходимость бронхов;
- назначение фармацевтических средств, разжижающих мокроту;
- ИВЛ. Данный метод лечения показан при 2 степени недостаточности;
- интубация трахеи. Проводят, если нет положительной динамики, но есть высокая угроза удушья.
Что делать?
Если Вы считаете, что у вас Лёгочная недостаточность и характерные для этого заболевания симптомы, то вам могут помочь врачи: пульмонолог, терапевт.
Источник
Где купить лекарства дешевле
Актуальная цена в аптеках на лекарство сегодня. Посетите лучшие интернет-аптеки с быстрой доставкой:
Источник: https://novosti-mediciny.ru/lyogochnaya-nedostatochnost-simptomy-i-lechenie/
Поделиться:
Нет комментариев
goodyhealth.ru
Сердечно-легочная недостаточность
Сердечно-легочная недостаточность – декомпенсированная стадия легочного сердца, протекающая с острой или хронической правожелудочковой сердечной недостаточностью. Характеризуется одышкой, тахикардией, болью в области сердца, периферическими отеками, гепатомегалией, синюшным окрашиванием кожи, набуханием вен шеи. Инструментальная диагностика основана на оценке рентгенологических, электрокардиографических и эхокардиографических данных. Лечение сердечно-легочной недостаточности включает терапию тех заболеваний, которые вызвали развитие синдрома, применение вазодилатирующих, антигипертензивных, мочегонных средств, оксигенотерапии.
Сердечно-легочная недостаточность (СЛН) – клинический синдром, в основе которого лежит легочная гипертензия, гипертрофия либо дилатация правого желудочка с явлениями недостаточности кровообращения. Развивается при патологии бронхолегочной системы, легочных сосудов и торакодиафрагмальной области. В пульмонологии сердечно-легочную недостаточность, иногда обозначают термином «легочное сердце» (ЛС), однако эти понятия не являются тождественными. Под сердечно-легочной недостаточностью следует понимать лишь декомпенсированную фазу легочного сердца (III стадию легочной гипертензии). I стадия (доклиническая) и II стадия (стабильная) легочной гипертензии протекают без признаков правожелудочковой недостаточности, поэтому расцениваются как компенсированное легочное сердце.
Сердечно-легочная недостаточность
В основе формирования сердечно-легочной недостаточности лежит стойкая легочная гипертензия, на определенном этапе вызывающая срыв компенсаторных механизмов, в результате чего гипертрофированный правый желудочек перестает справляться с перекачиванием поступающей в него венозной крови. Правожелудочковая дисфункция может быть вызвана тремя группами причин: бронхолегочными, васкулярными, торакодиафрагмальными.
Первая группа причин включает более 20 известных нозологий, на ее долю приходится 80% всех случаев легочного сердца. Наиболее частые среди них – это заболевания, нарушающие воздухонаполнение альвеол: обструктивный бронхит, БЭБ, бронхиальная астма, крупозная пневмония, фиброзирующий альвеолит, туберкулез легких, пневмокониозы, пневмосклероз, саркоидоз Бека, муковисцидоз, поликистоз легких. Развитие сердечно-легочной недостаточности бронхолегочного генеза возможно при коллагенозах (системной красной волчанке, системной склеродермии, дерматомиозите и др.). В некоторых случаях причиной декомпенсации легочного сердца выступают обширные резекции легкого.
Вторая группа факторов затрагивает поражение легочного сосудистого русла. В большинстве случаев формированию сердечно-легочной недостаточности предшествует ТЭЛА, сдавление легочных вен и легочной артерии опухолевыми образованиями, легочные васкулиты, серповидно-клеточная анемия.
К третьей группе причин относятся состояния, сопровождающиеся ограничением подвижности грудной клетки и диафрагмы. В их числе – различные деформации грудной клетки и искривление позвоночника (кифоз, кифосколиоз), массивные плевриты, множественные переломы ребер, анкилозирующий спондилоартрит, синдром Пиквика (с-м ожирения-гиповентиляции). Нарушения подвижности диафрагмы характерны для хронических нервно-мышечных заболеваний (миастении, полиомиелита), ботулизма, пареза и паралича диафрагмы. Заболевания второй и третьей групп суммарно становятся причиной легочного сердца в 20% случаев.
Сердечно-легочная недостаточность может носить острое, подострое и хроническое течение. Так, острое легочное сердце всегда имеет декомпенсированный характер, подострое и хроническое – может протекать как с наличием правожелудочковой недостаточности, так и без нее.
Развитие острой сердечно-легочной недостаточности обычно происходит на фоне массивной тромбоэмболии легочной артерии, клапанного пневмоторакса, эмфиземы средостения, астматического статуса. Острое ЛС формируется в течение нескольких часов вследствие резкого и внезапного увеличения давления в легочной артерии, сопровождается расширением полости (дилатацией) правого желудочка, истончением его стенок. Подострая и хроническая форма характерны для других васкулярных, бронхолегочных и торакодиафрагмальных поражений. В этих случаях хроническое ЛС развивается в течение нескольких месяцев и даже лет и сопровождается выраженной гипертрофией миокарда правого желудочка.
Сердечно-легочная недостаточность может протекать в различных клинических типах: по респираторному, церебральному, ангинозному, абдоминальному, коллаптоидному варианту с преобладанием тех или иных симптомов. В клинике респираторной формы декомпенсированного ЛС преобладают одышка, эпизоды удушья, кашель, хрипы, цианоз. При церебральном варианте на первый план выходят признаки энцефалопатии: возбудимость, агрессивность, эйфория, иногда – психозы или, напротив, - сонливость, вялость, апатия. Могут беспокоить головокружения и упорные головные боли; в тяжелых случаях возникают обмороки, судороги, снижение интеллекта.
Ангинозный тип сердечно-легочной недостаточности напоминает клинику грудной жабы с характерными сильными болями в области сердца без иррадиации и удушьем. Абдоминальный вариант декомпенсированного ЛС протекает с болями в эпигастрии, тошнотой и рвотой, иногда – развитием язвы желудка, обусловленными гипоксией органов ЖКТ. Для коллаптоидного варианта типичны преходящие эпизоды артериальной гипотонии, сопровождающиеся резкой слабостью, бледностью, профузным потоотделением, похолоданием конечностей, тахикардией и нитевидным пульсом.
Острая сердечно-легочная недостаточность характеризуется внезапным началом и резким ухудшением состояния больного буквально за несколько минут или часов. Возникают боли в области сердца, которые сопровождаются выраженной одышкой, ощущением удушья и страхом смерти. Характерен цианоз, артериальная гипотония. Перечисленные симптомы усиливаются в положении стоя или сидя, что связано с уменьшением притока крови к правой половине сердца. Смерть может наступить в считанные минуты от фибрилляции желудочков и остановки сердца.
В других случаях картина острой сердечно-легочной недостаточности может разворачиваться не столь бурно. К одышке присоединяются боли в груди, связанные с дыханием, кровохарканье, тахикардия. При прогрессирующей правожелудочковой недостаточности возникают выраженные боли в правом подреберье, обусловленные увеличением печени и растяжением ее фиброзной оболочки. Вследствие повышения центрального венозного давления появляется набухание шейных вен.
Хроническая сердечно-легочная недостаточность развивается исподволь и является отражением застоя крови в системе вен большого круга кровообращения. Снижается толерантность к физической нагрузке, одышка носит постоянный характер. Обращает внимание синюшность носогубного треугольника, кончика носа, подбородка, ушей, кончиков пальцев. Возникают приступы загрудинных болей (легочная «грудная жаба»), не купируемые приемом нитроглицерина, но уменьшающиеся после введения эуфиллина.
Больные с хронической сердечно-легочной недостаточностью отмечают усталость, быструю утомляемость, сонливость. При физической нагрузке могут возникать обмороки. На декомпенсацию хронического ЛС также указывают тяжесть и болезненность в правом подреберье, никтурия, периферические отеки. В поздних стадиях выявляется отечный синдром, гидроторакс, асцит, сердечная кахексия.
Диагностический поиск при развитии сердечно-легочной недостаточности направлен на выявление основного заболевания, а также оценку степени декомпенсации. Для правильной интерпретации физикальных и инструментальных данных больной нуждается в осмотре пульмонолога и кардиолога. При объективном обследовании у больных с сердечно-легочной недостаточностью отмечается бочкообразная деформация грудной клетки, гепатомегалия, пастозность стоп и голеней. При пальпации прекардиальной области определяется сердечный толчок, при перкуссии - расширение границ относительной тупости сердца. Типично снижение АД, частый аритмичный пульс. Аускультативные данные характеризуются приглушением тонов сердца, акцентом II тона над легочной артерией, расщеплением или раздвоением II тона, появлением патологических III и IV тонов, систолическим шумом, указывающим на трикуспидальную недостаточность.
Наиболее ценными лабораторными критериями сердечно-легочной недостаточности являются показатели газового состава крови: снижение р02, повышение рС02, респираторный ацидоз. Рентгенография органов грудной клетки позволяет обнаружить не только поражение легких, но также признаки кардиомегалии и легочной гипертензии. Ангиопульмонография и вентиляционно-перфузионная сцинтиграфия легких показаны при подозрении на ТЭЛА.
Исследование ФВД при сердечно-легочной недостаточности применяется для оценки характера и выраженности нарушений вентиляции, выявления бронхоспазма. Электрокардиогарфия при остром ЛС позволяет достоверно определит признаки перегрузки правых отделов сердца, а при хроническом ЛС – выявить прямые и косвенные маркеры гипертрофии правого желудочка.
ЭхоКГ служит основным неинвазивным методом, позволяющим оценить внутрисердечную гемодинамику, определить размеры полостей сердца и стенки правого желудочка, установить степень легочной гипертензии. В отдельных случаях, при невозможности установить факт повышенного давления в легочной артерии, прибегают к катетеризации правых отделов сердца. Иногда для верификации генеза сердечно-легочной недостаточности проводится трансбронхиальная или трансторакальная биопсия легких.
Декомпенсацию ЛС следует дифференцировать с пороками сердца, кардиосклерозом, дилатационной кардиомиопатией и другой кардиологической патологией.
Терапия острой сердечно-легочной недостаточности, обусловленной ТЭЛА, осуществляется в условиях ОРИТ. Важнейшими составляющими лечения служат оксигенотерапия, купирование болевого приступа, проведение тромболитической терапии (урокиназа, стрептокиназа, тканевой активатор плазминогена), антикоагулянтной (гепарин, варфарин) и антиагрегантной терапии (пентоксифиллин). В некоторых случаях показана хирургическая тактика – тромбоэмболэктомия из легочной артерии.
При сердечно-легочной недостаточности, развившейся на фоне бронхолегочной патологии, принципы терапии определяются основным заболеванием. Так, в случае ХОБЛ и бронхиальной астмы применяются бронхолитические, муколитические, отхаркивающие средства; при туберкулезе легких – специфические противотуберкулезные антибиотики; при интерстициальных болезнях легких — глюкокортикоиды, цитостатики, интерферон и т. д.
На всех этапах терапии сердечно-легочной недостаточности осуществляются ингаляции кислорода. С целью снижения легочного сосудистого сопротивления и давления в легочной артерии используются вазодилататоры (теофиллин, антагонисты кальция, нитраты, ингибиторы АПФ). Пациентам с отечным синдромом назначаются диуретики под контролем водно-электролитного равновесия и КЩС. Вопрос о целесообразности назначения сердечных гликозидов при сердечно-легочной недостаточности остается спорным. В качестве паллиативной меры используются повторные кровопускания, на время улучшающие состояние больного.
Больным с рефрактерной к консервативному лечению легочной гипертензией могут выполняться оперативные вмешательства: баллонная предсердная септостомия, симпатэктомия, редукция легочной ткани, трансплантация легких или комплекса «сердце-легкие».
Прогноз при развитии сердечно-легочной недостаточности очень серьезен. Острое легочное сердце представляет непосредственную угрозу жизни больного. Хроническая сердечно-легочная недостаточность носит прогрессирующий характер. Продолжительность жизни пациентов с хроническим ЛС в стадии декомпенсации не превышает 2,5–5 лет. После трансплантации легких 3-летняя выживаемость составляет 55-60%. Первичная профилактика сердечно-легочной недостаточности состоит в своевременном распознавании и лечении причинных заболеваний, отказе от курения, исключении факторов риска, способствующих обострению ХНЗЛ.
www.krasotaimedicina.ru
Дыхательная недостаточность - симптомы, лечение, причины болезни, первые признаки
Заболевание очень опасно для человека. Состояние является угрожающим для жизни и здоровья пациента. Если незамедлительно не провести неотложную терапию, то это грозит летальным исходом для больного. При длительном лечении и прогрессирования хронической стадии заболевания существует риск развития правожелудочковой хронической недостаточности. Патология развивается из-за отсутствия необходимого количества поступления кислорода в сердечную мышцу. Лёгочная гипертензия может развиться в результате альвеолярной гипоксии. Снижение функции правого желудочка или её полное отсутствие приводят к развитию лёгочного сердца. Таким образом, происходит застой крови в сосудах большого круга.
Снижается качество жизни больного, нарушается питание вследствие психических расстройств и парентерального кормления.
При острой дыхательной недостаточности высок риск остановки сердца и летального исхода пациента.
К каким врачам обращаться?
Нередки случаи, когда у ребёнка возникает острая дыхательная недостаточность. Это связано с невнимательностью родителей, которые недосмотрели за своим малышом. Дети часто проглатывают мелкие игрушки и предметы, в последствие препятствующие нормальному дыханию. Первыми симптомами являются: кожа синюшного цвета, постоянный кашель и хрипота. В подобных случаях нужно незамедлительно вызвать скорую помощь. Самостоятельно извлекать предмет категорически запрещено, это может привести к серьёзным последствиям.
Причин появления дыхательной недостаточности у детей может быть много. Но, так или иначе, все случаи проявления болезни опасны для ребёнка. Заметив первые признаки проявления патологии, следует вызвать участкового педиатра или неотложную помощь.
Взрослые пациенты могут обратиться за помощью к терапевту. Врач-пульмонолог может выявить развитие заболевание на начальных стадиях её проявления. В критических ситуациях нужно вызывать скорую помощь.
Симптомы

Фото: iyininpesinde.com
В основе симптомов дыхательной недостаточности находятся различные проявления недостатка кислорода в клетках и тканях организма или внешние изменения, происходящие в организме ввиду уменьшения активности органов дыхательной системы. Существующие симптомы проявления дыхательной недостаточности можно разделить на первичные, представляющие собой непосредственно изменения вызывающие саму болезнь, например, недостаток снабжения тканей клеток кислородом. Вторичные симптомы являются проявлением первичных изменений, например, одышка, возникающая вследствие нарушенного снабжения органов кислородом. Часто по внешним симптомам диагностика возможна при разделении признаков на две группы факторов, обусловленных в одном случае недостатком кислорода в клетках организма; во втором – при проявлении признаков хронического характера дыхательной недостаточности.
Признаки дыхательной недостаточности, вызванные недостатком кислорода в клетках организма:
Изменения в форме ногтей и пальцев рук, которые для ногтей принимают более округлый и выпуклый вид, связанный с проявлением рыхлости структур, ввиду высокого содержания углекислого газа в крови и низкого количества кислорода в ней. В случае пальцев рук проявление признаков дыхательной недостаточности состоит в увеличении ширины и высоты последней фаланги пальцев вследствие этой же причины.
Проявление частого дыхания небольшой интенсивности относится к признакам дыхательной недостаточности и является симптомом уменьшения объема легких. В результате для наполнения клеток кислородом, как в случае здорового организма, дыхательной системе приходится выполнять большее количество циклов вдоха-выдоха за равный промежуток времени.
Проявления чрезмерной утомляемости, связанные с потерей мышцами способности выполнять объем работ, нормальный для здорового организма, в течение продолжительного периода.
Симптомы дыхательной недостаточности первичного характера – связанные с нарушением работы ЦНС, обусловленные гипоксией в организме и приводящие к таким вторичным признакам болезни, как одышка (имеющая серьезные проявления в период бодрствования и даже во сне), бессонница, тошнота, головные боли хронического характера, увеличение частоты сердечных пульсаций.
Дыхательную недостаточность, помимо перечисленных выше симптомов и признаков определяют как ряд изменений в органах и структурах организма. Изменения, сопутствующие дыхательной недостаточности, проявляются как результат гипоксии и определяются в процессе диагностики. Постановку диагноза дыхательной недостаточности необходимо определять как обязательное присутствие при болезни двух условий: проблем с органами дыхательной системы и недостатка кислорода в клетках и тканях организма.
Симптомы острой дыхательной недостаточности при ухудшении состояния латентно больного человека проявляется во включении в сферу поражения органов сердечно-сосудистой, нервной системы, пищеварительной системы и органов дыхания. Явным симптомом острой дыхательной недостаточности является действие механизма компенсации по принципу обеспечения либо дыхательного цикла, либо цикла кровообращения. Также к симптомам острой формы дыхательной недостаточности относится проявление синюшности органов, обусловленное снижением давления кислорода в крови артериального типа ниже 60мм. рт.ст. При достижении симптомов полиорганной недостаточности, также являющейся симптомом острой дыхательной недостаточности, возможно возникновение эффектов эйфории, вхождение в кому при критическом значении гипоксии ЦНС.
При уменьшении давления кислорода в крови до отметки меньше 45 мм рт ст. отмечается развитие расстройств неврологического типа, которому предшествуют состояния уменьшения активности сознания и возможное возникновение судорог частей тела. Ухудшение состояния больного после определения симптомов острой формы дыхательной недостаточности, выраженной в полиорганной недостаточности, может свидетельствовать о неправильных методах выбранной терапии и грозить риском летального исхода.
Цианоз при дыхательной недостаточности проявляется в изменении цвета кожных покровов с приобретением ими либо бледного оттенка, либо признаков синюшности. Цианоз при дыхательной недостаточности проявляется в процессе снижения давления кровообращения в артериальной системе до 60мм рт ст. Эта фаза, присущая острой дыхательной недостаточности, сопровождается увеличением пульса и снижением значений артериального давления. Цианоз при дыхательной недостаточности является признаком недостаточного количества кислорода в крови артерий и выражается в разной степени изменения на синюшный цвет покровов кожи, характеризующих степень поражения органов болезнью.
Отеки обычно начинают проявляться на более поздних этапах развития болезни и являются симптомом хронической дыхательной недостаточности. Наряду с отеками, наиболее частыми симптомами, присущими хронической дыхательной недостаточности, являются развитие синюшности диффузного типа, активизация работы мышц системы дыхания, активизация кровообращения, проявляющаяся в тахикардии и одышке.
Другими симптомами хронической дыхательной недостаточности являются:
- Изменение вида грудной клетки (проявляется в результате пережитых травм и повреждений механического типа), при этом сама клетка груди приобретает более округлые формы, а ребра располагаются в более горизонтальном положении. Указанные изменения в организме являются элементами работы компенсаторного механизма и относятся к симптомам хронической дыхательной недостаточности.
- Одышка в качестве симптома хронической дыхательной недостаточности может проявляться в двух типах отклонений. Так называемый экспираторный цикл состоит в увеличении при дыхательном цикле времени выдоха, а в инспираторной фазе цикл смещается в сторону увеличения времени вдоха. При легкой форме хронической дыхательной недостаточности проявление одного из двух типов одышки будет следствием предшествующих физических нагрузок. В тяжелых формах заболевания даже переход больного из сидячего положения в вертикально стоячее будет сопровождаться возникновением одного из двух описанных типов одышки.
- К следующему симптому хронической дыхательной недостаточности относится вибрация крыльев носа, которая объясняется частичным отсутствием проходимости в дыхательных путях, при котором к циклу дыхания присоединяются крылья носа. Они действуют по принципу расширения в течении цикла вдоха и спадания в фазе выдоха. Внешне это напоминает попытку захватить больший объем воздуха в течение одного дыхательного цикла.
У детей симптомы проявления дыхательной недостаточности обладают теми же признаками, что и у взрослых, однако, характеризуются более легкими формами заболевания. Наибольшая частота возникновения симптомов дыхательной недостаточности отмечена у новорожденных, перенесших тяжелый процесс родов или появившихся на свет преждевременно.
Диагностика
Фото: erdcemed.ru
При дыхательной недостаточности не наполняется должным образом газовый состав крови, или же он компенсируется перенапряжением аппарата внешнего дыхания.
На первом этапе диагностики дыхательной недостаточности врачи собирают анамнез пациента, чтобы обнаружить возможные причины, которые привели к патологии. Осматривая больного, проверяют частоту дыхания, смотрят на участие других групп мышц в дыхательном процессе, а также ищут цианоз кожных покровов.
Позже берут функциональные пробы (спирометрия, ликфлоуметрия), которые необходимы для исследования и оценки вентиляции лёгких. В данную процедуру также входит установление жизненной ёмкости лёгких, объёма дыхания в минуту, скорости прохождения воздуха внутри дыхательной системы и т. п.
Диагностируя дыхательную недостаточность, врач обязательно назначает лабораторный анализ газового состава крови, который показывает количество кислорода и углекислого газа в артериальной крови (РаО2 и РаСО2), а также её щелочно-кислотное состояние.
Признаки дыхательной недостаточности
Дыхательная недостаточность бывает разной и отличается по форме тяжести, механизму возникновения, скорости развития. Соответственно, в зависимости от вида патологии проявляется по-разному. Общими признаками, на которые стоит обратить внимание, являются:
- одышка;
- увеличение пульса;
- обмороки;
- синюшность кожи (цианоз);
- тошнота;
- утренние мигрени;
- вялое, сонливое состояние по утрам и бодрствование в ночное время суток, бессонница;
- кратковременные потери памяти;
- пониженное давление.
Первые пять симптомов из списка – признаки острой хронической недостаточности.
Цианоз при дыхательной недостаточности появляется из-за сниженного газообмена в лёгких и выступает в виде фиолетового оттенка слизистых оболочек и кожи.
Пониженное содержание кислорода в крови – гипоксемия, характерная для дыхательной недостаточности, - служит причиной кожного цианоза. При гипоксемии также наблюдается тахикардия и умеренное пониженное давление. Если давление кислорода (РаО2) снижается до 55 мм рт. ст., может проявляться потеря памяти; если ниже 30 мм рт. ст. – потеря сознания.
При повышенном содержании углекислого газа – гиперкапнии – у больного наблюдается тахикардия и нарушение сна. Человек страдает мигренью, утренней тошнотой. Резкое повышение давления СО2 может вызвать внутричерепное давление, приводящее к отёку головного мозга.
Слабость и утомление мышц органов дыхания проявляется возрастанием частоты дыхания (ЧД). ЧД с показателем 25 и выше раз в минуту является признаком утомления мышц дыхательных путей.
Снижение ЧД до 12 раз в минуту говорит о том, что в ближайшем времени возможна остановка дыхания. Одышка интерпретируется больным как недостаток воздуха. Наблюдается как в процессе выполнения физических нагрузок, так и в состоянии покоя.
Как определяют диагноз дыхательной недостаточности
При установке диагноза дыхательной недостаточности применяются такие методики:
- Физиакальный осмотр – общее название методов, которые использует врач, впервые осматривая пациента. К ним относятся полный осмотр грудной клетки, при котором доктор ищет синюшность кожных покровов, определяет амплитуду вдохов и выдохов и саму форму грудной клетки; пальпация, которой позволяет определить, увеличены ли подмышечные и подключичные лимфоузлы, что характерно для дыхательной недостаточности; измерение пульса и др.
- Спирометрия - способ изучения внешнего дыхания с помощью инструментов. Он достаточно эффективен для диагностики, так как позволяет максимально точно и объективно проверить уровень деятельности дыхательной системы. Как правило, это главный метод диагностики хронической дыхательной недостаточности, так как оценивает скорость её прогрессирования. Спирометрия показывает жизненную ёмкость лёгких, индекс Тиффно, объём максимального выдоха в первую секунду и проч.
- Анализ газового состава крови. Определение газового состава крови при дыхательной недостаточности назначается врачами в 100% случаев, так как данный анализ отличается высокой информативностью и точностью и при этом его легко выполнить. При проверке крови на газовый состав пациенту одевают на палец спектрофотометрический датчик, считывающий показатель РаО2, то есть степень насыщения крови кислородом. Данные прибор выдаёт в процентах. Пациентам не стоит бояться этой процедуры – она не отнимает много времени и совершенно безболезненна. Проводить её можно абсолютно всем, так как она не имеет каких-либо медицинских и других противопоказаний.
Для диагностики дыхательной недостаточности также применяются и другие, более сложные методы. Однако их назначение проводится строго индивидуально и зависит от первичного осмотра врача.
Если вы всё чаще замечаете за собой одышку, мигрени и вялое состояние организма, вплоть до потери сознания, безотлагательно обратитесь к врачу и ни в коем случае не занимайтесь самолечением! Только специалист способен точно диагностировать причину ваших недомоганий, которые могут служить признаками дыхательной недостаточности.
Лечение

Фото: medweb.ru
Суть терапии острой дыхательной недостаточности заключается в:
- нормализации и дальнейшем поддержании функции легких, которая состоит в насыщении крови кислородом;
- терапии основного заболевания вызвавшего дыхательную недостаточность (воспаление легких, скопление газа в плевре, бронхит хронического течения и т. д.);
- нормализации проходимости дыхательных путей.
Если у пациента имеется сильное кислородное голодание, то в первую очередь врачи обычно назначают оксигенотерапию (лечение кислородом). Кислородные ингаляции при оксигенотерапии подаются дозированно. При этом врачи тщательно наблюдают за состоянием пациента.
Если пациент находится в сознательном состоянии, то кислород ему подают через специальную маску или носовой катетер. Если же больной находится в коме, то воздух ему подают через эндобронхиальную трубку или через искусственную вентиляцию легких.
Параллельно с этим медики обычно делают все, чтобы улучшить функции легких. С этой целью могут применяться антибиотики, препараты, снимающие спазм с бронхов, средства способствующие разжижению мокроты в легких и ее выведению, массаж области грудной клетки, ЛФК, ультразвуковые ингаляции и т.д.
В это же время врачи проводят аспирацию бронхов, которая заключается в удалении мокроты из бронхов с помощью специального приспособления.
Если у пациента при острой дыхательной недостаточности произошло повышение давления в сердце, что привело к увеличению его отделов справа, то врачи могут порекомендовать своим пациентам прием мочегонных лекарств.
После этого лечение дыхательной недостаточности направленно на устранение факторов, которые ее спровоцировали.
Первая помощь при острой дыхательной недостаточности
До появления скорой помощи больному с приступом острой дыхательной недостаточности нужно срочно сделать искусственное дыхание «рот в рот» или «рот в нос».
Крайне аккуратно нужно проводить вентиляцию легких у детей любого возраста. Так, детям любого возраста при искусственном дыхании разрешается вдувать воздух в нос и рот одновременно. В то же время у маленьких детей следует учитывать вероятность запрокидывания головы. У грудничков шея короткая и толстая, ее очень легко сломать.
При проведении искусственного дыхания детям не следует вдыхать все количество воздуха, так как в этом возрасте от избытка кислорода может произойти разрыв тканей легких.
Алгоритм оказания помощи при дыхательной недостаточности детям: - ребенка положить на твердую и ровную поверхность;
- после этого под плечи рекомендуется поместить валик, свернутый из одежды;
- затем голова ребенка слегка запрокидывается назад, а подбородок поднимается;
- все дыхательные пути нужно очистить от слизи и посторонних предметов с помощью пальцев или специального отсоса;
- после этого на рот и нос младенца кладется салфетка из марли;
- затем нужно сделать вдох и лицо разместить над лицом ребенка таким образом, чтобы нос и ротовая полость максимально плотно соединились;
- вдыхается кислород в нос и рот младенца. Грудная клетка его при этом должна слегка приподняться. Следует учитывать при этом возраст ребенка (чем младше ребенок, тем меньше ему требуется кислорода);
- остановить процедуру и подождать до тех пор, пока грудная клетка малыша полностью не опустится;
- данные действия нужно повторять до тех пор, пока ребенок не начнет самостоятельно дышать, или пока не приедет скорая помощь.
Техника оказания первой помощи при дыхательной недостаточности у взрослых ничем принципиально не отличается.
Стоит отметить, что методы оказания первой помощи при дыхательной недостаточности могут несколько меняться в зависимости от того, насколько сильно проявляет себя патология.
Так, при острой дыхательной недостаточности 1 степени больному достаточно выйти в помещение с хорошей вентиляцией и снять с себя плотно прилегающую одежду.
Если у больного присутствует острая дыхательная недостаточность 2 степени в сочетании с субкомпенсацией, то больному помимо предыдущих действий необходимо выполнить дренаж органов дыхания. Для этого (если это ребенок) можно перевернуть его в кроватке, постучать по грудной клетке или ритмично сдавливать ее.
Если пациенту полегчало, ему все равно нужно как можно скорее обратится к врачу. Больных с острым приступом дыхательной недостаточности нередко помещают в реанимацию, так как данное состояние опасно для жизни пациента.
Для скорейшего облегчения симптомов врачи могут вводить в вену или мышцу пациента бронхолитические препараты, функция которых заключается в устранении спазмов в органах дыхания.
Для быстрого оказания помощи при дыхательной недостаточности больному можно дать отхаркивающие лекарства в таблетках, спреях ли ингаляциях. Если дыхательная недостаточность имеется у маленького ребенка, то ему можно сделать аспирацию органов дыхания при помощи катетера, который вводится через ротовую полость.
Если дыхательная недостаточность у больного вызвана отеком легких, то ему рекомендуется принять полусидящее положение и опустить ноги с кровать или же просто приподнять подушку на кровать, чтобы он смог облокотится об нее. После этого больной должен принять мочегонное средство (в тяжелых случаях диуретики вводятся внутривенно).
Устранение причины патологии
Для того чтобы выявить причину хронической дыхательной недостаточности, пациентов нередко кладут в больницу, где они проходят ряд обследований. Лечение дыхательной недостаточности должно проводиться только после тщательной диагностики.
Наиболее часто для устранения причины патологии назначаются:
- антибактериальные средства. Антибиотики в кратчайшие сроки могут помочь, если причиной патологии стало бактериальное поражение органов дыхания. Как правило, этот метод используется при остром бронхите, воспалении легких или их нагноении;
- тромблитические лекарства. Данные средства используются для разрушения сгустков крови в сосудах. Эти препараты могут потребоваться, в случае если причиной болезни стала закупорка артерий или сосудов легких. Как правило, врачи с этими препаратами ставят уколы;
- детоксикация. Эти средства применяются для того, чтобы обезвредить какие-либо вещества в организм пациента. Например, при ботулизме может применяться ботулинический анатоксин и т. д.
Часто устранить причину дыхательной недостаточности просто невозможно. Однако можно принимать меры для своевременного устранения заболеваний, способных вызвать патологию.
Для обеспечения постоянной проходимости в органах дыхания врачи обычно назначают для регулярного применения средства, разжижающие мокроту и расширяющие бронхи. Для этого идеально подойдет лечение народными средствами. Однако прежде чем использовать какие-либо отвары, больной должен обязательно посоветоваться с врачом. Кроме этого рекомендуется постоянно выполнять дыхательные процедуры и отсасывать мокроты.
Режим
Больные дыхательной недостаточностью для скорейшего выздоровления обязательно должны соблюдать специальный режим, который в первую очередь включает в себя снижение количества физических нагрузок. Это объясняется тем, что физические упражнения не дают нормально насытиться кислородом тканям организма. Любое физическое упражнение у больных с дыхательной недостаточностью может спровоцировать обострение заболевания.
Помимо этого больным дыхательной недостаточностью рекомендуется бросить курить и как можно чаще очищать воздух, которым они дышат. Так, частицы пыли или сигаретный дым в любой момент могут спровоцировать спазм бронхов, который повлечет за собой резкое ухудшение состояния.
Кроме того токсические вещества из воздуха способствуют склеротическим процессам, которые могут вызвать уменьшение объема органов дыхания.
Лечебная диета
Интенсивная терапия при дыхательной недостаточности должна обязательно сочетаться с лечебной диетой. Таким образом пациент сможет предотвратить переход острого заболевания в хроническую форму, а также некоторые другие осложнения.
Среди основных принципов питания при дыхательной недостаточности можно выделить:
- разнообразие рациона;
- употребление белков и жиров животного происхождения в большом количестве;
- употребление овощей и фруктов с высоким содержанием витаминов и минералов;
- дополнительный прием БАДов с витаминами и минералами в составе;
- прием пищи должен быть небольшими порциями по 5-7 раз в сутки;
- следует избегать или максимально ограничить потребление продуктов способных вызывать повышенное газообразование в кишечнике;
- употребление соленого при дыхательной недостаточности также рекомендуется снизить.
Физиотерапевтическое лечение
Физиотерапия, как правило, используется маленькими курсами для того, чтобы за короткий промежуток времени существенно улучшить самочувствие пациента. Выбор метода лечения во многом зависит от причины вызвавшей патологию.
Так, если у пациента имеется бронхоэктатическое заболевание, то врачи обычно назначают массаж грудной клетки или ЛФК.
Таким образом, легкие и бронхи пациента смогут быстрее очиститься от гноя. С этой же целью могут применяться и ингаляции некоторых лекарств.
Пациентам с дыхательной недостаточностью настоятельно рекомендуется посетить курорты или санатории, возле которых имеется море. Даже больные туберкулезом пациенты быстро восстанавливаются благодаря морскому воздуху.
Для улучшения дыхания врачи также могут рекомендовать пациентам массаж живота.
Радикальное лечение
Одним из самых быстрых и эффективных методов лечения хронической дыхательной недостаточности является пересадка легких. Однако у данного способа лечения есть существенные недостатки, среди которых можно выделить сложность проведения операции и очень высокую цену.
Лекарства
Фото: 9months.ru
Препараты, применяемые при дыхательной недостаточности, зависят от того, в какой форме она выражена. Выделяют острую и хроническую форму в зависимости от рода и длительности течения заболевания.
Средства и препараты, применяемые при острой дыхательной недостаточности, разделяются на несколько групп:
- Противоинфекционные препараты.
- Анестетики.
- Сердечные стимулянты.
- Миорелаксанты.
Антибиотики нужны для того, чтобы предотвратить распространение инфекции. Дыхательная недостаточность может быть вызвана различными факторами, но большинство из них могут носить сопутствующий инфекционный характер. В таком случае назначается курс антибиотиков.
Обезболивающие средства, применяемые при острой дыхательной недостаточности, зачастую используются для того, чтобы снизить болевой синдром, возникший вследствие дыхательной недостаточности, а также для того, чтобы облегчить перенос физиопроцедур, применяемых для снятия острой дыхательной недостаточности.
Средства, применяемые при острой дыхательной недостаточности, стимулирующие работу сердца, повышают кровяное давление и не дают сбиться сердечному ритму вследствие возникновения патологии.
Миорелаксанты помогают понизить необходимость потребления обычного количества кислорода организмом. Они способствуют расслаблению мускулатуры, за счет чего уровень метаболизма в организме падает, обменные процессы протекают значительно медленней и клеткам организма не нужно большое количество кислорода. Это дает время на восстановление дыхательной функции. Кроме того, средства, применяемые при острой дыхательной недостаточности этого типа, расслабляют мышцы и предотвращают их движение, чтобы не помешать оказанию помощи и дальнейшему дыханию при помощи трубки или дыхательного аппарата.
Кроме того, если острая дыхательная недостаточность возникла вследствие какого-то другого заболевания, необходимо параллельно проводить лечение этого заболевания, например заболевания головного мозга или повреждение дыхательного центра, неврологии (ботулизм или миастения препятствуют поступлению сигнала от нервной системы к мышцам органов дыхания).
Среди препаратов при дыхательной недостаточности, применяемых в последующем лечении острой и хронической формы, выделяют:
- Бронхолитики.
- Адреномиметики.
- Агонисты бета-адренорецепторов.
- Кортикостероиды.
- Препараты, стимулирующие дыхание.
- Седативные препараты.
- Муколитические препараты.
Использование бронхолитиков эффективно при лечении заболеваний хронической дыхательной недостаточности. Они расширяют объем бронхов, благодаря чему увеличивают объем потребляемого воздуха и количество кислорода, который насыщает кровь. В связи с большим количеством побочных эффектов принимать их следует под контролем врача, который должен назначить анализы для выявления эффективности лечения.
Адреномиметики стимулируют работы важных групп мышц. За счет этого увеличивается частота сердечных сокращений и давление крови. Гладкие мышцы стенок кровеносных сосудов и бронхов расслабляются, увеличивается просвет в бронхах, что убирает препятствие на пути воздуха, наполняющего легкие. Наиболее популярным препаратом этого типа считается Изадрин. Он выполняет все вышеперечисленные функции в равной степени, но при этом вызывает выраженный тремор и тахикардию. Людям с заболеваниями сердца и сердечной аритмией такой препарат противопоказан.
Агонисты бета-адренорецепторов воздействуют только на бета2-адренорецепторы. Они увеличивают скорость потока воздуха и наиболее эффективны при ингаляционном применении. Среди таких препаратов при дыхательной недостаточности применяют тербуталин. Его можно принимать внутрь, в виде подкожных инъекций и ингаляционно. Последний вариант применения, как показывают практические исследования, наиболее эффективен. Также в качестве подобного препарата могут быть назначены Сальбутамол, Беродуал, Изоэтарин (в зависимости от индивидуальной переносимости компонентов пациентом). При употреблении этих лекарств нужно правильно рассчитывать дозировку. Признаком слишком высокой дозы препарата является тремор конечностей и тахикардия. В случае возникновения таких нарушений необходимо снижать дозу употребления препарата.
Кортикостероиды способствуют восстановлению чувствительности бета-адренорецепторов при лечении тяжелых форм хронической дыхательной недостаточности, чаще вследствие бронхиальной астмы. Среди них выделяют Дексаметазон, Метилпреднизолон, Преднизолон, Гидрокортизон. Препараты перечислены в порядке возрастания необходимой дозы для снятия симптомов дыхательной недостаточности. Эффективность этих препаратов доказана только при заболевании бронхиальной астмой. В других случаях перечисленные препараты обычно не назначаются пациентам.
Когда дыхательные функции нарушаются вследствие приема лекарственных препаратов, например, анальгетиков или наркотических веществ, назначают препараты, стимулирующие дыхание. Также их назначают при пиквикском синдроме. Среди стимуляторов дыхания выделяют Прогестерон, Налоксон, Доксапрам, Теофиллин. Они оказывают воздействие на нервную систему, которая посылает импульсы дыхательным мышцам, на отдел головного мозга, который отвечает за дыхание, стимулируют сокращение диафрагмы.
Седативные препараты имеют большое значение, так как они балансируют потребность тканей в кислороде и доставку кислорода к ним. Это важно, так как при повышении частоты дыхания потребность тканей в кислороде может пропорционально увеличиваться, и этот процесс необходимо сдерживать медикаментозно. В стационарах чаще используют Галоперидол или Сибазон.
Муколитические препараты разжижают слизь, которая скапливается в бронхах и не дает развиваться пневмоническим процессам. В стационарах внутривенно вводят Ацетилцистеин для предупреждения таких заболеваний.
Перечисленные препараты должны использоваться в комплексном лечении дыхательной недостаточности под строгим наблюдением врачей. Все препараты должны употребляться в рекомендованной дозировке по индивидуальному назначению.
Народные средства

Фото: prolegkie.com
Дыхательная недостаточность характеризуется невозможностью обеспечения организма кислородом органами дыхания вследствие патологического процесса. В зависимости от длительности дыхательной недостаточности, различают острую и хроническую форму. Острая форма протекает в течение нескольких минут или часов. При лечении данной формы важно оперативное оказание помощи, чтобы пациент не скончался. Хроническая форма протекает на протяжении многих лет и может лечиться при помощи средств народной медицины.
Принцип народного лечения основан на снятии отека органов дыхания. Такие лекарства способствуют выведению мокроты и слизи из бронхов, а также способствуют расслаблению и снятию мышечного спазма.
Народные рецепты при хронической дыхательной недостаточности - 100 грамм меда, сок одного лимона и 10 перемолотых зубчиков чеснока смешать до однородной консистенции. Закрыть полученную смесь в банке и настаивать не менее 1 недели в темном прохладном месте. Принимать по утрам по одной чайной ложке натощак, рассасывая полученную консистенцию во рту в течение одной минуты.
- Чтобы приготовить бузиновую настойку самостоятельно в домашних условиях понадобится 150 грамм спелых бузиновых ягод и столько же спирта. Ягоды нужно тщательно вымыть, просушить и добавить в спирт. Плотно закрыть емкость и убрать на 5 дней. Принимают такую настойку в форме капель, разводя с водой. Принимать капли лучше на ночь, по 25 капель за один прием.
- Если дыхательная недостаточность возникла на фоне застаивания слизи в бронхах. Для улучшения ее отделения и стимуляции выхода, рекомендуется принимать теплое молоко с морковным соком. Для этого очищенную от кожуры морковь необходимо перемолоть при помощи блендера и отжать полученный сок. Половину стакана такого сока необходимо смешать с таким же количеством теплого молока. Стакан разделить на три приема и выпить в течение дня.
- Похожим образом делают луково-медовый сок. Лук необходимо измельчить в блендере и выжать сок. 5 ст. ложек сока нужно смешать с таким же количеством меда и принимать по чайной ложке трижды в день.
- Для снятия мышечного тонуса бронхов принимают настой луковых корней на молоке. Корни 3 луковиц необходимо отрезать, промыть и залить 150 мл горячего молока. Оставить на один день, затем принимать по столовой ложке до 5 раз в день.
Такие натуральные рецепты помогут снять неприятные симптомы, возникшие в результате дыхательной недостаточности быстро и эффективно.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
yellmed.ru
Что такое легочная недостаточность и какие ее формы существуют
Легочной недостаточностью называют патологию, при которой легкие не обогащают кислородом кровь в требуемом количестве.
Это состояние характеризуется тем, что давление кислорода не превышает 80, а углекислого газа составляет более 45 мм.рт.ст.
При легочной недостаточности организм не способен поддерживать оптимальное соотношение газов в крови.
Классификация заболевания
В зависимости от механизма развития выделяют 3 формы легочной недостаточности:
- Гипоксемическая;
- Гиперкапническая;
- Смешанная.
При гипоксемической форме в тканях наблюдается нехватка кислорода. Привести состояние в норму сложно даже с помощью терапии кислородом. Данный вид патологии характерен для поражений дыхательной системы и тех патологий, при которых легочная ткань замещается соединительной.
Затрагиваются альвеолы, периферическая система нервов, отвечающая за скоординированную работу органов дыхания, мускулатура, участвующая в дыхании, ЦНС, грудная клетка, дыхательные пути.
При гиперкапнической форме в тканях скапливается углекислый газ. Этот вид заболевания также характеризуется недостатком кислорода.
Нормализовать состояние удается с помощью кислородной терапии.
Заболевание развивается на фоне слабости мышц, регулирующих работу дыхательной системы, ожирения, хронического обструктивного заболевания легких.
Процедура кислородной терапииСмешанная форма характеризуется одновременным сочетанием гипоксемии и первичной гиперкапнии.
По скорости прогрессирования выделяют формы:
Симптоматика острой формы болезни проявляется за несколько минут либо часов, реже – нескольких дней. За этот период компенсаторные способности организма не успевают включиться.
Это достаточно опасная патология, угрожающая жизни. Нормализовать состояние удается лишь при помощи интенсивной терапии в реанимации.
Хроническая форма болезни развивается медленно. Патология может прогрессировать, не угрожая жизни больного, на протяжении многих месяцев или лет.
Организм за указанное время успевает включить механизмы приспособления и обеспечивает оптимальный газовый состав крови. Этот вид считается безопасным, ведь его можно своевременно выявить и нормализовать состояние пациента.
Специалисты выделяют 3 степени легочной недостаточности, которая протекает в хронической форме:
- I степень: отдышка возникает при значительных либо умеренных физических нагрузках;
- II степень: характеризуется появлением отдышки даже на фоне незначительной нагрузки, но в покое работают механизмы компенсации;
- III степень: отдышка и акроцианоз наблюдаются даже в состоянии покоя.
В зависимости от выраженности патологии выделяют 3 стадии заболевания:
- I (легкая) стадия: парциальное давление кислорода находится в пределах от 60-80 мм.рт.ст., кровь насыщена кислородом на уровне 90-94%;
- II стадия: парциальное кислородное давление понижается до 40-59 мм.рт.ст., концентрация кислорода в крови варьируется в пределах 75-89%;
- III стадия: состояние критическое, давление кислорода становится меньше 40 мм.рт.ст., концентрация кислорода в крови падает до уровня менее 75%.
При развитии легочной недостаточности необходимо разобраться с причинами ее появления. В зависимости от этого будет зависеть дальнейшее лечение.
Отдельно выделяется легочно-сердечная недостаточность. Это заболевание связано с нарушением работы сердца, сосудов и органов дыхания. У некоторых пациентов недостаточность развивается на фоне регургитации – забрасывания части крови обратно в правое предсердие.
При этой патологии кровь в полном объеме не поступает в дыхательные органы. Регургитация пульмональная 1 степени считается не опасной, струю забрасываемой крови практически не видно. При 4 степени сохранить здоровье пациента позволяет лишь оперативное вмешательство.
Факторы развития заболевания
Причины появления легочной недостаточности зависят от формы поражения. Гипоксемический тип развивается при сбоях кровообращения в легких.
Это возникает из-за того, что происходит полноценный обмен газами между кровью и альвеолами, но процесс газообмена между альвеолами и окружающей средой нарушен.
В процессе шунтирования кровь из вен не насыщается кислородом, она сразу переходит в артерии.
Гиперкапническая форма развивается из-за альвеолярной гиповентиляции и нарушения вентиляционно-перфузионных механизмов (альвеолы вентилируются в недостаточной степени).
Гиперкапническая форма чаще всего развивается на фоне бронхиальной астмы, затяжного бронхита, бронхиальных опухолей, бронхопневмоний.
К гипоксемической форме приводят тяжелые поражения легочной паренхимы (аспирация жидкости, отек легких, вдыхание ядовитых газов).
Смешанная форма появляется при поражениях легких, которые провоцируют гиповентиляцию по обструктивному типу (пневмонии, абсцессы, бронхиальная астма, эмфизема легких в обструктивной форме, бронхиты).
Причиной появления сердечно-легочной недостаточности считается рост давления в малом кругу кровообращения (он ответственен за то, как происходит процесс наполнения крови кислородом).
Гипертензия провоцирует усиление активности правого желудочка и повышение интенсивности выброса крови, поступающей в легочную артерию. В результате миокард гипертрофируется.
Все причины появления недостаточности разделены группы в зависимости от того, в какой системе организма произошел сбой.
- Нервно-мышечная система. Легочная недостаточность развивается и прогрессирует на фоне инфекционных и неврологических поражений, которые негативно воздействуют на центральную нервную систему, нарушают процесс передачи импульсов, идущих от мозга к дыхательным мышцам. Наблюдается при ботулизме, миастении.
- Дыхательный центр и центральная нервная система. К прогрессированию болезни приводит повреждение мозговых тканей, которые развились на фоне сбоев мозгового кровообращения, приема наркотических средств.
- Грудная клетка. При сколиозе, накоплении экссудата в плевральной полости, пневмотораксе появляются указанные проблемы.
- Пути доставки кислорода. Поражение развивается при хроническом обструктивном заболевании легких, отеке гортани, появлению эмбол в бронхах.
- Альвеолы. Проблемы начинаются при отеке легких, пневмонии и прочих заболеваниях, которые приводят к разрастанию в легких соединительной ткани.
К основным причинам появления сердечной и легочной недостаточности относятся следующие:
- Бронхиолит и бронхит в хронической форме;
- Обширная пневмония;
- Бронхиальная астма;
- Туберкулез;
- Пневмосклероз;
- Эмфизема легких;
- Саркоидоз;
- Бронхоэктатическое заболевание.
Это наиболее распространенные бронхолегочные факторы. Но к вышеуказанным проблемам могут привести сосудистые и торадиафрагмальные факторы.
Среди них:
- Опухоли средостения;
- Атеросклеротические изменения легочного ствола;
- Воспалительные заболевания легких (васкулиты);
- Полиомиелит;
- Тромбоз артерии, идущей в легкие;
- Болезнь Бехтерева;
- Сдавливание правой части сердца растущей аневризмой;
- Кифосколиоз;
- Неправильная иннервация диафрагмы.
О появлении проблем свидетельствуют характерные симптомы. Если знать их, то можно успеть обратиться за медицинской помощью даже при острой форме заболевания.
ПневмонияОсновные признаки заболевания
Понять, что развивается легочная недостаточность, получится, если знать что это такое за заболевание и как оно проявляется.
К основным симптомам болезни относят:
- Отдышку (вне зависимости от ее интенсивности);
- Головные боли, беспокоящие пациентов преимущественно в утренние часы;
- Повышенную частоту сокращений сердечной мышцы;
- Бессонницу;
- Снижение уровня давления;
- Рвоту, тошноту;
- Синюшность кожи;
- Проблемы с памятью;
- Изменение дыхания (меняется глубина и частота вдохов/выдохов);
- Участие вспомогательной мускулатуры в процессе дыхания.
Пациенты жалуются на удушье, сильную отдышку. К проблемам с сознанием, памятью приводит нехватка кислорода в кровяном русле и скопление углекислого газа в чрезмерных количествах. В тяжелых случаях это становится причиной утраты сознания или появления коматозного состояния.
Наиболее опасным признаком является падение частоты дыхания: если пациент делает меньше 12 вдохов за минуту, то это свидетельствует о начале процесса остановки дыхания.
При появлении таких признаков следует разобраться, как производится диагностика заболевания и лечение.
Чтобы определить причину появления вышеуказанных симптомов, требуется:
- Узнать жалобы;
- Собрать анамнез;
- Провести оценку кислотно-щелочного, газового состава крови;
- Сделать спирометрию;
- Отправить пациента на рентген.
При появлении признаков легочной недостаточности пациента отправляют в медицинское учреждение на стационарное лечение.
Выбор тактики лечения
В 30% случаев пациенты попадают в больницу с острой легочной недостаточностью.
Спасти жизнь больному может лишь своевременно оказанная грамотная первая помощь.
Она должна быть направлена на нормализацию проходимости дыхательных путей, устранение нарушений гемодинамики и восстановление перфузии, вентиляции легких.
Сведения о методах экстренной помощи приведены в таблице.
| Осмотр ротовой полости | Требуется, чтобы извлечь попавшие инородные тела, достать запавший язык, провести аспирацию дыхательных путей |
| Кислородотерапия | Необходима для поддержки на должном уровне газового состава крови |
| Вибромассаж грудной клетки | Обеспечивает восстановление проходимости бронхов |
| Проведение искусственной вентиляции легких | Назначается при диагностировании легочной недостаточности 2 степени |
| Интубация трахеи | Необходима при сохранении высокого риска удушья на фоне отсутствия прогресса от оказанной первой помощи |
| Дренаж плевральной полости | Проводится при гемо- и пневмотораксе |
При нормализации легочной вентиляции лечение продолжается. При необходимости продолжают подавать увлажненный кислород: делают это с помощью носового катетера, через кислородную маску либо палатку.
Если проблемы были вызваны бронхоспазмом, то назначаются глюкокортикостероиды и бронходилататоры.
Метод терапии выбирает врач: возможно ингаляционное или системное введение указанных препаратов. Одновременно назначают лекарственную терапию.
Если патология сопровождается болезненными ощущениями, то дают анальгетики. Для стимуляции работы сердца, сосудов назначают сердечные гликозиды, органов дыхания – дыхательные аналептики. Устранить признаки интоксикации и гиповолемии позволяет инфузионная терапия.
Избежать негативных последствий от появления острой дыхательной недостаточности сложно. Но при своевременном оказании медицинской помощи возможен благоприятный прогноз.
При восстановлении работы дыхательной системы требуется проводить одновременное лечение основного заболевания, которое спровоцировало развитие легочной недостаточности.
Видео: Легочная гипертензия. От чего легким нелегко дышится?
moyakrov.info