Лечение суставов - артроз, артрит, остеохондроз и многое другое
Флегмона что это такое
Флегмона
Флегмона – это гнойный процесс в жировой клетчатке, не имеющий четких границ и склонный к распространению на окружающие ткани. Возбудителем чаще всего является золотистый стафилококк. Флегмона проявляется общим недомоганием и интоксикацией, значительным повышением температуры тела, резкой болезненностью при движениях и пальпации пораженной области. Поверхностная флегмона характеризуется прощупыванием плотного инфильтрата, который, постепенно размягчаясь, превращается в заполненную гноем полость. Диагноз устанавливается на основании клинической картины. Лечение флегмоны проводится путем ее вскрытия и дренирования, применения протеолитических ферментов и ранозаживляющих мазей.
Флегмона – разлитое гнойное, реже гнилостное воспаление в жировой клетчатке. Его характерной особенностью является отсутствие четких границ. Флегмона может быстро распространяться по клетчаточным пространствам, переходя на мышцы, сухожилия, кости и другие структуры. Может быть как самостоятельным заболеванием, так и осложнением других гнойных процессов (сепсиса, абсцесса, карбункула). Лечением флегмон в области лица занимаются хирурги-стоматологи. Лечение флегмон в области туловища и конечностей находится в ведении гнойных хирургов. Лечение вторичных флегмон, развившихся на фоне перелома или раны мягких тканей, осуществляется травматологами.
Флегмона
Непосредственной причиной гнойного процесса в подавляющем большинстве случаев являются патогенные микроорганизмы, которые проникают в клетчаточные пространства непосредственно через рану или ссадину либо по лимфатическим или кровеносным сосудам. Чаще всего флегмона развивается под действием золотистого стафилококка, второе место по распространенности занимает стрептококк.
Возникновение флегмоны может быть обусловлено и другими микроорганизмами. Так, например, у детей младшего возраста флегмона иногда провоцируется гемофильной бактерией. При укусе собаки или кошки в ткани проникает Pasturella multocida, которая может вызывать флегмону с очень коротким инкубационным периодом (4-24 часа). А в результате ранения, полученного во время работы с домашней птицей, свиньями, морскими рыбами или моллюсками, причиной флегмоны может стать бактерия Erysipelothrix rhusiopathiae.
Чаще всего бактерии проникают в подкожную клетчатку через поврежденные кожные покровы или слизистые оболочки. Кроме того, возбудители инфекции могут попадать в клетчаточное пространство гематогенным или лимфогенным путем из какого-то очага инфекции (например, при тонзиллите, фурункулезе, кариесе). Возможно также контактное распространение воспаления при прорыве гнойного очага (например, абсцесса или карбункула). В отдельных случаях флегмона может вызываться не болезнетворными микроорганизмами, а химическими веществами. Так, развитие гнойного воспаления в подкожной клетчатке возможно при введении под кожу бензина, керосина, скипидара и т. п.
Вероятность возникновения флегмоны увеличивается при снижении защитных функций организма, которое может быть обусловлено истощением, иммунодефицитными состояниями (ВИЧ-инфекция), хроническими заболеваниями (сахарный диабет, болезни крови, туберкулез) или хроническими интоксикациями (алкоголизм, наркомания). При всех перечисленных состояниях наблюдается более тяжелое течение и быстрое распространение флегмоны, что обусловлено невозможностью организма противостоять инфекции. Вероятность заражения, особенности течения флегмоны и чувствительность к лекарственным препаратам также обусловлены видом и штаммом микроорганизма.
Характер и особенности развития флегмоны определяются особенностями жизнедеятельности бактерии, вызвавшей гнойный процесс. Так, стрептококки и стафилококки вызывают гнойное воспаление. А при заражении гнилостным стрептококком, вульгарным протеем и кишечной палочкой возникает гнилостная флегмона.
Самые тяжелые формы флегмоны развиваются в результате жизнедеятельности облигатных анаэробов – бактерий, которые размножаются в отсутствие кислорода. К числу таких микроорганизмов относятся неспорообразующие (бактероиды, пептострептококки, пептококки) и спорообразующие анаэробы (клостридии), которые характеризуются чрезвычайной агрессивностью, высокой скоростью разрушения тканей и тенденцией к быстрому распространению воспаления. Хроническая форма флегмоны (деревянистая флегмона) вызывается маловирулентными штаммами таких микроорганизмов, как дифтерийная палочка, стафилококк, паратифозная палочка, пневмококк и др.
Флегмона может быть первичной (возникшей в результате непосредственного внедрения микроорганизмов) или вторичной (развившейся при переходе воспаления с окружающих тканей), острой или хронической, поверхностной или глубокой, прогрессирующей или отграниченной. В зависимости от характера разрушения тканей в гнойной хирургии выделяют серозную, гнойную, некротическую и гнилостную форму флегмоны. С учетом локализации флегмоны подразделяются на подкожные, межмышечные, подфасциальные, забрюшинные, межорганные, флегмоны клетчатки средостения, флегмоны шеи, кисти, стопы.
Если гнойное воспаление развивается в клетчаточных пространствах вокруг какого-либо органа, его наименование образуется из латинского названия воспаления данного органа и приставки «пара», означающей «около» или «вокруг». Примеры: воспаление клетчатки вокруг почки – паранефрит, воспаление клетчатки вокруг прямой кишки – парапроктит, воспаление клетчатки в области малого таза (рядом с маткой) – параметрит и т. п. При бурном течении флегмона может выходить за рамки одной анатомической области и распространяться на соседние, захватывая одновременно, например, область ягодиц, бедро и промежность или кисть и предплечье.
Для острого процесса типично быстрое начало с повышением температуры до 39-40°С и выше, симптомами общей интоксикации, жаждой, резкой слабостью, ознобом и головной болью. При поверхностной флегмоне в зоне поражения появляется отек и краснота. Пораженная конечность увеличивается в объеме, определяется увеличение регионарных лимфатических узлов.
В процессе пальпации флегмоны выявляется резко болезненное, неподвижное, горячее на ощупь образование без четких границ. Кожа над ним лоснится. Движения болезненны, боль также усиливается при перемене положения тела, поэтому пациенты стараются как можно меньше двигаться. В последующем в области воспаления возникает участок размягчения – полость, заполненная гноем. Гной может либо прорываться наружу с образованием свища, либо распространяться на соседние ткани, вызывая их воспаление и разрушение.
Для глубоких флегмон характерно ранее появление и более яркая выраженность общих симптомов – гипертермии, слабости, жажды, озноба. Отмечается быстрое ухудшение состояния, возможна одышка, снижение артериального давления, частый слабый пульс, головная боль, уменьшение мочеотделения, синюшность конечностей и желтушность кожных покровов.
Вне зависимости от расположения (глубокая или поверхностная) острая флегмона быстро прогрессирует, захватывая все новые участки жировой клетчатки, а также расположенные рядом анатомические образования, и сопровождается тяжелой интоксикацией. Выделяют пять форм острой флегмоны.
- Серозная флегмона. Развивается на начальном этапе. Преобладает серозное воспаление: в области пораженного участка скапливается экссудат, клетки жировой клетчатки инфильтрируются лейкоцитами. Клетчатка приобретает студенистый вид и пропитывается водянистой мутной жидкостью. Граница между больными и здоровыми тканями практически не выражена. В последующем серозная форма может переходить в гнойную или в гнилостную.
- Гнойная флегмона. Наблюдается гистолиз (расплавление тканей с образованием гноя), в результате чего образуется мутный, беловатый, желтый или зеленый экссудат. Из-за расплавления тканей при данной форме флегмоны часто наблюдается образование язв, свищей и полостей. При неблагоприятном течении гнойной флегмоны воспаление распространяется на соседние ткани (мышцы, кости, сухожилия), которые вовлекаются в гнойный процесс и также подвергаются разрушению. Гной распространяется по «естественным футлярам» - подфасциальным пространствам и сухожильным влагалищам. Мышцы приобретают грязновато-серую окраску, пропитываются гноем и не кровоточат.
- Гнилостная флегмона. Характеризуется разрушением тканей с образованием газов с неприятным запахом. Ткани при такой флегмоне приобретают грязно-коричневую или темно-зеленую окраску, становятся скользкими, рыхлыми и разрушаются, превращаясь в полужидкую мажущуюся массу. Гнилостный распад тканей обуславливает тяжелую интоксикацию.
- Некротическая флегмона. Характерно образование очагов некроза, которые в последующем либо расплавляются, либо отторгаются, оставляя после себя раневую поверхность. При благоприятном течении флегмоны область воспаления ограничивается от окружающих здоровых тканей лейкоцитарным валом, а в дальнейшем – грануляционным барьером. Воспаление локализуется, на месте флегмоны формируются абсцессы, которые либо вскрываются самостоятельно, либо дренируются оперативным путем.
- Анаэробная флегмона. Наблюдается распространенный серозный воспалительный процесс с возникновением обширных участков некроза и выделением из тканей пузырьков газа. Ткани темно-серые, со зловонным запахом. При пальпации определяется крепитация (мягкий хруст), обусловленный наличием газа. Ткани вокруг очага воспаления приобретают «вареный» вид, покраснение отсутствует.
Хроническая флегмона может развиться при низкой вирулентности микроорганизмов и высокой сопротивляемости организма больного. Сопровождается возникновением очень плотного, деревянистого инфильтрата. Кожные покровы над областью воспаления синюшные.
Диссеминация инфекции по лимфатическим и кровеносным сосудам может стать причиной развития тромбофлебита, лимфангита и лимфаденита. У некоторых пациентов выявляется рожистое воспаление или сепсис. Возможно возникновение вторичных гнойных затеков. Флегмона лица может осложняться гнойным менингитом. При распространении процесса на близлежащие мягкотканные и костные структуры может развиваться гнойный артрит, остеомиелит, тендовагинит, при поражении плевры – гнойный плеврит и т. д. Одним из опаснейших осложнений флегмоны является гнойный артериит – воспаление артериальной стенки с ее последующим расплавлением и массивным артериальным кровотечением.
Данное заболевание представляет опасность для жизни, требует экстренной госпитализации. В процессе лечения действует строгое правило: при наличии гноя необходима его эвакуация, поэтому основным лечебным мероприятием является хирургическое вмешательство – вскрытие и дренирование гнойного очага. Исключением из общего правила является начальный этап флегмоны (до формирования инфильтрата). В этом случае операция не проводится. Пациентам назначают тепловые процедуры (соллюкс, грелки, согревающие компрессы), УВЧ-терапию или компрессы с желтой ртутной мазью (повязка по Дубровину). Одновременное использование УВЧ и ртутной мази противопоказано.
Наличие высокой температуры и сформировавшегося инфильтрата является показанием к оперативному лечению флегмоны даже при отсутствии явной флюктуации в очаге поражения. Вскрытие и дренирование области воспаления позволяет уменьшить напряжение тканей, улучшить тканевый обмен и создать условия для эвакуации воспалительной жидкости. Хирургическое вмешательство выполняют под общим наркозом. Вскрытие флегмоны проводят широким разрезом. При этом, чтобы обеспечить хороший отток гноя, широко рассекают не только поверхностные, но и глубокие ткани. После отхождения гнойной жидкости полость промывают и дренируют резиновыми выпускниками, трубками или полутрубками.
На рану накладывают повязки с гипертоническим раствором или водорастворимыми мазями, содержащими антибиотики. Мази на вазелинланолиновой и жировой основе (синтомициновая эмульсия, мазь Вишневского, неомициновая, тетрациклиновая мази и пр.) на ранних этапах не показаны, поскольку они затрудняют отток раневого содержимого. Для того чтобы ускорить отторжение омертвевших участков, применяют специальные некролитические средства – протеолитические ферменты (протеазы, химотрипсин, трипсин) или мази с содержанием ферментов.
После очищения раневой полости используют мазевые повязки. Для стимулирования регенерации применяют троксевазиновую и метилурациловую мазь, для защиты грануляционной ткани от повреждения – мази на жировой основе, для предотвращения повторного инфицирования – водорастворимые мази. В фазе эпителизации и рубцевания наносят шиповниковое и облепиховое масло. При длительно незаживающих ранах и обширных дефектах выполняют дермопластику.
Одновременно с местным лечением проводится консервативная терапия, направленная на повышение защитных сил организма, борьбу с инфекцией и интоксикацией. Пациенту назначают постельный режим. Пораженному участку по возможности придают возвышенное положение. Обезболивающие средства обычно вводят внутримышечно. Всем больным обязательно проводят антибиотикотерапию. Препараты подбирают с учетом чувствительности возбудителя. При анаэробных флегмонах внутримышечно или подкожно применяют противогангренозные сыворотки.
Для регуляции кислотно-щелочного состояния крови и нейтрализации токсинов внутривенно вводят раствор уротропина, для улучшения тонуса сосудов – раствор хлористого кальция. Для улучшения питания сердечной мышцы применяют раствор глюкозы внутривенно. При необходимости применяют препараты, нормализующие деятельность сердечно-сосудистой системы (кофеин и т. д.). Назначают обильное питье, внутривенную инфузионную терапию, витаминотерапию, общеукрепляющие средства и иммуномодулирующие препараты. Антибиотикотерапию продолжают вплоть до ликвидации острого воспаления.
Прогноз определяется обширностью поражения, характером гнойного процесса, общим состоянием здоровья пациента и временем начала лечения. При позднем обращении, развитии осложнений возможен летальный исход. После выздоровления часто наблюдается грубое рубцевание, возможны внешние дефекты, нарушение функции пораженного сегмента. Профилактика флегмоны заключается в предупреждении травм, обработке ран и ссадин, своевременном лечении очагов инфекции (кариозных зубов, фурункулов, пиодермии и пр.). При возникновении первых признаков воспаления и малейшем подозрении на флегмону следует немедленно обращаться к врачу.
www.krasotaimedicina.ru
Флегмона: что это за болезнь, лечение, виды (шеи, ЧЛО, стопы, кисти)
Флегмона — одно из самых опасных острых воспалительных заболеваний. Оно поражает кожу, слизистые, внутренние органы, при этом не имеет четко выраженных границ.
Нельзя рассчитывать, что при этом диагнозе всё «само собой рассосется» — болезнь требует антибактериального лечения или хирургического вмешательства. Причем – срочного.
Флегмона — что это такое
Это воспаление гнойного характера представляет угрозу не только для здоровья, но и для жизни человека.
Процессы протекают стремительно — начавшись с покраснения и болезненной припухлости на кожных покровах, флегмона ведет себя, как агрессивный захватчик, увеличивает зону поражения.
От флегмоны могут пострадать и лицо (веко, челюсть, щека), и туловище, и конечности человека.
Характер заболевания может быть идиопатическим (самостоятельным, не имеющим привязки к каким-то другим заболеваниям) либо представлять собой осложнение после гнойно-воспалительной болезни (к примеру, сепсиса или карбункулеза).
Процессы начинаются с наружных слоев эпидермиса, затем переходят на подкожную ткань.
Если гнойное воспаление клетчатки происходит в непосредственной близости от какого-либо органа, специалисты обозначают проблему при помощи слова «пара», что в переводе с греческого означает «около, возле» — например, «парапроктит» (воспаление в районе прямой кишки), «паранефрит» (возле почек), параоссальная флегмона (под трапециевидной и ромбовидной мышцами).
В качестве обобщающего термина используется название «параорганная флегмона».
Болезнь «без границ» не имеет к тому же и возрастных ограничений – от нее могут страдать новорожденные дети и пожилые люди.
Причины возникновения и возбудители
Самый распространенный возбудитель заболевания – золотистый стафилококк.
Помимо него в этом качестве могут выступать:
- энтеробактерии;
- облигатные анаэробы (стрептококки), способные действовать в отсутствие кислорода;
- синегнойная и (реже) кишечная палочки.
Причинами образования флегмоны является активность и достаточное, чтобы дать толчок к началу заболевания, количество вредоносных микроорганизмов, которые «оккупируют» мягкие ткани организма.
Необходимы также сопутствующие факторы:
- проблемы с иммунной защищенностью человека;
- состояние его системы кровообращения;
- наличие в организме аллергизации;
- способность микроорганизмов к вирулентности (заражению тканей);
- устойчивость микробов к лекарственным препаратам.
Порой загадкой, даже для специалистов, остается причина образования флегмоны там, где нет ни следов травм, ни операционных разрезов.
Главным провоцирующим фактором в этом случае становится общее состояние здоровья пациента – опасность угрожает людям, принимающим много лекарств, губительно воздействующих на иммунную систему.
Проблемы возникают также при сахарном диабете и у ВИЧ-инфицированных.
В организм возбудитель заболевания проникает и распространяется в нем разными способами:
- через повреждения на коже и слизистых в результате травм;
- из источника инфицирования – через кровь;
- в результате прорыва абсцесса;
- после введения подкожно каких-либо химических веществ (например, скипидара, для лечения кожных заболеваний);
- как следствие введения лекарственных препаратов (постинъекционная флегмона).
Код по МКБ-10
В международном классификаторе заболеваний (МКБ-10) флегмона значится под кодом L03.
Затем следует более детальная классификация:
- если поражены пальцы руки либо стопа — L03.0;
- конечности (другие их отделы) — L03.1;
- челюстно-лицевая область — L03.2;
- туловище — L03.3.
Под кодами L03.8 и L03.9 значатся, соответственно, флегмона иных, кроме перечисленных, локализаций и флегмона неуточненная.
Причины возникновения заболевания, его симптомы, методы лечения и профилактики, а также фото стрептодермии у детей ищите в этом материале.
Инструкция по применению крема и мази Белогент представлены в данной статье.
Симптомы и лечение вируса Коксаки у детей рассмотрены тут: https://udermatologa.com/vir/simptomy-lechenie-foto-virusa-koksaki-u-detey-i-vzroslyh/
Симптомы и локализация болезни
Не имея четких границ, флегмона обнаруживает себя изменениями кожной поверхности в месте воспаления – она становится красной, блестящей, лоснящейся.
Ощущается болезненность не только при прикосновении, но и в результате движений, которые делает человек, например, при повороте туловища.
Неприятные ощущения усиливаются по мере развития заболевания. Кроме того, визуально расширяется и зона покраснения (со временем красный цвет меняется на желтый).
Без оказания медицинской помощи состояние пациента становится хуже, появляются головная боль, слабость, одышка, нарушается нормальный сон при общей сонливости в течение дня.
Температура тела поднимается до 40°C и выше. Человека мучают озноб, жажда. Проблемой становится мочеиспускание. В зоне поражения увеличиваются лимфатические узлы. Давление подскакивает, а сердечные ритмы – сбиваются.
Локализация флегмоны может быть самой разной.
Лицевая
В эту зону включены височная область, подвисочная ямка (через которую проходят важные нервы и сосуды), челюсти, околоушно-жевательная область (в том числе и жевательные мышцы), подглазничная зона (ограниченная краем глазницы, боковой стенкой носа и верхней челюстью). В категорию лицевых включены также щечная и скуловая флегмона.
Когда поражена нижняя челюсть, появляется неприятный запах изо рта, отечность, опухает язык. Возникает ощущение, словно болит шея, зуб или десна (в стоматологии нередки случаи, когда пациент обращается за помощью «не по адресу»).
Заболевание получило название «одонтогенная флегмона челюстно-лицевой области» (ЧЛО).
Человеку с таким диагнозом становится сложно говорить и глотать, поскольку отек охватывает окологлоточное пространство.
Могут возникать проблемы с дыханием. Поднимается температура. Лицо становится ассиметричным. Лечение не терпит отлагательств, поскольку велика вероятность потери зубов, тромбоза лицевых вен, асфиксии.
Заболеванию бывают также подвержены дно полости рта, гортань, горло. Причем инфекция может распространяться с одного «объекта» на другой практически беспрепятственно из-за обилия сосудов, слюнных желез, различных межмышечных щелей.
Флегмона века, глазницы, слезного мешка
Если симптомы заболевания появились на одном веке, болезнь быстро распространяется и на второе веко, а также на глаз целиком. Пациент испытывает сильную головную боль.
Если в зону поражения попал слезный мешок (что встречается довольно редко), опухшая область становится настолько болезненной, что человек не может открыть веки.
Очень опасно, когда флегмоной поражена глазница (ее также называют «орбита глаза») – полость, в которой находятся глазное яблоко и его придатки.
Промедление с лечением может привести к повреждению зрительного нерва и потере зрения. Не исключается опасность распространения инфекции на головной мозг.
Шеи
Толчком к развитию заболевания могут послужить воспаления глотки (в форме ларингита или фарингита) или запущенный кариес.
Подбородочная и подчелюстная область оказываются в зоне воспаления. Человек испытывает общую слабость, у него поднимается температура, болит голова. В качестве осложнения может начаться гнойный менингит.
В домашних условиях это заболевание не лечат, обычно пациенту требуется помощь врача-хирурга.
Кистевая
Инфекция вначале сосредоточивается в центре ладони, на большом пальце либо запястье. Затем распространяется на всю кисть — другие части ладони и остальные пальцы.
Человек испытывает боль, которой предшествует неприятное покалывание.
Если воспалением охвачены межпальцевые зоны, такая флегмона получила название «комиссуральная», пальцы при этой форме заболевания практически лишены подвижности, поскольку каждое движение очень болезненно.
Особенно тяжелой считается у-образная форма локализации, когда поражение затрагивает такой важный вспомогательный аппарат мышц, как локтевую и лучевую синовиальные сумки ладоней.
Субпекторальная
Воспаление охватывает области под грудными мышцами – малой и большой.
Субпекторальная флегмона может начать развиваться из-за гнойника под мышкой, после сильного ушиба грудной клетки, из-за имеющихся в этой части тела фурункулов, ран, если инфицирована молочная железа (в результате мастита). О фурункулах на груди, а также на других интимных местах мы рассказывали здесь.
Конечностей и бедра
Непосредственной причиной для начала гнойного воспаления становятся раны, ожоги, укусы, от которых пострадали руки (например, предплечье) или ноги, а также ряд заболеваний (например, панариций или гнойный артрит).
«Проводником» для распространения гнойной инфекции служат межмышечная ткань, околососудистое пространство.
Симптомы заболевания развиваются стремительно. Если в зоне поражения оказались бедра или нижняя конечность, пациенту становится сложно передвигаться. Ноги словно опухают, увеличиваются лимфатические узлы.
Мочевая
От этого вида заболевания страдают бедра, мошонка, промежность, ягодицы. Возникает мочевая (ягодичная) флегмона из-за повреждений мочевого пузыря.
Ее симптомы — отек, кровянистость мочи (или ее отсутствие), боли в нижней части живота. Течение заболевания тяжелое, иногда болезнь завершается летальным исходом.
Мошонки (болезнь Фурнье)
Эта локализация микробов – одна из наиболее опасных. К традиционным для заболевания симптомам (высокой температуре, ознобу, тахикардии) добавляются сильные боли, охватывающие мошонку и половой член.
Кожу мошонки покрывают бурые пятна и пузыри с гнойным содержимым. Флегмона Фурнье требует оперативного лечения.
Специалисты используют еще один способ классификации заболевания по месту его локализации.
Согласно ему флегмона может быть:
- подкожная – заболевание развивается в слое жировой клетчатки, непосредственно под кожей;
- подфасциальная – в соединительных оболочках, покрывающих различные органы, нервные волокна, сосуды;
- забрюшинная – в брюшной полости;
- межмышечная;
- околопочечная;
- околопрямокишечная.
Классификация (виды, формы, стадии)
Классификация предусматривает различие заболеваний по глубине воздействия на здоровые ткани, по степени тяжести протекающих процессов и вариантам последствий.
По времени появления
Заболевание считают первичным, если оно начало развиваться после проникновения в ткани патогенных микроорганизмов, или вторичным, если воспаление «перекинулось» с соседних, уже пораженных участков.
По времени развития
Различают 2 вида флегмоны. Это острая флегмона, при которой состояние пациента стремительно ухудшается, и хроническая (иногда ее называют «деревянистая»), для которой типичным является вялое течение болезни.
Второй вариант предполагает длительный, до нескольких месяцев, процесс, в течение которого участки кожи в месте поражения становятся синюшными, а флегмона преобразуется в абсцесс, не вызывающий болевого синдрома.
По глубине поражения
В этом случае также возможны два варианта. Поверхностная форма флегмоны означает инфицирование подкожной клетчатки, не затрагивает мышечную ткань.
Глубокая распространяет свое негативное воздействие и на мышцы, и на межмышечное пространство, и на окружающую различные внутренние органы жировую клетчатку.
По характеру распространения
Флегмона может быть отграниченной, в случае если гнойник – локальный, или прогрессирующей – при значительном поражении ткани.
Если в первом случае гнойник вскрывают, а поврежденный участок дренируют, то во втором требуется серьезная хирургическая обработка, глубокий разрез с удалением гноя и иссечением некротических изменений в тканях.
По механизму возникновения
В этой категории различают самостоятельные формы, когда болезнь развивается не на фоне и не вследствие каких-либо патологий, а самостоятельно (если, к примеру, инфицированы только кисть, стопа, голень либо бедро).
Механизм развития флегмоны может быть также «запущен» после хирургического вмешательства (если травмирован грыжевой мешок или брюшная стенка).
По форме воздействия
Их несколько: серозная (она считается первичной), гнойная, гнилостная, некротическая, анаэробная.
При серозной форме нападению патогенных микроорганизмов подвергается жировая клетчатка. Она становится студенистой, пропитывается мутной жидкостью. Границы между больным и здоровым участками бывают трудноразличимыми.
За серозной следуют более опасные фазы. Гнойная предполагает преобразование поврежденных тканей в гнойную массу зеленоватого, желтого или белого цвета.
Могут образовываться язвы и свищи. Эта форма заболевания затрагивает кости, сухожилия, суставы.
При гнилостной форме заболевания пациент испытывает сильную интоксикацию. Пораженные ткани приобретают темные окраски – коричневую и зеленую. Наблюдается их распад – они становятся рыхлыми, кашеобразными.
Некротическая форма характеризуется формированием некрозных очагов. Когда организм их отторгает, образуется раневая поверхность, может появиться абсцесс, который самостоятельно вскроется.
Анаэробная форма – самая тяжелая из всех перечисленных. У тканей – вареный вид, без каких-либо покраснений, а внутри может образовываться газовая составляющая, о чем свидетельствует легкий хруст, появляющийся при надавливании на воспаленную поверхность.
Как выглядит флегмона (фото)
Диагностика
Важную роль в постановке диагноза играют субъективные ощущения пациента. Чем точнее они будут сформулированы, тем проще врачу ориентироваться в локализации заболевания и степени его тяжести, понять его патогенез (механизм зарождения и развития болезни).
К «объективным» методам диагностики относятся:
- контроль температуры тела;
- УЗИ участков, где возможно распространения заболевания;
- МРТ;
- рентгенограммы;
- анализы (мочи, крови, выделений из мест воспалений);
- пункции (если очаг инфицирования находится глубоко в тканях).
Отличия от абсцесса и других заболеваний
У различных гнойных воспалений могут быть похожие проявления, но для успешного лечения диагноз должен быть абсолютно точным.
Если сравнивать абсцесс и флегмону, то в первом случае, очаг воспаления заключен в капсулу, изолирован от здоровых тканей. У флегмоны подобного нет.
Отличить одно заболевания от другого сложнее всего на начальной стадии, когда капсула еще окончательно не сформировалась, и границы инфицирования размыты, как при флегмоне.
В процессе развития болезни, при переполнении капсулы гноем, может произойти ее разрыв, что приведет к превращению абсцесса в флегмону.
Если заболеванием поражены веки, флегмона на ранних стадиях практически не отличается от ячменя. Однако в первом случае ощущения гораздо болезненнее, чем во втором, кроме того имеются симптомы интоксикации организма.
С флегмоной иногда путают заболевание ног «гемостатический дерматит», но у него другая природа и причина – недостаточная циркуляция крови в нижних конечностях.
Сложно бывает отличить флегмону от рожистого воспаления. Для обоих диагнозов характерны сильная пульсирующая боль, плотный инфильтрат, изменения цвета кожи. Подробнее о причинах, симптомах и лечении рожистого воспаления ноги узнаете отсюда.
Разобраться в сложных случаях иногда возможно только с помощью лабораторных исследований.
Методы лечения
Врач назначает лечение в зависимости от степени тяжести пациента, и проводится оно, как правило, в стационаре, даже медикаментозное.
Антибиотики
Эти лекарства необходимы для остановки процессов гноеобразования в организме. Их назначают пациенту в виде таблеток или уколов.
Против флегмоны эффективны:
- Эритромицин;
- Гентомицин;
- Цефуроксим.
Терапия длится от 3 до 5 дней. Если результаты неутешительны (отек сохраняется, температура по-прежнему высокая, боль не отпускает), значит, процесс образования гноя остановить не удалось и потребуется хирургическое вмешательство.
Из других лекарственных препаратов используются представители группы пенициллинов: Трипсин, Террилитин, Ируксол.
Мази, компрессы
Эти средства могут дать результат на начальной стадии заболевания.
Компрессы делают спиртовые, с мазью Вишневского или с травами (один из возможных вариантов — отвар душицы с семенами льна).
Желательно компрессы ставить на ночь, а днем проводить физиопроцедуры. Полезен также электрофорез с использованием мумие.
Вскрытие
Хирургическая операция при флегмоне очень эффективна, особенно на запущенных стадиях и при обширных поражениях.
Удаление гноя необходимо, чтобы не пострадали внутренние органы, к которым инфекция подбирается опасно близко – легкое, желудок, почки, кишечник.
Как лечить недуг у новорожденных детей и старше
У новорожденных флегмона может появляться на 5-8-ой день жизни и развивается особенно тяжело. Заболеванию часто предшествуют опрелости на теле или мастит. Возбудителем, как правило, является золотистый стафилококк.
Лечат маленьких детей хирургическим путем: вводят в организм дренаж, чтобы обеспечить отток экссудата, очистить от гноя рану. В обработке используют антисептические растворы.
Детям постарше дают общеукрепляющие и иммуномодулирующие лекарства, при необходимости – антибиотики, жаропонижающие и обезболивающие. Используют методики плазмафереза, гемодиализа, облучения крови лазером.
При своевременном начале лечения его прогноз – благоприятный. Полное восстановление наступает через 3-4 недели.
Восстановление и реабилитация
После того, как больному сделана операция, наступает период восстановления: пациенту назначают антибиотики, мази для очищения кожи (троксевазиновую, с экстрактом шиповника, с облепиховым маслом). Принимаются меры по укреплению иммунитета пациента.
При сильных повреждениях проводится дермопластика (пересадка кожи).
Важным фактором, помогающим реабилитации больного, является соблюдение режима. Выздоравливающий большую часть времени должен проводить в постели, причем те части тела, которые были инфицированы и подверглись оперативному вмешательству, должны находиться чуть выше остальных.
После удаления анаэробной флегмоны больному назначают уколы противогангренозной сыворотки. Работу сердечной мышцы помогают восстановить препараты, содержащие кофеин и адонилен.
Если вас интересует, отчего появляется заболевание, каковы его основные симптомы и как лечить сучье вымя у мужчин и женщин, прочтите нашу публикацию.
Препараты-глюкокортикоиды — что это такое? Описание и предназначение средств найдете в данной статье.
Какие могут быть осложнения
Поскольку серозно-гнойная жидкость может попасть в лимфу и кровь, инфекция рискует распространиться по всему организму и стать причиной таких заболеваний, как:
- сепсис;
- гнойные лимфаденит и лимфангит;
- рожа;
- гнойный тромбофлебит;
- гнойный артрит;
- менингит.
Профилактика
Чтобы избежать развития опасного заболевания, необходимо:
- при получении ссадин и ран, обрабатывать их антимикробными препаратами;
- своевременно лечить фурункулы;
- не оставлять без лечения кариес;
- при первых симптомах, напоминающих флегмону, обращаться к врачу;
- заботиться об укреплении иммунной защиты организма.
udermatologa.com
Флегмона — что это такое? Виды, фото, локализация и лечение
Одной из опасных кожных болезней является флегмона, чаще всего протекающая в острой форме.
Это либо осложнение воспалительных и гнойных болезней, таких как абсцесс, сепсис, пневмония и других, либо самостоятельное заболевание.
При флегмоне воспаление спровоцировано стафилококковыми бактериями и реже другими микроорганизмами.
Флегмона — что это такое?
Что такое флегмона? Это острое воспаление подкожной жировой клетчатки. В отличие от абсцесса или фурункула это разлитой, не ограниченный процесс — у флегмоны нет стержня.
Гной не скапливается в определенном месте, а равномерно проникает в глубокие ткани, что чревато быстрым распространением инфекции.
В развитии флегмоны причины связаны с размножением в тканях бактерий. Патогены могут попасть в подкожные ткани разными путями:
- с током лимфы и крови из других воспаленных органов;
- при прорыве карбункула, абсцесса;
- через повреждения кожи и слизистых.
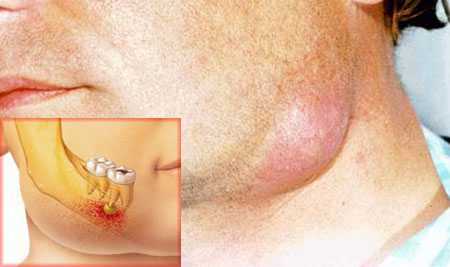
флегмона челюстно лицевой области фото
В большинстве случаев флегмону вызывает стафилококк. Второй по распространенности возбудитель — стрептококк, например, при флегмозной форме рожистого воспаления. Реже это гемофильная палочка и другие виды бактерий.
Заболевание поражает глубокие слои кожи — подкожную клетчатку и дерму. Эпидермальный слой не пропускает инфекцию наружу, поэтому закрытая флегмона незаразна.
Предрасполагающими факторами являются:
- пониженный иммунитет (ВИЧ, прием некоторых препаратов);
- сахарный диабет;
- наличие хронических воспалений;
- кариес;
- травмы мягких тканей.
Где возникает флегмона?
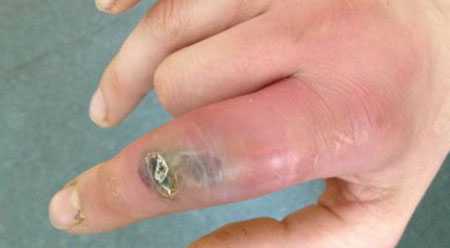
флегмона фото на руке (пальце)
Воспаление может быть локализовано около травмы, язвы или другого повреждения. Оно бывает осложнением после операционного вмешательства и появляется возле хирургического разреза.
Воспалительный процесс глубоких тканей часто начинается и там, где целостность кожного покрова не нарушена. Распространены флегмоны лица и шеи, бедра, стопы, голени, полости рта.
Флегмозное воспаление может затрагивать переднюю брюшную стенку, а также бывает околопочечным, межмышечным, подфасциальным и т. д.
- Флегмона может развиваться в любой части организма, где есть жировая клетчатка.
Формы флегмоны и особенности течения
флегмона на ягодице
Болезнь флегмона может протекать в нескольких формах:
- серозной;
- гнойной;
- гнилостной;
- некротической;
- анаэробной.
Серозная флегмона — является начальной формой воспаления, при которой образуется экссудат и повышается активность лейкоцитов.
Граница между пораженными и здоровыми тканями незаметна, а плотный инфильтрат прощупывается при пальпации.
- Без лечения эта форма переходит в гнойную или гнилостную флегмону.
Гнойная флегмона — на этой стадии лейкоцитарные ферменты и патогенные бактерии начинают разъедать ткани. В результате начинается некротизация и образуется гнойный секрет — он состоит из отмерших бактерий и лейкоцитов и окрашен в зеленовато-желтый цвет.
Одновременно могут появляться язвы и полости, покрытые гноем. В тяжелых случаях инфекция переходит на мышечную ткань и кости, разрушая их.
Гнилостная флегмона — пораженные ткани имеют зеленый или коричневый оттенок, напоминают студень и издают зловонный запах. Возбудителями являются анаэробные бактерии.
При гнилостной форме высок риск заражения крови с дальнейшем поражением внутренних органов.
Некротическая флегмона — отдельные участки воспаленной области отмирают, становится заметным их отграничение от здоровых тканей. Формируются абсцессы, которые могут самостоятельно прорываться.
Анаэробная, или газовая флегмона — это быстро прогрессирующий гнойно-некротический процесс, поражающий рыхлую клетчатку между мышцами, под кожей или под фасциями (в отличие от газовой гангрены, которая развивается в мышцах).
Воспаленная область отечна, и некроз начинается в центральной ее части, при этом из раны выделяются пенистое содержимое.
Флегмозное воспаление также может быть:
- глубоким или поверхностным;
- острым или в редких случаях хроническим;
- отграниченным либо прогрессирующим.
Симптомы флегмоны, первые признаки
Флегмозное воспаление подкожной клетчатки имеет разные формы, и первые признаки флегмоны при этом таковы:
- болезненность пораженной области;
- отечность;
- кожа становится теплой на ощупь;
- покраснение появляется, если воспаление достигает поверхностных слоев;
- увеличение ближайших лимфоузлов;
- общая слабость;
- температура может повышаться до 38-40 °C.
Флегмона развивается, проходя две стадии — инфильтративную и гнойную. В первой фазе под кожей формируется плотное образование.
При переходе в гнойную стадию оно размягчается, симптомы при этом таковы:
- озноб, лихорадка (39-40 °C);
- спутанность сознания, подавленное или возбужденное настроение;
- отсутствие аппетита;
- слабость, ощущение разбитости;
- тахикардия;
- головная боль.
В тяжелых случаях печень и селезенка увеличиваются, склеры глаз и слизистые оболочки желтеют. На теле вдоль воспаленных лимфатических сосудов появляются красные полосы. Если инфекция проникает в глубокие и поверхностные вены, развивается тромбофлебит.
Флегмона рта называется также ангиной Людвига и развивается, когда патогены проникают в подчелюстную область. Симптоматика в этом случае такова:
- отек языка, иногда такой сильный, что перекрывает горло, мешая нормальному дыханию;
- неприятный запах изо рта;
- боль в зоне воспаления;
- усиленное слюноотделение, боль при глотании или невозможность сглотнуть;
- общий упадок сил.
Флегмона глазницы развивается стремительно и обычно с одной стороны. Симптомы:
- пульсирующая боль в зоне воспаления;
- отечность и покраснение века;
- недомогание, тошнота;
- невозможность открыть глаз;
- лихорадка.
При этом высок риск развития слепоты. Если воспаление затрагивает зрительный нерв, формируется гнойная язва роговицы, неврит.
При поздней диагностике из-за атрофии глаза шансы вернуть зрение сводятся к нулю.
Флегмона шеи часто сопутствует гнойному лимфадениту. Провокаторами могут стать ангина, гайморит, отит и другие воспалительные болезни полости рта и дыхательных путей.
Шея увеличивается в диаметре, при попытке повернуть голову возникает резкая боль. Также появляются общие для флегмозного воспаления признаки — высокая температура, головная боль, слабость.
Абсцессы и флегмоны челюстно-лицевой области опасны тем, что инфекция может распространиться на мозговые оболочки и мозг, став причиной менингита, абсцесса мозга. Если воспаление развивается в глубоких тканях под фасциями, то высок риск заражения крови.
Схема лечения флегмоны включает:
- Хирургическое вскрытие для оттока гноя и снижения риска интоксикации;
- Антимикробную терапию;
- Дезинтоксикацию — обильное питье, а в тяжелых случаях введение раствора уротропина и хлористого кальция внутривенно;
- Иммунотерапию.
Оперативное лечение флегмоны
При флегмоне операция — первое и необходимое лечебное мероприятие при флегмоне — это вскрытие и дренирование пораженного очага.
Его проводят под общим обезболиванием, рассекая поверхностные и глубокие ткани. После оттока гнойного содержимого полость промывается и дренируется с помощью трубок.
Затем на рану накладывается повязка с антимикробной мазью (Левомеколь, Левосин) или гипертоническим раствором. На ранних этапах после операции для обработки места вскрытия не используют мази на жировой или вазелиновой основе (тетрациклиновую, Вишневского, синтомициновую и т. д.), поскольку они препятствуют нормальному оттоку жидкости из раны. Для обработки раневой поверхности также применяют Сульйодопирон, Диоксидин, Мирамистин.
При флегмоне восстановление после операции занимает не более месяца.
Если есть проблемы с работой иммунной системы, то кроме антибиотикотерапии на этом этапе показаны препараты иммуноглобулина. Этот белок способствует склеиванию и осаждению патогенов, которые затем выводятся из организма с мочой.
- На начальном этапе флегмоны, когда инфильтрат еще не сформировался, операцию не назначают.
В таких случаях показаны физиопроцедуры — теплые компрессы, соллюкс, УВЧ-терапия, повязки с ртутной мазью по Дубровину (последние два метода совмещать нельзя).
Препараты и антибиотики
В лечении абсцессов и флегмон обязательны антибиотики. Это неотъемлемое дополнение оперативного вмешательства.
В первые дни назначают антимикробные средства широкого спектра действия, а после определения конкретного возбудителя схему корректируют. Например, при пневмококковой природе флегмоны используют макролиды, бета-лактамы или линкозамиды.
Курс антибиотикотерапии продолжается от 5 до 10 дней, точную длительность определяет врач.
Если антибактериальный препарат отменить слишком рано, то появляется риск повторного воспаления, а долгий прием чреват развитием дисбактериоза и негативного воздействия на внутренние органы.
- Анаэробная форма флегмоны после вскрытия лечится с помощью противогангренозных сывороток, вводимых подкожно либо внутримышечно.
Ферментные средства
Для более быстрого отторжения омертвевших тканей флегмоны применяют некролитические препараты:
- ферментные мази (Ируксол);
- протеолитические ферменты (Химопсин, Трипсин).
Они лизируют (растворяют) некротические ткани, повышают эффективность антибиотиков, восстанавливают нормальное кровообращение на пораженном участке, улучшают клеточный метаболизм.
Очищение крови
Если флегмона протекает в тяжелой форме с выраженной интоксикацией всего организма, показано экстракорпоральное очищение крови:
- плазмаферез — забор крови или ее части, очищение и введение обратно в кровеносное русло;
- гемосорбция — вне организма кровь пропускают через очищающие сорбенты и возвращают обратно;
- лимфосорбция — процедура очищения лимфы, аналогичная гемосорбции.
Возможные осложнения
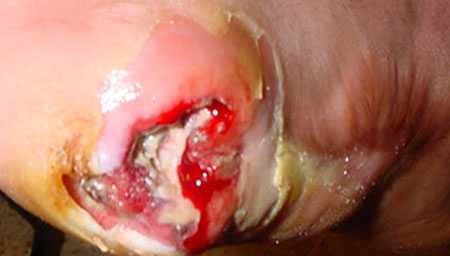
Осложнения флегмоны ноги фото
Распространение гнойного процесса может стать причиной таких осложнений флегмоны:
- лимфаденит, лимфангит;
- рожистое воспаление;
- перикардит;
- сепсис;
- тромбофлебит и, как следствие, тромбоэмболия легочной артерии и летальный исход;
- гнойно-воспалительное поражение суставных тканей;
- плеврит;
- остеомиелит;
- тендовагинит.
Также существует опасность развития сердечной, печеночной, почечной недостаточности. Если гнойное воспаление затрагивает артериальные стенки, появляется риск сильного кровотечения и геморрагического шока.
Прогноз
Если выявление и лечение заболевания проведены своевременно, то прогноз флегмоны благоприятный.
Обратная картина возникает при отсутствии терапии или позднем ее начале, при быстро развивающихся гнойных процессах в тканях между внутренними органами. В этом случае развивается сепсис или другие осложнения.
Благоприятным исходом считается самопроизвольный прорыв гноя, однако происходит это в редких случаях.
К какому врачу обратиться при флегмоне?
К каким докторам следует обращаться, если у вас флегмона? Это заболевание лечит хирург.
При определенной локализации воспаления может потребоваться помощь узкого специалиста в этой области — торакального, челюстно-лицевого хирурга и т. д.
zdrav-lab.com
Флегмона – симптомы, причины, виды и лечение флегмоны
Флегмона – воспалительный процесс с образованием гноя, протекающий в жировой клетчатке, склонный к распространению на окружающие флегмону ткани. Причем, в гнойно-воспалительный процесс могут подвергаться мышцы, кости, сухожилия и другие части тела.
Флегмона по своей особенности схожа с абсцессом, однако, в отличие от второго, не имеет четких границ поражения.
Основная причина флегмоны – проникновение под кожный покров инфекции, преимущественно бактериальной (стафилококки, стрептококки, анаэробы и другие).
Основные симптомы флегмоны – высокая температура тела, общая слабость, резкая болезненность зоны поражения при ее пальпации.
Флегмона может развиваться в качестве осложнения различных гнойных образований и процессов (фурункулы, карбункулы, абсцессы, сепсис), либо же выступать самостоятельным заболеванием.
Развитие флегмоны
Для образования флегмоны в большинстве случаев должно быть выполнено два условия – наличие на коже или слизистой оболочке инфекции и повреждение целостности кожного покрова/слизистой. Для быстрого развития флегмоны и ее стремительное распространение на окружающие ткани необходимо еще одно условие – ослабление защитных свойств организма, т.е. иммунной системы. Понижение иммунитета наиболее часто обусловлено гиповитаминозами, стрессами, переохлаждением и наличием хронических заболеваний, особенно инфекционных (ВИЧ-инфекция, туберкулез, злокачественные опухоли, сахарный диабет, ОРЗ и другие).
Далее, после попадания инфекции под кожу, воспалительный процесс зависит от типа возбудителя:
- Гнойное поражение (гнойная флегмона) развивается при инфицировании стафилококками, стрептококками, гонококками, менингококками, синегнойной палочкой и другими пиогенными микроорганизмами;
- Гнилостное поражение (гнилостная флегмона) развивается при инфицировании гнилостными инфекциями — гнилостным стрептококком, кишечной палочкой, вульгарным протеем, фузобактерий.
- Но наиболее тяжело протекает флегмона, обусловлена инфицированием облигатными анаэробами, которые способны размножаться в условиях отсутствия кислорода – клостридиями, пептококками, бактероидами.
Помимо инфицирования через повреждение кожи или слизистой, патологические микроорганизмы способны сформировать флегмону и из отдаленных участков организма, распространившись гематогенным или лимфогенным путем. Источниками могут быть – лимфаденит, воспаленные миндалины, карбункул, периостит и т.д.
Флегмона – МКБ
МКБ-10: L03.
Причины флегмоны
Как мы уже и говорили, основная причина флегмоны – инфицирование организма.
Возбудителем флегмоны обычно являются следующие микроорганизмы – стафилококк (особенно золотистый), стрептококки, пневмококки, гонококки, кишечная палочка, гемофильная палочка, дифтерийная палочка, вульгарный протей, Pasteurella multocida, Erysipelothrix rhusiopathiae.
Путями передачи являются – порезы, ссадины, ранения, гематогенный (через кровь) и лимфогенный (через лимфу) пути.
Помимо прямого инфицирования организма, патогенные микроорганизмы могут с током крови и лифы перейти из рядом или отдаленно расположенных очагов инфекции – кариес, ОРЗ (ангина, фарингит, ларингит, трахеит), синуситы, фурункул, карбункул, абсцесс, сепсис, перитонит, остеомиелит, аднексит, простатит и т.д.
Стремительное развитие о осложнения флегмоны обычно обусловлены ослабленным иммунитетом. Причиной этому могут быть – постоянные стрессы, синдром хронической усталости, недостаток витаминов (гиповитаминозы), алкоголизм, наркомания, переохлаждение, наличие хронических заболеваний (ВИЧ-инфекция, сахарный диабет, туберкулез и другие).
Симптомы флегмоны
Основными признаками поверхностной флегмоны являются:
- Формирование на поверхности кожи инфильтрата, обладающего следующими характеристиками – плотный и горячий на ощупь, неподвижный, резко болезненный при пальпации, с отсутствием четких границ, с покраснением (гиперемией) и лоснением кожи;
- Далее инфильтрат размягчается и флегмонозная полость заполняется гноем, который может вырваться наружу, образовывая свищ или же распространится на соседние ткани, формируя новые очаги воспаления и разрушения;
- Отечность в зоне поражения;
- Увеличение регионарных лимфоузлов;
- Общее недомогание, слабость, упадок сил, болезненность, повышенная утомляемость;
- Высокая температура тела, озноб;
- Болезненность при движении, смене положения тела;
- Головная боль;
- Жажда;
- Кожа над хронической флегмоной со временем становится синюшной.
Основными признаками глубокой флегмоны являются:
Другие симптомы флегмоны:
- Уменьшение мочеотделения (олигурия);
- Пониженное артериальное давление;
- Частый и слабый пульс;
- Конечности становятся синюшными (акроцианоз);
- Кожные покровы приобретают бледновато-желтый оттенок;
- Тошнота;
- Жажда.
Как выглядит флегмона можно посмотреть на форуме (не рекомендуется к просмотру лицам со слабой психикой).
Осложнения флегмоны
Среди осложнений можно выделить:
- Лимфаденит;
- Лимфангит;
- Тромбофлебит;
- Рожа;
- Сепсис;
- Гнойные формы менингита, остеомиелита, артрита, плеврита, тендовагинита, артериита и других.
Классификация флегмоны
Классификация флегмоны производится следующим образом:
По образованию:
Первичная – формирование происходит из-за инфицирования организма напрямую, из внешней среды;
Вторичная – формирование происходит из других очагов инфекции, т.е. в качестве осложнения иных инфекционных заболеваний.
По течению:
Острая флегмона – характеризуется стремительным развитием воспалительного процесса со всеми характерными для флегмоны симптомами.
Хроническая флегмона – обычно развивается при небольшом инфицировании на фоне сильного иммунитета и характеризуется достаточно плотного, практически деревянистого инфильтрата с сопровождением слабовыраженной клинической картины. Кожа над пораженным участком становится синюшного оттенка.
По расположению:
Поверхностная – расположена в толще кожного покрова, что позволяет визуально определить ее наличие.
Глубокая – расположена на внутренних органах, что не позволяет визуально определить ее наличие.
По характеру поражения:
Серозная флегмона – является начальной стадией развития патологии, которая характеризуется скоплением в области воспаления экссудатом, при этом клетки жировой клетчатки пронизывается лейкоцитами. Клетчатка на вид становится студенистой и наполняется мутной водянистой жидкостью. Границы между пораженными и целыми тканями практически отсутствует. Далее, в зависимости от типа возбудителя и состояния иммунной системы, серозная форма флегмоны переходит в гнойную или гнилостную форму.
Гнойная флегмона – характеризуется расплавлением окружающих флегмону тканей (гистолиз) и преобразованием серозной жидкости в гнойный экссудат, с преобладанием беловатого, желтоватого или зеленоватого мутного цвета, что зависит от типа возбудителя. В данном случае, из-за гистолиза, часто наблюдаются такие явления, как – свищи, язвы и полости. Если патологический процесс не остановить, в патологический процесс вовлекаются окружающие части тела – мышцы, сухожилия, кости, кровеносные сосуды и т.д., что приводит к их разрушению.
Гнилостная флегмона – характеризуется преобразованием тканей в рыхлые, скользкие, полужидкие мажущиеся образования темно-зеленого или грязно-коричневого цвета с неприятным запахом. Весь процесс сопровождается тяжелой интоксикацией организма с тошнотой, приступами рвоты, головными болями, головокружениями, сильной болезненностью и бессилием.
Некротическая флегмона – характеризуется образованием некротических очагов, которые при развитии патологического процесса расплавляются или же отторгаются, оставляя по себе раневую поверхность. Если иммунитет и общее состояние здоровья хорошее, или применено квалифицированная медпомощь, флегмонозный очаг отдаляется от окружающих здоровых тканей лейкоцитарным, а далее и грануляционным барьером, что препятствует дальнейшему развитию патологии. После, на данном месте формируются абсцессы, которые самостоятельно или же хирургическим путем вскрываются и подлежат дренированию.
Анаэробная флегмона – характеризуется воспалительным процессов с образованием серозного, темно-серого экссудата со зловонным запахом, а также наличием обширных некротических участков и выделением из пораженных тканей пузырьков газа. Гиперемия отсутствует, однако окружающие ткани напоминают поваренную кожу. При пальпации ощущается мягкое похрустывание, свидетельствующее о наличии под кожей газовых пузырьков.
По локализации
- Подкожная;
- Подфасциальная;
- Забрюшинная;
- Межмышечные;
- Межорганные;
- Флегмоны клетчатки средостения;
- Флегмоны шеи, кисти, стопы и т.д.
Диагностика флегмоны
Диагностика флегмоны включает в себя следующие методы обследования:
Лечение флегмоны
Лечение флегмоны требует неотложной и квалифицированной медицинской помощи и включает в себя следующие методы и процедуры.
1. Госпитализация. Полупостельный и постельный режим
Эти меры необходимы для минимизации затраты организмом энергии, которая необходима для борьбы с воспалительным процессом, а также для уменьшения болезненности, своевременной обработки пораженный участков и при необходимости, срочной медицинской помощи.
2. Лечение начальной стадии флегмоны
До появления инфильтрата, хирургическое вмешательство не проводится. Пациентам назначаются такие процедуры, как:
- Физиотерапевтические процедуры – согревание (грелки, соллюкс, компрессы), УВЧ-терапия;
- Компрессы на основе желтой ртутной мази (повязка по Дубровину).
3. Хирургическое лечение
Хирургическое вмешательство (удаление флегмоны) направлено на вскрытие флегмоны и эвакуация из нее гнойного содержимого. Гнойный очаг в дальнейшем дренируется. Вскрытие флегмоны и ее дренирование способствует улучшить тканевый обмен, снять напряжение тканей и создать условия для эвакуации патологического экссудата и санации воспалительного участка.
Операция проводится под общим наркозом. При этом делается широкий разрез поверхностных и глубоких тканей, после чего выпускается гной, полость промывается и дренируется трубками, полутрубками, резиновыми выпускниками.
Далее, на рану накладывают повязки на основе гипертонического раствора или водорастворимых мазей с добавлением, в случае необходимости, антибиотиков.
Антибиотики при флегмоне подбираются на основе диагностики, т.е. в зависимости от типа выявленного возбудителя воспалительного процесса и его резистентности к конкретному антибактериальному препарату.
Наиболее популярные антибиотики против бактериальной инфекции: против стафилококков – «Амоксициллин», «Ванкомицин», «Кларитомицин», «Цефотаксим»; стрептококков — «Азитромицин», «Кларитомицин», «Цефтриаксон», «Эритромицин», кишечная палочка – «Левофлоксацин», «Офлоксацин», «Рифаксимин».
Для ускоренного отторжения омертвевших тканей применяют протеолитические ферменты (протеазы) — «Трипсин», «Химотрипсин» или содержащие их мази.
Важно! На начальных стадиях флегмоны мази на жировой и вазелинланолиновой основах (мазь Вишневского, синтомициновая эмульсия, тетрациклиновая мазь и др.) не применяют, поскольку они затрудняют нормальный отток флегмонозного содержимого.
После санации и очищения раневой полости на поврежденный участок накладывают ранезаживляющие мази, которые ускоряют регенерацию тканей — «Метилурациловая мазь», «Троксевазиновая мазь».
Для защиты от повторного инфицирования применяют водорастворимые мази, а для защиты от грануляционного барьера – мази на жировой основе.
На стадии рубцевания и замещения поврежденной кожей эпителием пораженный участок обрабатывают маслами на основе шиповника и облепихи.
В случае не заживления раны в течение длительного времени может применяться кожную пластику.
4. Консервативное лечение
Для снятия боли применяются обезболивающие средства, которые обычно вводятся внутримышечно.
Для лечения анаэробной формы флегмоны подкожно или внутримышечно вводят противогангренозные сыворотки.
Как известно, бактерии в процессе своей жизнедеятельности выделяют токсины, отравляющие организм, что приводит к симптомам интоксикации. Для нейтрализации токсинов и нормализации кислотно-щелочного состояния крови внутривенно вводят раствор уротропина, назначают обильное питье, применяются сорбенты – «Атоксил», «Альбумин».
Для укрепления иммунной системы назначается дополнительный прием витаминов и минералов, а также иммунномодуляторы. Особенно полезен витамин С, который стимулирует работу иммунитета.
Для улучшения тонуса кровеносных сосудов вводится раствор хлористого кальция.
При тошноте и рвоте назначаются — «Мотилиум», «Пипольфен», «Церукал».
Для нормализации температуры тела делаются компрессы на водно-уксусной основе, при высокой температуре в течение 3 и более дней применяются противовоспалительные препараты группы НПВС — «Парацетамол», «Нурофен», «Ибупрофен», «Нимесил».
Если флегмона обусловлена не инфекцией, а аутоиммунными нарушениями, в лечении применяются гормональные препараты (глюкокортикоиды) – «Гидрокортизон», «Преднизолон».
Лечение флегмоны народными средствами
Важно! Перед применением народных средств против флегмоны обязательно проконсультируйтесь с лечащим врачом!
Гвоздика. Залейте 1 ст. ложку гвоздики 200 мл воды, доведите средство до кипения и прокипятите его на медленном огне еще 2-3 минуты. После отставьте отвар для настаивания в течение часа, процедите и смочив в средстве тканевую повязку прикладывайте ее к пораженному участку. Также отвар нужно принимать по 1-2 ст. ложки внутрь, 3-4 раза в день, за 15 минут до еды.
Эвкалипт. 2 ст. ложки листьев эвкалипта голубого засыпьте в термос и залейте его 500 мл кипятка. Отставьте средства на 2 часа для настаивания, процедите и принимайте по 1/3 стакана 2-3 раза в сутки.
Почки березы. Залейте стаканом кипятка 10 г березовых почек, поставьте средство на медленные огонь и прокипятите его еще около 15 минут. Дайте отвару остыть, процедите его и применяйте в качестве припарки на пораженный участок. Также средство нужно принимать внутрь по 1 ст. ложке 3-4 раза в сутки, за 15 минут до еды.
Сбор. Смешайте между собой 4 части базилика мягколистного, 3 части зверобоя продырявленного и 2 части листьев белой берёзы. 1 ст. ложку сбора залейте 500 мл кипятка и проварите средство на медленном огне еще около 1-2 минут. Отставьте средство для настаивания на 1 час, процедите и в слегка подогретом состоянии принимайте по 30 мл 5-6 раз в сутки, за 15 минут до еды.
Профилактика флегмоны
Профилактика флегмоны включает в себя:
- Предупреждение травмирования кожи, соблюдение правил безопасности на рабочем месте;
- Своевременная обработка антисептическими средствами травмированной кожи;
- Соблюдение правил личной гигиены;
- Своевременное лечение инфекционных (фурункулез, пиодермия, кариес, ОРЗ) и других заболеваний, способствующих пониженному иммунитету;
- Полноценное питание, отдавая предпочтение продуктам, обогащенным витаминами и минералами;
- Избегание стрессов и переохлаждения организма;
- Соблюдение режима – работа, отдых, полноценный сон.
К какому врачу обратится при наличии флегмоны?
Видео о флегмоне
medicina.dobro-est.com
Флегмона: что это за болезнь, причина появления и как лечить, как проявляется на шеи, ногах и лице, когда обратиться к врачу
Флегмона шеи — одно из опаснейших заболеваний, которое при несвоевременном лечении может завершиться летально. Это гнойное воспаление мягких тканей шеи, вызванное патогенными бактериями.  При флегмоне развивается разлитое скопление гноя, которое может расширяться.
При флегмоне развивается разлитое скопление гноя, которое может расширяться.
Причины развития флегмоны
Затем с током крови и лимфы бактерии попадают в мягкие ткани шеи. Причина — золотистый стафилококк.
К развитию флегмоны приводят:
- Заболевания зубов нижней челюсти, при которых есть очаги инфекции, это кариес, пульпит, периодонтит, воспалительные заболевания тканей, окружающих зубы.
- Инфекционные процессы в горле и трахеи, ангина, фарингит и ларингит. Роль играет хроническое течение этих заболеваний, они требуют частого лечения антибиотиками. В организме вырабатывается устойчивость к большому количеству бактерий, антибиотики слабо действуют, соответственно инфекция может распространиться на шею.
- Воспалительные заболевания лимфатических узлов шеи, которые при неблагоприятном течении могут переходить на соседние участки.
- Фурункулы, раны и царапины на шеи могут стать причиной поверхностных флегмон.
- Общие инфекционные заболевания, корь, скарлатина, дифтерия. Инфекция попадает в область шеи с кровью или лимфой.
- Переход гнойного воспаления с области дна полости рта.
Поверхностные — располагаются в подкожной клетчатке, а глубокие под мышечными фасциями шеи.
В зависимости от места развития различают флегмоны:
- Подбородочную.
- Подчелюстную. Часто возникает как осложнение инфекционных процессов в области нижних коренных зубов.
- Поверхностную, идущую по переднему краю грудино-ключично-сосцевидной мышцы.
- Межфасциальную. Образуется между поверхностной и глубокой фасциями шеи.
- Поверхностные флегмоны передней и боковой поверхности шеи.
- Флегмону передней поверхности трахеи.
- Задней поверхности пищевода.
- Ямки грудной кости.
- Бокового шейного треугольника, который ограничен грудино-ключично-сосцевидной мышцей, трапециевидной мышцей, и ключицей.
- Передней поверхности шеи.
Флегмоны бывают:
- Односторонние и двухсторонние;
- Передней, боковой и задней поверхности шеи.
Они бывают первичные и вторичные. Первичными считаются те, которые развиваются на шеи. Вторичные — возникают при переходе воспаления с других анатомических областей.
Флегмона, которая развивается как осложнение заболеваний нижних зубов, называется одонтогенной.
Симптомы зависят от места ее локализации:
- Пациенты жалуются на боли в шеи. Это может быть боль, локализирующаяся на передней поверхности шеи или где-то в глубине шеи, боль в подчелюстной области.
- Больной жалуется на боль при глотании, употреблении пищи и разговоре.
- Из-за сдавливания гортани гнойным содержимым флегмоны и отеком, может утрудняться дыхание.
- Страдает общее состояние больного. Часто он сидит, наклонив голову вперед.
- Температура тела повышается до 38-39.5 градусов Цельсия.
- Артериальное давление может падать.
- Речь невнятная, лицо удлиняется, за счет большого количества гнойного экссудата.
- Если флегмона поверхностная, наблюдается покраснение кожи в этой области, ее невозможно взять в складку.
- При глубоком расположении нагноения, кожа может быть обычного цвета, браться в складку, только выглядеть лоснящейся.
Наблюдается местный отек, выраженность которого зависит от размеров и глубины расположения флегмоны. Чем более поверхностно она располагается, тем более выраженный и локализированный отек.
Если флегмона располагается глубоко, отек выглядит разлитым, шея увеличена в размерах. При флегмоне, размещенной перед трахеей или за пищеводом, отмечается хриплость голоса.
При прощупывании флегмоны представляют собой плотные, резко болезненные инфильтраты.
Необходимые исследования и диагностика
При осмотре врач отмечает увеличение шеи больного. При глубоких флегмонах общее состояние тяжелое.
Больной бледный, тяжело дышит, артериальное давление понижено, температура высокая. Положение вынужденное, с наклоненной вперед головой. При пальпации (прощупывании) шеи наблюдается резкая болезненность и наличие плотного инфильтрата, без флюктуации.
Пункция — самый достоверный метод диагностики флегмон. С помощью специального шприца, врач отсасывает содержимое гнойного очага. Если наблюдается появление желтовато-зеленоватой жидкости, это достоверный признак гнойного воспаления.
Пункция невозможна при глубоком размещении флегмон, в связи с возможностью повреждения жизненно-важных органов, сосудов и нервов.
В общем анализе крови наблюдается ускорение СОЭ до 40-50мм, увеличение количества лейкоцитов. Так как анализ крови занимает некое время, при тяжелом состоянии пациента, он не назначается.
Методы лечения заболевания
- Консервативный метод заключается в использовании антибактериальных препаратов. Изолировано он используется редко, при разлитых гнойных воспалениях этого недостаточно.
- Главный метод лечения — хирургическое вмешательство, которое проводиться под общим обезболиваем. Хирург вскрывает гнойный очаг, с последующим его дренированием трубчатым дренажем.
- В связи с расположением в шее многих жизненно-важных органов и сосудов, питающих главный мозг, вскрытые флегмон может сопровождаться рядом осложнений.
- Может возникнуть аррозия — повреждение сосудов, или повреждение жизненно-важных органов, располагающихся в области шеи. Часто возникает асфиксия (удушение), требующая проведения трахеотомии.
- Для хирургического доступа разрезы часто делают по переднему краю кивательной мышцы или в области яремной ямки.
После стабилизации состояния пациента, назначают медикаментозное лечение. Оно направленное на уничтожение бактерии, вызвавшей воспаление и образование гноя, на общее укрепление организма и ускорения заживления.
В первый день после операции, больному может потребоваться внутримышечное введение обезболивающих препаратов.
Какой антибиотик назначить решает врач, после определения возбудителя флегмоны. Антибиотикотерапию продолжают до полной нормализации состояния больного.
Эффективная профилактика флегмоны
Кариозные и воспалительные процессы необходимо вовремя пролечить. Важную роль в профилактике играют вовремя обнаруженные и вылеченные воспалительные процессы и заболевания внутренних органов.
В чем разница между флегмоной и абсцессом
Воспалительные процессы с выделением гноя в тканях, которые заперты в определенном месте под кожей, называются — абсцессами. Не локализированные, появляющиеся под кожей воспаления с гноем — флегмоны. Вы слышали о целлюлите? При его упоминании имеют в виду серозные воспалившиеся процессы жировой клетчатки, но без гноя.
Если эти заболевания не получается отличить, используют пункцию в целях диагностики, берут гной и ткань. Бактериологический анализ поможет определить возбудителя и его устойчивость к антибиотикам. Мы определили, что флегмоны и абсцессы — похожие, но абсолютно разные заболевания.
Главной причиной флегмоны можно считать деление болезнетворных организмов. Стафилококки, стрептококки, синегнойная палочка, кишечная палочка и это далеко не весь список.
Разлитый отек шеи появляется только на второй стадии развития. Инфекция поселяется в других органах. После распространяется по крови в мягкие ткани. Причиной развития становиться золотистый стафилококк.
Более точные причины развития:
- Болезни зубов на нижней челюсти, вместе с развитым воспалительным процессом. Например, пульпит, кариес, воспаления десен, периодонтит.
- Инфекции дыхательных путей и органов, воспаления в горле и трахее. Особенно, когда такие воспаления принимают хроническую форму, их лечение будет требовать частого употребления антибиотиков. Организм не сможет бороться с бактериями, и они могут попасть в шею.
- Воспаление лимфатических узлов на шее.
- Различные раны на шее, возможно фурункулы, помогут стать причиной.
- Общие инфекционные болезни. Инфекцию переносится по крови в шею.
- Гнойное воспаление может спуститься из полости рта ниже по шее.
Зачатки, которые в результате могут перевоплотиться в флегмону на шее — гнойники на лице либо воспаления в ротовой полости, верхних путях дыхания, остеомиелит шейных позвонков, раны на шее.
Появления опухолей на шее определяется следующими факторами:
- Сеть лимфоузлов хорошо развита;
- Индивидуальная особенность строения шейных фасций.
На шее образовывается припухлость нижней челюсти, подбородка. Опухоль сперва плотная, позже приобретает бугристый вид.
Возможные осложнения и глубокие формы флегмоны
Наиболее распространенные инфекции могут быть причиной развития серьезных заболеваний:
- Лимфаденит;
- Лимфангит;
- Рожа;
- Тромбофлебит;
- Сепсис.
Лицевая опухоль может усугубиться гнойным менингитом.
Если же процесс воспаления начнет распространение на близлежащие ткани, возможно развитие:
- Остеомиелита;
- Гнойного плеврита;
- Тендовагинита;
- Гнойного артрита.
Последний — наиболее опасное осложнение. Поскольку происходит процесс воспаления артериальной стенки, затем она растворяется, и происходит сильное артериальное кровоизлияние.
Глубокие флегмоны конечностей — это воспаления с гноем, которые расходятся по межмышечным пространствам. Источником такого воспаления могут быть абсолютно разные раны на коже. Например, укус, царапина, ожог, либо болезни, панариций, гнойный артрит либо остеомиелит.
Заболевание характеризуется болями в конечности, увеличивается температура тела, присутствует общая слабость организма. Болезнь долго не ждет и развивается стремительно. В результате виднеется отек тканей, лимфоузлы в регионе увеличиваются и конечно же конечность сильно увеличивается. Если же флегмона расположена на поверхности, можно наблюдать гиперемию и опухшую кожу.
Гнойный медиастинит. Является гнойным воспалительным процессом, расположенным в клетчатке средостения.
Обычно медиастинит бывает формой осложнения перфорации:
- Пищевода и трахеи;
- Гнойных образований в ротовой полости;
- В легочных путях;
- Осложнением флегмоны шеи;
- Результат получения гематомы;
- Остеомиелита грудины либо позвоночного столба.
Эта проблема стремительно развивается, больной может испытывать сильные боли за грудиной, повысится температура тела. Боль перейдет в спину и шею. Шея и грудная клетка отекут. Чтобы уменьшить боль, люди часто находятся в сидячем положении и наклоняют голову вперед, видимо, этот метод действует.
У людей увеличивался сердечный ритм, снижалось артериальное давление, расширялись вены на шее, и они жаловались на боли при глотании.
Лечение народными средствами
Начнем с прополиса, зверобоя и гвоздики.
Рецепт первый
Ингредиенты:
- 150 мл водки;
- 25 г прополиса;
- 50 г зверобоя.
Приготовление:
- Измельчить в ступке прополис;
- Влить в него водку;
- Мелко нарубить зверобой и смешать;
- Все это нужно старательно закрыть и оставить настаиваться около недели;
- Иногда нужно стряхивать бутылку.
Спустя неделю нужно процедить полученное средство и полоскать ротовую полость. Для этого 50 капель нужно разбавить в стакане воды, полоскать примерно 5 раз в день.
Второй рецепт
Приготовление:
- Насыпать в стакан с водой гвоздику (столовую ложку);
- Прокипятить около 3 минут (медленный огонь);
- Полученное средство нужно настоять примерно 1 час и процедить;
Отвар можно использовать как компресс, либо пить 4 раза в день по столовой ложке.
Третий рецепт
- Насыпать 3 столовые ложки гвоздики в 1 литр кипяченой воды;
- Оставить настаиваться около 1 часа, процедить.
Такой отвар можно использовать в качестве компресса, прикладывать к воспаленному суставу. Если же принимать внутрь, то нужно пить маленькими глотками в теплом состоянии.
Эвкалипт и почки берёзы.
Приготовление:
- Засыпать в стакан кипяченой воды 10 грамм почек;
- Кипятить 15 минут (медленный огонь);
- Процедить и прикладывать к проблемной зоне;
- Принимать около 4 раз в день по столовой ложке.
Второй рецепт.
- Взять термос и засыпать в него 2 столовые ложки голубого эвкалипта;
- Залить 500 мл кипятка;
- Настаивать 1 час;
- Употреблять 3 раза в день по 1/3 стакана.
Методы профилактики флегмоны
Профилактические меры этой болезни можно свести к минимальному получению травм в области шеи. Если все- травма была получена, требуется срочно обработать ее антисептиком. Воспалительные и кариозные процессы, фурункулы, пиодермии, нужно лечить вовремя.
Вовремя лечить разные воспалительные процессы и болезни внутренних органов. При появлении первых симптомов воспаления и даже наименьшем подозрении на флегмону, нужно моментально обращаться к врачу.
Источник:
Флегмона
Флегмона является опасным, острым воспалительным заболеванием, требующим немедленного хирургического и антибактериального лечения.
При снижении иммунитета и занесении микроорганизмов в места повреждения кожи и слизистых, они проникают внутрь организма и начинают активно развиваться во внутриклеточном пространстве.
Организм, реагируя на возбудитель, создает внутри тела человека скопление гноя. Гнойные массы нужно обязательно вывести наружу, и для этой цели проводится хирургическое вскрытие воспаления.
Что это такое
Флегмона это воспалительный процесс, который протекает внутри подкожно-жировой клетчатки и клетчаточных пространств. Снаружи определяется как плотное образование, внутри которого находится гнойное содержимое. Флегмона провоцируется микроорганизмом, который часто попадает под кожу при наличии наружных повреждений.
Царапины, ссадины, ушибы несут риск проникновения инфекции внутрь. В дальнейшем организм начинает бороться с возбудителем, стараясь не допустить распространения его по всему организму. В месте локализации микроорганизма начинается воспалительный процесс и формируется гнойное содержимое.
В запущенной форме флегмона распространяется на внутренние органы, кости и мышцы, и может быть очень опасна для жизни.
Причины
Возникновение флегмоны часто спровоцировано общим ослаблением иммунной системы организма и недостаточной обработкой повреждений кожи. Основными возбудителями являются микроорганизмы:
- стафилококк;
- стрептококк;
- пневмококк;
- синегнойная палочка;
- кишечная палочка;
- протей и другие.
Чаще всего возбудителем флегмоны является золотистый стафилококк. Быстрая выработка устойчивости этого микроорганизма к лекарственным средствам, хорошая выживаемость при неблагоприятных условиях, делает его чрезвычайно опасным для человека возбудителем.
Все эти возбудители в норме могут окружать человека в обычной сфере обитания в небольшом количестве. При хорошем состоянии иммунитета организм способен побороть небольшое количество патогенных микроорганизмов.
При наличии хронической инфекции (кариес, хронические тонзиллиты, синуситы, гаймориты), иммунитет может быть перегружен из-за постоянной борьбы с инфекцией внутри организма и плохо справиться с новым возбудителем, проникающим через повреждения кожи. Если имеется заболевание, снижающее иммунитет (туберкулез, сахарный диабет, ВИЧ-инфекция и другие), стоит обращать более пристальное внимание на гигиеническую обработку кожи при ее повреждениях.
Таким образом, причиной флегмоны является проникновение возбудителя через повреждения кожи, при этом важным фактором будет являться состояние иммунитета.
Частое самостоятельное применение антибиотиков может стать причиной того, что патогенные микроорганизмы приобретают устойчивость к этим препаратам. При последующих воспалениях привычный антибиотик может не подействовать, и придется искать редкие препараты, с которыми возбудитель еще не знаком. Это может стать причиной более длительного и сложного лечения.
Формы флегмоны
Выделяется пять основных форм флегмоны. Для каждой из них характерны свои особенности протекания. Также возможно появление хронической флегмоны, которая характерна скрытым течением.
Серозная форма
Серозная форма флегмоны это начальная форма, которая со временем может переходить в гнойную или гнилостную форму, в зависимости от проводимого лечения и состояния иммунитета. Внешне определяется как припухлость, зуд и воспаление.
Нет четкой границы между здоровым и поврежденным участками. Внутри ткани в области заражения формируется экссудат (жидкость или выпот), который на этом этапе представляет собой часто прозрачную жидкость, состоящую из небольшого количества белка и лейкоцитов.
Эта жидкость может впоследствии рассосаться и не оставить следов.
Некротическая форма
Данная форма отличается от прочих тем, что происходит образование омертвевших участков тканей. Впоследствии эти участки расплавляются либо отторгаются.
Организм отделяет область воспаления от здоровых тканей с помощью лейкоцитов и формирования новой соединительной ткани.
Но самостоятельное рассасывание экссудата невозможно, требуется вскрытие оперативным путем, если не произошло самостоятельного открытия нарыва.
Гнилостная форма
Инфекция распространяется в глубокие слои кожи, пораженные ткани приобретают неестественную окраску и неприятный запах. Гнилостный распад тканей превращает их в рыхлую полужидкую массу и провоцирует тяжелое внутреннее отравление организма.
Гнойная форма
Форма, при которой образуется гнойное содержимое. Могут появляться язвы, свищи. Экссудат приобретает форму гноя, мягкие ткани расплавляются, и гнойное воспаление начинает распространяться по внутренним полостям организма – связкам, мышцам, костям. Они подвергаются разрушению и после излечения не всегда могут полностью восстановиться.
Анаэробная форма
Наличие зловонного запаха, который обусловлен выделением пузырьков газа. Воспалительный процесс распространенный, с появлением омертвевших участков, темным цветом тканей. Мягкий хруст при нажатии на пораженную область является следствием наличия газа.
Хроническая форма
Выше приведенные формы флегмоны характеризуются быстрым течением и сильной интоксикацией. Существует также хроническая форма, которая протекает не так быстро и может появиться у пациента с сильным иммунитетом, повышенной сопротивляемостью организма к возбудителю. Кожа на поверхности приобретает синеватый оттенок, внутреннее скопление клеток (инфильтрат) очень плотное.
Симптомы
Основные формы флегмон отличаются острым протеканием процесса с сильной интоксикацией (внутренним отравлением), повышением температуры до 39-40 градусов. Резкая слабость, озноб и головная боль, общее тяжелое состояние больного часто сопровождают злокачественный процесс.
В области формирования флегмоны характерна краснота, отечность, внутренняя боль и зуд, увеличение конечности в объеме. Региональные лимфоузлы увеличены. В области образования повышена общая температура, отсутствуют четкие границы воспаления.
На следующем этапе внутри области воспаления возникает гнойное содержимое, которое требует выхода наружу. В случае самопроизвольного выхода возможно образование свища. Если этого не происходит, воспаление продолжает распространяться на соседние ткани.
Они также воспаляются, разрушаются и увеличивают объем гнойного содержимого.
Общее состояние больного характеризуется:
- острым и быстрым протеканием процесса;
- быстрое ухудшение состояния;
- высокая температура тела (39-40 градусов);
- чувство болезненности, нарыва, покраснения, отека в воспаленном участке;
- озноб;
- слабость;
- головокружение;
- снижение давления;
- частый и слабый пульс;
- общая интоксикация (ощущение отравления);
- желтушность кожи;
- синюшность конечностей.
Флегмону отличают от абсцесса и фурункула по признаку отсутствия у нее четких границ. Она развивается в любой части организма, где присутствует жировая клетчатка.
Локализация
Флегмона может образоваться в любой части тела, являясь следствием проникновения инфекции внутрь организма. При повреждении кожи или слизистых и проникновении опасных для человека возбудителей в ближайшем внутреннем клеточном пространстве возникает воспаление с образованием нагноения и общим тяжелым состоянием пациента.
Флегмона челюстно-лицевой области
На шее
Флегмона шеи является одним из опаснейших вариантов развития этого процесса. Очень часто она приводит к летальному исходу. Возбудитель, которым чаще всего является золотистый стафилококк, приводит к возникновению флегмоны шеи вследствие неправильного или несвоевременного лечения заболеваний.
Среди них:
- ангина,
- ларингит,
- фарингит,
- кариес,
- пульпит,
- периодонтит,
- воспаление дна полости рта,
- наружные повреждения кожи шеи,
- корь,
- скарлатина,
- дифтерия.
Флегмона кисти
Основные признаки флегмоны кисти это высокая температура, боль и отек кисти. Покраснение и опухлость также сопровождают это заболевание.
Флегмона стопы
Флегмона стопы характеризуется повышением общей температуры тела, покраснением и опухлостью стопы, болезненностью.
Не всегда возможно определить флегмону и отличить от заболеваний с похожей симптоматикой, особенно, если она расположена глубоко. Стоит обратить внимание на предшествующие травмы или раны стопы.
Также возможно образование этого воспаления после нелечённых гнойных заболеваний стоп и пальцев.
Флегмона орбиты
Под наименованием флегмоны орбиты понимают воспаление с образованием внутреннего нагноения в области глазничной сетчатки. Состояния, следствием которых может стать флегмона орбиты, включают в себя:
- травмы и операции в области глаз;
- выдавливание ячменей и фурункулов;
- прокол гайморовой пазухи при лечении гайморита;
- болезни зубов, особенно у детей, и другие.
Симптомы флегмоны орбиты включают в себя общие проявления:
- повышение температуры тела,
- головная боль,
- озноб,
- мозговые явления,
- бред,
местные реакции:
- отечность,
- боль,
- покраснение,
- ухудшение зрения.
Флегмона лица
Флегмона новорожденных
Флегмона у новорожденных чаще всего связана с золотистым стафилококком. В большинстве случаев заболевание возникает на 5-8 день. Вследствие того, что кожа новорожденного склонна к нарушениям целостности ее поверхности, возбудитель из наружной среды легко может проникнуть внутрь тканей. Этому способствуют:
- повреждения кожи,
- опрелости,
- незажившая пупочная ранка,
- контакт с мочой и фекалиями.
Кожа новорожденных имеет хорошее кровоснабжение, что также облегчает проникновение возбудителя.
Флегмона у новорожденных характеризуется появлением уплотнения в области спины, боковой и передней поверхности груди. Первоначальный отек и покраснение пораженной области очень быстро, в течение нескольких часов, приобретает багровый или синюшный оттенок.
Флегмона новорожденных характерна для детей первых недель жизни. В течение первых недель жизни ребенка, контакт с людьми, страдающими гнойными заболеваниями, недопустим. После рождения ребенка для него должен быть организован грамотный и полноценный уход.
Лечение
Флегмона относится к острым заболеваниям, несущим прямую угрозу жизни человека. По этой причине недопустимо проводить лечение дома, народными или альтернативными методами. Только квалифицированный медицинский специалист сможет провести лечение флегмоны и избежать осложнений, несущих угрозу жизни.
В связи с этим, при появлении симптомов возникновения флегмоны, которые в общем случае включают в себя:
- повышение температуры тела до 39-40 градусов;
- общую слабость;
- внутреннее воспаление (боль, отек, покраснение в какой-либо области),
- особенно если этому предшествовало наружное повреждение кожи и слизистых (ожог, обморожение, травма, укусы животных, лечение зубов и т.д.),
следует немедленно получить консультацию специалиста. Чаще всего флегмона имеет быстрое течение, активно прогрессирует за несколько часов. При отсутствии лечения она грозит неблагоприятным исходом.
Современная медицина обладает проверенными схемами лечения флегмоны, которые позволят провести оптимальное лечение пациента.
Обязательным при лечении флегмоны является применение антибиотиков и вскрытие раны для выхода гноя. После хирургического вскрытия очага воспаления состояние пациента улучшается.
Также назначают средства для снижения общей интоксикации (обильное питье, внутривенно введенные растворы, сорбенты, экстракорпоральное обезвреживание крови).
Возможно назначение препаратов иммунотерапии (иммуноглобулины).
Недопустимо самостоятельное сокращение пациентом срока приема антибиотиков без согласования с лечащим врачом. Недостаточный срок приема антибиотика приводит к появлению в организме возбудителей, которые приобретают устойчивость к активному веществу этого лекарства и в дальнейшем не реагируют на данное вещество.
Хирург Алексей Максимов информирует об опасности острой гнойной инфекции
Флегмона является быстроразвивающимся острым воспалительным заболеванием, которое несет угрозу жизни человека. Это заболевание может быть вызвано рядом микроорганизмов, среди которых ведущую роль занимает золотистый стафилококк. При выявлении признаков внутреннего воспаления тканей и ухудшения общего состояния следует немедленно обратиться к хирургу.
Для профилактики возникновения флегмоны стоит обратить внимание на улучшение общего иммунитета организма, обработку возникающих повреждений кожи.
Источник:
Флегмона — что это такое? Виды, фото, локализация и лечение
- Одной из опасных кожных болезней является флегмона, чаще всего протекающая в острой форме.
- Это либо осложнение воспалительных и гнойных болезней, таких как абсцесс, сепсис, пневмония и других, либо самостоятельное заболевание.
- При флегмоне воспаление спровоцировано стафилококковыми бактериями и реже другими микроорганизмами.
Флегмона — что это такое?
Что такое флегмона? Это острое воспаление подкожной жировой клетчатки. В отличие от абсцесса или фурункула это разлитой, не ограниченный процесс — у флегмоны нет стержня.
Гной не скапливается в определенном месте, а равномерно проникает в глубокие ткани, что чревато быстрым распространением инфекции.
В развитии флегмоны причины связаны с размножением в тканях бактерий. Патогены могут попасть в подкожные ткани разными путями:
- с током лимфы и крови из других воспаленных органов;
- при прорыве карбункула, абсцесса;
- через повреждения кожи и слизистых.
В большинстве случаев флегмону вызывает стафилококк. Второй по распространенности возбудитель — стрептококк, например, при флегмозной форме рожистого воспаления. Реже это гемофильная палочка и другие виды бактерий.
Заболевание поражает глубокие слои кожи — подкожную клетчатку и дерму. Эпидермальный слой не пропускает инфекцию наружу, поэтому закрытая флегмона незаразна.
Предрасполагающими факторами являются:
- пониженный иммунитет (ВИЧ, прием некоторых препаратов);
- сахарный диабет;
- наличие хронических воспалений;
- кариес;
- травмы мягких тканей.
Где возникает флегмона?
Воспаление может быть локализовано около травмы, язвы или другого повреждения. Оно бывает осложнением после операционного вмешательства и появляется возле хирургического разреза.
Воспалительный процесс глубоких тканей часто начинается и там, где целостность кожного покрова не нарушена. Распространены флегмоны лица и шеи, бедра, стопы, голени, полости рта.
Флегмозное воспаление может затрагивать переднюю брюшную стенку, а также бывает околопочечным, межмышечным, подфасциальным и т. д.
Флегмона может развиваться в любой части организма, где есть жировая клетчатка.
Формы флегмоны и особенности течения
на ягодице
Болезнь флегмона может протекать в нескольких формах:
- серозной;
- гнойной;
- гнилостной;
- некротической;
- анаэробной.
Серозная флегмона — является начальной формой воспаления, при которой образуется экссудат и повышается активность лейкоцитов.
Граница между пораженными и здоровыми тканями незаметна, а плотный инфильтрат прощупывается при пальпации.
Без лечения эта форма переходит в гнойную или гнилостную флегмону.
Гнойная флегмона — на этой стадии лейкоцитарные ферменты и патогенные бактерии начинают разъедать ткани. В результате начинается некротизация и образуется гнойный секрет — он состоит из отмерших бактерий и лейкоцитов и окрашен в зеленовато-желтый цвет.
Одновременно могут появляться язвы и полости, покрытые гноем. В тяжелых случаях инфекция переходит на мышечную ткань и кости, разрушая их.
Гнилостная флегмона — пораженные ткани имеют зеленый или коричневый оттенок, напоминают студень и издают зловонный запах. Возбудителями являются анаэробные бактерии.
При гнилостной форме высок риск заражения крови с дальнейшем поражением внутренних органов.
Некротическая флегмона — отдельные участки воспаленной области отмирают, становится заметным их отграничение от здоровых тканей. Формируются абсцессы, которые могут самостоятельно прорываться.
- Анаэробная, или газовая флегмона — это быстро прогрессирующий гнойно-некротический процесс, поражающий рыхлую клетчатку между мышцами, под кожей или под фасциями (в отличие от газовой гангрены, которая развивается в мышцах).
- Воспаленная область отечна, и некроз начинается в центральной ее части, при этом из раны выделяются пенистое содержимое.
Флегмозное воспаление также может быть:
- глубоким или поверхностным;
- острым или в редких случаях хроническим;
- отграниченным либо прогрессирующим.
Симптомы флегмоны, первые признаки
Флегмозное воспаление подкожной клетчатки имеет разные формы, и первые признаки флегмоны при этом таковы:
- болезненность пораженной области;
- отечность;
- кожа становится теплой на ощупь;
- покраснение появляется, если воспаление достигает поверхностных слоев;
- увеличение ближайших лимфоузлов;
- общая слабость;
- температура может повышаться до 38-40 °C.
Флегмона развивается, проходя две стадии — инфильтративную и гнойную. В первой фазе под кожей формируется плотное образование.
При переходе в гнойную стадию оно размягчается, симптомы при этом таковы:
- озноб, лихорадка (39-40 °C);
- спутанность сознания, подавленное или возбужденное настроение;
- отсутствие аппетита;
- слабость, ощущение разбитости;
- тахикардия;
- головная боль.
В тяжелых случаях печень и селезенка увеличиваются, склеры глаз и слизистые оболочки желтеют. На теле вдоль воспаленных лимфатических сосудов появляются красные полосы. Если инфекция проникает в глубокие и поверхностные вены, развивается тромбофлебит.
Флегмона рта называется также ангиной Людвига и развивается, когда патогены проникают в подчелюстную область. Симптоматика в этом случае такова:
- отек языка, иногда такой сильный, что перекрывает горло, мешая нормальному дыханию;
- неприятный запах изо рта;
- боль в зоне воспаления;
- усиленное слюноотделение, боль при глотании или невозможность сглотнуть;
- общий упадок сил.
Флегмона глазницы развивается стремительно и обычно с одной стороны. Симптомы:
- пульсирующая боль в зоне воспаления;
- отечность и покраснение века;
- недомогание, тошнота;
- невозможность открыть глаз;
- лихорадка.
При этом высок риск развития слепоты. Если воспаление затрагивает зрительный нерв, формируется гнойная язва роговицы, неврит.
При поздней диагностике из-за атрофии глаза шансы вернуть зрение сводятся к нулю.
Флегмона шеи часто сопутствует гнойному лимфадениту. Провокаторами могут стать ангина, гайморит, отит и другие воспалительные болезни полости рта и дыхательных путей.
Шея увеличивается в диаметре, при попытке повернуть голову возникает резкая боль. Также появляются общие для флегмозного воспаления признаки — высокая температура, головная боль, слабость.
Абсцессы и флегмоны челюстно-лицевой области опасны тем, что инфекция может распространиться на мозговые оболочки и мозг, став причиной менингита, абсцесса мозга. Если воспаление развивается в глубоких тканях под фасциями, то высок риск заражения крови.
Схема лечения флегмоны включает:
- Хирургическое вскрытие для оттока гноя и снижения риска интоксикации;
- Антимикробную терапию;
- Дезинтоксикацию — обильное питье, а в тяжелых случаях введение раствора уротропина и хлористого кальция внутривенно;
- Иммунотерапию.
Оперативное лечение флегмоны
При флегмоне операция — первое и необходимое лечебное мероприятие при флегмоне — это вскрытие и дренирование пораженного очага.
Его проводят под общим обезболиванием, рассекая поверхностные и глубокие ткани. После оттока гнойного содержимого полость промывается и дренируется с помощью трубок.
Затем на рану накладывается повязка с антимикробной мазью (Левомеколь, Левосин) или гипертоническим раствором.
На ранних этапах после операции для обработки места вскрытия не используют мази на жировой или вазелиновой основе (тетрациклиновую, Вишневского, синтомициновую и т. д.), поскольку они препятствуют нормальному оттоку жидкости из раны. Для обработки раневой поверхности также применяют Сульйодопирон, Диоксидин, Мирамистин.
При флегмоне восстановление после операции занимает не более месяца.
Если есть проблемы с работой иммунной системы, то кроме антибиотикотерапии на этом этапе показаны препараты иммуноглобулина. Этот белок способствует склеиванию и осаждению патогенов, которые затем выводятся из организма с мочой.
На начальном этапе флегмоны, когда инфильтрат еще не сформировался, операцию не назначают.
В таких случаях показаны физиопроцедуры — теплые компрессы, соллюкс, УВЧ-терапия, повязки с ртутной мазью по Дубровину (последние два метода совмещать нельзя).
Препараты и антибиотики
В лечении абсцессов и флегмон обязательны антибиотики. Это неотъемлемое дополнение оперативного вмешательства.
В первые дни назначают антимикробные средства широкого спектра действия, а после определения конкретного возбудителя схему корректируют. Например, при пневмококковой природе флегмоны используют макролиды, бета-лактамы или линкозамиды.
Курс антибиотикотерапии продолжается от 5 до 10 дней, точную длительность определяет врач.
Если антибактериальный препарат отменить слишком рано, то появляется риск повторного воспаления, а долгий прием чреват развитием дисбактериоза и негативного воздействия на внутренние органы.
Анаэробная форма флегмоны после вскрытия лечится с помощью противогангренозных сывороток, вводимых подкожно либо внутримышечно.
Ферментные средства
Для более быстрого отторжения омертвевших тканей флегмоны применяют некролитические препараты:
- ферментные мази (Ируксол);
- протеолитические ферменты (Химопсин, Трипсин).
Они лизируют (растворяют) некротические ткани, повышают эффективность антибиотиков, восстанавливают нормальное кровообращение на пораженном участке, улучшают клеточный метаболизм.
Очищение крови
Если флегмона протекает в тяжелой форме с выраженной интоксикацией всего организма, показано экстракорпоральное очищение крови:
- плазмаферез — забор крови или ее части, очищение и введение обратно в кровеносное русло;
- гемосорбция — вне организма кровь пропускают через очищающие сорбенты и возвращают обратно;
- лимфосорбция — процедура очищения лимфы, аналогичная гемосорбции.
Возможные осложнения
Распространение гнойного процесса может стать причиной таких осложнений флегмоны:
- лимфаденит, лимфангит;
- рожистое воспаление;
- перикардит;
- сепсис;
- тромбофлебит и, как следствие, тромбоэмболия легочной артерии и летальный исход;
- гнойно-воспалительное поражение суставных тканей;
- плеврит;
- остеомиелит;
- тендовагинит.
Также существует опасность развития сердечной, печеночной, почечной недостаточности. Если гнойное воспаление затрагивает артериальные стенки, появляется риск сильного кровотечения и геморрагического шока.
Прогноз
Если выявление и лечение заболевания проведены своевременно, то прогноз флегмоны благоприятный.
Обратная картина возникает при отсутствии терапии или позднем ее начале, при быстро развивающихся гнойных процессах в тканях между внутренними органами. В этом случае развивается сепсис или другие осложнения.
Благоприятным исходом считается самопроизвольный прорыв гноя, однако происходит это в редких случаях.
К какому врачу обратиться при флегмоне?
К каким докторам следует обращаться, если у вас флегмона? Это заболевание лечит хирург.
При определенной локализации воспаления может потребоваться помощь узкого специалиста в этой области — торакального, челюстно-лицевого хирурга и т. д.
Источник:
Особенности флегмоны, методы ее лечения и профилактика
Флегмона – гнойное воспаление мягких тканей, характеризующееся достаточно быстрым распространением в области мышц, сухожилий и клетчатки, а также пропитыванием их экссудатом. Для флегмоны характерна локализация в любой части тела, а при запущенной форме могут быть задеты внутренние органы.
Читайте также: Болит горло, чем лечить и полоскать полость рта при ангинеСтафилококки, стрептококки, синегнойная палочка могут сыграть роль главных возбудителей гнойной флегмоны шеи, лица, кисти или другой части тела. Облигатные анаэробы, которые активно размножаются в условиях полного отсутствия кислорода, могут стать причиной развития тяжелой формы заболевания.
Что это такое?
Флегмона — это острое гнойное воспаление жировой клетчатки, не имеющее четких границ. Жировая ткань, окружающая различные органы, нервы и сосуды, имеет сообщение с рядом расположенными областями. Поэтому гнойный процесс, возникнув в одном месте, может очень быстро распространиться на соседние участки, вызывая поражение кожи, мышц, сухожилий, костей и внутренних органов.
Причины развития
Флегмона развивается при проникновении в клетчатку патогенной микрофлоры. Возбудителями чаще всего являются стафилококки, стрептококки, протей, синегнойная палочка, энтеробактерии, кишечная палочка.
Сначала происходит серозная инфильтрация клетчатки, затем экссудат становится гнойным. Появляются очаги некроза, сливающиеся между собой, тем самым формируя большие участки омертвения тканей. Эти участки также подвергаются гнойной инфильтрации.
Гнойно-некротический процесс распространяется на прилегающие ткани и органы. Изменения в тканях зависят от возбудителя.
Так, анаэробная инфекция влечет за собой некротизацию тканей с появлением пузырьков газа, а кокковые возбудители — гнойное расплавление тканей.
Микроорганизмы вторгаются в жировую клетчатку контактным или гематогенным путем. Среди наиболее частых причин флегмоны выделяют:
- Ранения мягких тканей;
- Гнойные заболевания (фурункулы, карбункулы, остеомиелит);
- Нарушение антисептики во время проведения лечебных манипуляций (инъекций, пункций).
Виды и места локализации флегмоны
С учетом классификации флегмоны по анатомической локализации можно особо выделить такие виды патологии:
- Серозная – начальная форма флегмонозного воспаления. Для нее характерно образование воспалительного экссудата, а также интенсивное привлечение лейкоцитов в патологический очаг. На этой стадии появляется пальпируемый инфильтрат, так как клетчатка пропитана мутной студенистой жидкостью. Нет четко выраженной границы между здоровыми и воспаленными тканями. При отсутствии вовремя назначенного лечения наблюдается быстрый переход в гнойную или гнилостную форму. Развитие той или иной формы связано с причинными микроорганизмами, которые попали во входные ворота
- Гнилостная – вызывается анаэробными микроорганизмами, которые выделяют определенные неприятные запахи в процессе своей жизнедеятельности. Пораженные ткани имеют коричневый или зеленый цвет, распадаются в виде студенистой массы и издают зловонный запах. Это создает условия для быстрого проникновения токсических веществ в системный кровоток с развитием тяжелейшей интоксикации, приводящей к недостаточности многих органов.
- Гнойная – патогенные микроорганизмы и выделяющиеся из фагоцитов ферменты приводят к перевариванию тканей и их некрозу, а также гнойному секрету. Последний представляет собой погибшие лейкоциты и бактерии, поэтому имеет желтовато-зеленый цвет. Клинически этой форме соответствует появление полостей, эрозий и язв, которые покрыты гнойным налетом. При резком снижении иммунных сил человека флегмонозный процесс распространяется на мышцы и кости с последующим их разрушением. Основной диагностический признак на этой стадии – отсутствие кровоточивости мышц при легком поскабливании.
- Анаэробная. В этом случае по морфологической характеристике процесс носит серозный характер, однако из мест некроза выделяются газовые пузырьки. Из-за их наличия в тканях появляется характерный признак – легкая крепитация. Гиперемия кожи выражена незначительно, а мышцы имеют «вареный» вид.
- Некротическая. Для нее характерно появление омертвевших участков, которые четко отграничиваются от здоровых тканей. Граница между ними – это лейкоцитарный вал, из которого в последующем формируется грануляционный барьер, при этом некротизированные участки могут расплавляться или отторгаться. Такое отграничение приводит к формированию абсцессов, склонных к самостоятельному вскрытию.
Область возникновения флегмоны может быть различна. Однако, как показывает практика, наиболее часто этой разновидности гнойного поражения жировой клетчатки (флегмоны) подвержены следующие части тела:
- грудь;
- бедра;
- ягодицы;
- спина (особенно ее нижняя часть);
- иногда — лицо и область шеи.
Так же в зависимости от места локализации флегмона подразделяется на следующие разновидности:
- Подфасциальная.
- Подкожная, которая прогрессирует непосредственно в слое подкожной жировой клетчатки.
- Межмышечную, которая обычно сопровождается текущими или прогрессирующими воспалительными процессами в мышечном слое.
- Околопочечная, сопровождающаяся либо вызванная заболеваниями почек — именно так проникает в данную область болезнетворная микрофлора.
- Забрюшинная (флегмона забрюшинного пространства), выявляющаяся путем проведения общего обследования брюшной полости при частых жалобах больного на болезненность в области живота.
- Околопрямокишечная, расположенная около прямой кишки и происхождение ее обусловлено проникновением болезнетворных микроорганизмов через стенки прямой кишки. Наиболее распространенной причиной флегмоны в этом случае становятся длительно текущие запоры и нестабильность работы кишечника.
Поскольку основной причиной появления флегмоны следует считать проникновение болезнетворных микроорганизмов в ткани жировой клетчатки разрывы и трещины кожи, этим местам при любых механических повреждениях требует уделять особое внимание.
Симптомы
Флегмоны в острых формах быстро развиваются. У больных отмечается значительное повышение температуры свыше 40°С, которое сопровождается ознобом, головными болями, жаждой и сухостью во рту.
На фоне общей интоксикации наблюдается слабость, сонливость. Нередко возникает тошнота и рвота. Повышено артериальное давление, нарушены ритмы сердца.
Количество мочеиспусканий у больного сокращается вплоть до полного их прекращения.
На пораженном участке возникает уплотнение с отеком, на ощупь горячее, кожа лоснится. Определить четкие границы образования не удается. Ощущается значительная болезненность данного участка, лимфатические узлы, находящиеся вблизи очага воспаления увеличены.
При дальнейшем развитии заболевания уплотненные области имеют тенденцию к размягчению, образованию гнойных полостей, наполнение которых иногда самостоятельно прорывается наружу через свищ либо распространяется далее по соседним тканям, провоцируя дальнейшее воспаление и процесс разрушения.
Симптоматика глубоких флегмон более ярко выражена и проявляется на ранних сроках.
Флегмона шеи
Абсцессы и флегмоны шеи относятся к разряду заболеваний, течение которых непредсказуемо, а последствия могут быть самыми тяжелейшими и даже опасными для жизни пациента. В большинстве случаев источником болезнетворной инфекции при флегмоне шеи являются воспалительные процессы в полости рта и глотки – фарингиты, ларингиты, хронический кариес зубов и тому подобные заболевания.
Поверхностные абсцессы и флегмоны шеи чаще всего возникают над глубокой шейной фасцией и поэтому они не представляют особой опасности, так как являются легкодоступными для оперативного вскрытия.
Большинство флегмон шеи локализуются в подбородочной и подчелюстной областях.
Клиническая картина при данном типе флегмон следующая: общая температура повышается до 39 градусов Цельсия, больной ощущает сильнейшие головные боли, общую слабость и недомогание.
Лабораторный анализ крови свидетельствует о повышенном содержании лейкоцитов. В случае отсутствия своевременного лечения флегмона прогрессирует, и воспаление распространяется на крупные вены лицевой области, также существует риск возникновения гнойного менингита.
Флегмона кисти
Возникает в глубоких подкожных районах кисти. Как правило, воспаление возникает в результате попадания гнойной инфекции сквозь царапины, ранки и порезы.
Существуют следующие подвиды флегмоны кисти: на срединной ладонной области, на возвышении большого пальца и флегмона в виде запонки.
Флегмона кисти может образоваться на любом месте кистевого пространства с последующим распространением на тыльную сторону руки. Больной ощущает сильную пульсирующую боль, ткань кисти значительно отекает.
Флегмона лица
Это довольно тяжелый подвид заболевания, возникающий преимущественно в височной области, около челюсти и под жевательными мышцами. При флегмоне лица у пациента наблюдается сильная тахикардия и повышение температуры тела до 40 градусов, ткани лица сильно отекают, происходит нарушение жевательной и глотательной функции.
Пациенты с подозрением на флегмону лица должны быть немедленно госпитализированы в специализированное медицинское учреждение (стоматологическое хирургическое отделение). При отсутствии лечения флегмоны лица прогнозы – всегда крайне неблагоприятные.
Как выглядит флегмона: фото
На фото ниже показано, как проявляется заболевание у человека.
Диагностика
Лечащий врач без проблем определит недуг в его начальных стадиях. Характерные припухлости, краснота «сдадут» флегмону. Но вот гнойные раны, язвы следует изучать, чтобы понять причину, точное название инфекции. Для этого проводят УЗИ, томограммы, рентгенографии. В сложных случаях прибегают к пункции, биопсии.
Все эти методы помогают изучить степень развития болезни, точно определить возбудитель. Эти манипуляции – залог успешного лечения.
Как лечить флегмону?
Проводится лечение флегмоны исключительно в стационарном режиме. Первоначально нужно устранить гной, соответственно, лечение начинается с эвакуации гнойного экссудата – вскрытие и дренаж.
Происходит иссечение некротических участков, а также дополнительное вскрытие и иссечение при распространении гноя.
Данная процедура не проводится лишь тогда, когда флегмона находится на начальной стадии своего развития, когда еще не образовался гной.
Как лечить флегмону? Здесь эффективными становятся физиопроцедуры:
- Повязка по Дубровину (компресс с желтой ртутной смесью).
- Дермопластика.
- УВЧ-теарапия.
- Лампа Соллюкс.
- Согревающие компрессы и грелки.
- Инфузионная терапия.
Активно используются лекарства, способствующие выздоровлению и отторжению мертвой ткани:
- Обезболивающие медикаменты.
- Антибиотики.
- Раствор хлористого кальция.
- Раствор глюкозы.
- Адонилен, кофеин и прочие препараты, улучшающие сердечно-сосудистую работу.
- Противогангренозные сыворотки.
- Раствор уротропина.
- Протеолитические ферменты.
- Мазь с ферментами – ируксол.
- Масло облепиховое и шиповниковое.
- Троксевазин.
- Общеукрепляющие средства.
- Иммуномодуляторы.
В домашних условиях лечение не проводится, дабы не спровоцировать хронизацию болезни или распространение гноя. В качестве диеты выступает обильное питье и употребление продуктов, богатых витаминов. Больной соблюдает постельный режим с завышением той конечности, которая поражена.
Осложнения флегмоны
При несвоевременном лечении возможны такие общие осложнения, как сепсис (поступление микроорганизмов в кровь и распространение инфекции по всему организму), тромбофлебит (гнойное воспаление вен с формированием тромбов и микроабсцессов), гнойный артериит (разрушение стенки артерии микроорганизмами с развитием массивных кровотечений, которые очень трудно остановить), вторичные гнойные затеки при распространении процесса.
В зависимости от расположения флегмоны также выделяют и специфические осложнения, например, гнойный менингит (воспаление мозговых оболочек) при флегмоне глазницы, или медиастинит (воспаление органов средостенья) при флегмоне шеи.
Профилактика
Основными мерами предупреждения возникновения и развития заболевания является сведение к минимуму риска получения различных микротравм на работе и в быту. Также следует помнить о правилах оказания первой медицинской помощи при ранениях, а также при наличии внедрившихся инородных тел.
Источник:
glcgb.ru
Что такое флегмона и почему появляется – причины и симптомы флегмоны
Воспаление мягких тканей – самая распространенная причина обращений пациентов к специалистам общей хирургии. Флегмона является одним из таких заболеваний, в ходе которого в подкожно-жировой клетчатке сначала развиваются воспалительные явления, а в дальнейшем происходит интенсивное образование гнойных масс.
Особенность флегмоны – отсутствие четких границ. Ее возбудители весьма устойчивы к антителам организма, а потому размножаются достаточно быстро, вовлекая в патологический процесс близлежащие анатомические структуры.
Рассматриваемый недуг имеет гнойно-воспалительную природу, а центром его локализации является подкожно-жировая клетчатка, либо клетчаточные пространства.
Особенность флегмоны — в том, что она не ограничивается одним участком, данная болезнь прогрессирует, распространяясь на соседние ткани. Это все может привести к развитию сепсиса.
Гонококковая, стафилококковая, стрептококковая и пр. флегмоны.
Все описанные выше формы флегмоны протекают остро. Воспалительный процесс имеет тенденцию к быстрому распространению на близлежащие анатомические структуры, а организм в целом испытывает тяжелую интоксикацию.
Хроническая форма флегмоны развивается при неспособности вредоносных микроорганизмов быстро заражать организм, и при хороших защитных реакциях организма. Кожа при таких флегмонах над местом поражения синеет, а созданный инфильтрат имеет плотную консистенцию.
Риск получения флегмоны возрастает при снижении защитных реакций организма.
Симптоматическая картина данной патологии будет определяться местом ее локализации, а также формой.
При хроническом течении жалобы со стороны пациентов, как правило, отсутствуют, пока гнойные массы не созреют полностью.
На острых стадиях болезнь проявляет себя ярко выраженно: инкубационный период продолжается не более 24 часов, нарастают симптомы воспаления, а также начинается сильная интоксикация.
Местная симптоматика характеризуется покраснением, отечностью и болезненностью патологического участка.
При поражении органов отмечается их неспособность полноценно справляться со своими функциями.
Флегмона способна образовываться практически в любом участке тела.
При первых признаках воспаления, и при подозрении на наличие указанной патологии, нужно немедленно обращаться к доктору. Самолечение в подобных ситуациях неуместно, и может привести к плачевному исходу.
Изначально следует записаться на прием к терапевту: данный специалист, после сбора анамнеза и первичного осмотра, определит — куда дальше направить пациента.
Оцените - (4 оценок, среднее: 4,75 из 5) Загрузка...www.operabelno.ru
Флегмона: 6 принципов лечения после оперативного вмешательства и 8 грозных осложнений заболевания
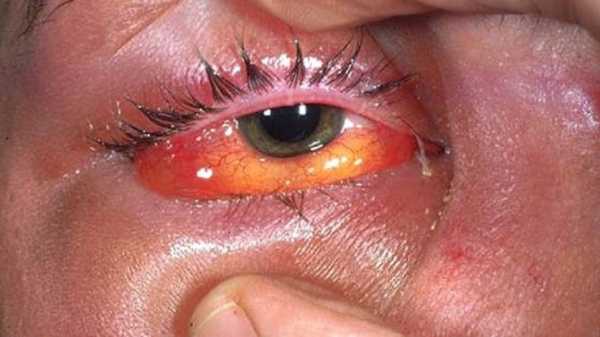
На сегодняшний день актуальными являются вопросы трансформации этиологических факторов развития флегмон (появление устойчивых бактериальных агентов), отклонения клинической картины от стандартного течения заболевания, большое количество тяжело протекающих случаев, увеличение сроков стационарного лечения и частая инвалидизация после радикальных хирургических вмешательств.
Несмотря на многочисленные изобретения фармакологических предприятий в сфере противовоспалительной и антибиотикотерапии, до сих пор не представляется возможным в 100% случаев добиться успешной профилактики гнойно-воспалительных заболеваний, в том числе флегмон.
Общие сведения о заболевании
Флегмона — это разлитое острое гнойное воспаление жировой клетчатки. В отличие от локализированных видов гнойного воспаления (фурункул, карбункул, гидраденит, абсцесс и др.), флегмона не имеет ограничительной соединительнотканной капсулы, поэтому склонна к распространению за короткий промежуток времени.
Флегмона — наиболее жизнеугрожающее гнойно-воспалительное заболевание жировой клетчатки. Она представляет опасность не только потери функциональных тканей (кожи, мышц, сухожилий, нервов и сосудов), но и генерализации инфекционного процесса, поэтому решение о хирургическом лечении должно быть принято в кратчайшие сроки.Этиология
Причинным фактором развития флегмон всегда является бактериальная инфекция:
- золотистый стафилококк (более 90% случаев);
- стрептококки;
- протей;
- синегнойная палочка;
- анаэробные клостридии (наиболее тяжёлая форма заболевания).
Патогенез
Бактериальный агент может попадать в жировую клетчатку несколькими основными путями: первично через повреждённую кожу (при ранениях), вторично, как осложнение фурункула, гидраденита, трофических язв при диабете, а также гематогенным и лимфогенным путём (из отдалённых источников инфекции).
При попадании значительного количества бактериальных клеток в жировую клетчатку иммунная система не справляется с их уничтожением. Часто бывает, что флегмоны развиваются у ослабленных основным заболеванием людей, например, при туберкулезе, ВИЧ, циррозе печени, декомпенсации сахарного диабета и так далее. В таких случаях скорость развития заболевания в разы выше, из-за отсутствия адекватного иммунного ответа.
Бактерии синтезируют экзо и эндотоксины (в зависимости от вида). Эти вещества крайне неблагоприятно воздействуют на клеточную мембрану и внутренние органеллы. Клетки организма быстро гибнут, тем самым продуцируя ещё больше «питательной среды» для инфекционных агентов.
Гибель клеток приводит к образованию массивного очага воспаления, бактерии размножаются и распространяются по анатомическим клетчаточным пространствам вместе с погибшими тканями и лейкоцитами (гноем). Гнойное воспаление развивается при поражении клетчатки стафилококками, стрептококками, синегнойной палочкой. При проникновении под кожу кишечной палочки или протея развивается гнилостное воспаление (его отличие в быстром протеолизе живых тканей бактериями, образовании крайне неприятно пахнущих газов).
Наиболее опасно попадание анаэробов в клетчатку, эти клостридии вызывают молниеносное распространение флегмоны, с проникновением в глубокие слои (вплоть до кости), крайне выраженный интоксикационный синдром. Анаэробная инфекция часто является причиной утраты обширных участков тканей, конечностей, внутренних органов.
Классификация
Флегмоны подразделяются на несколько основных групп:
1. По возбудителю:
- стафилококковая;
- стрептококковая;
- синегнойная;
- анаэробная (клостридиальная) и т.д.
2. По клиническому течению:
- молниеносная (анаэробная);
- острая (наиболее частая);
- хроническая (редкий вариант, может возникать при вялотекущем парапроктите и т.п.).
3. По характеру экссудата:
- серозная (белковая жидкость, образуется на начальной стадии флегмоны и почти всегда переходит в гнойную форму);
- гнойная, гнойно-некротическая;
- гнилостная;
- анаэробная (газовая).
4. По локализации:
- подкожная;
- подслизистая;
- подфасциальная;
- межмышечная;
- параартикулярная;
- парахондральная;
- забрюшинная;
- околопочечная;
- частные случаи (флегмона кисти, флегмона стопы, флегмона шеи, флегмона Фурнье и т.д).
5. По наличию осложнений:
- неосложнённая;
- осложнённая сепсисом, септическим шоком, гангреной органа или конечности и т.д.
Клиническая картина
Симптоматика флегмон почти всегда крайне ярко выражена.
Общие симптомы: локально в месте образования очага наблюдается гиперемия (покраснение), повышение местной температуры тела, отёк различной степени, болезненность, усиливающаяся при пальпации. Регионарные лимфатические узлы увеличены, плотные и болезненные при надавливании.
При прощупывании кожи над поражённым участком обнаруживается симптом флюктуации — наличие жидкости под кожей. При локализации флегмоны на конечностях, спине, шее можно наблюдать сильное снижение объёма движений, в том числе при пассивном сгибании-разгибании в суставах.
Общее состояние может быть различным. Часто наблюдается повышение температуры тела (до 39 — 40 ℃), слабость, тремор конечностей, озноб, чувство жара, повышение артериального давления, учащение пульса, одышка, головная боль. Такая клиническая картина формируется при локализации гнойного очага на конечностях, шее, голове, спине, то есть, видимых невооружённым глазом областях тела.
Частным случаем является, например, флегмона (гангрена) Фурнье — это стремительно прогрессирующая флегмона мошонки с образованием гнойно-некротического экссудата, чаще всего, посттравматическая или на фоне декомпенсации эндокринных заболеваний (сахарный диабет). Заболевание опасно развитием некроза мошонки и яичек, кожи и подкожной клетчатки передней брюшной стенки, развитием сильнейшей интоксикации и сепсиса.
Более затруднительна диагностика флегмон в брюшной полости, забрюшинном пространстве, полости грудной клетки, малом тазу. Для верификации диагноза необходимо обязательно использовать дополнительные методы исследования (графические и инвазивные). О них пойдёт речь далее.
Диагностика
Поверхностные формы флегмон не представляют трудностей в диагностике. На основании осмотра и обнаружения гиперемированного участка тела, отёчности, флюктуации, повышения общей температуры, озноба, одышки и т.д. врач без сомнений может верифицировать данный диагноз.
В сомнительных случаях допускается проведение пункции (прокола) поражённого участка и дальнейшее микроскопическое исследование. Данная манипуляция проводится крайне редко из-за опасности возникновения септических осложнений. После пунктирования обязательно осуществляется проверка флоры на чувствительность к антибиотикам.
Лабораторная диагностика:
- Общий анализ крови: наблюдается выраженный лейкоцитоз со сдвигом влево (нейтрофилёз), ускорение СОЭ.
- Биохимический анализ крови: в зависимости от тяжести течения может наблюдаться снижение общего белка крови, повышение общего билирубина, признаки снижения фильтрационной функции почек (повышение креатинина), появление фибриногена «В», белков острой фазы воспаления.
- Общий анализ мочи: при значительном поражении в моче обнаруживаются лейкоциты и эритроциты.
- Для диагностики полостных форм флегмоны используются графические методы исследования.
- Ультразвуковое исследование (УЗИ) — наиболее быстрый и оптимальный вариант, т.к. позволяет наблюдать воспалительный очаг в динамике. При УЗИ обнаруживается скопление жидкости в анатомических полостях, клетчаточных пространствах брюшной полости (забрюшинном, околопочечном, параректальном и т.д.)
- Компьютерная томография — рентгенологическое исследование методом послойных снимков. Используется при глубокой локализации флегмон.
Осложнения
- Венозный тромбоз — закупорка крупных вен по причине массивного воспаления и попадания в кровоток мёртвых клеток. Наиболее опасен тромбоз шейных вен.
- Сердечная аритмия — нарушения регулярного ритма сердца, вследствие интоксикации организма токсинами. Данная патология трудно поддаётся лечению и часто приводит к летальному исходу.
- Гнойный медиастинит — вторичное гнойно-воспалительное заболевания средостения (комплекса органов, сосудов и нервов), располагающегося в грудной полости между корнями лёгких.
- Абсцесс головного мозга — формирование отдалённого гнойного очага в головном мозге, окружённого соединительнотканной оболочкой. Может вызывать различные общие и очаговые неврологические симптомы. Без лечения склонен к разрыву оболочки и развитию смертельного исхода.
- Остеомиелит — острое гнойное заболевание кости и костного мозга. Развивается вторично под местом образовавшейся флегмоны. Наиболее часто формируется при анаэробной инфекции.
- Сепсис — генерализованная инфекция. Проникновение значительного количества бактерий в кровь приводит к развитию воспаления большинства тканей организма.
- Септикопиемия — последствие сепсиса, образование гнойных «отсевов», абсцессов в отдалённых от флегмоны участках тела (абсцесс печени, лёгких, селезёнки, мозга и т.д.)
- Септический шок — нарушение гемоперфузии (притока артериальной крови и оттока венозной) к наиболее важным органным системам — сердце, мозг, почки, лёгкие. Характеризуется значительным снижением уровня артериального давления, увеличением числа сердечных сокращений, гипо-гипертермией, нарушением сознания, полиорганной недостаточностью. Летальность более 90% — 95%.
Лечение
Самолечение и лечение народными средствами в данном случае абсолютно противопоказано, это может привести к отягощению течения флегмоны, развитию осложнений. Чем раньше вы обратитесь к хирургу, тем успешнее будет лечение и благоприятнее прогноз!!!Хирургическое лечение
Проводится местное обезболивание или ингаляционный наркоз (человек без сознания), в зависимости от локализации флегмоны. После осуществления диагностических манипуляций и определения примерных размеров воспалительного очага, скальпелем рассекается кожа, подкожная клетчатка, мышечные фасции и т.д. Все разрезы должны быть максимально широкими. Далее иссекается вся нежизнеспособная ткань и рана дренируется антисептическими растворами. Устанавливаются дренажные трубки для отведения экссудата, рана послойно ушивается, накладывается стерильная повязка.
При анаэробной этиологии флегмоны рану не зашивают, т.к. возникает высокий риск реинфекции.
Если очаг гнойного воспаления находится в брюшной полости, забрюшинной и т.д., применяется лапаротомный или ретроперитонеальный доступ. Интраоперационная методика остаётся прежней, все некротизированные ткани иссекаются, промывается брюшная полость, устанавливаются дренажи.
Консервативная терапия в постоперационном периоде
- Общая противовоспалительная терапия: нестероидные противовоспалительные средства, кортикостероиды.
- Инфузионная и детоксикационная терапия: внутривенное капельное введение коллоидных и кристаллоидных растворов.
- Антибиотикотерапия: внутримышечное введение антибиотиков не менее 10 суток.
- Иммуномодулирующая и витаминотерапия терапия (интерферон).
- Анальгетики — обезболивающие препараты назначаются в зависимости от выраженности болевого синдрома. В некоторых случаях требуются наркотические и смешанные анальгетики.
- Местное воздействие на заживление раны: мази с заживляющим действием, электрофорез, лазеротерапия и другие виды физиопроцедур.
Заключение
Гнойные заболевания кожи и жировой клетчатки актуальны во все времена, а сегодня довольно серьёзной проблемой является неэффективность многих антибиотиков по отношению к устойчивой флоре.
Важно запомнить, что флегмона — крайне быстро развивающееся заболевание, которое может привести к серьёзным осложнениям, инвалидности и даже смерти. Не стоит заниматься самолечением, в случае выявления описанных в данной статье симптомов, сразу обратитесь к хирургу.
Чем раньше будет проведена операция и назначено консервативное лечение, тем лучше прогноз для выздоровления и жизни пациента!
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
(12 оценок, среднее: 5,00 из 5) Загрузка...Если Вам понравилась статья, поделитесь ею с друзьями!ustamivrachey.ru