Лечение суставов - артроз, артрит, остеохондроз и многое другое
Эрозия цервикального канала
Эрозия: чем она опасна и причины возникновения
Эрозия шейки матки – это заболевание, при котором на слизистой оболочке органа появляется дефект. Патология встречается в любом возрасте, нередко диагностируется у подростков и молодых нерожавших женщин. Некоторые формы эрозии безопасны и протекают бессимптомно, другие сопровождаются ациклическими выделениями, третьи перерождаются в рак.
Важно вовремя выявить дефект на слизистой оболочке шейки матки. Чем раньше будет выставлен диагноз, тем проще будет справиться с проблемой – и тем ниже риск развития опасных осложнений.
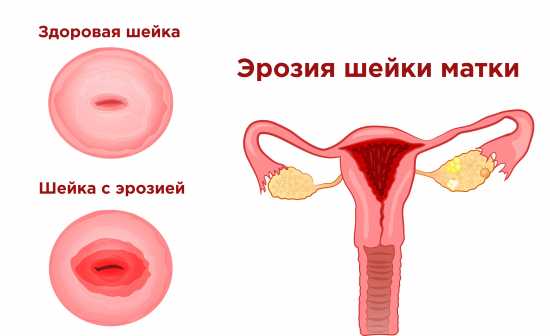 Эрозия и здоровая шейка
Эрозия и здоровая шейка Эрозия – что это такое?
Что такое эрозия шейки матки? Этот термин знаком многим женщинам, но в современной гинекологии он практически не применяется. Под словом «эрозия» может скрываться любой дефект – от условно безопасной врожденной эктопии до предраковых состояний и раки шейка матки.
Этим термином пользуются только в России и странах бывшего СНГ. В Европе гинекологи придерживаются международной классификации патологии шейки матки.
Согласно Международной классификации болезней (МКБ-10) выделяют такие разновидности дефекта:
- Истинная эрозия – поражение эпителия на фоне инфекции, лучевого облучения или травмы. В МКБ-10 под кодом N86 идет декубитальная трофическая язва, N72 – эрозия, связанная с воспалением.
- Эктопия (ложная эрозия, псевдоэрозия) – смещение границы железистого эпителия за пределы цервикального канала. Цилиндрические клетки обнаруживаются на влагалищной части органа и видны в гинекологических зеркалах. Это врожденное транзиторное состояние и норма для женщин младше 25 лет. В МКБ-10 шифр N86 предназначен только для осложненной псевдоэрозии.
- Эктропион это выворот слизистых клеток цервикального канала. В МКБ-10 идет под кодом N86.
Так что это такое – настоящая эрозия шейки матки? В гинекологии нет такого понятия. Сегодня термин «эрозия» применяется только по отношению к дефекту, возникшему на фоне травмы, облучения или воспалительного процесса.
Это углубление слизистой оболочки, которое самостоятельно исчезает после устранения основного заболевания. На практике такое состояние встречается редко. На прием к гинекологу чаще приходят пациентки с эктопией или эктропионом.
Под видом эрозии могут скрываться и другие состояния:
- Лейкоплакия (кератоз) – ороговение слизистых клеток шейки матки.
- Дисплазия – ороговение с признаками атипии. Легкая дисплазия – это результат активного воспалительного процесса. Дисплазия средней или тяжелой степени является предраковым состоянием.
- Рак шейки матки – злокачественная опухоль. Считается закономерным исходом нелеченых предраковых состояний.
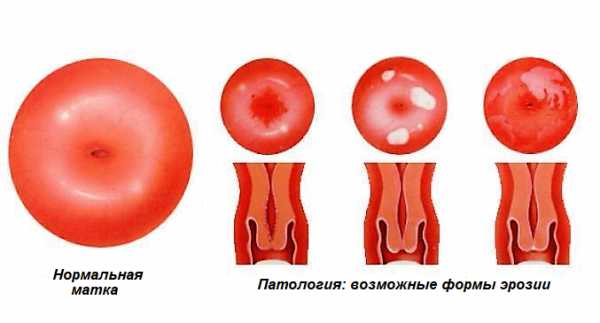 Формы и стадии эрозии
Формы и стадии эрозии Чем опасна эрозия?
Патология грозит развитием осложнений:
- Злокачественное перерождение клеток. Не каждая эрозия переходит в рак. Неосложненная врожденная эктопия не опасна и не малигнизируется. Эрозированный эктропион крайне редко становится злокачественным. И только средняя и тяжелая дисплазия – фактор риска развития злокачественной опухоли.
Дисплазия легкой степени по современным представлениям также не относится к предраковым состояниям, но требует регулярного наблюдения у гинеколога.
- Бесплодие. Забеременеть можно при неосложненной эрозии. Большие дефекты, сопровождающиеся воспалительным процессом, ведут к рубцеванию тканей и создают препятствие для зачатия ребенка.
- Невынашивание беременности. Обширный дефект эпителия – фактор риска развития ИЦН. Истмико-цервикальная недостаточность возникает во время беременности и диагностируется на сроке 16-20 недель. При ИЦН шейка матки не может полноценно выполнять свою функцию. Она раскрывается и размягчается раньше времени, и происходит самопроизвольный выкидыш.
Преждевременные роды на сроке 22-37 недель – это также последствие нелеченой ИЦН.
- Аномалии родовой деятельности. Осложненная эрозия с рубцеванием экзоцервикса – причина дискоординированных сокращений матки в родах. Маточный зев не раскрывается, естественные роды невозможны. Показано кесарево сечение.
- Хронический воспалительный процесс. Эрозия – это тонкое место на слизистой оболочке. На фоне запущенного процесса возникает цервицит (воспаление шейки матки) и кольпит (воспаление влагалища), нарушается баланс флоры половых путей.
Как выглядит эрозия?
Эрозия шейки матки выглядит при гинекологическом осмотре как розовое или красное пятно на видимой части органа. Она хорошо видна в зеркалах, но визуально врач не может выставить окончательный диагноз. Тип дефекта можно установить только после полного обследования.
Короткая шейка при беременности: причины и последствияНа фото видна нормальная и измененная влагалищная часть шейки матки. При эрозии определяется пятно вокруг наружного зева – ярко-красное, с извилистыми контурами.
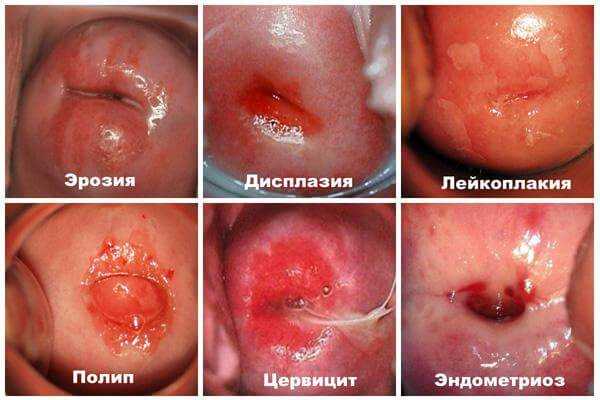 Внешний вид заболевания
Внешний вид заболевания Причины появления эрозии
Точные причины развития эрозии шейки матки неизвестны. Предполагается влияние таких факторов:
- гормональный дисбаланс, в том числе возникающий в подростковом возрасте, после перенесенной беременности и родов;
- раннее начало половой жизни (до 14 лет);
- ранние первые роды (до 16 лет);
- частая смена сексуальных партнеров;
- заражение ИППП;
- инструментальные вмешательства на шейке матки;
- нерациональное лечение болезней половых путей;
- дисбактериоз влагалища;
- перенесенные аборты с расширением цервикального канала;
- естественные роды с разрывом половых путей;
- работа на вредном производстве;
- проживание в экологически неблагоприятном районе.
Не стоит искать причину врожденной эктопии. Это естественный этап развития эпителия шейки матки. После 25 лет он смещается в цервикальный канал, и видимый дефект исчезает.
Психосоматика заболевания
С точки зрения психосоматики, эрозия возникает у женщин, некорректно проживающих некоторые эмоции:
- обида на мужчину;
- ревность;
- разрыв отношений с любимым человеком;
- развод с супругом.
Сторонники психосоматики указывают на то, что эрозия развивается при уязвленном самолюбии. Женщина обижена, она не желает прощать мужчину, и дефект на слизистой оболочке органа растет. Непрощенная обида буквально разъедает женщину изнутри.
Лечить эрозию предлагается с помощью аффирмаций – позитивных установок. Официальная медицина не признает такую тактику терапии и не считает методики психосоматики действенными. Эффективность подобных способов лечения не доказана.
Симптомы патологии
Заболевание может протекать бессимптомно. У молодых женщин болезнь нередко выявляется случайно при плановом гинекологическом осмотре. Врожденная эрозия диагностируется при первом осмотре женщины в гинекологических зеркалах.
Эрозия шейки матки может проявляться такими симптомами:
- Контактные кровянистые выделения из влагалища – скудные и мажущие, темно-коричневые или алые, без сгустков. Возникают после секса, гинекологического осмотра, использования свечей и тампонов, спринцевания, трансвагинального УЗИ. Долго кровить не должно. Кровоточивость возникает преимущественно в середине менструального цикла и проходит в течение 1-2 дней.
- Диспареуния – боль при половом акте. Возникает при обширных дефектах и цервиците.
- Патологические вагинальные выделения: желтые, зеленые, грязно-серые, бурые, обильные слизистые или гнойные. Отмечаются только при эрозии с цервицитом. Выделения при эрозии шейки матки могут быть различными, их характер зависит от причины воспаления. При молочнице выделения будут творожистые, при бактериальном вагинозе – серые с запахом тухлой рыбы. Заражение условно-патогенной флорой приводит к появлению неспецифических желтоватых выделений.
Цервикальный дефект не должен болеть. Боль при эрозии связана с сопутствующим воспалением или вызвана иными состояниями: полипами, эндометриозом, кистой.
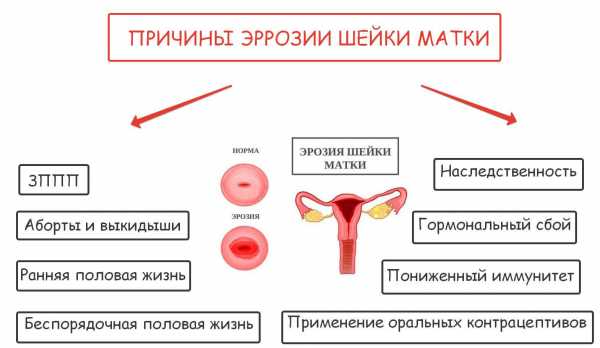 Причины заболевания
Причины заболевания Методы диагностики
При появлении первых симптомов патологии нужно обратиться к гинекологу. Признаки эрозии неспецифичны и встречаются при других заболеваниях половой сферы. Кровотечение может говорить о миоме матки или аденомиозе, патологические вагинальные выделения встречаются при инфекционном процессе. Выставить точный диагноз можно только после обследования.
Осмотр гинеколога
На ощупь эрозию определить нельзя. Патология выявляется только при осмотре в зеркалах у женщин, живущих половой жизнью. Во время осмотра можно предположить тип эрозии:
- Эктопия выглядит как дефект видимой части шейки матки. Это розовое или красное пятно с неровными контурами. Осложненная эктопия сопровождается появлением венчика гиперемии (покраснения), наботовых кист.
- Эктропион виден как выворот эндоцервикса. Возможна гипертрофия органа, появление рубцов.
- Истинная эрозия – дефект ярко-красного цвета с четкими и неровными контурами. Легко кровоточит при касании.
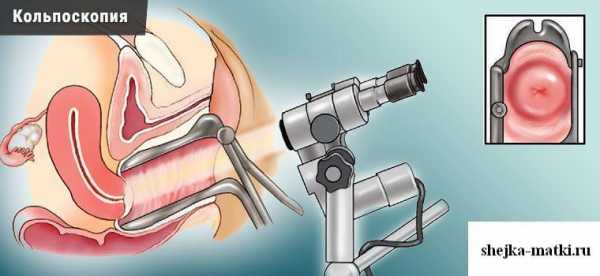 Осмотр под микроскопом
Осмотр под микроскопом Кольпоскопия
Кольпоскопия – это осмотр видимой части шейки матки под большим увеличением. При обследовании можно установить тип дефекта, выявить опасные предраковые изменения шейки матки.
Кольпоскопическая картина:
- Эктопия – смещение цилиндрического эпителия на видимую часть органа. Выявляется зона трансформации: метапластический эпителий на разной стадии зрелости.
- Эктропион – выворот слизистого слоя на влагалищную часть органа. Нарушена граница между многослойным плоским и цилиндрическим эпителием.
- Истинная эрозия – дефект эпителиальных клеток. Обнажена строма, края дефекта четкие. Могут быть признаки воспаления: расширение капилляров, отек. При простой эрозии поверхность дефекта гладкая, при папиллярной видны сосочковые выросты на поверхности.
Показание для проведения кольпоскопии – получение аномальных результатов лабораторных исследований. Это не рутинная процедура, и она выполняется только при подозрении на конкретную патологию.
Нормальная кольпоскопическая картина:
- многослойный плоский эпителий (нет дефекта слизистой оболочки);
- зона трансформации с наботовыми кистами;
- неосложненная эктопия и эктропион;
- децидуоз (при беременности).
Аномальная кольпоскопическая картина:
- слабовыраженные изменения (дисплазия легкой степени);
- выраженные изменения (дисплазия средней и тяжелой степени);
- неспецифические изменения (истинная эрозия, лейкоплакия);
- другие изменения (полип, воспаление);
- подозрение на рак (признаки атипизации).
Неосложненная эктопия и эктропион относятся к нормальным кольпоскопическим признакам и не считаются заболеванием.
Другие лабораторные исследования
Для уточнения диагноза применяются такие методы:
- Тест на онкоцитологию – скрининговый метод диагностики патологии шейки матки. Позволяет выявить воспаление, признаки ВПЧ-инфекции, изменения слизистых клеток. Проводится перед кольпоскопией.
- Мазок на флору из влагалища и бактериологический посев. Позволяют выявить возбудителей цервицита и кольпита или убедиться в чистоте половых путей.
- Тест на ВПЧ. Предраковые заболевания и цервикальный рак в большинстве случаев вызваны вирусом папилломы человека. Для профилактики рецидива болезни важно не просто устранить дефект слизистой оболочки, но и убрать его причину.
- Биопсия шейки матки. Проводится при получении аномальной цитологической или кольпоскопической картины. Не выполняется на фоне активного воспаления. Позволяет получить материал – препарат для гистологического исследования и выставить точный диагноз. Микропрепарат направляется в лабораторию, где исследуется под микроскопом. Характерные морфологические признаки помогают отличить безопасную эктопию от предраковых состояний.
- Выскабливание цервикального канала. Проводится при подозрении на рак для исключения патологии в канале шейки матки. Полученный материал направляется на гистологию.
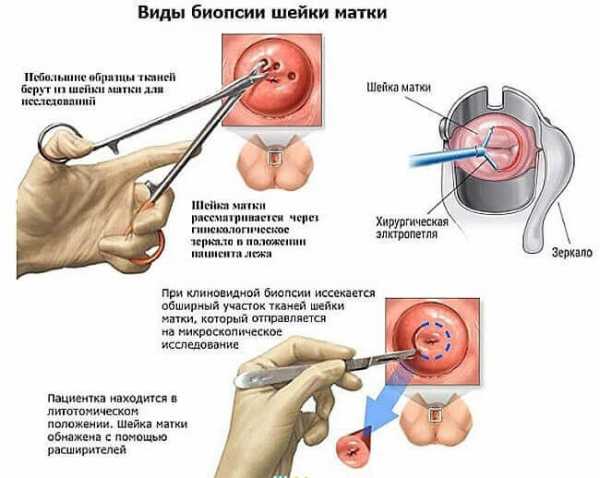 Исследование цервикального канала
Исследование цервикального канала Методы лечения
Как лечить эрозию шейки матки? Выбор метода зависит от выставленного диагноза:
- Неосложненная эктопия и эктропион лечения не требуют. Если они не вызывают дискомфорта, показано наблюдение у гинеколога – контрольный осмотр и тест на онкоцитологию 1 раз в год.
- Истинная эрозия лечится с учетом ее причины. Нужно убрать воспалительный процесс, добиться заживления слизистой оболочки после травмы и лучевого облучения.
- Дефект шейки матки на фоне воспаления требует лечения основного заболевания: цервицита. После успешно проведенной терапии дефект затягивается.
- Предраковые заболевания шейки матки – повод для прижигания или хирургического лечения.
- Выявленную карциному лечат онкологи. Объем вмешательства зависит от степени распространенности процесса.
Медикаментозная терапия включает прием таких препаратов:
- Антибактериальные и противогрибковые средства. Назначаются при выявленном цервиците с учетом обнаруженной флоры. Применяются средства в свечах и вагинальных таблетках, в форме геля.
- Противовирусные препараты. Рекомендованы при обнаруженной активной ВПЧ-инфекции.
- Средства для восстановления микрофлоры влагалища. Назначаются вторым этапом после курса антибиотиков и противогрибковых препаратов. Повышают уровень лактобактерий и предупреждают повторный рост опасной флоры.
Не рекомендуется использовать народные средства, в том числе на основе облепихового масла, масла шиповника и др. Эти растительные препараты усиливают обмен веществ в тканях, могут привести к прогрессированию болезни и развитию дисплазии шейки матки.
Гормональные препараты (Дюфастон, Утрожестан) не назначаются – они не имеют никакого отношения к лечению эрозии.
 Методы лечения
Методы лечения Деструктивная терапия предполагает прижигание дефекта на слизистой шейки матки. Такое лечение показано только при осложненных формах эрозии и глубоком поражении тканей, когда другие методы неэффективны.
Варианты прижигания:
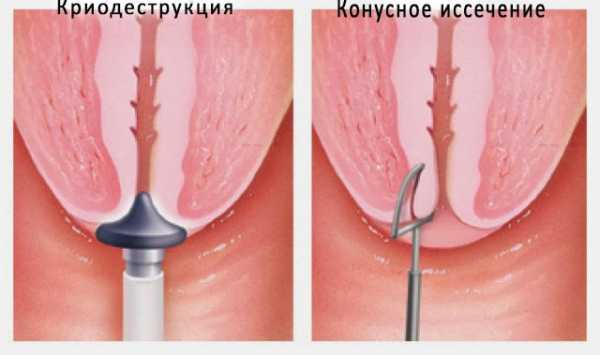
- Диатермоэлектрокоагуляция (ДЭК) – воздействие электрическим током. Не применяется у нерожавших женщин – слишком высок риск образования рубцов на шейке матки. Зарубцевавшаяся ткань нефункциональна, мешает течению беременности, не позволяет рожать естественным путем. Заживление слизистой длится до 8-12 недель.
- Криодеструкция – воздействие жидким азотом под низкой температурой. Проводится замораживание поврежденных тканей. Может применяться у нерожавших женщин. Слизистая оболочка органа заживает за 8-10 недель. Возможно рубцевание тканей.
- Лазерная коагуляция – прижигание лазером. Практикуется при неглубоких дефектах. Применяется у нерожавших женщин. Шейка матки регенерирует за 5-6 недель без образования рубцов.
- Радиоволновая коагуляция – воздействие радиоволн. Метод выбора у нерожавших женщин. Не приводит к появлению рубцов, редко сопровождается развитием осложнений. Шейка матки восстанавливается за 4-5 недель.
- Аргогоплазменная абляция – воздействие аргоновой плазмой. Применяется для лечения эрозии у женщин, планирующих беременность. Заживление шейки матки идет без рубцов и происходит за 4-5 недель.
Прижигание шейки матки противопоказано при активном воспалительном процессе в половых путях. Нужно провести санацию влагалища до лечения.
Хирургическая операция проводится в исключительных случаях:
- обширный дефект на шейке матки, когда иные методы лечения неэффективны;
- предраковые состояния.
В качестве лечения назначают конизацию шейки матки. Проводится удаление части органа хирургическим скальпелем, радионожом или лазером. После операции не нарушается менструальная функция, но возникают сложности при зачатии и вынашивании ребенка. Естественные роды обычно невозможны, показано кесарево сечение.
Эрозия шейки матки нередко впервые выявляется во время беременности. Лечить ее не нужно. Патология не влияет на развитие плода, но может помешать течению беременности. Для профилактики осложнений рекомендуется:
- Пройти полное обследование у гинеколога.
- Сделать УЗИ шейки матки во втором триместре на сроке 16-20 недель – оценить длину органа, выявить признаки истмико-цервикальной недостаточности.
- Пройти лечение сопутствующего цервицита (по показаниям).
Лечение эрозии проводится после рождения ребенка. Рекомендуется посетить врача через 8 недель после родов, пройти обследование и определиться с тактикой лечения.
 Эктропион
Эктропион Может ли эрозия пройти сама?
При выявлении неосложненной эктопии ничего делать не нужно. Такая патология пройдет сама в возрасте 20-25 лет. Если дефект останется, нужно наблюдаться у гинеколога. Важно не пропустить развитие осложнений.
Эктропион шейки матки пройти самостоятельно не может. Он останется на всю жизнь. Эктропион может быть бессимптомным, и тогда лечение не требуется. Терапия показана только при развитии воспалительного процесса и иных осложнений.
Истинная эрозия проходит самостоятельно после устранения ее причины – травмы, воспаления. Дополнительное лечение не требуется.
Глубокое поражение шейки матки (дисплазия) самостоятельно не проходит. Обязательно нужно пройти полный курс терапии. Нельзя запускать болезнь – высок риск развития злокачественной опухоли.
Прогноз
Прогноз при неосложненном эктропионе и эктопии благоприятный. Такие образования не перерождаются в рак и не опасны для жизни женщины.
Хороший прогноз возможен при своевременном выявлении истинной эрозии и легкой дисплазии. После курса терапии нет никакого риска для здоровья женщины. Но если запустить болезнь, возможно развитие осложнений.
Прогноз при предраковых состояниях и раке не всегда благоприятный и зависит от того, на какой стадии была выявлена патология.
Профилактика
Меры профилактики заболевания:
- Вакцинация. Прививка против ВПЧ защищает женщину от рака шейки матки, вызванного вирусным поражением. Вакцинация не предупредит развитие эктопии или эктропиона, но снизит риск малигнизации клеток.
- Отказ от абортов и проведение любых инструментальных вмешательств на половых путях по строгим показаниям. Повреждение шейки матки при выскабливании – путь к развитию эктропиона.
- Бережное ведение родов. Важно не допускать разрывов половых путей, а при их появлении – своевременно ушивать.
- Соблюдение правил личной гигиены. Воспалительный процесс во влагалище – фактор риска развития патологии.
- Барьерная контрацепция и отказ от случайных половых связей. На фоне ИППП растет вероятность появления эрозии.
- Осмотр гинеколога ежегодно. Проводится даже при отсутствии жалоб.
- Тест на онкоцитологию – каждые 3 года для здоровых женщин и ежегодно при ранее выявленной патологии. Позволяет вовремя заметить изменения на шейке матки, обнаружить предраковые состояния.
Соблюдение этих рекомендаций не гарантирует полной защиты от болезни, но снижает риск ее развития.
Эрозия шейки матки – это не всегда заболевание. В ряде случаев речь идет о врожденной особенности органа или физиологических последствиях перенесенных родов. Выяснить тип дефекта, оценить его опасность для здоровья женщины и подобрать терапию сможет врач-гинеколог после обследования.
shejka-matki.ru
Как проявляется воспаление цервикального канала?
Цервикальный канал находится в шейке матки – гинекологическом органе, соединяющим полость матки и влагалище. Покрывающий этот орган цилиндрический эпителий образует канал, внутреннее воспаление которого называют эндоцервицитом, а с вовлечением в процесс окружающих тканей – цервицитом. Экзоцервицит – это воспалительный процесс шейки матки во влагалищной части.
Болезнь в легкой форме может протекать бессимптомно, а в острой – достаточно болезненно. При отсутствии лечения воспаления цервикального канал его симптомы сглаживаются, и заболевание переходит в хроническую форму.
Цервицит могут вызвать следующие причины:
- заболевания мочеполовой системы различной этиологии – кольпит, эрозия шейки матки, цистит, эндометрит, аднексит;
- венерические инфекции – наиболее опасно внедрение гонококков и трихомонад;
- неспецифические инфекции, которые появляются при внедрении кишечной флоры или стафилококков и стрептококков лифмогенным и гематогенным путями;
- диагностические процедуры и оперативные вмешательства;
- применение медицинских препаратов – контрацепция с помощью спермицидов, нарушающих баланс влагалищной флоры;
- возрастные изменения – снижение уровня эстрогена, опущение влагалища и шейки матки;
- частая смена половых партнеров – пусть и здоровых – если не используется барьерная контрацепция, из-за изменения качества флоры.
Развитие воспалительного процесса происходит на фоне снижения иммунного статуса.
Может спровоцировать воспаление цервикального канала беременность, так как во время нее меняется гормональный фон, характер вырабатываемого секрета и снижается иммунитет – иначе организм отторгает зародыш и не дает ему закрепиться в эндометрии матки.
Еще один фактор, влияющий на возникновение заболевания – менструация. В шейку матки забрасывается менструальная кровь, и при нарушении правил личной гигиены – редкой смены тампонов или прокладок – в благоприятной среде начинают развиваться патогенные микроорганизмы, вызывая воспалительный процесс.
На фоне хламидиоза заболевание чаще всего протекает без выраженных симптомов, наиболее остро – при внедрении гонококков. Выраженные страдания пациентка испытывает при остром воспалении цервикального канала, и умеренные – при хроническом.
Общие признаки цервицита, а также эндоцервицита и экзоцервицита.
- Выделения различного характера – от обильных слизистых до гнойных, пенистых.
- Зуд или выраженное жжение во влагалище, тяжесть внизу живота.
- Учащенное мочеиспускание.
Может повышаться температура, появляться кровотечения после полового акта. Обострение заболевания наблюдаются после очередной менструации.
При хроническом цервиците шейка матки уплотняется, на ней образуются мелкие кисты – если одним их симптомов болезни была эрозия.
Самолечение только подавляет воспалительный процесс, для того, чтобы его устранить, обязательно следует обратиться к гинекологу, чтобы выяснить причины, вызвавшие воспаления в цервикальном канале, и устранить их направленными воздействиями.
Клиническая картина воспаления цервикального канала шейки матки достаточно типичная и врач может увидеть ее во время гинекологического осмотра. Но нужно сказать, что многие женские заболевания вызывают визуально похожую симптоматику, поэтому без лабораторных и некоторых аппаратных обследований диагноз не устанавливается.
Во время осмотра врач берет мазки:
- на флору – диагностическое мероприятие, при котором выясняют характер флоры, заселяющей влагалище и цервикальный канал;
- на цитологическое обследование – чтобы на раннем этапе обнаружить перерождение на клеточном уровне.
Если первоначальный диагноз подтверждается, проводится посев микрофлоры влагалища для выяснения чувствительности к антибактериальным препаратам, назначается УЗИ обследование внутривлагалищным датчиком, сдают анализ мочи.
Кроме того, может потребоваться узнать результат показателя по крови на наличие антител к гепатитам, ВИЧ-инфекции, реакцию Вассермана.
Если воспаление цервикального канала сопровождается эрозийными повреждениями, делают эндоскопию. Если цервицит имеет хроническую форму, то необходимо взять ткань для проведения биопсии – это обследование проводится сразу же после очередной менструации.
Поскольку заболевание могут вызывать различные причины, то терапевтическая схема назначается с учетом уже обнаруженных факторов. Стараются начинать лечение в острой фазе, когда симптоматика наиболее выражена, не допуская перехода в хронический процесс.
Для устранения патогенных бактерий применяют системно антибактериальные, противовирусные или гормональные препараты системно. Если сопутствующим заболеванием является инфекция мочевых путей или вирус папилломы человека, то в терапевтическую схему включают цитостатики. Применение препаратов местного действия при острой форме инфекции считается неэффективным и даже опасным – это может спровоцировать распространение инфекции в матку восходящим путем.
Во время менопаузы при отсутствии выраженной симптоматики может потребоваться лечение с помощью гормонозаместительной терапии.
Если причиной появления инфекции является грибковая флора, то используются противогрибковые препараты, при обострении герпеса – противовирусные.
Если воспаление цервикального канала вызывает эрозию, то без хирургических мероприятий от болезни избавиться невозможно.
В этом случае эрозию можно устранить прижиганиями различными способами:
- жидким азотом – криотерапия, воздействие низкой температуры;
- радиоволновой метод;
- радиотоками;
- лазерным воздействием.
Если эрозии небольшие, то врач наносит на поверхность ранок химическое вещество, вызывающее появление корочек и рубцевание, при крупных эрозиях может потребоваться иссечение ткани и, в дальнейшем, гистологическое обследование образца.
После лечения болезни назначают средства, восстанавливающие микрофлору влагалища – ацидофильные бактерии или бифидумбактерин в различных формах. В терапевтическую схему обязательно вводят витаминные препараты и иммуномодуляторы для восстановления иммунного статуса.
Какие медицинские средства применять при каждой форме заболевания, должен принимать решение врач. Самолечение крайне опасно – болезнь, которая переходит в хроническую форму, затрудняет зачатие, и беременность на фоне цервицита будет протекать неблагополучно.
Во время беременности воспаление цервикального канала могут представлять серьезную проблему. Очень опасно, если патогенные микроорганизмы поднимутся восходящим путем и проникнут в полость матки, вызвав инфицирование плода.
Чем раньше начинается воспалительный процесс, тем он опаснее. Патогенные микроорганизмы могут вызвать нарушение формирования организма будущего младенца, остановить развитие беременности, спровоцировать выкидыш на раннем сроке.
На поздних сроках беременности внедрение инфекции может затормозить развитие плода, вызвать гипоксию и спровоцировать гидроцефалию.
Лечение проводится обязательно, активность патогенных микроорганизмов купируется. Если требуется применять хирургическое лечение, то его стараются провести уже после родов. Беременные с цервицитом ставятся на особый учет.
При регулярных посещениях гинеколога – 2 раза в год – заболевание удается обнаружить на начальной стадии, и предотвратить развитие.
Боли в нижней части живота и появление нехарактерных выделений – достаточный повод нанести гинекологу внеочередной визит.
Уменьшается риск развития воспаления цервикального канала, если вовремя устранять мочеполовые заболевания, не забывать про личную гигиену, стараться не допускать абортов.
В период менопаузы следует укреплять интимные мышцы – освоить упражнения Кегеля, не отказываться от предложения использовать гормонозаместительную терапию.
Во время лечения цервицита, вне зависимости от причины болезни, необходим половой покой. Если заболевание вызвано инфекцией, передающейся половым путем, к врачу должны обращаться оба половых партнера.
mjusli.ru
Что представляет собой эрозия шейки матки
Авторы | Последнее обновление: 2019Довольно часто после очередного профилактического осмотра у гинеколога женщине приходится слышать фразу: «У вас эрозия шейки матки!» И это, пожалуй, самый распространенный диагноз у женщин детородного возраста.
Однако на поверку оказывается, что в наше время понятие «эрозия» отсутствует в профессиональной медицине во всем мире, кроме России. В нашей стране этот термин по каким-то неведомым причинам прижился накрепко, хотя на сегодня точно доказано, что он абсолютно неправильный и не отображает сути процессов, происходящих на слизистой оболочке шейки матки.
А есть ли, собственно, эрозия?
В переводе с латинского языка «erosio» означает «разъедание». Многие годы считалось, что эрозия – это дефект шеечной ткани (язва), который может перерасти в рак шейки матки, если его не вылечить. И проводилось прижигание всем женщинам подряд. Так было во времена наших бабушек и мам.
Шло время, гинекология прогрессивно развивалась, и выяснилось следующее:
- Рака шейки матки без инфицирования вирусом папилломы человека практически не бывает;
- Само по себе наличие эрозии не увеличивает и не уменьшает вероятность развития рака;
- Зачастую эрозия – это вовсе не эрозия, а эктопия;
- Эктопия – это миграция клеток шеечного эпителия из внутренней части шейки матки на наружную поверхность;
- Эктопия – это не болезнь, а физиологическое состояние шейки, которое не нужно лечить: со временем оно проходит само по себе.
Так выглядит эрозия шейки матки большого размера на передней и задней губе при кольпоскопии.
На заметку
Эрозия шейки матки – это не женская болезнь, которую нужно лечить. Это вариант нормы. Иначе говоря, происходит выворот клеток изнутри наружу (на медицинском языке такое состояние может называться эктропион). Как бы парадоксально это ни звучало, но если с такой эрозией ничего не делать, она сама пройдет.
Поэтому, если вам сообщили, что у вас обнаружили эрозию – не паникуйте, не спешите ее удалять и тратить деньги на лечение, стоимость которого зачастую довольно высокая.
Еще раз повторяем, что понятие эрозия – устаревшее, и правильнее говорить – эктопия (ложная эрозия или псевдоэрозия). Но этот термин настолько прочно вошел в наш обиход, что продолжает использоваться не только пациентками, но, как ни странно, даже врачами. Наверное, это связано с отсутствием информации у женщин. Если пациентке говорят, что у нее «эрозия», то дополнительных вопросов не возникает, потому что это название она слышала от подруг, мамы или бабушки. Но если женщине сказать, что у нее эктопия или эктропион, то вряд ли она сразу поймет, о чем говорит доктор, еще и решит, что у нее обнаружили нечто страшное и опасное.
Так выглядит эктопия шейки матки больших размеров при кольпоскопии.
Поэтому врачам предстоит еще долгая работа по устранению безграмотности среди женского населения.
На заметку
Термин «эрозия» в настоящее время используется исключительно для истинных эрозий, возникших как следствие инфекционного процесса, травмы или облучения.
Как устроена шейка матки?
Чтобы четко понимать, о чем идет речь, нужно иметь минимальные сведения по анатомии и знать, как устроен орган, о котором мы говорим.
Итак, та часть шейки матки, которая находится во влагалище и которую видит врач при гинекологическом осмотре в зеркалах, совершенно логично называется влагалищной частью шейки матки. Внутри шейки матки проходит шеечный, или цервикальный, канал, который открывается в полость матки. В цервикальном канале есть два физиологических сужения – это наружный и внутренний зевы. Наружный зев открывается во влагалище. У нерожавших женщин он округлой формы, а после родов приобретает вид поперечной щели. Внутренний зев открывается в полость матки. В цервикальном канале содержится слизь, главная функция которой – препятствовать попаданию инфекции из влагалища в полость матки.
Снаружи влагалищную часть шейки матки покрывает многослойный плоский эпителий. Само слово «многослойный» говорит о том, что он состоит из нескольких слоев клеток. Таким образом, он имеет значительную (разумеется, по микроскопическим меркам) толщину и выполняет защитную функцию. Слизистая оболочка шейки, покрытая многослойным эпителием, имеет бледно-розовый цвет.
Внутри цервикального канала расположен цилиндрический, или железистый, эпителий. Он более тонкий и нежный, состоит из одного ряда клеток, а просвечивающие через него кровеносные сосуды придают ему красный цвет.
У цилиндрического эпителия совсем другая функция – вырабатывать слизь. Цилиндрический эпителий – гормонозависимый: когда женских половых гормонов много, он продуцирует жидкую слизь, когда мало – густую. Это изобретение придумано природой для зачатия: через жидкую слизь сперматозоиды очень легко проникают в полость матки, встречаются с яйцеклеткой, и происходит оплодотворение. Такое качество слизи наблюдается в период овуляции. В остальное время шеечная слизь густая, вязкая, функция ее защитная – ни один инфекционный агент не может проникнуть в полость матки и вызвать воспаление.
Зона, где стыкуются два вида эпителия, называется переходной, или зоной трансформации. В разные возрастные периоды женщины эта зона располагается на различных уровнях, что зависит от этапа развития женской половой системы.
Так, у новорожденных девочек, девственниц зона стыка располагается на наружной шеечной поверхности. В таком случае говорят о врожденной эрозии.
Гистологическое строение разных типов эпителия шейки матки (у женщин репродуктивного возраста и в период менопаузы).
В период полового созревания или во время беременности, когда в женском организме отмечается высокий уровень половых гормонов, цилиндрический эпителий начинает быстро «выползать» из канала шейки матки и располагается вокруг наружного зева, в результате чего в этом месте образуется красное пятно. То же самое может происходить, если женщина принимает гормональные контрацептивы.
По мере взросления девочки, девушки уровень половых гормонов снижается, многослойный плоский эпителий начинает вытеснять цилиндрический на свое место – в цервикальный канал, и зона стыка перемещается ближе к наружному зеву.
С возрастом граница двух эпителиев и вовсе прячется глубоко в шеечный канал, из-за чего становится не видна. Поэтому у женщин старшей возрастной группы эктопия уже не встречается.
Как выглядит эрозия (эктопия)?
Ниже на рисунке, сделанном на основе фото, видно, как выглядит здоровая шейка матки и шейка с эрозией, или эктопией.
Эктопия шейки матки (схематично).
Заглянем в историю болезни…
Итак, мы уже упоминали, что эктопия (будем привыкать говорить правильно) – это часто встречающееся состояние, при котором врач-гинеколог вокруг наружного зева шейки матки видит красное пятно. Раньше из-за несовершенства методов исследования считали, что это – дефект шеечной ткани, который может перейти в рак, если его не лечить. Поэтому с целью профилактики рака шейки матки старались устранить этот дефект путем прижигания. Причем прижигание проводилось практически всем женщинам в 100 % случаев.
Но наука двигалась вперед. Стало понятно, что глаз врача не может детально рассмотреть шейку и ее дефект: ведь при этом нужно оценить качество и строение клеток. А невооруженным глазом такое сделать практически невозможно. И в повседневной практике гинекологов стали появляться кольпоскопы – микроскопы для детального изучения состояния шейки матки.
Процедура кольпоскопии, осмотр шейки матки в зеркалах под увеличением микроскопа, позволяет оценить состояние эпителия и наличие патологических изменений.
Диагностика стала более совершенной. Установили, что «эрозия» – это вовсе не лишенный эпителия участок, а смещение внутришеечного цилиндрического эпителия на влагалищную часть шейки. Именно цилиндрический эпителий на поверхности шейки и выглядит как красное пятно.
Виды эрозии
Специалисты различают следующие виды эрозии шейки матки:
- Эктопия, или псевдоэрозия (иногда в научной литературе можно встретить название «ложная эрозия»). Возникает тогда, когда происходит смещение внутреннего эпителия цервикального канала на поверхность шейки (об этом говорилось выше);
- Истинная эрозия. О ней можно говорить в том случае, когда на наружной части шейки появляется дефект и многослойный плоский эпителий полностью отсутствует. Причиной этого может стать воспалительный процесс, травма шейки гинекологическими инструментами или постоянная ее травматизация при выпадении матки.
На заметку
У молодых женщин истинная эрозия встречается крайне редко, в то время как эктопия – довольно часто. Напротив, у женщин старше 40 лет эктопия – явление крайне редкое. Для этого возраста больше характерны эрозии истинные.
Так выглядит при кольпоскопии псевдоэрозия и истинная эрозия шейки матки.
Как диагностируют эктопию?
Во всем мире не существует диагноза «эрозия шейки матки». Однако, хотя сегодня большинство практических врачей не считают эрозию шейки матки заболеванием и утверждают, что такого диагноза нет, в международной классификации болезней 10-го пересмотра (МКБ-10) в рубрике «Невоспалительные болезни женских половых органов» ей отводится код N86. Разрешите маленькое уточнение: в этой рубрике подразумевается лишь случай эктопии с осложнениями, то есть вариант патологии, при котором требуется лечение.
Эктопия – состояние, которое не имеет симптомов. И обнаружить ее может только гинеколог во время осмотра. Очень редко (когда эктопия достигает больших размеров) могут быть жалобы на кровянистые выделения после интимной близости или же появляются обильные белые или слизистые выделения из влагалища. Болей при эрозии никогда не бывает. И ее невозможно увидеть на УЗИ.
Итак, что делает врач, если он обнаружил у пациентки при гинекологическом осмотре на шейке матки неясное красное пятно.
Во-первых, доктор обязательно возьмет мазки с шейки матки на атипические клетки. Мазок на раковые клетки в гинекологии называется ПАП-тестом. Это очень важный анализ. Даже если женщина гинекологически здорова, она должна сдавать его в обязательном порядке 1 раз в год.
Процесс забора материала для ПАП-теста.
На заметку
Исследование цервикальных мазков по Папаниколау (ПАП-тест) – основной метод выявления предраковых состояний шейки матки. Забор материала на цитологию осуществляется с трех участков: с наружной части шейки матки, с зоны стыка многослойного плоского и цилиндрического эпителия и из нижней трети цервикального канала. Для взятия материала на исследование используют специальные щеточки.
Расшифровка результатов цитологического исследования
| Варианты | Цитологическая картина |
| 1 | Нормальное строение клеток многослойного плоского эпителия |
| 2 | Строение клеток изменено из-за воспалительного процесса во влагалище и (или) шейке матки |
| 3 | Появляются единичные атипичные клетки с аномалией ядер, возникает подозрение на озлокачествление |
| 4 | Встречаются отдельные клетки с явными признаками злокачественного процесса |
| 5 | Большое количество раковых клеток |
Во-вторых, он возьмёт влагалищный мазок на флору. В мазке могут быть повышены лейкоциты и встречаться патогенная микрофлора, что указывает на воспаление влагалища. Воспалительный процесс во влагалище затрудняет выявление атипичных клеток, поэтому, если таковой обнаружен, то необходимо его лечение, а затем повторное проведение цитологического исследования.
Для санации при воспалении влагалища применяются препараты местного действия в свечах или вагинальных таблетках: «Тержинан», «Гексикон» и другие. В некоторых случаях может потребоваться назначение антибиотиков, а для лечения молочницы – противогрибковые средства. Все лекарства подберет врач с учетом возбудителя болезни.
Для скорейшего заживления эрозии следует вылечить все имеющиеся воспалительные заболевания во влагалище, так как они могут влиять на развитие очага уже имеющегося патологического участка.
Важно понимать
Все названные лекарственные препараты не служат для лечения эрозии. Цель их назначения – санация влагалища, чтобы микробные агенты не спровоцировали перехода неосложненной формы эрозии, которую лечить не нужно, в осложненную. Осложненная эрозия имеет менее благоприятный прогноз и всегда нуждается в терапии.
В-третьих, при выявлении дефекта шейки матки гинеколог предложит сдать анализ на ВПЧ (вирус папилломы человека). Патологию шейки матки обычно вызывают два онкогенных типа ВПЧ – 16 и 18.
И, наконец, кольпоскопическое исследование. Доктор детально рассмотрит шейку под микроскопом и оценит строение клеток увиденного пятна, характер поверхности, цвет, края зоны поражения, сосудистый рисунок. Кольпоскопия дополняет цитологическое исследование, дает возможность выявить группу здоровых женщин – тех, кому эктопию лечить не требуется. Целью данного исследования является выявление очага поражения и обоснование показаний к прицельной биопсии шейки матки. Не нужно бояться этой процедуры – она абсолютно безболезненна.
Мазок на цитологию позволяет определить наличие заболеваний шейки матки, выявить риск новообразований.
Эктопия – опасно это или нет?
Сегодня медицина твердо установила, что эктопия, особенно небольших размеров, – это естественный этап развития женской половой системы. Пятно цилиндрического эпителия в разные периоды жизни на фоне гормональных всплесков может то появляться, то исчезать, быть то совсем маленьким, то более обширным. А с возрастом организм и вовсе ликвидирует этот участок, перемещая зону трансформации вглубь цервикального канала.
Довольно часто эктопия встречается у молодых нерожавших женщин, и является физиологическим состоянием, не требующим лечения и не представляющим опасности для здоровья.
Нужно знать
Если у вас обнаружили эктопию шейки матки, но при цитологическом исследовании не выявлены патологические клетки и отсутствует вирус папилломы человека, то ваша эрозия не опасна, с ней ничего не нужно делать, со временем она сама пройдет. Единственное, чего не стоит игнорировать, так это ежегодные осмотры гинеколога.
Если ВПЧ все же обнаружен, а в ПАП-тесте нет атипичных клеток, то с вашей эрозией все равно ничего не нужно делать. Только наблюдаться у гинеколога вы должны в два раза чаще (каждые полгода).
Когда эрозию нужно лечить?
В большинстве случаев эрозию лечить не нужно. Но для этого есть два условия, о которых следует помнить:
- Не должно быть воспалительного процесса;
- Должны отсутствовать атипические или раковые клетки в мазке на онкоцитологию.
Когда мы говорим об эктопии, мы подразумеваем, что цилиндрический эпителий цервикального канала находится не на своем месте, то есть не внутри шейки, а снаружи – на влагалищной ее части. Цилиндрический эпителий очень тонкий, легко травмируется. Влагалищная среда для него не совсем естественна. Кроме того, во влагалище могут попасть микробы при половых контактах или из прямой кишки и нанести вред нежному эпителию.
Поэтому, чтобы эктопия не перешла в осложненную форму, нужно содержать влагалище в чистоте, соблюдать правила интимной гигиены и во время секса пользоваться презервативами или спермицидами. Особенно это касается женщин, которые находятся в сексуальном поиске и не имеют постоянного полового партнера.
Хронический цервицит при кольпоскопии (наличие гиперемии и выделений из цервикального канала).
Кто относится к группе риска по возникновению осложненной эрозии?
Осложненная эрозия может возникнуть у любой женщины, но чаще всего она встречается у представительниц таких групп:
- Женщины, рано начинающие половую жизнь;
- Женщины, часто меняющие партнеров. Они больше подвержены половым инфекциям, что неблагоприятно влияет на эрозию, и последняя принимает осложненное течение;
- Пациентки, имеющие аборты в прошлом, так как механическая травма шейки также может стать причиной осложнения эрозии.
Что делать, если в ПАП-тесте обнаружены раковые клетки?
Если в цитологическом исследовании найдены раковые клетки, то такое состояние уже не будет называться эрозией. Это дисплазия (предрак) или даже рак шейки матки. В таком случае нужно под контролем кольпоскопа взять прицельную биопсию с подозрительного участка.
Результаты биопсии отправляются на гистологическое исследование в лабораторию, и только гистолог может вынести окончательный вердикт, исходя из которого предпринимаются такие действия:
- Если по результатам биопсии нет рака шейки матки, а подтверждается предраковый процесс, то в этом случае показано лечение (чаще всего путем прижигания шейки матки);
- Если же подтвердился рак, то методом выбора является широкая конизация – иссечение шейки, при которой удаляется очаг пораженных тканей в виде конуса с вершиной, уходящей вглубь цервикального канала.
Какой метод прижигания предпочтительнее при дисплазии и раке шейки матки?
Зачастую выявленная дисплазия легкой степени может быть просто следствием воспаления. И после проведения противовоспалительной терапии на контрольной онкоцитологии от нее не останется и следа.
Но если дисплазию действительно нужно лечить, важно выбрать правильный метод прижигания. Когда врач решает вопрос о способе хирургического лечения дисплазии, то ключевыми факторами являются следующие:
- Степень тяжести дисплазии;
- Возраст женщины;
- Входит ли в ее планы материнство в будущем.
Конечно, молодым женщинам с дисплазией легкой и средней степени, которые собираются рожать после лечения шейки, показаны щадящие хирургические методы. Для этого может быть использовано прижигание лазером, радиоволнами, аргоном или заморозка жидким азотом. При глубоком поражении шейки у женщин, не планирующих рожать, может быть оправдана диатермоэлектрокоагуляция или электроэксцизия.
Степени распространения рака шейки матки.
При запущенных формах рака бывает, что сохранить шейку нет возможности, и из-за глубокого прорастания опухолевого процесса приходится проводить полное удаление не только шейки, но и тела матки.
Часто задаваемые вопросы женщин с эрозией (эктопией) шейки матки
Можно ли ставить спираль, если есть эрозия?
Можно. Но только при условии, что в мазках на микрофлору нет признаков воспаления, а в мазках на онкоцитологию нет атипичных клеток.
Важно знать
Неосложненная эрозия шейки матки не является противопоказанием для установки внутриматочной спирали.
Можно ли заниматься сексом при наличии эрозии?
Можно. Но нужно помнить, что небольшая эрозия не дает никаких симптомов и не мешает половой жизни, а вот эктопия большая (более 1-1,5 см) может быть причиной кровотечения после полового контакта. В таком случае нужно будет обратиться к врачу для обследования.
Можно ли пользоваться тампонами при эрозии шейки матки?
Да, можно.
Может ли эрозия повлиять на зачатие ребенка и на вынашивание беременности в дальнейшем?
Сама по себе эрозия не влияет на зачатие и не вызывает акушерских осложнений. Проблема в другом. Случается, что неправильно выбрана тактика ведения и лечения эрозии. Неоправданное стремление прижечь неосложненную эктопию может привести к сужению цервикального канала, что нередко становится причиной бесплодия.
Почему возникает задержка менструации при эрозии?
Эрозия шейки матки не влияет на менструальный цикл, и задержка месячных связана с сопутствующей патологией.
Каковы психосоматические причины эрозии?
Согласно теории психосоматики, эрозия возникает у женщин, не принимающих свою женскую сущность, недовольных отношениями с партнером, испытывающих определенных сложности в сексуальной жизни. Официальная медицина не ориентируется на психосоматику, поэтому практикующий гинеколог вряд ли порекомендует своей пациентке принять себя как женщину в плане лечения эрозии (хотя именно такие советы дают на многочисленных форумах).
Думаем, что из вышеизложенного вы поняли: очень важно определиться, является ваша эрозия нормой или патологией. От этого будет зависеть тактика дальнейшего ведения и лечения. Зная, в каких случаях можно эктопию наблюдать, а в каких нужно лечить, вы не расстанетесь напрасно со «своими кровными», потому как предлагаемое прижигание во многих клиниках платное, а цена на услуги далеко не символическая.
Полезное видео об эрозии шейки матки
mioma911.ru
Эрозия шейки матки
Эрозия шейки матки – одно из самых часто встречающихся гинекологических заболеваний. Какие методики обследования и лечения этого недуга наиболее актуальны на сегодняшний день?
Эрозия представляет собой дефект слизистой оболочки шейки матки. Истинная эрозия шейки матки встречается довольно редко и существует недолго. Ее заживление обычно наступает через 10-14 дней.
Однако чаще термином «эрозия шейки матки» называют другой процесс. В норме влагалищная часть шейки покрыта, так называемым, многослойным плоским эпителием (МПЭ). А в канале шейки матки находятся совсем другие, цилиндрические клетки, расположенные в один слой.
Под воздействием множества факторов зона стыка этих двух разных тканей может смещаться на поверхность шейки матки. И цилиндрические клетки оказываются там, где их быть не должно. На клетки цилиндрического эпителия (ЦЭ) начинают действовать кислая среда и микроорганизмы, живущие во влагалище, что поддерживает хроническое воспаление. Кроме того, ЦЭ, в отличие от МПЭ, не обладает защитными свойствами и не может препятствовать проникновению бактерий и/или вирусов в цервикальный канал и полость матки. Этот дефект на медицинском языке называется псевдоэрозией или эктопией, а в обиходе для простоты употребляют слово «эрозия».
К наиболее частым причинам возникновения эрозии относят механические повреждения шейки матки, пониженный иммунитет, половые инфекции (генитальный герпес, вирус папилломы человека и другие).
Симптомы эрозии шейки матки
Симптомы немногочисленны. Как правило, эрозия шейки матки не приводит к существенным изменениям в самочувствии женщины.
У женщин с этим заболеванием нет дискомфорта внизу живота. И оно не появляется во время полового акта, т.к. на шейки матки нет чувствительных рецепторов. Однако после интимной близости у некоторых женщин отмечаются незначительные кровянистые или сукровичные выделения, что является веским основанием для посещения врача гинеколога.
В большинстве случаев эрозия шейки матки является случайной находкой при осмотре гинеколога. Врач видит ее как небольшой ярко-красный участок на шейке матки. Однако для уточнения диагноза важно сделать дополнительное обследование — так называемую кольпоскопию.
Кольпоскопией называют осмотр шейки матки с помощью особого оптического прибора с увеличением в 25-30 раз. Прибор помогает врачу лучше видеть измененные участки. После кольпоскопии гинеколог ставит более точный диагноз. Дело в том, что термином «эрозия шейки матки» называют несколько заболеваний, различных по своему происхождению и прогнозу. Обследование длится не менее 20 минут, но при этом оно практически безболезненно для пациентки.
Во время кольпоскопии у гинеколога есть возможность произвести биопсию измененного участка шейки матки. Это исследование проводят не в том случае, когда пациентка жалуется на какие-то симптомы, а только, если врач во время кольпоскопии увидел подозрительный участок.
Биопсия обычно проводится на 5-7 день цикла, сразу после прекращения месячных. Важно также, чтобы в момент взятия материал не было воспаления во влагалище. Поэтому если вас беспокоят зуд или выделения, желательно показаться гинекологу заранее и пролечиться. А затем уже идти на обследование шейки матки.
Доктор иссекает небольшой участок ткани шейки матки, чтобы потом отправить его на гистологическое исследование. Детальное изучение клеток в области эрозии шейки матки и глубины поражения позволяет врачу разработать правильную тактику лечения пациентки.
Если эрозия существует долго, а правильное лечение отсутствует, клетки шейки матки могут необратимо изменяться. В результате повышается риск злокачественных образований шейки матки. Поэтому диспансерное обследование у гинеколога дважды в год обязательно для каждой женщины.
Несмотря на то, что симптомы эрозии не всегда ярко выражены, это заболевание необходимо лечить. Псевдоэрозия шейки матки характеризуется наличием вокруг канала шейки матки такого эпителия, который не обладает защитной функцией и не может препятствовать проникновению инфекции (если таковая имеется) из влагалища в полость матки.
Кроме того, в ряде случаев возникает процесс самопроизвольной эпителизации эрозии, который может привести к формированию неполноценного эпителия.
Диагностика эрозии шейки матки
Эрозия шейки матки может практически ничем не проявляться. Лишь изредка возможны незначительные кровянистые выделения во время полового акта. Поэтому для раннего выявления и своевременного лечения эрозии даже здоровая женщина должна посещать гинеколога как минимум два раза в год.
Если доктор увидит, что на шейке матки есть какие-либо дефекты, обязательно проведение кольпоскопии - осмотра при помощи специального прибора с оптической системой. Эта процедура безболезненна и не требует особой подготовки.
Если во время осмотра врач увидит участок, который требует более внимательного изучения, он возьмет из него специальными щипчиками маленький кусочек. Это называется биопсия. Она необходима, чтобы потом детально рассмотреть клетки шейки матки под микроскопом.
Помимо кольпоскопии и биопсии перед лечением эрозии нужно пройти ряд дополнительных обследований. Это мазок на флору, цитологическое обследование, анализы крови на ВИЧ, сифилис, вирусные гепатиты. Потребуются также анализы на наличие половых инфекций: хламидий, гарднерелл, мико - и уреаплазм, трихомонад, герпеса, вируса папилломы человека.
Осложнения
Пациентка с эрозией шейки матки должна обязательно находиться под наблюдением гинеколога. Лишь при эрозиях, возникающих в подростковом возрасте, можно не торопиться с лечением. Такие эрозии чаще всего не причиняют особого вреда и исчезают сами собой. Но и в этой ситуации нужно регулярно показываться врачу.
В остальных случаях при отсутствии правильного лечения эрозия шейки матки может привести к осложнениям. Из-за длительного воспаления у клеток в области эрозии может меняться структура. Возможно появление так называемых атипичных клеток, предрака и даже рака шейки матки. Негативную роль в этом процессе могут сыграть половые инфекции, особенно папиломавирусы и их сочетание с вирусами генитального герпеса.
Лечение эрозии шейки матки
ПЕРВИЧНАЯ КОНСУЛЬТАЦИЯ
от 2 200 руб
Методика лечения определяется после полного обследования. К вопросу выбора специалиста и методики воздействия следует подходить с осторожностью, особенно если женщина в будущем планирует иметь детей.
Достаточно давно используется прижигание электрическим током (диатермоэлектрокоагуляция - ДЭК). Но эта процедура не лишена недостатков. Заживление после нее длится долго, а иногда прижигание приводит к осложнениям, могут возникнуть грубые рубцы. Возможно, например, сужение наружного отверстия (или зева) канала шейки матки. Это может привести к проблемам во время следующей беременности и родов. Поэтому диатермоэлектрокоагуляцию сейчас используют значительно реже. В настоящее время предпочтение отдается другим методам, в частности, замораживанию жидким азотом – криодеструкции, радиоволновому методу и лазерокоагуляции.
Однако при криодеструкции отмечается укорочение шейки матки и, также как при ДЭК, возможно сужение наружного зева. Поэтому методами выбора в последние годы становятся радиоволновой с помощью аппарата «Сургитрон» или лазерокоагуляция.
Лечение хирургическим лазером, применяемое в нашей клинике, - самый предпочтительный метод лечения. Он одновременно воздействует на измененный участок и при этом останавливает кровотечение. После лазерокоагуляции осложнения бывают редко, рубец не образуется, т.к. операция проводится под пристальным контролем и под управлением врача. Глубина воздействия может быть минимальна (до 1-2 мм) и может регулироваться в процессе коагуляции. Процесс восстановления длится меньше, чем при использовании других методик.
Иногда при эрозии шейки матки необходима небольшая операция – конизация шейки матки. Она проводится, если по результатам биопсии врачи находят значительно измененные, то есть атипичные клетки. Если эрозия возникла после тяжелых родов, иногда требуется операция по пластике шейки матки. Помните, что эрозия шейки матки – заболевание, при котором обязательна консультация врача. Самолечение по народным рецептам может принести больше вреда, чем пользы.
Эрозия шейки матки, эктропион, лейкоплакия
www.herpesclinic.ru
Что такое шейка матки? Норма и патология. Цервикальный канал. Эрозия шейки матки
Смотрите также: Вид шейки матки в норме и при патологии. Тест с уксусной кислотой
В наших клиниках Вы можете пройти полное обследование:
Вид шейки матки в норме и при патологии
по материалам международной организации по контролю за заболеваниями шейки матки (INCGC)
Обследование шейки матки является обязательным этапом гинекологического осмотра.Шейка матки (cervix uteri - 20) представляет собой нижний сегмент матки. Стенка шейки матки (20) является продолжением стенки тела матки. Место перехода тела матки в шейку носит название перешейка. В то время, как стенка матки в основном представлена гладкой мускулатурой, стенка шейки матки в основном состоит из соединительной ткани с большим содержанием коллагеновых волокон и в меньшем количестве эластических волокон и гладкомышечных клеток.
Нижняя часть шейки матки вдается в полость влагалища и поэтому называется влагалищной частью шейки матки, а верхняя часть, лежащая выше влагалища, носит название надвлагалищной части шейки матки. При гинекологическом исследовании осмотру доступна именно влагалищная часть шейки матки. На влагалищной части шейки матки виден наружный зев - 15, 18) - отверстие, ведущее из влагалища в канал шейки матки (цервикальный канал - 19, canalis cervicis uteri) и продолжающееся в полость матки (13). В полость матки цервикальный канал открывается внутренним зевом.
Рис.1: 1 - устье маточной трубы; 2, 5, 6 - маточная труба; 8, 9, 10 - яичник; 13 - полость матки; 12, 14 - кровеносные сосуды; 11 - круглая связка матки; 16, 17 - стенка влагалища; 18 - наружный зев шейки матки; 15 - влагалищная часть шейки матки; 19 - цервикальный канал; 20 - шейка матки.
Рис.2: 1 - матка (дно матки); 2, 6 - полость матки; 3, 4 - передняя поверхность матки; 7 - перешеек матки; 9 - цервикальный канал; 11 - передний свод влагалища; 12 - передняя губа шейки матки; 13 - влагалище; 14 - задний свод влагалища; 15 - задняя губа шейки матки; 16 - наружный зев.
Слизистая оболочка цервикального канала состоит из эпителия и расположенной под эпителием соединительнотканной пластинки (lamina propria), представляющей собой фиброзную соединительную ткань. Слизистая цервикального канала образует складки (18, рис.1). Помимо складок в цервикальном канале расположены многочисленные ветвящиеся трубчатые железы. И эпителий слизистой оболочки канала и эпителий желез состоит из высоких цилиндрических клеток, секретирующих слизь. Такой эпителий называется цилиндрическим. Под влиянием гормональных изменений, происходящих в организме женщины в течение менструального цикла, в клетках эпителия цервикального канала также происходят циклические изменения. В период овуляции секреция слизи железами цервикального канала увеличивается, и изменяются ее качественные характеристики. Иногда железы шейки матки могут закупориваться и при этом образуются кисты (наботовы фолликулы или кисты наботовых желез).
Влагалищная часть шейки матки покрыта многослойным плоским эпителием. Этот же тип эпителия выстилает стенки влагалища. Место перехода цилиндрического эпителия цервикального канала в многослойный плоский эпителий поверхности шейки матки носит название переходной зоны. Иногда зона перехода между двумя типами эпителия может смещаться, и при этом цилиндрический эпителий цервикального канала покрывает небольшой участок влагалищной части шейки матки. В таких случаях говорят о так называемых псевдоэрозиях (многослойный плоский эпителий, покрывающий в норме влагалищную часть шейки матки, имеет розовато-серый цвет, а цилиндрический эпителий цервикального канала - красный; отсюда и термин эрозия или псевдоэрозия).
Осмотр врача
Цель визуального осмотра шейки матки - выявление пациенток с изменениями внешнего вида шейки матки, эрозии и отбор женщин, нуждающихся в проведении более углубленного обследования и соответствующего лечения. Важный момент - своевременное выявление женщин с предонкологическими изменениями шейки матки на ранних стадиях. При проведении скринингового обследования дополнительно к осмотру врача может быть рекомендовано проведение кольпоскопии и ПАП-мазка
Осмотр шейки матки проводится на гинекологическом кресле в положении пациентки для гинекологического осмотра. После осмотра наружных половых органов во влагалище вводится гинекологическое зеркало и обнажается шейка матки. С шейки матки ватным тампоном удаляется избыток слизи и бели. Осмотр шейки матки обычно не проводится в период менструации и в период лечения местными влагалищными формами лекарственных препаратов.
Результаты осмотра:
Поверхность шейки матки гладкая, розовая; слизистая секреция прозрачная. Центральное отверстие - наружный зев шейки матки - округлой или овальной формы у нерожавших и щелевидный у многорожавших женщин. Необходимости в проведении медицинских процедур нет. Рекомендуется профилактическое проведение ПАП-мазка 1 раз в год.
Шейка матки у женщин в постменопаузальном периоде атрофична. Необходимости в проведении медицинских процедур нет. Рекомендуется профилактическое проведение ПАП-мазка 1 раз в год.
Нормальные физиологические изменения шейки матки во время беременности и в послеродовом периоде. Необходимости в проведении медицинских процедур нет.
Рекомендуется проведение дополнительных исследований (обследование на урогенитальные инфекции, ПАП-мазок, кольпоскопия, биопсия шейки матки), уточнение диагноза и решение вопроса о проведении терапии.
Воспалительный процесс в шейке матки. Рекомендуется обследование на урогенитальные инфекции, противовоспалительная терапия с последующим осмотром шейки матки и проведением ПАП-мазка.
Хронический воспалительный процесс в шейке матки с формированием кист наботовых желез. Наботовы железы (наботовы фолликулы) образуются при закупорке выводных протоков желез шейки матки и накоплении в них секрета. Это может стать причиной формирования кист и локального выпячивания поверхности шейки матки. Рекомендуется обследование на урогенитальные инфекции, проведение противовоспалительной терапии, ПАП-мазка, кольпоскопии.
Это доброкачественное образование. Причины возникновения - хронические воспалительные процессы, травматизация шейки матки, гормональный дисбаланс. Показано проведение ПАП-мазка, кольпоскопии. Проводится удаление полипа в сочетании с лечением сопутствующих заболеваний.
Помимо перечисленных нарушений при осмотре врача может быть обнаружена доброкачественная опухоль шейки матки (папиллома); гипертрофия шейки матки; деформация шейки матки; покраснение (гиперемия шейки матки); простая эрозия (не кровоточит при прикосновении); опущение матки; ненормальный цервикальный секрет (с неприятным запахом; грязного/зеленоватого цвета; либо белое казеозное отделяемое, окрашенное кровью).
Изменения шейки матки, подозрительные на злокачественные (например, эрозия шейки матки, кровоточащая или крошащаяся при прикосновении, с неоднородной или рыхлой поверхностью). Эрозия шейки матки (дефект слизистой оболочки) является одним из наиболее распространенных гинекологических заболеваний у женщин. Эрозия – это дефект слизистой оболочки, покрывающей влагалищную часть шейки матки, который возникает в результате воспалительных процессов, травматических и других повреждений. Рак шейки матки. Для дальнейшего обследования и решения вопроса о терапии пациентка направляется к онкогинекологу.
Помимо простого осмотра шейки матки для получения дополнительной информации в ряде случаев проводится осмотр после обработки шейки матки 3-5% раствором уксусной кислоты.
Смотрите также: Вид шейки матки в норме и при патологии. Тест с уксусной кислотой
www.cironline.ru
Воспаление цервикального канала
Под цервикальным каналом понимают ту часть матки, которая находится между влагалищем и полостью матки и соединяет их. Воспаление слизистой канала называется эндоцервицитом. Наиболее часто этому заболеванию подвержены женщины работоспособного возраста.
Причины воспаления цервикального канала
Причины возникновения эндоцервита бывают инфекционного и неинфекционного характера. К первым можно отнести инфицирование такими микроорганизмами, как стрептококки, гонококки, кишечная палочка, хламидии, трихомонады, кандиды, уреаплазмы, стафилококки, вирусы герпеса и папилломы. Неинфекционными причинами развития воспаления могут быть травмы, новообразования, радиация, эрозия шейки матки, опущение шейки матки. Однако они встречаются довольно редко.
Наиболее часто заболевание начинается с воспалительного процесса во влагалище, переходящего затем на шейку матки. Часто оно сопровождается кольпитом.
Но не все женщины обязательно заболевают эндоцервитом. Можно назвать несколько факторов, являющихся провоцирующими в развитии заболевания. К ним относятся:
· Деформация шейки матки после аборта, зондирования матки, введения внутриматочной спирали, травмы в родах, диагностическое выскабливание;
· Местное или общее снижение иммунитета после воспаления половых органов;
· Наступление обычной менструации;
· Частые стрессы.
В норме в просвете цервикального канала практически всегда находится слизистая пробка, которая защищает полость матки от проникновения патогенных микроорганизмов из влагалища. При различных медицинских манипуляциях пробка разрушается, меняется её физический и химический состав, в результате чего инфекция может свободно проникать в матку через цервикальный канал, вызывая тем самым эндоцервицит, а затем и эндометрит.
Инфекция также может проникать в цервикальный канал с менструальной кровью. Вот почему именно в этот период особенно нужно помнить о правилах личной гигиены.
Симптомы воспаления цервикального канала
Какими могут быть симптомы эндоцервицита? С первых дней в области половых органов появляется чувство жжения, зуд, боль внизу живота тянущего характера, дискомфорт при половом акте, выделения обильные или в небольшом количестве. Если лечение не начато своевременно, то острый период переходит в хроническое течение.
Жалоб, конечно, уже не будет, но это не скажет о том, что женщина выздоровела. Просто заболевание перешло в латентный период, и женский организм адаптировался к инфекции. Если её не пролечить, то воспаление распространится на соседние органы и в дальнейшем могут возникнуть осложнения.
В некоторых случаях эндоцервицит протекает бессимптомно и не влияет на здоровье женщины, однако наличие воспаления в цервикальном канале может привести к патологическим изменениям шейки матки и послужит почвой для развития эрозии шейки матки, а потом и её дисплазии. При воспалении канала происходит изменение состава шеечной слизи, что впоследствии может быть одной из причин бесплодия.
Диагностика
В целях профилактики и диагностики заболевания женщина должна посещать гинеколога как минимум раз в году. При появлении каких-либо жалоб также нужно посетить врача для выявления характера заболевания и его лечения. Диагноз ставится в комплексе, после опроса и обследования больной.
Обычно женщинам проводят следующие исследования:
· Осмотр с помощью гинекологических зеркал – при наличии воспаления наблюдаются покраснение, и отек в области цервикального канала, выделения гнойного характера;
· Микроскопию мазка – при её проведении определяется интенсивность воспаления по количеству лейкоцитов и наличие патогенных микроорганизмов в канале;
· Бактериологическое исследование мазков, выявляющее возбудителя болезни;
· Кольпоскопию – она визуально показывает признаки воспаления благодаря использованию специального прибора – кольпоскопа, с особой подсветкой и оптическим увеличением;
· Цитологическое исследование мазка после кольпоскопии – в этом случае исследуются клетки эпителия.
Только после тщательно проведенного обследования и выявления штамма возбудителя врач ставит диагноз и назначает индивидуальное лечение. Оно будет зависеть от причины, вызвавшей заболевание и длительности его течения.
В зависимости от состояния женщины ей назначается соответствующая медикаментозная терапия, которая может быть дополнена иммуностимулирующей терапией для поддержания иммунитета. После лечения проводится противогрибковая терапия, восстановление микрофлоры влагалища. После выздоровления для подтверждения результата женщине рекомендуется через некоторое время повторно сдать анализы.
Эндоцервита можно избежать, если соблюдать простые и эффективные правила: быть уверенной в своем сексуальном партнере или же всегда пользоваться презервативами, соблюдать интимную гигиену и ежегодно проходить профилактический осмотр у врача с обязательной сдачей анализов. Все это поможет женщине быть всегда уверенной в своем здоровье!
www.ayzdorov.ru
Патология шейки матки (эрозия врожденная и истинная, псевдоэрозия). Диагностика и лечение
Эрозия шейки матки - не совсем правильный термин по отношению к патологии, которая под этим понятием подразумевается. Однако данный термин объединяет любые похожие на эрозию изменения. Существует истинная эрозия, когда поврежден поверхностный слой эпителия, и псевдоэрозия, когда есть процесс эпителизации.
Надо сказать, что существует миф об эрозии как о заболевании, требующем срочного лечения. Однако шейка матки при нормальных цитологических результатах и отрицательном ВПЧ-тестировании не требует никакого вмешательства или лечения. Это изъявление слизистой оболочки влагалищной части матки.
Под эрозию или псевдоэрозию могут «маскироваться» диспластические или злокачественные изменения. Именно поэтому всем женщинам рекомендован ежегодный скрининг, включающий цитологическое исследование и тестирование на вирус папилломы человека.
Кроме того, цервициты или воспалительные заболевания шейки матки при отсутствии лечения могут способствовать распространению воспаления на внутренние половые органы. Кроме того, длительное воспаление может со временем привести к изменениям клеток, их дисплазии, являющимся предраковыми состояниями.
Как изменяется шейка матки, в том числе т.н. эрозия?
Рассмотрим это подробнее. Матка состоит из 3 частей: из шейки матки, ее перешейка и самой матки.
Тело матки можно представить в виде мышцы, выстланной изнутри особой тканью - эндометрием. Эндометрий имеет свойство к быстрому изменению, он помогает развиваться плоду.
Внутренняя часть шейки матки состоит из выложенных в 1 слой специальных клеток - цилиндрического эпителия. Его клетки образуют цервикальный канал, ведущий в полость матки. Наружная часть шейки матки выложена многослойным эпителием, который покрывает весь этот орган, доходя до краев наружного отверстия, и там же постепенно переходит в цилиндрический эпителий.
Чаще всего воспалительные изменения шейки матки инициируется различными вирусами и микробами. Например, в фазу острого воспаления после инфицирования трихомониазом или гонореей в слизистой оболочке повреждаются поверхностные клетки плоского эпителия. Это приводит к тому, что слизистая оболочка шейки матки оголяется. В открытом состоянии она больше подвержена инфекции, быстрее лопаются кровеносные сосуды. Например, после полового акта у женщины могут возникнуть кровянистые выделения. Так возникает эрозия шейки матки, размер которой может быть от нескольких миллиметров до нескольких сантиметров.
Сначала это истинная эрозия, которая затем переходит в псевдоэрозию.
Виды заболеваний шейки матки
Можно выделить следующие виды эрозии шейки матки:
- Врожденная эрозия - смещение цилиндрического эпителия внутреннего слоя шейки матки, которое происходит в детском или подростковом возрасте. Врожденная эрозия шейки матки с ее ярко-красным цветом выявляется при кольпоскопии (при использовании раствора Люголя окрашивание не происходит). Врожденные эрозии шейки матки в злокачественные образования не перерождаются. Это нормальное состояние, не требующее никакого лечения.
- Истинная эрозия шейки матки. Проявляется в виде небольшого круглого участка с яркой окраской, иногда кровоточит. Характерным проявлением этого вида эрозии является эндоцервицит, в результате которого начинают появляться гнойные выделения на слизистой. Истинная эрозия существует в течение 2-х недель, затем шейка матки покрывается эпителиальными клетками, принадлежащими соседним участкам. Следующий этап развития заболевания шейки матки - псевдоэрозия.
- Псевдоэрозия - смещение цилиндрического эпителия на влагалищную часть шейки матки. По внешнему виду псевдоэрозия (или эктопия) напоминает круглое пятно красного цвета, величина диаметра которого от нескольких миллиметров до нескольких сантиметров. На поверхности эрозии могут образоваться слизистые воспаления с гноем. Данное заболевание шейки матки может развиваться в течение продолжительного времени. Опасность этой патологии заключается в возможности ее перерождения в рак шейки матки. Еще раз отметим, что псевдоэрозия (или эктопия цилиндрического эпителия шейки матки) при нормальном цитологическом результате и отрицательном анализе на ВПЧ не подлежит лечению, показано только наблюдение.
Выделяются также следующие разновидности эрозии, т.е. фоновые заболевания шейки матки:
- Цервицит - заболевание шейки матки. Встречается, как экзоцервицит (воспаление во влагалище шейки матки), так и эндоцервицит (воспаление слизистой оболочки канала шейки матки). Проявляется жжением и зудом во влагалище и появлением обильных гнойных и слизистых выделений. Показано обследование на инфекции, передающиеся половым путем, обычно методом ПЦР. Также, если женщина в течение 1 года не проходила скрининг на рак шейки матки, ей назначают анализ на ВПЧ и цитологическое исследование.
- Эктропион, т.е. выворот цервикальной слизистой, развивается после родов или абортов, чаще всего выясняется на осмотре у гинеколога. При нормальных тестах на цитологию и ВПЧ требуется наблюдение, лечение не показано. Вмешательство необходимо, если выворот мешает наступлению беременности (иногда в таких случаях проводится пластика шейки матки, призванная восстановить анатомию).
- Эндометриоз шейки матки - перенос эндометрия из полости матки на ее шейку. Выглядит как красные участки неровного цвета или кисты коричневого цвета («эндометриоидные глазки»). Симптомы патологии шейки матки - небольшие выделения до и после менструации. Выявляется на осмотре гинеколога во время кольпоскопии. Это заболевание шейки матки обычно сочетается с другими видами эндометриоза. Лечение назначается индивидуально в зависимости от симптомов, особенностей менструальной функции, сопутствующих заболеваний, репродуктивных планов.
- Лейкоплакия представляет собой ороговение клеток плоского эпителия. Лейкоплакия появляется в результате снижения иммунитета, травмы шейки матки, половой инфекции, нарушение гормонального фона. Заболевание не имеет симптомов. Поэтому может обнаружиться только на приеме у гинеколога. Обязательны кольпоскопия и биопсия шейки матки. Лейкоплакия считается фоновым заболеванием, поэтому такие пациентки обязательно должны находиться под наблюдением гинеколога.
- Эритроплакия - истончение слизистой оболочки шейки матки, выглядящее как пятно красного цвета. Лечение не требуется.
- Полипы шейки матки - доброкачественные образования, появляющиеся из цервикального канала шейки матки. Полипы бывают мягкие и плотные, на ножке и на широком основании, в единственном или множественном числе. Заболевание может не иметь симптомов или проявляться выделениями из половых путей, кровотечением после полового контакта, нарушением менструального цикла. Полипы подлежат удалению с помощью хирургических, лазерных или радиоволновых методов.
- Папилломы (проявления вируса папилломы человека) представляют собой образования из соединительной ткани с сосудами внутри, сверху выстланные многослойными клетками плоского эпителия. Заболевание может быть бессимптомным или проявляться выделениями из половых путей. Также ВПЧ может случайно выявляться при обследовании у гинеколога. Лечение заключается в удалении папиллом с помощью различных методов и применении противовирусной терапии.
- Дисплазия шейки матки. Предраковое заболевание шейки матки, при котором происходит нарушение строения эпителия. Чаще всего эта патология симптомов не имеет. Поэтому обязательно пройти ежегодный цитологический скрининг с ВПЧ-тестированием. Показана биопсия шейки матки, в зависимости от степени дисплазии доктор выбирает метод лечения. При третьей степени дисплазии показана конизация шейки матки (операция, при которой проводится конусообразное иссечение пораженных тканей), затем, на основании результатов гистологии, врач определяет дальнейшую тактику лечения.
- Рубцовая деформация шейки матки - патологическое изменение, выражающееся в рубцовых изменениях в шейки матки и деформации внутренней части матки. Встречается достаточно редко, в основном у женщин, переживших травматичные роды. При нормальном цитологическом исследовании, отрицательном ВПЧ-тестировании и отсутствии репродуктивных планов показано наблюдение. Если же женщина планирует беременность, в зависимости от степени деформации, принимается решение о необходимости хирургического вмешательства. Это решение зависит от степени разрыва, нарушения анатомии и функции шейки матки.
Диагностика патологии шейки матки
При диагностике патологии шейки матки применяют следующие методы обследования:
- цитологический анализ, при котором берется соскоб с поверхности шейки матки с тестированием на ВПЧ методом ПЦР;
- расширенная кольпоскопия, позволяет рассмотреть с помощью многократного увеличения имеющиеся нарушения в строении шейки матки;
- биопсия шейки матки (проводится при изменениях цитологического анализа, положительном анализе на ВПЧ, особенно 16-го и 18-го типов);
- УЗИ органов малого таза в первую фазу менструального цикла.
Врач-гинеколог может назначить следующие анализы при эрозии шейки матки:
Лечение патологии шейки матки
состоит из 3 последовательных этапов:
- устранение основной причины заболевания, восстановительная терапия нормальной микрофлоры влагалища;
- воздействие на болезнетворный очаг с помощью разнообразных (в том числе хирургических) способов;
- стимуляция регенеративных процессов.
Лечение эрозии шейки матки не показано при нормальном цитологическом исследовании и отрицательном ВПЧ
Немедикаментозное лечение эрозии шейки матки
Прижигание эрозии шейки матки - это воздействие электрическим током определенной частоты. В настоящее время электрокоагуляцию эрозии шейки матки не применяют. Если нужно лечить фоновые или предраковые заболевания, применяются современные методы лечения заболеваний шейки матки. Например, метод криодеструкции, в процессе которого ткань замораживают с помощь жидкого азота. Здоровые ткани не повреждаются. Срок восстановления - около 4 недель.
Лазерная коагуляция не оставляет рубцов на шейке матки, но в реабилитационный период возможны кровотечения.
Один из самых распространенных и эффективных методов - лечение патологии шейки матки радиоволнами. Коагуляция патологической ткани с помощь радиоволн высокой частоты может применяться даже у нерожавших женщин. Процедура малоинвазивна, ее проводят на 5-7 день цикла под местным обезболиванием. После манипуляции на пораженном месте остается тонкая корочка, которая отходит на 7 день. Полное восстановление эпителия происходит через 1,5 - 2 месяца. Благодаря антисептическому воздействию радиоволнового метода, реабилитация проходит без боли и инфицирования.
Полезные советы:
- Лечение шейки матки проводится сразу после окончания менструации, это необходимо для быстрого заживления к началу следующего цикла.
- Во время реабилитации вы можете наблюдать появление сукровичных выделений из половых путей.
- В реабилитационный период без предписания врача не нужно проводить лечение эрозии шейки матки свечами, заживляющими гелями и мазями.
- Во время реабилитационного периода, после окончания менструации обязательно требуется посетить врача-гинеколога, он должен проконтролировать процесс заживления.
- В течение месяца после лечения шейки матки нельзя пользоваться тампонами, париться в сауне и принимать горячую ванну.
- Необходимо воздержание от половых контактов в течение месяца.
В клинике «МедикСити» лечение патологии шейки матки проводится с помощью современного радиоволнового аппарата Сургитрон. Благодаря радиохирургическому воздействию достигается полное заживление тканей, после чего можно планировать беременность. Стоимость лечения эрозии можно узнать в контакт-центре по телефону: +7 (495) 604-12-12.
Также Вы можете воспользоваться представленными ниже формами для того, чтобы задать вопрос нашему специалисту, записаться на прием в клинику или заказать обратный звонок. Задайте вопрос или укажите проблему, с которой Вы хотели бы к нам обратиться, и в самое ближайшее время мы свяжемся с Вами для уточнения информации.
Page 2
Каждая вторая россиянка, по данным статистики, страдает той или иной гинекологической патологией, у каждой пятой выявляется опухолевый процесс. Не в последнюю очередь в этом виноваты низкая культура интимной жизни и отсутствие привычки регулярно, раз в полгода, посещать женского доктора.
Отчасти нежелание заниматься данной стороной своего здоровья можно объяснить. Многие женщины приобрели своеобразный комплекс, соприкоснувшись в юные годы с миром еще советских женских консультаций. Для кого-то этот опыт оказался просто неприятным, для кого-то — весьма болезненным. Однако сравнивать тогдашние и современные гинекологические кабинеты — большая ошибка. Сегодня в хорошей клинике (в такой, как «МедикСити») пациентку врача-гинеколога окружают максимальная деликатность и профессионализм.
В нашем гинекологическом отделении женщина имеет возможность получить консультацию ведущих специалистов страны, в том числе, победителя Всероссийского конкурса врачей 2017 года в номинации «Лучший акушер-гинеколог» - доктора медицинских наук, профессора Марины Мусабиевны Соновой!
Из этого видеоролика вы узнаете, какие условия созданы в нашей клинике для того, чтобы женщина любого возраста могла обратиться к нам со своей проблемой и получить полноценную комплексную медицинскую помощь. Медицинское сопровождение, начиная с подросткового возраста, подбор контрацепции, ведение беременности, диагностика и лечение бесплодия, климакса, заболеваний молочных желез, органов малого таза, нарушений менструального цикла – далеко не полный список наших возможностей.
Знания, опыт и профессионализм доктора — это основа грамотной и своевременной медицинской помощи. Не менее важным фактором является и техническое оснащение клиники. Ведь современная аппаратура помогает выявлять патологию на самых ранних этапах ее развития, что очень важно именно в сфере гинекологии.
С гордостью заявляем: наша высококлассная команда врачей — акушеры-гинекологи, гинекологи-эндокринологи, гинекологи-маммологи — работает на лучшем экспертном оборудовании премиум-класса — Voluson 10. Такая аппаратура есть в «МедикСити» и еще лишь в считанных единицах медицинских учреждений во всей России!
Значимость этого сканера для раннего обнаружения опухолей и других серьезных патологий, а также для диагностики развития плода невозможно переоценить.
Система Voluson 10 это:
- ранняя диагностика рака молочных желез и рака шейки матки;
- обнаружение на самых ранних стадиях опухолевых и других патологических изменений;
- точность диагностики достигает 95% даже в наиболее клинически сложных случаях;
- экспертная диагностика плода — выявление синдрома Дауна, врожденных аномалий и пороков развития;
- возможность сохранения здоровья женщин любого возраста.
Когда следует посетить врача-гинеколога
Планово посещать женского доктора рекомендуется дважды в год. Однако при некоторых состояниях поход к специалисту откладывать просто опасно. Срочно запишитесь к врачу, если вас беспокоят такие симптомы, как:
Консультация компетентного врача-гинеколога необходима женщине в такие важные периоды, как начало половой жизни и планирование беременности, а также при выборе оптимального метода контрацепции.
Выбор «своего» доктора — непростая задача для женщины. Некоторые ориентируются лишь на положительные отзывы о гинекологах в соцсетях, хотя у этого способа получения информации есть определенные изъяны. Другие из-за недостатка времени, стеснительности или неудачного опыта взаимодействия с врачом идут за помощью на тематический форум или в женскую онлайн-консультацию. Это, конечно, неправильно. Очный осмотр у знающего специалиста позволяет своевременно обнаружить гинекологическое заболевание и начать его лечение. Иногда таким образом сохраняется сама жизнь пациентки.
Каждая женщина уникальна и неповторима, каждая заслуживает заботы, внимания и деятельной помощи в случае неблагополучия в интимной сфере. Для этого нужно регулярно посещать врача-гинеколога и выполнять все его рекомендации.
Самолечение и невнимание к себе порой крадут у женщины драгоценное время, из-за чего скрытая инфекция, воспаление или иной патологический процесс успевает перейти в опасную форму/ Не дожидайтесь появления тревожных признаков!
Доверьте свое женское здоровье знающим специалистам нашей клиники. Акушерству и гинекологии в «МедикСити» уделяется огромное внимание. Наша задача — сохранить здоровье женщины в любом возрасте!
Диагностика и лечение гинекологических заболеваний в «МедикСити»
В нашей клинике представлены все необходимые диагностические методы:
Мы помогаем пациенткам с такими проблемами в области гинекологии, как:
- бесплодие;
- полипы, гиперплазии эндометрия;
- вульвовагинальный кандидоз (молочница);
- эндометрит, цервицит, вульвовагинит и другие воспалительные заболевания органов малого таза;
- киста яичника;
- лейкоплакия мочевого пузыря;
- миома матки;
- эндометриоз;
- заболевания молочных желез (мастит, мастопатия);
- патология шейки матки: полипы, эрозия, лейкоплакия, эктопия;
- нарушения менструального цикла;
- инфекции, передающиеся половым путем (хламидиоз, генитальный герпес, ВПЧ и др.)
Врачи-акушеры нашего отделения гинекологии помогают с выбором метода контрацепции, окажут помощь при ведении беременности на любом этапе, в том числе, беременности, осложненной экстрагенитальной патологией (заболевания сосудов, сердца, ЖКТ, мочевыделительной системы, резус-конфликт и пр.), оказывают наблюдение в послеродовом периоде.
При необходимости мы проводим такие операции, как интимная пластика, восстановление девственности (гименопластика). Зачастую эти хирургические манипуляции помогают женщине забыть о комплексах, неприятных или болезненных событиях и начать все с чистого листа.
Профилактика гинекологических заболеваний
Женское здоровье и внешний вид имеют тесную взаимосвязь. Плохое состояние кожи, лишние килограммы, психологическая нестабильность — все эти проявления могут говорить о неблагополучии в репродуктивной сфере.
Так, далеко не все женщины знают, что болезненные менструации зачастую свидетельствуют о начинающемся эндометриозе — грозном заболевании, нередко приводящим к неспособности иметь детей (бесплодию).
Не выявленные и не пролеченные вовремя половые инфекции — еще одна частая причина бесплодия и других осложнений. ИППП и ЗППП очень часто протекают бессимптомно и обнаруживаются лишь во время гинекологического обследования.
О гормональном дисбалансе, часто влекущем за собой гинекологические проблемы, могут говорить такие признаки, как колебания веса, выделения из молочных желез, кожные высыпания.
Если вы мечтаете на как можно более долгий срок сохранить свои красоту и активность, будьте внимательны к своему организму и не игнорируйте тревожные сигналы. Регулярное обследование у врача-гинеколога позволит вам быть уверенной в своем здоровье и женской привлекательности в любом возрасте!
Page 3
«МедикСити» - современная клиника, предоставляющая полный комплекс услуг по диагностике и лечению заболеваний различных профилей. Мощная диагностическая база и специалисты более чем 30 медицинских направлений позволяют нам комплексно, эффективно и в максимально сжатые сроки решать проблемы наших пациентов со здоровьем.
Вклад в развитие профилактической медицины является предметом особой гордости «МедикСити». Высокоточное медицинское оборудование дает нам возможность ранней диагностики заболеваний, предупреждения их развития и осложнений.
Также большое внимание мы уделяем реабилитационному направлению клиники – наши пациенты могут получить комплексное восстановительное лечение после травм и различных хирургических манипуляций. У нас работают палаты временного пребывания, круглосуточный травмпункт, 24 часа проводятся исследования рентген, МРТ.
Мы сотрудничаем с ведущими аттестованными медицинскими лабораториями Москвы, которые выполняют исследования, отвечающие международным стандартам качества. Анализы в нашей клинике можно сдать круглосуточно.
Отдельного внимания заслуживает отделение дерматокосметологии. Все самые передовые технологии омоложения и коррекции фигуры, новейшие методики решения дерматологических и эстетических проблем представлены в нашей клинике.
Для удобства пациентов на сайте представлен прайс-лист на все услуги, который постоянно обновляется и всегда актуален. Вы можете самостоятельно ознакомиться с ценами на интересующие Вас консультации, процедуры и исследования.
Однако, учитывая то, что количество оказываемых нами услуг велико, мы рекомендуем по любому вопросу консультироваться со специалистами контакт-центра «МедикСити» по телефону (495) 604-1212.
Специалисты сориентируют Вас, какие исследования и процедуры Вам необходимы, какая подготовка к ним требуется, проинформируют о действующих акциях, спецпредложениях, абонементах и программах и т.д.
Также Вы можете воспользоваться представленными ниже формами для того, чтобы задать вопрос нашему специалисту, записаться на прием в клинику или заказать обратный звонок. Задайте вопрос или укажите проблему, с которой Вы хотели бы к нам обратиться, и в самое ближайшее время мы свяжемся с Вами для уточнения информации.
www.mediccity.ru