Лечение суставов - артроз, артрит, остеохондроз и многое другое
Паранефрит что это такое
Паранефрит
Паранефрит — это инфекционно-воспалительное поражение околопочечной клетчатки. Проявляется различной по интенсивности болью в пояснице, брюшной полости, усиливающейся при движениях и на вдохе, лихорадкой, ознобом, слабостью, локальной пастозностью и гиперемией кожи в области пораженной почки, вынужденным положением больного (изгибом позвоночника, сгибанием ноги). Диагностируется с помощью УЗИ и КТ почек, обзорной, экскреторной урографии, пункционной биопсии. Основой консервативной терапии паранефрита является назначение антибактериальных препаратов. Хирургическое лечение направлено на санацию гнойных очагов методами люмботомии, пункционного дренирования.
Впервые клинику воспаления паранефральной клетчатки в 1839 году описал французский дерматолог Пьер Райе. Распространенность паранефрита не превышает 0,3%. До 80% случаев заболевания возникает на фоне существующей почечной патологии (мочекаменной болезни с обструкцией мочевыводящих путей, гнойного пиелонефрита, аномалий развития мочевыделительных органов, перенесенных операций на почках).
Паранефрит обычно диагностируют у пациентов 16-52 лет, преимущественно мужчин. Чаще страдает задняя часть околопочечной клетчатки, патологический процесс, как правило, является односторонним и поражает левую почку. По наблюдениям специалистов в сфере урологии, вероятность развития заболевания увеличивается у больных сахарным диабетом.
Паранефрит
Непосредственными возбудителями параренального воспаления являются патогенные и условно-патогенные бактерии. В 70% случаев паранефрит вызывается различными штаммами стафилококков, реже — кишечной палочкой, протеем, стрептококками, пневмококками, гонококками, псевдомонадами, туберкулезными микобактериями, другими микроорганизмами. Микробному обсеменению паранефрона способствуют:
- Гнойно-воспалительная почечная патология. Паранефритом осложняются апостематозный нефрит, пионефроз, карбункул, абсцесс почки, гнойный перинефрит, почечный туберкулез, мочекаменная болезнь.
- Заболевания соседних органов. Гнойное расплавление жировой капсулы почки происходит при распространении инфекции от воспаленного аппендикса, слепой и восходящей ободочной кишки. Воспаление также может развиться на фоне печеночного абсцесса, гнойного холецистита, панкреатита, парацистита, параметрита, ретроперитонита и др.
- Отдаленные гнойные очаги. Возможно возникновение паранефрита у пациентов с фурункулами, карбункулами, панарициями, ангиной, хроническим тонзиллитом, гнойным отитом, остеомиелитом. Провоцирующим фактором зачастую становится образование околопочечной гематомы вследствие ушиба поясничной области.
В редких случаях воспаление вызывают микроорганизмы, которые обитают во внешней среде или на коже. Они попадают в паранефральную клетчатку при прямых проникающих ранениях во время аварий, падений на острые предметы, при проведении пункции почечной ткани, нападениях с использованием холодного и огнестрельного оружия. В ряде случаев первичный инфекционный очаг остается неустановленным.
Жировая почечная капсула может инфицироваться контактным, лимфогенным, гематогенным путем. При наличии отдаленных гнойных очагов инфекционные агенты (чаще всего — золотистый стафилококк) распространяются гематогенно на интактную параренальную клетчатку, что приводит к развитию первичного паранефрита. Реже его началу способствует пропитывание жировой ткани кровью при закрытых травмах.
У больных, страдающих урологической патологией, воспалительными процессами в брюшной полости, забрюшинной и тазовой клетчатке инфицирование происходит контактно, по лимфатическим сосудам и анастомозам, а сам паранефрит является вторичным. Обычно первыми в воспаление вовлекаются лимфоузлы, расположенные в более развитой клетчатке позади почки. Из лимфатических узлов бактерии попадают непосредственно в жировую ткань, вызывая классическую воспалительную реакцию.
Процессы альтерации способствуют экссудации внутрисосудистой жидкости и лейкоцитов в клетчатку с возникновением инфильтративного паранефрита, который при адекватной терапии зачастую является обратимым. В более тяжелых случаях происходит очаговое или тотальное гнойное абсцедирование с дальнейшим расплавлением межфасциальных перегородок и распространением воспалительного процесса. Острое воспаление завершается фазой восстановления или приобретает хроническое течение с последующим разрастанием воспалительно-измененной жировой ткани и склерозированием.
Кроме выделения первичной и вторичной форм воспаления паранефрит классифицируют с учетом локализации, характера патологических изменений, особенностей развития клинической картины. Такой подход позволяет правильно оценить прогноз развития заболевания и выбрать оптимальную терапевтическую тактику. На основании особенностей расположения в параренальной клетчатке различают верхнее (эндодиафрагмальное), нижнее, заднее, переднее, тотальное воспаление паранефрона.
По типу патологического процесса паранефрит может быть инфильтративным, гнойным (абсцедирующим или флегмонозным), рубцово-склерозирующим (фиброзно-склеротическим или фиброзно-липоматозным). С учетом особенностей течения и симптоматики в практической урологии различают:
- Острый паранефрит. Наблюдается чаще. Характеризуется бурной клинической картиной с инфильтративными и гнойными процессами, высоким риском тяжелых осложнений с распространением в забрюшинном пространстве, возможностью хронизации процесса и развития продуктивного воспаления. При адекватном лечении подвергается обратному развитию.
- Хронический паранефрит. Встречается реже. Является исходом острого или первично хроническим. При отсутствии острой фазы обычно осложняет течение рецидивирующего калькулезного пиелонефрита или туберкулеза почек. Может быть «панцирным» (с образованием в околопочечной клетчатке массивов соединительной ткани) либо фиброзно-липоматозным.
Острое первичное воспаление паранефрона обычно начинается с внезапного появления общей интоксикационной симптоматики. Температура тела повышается до 39-40° С, пациент испытывает озноб, общую слабость, потливость. Ухудшается аппетит, часто отмечается вздутие, запор. Локальная симптоматика возникает на 2-3 день заболевания. Больные с острым паранефритом жалуются на интенсивную боль в области поясницы, живота, реже — в подреберье. Болезненные ощущения усиливаются при глубоком вдохе, ходьбе, движениях. Наблюдается локальное напряжение мускулатуры в проекции пораженной почки.
Для нижнего и заднего паранефрита характерно вынужденное положение пациента с подтягиванием к животу согнутой в колене ноги на стороне поражения. Обнаруживается локальная гипертермия, пастозность тканей, покраснение кожи. Иногда позвоночник сколиотически искривляется в здоровую сторону. При достаточно редком верхнем паранефрите из-за вовлечения в процесс поддиафрагмальной клетчатки ограничивается экскурсия диафрагмы, возникает одышка и чувство нехватки воздуха. Нарастание воспаления сопровождается утяжелением состояния больного — появлением оглушенности, спутанности сознания, учащением дыхания и сердцебиения.
Острая форма вторичного паранефрита часто проявляется усугублением уже существующей клиники поражения почек, брюшных или тазовых органов с усилением болезненности в пояснице и гипертермией. При хроническом процессе патогномоничные симптомы обычно отсутствуют, единственной жалобой больных становится тупая болезненность в области почек. Возможно сдавливание проходящих рядом корешков спинномозговых нервов с возникновением боли, онемения, покалывания, ощущения ползания мурашек по коже в пояснично-крестцовой области, бедре, реже — голени. Иногда отмечается субфебрилитет.
При несвоевременной диагностике и недостаточной терапии паранефрит обычно осложняется распространением воспаления с развитием забрюшинной флегмоны или прорывом абсцесса в брюшную, плевральную полости, малый таз, прямую кишку, мочевой пузырь, под кожу в области 12-го ребра или над гребнем подвздошной кости. У таких пациентов наблюдается перитонит, эмпиема плевры, парапроктит, параметрит, формируются почечные свищи. При гематогенной генерализации процесса возможен сепсис и инфекционно-токсический шок. Сдавление почечной паренхимы и сосудов при хронических склеротических и фиброзно-липоматозных паранефритах провоцирует развитие нефрогенной артериальной гипертензии.
При хроническом течении и на инфильтративном этапе острого паранефрита, когда локальная симптоматика отсутствует, постановка диагноза зачастую затруднена. Определенную роль играет физикальное обследование, позволяющее визуально определить реакцию со стороны кожи и мускулатуры, искривление позвоночного столба, пальпаторно выявить инфильтрат, особенности расположения и характер поверхности почек, положительные симптомы Пастернацкого и Израэля. Наиболее информативны для диагностики паранефрита инструментальные методы:
- Эхография. УЗИ почек дает возможность обнаружить и четко локализовать очаги гнойного расплавления, представленные гипоэхогенными или анэхогенными округлыми образованиями с четким контуром. При хроническом варианте паранефрита определяется неоднородность эхоструктуры тканей. Более точные данные удается получить во время КТ почек.
- Рентгенография. На обзорных урограммах позвоночный столб нередко сколиотически искривлен в поясничном отделе, контур поясничной мышцы возле пораженной почки отчетливо сглажен или не просматривается. В зависимости от локализации и размеров паранефрального инфильтрата почка имеет нормальный или сглаженный контур. Иногда почечная паренхима на рентгеновском снимке не визуализируется. По данным экскреторной урографии мочеточник на стороне паранефрита зачастую отклонен латерально либо медиально. При проведении исследования во время дыхания выявляется значительное ограничение или отсутствие подвижности пораженной почки. Из-за сдавливания воспалительным инфильтратом лоханки и чашечки могут выглядеть деформированными.
- Диагностическая пункция. Выполняется редко, преимущественно в случаях четко отграниченного инфильтрата. Обнаружение гноя в околопочечной жировой капсуле служит прямым подтверждением паранефрита. Полученный материал исследуется микробиологически для определения возбудителя и установления его чувствительности к антибиотикам.
По показаниям врач-нефролог назначает консультации абдоминального хирурга, пульмонолога, гастроэнтеролога, инфекциониста, фтизиатра, онколога. Вспомогательную роль при обследовании играет рентгеноскопия, при помощи которой подтверждается ограниченная подвижность и высокое стояние диафрагмы, наличие плеврального выпота со стороны поражения. Для оценки функционального состояния почечной ткани производится нефросцинтиграфия.
В общеклиническом анализе крови обнаруживаются общевоспалительные изменения: значительное увеличение содержания лейкоцитов, сдвиг лейкоцитарной формулы влево, высокое СОЭ. Могут снижаться уровни эритроцитов и гемоглобина. Лейкоцитурия, бактериурия в общем анализе мочи выявляются только при первичном поражении почечной паренхимы. При тяжелом течении паранефрита возможны признаки токсического повреждения фильтрующего аппарата: микрогематурия, цилиндрурия, альбуминурия.
КТ ОБП и забрюшинного пространства. Скопление гноя в паранефральной клетчатке и поясничной мышце слева.
Дифференциальный диагноз
Воспаление паранефрона дифференцируют с:
При тяжелых вариантах течения и отсутствии местных «почечных» симптомов в первые дни заболевания может потребоваться дифференциальная диагностика паранефрита с
гриппом, тифом, малярией.
Больных с острым воспалением паранефрона рекомендуется экстренно госпитализировать в урологический стационар. При хронических вариантах паранефрита возможно догоспитальное обследование с последующим плановым амбулаторным или стационарным лечением. Выбор консервативной или оперативной тактики ведения пациента зависит от характера воспалительных изменений и формы течения заболевания:
- При остром инфильтративном паранефрите. Лечение начинается с назначения антибиотиков. Выявление грамположительной флоры служит показанием для использования полусинтетических пенициллинов, макролидов, цефалоспоринов 2-3-го поколения в комбинации с сульфаниламидными препаратами. Для элиминации грамотрицательных микроорганизмов рекомендованы аминогликозиды и фторхинолоны. Прием антибактериальных средств дополняют дезинтоксикационной, иммуномодулирующей и витаминотерапией.
- При остром гнойном паранефрите. Требуется хирургическая санация очага инфекции. Для удаления гноя чаще выполняют пункционное дренирование, реже — широкое вскрытие абсцесса (люмботомию). У больных с задним паранефритом возможно проведение вмешательства через межмышечный доступ. При сочетании паранефрального воспаления с пионефрозом сначала осуществляется нефростомия, а затем нефрэктомия. После операций назначают антибактериальную терапию препаратами широкого спектра с учетом типа возбудителя.
- При хроническом паранефрите. Лечение может быть как консервативным, так и хирургическим. При отсутствии осумкованного гнойного очага и пионефроза обычно применяют антибиотики в сочетании с глюкокортикостероидами, рассасывающими, общеукрепляющими средствами, физиотерапевтическими процедурами. Хирургическое вмешательство для удаления гнойника выбирается по тем же принципам, что и при остром воспалении. Сдавление почки при склерозировании клетчатки является показанием для иссечения паранефрона.
Терапию всех форм паранефрита эффективно дополняют физиопроцедуры: диатермия, УВЧ, грязевые и парафиновые аппликации, массаж, УФО. При наличии гнойно-септических осложнений с выраженным интоксикационным синдромом и нарушением почечной фильтрации рекомендовано проведение экстракорпоральной детоксикации — гемосорбции, плазмафереза, плазмосорбции, гемодиализа.
Своевременное выявление и адекватная антибактериальная терапия позволяют купировать большинство случаев острого паранефрита на начальной инфильтративной стадии без проведения операции. Правильный выбор способа и времени выполнения хирургического вмешательства при гнойном воспалении обеспечивает быструю санацию абсцесса и сохранение почки.
Прогноз хронического паранефрита определяется состоянием почечных функций и уродинамики. Профилактика заболевания направлена на своевременное лечение урологических заболеваний, санацию очагов хронической инфекции, предупреждение распространенных гнойных осложнений при абдоминальной и тазовой патологии, укрепление иммунитета.
www.krasotaimedicina.ru
Паранефрит — что это, симптомы и лечение
Причины заболевания могут быть связаны с переохлаждением, воздействием болезнетворных микроорганизмов, сопутствующими заболеваниями мочевыделительной системы. Принято выделять первичный и вторичный паранефрит.
Риск образование паранефрита напрямую связан с состоянием иммунитета человека — болезни способствует его значительное снижение. Специалисты выделяют ряд факторов, под влиянием которых риск развития рассматриваемого заболевания значительно повышается:
- воспалительные заболевания почек, особенно острый пиелонефрит;
- сахарный диабет;
- застой мочи из-за обструкции мочевыводящих путей;
- нейрогенная дисфункция мочевого пузыря;
- ослабление иммунитета наряду с проблемами почек;
- активизация патогенной микрофлоры, в частности, кишечной палочки, стафилококка, протея;
- наличие хронических очагов инфекции, таких, как хронический тонзиллит, цистит, синусит, холецистит.
Первичный паранефрит встречается довольно редко, поскольку организм здорового человека способен эффективно справляться с начинающимся воспалительным процессом. Иными словами, срабатывает иммунная защита.
Причинами его развития являются граммположительные бактерии. Нередко первичное воспаление является следствием повреждения почек при механической травме поясницы.
Инфицирование происходит через рану, болезнетворные бактерии начинают активно размножаться в околопочечной клетчатке. Развивается гнойно-некротический процесс и, как следствие, происходит расплавление клетчатки.
При вторичном процессе главной причиной поражения капсулы и околопочечной клетчатки являются:
- тяжелые формы острого пиелонефрита (абсцесс и карбункул почки);
- разрушение структур растущей злокачественной опухолью.
Инфекция попадает в капсульный слой и паранефрий тремя путями:
- из почек;
- с потоком крови (околопочечная клетчатка имеет массивную сосудистую сеть);
- контактным распространением с органов, расположенных в малом тазу или в брюшной полости – при этом особое внимание советуют уделить воспалительным болезням восходящего и нисходящего отделов ободочной кишки, поскольку они расположены совместно с почками в забрюшинном пространстве.
О роли почечной инфекции в развитии нефритов читайте здесь.
Виды пери- и паранефритов
Оба заболевания в зависимости от причины развития делятся на:
- первичные – наблюдаются при травмах колюще-режущими предметами в связи с инфицированием раневого канала;
- вторичные – наиболее распространенное поражение, связанное с начальным процессом в структурах почек с одной или обеих сторон, прорывом гноя из печени, аппендикса и других соседних органов.
Перинефрит по характеру воспаления может быть:
- экссудативным – сопровождается скоплением жидкости в подкапсульном пространстве;
- продуктивным – происходит разрастание фиброзного слоя клеток, утолщение, а в дальнейшем сморщивание органа и нарушение функционирования.
Паранефриты различают по расположению очага воспаления относительно почки, они бывают:
- передними;
- задними;
- верхними;
- нижними;
- тотальными.
Механизм и причины развития болезни
При первичном процессе перинефрит вызывается переходом инфекции из почечной клетчатки (гнойный паранефрит). И, наоборот, паранефрий обязательно воспаляется, если рядом поражена почечная капсула. Эти заболевания протекают совместно и зависят от эффективности лечебных мероприятий и иммунитета пациента.
Если заболевание выявлено своевременно и пациент получает достаточное лечение, воспалительный процесс подвергается обратному развитию.
Симптомы паранефрита
При данном заболевании отмечаются такие симптомы:
- боли, ощущаемые в состоянии покоя и при постукивании по коже в области почек. Характерный признак страдающих этим заболеванием – их стремление наклониться в противоположную сторону от пораженного участка;
- при распространении воспаления на большую поясничную мышцу может усложниться движение ноги в области тазобедренного сустава;
- при прощупывании данного участка тела обнаруживается выпячивание, которое движется синхронно с дыхательными движениями;
- отечность кожи над пораженным участком тела, в дальнейшем – покраснение при прогрессировании нагноения;
- повышение температуры, интоксикация и связанная с этим состоянием слабость;
- потеря веса;
- изменение количества и свойств мочи: она мутнеет, появляются хлопья и осадок.
| Вид обследования | Результаты при паранефрите |
| Общий анализ крови | Картина, характерная для воспалительной реакции: сдвиг лейкоцитарной формулы влево, повышение количества лейкоцитов и рост показателя СОЭ |
| Общий анализ мочи | Результат, указывающий на инфекцию в мочевыделительной системе: рост числа лейкоцитов, появление гноя, остатков эпителия и бактерий в биоматериале, увеличение удельного веса |
| УЗИ | В области почек обнаруживается образование округлой формы с жидкостью внутри. Необходима дифференциальная диагностика с кистой |
| Экскреторная урография и радиоизотопная ренография | Результаты указывают на снижение почечной функции |
| КТ | Обнаруживается патологическое образование, определяются его свойства, точное месторасположение |
| Тонкоигольная аспирационная пункционная биопсия, проводимая под контролем УЗИ | Наиболее информативное обследование, которое дает полную картину заболевания и возможность верификации диагноза |
Гнойно-воспалительный процесс в паранефральной клетчатке почек может быть хроническим и острым. Острый паранефрит характеризуется выраженностью следующих симптомов:
- пиретическая температура — до 40 градусов;
- головная боль и слабость;
- интоксикация организма;
- интенсивная боль в пояснице;
- одышка и быстрая утомляемость;
- озноб;
- отечность в поясничной области.
Острое течение заболевания имеет 2 стадии, это экссудативное воспаление и гнойный паранефрит. В первом случае возможны два варианта развития: воспалительный процесс переходит в гнойную форму либо происходит инволюция. Когда гнойно-некротический процесс обостряется, воспаление выходит за пределы клетчатки, что чревато образованием флегмоны.
Как заболевание инфекционно-воспалительного характера паранефрит проявляет себя в симптомах и признаках общей интоксикации организма:
- резким подъемом температуры;
- ощущением слабости;
- одышкой;
- быстрой утомляемостью;
- помутнением мочи;
- наличием в моче осадка и хлопьев.
Важно! Паранефрит имеет четкий отличительный признак: разделение урины на три слоя: почечный детрит, гнойный детрит и моча.
Острый паранефрит в начальной стадии заболевания не имеет характерных симптомов и начинается с повышения температуры тела до 39—40 °С, озноба, недомогания. Лишь через 3—4 сут и более появляются локальные признаки в виде болей в поясничной области различной интенсивности, болезненности при пальпации в костовертебральном углу с соответствующей стороны, защитного сокращения поясничных мышц при легкой пальпации области почки на стороне заболевания.
Симптомы паранефрита с острым началом проявляются внезапным повышением температуры до 40 градусов, одновременным нарастанием интоксикации. К общим симптомам относятся:
- головная боль;
- слабость;
- потеря аппетита;
- похудение;
- бессонница;
- одышка.
Боли в пояснице присоединяются только на 3–4 день. Они появляются на стороне поражения, очень интенсивны, беспокоят как в покое, так и при небольших движениях. Пациент принимает вынужденную позу, прижимая согнутое колено к животу.
При осмотре можно отметить сглаженность поясничного изгиба с пораженной стороны, даже небольшое выпячивание, которое движется в такт с дыханием. Пальпация вызывает резкую болезненность поясничной мышцы.
В большинстве случаев паранефрит начинается с острой фазы, для которой характерны симптомы:
- Высокая температура тела до 40 °С.
- Озноб.
- Сильная острая боль в области поясницы при надавливании с поражённой стороны.
- Изменение цвета кожи в поясничной области с проявлением отёчности.
- Боль при надавливании или повороте тела с поражённой стороны.
- Слабость.
- Одышка.
- Интоксикация организма.
- Помутнение мочи с осадком в виде хлопьев.
- Повышение тонуса подвздошно-поясничной мышцы.
- Боль отдаёт в плечо или ногу.
Хроническая форма паранефрита характеризуется сменой обострённого состояния и состоянием ремиссии. Часто заболевание принимают за тиф, грипп или пневмонию.
Диагностика заболевания
КТ и ультразвуковое исследование почек — предпочтительные методы для диагностики паранефрита и околопочечного абсцесса.
Примерно в 50% случаев на рентгенограммах, полученных после рентгенографии органов грудной клетки, обнаруживается плевральный выпот, ателектазы, инфильтрация.
Ультрасонография
Ультразвуковое исследование может продемонстрировать скопление жидкости, отек, которые не визуализируются с помощью рентгенографии. Ультразвуковое исследование используется в качестве скрининга при подозрении на обструктивную уропатию, для исключения другого внутрибрюшного или забрюшинного процесса, а также для исключения гнойных осложнений со стороны почек.
Если на фоне паранефрита начал формироваться околопочечный абсцесс, результаты УЗИ будут зависеть от однородности содержимого.
К преимуществам УЗИ относят:
- неинвазивность;
- отсутствие излучения;
- портативность;
- относительную доступность;
- возможность использования в качестве скрининга;
- возможность визуального контроля при установке чрескожного дренажа.
Рентгенография
Обычная рентгенография брюшной полости может выявить некоторые аномалии, но в 40% данная диагностика неэффективна.
В подозрительных случаях визуализируется сглаживание контуров, образование в области почки, ее смещение и ротация от скопления жидкости, рентгеноконтрастные конкременты, забрюшинный газ (некоторые бактерии синтезируют газ: кишечная палочка, аэробактер, реже клостридии).
Плотное бугристое опухолевидное образование, пальпируемое в поясничной области при хроническом паранефрите, следует дифференцировать от опухоли почки. Длительное течение хронического воспалительного процесса в почке, наличие пиурии, бактериурии, активных лейкоцитов в моче, деформация чашечно-лоханочной системы, характерная для пиелонефрита, отсутствие безболевой гематурии с червеобразными сгустками свидетельствуют в пользу паранефрита.
Наибольшее значение в дифференциальной диагностике имеют данные рентгенорадиоизотопных исследований, ультразвукового сканирования, компьютерной томографии.
Первичную диагностику врач проводит внешний осмотр, пальпацию пациента и сбор анамнеза. На основании осмотра назначаются лабораторные анализы, диагностические обследования почек.
- Общий анализ крови, мочи.
- Рентген почек.
- УЗИ почек.
- Пункция околопочечной клетчатки.
- Компьютерная томография почек.
- Экскреторная урограмма.
- Радиоизотопное исследование.
Анализ мочи покажет увеличение числа лейкоцитов, наличие большого количества бактерий, присутствие сахара, цилиндров, белка. Общий анализ крови укажет на рост скорости оседания эритроцитов, а также увеличения количества лейкоцитов в крови.
С помощью экскреторной урограммы определится функциональное состояние почек. КТ почек – поможет выяснить локализацию и характер поражения почек.
Лечение
Выбор оптимальных методик лечения зависит от того, какую причину имеет недуг у отдельно взятого пациента. Как правило, для устранения этого опасного патологического состояния нужна операция с установкой дренажа для оттока гнойного вещества.
Если инфекция пришла сюда из расплавленной гноем почечной паренхимы, поврежденный орган придется удалить. В стационаре пациенту необходимо оставаться около двух недель, после чего амбулаторное долечивание может продлиться до полугода.
Иногда выполняют переливание крови.
В период после вмешательства необходим очень интенсивный курс антибактериальной терапии, так как рецидив гнойного процесса может быть чрезвычайно опасным. Антибиотики подбирает лечащий врач, он же выписывает рецепт, ведь при данном диагнозе нужны сильнейшие препараты, которые в аптеке свободно не отпускают. Доктор также предписывает противовоспалительные средства, лекарства против интоксикации и витамины.
Больному, у которого диагностировали такой недуг, не следует полагаться на самолечение. Ни один народный метод не способен быстро подействовать и устранить эту опасную патологию.
Попытка обойтись без больниц и лекарств завершится плачевно, ведь болезнь затрагивает жизненно важный орган и способна повлиять на функции других, отдаленных органов. Согревающие компрессы, применяемые по незнанию некоторыми пациентами, ускоряют распространение патогенов, разрушение тканей и наступление необратимых явлений.
При острой форме течения заболевания лечение рекомендуется проводить в условиях стационара. Больному показан постельный режим и комплексная лекарственная терапия, включающая в себя прием антибактериальных, дезинтоксикационных и обезболивающих препаратов. Поскольку паранефрит — это такое заболевание, которое вызвано воздействием и активизацией болезнетворных микроорганизмов, необходима соответствующая терапия.
Противомикробное лечение осуществляется посредством приема сильных антибактериальных лекарств и сульфаниламидов. Последние обладают бактериостатическим действием. При паранефрите почки лечение антибиотиками дополняется приемом уроантисептиков и общеукрепляющих лекарственных препаратов. По показаниям проводится переливание крови.
При хронической форме течения лечение заболевания аналогичное, но дополняется физиотерапевтическими процедурами (грязевые аппликации, электрофорез).
Когда консервативное лечение неэффективно, состояние больного не улучшается, а гнойные очаги имеют тенденцию к дальнейшему распространению, проводится их чрескожное дренирование. Если почка утратила свою жизнеспособность и не функционирует из-за полного расплавления ткани, проводится нефрэктомия или полное удаление.
После операции пациенту назначаются антибактериальные препараты во избежание осложнений. Предпочтение отдается противомикробным препаратам из группы фторхинолонов.
Поскольку мощная антибактериальная терапия серьезно нарушает кишечную микрофлору, в период реабилитации больному прописываются восстанавливающие препараты. Рекомендуется соблюдать диету, согласно которой из рациона исключаются соленые и кислые блюда и продукты, обладающие мочегонным эффектом.
В послеоперационном периоде проводится физиотерапия, в частности, применяется ультрафиолетовое воздействие на место хирургического вмешательства.
В ранней стадии острого паранефрита применение антибактериальной терапии позволяет добиться выздоровления у большинства больных без оперативного вмешательства. Поскольку паранефрит гематогенного происхождения чаще вызывается стафилококком, то лучшие результаты получают при лечении полусинтетическими пенициллинами (ампициллин по 0,5 г 4 раза в сутки внутримышечно), цефалоспоринами II—III поколения (цефуроксим, аксетил, цефаклор, цефиксим, цефтибутен по 0,5—1 г 2—4 раза в сутки внутримышечно) и макролидами (эритромицин по 0,25—0,5 г 4 раза в сутки, азитромицин 0,25—0,5 г 1 раз в сутки внутрь).
Антибиотики целесообразно комбинировать с сульфаниламидными препаратами: бисептолом, септримом, ко-тримоксазолом. Если возбудителем паранефрита являются грамотрицательные бактерии, то применяют фторхинолоны и аминогликозиды.
Помимо антибактериального лечения, проводят терапию, повышающую иммунологическую реактивность организма: пентоксил, переливание крови и плазмы, витамины, растворы глюкозы, при угнетении Т-клеточного звена иммунитета тактивин.
Все лечебные мероприятия должны проводиться в специализированном урологическом отделении стационара. На ранних стадиях острого паранефрита рекомендуется консервативное лечение с помощью:
- сильных антибиотиков;
- противовоспалительных сульфаниламидных средств;
- препаратов для восстановления микроциркуляции;
- витаминов для активизации собственного иммунитета.
Пациенты с перинефритом также подлежат госпитализации. Тактика лечения выбирается в зависимости от вида воспаления, тяжести состояния пациента.
При появлении симптомов паранефрита необходимо сразу обратиться к врачу. Вовремя поставленный диагноз – это залог успешного лечения заболевания.
После проведения всех диагностических процедур, лабораторных исследований врач направляет пациента в урологическое отделение. Лечение проводят в стационарных условиях под наблюдением врача. При разных формах паранефрита применяется разная терапия.
При острой форме:
- Антибиотики.
- Обезболивающие лекарства.
- Жаропонижающие средства.
- Противовоспалительные средства.
- Общеукрепляющие препараты – внутривенно вводят витамины, глюкозу, коллоидный, солевой раствор.
- Уроантисептики – нормализуют работу функций мочеполовой системы и почек.
- Сульфаниламидные медицинские препараты, которые подавляют жизнедеятельность кишечных инфекций.
- Назначают препараты группы фторхинолоны, которые обладают противомикробным действием (Амикацин, Ципрофлоксацин, Гентамицин)
- Дезинтоксикационную процедуру внутривенно вводят раствор плазмы, глюкозы.
- Проводят процедуру переливания крови.
При хронической форме:
- Антибиотики (Аугментин, Пенициллин или Цефалоспориновые антибиотики)
- Противовоспалительные медицинские препараты.
- Грязевые обертывания.
- Физиотерапевтические процедуры (диатермия, электрофорез, УВЧ-терапию)
- Горячие гигиенические процедуры.
- Специальная диетотерапия (исключение кислой, солёной, острой, жаренной, жирной пищи и продуктов, оказывающих мочегонное действие и увеличения количества мочи)
- Парафинотерапия.
Медикаментозная терапия
Если пациент вовремя обратился к врачу, а диагностика соответствовала серьезности заболевания, есть вероятность избежать операции. В настоящее время паранефрит встречается реже, так как врачи применяют антибиотики с широким спектром действия, и воспаление не успевает распространиться на околопочечную клетчатку.
Исключение — группа риска (ВИЧ, СД, иммуносупрессия, наркомания и пр). В этом случае есть вероятность, что состав микрофлоры нетипичный, что требует других антибиотиков, дозировки и длительности терапии.
Изониазид, Рифампин и Этамбутол показаны для микобактерии туберкулеза, грибковые инфекции лечат Амфотерицином.
Лечение паранефрита в стадии инфильтрации медикаментозное. Не дожидаясь результатов культурального посева, врач назначает антибактериальный препарат с максимально широким спектром действия. В дальнейшем, возможна корректировка схемы лечения.
Для купирования воспаления используют:
- Фторхинолоны;
- Аминогликозиды;
- Полусинтетические пенициллины и пр.
Для уменьшения болевого синдрома назначают анальгетики, нестероидные противовоспалительные средства.
Дезинтоксикационная внутривенная терапия способствует снятию симптомов интоксикации (тошнота, рвота, слабость).
Если консервативное лечение было неуспешным, есть подозрение на переход в гнойную форму паранефрита, показано выполнение оперативного лечения.
Достоверный признак, подтверждающий гнойный паранефрит – получение гноя при пункции.
Операция при паранефрите подразумевает рассечение и дренирование очага с последующей массивной антибактериальной и дезинтоксикационной терапией. Считается важным для предотвращения рецидива паранефрита избавиться от всех карманов, где может скапливаться гной. Дренажную трубку устанавливают, как правило, на 5 суток.
К преимуществам чрескожного дренирования относят:
- меньшую инвазивность;
- быстрый восстановительный период;
- отсутствие необходимости в глубокой анестезии;
- минимальную травматизацию.
Целью лечебного процесса паранефрита считается устранение воспалительного процесса, восстановление функции почки и предупреждение рецидивов заболевания.
Лечение паранефрита проводится в зависимости от формы недуга:
- При острой форме заболевания основными терапевтическими методами является использование антибиотиков и обезболивающих препаратов, хирургическое вмешательство не требуется.
- Если же диагностируют гнойное течение болезни, то без оперативного лечения не обойтись, при котором происходит вскрытие гнойных полостей. После операции также необходим курс антибактериальной терапии.
- Хроническое нарушение лечат консервативными методами, прибегая к помощи противовоспалительных препаратов и антибиотиков, различных физиопроцедур, парафиновых и грязевых аппликаций и т.д. В редких случаях используют оперативное лечение.
После операции рекомендуют реабилитационно-восстановительный курс, который заключается в санаторно-курортном лечении и соблюдении специальной диеты.
Риски и осложнения
Паранефрит – заболевание, которое может впоследствии дать разнообразные осложнения, разновидность которых будет зависеть от того, куда попадет гной из очага воспаления:
- в просвет кишки: состояние временно улучшается, появляется примесь гноя в фекалиях. Опасность заключается в попадании каловых масс в обратном направлении в околопочечное пространство;
- в брюшную полость: развивается симптоматика перитонита – сильный болевой синдром со спазмом мышц брюшины. Без операции предотвратить общую интоксикацию невозможно;
- в плевральную полость: развивается односторонняя боль в груди с одышкой. Спасти от человека от интоксикации можно проколом или разрезом полости с отведением гноя;
- на поверхность кожи: формируется почечный свищ. Его нужно постоянно очищать от поступающего гноя.
Если у человека диагностирован гнойный паранефрит, он должен отнестись с предельной серьезностью к своему здоровью и предписанию врачей. Нельзя терять время и затягивать с обращением к врачу: промедление снижает шансы на выздоровление. Лечение следует проводить до конца, регулярно посещая доктора (например, нефролога в Астане) даже после выписки из стационара, чтобы не допустить опасного для жизни рецидива.
Профилактические мероприятия
Основная профилактика заболевания заключается в предупреждении гнойно-воспалительных процессов в почках.
Для того чтобы этого избежать нужно регулярно укреплять иммунную систему, при помощи оздоровительной гимнастики, прогулок на свежем воздухе, сбалансированного и правильного питания.
Также нужно избегать переохлаждения и различных трав в поясничном отделе, отказаться от вредных привычек, особенно алкогольных напитков.
Паранефрит – серьезный недуг, лечение которого должно проводиться своевременно, только в этом случае можно избежать осложнений и быстро избавиться от признаков болезни. Следовательно, при малейших подозрениях на симптомы заболеваниях необходимо без раздумий обращаться к опытным специалистам.
Чтобы предотвратить развитие болезни, необходимо придерживаться правильного образа жизни.
Прогноз — не все так плохо
При своевременном лечении острого паранефрита, прогноз вполне положительный, благодаря мощной антибактериальной терапии. Как правило, терапевтический курс составляет 2-3 недели.
Прогноз по поводу хронической формы во многом зависит от характера заболевания, общего состояния больного, удачно подобранных медикаментозных средств.
При остром паранефрите прогноз обычно благоприятный. Поскольку хронический паранефрит чаще всего является осложнением вторичного, длительно протекающего пиелонефрита, прогноз его определяется характером течения основного заболевания.
Диета
При гнойном расплавлении может серьезно пострадать мочевыделительная система, а в некоторых случаях после лечения остается только одна функционирующая почка. Ее работа в дальнейшем будет сильно зависеть от питания человека. Поэтому нужно придерживаться диеты, чтобы не причинить еще больший вред.
Нельзя злоупотреблять кислыми и солеными продуктами, арбузами из-за их мочегонного действия: они оказывают большую нагрузку на фильтрующие почечные канальцы. Алкоголь и напитки, содержащие кофеин, нежелательны. Нужно разработать полноценный рацион, который может обеспечить почку необходимыми микроэлементами.
pocki.top
Виды и формы паранефрита: симптомы и лечение
Воспалительные заболевания почек довольно распространённое явление.
Однако если некоторые из них с успехом лечатся дома и не имеют практически никаких последствий для организма.
То существует определенная категория может привести к летальному исходу.
Таким тяжёлым состоянием является паранефрит, во время которого происходит гнойное воспаление околопочечной клетчатки.
Основная информация и причины возникновения
В зависимости от происхождения он подразделяется на:
- Первичный — развитие воспаления начинается в клетчатке.
- Вторичный – начинается в почке и распространяется на клетчатку.
Более распространённым является вторичный паранефрит – около 80%, чаще всего он встречается у взрослых людей 16-56 лет. Как правило, заболеванию подвергается левая почка, одновременно обе крайне редко.
Паранефрит вызывается болезнетворными микроорганизмами, обычно стафилококком. Первичная форма заболевания возникает как следствие травмирования околопочечной клетчатки, из-за чего в нее попадает инфекция, так же причиной становится попадание патогенных микроорганизмов из отдаленных инфекционных очагов.
Он возникает как сразу после травматизации, так и спустя некоторое время вследствие возникновения воспалительного процесса.
Вторичная форма является осложнением патологии почек – во время прорыва, гной из почки попадает в клетчатку, так же инфекция может попасть гематогенно или лимфогенно во время пиелонефрита. Большое значения для развития заболевания имеет состояние иммунитета, если он очень слабый, то паранефрит становится последствием пиелонефрита.
Гнойное воспаление околопочечной клетчатки может развиться и как следствие распространения инфекции с других внутренних органов.
Факторами риска считаются такие состояния как:
- нарушения выведения мочи;
- камни и песок в почках;
- нарушение нервной регуляции мочеиспускания;
- эндокринные заболевания;
- хронический синусит;
- тонзиллит;
- цистит;
- холецистит.
Гнойный эскудат при паранефрите имеет светло-зеленый цвет, густой, и без запаха.
Виды и формы болезни
Воспалительный процесс начинается в лимфоузлах, расположенных по всей поверхности почки, поэтому паранефрит подразделяется на 4 подвида:
- передний;
- задний;
- верхний;
- нижний;
- тотальный — заболевание поражает все отделы клетчатки.
Для паранефрита характерно одностороннее течение, в двух сразу почках он возникает крайне редко.
Заболевания протекает в двух формах: острой и хронической.
Острый характер
Для острой формы характерно наличие стадии, на которой возникает экссудативное воспаление. Она может стать как обратимой, так и продолжится следующей стадией.
В том случае если гнойное воспаление продолжает распространяться, то это приводит к расплавлению меж фасциальных перегородок, и как только эскудат достигает больших размеров, то он начинает распространяться за пределы клетчатки и может спуститься в малый таз.
Так же может образоваться флегмона забрюшинного пространства, которая способна прорываться в брюшную или плевральную полость, под кожу или в мочевой пузырь.
В том случае если острый паранефрит развился в верхнем сегменте почки, он осложняется абсцессом и гной может прорваться в плевру и легкое.
Хроническая конфигурация
Основной причиной возникновения заболевания именно в хронической форме является наличие на протяжении длительного времени воспалительных процессов в паранефральной клетчатке, в ходе чего она постепенно перерождается в фиброзную ткань.
Так же она может стать исходом острой формы паранефрита. В редких случаях она заболевания возникает после хирургических операций на почке. Данная форма носит вторичный характер.
Для хронической формы характерно замещение околопочечной клетчатки фиброзной тканью.
Существует две формы хронического паранефрита: фиброзно-склеротическая и фиброзно-липоматозная.
Симптомы и признаки
Основным симптомом паранефрита является болевой сидром в области почек, причем он проявляется как при полном покое, так и во время незначительной пальпации поясницы.
Так же пальпация позволяет обнаружить небольшое выпячивание в поясничной области.
Кроме болевых ощущений имеются и другие клинические проявления:
- повышенная утомляемость;
- общая слабость;
- отдышка;
- резкая потеря веса.
Для хронической формы характерно небольшое повышение температуры тела до 37,5-37,7 оС.
Стадии течения
Клиническая симптоматика паранефрита в острой форме проходит несколько стадий развития. Ранняя стадия (инфильтрация) проявляется отсутствием болевого синдрома, но наблюдается повышенная температура тела, иногда выше 39,5 оС и общего недомогания, распознать заболевание на этой стадии очень сложно, так как клиническая картина «смазана».
На второй стадии у больного возникает боль в области поясницы, причем она может смещаться в область брюшины, бедра и даже плеча.
На пояснице, на стороне пораженного органа возникает гиперемия и отек кожи. Именно на этой стадии у больного возникает характерный симптом — он старается подтянуть бедро к животу. На этой стадии гнойный инфильтрат четко определяется при пальпации.
К кому обратится и методы диагностики
Диагностикой и лечением паранефрита занимаются врачи урологи, нефрологи и хирурги.
К сожалению, из-за отсутствия яркой характерной симптоматики на первой стадии больной чаще всего обращается к терапевту, и только после проявления клинических симптомов больного переводят в узкоспециализированное отделение.
Именно из-за «маскировки» гнойного процесса важно своевременно провести правильную диагностику.
Самым информативным является пункция околопочечной клетчатки, в том случае если заболевание все же есть, то в пункции будет гной.
Однако, как правило, данное исследование проводится после ряда основных методов, таких как:
- клинические исследования мочи и крови;
- бактериоскопическое исследование осадка мочи;
- УЗИ;
- рентгенограмма поясничной области;
- экскреторная урограмма;
- КТ;
- МРТ с изотопным контрастом.
Для клинического анализа крови характерным является увеличение уровня лейкоцитов до 26*103 тыс/мкл, так же возрастает показатель СОЭ.
Способы терапии
Для того чтобы лечение паранефрита было успешным важно своевременно обратиться за помощью к доктору и проходить терапию в условиях стационара.
Для лечения хронического паранефрита в латентной фазе проводится консервативное лечение.
Курс лечения дополняется рассасывающими процедурами, если эффект от терапевтических методов не наблюдается, то проводится хирургическое вмешательство. Для недопущения рецидива больному назначается гликокортикоиды, лидаза.
Традиционные методы
На стадии инфильтрации заболевание эффективно лечится антибактериальными препаратами, обычно цефалоспориновой группы (Цифран, терцеф и др) либо сульфаниламидами, карбапенемами и фторхинолами в каждом конкретном случае препарат подбирается индивидуально.
Для того чтобы облегчить болевой синдром и снять спазм мышц может применяться УВЧ либо местное согревание.
Дополнительно пациенту назначаются препараты для дезинтоксикации, общеукрепляющие средства, биогенные стимуляторы, уросептики при необходимости проводится переливание крови.
Хирургическое вмешательство
Если заболевание находится в острой форме, присутствует абсцесс, то в обязательном порядке проводится оперативное вмешательство – люмботомия и вскрытие гнойника.
Во время люмботомии абсцесс вскрывается через забрюшинное пространство и дренируется в его полость, так же проводится ревизия гнойных полостей.
Если паранефрит обусловлен апостематозным нефритом, проводится декапсуляция почки, если имеется карбункул, то производится его рассечение.
В послеоперационный период больному так же необходимо принимать антибиотики. В очень запущенных случаях возможно даже удаление почки.
Народная медицина
Несмотря на то, что средства народной медицины эффективны для лечения многих заболеваний почек, в случае с паранефритом применять их категорически нельзя. Это обусловлено следующими факторами:
- у лекарственных растений нет такого сильного антибактериального и противовоспалительного действия необходимого при данной патологии;
- если применять местные согревающие компрессы, то это только усугубит проблему.
Поэтому при малейшем подозрении на возникновения заболевания почек следует обратиться к врачу, а не заниматься народным самолечением.
Осложнения
В том случае если лечение началось ни вовремя или изначально проводилось не правильно, то это грозит серьёзными осложнениями.
В результате не вылеченного паранефрита может возникнуть гематогенная генерализация, в таком случае гной из пораженного органа попадает в кровеносные сосуды и разносится по всему организму.
Это приводит к обострению уже имеющихся симптомов и возможному возникновению гнойников в других органах и системах, в такой ситуации могут развиться:
- перитонит;
- пионторакс;
- сепсис;
- почечный свищ;
- прорыв гноя в мочевой пузырь.
Столь неблагоприятные осложнения в настоящее время возникают крайне редко, благодаря высокому уровню диагностики и терапии антибактериальными препаратами.
Прогнозы к выздоровлению
Эффективность лечения заболевания зависит от его формы. Если терапия острой формы проводилась своевременно и правильно, то прогноз благополучный — заболевание окончится без последствий для организма.
А вот для хронической формы, которая в большинстве случаев является последствием запущенного пиелонефрита, то результат лечения зависит от протекания основного заболевания.
Профилактические меры
Лучшими профилактическими мерами для недопущения возникновения паранефрита является недопущение возникновения воспалительных заболеваний мочеполовой системы.
Для этого необходимо поддерживать нормальный уровень иммунной системы – больше отдыхать, правильно питаться и при необходимости принимать витамины.
В том случае если в анамнезе имеются какие-либо заболевания почек, то правильным будет ежегодные профилактические осмотры у уролога или нефролога.
После правильного лечения паранефрита пациент довольно быстро возвращается к нормальной жизни. В дальнейшем он должен избегать переохлаждений, следить за личной гигиеной и правильно питаться. При соблюдении всех рекомендаций врача шанс повторного рецидива паранефрита крайне мал.
В любом случае после перенесения подобного заболевания человек попадает в группу риска, то есть у него возникает предрасположенность к заболеваниям мочевыделительной системы.
Рекомендуем другие статьи по теме
urohelp.guru
Паранефрит
Паранефрит – гнойно-деструктивное расплавление клетчатки, расположенной вокруг почек. Этот патологический процесс развивается вследствие распространения воспаления с паренхимы почек. По происхождению пиелонефрит клиницисты делят на первичный и вторичный. В первом случае воспаление начинается непосредственно в клетчатке, а во втором случае гнойный процесс распространяется с почки.
В 80% клинических случаев у пациентов наблюдается именно вторичный паранефрит. Как правило, недуг поражает людей трудоспособного возраста – от 16 и до 50 лет. У пожилых людей и маленьких детей болезнь диагностируют в крайне редких случаях. Патологический процесс обычно поражает левую почку, более редко – сразу две.
Этиология
Выше было сказано, что паранефрит часто начинается из-за распространения гнойного процесса с почек. Это свидетельствует о том, что основными причинами развития недуга являются воспалительные заболевания этого органа. Среди подобных особо стоит акцентировать внимание на остром пиелонефрите. Его развитие провоцирует патогенная микрофлора, попадающая в почки гематогенным, мочевым или же лимфогенным путями.
Возбудителями первичного паранефрита в большей части клинических ситуаций являются грамположительные бактерии. Вторичный патологический процесс обуславливают бактерии, относящиеся к группе Proteus, а также кишечная палочка. Если провести посев гноя, то в нём будут обнаружены стафилококки.
Определённое значение в развитии паранефрита играет общее состояние иммунной системы организма и самих почек, а также своевременность лечения воспалительных заболеваний этого органа. Если человек будет иметь отличную иммунную систему и здоровые почки, но вовремя не займётся лечением, к примеру, острого пиелонефрита, то это заболевание у него вскоре осложнится паранефритом.
Первичное воспаление околопочечной клетчатки в медицине считают довольно редким явлением. Оно может развиться вследствие механической травмы поясницы (чаще колющим предметом). Инфекция может попасть в раневой канал и после успешно развиваться в околопочечной клетчатке. В результате это приведёт к скорому развитию гнойного процесса, который приведёт к расплавлению клетчатки.
Клиницисты не исключают, что паранефрит может развиться из-за гематогенного распространения патогенной микрофлоры из других органов. В качестве очагов инфекции могут выступать следующие заболевания:
- цистит;
- хронический синусит;
- холецистит;
- тонзиллит.
Паранефрит (гной в почках)
Симптоматика
Острый паранефрит в начале своего развития не имеет определённых специфических симптомов. Его симптомы напоминают любое другое заболевание мочевыводящих органов. Как правило, заболевание начинается остро. Резко повышается температура, появляется озноб. Общее состояние больного ухудшается. Появляется и постепенно нарастает боль в пояснице в месте локализации поражённой почки. Боль иррадиирует в живот, бедро или в плечо. Больной в некоторых случаях даже не может полноценно вдохнуть, так как боль имеет тенденцию усиливаться именно на вдохе.
Если провести пальпацию поясничной области, то можно отметить сильное напряжение мышц. При этом больной будет ощущать их болезненность. Если не начать проводить лечение паранефрита, то уже через несколько дней немного ниже подреберья можно будет пропальпировать воспалительный инфильтрат. Он будет иметь плотную структуру.
Кожа в области поясницы также будет постепенно изменяться – это один из наиболее важных диагностических симптомов. На первом этапе развития паранефрита она будет просто отёчная. Если же заболевание запустить, то вскоре она покраснеет и под ней можно будет определить выпячивание.
Характерный симптом для паранефрита – пациент принимает вынужденное положение, в котором боль ощущается в меньшей степени. Как правило, они ложатся или садятся так, чтобы позвоночник изгибался в здоровую сторону.
Воспалительный процесс без адекватного и своевременного лечения может распространиться на большую поясничную мышцу. В таком случае со стороны локализации поражения возникает характерный для паранефрита симптом – нога сгибается в тазобедренном суставе и больной не может её в дальнейшем разогнуть.
Диагностика
Паранефрит опасен тем, что «маскируется» под другие заболевания почек, поэтому важно своевременно провести правильную диагностику. Наиболее информативным методом является пункция околопочечной клетчатки. Если заболевание имеет место, то из этих тканей будет получен гной. Но иногда он не появляется, поэтому прибегают и к другим методикам исследования:
- рентгенография. На обзорном снимке при паранефрите будет отмечаться сглаживание контуров почек, а также наличие инфильтратов в поясничной области;
- УЗИ почек. Позволяет оценить состояние этого органа и выявить патологические образования (инфильтраты);
- КТ;
- урограмма. В этом случае при наличии недуга будет отмечаться выраженная деформация чашечно-лоханочного аппарата;
- ОАМ. Он будет характеризоваться альбуминурией, пиурией и бактериурией.
Диагностика паранефрита
Лечение недуга
Для того чтобы полностью излечиться от заболевания и встать на путь выздоровления, больным показано оперативное вмешательство в стационарных условиях. И чем раньше оно будет проведено, тем более благоприятным будет прогноз. Во время вмешательства пациенту под анестезией рассекут кожу над патологическим выпячиванием и проведут дренирование гнойника. Но если к развитию паранефрита привело гнойное расплавление почки, то в таком случае больной орган подлежит удалению.
После операции больные на протяжении нескольких недель находятся на стационарном лечении. В это время важно не допустить инфицирования и воспаления послеоперационной раны, поэтому людям назначают принимать антибиотики из группы карбапенемов и фторхинолонов. Купить их в аптеке можно только по назначению лечащего врача.
Если же патология была выявлена на ранних стадиях своего развития, то своевременная и адекватная терапия антибиотиками способна подавить развитие процесса и привести к его регрессу. Антибиотикотерапия сочетается с восстанавливающей и дезинтоксикационной, чтобы достичь наиболее положительных результатов.
Профилактика
Основное направление в профилактике развития этого недуга является предупреждение развития гнойных воспалений в почках. Важно также поддерживать нормальную работу своей иммунной системы. Для этого рекомендовано периодически приходить на приём к иммунологу и оценивать свой иммунный статус. Важно правильно питаться, чтобы обеспечить свой организм всеми необходимыми ему веществами.
simptomer.ru
Паранефрит
Почки – это парные органы, которые принимают участие в поддержании нормального ликворного баланса в организме. Когда заболевают почки, возникают различные нарушения в мочеиспускании. Жидкость не выводится, а значит, застаивается, приводя к отекам и развитию болезнетворных болезней. Все о паранефрите будет говориться на сайте vospalenia.ru.
Что это такое – паранефрит? Это воспаление околопочечной жировой клетчатки благодаря проникающим инфекциям: кишечной палочки, стафилококкам и стрептококкам.
По локализации воспаления делят на виды:
- Задний – поражается задняя поверхность почки;
- Передний – поражается передняя поверхность почки;
- Верхний – поражен верхний сегмент почки;
- Нижний — поражен нижний сегмент почки
- Тотальный – поражается вся околопочечная клетчатка.
По происхождению разделяют виды:
- Первичный – поражение почек инфекцией через ток крови, которая перенесла болезнетворные микроорганизмы при других инфекционных заболеваниях: ангина, остеомиелит;
- Вторичный – поражение путем распространения гнойного воспаления через кровь, из других отделов почки (пионефроз) или близлежащих органов (например, при параметрите, параколите).
По форме течения делят на:
- Острый – развивается по двумя стадиям:
- Экссудативная – переходит в гнойную стадию либо рассасывается;
- Гнойная – распространение поражения за пределы клетчатки, образование флегмоны, возможность прорыва в брюшную полость, мочевой пузырь, абдоминальную полость.
- Хронический.
Причины
Самой главной причиной развития паранефрита является инфекция, которая проникает из других органов и поражает почки. Развивается на фоне таких заболеваний:
- Пиелонефрит.
- Сахарный диабет.
- Нейрогенные расстройства мочевого пузыря.
Также могут способствовать различные травмы брюшной полости и операции на почки, когда инфекция проникает через открытую рану. Застой мочи также не благоприятствует здоровью.
перейти наверхСимптомы и признаки паранефрита околопочечной клетчатки
Симптомы и признаки паранефрита околопочечной клетчатки рассматривают по формам течения болезни. При острой наблюдается такая симптоматика:
- Слабость;
- Высокая температура до 40ºС;
- Боль в пояснице;
- Болевые ощущения резко усиливаются при дотрагивании к пораженному участку, а также при положении лежа на пораженной стороне;
- Сокращение мышц;
- Развитие поясничного сколиоза, когда человек скрючивается в пораженной стороне;
- Отек кожи в районе почек.
Порой заболевание путают с пневмонией, гриппом, тифом из-за одышки и налета на языке, а иногда – с желтухой из-за пожелтения кожи.
Хроническая форма определяется смазанной симптоматикой, тупой болью в поясничной области, периодическими повышениями температуры, покраснением и отечностью кожи.
Очевидно, что вышеперечисленные признаки не являются характерными, чтобы человек начал бить тревогу. Порой у всех возникают боли в животе, пояснице, повышается температура и пр. Такая симптоматика приводит к развитию и хронизации болезни, которая лечится уже гораздо дольше и сложнее. Как тогда поступать? Если в течение 3-5 дней симптомы не проходят, тогда следует обращаться в поликлинику на диагностику, а затем – на лечение.
перейти наверхПаранефрит у ребенка
У ребенка паранефрит не развивается, если только не является генетической предрасположенностью или результатом проникающих ранений и занесения инфекции в почки.
перейти наверхПаранефрит у взрослых
Паранефрит является заболеванием, которое наблюдается у взрослых. Как у мужчин, так и у женщин имеются свои характерные половые заболевания, которые часто дают осложнения на мочевые органы и каналы. Травмы в брюшную полость и инфекционное распространение являются редкими, но возможными причинами.
перейти наверхДиагностика
Диагностика воспаления околопочечной клетчатки проводится на основании сбора жалоб и общего осмотра при помощи пальпации и лабораторных исследований:
- Анализ крови;
- Пункция околопочечной клетчатки;
- Анализ мочи;
- Рентгенография;
- УЗИ;
- КТ;
- Экскреторная урограмма;
- Радиоизотопное обследование.
Лечение
Лечение паранефрита проводится в стационарном режиме при соблюдении постельного режима. Прописываются лекарства:
- Сульфаниламидные лекарства;
- Антибиотики;
- Уроантисептики;
- Витаминотерапия;
- Дезинтоксикационная терапия.
По необходимости проводится переливание крови. При отсутствии эффективности данных методов проводится хирургическое вмешательство:
- Дренирование гнойного образования (нефрэктомия);
- Введение антибиотиков, чтобы предотвратить новые очаговые появления.
Как лечить хроническую форму? Следующими медикаментами и процедурами:
- Антибиотики;
- Горячие ванны;
- Противовоспалительные препараты;
- Диатермия;
- Грязевые аппликации;
- Общеукрепляющие лекарства;
- Электрофорез с гиалуронидазой, алоэ.
Какие-либо народные средства, которые можно применить в домашних условиях, не помогают. Можно упустить время, когда болезнь развивается и дает осложнения. Относительно диеты, то она заключается лишь в исключении алкоголя и некотором снижении количества жидкости, пока почки не начнут выздоравливать. Также не рекомендуется употреблять соленую пищу, чтобы не давать нагрузки на вторую, здоровую почку.
перейти наверхПрогноз жизни
Паранефрит дает неоднозначную диагностику. Сколько живут при первичной форме? К счастью, антибактериальные методы лечения дают свой положительный эффект. Однако прогноз жизни значительно ухудшается при вторичной форме. Многое зависит от развития тех болезней, на фоне которых развился паранефрит, а также осложнений, которые происходят в случае неэффективного лечения:
- Перитонит – распространение гнойного экссудата на абдоминальную полость;
- Плеврит – переход гнойного воспаления на плевру;
- Сепсис – распространение инфекции в кишечник.
Профилактика
Необходимо проводить профилактику болезни, чтобы предотвращать ее развитие:
- Наблюдаться у врача.
- Укреплять иммунитет.
- Лечить инфекционные заболевания других органов.
- Избегать травм на область почек.
- Обращаться за врачебной помощью при появлении симптомов.
vospalenia.ru
Паранефрит: что это за патология?
Паранефрит — это гнойное воспаление в околопочечной клетчатке. Провоцирует развитие этого заболевания кишечная палочка, проникающая в паренхиму почки восходящим путем. Эта почечная патология проявляется, прежде всего, болями в поясничной области. Международной классификацией болезней 10-го чтения паранефриту присвоен код N28.8. Чаще всего гнойное воспаление клетчатки является вторичным заболеванием, т. е. развивается на фоне других почечных патологий. В большинстве случаев эта болезнь диагностируется у лиц мужского пола в возрасте от 20 до 50 лет.
Причины развития гнойного воспаления в почке
Причины заболевания могут быть связаны с переохлаждением, воздействием болезнетворных микроорганизмов, сопутствующими заболеваниями мочевыделительной системы. Принято выделять первичный и вторичный паранефрит.
Риск образование паранефрита напрямую связан с состоянием иммунитета человека — болезни способствует его значительное снижение. Специалисты выделяют ряд факторов, под влиянием которых риск развития рассматриваемого заболевания значительно повышается:
- воспалительные заболевания почек, особенно острый пиелонефрит;
- сахарный диабет;
- застой мочи из-за обструкции мочевыводящих путей;
- нейрогенная дисфункция мочевого пузыря;
- ослабление иммунитета наряду с проблемами почек;
- активизация патогенной микрофлоры, в частности, кишечной палочки, стафилококка, протея;
- наличие хронических очагов инфекции, таких, как хронический тонзиллит, цистит, синусит, холецистит.
Первичный паранефрит встречается довольно редко, поскольку организм здорового человека способен эффективно справляться с начинающимся воспалительным процессом. Иными словами, срабатывает иммунная защита. Причинами его развития являются граммположительные бактерии. Нередко первичное воспаление является следствием повреждения почек при механической травме поясницы. Инфицирование происходит через рану, болезнетворные бактерии начинают активно размножаться в околопочечной клетчатке. Развивается гнойно-некротический процесс и, как следствие, происходит расплавление клетчатки.
Наиболее распространенным является вторичный паранефрит, он встречается более чем в 80% случаев диагностирования этого заболевания. Толчком к его развитию может стать гнойный процесс в почках и проникновение инфекции в почечную клетчатку через кровь и лимфу. Источник инфекции — легочный абсцесс и аппендицит. Очень часто паранефрит является осложнением пиелонефрита. По мере распространения процесса воспаления почечной ткани повышается риск перехода его в гнойную форму.
Читайте также: Аномалии развития почек и их диагностикаХарактеристика симптомов
Гнойно-воспалительный процесс в паранефральной клетчатке почек может быть хроническим и острым. Острый паранефрит характеризуется выраженностью следующих симптомов:
- пиретическая температура — до 40 градусов;
- головная боль и слабость;
- интоксикация организма;
- интенсивная боль в пояснице;
- одышка и быстрая утомляемость;
- озноб;
- отечность в поясничной области.
Острое течение заболевания имеет 2 стадии, это экссудативное воспаление и гнойный паранефрит. В первом случае возможны два варианта развития: воспалительный процесс переходит в гнойную форму либо происходит инволюция. Когда гнойно-некротический процесс обостряется, воспаление выходит за пределы клетчатки, что чревато образованием флегмоны.
Как заболевание инфекционно-воспалительного характера паранефрит проявляет себя в симптомах и признаках общей интоксикации организма:
- резким подъемом температуры;
- ощущением слабости;
- одышкой;
- быстрой утомляемостью;
- помутнением мочи;
- наличием в моче осадка и хлопьев.
Важно! Паранефрит имеет четкий отличительный признак: разделение урины на три слоя: почечный детрит, гнойный детрит и моча.
Хроническая форма течения болезни характеризуется чередованием периодов ремиссии и обострений. В отличие от острой формы, ее симптомы стерты. У больного периодически возникают тупые боли в пояснице со стороны пораженной почки. При прощупывании отмечается болезненность. Что касается температуры тела, то при хроническом течении она может оставаться субфебрильной, т. е. в пределах 38 градусов. Общим признаком для острого и хронического паранефрита является боль в пояснице.
Диагностика патологии
В комплекс диагностических мероприятий, необходимых для выявления паранефрита, входит сбор анамнеза, лабораторные и инструментальные методы исследования. Врач должен выяснить, какие заболевания были предшественниками, и с помощью пальпации определить наличие болезненности в области расположения почек.
Анализ крови при паранефрите покажет увеличение числа лейкоцитов, повышение СОЭ и сдвиг лейкоцитарной формулы влево. Обязательно назначается анализ мочи.
По нему можно выявить следующие признаки паранефрита:
- присутствие белка в моче;
- наличие лейкоцитов;
- почечный эпителий;
- цилиндрурию.
Для установления диагноза проводится ультразвуковое исследование почек, рентгенография и экстренная урография. С помощью УЗИ оценивается общее состояние почек и выявляются инфильтраты в них. Свидетельствовать о воспалении почечной клетчатки на рентгеновском снимке будут сглаженный контур почек и присутствие инфильтратов в области поясницы. Посредством экскреторной урографии выявляется характерная для паранефрита деформация почечных лоханок и чашечек.
Более точные данные можно получить посредством проведения компьютерной томографии почек.
Внимание! Важно учитывать, что самым информативным методом диагностики паранефрита является аспирационная тонкоигольная пункционная биопсия, проводимая под контролем УЗИ или рентгеновского аппарата.
Методы лечения
При острой форме течения заболевания лечение рекомендуется проводить в условиях стационара. Больному показан постельный режим и комплексная лекарственная терапия, включающая в себя прием антибактериальных, дезинтоксикационных и обезболивающих препаратов. Поскольку паранефрит — это такое заболевание, которое вызвано воздействием и активизацией болезнетворных микроорганизмов, необходима соответствующая терапия.
Противомикробное лечение осуществляется посредством приема сильных антибактериальных лекарств и сульфаниламидов. Последние обладают бактериостатическим действием. При паранефрите почки лечение антибиотиками дополняется приемом уроантисептиков и общеукрепляющих лекарственных препаратов. По показаниям проводится переливание крови.
При хронической форме течения лечение заболевания аналогичное, но дополняется физиотерапевтическими процедурами (грязевые аппликации, электрофорез).
Когда консервативное лечение неэффективно, состояние больного не улучшается, а гнойные очаги имеют тенденцию к дальнейшему распространению, проводится их чрескожное дренирование. Если почка утратила свою жизнеспособность и не функционирует из-за полного расплавления ткани, проводится нефрэктомия или полное удаление.
После операции пациенту назначаются антибактериальные препараты во избежание осложнений. Предпочтение отдается противомикробным препаратам из группы фторхинолонов. Поскольку мощная антибактериальная терапия серьезно нарушает кишечную микрофлору, в период реабилитации больному прописываются восстанавливающие препараты. Рекомендуется соблюдать диету, согласно которой из рациона исключаются соленые и кислые блюда и продукты, обладающие мочегонным эффектом. В послеоперационном периоде проводится физиотерапия, в частности, применяется ультрафиолетовое воздействие на место хирургического вмешательства.
Прогноз относительно паранефрита при своевременной диагностике и начале антибактериального лечения всегда положительный. При хроническом течении он зависит от особенностей воспалительного процесса. Самым опасным осложнением является гематогенная генерализация. Под этим термином подразумевается проникновение гноя в общий кровоток и последующее распространение инфекции по всему организму.
Для предотвращения развития паранефрита рекомендуется соблюдать профилактические меры, которые заключаются в укреплении иммунитета, постоянном наблюдении у нефролога в случае заболевания почек, санации всех хронических очагов воспаления.
tvoyapochka.ru
Паранефрит почки: что это такое, виды, причины, симптомы, диагностика и лечение
Паранефрит — гнойное воспаление околопочечной клетчатки — чаще всего поражает людей с хроническими или острыми заболеваниями почек. Редко может возникать самостоятельно. Боли в пояснице, напряжённость мышц и выпячивание в этой области на фоне общей слабости, одышки, резкого повышения температуры до высоких цифр и нарастающих признаков интоксикации организма — сигналы к немедленному обращению за медицинской помощью. Воспаление лечится в условиях стационара и быстро прогрессирует без адекватной терапии, угрожая жизни больного.
Что такое паранефрит
Инфекционный воспалительный процесс в жировой клетчатке, окружающей почки, называют паранефритом. В подавляющем большинстве случаев (8 из 10) патология развивается из-за распространения гнойного воспаления от почечной ткани (вторичный паранефрит). И лишь в небольшом проценте случаев — воспалительный процесс начинается непосредственно в жировой ткани (первичный паранефрит). Заболевание в основном обнаруживают у молодёжи и лиц средних лет, оно редко встречается в детском и пожилом возрасте. Характерным является поражение левой почки, реже — обеих.
Снаружи почки окружены слоем жировой клетчатки (жировая капсула), выполняющим защитную функцию
Причиной крайне редкого первичного паранефрита врачи называют травму жировой клетчатки почки (имеется в виду открытая или закрытая травма поясницы), в результате чего инфекция попадает непосредственно в жировую ткань. Воспаление возникает не обязательно сразу после травмы, иногда по прошествии некоторого времени в области образовавшейся гематомы.
Основной причиной вторичного паранефрита чаще всего являются бактериальные инфекции самой почки, такие как острый пиелонефрит. Тяжёлое гнойно-деструктивное воспаление (абсцесс, карбункул, пионефроз), являющееся осложнением острого пиелонефрита, способно прорваться в близлежащие ткани и вызвать гнойный паранефрит. Бактериальный патоген может проникнуть восходящим путём из нижних отделов мочевыделительной системы. Не исключена возможность попадания болезнетворных микробов из отдалённых инфицированных органов и систем организма, таких как:
- мочевой пузырь;
- жёлчный пузырь;
- миндалины;
- околоносовые пазухи.
В этих случаях паранефрит развивается в результате размножения патогенных бактерий, попадающих в почку через кровь или лимфу.
Возбудителями первичного паранефрита в большинстве клинических случаев являются грамположительные патогены. Развитие вторичной инфекции обусловлено чрезмерным размножением условно патогенных для человека микроорганизмов, таких как энтеробактерии — протей или кишечная палочка.
Гнойное воспаление почки вызвано стафилококком, распространяющимся гематогенно (через кровь)
Вероятность развития паранефрита повышается при плохом общем состоянии иммунитета или самих почек. Важную роль играет своевременное лечение острого пиелонефрита. Если заболевание запущено, высок риск присоединения паранефрита.
В настоящее время благодаря широкому применению антибиотиков паранефрит диагностируется всё реже.
Хронический паранефрит вызван продолжительным (часто обостряющимся) воспалением паранефральной клетчатки в результате длительного воспаления почек, например, при мочекаменной болезни. В некоторых случаях хронический паранефрит возникает после хирургического вмешательства на почках. В процессе воспаления околопочечная жировая клетчатка частично заменяется фиброзной соединительной тканью. Из-за прогрессирующего сдавления рубцовой тканью органов мочевыделительной системы существует опасность развития гидронефротической трансформации (расширения лоханки и чашечек), хронической почечной недостаточности (ХПН), стойкого повышения артериального давления.
Факторы риска развития паранефрита включают:
- задержку мочеиспускания;
- обструкцию мочевых путей;
- наличие камней в мочевыделительной системе;
- дисфункцию мочевого пузыря (утрату тонуса или чрезмерную спастичность);
- сахарный диабет.
Симптомы заболевания
Паранефрит чаще всего имеет острое начало, но его симптомы можно легко спутать с проявлениями многих других заболеваний мочевыделительной системы. К неспецифическим симптомам можно отнести:
- резкий подъём температуры до 39–40 градусов Цельсия, озноб;
- нарастающую боль в области поясницы со стороны поражённой почки;
Повышенная температура, боль, напряжение мышц и выпячиванение в области поясницы — первые симптомы паранефрита
- усиление болевых ощущений на вдохе, их иррадиация (распространение) в область бедра, живота или плеча.
При пальпации в районе больной почки можно обнаружить локальное мышечное напряжение, отмечается боль при надавливании. Если терапия вовремя не начата, то уже спустя несколько дней в поражённой области будет отчётливо прощупываться скопление плотного воспалительного инфильтрата. Что касается специфических симптомов, то к ним можно отнести:
- явную отёчность над местом, где происходит воспалительный процесс;
- выраженное покраснение кожи над поражённой почкой;
- выпячивание под кожей в месте поражения (появляется не сразу, а спустя несколько дней от начала воспалительного процесса);
- признаки гнойной интоксикации, такие как тошнота, рвота, отсутствие аппетита, общий упадок сил и ухудшение самочувствия.
У больного отмечается сокращение количества мочи, её помутнение и выпадение осадка при отстаивании. Пациенты, у которых имеются хроническиее заболевания почек, не должны игнорировать этот симптом. Очень важно не пропустить переход пиелонефрита в паранефрит, пройдя обследование у нефролога или уролога.
Болевые ощущения вынуждают пациента искать положение, при котором дискомфорт будет не так интенсивен. Часто пациент сгибается в пояснице, как правило, наклоняясь в сторону здоровой почки. Симптомы хронического паранефрита менее выражены. Больной жалуется на тупые боли в состоянии покоя и при пальпации в пояснице на стороне поражения, субфебрильную температуру тела.
Характерный симптом паранефрита, который вовремя адекватно не лечится, это распространение воспаления на большую поясничную мышцу, что со временем приводит к невозможности нормально разгибать ногу в тазобедренном суставе.
Диагностика
Паранефрит требует своевременной диагностики, поскольку способен маскироваться под другие заболевания почек. Первичный осмотр и пальпацию проводит нефролог — медицинский специалист, занимающийся вопросами почечных заболеваний различной степени тяжести. Наиболее достоверным диагностическим методом является чрескожный прокол околопочечной ткани специальным инструментом (троакар) с целью определения наличия гноя, указывающего на острый паранефрит. Впрочем, если гной при исследовании не обнаружен, это не гарантирует отсутствие заболевания. В этом случае могут назначаться дополнительные методы обследования:

Диагностический прокол околопочечной ткани под контролем УЗИ — наиболее надежный метод диагностики гнойного паранефрита
- рентгенография — при заболевании демонстрирует сглаживание или отсутствие контуров почек на снимке из-за наличия инфильтрата в поясничной области;
- УЗИ почек — показывает общее состояние почек и присутствие инфильтратов (скоплений крови с лимфой);
- КТ — послойное исследование внутреннего состояния органа (метод показан при остром гнойном паранефрите);
- экскреторная урограмма — рентгенологический метод исследования с применением контрастного вещества; показывает деформацию чашечно-лоханочного аппарата из-за пережатия воспалительным инфильтратом;
- общий анализ мочи — при наличии инфекционного воспаления будет характеризоваться выделением белка с мочой (альбуминурией), наличием гноя в моче (пиурией) и бактериурией.
Способы лечения
При первых подозрениях на инфильтративный процесс в почках и околопочечной ткани — следует немедленно обращаться к специалисту. Заболевание лечат исключительно в условиях стационара. Потеря драгоценного времени может обернуться тяжёлыми осложнениями вплоть до летального исхода. Самолечение недопустимо.
При отсутствии очагов гнойного воспаления — в стадии инфильтрации — заболевание лечат консервативно с применением комплекса мер, состоящих из антибактериальной терапии и введения дезинтоксикационных препаратов. В случае подтверждения развития гнойного процесса единственным эффективным методом лечения считается хирургическое вмешательство — дренирование гноя.
Медикаментозная терапия
Основа медикаментозного лечения — это применение антибактериальных препаратов и сульфаниламидов. Применяют антибиотики следующих групп:
- фторхинолоны;
- цефалоспорины (Цефуроксим, Цефаклор)
- полусинтетические пенициллины (Ампициллин);
- макролиды (Эритромицин, Азитромицин).
Обязательным является детоксикационное и восстановительное лечение — вводится глюкоза, соль и коллоидные растворы, витамины, лекарства для поддержки сердца. Переливание крови осуществляется по необходимости. Внутривенные инфузии дезинтоксикационных препаратов помогают избавиться от симптомов отравления организма токсическими продуктами из-за нарушения почечной функции. Анальгетики и нестероидные противовоспалительные средства уменьшают болевую симптоматику, но могут искажать клиническую картину, поэтому должны применяться под контролем врача. Для поддержки иммунитета могут быть назначены инъекции иммуномодуляторов. Применение антибиотикотерапии и активных терапевтических мероприятий на ранней стадии острого паранефрита у некоторых пациентов позволяет достичь регрессии воспалительного процесса, что приводит к выздоровлению без хирургического вмешательства.
Хирургическое вмешательство
При наличии гноя любой локализации или прогрессировании болезни с нарастанием симптомов интоксикации в течение 3–5 дней, несмотря на консервативное лечение, показана срочная хирургическая операция по очищению околопочечных тканей от гнойного содержимого. Иногда для удаления гноя достаточно чрескожной пункции под контролем ультразвукового сканирования. Противопоказания к хирургическому вмешательству отсутствуют, поскольку дренирования гнойных очагов является жизненно важной манипуляцией. Наличие гнойного процесса в околопочечной области — опасное состояние, резко ухудшающее течение любого сопутствующего заболевания.
Операцию проводят под общей или местной анестезией путём прямого доступа через разрез около 10–15 см в пояснице (люмботомия) над местом поражения. Место скопления гноя может быть определено перед вмешательством с помощью УЗИ-диагностики. В зависимости от величины и расположения очага или очагов будет произведён разрез определённой локализации и соответствующего размера. Рассекается кожа, позадипочечная фасция и раздвигаются мышечные волокна. Если заболевание осложнено разлитым гнойным воспалением забрюшинного пространства, то разрез будет составлять не менее 20 см. Гной из почечной ткани эвакуируют, очищая каждый отдельный очаг воспаления, а образовавшиеся полости промывают дезинфицирующим раствором. Затем ткани послойно ушиваются, а послеоперационная рана дренируется. При множественных гнойных очагах в каждый карман, где был гной, вставляется специальный марлевый тампон или трубка, по которой будут стекать остатки гноя и воспалительный экссудат до того момента, пока орган полностью не очистится. Эти приспособления выводятся в заднюю часть хирургического разреза, который ушивают не до конца, оставляя место для выведения трубочек и тампонов (их постепенно вынимают в течение 2–3 суток).
Операция на почке при гнойном воспалении проводится через открытый разрез
При вторичном гнойном паранефрите, вызванном мочевыми камнями, необходимо выполнить также хирургическое удаление конкрементов. В сложных случаях заболевания, когда ткань почки не подлежит восстановлению, операцию заканчивают радикально — удалением органа. При остром паранефрите почечного происхождения (пионефроз, карбункул почки), если есть показания для удаления почки, и состояние пациентов тяжёлое, целесообразно провести операцию в два этапа: сначала — открытие и дренаж абсцесса забрюшинного пространства, затем — нефрэктомия через 2–3 недели с учётом состояния пациента.
Оперативное лечение хронического паранефрита включает удаление изменённого паранефрического волокна, дренирование забрюшинного региона. В послеоперационном периоде назначают введение антибактериальных препаратов (лучше цефалоспоринов или фторхинолонов) с широким спектром антимикробной активности.
После хирургического вмешательства пациент остаётся в стационаре, где проходит ещё несколько недель терапии. Полость, в которой присутствовал гной, ежедневно промывают антисептическим раствором через дренажи. Если требуется, терапию дополняют дезинтоксикационными препаратами. Противопоказания к двигательной активности у пациентов отсутствуют и, как правило, уже на следующий после вмешательства день пациент может передвигаться по палате. Швы снимают спустя 2 недели.
Диетическое питание
Способ питания во время острой или хронической болезни почек должен помочь защитить почки от дальнейшего повреждения. Это означает ограниченное употребление некоторых продуктов. В то же время важно получать достаточное количество питательных веществ, соблюдая правильный баланс калорий и минералов. Лечащий врач может порекомендовать пациенту консультацию с диетологом, который подберёт оптимальный рацион с учётом состояния почек и формы заболевания. Общие же правила подразумевают ограничения в рационе соли, сахара и любых сладостей, жиров и красного мяса. Показана диета, богатая фруктами, овощами, молочными продуктами, домашней птицей, фасолью, семенами и орехами.
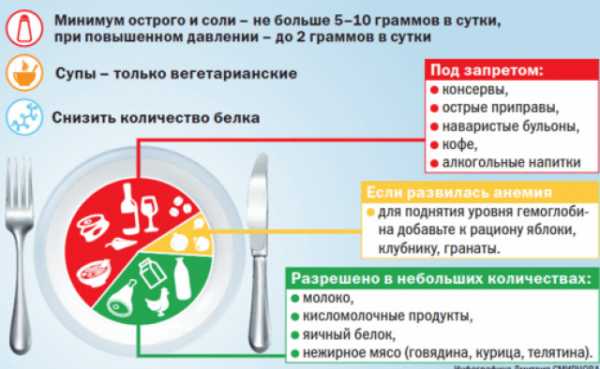
При заболеваниях почек показано жесткое ограничение потребления хлорида натрия с едой
Натрий — это минерал, который естественно присутствует во многих продуктах питания. Наибольшее его количество находится в поваренной соли. Натрий влияет на водно-солевой баланс клеток организма и обеспечивает сохранение в крови минеральных веществ в растворимом состоянии. Здоровые почки контролируют уровень натрия. Но если их функция нарушена из-за болезни, то в организме накапливается лишняя соль и жидкость. Это может вызвать ряд проблем, таких как одышка, затруднение в работе сердца и почек. Ниже представлены простые советы для сокращения натрия в рационе:
- Избегайте поваренной соли и приправ с высоким содержанием натрия (соевый соус, морская соль).
- Готовьте домашнюю еду, так как большинство блюд фастфуда содержит много натрия (в качестве консерванта).
- Используйте натуральные специи и травы вместо соли.
- Держитесь подальше от магазинных полуфабрикатов — они, как правило, содержат большое количество натрия.
- Изучайте этикетки при покупке и выбирайте продукты с низким содержанием натрия.
- Промывайте консервы (овощи, бобы, мясо) холодной водой перед подачей на стол.
Фосфор и кальций — минералы, которые важны для здоровья и сил. Но при нарушении функции почек, мочевыделительная система не справляется с выведением этих минералов, вызывая дисбаланс в организме. В этом случае необходимо ограничить также молочные продукты, мясо птицы и рыбу. Продукты с высоким содержанием кальция, как правило, имеют высокий уровень содержания фосфора.
Другие возможные ограничения в еде зависят от состояния почечной функции конкретного больного. Что касается жидкости, то при незначительных нарушениях функции почек ограничивать её употребление нет необходимости. Но если состояние ухудшается, то решение о дальнейших ограничениях принимает лечащий врач.
Физиотерапия
Физиотерапевтическое лечение показано при хронической форме заболевания во время отсутствия обострений, а также в качестве реабилитации после перенесённой острой формы паранефрита. Назначают:
- диатермию — метод электролечения, заключающийся в местном или общем воздействии на организм пациента переменным электрическим током высокой частоты, что приводит к повышению температуры в органах и тканях;
- грязевые аппликации и горячие ванны;
- электрофорез с гиалуронидазой, алоэ (укрепляющие агенты) — чрескожное введение лекарств под воздействием постоянного электрического тока.
Уместность применения народных методов лечения
Лечение перинефрита народными средствами неэффективно и даже опасно, так как приводит к прогрессированию воспалительного процесса и потере ценного времени на лечение методами традиционной медицины. В частности, область острого гнойного воспаления ни в коем случае нельзя греть с помощью местных компрессов, ускоряющих распространение гнойных очагов.
Прогноз лечения и осложнения
Послеоперационные осложнения включают возобновление гнойного воспаления в тканях, угрожающее проникновением инфекции в кровь (сепсисом) и её распространением по всему организму, что является смертельно опасным состоянием. Поэтому вскрытие и тщательное очищение каждого гнойного очага в ходе операции имеет решающее значение для благоприятного исхода.
Адекватная и своевременная терапия первичного гнойного паранефрита имеет хороший прогноз. Что касается вторичного паранефрита, то результат лечения зависит от многих индивидуальных факторов, в частности, от состояния тканей почки, окружённой жировой капсулой. Прогноз в связи со вторичной формой заболевания, поскольку она является осложнением урологических заболеваний, зависит от природы последних.
Профилактика
Основным направлением в профилактике этого заболевания является своевременное лечение инфекционных заболеваний мочевыводящей системы, предупреждение распространённых гнойных осложнений при абдоминальной и тазовой патологии.
Заботиться о здоровье почек нужно ежедневно
Важно поддерживать нормальное функционирование иммунной системы. Для этого рекомендуется периодически посещать специалиста для оценки иммунного статуса, а при наличии хронических заболеваний почек — важно соблюдать питьевой режим и правильно питаться, чтобы обеспечить организм всеми необходимыми веществами, исключив вредные продукты.
Гнойное воспаление почек: видео
Своевременная диагностика и адекватная антибиотикотерапия позволяют купировать большинство случаев острого паранефрита на начальной инфильтративной стадии без хирургического вмешательства. Тщательная хирургическая санация очагов абсцесса при гнойном воспалении обеспечивает высокие шансы на сохранение органа и его функций.
medknsltant.com