Лечение суставов - артроз, артрит, остеохондроз и многое другое
Секрет поджелудочной железы
Секрет поджелудочной железы: что это такое?
Ни для кого не загадка и ни открытие, что все люди, так или иначе, болеют, подвержены в течение жизни разным заболеваниям, серьезным и не очень.
Неправильное питание и образ жизни — это зло
От неправильного образа жизни, питания страдает и наша поджелудочная железа, впитывает в себя последствия долгих неправедных лет, постепенно разрушаясь. Нет ничего хуже, чем пребывание в болезненном состоянии, когда ничего не радует, все раздражает и готов на все идти ради облегчения.
Это можно смело отнести и к заболеваниям поджелудочной железы, при которых человек себя отвратительно чувствует, испытывает длительные боли и ряд симптомов, доставляющих ему дискомфорт. Один выход – исправлять ситуацию, исправляться самому и побороть заболевание (чаще всего это панкреатин в разных его формах).
К симптомам панкреатина можно отнести следующие, наиболее распространенные:
- опоясывающего характера боль в области ребер, ниже их, отдающая в спину, сердце;
- при пальпации врачом ощущается напряжение передней части брюшины;
- метеоризм, вздутие живота;
- сухость во рту, бледность кожных покровов, либо отдают в желтизну, белый налет на слизистой;
- чрезмерная утомляемость, повышенное потоотделение;
- в некоторых острых случаях повышение температуры тела, диарея, рвота без облегчения и пр.
Одна из функций органа пищеварения-выработка панкреатического сока, по-другому его называют – секрет поджелудочной железы. Об этой функции и будет идти подробнее описание.
Поджелудочная железа как основа процесса пищеварения
Железа представляет из себя сложную структуру, состоящую из трех разделов: головка, тело, хвост. У взрослого человека этот орган достигает веса 80-90 гр и длину до 22 см, является самой крупной из желез организма. Располагается поджелудочная в глубинах брюшной полости, левее и ниже желудка, рядом с селезенкой, желчным пузырем и двенадцатиперстной кишкой.
Ответственна поджелудочная железа за продуцирование пищеварительного сока (примерно 2 литра в сутки производит его). Эта главная функция называется внешней, экзокринной. Панкреатический секрет состоит из ряда ферментов, каждый из которых участвует в процессе расщепления того или иного элемента пищи (жиры, углеводы, белки).
Внутри железы выработанный сок имеет неактивную свою фазу, по протокам стекая в двенадцатиперстную кишку, соединяясь там с желчью, принимает уже активную форму, и вместе они способствуют перевариванию поступившей еды до элементарного уровня, легко усвояемого клетками человека.
Причем железа, отталкиваясь от состава пищи, постоянно вырабатывает панкреатический сок разного насыщения и содержания тех или иных ферментов, т. е. если пища поступила чрезмерно жирная, то это сигнал для значительного синтеза липазы, если еда богата на углеводы, то возрастет количество в соке амилазы, лактозы и т. д.
Вторая не менее значимая функция железы (эндокринная) — выработка гормонов, например, инсулина, глюкагона, соматостатина, и участие в регуляции обменных процессов в организме. Как происходит процесс синтеза секрета железой? В чем тут секрет и есть ли он вообще?
Как формируется в поджелудочной железе секрет?
Секреция поджелудочной железы – сложный и важный процесс, нарушения в котором чреваты серьезным последствиям. О них позже. Экзокринная функция железы основана на работе ее альвеолярно-трубчатой системы, в состав последней входит многочисленное количество долек, состоящих из ацинусов (протоковых клеток), отделенными друг от друга тонкими перегородками, и система выводных каналов (внутридольковые, междольковые протоки).
Ацинус – это округлое образование, в своем составе имеет секреторный отдел и вставочный проток. Этот проток является истоком общего главного канала. Цепочка каналов представлена в железе следующим образом: вставочный проток – межацинозные протоки – внутридольковые каналы – междольковые каналы – Вирсунгов проток.
Секрет органа вырабатывается ацинусами и содержит в своем составе ферменты, органические вещества. По виду это бесцветная жидкость, в нее входят такие энзимы (ферменты), как: амилаза, мальтаза, сахараза, лактаза, липаза, трипсин, химотрипсин и ряд других. Выработанный клетками сок поступает в разветвленную систему протоков, в них он находится в неактивной форме, поэтому не происходит самопереваривания непосредственно органа.
Стекает сок из протоков в главный проток (Вирсунгов), попадает далее в 12-перстную кишку, где соединяется с желчью желчного пузыря и становится активным. В кишке амилаза, мальтаза, сахараза расщепляют углеводы. Альфа-амилаза, кроме поджелудочной железы продуцируется в небольших количествах и слюнными железами.
Изменение количественного показателя амилазы указывает на ряд заболеваний, но чаще всего на наличие острого или хронического панкреатита. Трипсин, химотрипсин ответственны за изменение состава белка, пептидов. Только в поджелудочной железе вырабатывается столь ценный энзим, как трипсин. При диагностике острого панкреатита определяют активность трипсина.
Панкреатическая липаза расщепляет (триглицериды) нейтральные жиры на жирные высшие кислоты и глицерин. Участвуя в энергетическом обмене, липаза доставляет к тканям полинасыщенные жирные кислоты. Она является водорастворимым энзимом. Кроме поджелудочной железы, синтезируют липазу и другие органы: кишечник, легкие, печень.
При воспалении поджелудочной (панкреатите) происходит снижение активности панкреатической липазы. Анализы фиксируют это снижение. Больной часто жалуется на серо-желтый цвет стула. Ферменты поджелудочной железы начинают синтезироваться в ней спустя небольшое время (пару минут) после начала переработки пищи в желудке. По времени этот процесс растягивается в среднем до 13 часов.
Нарушения в выработке секрета
По ряду причин (переедание, неправильное питание, отсутствие режима приема пищи, инфекции, алкоголь, неправильное лечение медикаментозными препаратами и пр.) происходит постепенное нарушение секреции органа, снижается количество выработанных ферментов, что ведет чаще всего к панкреатиту разных его форм.
Так при дефиците амилазы человек испытывает устойчивую непереносимость некоторых видов продуктов, богатых на углеводы, имеет водянистый, объемный стул, диарею из-за наличия в кале крахмала и нарушение процесса всасывания веществ в кишечнике, а также больной может худеть, страдать авитаминозом и пр.
При недостатке другого фермента – липазы – происходит чрезмерное выделение жиров вместе с калом. Стул имеет жидкую, маслянистую структуру, желто-оранжевый цвет. Если же не хватает трипсинов стул будет кашеобрзный, с неприятным запахом и все из-за повышенного содержания в каловых массах азота и не переваренного белка.
Снижение показателей ферментов в панкреатическом соке ведет к различным заболеваниям, человек может как худеть, так испытывать дефицит витаминов, кожа, ногти, волосы станут ломкими, плохо переваренная пища будет способствовать метеоризму, диарее.
Кроме, изменения в худшую сторону состава сока может наблюдаться у больного нарушения и процесса его оттока в двенадцатиперстную кишку, это будет приводить, в свою очередь, к самопоеданию клеток железы, отеку, воспалительным процессам, и как итог даже к некрозу поджелудочной. В любом случае изменение состава панкреатического сока это серьезные последствия, порой с которыми приходиться справляться многие годы.
Почувствовав вышеперечисленные симптомы панкреатита, рекомендуется нанести визит к врачу. В ходе проведенной пальпации, а также на основании полученных данных клинических анализов, результатов аппаратной диагностики врач установит точный диагноз, назначит грамотное индивидуальное лечение, которое изменит в лучшую сторону состав панкреатического сока, нормализует его и постепенно панкреатит начнет отступать.
Подключенная диета, пересмотр образа жизни – все это в совокупности принесет положительные результаты, уже в ближайшее время. Главное не стоит затягивать с походом к доктору, так как в результате тяжелее будет диагностировать заболевание, лечить его, заниматься реабилитацией и восстановлением работы органа.
pankreatsindrom.ru
9.6.1. Секреция поджелудочной железы
Образование, состав и свойства сока поджелудочной железы.
Основную массу поджелудочной железы (80—85%) составляют экзокринные элементы, среди которых 80—95 % приходится на ацинозные (ацинарные) клетки; эти клетки секретируют ферменты (и небольшое количество неферментных белков); центроациноз-ные и протоковые клетки секретируют воду, электролиты, слизь; из протоков компоненты смешанного секрета частично реабсорби-руются.
Поджелудочная железа человека натощак выделяет небольшое количество секрета. При поступлении пищевого содержимого из желудка в двенадцатиперстную кишку поджелудочная железа че-
Сок представляет собой бесцветную прозрачную жидкость со средним содержанием воды 987 г/л. Щелочная среда сока (рН 7,5—8,8) обусловлена наличием в нем гидрокарбонатов (до 150 ммоль/л). Концентрация гидрокарбонатов в соке изменяется прямо пропорционально скорости секреции. В соке содержатся хлориды натрия и калия; между концентрацией гидрокарбонатов и хлоридов обратная зависимость. Гидрокарбонаты сока поджелудочной железы участвуют в нейтрализации и ощелачивании кислого пищевого содержимого желудка в двенадцатиперстной кишке. В соке отмечается значительная концентрация белка, основную часть которого составляют ферменты.
Сок поджелудочной железы богат ферментами, которые синтезируются в ацинозных панкреоцитах. Ферменты поджелудочного сока переваривают все виды питательных веществ. Амилаза, липаза и нуклеаза секретируются поджелудочной железой в активном состоянии, а протеазы — в виде зимогенов.
Трипсиноген сока поджелудочной железы в двенадцатиперстной кишке под действием ее фермента энтерокиназы превращается в трипсин. Последующую активацию трипсиногена вызывает трипсин. Активация состоит в отщеплении от трипсиногена гексапепти-да под действием энтерокиназы и трипсина при рН 6,8—8,0. Процесс ускоряется в присутствии ионов Са2+.
Химотрипсиноген активируется трипсином. Трипсин и химо-трипсин (а также панкреатопептидаза, или эластаза) расщепляют преимущественно внутренние пептидные связи белков. Эти ферменты действуют и на высокомолекулярные полипептиды, в результате чего образуются низкомолекулярные пептиды и аминокислоты. В составе сока поджелудочной железы выделяется некоторое количество ингибитора трипсина.
Поджелудочная железа синтезирует прокарбоксипептидазы А и В, проэластазы и профосфолипазу. Они активируются трипсином с образованием соответствующих ферментов: карбоксипепти-даз А и В, эластаз и фосфолипазы.
Сок поджелудочной железы богат а-амилазой, расщепляющей полисахариды до ди- и моносахаридов. На производные нуклеиновых кислот действуют рибо- и дезоксирибонуклеазы. Панкреатическая липаза расщепляет жиры, в основном триглицериды, до моноглицеридов и жирных кислот. На липиды действуют также фосфолипаза А2 и эстераза.
Поджелудочная железа секретирует профермент — панкреатическую фосфолипазу, которая активируется трипсином. Поскольку триглицериды нерастворимы в воде, липаза действует только на поверхности жира. Чем больше суммарная площадь поверхности контакта жира и липазы, тем активнее идет его гидролиз. Поэтому эмульгирование жира имеет огромное значение для его переваривания. Эмульгирование обеспечивается желчью, точнее — ее желчными кислотами и их солями. Размеры частиц жира 0,2—5,0 мкм. Активность липазы повышает также фермент колипаза. Она связывается с липазой в присутствии желчных солей и снижает оптимум рН действия фермента с 9 до 6—7, а также способствует адсорбции липазы на слизистой оболочке кишки.
Повышают активность липазы присутствие и ионов Са2+. Под действием липаз осуществляется обычно неполный гидролиз три-глицеридов; при этом образуется смесь из моноглицеридов (около 50 %), жирных кислот и глицерина (40 %), ди- и триглицеридов (3-10%).
Регуляция секреции поджелудочной железы. Секреция поджелудочной железы регулируется нервными и гуморальными механизмами.
Нервная регуляция. И. П. Павлов показал, что раздражение блуждающего нерва вызывает выделение большого количества сока поджелудочной железы, богатого ферментами. Холи-нергические волокна блуждающих нервов с помощью АХ действуют на М-холинорецепторы панкреацитов. Затем высвобождающиеся ион Са2+ и комплекс ГЦ — цГМФ в роли вторичных мессенд-жеров стимулируют секрецию панкреоцитами ферментов и гидрокарбонатов. Холинергические нейроны, кроме того, потенцируют секреторные эффекты секретина и ХЦК. Хирургическая ваготомия существенно снижает секрецию поджелудочной железы.
Симпатические волокна, иннервирующие поджелудочную железу через р-адренорецепторы, тормозят ее секрецию, усиливают синтез органических веществ в ней. Адренергические эффекты снижения секреции обеспечиваются также уменьшением кровоснабжения поджелудочной железы путем сужения кровеносных сосудов через их а-адренорецепторы.
Торможение секреции вызывают болевые раздражения, сон, напряженная физическая и умственная работа и др.
Поджелудочная железа имеет также пептидергическую иннервацию. Окончания этих нейронов выделяют ряд нейропептидов, одни из которых стимулируют, другие — тормозят секрецию поджелудочной железы.
Гуморальная регуляция. Первым открытым (и на-
званным гормоном) явился секретин — стимулятор обильного сокоотделения и секреции гидрокарбонатов. Высвобождение этого гормона в кровь S-клетками двенадцатиперстной кишки происходит при действии на ее слизистую оболочку перешедшего в кишку кислого желудочного содержимого. Секретин стимулирует секрецию в большей мере через соответствующие мембранные рецепторы и вторичные мессенджеры АЦ — цАМФ центроацинозные и протоковые клетки, в меньшей мере — ацинозные клетки, поэтому выделяется секрет с высокой концентрацией гидрокарбонатов и низкой ферментативной активностью.
Вторым гормоном, усиливающим секрецию поджелудочной железы, является холецистокинин (ХЦК). Высвобождение гормона в кровь из ССК-клеток слизистой оболочки двенадцатиперстной и тощей кишки происходит под влиянием пищевого химуса (особенно продуктов начального гидролиза пищевых белков и жиров, углеводов, некоторых аминокислот). Стимулируют высвобождение ХЦК присутствие ионов Са2+ и снижение рН в двенадцатиперстной кишке.
ХЦК действует преимущественно на ацинусы поджелудочной железы, поэтому выделяющийся в ответ на стимуляцию этим гормоном сок богат ферментами. Вторичными мессенджерами являются ионы Са2+ и комплекс ГЦ — цГМФ. Одновременное действие на Железу секретина и ХЦК (при приеме пищи) усиливает их стимуляторный эффект. Секретин и ХЦК применяются в клинике как стимуляторы секреции при диагностике заболеваний поджелудочной железы. Пептид химоденин стимулирует секрецию химотрипсиногена.
Секреция поджелудочной железы усиливается также гастри-ном, серотонином, инсулином, бомбезином, солями желчных кислот. Тормозят выделение поджелудочного сока глюкагон, сома-тостатин, вазопрессин, вещество Р, АКТГ, энкефалин, кальцито-нин, ЖИП, ПП, УУ. ВИП может возбуждать и тормозить секрецию поджелудочной железы.
Фазы секреции поджелудочной железы. Секреция сока поджелудочной железы резко усиливается через 2—3 мин после приема пищи и продолжается 6—14 ч. От количества и качества пищи зависят объем, состав выделяющегося сока, динамика выделения. Чем выше кислотность пищевого содержимого желудка, поступающего в двенадцатиперстную кишку, тем больше выделяется сока поджелудочной железы и тем больше гидрокарбонатов в его составе. Поэтому кривая секреции поджелудочной железы в некоторой мере повторяет кривую желудочного сокоотделения. Отличия кривых секреции желудка и поджелудочной железы определяются в основном буферными свойствами пищи, которая частично нейтрализует кислоту желудочного сока, и скоростью эвакуации содержимого желудка в двенадцатиперстную кишку.
Фазы секреции поджелудочной железы при стимуляции ее приемом пищи те же, что были описаны для желудочной секреции, но в отличие от них более выражены гормональные влияния на
поджелудочную железу, особенно в кишечную фазу. Секреция имеет характерную динамику, зависящую от вида принятой пищи (рис. 9.15).
Первая, или мозговая, фаза секреции поджелудочной железы обусловлена видом, запахом пищи и другими раздражителями, связанными с приемом пищи (условнорефлекторные раздражения), а также воздействиями на рецепторы слизистой оболочки рта, жеванием и глотанием (безусловнорефлекторные раздражения). Нервные импульсы, возникающие в рецепторах, достигают продолговатого мозга и затем по волокнам блуждающего нерва поступают к железе и вызывают ее секрецию.
У человека с фистулой протока поджелудочной железы наблюдали условнорефлекторное выделение сока поджелудочной железы через 2—3 мин после того, как испытуемому говорили о пище, которую ему дадут. В реализации первой фазы секреции принимают участие и регуляторные пептиды, высвобождение которых стимулировалось рефлекторными механизмами блуждающих нервов.
Вторая, или желудочная, фаза характеризуется тем, что секреция во время нее стимулируется и поддерживается путем вагова-гального рефлекса с механо- и хеморецепторов желудка и с помощью гастрина.
С переходом желудочного содержимого в двенадцатиперстную кишку начинается третья, или кишечная, фаза секреции поджелудочной железы. В эту фазу секреция стимулируется вагова-гальным дуоденопанкреатическим рефлексом, но ведущее значение
имеет высвобождение в кровь секретина и ХЦК. Высвобождение их происходит при действии на слизистую оболочку двенадцатиперстной кишки кислого ее содержимого. Чем больше свободных
ионов Н+, тем больше высвобождается секретина и тем выше объем сока поджелудочной железы и секреция гидрокарбонатов. Гидрокарбонаты связывают ионы Н+, что приводит к повышению рН среды и уменьшает высвобождение секретина и соответственно объем сока и секрецию гидрокарбонатов. Секреция ферментов в кишечную фазу стимулируется ХЦК и рефлекторно за счет ваго-вагального рефлекса.
В кишечную фазу велика роль саморегуляции секреции поджелудочной железы по принципу отрицательной обратной связи в зависимости от свойств содержимого двенадцатиперстной кишки. Установлено, что отведение сока поджелудочной железы из двенадцатиперстной кишки вызывает гиперсекрецию поджелудочной железы, обратное введение сока в кишку тормозит эту секрецию. Введение в кишку гидрокарбонатов снижает объем секреции, концентрацию и дебит (выделение) гидрокарбонатов в составе сока. Введение сока поджелудочной железы в двенадцатиперстную кишку особенно выраженно тормозит секрецию поджелудочной железой ферментов. При этом повышение триптической активности химуса двенадцатиперстной кишки тормозит секрецию протеаз, повышение амилолитической активности химуса тормозит секрецию амилазы, повышенная липолитическая активность в наибольшей мере тормозит секрецию панкреатической липазы. Тормозные эффекты ферментов снимаются или снижаются их специфическими ингибиторами и пищевыми субстратами (Г. Ф. Коротько).
Таким образом, свойства секрета поджелудочной железы в кишечную фазу в большой мере определяются соотношением в химусе двенадцатиперстной кишки ферментов и гидролизуемых ими субстратов: избыток ферментов селективно тормозит их секрецию, избыток субстрата снимает эти тормозные влияния, и продукты гидролиза субстрата стимулируют секрецию соответствующих ферментов поджелудочной железой. Этот механизм направлен на срочную адаптацию секреции ферментов поджелудочной железы к виду принятой пищи. Его реализация обеспечивается М-холинергическими и р-адренергическими влияниями, ХЦК, секретином.
В целом нервные влияния при приеме пищи обеспечивают пусковые воздействия на поджелудочную железу, в последующей коррекции ее секреции большую роль играют гуморальные механизмы. Однако высвобождение гормонов двенадцатиперстной кишкой и действие их на поджелудочную железу более выражены при сохраненной ее иннервации, что подчеркивает единство нервных и гуморальных механизмов регуляции секреции поджелудочной железы. При стимуляции секреции поджелудочной железы усиливается ее кровоснабжение, что важно для поддержания секреции на высоком уровне.
Секреция гуморально корригируется и всосавшимися питательными веществами. Эти влияния осуществляются непосредственно на панкреоциты, выражено влияние на них некоторых аминокислот и глюкозы, опосредуются через центральные нервные меха-
низмы (например, гипоталамический и бульбарный центры автономной нервной системы) и регуляторные пептиды.
Влияние пищевых режимов на секрецию поджелудочной железы. Прием пищи вызывает увеличение выделения всех ферментов в составе сока, но для разных видов пищи это увеличение выражено в разной мере, В случае приема пищи с большим содержанием углеводов в наибольшей мере увеличивается секреция амилазы, белков — трипсина и химотрипсина, прием жирной пищи вызывает секрецию сока с более высокой липолитической активностью. Спектр ферментов сока поджелудочной железы срочно адаптируется к виду принимаемой пищи во все три фазы секреции и особенно в кишечную фазу.
Существуют и медленные адаптации секреции ферментов в зависимости от длительного режима питания. Суть адаптации состоит в том, что поджелудочная железа синтезирует и секретирует больше того фермента, который гидролизует преобладающие в рационе питательные вещества. Преобладание в рационе белков повышает выделение в составе сока поджелудочной железы про-теаз, преимущественное углеводное питание вызывает увеличение выделения с соком амилазы, а большое количество жира в рационе — выделение с соком липазы.
Эти изменения носят согласованный с изменениями функционирования других отделов пищеварительного тракта характер, составляя часть интегрированных адаптации всего пищеварительного конвейера.
9.6.2. Желчеотделение и же л че выделение
Желчь, ее участие в пищеварении. Желчь образуется в печени, и ее участие в пищеварении многообразно. Желчь эмульгирует жиры, увеличивая поверхность, на которой осуществляется их гидролиз липазой; растворяет продукты гидролиза липидов, способствует их всасыванию и ресинтезу триглицеридов в энтероцитах; повышает активность ферментов поджелудочной железы и кишечных ферментов, особенно липазы. При выключении желчи из пищеварения нарушается процесс переваривания и всасывания жиров и других веществ липидной природы. Желчь усиливает гидролиз и всасывание белков и углеводов.
Желчь выполняет и регуляторную роль, являясь стимулятором желчеобразования, желчевыделения, моторной и секреторной деятельности тонкой кишки, пролиферации и слущивания эпителио-цитов (энтероцитов). Желчь способна прекращать действие желудочного сока, не только снижая кислотность желудочного содержимого, поступившего в двенадцатиперстную кишку, но и путем инактивации пепсина. Желчь обладает бактериостатическими свойтвами. Немаловажной является ее роль во всасывании из кишеч- ника жирорастворимых витаминов, холестерина, аминокислот и солей кальция.
У человека за сутки образуется 1000—1800 мл желчи (около
15 мл на 1 кг массы тела). Процесс образования желчи — желчеотделение (холерез) — осуществляется непрерывно, а поступление желчи в двенадцатиперстную кишку — желчевыделение (холеки-нез) — периодически, в основном в связи с приемом пищи. Натощак в кишечник желчь почти не поступает, она направляется в желчный пузырь, где при депонировании концентрируется и несколько изменяет свой состав, поэтому принято говорить о двух видах желчи — печеночной и пузырной (табл. 9.5).
Состав и образование желчи. Желчь является не только секретом, но и экскретом. В ее составе выводятся различные эндогенные и экзогенные вещества. Это определяет сложность состава желчи. В желчи содержатся белки, аминокислоты, витамины и другие вещества. Желчь обладает небольшой ферментативной активностью; рН печеночной желчи 7,3—8,0. При прохождении по желчевыводящим путям и нахождении в желчном пузыре жидкая и прозрачная золотисто-желтого цвета печеночная желчь (относительная плотность 1,008—1,015) концентрируется (всасываются вода и минеральные соли), к ней добавляется муцин желчных путей и пузыря, и желчь становится темной, тягучей, увеличивается ее относительная плотность (1,026—1,048) и снижается рН (6,0—7,0) за счет образования солей желчных кислот и всасывания гидрокарбонатов.
Основное количество желчных кислот и их солей содержится в желчи в виде соединений с гликоколом и таурином. Желчь человека содержит гликохолевых кислот около 80 % и таурохолевых — около 20 %. Прием пищи, богатой углеводами, увеличивает содержание гликохолевых кислот, в случае преобладания в диете белков увеличивается содержание таурохолевых кислот. Желчные кислоты и их соли определяют основные свойства желчи как пищеварительного секрета.
Желчные пигменты являются экскретируемыми печенью продуктами распада гемоглобина и других производных порфиринов. Основным желчным пигментом человека является билирубин — пигмент красно-желтого цвета, придающий печеночной желчи характерную окраску. Другой пигмент — биливердин (зеленого цвета) — в желчи человека содержится в следовых количествах, а появление его в кишечнике обусловлено окислением билирубина.
В желчи содержится комплексное липопротеиновое соединение, в состав которого входят фосфолипиды, желчные кислоты, холестерин, белок и билирубин. Это соединение играет важную роль в транспорте липидов в кишечник и принимает участие в пече-ночно-кишечном кругообороте и общем метаболизме организма.
Желчь состоит из трех фракций. Две из них образуются ге-патоцитами, третья — эпителиальными клетками желчных протоков. От общего объема желчи у человека на первые две фракции приходится 75 %, на долю третьей — 25 %. Образование первой фракции связано, а второй — не связано напрямую с образованием желчных кислот. Образование третьей фракции желчи опреде-
ляется способностью эпителиальных клеток протоков секретиро-вать жидкость с достаточно высоким содержанием гидрокарбонатов и хлора, осуществлять реабсорбцию воды и электролитов из канальцевой желчи.
Основной компонент желчи — желчные кислоты — синтезируются в гепатоцитах. Из тонкой кишки всасывается в кровь около 85—90 % желчных кислот, выделившихся в кишку в составе желчи. Всосавшиеся желчные кислоты с кровью по воротной вене транспортируются в печень и включаются в состав желчи. Остальные 10—15 % желчных кислот выводятся из организма в основном в составе кала. Эта потеря желчных кислот восполняется их синтезом в гепатоцитах.
В целом образование желчи происходит путем активного и пассивного транспорта веществ из крови через клетки и межклеточные контакты (вода, глюкоза, креатинин, электролиты, витамины, гормоны и др.), активной секреции компонентов желчи (желчные кислоты) гепатоцитами и обратного всасывания воды и ряда веществ из желчных капилляров, протоков и желчного пузыря (рис. 9.16). Ведущая роль в образовании желчи принадлежит цекреции.
Регуляция желчеобразования. Желчеобразование осуществляется непрерывно, но интенсивность его изменяется за счет регу-ляторных влияний. Усиливают желчеобразование акт еды, принятая пища. Рефлекторно изменяется желчеобразование при раздражении интероцепторов пищеварительного тракта, других внутренних органов и условнорефлекторном воздействии.
Парасимпатические холинергические нервные волокна (воздействия) усиливают, а симпатические адренергические — снижают желчеобразование. Имеются экспериментальные данные об усилении желчеобразования под влиянием симпатической стимуляции.
К числу гуморальных стимуляторов желчеобразования (холе-ретиков) относится сама желчь. Чем больше желчных кислот поступает из тонкой кишки в кровоток воротной вены (портальный кровоток) тем больше их выделяется в составе желчи, но меньше желчных кислот синтезируется гепатоцитами. Если поступление в портальный кровоток желчных кислот уменьшается, то дефицит их восполняется усилением синтеза желчных кислот в печени. Секретин усиливает секрецию желчи, выделение в ее составе воды и электролитов (гидрокарбонатов). Слабее стимулируют желчеобразование глюкагон, гастрин, ХЦК, простагландины.
Действие различных стимуляторов желчеобразования различно. Например, под влиянием секретина увеличивается в основном объем желчи, под влиянием блуждающих нервов, желчных кислот повышаются ее объем и выделение органических компонентов, высокое содержание в пище полноценных белков увеличивает выделение и концентрацию этих веществ в составе желчи. Желчеобразование усиливают многие продукты животного и растительного происхождения. Соматостатин уменьшает желчеобразование.
Желчевыделение. Движение желчи в желчевыделительном аппарате обусловлено разностью давления в его частях и в двенадцатиперстной кишке, состоянием сфинктеров внепеченочных желчных путей. В них выделяют следующие сфинктеры: в месте слияния пузырного и общего печеночного протока (сфинктер Ми-рисси), в шейке желчного пузыря (сфинктер Люткенса) и концевом отделе общего желчного протока и сфинктер ампулы, или Од-ди. Тонус мышц этих сфинктеров определяет направление движе-
ния желчи. Давление в желчевыделительном аппарате создается секреторным давлением желчеобразования и сокращениями гладких мышц протоков и желчного пузыря. Эти сокращения согласованы с тонусом сфинктеров и регулируются нервными и гуморальными механизмами. Давление в общем желчном протоке колеблется от 4 до 300 мм вод. ст., а в желчном пузыре вне пищеварения составляет 60—185 мм вод. ст., во время пищеварения за счет сокращения пузыря поднимается до 200—300 мм вод. ст., обеспечивая выход желчи в двенадцатиперстную кишку через открывающийся сфинктер Одди.
Вид, запах пищи, подготовка к ее приему и собственно прием пищи вызывают сложное и неодинаковое у разных лиц изменение деятельности желчевыделительного аппарата, при этом желчный пузырь сначала расслабляется, а затем сокращается. Небольшое количество желчи через сфинктер Одди выходит в двенадцатиперстную кишку. Этот период первичной реакции желчевыделительного аппарата длится 7—10 мин. На смену ему приходит основной эвакуаторный период (или период опорожнения желчного пузыря), во время которого сокращение желчного пузыря чередуется с расслаблением и в двенадцатиперстную кишку через открытый сфинктер Одди переходит желчь, сначала из общего желчного протока, затем пузырная, а в последующем — печеночная.
Длительность латентного и эвакуаторног периодов, количество выделенной желчи зависят от вида принятой пищи. Сильными стимуляторами желчевыделения являются яичные желтки, молоко, мясо и жиры.
Рефлекторная стимуляция желчевыделительного аппарата и холекинеза осуществляется условно- и безусловнорефлекторно при раздражении рецепторов рта, желудка и двенадцатиперстной кишки с участием блуждающих нервов.
Наиболее мощным стимулятором желчевыделения является ХЦК, вызывающий сильное сокращение желчного пузыря; гастрин, секретин, бомбезин (через эндогенный ХЦК) вызывают слабые сокращения, а глюкагон, кальцитонин, антихолецистокинин, ВИП, ПП тормозят сокращение желчного пузыря.
studfiles.net
Нарушение внутренней секреции поджелудочной железы
Поджелудочная железа – многофункционный орган системы пищеварения. Можно сказать, что она предстает главным органом пищеварения, принимает участие в процессах обмена в организме человека.
Обладает диффузным функционалом – внешний и внутренний. Внешнесекреторная задача обусловлена выработкой панкреатического сока, который включает в себя ферменты пищеварения, нужные для нормального переваривания пищи.
Внутрисекреторный (эндокринный) функционал заключается в продуцировании определенных гормональных составляющих, обеспечивает регуляцию процессов обмена – жировой, углеводный и белковый обмен.
Расстройство функциональности поджелудочной железы провоцирует возникновение патологий – сахарный диабет, панкреатит и др. Рассмотрим анатомию и физиологию внутреннего органа, что позволит лучше узнать собственный организм.
Расположение и строение поджелудочной железы
ПЖ локализуется в брюшной области, находится сзади желудка, вплотную прилегает к 12-перстной кишке на уровне верхних позвонков поясницы. В проекции на брюшную стенку она располагается на 5-10 сантиметров выше пупка. Орган характеризуется трубчатым строением, состоит из трех сегментов – головка, тело и хвост.
Головка органа размещается в области изгиба 12-перстной кишки, последний орган охватывает головку в виде подковы. От тела она отделяется бороздой, по которой происходит воротная вена внутри организма.
Снабжение железы кровью происходит через артерии, отток биологической жидкости осуществляется посредством воротниковой вены.
Особенности строения тела ПЖ:
- Тело подразделяется на несколько частей – передняя, нижняя и задняя части, аналогично выделяют края.
- Передняя часть соприкасается со стенками желудка.
- Задняя часть примыкает к брюшной аорте и позвоночнику, по ней проходят кровеносные сосуды селезенки.
- Нижняя часть располагается пониже корня поперечной ободочной кишки.
Хвост ПЖ доходит до ворот селезенки, направлен и вверх и вниз. Структура внутреннего органа состоит из двух типов ткани, которые выполняют внешнюю и внутреннюю функцию. Основа ткани – мелкие дольки, которые разделяются между собой посредством прослоек соединительной ткани.
У каждой дольки имеются свои протоки на вывод. Они соединяются между собой, вследствие чего образуется общий выводной проток, который проходит по всему органу. У правого края головки он открывается в 12-перстную кишку, соединяется с желчными протоками. Вот так секрет поджелудочной железы проникает в кишку.
Между дольками локализуются группы клеток, называемые островками Лангерганса. Они не имеют выводных протоков, однако обладают сетью сосудов крови, что позволяет выделять инсулин и глюкагон сразу в кровь.
Как регулируется работа железы?
Регуляция панкреатической секреции предстает многоуровневым процессом. Большое влияние на активность функциональности клеток, которые способны секретировать нужные ферменты, оказывает состояние центральной нервной системы.
Исследования показывают, что вид пищи, запах еды или просто упоминание о ней приводят к резкому увеличению активности ПЖ. Это воздействие базируется на работе вегетативного отдела нервной системы.
Парасимпатический отдел нервной системы посредством блуждающего нерва способствует повышению активности внутреннего органа. При этом симпатическая система ориентирована на снижение.
В регуляции деятельности органа большое значение придается свойствам желудочного сока. Если увеличивается кислотность его в желудке, наблюдается его механическое растяжение, это приводит к тому, что возрастает секреция поджелудочной железы.
Одновременно с этим механическое растяжение 12-перстной кишки и увеличение кислотности в ее просвете приводит к выработке веществ, которые стимулируют работу ПЖ. К этим веществам относят:
- Секретин.
- Холецистокинин.
Железу системы в организме могут не только стимулировать, но и тормозить ее работу. Это влияние оказывается под воздействием симпатической нервной системы и гормонов – глюкагон, соматостатин.
Железа может подстраиваться под ежедневное меню. Если в еде превалируют углеводы, то синтезируемый секрет содержит преимущественно амилазу; если в пище больше белковых веществ, то вырабатывается трипсин; на фоне потребления только жирных продуктов питания продуцируется липаза.
Функции органа пищеварительной системы
Внешнесекреторная деятельность поджелудочной железы подразумевает выработку панкреатического сока. В сутки она синтезирует 500-1000 мл оного. Он состоит из ферментных соединений, соли и обычной воды.
Ферменты, которые синтезируются посредством железы, называют проферменты. Они продуцируются в неактивной форме. Когда попадает еда в 12-перстную кишку, начинают выделяться гормоны, посредством которых запускаются биохимические цепочки в организме, что приводит к активизации ферментов.
Мощным стимулятором выступает соляная кислота, которая при попадании в кишку способствует выведению секретина и панкреозимина – они оказывают воздействие на синтезирование ферментов:
- Амилаза обеспечивает расщепление углеводов.
- Трипсин принимает участие в процессе переваривания белковых веществ, который берет свое начало в желудке.
- Липаза помогает расщеплять жиры, которые уже подверглись влиянию желчи, поступившей из желчного пузыря.
Также панкреатический сок включает в свой состав минеральные вещества в виде кислой соли, которые способствуют щелочной реакции. Это нужно для того чтобы нивелировать кислые составляющие продуктов питания, которые поступили из желудка, и создать благоприятную среду для усвоения углеводов.
Внутрисекреторная функция органа обеспечивает выделение в организм таких гормонов как инсулин и глюкагон. Они продуцируются посредством группы клеток, которые вкраплены между дольками, не обладают протоками – островками Лангерганса. Функции гормонов:
- Выделение инсулина наблюдается из бета-клеток. Этот гормон отвечает за регулирование углеводных и жировых процессов в организме. Под воздействием компонента глюкоза проникает в ткань и клетки, вследствие чего концентрация сахара снижается.
- Глюкагон продуцируется посредством альфа-клеток. Если кратко, то гормон – это антагонист инсулина, то есть, ориентирован на повышение содержания сахара в организме человека. Также альфа-клетки участвуют в синтезировании липокаина, который предупреждает жировое перерождение печени.
Выделение адреналина из надпочечников также регулируется концентрацией сахара. На фоне гипогликемического состояния (низкая глюкоза) наблюдается рефлекторная выработка адреналина, что способствует повышению содержания сахара.
Поджелудочная железа находится в тесной связи с остальными органами пищеварительной системы. Любые ее нарушения или сбои в работе пагубным образом отражаются на всем процессе пищеварения.
Клинические проявления дефицита ферментов ПЖ
Расстройство выработки ферментов, снижение их функциональности и дефицит – это последствия хронической формы панкреатита. Заболевание сопровождается постепенными изменениями железистой ткани, вследствие чего она замещается соединительной тканью.
К панкреатиту приводит множество причин. Однако чаще всего патологический процесс в организме обусловлен чрезмерным потреблением алкогольных напитков. Среди другой этиологии выделяют нерациональное питание, сопутствующие недуги (холецистит), инфекционные заболевания, прием некоторых лекарственных средств.
Дефицит трипсина, амилазы и липазы приводит к серьезным сбоям в работе пищеварительного процесса.
Общие симптомы сбоя в работе ПЖ:
- Болевой синдром в левой области живота в подреберье, который часто развивается после приема пищи. Иногда боли не связаны с едой.
- Понижение или полная потеря аппетита.
- Пищеварительные расстройства в виде тошноты, поноса, многократной рвоты.
- Урчание в животе, метеоризм.
- Изменяется окраска и консистенция кала.
Выраженность и интенсивность клинических проявлений обусловлены степенью поражения. Из-за плохого переваривания наблюдается дефицит питательных компонентов, а в некоторых картинах расстройства метаболических процессов приводит к др. патологиям – остеохондроз, остеоартроз, атеросклероз кровеносных сосудов.
Если выявляется нехватка именно липазы, то признаки следующие:
- В каловых массах присутствует избыточное наличие жира.
- Жидкий кал оранжевого либо желтого цвета.
- Стул маслянистый.
В некоторых случаях происходит выделение только жидкого жира без наличия каловых масс. Если не хватает амилазы, то у больного обнаруживается непереносимость еды, обогащенной моносахаридами и дисахаридами. Также присутствует жидкий стол, недостаточность всасывания компонентов в тонком кишечнике, что сопровождается постоянным поносом, понижением массы тела.
При дефиците трипсина просматривается умеренная либо выраженная креаторея – в фекалиях выявляется большое содержание азота и мышечных волокон. Стул характеризуется зловонным запахом, не исключается возникновение малокровия.
Поскольку механизм расщепления продуктов нарушен, то даже при усиленном питании у пациентов понижается вес, диагностируется дефицит витаминов и минеральных компонентов, чрезмерная сухость кожного покрова, ломкость ногтевых пластин, волос.
При низкой выработке ферментов железой рекомендуется заместительное лечение. Но вещества растительной природы не могут полностью компенсировать внешнесекреторную недостаточность органа.
Как лечат железу?
Лечение обусловлено конкретным заболеваниям. Острый приступ на фоне уточненных и неуточненных причин лечится посредством голодания. Поскольку это помогает снизить продуцирование сока, как результат, разгружается внутренний орган.
Обычно голодание при панкреатите пациенты легко переносят, так как значительно ухудшается общее самочувствие, присутствует постоянный болевой синдром. Разрешается пить минеральную воду без газа либо слабоконцентрированный отвар шиповника.
Основная цель терапии острого заболевания – предупредить осложнения и его перерождение в вялотекущий процесс. Рекомендуются таблетки для снятия болевого синдрома и ферментативные лекарства, которые способствуют снижению секреции ферментов.
Изначально они вводятся в организм человека через вену. Когда у пациента выявляется улучшение самочувствия, то он уже может принимать медикаменты в виде таблеток. Чтобы снизить болезненные ощущения в острой фазе можно к ПЖ прикладывать грелку со льдом.
Препараты для терапии поджелудочной железы:
- Спазмолитики для снятия болевого синдрома. Медицинские специалисты в большинстве назначают Папаверин, Но-шпу, Дротаверин. Если боль умеренная, то применяют Ибупрофен. Последнее лекарство одновременно обладает противовоспалительным и обезболивающим свойством.
- Антацидные медикаменты помогают унять боль, предупреждают раздражение и изъязвление слизистой оболочки. Используют в виде растворов и гелей, которые помогают нейтрализовать соляную кислоту. Представители группы – Зоран, Ранитидин.
Чтобы снизить выработку пищеварительных ферментов применяют Контрикал. Для терапии хронического панкреатита нужно ферментное лечение, чтобы поддерживать работу внутреннего органа, улучшить процесс переваривания пищи. Назначают Мезим, Панкреатин, Креон.
Поджелудочная железа является очень нежным и чувствительным органом, поэтому требует бережного отношения к себе. Злоупотребление алкоголем и вредные пищевые привычки могут привести к панкреатиту – острому и хроническому заболеванию, камням в выводных протоках, сахарному диабету, некрозу либо аденокарциноме ПЖ и др. заболеваниям.
Строение и функции поджелудочной железы рассмотрены в видео в этой статье.
Укажите Ваш сахар или выберите пол для получения рекомендаций Идет поискНе найденоПоказать Идет поискНе найденоПоказать Идет поискНе найденоПоказатьdiabetik.guru
Смешанная секреция поджелудочной железы, секрет, внутренняя и внешняя - Гастродоктор
Поджелудочная железа осуществляет внешнюю ( экзокринную) и внутреннюю ( эндокринную) секрецию. Клетки, собранные в составе ацинусов и протоков, секретируют пищеварительные ферменты и выделяют их в просвет кишки.
В паренхиме органа располагается особая ткань , морфологически оформленная в виде островков ( островки Лангерганса )и выполняющая эндокринную функцию.
Панкреатические островки не имеют выводных протоков, а выделяют продукты секреции в кровь.
Среди клеток островков Лангерганса выделяют несколько типов:
1. Ацидофильные клетки (А-клетки) располагаются по периферии островка. А- клетки имеют непосредственное отношение к продукции одного из гормонов щитовидной железы-глюкагона.
2. Базофильные клетки (В- клетки) составляют клеточную основу, занимают центральную часть островка. Обеспечивают продукцию основного гормона поджелудочной железы –инсулина.
3. Дефинитивные клетки (Д- клетки) в островках встречаются редко. Предполагается возможность синтеза в них гастрина и соматостатина.
Инсулин
Образовавшийся в В-клетках инсулин либо сразу поступает в кровоток , либо депонируется в секреторных гранулах.
В крови инсулин способен связываться с альфа, бета и гаммаглобулинами и достигать тканей, которые способны связывать гормон и специфически реагировать на его присутствие.
Вследствие быстрого исчезновения инсулина из кровеносного русла 20% выделяется в неизменном виде с мочой, остальные 80% разрушаются инсулиназой печени, почек и мышц – поджелудочная железа должна постоянно продуцировать этот гормон для поддержания определенного уровня углеводного обмена. Инсулин действует на углеводный, жировой, белковый и минеральный обмены, а также на процессы окислительного фофорилирования. В основном его действие проявляется в повышении потребления глюкозы тканями, в результате чего значительно понижается содержание сахара в крови.
Развитие гипогликемии при введение инсулина связано с тем, что усиливается утилизация глюкозы: две трети ее количества связывается в печени, а треть в других органах и тканях, где глюкоза либо сгорает с образованием АТФ, либо используется для синтеза гликогена или липидов.
Инсулин является единственным гормоном, который понижает содержание глюкозы в крови, тогда как повышения уровня глюкозы может быть вызвано несколькими гормонами, образующимися в различных эндокринных органах.
При воздействии инсулина усиливается проникновение глюкозы в скелетные мышцы через клеточную мембрану, при этом активируется деятельность специфических переносчиков.
Инсулин способен принимать участие в регуляции обмена белков: стимулирует транспорт аминокислот через клеточные мембраны и включение их в полипептидные цепи, а также повышает биосинтез белка, усиливая нуклеиновый обмен. Под влиянием инсулина в жировой ткани возрастает количество тириглицеридов. Под влиянием инсулина в крови снижается содержание летучих жирных кислот, которые используются для образования жира в печени и в других тканях.
При недостатке или отсутствии инсулина в организме возникают серьезные изменения, вызванные прежде всего тем, что клетки печени, мышечной ткани перестают извлекать глюкозу из крови за счет нарушения мембранной транспортной системы.
глюкозы в крови значительно повышается, и поскольку гипергликемия обусловливает повышение содержания глюкозы в первичной моче, то почки не справляются с процессом реабсорбции и часть сахаров выделяется с мочой – развивается глюкозурия ( «сахарное мочеизнурение»).
В следствие повышения осмотического давления мочи ее объем увеличивается , что приводит к полиурии. В результате развивается дегидратация организма, уменьшается объем циркулирующей крови , снижается артериальное давление и нарушается микроциркуляция.
Несмотря на повышенное содержание глюкозы в крови ткани за счет невозможности ее использовать, испытывают недостаток в источниках энергии .
Глюкагон
Гормон поджелудочной железы- природный антогонист инсулина. Глюкагон участвует в регуляции углеводного обмена за счет интенсификации распада гликогена печени до глюкозы, одновременно подавляет синтез гликогена и значительно повышает содержание глюкозы в крови в противоположность инсулину.
Вместе с этим гипергликемический эффект усиливается за счет глюконеогенеза –превращения дезаминированных аминокислот в глюкозу .Влияние глюкагона на липидный обмен проявляется в активации липаз ,расщепляющих триглицериды с образованием свободных жирных кислот.
Участвуя в минеральном обмене, глюкагон усиливает выведения натрия , калия , кальция, хлорас мочой и снижает количество неорганического фосфата в плазме крови.
Концентрация глюкозы в крови существенно меняется в зависимости от типа пищи.
При поступлении в организм углеводистых кормов повышение содержания инсулина способствует отложению питательных веществ в виде гликогена в печени и мышцах, жира – в жировых депо.
При преобладании в рационе белков и дефиците углеводов возникает угроза гипогликемии , что опасно для тканей мозга . Благодаря секреции глюкагона в этой ситуации повышается уровень глюкозы в крови.
При приеме пищи, богатой жирами, также необходима интенсификация секреции глюкагона. Активируя липазу, за счет расщепления триглицеридов повышается в крови уровень свободных жирных кислот, которые в печени превращаются и участвуют в синтезе глюкозы.
В условиях голодания образование инсулина подавляется , а увеличивается влияние глюкагона.
Жировая ткань подвергается липолизу, свободные жирные кислоты либо используются непосредственно в тканях , либо преобразуются в печени в кетоновые тела, также участвующие в энергетическом метаболизме.
Расщепление гликогена до глюкозы обеспечивает большую часть потребностей тканей мозга, и в последующем при продолжении голодания для обеспечения питательными веществами жизненно важных органов при совместном действии глюкагона, адреналина, АКТГ и кортикостероидов начинается расщепление белков тканей и образование глюкозы из аминокислот.
Инсулин и глюкагон вместе осуществляют гормональный контроль обмена веществ. За счет изменения соотношения этих гормонов предотвращается расточительная трата питательных веществ после приема пищи: излишняя глюкоза не выводится с мочой, а запасается в виде гликогена и жиров.
Между приемами пищи соотношение инсулин-глюкагон устанавливается таким образом, чтобы обеспечивались потребности жизненно важных органов. Интенсивные мышечные нагрузки вызывают выделение в кровь глюкагона, необходимого для срочного обеспечения мышечной ткани повышенным количеством глюкозы .
Таким образом, при всей противоположности влияния этих гормонов на уровень глюкозы синергизм инсулина и глюкагона обеспечивает наиболее полное усвоениеи окисление углеводов.
Литература:“Физиология животных и этология”/ В.Г. Скопичев и д.р. – М.: КолосС, 2003г.
Источник: http://VeraVet.ru/stati/82-vnutrennyaya-sekretsiya-podzheludochnoj-zhelezy
Эндокринные железы внешней, внутренней и смешанной секреции: какие функции выполняют и как взаимодействуют друг с другом
В организме человека находится несколько видов желез, продуцирующих секрет. Каждый элемент взаимодействует с другими структурами, выполняет экзокринную или эндокринную функцию. Некоторые органы выделяют жидкость с биоактивными веществами для воздействия на ткани-мишени и вывода секрета наружу.
Полезно знать, чем отличаются железы внешней, внутренней и внешней секреции, какие функции выполняет щитовидка, тимус, гипофиз, яичники, гипоталамус. Информация о работе органов эндокринной системы, слюнных, потовых, молочных, сальных желез, простаты, печени заинтересует всех, кто заботится о своем здоровье.
- Эндокринная система
- Железы внешней секреции
- Железы смешанной секреции
Эндокринная система
Выводные протоки желез этой категории не имеют выхода наружу. Эндокринные органы продуцируют биоактивные вещества – гормоны, которые попадают непосредственно в лимфу, кровяное русло, ликвор.
Несмотря на малое количество специфических компонентов, действие секрета влияет на все отделы организма (гуморальная регуляция).
Гормоны программируют организм на внешние, внутренние изменения тела в определенный период жизни, например, своевременное начало пубертатного периода.
Гормоны имеют различный химический состав, сложную структуру: некоторые регуляторы состоят из 80 и более аминокислот.
Все биоактивные вещества тесно взаимодействуют между собой по принципу прямой или обратной связи: например, активизация секреции ТТГ снижает продуцирование трийодтиронина и тироксина.
Клетки, ткани, органы-мишени чувствительны к воздействию одного или нескольких видов регуляторов.
Колебания гормонального фона чаще отмечены у женщин, но эндокринные патологии хронического характера тяжелее протекают у мужчин.
Причины: пагубные привычки, работа во вредных условиях, недисциплинированность пациентов, нежелание принимать синтетические аналоги гормонов на протяжении длительного периода.
В женском организме естественное изменение гормонального статуса связано с определенными периодами жизни и состояниями: изменения во время различных фаз менструального цикла, половое созревание, беременность, роды, лактация, пременопауза, климакс.
Узнайте о симптомах аденомы паращитовидной железы, а также о правилах лечения патологии.
О причинах опухоли яичка у мужчин и о том, как лечить новообразования написано на этой странице.
Функции желез эндокринной системы:
- обеспечивают оптимальный рост, развитие, формирование внешних и внутренних половых признаков, интеллектуальное, физическое развитие;
- подавляют либо активизируют определенные реакции в зависимости от обстоятельств, здоровья организма;
- влияют на стабильность психоэмоционального состояния;
- контролируют работу структур репродуктивной системы;
- регулируют функционирование всех отделов и систем организма;
- контролируют суточные ритмы, давление, бодрствование, сон, аппетит, реакции на стресс, плотность костей, выработку ферментов и множество других процессов.
Эндокринные органы и гормоны:
- половые железы – яички и яичники продуцируют стероидные гормоны: эстрогены, тестостерон, прогестерон;
- надпочечники вырабатывают минералокортикоиды, андрогены, катехоламины, глюкокортикоиды;
- паращитовидные железы – зона синтеза паратгормона;
- эпифиз или шишковидная железа продуцирует пинеалин, мелатонин, серотонин;
- щитовидная железа вырабатывает тироксин, тиреокальцитонин и трийодтиронин;
- гипоталамус – важный элемент эндокринной системы, центральный орган, регулирующий работу многих желез внутренней секреции. Структура в головном мозге продуцирует окситоцин, рилизинг-гормон, вазопрессин;
- гипофиз. Передняя, задняя и промежуточная доли вырабатывают пролактин, гормон роста, кортикотропин, тиреотропин, мелатонин, гонадотропин;
- тимус или вилочковая железа. Небольшой орган вырабатывает и «обучает» Т-лимфоциты – специфические клетки для поддержания достаточной силы иммунитета.
Железы внешней секреции
Структуры этой категории не менее важны для оптимального функционирования организма, они дополняют действие элементов эндокринной системы.
Экзокринные органы не вырабатывают гормоны, в них происходит выделение специфического содержимого: молока, кожного сала, слюны, слез, простатического секрета, желчи, пота. Жидкостное содержимое имеет сложное химическое строение.
Секрет содержит витамины, ферменты, кислоты, ионы микроэлементов, жиры, слизь, белки. Среди компонентов – иммуноглобулины с активной защитной функцией.
На заметку! Нарушение работы органов внешней секреции негативно отражается на общем состоянии, процессах терморегуляции, потенции, глазах, слизистых мочеиспускательного канала и полости рта, эпидермисе. Под влиянием внешних либо внутренних факторов развиваются заболевания различного рода: опухоли, воспалительные процессы, в том числе, злокачественного характера, нарушается секреция жидкого содержимого.
В организме человека функционирует несколько экзокринных желез:
- простата. Орган находится под мочевым пузырем, через предстательную железу проходит начальный отдел мочеиспускательного канала. Выводные протоки простаты открываются в уретру. Секрет способствует разжижению семенной жидкости, содержит комплекс веществ: витамины, иммуноглобулины, ионы цинка, ферменты. Простата предупреждает непроизвольное введение мочи во время эякуляции. Работа важного элемента репродуктивной системы невозможна без стабильного гормонального фона. Функционирование органа контролируют стероиды, гормоны гипофиза, эстрогены и андрогены;
- слюнные железы. В организме находится несколько видов структур этой категории: небные, околоушные, подъязычные, подчелюстные. Основная функция – выделение слюны для размягчения пищи, начала пищеварительного процесса. Вторая важная функция – сохранение оптимальной среды в полости рта: дисфункция структур, продуцирующих слюну, приводит к пересыханию слизистых, микротрещинам, сиалоадениту, воспалительным и инфекционным процессам;
- печень. Самый крупный орган пищеварительной системы расположен в зоне правого подреберья, в брюшной полости. Печень продуцирует желчь, без которой невозможно переваривание пищи. Другие функции: поддержание иммунитета, участие в обмене липидов, белков, углеводов, выработка оптимального количества ферментов для процесса пищеварения;
- потовые железы. Прозрачный секрет содержит шлаки, токсины, соли, продукты обмена. Через потовые железы вредные компоненты выводятся из организма. При дисфункции экзокринных структур нарушается процесс терморегуляции, может наступить перегрев организма в жаркую погоду;
- слезные железы. Прозрачный секрет увлажняет нежную роговицу глаза. Во время моргания жидкость смывает с поверхности конъюнктивы пылинки, микрочастицы, микроорганизмы;
- сальные железы. Основная функция – сохранение оптимального состояния эпидермиса. Через протоки желез происходит выделение сального секрета. В период полового созревания, при некоторых эндокринных патологиях усиливается функционирование сальных желез, что приводит к закупорке протоков, избыточной жирности кожи, появлению угрей, воспалительного процесса в верхних и глубоких слоях эпидермиса. Дефицит секрета при дисфункции структур не менее вреден для кожных покровов: появляется истончение, сухость кожи лица и тела, ранние морщины;
- мейбомиевы железы. Небольшие органы внешней секреции расположены на краях век. В альвеолах накапливается и выделяется секрет жировой природы. Функции густого жидкостного содержимого: смазывание век, предупреждение высыхания глаз, сохранение водного слоя. Секрет содержит около 90 видов белков. Во время сна мейбомиевы железы выделяют повышенное количество густого белого секрета, что приводит к скоплению малоэстетичных отложений в медиальном краю глаза;
- молочные железы. Органы есть у женщин и мужчин, но размер и функции значительно отличаются. В мужском организме грудные железы являются рудиментарными органами. У женщин – это основные структуры, без которых невозможен процесс выработки молока для кормления новорожденных и детей первого года жизни. Секрет молочных желез вырабатывается после родов. Процесс лактации при благоприятных условиях продолжается два-три года;
- бульбоуретральные и бартолиновы железы. Парные органы, выполняющие сходные функции у лиц обоих полов. Бартолиновы и бульбоуретральные элементы репродуктивной системы продуцируют слизистый секрет, облегчающий процесс полового акта. В жидкостном содержимом находится белок, слизь, муцин, ферменты. Секрет имеет щелочную реакцию.
Узнайте о том, как выбрать инсулиновую шприц — ручку, а также о том, как пользоваться устройством.
В каких таблетках содержится эстроген и как принимать гормональные препараты? Ответ есть в этой статье.
Перейдите по адресу http://vse-o-gormonah.com/vneshnaja-sekretsija/grudnye/fibroma-zhelezy.html и прочтите о первых признаках фибромы молочной железы, а также о методах лечения образования.
Железы смешанной секреции
Некоторые элементы совмещают экзокринную и эндокринную функцию: в зависимости от обстоятельств, внешних воздействий, секрет выделяется наружу и для влияния на органы-мишени (во внутреннюю среду).
Яркий пример – половые железы. У женщин структуры репродуктивной системы не только продуцируют стероидные гормоны, но и вырабатывают половые клетки, которые далее выходят наружу (сперматозоиды) и в полость матки (яйцеклетка). В большинстве случаев яички и яичники включают в группу эндокринных структур, но точнее будет отнести эти органы к категории «железы смешанной секреции».
Такая же ситуация с поджелудочной железой:
- при оптимальном функционировании происходит выработка не только гормонов глюкагона, инсулина в альфа- и бета клетках островков Лангерганса, но и ферментов (липазы, трипсина, амилазы);
- орган расположен около 12-перстной кишки и желудка. ПЖ – один из элементов пищеварительного тракта, участвует в переработке продуктов, поступающих в организм извне. Для расщепления пищи поджелудочная продуцирует ферменты: липазу, амилазу, трипсин. Активные вещества ПЖ выделяет только во время еды при достаточном количестве желчи, которую выделяет печень;
- гормоны поджелудочной контролируют показатели сахара крови: инсулин – понижает, глюкагон – повышает. Без достаточной секреции биоактивных веществ нарушается углеводный обмен и энергетический баланс, развивается сахарный диабет. Активная выработка гормона грелина провоцирует «волчий» аппетит.
Правильная и слаженная работа структур, выполняющих эндокринную и экзокринную функцию, обеспечивает оптимальную работу всех систем и органов.
Дефицит ферментов, биоактивных веществ нарушает водный, минеральный, углеводный обмен, отрицательно влияет на способность к зачатию, переваривание пищи, самочувствие, психоэмоциональное состояние, интеллектуальные способности.
Гормональные сбои негативно влияют на внешность, вес, работу внутренних органов. Важно следить за здоровьем, предупреждать дисфункцию желез смешанной, внешней и внутренней секреции.
о функциях эндокринных желёз в организме и о вырабатываемых ими гормонах:
Внимание! Только СЕГОДНЯ!
Источник: http://vse-o-gormonah.com/articles/endokrinnye-zhelezy.html
Где находится поджелудочная железа? Как понять где находится поджелудочная железа? Почему возникает панкреатит? Какие симптомы у панкреатита?
Начнем с первого вопроса – где находится поджелудочная железа? Место нахождения поджелудочной железы можно понять из названия этого органа. Т.е. поджелудочная железа лежит, прямо под желудком, расположившись поперек тела ближе к позвоночнику. Но это если Вы находитесь в лежачем положении.
Если же Вы встанете, то поджелудочная железа сместится за желудок и будет находиться левее между желудком и позвоночником.
Поджелудочная железа – второй по величине пищеварительный орган (после печени), представляет собой трубчато-альвеолярный орган, состоящий из долек, вырабатывающий ферменты и гормоны, необходимые для переваривания пищи, серо-розового цвета.
При рождении длина поджелудочной железы составляет не более 5 -5,5 см; в 1 год — 7 см; в 10 лет — 15 см; у здорового взрослого человека — от 16 см до 22-23 см.
При этом как многие живые существа поджелудочная железа имеет головку, тело и хвост. Ширина головки составляет около 5 см, толщина 1,5 – 3 см, ширина и толщина хвоста до 2 см.
Строение поджелудочной железы
Протоки поджелудочной железы впадают в проходящий вдоль нее Вирсунгов проток, соединяющийся с общим желчным протоком, образуя печеночно-поджелудочную ампулу (ampulla hepatopancreatica), которая открывается в двенадцатиперстную кишку. См. внимательно на рисунок.
Кроме главного Вирсунгова протока, почти постоянно имеется добавочный, исходящий от Вирсунгова протока дополнительный маленький проток. На рисунке это можно увидеть, если обратить внимание на Вирсунгов проток, от которого выходит ещё один дополнительный проток, открывающийся также в двенадцатиперстную кишку, через маленький едва заметный сосочек, находящийся выше общего протока на 2 см.
Поджелудочная железа это орган экзокринной (внешней) и эндокринной (внутренней) секреции, участвует в пищеварении и регуляции углеводного, липидного и белкового обмена в организме.
Простыми словами поджелудочная железа переваривает белки, жиры, углеводы до простейших, чтобы пища затем могла перевариться и всосаться в тонком и толстом кишечнике
Состав поджелудочной железы.
Поджелудочная железа состоит из паренхимы (её основная часть) и стромы – соединительной ткани. Паренхима выполняет функции внешней и внутренней секреции. Она состоит из долек неправильной формы и участков округлой формы – островков Лангерганса.
Внешняя секреция поджелудочной железы.
Дольки (железистые клетки – ацинусы) выполняют роль внешней секреции.
Они вырабатывают секрет – панкреатический сок, который содержит основные пищевые ферменты – амилазу, липазу и протеазу, необходимые для переваривания белков, жиров и углеводов.
Так например липаза – необходима для переваривания жиров, амилаза – для переваривания углеводов, ну и протеаза соответственно для переваривания белков.
Этот сок попадает через проток в двенадцатиперстную кишку и участвует в переваривании пищи. При снижении внешней секреции и без замещения её такими ферментными препаратами как креон, панкреатин, фестал, мезим и им подобные, сначала страдает пищеварение, а затем нарушаются все виды обмена веществ в организме.
Внутренняя секреция поджелудочной железы.
Островки Лангерганса выполняют функции внутренней секреции. Они вырабатывают гормоны инсулин (понижает уровень глюкозы в крови), глюкагон (противоположен инсулину, т.к.
повышает уровень глюкозы в крови), соматостатин (регулирует секрецию многих желез), панкреатический полипептид (подавляет секрецию поджелудочной железы и стимулирует секрецию желудочного сока) и грелин («гормон голода» — возбуждает аппетит).
Все эти гормоны участвуют в углеводородном и липидном обмене, а также в регуляции работы пищеварительных желез. При нарушениях работы внутренней и внешней секреции поджелудочной железы возникает сахарный диабет.
Поджелудочная железа является уникальным эндокринным органом, она вырабатывает целый ряд гормонов, многие из которых оказывают прямо противоположное действие, сохраняя при этом организм в состоянии равновесия.
До недавнего времени человек не мог жить без поджелудочной железы, сейчас же применение заместительной (ферменты, гормоны) терапии, сделали это возможным. Но насколько это эффективно можно почитать здесь.
Причины возникновения панкреатита
Есть несколько причин возникновения панкреатита, среди которых:
— воспаление желчного пузыря;
— камни желчного пузыря которые могут застрять в общем проходе и перекрыть выход поджелудочного и желчного соков;
— переизбыток желчи;
— изгиб желчевыводящих путей;
— плохая работа мышц сфинктера выпускающего соки поджелудочной железы и желчного пузыря;
— возникновение рубцов в общем проходе, что также влияет на выход соков из поджелудочной железы и желчного пузыря.
Что в свою очередь происходит из-за:
— язвы, гастриты (стрессы, нервные напряжения и т.п.);
— микробы (ослаблена иммунная система);
— неправильное питание;
— алкоголь другие вредные привычки;
— малоподвижный образ жизни.
Первые симптомы панкреатита
У всех людей первые симптомы могут проявить себя по разному. Перечислю лишь основные. Все может начаться с запоров, вздутий. У некоторых появляется постоянная изжога или отрыжка.
Затем чувствуется дискомфорт в верхней части живота. Такое ощущение, будто с желудком что-то не в порядке.
Ну и последняя стадия, когда стул полностью нарушен. Это жидкий, частый стул с ложными позывами к дефекации, со специфическим запахом, вздутиями, газами. Все это приводит к потере в веса.
Если у Вас жидкий и частый стул, и Вы теряете вес, это главные признаки хронического панкреатита. Обратите внимание не панкреатита, а уже хронического панкреатита.
Почему при панкреатите нарушается обмен веществ и как восстановить нарушенный стул при панкреатите, читайте в статьях «Причины нарушения при панкреатите» и «Как лечить панкреатит в домашних условиях».
Если хотите можете почитать статью «С чего начинается панкреатит», в которой я описала свой случай. С чего всё началось у меня.
Способы лечения поджелудочной железы
Просто взять и вылечить поджелудочную железу уже не получится. Панкреатит это воспаление поджелудочной железы. Это говорить о том, что поджелудочная уже повреждена.
Единственное, что остается делать в таких случаях, это снять воспаление и с этих пор постоянно беречь ее с помощью диеты при панкреатите.
Есть различные способы лечения воспаления поджелудочной железы. Постоянные воспаления поджелудочной железы называются обострениями панкреатита. Обострение панкреатита можно лечить с применением лекарств, а также с помощью народных средств.
Это зависит от сложности обострения. Например снять острый приступ панкреатита могут только в больнице. В таких случаях надо немедленно вызывать “скорую помощь”.
Несложные обострения панкреатита, это когда нарушается стул и чувствуется дискомфорт внутри можно лечить как с помощью лекарств, травяных чаев, диеты, а также народными методами лечения поджелудочной железы.
Есть хороший способ лечения поджелудочной железы овсяным киселем. Все это я опробовала и описала в статьях на блоге. Что-то использую до сих пор, а что-то забросила. В последнее время пользуюсь цикорием, который подготавливает организм к перевариванию пищи и помог мне даже набрать вес! От лекарств у меня горит все внутри, а вот с цикорием все отлично. Очень даже рекомендую!
Главное это все-таки вначале болезни соблюдать диету №5п и не передать, вот основные правила для долгой жизни при панкреатите. А для того чтобы не переедать предлагаю очень хорошую диету – 1 стакан еды (или 200 гр. пищи) за 1 прием.
На этом прощаюсь. До встреч.
Если вы считаете, что статья действительно интересна и полезна, то буду вам очень признательна, если вы поделитесь этой информацией с вашими друзьями в соцсетях. Для этого просто нажмите на кнопки социальных сетей.
С уважением, Аля.
Источник: http://hronicheskiy-pankreatit.ru/o-pankreatite/gde-naxoditsya-podzheludochnaya-zheleza.html
Железы внутренней, внешней и смешанной секреции
Человеческие органы предназначаются для выполнения конкретных функций и как результат, объединяются в функциональные группы. Однако помимо перекачки крови, переработки питательных веществ, обеспечения дыхания, необходима выработка уникальных ферментов. За выработку этих ферментов отвечают именно железы, подразделяющиеся на несколько групп.
Если железа вводит в кровь какие-то вещества, она относится к смешанной группе, если вырабатывает секрет с дальнейшим выделением его на кожный покров – внутренней, если железа работает в оба направления – смешанной.
Такое простое определение позволяет предварительно разобраться в принадлежности органа к конкретной группе, в чем часто ошибаются незнающие люди.
Функции системы желез
Эндокринная система осуществляет ответственную деятельность, поскольку она включает в себя железы нескольких секреций. Система выполняет следующие задачи:
- регулировка стабильной работы всех внутренних органов и систем;
- выработка репродуктивных секретов мужчин/женщин;
- рост и развитие человеческого тела, в том числе мышечная система и интеллектуальные способности;
- определение эмоционального и психологического состояния человека, в том числе и реакции организма на какие-либо раздражители.
Железы внутренней секреции
Как уже упоминалось выше, эти органы обеспечивают выработку ферментов внутри организма и относятся к группе эндокринных. Они вырабатывают группы веществ, именуемых гормонами. Известно, что каждый гормон имеет свою «программу», которая начинается в определенный момент, будь это этап жизни или какие-то физические/умственные нагрузки. Примером такой регуляции служит половое созревание.
Химический состав гормонов позволяет делить их на некоторые группы, а именно основные белки, аминокислоты, стероиды, полипептиды и производные этих веществ.
Важно. Каждый гормон, вырабатываемый в организме, несет свою конкретную функцию, будучи тесно связанными с остальными группами.
К железам внутренней секреции относят:
- Гипофиз – своеобразный центр, осуществляющий регуляцию всей работы организма. Гипофизом выделяются десятки веществ, способствующих росту и развитию организма. Например, выработка гормона радости, сокращение матки у женщин, вместе с выработкой прогестерона/эстрогенов (занимает нижний отдел головного мозга).
- Тимус – иммунитет организма тесно связан с этой железой. Она занимает важное место и в процессе передачи нервных импульсов мышцам, углеводном обмене (находится вверху грудной клетки).
- Эпифиз – выработка мелатонина, угнетающего действие патологических гормонов (располагается между полушариями головного мозга).
- Надпочечники – представлены корковым слоем мозга, позволяющим проводить систем гликогена с глюкозой (занимают область над почками).
- Яичники – репродуктивная функция женщин (располагаются в малом тазу).
- Семенники – репродуктивная функция мужчин (располагаются в мошонке).
Щитовидная железа отвечает за продуцирование тироксина для стимуляции процесса окисления и обмена веществ в организме. На нее возлагается и стимуляция физического/интеллектуального развития индивида. Щитовидка играет роль защитного механизма от злокачественных образований, поэтому, если человек сталкивается с подобным, проблема заключается именно в этом органе.
Важно. Каждый из вышеперечисленных органов выполняет регулировку уровня сахара в крови, вместе с расщеплением белков/жиров/углеводов.
Разновидности экзокринных желез
Как уже говорилось ранее, экзокринными железами называются железы внешней секреции, производящие секрет, выводящийся на поверхность кожи посредством протоков. Эти самые протоки в каждом организме имеют различную численность, так что этот вопрос сугубо индивидуальный.
По типу выводного протока бывают:
- Простыми – проток не имеет никаких витков, завихрений. Он прямой и никаких излишеств не имеет.
- Сложными – им обладают только выводные протоки, имеющие витки, но не имеющие разветвлений.
По форме отдела:
- Альвеолярные – секреторный отдел в форме пузырька
- Трубчатые – секреторный отдел в форме трубки
- Альвеолярно-трубчатые – секреторный отдел комбинирован.
По положению выводных протоков:
- Разветвленный – один проток сообщается сразу с несколькими секреторными отделами.
- Неразветвленный – один проток сообщен с одним секреторным отделом.
Железы внутренней и внешней секреции обеспечивают жизнедеятельность всего организма за счет выработки ферментов и гормонов.сте
Гормоны, в свою очередь, влияют на обменные процессы, работу внутренних органов, рост и развитие.
Они проникают в кровь и лимфу к нужным клеткам и оказывают на них воздействие.
Классификация желез по типу секреции заключается в их разделении на эндокринные и экзокринные железы, а также железы смешанного типа.
Железы внутренней секреции называют эндокринными.
Они участвуют в регуляции физиологических процессов, синтезируют гормоны.
Оказывают влияние на процессы, длительно протекающие в организме человека: умственное, физическое и половое созревание, а также способность человека переносить стресс.
Их роль и значение в организме человека преувеличить нельзя.
При нарушении функционирования процесса секреции возникают заболевания, которые поддаются лечению с применением гормональной терапии.
Железы внешней секреции называют экзокринными. Они отвечают за индивидуальный запах тела, обладают противомикробными свойствами, препятствуют проникновению болезнетворных частиц в организм.
Экзокринные железы внешней секреции
Экзокринные железы организма человека производят секрет, который выводится на поверхность кожи через различные протоки.
Существует следующая классификация экзокринных желез.
По разновидностям выводных протоков отделов секреции:
- простые — проток, через который выводится секрет, не ветвится;
- сложные — имеют выводные протоки без разветвлений.
По форме отделов секреции:
- альвеолярная форма — секреторный отдел в виде маленького пузыря;
- трубчатая форма — отдел секреции представлен в виде трубочки;
- альвеолярно-трубчатая форма — секреторный отдел имеет вид трубочки и небольшого пузыря.
По расположению выводных протоков элементов секреции:
- неразветвленные — один выводной проток примыкает к одному секреторному отделу;
- разветвленные — один выводной проток примыкает сразу к нескольким секреторным отделам;
Рекомендуем узнать: Чем занимается направление эндокринной хирургии
К экзокринным железам относятся следующие виды:
- Эккринные железы — расположены по всему кожному покрову тела. Секреция выполняет такую важную роль, как терморегуляция и поддержание благоприятной температуры тела.
- Апокринные — сосредоточены в местах наружного слухового прохода, стопах и ладонях, в областях подмышечных впадин и анального отверстия.
Данный вид потовых желез составляет около 30% от всего их количества в организме человека. При секреции выделения имеют молочно-бежевый цвет, а также неприятный запах.
В период полового созревания, во время менструального цикла у женщин, полового возбуждения у мужчин их работа усиливается.
- Сальные — выделяют секрет, выполняющий функцию смазки волос и кожи.
Секреция делает волос более эластичным, насыщают его влагой и кожным жиром, защищают от перепадов температуры, участвуют в процессе испарения воды с кожи человека, выполняют барьерную, противомикробную защиту.
Расположены они на всей коже, за исключением стоп и ладоней.
- Печень — самая крупная железа человеческого организма.
Секрет, выделяемый печенью, очищает кровь от чужеродных частиц. Печень производит важные для жизнедеятельности гормоны, такие как инсулин и ферменты.
- Молочные — предназначены для продуцирования грудного молока для вскармливания потомства.
Секреция здесь представлена в виде выработки молока. Данный процесс осуществляется под влиянием желез внутренней секреции и нервной системы.
- Слюнные — сосредоточены в полости рта, участвуют в пищеварительном процессе.
Гормоны, выделяемые поджелудочной железой, схожи по своему составу с гормонами, продуцируемыми печенью. Так, инсулин крайне важен, он участвует в процессе расщепления жиров и углеводов, снижает уровень сахара в крови.
Эндокринные железы внутренней секреции
Все железы внутренней секреции связаны между собой в единую систему, малейшие нарушения в их деятельности могут привести к нарушениям функционирования других органов.
Эндокринные железы не имеют выводных протоков, производят они гормоны, поступающие во внутреннюю среду — кровь, лимфу. Они выделяют секрет в полости тела или органов.
Рекомендуем узнать: Зачем нужен анализ на антитела к тиреоглобулину?
Характеристика желез внутренней секреции (ЖВС) представлена в таблице.
| Надпочечники | над верней частью почек |
| Эпифиз (шишковидное тело) | в отделе головного мозга между полушариями |
| Яичники | в малом тазу |
| Паращитовидная | на задней стенке щитовидки |
| Семенники | в мошонке |
| Поджелудочная (островки Лангерганса) | под желудком, на высоте верхнего поясничного отдела позвоночника |
| Гипофиз | в нижнем отделе головного мозга; данная железа человека не имеет специальных протоков |
| Тимус | в верхней части грудной клетки |
| Щитовидная | в шее |
Рассмотрим строение и функции желез внутренней секреции подробнее.
| Влияют на уровень глюкозы и натрия в крови, стимулируют сердцебиение, воздействуют на процесс расщепления жиров и белков, усиливают кровяное давление. |
Участвует в процессах сна и бодрствования, менструального цикла у женщин, тормозит половую зрелость у детей до наступления пубертатного периода, повышает иммунитет, предотвращает появление злокачественных новообразований.
Отвечают за размножение.
Регулирует соотношение кальция и фосфора в организме человека.
Влияет на концентрацию глюкозы в составе крови.
Регулирует деятельность эндокринной системы, отвечает за физический рост, контролирует водный баланс.
Оберегает от вредных болезнетворных организмов, контролирует уровень сахара в крови, участвует в обмене кальция и углеводов.
Увеличивает скорость протекания энергетического обмена, влияет на рефлексы, уровень кальция в крови.
Смешанные железы
Железы смешанной секреции работают одновременно в качестве эндокринных и экзокринных.
Секреция в данном случае происходит как внутри организма, так и с внешней стороны. Двойное направление их воздействия указывает на взаимосвязь внутренней и внешней среды.
Секреция данного типа выполняет в организме человека ряд важных функций:
- поддерживает гормональный фон;
- продуцирует важные ферменты для расщепления белков, жиров, углеводов;
- формирует иммунитет;
- влияет на размножение и половое созревание;
- оказывает воздействие на беременность, родовую деятельность;
- влияет на химический состав крови;
- контролирует уровень глюкозы в организме;
- участвует в пищеварительном процессе;
- отвечает за физический рост и психоэмоциональное состояние человека.
К железам смешанной секреции относятся поджелудочная и половые железы.
Поджелудочная железа характеризуется тем, что производит гормоны и активно выделяет секрет непосредственно в кровь.
Секреция во внешнюю среду достигается выделением панкреатического сока с концентрацией в нем пищеварительных ферментов.
Эндокринная функция выражается за счет продуцирования гормонов, которые регулируют соотношение углеводов, белков и жиров в организме человека.
Половыми железами смешанной секреции у мужчин являются семенники, у женщин — яичники.
Adblock detector
Источник: https://EndokrinnayaSistema.ru/novosti-endokrinologii/zhelezy-vnutrennej-sekrecii.html
Поделиться:
Нет комментариев
gastrodoktor.ru
Сок поджелудочной железы
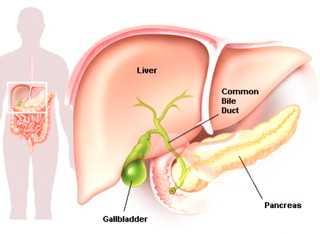 |
Поджелудочная железа — вторая по величине железа пищеварительной системы, ее масса 60-100 г, длина 15-22 см.
Железа имеет серовато-красный цвет, дольчатая, простирается в поперечном направлении от 12-перстной кишки до селезенки. Ее широкая головка располагается внутри подковы, образованной 12-перстной кишкой. Железа покрыта тонкой соединительной капсулой.
Поджелудочная железа, по существу, состоит из двух желез: экзокринной и эндокринной. Экзокринная часть железы вырабатывает у человека в течение суток 500-700 мл панкреатического сока, который содержит ферменты, участвующие в переваривании белков, жиров и углеводов. Эндокринная часть поджелудочной железы продуцирует гормоны, регулирующие углеводный и жировой обмен (инсулины, глюкагон, соматостатин и др.).
Экзокринная часть поджелудочной железы представляет собой сложную альвеолярно-трубчатую железу, разделенную на дольки очень тонкими соединительными междольковыми перегородками, отходящими от капсулы. В дольках тесно лежат ацинусы, образованные ациноцитами (клетки поджелудочной железы). Клетки тесно соприкасаются друг с другом.
Ацинус со вставочным протоком является структурно-функциональной единицей экзокринной части поджелудочной железы. Секрет поступает в просвет ацинуса. Из вставочных протоков секрет поступает во внутридольковые протоки. Окруженные рыхлой соединительной тканью внутридольковые протоки впадают в междольковые, которые впадают в главный проток поджелудочной железы и, соединяясь с общим желчным протоком, впадают в просвет 12-перстной кишки.
Эндокринная часть поджелудочной железы образована группами клеток — панкреатическими островками. Количество панкреатических островков у взрослого человека колеблется от 1 до 2 млн. Функция эндокринной части поджелудочной железы описана в разделе «Эндокринная система».
Образование, состав и свойства сока поджелудочной железы
Поджелудочная железа человека натощак выделяет небольшое количество секрета. При поступлении пищевого содержимого из желудка в 12-перстную кишку поджелудочная железа человека выделяет сок со средней скоростью 4,7 мл/мин. За сутки выделяется 1,5-2,5 л сока сложного состава.
Сок представляет собой бесцветную прозрачную жидкость со средним содержанием воды 987 г/л. Сок поджелудочной железы щелочной реакции (рН = 7,5-8,8). Сок поджелудочной железы участвует в нейтрализации и ощелачивании кислого пищевого содержимого желудка в 12-перстной кишке, богат ферментами, которые переваривают все виды питательных веществ.
Таблица. Основные компоненты секрета поджелудочной железы
| Показатели | Характеристика |
| Количество, мл/сут | 1500-2000 |
| Удельный вес, г/мл | 1,005-1,014 |
| рH, ед. | 8,6-9,0 |
| Вода, % | 98,7 |
| Электролиты | НСО-3 — до 150 ммоль/л, а также Са2+, Mg2+, Zn2+, НРО42-, SO42- |
| Протеазы | Трипсин, химотрипсин, карбоксипептидаза А и В, эластаза |
| Липазы | Липаза, фосфолипаза, холестеролипаза, лецитиназа |
| Амилазы | α-амилаза |
| Эндонуклеазы | Рибонуклеаза, дезоксирибонуклеаза |
Секреция сока поджелудочной железы резко усиливается через 2-3 мин после приема пищи и продолжается 6-14 ч. От количества и качества пищи зависит объем, состав выделяемого сока, динамика выделения. Чем выше кислотность пищевого содержимого желудка, поступающего в 12-перстную кишку, тем больше выделяется сока поджелудочной железы.
Фазы секреции поджелудочной железы
Секреция поджелудочной железы при стимуляции ее приемом пищи имеет характерную динамику и проходит несколько фаз.
Первая, или мозговая, фаза секреции обусловлена видом, запахом пищи и другими раздражителями, связанными с приемом пищи (условно-рефлекторные раздражения), а также воздействиями на рецепторы слизистой оболочки рта, жеванием и глотанием (безусловно-рефлекторные раздражения). Нервные импульсы, возникающие в рецепторах, достигают продолговатого мозга и затем по волокнам блуждающего нерва поступают к железе и вызывают ее секрецию.
Вторая, или поджелудочковая, фаза характеризуется тем, что секреция железы стимулируется и поддерживается рефлексами с механо- и хеморецепторов желудка.
С переходом желудочного содержимого в 12-перстную кишку начинается третья, или кишечная, фаза секреции, связанная с действием на слизистую оболочку 12-перстной кишки кислого ее содержимого. Механизм секреции направлен на срочную адаптацию секреции ферментов поджелудочной железы к виду принятой пищи. Прием пищи вызывает увеличение выделения всех ферментов в составе сока, но для разных видов пищи это увеличение выражено в разной мере. Пища с большим содержанием углеводов вызывает увеличение в соке амилазов (ферментов, расщепляющих углеводы), белков — трипсина и тринсиногена, жирной пищи — липазы, т.е. поджелудочная железа синтезирует и секретизирует больше того фермента, который гидролизует преобладающие в рационе питательные вещества.
Пищеварение в тонкой кишке
Пищеварение в тонком кишечнике (двенадцатиперстной, тощей и подвздошной кишках) обеспечивает гидролиз большинства компонентов пищи до образования мономеров, в форме которых питательные вещества могут всасываться из кишечника в кровь и лимфу. Пищеварение в нем осуществляется под действием ферментов сока поджелудочной железы в полости кишечника (полостное пищеварение) и под действием ферментов, фиксированных на микроворсинках и нитях гликокаликса (пристеночное пищеварение). Часть этих ферментов продуцируется поджелудочной железой, а часть железами кишечной стенки. Заключительной стадией пищеварения в тонком кишечнике является пищеварение на мембранах эпителиальных клеток кишечника (мембранное пищеварение), осуществляемое под действием ферментов желез кишечной стенки и сопряженное с процессами всасывания питательных веществ.
Основная роль в переваривании пищи в тонком кишечнике принадлежит процессам, происходящим в двенадцатиперстной кишке. Кислый химус, поступивший в нее из желудка, представлен остатками механически обработанной и частично переваренной пищи. В его составе находятся непереваренные жиры в виде триглицеридов, эфиров холестерола, фосфолипидов; частично переваренные до полипептидов и олигопептидов белки; частично переваренные и непереваренные углеводы в виде крахмала, гликогена, клетчатки, а также нуклеиновые кислоты и другие органические и неорганические вещества. Таким образом, для их переваривания пищеварительные железы должны продуцировать большой набор разнообразных ферментов и в кишечнике должны быть созданы оптимальные условия для проявления их активности.
Создание таких условий начинается с того, что химус постепенно нейтрализуется бикарбонатами соков поджелудочной железы, кишки и желчью. Действие пепсина в двенадцатиперстной кишке прекращается, так как рН ее содержимого смещается в сторону щелочной среды, достигая 8,5 (колеблется от 4 до 8,5). Бикарбонаты, другие вещества неорганической природы и вода выделяются в состав сока поджелудочной железы эпителиальными клетками канальцев и протоков железы. Выделение бикарбонатов зависит от рН содержимого кишки и чем выше его кислотность, тем больше выделяется щелочных продуктов, замедляется эвакуация химуса в тощую кишку.
Ферменты сока поджелудочной железы образуются эпителием ацинусов железы. Их образование зависит от характера принимаемой пищи и действия разнообразных регуляторных механизмов.
Секреция сока поджелудочной железы и ее регуляция
Сок поджелудочной железы является бесцветной прозрачной жидкостью, содержит много бикарбонатов, а также хлоридов, солей калия, натрия, кальция, магния, небольшое количество сульфатов и фосфатов. В соке много белков, 90% которых — ферменты, расщепляющие белки, жиры и углеводы. За сутки выделяется 1,5-2,5 л сока. Содержание электролитов в соке поджелудочной железы, так же как в слюне и желудочном соке, зависит от скорости его секреции. При увеличении скорости повышается содержание NaHCO3, при снижении возрастает концентрация NaCI.
Основные протеолитические ферменты панкреатического сока секретируются в виде зимогенов, т.е. в неактивном состоянии. Это трипсиноген, химотрипсиноген, проэластаза, прокарбоксипептидазы А и В. Физиологическим активатором трипсиногена и превращения его в трипсин является энтерокиназа (эндопептидаза), вырабатываемая слизистой двенадцатиперстной кишки. Последующее образование трипсина идет аутокаталитически. Трипсин активирует образование из неактивных форм химотрипсина, эластазы, карбоксипептидаз А и В, а также процесс высвобождения энтерокиназы. Трипсин, химотрипсин и эластаза являются эндопептидазами. Они расщепляют белки и высокомолекулярные полипептиды до низкомолекулярных пептидов и аминокислот. Карбоксипептидазы А и В (экзопептидазы) расщепляют пептиды до аминокислот.
Таблица. Гидролитическое действие ферментов поджелудочной железы
| Фермент | Участок гидролиза |
| Протеолитические | |
| Эндопептидазы | Внутренние пептидные связи между соседними аминокислотными остатками |
| Трипсин | Пептидные связи между остатками основных аминокислот |
| Химотрипсин, эластаза | Пептидные связи между остатками ароматических аминокислот, остатками гидрофобных аминокислот в эластине, концевые пептидные связи |
| Экзопептидазы | Катализируют отщепление аминокислотных остатков с аминного или карбоксильного конца молекулы белка или пептида |
| Карбоксипептидазы А и В | СООН-конец (А/В — неосновные/основные аминокислоты) |
| Аминопептидазы | N-конец |
| Амилолитические | |
| а-Амилаза | а-1,4-гликозидные связи в полимерах глюкозы |
| Липолитические | |
| Липаза | Эфирные связи в положениях 1 и 3 триглицеридов |
| Фосфолипаза А2 | Эфирные связи в положении 2 фосфоглицеридов |
| Холестеролаза | Эфирные связи в эфирах холестерола |
| Нуклеотические | |
| Рибонуклеаза | Фосфодиэфирные связи между нуклеотидами в рибонуклеиновых кислотах |
Активные формы пептидаз образуются в просвете кишечника, что предотвращает возможность расщепления ими белковых компонентов клеток самой поджелудочной железы. Активацию ферментов в ацинусах и протоках железы предотвращает ингибитор трипсина, образуемый ацинарными клетками одновременно с образованием ферментов.
При развитии воспалительных процессов в поджелудочной железе (панкреатите) может иметь место внутрижелезистая активация ее протеолитических ферментов, что сопровождается разрушением структурных белков железы и ее некрозом. Это обусловливает тяжесть заболевания панкреатитом и высокий риск развития осложнений.
Рис. Активация протеолитических ферментов поджелудочной железы
Панкреатический сок содержит а-амилазу, которая секретируется ацинарными клетками в активном состоянии и расщепляет полисахариды до ди- и моносахаридов.
В гидролизе жиров принимают участие несколько ферментов сока поджелудочной железы:
- панкреатическая липаза, которая секретируется в активной форме и расщепляет триглицериды до моноглицеридов и свободных жирных кислот;
- холестеролэстераза, расщепляющая эфиры холестерола до холестерола и жирной кислоты;
- панкреатическая фосфолипаза А2, которая образуется из своего предшественника профосфолипазы под действием трипсина и гидролизует фосфолипиды.
В составе сока имеются также рибо- и дезоксирибонуклеаза, продуцируемые в активном состоянии и расщепляющие РНК и ДНК до нуклеотидов.
Регуляция секреции сока поджелудочной железы
Секреция сока поджелудочной железы регулируется нервными и гуморальными механизмами. Она резко увеличивается во время приема пищи. Повышение тонуса парасимпатической нервной системы сопровождается стимуляцией образования сока, симпатической — торможением, однако при этом усиливается синтез ферментов ацинарными клетками.
Секретин, высвобождаемый S-клетками двенадцатиперстной кишки, является мощным стимулятором образования сока, богатого бикарбонатами, но с низким содержанием ферментов. Холецистокинин, высвобождаемый ССК-клетками слизистой двенадцатиперстной кишки, также стимулирует образование сока, обогащенного ферментами за счет увеличения их синтеза ацинарными клетками железы. Оба гормона выделяются при эвакуации кислого химуса в двенадцатиперстную кишку. Секреция сока поджелудочной железой усиливается гастрином, серотонином, инсулином, бомбезином, солями желчных кислот, а тормозится глюкагоном, соматостатином, вазопрессином, АКТГ, энкефалинами, гастроингибирующим пептидом и некоторыми другими физиологически активными веществами.
Фазы секреции сока поджелудочной железы те же, что секреции желудочного сока: сложнорефлекторная, в течение которой обеспечивается секреция около 20% сока от всей секреции; желудочная — 5-10% сока; кишечная — 75-80% сока. Сложнорефлекторная (мозговая) фаза обеспечивается условно-рефлекторными и безусловно-рефлекторными механизмами. При воздействии пищи на рецепторы слизистой оболочки рта афферентная импульсация следует в продолговатый мозг к нейронам ядра блуждающего нерва, затем эфферентные импульсы усиливают высвобождение из окончаний постганглионарных волокон ацетилхолина, который стимулирует секрецию сока, богатого ферментами. Во время желудочной фазы выделение сока стимулируется рефлекторно после раздражения механо- и хеморецепторов желудка химусом, а также высвобождаемым при этом гормоном гастрином. В эту фазу также секретируется много ферментов. В кишечную фазу секреция сока стимулируется рефлекторно, но ведущее значение приобретают эффекты высвобождаемых при действии кислого химуса желудка на слизистую двенадцатиперстной кишки гормонов секретина и ХЦК, которые и определяют соотношение в соке ферментов и бикарбонатов.
Таблица. Регуляция секреции поджелудочной железы
| Активаторы | Ингибиторы |
| Блуждающий нерв | Симпатический нерв |
| Секретин | Соматостатин |
| Холенистокинин | Кальцитонин |
| Гастрин | Глюкагон |
| Ацетилхолин | Норадреналин |
| Серотонин | Желудочноингибирующий пептид |
| Соляная кислота | Вазопрессин |
| Бомбезин | АКТГ |
| Инсулин | Панкреатический полипептид |
| Вазоинтестинальный пептид | Энкефалины |
| Соли желчных кислот | Вазоинтестинальный пептид |
| Продукты гидролиза | Субстанция Р |
Объем и состав панкреатического сока во многом зависят от количества и качества поступающей пищи и определяются свойствами содержимого двенадцатиперстной кишки. При приеме пищи с большим содержанием углеводов в панкреатическом соке увеличивается содержание амилазы, белковой пищи — содержание протеаз, жирной пищи — содержание липазы. Чем более кислый химус поступает из желудка в двенадцатиперстную кишку, тем больше секретируется панкреатического сока с высоким содержанием бикарбонатов.
Пищеварение в двенадцатиперстной кишке
В обеспечении начального этапа пищеварения большая роль принадлежит процессам, происходящим в ДПК. Натощак ее содержимое имеет слабощелочную реакцию (рН 7,2-8,0). При переходе в кишку порций кислого содержимого желудка реакция содержимого ДПК становится кислой. Затем она сдвигается к нейтральной за счет поступающих в кишку щелочных секретов поджелудочной железы, тонкой кишки и желчи, которые прекращают действие желудочного пепсина. В инактивации пепсина велика роль желчи.
У человека рН содержимого ДПК колеблется в пределах 4-8,5. Чем выше его кислотность, тем больше выделяется сока поджелудочной железы, желчи и кишечного секрета, замедляется эвакуация содержимого желудка в ДПК и ее содержимого в тощую кишку. По мере продвижения по ДПК пищевое содержимое смешивается с поступающими в кишку секретами, ферменты которых уже в ДПК осуществляют гидролиз питательных веществ. Особенно велика в этом роль сока поджелудочной железы.
Секреция поджелудочной железы
Поджелудочная железа натощак выделяет небольшое количество секрета. При поступлении пищевого содержимого из желудка в ДПК. поджелудочная железа выделяет сок со средней скоростью 4,7 мл/мин. За сутки выделяется 1,5-2,5 л сока сложного состава.
Сок представляет собой бесцветную прозрачную жидкость со слабощелочной реакцией (в среднем рН 7,2-8,0). Он содержит ферменты, действующие на белки, нуклеиновые кислоты, углеводы и жиры. Белки перевариваются с помощью трипсина и химотрипсина, которые выделяются в неактивной форме в виде трипсиногена и химотрипсиногена. Трипсиноген активируется кишечным соком, содержащимся в нем ферментом энтерокиназои. Активный трипсин переваривает белки до высокомолекулярных полипептидов. Одновременно он активирует химотрипсиноген и превращает его в химотрипсин, разлагающий высокомолекулярные полипептиды до низкомолекулярных и частично до аминокислот. На нуклеиновые кислоты действует нуклеаза.
Переваривание жиров осуществляется с помощью фермента липазы, которая расщепляет их до глицерина и жирных кислот.
Переваривание углеводов осуществляется с помощью ферментов амилазы, малыпазы и лактазы. Фермент амилаза расщепляет крахмал до дисахаридов. Другие углеводные ферменты расщепляют дисахариды до моносахаридов: мальтаза действует на дисахарид мальтозу, лактаза — на лактозу.
Выделение сока поджелудочной железы начинается через 2-3 мин после приема пищи и осуществляется в течение 6-14 ч. Отделение сока поджелудочной железы зависит от характера принимаемой пищи.
Наименьшее количество сока выделяется при потреблении молока, а наибольшее — при еде хлеба; мясо занимает промежуточное положение.
Установлено, что потребление жирной пищи приводит к уменьшению секреции поджелудочной железы. При употреблении нежирного мяса сока выделяется в 2,5 раза больше, чем при употреблении жирной пищи.
Секреция поджелудочной железы регулируется нервной системой и гуморальными факторами. И.П. Павлов показал, что раздражение блуждающего нерва вызывает выделение большого количества сока поджелудочной железы, богатого ферментами.
Симпатические волокна вызывают торможение секреции. Торможение секреции также вызывают болевые раздражения, сон, напряженная физическая и умственная работа и др.
Секреция поджелудочного сока осуществляется рефлекторно в ответ на действие условных и безусловных раздражителей. Так, вид, запах пищи, а у человека и мысли о ней вызывают усиление секреции поджелудочного сока. Сильным рефлекторным раздражителем является еда.
Под влиянием нервной системы выделяется относительно небольшое количество сока. Более мощным фактором является гуморальный.
Стимулятором обильного сокоотделения является гормон секретин. Высвобождение этого гормона в кровь 5-клеткам и ДПК происходит при действии на ее слизистую оболочку перешедшего в кишку кислого желудочного содержимого.
Вторым гормоном, усиливающим секрецию поджелудочной железы, является холецистокинин. Высвобождение гормона в кровь из ССК-клеток слизистой оболочки ДПК и тощей кишки происходит под влиянием пищевого химуса (особенно продуктов начального гидролиза пищевых белков и жиров, углеводов, некоторых аминокислот). Стимулируют высвобождение холецистокинина присутствие ионов кальция и снижение рН в ДПК.
www.grandars.ru
Поджелудочная железа – как она работает?
Оглавление
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Одним из наиболее многофункциональных органов пищеварительной системы является поджелудочная железа. Можно сказать, что это ключевой орган пищеварения и обменных процессов организма. К сожалению, о ней мы вспоминаем, лишь когда слышим о таких диагнозах как «панкреатит» или «сахарный диабет», при которых этот орган перестает работать нормально. В этой статье мы уделим внимание анатомии и физиологии поджелудочной железы. Это поможет Вам лучше узнать собственный организм и быть ответственными по отношению к своему здоровью. С точки зрения анатомии поджелудочная железа несложна. Условно ее можно разделить на железистую ткань и систему протоков, по которым синтезируемый поджелудочный сок продвигается по направлению к просвету двенадцатиперстной кишки.Железа расположена за брюшиной, на уровне поясничных и нижних грудных позвонков. При этом в поджелудочной железе различают несколько анатомических частей – головка, тело и хвост. Головка железы расположена в области двенадцатиперстной кишки, которая ее огибает. Именно на уровне этой части органа происходит слияние общего протока поджелудочной железы с желчным протоком. Объединившиеся желчевыводящий и проток поджелудочной железы открываются в просвет двенадцатиперстной кишки. В теле железы проходит общий проток, в который на всем протяжении впадают множество дополнительных протоков более мелкого калибра. В хвосте поджелудочной расположено наибольшее число железистых клеток, причем количество клеток, синтезирующих гормоны тут наибольшее.
На самом деле анатомическая простота строения железы не соответствует сложной функции, которая на нее возложена. Ведь панкреатический сок – это концентрированный коктейль различных пищеварительных ферментов. Рассмотрим различные виды ферментов и их функцию по отдельности:Амилаза - фермент, который участвует во фрагментации углеводных цепочек. Именно благодаря данному ферменту длинные цепочки углеводов укорачиваются и распадаются до уровня единичных молекул сахаров, которые могут быть усвоены слизистой кишечника. Этот фермент уже в просвете протоки поджелудочной железы находится в активном состоянии.
Липаза – этот фермент активно воздействует на жиры. Оказывает расщепляющее воздействие на сложную структуру простых жиров, расщепляя их на жирные кислоты и глицерин. В таком виде структурные единицы жиров усваиваются в пищеварительном тракте.
Нуклеаза – участвует во фрагментации цепочек ДНК, РНК поступившей пищи. Именно данный фермент разрывает связи между нуклеиновыми кислотами, высвобождая из цепи свободные нуклеиновые кислоты, которые могут быть усвоены организмом и в дальнейшем использоваться для построения информационных генетических структур самого организма.
Трипсиноген и химотрипсиноген – эти вещества синтезируются железами поджелудочной железы в неактивной форме. Лишь в просвете двенадцатиперстной кишки происходит их активация под воздействием активного трипсина, кишечного фермента энтерокиназы при кислотности равной pH 6 - 8. Активация данного фермента осуществляется лишь в просвете кишечника для того, чтобы предотвратить повреждение самой поджелудочной железы.
В просвете кишечника под воздействием вспомогательных факторов приходит отщепление от белковой молекулы трипсиногена и химотрипсиногена концевого участка цепочки аминокислот. Благодаря этому происходит активация фермента, который приступает к процессу активного расщепления белковых молекул поступивших с пищей. Эти ферменты разрушают длинную аминокислотную цепочку белков. Благодаря этому процессу происходит развертывание белковых молекул, вытягивание цепочек, что делает возможным в дальнейшем отщепление концевых аминокислот, расположенных в начале и конце цепи.Профосфолипазы – ферменты, которые активно воздействуют на сложные жиры – фосфолипиды. Так же как и трипсин, фосфолипаза в просвете кишечника должна быть активирована путем отщепления небольшой аминокислотной цепи. Благодаря этому механизму активации, фермент не воздействует на клеточные стенки тканей поджелудочной, которые в большом количестве содержат фосфолипиды.
В отношении расщепления жиров важно отметить важную роль, которую играет желчь. Дело в том, что жиры в просвет двенадцатиперстной кишки поступают в виде крупных жировых капель. Но для активного их расщепления необходимо формирование эмульсии состоящей из капель диаметром не более 5 мкм. Благодаря этому многократно увеличивается площадь контакта между жировыми капельками и ферментами, которые в состоянии их расщепить. Именно благодаря желчи удается достичь максимального измельчения жировых капель. Регуляция работы этой железы – это многоуровневый процесс. Большое влияние на активность работы секретирующих клеток оказывает центральная нервная система. Доказано, что вид пищи, упоминание о ней, обонятельные или вкусовые ощущения приводят к резкому повышению активности поджелудочной. Это воздействие производится посредством вегетативной нервной системы. Парасимпатическая часть нервной системы через блуждающий нерв повышает активность железы. В то же время, симпатическая система снижает ее активность.Большое значение в регуляции активности поджелудочной железы имеют свойства желудочного сока. Повышение кислотности желудка, его механическое растяжение приводят к повышению секреции поджелудочной. Так же механическое растяжение двенадцатиперстной кишки, повышение кислотности в ее просвете приводят к секреции гормоноподобных веществ (секретин, холецистокинин), которые стимулируют работу поджелудочной.
Однако на поджелудочную железу оказывается не только стимулирующее влияние, но и тормозящее. Реализуется оно посредством работы симпатической нервной системы и благодаря таким гормонам как глюкагон, соматостатин. Важным является так же способность поджелудочной железы подстраиваться под ежедневный рацион. В том случае, если в пище преобладает углеводный компонент, то вырабатываемый железой секрет будет содержать преимущественно амилазу, при преобладании белковой пищи – трипсин, жирная пища будет способствовать выработке липаз. В отличие от клеток, которые секретируют в просвет канальцев, эндокринные клетки поджелудочной секретируют гормоны непосредственно в циркулирующую в тканях кровь. И, благодаря активному кровотоку в большом и малом кругу кровообращения, гормоны разносятся по всему организму в поисках специфических клеточных рецепторов.Основные участки, в которых сконцентрированы эндокринные клетки поджелудочной железы, называются островками Лангерганса. Причем разные клетки специализируется на синтезе различных гормонов. Бета клетки синтезируют и секретируют инсулин, за секрецию гормона глюкагон отвечают альфа клетки.
Инсулин – этот гормон активно участвует в обменных процессах, причем его функция не ограничивается лишь регуляцией метаболизма углеводов. Уровень инсулина влияет на обменные процессы аминокислот, углеводов, жиров. При этом инсулин способствует усваиванию расщепленных в процессе пищеварения веществ, их распределению в организме после попадания в кровь. Именно благодаря инсулину углеводы, аминокислоты и некоторые компоненты жиров могут проникать через клеточную стенку из крови внутрь каждой клетки организма. Без инсулина, при дефекте молекулы гормона или рецептора клетки, растворенные в крови питательные вещества остаются в ее составе и оказывают на организм токсическое действие. Наиболее распространенной патологией, связанной с нарушением работы инсулина является такое известное всем заболевание как сахарный диабет.Глюкагон – во многом этот гормон оказывает противоположное инсулину действие. Основной функцией данного гормона является мобилизация внутриклеточных резервов углеводов и их использование в энергетических целях. Благодаря этому гормону поддерживается нормальный уровень глюкозы в крови даже в период строгих диет и голодовок.
Уровень гормонов поджелудочной железы регулируется по принципу обратной связи. При повышении уровня глюкозы в крови происходит высвобождение инсулина, при его снижении повышается уровень глюкагона.В заключение, хотелось бы обратить Ваше внимание, на тот факт, что поджелудочная железа, массой в 70 - 80 грамм в течение суток вырабатывает около 2 - 2,5 литров панкреатического сока. Вырабатываемый ею секрет нейтрализует кислотность желудочного сока, который, попадая в двенадцатиперстную кишку, может повредить слизистую кишечника.
Несмотря на свои малые размеры, простоту анатомического устройства поджелудочная железа является ключевым органом пищеварения и обменных процессов в организме. Вырабатываемый ею секрет является концентрированной смесью пищеварительных ферментов. Важным является механизм активации вырабатываемых железой ферментов именно в просвете двенадцатиперстной кишки. Этот механизм позволяет предотвращать ферментные повреждения самой поджелудочной железы, при этом, не изменяя активности пищеварения в просвете тонкой кишки.Вернуться к началу страницы
www.tiensmed.ru
Поджелудочная железа
Поджелудочная железа (pancreas) — железа пищеварительной системы, обладающая экзокринной и эндокринной функциями.Анатомия и гисталогия поджелудочной железы:
Поджелудочная железа расположена забрюшинно на уровне I—II поясничных позвонков, имеет вид уплощенного постепенно суживающегося тяжа, в котором различают три отдела: головку, тело и хвост. Головка — самая широкая часть органа (3—7,5 см); она расположена справа от позвоночника во внутреннем изгибе двенадцатиперстной кишки. Тело поджелудочной железы шириной 2—5 см помещается впереди и несколько левее позвоночника, имеет заднюю, переднюю и нижнюю поверхности. Хвост — наиболее узкая часть железы (0,3—3,4 см) — достигает ворот селезенки.В толще поджелудочной железы от хвоста до головки проходит проток поджелудочной железы, который, сливаясь с общим желчным протоком (реже самостоятельно), проникает в стенку двенадцатиперстной кишки и открывается на вершине большого сосочка двенадцатиперстной кишки (фатерова соска). Иногда встречается добавочный проток поджелудочной железы, также впадающий в двенадцатиперстную кишку.
Позади головки поджелудочной железы расположены нижняя полая вена, начало воротной вены, правые почечные артерия и вена, общий желчный проток, позади тела находятся брюшная часть аорты, лимфатические узлы, часть чревного сплетения, вдоль тела проходит селезеночная вена, за хвостом лежат часть левой почки, почечные артерия и вена, левый надпочечник. Спереди расположен желудок, отделенный от поджелудочной железы сальниковой сумкой. Кровоснабжение головки поджелудочной железы осуществляется передними и задними панкреатодуоденальными артериями (ветвями общей печеночной артерии) и нижней панкреатодуоденальной артерией, исходящей из верхней брыжеечной артерии, тело и хвост — панкреатическими ветвями селезеночной артерии. Венозный отток происходит через селезеночную, верхнюю и нижнюю брыжеечные, левую желудочную вены, являющиеся притоками воротной вены. Лимфа оттекает в панкреатодуоденальные, панкреатические, пилорические и поясничные лимфатические узлы. Иннервируют поджелудочной железы нервы, идущие от селезеночного, печеночного, верхнего брыжеечного и чревного сплетений, а также ветви блуждающего нерва.Поджелудочная железа покрыта тонкой соединительнотканной капсулой, от которой отходят перегородки, разделяющие орган на дольки, с расположенными в них сосудами, нервами и междольковыми выводными протоками. Большая часть поджелудочной железы, выполняющая экзокринную функцию, представлена концевыми секреторными отделами (панкреатическими ацинусами) и системой выводных протоков.
Панкреатический ацинус (основная структура дольки) состоит из 8—12 плотно прилежащих друг к другу ацинозных клеток (экзокринных панкреацитов) конической формы, обращенных основанием (лежащим на общей базальной мембране) наружу, а вершинами к центру. Панкреациты имеют характерное для клеток, активно синтезирующих белковый секрет, строение: обилие элементов гранулярной эндоплазматической сети, хорошо развитый комплекс Гольджи и зимогенные (секреторные) гранулы на разной стадии созревания. Снаружи панкреатические ацинусы окружены тонкой прослойкой рыхлой соединительной ткани, в которой расположены кровеносные капилляры, нервные волокна и небольшие скопления нейронов (ганглии).Система выводных протоков начинается от панкреатических ацинусов вставочными протоками, сливающимися во внутридольковые, затем в междольковые, впадающие в проток поджелудочной железы. По мере увеличения диаметра протоков меняется и строение их стенки: однослойный плоский эпителий, выстилающий просвет вставочных протоков, переходит в кубический во внутридольковых и в призматический — в междольковых и главном протоке, среди эпителиоцитов последнего появляются и нарастают в количестве бокаловидные клетки — одноклеточные экзокринные железы, эндокринные клетки, утолщается стенка, формируется слизистая оболочка. Такие изменения связаны с активным участием протоков в формировании секрета и местной эндокринной регуляции функции.
Эндокринная часть представлена панкреатическими островками (островками Лангерганса), расположенными среди панкреатических ацинусов и отделенными от них едва различимой соединительнотканной прослойкой.Панкреатические островки диаметром около 0,3 мм имеют преимущественно округлую форму, количество островков нарастает от головки к хвосту, общее их число составляет приблизительно 1 млн. Они образованы пятью типами эндокриноцитов: a-клетки (10—30%) вырабатывают глюкагон, b-клетки (60—80%) — инсулин, d- и d1- клетки (5—10%) — соматостатин и вазоинтестинальный пептид (ВИП), РР-клетки (2—5%) — панкреатический полипептид. b-клетки располагаются преимущественно в центральной зоне островка, a, d, d1- и РР-клетки — по его периферии (последние также между панкреатическими ацинусами и эпителиоцитами протоков). В поджелудочной железе обнаружен также особый тип клеток — ациноостровковые (смешанные, или переходные), вырабатывающие одновременно гранулы зимогена и гормоны: они располагаются главным образом вблизи панкреатических островков.
Физиология:
Экзокринная (внешнесекреторная, или экскреторная) функция поджелудочной железы заключается в секреции в двенадцатиперстную кишку сока, содержащего набор ферментов, гидролизующих все основные группы пищевых полимеров, основными из которых являются липаза, a-амилаза, трипсин и химотрипсин. Секреция неорганических и органических компонентов панкреатического сока происходит в разных структурных элементах поджелудочной железы. Синтез и секреция органических компонентов секрета (проферментов, ферментов, некоторых пептидных соединений) реализуются в ацинозных клетках, составляющих до 90% общей массы поджелудочной железы. Основные ферменты панкреатического сока секретируются в неактивной форме (трипсиноген, химотрипсиноген) и активизируются только в двенадцатиперстной кишке, превращаясь под действием энтерокиназы в трипсин и химотрипсин. Объем секрета ацинозных клеток невелик, и количество поджелудочного сока в основном определяется секрецией клеток протоков, в которых продуцируется жидкая часть секрета, изменяются его ионный состав и количество вследствие реабсорбции и ионного обмена. Различают три фазы секреции панкреатического сока: сложнорефлекторную, желудочную и кишечную. Сложнорефлекторная фаза происходит под действием условнорефлекторных (вид и запах пищи) и безусловнорефлекторных (жевание и глотание) раздражителей; секреция панкреатического сока начинается через 1—2 мин после приема пищи. Раздражение ядер передней и промежуточной гипоталамических областей стимулирует секрецию, а задней — тормозит ее. Секреция панкреатического сока в желудочной фазе, когда происходит растяжение желудка при наполнении его пищей, связана с влиянием блуждающего нерва, а также действием гастрина, выделяемого желудком. Основная фаза секреции панкреатического сока — кишечная: она имеет гуморальную природу и зависит от высвобождения двух кишечных гормонов — секретина и холецистокинина (панкреозимина). Секретин — пептидный гормон, выделяемый эндокриноцитами слизистой оболочки верхнего отдела тонкой кишки под действием соляной кислоты желудка, стимулирует секрецию большого количества насыщенного бикарбонатами и содержащего небольшое количество хлоридов и ферментов панкреатического сока. Кроме того, он обеспечивает создание нейтральной среды, что необходимо для активации панкреатических ферментов. Холецистокинин — полипептидный гормон верхнего отдела тонкой кишки, стимулирует секрецию панкреатического сока, богатого пищеварительными ферментами и обедненного бикарбонатами. На секреторную функцию поджелудочной железы оказывают влияние гормоны щитовидной и паращитовидных желез, надпочечников. К стимуляторам панкреатической секреции относят такие вещества, как дофамин, соли кальция и магния, жирных кислот, жиры, белки и др.; к ингибиторам — кальцитонин, вазопрессин, адреналин, норадреналин и др. Голодание приводит к снижению объема сока и концентрации в нем ферментов, прием пищи стимулирует сокоотделение. При органических поражениях паренхимы П. ж. (например, в результате диффузного прорастания ее опухолью, при обтурации панкреатического протока, врожденной аплазии или оперативном удалении органа) отмечается значительное снижение сокоотделения вплоть до полного его прекращения (панкреатическая ахилия). Эндокринная (инкреторная) функция поджелудочной железы заключается в продукции ряда полипептидных гормонов, поступающих в кровь; она осуществляется клетками панкреатических островков. Физиологическое значение инсулина заключается в регуляции углеводного обмена и поддержании необходимого уровня глюкозы в крови путем его снижения. Глюкагон обладает противоположным действием. Его основная физиологическая роль — регуляция уровня глюкозы в крови путем его увеличения; кроме того, он оказывает влияние на метаболические процессы в организме. Соматостатин ингибирует освобождение гастрина, инсулина и глюкагона, секрецию соляной кислоты желудком и поступление ионов кальция в клетки панкреатических островков. Панкреатический полипептид, более 90% которого продуцируется РР-клетками панкреатических островков и экзокринной частью поджелудочной железы, по своему эффекту является антагонистом холецистокинина.Методы исследования поджелудочной железы:
Обследование больного включает анализ жалоб и анамнестических данных, осмотр больного, лабораторные и инструментальные исследования. Наиболее частой жалобой является боль в животе, преимущественная локализация которой зависит от поражения той или иной части поджелудочной железы. Боль, локализующаяся справа над пупком и в правом подреберье, указывает на поражение головки органа, боль в эпигастральной области — на поражение тела железы, боль в левом подреберье — на поражение хвоста поджелудочной железы, разлитая, нередко опоясывающая боль в верхней половине живота — на поражение всего органа. Боль возникает или усиливается после еды, часто иррадиирует в левую половину грудной клетки, левую лопатку и в спину. Может сопровождаться тошнотой, рвотой и другими диспептическими расстройствами, а также проявлениями экскреторной (похудание, поносы, стеаторея) и инкреторной (симптомы гипергликемии) недостаточности. Из анамнестических данных наибольшее диагностическое значение имеют сведения о злоупотреблении алкоголем, заболеваниях желчных путей, язвенной болезни, гиперпаратиреозе, перенесенных вирусных инфекциях, особенно остром вирусном гепатите и эпидемическом паротите.При осмотре больного следует обращать внимание на его внешний вид, окраску кожи и слизистых оболочек. Значительная потеря массы тела и желтуха наиболее характерны для рака головки поджелудочной железы и хронического склерозирующего панкреатита. Атрофия подкожной клетчатки передней брюшной стенки в области проекции поджелудочной железы (симптом Гротта) и появление микроаневризм в виде ярко-красных высыпаний на коже живота, груди и спины (симптом Тужилина) могут свидетельствовать о хроническом панкреатите. Подкожные узелки, величиной до 3 см, иногда болезненные, напоминающие узловатую эритему, коричневую окраску кожи в области пупка, синюшность или мраморность кожи конечностей, петехии на ягодицах можно наблюдать при остром панкреатите.
Пальпацию железы проводят вдоль ее оси, которая соответствует горизонтальной линии, проведенной на 2—3 см выше большой кривизны желудка (на 4—5 см выше пупка), предварительно подложив валик или кулак левой руки под поясницу больного. Предпочтительна бимануальная пальпация, при которой постепенно, осторожно в моменты глубокого выдоха кончики полусогнутых пальцев вводят в брюшную полость. В норме поджелудочная железа не прощупывается, а глубокая пальпация не вызывает болевых ощущений. Измененная поджелудочная железа может пальпироваться в виде болезненного тестообразного или упругого (при отеке) образования либо малоболезненного плотного тяжа (при фиброзе). Иногда удается пропальпировать опухолевидное образование. Боль, возникающая при пальпации, обычно иррадиирует в спину. Болезненность усиливается при наклоне туловища вперед. Для пальпации отдельных частей железы используют ориентиры на передней брюшной стенке. Так, при поражении головки локальная болезненность выявляется в точке Дежардена, которая находится на 5—7 см выше пупка по линии, соединяющей пупок с верхушкой подмышечной впадины или в более широкой зоне Шоффара, расположенной между вышеуказанной линией, перпендикуляром, опущенным из точки Дежардена на серединную линию, и серединной линией. При поражении хвоста железы отмечается болезненность в точке Мейо-Робсона, соответствующей границе средней и наружной трети линии, соединяющей пупок с серединой левой реберной дуги. О наличии патологического очага может свидетельствовать и болезненность при постукивании ребром ладони в поясничной области слева или в левой подмышечной впадине вдоль оси поджелудочной железы. Для дифференцирования болей, обусловленных поражением поджелудочной железы и поперечной ободочной кишки, используют симптом поворота: болевые ощущения, связанные с поджелудочной железы и вызванные пальпацией в положении больного на спине, уменьшаются при повороте его на левый бок; интенсивность болей, связанных с патологией поперечной ободочной кишки не изменяется. Аналогичный прием применяют при дифференциальной диагностике заболеваний поджелудочной железы и язвенной болезни (боли, обусловленные язвенной болезнью, при повороте на правый бок усиливаются, при поражении поджелудочной железы характерно их уменьшение). При пальпации можно также обнаружить исчезновение пульсации брюшной аорты, что иногда наблюдается при остром панкреатите (симптом Воскресенского), напряжение передней брюшной стенки в области проекции железы (симптом Керте). Лабораторные методы исследования поджелудочной железы включают исследование панкреатических ферментов (трипсина, липазы, a-амилазы, дезоксирибонуклеазы, фосфолипазы А, эластазы) в сыворотке крови; панкреатических ферментов в дуоденальном содержимом и в крови с применением стимуляторов секреции; исследование a-амилазы в моче, трипсина и химотрипсина в кале; проба Лунда; ПАБК-тест. Косвенные методы, направленные на обнаружение нарушения переваривания и всасывания пищевых веществ в кишечнике в результате недостаточной выработки ферментов поджелудочной железы, включают измерение массы, макроскопическое, микроскопическое и биохимическое исследование кала, количественное определение в нем жира. Наибольшее распространение в клинике в связи с доступностью метода получило определение a-амилазы в крови и моче. Из существующих способов определения a-амилазы наиболее рациональным является метод Каравея, основанный на том, что a-амилаза гидролизует крахмал с образованием конечных продуктов, не дающих цветной реакции с йодом. По скорости уменьшения концентрации крахмала судят об активности a-амилазы, нормальные величины которой в сыворотке крови составляют 12— 32 мг/(ч мл), в моче до 120 мг/(ч мл). Активность a-амилазы сыворотки зависит от степени поражения клеток экзокринной части поджелудочной железы, обструкции панкреатических протоков, скорости разрушения a-амилазы, почечного клиренса. Однако повышение активности этого фермента неспецифично для поражения поджелудочной железы и может также наблюдаться при перфорации или пенетрации язвы желудка и двенадцатиперстной кишки, кишечной непроходимости, паротите, сальпингите и разрыве маточной трубы, почечной недостаточности, диабетическом кетоацидозе, при применении наркотических средств. В связи с тем, что сывороточная гиперамилаземия может быть обусловлена уменьшением фильтрующей способности почек при почечной недостаточности, целесообразно одновременно определять и a-амилазу мочи, а также соотношение клиренса a-амилазы (Са) к клиренсу креатинина (Сс). Повышение коэффициента Са/Сс характерно для острого панкреатита. При почечной недостаточности указанный коэффициент остается в пределах нормы (1:4), т.к. в этом случае происходит параллельное снижение клиренса a-амилазы и креатинина. При остром панкреатите наблюдается повышение активности a-амилазы как в сыворотке крови, так и в моче, а при почечной недостаточности повышение этого показателя отмечается лишь в сыворотке. При остром панкреатите и обострении хронического панкреатита без поражения почек повышение активности a-амилазы в моче более выражено, чем в сыворотке; оно сохраняется в течение 8—10 дней от начала острого панкреатита, когда показатель активности этого фермента в сыворотке крови нормализуется (через 2—4 дня).Уровень активности липазы в сыворотке крови резко повышается при остром панкреатите и превосходит норму, равную 0—28 мкмоль/(мин л), иногда более чем в 100 раз, и остается на высоких цифрах по сравнению с уровнем активности a-амилазы более длительный период (10—12 дней). Повышение активности липазы в сыворотке также неспецифично для поражения поджелудочной железы и может наблюдаться при перфорации язвы желудка или двенадцатиперстной кишки, кишечной непроходимости, остром холецистите, вирусном гепатите и циррозе печени. Для определения активности липазы в качестве субстрата используют оливковое масло. Активность фермента пропорциональна количеству жирных кислот, образующихся при гидролизе.
Определение трипсина и других панкреатических протеаз имеет ограниченное диагностическое значение, т.к. в крови содержится несколько протеолитических ферментов, способных подвергать гидролизу синтетические субстраты, используемые для определения трипсина, а сыворотка, кроме того, содержит значительное количество ингибитора трипсина. В клинике наиболее часто используют метод Эрлангера в модификации Шатерникова, в основе которого лежит действие трипсина на синтетический субстрат — N, a-бензоил- a-, 1-аргинин — р-нитроанилид; по интенсивности, появляющейся желтой окраске раствора, оценивают активность фермента, равную в норме для сыворотки крови 60—120 мкмоль/(ч мл). Исследование дуоденального содержимого проводят до и после введения стимуляторов панкреатической секреции. Обычно используют секретин-панкреозиминовый тест. За 4—6 дней до исследования отменяют седативные, антацидные и холинолитические препараты. Двухканальный зонд вводят под рентгенологическим контролем таким образом, чтобы один канал установился в антральном отделе желудка, а второй — в двенадцатиперстной кишке (желудочный сок постоянно отсасывают). Дуоденальное содержимое собирают отдельными порциями каждые 10 мин (всего три порции). Затем внутривенно вводят секретин в дозе 1 ЕД/кг и собирают дуоденальное содержимое каждые 20 мин в течение 1 ч. Определяют объем всех полученных проб, рН, концентрацию бикарбонатов. Через 1 ч после введения секретина вводят панкреозимин в дозе 1 ЕД/кг и вновь собирают сок в течение 1 ч; в полученной фракции определяют активность a-амилазы, липазы, трипсина. Повышение активности ферментов и концентрации бикарбонатов наблюдается при реактивном панкреатите, начальных стадиях хронического панкреатита. Снижение этих показателей отражает деструктивные процессы в поджелудочной железе. При нарушениях оттока панкреатического сока уменьшается объем секреции, однако показатели ферментной активности и концентрации бикарбонатов остаются нормальными.Достаточно чувствительным показателем внешнесекреторной недостаточности поджелудочной железы является проба Лунда, заключающаяся в почасовом определении в дуоденальном содержимом ферментов поджелудочной железы и пике их активности после введения исследуемому пробного завтрака, состоящего из 18 г растительного масла, 15 г казеина, 40 г глюкозы и 300 мл воды. Результаты исследования зависят также от эвакуаторной функции желудка, выработки гастродуоденальных гормонов. Изменение показателей может отмечаться при глютеновой болезни, циррозе печени, механической желтухе, заболеваниях желчных путей, язвенной болезни.
Для распознавания внешнесекреторной панкреатической недостаточности применяют также так называемый ПАБК (РАВА)-тест, основанный на способности химотрипсина селективно отщеплять парааминобензойную кислоту от принятой внутрь натриевой соли N-бензоил-L-тирозил-р-аминобензойной кислоты. Парааминобензойная кислота всасывается в кишечнике, конъюгируется в печени и выделяется с мочой. При заболеваниях поджелудочной железы, сопровождающихся снижением выделения химотрипсина, наблюдается снижение ее содержания в моче. Ложноположительные результаты могут быть получены при почечной недостаточности, синдроме мальабсорбции, гепатитах и циррозах печени, а также при приеме лекарственных средств, содержащих ароматические амины. Косвенным методом оценки внешнесекреторной недостаточности поджелудочной железы в клинике является количественное определение жиров в кале. При этом количество жиров, выделяемых с калом, сравнивают с количеством жиров, поступивших в организм больного, для чего в течение 3 дней используют соответствующую диету. В норме выделение жиров в абсолютных числах в течение суток не должно превышать 7 г, а коэффициент выделения жиров с калом ниже 20%. При заболеваниях поджелудочной железы, сопровождающихся значительным уменьшением количества ацинозных клеток, указанный коэффициент резко повышается. Показателями снижения внешнесекреторной функции П. ж. является также обильный пенистый кал с жирным блеском (при микроскопическом исследовании выявляется 100 и более жировых капель в поле зрения), креаторея (10 и более мышечных волокон в поле зрения). С целью исследования углеводного обмена определяют количество глюкозы в крови и толерантность к ней. В диагностике заболеваний поджелудочной железы имеют значение и иммунологические методы исследования. Например, уменьшение числа Т-лимфоцитов в крови, а также появление антител и сенсибилизация лимфоцитов к общим тканевым антигенам поджелудочной железы наблюдаются при остром и хроническом панкреатите. Радиоиммунологические методы используются для определения в крови гастрина, инсулина, вазоактивного интестинального полипептида (ВИП) при подозрении на гормонально-активную опухоль поджелудочной железы (гастриному, инсулиному, випому).Инструментальные методы исследования:
Среди рентгенологических методов наиболее просты и доступны обзорная рентгенография области поджелудочной железы, позволяющая обнаружить тень увеличенной железы и кальцификаты в различных ее отделах; рентгеноконтрастное исследование желудка и двенадцатиперстной кишки, выявляющее смещение, изменение формы, вдавление стенок этих органов при поражении поджелудочной железы; дуоденография релаксационная. Весьма информативна панкреатохолангиография ретроградная, с помощью которой обнаруживают изменения (расширения, сужения, деформации, смещения, ригидность) в протоковой системе органа. Применяют компьютерную томографию, позволяющую особенно отчетливо определить увеличение органа, и ангиографию. Важное место в диагностике заболеваний поджелудочной железы принадлежит ультразвуковому исследованию. При анализе ультразвуковой сканограммы определяют локализацию, форму, размеры, характер контуров, толщину, структуру поджелудочной железы, состояние окружающих органов и тканей. Неизмененная паренхима поджелудочной железы представляет собой сплошное, гомогенное образование. При отеке органа становятся более отчетливыми его контуры, при панкреанекрозе появляется гетерогенность структуры, при раке — деформация контуров и чаще локальное увеличение железы; признак кисты — четко очерченная зона без ультразвуковых сигналов.Радионуклидное исследование поджелудочной железы:
Основано на способности ее клеток поглощать метионин, меченный 75Se. Изучение формы железы, расположения, поступления и распределения в ней радионуклида проводят с помощью сцинтиграфии. В норме на сцинтиграммах поджелудочной железы располагается под левой долей печени, форма ее весьма вариабельна. Контуры нормальной поджелудочной железы четкие, ровные, все отделы в основном контрастируются равномерно. При остром панкреатите наблюдается повышенное накопление препарата в поджелудочной железы в виде «горячих очагов». При хроническом панкреатите отмечаются слабое контрастирование всех отделов поджелудочной железы, нечеткость ее контуров, неравномерное распределение препарата, замедление накопления его (до 11/2 ч при норме 20—30 мин) и ускоренный выброс меченого метионина в кишечник. Очаговые процессы (опухоли, кисты) проявляются отсутствием или снижением накопления радионуклида в зоне поражения. В связи с отсутствием достоверных дифференциально-диагностических признаков опухоли и хронического панкреатита, высокой частотой ложных результатов и большой лучевой нагрузкой применение метода ограничено.Дуоденоскопия позволяет выявить косвенные признаки поражения поджелудочной железы — поверхностный или атрофический дуоденит, геморрагические и эрозивные изменения в луковице двенадцатиперстной кишки, воспалительные инфильтраты, полипозные разрастания слизистой оболочки двенадцатиперстной кишки, дивертикул в области большого дуоденального сосочка, папиллит, опухоль этой области.
Определенное диагностическое значение имеет цитологическое исследование дуоденального содержимого, особенно после введения секретина, или (лучше) чистого панкреатического сока, полученного при эндоскопической канюляции панкреатического протока. В норме преобладают клетки цилиндрического эпителия, выстилающие панкреатические протоки, реже обнаруживаются клетки кубического эпителия из проксимальных отделов мелких протоков. При злокачественных новообразованиях поджелудочной железы в панкреатическом соке можно обнаружить опухолевые клетки. Для дифференциации характера и уточнения локализации патологического процесса при непереносимости рентгеноконтрастного вещества может быть применена трансдуоденальная панкреатохолангиоскопия. В диагностически трудных случаях проводят лапароскопию, во время которой может быть осуществлена биопсия железы, а также лапаротомию, интраоперационную панкреатикографию (вирзунгографию). Обследование лиц с заболеваниями проводят поэтапно. Алгоритм применяемых методов определяется предположительным диагнозом. На первом, поликлиническом, этапе больному, у которого клинико-анамнестические данные позволяют предположить хроническое заболевание, определяют a-амилазу мочи и крови. проводят ультразвуковое исследование, обзорную рентгенографию, релаксационную дуоденографию и др. При необходимости применения более сложных лабораторных и инструментальных исследований больного направляют в специализированный стационар или диагностический центр, где устанавливают окончательный диагноз. В стационаре больным с предварительным диагнозом очагового поражения поджелудочной железы (опухоли, кисты) в первую очередь проводят такие инструментальные исследования, как ультразвуковое, ретроградная панкреатохолангиография, компьютерная томография, ангиография, биопсия поджелудочной железы. При хроническом панкреатите на первый план выступают методы исследования функционального состояния поджелудочной железы (секретин-панкреозиминовый тест, проба Лунда и др.), оценка которого важна для выбора адекватной терапии.Пороки развития:
Основные пороки развития поджелудочной железы— кистофиброз, имеющий наследственный характер и являющийся одной из форм муковисцидоза, и кольцевидная поджелудочной железы. При кольцевидной П. ж. головка органа окружает нисходящую часть двенадцатиперстной кишки. Может протекать бессимптомно, но чаще проявляется у новорожденного признаками высокой кишечной непроходимости (упорная рвота, начинающаяся на 1—2-е сутки после рождения, прекращение отхождения мекония).Реже кольцевидная поджелудочной железы. вызывает частичное стенозирование просвета кишки. В этих случаях непроходимость носит хронический, иногда рецидивирующий характер и может проявиться в более старшем возрасте. Сдавление в этих случаях общего желчного протока приводит к возникновению желтухи, возможно развитие панкреатита или язвы двенадцатиперстной кишки. Возможно сочетание кольцевидной поджелудочной железы с атрезией пищевода, аноректальными аномалиями, дисплазией почек; примерно в 1/3 случаев она бывает одним из проявлений хромосомных болезней, главным образом болезни Дауна.
При рентгенологическом контрастном исследовании желудочно-кишечного тракта отмечается циркулярное сужение нисходящей части двенадцатиперстной кишки на небольшом участке, контуры стенки кишки в области сужения ровные, складки слизистой оболочки сохранены. Диагноз подтверждается результатами эндоскопической ретроградной панкреатохолангиографии (ветви протока поджелудочной железы окружают двенадцатиперстную кишку). Лечение оперативное: накладывают дуоденодуоденоанастомоз или проводят дуоденоеюностомию. Редкий порок развития — гетеротопия поджелудочной железы (добавочная, или аберраитная, поджелудочная железя). Характеризуется наличием в стенке тонкой кишки, желудка, желчного пузыря, дивертикуле Меккеля ткани поджелудочной железы с преобладанием железистых элементов и выводных протоков, реже панкреатических островков. Гетеротопические участки ткани поджелудочной железы могут быть причиной образования язв, проявляющихся чаще желудочно-кишечным кровотечением или инвагинацией кишки. Этот порок развития может выявляться при рентгенологическом исследовании в виде четкого округлого дефекта наполнения, в центре которого (устье выводного протока) удается обнаружить скопление небольшого количества рентгеноконтрастного вещества. Лечение оперативное — резекция пораженного органа. Крайне редко встречаются гипоплазия органа (см. синдром Швахмана) удвоение поджелудочной железы. Повреждения поджелудочной железы встречаются редко, их разделяют на закрытые и открытые, изолированные и сочетанные. Закрытые повреждения поджелудочной железы возникают в результате удара тупым предметом или сдавления верхней половины живота в передне-заднем направлении, например при падении, производственных или автомобильных авариях, и сопровождаются образованием подкапсульных гематом, разрывами ткани органа, иногда с повреждением его капсулы и крупных протоков. Открытая травма поджелудочной железы в результате огнестрельных ранений, а также нанесенная режущими или колющими предметами, нередко сопровождается разрывами поджелудочной железывплоть до полного ее перерыва. Высвобождающийся в этих случаях панкреатический секрет вызывает некроз поджелудочной железы и окружающих ее органов и тканей (сальника, забрюшинной клетчатки и др.).Клиническая картина и тяжесть состояния зависят от характера травмы (открытая, закрытая), степени повреждения железы и других органов, выраженности травматического шока, наличия кровотечения, перитонита. При легких ушибах поджелудочной железы, сопровождающихся небольшим кровоизлиянием в ее паренхиму, состояние больных обычно удовлетворительное. В области поджелудочной железы отмечается умеренная болезненность при пальпации, перитонеальные симптомы отсутствуют.
При закрытой травме поджелудочной железы, сопровождающейся глубокими разрывами и повреждением её капсулы, размозжением или отрывом органа, у пострадавших быстро развивается тяжелое состояние, обусловленное шоком, внутрибрюшным кровотечением, перитонитом. Они беспокойны, жалуются на сильные, часто невыносимые боли в животе, иррадиирующие в спину. Язык сухой, пульс учащен (100—120 уд/мин), АД 100/70 мм рт. ст. и ниже. Живот не участвует в акте дыхания, при пальпации резко болезнен, напряжен, выражены перитонеальные симптомы, отмечаются задержка стула и газов, а также повышение температуры тела и другие симптомы интоксикации. Клиническая картина открытых повреждений поджелудочной железы во многом сходна с клинической картиной проникающего ранения живота. Диагностика травм поджелудочной железы трудна, особенно при закрытых повреждениях органа, не имеющих характерных по сравнению с повреждениями других органов брюшной полости симптомов. Распознаванию повреждения поджелудочной железы может способствовать возникновение вскоре после травмы гипергликемии, повышение активности амилазы в крови и моче, свидетельствующих о нарушении инкреторной и экскреторной функции органа. Диагностику повреждения поджелудочной железы при проникающем ранении живота облегчает возможность определения направления раневого канала и его совпадения с проекцией поджелудочной железы. В сомнительных случаях производят лапароскопию или диагностическую лапаротомию. Лечение повреждений поджелудочной железы оперативное, лишь при легких ушибах оперативного вмешательства не требуется, однако в течение 3—5 дней пострадавшие нуждаются во врачебном наблюдении в связи с возможностью развития травматического панкреатита. Объем операции, которую в большинстве случаев производят по экстренным показаниям, зависит от характера повреждения органа. Операции по поводу травм поджелудочной железы могут сопровождаться осложнениями в виде наружных панкреатических свищей, абсцессов и псевдокист поджелудочной железы, что нередко требует повторных вмешательств. Прогноз, особенно при сочетанных повреждениях, серьезный — летальность составляет около 50%.Заболевания поджелудочной железы:
Функциональные расстройства поджелудочной железы, как и других органов пищеварения, в значительной степени обусловлены влиянием ц.н.с. Различные стрессовые ситуации, особенно повторяющиеся, могут сопровождаться усилением сокоотделения, длительные депрессивные состояния — его угнетением. При этом снижение панкреатического сокоотделения обычно не бывает выраженным. Функциональные расстройства поджелудочной железы нередко сопутствуют другим заболеваниям пищеварительной системы. При язвенной болезни дисфункции поджелудочной железы способствуют характерная для этого заболевания выраженная дискинезия двенадцатиперстной кишки, развитие и прогрессирование дуоденита, частые рецидивы. Характер функциональных изменений поджелудочной железы при язвенной болезни у разных больных неоднозначен; чаще наблюдаются снижение активности панкреатических ферментов (a-амилазы, трипсина, липазы) в дуоденальном содержимом и ее умеренное повышение в крови. Некоторые исследователи отмечают повышение активности a-амилазы в дуоденальном содержимом на фоне снижения активности липазы (так называемую диссоциацию панкреатического ферментовыделения).В ряде случаев несколько снижается инкреторная функция поджелудочной железы. Сходные явления наблюдаются и при хронических атрофических гастритах. Функциональные нарушения поджелудочной железы при язвенной болезни и хроническом гастрите, обусловленные тесной функциональной взаимосвязью органов пищеварительной системы, нарушением нервной и гуморальной (гастроинтестинальные гормоны) регуляции деятельности поджелудочной железы, чаще возникают на фоне длительно текущих процессов в желудке и двенадцатиперстной кишке, не сопровождаются морфологическими изменениями в поджелудочной железе и обычно имеют обратимый характер. Лишь в редких случаях, особенно при пенетрации язв в поджелудочной железы, а также при сопутствующих заболеваниях желчевыделительной системы исходом функциональных нарушений может стать хронический панкреатит.
При атрофическом дуодените нарушается выработка панкреатического сока вследствие снижения продуцирования слизистой оболочкой двенадцатиперстной кишки естественных стимуляторов панкреатической секреции секретина и холецистокинина. Возможны функциональные изменения поджелудочной железы при хронических гепатитах и циррозах печени (в ряде случаев при циррозах печени обнаруживаются морфологические изменения типа хронического панкреатита и фиброза поджелудочной железы). При хронических колитах, и особенно при неспецифическом язвенном колите, наблюдаются диссоциация ферментов поджелудочной железы в дуоденальном содержимом (повышение активности a-амилазы, снижение активности липазы и трипсина), увеличение активности липазы (атаксилрезистентной) в сыворотке крови.
Диагноз функциональных нарушений устанавливают на основании отсутствия клинически выраженных симптомов заболевания и признаков морфологических изменений органа, что выявляется с помощью ультразвуковых, радионуклидных и других методов. Дифференциальный диагноз проводят, в первую очередь, с хроническим панкреатитом и очаговыми поражениями поджелудочной железы. Лечение и профилактика направлены на основное заболевание, рекомендуется также регулярное сбалансированное питание. Возможны нарушения инкреторной функции поджелудочной железы, проявляющиеся в виде функционального гиперинсулинизма. Это состояние наблюдается чаще у тучных людей, особенно женщин, и клинически проявляется приступами слабости, потливости и другими симптомами нерезко выраженного гипогликемического синдрома через 3—4 ч после приема содержащей легко усвояемые углеводы пищи. Повышение функциональной активности инсулярного аппарата отмечается также у больных с гипермускулярной липодистрофией, некоторыми формами поликистозных яичников, сочетающимися с acanthosis nigricans и другими состояниями, при которых имеется аномалия инсулиновых рецепторов и (или) продуцируются антитела к ним.Дифференциальный диагноз функционального гиперинсулинизма проводят с гиперинсулинизмом органического характера, возникающим у больных с инсулинпродуцирующими опухолями, а также с относительным гиперинсулинизмом, наблюдающимся у больных с низким уровнем контринсулярных гормонов (при аддисоновой болезни, гипоталамо-гипофизарной недостаточности). При гиперинсулинизме, связанном с ожирением, рекомендуется дробное белковое питание с исключением из рациона легко усвояемых углеводов. При других формах проводят лечение основного заболевания.
Дистрофические процессы в поджелудочной железе нередко наблюдаются при нарушениях обмена. Наиболее характерно поражение поджелудочной железы при гемохроматозе. Она вовлекается в патологический процесс и при амилоидозе, как правило, на фоне выраженного амилоидного поражения других органов. В стенках артерий и вен, а также вокруг клеток в жировой ткани поджелудочной железы, в строме долек и островков обнаруживается скопление амилоидного вещества.Клинически амилоидоз поджелудочной железы проявляется признаками инкреторной недостаточности, и в частности симптомами сахарного диабета, либо признаками внешнесекреторной недостаточности органа — панкреатогенными поносами, истощением. Дистрофическое поражение поджелудочной железы может наблюдаться и при заболеваниях органов эндокринной системы.
Нарушения кровообращения (хронические) в поджелудочной железе включают патологические изменения венозного и артериального кровообращения. Нарушения венозного оттока наблюдаются при застойной сердечной недостаточности, портальной гипертензии, легочном сердце. Начальные морфологические изменения поджелудочной железы, проявляющиеся ее увеличением в объеме и некоторой отечностью, в дальнейшем могут закончиться атрофией железистых структур и склерозом ткани железы. Клиническая картина обычно малохарактерна, т.к. на первый план выступают симптомы поражения других органов, асцит. Выявить недостаточность внешнесекреторной функции поджелудочной железы позволяет исследование ферментов в дуоденальном содержимом, одновременно нередко обнаруживается умеренное повышение активности амилазы в крови и моче.Поражение поджелудочной железы при атеросклерозе наблюдается чаще у лиц старше 60 лет. Развивающиеся при этом склеротические изменения в железе приводят к нарушению ее экскреторной и инкреторной функций, В ряде случаев возникает тромбоз сосудов и инфаркты поджелудочной железы, протекающие с симптомами панкреонекроза. Нарушения кровоснабжения органа наблюдаются также при остром инфаркте миокарда.
В легких случаях они имеют функциональный характер и проявляются лишь нерезко выраженными функциональными изменениями. Реже инфаркту миокарда сопутствует острый панкреатит, в отдельных случаях возникает острый тромбоз сосудов железы с клинической картиной острого геморрагического панкреатита. Поставить правильный диагноз при различных нарушениях кровообращения поджелудочной железы трудно. Его, как правило, устанавливают предположительно, с учетом фоновых заболеваний, протекающих с нарушением кровообращения, внезапности (без видимых причин) возникновения острого панкреатита или постепенного формирования сахарного диабета. Диагноз подтверждают результаты ультразвукового исследования и определения активности ферментов в крови и моче, дуоденальном содержимом. Лечение такое же, как при остром панкреатите, при нарушении инкреторной функции железы назначают противодиабетические средства. Проводят также лечение основного патологического процесса (сердечной недостаточности, атеросклероза и др.).Среди воспалительных заболеваний поджелудочной железы наиболее часто встречаются острый и хронический панкреатит. Возможно поражение поджелудочной железы при аллергических реакциях, в т.ч. при пищевой аллергии (к молоку, мясу, овощам и др.) или к присутствующим в этих продуктах химическим веществам (инсектицидам, пестицидам, антибиотикам и др.).
Клинически аллергические поражения проявляются также симптомами острого панкреатита. Диагноз облегчается, если одновременно обнаруживаются признаки аллергического поражения кожи и других органов (крапивница, отек Квинке, приступ бронхиальной астмы). Для лечения используют средства, применяемые при остром панкреатите, гипосенсибилизирующую терапию.
Поражения поджелудочной железы наблюдаются при диффузных болезнях соединительной ткани. Так, при системной склеродермии морфологические изменения проявляются склерозом сосудов, атрофией железистых структур, разрастанием соединительной ткани, в тяжелых случаях — кровоизлияниями, очаговыми некрозами и фиброзом органа.Клиническая картина характеризуется диспептическими явлениями (метеоризм, расстройства стула и др.), нерезкими болями в левом подреберье, уменьшением массы тела. При исследовании ферментов в дуоденальном содержимом, крови и моче во многих случаях выявляют признаки внешнесекреторной недостаточности поджелудочной железы, при ультразвуковом исследовании почти у 1/3, больных — признаки диффузного или очагового фиброза органа. При системной красной волчанке в редких случаях наблюдаются специфические изменения в поджелудочной железе, протекающие по типу острого панкреатита.
При узелковом периартериите могут поражаться сосуды поджелудочной железы, что клинически проявляется картиной, напоминающей острый или хронический рецидивирующий панкреатит. Нарушения в основном функционального характера, в отдельных случаях с симптомами панкреатита, могут наблюдаться при ревматизме. При тяжелом течении последнего возможно развитие склеротически-атрофических процессов в поджелудочной железе вплоть до очагового внутридолькового склероза. Вовлечение в патологический процесс поджелудочной железы при острых инфекционных болезнях встречается, по-видимому, значительно чаще, чем диагностируется, поскольку на первый план обычно выступают симптомы острой интоксикации и поражения других органов. Особенно часто отмечается поражение поджелудочной железы при паротите эпидемическом, что морфологически проявляется преимущественно интерстициальным воспалением железы, клинически — болями в подложечной области и левом подреберье (в ряде случаев опоясывающего характера), рвотой, метеоризмом, гиперамилаземией и гиперамилазурией.Туберкулез поджелудочной железы встречается крайне редко. Микобактерии туберкулеза попадают в поджелудочной железе гематогенным, лимфогенным или контактным (с соседних органов) путем. Заболевание может протекать с образованием милиарных бугорков, солитарных туберкулов, каверн, а также в форме интерстициального панкреатита с последующим склерозом органа. Клиническая картина полиморфна. Часто признаки поражения поджелудочной железы мало выражены вследствие преобладания симптомов со стороны других органов, например легких. Больные могут жаловаться на отрыжку, понижение аппетита, тошноту, боли в верхнем левом квадранте живота, нередко опоясывающего характера, поносы, усиленную жажду (при поражении островкового аппарата).
Нередко наблюдается прогрессирующее истощение вследствие как самого туберкулезного процесса, так и нарушения внешнесекреторной функции поджелудочной железы, приводящего к недостаточности переваривания и всасывания пищи. Кожа больных иногда приобретает темную окраску, как при аддисоновой болезни. При пальпации нередко отмечается болезненность поджелудочной железы, но прощупать железу обычно не удается. В отдельных случаях наблюдается бессимптомное течение. Диагноз труден. Заподозрить специфическое поражение поджелудочной железы можно при появлении вышеуказанных симптомов, а также стойких гиперамилаземии и гиперамилазурии у больного туберкулезом легких. При выявлении очагов поражения под контролем ультразвукового исследования проводят прицельную биопсию, позволяющую уточнить диагноз. Большое значение имеют результаты туберкулиновых проб. Лечение специфическое. Назначают также дробное (5—6-разовое) питание, щадящую диету с ограниченным содержанием жиров, исключением острых продуктов и повышенным содержанием белка. При признаках внешнесекреторной недостаточности назначают панкреатин, панзинорм, фестал и другие ферментные препараты.Сифилитическое поражение поджелудочной железы может наблюдаться как при врожденном, так и при приобретенном сифилисе. Специфическое поражение поджелудочной железы обнаруживается примерно у 10—20% детей, страдающих врожденным сифилисом. При этом чаще поражается головка П. ж. Морфологическая картина врожденного сифилиса поджелудочной железы различна, однако чаще встречаются три формы заболевания: гуммозная, диффузная интерстициальная и протекающая с преимущественным поражением панкреатических протоков. Во всех случаях наблюдаются атрофия железистых элементов и разрастание соединительной ткани с развитием склероза.
Приобретенный сифилис поджелудочной железы встречается крайне редко, протекая с учетом морфологических особенностей в трех формах — отечно-инфильтративной (при вторичном сифилисе), гуммозной и в форме специфического склеротического панкреатита. Клиническая картина вариабельна: заболевание может протекать бессимптомно, с симптоматикой хронического панкреатита, опухолей поджелудочной железы, а также сахарного диабета, что в большинстве случаев возникает при склеротической форме. Частые проявления — боли в эпигастральной области и левом подреберье, метеоризм, поносы, снижение массы тела. Иногда при так называемой псевдоопухолевой форме удается пропальпировать опухолевидное образование в области поджелудочной железы. При поражении головки железы вследствие сдавления инфильтратом общего желчного протока может возникать подпеченочная желтуха. Заподозрить сифилитическое поражение поджелудочной железы можно в том случае, если признаки панкреатита или сахарного диабета обнаруживаются на фоне других проявлений сифилиса. В ряде случаев в диагностике помогают анамнестические данные. Большое значение имеют результаты серологических проб. Наличие диффузного или очагового поражения органа позволяют установить ультразвуковые и радионуклидные методы исследования. В наиболее сложных случаях применяют компьютерную томографию. Учитывают также положительный эффект от специфического лечения (улучшение функциональных тестов, в т.ч. исчезновение симптомов сахарного диабета, рассасывание очагов воспалительной инфильтрации и даже гумм). Лечение специфическое. При внешнесекреторной недостаточности дополнительно назначают ферментные препараты, при инкреторной недостаточности проводят терапию по принципам лечения сахарного диабета. Паразитарные поражения поджелудочной железы встречаются редко. В первую очередь к ним относятся гельминтозы. Аскариды, проникая в протоки поджелудочной железы, нарушают отток панкреатического сока и могут быть причиной возникновения острого панкреатита, очаговых некрозов и абсцессов органа. В редких случаях длительная инвазия аскарид в протоках железы может привести к развитию хронического панкреатита. Исключительно редко причиной аналогичных явлений могут стать трематоды и другие гельминты. Диагноз устанавливают с учетом природной очаговости заболеваний, данных повторных копрологических исследований, ультразвукового и радионуклидного исследований, ангиографии поджелудочной железы, а также результатов специфических лабораторных тестов. Лечение включает применение противоглистных средств. Описаны случаи альвеококкоза и эхинококкоза поджелудочной железы, клиническая картина которых напоминает хронический панкреатит или опухоль поджелудочной железы. Токсические поражения поджелудочной железы наиболее часто возникают вследствие острой или хронической интоксикации алкоголем и его суррогатами и протекают по типу острого или хронического панкреатита. Токсические поражения, обусловленные производственными факторами, встречаются редко, в основном при нарушениях правил техники безопасности на нефтехимических предприятиях. У работников этих предприятий могут встречаться изменения функции поджелудочной железы при воздействии дивинила и стерола в концентрациях, в 5 и более раз превышающих допустимые, с развитием так называемых малых симптомов — болевых ощущений в левом подреберье, склонности к метеоризму и поносам. При длительном стаже работы возможны нарушения инкреторной функции поджелудочной железы, гиперамилаземия или (реже) гипоамилаземия. Снижение внешнесекреторной деятельности поджелудочной железы выявляют также у рабочих, занятых на производстве пластмасс. Возможны расстройства функции органа при воздействии радиоактивных веществ. Для профессиональных заболеваний поджелудочной железы характерно более частое, чем при других поражениях, одновременное вовлечение в патологический процесс печени и желчных путей, что клинически проявляется увеличением печени и изменениями функциональных печеночных проб. Лечение профессиональных заболеваний поджелудочной железы такое же, как при панкреатите. Необходимо также устранить контакт с вредным фактором. Профилактика включает соблюдение правил техники безопасности, систематические профосмотры с проведением лабораторных и инструментальных исследований, позволяющих выявить ранние признаки заболевания. Камни поджелудочной железы (панкреолитиаз) встречаются редко. Они образуются в панкреатических протоках и на 85—95% состоят из углекислого и фосфорнокислого кальция. В них присутствуют также соли магния, кремния, алюминия и органические вещества (холестерин, пигменты). Камни могут быть единичными и множественными, мелкими и крупными, различными по форме (круглые, овальные, с шиловидными выростами, в виде тутовой ягоды и др.) и цвету (белые, желтые, коричневые). Возникновение камней поджелудочной железы в большинстве случаев связано с перенесенным панкреатитом, при котором наблюдается повышение содержания кальция в панкреатическом секрете и нарушение оттока последнего. Конкременты, образовавшиеся в просвете протоков, в свою очередь, способствуют воспалительным и склеротическим процессам в ткани железы, ведущим к атрофии и сморщиванию органа. Клиническими проявлениями панкреолитиаза являются сильные боли в эпигастральной области и левом подреберье, нередко опоясывающего характера, иррадиирующие в спину и левую лопатку. Они носят приступообразный характер и развиваются обычно при погрешностях в питании (употреблении жирной пищи, алкоголя). Боли иногда бывают настолько интенсивными, что не купируются даже наркотическими анальгетиками, сопровождаются тошнотой, рвотой. У больных наблюдаются поносы, стеаторея, значительное похудание вплоть до кахексии. При обострениях пальпация живота в эпигастрии, левом подреберье и слева от пупка резко болезненна, здесь же может быть выражено напряжение мышц живота. Панкреолитиаз характеризуется прогрессирующим течением, приводит к функциональной недостаточности железы, в т.ч. нарушению углеводного обмена с развитием сахарного диабета. Заболевание может осложниться образованием кист, абсцессов поджелудочной железы, желудочно-кишечным кровотечением. При сдавлении измененной головкой железы дистального отдела общего желчного протока развивается желтуха. Диагностика трудна в связи с отсутствием характерных симптомов. Уровень панкреатических ферментов в связи с развившимся фиброзом паренхимы поджелудочной железы может не повышаться даже при обострении процесса. Определенное диагностическое значение имеет обзорная рентгенография, при которой в зоне расположения поджелудочной железы определяются различные по форме и величине тени конкрементов. В случаях, когда конкременты оказываются нерентгеноконтрастными, их выявляют с помощью ретроградной панкреатохолангиографии. Иногда ультразвуковое исследование и компьютерная томография позволяют уточнить локализацию камней, а также дифференцировать камни поджелудочной железы с конкрементами желчных протоков, желчного пузыря, почек, обызвествленными лимфатическими узлами брюшной полости. В сомнительных случаях выполняют артериографию мезентериальных сосудов. Достоверные данные могут быть получены при осмотре и пальпации поджелудочной железы во время диагностической лапаротомии, а также при интраоперационной панкреатикографии. Лечение оперативное, показано при выраженном болевом синдроме, учащении болевых приступов и развитии осложнений. Конкременты подлежат удалению, иногда вместе с сегментом железы, одновременно устраняют стаз панкреатического секрета. Обызвествление тканей поджелудочной железы. (кальциноз) бывает в виде ограниченных очагов или диффузного поражения. Чаще наблюдается у лиц, перенесших острый панкреатит. Может быть обусловлен аденомой паращитовидных желез. Проявляется теми же симптомами, что и камни поджелудочной железы. Диагностика аналогична диагностике панкреолитиаза. Лечение оперативное — резекция пораженного участка. Кисты поджелудочной железы встречаются редко, располагаются в паренхиме органа или окружающих его тканях, бывают единичными и множественными. В зависимости от происхождения их подразделяют на врожденные и приобретенные (травматической, воспалительной, паразитарной, опухолевой природы). Среди приобретенных кист поджелудочной железы различают истинные (ретенционные) и ложные (псевдокисты). Первые являются кистоподобным расширением магистральных панкреатических протоков, возникающих в результате окклюзии их камнем, опухолью или воспалительным инфильтратом. Истинные кисты, как и врожденные, выстланы эпителием, содержат прозрачную жидкость с примесью панкреатических ферментов, располагаются чаще в области головки и тела железы. Ложные кисты, в отличие от истинных, не имеют эпителиальной выстилки и не связаны с протоками. Их стенки формирует соединительная ткань, или они бывают образованы соседними органами. Содержимое ложных кист жидкое, иногда с примесью крови. Они нередко достигают значительных размеров и занимают всю полость малого сальника. Наиболее частыми причинами образования ложных кист поджелудочной железы являются острый деструктивный панкреатит. сопровождающийся геморрагическим панкреонекрозом, и травмы поджелудочной железы с разрывами паренхимы органа. Освобождающийся при этом панкреатический секрет вызывает разрушение окружающих тканей, приводя к асептическому воспалению в полости малого сальника; из грануляционной ткани, постепенно замещающейся склерозированной соединительной тканью, образуются плотные стенки кисты. Реже встречаются паразитарные кисты, являющиеся одной из стадий развития эхинококка или цистицерка. Кистозное строение могут иметь также доброкачественные и злокачественные опухоли (аденомы, аденокарциномы, гемангиомы и др.). Ведущие клинические проявления кист поджелудочной железы — постоянные тупые или резкие, приступообразные боли в подложечной области, правом или левом подреберьях, иррадиирующие в спину или опоясывающего характера. При сдавлении того или иного отдела желудочно-кишечного тракта могут наблюдаться признаки стеноза желудка, дуоденостаз, явления частичной или полной кишечной непроходимости, при сдавлении общего желчного протока возникает желтуха, воротной вены — асцит и другие симптомы портальной гипертензии. В верхней половине живота можно пропальпировать опухолевидное образование. Нарушение секреторной функции поджелудочной железы проявляется похуданием, повышенной утомляемостью, нарушением стула, реже присоединением сахарного диабета. Наиболее тяжелыми осложнениями являются кровотечения из аррозированных сосудов стенки кисты в ее просвет, органы желудочно-кишечного тракта или в свободную брюшную полость, нагноение кисты, протекающее по типу абсцесса брюшной полости или забрюшинного пространства, образование при перфорации кист панкреатических свищей. Возможна малигнизация кисты. Диагностика кист поджелудочной железы сложна. Косвенным признаком служит деформация стенок органов желудочно-кишечного тракта, выявляемая при рентгеноскопии и эндоскопии, при ангиографии обнаруживают смещение окружающих кисту сосудов. Применяют ретроградную панкреатохолангиографию, с помощью которой можно также установить связь кисты с протоками поджелудочной железы. Наибольшее диагностическое значение имеют ультразвуковое исследование и компьютерная томография , позволяющие точно установить локализацию кисты, ее величину, форму, характер содержимого, отношение к соседним органам. Дифференциальный диагноз проводят с кистами печени, почек, надпочечников, селезенки, забрюшинного пространства, Лечение оперативное. Прогноз при своевременном вмешательстве благоприятный. Свищи поджелудочной железы возникают в результате ее травмы, в т.ч. во время операции, биопсии, а также вследствие деструктивного панкреатита, сопровождающегося некрозом паренхимы, перфорации кист в соседний полый орган. Бывают наружными, внутренними и сочетанными. Из наружного панкреатического свища может отделяться большое количество (до 1500 мл) прозрачной или мутной жидкости, иногда с небольшими кусочками некротизированной паренхимы (секвестрами), мацерирующей окружающую кожу. При длительном существовании свища происходит потеря ферментов, белков, минеральных веществ, обезвоживание, что приводит к гипопротеинемии, гипохлоремии, нарушению процессов пищеварения и тяжелому истощению. Внутренние свищи, обычно сообщающиеся с каким-либо полым органом (чаще с поперечной ободочной кишкой), в большинстве случаев клинически не проявляются. Диагностика наружных свищей поджелудочной железы основывается на наличии в отделяемом панкреатических ферментов. Фистулография позволяет установить топографические взаимоотношения свища и протоков поджелудочной железы, определить их характер, что важно при выработке лечебной тактики. Внутренние свищи обнаруживаются, как правило, случайно при рентгенологическом исследовании желудочно-кишечного тракта. Лечение наружных свищей сначала консервативное, направленное на нормализацию электролитного баланса, устранение обезвоживания и истощения (введение жидкостей, электролитов, витаминов, кровезаменителей и др.), а также на подавление панкреатической секреции (введение препаратов атропина, назначение щелочных минеральных вод, викалина, пентоксила и др.). Необходим тщательный уход за мацерированной кожей в окружности свища — ее смазывают цинковыми мазями, пастой Лассара. В свищ вводят склерозирующие (спиртовой раствор йода, нитрат серебра и др.) и антиферментные препараты (трасилол, контрикал). При неэффективности в течение 4 недель консервативных мероприятий показано оперативное лечение.Опухоли поджелудочной железы:
Опухоли поджелудочной железы могут быть доброкачественными и злокачественными. По локализации их разделяют на опухоли головки, тела и хвоста поджелудочной железы. По гистогенезу выделяют опухоли экзокринной ткани и панкреатических островков. Доброкачественные опухоли экзокринной ткани встречаются редко и представлены главным образом аденомами. Эпителий этих опухолей напоминает эпителий протоков (кистаденомы) или ацинозную ткань. Вариантом строения является сосочковая кистаденома. Клиническая картина определяется в основном размерами опухоли. Опухоль протокового типа, достигающая нередко больших размеров, может определяться при пальпации в виде округлого образования и при физикальном обследовании обычно диагностируется как киста. При расположении протоковой опухоли в области головки нередко наблюдаются симптомы сужения двенадцатиперстной кишки. Общее состояние больных не страдает. Опухоли ацинозной ткани часто не проявляются и бывают случайной находкой при ультразвуковом исследовании брюшной полости или лапаротомии, выполняемых по поводу других заболеваний. Иногда ткань опухоли сохраняет секреторную функцию (синтезирует липазу), что клинически проявляется панникулитом (образование на конечностях, реже на туловище различных по величине и плотности багрового цвета узлов, спаянных с кожей и представляющих собой очаги асептического некроза подкожной клетчатки) часто в сочетании с эозинофилией. Эту патологию раньше называли метастазирующей струмой поджелудочной железы, однако исследования показали, что причиной развития асептических некрозов подкожной клетчатки является гиперлипаземия, а не метастазы опухоли. В связи с этим исследование уровня активности липазы в сыворотке крови является важным критерием при постановке диагноза. При небольших размерах доброкачественных опухолей и отсутствии клинических проявлений лечебные мероприятия не проводятся. При нарушении функции поджелудочной железы или других органов показано оперативное лечение.Злокачественной опухолью экзокринной ткани является рак поджелудочной железы, который занимает второе — третье место среди раковых опухолей и седьмое — среди всех онкологических заболеваний. Приблизительно в 80% случаев рак исходит из эпителия протоков и почти в 20% — из эпителия экзокринной ткани. В 60—80% случаев опухоль поражает головку поджелудочной железы, реже тело и хвост или всю железу. Отмечается определенная связь рака поджелудочной железы с алкоголизмом, хроническим панкреатитом, сахарный диабетом.
На ранних стадиях процесс протекает скрыто. Начальные проявления настолько не специфичны, что могут напоминать гастрит, язвенную болезнь желудка и двенадцатиперстной кишки, холецистит, панкреатит, диафрагмальную грыжу и др. В развернутой стадии в клинической картине выделяют общие и местные симптомы. К общим симптомам относятся слабость, снижение работоспособности, потеря аппетита, снижение массы тела, мигрирующий тромбофлебит. Местные симптомы включают боли в верхних отделах живота опоясывающего характера, а также признаки сдавления того или иного органа (при закупорке панкреатического протока — запоры и поносы, стеаторея, при сдавлении общего желчного протока — желтуха, при сдавлении или прорастании опухоли в двенадцатиперстную кишку — рвота, кишечное кровотечение).
Локализация опухоли определяет особенности клинической картины и преобладание тех или иных симптомов. Так, при раке головки поджелудочной железы одним из основных проявлений является подпеченочная желтуха, о механической природе которой может свидетельствовать повышение уровня холестерина и щелочной фосфатазы (при нормальных показателях трансаминаз). Для рака головки поджелудочной железы специфичным признаком является увеличенный безболезненный при пальпации желчный пузырь — положительный симптом Курвуазье, отсутствующий при механической желтухе другого генеза.Для рака тела и хвоста поджелудочной железы характерны боли, возникающие и усиливающиеся после еды или ночью, нередко с самого начала заболевания настолько интенсивные, что требуется применение наркотических анальгетиков. Опухоль этой локализации чаще поддается пальпации, которую можно проводить несколькими способами.
medkarta.com