Лечение суставов - артроз, артрит, остеохондроз и многое другое
Пищевая аллергия у годовалого ребенка
Пищевая аллергия у ребенка 1 года: симптомы, как проявляется и выглядит на лице, лечение, диета, профилактика
На сегодняшний день каждый третий ребенок страдает от того или иного вида аллергии. Пищевая аллергия может возникнуть у ребенка уже от 1 года, а то и раньше. Благодаря различным методикам и правильной диете можно частично или полностью устранить симптомокомплексы, характерные аллергической реакции.
Описание
Пищевая аллергия – это отклик иммунной системы на ту или иную пищу. Организм вырабатывает специфические антитела к белкам, которые входят в состав определенных продуктов. При пищевой аллергии маленький организм может дать различную реакцию: у одних малышей наблюдается расстройство пищеварения или высыпания на коже, у других — анафилактический шок.
К основным ее видам относят:
- истинную, развивающуюся как самостоятельная ответная реакция организма;
- перекрестная, прогрессирующая на фоне имеющейся аллергии на другие продукты.
Пищевая аллергическая реакция у детей возникает из-за незрелости иммунной системы и высокой степени проницаемости стенок кишечника. Зачастую «провокаторами» выступают:
- Белок животного происхождения. Он содержится в мясе и молочных продуктах. Протеины распадаются на аминокислоты и полипептиды. Небольшая их часть может попадать в кровь также и в нерасщепленном виде при недостаточной ферментации. Тогда они сохраняют функцию антигена. Иммунная система атакует «чужеродный» белок, а в организме вырабатывается биологически активное вещество – гистамин. Именно оно вызывает большинство симптомов пищевой аллергии.
- Растительный белок. Механизм аллергической реакции похож на воздействие протеинов животного происхождения. Растительные белки содержаться в грибах, орехах, бобах.
- Сульфиты. Химические вещества содержаться в свежих фруктах и овощах, сухофруктах.
- Пищевой краситель. Грудничкам противопоказано применение продуктов, в состав которых входят компоненты синтетического происхождения. Природный усилитель цвета вызывает аллергическую реакцию в 100% случаях.
Злоупотребление такими продуктами может дать осложнения пищевой аллергии. В большинстве случаев «агрессивным» веществом выступает глютен в составе зерен таких злаковых культур, как ячмень, овес, пшеница. Когда вы вводите ребенку в рацион новые продукты, избегайте:
- бульонных кубиков;
- пирожных;
- клубнику;
- какао;
- помидоры.
Необходимо с особой долей осторожности относиться к количеству употребления моркови, клюквы, свеклы, цитрусовых. Во время прикорма лучше заменить эти продукты на кабачки, капусту, мясо индейки или баранину.
Причины
Пищевую аллергию связывают с особенностью функционирования пищеварительной системы детей раннего возраста. Когда активность ферментов снижена, нет полноценной защиты кишечника. В результате, аллергены свободно проникают в плазму крови и вызывают определенные симптомы.
Зачастую причиной сильной пищевой аллергии у годовалых детей становится: коровье молоко, куриные яйца, орехи, рыба. Провоцируют ее и другие факторы:
- Наследственность. Если у одного из родителей присутствует какой-либо тип аллергической реакции, то ребенок уже рождается с 30% вероятностью выявления аллергии. Если же оба родителя аллергики, то предрасположенность малыша возрастает вдвое (60%).
- Неправильное питание матери. При грудном вскармливании огромное значение играет то, что ест мама. Это отражается на иммунной системе малыша. Как только вы увидите явные симптомы аллергии, тут же исключите из своего рациона такие продукты, как рыба, витаминизированное молоко, кефир, копчености. Поступление антител в организм ребенка также проходит во время внутриутробного периода, поэтому обезопасить свою кроху от неутешительных последствий аллергии стоит еще до ее рождения.
- Продолжительность вскармливания. Чем дольше ваш малыш будет получать грудное молоко, тем крепче станет его иммунная система и менее подвержена к воздействию аллергенов. Чем раньше вы будете вводить в рацион грудничка искусственные смеси, тем больше увеличите риск проявления у него аллергических реакций. Заменитель грудного молока подбирается только по рекомендациям врача.
- Ошибки в ведении прикорма. Достигая полугодовалого возраста, малышам уже можно аккуратно вводить в рацион новые продукты. Начинайте с небольших доз (1-2 ч. л.) и следите за состоянием кожи своей крохи, ее стулом, появлением кашля. Таким прикормом зачастую становится овощное или фруктовое пюре, каши на воде.
- Нездоровый образ жизни матери. В период беременности и рождения малыша шанс сделать его аллергиком велик, если мать курит или употребляет алкоголь. Это также влияет на хроническое заболевание сердца, сосудов и бронхов ребенка в будущем.
Важно! При пищевой аллергии на конкретный продукт у малышей раннего возраста часто наблюдается гиперчувствительность к другим «раздражителям»: пыльце, косметическим средствам, шерсти домашних животных и пр.
Симптомы
Пищевая аллергия может проявляться видимыми симптомами на коже. В «ответ» на ошибки диеты кормящей матери или введения прикорма, на теле младенца могут проявиться:
- зудящие высыпания;
- сухость и шелушение кожи;
- покраснения вокруг ротика;
- появление опрелостей и себорейной корочки.
Самые распространенные состояния — крапивница и атопический дерматит. У маленьких пациентов могут появиться на теле розовые пятна различного размера, другие высыпания. Из-за того, что эти участки постоянно чешутся, ребенку дискомфортно.
К общим симптомам проявления пищевой аллергии относят:
- температура тела до 39°С;
- раздражения по телу, сопровождающиеся зудом;
- отек слизистой оболочки и припухлости;
- ринит, который по ошибке можно спутать с признаками простуды.
В результате таких реакций, малыш рискует получить:
- задержку физического и психомоторного развития;
- рахит;
- анемию;
- расстройства ЖКТ.
В этот период может ухудшится аппетит грудничка. Со стороны ЖКТ у него часто наблюдается:
- повышенное газообразование;
- запоры или диарея;
- колики;
- тошнота и рвотные позывы.
Кроха становится беспокойной и капризной.
Симптомы могут проявляться комплексно: у малышей начинается не только сбой в работе пищеварительной системы, но и кожный зуд, высыпания на теле. Интенсивность «аллергической картины» будет зависеть от того, как скоро вы прекратили контакт ребенка с аллергеном.
Во время пищевой аллергии могут возникать осложнения, которые зависят от локализации процесса. К наиболее тяжелым случаям относят:
- бронхоспазмы;
- кровотечение;
- отеки на слизистой и гортани;
- астму;
- анафилактический шок.
Любое аллергическое проявление способно снизить иммунитет. Пищевая аллергия становится «зеленым светом» для различного рода инфекций и вирусов в организме.
Важно! При первых же признаках стоит заняться лечением аллергии. Ваша цель — купировать ее симптомы, чтобы она не превратилась в бронхиальную астму или атопический дерматит.
Диагностика
Для установления точного диагноза вам необходимо обратиться к врачу-аллергологу. На основании клинической картины, анамнеза и результатов анализов он назначит определенный курс лечения. Самостоятельно определить природу сыпи на теле младенца довольно сложно. Симптомы пищевой аллергии похожи на симптоматику других болезней (дерматита, кори, ветрянки, краснухи, а также некоторых грибковых и инфекционных заболеваний).
Искать аллерген в крови ребенка необходимо методом исключения. Для этого назначается специальная диета, а в рацион малыша поочередно вводятся привычные для него продукты.
Читайте также: Как распознать и вылечить солнечную аллергиюТакже вы сможете пройти комплексную диагностику, которая включает:
- УЗИ внутренних органов;
- лабораторные исследования — скарификационные кожные тесты.
В случае с тестами, вы получаете максимально быстрый результат на определение аномальных реакций на конкретный тип аллергена. Врач делает небольшую насечку или маленькие царапины на коже, капает на них вещество с антителами и оценивает результат в течение 20 минут.
Некоторые прибегают к прик-тестам. Тогда аллерген вводят в кожу тонкой иглой. Если реакция присутствует, будет наблюдаться моментальная отечность и покраснение участка, куда вводилась игла.
Когда ребенок переживает острый период аллергического заболевания, врачи рекомендуют сдачу анализов крови на выявление антител.
Диагностика необходима для того, чтобы:
- определить возможность перекрестных реакций;
- выяснить о «возможностях» иммунитета противостоять аллергенам;
- исключить наличие хронических и острых заболеваний;
- убедиться, что у ребенка нет глистных инвазий, способных усилить аллергию.
| Высокая | Молоко коровье, куриное мясо, ягоды красного цвета, цитрусовые, шоколад, свекла, морковь, мед и орехи |
| Средняя | Любые красные ягоды (малина, смородина, клюква, земляника), зеленый горошек, пшеница, рис, кролик, индейка, персик и абрикос |
| Слабая | Подсушенный белый хлеб, рассольный сыр (брынза), простокваша, кабачки, тыква, чернослив, банан |
Лечение
Главный принцип лечения пищевой аллергии — проведение поэтапной терапии и комплексный подход. Лечение направлено на устранение симптомов и профилактику обострений. Из-за того, что пищевая аллергия становится «спусковым крючком» в развитии гиперчувствительности к другим аллергенам в старшем возрасте, важно пройти курс лечения.
Родители смогут сделать для своей крохи следующее:
- исключить из меню пищевые раздражители;
- соблюдать строгий прием лекарств по рецепту врача;
- повысить иммунитет младенца путем корректировки режима дня, правильной диеты.
Для «искусственников» лучше принимать смеси на основе гидролизатов, молочных и сывороточных белков. В качестве лечебного питания необходимо использовать высокогидролизованные смеси, так как в них полностью или частично отсутствует опасный белок-аллерген.
Вместе с диетой окажутся эффективными препараты:
- антигистаминные;
- гомеопатические.
Максимально натуральные и свежие продукты — залог правильного развития и укрепления иммунитета малыша.
Антигистаминные препараты
При контактировании с аллергеном в организме младенца начинается выработка антител, одним из которых является гистамин. Противоаллергические антигистаминные препараты призваны полностью нейтрализовать или блокировать его выброс. Они выпускаются в виде:
- капель;
- таблеток;
- суспензий;
- сиропов с дозаторами.
Существует 3 поколения антигистаминных препаратов. К последнему относят эффективные таблетки для устранения симптомов аллергии. «Цетиризин», «Лоратадин» можно принимать детям от года.
Основная особенность препаратов 3-го поколения заключается в возможности использования их при продолжительной аллергической реакции.
В возрасте до года легче всего применять капельную форму препаратов, например капли «Зиртек» и «Адвантан». Улучшить самочувствие малыша и устранить высыпания на коже поможет крем «Элидел», «Эриус» или «Фенистил гель».
Гомеопатия
Гомеопатические средства нацелены устранить симптомы аллергической реакции, сохранив иммунитет. Выбор лекарства будет зависеть от характера сыпи:
- Кожные аллергические высыпания на теле в виде пузырьков, волдырей, пятен. В этом случае применяется гомеопатическое средство «Сульфур», основным компонентом которого является сера. Она помогает иммунной системе вырабатывать антигены к аллергенам.
- Экзематозные высыпания, покраснения, появление красные бугорков на коже. Препарат «Белладонна» назначается при первых симптомах аллергии. Он также позволяет уменьшить гиперемию слизистой оболочки глаз при конъюнктивной аллергической реакции.
- Экзема, крапивница, пузырьковые высыпания. Эффективным окажется средство «Рус» с низким показателем разведения, например, «Рус 3».
- Мокнущая экзема, дерматоз. «Антимониум крудум» облегчит состояние пациента при сыпи, которая успела покрыться корочкой.
- Экзема и дерматит. Препарат «Боракс» обладает отличными антисептическими и дезинфицирующими свойствами.
Популярные гомеопатические средства «Хамомилла», «Вибуркол» назначают при различных высыпаниях, образовании волдырей и симптомах удушья. Несмотря на высокую экологичность гомеопатических препаратов, их необходимо применять строго по рекомендациям врачей-гомеопатов.
Профилактика
В профилактике пищевой аллергии важно придерживаться правильного питания:
- оптимальным периодом для введения прикорма детям на грудном вскармливании станет возраст 6 месяцев, для искусственников — 4-5 месяцев;
- постепенно знакомьте ребенка с новой едой в небольших дозах;
- исключайте пищу, содержащую красители и ароматизаторы;
- как можно дольше давайте малышу грудное молоко.
Некоторым родителям хочется побаловать свою годовалую кроху кусочком шоколада, экзотическими фруктами, сочными ягодами. Не нужно фанатично предлагать малышу пробовать новое «меню».
Диета
Чтобы убрать симптомы пищевой аллергии, важно провести правильную диетотерапию. Для детей она займет до 10 дней, после чего можно осторожно возвращаться к привычному рациону. После проведения необходимых анализов врач исключает продукты:
- с высокой чувствительной активностью (фрукты и ягоды красного и оранжевого цвета, рыба, мед, сахар, варенье);
- перекрестно реагирующие (цитрусовые, бобовые, кефир, пшеничный глютен);
- раздражающие слизистую ЖКТ;
- с пищевыми красителями, эмульгаторами или стабилизаторами.
В зависимости от возраста вашей крохи, включайте следующие гипоаллергенные продукты в ее рацион:
- смеси с гидролизатом молочного белка, в случае если вы отказались от грудного вскармливания (применяются с рождения);
- смеси (основа — изолят соевого белка) с полугодовалого возраста;
- каши, сваренные на воде;
- ягодное, фруктовое, овощное пюре;
- многокомпонентный мясной прикорм из индейки, ягненка (с 10 месяцев).
Для кормящей матери также существует строгая диета:
belady.online
Пищевая аллергия у ребенка: причины возникновения, типичные признаки, способы лечения и правила питания
Пищевая аллергия у ребенка может возникнуть в любом возрасте. Диагностируют этот недуг как у новорожденных малышей, так и у дошколят и подростков. В общем виде аллергия проявляет себя как ответ иммунной системы человека на какие-либо аллергены.
Если речь идет об аллергии на еду, то аутоиммунную реакцию организма вызывают некоторые виды продуктов питания. Проявляется аллергическая симптоматика в результате реакции между вырабатываемым иммунной системой иммуноглобулином Е и аллергеном.
Аллергия на продукты питания — серьезная болезнь, игнорирование которой может способствовать формированию хронических заболеваний других органов.
Природа и механизм развития аллергии на пищу
Реакция на еду часто развивается очень быстро, как только аллерген попадает в желудочно-кишечный тракт (ЖКТ), либо через некоторое время. Как правило, заболевание развивается на фоне нарушения работы органов ЖКТ.
При этом аллергенами могут быть добавленные к еде химические вещества. Реакция на пищевые красители или антиокислители, ароматические и другие вещества — очень частое явление.
Среди большого количества аллергических проявлений аллергия у детей на компоненты еды встречается в 70% случаев.
Механизм развития заболевания одинаков как для взрослых, так и для детей, имеет несколько стадий. В иммунологической стадии происходит встреча организма с антигеном и выработка антител.
Затем образуются иммунные комплексы, которые повреждают некоторые клетки, содержащие биологически активные вещества (гистамин, серотонин и др.). Эти медиаторы воспаления воздействуют на ткани и органы.
В этой фазе проявляются внешние реакции — высыпания, усиление перистальтики кишечника, расширение капилляров, кашель и пр.
Причины аллергии на еду
Большинство современных педиатров сходятся во мнении, что пищевая аллергия у детей раннего возраста обусловлена отсутствием некоторых ферментов, способных расщеплять чужеродные белки, жиры и углеводы.
Среди основных причины, вызывающих заболевание, выделяют:
- неправильное питание беременной или кормящей женщины;
- ранее или неправильное введение прикорма.
Нежелательно, чтобы в меню будущей матери присутствовали цитрусовые и морепродукты. На последних неделях беременности рекомендуется отказаться от цельного коровьего молока в пользу кисломолочных продуктов. Диета при аллергии на продукты питания должна быть сбалансированной, но исключающей продукты, которые вызывают аутоиммунные реакции у заболевшего.
Пищевая аллергия у детей до года часто обусловлена введением в его рацион чужеродных компонентов. Желательно, чтобы грудное вскармливание сохранялось как можно дольше, а прикорм не вводился в меню малыша раньше 6 месяцев.
Симптоматика болезни
Симптомы пищевой аллергии у детей возникают после употребления ими каких-либо продуктов. Определить признаки возникшего недуга могут даже окружающие взрослые, не обладающие специальным медицинским образованием.
Классификация и виды проявления болезни:
- Кожные реакции — первые симптомы пищевой аллергии у детей до года, могут проявиться в виде пятен, высыпаний и узелков. Пятна могут быть точечными или соединяться в «островки». Чаще всего они образуются на попе у детей. Крапивница у детей — один из самых распространенных симптомов. Иногда такие кожные проявления начинают мокнуть, что приводит к развитию экземы. Маленький пациент капризничает, плохо спит, отказывается от еды. У детей до 7 лет часто диагностируют строфолюс — папуло-везикулезная сыпь. Сопровождается зудом и жжением.
- Нарушение пищеварения проявляются в виде кишечных колик, срыгивания, рвоты, вздутия живота, нарушение стула (запор или понос). Иногда в кале малышей присутствует слизь или прожилки крови.
- Респираторные симптомы при аллергии на продукты питания: ринит, кашель, чихание.
- При тяжелой форме аллергии у ребенка возникает отечность мягких тканей. Она поражает слизистые неба и носа, конечности (руки и стопы), половые органы, уши и веки. Аллергическое проявление болезни в виде отека Квинке — самый опасный из симптомов. Если она появляется в районе дыхательных путей, перекрывая доступ воздуха, такое состояние может привести к летальному исходу.
Крапивница  Вздутие живота
Вздутие живота  Аллергический ринит
Аллергический ринит 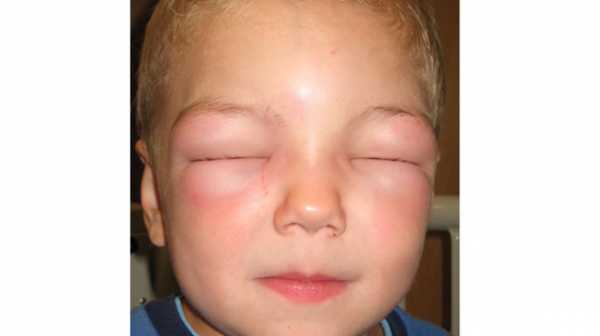 Отек Квинке
Отек Квинке
При пищевой аллергии у детей симптомы чаще всего возникают со стороны органов дыхания (ринит, кашель) и кожи (аллергия на попе и животе), реже происходит нарушение пищеварения.
Наиболее подвержены болезни дети первых 2 лет жизни. Иногда болезни сопутствуют различные виды атопического дерматита, которые проявляются до трех–четырех лет. Чаще всего возникает аллергия на попе ребенка, спине, животе.
Проявление пищевой аллергии при отсутствии грамотного лечения и невозможности исключить аллерген может принять серьезную форму. По мере укрепления защитной системы, совершенствования пищеварительных органов и эндокринной системы проявления аллергии исчезают.
Гастроинтестинальная пищевая реакция
Описывая различные реакции организма на еду, медики в отдельную группу выделяют гастроинтестинальные проявления пищевой аллергии у детей. Диагностировать этот вид заболевания бывает сложно, так как многие его симптомы схожи с нарушением функций ЖКТ.
Гастроинтестинальная пищевая аллергия у детей характеризуется поражением слизистой оболочки ЖКТ. Среди основных симптомов проявления болезни выделяют следующие:
- крапивница у детей раннего возраста;
- сыпь, переходящая в атопический дерматит;
- аллергический насморк;
- апноэ;
- бронхиальная астма.
В связи с воспалением слизистой пищевода, у детей могут возникнуть сложности с глотанием. Раздраженная слизистая горла вызывает кашель, еще больше усугубляя ситуацию. Тяжелые поражения пищеварительного тракта приводят к развитию энтероколита, сопровождающегося диареей с кровью, рвотой, потерей веса, анемией.
У детей до 1 года симптомы болезни проявляются при добавлении в пищу коровьего молока. У детей первого года жизни такой недуг сопровождается частым срыгиванием, метеоризмом, потерей массы тела и нарушением стула.
Гастроинтестинальная аллергия у годовалого ребенка отмечается почти в 80% случаев. Среди основных аллергенов выделяют коровье молоко, белок куриного яйца и пшеницу. После 3–4 лет симптомы болезни учащаются от употребления детьми цитрусовых, шоколада, клубники.
Молоко  Белок куриного яйца
Белок куриного яйца  Пшеница
Пшеница
Лечится такой вид недуга с помощью специальной гипоаллергенной диеты. В противном случае повышается риск возникновения перекрестной аллергии. Так, у детей после 8 лет на фоне гастроинтестинальной болезни возникает аллергия на пыльцу растений, на красители, содержащиеся в краске для волос, и консерванты. К имеющимся проблемам добавляется аллергический ринит, кашель, высыпания.
Диагностика заболевания
У месячного ребенка, получавшего только молочную смесь, выявление такого аллергенного вещества не составляет особого труда. Непростой задачей является диагностирование у детей 6–7 месяцев, когда впервые начинают вводить прикорм.
У детей старшего возраста от 6 лет, которые уже употребляют самые разнообразные продукты, диагностика заболевания начинается со сбора анамнеза, анализа наследственной предрасположенности, режима и качества еды. Также врач уточняет список употребляемых продуктов.
Аллерголог обязательно порекомендует родителям маленького пациента вести пищевой дневник, в котором необходимо фиксировать все съедаемые продукты, их количество и время приема. В этом же дневнике описывается реакция на продукт: изменился ли окрас кожи, появился ли зуд и т. п.
Такой подробный дневник ведут около 2–3 недель и затем передают на анализ лечащему врачу.
Методы лабораторной диагностики:
- Из вены берется кровь, которая подвергается иммунологическому анализу.
- Детям, достигшим 5 лет, аллерголог может назначить кожные пробы. Для этого на коже делаются небольшие надрезы, на которые наносятся небольшие дозы аллергена. Реакция на аллерген проявляется в течение пяти–десяти минут в виде покраснения или отека.
Лабораторные методы анализа на антитела к панели аллергенов на продукты являются результативными и практически не доставляют неудобства маленьким пациентам.
Лечение недуга
Лечение пищевой аллергии у детей начинается с анализа рациона кормящей мамы или заболевшего, если он не находится на грудном вскармливании.
Пищевая аллергия у детей до года, как правило, полностью исчезает, как только мама и малыш переходят на гипоаллергенную диету.
Лечить заболевание необходимо комплексно, а именно:
- Из меню аллергика или кормящей матери необходимо полностью исключить продукты, вызывающие реакции. Срок ограничения устанавливается врачом, но не менее 1 месяца.
- Врачом назначаются определенные препараты. Чаще всего это антигистаминные средства в виде таблеток, капель, мазей. Лекарство, прописанное одному малышу, может совсем не подойти другому. Именно поэтому так важно не заниматься самолечением и обратиться к специалисту.
- При лечении кожных проявлений аллергологом могут быть прописаны мази на основе дегтя или цинка. В особо тяжелых случаях, когда сильная сыпь переходит в экзему, врач может назначить гормональные средства.
- При мокнущих ранках на коже необходимо ограничить водные процедуры до 1 раза в 7–10 дней.
- Зуд и ранки на коже малютки заживают при применении лечебных ванн на основе лекарственных трав. Это могут быть сборы из череды, ромашки, чабреца. Такие ванночки особенно актуальны, когда проявляется аллергия на попе и конечностях.
В целях профилактики заболевания не стоит вводить в пищу грудничков сложнокомпонентные фруктовые и овощные пюре раньше 8 месяцев. Мясные и рыбные консервы лучше отложить до достижения 9–10 месяцев. При наличии каких-либо симптомов аллергического характера любые эксперименты с пищей лучше начинать в 2 года и старше, когда организм деток окрепнет.
Источник:
Пищевая аллергия у ребенка: какие продукты вызывают реакцию у детей и как ее лечить
Аллергия — это иммунный процесс, а пищевая непереносимость подразумевает ферментную недостаточность: «неправильная» пища не усваивается организмом и способна спровоцировать острое отравление.
У пациента также проявляются дерматит, расстройство пищеварения, возникают признаки ринита или астмы.
Но если истинная аллергия проявляется спустя некоторое время после контакта с опасным продуктом, непереносимость дает о себе знать практически моментально.
Одной из наиболее распространенных патологий является непереносимость лактозы, встречающаяся у пациентов с недостатком фермента лактазы, функция которого состоит в расщеплении молочного сахара на моносахариды глюкозу и галактозу.
Немного статистики
По данным ВОЗ, в России от аллергии страдает каждый четвертый ребенок, и за десятилетие количество аллергиков увеличилось на 20%. При этом за медицинской помощью обращается только 1% населения, большинство занимается самолечением.
Пищевые аллергены
К самым распространенным продуктам, вызывающим аллергическую реакцию, относятся:
- куриные яйца;
- арахис;
- коровье молоко;
- соевые продукты;
- рыба и морепродукты;
- пшеница;
- цитрусовые.
Также аллергию спровоцировать желтые или красные фрукты и ягоды, окрашенные сладости и газированные напитки. Если малыш находится только на грудном вскармливании, опасность представляет неправильное питание мамы.
Реакции на сою, яйца и молоко обычно встречаются у младенцев и зачастую к 2–3 годам они проходят самостоятельно. На протяжении всей жизни может сохраняться аллергия на морепродукты, арахис и лесные орехи.
Причины развития пищевой аллергии у детей
К группе высокого риска относятся дети с наследственной предрасположенностью к атопическим заболеваниям: если от аллергии страдали родители, то вероятность развития патологии у ребенка возрастает в разы. В качестве профилактической меры рекомендуется грудное вскармливание минимум до шести месяцев.
Пищевую аллергию у ребенка могут спровоцировать самые разные факторы.
Иногда предрасположенность к этому заболеванию формируется еще внутриутробно, если будущая мама часто употребляла аллергенные продукты, не отказалась от вредных привычек или получала недостаточно витаминов.
Также малыш может стать аллергиком, если мать во время беременности перенесла обострение хронических заболеваний и инфекционные болезни, вынуждена была принимать антибиотики или другие серьезные препараты.
Также вызывать аллергию у детей могут:
- лечение антибиотиками в течение первого года жизни;
- патологии желчевыводящих путей, печени или ЖКТ;
- заболевания эндокринной системы.
Важную роль играет питание. Если ребенок находится на грудном вскармливании, а мама не соблюдает диету — аллергены попадают в организм малыша с грудным молоком. Опасность несет также преждевременное введение прикорма и неправильное питание: перекармливать маленьких деток опасно, знакомство с новыми продуктами должно проходить постепенно и в малых количествах.
Аллергические реакции в искусственников нередко возникают на адаптированные смеси. Если в составе много различных компонентов, точно выявить провокатор патологии сложно. Чаще всего симптомы проявляются на питание, в котором содержится глютен или сухое молоко.
Симптомы аллергии на продукты
Степень выраженности симптомов аллергии зависит от нескольких факторов: возраста и состояния здоровья малыша, его иммунной системы и количества аллергена. В большинстве случаев патологоимммунные реакции не угрожают жизни.
К типичным симптомам относятся следующие нарушения:
- жжение и зуд кожных покровов, сыпь, шелушения кожи;
- заложенность носа, отечность, насморк;
- запоры или понос, тошнота и рвота, дискомфорт в желудке;
- повышенная слезоточивость.
Сыпь на коже Отечность век Отек Квинке
Признаки аллергии проявляются комплексно, сыпь обычно проходит на фоне расстройства желудочно-кишечного тракта. Сильный зуд появляется в любое время суток и локализуется вблизи красных отечных пятен, напоминающих волдыри от ожога крапивой.
Во время приступов малыш становится нервным и капризным, может отказываться от еды и плохо спать. Продолжительность и выраженность клинической картины зависит от того, прерван ли контакт с аллергеном. Если он продолжает поступать в организм, симптомы будут усиливаться.
Возможные осложнения
При острой реакции симптомы аллергии проявляются моментально, сразу после попадания аллергена в организм. Высокая чувствительность и повторный контакт ведут к анафилактическому шоку — состоянию резкого понижения давления и удушью. Возникает он чаще всего на прием белковой пищи.
Опасность для жизни представляет также ангионевротическая отечность (отек Квинке). При его наступлении подкожная клетчатка, слизистые и глубокие слои кожи за несколько секунд увеличиваются в размерах. Если вовремя не блокировать приступ, он приводит к перекрытию дыхательных путей и удушью.
Если ребенок склонен к аллергии, родителям нужно внимательно наблюдать за его состоянием после употребления пищи. Обычная крапивница угрозы не представляет. Насторожить должны онемение неба и языка и внезапная отечность в области лица и шеи. В таком случае необходимо оказать первую помощь и вызвать скорую.
Диагностика
Чтобы предотвратить осложнения, необходимо точно вычислить, какой из продуктов вызывает негативную реакцию. При первых признаках необходимо обратиться к педиатру. Он на основании осмотра пациента и сбора анамнеза сможет поставить предварительный диагноз, исключив другие заболевания.
Для определения аллергенов может применяться элиминационная диета. Из питания исключается пищевой раздражитель, заменяясь низкоаллергенным продуктом. В это время родители должны вести пищевой дневник, куда записываются все употребляемые ребенком продукты.
Сначала провокаторы аллергии исключаются полностью. Если негативные реакции не проявляются на протяжении нескольких дней, постепенно в рацион вводятся потенциальные раздражители — по одному, чтобы быстро зафиксировать возможное отторжение.
Может потребоваться обращение к врачу-аллергологу. Он проведет осмотр и назначит ряд лабораторных исследований. К ним относятся:
- Анализы крови: биохимический и общий. На аллергию указывают уровень СОЭ и количество лейкоцитов. Проводится, чтобы исключить другие заболевания, имеющие схожую симптоматику.
- Исследование на определение уровня иммуноглобулина: во время реакций иммуноглобулин Е растет.
- Установление панелей аллергенов: для исследования берется кровь из вены. Процедура поможет определить все вероятные аллергены, вызывающие негативную реакцию детского организма.
- Пробы скарификационного типа: кожный тест. Специалист делает неглубокие насечки на коже ребенка и наносит на них диагностические аллергены, соответствующие определенным продуктам. Если в области царапинки появится красное пятно — имеется высокая чувствительность к данному веществу.
- Кал на бакпосев: при стойких нарушениях стула необходимо определить, есть ли дисбактериоз кишечника (он развивается на фоне постоянной пищевой аллергии).
Без дополнительных исследований аллерген можно выявить, если реакция возникает мгновенно после его попадания в организм. Однако следует отметить, что здесь может произойти ошибка: на фоне приема медикаментов дети часто сталкиваются с крапивницей и нарушениями работы желудочно-кишечного тракта.
Необходимое лечение
Главная задача родителей — контролировать питание, чтобы предотвратить развитие обострений. Ребенку необходимо соблюдать гипоаллергенную диету, при которой из рациона исключаются опасные для него продукты питания.
Специалисты рекомендуют продолжать грудное вскармливание как можно дольше, а прикорм вводить не ранее полугода. Начинать стоит с 10 грамм продукта, смешивать разную пищу нежелательно: моно-прикорм поможет определить потенциальную опасность.
Если ребенок находится на искусственном вскармливании, подбираются смеси, на которые у него нет реакции. Так, главным аллергеном для детей первого года жизни является белок коровьего молока.
В таких случаях малыш переводится на смеси на основе гидролизованного белка, козьего молока, сои, аминоксислот.
Однако стоит отметить, что соя и козье молоко также могут быть аллергенами, поэтому переход должен быть под четким контролем педиатра, ведь частая замена смесей негативно сказывается на здоровье и самочувствии малыша.
Быстро убрать симптомы аллергической реакции помогают антигистаминные препараты. Подбор медикамента зависит от возраста ребенка, состояния его иммунной системы и степени выраженности приступа. Применяются:
- диметинден (от 1 месяца до года);
- дезлоратадин (от 1 года до 5 лет);
- лоратадин (от 2 лет);
- левоцетиризин (от 6 лет).
Допускается краткий курс терапии, длительный прием не рекомендован.
При легкой или средней степени течения купировать кожные симптомы помогают специальные гели и мази. Крапивница и высыпания обрабатываются судокремом или цинковой мазью 2-3 раза в день. Средство наносится локально, повторяется обработка до полного исчезновения сыпи.
Для налаживания работы желудочно-кишечного тракта нужны абсорбенты: белый или активированный уголь, по одной таблетке на килограмм веса. Заложенность носа убирают сосудосуживающие капли галазолин и бризолин.
В некоторых случаях используется иммунотерапия, она позволяет снизить чувствительность организма к аллергену. Для этого нужно точно выявить опасный продукт.
Профилактика
Чтобы снизить вероятность возникновения симптомов у аллергика, родителям необходимо тщательно контролировать питание и распорядок дня ребенка. Полное исключение опасных продуктов позволит малышу вести полноценную жизнь без угрозы для здоровья.
Для укрепления иммунитета следует обеспечить ребенку полноценный сон (не менее девяти часов в сутки), умеренную физическую активность и достаточное количество витаминов и минералов. Большая их часть попадает в организм с продуктами питания, но при необходимости врач подбирает готовые витаминные комплексы.
Прогноз
Пищевая аллергия, проявившаяся в детстве, имеет свойство проходить с возрастом.
Если она имела легкое или среднее течение, мама уделяла должное внимание питанию малыша, не провоцируя новые приступы, в большинстве случаев она не дает о себе вспоминать после трехлетнего возраста.
Если же симптоматика была тяжелой, родители не сразу обратились к врачу или аллергены долгое время не исключались из рациона, реакция может остаться на всю жизнь. В таком случае аллергик будет вынужден на всю жизнь отказаться от некоторых продуктов.
Источник:
Проявление пищевой аллергии у ребенка
По статистике Всемирной организации здоровья, число случаев аллергии на продукты питания с каждым годом увеличивается, особенно это касается развитых стран. Часто наблюдаются признаки пищевой аллергии у детей. Это связано с ухудшением экологии и несбалансированным рационом родителей во время планирования беременности и в период вынашивания ребенка.
Что такое пищевая аллергия
Аллергией называется индивидуальная гипертрофированная реакция организма на вещества–антигены. Они могут быть экзогенными, то есть действовать извне (например, пыльца растений, средства гигиены или косметики). Пищевая аллергия вызывается эндогенными, внутренними аллергенами, поступившими с пищей или лекарствами.
Иммунная система воспринимает эти вещества как чужеродные элементы, и вырабатывает для борьбы с ними антитела. В некоторых случаях антигенами служат безобидные для организма продукты, и неадекватная реакция организма объясняется его индивидуальными особенностями.
В процессе борьбы выделяется ряд биоактивных веществ – медиаторов аллергии: серотонина, гистамина, брадикинина. Они оказывают возбуждающее действие на периферическую нервную систему, повышают проницаемость капилляров и гидрофильность (способность впитывать воду) соединительной ткани.
Результатом становится развитие аллергического синдрома.
Следует различать пищевую аллергию и пищевую непереносимость.
Физиологическая непереносимость продукта вызывается отсутствием ферментов, которые нужны для его переваривания (например, причиной непереносимости молока обычно служит дефицит энзимов, расщепляющих лактозу ― молочный сахар). И хотя симптоматика продуктов, сенсибилизации и непереносимости схожа, последняя протекает вяло, и проявляется неярко.
Продукты, способные вызвать аллергию
Склонность к повышенной чувствительности на пищевые продукты обычно обусловлена генетически ― одни дети могут употреблять их без каких-либо негативных последствий, другим достаточно небольшой дозы продукта для развития яркой аллергической реакции. Причиной такой разной реакции служит переданное от родителей слабое подавление образования медиаторов воспаления иммуноглобулинов IgE.
К продуктам питания с высоким аллергизирующим потенциалом относят:
- Молоко. По статистике, до 3% детей в младенческом возрасте страдают аллергией на коровье молоко. Возможно, это потому, что оно содержит первые из чужеродных белков, притом в большом количестве. Самыми активными из 25 молочных белков точки зрения развития аллергии считаются казеин, альбумин и лактоглобулины.
- Яйца. Аллергическую реакцию вызывают протеины, которые содержатся как в желтке, так и в белке яйца. В яичном желтке больше протеинов с низкой молекулярной массой, а так как они считаются более аллергенными, гиперреакция на желток у детей развивается чаще, чем на белок.
- Шоколад и какао. В этом случае гиперреакция развивается из-за сенсибилизации (повышенной чувствительности) к белкам, присутствующих в составе какао-бобов, а также к химическим соединениям, которые используют при их обработке.
- Арахис, орехи, соя. Эти продукты содержат до двадцати видов растительных белков, некоторые из которых способны вызывать стойкую, не проходящую с возрастом аллергию.
- Мед. Реакция сенсибилизации на мед встречается не часто, только у 1% детей. Причем ее наличие нередко объясняется присутствием в этом продукте пыльцы растения, с которого пчелы собирали мед. Поэтому если, к примеру, у ребенка обнаружена аллергия на липовый мед, можно попробовать дать ему акациевый или гречневый мед.
- Злаковые. В состав семян злаковых культур входит глютен — вещество, похожее на клей. В пшеничной муке глютена почти 30% от общей массы. Иммунная система некоторых людей воспринимает этот белок как вредоносное вещество, антиген. По статистике ВОЗ, аллергия на глютен встречается у одного их ста человек, заболевание носит название целиакии.
- Цитрусовые. Аллергия реакция на цитрусовые ― явление очень частое. В этих фруктах содержится огромное количество биоактивных веществ, в том числе тех, что относятся к аллергенам. Это бензоаты, эфирные масла, салицилаты и амины. У некоторых людей аллергическая реакция развивается даже при вдыхании запаха плодов.
- Рыба и морепродукты. У детей с наследственной предрасположенностью к аллергии на морепродукты она развивается в 80% случаев, и с годами не уменьшается. Гиперреакция организма возникает на белки морских животных, причем она может быть только на ракообразных или только на моллюсков. Морская рыба считается более аллергенной, чем пресноводная.
- Фрукты и овощи. Аллергическая реакция на эти продукты наблюдается редко, и обычно проявляется в легкой форме. Сенсибилизаторами выступают эфирные масла и/или красящие пигменты: каротин, ликопен, хлорофилл. К аллергенам растительного происхождения относятся томаты, щавель, морковь, авокадо, банан, шпинат, сельдерей.
Важно знать! При развитии аллергии у младенца, находящегося на грудном вскармливании, она может вызываться не молочным белком, а веществами, которые попали в организм ребенка с молоком матери. Поэтому кормящей маме следует с осторожностью употреблять в пищу продукты, которые считаются потенциальными аллергенами: цитрусовые, яйца, морепродукты, мед, а также овощи и фрукты с яркой окраской.
Симптомы
Клинические симптомы аллергии на продукты питания варьируются от легких проявлений в виде крапивницы до опасных для жизни, требующих неотложной медицинской помощи сильнейших отеков или анафилаксии.
Иммунная система детей реагирует на продукт-аллерген быстрее и ярче, чем у взрослых, а снимаются проявления сенсибилизации труднее. Самым типичным проявлением пищевой аллергии у ребенка служит сыпь, которая может появиться как через несколько часов после употребления продукта.
Однако описаны случаи, когда гиперреакция развивалась через несколько суток или даже недель.
При пищевой аллергии у детей грудного возраста наблюдается сухость и шелушение кожи, сильный зуд. Типичные места локализации высыпаний ― лицо, волосистая часть головы, внутренняя поверхность локтевых и коленных сгибов.
При запущенном заболевании элементы сухой сыпи могут превращаться в наполненные жидкостью везикулы, которые после созревания вскрываются и образуют мокнущие ранки.
После заживания на их месте остается зудящая корочка («молочный струп»).
Молочный струп как симптом пищевой аллергии
Кроме проявлений аллергодерматоза (атопического дерматита, крапивницы), также могут наблюдаться:
- отек слизистой носа, насморк;
- кишечные колики;
- рвота;
- понос;
- кашель, охриплость, затруднение дыхания.
Негативное влияние ПА на внутренние органы может проявляться вялостью, раздражительностью, субфебрильной температурой.
Внимание! Самые опасные проявления тяжелой формы пищевой аллергии ― ангионевротический отек (отек Квинке) или анафилактический шок. При отеке Квинке мягкие ткани конечностей, лица, шеи, дыхательных путей увеличиваются в объеме за счет притока лимфы. Без экстренной помощи человек может погибнуть от асфиксии и резкого падения артериального давления.
Диагностика
Чтобы приступить к лечению пищевой аллергии, прежде всего нужно определить, какой из продуктов ее вызвал.
Бывает, что аллерген можно легко выявить в процессе осмотра и опроса ребенка и его родителей ― когда малыш, например, что-то ел впервые в жизни или съел какого-то лакомства слишком много.
Тогда этот пищевой компонент исключают из рациона, после чего проявления сенсибилизации исчезают. Но в большинстве случаев, чтобы обнаружить продукт-провокатор, приходится прибегать к проведению диагностических обследований.
Самые простые и поэтому наиболее распространенные методы диагностики ― тестовые кожные пробы у детей. Проводятся они следующим образом: капли растворов, содержащих потенциальные аллергены, на полчаса наносятся кожу руки или предплечья. Если среди них есть «виновник» аллергии, кожа в месте его нанесения покраснеет, а при резко положительной реакции на ней может образоваться волдырь.
Достоверным методом диагностики аллергии считается анализ крови на уровень иммуноглобулинов класса «Е». Метод позволяет выявить наличие специфических IgE-антител, которые организм вырабатывает в ответ на чужеродные элементы, и их количество в крови, то есть определить тяжесть заболевания.
Еще одним эффективным способом определения продукта-провокатора аллергии служат элиминационные тесты. Они используются, когда список потенциальных раздражителей ограничен. На 1- 2 недели конкретный продукт исключается из рациона ребенка, и если клинические проявления аллергии снижаются или исчезают, данный продукт и являлся причиной развития аллергии.
Точный диагноз пищевой аллергии у ребенка ставится на основании опроса, осмотра и результатов лабораторных исследований.
Лечение
Обязательным, и даже основным методом лечения пищевой аллергии у детей является исключение из рациона провоцирующего биологическую сенсибилизацию продукта. При легкой форме заболевания улучшение может наступить даже при ограничении его количества в меню.
В случае аллергии грудного ребенка к молоку бывает достаточно заменить вид белка, например, адаптированную или неадаптированную молочную смесь заменить соевой, или элементной смесью на основе аминокислот. Смеси с частично гидролизованными молочными белками аллергенных свойств не теряют, поэтому использовать их в качестве заменителей не рекомендуется.
Если у ребенка обнаружена повышенная чувствительность к какому-либо продукту, не стоит считать, что его нельзя будет употреблять до конца жизни. По мере созревания иммунной системы большинство детей «перерастают» аллергию.
Так, от сенсибилизации на молочные белки дети обычно избавляются в возрасте 3-5 лет, на яйца или глютен, который содержится в злаках ― к 7 годам.
Поэтому со временем, через пару лет, ребенку можно попробовать дать «запрещенный» продукт в очень небольшом количестве, и проследить за реакцией организма.
Медикаментозное лечение пищевой аллергии у детей применяют в случае сенсибилизации сразу на несколько продуктов, либо если элиминационная диета оказалась неэффективной. Для вывода остатков аллергена из ЖКТ используют препараты-сорбенты: активированный уголь, Смекта, Энтеросгель, Полисорб.
Чтобы снизить интенсивность действия медиаторов аллергии рецепторов гистамина, используют антигистаминные средства:
- Супрастин.
- Лоратадин.
- Тавегил.
- Хифенадин.
- Цетиризин.
Гормональные препараты на основе глюкокортикоидов в педиатрии применяют в исключительных случаях, при тяжелой или системной аллергии, причем преимущественно в виде наружных средств, которые практически не попадают в кровь и не оказывает негативного воздействия на организм.
Профилактика пищевой аллергии
Чтобы свести к минимуму риск развития реакции сенсибилизации к пищевым продуктам, детям со склонностью к любому виду аллергии следует с осторожностью давать незнакомые продукты. Кормящим женщинам не рекомендуется употреблять потенциально аллергенные продукты, поскольку вещества-аллергены способны проникать в грудное молоко, а вместе с ним ― в организм ребенка.
Источник:
Пищевая аллергия у ребенка: симптомы, лечение, продукты, вызывающие реакцию
С самого рождения человеческий организм подвергается воздействию внешних факторов окружающей среды, что порой вызывает в нем непредсказуемые реакции. При неустойчивом сверхчувствительном иммунитете может появиться аллергия – ответ организма на внешний раздражитель. Аллергеном обычно бывает пыль, шерсть, химические вещества или пища.
У новорожденных детей и грудничков чаще всего проявляется пищевая аллергия. Ее вызывают новые продукты, а точнее аллергены, содержащиеся в них. В детский организм они попадают с молоком матери или при введении прикорма. Аллергическая реакция проявляется в виде кожной сыпи, но возможны и более тяжелые симптомы.
Пищевая аллергия может возникнуть у ребенка любого возраста, но чаще всего от нее страдают дети первых лет жизни.
Симптомы аллергической реакции у ребенка
После попадания в желудок пища переваривается и через стенки кишечника всасывается в кровь, которая разносит питательные вещества по всему организму.
Некоторые активные компоненты иммунная система воспринимает как угрозу и атакует. В организме повышается уровень лейкоцитов, которые вырабатывают антитела.
Под их воздействием разрушаются клетки-базофилы и выбрасывается гистамин, вызывая аллергию.
Основными симптомами патологии являются:
- рвота;
- понос;
- головная боль;
- тошнота;
- кожная сыпь;
- зуд;
- боль и спазм кишечника и желудка.
Пищевая аллергия у ребенка может возникать с самого рождения и проявляется она чаще высыпаниями на лице и теле. Как выглядят эти симптомы, показано на фото.
Аллергическая реакция на ввод нового продукта в рацион мамы грудничка
Почему возникает аллергия?
Каждый человеческий организм индивидуален, поэтому предугадать проявление той или иной аллергической реакции довольно сложно. Выделяют несколько основных причин:
- наследственность;
- болезни матери во время беременности;
- стресс и переутомление;
- неправильное питание матери;
- частое употребление продуктов, содержащих аллергены в большом количестве;
- экология.
Статистика показывает, что в последнее время случаи аллергических реакций участились, и она проявляется в разной степени у каждого второго ребенка. Кроме того, если аллергия есть у одного из родителей, то в 50% случаев она проявится у малыша. При наличии данного недуга у обоих родителей шансы передать его ребенку увеличиваются в 1,5 раза.
Велика вероятность возникновения аллергии у ребенка при постоянном употреблении потенциально вредной пищи матерью во время беременности.
Вещества будут накапливаться в детском организме, что в скором времени после родов может вылиться в один или несколько симптомов: сыпь, зуд, воспаление кожных покровов и слизистых.
Такая иммунная реакция проявляется за счет резкого повышения чувствительности к большому скоплению активных компонентов.
Причиной аллергии нередко является экологическая среда, когда иммунитет малыша ослабляется из-за влияния на него вредных внешних факторов. Сильный стресс, ведущий к психологической нестабильности ребенка, вызывает повышение чувствительности организма и приводит к возникновению аллергий.
Продукты-аллергены
Причиной обычно является неправильное питание кормящей матери. При строгом соблюдении диеты симптомы аллергии у новорожденных проходят самостоятельно. Аллергены, передающиеся с материнским молоком, содержатся в следующих продуктах:
- сахар;
- цитрусовые;
- яйца;
- мед;
- фрукты и овощи, содержащие красный и оранжевый пигмент.
После введения прикорма у детей до года может возникнуть аллергия на новый продукт. Причиной этому становится чужеродный белок, который детский организм еще не в силах переработать. Кроме того, иммунная система распознает его как «врага», поэтому новый продукт всегда вводится с осторожностью, начиная с 1/3 чайной ложки с постепенным увеличением количества в течение 2 недель.
Если за это время никаких реакций аллергического характера не проявилось, то можно вводить следующий продукт. При возникновении нежелательной реакции детского организма (рвоты, поноса, сыпи), продукт-аллерген выводится из рациона младенца не меньше, чем на 1 месяц.
Затем его можно попробовать ввести повторно. Обычно аллергию у детей до года вызывают:
- яйца;
- рыба;
- молоко, особенно коровье, которое вводят в детское меню не ранее 1,5 лет;
- каши, а также хлебобулочные изделия на пшеничной, овсяной или ржаной муке;
- красно-оранжевые овощи и фрукты.
До 4 лет аллергическая реакция может появляться на морепродукты, цитрусовые, помидоры, некоторые фрукты, а также на продукты, в состав которых входят пищевые красители, эмульгаторы и вкусовые добавки.
Такая пищевая аллергия сопровождается рвотой, поносом и высыпаниями. Специалисты рекомендуют тщательно подбирать рацион малыша. К 9-10 годам организм научится распознавать белки, и аллергия отступит.
Диагностика
Существует несколько способов, чтобы выявить, на какой продукт у ребенка возникает аллергия:
- Пищевой дневник (график). Его удобно вести с начала прикорма, так как рацион ребенка еще очень скуден. В него заносятся данные о продуктах, которые употребляет малыш. Если за 1-2 недели аллергия не проявилась, вводят новый продукт, делая соответствующую запись. При обращении к врачу такой дневник позволит детально проанализировать и понять причину аллергической реакции у малыша, а также подобрать ему диету.
- Кожный тест. Делается он при ремиссии заболевания. Во время исследования ребенок должен соблюдать диету, чтобы результаты были точными. На коже делаются надсечки, в которые вводится пищевой аллерген. Результат определяют по кожной реакции.
- Лабораторный метод. Исследование проводится по крови больного при обострении заболевания. Данная диагностика выявляет гиперчувствительность к белкам различных продуктов.
- Провокационная проба. Проводится в специализированных клиниках и точно определяет тип аллергена. Назначают ее в крайних случаях, так как возможна сильная аллергическая реакция и анафилактический шок. Детям такую процедуру назначают после 9 лет.
Нужно ли лечить аллергию лекарственными препаратами?
Обычно у грудничков и годовалых малышей аллергия не лечится, а проходит сама без особого лечения. Для этого достаточно исключить из рациона провоцирующий продукт. Однако в некоторых случаях лечить заболевание следует медикаментозно:
- незначительные высыпания и зуд помогают вылечить антигистаминные и регенерирующие мази и гели, например, Бепантен, Фенистил;
- для лечения аллергии средней степени тяжести применяют сорбенты, которые способствуют быстрому выведению аллергенов, а также антигистаминные средства;
- при отеке Квинке дополнительно назначают мочегонные препараты;
- если развился анафилактический шок, ребенка помещают в реанимационное отделение и вводят антигистаминные медикаменты, а при остановке сердца – адреналин.
Диета при пищевой аллергии
Одним из основных методов лечения пищевой аллергии является правильно подобранная диета. Она должна исключать все продукты, вызывающие нежелательную реакцию в организме у ребенка.
Если такой продукт-аллерген не выявлен, следует исключить все подозрительные блюда, способные спровоцировать аллергию.
Стоит воздержаться от употребления пищи с содержанием эмульгаторов, красителей и вкусовых добавок.
Если продукт, вызывающий пищевую аллергию, известен, то из детского рациона необходимо исключить все блюда, которые его содержат. Например, при аллергии на яйца малышу нельзя давать омлет, зефир, торты и пирожные с белковым кремом и т. д. При покупке готовых блюд следует ознакомиться с их составом, указанным на упаковке, чтобы исключить случайное употребление аллергена.
При своевременной строгой диете пищевая аллергия у детей проходит быстро. Пренебрежение диетой ведет к аллергической реакции на новые продукты и осложнениям, что для малышей особенно нежелательно. Родители должны помочь своему чаду и сделать все для лечения и облегчения его состояния.
Рацион кормящей мамы
После рождения питание младенца осуществляется через материнское молоко — наиболее подходящий и полноценный продукт для новорожденного. С ним ребенок получает все необходимые витамины и микроэлементы.
Состав грудного молока формируется за счет питания кормящей мамы, поэтому она должна соблюдать диету и не употреблять вредные, некачественные или запрещенные напитки и продукты.
Разработана специальная помесячная диета кормящей матери:
| Месяца | Разрешенные продукты | Запрещенные продукты |
| 1 |
| Молочные каши, бобовые, яйца, капуста, фрукты и овощи оранжевого и красного цвета, соленья, цитрусовые, свинина, мед, торты, пирожные, выпечка, шоколад, спиртные и газированные напитки, кофе. |
| 2-3 |
| Цитрусовые, бобовые, фрукты и овощи оранжевого и красного цвета, белокочанная капуста, соленья, свинина, мед, торты, пирожные, выпечка, шоколад, кофе, спиртные и газированные напитки. |
| 3-6 | Цитрусовые, свинина, кофе, газированные и спиртные напитки. |
После родов в течение недели кормящей матери следует посидеть на строгой диете. Затем постепенно вводят новые продукты по схеме: 1 в 2-3 дня. Если у ребенка появится аллергия, мама уже будет знать, какой продукт стал этому причиной. К 6-месячному возрасту ребенка она должна полностью вернуться к своему обычному рациону.
Аллергия возникает и на медикаменты, поэтому если есть необходимость в лечении, женщина должна предупредить врача, что кормит ребенка грудью.
Рацион ребенка старшего возраста
Деткам с пищевой аллергией следует тщательно подбирать рацион. Если известно, какие продукты вызывают нежелательную реакцию, то их исключают из детского меню. Кроме того, у ребенка с нестабильным иммунитетом может развиться «перекрестная аллергия» – реакция на продукты со схожим белком.
Чтобы правильно подобрать ему рацион, необходимо знать, где содержится больше всего аллергенов, и стараться исключить такую пищу:
| Продукты | Высокое содержание аллергенов | Среднее содержание аллергенов | Низкое содержание аллергенов |
| Злаки | — | Пшеница, рожь | Кукурузные, гречневые и рисовые хлебцы |
| Крупы | — | Гречка, кукуруза | Овсянка, перловка, манка |
| Фрукты | Цитрусовые | Бананы, абрикосы | Груши, запеченные и свежие яблоки |
| Ягоды | Малина, красная смородина, клубника, ежевика, виноград, вишня, персики, гранат, дыня, слива, арбуз | Клюква, брусника, смородина, черемуха | Черешня, белая смородина, крыжовник |
| Овощи | Морковь, сельдерей, помидоры, баклажаны, красный перец | Зеленый перец, бобовые, картофель | Брокколи и белокочанная капуста, огурцы, петрушка, кабачки, укроп, зеленый салат, шпинат, репа |
| Молочные и кисломолочные | Йогурт с добавками, молоко, сыр | — | Йогурт, кефир, нежирный творог, ряженка |
| Мясо | Колбаса и копчености, свинина | Кролик, баранина, индейка, | Курица, нежирная свинина, отварная говядина |
| Рыба | Все морепродукты | — | Окунь, треска |
| Масло | — | — | Сливочное, подсолнечное и оливковое |
| Напитки | Газированные и окрашенные напитки, кофе, какао | — | Шиповник, зеленый чай |
| Яйца | Куриные | Перепелиные | — |
| Другие | Приправы, маринады и консервации, соусы, шоколад, мед, грибы, орехи, красители | — | Сухофрукты |
Как ухаживать за ребенком с аллергическими реакциями?
С возрастом дети «перерастают» свою пищевую аллергию. Клетки организма становятся более устойчивыми к аллергенам. Однако многие, избавляясь от аллергии на продукты, могут приобретать другие виды аллергических реакций: на шерсть, пыльцу, пыль, медикаменты и т. д.
Ребенок-аллергик нуждается в особенном уходе. Родители должны контролировать его питание, с осторожностью давая новые продукты. Купать малыша нужно в теплой воде не более 15 минут. В доме необходимо поддерживать чистоту и регулярно проводить влажную уборку, чтобы исключить скопления пыли.
В периоды заболеваний нельзя чрезмерно увлекаться разными лекарствами — назначать их должен только врач, знающий диагноз ребенка. В медкарте малыша указываются препараты и продукты, вызывающие у него лекарственную или пищевую аллергию. Такие дети носят медицинский браслет.
Личная гигиена ребенка и домашние питомцы
Кроме того, вещи малыша также стираются специальным порошком и тщательно выполаскиваются. Много безопасных средств разработано и для мытья посуды.
Если у ребенка есть аллергия на шерсть, не следует заводить домашних питомцев. Животное, которое появилось в доме раньше малыша-аллергика, лучше кому-нибудь отдать, чтобы не провоцировать нежелательных реакций у ребенка. Если же аллергии на шерсть нет, то питомца можно оставить, но быть готовыми к тому, что симптомы заболевания могут проявиться в будущем.
Можно ли ребенку посещать детский сад во время лечения?
В каждом городе должны работать специальные дошкольные заведения для детей-аллергиков. В них следят за диетой ребенка и оказывают необходимый уход.
Однако если такого заведения в городе нет, то в обычном саду, согласно закону, для больного ребенка должны готовить пищу отдельно.
Родителям малыша необходимо поставить в известность о заболевании руководство и персонал, чтобы малышу оказали должное внимание.
Источник:
Пищевая аллергия у ребенка: симптомы с фото и лечение, продукты, вызывающие реакцию
Пищевая аллергия чаще всего впервые диагностируется у детей в 9–12 месяцев, во время введения прикорма. Патология ухудшает качество жизни детей, а потому перед родителями стоит задача своевременного обращения к врачу для выявления аллергена и назначения лечения. Полное выздоровление возможно в том случае, если заболевание диагностировано на ранней стадии.
Что такое пищевая аллергия?
Пищевая аллергия представляет собой повышенную чувствительность иммунной системы к отдельным продуктам питания. Аллергическую реакцию нередко вызывают красители, антиокислители и ароматизаторы, добавляемые в пищу для улучшения ее вкусовых свойств. Более 70% клинических случаев пищевой аллергии связано с действием этих добавок.
Аллергия развивается в результате химической реакции иммуноглобулина Е с антигенами пищевых продуктов. Далее в организме образуются иммунные комплексы, повреждающие клетки с гистамином – медиатором аллергических реакций. Данное вещество воздействует на ткани и органы человека, провоцируя появление симптомов аллергии.
Пищевая аллергия в дальнейшем провоцирует развитие других видов аллергии: поллиноза, тяжелой формы бронхиальной астмы, аллергического васкулита, анафилактического шока. Вовремя не вылеченная пищевая аллергия приводит к развитию хронических заболеваний органов ЖКТ, почек, сердечно-сосудистой и нервной системы.
Факторы развития пищевой аллергии:
- проникновение антигенов в организм ребенка в период внутриутробного развития и грудного вскармливания;
- короткий срок или отсутствие грудного вскармливания;
- повышенная проницаемость слизистой органов ЖКТ;
- дисбактериоз кишечника;
- генетическая предрасположенность;
- ослабленный иммунитет.
Симптомы пищевой аллергии у детей разного возраста
Из-за того, что симптомы пищевой аллергии проявляются не сразу, а через некоторое время, после накопления критического количества аллергенов, ее называют накопительной. Чаще всего пищевая аллергия возникает весной и летом. Симптомы заболевания проявляются не только на коже, но и на слизистых внутренних органов.
Кожные реакции
Кожные проявления первыми фигурируют в описании болезни и характерны для всех видов аллергии. Гистамин, проникающий в кровоток под воздействием реакции аллергенов и антигенов, провоцирует появление гиперемии, отечности, зуда и сыпи на коже. При пищевой аллергии симптомы преимущественно локализуются на лице, коленных и локтевых сгибах, кистях рук.
Респираторные проявления
Пищевая аллергия у ребенка сопровождается ринитом. У больного отмечают заложенность носа и ринорею. Из-за обильного образования слизи в носоглотке у ребенка может ухудшаться обоняние и уплотняться придаточные пазухи носа. При отсутствии лечения гипоплазии слизистой затрудненное дыхание и выделения приобретают постоянный характер.
Источник:
Пищевая аллергия в детском возрасте
Сыпь, покраснение, перемена настроения – это лишь малая часть симптомов, которые могут сопровождать пищевую аллергию – неправильную реакцию иммунной системы на какое-нибудь блюдо или его отдельные компоненты. В чем ее причины, каковы факторы риска, и какое питание выбрать в случае аллергической реакции – читайте в этом материале.
Симптомы пищевой аллергии
Причины непереносимости продуктов питания связаны с тем, что иммунная система «неправильно» распознает их как потенциально опасные, и вырабатывает с избытком защитные антитела. Чрезмерно бурная реакция приводит к тому, что у ребёнка формируется аллергия на некоторые виды пищи.
Симптоматика аллергии у детей на продукты питания разная. Но чаще всего пищевая аллергия проявляется со стороны кожи – зуд, чувство стянутости и сухости. На коже может возникнуть локальный отек, появиться сыпь (крапивница), покраснения, волдыри. На втором месте по частоте проявления — реакции со стороны дыхательной системы.
Насморк, заложенность носа, чувство першения в горле, кашель разной интенсивности. Также на пищевую аллергию могут указывать реакции со стороны органов желудочно-кишечного тракта. Совсем маленького ребенка начинают беспокоить колики, диспепсия, нарушения стула от поноса до запора.
Дети постарше жалуются на тошноту, рвоту боли в животе, ощущение царапанья в горле, за грудиной.
Не стоит забывать и о общих симптомах пищевой аллергии: ребенок становится вялым, капризным, плохо спит, хуже успевает в учебе (или психоэмоциональном развитии), склонен к сонливости в дневное время.
Новорождённые и дети раннего возраста при наличии предрасположенности могут страдать от аллергии из-за своих физиологических особенностей.
Дело в том, что ребёнок рождается с незрелым желудочно-кишечным трактом, стенки кишечника проницаемы для многих веществ, ферментная система ещё несовершенна. Поэтому организму сложно справиться с перевариванием белков.
Организм словно находится в состоянии постоянной «боевой готовности» и попадание даже небольшого количества аллергенов приводит к ответу со стороны иммунной системы и развитию бурной аллергической реакции.
У детей постарше факторами риска становятся множество внутренних и внешних состояний. Например, наследственность — ведь если кто-то из родителей ребенка страдал от аллергического заболевания, то с большой долей вероятности малышу также передастся склонность к ней.
Влияют неблагоприятные экологические факторы — загрязнённая атмосфера, автомобильные выхлопы, нехватка зеленых растений в городах. Очень часто нарушение работы иммунной системы в виде аллергической реакции встречается у детей с лабильной, подвижной психикой, с резкими переходами от дружелюбия и спокойствия к плачу и обратно.
Наконец, важным фактором становятся вредные привычки, как у детей, так и матерей во время беременности.
Это неправильно введённый прикорм и ранний ввод в рацион ребенка потенциально аллергенных продуктов питания: цитрусовых, орехов, шоколада, ягод, мёда, и, конечно же, привычка детей есть только что-то вкусное (как правило, неполезное; шоколад, газированные напитки, фастфуд).
Список продуктов, провоцирующих аллергию
В силу крайней индивидуальности иммунной системы, предсказать ее реакцию практически невозможно.
Однако есть примерный список продуктов, распределенных по группам в зависимости от их аллергенности — то есть способности вызывать резкую реакцию со стороны иммунной системы и симптомы аллергии.
Важно помнить: совсем необязательно, что любой продукт из первой колонки вызовет реакцию. Как любой низкоаллергенный продукт, в отдельных случаях, может вызывать чрезмерную реакцию на него.
Примеры наиболее типичных экзоаллергенов
| Высокоаллергенные продукты | Продукты средней аллергенности | Низкоаллергенные продукты | |
| все цитрусовые, клубника, земляника, малина, ежевика, ананасы. | персики, клюква, брусника, вишня, черника, черная смородина. | груша, крыжовник, курага, сливы, смородина белая, яблоки и груши. | |
| морковь, помидоры, болгарский перец, редька. | картофель, свекла, перец, горох, кукуруза. | брокколи, зеленый горошек, кабачок, патиссоны, капуста белокочанная и цветная, огурцы, тыква. | |
| яйца, сосиски и колбасы, курица, морская рыба. | говядина, кролик, свинина. | баранина. | |
| цельное коровье молоко, сыры, йогурты с добавками. | кисломолочные продукты. | ||
| пшеница, рожь. | гречиха, овес, рис, горох, бобы. | перловка, пшено. | |
| кофе, какао, шоколад, орехи, мед. | ксилит, фруктоза | ||
| грибы, газированные напитки, пакетированные соки. | растительное масло. |
Источник:
dp3.ru
Аллергия у годовалых детей
Всем родителям необходимо знать, как выглядит аллергия у ребенка. Это заболевание является широко распространенным среди детей ранней возрастной группы. Причины недуга имеют наследственный характер или скрываются в окружении малыша. Болезнь протекает в легкой, средней или тяжелой форме и проходит бесследно при грамотном лечении.
Особенности аллергии у годовалых детей
Чаще всего у грудных малышей негативную реакцию вызывают аллергены, поступающие в организм с пищей. Неправильный рацион кормящей матери, ранние прикормы, некачественные искусственные смеси служат источниками различных веществ – опасных для здоровья крохи. Аллергия у ребенка 1 год проявляется красноречивыми симптомами:
- диатез – красные шелушащиеся пятна на щечках, скулах, подбородке;
- крапивница – множество папул (отечных бугорков) ярко-красного цвета различной формы;
- атопический дерматит – зудящая сыпь во всех складках, локтевой, коленной, паховой области;
- экзема – мокнущие волдыри с мутной жидкостью, корочки, струпья;
- нарушения пищеварения – дисбактериоз, жидкий зеленый стул, вздутие живота.
Малейшие высыпания характеризуются сильным зудом, доставляя малышу дискомфорт и неудобство. Он часто и без видимой причины плачет, капризничает, беспокойно дергает ножками и ручками. В тяжелых случаях наблюдается отек Квинке – одутловатость лица (век, губ), отек гортани, языка. Последствия такого поражения выражаются в хриплом затрудненном дыхании, приступах удушья.
Эффективное лечение аллергии у годовалого ребенка
Визуально нетрудно заметить, когда организм малыша подает тревожные сигналы. Наглядные примеры демонстрирует аллергия у ребенка фото — симптомы и лечение при этом тесно взаимосвязаны. Первоочередная задача родителей – избавить малыша от источника аллергена. Это может быть продукт питания в рационе мамы или крохи (шоколад, орехи, коровье молоко, куриные яйца), неподходящий прикорм или искусственная смесь. Медикаментозное лечение назначает лечащий врач:
Аллергия – это нарушение нормального функционирования и воспаление систем организма, как проявление защитной реакции иммунной системы на опасные внешние воздействия. Аллергия у годовалого ребенка не должна оставаться без внимания. Если не проводить соответствующее лечение, то развитие заболевания может привести к хроническому риниту, бронхиальной астме, экземе или к такому тяжелому осложнению, как анафилактический шок.
Для грудных детей характерна повышенная проницаемость слизистых поверхностей носа и кишечника. Незрелость иммунного механизма не позволяет выработать достаточное количество активных антител для защиты организм от аллергенов. В результате чужеродные агенты проникают в кровь и вызывают острую реакцию организма.
По мере роста малыша функции внутренних систем совершенствуются. Процесс возникновения аллергических реакций меняется. Под воздействием веществ — аллергенов в организме ребенка образуются биологически активные вещества, такие как гистамин. При контакте с веществами провокаторами гистамин может дать старт воспалительному процессу.
Нормализация работы иммунной системы приводит к тому, что многие аллергические реакции, которые наблюдались у младенца, к трехлетнему возрасту исчезают и не возвращаются в течение всей жизни. Больше всего это относится к непереносимости продуктов питания.
На аллергическое раздражение реагируют следующие органы ребенка:
- Дыхательная система. У малыша наблюдается заложенность носовых ходов, воспаление и отечность слизистой оболочки носа, чихание, сухой кашель. Появляется ринит, выделяется прозрачная жидкая слизь, дыхание затруднено. Если лечение не проводится, то может произойти бронхоспазм, появляются свистящие хрипы и отдышка.
- Органы пищеварения. При пищевой аллергии у малыша бывают кишечные колики, приступообразные боли и спазмы в области живота, расстройство стула, метеоризм, тошнота, иногда рвота.
- Кожа. На лице, разгибательных поверхностях рук и ног, тыльной стороне кистей, ягодицах появляются высыпания и отечность. Сыпь может представлять собой бугорки, пятна, пузырьки, волдыри, гнойнички. Цвет высыпаний бывает различный: от белого и бледно-розового до красного и багрового. Посмотреть, как она выглядит можно на фото. Ребенок испытывает чувство зуда и жжения и часто расчесывает сыпь. Кожа в местах высыпания теряет влагу и начинает шелушиться, в результате могут появиться трещины и раны.
- Глаза часто реагируют припухлостью век, резью, покраснением и слезотечением.
Факторы, влияющие на возникновение аллергии:
- Неправильная организация питания. Ошибки, приводящие к пищевой непереносимости у ребенка, начинаются с питания матери. Включение в рацион кормящей женщины потенциальных аллергенов, несвоевременное прикладывание новорожденного к груди, ранний переход на искусственное вскармливание приводят к диатезу у младенца. Избыточное однообразное кормление ребенка без учета рекомендаций педиатра — дополнительный фактор для возникновения заболевания. Лечение любого вида аллергии требует соблюдения гипоалергенной диеты.
- Наследственная предрасположенность. Достоверно известно, что вероятность аллергии выше у детей, чьи родители также страдают от этого недуга. Обычно повышенная чувствительность проявляется по отношению к одним и тем же раздражителям.
- Перенесенные ребенком или матерью болезни. Острые кишечные и респираторные инфекции у малыша или у беременной женщины, сердечнососудистые патологии, гипоксия плода играют негативную роль в развитии аллергических проявлений.
- Аллергия на лекарства. Очень часто встречается непереносимость такого широко применяемого антибиотика как пенициллин. Также сыпь могут вызвать растительные препараты, витамины, лекарства содержащие железо и фтор. В этом случае прием проблемных препаратов следует прекратить и воспользоваться другими медикаментами аналогичного действия.
Warning: include(/var/www/dux/data/www/rebenokrazvit.ru/wp-content/plugins/include-me/ya2-h3.php): failed to open stream: No such file or directory in /var/www/dux/data/www/rebenokrazvit.ru/wp-content/plugins/include-me/plugin.php on line 25
Warning: include(): Failed opening ‘/var/www/dux/data/www/rebenokrazvit.ru/wp-content/plugins/include-me/ya2-h3.php’ for inclusion (include_path=’.:/usr/share/php:/usr/share/pear’) in /var/www/dux/data/www/rebenokrazvit.ru/wp-content/plugins/include-me/plugin.php on line 25
Если у малыша есть склонность к аллергии, то лечение заключается в соблюдении диеты, исключающей морепродукты, коровье молоко, копчености, пряности, цитрусовые, шоколад. Нужно внимательно изучать состав продуктов питания и отказываться от употребления, если в них содержатся стабилизаторы, красители, консерванты и ароматизаторы.
Большое значение имеет регулярность опорожнения кишечника. Запоры способствуют усиленному всасыванию в кровь аллергенов, провоцируя обострение болезни.
Для устранения контакта кожи ребенка с хлором, для купания следует брать отстоянную, отфильтрованную или кипяченую умеренно теплую воду. Гигиенические и косметические средства должны быть гипоаллергенными.
Для малыша следует выбирать одежду и постельные принадлежности из натуральных тканей, а подушки и одеяла с синтетическими наполнителями. Не следует покупать яркие игрушки с резким запахом. Также стоит воздержаться от содержания домашних животных, птиц и аквариумных рыбок.
В жилье нужно поддерживать чистоту и комфортный микроклимат. Воздух в помещении должен быть умеренно влажный и прохладный.
Главное мероприятие, с помощью которого можно кардинально решить проблему аллергии, заключается в прекращении контакта детского организма с веществом провокатором.
Для точного определения аллергена в период ремиссии проводятся кожные пробы и иммунологическое обследование.
Для облегчения и нормализации состояния ребенка, устранения боли, раздражений и воспалений врач может прописать лекарственные препараты. Применение медикаментов направлено на выведение вещества вызвавшего непереносимость из организма и устранение симптомов аллергии.
Для сокращения количества вырабатываемого гистамина и его нейтрализации применяются антигистаминные препараты в виде таблеток, растворов для инъекций, сиропов: цетрин, диазолин, тавегил, супрастин и другие. Наружно применяются гели, кремы и мази. Относиться к ним нужно с осторожностью, так как они могут усиливать действие других препаратов.
Для выведения аллергенов из кишечника применяют энтеросорбенты, которые снижают проницаемость кишечного эпителия, вбирают в себя вредоносные вещества и выводят их из организма. Лечение нарушенной микрофлоры кишечника осуществляется с помощью пробиотиков, которые подавляют патогенные микробы и способствуют росту полезных.
Для того чтобы правильно лечить аллергию, родителям необходимо знать, как отличить ее от других заболеваний с аналогичными симптомами.
Признаки пищевой непереносимости можно спутать с пищевым отравлением. Слезоточивость и покраснение глаз характерно для конъюнктивита. Простудные заболевания имеют симптомы сходные с аллергией: насморк и кашель.
Но чаще всего аллергию путают с детскими инфекционными болезнями, ввиду их распространенности.
- Скарлатина. Первым симптомом является боль в горле и увеличение миндалин. Ярко-красная мелкая сыпь распространяется по всему телу, кроме носогубного треугольника.
- Ветрянка. Высыпания представляют собой маленькие красные пятна, в центре которых вскоре появляются пузырьки. Поражается все тело, включая волосистую часть головы.
- Детская розеола. Характеризуется очаговой красной сыпью, вызывается вирусом герпеса.
- Краснуха. Красная необильная сыпь разбросана по всему телу. Характерным признаком является увеличение затылочных лимфатических узлов.
- Корь. Вначале клиническая картина кашлем, чиханием, слезотечением сходна с простудой. Особенностью развития является последовательное распространение ярко-красной крупной обильной сыпи сначала на лице и за ушами, затем на руках и верхней части туловища и в конце на нижней части тела и ногах.
Аллергия сегодня — распространенное явление, которое может дать о себе знать даже в первый год жизни ребенка.
Это связано, в первую очередь, с наследственностью, техногенным влиянием среды и переходом на синтетические продукты питания в последние пару десятилетий. Важно не то, как вы боретесь в симптомами заболевания,а насколько хорошо определили причины его развития. Мы рассмотрим по пунктам, что же делать, если у ребенка уже проявились первые симптомы аллергии.
Аллергия — мощная реакция иммунной системы на раздражитель. Он может быть как внутренним, так и внешним. Организм воспринимает раздражитель как потенциально опасный для его функционирования, даже в том случае, когда реальный вред еще не был нанесен.
Так, бывает два вида аллергии :
Если с первым видом ничего нельзя поделать, то второй можно предотвратить. Когда у ребенка обнаруживается склонность к аллергическим реакциям на ряд продуктов (обычно это открывается в первый или второй год жизни с переводом на взрослое питание), необходимо принять меры предосторожности и максимально оградить ребенка от возможных раздражителей.
Как понять, что у ребенка началась аллергия? Обратите внимание на такой ряд факторов:
- видимые покраснения и сыпь на коже;
- перманентный насморк
- кашель и чиханье;
- воспаление слизистой оболочки глаз, покраснение белков и слезы, когда ребенок не плачет.
Чаще всего симптомами выступают именно кожное раздражение, которое имеет несколько стадий.
- Диатез: сыпь и покраснение (в первую очередь проявляется на щеках и ягодицах);
- Экзема: появление вздутия кожи с жидкостью;
- Атопический дерматит: сгибы суставов, лицо и шея. Сохраняется до полового созревания, может остаться до конца жизни.
Точный диагноз механизма аллергической реакции до сих пор не установлен. Помимо генетической наследственности, существует ряд уже установленных закономерностей:
- Неправильное питание на протяжении беременности. Вероятен риск, что возникнет аллергия у малышей, чьи мамы питались клубникой, цитрусовыми и морепродуктами в изобилии. Это правило качается и мам, которые все еще вскармливают ребенка грудным молоком.
- Неправильное грудное вскармливание, резкий переход на искусственное питание. Белок коровьего молока — мощный раздражитель, а на его основе создаются все детские смеси.
- Слишком агрессивное введение прикорма, рано или в чрезмерных количествах. Выбор первого вводимого продукта очень важен, его лучше определить вместе с врачом.
- Внешние раздражители, к которым относятся, как растения, а именно пыльца цветов (самое известное — амброзия), так и химические продукты. Не меньшим раздражителем могут стать животные и насекомые, а именно их шерсть и яд.
Важно: выявить возможные аллергические реакции следует еще в первый год жизни ребенка, ориентируясь, прежде всего, на его непосредственных родственников, маму, папу, братьев и сестер, а также бабушек и дедушек.
Первая стадия, внутриутробная, когда беременная женщина питается по особой диете, если кто то из родителей или ближайших родственников малыша имеет сильную аллергию. Второй шаг — правильное вскармливание и прикормка малыша не аллергенными продуктами. с постепенным переходом на нормальное питание к 2 годам.
Раздражение происходит после прохождения принятых продуктов через систему пищеварения, которая рассчитана на определенное количество еды и веществ, из которых она состоит. Чаще всего аллергия возникает после переедания какого-то конкретного продукта.
Отсюда возникает главное правило профилактики — табу переедания. Особенно в течение второго года жизни следует обращать внимание на количество пищи, которую ест малыш ежедневно, а также на качество рациона. Бабушки говорят “Есть можно все”, а современные врачи добавляют: “Но, в ограниченных количествах!”.
Агрессивные продукты можно вводить только в 10-12 месяцев жизни малыша, например красную рыбу и цитрусовые фрукты, яйца и коровье молоко. Стоит максимально оградить ребенка от пищевых красителей и химии.
Существует общий список продуктов, которые признаны сильными аллергенами.
- Коровье молоко: основной аллерген для детей первого и второго года жизни. Причина — белок, перенасыщенные казеином, лактоглобулином, альбумином и лактоальбумином. В приоритете кисломолочные продукты, которые содержат эти компоненты в значительно меньшей мере и являются не аллергенными.
- Яичный белок: всех видов птиц, а не только курицы. Желток менее опасен в этом отношении. Отторжение белка сопровождается и неприятием мяса птицы.
- Злаковые и бобовые: самыми агрессивными продуктами признаны рожь и пшеница, далее идут рис, гречка и овес, которые не содержат глютен. Сегодня в изобилии возникает аллергия на сою, в основном, из-за ее переизбытка в продуктах детского питания.
- Морепродукты: аллергены, которые содержатся в рыбе, не исчезают путем термической обработки.
- Пищевые добавки: ароматизаторы, красители, эмульгаторы, вкусовые добавки и консерваторы. Под запретом йогурты, соки супы и консервы для взрослых. Табу на жевательные резинки, газировку и соусы.
Определить точное табу, когда возникла аллергия у ребенка, можно только под контролем педиатра.
Узнать на какой конкретно продукт у малыша возникает аллергия, можно только путем поочередного исключения продуктов из рациона питания (выжидать реакции следует от 3 до 7 дней). Альтернатива — провести специальные анализы в клинике.
Важно не только, что ест ребенок, но и то сколько и как эта еда приготовлена. Достаточно придерживаться таких правил кулинарной обработки:
- Картофель натереть на терку и вымочить в воде за день, меняя каждые часа 3 воду, тогда удаляется излишний крахмал и нитраты.
- Чтобы удалить из круп и бобовых химикаты, которыми обрабатывалось растение, достаточно поместить в воду на 60-120 минут.
- Мясо нужно варить в чистой воде, два раза сливая образовавшийся бульон до закипания, пока вся “пенка” не удалится.
Приоритет приготовления: на пару, в духовке, варка.
Фрукты, запеченные или проваренные хотя-бы 10 минут, становятся менее аллергенными.
Важен и режим питания. После введения нового продукта, необходимо выждать 3-5 дней, чтобы пронаблюдать реакцию организма. Продолжать прикормку можно только при положительном результате (отсутствие признаков раздражения).
В период от 1 до 2-х лет жизни очень важно придерживаться диеты, в особенности, если у ребенка уже появилась аллергия. Это основные принципы:
При грудном вскармливании и непереносимости коровьего молока, необходимо корректировать рацион матери. Низкоаллергенная диета назначается вашим ведущим врачом, самостоятельно ее определить нельзя. Когда малыш находится на искусственном питании, диетолог проводит коррекцию основной смеси, возможен перевод на кисломолочные продукты, или смеси на основе молока козы.
Малышам с пищевой аллергией назначают прикорм на месяц позже. Вводить новые продукты можно только с рекомендации диетолога. Важно: мясо можно вводить не ранее 9 месяцев, в идеале, только после года.
Фрукты вводятся в рацион питания в последнюю очередь, минимальный возраст — 10 месяцев.
После 1 года при сильной аллергической реакции на коровье молоко, часто практикуют белковое голодание, которое можно проводить не более 4-12 месяцев, в зависимости от рекомендации лечащего врача-диетолога.
Главное правило: вовремя обратиться за консультацией к диетологу, который после обработки данных анализов на аллергические реакции, сможет спроектировать оптимальную диету для малыша и мамы, если она еще кормит грудью.
Основа жизни в доме с аллергиком — соблюдение определенных правил порядка и уборки круглый год.
Никаких цветочных растений в доме. Даже в том случае. когда у малыша наблюдаются негативные реакции только на пищу. Зачастую аллергическая реакция может развиться и на пыльцу цветов и растений.
Отсутствие домашних животных с шерстью и насекомых. По максимуму оградите кроватку и спальню малыша от проникновения мух, комаров и плел с улицы. Кошки и собаки не могут жить в одном пространстве с аллергиком, т.к. их белок через шерсть попадает в помещение к малышу и может раздражать его организм.
Запрет на агрессивную бытовую химию. В список попадают и стиральные порошки и, прежде всего — хлорка. Освежители воздуха, средства для мытья окон, все это может нанести непоправимый вред.
Устранение “пылесборников”: мягкие игрушки, кресла и т п., буквально все места, где обычно накапливается пыль.
Важно: стерильное пространство также навредит малышу, который едва достиг одного года. Необходимо делать регулярную влажную уборку без бытовой химии, проветривать помещение раз в день. кроме периода цветения полевых цветов. когда необходимо делать обратное.
Лечение детей, старше одного года. но младше трех « это прежде всего профилактика. важно следить за чистотой одежды, подбирать только мягкую хлопковую и ситцевую одежду без ворса, которая не будет причинять неудобства и способствовать перерастанию диатеза в дерматит.
Важно: не существует оптимальных медикаментозных препаратов для устранения аллергии. Выпускают только лекарства, которые устраняют симптомы и последствия болезни, но борьбу в причинами ведет именно постоянная профилактика. описанная выше.
Препараты для лечения подбирает только врач. иногда это может занять много месяцев, так как выявить точно аллерген не всегда является возможным. Потому в период обострения следуйте изложенным советам по профилактике.
База для назначения медикаментозного препарата — полученная информация о семье и иммунологические анализы крови. В случае, если заболевание было запущено и от простого диатеза переросло в экзему или атопический дерматит — берутся и образцы кожи на анализ.
Атопический дерматит — это патологическое перманентное заболевание вследствие аллергической реакции организма на раздражитель. По обыкновению имеет постоянных характер вплоть до полового созревания, или же сопровождает человека не один год жизни до самой смерти. Аллергия при этом распространяется на большинство продуктов питания, веществ и элементов.
Главное при дерматите — правильно обрабатывать раны, которые образуются на сгибах рук и ног, а в запущенной форме проявляются еще и на щеках.
Открытые раны и пузырьки (экзема) необходимо обрабатывать любым не агрессивным препаратом, который убивает микробы и бактерии (точную рекомендацию стоит получить у лечащего врача!), после чего заматывать стерильным бинтом в один слой. Цель этого действа — малыш не должен чесать, раздирать и трогать раны. занося в организм инфекцию.
При вспышках раздражения (ребенок пытается расчесать ранки), необходимо наносить специальные успокаивающие средства, крема и гели. которые тоже должен прописать врач.
stop-allergies.ru
Пищевая аллергия у ребенка 1 год лечение - Скажи аллергии НЕТ!
Пищевая аллергия – одна из разновидностей непереносимости продуктов. В ее основе лежит механизм отторжения иммунной системой пищевых аллергенов. Непереносимость продуктов неаллергического характера протекает без вовлечения иммунной системы. Точных данных, сколько детей страдает пищевой аллергией, нет.
Опасность заболевания в том, что оно может вызвать серьезные осложнения у ребенка – заболевания ЖКТ, поражения ЛОР-органов, бронхиальную обструкцию, анафилактический шок. Очень важно как можно раньше выявить наличие у ребенка аллергической предрасположенности к тем или иным продуктам и предпринять меры для предотвращения ее проявлений.
- Причины развития заболевания
- Признаки и симптомы
- Диагностика
- Эффективные методы лечения
- Диетотерапия
- Медикаментозные препараты
- Народные средства и рецепты
- Профилактические рекомендации
Причины развития заболевания
Научно доказана наследственная природа пищевой аллергии у детей. Если хоть один из родителей страдает такой патологией, то высок риск того, что она будет проявляться у ребенка. Вероятность пищевой аллергии возрастает, если оба родителя аллергики. Но аллергическая реакция у ребенка может проявиться на совершенно другие продукты.
Факторы, которые принимают участие в проявлении пищевой аллергии:
- отсутствие грудного кормления;
- ослабленный местный иммунитет кишечника;
- повышенная проницаемость слизистой ЖКТ;
- дисбактериоз кишечника;
- внутриутробное поступление антител в организм малыша;
- возраст, в котором произошел первый контакт ребенка с продуктом-аллергеном.
Самый распространенный и сильный аллерген, который вызывает около 85-90% пищевой аллергии у детей – коровье молоко. В большинстве случаев она проявляется на первом году жизни.
На втором месте по аллергенности на организм считается рыбий белок. Исследования показали, что 98% детей с пищевой аллергией имеют аллергию на рыбу. Около 10% имеют непереносимость конкретных сортов рыбы, икры, креветок и других морепродуктов.
У более 62% детей отмечаются реакции на яичные белки. Часто встречается перекрестная непереносимость куриного мяса и бульона. Выраженной аллергенной активностью обладают многие фрукты. Из злаков чаще вызывают непереносимость пшеница и рожь.
Более 2/3 детей имеют поливалентную сенсибилизацию (непереносимость 3 и более пищевых белков).
Узнайте инструкцию по применению капель Зодак для детей для снятия симптомов аллергических реакций.
О том, как проявляется аллергия на шерсть кошек у детей и как лечить патологию прочтите на этой странице.
По степени аллергизации выделяют несколько групп продуктов.
Высокую вероятность появления пищевой аллергии вызывают продукты:
- коровье молоко;
- ягоды (клубника, малина, ежевика, черная смородина);
- фрукты (ананас, хурма, дыня, гранат, цитрусовые);
- шоколад, кофе, какао;
- орехи;
- мед;
- овощи (помидоры, свекла).
Продукты со средней степенью аллергизации:
- свинина, индюшатина, кролик;
- картофель, горох;
- персики, бананы, абрикосы;
- красная смородина, клюква;
- гречка, рис.
Продукты со слабой степенью активности аллергенов:
- конина, нежирные сорта баранины;
- кабачки, тыква, редька, огурцы, капуста;
- зеленые и желтые яблоки;
- крыжовник, слива, арбуз.
Признаки и симптомы
Симптомы пищевой аллергии могут иметь системный и локальный характер. Системным признаком является анафилактический шок.
Локальные проявления:
- гастроинтестинальные поражения;
- кожные реакции;
- поражения органов дыхания.
Чаще всего у детей (2/3 случаев) выявляют гастроинтестинальные проявления, для которых характерны:
- рвота;
- срыгивания;
- боли в животе;
- диарея;
- газообразование.
Часто на их фоне развивается отечность губ и языка.
Пищевая аллергия может вызвать быстрые кожные синдромы, как крапивница, отек Квинке. Медленные аллергические проявления – контактный, атопический дерматит.
Дыхательная система может отреагировать на пищевой аллерген ринитом, продолжительным спастическим кашлем, обструкцией бронхов.
Диагностика
Диагностировать пищевую аллергию можно с помощью комплекса исследований (клинических, лабораторных, инструментальных, анамнеза). Сначала проводится опрос ребенка и родителей, выясняется связь между приемов продуктов и появления реакций на них, наличие аллергии у ближайших родственников.
В диагностике используют 2 направления:
- клинические исследования;
- диетодиагностика (элиминационная диета, ведение пищевого дневника) – поочередно ребенку включают в рацион возможные продукты-аллергены, оценивают реакцию на них организма.
Лабораторные методы диагностики:
- Иммуноферментный анализ;
- Радиоаллергосорбентный тест;
- Реакция пассивной гемагглютинации;
- Метод торможения миграции лейкоцитов.
Информативность данных диагностических процедур около 90%, в то время как кожные аллергопробы достоверны лишь на 49%.
Инструментальная диагностика:
- Электронно-микроскопическое исследование биоптатов слизистой желудка;
- Эзофагогастродуоденоскопия.
Эффективные методы лечения
В лечении пищевой аллергии у детей важен поэтапный комплексный подход. Пищевая аллергия напрямую связана с ЖКТ, поэтому лечение также должно включать в себя устранение всех воспалительных процессов пищеварительной системы.
Важно! Необходимо устранить источник аллергии, снять симптомы ее проявления и предотвратить обострения.
Диетотерапия
Одно из главных условий терапии – диета при пищевой аллергии. Диетотерапия подразумевает индивидуальный подход к ребенку. Элиминированные продукты должны быть заменены равноценными по питательным качествам гипоаллергенными легкоусвояемыми продуктами. Сначала ребенку прописывается безлактозный (низколактозный), безмолочный гипоаллергенный рацион, исходя из анамнестических сведений о непереносимости продуктов. Нужно исключить все продукты с высоким индексом аллергизации.
При пищевой аллергии у грудничков, которые находятся на искусственном вскармливании, рекомендуют давать безлактозные смеси на соевой основе или гидролизаты молочного белка. После 6 месяцев можно использовать адаптированные безлактозные молочные смеси, гидролизаты казеина.
Если такой рацион грудничка не эффективен, то через неделю его нужно переводить на безмолочный рацион, чтобы подтвердить или исключить аллергию на молоко. Коровье молоко заменяют адаптированными смесями с изолятом соевого белка. Он не содержит лактозы и протеина, а по составу приближен к грудному молоку.
Медикаментозные препараты
Лекарственную терапию назначают в таких случаях:
- безрезультатность элиминационной диеты;
- невозможность выявить точную причину аллергии;
- невозможность исключить употребление аллергенной пищи.
Снять острые проявления аллергии можно с помощью антигистаминных средств 1 и 2 поколения. К ним относятся:
- Клемастин;
- Супрастин;
- Диазолин;
- Тавегил.
- Лоратидин;
- Цетиризин.
С 1 месяца можно назначать капли Фенистил. Они оказывают быстрое действие (через 15-40 минут), устраняют проявления аллергии. Капли можно добавлять непосредственно в бутылочку с детской смесью в дозировке, которая указана в инструкции. Можно давать средство из ложечки в неразбавленном виде.
Средства, которые тормозят процессы секреции медиаторов аллергии:
- Кетотифен – ингибитор выброса гистамина.
- Кромогликат – препарат для предупреждения и устранения гастроинтестинальных симптомов заболевания.
Для коррекции ферментного состава ЖКТ и его микрофлоры, назначают ферментные препараты и эубиотики:
- Мезим;
- Фестал;
- Линекс;
- Бактисубтил.
В тяжелых случаях проявлений аллергии на продукты назначают короткий курс кортикостероидов.
Народные средства и рецепты
Народные методы помогают облегчить симптомы пищевой аллергии. Их используют как дополнительную меру лечения.
Узнайте о причинах развития аллергической крапивницы у детей, а также о том, как лечить патологию.
Список таблеток от аллергического кашля у взрослых и правила их применения описаны на этой странице.
Перейдите по ссылке и прочтите о том, как распознать аллергический дерматит на лице и как его лечить.
Эффективные рецепты:
- При сильных высыпаниях и зуде кожи готовят ванны из отваров крапивы, одуванчика, листьев березы.
- Заливать овсяные отруби кипятком. Принимать утром натощак несколько ложек (рекомендуется с 3 лет). Отруби оказывают действие энтеросорбента, выводят токсины из кишечника.
- 1 ст. ложку сухих листьев крапивы залить кипятком. Настоять и давать ребенку внутрь по 50-100 мл (в зависимости от возраста). Курс лечения – 3 недели.
Профилактические рекомендации
В качестве первичной профилактики аллергической непереносимости продуктов у ребенка должны стать антенатальные и постнатальные меры. Беременная женщина должна скорректировать образ жизни, чтобы минимизировать вероятность аллергии у малыша:
- Не употреблять аллергенные продукты.
- Полноценно питаться.
- Исключить губительные для здоровья привычки.
- Избегать нахождения в экологически неблагоприятной среде.
Профилактика заболевания у ребенка состоит в идентификации первых его проявлений и контроле над ним. Дети, которые склонны к аллергии, как минимум до 6 месяцев должны употреблять грудное молоко. Сроки и продукты для прикорма должны определяться индивидуально. Продукты с высоким индексом аллергенности вводят в рацион как можно позже. При отсутствии грудного молока детям дают профилактические смеси с гидролизатом молока.
Пищевая аллергия у детей – распространенное явление в наше время. Часто отторжение провоцирует не сам продукт, а искусственные вещества, которые есть в его составе. Очень важно правильно диагностировать заболевание, чтобы скорректировать питание и не допустить рецидивов.
В следующем ролике доктор Комаровский расскажет, почему у детей возникает пищевая аллергия, подробно описав механизм развития аллергической реакции на еду:
allergiinet.com
Пищевая аллергия – распространённое явление у грудничков и детей постарше. Негативная реакция на компоненты определённых продуктов проявляется в виде характерных симптомов.
Аллергия – это не только красные пятна, отёки и расстройство пищеварения, это сигнал для родителей. Повышенное внимание к детскому питанию должно быть на первом месте, если взрослые хотят сохранить здоровье малыша.
- Причины появления
- Характерные симптомы
- Возможные аллергены
- Пищевая аллергия и возраст
- Диагностика
- Как избавиться от патологии
- Лечебная диета
- Антигистаминные препараты
- Профилактические рекомендации
Причины появления
Негативная симптоматика появляется при излишней восприимчивости иммунной системы к отдельным компонентам продуктов. Реакция взаимодействия иммуноглобулина Е и определённого аллергена проявляется в виде характерных признаков.
Провоцирующие факторы:
- употребление будущей мамой большого количества продуктов, вызывающих аллергию. Увлечение шоколадом, цитрусовыми, красными ягодами, яйцами, пристрастие к мёду, орехам закладывает фундамент для проблем с иммунитетом, провоцирует склонность к негативным проявлениям у ещё не родившегося малыша;
- наследственная предрасположенность. Родители должны знать, что если у них в детстве были характерные реакции на некоторые виды пищи, вероятность передачи этого признака детям повышается в несколько раз;
- нарушение родителями принципов правильного питания, раннее введение прикорма, составление меню без учёта возрастных потребностей. Вред детскому организму наносит ранний переход на «взрослую пищу». Некоторые родители поступают так, чтобы не тратить время на приготовление блюд, подходящих для годовалого малыша.
Иногда проблемы с реакцией организма возникают, если родители прислушиваются не к советам педиатров, а доверяют «всезнающим» соседкам. То, что хорошо для одного малыша, может стать причиной сильнейшей аллергии для ослабленного ребёнка.
Узнайте о методах лечения синусита у детей в домашних условиях.
Про инкубационный период ветрянки у детей прочтите по этому адресу.
Характерные симптомы
Пищевая аллергия имеет специфические признаки:
- высыпания на коже. После употребления продукта-аллергена на коже появляются розовые или красные пятна различного размера, узелки, пузырьки. Часто фрагменты сливаются, образуется сплошная красная «корка». Нередко появляется зуд. Детки капризничают, плохо спят, отказываются кушать;
- отёчность. Опасный признак, появление которого требует немедленной реакции со стороны родителей. Припухлости появляются на различных участках тела: веках, слизистых, кистях рук. Отёчность развивается на половых органах, на лице. Самые опасные отёки – в области носоглотки, поражение внутренних органов. Приём антигистаминных препаратов предупреждает тяжёлые последствия;
- расстройства пищеварения. У многих деток высыпания, отёчность сопровождаются диареей, вздутием живота, болями в желудке/кишечнике. Ребёнка беспокоит тошнота, рвота. Чем выше доза аллергенов, тем сильнее заметны проблемы с кишечником.
Важно! Чем слабее иммунная система, тем ярче проявляются характерные признаки.
Возможные аллергены
Все продукты делятся на три группы. При составлении меню для деток разного возраста родители должны учесть потенциальную опасность нового вида пищи.
При повышенной чувствительности организма важно проверить, к какой группе принадлежит выбранный продукт. Внимательное отношение к детскому питанию минимизирует риски негативных реакций.
Высокая степень аллергенности:
- помидоры;
- яйца;
- цельное коровье молоко;
- икра;
- пшеница;
- орехи;
- морская рыба;
- клубника;
- малина;
- морковь;
- морепродукты;
- мёд;
- шоколад;
- цитрусовые;
- какао;
- кофе.
Средняя степень аллергенности:
- гречка;
- рис;
- говядина;
- картофель;
- овёс;
- свёкла;
- вишня;
- бананы;
- чёрная смородина;
- бобовые.
Низкая степень аллергенности:
- крольчатина;
- кисломолочные продукты;
- белокочанная капуста;
- кабачки;
- огурцы;
- цветная капуста;
- мясо индейки;
- смородина (белая и красная);
- жёлтые сорта слив;
- укроп, петрушка;
- груши, яблоки (зелёные сорта);
- брокколи;
- постная свинина;
- черешня (белая и жёлтая).
Пищевая аллергия и возраст
У грудничков проявления пищевой аллергии встречаются намного чаще, чем у школьников. Причина проблемы – слабая иммунная система малышей, несовершенство желудочно-кишечного тракта.
Аллергологи выделяют три возрастные категории:
- первая группа – дети до года. Основная причина аллергических реакций – низкий иммунитет, повышенная восприимчивость к новой пище. Опасно раннее введение прикорма, выбор неподходящих блюд для нежного детского желудка. Чаще всего наблюдаются все признаки аллергии: себорейные корочки на голове, сухие/мокнущие пятна, зуд, отёчность, краснота в области локтей, щёк, колен. Нередко отмечено расстройство стула, опасные астматические проявления;
- вторая группа – дошкольники. Иммунитет крепнет, при правильном подходе к питанию негативные реакции наблюдаются реже. Аллергия чаще возникает, когда дети идут в садик. Резкие изменения в питании (обилие молочных продуктов, овощных блюд) нередко вызывают отрицательный ответ со стороны организма. Ещё одна причина – персонал не всегда помнит, кому из 20 детей запрещены определённые продукты-аллергены;
- третья группа – дети старше 7 лет. Появляется устойчивость к компонентам, провоцирующим негативные реакции. Многие школьники «перерастают» аллергию. После семи лет остаются проблемы с отдельными видами пищи (яйцами, рыбой, коровьим молоком, пшеницей). Нередко шелушение, краснота, отёчность развиваются, когда дети пробуют орехи, арахис, сухарики/чипсы с не очень полезными наполнителями. При наследственном характере аллергии стойкие реакции сохраняются до 10-14 лет и дольше.
Диагностика
При появлении характерных признаков запишитесь на приём к аллергологу. Нередко ребёнка к узкому специалисту направляет педиатр после планового осмотра, жалоб на часто возникающие кожные реакции, проблемы с пищеварением.
Аллерголог проводит специальный тест для выявления продуктов, провоцирующих негативные реакции. Обязателен анализ крови. Поможет рассказ родителей о принципах питания, времени введения прикорма, характере рациона.
Как избавиться от патологии
Главная задача – определить, какой продукт вызвал бурную реакцию организма, исключить его из рациона. Иногда врач выясняет, что у ребёнка аллергия на определённый компонент, например, белок глютен. В таком случае под запрет попадут все продукты, содержащие опасный ингредиент.
Лечебная диета
Избавиться от негативных реакций можно только после коррекции рациона. Антигистаминные препараты лишь снимают отрицательные проявления, но при употреблении «опасного» продукта проблема возникнет вновь.
Рекомендации по соблюдению диеты при пищевой аллергии у детей раннего возраста:
- введение прикорма в установленный срок, только после полугода. При склонности к аллергии добавляйте новые блюда на месяц – два позже;
- новые блюда давайте по чайной ложке, контролируйте реакцию организма;
- если появилась аллергия, врач отменяет прикорм, назначает лечебные смеси, подавляющие активность иммуноглобулина Е. Только после исчезновения симптомов, периода ремиссии в 4–5 дней можно вновь пробовать минимальные дозы новых продуктов;
- контролируйте реакцию кожных покровов, ЖКТ, дыхательной системы, слизистых на новое блюдо. Если нужно, отменяйте продукт, ищите заменитель;
- ведите пищевой дневник. Ежедневно записывайте, какие продукты употреблял грудничок, как реагировал на прикорм. Чем подробнее записи, тем проще выявить, что вызывает проблему;
- если выявлена аллергия на молочный белок, придётся покупать специальные смеси на гидролизатах сывороточного и молочного белков. Известные производители детского питания предлагают немало смесей, безмолочных гипоаллергенных каш, монокомпонентных мясных консервов для деток определённого возраста (от рождения до 9–10 месяцев и старше). Единственный недостаток полезных смесей – высокая стоимость.
Рекомендации для лечения пищевой аллергии у детей постарше:
- отказ от продуктов, провоцирующих аллергию;
- беседа с дошкольником и школьником. Ребёнок должен знать, какие блюда и продукты ему нельзя есть. Родители должны доступно объяснить, чем грозит употребление «запрещённого» продукта;
- соблюдение диеты, постепенное введение новых блюд низкой степени аллергенности. При нормальной реакции организма добавление по одному, через определённые промежутки, продуктов со средней степенью аллергенности;
- снизить нагрузку на пищеварительный тракт поможет приготовление на пару. Полезны тушёные, запечённые блюда;
- укрепление иммунитета. Слабость иммунной системы – одна из предпосылок для негативных реакций.
Антигистаминные препараты
В аптечке всегда должны быть таблетки для быстрого снятия симптомов аллергии. Отёчность, нарушение дыхания – опасные симптомы.
Рекомендации:
- посоветуйтесь с врачом: аллерголог выпишет антигистаминные средства согласно возрасту;
- рекомендованы препараты третьего и четвёртого поколения. Преимущества: пролонгированное действие, отсутствие сонливости;
- если таких лекарств вы не нашли, подойдут давно известные средства с хорошим противоаллергическим действием;
- важнее всего – не медлить, сразу дать ребёнку нужную таблетку;
- при ярко-выраженных симптомах, подозрении на отечность гортани без колебаний вызывайте скорую помощь: отёк Квинке, нарушения дыхания опасны для организма
Как быстро повысить иммунитет ребенка? У нас есть ответ!
Методы лечения хронического панкреатита описаны на этой странице.
По адресу узнайте о том, как научить ребенка читать в домашних условиях.
Эффективные таблетки от пищевой аллергии:
- Супрастин.
- Эриус.
- Тавегил.
- Диазолин.
- Цетрин.
- Зиртек.
- Кларитин.
Важно! При экстренной необходимости купить антигистаминное средство без консультации врача обязательно подскажите фармацевту возраст ребёнка.
Профилактические рекомендации
С наследственностью бороться сложно, придётся всю жизнь соблюдать определённые правила питания. В остальных случаях родителям вполне по силам предупредить негативные реакции.
Прислушайтесь к рекомендациям аллергологов:
- откажитесь от раннего прикорма;
- расширяйте рацион грудничка постепенно, следите за реакцией на новый продукт;
- готовьте для малыша «свои» блюда согласно возрасту, не давайте пищу с общего стола;
- укрепляйте иммунную систему: здоровый организм имеет меньшую чувствительность к определённым компонентам пищи. Часто бывает, что при соблюдении правил питания, закаливании, правильном режиме детки «перерастают» проблему;
- объясняйте детям постарше, чем опасна аллергия, почему нужно придерживаться правил питания. К сожалению, многие детки понимают, что нельзя есть определённые продукты лишь после лечения в аллергическом отделении больницы;
- при подозрении на аллергию обязательно обратитесь за врачебной помощью: своевременная терапия поможет избавиться от негативных проявлений, облегчит жизнь малышу и родителям.
Дома обязательно держите таблетки от аллергии. Современные препараты быстро снимают симптомы. Отёчность часто развивается стремительно, иногда счёт идёт на минуты. Поход в аптеку отнимет драгоценное время.
Аллергия на пищевые продукты – сигнал о повышенной чувствительности организма к определённым видам пищи. Правильный подход к лечению и профилактике, настойчивость, внимание к здоровью ребёнка уменьшат риск аллергических реакций.
Как бороться с пищевой аллергией у ребенка? Полезные советы родителям в следующем видео:
razvitie-malysha.com
Негативные реакции на пищу известны с давних времен. Сегодня такие реакции на продукты называют пищевой гиперчувствительностью или непереносимостью. Они делятся на два вида: пищевую аллергию и неаллергическую реакцию на пищу. Основа пищевой аллергии у детей — это повышенная чувствительности к пище, которая характеризуется непереносимостью ее конкретных видов.
Итак, что же должны знать родители о пищевой аллергии детей, ее особенностях и методах лечения?
Симптомы пищевой аллергии у детей
По сравнению с другими видами аллергий, пищевая аллергия у детей возникает гораздо чаще. А связано это с чувствительностью детского кишечника, неспособностью воспринимать отдельные вещества в составе еды. По этой причине родители должны знать самые распространенные симптомы пищевой аллергии. К ним относятся:
- Со стороны пищеварения: отечность пищевода и губ, развитие стоматитов, колики, понос, рвота.
- Со стороны дыхания: насморк, приступы бронхиальной астмы, риниты.
- Кожные проявления: экзема, отеки, крапивница, отек Квинке, васкулит.
Еще один симптом аллергии на пищу у детей — это изменения в крови, однако дома родители этого заметить не могут.
Менее типичные аллергические реакции на пищу у детей могут проявляться нефритом и язвенным колитом, психическими отклонениями в виде нарушения сна, гиперкинетического синдрома.
Родители должны понимать, что типичные и не совсем типичные признаки аллергии требуют внимания и врачебного вмешательства. Не лечите детей самостоятельно, используя советы соседей и других мам. У каждого ребенка организм индивидуален, поэтому и лечение пищевой аллергии у вашего малыша должно быть сугубо индивидуальным.
Причины пищевой аллергии у детей
Медики констатируют, что аллергия на пищу у детей развивается не самостоятельно, а является результатом определенных процессов в организме. Их может быть несколько, и не все эти причины зависят от малыша. Вот самые распространенные:
- Неправильный рацион беременной женщины во время вынашивания плода. Не зря диетологи рекомендуют исключать из списка питания женщинам некоторые продукты. Они негативно влияют на развитие иммунитета ребенка и приводят к развитию аллергии, которая у грудничков лечится труднее всего.
- Кормление смесями в раннем возрасте. Все детские смеси делают на основе белка молока коровы. Он сам по себе — сильный аллерген. Сочетание искусственных смесей и грудного молока ведет к гиперсенсибилизации организма ребенка и проявлению аллергии.
- Неправильное меню кормящей мамы. Оно приводит к аллергиям у ребенка. А происходит это потому, что вещества, попадающие в организм женщины, из него выводятся в том числе и через молоко. Мама может съесть что-то вкусное, а затем лечить у ребенка пищевую аллергию. Поэтому мамам, особенно первородкам, очень важно понимать, что кормят они не только себя, а и свое дитя.
- Неправильное введение прикорма в меню грудничка. Резкий переход на искусственное вскармливание, введение в меню новых продуктов слишком большими порциями часто вызывает аллергию. Мамочки должны знать, что постепенность — основной принцип введения прикорма. Начинать нужно с половинки чайной ложки и ежедневно понемногу увеличивать дозу нового продукта, если организм малыша „не протестует” против этого.
Как лечить пищевую аллергию у ребенка
Мамы и папы непременно задаются вопросом, какими же лекарствами нужно лечить аллергию на продукты у малыша. И тут ни один врач не даст вам четкий и конкретный ответ. Ведь организм вашего ребенка индивидуален, и лекарства, помогающие одному малышу, для другого окажутся неэффективными.
Но антигистаминные препараты, которыми в большинстве случаев лечат детскую аллергию, подбирает исключительно врач. Само название „антигистаминный препарат” всегда настораживает родителей.
Если лечением аллергии заняться вовремя, действовать согласно рекомендациям врачей, то проблему аллергии можно решить навсегда, и таким образом обезопасить малыша от ее проявлений в перспективе.
Аллергологи считают, что успех лечения во многом зависит от ответственности родителей и четкого соблюдения всех предписаний врача в лечении пищевой аллергии детей.
Лечение пищевой аллергии у грудных детей до года
У грудничков лечение начинается с диеты, а именно с исключения из меню причинного пищевого аллергена. Тактику лечения в каждом случае определяет диетолог, врач-педиатр или аллерголог.
Если дитя находится на грудном вскармливании, то первым делом нужно исключить из рациона мамы потенциальные аллергены. Это продукты, которые в своем составе имеют консерванты и эмульгаторы жиров, искусственные красители и ароматизаторы. Исключаются из рациона кормящей женщины крепкие бульоны и жареные блюда, ограничивается и количество продуктов молочного происхождения. Это нужно сделать на протяжении недели. Для малыша с пищевой аллергией важно сохранять грудное вскармливание.
Если же дитя находится на смешанном или искусственном вскармливании, то чаще всего причиной аллергии становятся белки коровьего молока в детской смеси. А установить это поможет специальное исследование. После него будет необходима частичная либо полная замена смеси специализированными гипоаллергенными, которые назначит врач.
Если удается выявить главный источник аллергии, то в гипоаллергенную диету могут вноситься корректировки в виде исключения продукта, вызвавшего пищевую аллергию. Эта диета должна соблюдаться ребенком около 3 месяцев. Исключение аллергена из рациона мамы снимет симптомы аллергии, и через определенное время меню нужно будет расширять постепенно.
Помимо назначения ребенку антигистаминных препаратов, адсорбентов, мазей для наружного лечения кожи, в числе которых и гормональные, могут назначаться и внутривенные введения гормонов в очень тяжелых случаях. А еще проводят коррекцию микрофлоры кишечника бифидо- и лактобактериями.
Лечение пищевой аллергии у детей 5-6 лет
В 5-6 лет аллергия на продукты уже дала знать о себе, и родители должны владеть информацией, как действовать в случаях ее проявления. Они должны быть готовыми к тому, что в случаях обострения аллергии ее симптомы нужно снимать в домашних условиях оперативно. Для этого используются такие препараты:
- Абсорбенты. Они всасывают вещества из кишечника, что помогает снижать концентрацию аллергена и его поступление в кровь.
- Антигистаминные препараты. Замедляют либо прекращают аллергическую реакцию, обрывая связь рецепторов с аллергеном. Применять их родителям нужно лишь после консультации с врачом, ведь реакция может быть и противоположной.
- Очищающие клизмы. Их проводят для грудничков в случае сильного проявления аллергии.
После проведения таких процедур надо наблюдать за состоянием ребенка. Если признаки аллергии уменьшись, посещение врача можно отложить и консультироваться с ним по телефону. Когда же процедуры не принесли видимого облегчения, то необходимо сразу обращаться за медицинской помощью.
Лечение пищевой аллергии у детей: Комаровский
Евгений Комаровский причиной пищевой аллергии называет реакцию детского организма на белок, который является чужеродным и всасывается в кровь. Иммунная система малыша при этом вырабатывает антитела. Поэтому педиатр чаще акцентирует на том, чтобы избежать аллергии осторожным введением в организм малыша прикорма, новых продуктов. Он подчеркивает, что сахар способствует процессам распада и гниения продуктов в кишечнике.
Поскольку у грудничков часто наблюдается аллергия на белок коровьего молока, то Евгений Комаровский считает нецелесообразным и вредным частую смену смесей ребенка.
Если речь идет о пищевой аллергии детей старшего возраста, то, по мнению доктора, родителям очень просто определить аллерген. Ведь они знают, что ел их ребенок, и могут определить этот аллерген. Доктор рекомендует делать в таких случаях детям очистительные клизмы. Он считает, что аллергия с возрастом может исчезнуть сама по себе. А в периоде дошкольного возраста применять медикаменты для лечения пищевой аллергии Евгений Комаровский советует лишь тогда, когда диета неэффективна.
Лечение аллергии у детей народными средствами
Лечение народными средствами всегда более доступно, нежели медикаментозное. Итак, воспользуйтесь некоторыми рецептами лечения пищевой аллергии у детей народными средствами:
- Возьмите 5-6 свежих куриных яиц, хорошенько их вымойте с хозяйственным мылом. Кипятите 10 минут. Затем снимите скорлупу, очистите ее от пленки, просушите и перетрите до состояния порошка. Детям до 6 месяцев дают одну порцию такого порошка (количество на кончике ножа), годовалому малышу — две порции порошка, а после года — это уже половинка десертной ложки один раз в день. Лечение длится месяц до полного излечения аллергии.
- Детям-аллергикам старше года рекомендуется лечение чаем из земляники. Готовят чай следующим образом: 200 граммов сухих листьев земляники заливается водой в количестве 400 граммов, кипятится до уваривания наполовину. Пьют такой чай по 100 граммов дважды в день.
- Мумие является хорошим натуральным средством лечения пищевой аллергии у деток. Возьмите 1 грамм мумие на литр теплой кипяченой воды и растворите его. Принимать ребенку такой раствор необходимо в дозах: до 3 лет — по 50 граммов в день, до 7 лет — по 70 граммов, старше 7 лет — по ½ стакана в день. Курс лечения пищевой аллергии с помощью мумие у детей составляет 21 день.
Специально для nashidetki.net- Диана Руденко
NashiDetki.net
Кашель, зуд, частый плач, беспокойное поведение маленьких детей могут быть сигналом пищевой аллергии, о которой Вы даже не догадываетесь. Своевременно справившись с тревожными симптомами, Вы убережете своего малыша от дальнейшего развития заболевания.
- Причин развития пищевой аллергии у малышей до 1 года много. Чаще всего они связаны с нарушением работы желудочно-кишечного тракта (ЖКТ). Когда рождается ребенок, большинство его внутренних органов еще продолжают формироваться. Например, поджелудочная железа еще не способна в необходимых количествах вырабатывать ферменты, необходимые для расщепления белков, углеводов, или жиров.
- У новорожденных часто нарушена микрофлора. Она еще не сформировалась. Таким образом, получается, что мелкие частицы, из которых состоят пищевые продукты, попав в животик крохи, не могут перевариться. Из-за высокой проницаемости слизистой оболочки кишечника (особенность новорожденных) непереваренные остатки попадают в кровеносные сосуды, которыми пронизаны стенки кишечника. Организм начинает вырабатывать антитела, называемые IgE. Происходит так называемая сенсибилизация, т. е. повышается чувствительность к определенным макромолекулам. Развивается аллергическая реакция. Пищевая аллергия может возникнуть уже в первые дни или месяцы жизни ребенка.
- Факторы риска развития аллергической реакции у новорожденного могут быть наследственными, а также быть связаны с экологическим неблагополучием окружающей среды (и в первую очередь курением мамы во время беременности). Отрицательную роль также играют материнский гестоз (и, как следствие, гипоксия — кислородное голодание плода) и инфекционные заболевания, перенесенные женщиной во время вынашивания ребенка.
- Нарушения в питании мамы и ребенка также могут привести к развитию пищевой аллергии. Кормящей женщине не рекомендуется злоупотреблять коровьим молоком, творогом, шоколадом, клубникой, красной рыбой и икрой.Повышает риск аллергии и ранний перевод малыша на искусственное вскармливание, особенно если для этого используются неадаптированные молочные смеси и назначается цельное коровье молоко в качестве основного продукта питания.
Симптомы пищевой аллергии у детей
Симптомы пищевой аллергии у детей чрезвычайно разнообразны. Это могут быть всевозможные поражения кожи (крапивница, дерматит, отек Квинке, строфулюс – реакция с сильным кожным зудом); гастроинтестинальные нарушения (тошнота, срыгивания, рвота, метеоризм, колики, запор, диарея, неустойчивый стул); респираторные нарушения (аллергический ринит или бронхиальная астма).
Исследования показывают, что у детей 1-го года жизни, которые страдают аллергией, наиболее часто выявляют высокую чувствительность к белкам коровьего молока. Среди больных атопическим дерматитом 90% страдают непереносимостью белков коровьего молока.
Высока у малышей и чувствительность к белку куриных яиц (62%), глютену (53%), бананам (51%), зернам риса (50%). Реже встречается непереносимость белков гречки (27%), клубней картофеля (26%), сои (26%), протеинов кукурузы (12%), разных видов мяса (0-3%). Нужно отметить, что у многих детей (76%) выявляют поливалентную сенсибилизацию, т. е. аллергия у них сразу к 3 и более протеинам (или белкам) пищевых продуктов.
Лечение пищевой аллергии у детей
- Диета — основа лечения детей, страдающих пищевой аллергией. Основным принципом построения гипоаллергенной диеты является исключение из питания продуктов с высокой сенсибилизирующей активностью, раздражающих слизистую ЖКТ, содержащих в своем составе консерванты, красители, эмульгаторы, стабилизаторы и пр.
- Гипоаллергенные продукты промышленного производства – это специализированные смеси на основе молочного белка (лечебные, лечебно-профилактические, которые разрешено употреблять с самого рождения); смеси на основе соевого белка (употребляются с 6-месяцев); кашки без молока; однокомпонентные фруктовые, ягодные и овощные пюре (с 5 месяцев); однокомпонентные мясные консервы: конина, ягненок, индейка и др. (с 9 месяцев); специализированная вода для детского питания.
- Кормящим мамам также нужно соблюдать специальную диету. Из своего рациона они должны полностью исключить морепродукты, яйца, орехи, шоколад, кофе, овощи и ягоды красного и оранжевого цветов, ананасы, авокадо, маринады, острые блюда, пряности, газированные напитки, редьку, некоторые сыры, ветчину, пиво. Цельное молоко следует употреблять только в кашах, сметану в заправках салатов.
- На Вашем столе обязательно должны быть кефир, бифидок, йогурты без фруктовых добавок, гречневая, рисовая и овсяная каши, овощи и фрукты (зеленой окраски), супы (овощные и крупяные), нежирное мясо (отварное, тушеное и в виде паровых котлет), пшеничный и ржаной хлеб, чай, компоты и морсы.
Читайте также:
- Аллергия на бананы у детей
- Как избавиться от аллергии на пыль?
- Что делать при аллергии на яблоки у детей?
- Как вылечить диатез у ребенка?
- Капли фенистил для детей: применение, отзывы
- Синяки под глазами у ребенка:причины
Как можно больше узнав о ранних симптомах пищевой аллергии, Вам непременно удастся справиться с ее проявлениями у ребенка. Улыбка здорового и счастливого малыша станет для Вас настоящей наградой!
Специально для LadySpecial.ru — Cнежана
LadySpecial.ru
ne-allergik.ru
Аллергия у годовалого ребенка
Если наблюдается аллергия у годовалого ребенка, первым делом необходимо понять, действительно ли это аллергическая реакция или может дело приходится иметь с другим заболеванием. Про наличие аллергии у ребенка могут сказать следующие симптомы:
- постоянное чихание, зуд в носу, насморк;
- отек слизистой оболочки горла, осиплость голоса;
- сухой кашель, одышка;
- конъюнктивит, слезотечение;
- проблемы с пищеварением: запор, диарея;
- тяжесть в желудке, метеоризм;
- тошнота, рвота;
- ухудшение аппетита;
- покраснение кожи, появление сыпи на теле, сопровождающейся зудом, жжением и шелушением.
Чаще всего признаком аллергической реакции становится сыпь на теле. Она может иметь вид обычных уплотнений, эрозий, везикул, даже гнойничков. Такие новообразования всегда сопровождаются покраснением кожи, зудом, доставляющим ребенку много неудобств и дискомфорта. При этом сыпь может локализоваться на определенных участках тела или распространяться по всей поверхности кожных покровов. Все зависит от аллергена и реакции на него организма.
Важно суметь отличить аллергическую сыпь от потницы на теле, которая имеет схожие проявления. Для этого достаточно сделать следующее: заменить синтетическую одежду ребенка натуральной, сделать температуру воздуха в комнате комфортной (около 21 градуса), повысить влажность воздуха, одевать малыша по погоде. Если покраснения на теле прошли, значит, дело было в потнице.
Безусловно, некоторые из перечисленных признаков могут свидетельствовать не только про аллергию, но и быть признаками другого заболевания у ребенка. Но, если накануне малыш контактировал с веществом, которое может выступать в роли аллергена, то, скорее всего, действительно имеет место аллергическая реакция. В любом случае, поставить диагноз может только врач, как и назначить эффективное лечение.
Что может вызывать аллергическую реакцию у ребенка
Если говорить о причинах аллергии, то болезненную реакцию организма годовалого ребенка может вызвать абсолютно любое вещество. Чаще всего ее провоцируют:
- продукты питания;
- средства личной гигиены;
- детская косметика;
- синтетическая одежда;
- лекарственные препараты;
- домашняя пыль;
- шерсть домашних животных;
- пыльца растений.
Осложняет ситуацию то, что при первом контакте с аллергеном у ребенка может не наблюдаться никаких симптомов аллергии. Так родителям сложно понять, что же могло спровоцировать подобную реакцию.
Не зависимо от аллергена, нужно понимать, что если у годовалого ребенка наблюдаются признаки аллергии, необходимо срочно обратиться к врачу. Только специалист может поставить правильный диагноз, рассказать, чем лечить малыша.
Диагностика и лечение
При первичном осмотре сложно понять, что могло вызвать у ребенка респираторные симптомы или сыпь на теле. Поэтому, ему дадут направление на анализ крови, позволяющий определить, действительно ли имеет место аллергическая реакция, а также порекомендуют пройти специальные тесты, при помощи которых выявляется конкретный аллерген.
После этого можно начинать лечить аллергию. Первое, что потребуется сделать – оградить ребенка от повторных контактов с аллергеном. Они могут быть опасны для него, провоцировать более серьезные проявления аллергии.
Далее – медикаментозное лечение. В первую очередь – это антигистаминные препараты. Подбирать их нужно очень ответственно, потому как не все средства разрешены для годовалого ребенка, могут представлять для его здоровья определенную опасность.
Средства первого поколения, такие как Димедрол, Диазолин, Тавегил, используют достаточно редко. Препараты обладают быстрым действием, но вызывают сонливость, имеют много побочных эффектов. Оптимальным вариантом для годовалого ребенка считаются:
- Зиртек – может применяться с 6 месяцев;
- Дезал – разрешен с 1 года;
- Зодак – может использоваться для лечения годовалых детей;
- Фенистил – разрешен с 1 месяца.
Для того чтобы устранить симптомы аллергии на теле, будут назначены противоаллергические мази и крем. Изначально врач попробует лечить ребенка не гормональными препаратами, которые разрешены к использованию у годовалых детей, имеют более слабое действие по сравнению с гормональными средствами, но не вызывают привыкания, практически не оказывают побочных действий.
В случае малой эффективности лечения будут подбираться гормональные средства. Ими не нужно долго лечить аллергию на теле, потому как ее признаки проходят уже через пару дней. Но, применять такие препараты следует с особой осторожностью, выбирать те, которые имеют самое слабое действие.
Если курс лечения был достаточно продолжительным, отменять гормональные мази нужно постепенно, понемногу разбавляя детским кремом. При этом, массовая доля последнего должна возрастать, а гормонального средства – уменьшаться. Так следует делать до полной отмены гормона.
allergiyu.ru
Причины возникновения
В разном возрасте существуют нюансы, объясняющие появление аллергических реакций. Основная причина – повышенная сенсибилизация (чувствительность) детского организма к определённым продуктам и их компонентам.
Степень аллергизации зависит от:
- чувствительности организма;
- состояния иммунитета;
- частоты употребления предполагаемого аллергена.
Провоцирующие факторы:
- неумеренное употребление будущей мамой во время беременности продуктов, вызывающих острую реакцию организма – шоколада, клубники, цитрусовых, яиц, пряностей;
- запрещённые продукты, которые ест кормящая мамочка. При грудном вскармливании вещества активно всасываются и моментально попадают к малышу. Обязательно изучите, какие продукты разрешено употреблять во время периода лактации;
- ранее введение прикорма. Белок коровьего молока – один из сильнейших аллергенов. Сочетание грудного молока, искусственных смесей нередко вызывает острые реакции;
- нарушение правил прикорма. Слишком большие порции новой пищи, нарушение сроков введения в рацион определённых продуктов, отсутствие контроля реакций со стороны крохотного организма;
- генетическая предрасположенность к повышенной сенсибилизации организма. Ничего изменить вы не в силах. Ваша задача – с раннего возраста обеспечить гипоаллергенную диету, чтобы не провоцировать проявления аллергии;
- избыточное употребление продукта, который обычно не вызывает неприятных признаков и острых реакций.
Избежать сыпи, зуда, отёчности, мокнущих участков кожи легко – не давайте ребёнку продукты сверх нормы, рекомендуемой для его возраста. Не делайте исключений в честь дня рождения, праздника и так далее. Потом будут мучиться все.
Деление по уровню аллергизирующей активности. Степень опасности:
- высокая. Коровье молоко, яйца, рыба, мёд, цитрусовые. Ещё: красные ягоды, овощи, фрукты, шоколад, курятина, орехи, грибы;
- средняя. Абрикосы, картофель, свинина, персики, рис;
- низкая. Кабачки, тыква, кисло-сладкие яблоки, сливы, арбуз, бананы.
Взрослым на заметку
Мамы и, особенно, бабушки! Внимательно прочитайте этот раздел! Задумайтесь над своими действиями!
Помните! Нежелание родителей изучить элементарные правила лечения ребёнка-аллергика, незнание профилактических мер бывает опасным для жизни (отёк Квинке).
Возьмите на заметку:
- нередко тяжёлые формы аллергии с опасными симптомами вызывает отказ от выполнения рекомендаций врача;
- не все взрослые внимательно слушают специалиста, не всегда знают, как предупредить приступы аллергии.
Ещё большее недоумение вызывает сознательное нарушение простых правил горе-родителями и «сердобольными» родственниками. Аллергологи, терапевты с сожалением констатируют: надежда «на авось», беспечное отношение к последствиям встречается часто.
Возможно, вы сами произносили эти фразы или слышали их от родственников малыша, страдающего от аллергических реакций. Чаще всего возмущение вызывает необходимость отказаться от:
- шоколадных конфет («Он же любит сладкое, ну, пусть съест всего одну конфетку!», – а там две, три, и так далее);
- цитрусовых («Ребёнку нужны витамины»);
- ароматных ягод клубники («А если ему хочется!»);
- яиц, жирного молока («А как же без белка»).
Симптомы и признаки
Проявления аллергии ярко выражены. Немедленно обращайтесь к врачу, если вы заметили у ребёнка:
- яркую сыпь, красные или бледные пятна на теле, лице;
- мокнущие участки, волдыри, мелкие пузырьки;
- слабую или сильную отёчность слизистых;
- насморк (выделения прозрачные), чихание;
- слезотечение, покраснение конъюнктивы;
- поражение полости рта – стоматит;
- боли в желудке, колики, диарею, тошноту, рвоту.
Обратите внимание! Часто высыпания на коже зудят, хотя при некоторых видах аллергических реакций зуд и жжение отсутствуют.
«Неправильные» продукты вызывают немало аллергических заболеваний. У детей-аллергиков часто диагностируется:
- крапивница; (О крапивнице у детей написано здесь; о крапивнице у взрослых прочтите в этой статье);
- отёк Квинке;
- экзема;
- аллергический ринит;
- стоматит;
- бронхиальная астма;
- васкулит.
Нестандартная ситуация
Родителям стоит знать об опасности, подстерегающей маленьких детей с достаточно крепким иммунитетом. Что происходит:
- мама даёт клубнику (цитрусовые, яйца и так далее), через время смотрит – высыпаний, отёчности нет, значит, можно угостить малыша ещё;
- на следующий день ситуация повторяется. Опасных симптомов нет – употребление продукта продолжается;
- за двое-трое суток в организме может накопиться такое количество опасных компонентов, что последующая реакция будет слишком бурной;
- нередко развивается отёк Квинке или гигантская крапивница. Без «скорой» и госпитализации не обойтись.
Как избежать такого сценария? Правила простые:
- давайте потенциально опасные продукты небольшими порциями с промежутком в два – три дня;
- ведите пищевой дневник, записывайте, чем и когда вы кормили ребёнка;
- запрещайте родственникам нарушать правила, установленные вами;
- при отказе близких от ваших рекомендаций ограничьте время контактов с нерадивыми родственниками.
Помните! Здоровье ребёнка, его жизнь важнее отношений с «доброй» бабушкой, тайком угощающей кроху продуктом из «чёрного списка». «Жалеть» таким способом малыша, которому запрещено есть определённый продукт – тоже преступление.
Методы лечения
Как лечить пищевую аллергию у детей? Основной упор – на гипоаллергенную диету. Своевременное выявление аллергена позволит предупредить переход болезни в хроническую стадию.
Диагностика:
- подробное изучение анамнеза. Чем больше информации предоставят родители, тем проще врачу найти продукт, вызывающий аллергию;
- специальные кожные пробы для определения разновидности аллергена проводятся с 4–5 лет;
- иммунологические анализы крови, определяющий уровень иммуноглобулина Е позволяют ответить: аллергия – это или нет;
- обязателен опрос родителей на предмет наследственной предрасположенности.
На нашем сайте вы можете узнать о лечебных свойствах и пользе облепихового масла для лица и тела.
О причинах возникновения и методах лечения прыщей под мышками узнайте из этой статьи.
Лекарственные препараты
Рекомендованы:
- антигистаминные препараты для уменьшения зуда, снятия отёчности, снижения чувствительности организма. Эффективные средства – Супрастин, Эриус, Зиртек, Цетрин;
- энтеросорбенты, удаляющие токсические вещества, снижающие концентрацию аллергена в крови – Белый уголь, Энтеросгель, Полисорб. На крайний случай, сгодится обычный активированный уголь;
- очищающие клизмы. Эта процедура рекомендована маленьким детям, особенно грудничкам, которым противопоказаны многие лекарственные препараты.
Народные методы и рецепты
Посоветуйтесь с педиатром и аллергологом. При частых рецидивах, для облегчения состояния врачи советуют дополнительно к медикаментам применять народные средства.
Проверенные рецепты:
- яичный порошок. Купите домашние куриные яйца, отберите 5 штук. Тщательно вымойте с хозяйственным мылом, сварите в течение 10 минут. Снимите скорлупу, полностью удалите плёнки, высушите скорлупу, измельчите до состояния пыли. Дозировка: младенцам до 6 месяцев – на кончике ножа ежедневно, в годик – двойная порция, после 1 года – ½ десертной ложки. Применяйте метод до полного избавления от опасных симптомов;
- мумиё от аллергии. Качественный продукт купите в аптеке. Правила применения: растворите 1 г мумиё в литре кипячёной воды. Дозировка: до трёх лет – 50 г ежедневно, до семи лет – по 70г, после семи лет – полстакана. Длительность курса – 21 день;
- компрессы с лекарственными травами. Уходит отёчность, раздражение. Подходит тысячелистник, ромашка, календула, череда. На литр воды – 2 ст. л. сырья. Вскипятите, дайте настояться 30 минут, потом процедите. Возьмите одну из трав или приготовьте сбор, например, ромашка + календула, тысячелистник + череда или смесь из всех растений. Держите компрессы на поражённых участках до получаса;
- ванны с отваром лекарственных трав. Тот же сбор из предыдущего рецепта влейте в воду. Длительность процедуры – 15 минут;
- отвар крапивы. Средство отлично очищает кровь, уменьшает сенсибилизацию организма. Возьмите 3 ст. л. сухого сырья, залейте литром воды, вскипятите, дайте настояться 30–40 минут. Процеженный отвар давайте ребёнку по 50 г дважды в день перед едой.
Узнайте все методы чистки лица содой в домашних условиях.
Что означают прыщи на подбородке? Ответ прочтите на этой странице.
Перейдите по ссылке http://vseokozhe.com/uhod/articles/golubaja-glina.html и ознакомьтесь с информацией о способах применения голубой глины от целлюлита.
Диета при заболевании
Аллерголог и педиатр подскажут, на какой продукт аллергия именно у вашего ребёнка. Возможно, аллергенов будет несколько.
Обязательно исключите этот продукт из меню. Возможно, навсегда. Таким аллергеном часто является белок коровьего молока. Придётся всю жизнь подбирать продукты, не содержащие это вещество.
Основные правила:
- ведите пищевой дневник. Записывайте всё, что ест ваш ребёнок. Аккуратность записей, указание время кормления поможет легко определить опасный продукт;
- откажитесь от пищи, провоцирующей острые реакции;
- избегайте красителей, консервантов, полуфабрикатов, фастфуда;
- давайте травяные отвары, несладкий чай, минеральную воду по рекомендации врача, кисели, компоты;
- блюда варите на пару, запекайте;
- под запретом жареное, острое, солёное;
- не давайте шоколадки, сдобу, пирожные, Чупа-Чупсы, цитрусовые, яйца, орехи, рыбу;
- откажитесь от сладких газированных напитков;
- делайте упор на каши, нежирное мясо, разрешённые овощи и фрукты, кисломолочные продукты.
Профилактические рекомендации
Рекомендации несложные:
- правильное питание;
- самосознание беременной женщины и кормящей мамы в плане рациона;
- своевременное обращение к специалистам при первых признаках аллергии;
- желание родителей как можно больше узнать об аллергических реакциях;
- выполнение рекомендаций врача;
- готовность поддержать ребёнка и отказаться вместе с ним от определённых продуктов.
Из следующего видеоролика можно узнать ещё больше интересных подробностей о пищевой аллергии у детей:
vseokozhe.com
В раннем возрасте одной из проблем в здоровье детей становится пищевая аллергия, которая может возникать с самого раннего возраста. Если до года питание детей еще более или менее ясно, им требуется кормление грудью и плавным и аккуратным введением прикорма, либо питание специальными гипоаллергенными смесями для аллергиков, то после года, когда необходимо расширение рациона ребенка, в питании возникают сложности.
С одной стороны, хочется разнообразить меню ребенка, и вводить в питание разнообразные продукты, максимально приближая питание к общему семейному столу, с другой стороны, совершенно не хочется получить сильнейшие аллергические реакции на продукты, что сделает питание совсем ограниченным и очень скудным, сложным в выборе продуктов и процессе приготовления. Для профилактики аллергии у детей из группы высокого риска (у кого в семье есть аллергики или кто давал аллергию в раннем детстве), а также для лечения тех детей, у кого так или иначе периодически проявляются аллергические реакции на продукты, необходима разработка полноценной по составу, но в то же время гипоаллергенной диеты.
Конечно, у каждого ребенка эта диета будет своя, и зависеть она будет от возраста и особенностей реагирования на те или иные группы продуктов, но в целом, общие принципы диетического питания аллергиков отражаются в не специфической гипоалергенной диете – ее называют стол №5 ГА (гипоаллергенный). Естественно, для аллергиков совершенно не утрачивает своей актуальности ведение пищевого дневника, который рекомендуют завести еще на первом году жизни. В нем отражаются все новые продукты, которые пробует ребенок и реакции малыша на их введение, тип реагирования, степень выраженности реакций и время возникновения.
Основа гипоаллергенной диеты. В основе диеты лежат все принципы здорового и полноценного питания, при разработке этой диеты учитываются все физиологические потребности детей в основных пищевых веществах, витаминах и минералах, а также энергетические потребности растущего организма с учетом двигательной активности и возраста пациента. Идеальным вариантом является разработка такой диеты совместно с педиатром, аллергологом или диетологом, но можно взяв за основу стандартную диету, составить для ребенка свое полноценное меню.
Разработка этой диеты стала необходимостью из-за высокой частоты случаев проблем с пищеварением и формирования пищевой аллергии у детей после достижения ими годовалого возраста и подростков. Кроме того, отмечена закономерность в развитии аллергии у тех детей, кто изначально имеет проблемы с работой пищеварительной системы. Поэтому, за основу гипоаллергенной диеты была взята классическая диета №5 (которая предназначена для детей с болезнями печени или желчевыделительной системы). В диете №5 гипоаллергенной предусматривается щадящая кулинарная обработка пищи, все блюда в ней готовятся на пару, либо отвариваются и запекаются. При этом соблюдается интервал температуры пищи от 20 до 60 градусов.
Исключению подвергаются все продукты с повышенной аллергенной активностью и сенсибилизирующим потенциалом, которые могут содержать в себе пищевые красители или эмульгаторы и консерванты, кроме того, исключаются блюда, которые имеют свойства не специфически раздражать органы желудочно-кишечного тракта. Основой же рациона становятся: — все разнообразие круп, за исключением манной крупы как самой неполезной и потенциально аллергенной, — разнообразные кисломолочные продукты, но без ароматизаторов и фруктовых добавок, сахара, — неострые сыры твердых сортов, — нежирные сорта мяса – говядина, кролик, свинина без жира, конина или индейка, — специализированные мясные консервы, предназначенные именно для детей, — различные овощи неяркой окраски – капуста любых сортов, кабачки и патиссоны, светлые сорта тыквы, молодая зелень, зеленый горошек, стручковые сорта фасоли, — из фруктов и ягод основа рациона составляется из белых и зеленых яблок, груш, светлых сортов сливы и черешни, красной и белой смородины, крыжовника. Допустимы и соки из этих фруктов и ягод, натуральные или коробочные для детского питания, но соки строго нужно разводить кипяченой водой как минимум на треть или наполовину. — разрешен чай без фруктовых добавок и ароматизаторов, — применяют растительные масла, топленое сливочное, — может применяться фруктоза для подслащивания, но очень аккуратно, а вот обычный сахар по возможности, стоит исключать,
— полезными будут несдобные сорта хлеба, зерновые хлебцы, кукурузные и рисовые палочки без сахара, хлопья из этих же круп, сушки без добавок.
Теперь о тех продуктах, что стоит исключать. Все продукты, которые исключаются из гипоаллергенной диеты, обладают определенными свойствами, из-за которых они и являются потенциально опасными. Так, к примеру, есть группа продуктов, которые чаще всего вызывают истинную аллергию у детей, к ним относят цельное коровье молоко, курица (особенно шкурка), рыба, в особенности морская, соевые продукты, различные дары моря (моллюски, кальмары, креветки). К истинным аллергенам также отнесены помидор и орехи (особенно арахис и особенно со шкуркой), яйцо, шпинат, какао, бананы, виноград и клубника.
Есть группа продуктов, которые не являются полными аллергенами, но в организме малышей и людей с повышенной чувствительностью к аллергическим реакциям, они могут провоцировать особые реакции – выделение тучными клетками (которые и ответственны за развитие всех симптомов) особого вещества – гистамина. Они дают этим клеткам сигнал сокращаться, и выделять много гистамина – гистамин дает реакции сосудов, отек, красноту и сильный зуд. К таким продуктам относят специи, особенно экзотические, ананасы, куриное мясо, шоколадки и все выше уже перечисленные продукты.
Многие из продуктов могут в своем составе, как сам гистамин, так и некоторые другие опасные для аллергиков вещества – их называют биогенными аминами. Они обычно придают специфический вкус и аромат продуктам, но имеют вот такой неприятный побочный эффект. Кроме перечисленных выше продуктов к таким относятся еще и квашеная капуста, перец, острые сыры, особенно с плесенью или специями, ревень.
Есть группа продуктов, которые обладают особыми свойствами, они помогают аллергенным веществам активнее всасываться и оказывать свой эффект в организме. Это так называемые экстрактивные вещества, которые возбуждают систему пищеварения, раздражают стенки желудка и кишечника, усиливая проницаемость их для аллергенов. К таким продуктам относят субпродукты (особенно печень и почки), спаржу и шпинат, зрелый горох, брюссельскую капусту, фасоль и чечевицу, какао, крепкий чай и кофе. Эти продукты в питании аллергиков должны быть строго лимитированы.
Для аллергиков актуальны и продукты. Которые оказывают раздражающее действие на систему пищеварения, они могут вызывать усиление аллергических реакций и неприятные симптомы со стороны пищеварительного тракта. Сюда относят специи, хрен и горчицу, редиску и редьку, щавель и чеснок, продукты с искусственными добавками и всяческой химией, такие же напитки.
Опасными для аллергиков могут стать красители из ярко окрашенных фруктов и овощей – это такие продукты, как морковка, свекла, малина, абрикос, ежевика, персик, гранат, виноград красных и черных сортов (белые сорта менее аллергенны), киви, облепиха и ананасы. Эти фрукты нужно вводить только по маленькому кусочку и только под строгим контролем пищевого дневника.
Как расширять диету? Конечно, прочитав все выше сказанное можно сильно огорчиться и задуматься, чем же кормить ребенка, ведь половины привычных продуктов и блюд ему просто нельзя. Но не все так плохо, как кажется на первый взгляд. Такая строгость в диете необходима в периоды обострений и при сильных аллергических реакциях. При предрасположенности к аллергии или хорошей переносимости продуктов из диеты можно постепенно расширять рацион, главное – не торопиться и не пытаться от радости засунуть в ребенка все вкусности сразу. Помним о пищевом дневнике, он главный наш помощник в вопросах расширения диеты. Если малыш хорошо переносит диету, можно понемногу добавлять в питание: — манную кашу, макароны из твердых сортов пшеницы, — молоко и сметану в блюдах, творог, йогурты с неяркими фруктовыми добавками, — сливочное масло и белый хлеб высшего сорта, — курицу (строго без кожи) и баранину, — предварительно вымоченные овощи – морковь и репку, чеснок и лук, салат и огурцы, — можно расширять и фруктовую гамму – добавлять сливы и вишню, черную смородину, банан, бруснику, отвар шиповника, клюквенный или черничный морсы.
Только не давайте в один день сразу несколько новых продуктов, если реакция возникнет, сложно будет отследить, на какой конкретно продукт она произошла и придется возвращаться вновь к строгой гипоаллергенной диете. Начинайте введение нового продукта с небольшой дозы – пару кусочков или ягодок, весом примерно в 10-20 граммов будет достаточно, чтобы определить, есть реакция или ее нет. Следим за состоянием ребенка как минимум сутки — могут быть ранние – в первые же часы и минуты, и поздние реакции – через 12-24 часа.
Завтра мы продолжим обсуждать нюансы гипоаллергенных диет для детей старше года.
Питание при пищевой аллергии у детей после года, некоторые нюансы: http://www.stranamam.ru/article/5603144/
www.stranamam.ru
Аллергические реакции у грудных детей встречаются в наши дни весьма часто. По некоторым данным, ими страдают четверо из десяти детей первого года жизни. Нередко мамы, кормящие малыша грудью, ошибочно считают, что в таком случае ребенок застрахован от аллергии. Это не так, потому что аллергены могут содержаться и в грудном молоке.
Пищевая аллергия – реакция иммунной системы на какой-либо продукт питания, выполняющий роль аллергена. Каков механизм аллергической реакции? В ответ на аллерген в организме синтезируются иммуноглобулины Е (IgE), которые активируют каскад реакций, приводящих к развитию аллергических симптомов. Обычно аллергические реакции возникают вскоре после употребления в пищу продукта, к которому имеется повышенная чувствительность, но иногда аллергия бывает и отсроченной (замедленной), проявляясь лишь через несколько часов после съеденного.
Пищевые аллергены способны изменять свои свойства в процессе кулинарной обработки, при этом одни теряют аллергенность, а другие, напротив, становятся более аллергенными.
Какова вероятность появления пищевой аллергии у ребенка? К развитию аллергических реакций в первую очередь предрасполагает наследственность. Повышенный риск возникновения пищевой аллергии существует у детей, в семьях которых уже были зафиксированы случаи аллергии.
Также к аллергическим реакциям у новорожденного может привести гипоксия плода (кислородная недостаточность) во время беременности и родов, перенесенные малышом острые респираторно-вирусные и кишечные инфекции с последующим нарушением состава кишечной микрофлоры.
Негативную роль играет курение матери во время беременности, наличие у нее хронических сердечно-сосудистых и бронхолегочных заболеваний, а также инфекционные заболевания, перенесенные матерью во время беременности, и проводимая в связи с этим антибиотикотерапия. Считается, что дети, чьи мамы в период беременности злоупотребляли высокоаллергенными продуктами, имеют риск стать аллергиками.
Возникновение пищевой аллергии у грудничков связано с функциональными особенностями их пищеварительного тракта: пока еще низкая активность ферментов, низкий уровень выработки IgA (иммуноглобулины А) — защитных антител, расположенных на поверхности слизистых оболочек желудочно-кишечного тракта. Именно они обеспечивают местную защиту слизистых оболочек кишечника от чужеродных агентов. А так как для новорожденного характерна повышенная проницаемость слизистых оболочек, то аллергены легко проникают в кровь. И конечно, аллергические реакции связаны с нарушениями в питании кормящей матери, с избыточным употреблением ею высокоаллергенных продуктов.
Наиболее частая причина пищевой аллергии – обычное перекармливание ребенка. При регулярном переедании аллергические реакции могут возникать даже на те виды пищи (включая материнское молоко), которые еще недавно прекрасно переносились малышом.
Любой продукт питания может послужить причиной развития пищевой аллергии у грудничка (не так уж редки случаи, когда зеленые яблоки или рисовая мука, считающиеся гипоаллергенными продуктами, приводили к развитию тяжелейших аллергических реакций у детей первых лет жизни). Известна даже аллергия к материнскому молоку. И к его заменителям. Эти смеси обычно готовятся на основе коровьего молока (за исключением специализированных смесей), поэтому при раннем переводе ребенка на искусственное вскармливание часто возникает непереносимость молочного белка.
Существует ряд продуктов питания, которые медики относят к числу аллергенов:
- Молоко животных — самая частая причина пищевой аллергии на первом году жизни;
- Шоколад, кофе, какао — могут присутствовать в качестве вкусовых добавок к некоторым продуктам питания;
- Яйца куриные — иногда входят в состав таких зерновых продуктов, как печенье или макароны;
- Рыба, рыбья икра, морепродукты (креветки, кальмары, омары и прочая морская живность);
- Грибы — НЕПРИГОДНЫ ДЛЯ ДЕТЕЙ НИ В КАКОМ ВИДЕ, ВКЛЮЧАЯ СОУСЫ, СУПЫ И Т.Д.;
- Орехи — избегать все разновидности в любом виде;
- Мед — может входить в состав некоторых продуктов для детского питания и вызывать тяжелейшие формы аллергии;
- Фрукты, ягоды и овощи ярко-красного и оранжевого цветов, а также соки из них (цитрусовые, свекла, клубника, малина и т.п.);
- Соя — входит в состав приправ, соусов, отдельных видов овощных пюре и заменителей грудного молока.
Поэтому Ребенку первого-второго годов жизни ни в коем случае нельзя давать икру, шоколад, грибы и орехи.
Признаки пищевой аллергии
Основные признаки аллергии на пищу – поражение кожных покровов. Такую пищевую аллергию принято называть “диатезом” (наиболее распространенный вариант атопического дерматита). Аллергические поражения кожи :
- различная сыпь на теле,
- покраснения,
- зуд и шелушение кожи щек,
- упорные опрелости, несмотря на тщательные гигиенические мероприятия (экзема),
- обильная потница при легком перегревании,
- излишняя сухость кожи (нейродермит),
- гнейс (образование чешуек, шелушение) на волосистой части головы и бровях, крапивница.
Другие аллергические проявления – нарушения со стороны органов желудочно-кишечного тракта. Как правило при этом, у больного наблюдается дисбактериоз кишечника. Проявляется (при отеке слизистой желудочно-кишечного тракта) в виде:
- срыгивания,
- рвота,
- частый и жидкий стул с пеной или примесью зелени,
- запор,
- кишечные колики,
- боли в животе,
- метеоризм.
Значительно реже при пищевой аллергии страдает дыхательная система. Проявляется (при отеке слизистой дыхательных путей) в виде:
- аллергическая заложенность носовых ходов, аллергический насморк,
- затрудненное дыхание, бронхоспазм (при бронхоспазме воздух не поступает в дыхательные пути или поступает с большими затруднениями — это самый опасный исход аллергического отека).
Особенно опасен для новорожденного отек Квинке (вид аллергической реакции, для которой характерно внезапное появление отека кожи, подкожной клетчатки и слизистых оболочек). При отеке Квинке в области гортани возникает удушье, сходное с приступом бронхиальной астмы. При отёке гортани сначала появляется осиплость голоса, лающий кашель, затем одышка с шумным дыханием. Цвет лица приобретает синюшный оттенок, затем резко бледнеет.
Встречаются и сочетанные поражения кожи и кишечника, кожи и бронхов. При одновременном поражении кожных покровов, пищеварительной системы и органов дыхания ребенку может потребоваться срочная госпитализация. Пищевая аллергия может оказаться предтечей других аллергических заболеваний: атопического дерматита, бронхиальной астмы и др.
Лечение
Перед началом лечения необходимо выявить пищевые аллергены.
Для выявления причинно-значимых аллергенов используется:
Такие исследования нужно проводить до начала противоаллергического лечения или после него.
Иногда врачу бывает достаточно данных осмотра ребенка, опроса его родителей, а также результатов анализа пищевого дневника. Многие детские врачи просят мам, дети которых страдают пищевой аллергией, вести так называемый “пищевой дневник”. В нем нужно регулярно (в течение времени, оговоренного с педиатром, – обычно не менее 3–7 дней) отмечать все виды питания и питья, получаемые малышом в течение дня, с обязательным указанием состава блюд, особенностей их кулинарной обработки, объема пищи и времени кормления, а также появление нежелательных реакций (жидкий стул, срыгивания, кожные высыпания и т.д.). Ведение пищевого дневника позволяет выявить те продукты, потребление которых сопровождается аллергическими проявлениями. Помните, что кратковременные записи (в течение 1–2 дней) обычно не дают никакой ценной информации.
Тактику лечения в каждом конкретном случае определяется врачом (педиатр, аллерголог или диетолог). Не занимайтесь самолечением! Бесконтрольное лечение пищевой аллергии опасно и может привести к тяжелейшему обострению заболевания.
Первое место в лечении пищевой аллергии отводится диете (диетотерапия). В большинстве случаев необходим прием “антигистаминных” препаратов (антиаллергических средств), мазей, а также симптоматическое лечение.
Диетотерапия
Диетотерапия включает в себя строгий контроль количества приемов пищи с соблюдением соответствующих интервалов между ними, а также исключение из рациона грудного ребенка реальных и потенциальных аллергенов. Несбалансированное, однообразное питание нередко само по себе служит причиной развития аллергии.
Рацион питания обязательно должен остаться полноценным. Чтобы не возник дефицит питательных веществ (нутриентов), необходимо заменить все “аллергенные” продукты на гипоаллергенные, обладающие аналогичной питательной ценностью.
Обычно диетотерапия детей, страдающих пищевой аллергией, включает последовательное выполнение трех основных этапов.
Этап первый. На протяжении 1–2 недель необходимо соблюдать “неспецифическую” гипоаллергенную диету – исключить из рациона питания все потенциальные аллергены. Нельзя давать продукты промышленного производства, имеющие в своем составе кристаллический сахар, антиоксиданты, консерванты, эмульгаторы жиров и искусственные красители. Соль, как и сахар, полностью исключается. Следует воздержаться от употребления в пищу блюд с сильными вкусовыми особенностями (крепкий бульон и т.д.), так как именно они обычно раздражают слизистые оболочки детского желудочно-кишечного тракта. Ограничивают и количество молочных продуктов.
Этап второй. На этом этапе, как правило, уже выявляется основной источник аллергии. Поэтому проводимая ранее гипоаллергенная диета сочетается с индивидуально подобранным рационом и должна соблюдаться на протяжении от 1-го до 3-х месяцев.
Этап третий. Если признаки аллергии исчезли или явно уменьшились, можно постепенно расширять рацион питания малыша (явные продукты-аллергены по-прежнему полностью исключаются).
Если у вашего малыша аллергическая реакция на материнское молоко, без лишних раздумий приступайте к поиску подходящей смеси, заменяющей этот ценный продукт.
Рацион питания детей
Коровье молоко, куриные яйца, цитрусовые, продукты из пшеницы, рыбу, морепродукты, орехи лучше вводить в рацион ребенка после 1-2 лет.
Следует избегать давать прикорм до момента достижения ребенком возраста 6 месяцев; кроме того, начинать следует с тех видов детского питания, которые, скорее всего, не вызовут аллергическую реакцию и состоят из одного компонента.
Фруктовые соки и пюре никогда не вводят в рацион питания детей с пищевой аллергией раньше 3-месячного возраста. Используемые фрукты не должны иметь яркую окраску (например, яблоки должны быть только светлых сортов). Куриные яйца целесообразнее заменить на перепелиные. Овощное пюре (первый прикорм) дают в 6–6,5 месяца, каши (второй прикорм) – спустя 1–2 недели и готовят их только на воде, а добавляемое к ним сливочное масло растопляют! Мясной бульон заменяют вегетарианским супом (овощным отваром). Мясо (по показаниям) можно давать с 7-месячного возраста (и только нежирную свинину или говядину, конину или мясо кролика). Рыбу не дают до конца первого года, а коровье (цельное) молоко – до второго года жизни.
При приготовлении овощных пюре и каш откажитесь от использования смесей и молока. Овощи для смешанного пюре желательно вымачивать в холодной воде в течение 12 часов (предварительно нарезав мелкими кусочками).
Важно сформировать у малыша пищевые привычки – избегать использование сахара, соли и различных видов варенья.
В период обострения пищевой аллергии по возможности следует обходиться без продуктов детского питания промышленного производства (они не предназначены для детей-аллергиков).
Необходимо соблюдать рекомендуемые объемы кормлений и промежутки между ними, а также питьевой режим. Совершенно необходимо соблюдать сроки введения в рацион питания грудничка прикормов и дополнительных продуктов питания.
Дисбактериоза кишечника — симптом, который практически всегда сопутствует пищевой аллергии, и его лечения недостаточно для того, чтобы избавиться от аллергической реакции!
Необходимо следить за регулярным опорожнением кишечника, если у ребенка имеются запоры, которые усиливают проявления болезни или являются ее основной причиной (аллергены не успевают своевременно покидать кишечник, всасываются в кровь и вызывают аллергию), решать проблему с помощью врача.
Лучше не использовать фармакологические средства в форме сиропов, содержащие разнообразные добавки (красители, ароматизаторы), которые способные вызвать или усилить аллергию.
Температура воды при водных процедурах должна быть умеренно теплой, а длительность процедуры не более 20 минут. Воду для купания лучше фильтровать или отстаивать в течение 1-2 часов с целью дехлорирования, с последующим добавлением кипятка. Следует избегать купания в бассейнах с хлорированной водой или принимать после сеанса умеренно теплый душ с использованием мягких очищающих средств. Применение синтетических моющих средств (туалетные мыла с добавками, пены для ванны, гели для душа и т.д.) лучше ограничить или на них должны быть пометки «гипоаллергенно»
Нельзя растирать кожу ребенка мочалками, после купания кожу следует аккуратно промокнуть мягким полотенцем и нанести увлажняющее, смягчающее кожу средство. При этом можно применять только специализированную детскую гипоаллергенную косметику (рН-нейтральную).
Одежда ребенка должна быть из натуральных материалов, при выраженных аллергических кожных реакциях ее можно проглаживать; подушки и одеяла должны иметь синтетические наполнители. Малыша следует рационально одевать, не допуская перегревов, провоцирующих аллергический дерматит.
Материалы, из которых изготовлены игрушки, должны отвечать всем требованиям безопасности.
Не рекомендуется содержать домашних животных и даже аквариумных рыбок, сухой корм для которых может обострить аллергию.
Воздух в жилье должен быть чистым, прохладным, умеренно влажным. С ребенком желательно побольше гулять.
Лечебные продукты.
Если малыш находится на искусственном или смешанном вскармливании, скорее всего причиной пищевой аллергии послужили белки коровьего молока (специальное обследование позволит установить это наверняка), находящиеся в детской смеси. Если пищевая аллергия у грудничка вызвана непереносимостью белка коровьего молока необходима частичная или полная замена молочной смеси специализированными гипоаллергенными смесями (их назначает врач) на основе соевого белка или специальные смеси, в которых белок расщеплен до уровня отдельных аминокислот (гидролизированные смеси). Но и в таком питании есть недостатки: у ребенка может выявиться непереносимость соевого белка, а гидролизированные смеси обладают малоприятным вкусом и дороги. Таких смесей, приготовленных с использованием изолята соевого белка, существует довольно много. Например, американские “Энфамил-соя” и “Изомил”, швейцарский “Алсой”, немецкая “Хумана-СЛ”, голландская “Нутрисоя”, финская “Бона-соя” и т.д. Среди самых известных белковых гидролизатов – импортные продукты “Нутрамиген”, “Прегестимил”, “Алфаре” и “Пепти-юниор”.
Несмотря на лечебную эффективность, эти виды лечебного питания имеют два недостатка: высокую стоимость и малоприятный вкус. Но белковый гидролизат “Фрисопеп” частично решает последнюю проблему – педиатры иногда называют его “самым вкусным среди невкусных гидролизатов”.
Рацион кормящей матери, ребенок которой страдает пищевой аллергией или склонен к ней.
У детей, находящихся на грудном вскармливании, причиной пищевой аллергии могут стать продукты, употребляемые кормящей мамой. Если малыш находится на естественном вскармливании, то сначала из рациона мамы на протяжении 1-2 недель исключаются все потенциальные аллергены, в том числе продукты промышленного производства, имеющие в своем составе кристаллический сахар, консерванты, эмульгаторы жиров и искусственные красители (на этикетке эти вещества так и обозначены — эмульгаторы, красители). Ограничивают и количество молочных продуктов. Отметим, что для ребенка с пищевой аллергией важно сохранить естественное вскармливание.
При наличии у вашего малыша пищевой аллергии, не употребляйте в пищу цитрусовых и соков из них (прямого отжима и пастеризованных). Исключите из своего рациона дыни, арбузы, ананасы и виноград. Ограничения касаются и многих деликатесных продуктов и копченостей: мягких сортов сыра, благородной рыбы, ветчины и карбоната, копченых колбас, сосисок и сарделек, любых орехов, семечек и чипсов, грибов и любых море-продуктов, кроме рыбы.
Само собой разумеется, что кормящая мать должна воздерживаться от употребления ЛЮБЫХ алкогольсодержащих жидкостей. Особенно вредными и гипераллергенными для детского организма считаются игристые вина.
Большинство мам знают, что нужно обходиться без жареных блюд. Опасно, если кормящая мама злоупотребляет такими рафинированными продуктами, как сахар, мед или варенье, а также кондитерскими изделиями, шоколадом, а также какао и кофе. Также необходимо ограничить потребление цельного молока (только в каши), сметаны, хлебобулочных изделий и макаронных изделий из муки высшего сорта, манную крупу. Газированные напитки необходимо исключить полностью, так как в подавляющем большинстве в них содержится вредный для ребенка кофеин. Лучше отказаться даже от газированной минеральной воды.
Исключаются:
- Высокоаллергенные продукты: рыба, морепродукты, икра, куриные яйца, грибы, орехи, мед, шоколад, кофе, какао, фрукты и ягоды ярко-красного и оранжевого цвета, редис, редька, киви, ананасы, авокадо, виноград, крепкие бульоны, жареные блюда, маринады, квашенная капуста, соленые и острые блюда, консервы, пряности, лук, чеснок.
- Продукты, содержащие красители и консерванты (консервы, полуфабрикаты): майонезы, соусы, аджика, ткемали, кетчупы, чипсы, мягкие сорта сыра, копчености, ветчина, сосиски, сардельки, глазированные напитки, квас, пиво.
При разумном подходе рацион кормящей матери не покажется вам слишком “экстремальным”. Отварное мясо и нежирные сорта рыбы (треска и т.д.) обязательно должны присутствовать в рационе питания. Вареные колбасы (типа “докторской”) и качественные молочные сосиски также не воспрещаются.
Многие кормящие мамы начинают усиленно пить коровье молоко, полагая, что это улучшит качество их собственного молока и будет способствовать увеличению его количества. Это заблуждение. Если до беременности молоко не входило в ваш рацион питания, нет никакой причины употреблять его в больших количествах. Лучше и безопаснее пользоваться другими молочными и кисломолочными продуктами.
Растительную пищу (овощи, фрукты и ягоды) по возможности употребляйте только в свежем виде. Регулярно можно готовить из них салаты. Из приправ в основном следует пользоваться растительным маслом и нежирной сметаной (в умеренном количестве). В зимнее время вполне подойдут замороженные фрукты и ягоды (без сахара).
Количество сахара лучше ограничить или полностью заменить его фруктозой. Вместо варенья хороши протертые фрукты (опять же без сахара). Из кондитерских изделий выбирайте пресные сорта печенья, сдобу, домашнюю выпечку (без заварного крема). Из напитков – соки (лучше яблочный), домашние морсы из ягод, некрепкий чай, компот из свежих и сухофруктов.
Обязательно регулярно ешьте каши, хлеб (ржаной и пшеничный без добавок), овощной или слабый мясной суп, макаронные изделия и многое другое.
Разрешаются:
- Кисломолочные продукты: творог, кефир, биокефир, бифидок, ацидофилин, йогурты без фруктовых добавок, твердые сорта сыра, нежирная сметана и т.д.
- Крупы: гречневая, кукурузная, рисовая, овсяная и др.
- Овощи и фрукты: в основном зеленой и белой окраской ( яблоки, груши, бананы, сливы, смородина (любого цвета), киви, вишня, желтая черешня и абрикосы).
- Супы: вегетарианские и крупяные.
- Мясо: нежирные сорта говядины, свинины, филе индейки, цыплят в отварном, сушеном виде, а также в виде паровых котлет.
- Нежирные сорта рыб: треска, хек, судак и т.д.
- Растительное масло.
- Хлебобулочные изделия: хлеб пшеничный 2-го сорта, ржаной, пресные сорта печенья, выпечка без заварного крема.
- Напитки: чай, компоты, морсы, минеральная вода без газа
Далее, если удастся выявить основной источник аллергии, в проводимую ранее гипоаллергенную диету могут быть внесены уточнения — исключен продукт, вызвавший аллергическую реакцию. Такая диета должна соблюдаться на протяжении 1-3х месяцев.
Многие родители задаются вопросом, прекратятся ли у ребенка проявления пищевой аллергии с возрастом? По мере роста совершенствуются функции печени и кишечника, иммунная система, что позволяет надеяться на прекращение аллергии на молоко, яйца, овощи и пр., особенно если родители будут проводить противоаллергические мероприятия. Лишь 1-2% детей пищевая аллергия сопровождает во взрослую жизнь.
По материалам авторов: Владимир Студеникин (Врач-педиатр, доктор медицинских наук, профессор) Ирина Кирьянова ( врач-педиатр, к.м.н.)
www.e-mama.ru
allergiya5.ru
Пищевая аллергия в детском возрасте
Это интересно
Антигистаминные препараты
Одно из направлений в борьбе с аллергией – прием антигистаминных препаратов. Чем отличаются антигистаминные препараты разных поколений, каковы показания к назначению?
Об аллергии и ее симптомах
Так что же такое «аллергия»?
Аллергические заболевания — одна из самых распространенных проблем здоровья в современном мире. В разных странах до 20-30% населения страдает от аллергии
Об аллергии и ее симптомах
Не все ли равно, чем лечить аллергию?
При различных аллергических симптомах – насморке, конъюнктивите, крапивнице и др. – мы, конечно же, прибегаем к помощи антигистаминных препаратов.
Как выбрать средство от аллергии
Как отличить аллергию от простуды?
Чихание, кашель и насморк – что мы делаем, когда эти симптомы проявляются во всей своей красоте? Чаще всего – начинаем лечить простуду.
Об аллергии и ее симптомах
Как здоровый образ жизни поможет справиться с аллергией?
Аллергия – коварная вещь, против которой до сих пор не существует «волшебных» методов и препаратов, которые однозначно бы устранили риск ее развития.
Об аллергии и ее симптомах
Краткая история аллергии: от фараонов до наших дней
Кто придумал термин «аллергия», зачем врачи втирали пыльцу в кожу и, наконец, изучили ли мы к настоящему моменту аллергии досконально – история аллергических реакций перед вами. И это лишь ее малая часть.
Об аллергии и ее симптомах
Зодак при беременности
Какие риски несет прием Зодака® при беременности. Почему проблема назначения противоаллергических препаратов актуальна во время беременности? Возможные варианты решения данной проблемы.
Об аллергии и ее симптомах
Проверка реакции: все об аллергических тестах
Тест на аллергию — одно из наиболее информативных исследований, позволяющее подтвердить аллергическую реакцию и определить аллерген.
Об аллергии и ее симптомах
Аллергия на солнце (фотодерматоз)
В последние годы резко возросло количество больных, страдающих различными фотодерматозами.
Об аллергии и ее симптомах
Химия и жизнь: что делать, если у вас аллергия на бытовую химию?
Как защитить себя от обострения, и есть ли методы лечения, позволяющие полностью вылечить этот вид аллергической реакции?
Об аллергии и ее симптомах
Самые удивительные аллергии в мире
Многим кажется удивительным, как у человека может развиться аллергическая реакция на такие безобидные вещи, как, например, морковь, пушистый щенок или шерстяной плед.
Об аллергии и ее симптомах
12 фактов об аллергии, которые вас удивят
Несправедливо обвиненные розы, стресс как повод для чихания, кошки-победители и опасные сырые томаты – несколько увлекательных фактов для тех, у кого нет аллергии на знания.
Об аллергии и ее симптомах
Капли Зодак для детей: инструкция по применению
Когда применяется Зодак® для детей: как и за счет чего он оказывает свое действие, механизм действия препарата, показания к назначению. Какие побочные действия могут быть и кому применять Зодак® в каплях нельзя.
Как выбрать средство от аллергии
Аллергия у детей — виды, симптомы, лечение
Каковы возможные причины развития аллергии у детей, какие симптомы аллергии наиболее типичны для раннего возраста, и как их распознать? Все ответы в этом материале.
Об аллергии и ее симптомах
Аллергия на пыльцу березы и других деревьев
Березовые слезы: как быть, если у вас аллергия на самое распространенное в наших широтах дерево?
Аллергия на пыльцу
Что делать, если у вас аллергия на домашних животных
Домашние питомцы есть во множестве квартир и домов, с ними весело, они поднимают настроение (когда не рвут обои и не грызут документы), забота о них для многих становится важной часть жизни. Но что делать тем, кто по причине аллергии вынужден сторониться разнообразной живности? Изучаем в подробностях и ищем пути решения.
Об аллергии и ее симптомах
Аллергия - причины, симптомы, виды лечения
Чихание, насморк, отеки – у аллергии много лиц, и часто она неожиданно и стремительно врывается в привычный ход нашей жизни. Но что же ее вызывает, какой она бывает и как ее усмирить? Разберем подробно каждый пункт.
Об аллергии и ее симптомах
Аллергия на холод: симптомы и лечение
Вы вышли на улицу зимой без перчаток – и на руках появились красные пятна? Возможно, у вас особая реакция на холод. Давайте разбираться, что это такое и что делать.
Об аллергии и ее симптомах
allergia.pro
Пищевая аллергия у детей: симптомы, лечение ребенка, диета, причины. Как выглядит и как проявляется?
Пищевая аллергия у детей до года — широко распространённое заболевание. Особенно часто пищевой аллергии подвержены маленькие дети: груднички до года, дети ясельного возраста. Симптом аллергической реакции проходит к возрасту трёх-четырёх лет. Лечится народными методами, лекарственными препаратами, используются гипоаллергенные смеси.
У многих детей аллергия на продукты проходит к началу школьного обучения, у некоторых — проявляется на протяжении всей жизни.
Большинство родителей беспокоит вопрос: от чего зависят проявления пищевой аллергии, через какое время проходят, возможна ли профилактика и сколько продлится лечение медикаментозными и народными методами? Рассмотрим причины аутоиммунных реакций, наиболее распространённые аллергены, а также правила питания детей с повышенным аллергическим настроением организма.
Причины
Почему возникает аллергия у ребенка? Пищевая аллергия у детей — это ненормальная реакция организма на съеденный продукт (на молоко, мясо или яйца, на красную рыбу или оранжевую мандаринку). У обыкновенного человека перечисленная еда не вызывает патологических реакций, в норме остаётся температура тела, нет высыпаний, недобор веса отсутствует. А у ребёнка-аллергика данная пища становится источником болезни.
Иногда диагноз аутоиммунной реакции ставят при явных отравлениях. Ребёнок съел первую клубнику, и появилась сыпь, или школьник на Новый Год получил слишком много мандарин – и опять тот же симптом. Поэтому не нужно кормить маленького ребёнка цитрусовыми.
Причина аллергической сыпи часто кроется в удобрениях и консервантах, которыми поливали клубнику и пропитывали мандарины перед отправкой на экспорт (то есть в токсических веществах, которые оказались внутри съедобного продукта).
При аллергической природе кожных высыпаний источником токсинов, которые курсируют по крови и требуют выведения, становится борьба иммунной системы с собственными клетками. В результате уничтожение части своих же клеток образуется поток токсинов, возникают сыпи и кожные воспаления. Проявление пищевой аллергии у грудного ребенка может быть разнообразным, причина одна: нетипичная для большинства здоровых людей реакция на вполне съедобную пищу (или входящий в её состав компонент).
Часто аллергию путают с неусваиваемостью еды — неполноценное переваривание пищи в кишечнике, причиной которого является недостаток ферментов и бактерий. Вследствие чего проявляется недобор веса, повышается температура.
Неусвоенные остатки пищи становятся источником токсинов, которые формируют кожные высыпания и расстройство пищеварения. Признаки неусваивания еды и пищевой аллергии схожи между собой. Поэтому часто сложно диагностировать, аллергия ли это или простой недостаток бифидобактерий.
Какова бы ни оказалась причина развития заболевания, лечение состоит в ограничении контакта с аллергеном (разумная диета) и противодействие внешним проявлениям реакции. Лечение происходит народными средствами и лекарствами после консультации с доктором. По каким симптомам родитель может определить, что у ребёнка возникла аллергия на съеденный продукт, через сколько времени она проходит, необходима ли диета, а также нужно ли употребление в пищу специальной детской смеси грудничкам?
Симптомы
Пищевая аллергия у детей до года проявляется как внешними, так и внутренними признаками. Внешние симптомы можно определить в виде различных кожных раздражений: воспаления, покраснения, отёки, сыпь, появление корочек, а также стоматита во рту. Реже выглядит как воспаление слизистых оболочек с обильным выделением их секрета (насморк, кашель), повышается температура, происходит недобор веса.
Появляется сыпь и покраснение, расстройство стула, или частое срыгивание, кишечные колики, недобор веса, повышенная температура и другие признаки нездоровья.
Внутреннее проявление нетипичной реакции выглядит как признак пищевого отравления или расстройства пищеварения. Возможна боль и кишечные колики, метеоризм и срыгивание, понос и плохой набор веса (у грудничка). При таких проявлениях аллергии необходима строгая диета, перед ней следует делать анализы.
Виды аллергических реакций
Пищевая аллергия у детей – реакция иммунитета из-за попадания в организм вредоносных веществ. Основные виды заболевания, при которых происходит недобор веса, повышается температура: реакции на молоко, мед, цитрусовые и другие продукты.
На молоко
Молоко — главный питательный элемент в жизни детей, но врачи часто фиксируют случаи аллергических симптомов на него. На грудное молоко аллергия встречается редко.
- Покраснения на коже;
- Зуд;
- Сыпь может поразить любой участок на теле детей, но чаще всего страдает кожа лица, подмышечные впадины;
- Диарея (если в кале наблюдаются признаки крови, возможно, у ребенка происходит развитие аллергии на молоко);
- Колики;
- Тошнота;
- Температура.
Ранний прикорм
Родители торопятся с введением особой смеси, считая это собственноручно приготовленной кашей. Они забывают — коровье молоко состоит из компонентов (казеин, лактоза), способствующих появлению болезни. Молочные смеси, не содержат в себе казеин, но имеют другие вещества, вызывающие аллергию у детей. Поэтому, если появились симптомы, следует заменить смесь.
Аллергия может появиться из-за того, что мама во время беременности и после рождения малыша пила коровье молоко в большом количестве.
[veo class=»veo-yt» string=»N1RIDd4yXpM»]На казеин
Если у ребенка имеется аллергия на молоко, значит она есть на казеин. Обычно казеин содержится в кисломолочной смеси и продуктах. Аллергическая реакция на казеин и молоко передается по наследству. Передать аллергию на казеин может мать, кормящая грудью. Симптомы, говорящие о заболевании, которое вызвал казеин, не отличаются от признаков, характеризующих аллергию на молоко.
Лечить болезни, которую спровоцировал казеин, необходимо антигистаминными средствами, кремами, мазями, гелями, в сложных случаях антибиотиками (амоксиклав) и противогнойными препаратами (мирамистин).
На мед
Чаще всего наблюдается аллергия на сладкое – у ребенка краснеют щеки, говорящие о съеденной конфете. Мед тоже можно отнести к сладкому, его любят и дети и взрослые. Однако, мед состоит из большого числа компонентов, каждый из которых может вызывать аллергические реакции у детей. Главное вещество, вызывающее заболевание пыльца, которую пчелы собирают с растений.
Случаев, когда фиксировалась пищевая аллергия на мед, немного. Не всегда мед способен вызвать аллергические симптомы. Это зависит от его сорта и состава. Если результаты анализа ребенка показывают, что определенное растение у него вызывает, то мед, содержащий пыльцу этого цветка, следует исключить из рациона.
- Аллергический ринит;
- Зуд, покраснения, высыпания, шелушения;
- Слезоточивость;
- Температура.
В случае осложнений заболевания на мед у детей может случиться анафилактический шок, поэтому они должны быть под наблюдением взрослых:
- Исключите из рациона детей мед и все продукты, содержащие его;
- Давайте антигистаминные препараты (по назначению аллерголога) – супрастин, фенистил, диазолин;
- Антибиотикотерапия – доктор может назначить в особо острых случаях амоксиклав, при появлении шелушащихся болячек и гнойников мирамистин.
На яйца
Аллергия на яйца может появиться у грудного или годовалого ребенка и детей более старшего возраста (три года). Пищевая аллергия вызывается употреблением в пищу не всего яйца, а сырого белка. Грудного малыша могут настигнуть симптомы болезни из-за того, что мама не удержалась от употребления яйца пищу.
Аллергия на яйца имеет симптомы:
- Вздутие живота;
- Диарея;
- Покраснения на коже;
- Зудящие высыпания;
- Температура;
- Насморк.
На яйца аллергические реакции могут начаться с грудничкового возраста, а пройти только к пяти годам.
Собственными силами провести эффективное лечение болезни, которую спровоцировали яйца (куриные, перепелиные и т.д.), не удастся. Следует посетить врача, который назначит антигистаминные средства (супрастин, фенистил и т. д.), антибиотик (амоксиклав) и противомикробные препараты (мирамистин). Кроха не должен потреблять в пищу яйца и продукты, которые их содержат.
На морковь
Морковь – полезный продукт, но аллергенный. Если сравнивать с реакцией на яйца и мед, морковь менее опасна. Аллергические симптомы на морковь появляются у детей, имеющих аллергию на пыльцу. Независимо от того вареная она или нет, симптомы болезни все равно появятся, так как некоторое количество пыльцевых частиц морковь в себе сохранит.
- Покраснения на коже;
- Зуд;
- Запор;
- Заложенность носа;
- Слезотечение.
Лечить аллергию на морковь нужно под наблюдением специалиста. Врач назначит необходимые антигистаминные препараты, противомикробные – мирамистин, антибиотик (амоксиклав), применяемый в крайних случаях. Необходимо следить, чтобы кроха и кормящая мама не употребляли морковь в пищу.
На тыкву
Многие знают тыкву, как полезную ягоду. Тыкву хорошо использовать при очищении организма от шлаков, в диетических целях, ее считают подходящим продуктом для начала прикорма у детей. Но из-за этой идеальной ягоды может появиться аллергия.
В начале прикорма тыкву кроха должен попробовать в небольшом количестве, дабы отследить реакцию организма. Тыкву для ребенка готовить лучше собственноручно, потерев на мелкой терке.
Аллергические симптомы на тыкву такие же, как и на другие аллергены: зуд, сыпь, иногда тошнота и рвота, диарея. Чтобы устранить аллергические симптомы на тыкву, врач назначит антигистаминные препараты, в сложных случаях антибиотики (амоксиклав) и вспомогательные средства (мирамистин). Малыш и кормящая мама должны соблюдать диету, исключив тыкву из рациона.
На картофель
Картофель – востребованный продукт, применяется ежедневно для приготовления пищи. Картофель является источником детской энергии. Порой, аллергологи сами рекомендуют для устранения признаков болезни использовать картофель.
Аллергия, которую провоцирует картофель, встречается редко. Аллергия появляется не на картофель, а крахмал, содержащийся в нем. Выделяют ряд аллергических симптомов на картофель:
- Хрипота;
- Затрудненное дыхание;
- Сыпь;
- Покраснения.
Лечение аллергии на картофель требует исключения раздражителя из пищи. Если организм реагирует на картофель остро, доктор может назначить мирамистин и амоксиклав.
На пшеницу
Аллергия на пшеницу встречается часто. Заболевание возникает из-за содержащихся в злаке протеинов и белков. Раннее введение прикорма пшеничными кашами – одна из причин, вызывающих аллергию на данный злак.
- Диарея;
- Вздутие живота;
- Тошнота и рвота;
- Покраснение кожи;
- Зудящие высыпания;
- Беспричинный плач.
Основное лечение — устранить пшеницу и производные от нее продукты из рациона ребенка. Если делались лечебные процедуры, в которых использовали пшеницу, то их стоит прекратить. По назначению врача необходимо принимать противоаллергенные препараты, в сложных ситуациях – антибиотики (амоксиклав), для лечения нагноений мирамистин.
Аллергические реакции могут возникнуть не только на пшеницу, но и рожь, кукурузу, ячмень.
На овсянку
Варить овсянку нужно не менее получаса в обычной воде, затем, добавив молоко, продержать на плите, еще пятнадцать минут, так крупа снизит свои свойства, способные вызвать болезнь. Признаки заболевания на овсянку не отличаются от симптомов болезни, вызванной другими продуктами.
- Исключить овсянку из рациона;
- Принимать противоаллергенные препараты;
- Антибиотикотерапия (амоксиклав)
- Противогнойные препараты (мирамистин).
Аллергические признаки на овсянку обычно возникают из-за однообразного питания. Овсянку и пшеницу детям следует давать нечасто — раза два в неделю.
На говядину
Аллергия на говядину, как и на морковь, встречается редко. Обычно во время приготовления пищи, говядину подвергают термической обработке, после чего в мясе не остается аллергенов. Аллергические реакции у ребенка могут появиться, если кормящая мама, любит есть сырую, недоготовленную говядину.
- Тошнота, рвота;
- Колики;
- Вздутие живота;
- Анафилаксия;
- Диарея;
- Сыпь;
- Температура.
Врачи такие виды заболевания могут вылечить легко, но бывает, аллергические реакции на мясо принимают хроническую форму. В этом случае говядину ребенку давать запрещено.
- Исключить говядину из пищи;
- Прием антиаллергенных препаратов, назначенных врачом, антибиотиков при острых случаях (амоксиклав), мирамистин.
- Крема для местного применения.
Пищевая аллергия у детей может возникнуть на любые продукты – казеин, говядину, овсянку, картофель, пшеницу, мед, яйца, морковь, тыкву и другие.
Происходит это из-за неготовности организма ребенка ко встрече с вредоносными веществами. Увидев признаки болезни, можно сходить к аллергологу, он назначит ребенку правильное лечение, лекарства и анализы. Таким образом, можно устранить гастроинтестинальные симптомы, ликвидировать высыпания на коже, лице, при этом не будет страшен недобор веса.
Лечение
Для лечения пищевой аллергии у грудного ребёнка требуется сделать анализы, после общения с врачом составить правильное меню, назначить лекарства и смеси. Необходимо выяснить, какие продукты вызывают причины сыпи или пищевого расстройства, и исключить их из рациона малыша (и кормящей мамы). Строгая диета исключает повторные аллергические проявления и потому является залогом успешного лечения.
- Интересно почитать: булимия у детей
Если взаимодействие с аллергеном продолжается, можно уменьшить проявления заболевания: снять зуд и воспаление на коже, лице, заживить образовавшиеся кожные ранки, прекратить насморк.
Чтобы вылечить пищевую аллергию у детей используют наружные и внутренние лекарства, а также специальные смеси, делать которые нужно в домашних условиях, после строгого назначения врача. Наружные признаки (сыпи на лице и покраснения) залечиваются противовоспалительными и гормональными средствами.
Внутренним признакам противодействует приём бифидобактерий и ферментов (для переваривания) и сорбентов (чтобы удалить токсины и гастроинтестинальные симптомы). Для нормализации микрофлоры кишечника в ежедневное меню малыша добавляют кисломолочные продукты, в связи, с чем можно избежать такого диагноза, как недобор веса и вылечить аллергию.
Мази и кремы
Мази, которые используют для того, чтобы лечение пищевой аллергии у детей проходило эффективно, делят на противовоспалительные лекарства и гормональные. Противовоспалительное средство снижает воспаление, способствует регенерации клеток, и также уменьшает сухость кожи у малышей: Бепантен, Де-пантенол, Дермопантен.
Гормональные мази содержат синтетические кортикостероиды (аналоги гормонов). Они являются самыми эффективными средствами против внешних аллергических симптомов. Но применять их нужно только в случае острой необходимости, после рекомендации врача (ребёнок не может спать из-за зуда, сыпь расчёсана до ран).
Главное требование к наружным детским препаратам с гормонами — они должны воздействовать только местно, минимально всасываться в кровь через кожу, особенно важно для 6-месячного ребёнка.
Чтобы не вызывать побочных эффектов (угнетение общего иммунитета) используют специальные препараты мягкого действия. Примером таких мазей являются адвантан и элоком, они могут использоваться для детей после 6- месячного возраста.
Сорбенты
Сорбенты — препараты, которые собирают в кишечнике накопившиеся токсины и выводят наружу. Сорбенты являются первым средством скорой помощи при различных заболеваниях: воспалениях, отравлениях, пищевых аллергиях.
Самым простым механическим сорбентом является клизма. Препараты сорбирующего действия — активированный уголь, смекта, энтеросгель, полисорб. Их применение безопасно.
Применение такого лекарства внутрь необходимо как ребёнку аллергику, так и его кормящей маме, после консультации с врачом. Очищение кишечника от загрязнений уменьшает поток токсинов в кровь и снижает количество высыпаний на лице, кожном покрове, зуд и раздражение.
Ферменты
Ферменты — вещества, которые отвечают за переваривание (усваивание) пищи. Если пища переваривается не полностью, то:
- Ребёнок не получает питательных веществ;
- Не переваренные остатки становятся источником токсинов из кишечника в кровь.
Совершенно безопасны в применении для детей любого возраста современные препараты с ферментами: лактозар, креон.
Аллергическую сыпь на лице можно перерасти, если причина её появления — в неусваиваемости продукта. Так большинство детей успешно перерастают аллергию на шоколад и цитрусы, самостоятельно устраняются дальнейшие гастроинтестинальные симптомы, а также недобор веса.
Профилактика
Если причина аллергического настроя — в наследственной или индивидуальной реакции, профилактика заболевания требует пищевых ограничений. Несоблюдение диеты может привести к постоянным атакам организма на собственные ткани, что снижает иммунитет и усугубляет состояние ребёнка аллергика.
Диета становится залогом успешного развития и самочувствия ребёнка, устраняется недобор веса, нормализуется температура. Из чего может состоять питание аллергика, как составить меню для ребёнка при наличии пищевых реакций?
Диета
Питание ребёнка ограничивается от употребления аллергена. Какими продуктами не стоит кормить ребёнка? Список наиболее распространённых пищевых аллергенов включает следующие продукты:
- Чужеродный белок — коровье молоко. Питание ребёнка искусственника коровьим молоком давно является атавизмом. Для детей на искусственном вскармливании выпускаются специальные гипоаллергенные смеси, в которых молочный белок прошёл цикл расщепления и гидролиза. Определить признак аллергии на молоко легко, наиболее часто выглядит как несварение: понос, срыгивания, метеоризмы.
- Чужеродный белок — куриные яйца. Чаще на белок яйца, реже — на желток. Данный вид аллергии часто с возрастом ослабляется, но может проявляться при слишком большом употреблении яиц. Часто в меню ребёнка аллергика куриные яйца заменяют перепелиными, не вызывающими реакцию.
- Чужеродный белок — жирные сорта мяса (свинина, говядина). Наименьшие аллергические проявления возникают, если белковое питание включает мясо индейки, курицы или баранину. Помогает временная вегетарианская диета.
- Рыба (особенно красных сортов) и морепродукты (красная икра, моллюски). Часто питание 6-месячного ребёнка или кормящей мамы может успешно использовать речную рыбу местных видов.
- Цитрусовые. Их ограничение в меню успешно восполняется местными фруктами: яблоками, грушами, сливами, а также крыжовником и белой смородиной.
- Мёд — является широко распространённым аллергеном, поэтому в питание ребёнка пчелопродукты вводят небольшими порциями и отслеживают возможные реакции.
- Красные ягоды (клубника, малина, клюква, некоторые сорта винограда) и овощи (свекла, помидоры, морковь). При наличии аллергии на красный пигмент, необходимо исключить из меню ребёнка борщи, фруктовые пюре и компоты из красных фруктов. В питание включают картофельное пюре, зелёные и жёлтые овощи (горох, тыкву, кабачки, огурцы).
- Некоторые зерновые: гречиха, рис, пшеница. Несмотря на традиционное меню ребёнка с зерновыми кашами, лечебная диета может ограничить их количество. Питание грудничка злаками начинают с прикорма овсяной кашей. Овёс отличается минимальными аллергическими проявлениями.
- Рекомендуем к прочтению: моллюски у детей
Главная профилактика пищевой аллергии у детей — здоровое питание. Применение грудного вскармливания, правильное меню кормящей мамы, ограничение фаст-фудов и продуктов с консервантами станут залогом здоровья и полноценного развития малыша.
Пищевая аллергия у детей раннего возраста и у грудного ребёнка в 95% случаев является проявлением недостаточного усваивания продуктов или их компонентов. Поэтому главное лечение и профилактика аллергических проявлений — диета и здоровое питание.
▼СОВЕТУЕМ ОБЯЗАТЕЛЬНО ИЗУЧИТЬ▼
lecheniedetej.ru