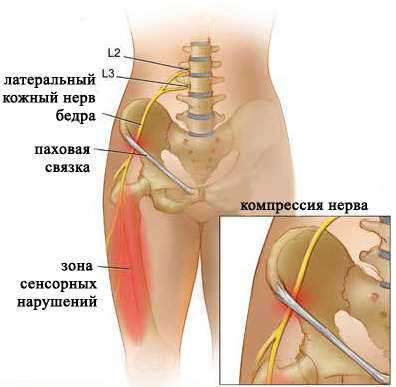
Лечение суставов - артроз, артрит, остеохондроз и многое другое
Лечение пролежней фото
Пролежни — фото, причины и лечение
В статье обсуждаем пролежни. Рассказываем о причинах их появления, стадиях и профилактике. Вы узнаете какие препараты необходимо применять для лечения заболевания, как правильно обрабатывать пролежни.
Причины образования пролежней
Тяжелые заболевания, которые приковывают к постели, могут приводить к образованию гнойных и трофических язв, потому что:
- Происходит длительное или практически постоянное сдавливание определенных участков тела, что вызывает нарушение кровообращения, плохо отражается на состоянии сосудов.
- Тяжелобольные лежачие пациенты часто сталкиваются с общим снижением иммунитета, что отражается на способности тканей к регенерации, угнетение данной функции еще больше усугубляет положение.
- Длительное лежание в одной позе приводит к тому, что пролежни образовываются на разных частях тела. Они могут возникать на плечах, на боку, на поверхности таза, на бедрах и голени. Если человек лежит в позе на спине много времени в течение дня, то это может спровоцировать возникновение воспалительных образований даже на затылочной части головы, на ягодицах, в области пяток или крестца.
Если пролежни появились, необходимо быстро принимать меры. Безусловно, к этому вопросу существует традиционный медицинский подход, который основывается на проведении качественного ежедневного ухода за больным, обработку пораженных участков кожи лекарственными препаратами с заживляющими свойствами.
От традиционной медицины не отстает и народная, которая также предлагает множество рецептов, способных усилить действие медикаментов, что значительно облегчит состояние пациента.
Фото пролежней
Лечение пролежней в зависимости от стадии
Процесс лечения гнойных и воспалительных образований, которые возникают из-за сдавливания, требует немедленного начала. Это необходимо для того, чтобы остановить процесс и не допустить дальнейшего развития поражения кожи.
Во-первых, под воспаленное место подкладывают специальный надувной круг, который поможет уменьшить давление на данный участок, будет способствовать заживлению.
Во-вторых, очень важно обеспечить постоянный или максимально возможный доступ к месту воспаления воздуха. Обязательно уделяют внимание сухости тех участков, которые являются очагами поражения.
Выбор вида терапии напрямую зависит от стадии процесса. Так называемые поверхностные гнойные раны, которые считают I и II стадией, вылечить намного легче, чем уже затянувшийся процесс.
Если воспаление находится в первой стадии, то на поверхности кожи в этой области может образоваться незначительная отечность, покраснение, в результате надавливания кожа белеет.
Чтобы ускорить заживление пораженный участок обрабатывают дезинфицирующими средствами, например камфорным спиртом. Затем используют облепиховое масло или экстракт софоры японской, которые помогут усилить регенерационные процессы.
Вторая стадия воспаления может сопровождаться некоторым количеством некротической ткани, поэтому внешне очень напоминает волдырь. Для обработки рекомендуют использовать антисептики, а затем использовать мази с высокими заживляющими свойствами (Левомеколь, Актовегин и др.). Хороший результат дают аппликации с такими препаратами как Мультиферм, а также гидроколлоидные или гидрогелевые повязки.
Чем лечить пролежни III и IV стадии расскажет хирург, который научит выполнять действия по проведению обработки раны и накладыванию повязки. Выполнение его рекомендаций в полном объеме – гарантия успеха и выздоровления больного. Чтобы избежать хирургического вмешательства, необходимо уделять внимание профилактике образования гнойного воспаления.
Глубокие раны III–IV стадии характеризуются интенсивным воспалительным процессом, который не только характеризуется наличием гноя, но и может затрагивать более глубокие ткани, а также сухожилия или даже кость. Для проведения качественной санации образовавшихся поражений рекомендуют обратиться в хирургию, где компетентный врач проведет очищение раны от скопившегося гноя, проведет профилактику инфицирования, использует ранозаживляющие средства с очень высокой интенсивностью.
Для глубоких ран используют повязки типа ПАМ-Т, Протеокс-ТМ, которые меняют не чаще одного раза в течение 1-2 дней. Если из раны выделяется большое количество гноя, то используют повязки губчатого типа. Если к гнойному воспалению уже присоединилась вторичная инфекция, то процесс лечения дополняют применением геля Пурилон, который обладает абсорбирующими свойствами.
Видео: Как обрабатывать пролежни
Профилактика
Дорогостоящая, болезненная и длительная терапия может не потребоваться, если уделять должное внимание профилактике образования гнойных ран. Она включает обязательное изменение положения тела больного не реже одного раза за два часа.
Места наибольшего давления должны подвергаться легкому массажу, однако, следует помнить, что интенсивные массирующие движения покрасневшей кожи использовать нельзя.
Комфорт и безопасность лежачего больного обеспечит противопролежневый матрас и регулирующаяся кровать, постельное белье из натуральных материалов с гладкой текстурой. Не повредит использование средств, которые справляются с опрелостями.
Помните, перед использованием любых средств и медикаментов необходимо проконсультироваться со специалистом.
o-tele.ru
Причины возникновения и лечение пролежней на начальной стадии. Фото и картинки
31.03.2019
Пролежнями называют поражённые участки, появляющиеся на теле при омертвлении тканей, вследствие длительного давления на них. От таких неприятностей страдают чаще лежачие больные. Чтобы предотвратить появление пролежней, пациенту должен быть обеспечен необходимый уход. Облегчить его состояние помогут специальные приспособления: матрасы, круги, подушки.
Причины возникновения
Постоянное сдавливание провоцирует изменение мягких тканей, имея некротический и дистрофический характер. Из-за длительной нагрузки на отдельные части тела происходит сбой в свободной циркуляции крови в тканевых соединениях, кислородное голодание и гибель клеток. Эпидермис истончается и становится мишенью для инфекций и воспалений.
Дополнительные причины появления пролежней:
- изменение массы тела;
- наличие анемии;
- нахождение пациента без сознания;
- контакт кожного покрова с продуктами выделения тела (кал, моча, пот);
- сахарный диабет.
Как выглядят: основные признаки, картинки и фото
Опекуны обязаны знать внешние проявления пролежня на начальной стадии. Их должна насторожить покрасневшая тонкая и шероховатая кожа, с присутствием микротрещин. Поражённое место имеет характерную припухлость.В течение нескольких дней поверхность пролежня усеивается влажными пузырьками, которые потом сливаются в один пузырь. Пациент ощущает зуд, а пролежень переходит во второй этап развития.
Деление по уровню поражения:
- В первой стадии кожа становится красноватого цвета, с сопутствующим местным повышением температуры. Сначала патология охватывает только верхние слои кожи. Пролежень в этот момент можно успешно вылечить.
- Во второй фазе болезни область пролежня покрывается слоем язв и волдырей.
- Пролежень на третьей стадии представляет собой глубокую рану, с просматривающимися тканями жира и мышц.
- Четвёртому этапу присуще ускоренное распространение некротического процесса, затрагивающее костные ткани и сухожилия.
Далее можно ознакомиться с фото недуга на ягодицах и других местах:
Места локализации
Некрозу чаще подвергаются точки, на которые приходится основное давление: кости седалища, копчик, крестец. Страдают и суставы тазобедренной области, рёбра, затылочная часть.- При длительном нахождении лёжа на спине, поражённые места появляются на затылке, зоне лопаток, локтей, крестца и пяток.
- Если больной проводит больше времени на боку, пролежни «обживают» бёдра, боковые части коленей, лодыжку.
- Положение на животе вызывает повреждение лобка, скул и рёбер.
Как отличить от других повреждений кожи?
Первую стадию болезни можно пропустить, приняв кожные проявления за синяки или опрелость.
Основные показатели начинающегося пролежня – это изменение окраски покрова, начиная от покраснения и заканчивая синюшным оттенком, а также уплотнение и шершавость поражённого участка. Если надавить на него, наблюдается побледнение кожи.
При опрелости кожа краснеет, этому сопутствует раздражение и зуд, ощущается кислотный запах. Синяк меняет оттенок эпидермиса, пациент чувствует боль при касании к этой точке. Нажатие на него пальцем, не приводит к изменению цвета.
Признаком пролежня является чувство покалывания и потеря чувствительности на участках, подвергшихся компрессии. Местом расположения пролежня всегда бывает выступающая кость, а опрелость «любит» складки кожи: пах, область молочных желёз.
Лечение
Терапевтическое лечение осуществляется медицинскими работниками или по их строгим рекомендациям. Самолечение опасно, так как есть возможность спровоцировать некроз, а значит вызвать дальнейшие осложнения.
Первоначально надо обеспечить восстановление свободного кровотока в некротическом участке. Хороший эффект даёт применение специальных кругов, матрасов и тканевых валиков.
Первые признаки патологического поражения легко поддаются лечению Развитие пролежня можно остановить следующими мерами:
- При первой стадии нужно протирать покрасневшие места с помощью ватного тампона, смоченного в растворе аммиака. Нашатырный спирт выступает, как регулятор обменных процессов в тканях. Процедура помогает в течение трёх дней.
- Место поражения и близлежащую зону обрабатывают салфеткой, пропитанной камфорным спиртом через каждые три часа.
- Применяют таким же способом облепиховое масло и экстракт японской софоры.
- После антисептической обработки участки смазывают антибактериальными и ранозаживляющими мазями, например, Солкосерилом, Актовегином или Бепантеном.
- Хороший результат даёт цинковая мазь.
- Подсушить появившуюся ранку поможет порошок стрептоцида.
Народные рецепты
Ухаживая за пациентом дома, можно применять народные рецепты. Перед началом лечения, необходима консультация с врачом, потому что некоторые ингредиенты могут оказаться аллергенами и усилить некроз. Обращение к народным знаниям допустимо только на первоначальных этапах возникновения очагов поражения. Итак, чем же обрабатывать пролежни?
Популярны следующие средства:
- Пищевая сода. В раствор, приготовленный из двух столовых ложек соды на стакан тёплой воды, опустить марлю, сложенную в пять раз, и, наложив на рану, держать полчаса.
- Пчелиный воск и репчатый лук. Порезать две луковицы и жарить их до золотого цвета на растительном масле. Отцедив масло, соединить лук с воском. Применять смесь в разогретом виде 2-3 раза в день.
- Листья капусты. Вымыв 2-3 листа, приложите их к поражённому участку на ночь, закрепив бинтом.
Правила ухода
Крайне важны профилактические действия для недопущения появлений угрожающих признаков. Обездвиженные люди подвержены уязвимости кожных покровов, поэтому ухаживать за ними следует очень деликатно.
- Излишне жирные вещества с резким запахом, а также с большим содержанием спирта не рекомендуется использовать, ввиду возможной аллергии и раздражения.
- Обеспечить регулярный осмотр больного, с целью выявления опасных показателей и контролирования чистоты и сухости кожных покровов. Костные выступы требуют особого внимания.
- При излишнем потоотделении надо сразу очищать кожу. Можно применить для этого раствор уксуса пищевого: столовая ложка на 250 миллиграмм воды прохладной температуры. Необходима тщательная гигиена в интимных местах, а также в завершении испражнений и мочеиспусканий. Не будет лишним применение пелёнок, впитывающих жидкость, подгузников, прокладок.
- Постельное и нательное бельё меняется с помощью специальных приёмов переворачивания и перекатывания больного на чистые поверхности. Оно должно отличаться мягким и натуральным составом, исключать застёжки и любые твёрдые элементы. Нельзя допускать складок на тканях.
- Позу пациента, лежащего в кровати, обязательно меняют раз в два часа. Подкладывают под поражённый участок специальный круг, что даст возможность пролежню «дышать». Эффективны ячеистые матрасы, которые принимают форму тела, облегчая нагрузку на опасные районы. Чтобы исключить поражение пяток, используют мягкие валики под ноги.
- В комнате надо поддерживать температуру +22-24 градусов и регулярно её проветривать.
- Все действия человека должны быть осторожными, во избежание растяжений и трения кожи. Следует внимательно наблюдать за целостностью места, изменившего цвет.
- Пациента нужно подталкивать к самостоятельному движению, чтобы возвратить тонус кожному покрову. Можно плавно массировать прилегающую к пролежню зону.
Далее информативное и наглядное видео про уход за пролежнями:
Возможность возникновения угрожающих очагов зависит от качественного ухода, раннего обнаружения повреждений, а также от тяжести основного недуга. Бороться с пролежнями – это кропотливая и регулярная работа, которая требует усердия и сердечного отношения к больному человеку.
Причины возникновения и лечение пролежней на начальной стадии. Фото и картинки Ссылка на основную публикациюdobradom.com
Пролежни - лечение по стадиям, фото, профилактика
Пролежни — это нарушение целостности кожных покровов вследствие нарушения кровоснабжения и иннервации отдельного участка, возникших из-за длительного сдавления.
Омертвение мягких тканей часто возникает у лежачих больных и без лечения распространяется в глубину вплоть до костей и сухожилий, образуя полости-«карманы» в мышечном слое.
Эффективное лечение пролежней зависит от стадии и глубины поражения мягких тканей. Однако намного легче предотвратить развитие патологии у лежачих больных, нежели устранять уже появившийся некроз тканей.
Причины возникновения пролежней
Главная причина образования пролежней — сдавление мягких тканей на протяжении длительного времени. Постоянное давление, способное нарушить естественный кровоток капилляров кожи в течение 2 часов, провоцирует появление начальных признаков некроза. Пролежни — удел лежачих больных.
Некротический процесс развивается у пациентов:
- в коме;
- с инсультом (нарушена иннервация);
- с травмами спины, головного мозга;
- получивших инфаркт и вынужденных лежать в неподвижном состоянии;
- диабетиков;
- психиатрических больных (особенно с кататоническим синдромом);
- с непроизвольным мочеиспусканием и дефекацией.
Особенно быстро пролежни формируются у пожилых, истощенных и тучных больных.
Провоцирующими факторами являются:
- Недостаточная гигиена больного, особенно при лихорадке и обильном потоотделении.
- Отсутствие полноценного ухода — жесткая кровать, складки на простыни, мокрое нательное и постельное белье.
- Аллергия на средства ухода за пациентом.
- Недостаточное питание с дефицитом белков.
Пролежни чаще всего поражают:
- если больной лежит на спине — пятки, ягодицы, крестец, лопатки, локти, затылок;
- если больной лежит на боку — стопа, пальцы ног, вертел бедренной кости, гребень подвздошной кости, область локтевого сустава, ухо и височная область.
Иногда некроз спровоцирован слишком тугой гипсовой повязкой, неправильно сформированного зубного протеза (пролежни образуются в ротовой полости) или длительного нахождения в уретре катетера.
Стадии пролежней у лежачих больных, фото
Обработка пролежней радикально отличается в зависимости от стадии некротического процесса. При отсутствии должного ухода и соответствующего лечения пролежней глубина поражения тканей увеличивается.
1 стадия
Возникает венозная эритема: отдельные участки кожи становятся красно-синюшного цвета, окраска кожи не изменяется после предотвращения давления, местная температура нормальная или несколько снижена. Целостность кожи при этом не нарушена (смотрите фото).
Синяк и артериальное кровоизлияние под кожу изначально имеют ярко-красный цвет, а местная температура чуть повышена. Эти отличия имеют большое значение в диагностировании пролежней на начальной стадии развития и их своевременном лечении.
2 стадия
Первичное повреждение целостности кожи вследствие развивающегося отека: появление на фоне стойкой гиперемии мацерации (участков истонченной кожи), шелушения и мелких пузырьков. Уже с этой стадии возможно присоединение инфекции и формирование гнойных очагов.
3 стадия
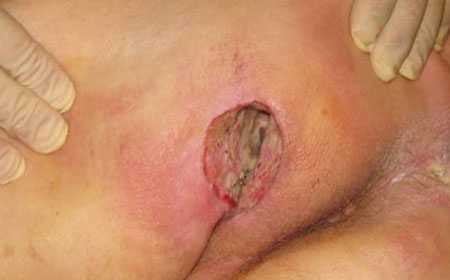
фото третей стадии
Распространение некротического процесса на более глубокие слои вплоть до поражения мышцы, явные признаки нагноения и выделение из раны серозной жидкости и гноя.
4 стадия
Формирование глубоких полостей с обнажение сухожилий и костей. В зависимости от силы давления на разных участках тела могут формироваться пролежни с разной стадией некротизации тканей (фото).
Лечение гнойных пролежней в домашних условиях не принесет результата: необходима госпитализация больного.
Пролежни могут осложняться:
- рожистым воспалением, вызванным гноеродными бактериями, — холодный, плотный на ощупь, ярко-красный, разрастающийся по периферии очаг/очаги, гипертермия до 39ºС, признаки интоксикации (тошнота, головные боли, нарастающая слабость);
- флегмоной — разлитым гнойным воспалением, не имеющим четких границ, распространяющемся на подкожные слои, фасции мышц и межмышечное пространство;
- газовой гангреной — гнилостным процессом, развивающемся в течение 6-7 часов после попадания на очаги пролежней клостридии (часто из почвы), характеризующемся крепитацией очага (хрустом), невыносимым гнилостным запахом, серым цветом кожи и сухостью раны;
- сепсисом (заражением крови) — высокая гипертермия, сменяющаяся затем низкой температурой, стремительное развитие процесса и септический шок, часто заканчивающийся смертельным исходом.
Лечение пролежней в зависимости от стадии
Лечение пролежней 1-2 стадии у лежачих больных можно проводить дома. Гнойные и глубокие некротические очаги чаще всего требуют хирургического вмешательства и госпитализации пациента.
Обработка пролежней 1 стадии
Если пациент находится в стационаре, возможно применение дозированного ультрафиолетового облучения и электростатического душа.
Гиперемированные участки дважды — трижды в день обрабатываются:
- 2% камфорным спиртом;
- 1% салициловым спиртом;
- 0,5% нашатырем;
- 1-2% спиртовым раствором танина;
- Аргокрем, содержащим серебро.
Лечение пролежней 2 стадии и открытых ран в домашних условиях
При появлении микроповреждений на коже и мацерации основная цель заключается в предотвращении нагноения. Для этого используют:
- антисептики Хлоргексидин;
- противомикробная мазь Левомеколь;
- гель Солкосерил, Бепантен (активируют регенерацию кожи);
- серебро содержащий Аргогель и мазь с Метилурацилом (стимулируют местный иммунитет);
- повязки с Химотрипсином, препаратами Мультиферм, Гидросорб, Комфил.
Лечение пролежней 3-4 стадии
Единственно эффективная лечебная тактика — частичное хирургическое иссечение некротизированных тканей с дальнейшим местным противовоспалительным лечением образовавшихся ран и общей терапией, включающей применение гормональных препаратов Дексаметазон, Гидрокортизон и иммуностимуляторов, внутривенное вливание 0,5% Метронидазола.
Особенности лечения от места расположения пролежней
Лечебный результат повышается при соблюдении следующих правил лечения с учетом локализации некротического процесса.
Пролежни на пятках — клиновидные подушки, защита кожи коллоидной повязкой с Комифилом на 2-5 дней.
Пролежни на ягодицах — лечение и профилактика включает использование и регулярная смена подгузников, специальных ягодичных кругов. Профилактический массаж ягодичной зоны при отсутствии признаков некротизации может быть более глубоким, так как эта область имеет достаточно выраженный мышечный слой.
Пролежни на копчике — минимальный мышечный слой обуславливает быстрое распространение некроза до костной ткани, поэтому эту зону обрабатывают антисептиками в первую очередь.
Лечение в домашних условиях
В домашних условиях допустимо проведение пассивного дренирования. Для этого рана заполняется стерильными салфетками, обильно смоченными вышеуказанными антисептическими растворами и противовоспалительными мазями.
В крайнем случае можно использовать бинты с обработанным, не распадающимся на нити краем. Однако подобная тактика не обеспечит излечение гнойных глубоких ран, а лишь предотвратит разрастание некроза вглубь тканей.
Нельзя использовать: йод, марганцовку, зеленку, перекись водорода, борную кислоту! При гнойных процессах неэффективны: линимент Вишневского, Синтомициновая и другие антибактериальные мази с вазелином в составе.
Меры профилактики пролежней
Перечисленные ниже мероприятия позволят не только предотвратить появление участков некротизации мягких тканей даже у больных, длительно прикованных к постели, но и повысят эффективность алгоритма обработки пролежней на дому.
- Оптимальный вариант — использование противопролежневого матраса и функциональной кровати.
- Изменение положения пациента каждый 2 часа.
- Нежной растирание кожи на ягодицах, спине, ногах и в других местах плотного соприкосновения с постелью.
- Постельное и нательное белье только натуральное, гладкой текстуры (без вышивки, поперечных швов и рельефных рисунков). Обязательно отсутствие складок на расстеленной простыни и наволочке.
- Полноценная гигиена — обтирание больного мягкой тряпочкой, смоченной в теплой воде с дальнейшим тщательным просушиванием, частая смена нательного/постельного белья, использование утки/судна.
- Полноценное питание с достаточным количеством белка, при необходимости — введение через зонд питательных смесей Нутризон, Оптимум и т. д.
- Соблюдение питьевого режима — не менее 1,5 л жидкости в день.
- Регулярный осмотр больного терапевтом при нахождении его дома. При нагноении пролежней — консультация хирурга.
medknsltant.com
Пролежни: причины, стадии, лечение и профилактика. Консультации специалистов
Что такое пролежни
Пролежень - это омертвение (некроз) мягких тканей из-за их длительного давления, приводящего к нарушению кровоснабжения и нервной трофики.
Пролежни - одно из самых частых осложнений у людей, прикованных к постели.
Основная причина пролежней - недостаточный и неквалифицированный уход за лежачим пациентом. Формированию пролежней способствует ослабление организма, избыточный вес, недостаточный вес, недержание мочи и кала, пр.
Пролежни чаще всего образуются на ягодице, крестце, копчике, лопатках, локтях, пятках, коленях.
В зависимости от глубины поражения мягких тканей выделяют 4 стадии пролежней.
При 1 стадии пролежней страдает поверхностный слой кожи.
При 2 стадии пролежней поражается кожа с вовлечением подкожно-жировой клетчатки.
При 3 стадии пролежней формируется рана на всю глубину кожи и подкожно-жировой клетчатки - до мышцы.
При 4 стадии пролежней некроз затрагивает и мышцу; формируется очень глубокая рана - до сухожилия и кости.
Пролежни диагностирует и лечит хирург. Диагноз ставят на основании наружного осмотра.
Лечение пролежней 1 и 2 стадии консервативное - применяют препараты для улучшения тонуса и защиты кожи; средства, улучшающие микроциркуляцию; антибактериальные препараты, пр.
Лечение пролежней 3 и 4 стадии, как правило, хирургическое - проводят удаление омертвевших тканей, после чего рану лечат некролитическими, дегидратирующими, заживляющими, антибактериальными препаратами в зависимости от локализации пролежней и глубины поражения тканей.
Без лечения или при неправильном несвоевременном лечении пролежни осложняются флегмоной, гнойным артритом, бурситом, остеомиелитом, эрозивным кровотечением, сепсисом, раком кожи, пр.
Профилактика пролежней сводится к тщательному уходу за лежачим пациентом, использованию специального противопролежневого матраса, надувного круга, регулярному массажу мягких тканей, сбалансированному питанию, пр.
Причины пролежней
Как отмечали выше, пролежни развиваются вследствие нарушения кровообращения и нервной трофики при длительном давлении на мягкие ткани. Важно знать, что при квалифицированном уходе за пациентом пролежней удается избежать в ⅔ случаев.
Вот патологические факторы, способствующие формированию пролежней:
- вынужденное длительное пребывание в горизонтальном положении: состояние после инсульта, инфаркта, тяжелых хирургических вмешательств, перелома; пребывание на искусственной вентиляции легких, поздние стадии деменции, болезни Альцгеймера, рассеянный склероз, тяжелая энцефалопатия, пр.;
- избыточный вес; дистрофия, кахексия;
- недержание мочи и кала;
- сухая кожа;
- анемия;
- болезни, сопровождающиеся нарушением кровообращения: сахарный диабет, атеросклероз, облитерирующий эндартериит, васкулит, тромбоз, пр.;
- длительная лихорадка;
- несбалансированное обедненное белком питание;
- ослабленный организм.
Симптомы пролежней, стадии пролежней
Клинически пролежни - это повреждения и раны разной глубины преимущественно над костными выступами с вовлечением кожи, подкожно-жировой клетчатки, мышц. В зависимости от глубины поражения и вовлеченности мягких тканей пролежни делят на 4 стадии.
1 стадия пролежней - кожа над костным выступом еще не повреждена, но имеется покраснение и раздражение кожи, не исчезающее после прекращения давления.
2 стадия пролежней - повреждение поверхностного слоя кожи (отслойка эпидермиса) с вовлечением подкожно-жировой клетчатки. На поверхности кожи может быть пузырь с жидкостью или рана по типу кожной язвы;
3 стадия пролежней - рана, затрагивающая кожу и подкожно-жировую клетчатку. На дне раны видна не поврежденная мышца. Характерно образование карманов, гнойных затеков и свищей;
4 стадия пролежней - глубокая рана, затрагивающая все мягкие ткани: кожу, подкожно-жировую клетчатку и мышцы. После удаления струпа и некротических масс в глубине раны видны сухожилия и кости.
Месторасположение пролежней зависит от того, в каком положении лежит пациент.
У пациентов, лежащих на спине, пролежни развиваются на ягодицах, крестце, копчике, пятках, в области лопаток и на затылке.
Если пациент лежит на боку, пролежни формируются на большом вертеле бедренной кости, на висках, ушах, на наружной поверхности плеча, колена, голеностопного сустава.
При вынужденном положении на животе пролежни появляются на крыльях подвздошной кости и на передней поверхности коленных суставов.
Диагностика пролежней
Диагноз ставят на основании внешнего осмотра.
Диагностика пролежней не вызывает затруднений для хирурга из-за характерного повреждения кожи и типичных ран.
Запаздывание с выявлением пролежней связано с тем, что пролежни мало безболезненны; поэтому уход за лежачими пациентами предполагает ежедневный осмотр кожи особенно в местах костных выступов.
Важно своевременно диагностировать глубокие пролежни, которые могут маскироваться не до конца разрушенной кожей.
Лечение пролежней
Поверхностные пролежни (1 и 2 стадия пролежней) лечат консервативными методами:
- средства, улучшающие кровоток и микроциркуляцию (Детралекс, Пирикарбат, пр.);
- местные препараты для повышения тонуса и защиты кожи;
- заживляющие примочки, мази, кремы;
- антибактериальные препараты;
- закрытие поврежденной кожи полиуретановой пленкой и гидроколлоидными повязками.
Глубокие пролежни (3 и 4 стадии пролежней) лечат хирургическими и консервативными методами:
- удаление некроза в пределах здоровых тканей. При проведении некрэктомии следует опасаться кровотечения;
- некролитические средства, применяемые для полного очищения раны: Левомеколь, Трипсин, Ируксол, пр.; повязки Тендервет, Гидроклин, пр.;
- препараты, ускоряющие заживление: Актовегин, Винилин, пр.; интреактивные повязки: Гидрокол, Бранолинд, пр.
Профилактика пролежней
Чтобы избежать пролежней придерживайтесь правил:
- пациент должен лежать на функциональной кровати;
- устраняйте давление на кожу над костными выступами с помощью противопролежневого матраса, надувных кругов;
- каждые 2 часа меняйте положение тела - поворачивайте пациента;
- ежедневно проводите соответствующую гигиену кожи, особенно при недержании мочи и кала. Подпитывайте, смягчайте, увлажняйте кожу специальными кремами и лосьонами;
- ежедневно проводите массаж мягких тканей с целью улучшения местного кровообращения;
- регулярно активизируйте пациента с помощью присаживания, дыхательной гимнастики, лечебной физкультуры, пр.;
- сбалансируйте питание пациента - потребуется диета с большим количеством белка;
- организуйте еженедельный осмотр хирурга.
К какому врачу обратиться
При первом подозрении на пролежни проконсультируйтесь с хирургом. Обратитесь к врачам сервиса врачебных видеоконсультаций Botkin.pro. Посмотрите, как наши врачи отвечают на вопросы пациентов. Задайте вопрос врачам сервиса бесплатно, не покидая данной страницы, или здесь. Проконсультируйтесь у понравившегося врача.
botkin.pro
Лечение пролежней
Лечение пролежней
Определение
Пролежень (язва, pressure injury, pressure ulcer, decubitus ulcer, bedsore) – локальное повреждение кожи и(или) подлежащих тканей. Пролежни образуются в результате давления или сочетания давления с другими повреждающими факторами (трение, сдвиг, влажность и другие). Они располагаются, как правило, над костными выступами (крестец, пятки, лодыжки, локти, седалищные кости, остистые отростки позвоночника, копчик, тазобедренные суставы и затылок). Ослабленные лежачие и сидячие больные с нарушенным кровообращением, чувствительностью (инсульты, повреждения спинного мозга) и сопутствующими заболеваниями чаще других страдают от этой проблемы. Существенную роль в возникновении и развитии локальных повреждений кожи и подлежащих тканей играют неправильный уход, недержание мочи и кала. Пролежни очень неприятное, опасное и дорогостоящее осложнение, которое ухудшает качество жизни, состояние больного и прогноз, тормозит процесс лечения, требует дополнительного ухода, врачебного наблюдения и расходов. Необходимо держать это осложнение под контролем.
Пролежень фотоОсновных стадий (категорий) - четыре. И две дополнительные стадии (категории). Классификация предложена Европейской консультативной группой (EPUAP) и Американской национальной консультативной группой по пролежням (NPUAP). Стадии и категории необходимы для понимания тяжести, глубины повреждения тканей и принятия решений по тактике лечения. Они помогают определиться и ответить на вопросы. Как проводить лечение и уход? Когда необходимо хирургическая помощь? Какие выбрать повязки? Прогноз?
Пролежни часто трудно поддаются диагностике. Иногда их очень сложно отличить от дерматита или опрелости. Очень важно правильно разобраться и установить диагноз, поскольку схемы профилактики, лечения и ухода могут отличаться.
Опрелость фотоПокраснение (гиперемия, эритема) стойкое, не проходит и не бледнеет при устранении давления. Покраснение локальное и располагается над костным выступом. Иногда оно бывает не очень заметно. Зона подозрительная на развитие пролежня может быть другого цвета и отличаться от окружающих тканей (пепельного, синеватого или пурпурного). Стадия(категория) 1 начальная - это сигнал, что лежачий больной уже в группе риска по образованию более глубоких, обширных и тяжелых пролежней!
Пролежень 1 (начальная) стадия фото
Стадия (категория) 2
Повреждение поверхностных слоев кожи (эпидермис и дерма). Пролежень выглядит, как неглубокая открытая рана, язва, эрозия с красным или розовым дном. Может быть поверхностный струп (корочка) или налет фибрина. В этой стадии изменения могут быть в виде пузыря, который заполнен серозным или сукровичным содержимым. Иногда этот пузырь бывает вскрывшимся в виде отслоенного и сморщенного эпидермиса (поверхностный слой кожи).
Пролежень 2 стадия фото
Стадия (категория) 3
В этой стадии происходит повреждение (некроз-омертвение) всех слоев кожи. Подкожная жировая клетчатка видна в ране. Кости, сухожилия и мышцы закрыты, не обнажены.Сверху может быть струп (корочка) или некроз (мертвые ткани). Края раны бывают подрыты. Возможно наличие карманов, затеков с гнойным отделяемым и свищевых ходов.
Пролежень 3 стадия фото
Стадия (категория) 4
Повреждение тканей (некроз - омертвение) всех слоев кожи и подкожной клетчатки. В отличие от третьей стадии, повреждены и подвержены гнойно-некротическому (нагноение и омертвение) процессу глубоколежащие ткани и структуры (фасции, сухожилия, мышцы, кости и суставы). Нарушается кровообращение в пораженном участке. Рана частично или полностью покрыта некротическими массами (мертвыми тканями) или струпом. Глубокие карманы, затеки с гнойным отделяемым и свищевые ходы характерны для этой стадии. Влажные некрозы (мертвые ткани) пролежня, могут являться причиной интоксикации и сепсиса. В ране могут зиять костные структуры, суставные капсулы, что делает возможным возникновение остеомиелита. Остеомиелит тяжелейшее осложнение (нагноение, омертвение и секвестрация-отторжение костной ткани).
Пролежень 4 стадия фото
Стадия (категория): неклассифицируемый пролежень
Глубокий некроз (омертвение) тканей при котором дно раны может быть покрыто налетом (желтого, желто-коричневого цвета, серого, зеленого, коричневого или черного цвета) и(или) струпом - корочкой (коричневого или черного цвета). До удаления некроза (мертвых тканей) и(или) налета невозможно точно классифицировать пролежень, после удаления, как правило, выявляются 3-4 стадии.
Стадия (категория) неклассифицируемый пролежень фото
Стадия (категория): подозрение на глубокое повреждение тканей
Локальный очаг повреждения тканей темного цвета (пурпурный или бордовый) с четкими границами на фоне обычной, неизмененной кожи. Может быть в виде темной гематомы (кровоподека) из-за повреждения мягких тканей в результате их сдавливания и/или смещения.
Стадия (категория) подозрение на повреждение глубоких тканей фотоПролежни легче и дешевле предупредить, чем лечить и ухаживать за ними!
Пролежни в первую очередь проблема ухода. Если все правильно организованно, то риск возникновения и распространения язв значительно сокращается. Прежде чем начинать лечение необходимо решить вопрос организации профилактики и ухода за пациентом.
Пять принципов профилактики:
-
Устранение давления (функциональная кровать, противопролежневый матрас, надувные круги, смена положения тела, каждые 2 часа)
-
Гигиена. Постоянный, регулярный и правильный уход (уход за кожей, особенно в местах повышенного риска образования пролежней)
-
Организация режима дня и питания (процедуры, перевязки, время и рацион кормления)
-
Активизация больного (присаживание, дыхательная гимнастика, лечебная физкультура)
-
Консультации врача и наблюдение медперсонала
Лечение пролежней. Уход за пролежнями
Правильный уход основа и залог успешного лечения пролежней!
Необходимо быть готовым к тому, что очищение и заживление пролежня может длиться долгие недели, многие месяцы и даже годы. Очень часто кажется, что пролежни безнадежная и практически неразрешимая проблема. Но это не так. Да, ее решение требует много душевных, физических и материальных затрат. Да, это сложно. Но, в наших силах обеспечить, если не полное излечение, то хороший уход и нормальное качество жизни лежачему человеку с пролежнями. Любой человек, достоин этого. Каждому из нас необходимо внимание, забота и любовь, особенно в такой сложной ситуации. Самое главное это терпение, знание и действие.
К сожалению, нет универсальной схемы лечения, средства или повязки для всех и каждого. Пролежни все разные. Они в разных стадиях и фазах раневого процесса. У них разные размеры. У каждого лежачего больного свой возраст, индивидуальное общее состояние и сопутствующая патология. Панацеи от пролежней нет.
Но есть множество современных уходовых, лечебных и перевязочных средств, индивидуальное комбинирование которых может помочь справиться с проблемой. Для их правильного использования необходимы знания и квалифицированная или специализированная медицинская помощь. Для того чтобы помочь близкому человеку, необходимо вместе с ним шаг за шагом пройти этот долгий и непростой путь. Сложно сразу создать идеальные условия, безошибочный уход и решить разом все проблемы, когда профилактика и лечение проводятся на дому. Необходимы ежедневные систематические усилия и мероприятия под контролем врача, которые позволят улучшить процесс ухода, профилактики и лечения. Это поможет очистить и заживить имеющиеся пролежни, и не дать появиться новым. Самый главный критерий правильного ухода и лечения это стремление оказать такую помощь, которую нам хотелось бы получить самим…
Пожалуйста, не занимайтесь самолечением!
Если не будет надлежащего медицинского наблюдения, то возможны тяжелейшие осложнения (флегмона, остеомиелит, сепсис и смерть). Для правильного лечения и ухода необходим контроль врача за очищением раны и ее заживлением. Врач должен проводить осмотр больного, оценку состояния больного и раны, как минимум, один раз в неделю. Нужно иметь в виду, что если очищение и заживление происходит не так, как ожидается, то возможно требуется изменение схемы лечения, решение вопроса об операции и смене повязок. Эти ответственные решения должен принимать врач. Затраты, потери, осложнения, неудовлетворенность и вред от неправильного самолечения могут быть весьма серьезными и удручающими.
Очень важно под контролем врача организовать мероприятия:
- Профилактика (5 принципов профилактики пролежней)
- Назначения и контроль за терапией (препараты, антибиотики и др. лекарственные средства)
- Анализ, устранение и контроль за факторами, которые мешают очищению и заживлению пролежней
- Организация перевязок (использование перчаток, чистых стерильных инструментов и(или) одноразовых перевязочных наборов)
- Очищение раны и удаление некрозов (мертвых тканей). Санация (промывание раны)
- Уход за кожей в области раны. Уход за раной. Влажная терапия раны (современные повязки, вакуум терапия NPWT и VAC-therapy)
- Мониторинг осложнений (наблюдение, ранее выявление, лечение и своевременная госпитализация)
- Пластические вмешательства для закрытия ран после их очищения
В первой стадии нет необходимости в хирургическом пособии. Очень важно сосредоточиться на предупреждении дальнейшего развития процесса и возникновения новых локальных повреждений. Основной задачей становится защита измененной кожи от давления, воздействия повреждающих факторов и инфекции. Уход за пролежнем первой стадии выполняется с помощью современных средств для питания, тонизации и защиты кожи. Затем можно закрыть измененные участки прозрачными воздухопроницаемыми полиуретановыми пленками или гидроколлоидными повязками для профилактики.
Во второй стадии появляется необходимость в консультации хирурга и организации перевязочного процесса. Хирург удаляет или срезает отслоенный эпидермис (поверхностный слой кожи). Затем рана или эрозия очищается и санируется (промывается). Для очищения, заживления и ухода за раной в этой стадии можно использовать современные инновационные, интерактивные повязки. Повязки подбираются исходя из фазы раневого процесса, состояния раны, качества и уровня экссудации.
В самых тяжелых третьей и четвертой стадиях требуется полноценное, качественное хирургическое пособие. Некрозы (мертвые ткани) кожи, подкожной клетчатки, мышц и костных структур, которые начали отграничиваться от живых тканей и отторгаться, предпочтительно удалять хирургическим путем. Удаление влажных некротических (мертвых) тканей, вскрытие гнойных затеков и полостей позволяют быстрее очистить пролежень и уменьшить интоксикацию.
Хирургическая помощь значительно ускоряет процесс очищения, а затем и заживления раны. Квалифицированная радикальная хирургическая обработка предпочтительна. Но очень важно помнить, что полное иссечение всех мертвых тканей при хирургической обработке не всегда возможно и целесообразно. При попытках максимально радикально убрать мертвые (некротические) ткани в глубоких пролежнях, возможно обильное кровотечение!
Для полного очищения ран можно использовать мази на водорастворимой основе (Левосин, Левомеколь), ферменты (Трипсин, Химотрипсин, Ируксол) и современные инновационные повязки (HydroClean - Гидроклин, Sorbalgon - Сорбалгон, Hydrosorb Gel - Гидросорб Гель, Atrauman Ag - Атравман Аг с серебром).
После хирургического удаления или иссечения некротических (мертвых) тканей и очищения основной задачей является правильный уход за раной (создание влажной физиологичной среды, абсорбция отделяемого и предохранение от высыхания). В стадиях заживления и эпителизации раны можно использовать средства ускоряющие заживление (винилин, актовегин) и современные повязки (Hydrocoll - Гидроколл, Branolind N - Бранолинд Н, Hydrotull - Гидротюль, HydroTac - Гидротак и другие).
Также для ускорения заживления раны и эвакуации обильного экссудата можно использовать современные инновационные методы лечения, например вакуум терапию (NPWT или VAC-therapy).
Если рана после очищения и перевязок длительно самостоятельно не заживает, то возможно ее закрытие с помощью пластических вмешательств.
Вы можете вызвать врача хирурга на дом. Консультация. Помощь при пролежнях.
Звоните по тел. +7(495)755-79-18
-
Вызов врача хирурга на дом (Москва в пределах МКАД) – 2900 рублей
-
Вызов врача хирурга на дом (Москва за пределами МКАД) - 3900 рублей
-
Вызов врача хирурга на дом (Московская область) - 4500 рублей
-
Хирургические манипуляции, перевязки на дому – от 500 до 2500 рублей
Поделиться:
www.ambulatorno.ru
Пролежни: симптомы, причины и чем опасны
- Просмотров: 53181
Пролежни – это участки омертвения тканей у больных, вынужденных вести малоподвижный образ жизни. Их появление не только причиняет дополнительные страдания пациенту, но и может стать причиной развития тяжелых осложнений и даже гибели человека. Что делать, если Вы или Ваши близкие столкнулись с подобной проблемой?
Эта статья - помощь для тех, кто хочет узнать все о пролежнях: от чего они возникают, как вовремя заподозрить их появление, как они могут отразиться на здоровье человека и можно ли умереть от пролежней. Также мы коснемся вопроса о том, какие существуют современные методы их профилактики и лечения.
Автор статьи: врач Климова В.В.
Оглавление:
Тяжелые операции, требующие длительного соблюдения постельного режима. Травмы, надолго (или навсегда) ограничивающие подвижность пациента. Выраженное истощение, связанное с каким-либо заболеванием или с жизненными ситуациями. Коматозные состояния, при которых человек может дни, месяцы и даже годы находиться без сознания. Ситуаций, при которых могут возникать пролежни на теле, не так уж мало.
Пролежни возникают у 15-20% пациентов, находящихся на лечении в стационарах: это данные, представленные в документе Минздрава РФ «Протокол ведения больных. Пролежни» (2002г). В протоколе также сообщается, что данное осложнение существенно повышает стоимость лечения больных, так как увеличивается время нахождения пациента в стационаре, требуются дополнительные препараты, средства по уходу и пр.
«Также нужно учитывать и нематериальные затраты: тяжелые физические и моральные страдания, испытываемые пациентом», - указывается в протоколе. В то же время, как сообщают составители документа, «адекватная профилактика пролежней позволяет предупредить их развитие у пациентов группы риска более чем в 80% случаев»!
Итак, пролежни, - что это такое? Это омертвение (некроз) мягких тканей и кожи, возникающий у человека, который долго находится в неподвижном состоянии. Хирурги часто характеризуют эти повреждения как «некротические язвы, образующиеся вследствие давления» (А.Д. Климиашвили 2004 г.).
Самые частые места образования пролежней – это участки тела, в которых имеется мало жировой ткани (клетчатки), смягчающей давление. Поэтому чем более выражено истощение у больного, тем выше риск развития данной проблемы. Также места их возникновения зависят от положения пациента – лежа на спине, на боку, сидя.
По данным, представленным в Протоколе ведения больных, самые распространенные места возникновения пролежней – это грудной отдел позвоночника, крестец, большие вертела бедренной кости, пятки, локти, ушные раковины.
Также места возможного образования пролежней – затылок, лопатки, лодыжки, пальцы стоп. То есть выступающие части тела, в которых жировой ткани мало или она практически отсутствует (особенно при истощении), соприкасающиеся с твердыми поверхностями, на которых больной лежит или сидит.
Кроме того, возможные места появления пролежней – это участки, где происходит соприкосновение кожи и гипсовой повязки, шины, корсета, ортопедического аппарата, плохо подогнанного протеза, которые оказывают постоянное давление на кожу и глубжележащие ткани, приводя к их повреждению.
Например, при такой травме, как перелом шейки бедра, часто встречающейся в пожилом возрасте, при которой пациенты оказываются надолго (месяцы и даже годы) прикованными к постели, нередко начинается образование пролежней в области крестца и ягодиц, а также в местах давления гипсовой повязки.
К образованию пролежней может приводить даже давление катетеров, используемых для введения лекарств, находящихся в сосудах в течение длительного времени, а также уретральных катетеров, которые применяются для отведения мочи из мочеиспускательного канала или мочевого пузыря. Подобные повреждения имеют небольшой размер, однако могут стать причиной присоединения инфекции и развития воспалительных процессов в тканях, а также заражения крови.
Как выглядят пролежни? Это зависит от стадии их развития. В Протоколе ведения больных говорится о четырех стадиях процесса. В самом начале (1 стадия) может быть заметно лишь покраснение на коже, которое не исчезает сразу после прекращения давления. В процесс вовлекается лишь верхний слой кожи (эпидермис), повреждения кожных покровов нет. На 2 стадии уже наблюдается нарушение целостности кожи, связанное с гибелью (некрозом) клеток кожи, поражаются верхний и глубокий слои кожи (эпидермис и дерма).
Когда же речь идет о 3 стадии, пролежень – это уже достаточно глубокая язва, пронизывающая подкожную клетчатку и доходящая до мышечного слоя. В 4 стадии наблюдается некроз (гибель) клеток всех мягких тканей – кожи, клетчатки, мышц. Поражение напоминает уже не столько язву, сколько глубокую полость, в которой могут быть видны сухожилия и кости. Подробнее о стадиях, видах и классификации пролежней, можно прочитать в этой статье.
Чтобы понять, что такое пролежни, можно посмотреть на фотографии:
1 стадия – заметно стойкое покраснение кожи без её повреждения и образования язвы.
2 стадия – здесь мы видим характерные пролежни у лежачих больных – на фото заметно, что повреждение затрагивает верхние слои кожных покровов.
3 стадия – пролежень, изображенный на фото, характеризуется наличием язвы с глубоким поражением кожи, но не затрагивающий мышечную ткань.
4 стадия – глубокое поражение всех слоев мягких тканей (кожи, подкожной клетчатки, мышц) с формированием полости. Такие пролежни часто возникают на спине и в области ягодиц.
Таким образом, пролежни – это, по сути дела, открытая рана (особенно в 3-4 стадии). Учитывая, что они чаще всего развиваются у ослабленных больных, очень высок риск присоединения инфекции кожи и мягких тканей у таких пациентов. Такие осложнения у людей, находящихся в больнице, часто вызываются, так называемой, госпитальной инфекцией: определенными микроорганизмами (стафилококк, синегнойная палочка, кишечная палочка и др.), которые, как правило, имеют низкую чувствительность к антибиотикам.
Присоединение инфекции существенно затрудняет лечение пролежней: образуются долго незаживающие язвы, существует риск развития таких серьезных осложнений как остеомиелит (воспаление костной тканей), заражение крови (сепсис), значительно повышающих вероятность гибели человека.
Поэтому в Протоколе ведения больных с пролежнями особое внимание рекомендуется уделять профилактике таких осложнений: вовремя диагностировать присоединяющиеся гнойные заболевания мягких тканей. Признаки, на которые необходимо обращать внимание для своевременного выявления инфекций, - это появление гноя в ране, развитие отечности её краев, жалобы на боль в области поражения.
Однако даже если при осмотре пролежня не выявляются такие признаки, как нагноение, отек мягких тканей, свидетельствующих о том, что развивается воспаление мягких тканей, врачам рекомендуется регулярно проводить, так называемое бактериологическое исследование. Оно заключается в том, что из язвы или полости берется жидкость (мазок или пункция при помощи шприца), а полученный материал помещается («высеивается») на питательные среды, обеспечивающие рост микробов. Данный метод позволяет вовремя обнаружить возбудителей инфекционных процессов и принять меры против развития воспаления.
От чего появляются пролежни?
Название «пролежень», возникшее от слова «пролеживать», равно как и обозначающий данное поражение латинский термин decubitus (декубитус), происходящий от слова decumbere, что значит «лежать», не отражает современных представлений о причинах развития этого явления. Потому что:
- во-первых, подобные проблемы наблюдаются и у сидячих больных;
- во-вторых, длительное пребывание в неподвижности (сидя или лежа) – это лишь одна из причин их образования.
Таким образом, несмотря на то, что определение «пролежни» по прежнему используется в медицине, необходимо учитывать различные факторы (помимо непосредственно «пролеживания»), которые приводят к их возникновению, чтобы применять эффективные методы их профилактики и лечения.
Итак, какие же существуют причины возникновения пролежней?
Жизнь каждой клетки организма поддерживается благодаря питательным веществам и кислороду, которые поступают к ней вместе с током крови по мельчайшим сосудам – капиллярам. Кроме того, по кровеносным и лимфатическим сосудам осуществляется отведение из клеток продуктов их жизнедеятельности и погибших клеток.
Как начинаются пролежни? Когда человек в течение какого-то времени остается в неподвижном положении, в участках тела (прежде всего, в местах, где между костной тканью и кожей имеется минимальная прослойка мышц и жировой ткани), соприкасающихся с твердой поверхностью, пережимаются капилляры и нервы, регулирующие обмен веществ в тканях. В результате клетки начинают страдать от дефицита питательных веществ и кислорода.
Также вследствие пережатия кровеносных и лимфатических сосудов нарушается выведение из клеток переработанных веществ, они начинают накапливаться, негативно влияя на состояние здоровых клеток, которые также начинают гибнуть. Сначала эти изменения обратимы и при прекращении давления исчезают без всяких последствий. Если же не принять вовремя мер, происходит массовая гибель клеток.
По данным А.Д. Климиашвили (кафедра госпитальной хирургии, экспериментальной и клинической хирургии, Российского научно-исследовательского медицинского университета им. Н.И. Пирогова, Москва), образование пролежней начинается, когда на ткани оказывается непрерывное давление от 70 мм рт. ст. в течение 2 часов.
У лежащего на спине человека давление в области затылка, крестца, пяток и ягодиц, в среднем, составляет около 60 мм рт. ст. Оно может увеличиваться за счет большой массы тела пациента, дополнительного веса одежды, одеяла и достигать 70 мм рт. ст. Поэтому в данных участках пролежни могут возникать уже через два часа пребывания больного в неподвижности. Именно поэтому рекомендуется менять положение тела у больных, неспособных к самостоятельному движению, каждые 2 часа.
Когда пациент лежит на животе, наибольшему давлению – около 50 мм рт. ст. – подвергаются грудная клетка и колени. Поэтому для возникновения повреждений в этих местах требуется больше времени (от 3 и более часов), однако и здесь возможно увеличение давления из-за большого веса больного и дополнительных факторов (вес одеяла, одежды и пр.).
Как образуются пролежни, связанные со сдвигом тканей? Как указывает в своих работах д.м.н., профессор кафедры хирургических болезней и клинической ангиологии МГМСУ М.Д. Дибиров, они нередко возникают при «сползании» лежачего пациента в кровати. Дело в том, что многих лежачих больных в стационарах размещают на, так называемых, функциональных кроватях, у которых приподнимается головной конец. Кроме того, иногда под голову и спину больного подкладываются подушки и валики, приподнимающие голову и спину. Приподнимать головной конец кровати необходимо для более комфортного пребывания пациента в постели – это снимает нагрузку с шейного отдела позвоночника, создает удобства для принятия пищи. Однако при этом необходимо, чтобы ноги пациента имели опору, иначе тело начинает сползать, происходит сдвиг глубжележащих тканей (подкожной клетчатки, мышц) относительно неподвижной кожи. При этом происходит перегиб сосудов, питающих мышечную ткань, образование тромбов (сгустков крови) и их разрыв. Чаще всего подобные повреждения возникают в области крестца.
Именно со смещением тканей часто бывает связано развитие внутренних (экзогенных) пролежней. Это ситуации, когда массовая гибель мышечных клеток, обусловленная нарушением поступления кислорода и питательных веществ, происходит при внешне неповрежденных кожных покровах. Пережатие нервных волокон приводит к снижению чувствительности в местах развития этих осложнений, что также затрудняет своевременную диагностику. Поэтому в таких ситуациях может быстрее присоединяться инфекция мягких тканей, что негативно сказывается на общем состоянии пациента, и может стать причиной заражения крови (сепсиса) и гибели пациента.
Складки на постельном белье, грубая одежда, швы на белье, пуговицы и пр. – все это становится причиной трения, в результате чего «слущивается» защитный слой кожи и возникает её повреждение. Пролежни, которые образовались в результате трения, чаще наблюдаются в области локтей, пяток, коленей, лопаток, ягодиц – в зависимости от положения больного.
Также травмирование кожи и глубжележащих тканей, связанное с трением, может возникать при неправильной технике смены постельного белья, когда простыни «вытягивают» из-под неподвижно лежащего больного. Нарушение целостности кожи грозит присоединением инфекционных процессов.
Повышенная влажность кожи - один из важнейших факторов, способствующих образованию пролежней. Она может быть связана с интенсивным отделением пота, что бывает обусловлено как неблагоприятным микроклиматом в помещении, где находится больной (сухой, жаркий воздух), так и внутренними проблемами (воспалительные процессы, сопровождающиеся повышением температуры тела, нарушение регуляции потоотделения и пр.).
Также причиной повышенной влажности, приводящей к возникновению пролежней, может быть недержание мочи и кала, особенно при несоблюдении правил ухода за больным. Постоянное намокание кожи приводит к её пропитыванию влагой и набуханию (в медицине используется термин «мацерация»), разрываются связи между клетками сначала поверхностных, а затем и более глубоких слоев.
Повышенная влажность увеличивает трение кожи о поверхности, повышает «сцепление» кожи с ними, что увеличивает вероятность появления микротравм. Постепенно кожа источается, на ней появляются трещины и потертости, она начинает слущиваться. При недержании кала и мочи к изменениям кожи, обусловленным влажностью, присоединяется раздражение, вызванное кислотами, содержащимися в этих физиологических жидкостях.
Когда мы говорим о такой проблеме как пролежни, причины их возникновения могут быть связаны не только с непосредственным воздействием на кожу сил трения, давления, сдвига тканей и влажности. Важную роль в их развитии играют как условия, в которых находится пациент и особенности ухода за ним (внешние факторы), так и состояние организма (иммунитета) и наличие различных заболеваний (внутренние факторы).
Например, наиболее высокий риск возникновения пролежней существует у больных с тяжелыми травмами позвоночника и спинного мозга – вероятность их развития при неправильном уходе составляет до 95% (М.А. Курбанов, 1985г). Это обусловлено тем, что при таких травмах нарушается нервная регуляция питания тканей, в том числе кожи, в клетках начинают страдать обменные процессы.
Поэтому пролежни, которые возникают у пациентов с повреждениями нервной системы, называют нейротрофическим («трофия» в переводе с латинского значит «питание»). Также, по разным данным, вероятность присоединения сепсиса (заражения крови) у таких пациентов составляет от 25 до 50%.
В Протоколе Минздрава по ведению больных с пролежнями, выделяют следующие факторы риска их развития:
| Внутренние факторы риска (связанные с состоянием организма пациента) |
|
| Внешние факторы риска (связанные с внешними воздействиями) |
|
Пролежни – от чего они образуются? Помимо вышеперечисленных непосредственных причин их развития, таких как давление, трение, смещение тканей и влажность, а также факторов риска, создающих условия для их формирования, важнейшее значение имеет дефицит ресурса микровибрации тканей организма. Что это такое? Известно, что для поддержания жизни нам постоянно требуются такие ресурсы, как воздух, пища, вода и тепло. Однако для того, чтобы каждая клетка могла качественно выполнять свою функцию (за счет чего и поддерживается здоровье), необходимо, чтобы в организме постоянно поддерживался достаточный уровень микровибрации.
Микровибрация – это результат сокращения миллионов мышечных клеток организма, которое наблюдаются даже в состоянии покоя и во время сна, на её поддержание организм тратит огромное количество энергии. Известный физик В.А. Федоров в книге «Ресурсы организма. Иммунитет, здоровье и долголетие» поясняет, что подобно тому, как броуновское движение является необходимым условием для протекания любых химических реакций, микровибрация же нужна для поддержания биохимических процессов в каждой клетке. Молекулы органических соединений слишком велики, поэтому на них не действует броуновское движение. В то же время движение для взаимодействия биологических веществ необходимо – это одно из условий жизни. В таком случае роль броуновского движения в организме человека выполняет энергия микровибрации, возникающая от работы мышечных клеток.
Достаточный уровень микровибрации необходим для нормальной работы кровеносных сосудов, отвечающих за обеспечение каждой клетки питательными веществами и кислородом, то есть при дефиците микровибрации нарушается питание тканей. Кроме того, от обеспечения этим ресурсом зависит способность организма выводить и перерабатывать (утилизировать) поврежденные клетки и вредные вещества (шлаки, яды).
Даже у относительно здорового человека в организме постоянно происходит гибель клеток – как вследствие естественных причин, так и в результате действия повреждающих факторов. Чем больше в организме поврежденных клеток, тем хуже иммунитет, тем ниже способность тканей к восстановлению (регенерации). За утилизацию поврежденных клеток отвечают лимфатическая и кровеносная системы, а также костный мозг, спинной мозг, печень, почки. Работа всех этих органов и систем тесно связана с уровнем микровибрации. А значит, чем более выражен её дефицит, тем больше поврежденных клеток накапливается в организме, что негативно влияет на все его функции.
От чего зависит уровень микровибрации? Прежде всего, от двигательной активности человека. Прогулки, бег, плавание, зарядка – любое движение насыщает организм ценнейшим ресурсом. Однако сегодня даже многие здоровые люди испытывают дефицит микровибрации, связанный с недостатком движения: сидячая работа, часы, проведенные перед телевизором или компьютером, автомобильные поездки вместо прогулок – все это создает условия для нехватки ресурса и формирует предпосылки к развитию болезней.
Если же рассмотреть с этой позиции, что такое пролежни у человека, вынужденного вести малоподвижный образ жизни из-за болезни или травмы, становится понятно, что в развитии этого явления снижение уровня микровибрации играет важную, едва ли не ключевую роль! По словам В.А. Федорова, лежачие больные, пациенты с травмами (особенно с гипсовыми повязками, жестко ограничивающими движение и оказывающими давление на ткани), испытывают выраженный дефицит этого ресурса. Потому что у такого пациента нет возможности восполнять его естественным образом, за счет движения.
Кроме того, со временем у человека, лишенного физической нагрузки, происходит уменьшение массы мышечной ткани, что приводит к дальнейшему снижению уровня микровибрации.
Каким образом дефицит данного ресурса приводит к развитию пролежней? Прежде всего, страдают кровеносные сосуды, из-за чего нарушается питание тканей, в том числе клеток кожи и мышечных волокон, ухудшается их способность к регенерации. Также снижение уровня микровибрации сказывается на работе лимфатической системы и других органов, отвечающих за утилизацию поврежденных клеток. Ситуация усугубляется тем, что у лежачих пациентов клетки кожи и мягких тканей клетки гибнут не только в силу естественных причин (физиологический процесс обновления тканей, завершение нормального жизненного цикла каждой клетки), но и под действием факторов, о которых мы говорили выше: давление, трение и пр.
Таким образом, на лимфатическую систему в такой ситуации ложится повышенная нагрузка, при этом она страдает от дефицита микровибрации и не может справляться с возросшим объемом работы. Все это приводит к быстрому накоплению поврежденных клеток и повышает риск развития пролежней. Как указывает В.А. Федоров, в то время как здоровые клетки являются оплотом для иммунной системы организма, поврежденные клетки – отличная питательная среда для микробов. Именно поэтому у больных с пролежнями так часто возникают острые гнойные заболевания мягких тканей, которые могут приводить к заражению крови и гибели пациента.
Также дефицит микровибрации – одна из причин повышенного риска развития пролежней у людей пожилого возраста. В.А. Федоров поясняет, что у большинства людей с годами снижается способность к полноценному восстановлению внутренних ресурсов, в том числе к поддержанию достаточного уровня микровибрации. Поэтому любые повреждающие факторы наносят гораздо больший вред здоровью, нежели в молодом возрасте. Когда такой человек оказывается прикованным к кровати или к инвалидному креслу (а риск травм и заболеваний, грозящих подобным исходом, с возрастом также увеличивается), то вероятность возникновения пролежней, а также осложнений, связанных с инфицированием мягких тканей в области повреждения, многократно возрастает.
Таким образом, рассматривая такую проблему как пролежни, мы видим, что это явление связано не только с воздействием внешних факторов и различными заболеваниями пациента, но и со снижением микровибрационного фона в организме человека, вынужденного вести малоподвижный образ жизни. А, значит, одной из важнейших задач профилактики и лечения пролежней является повышение уровня микровибрации. Но как это сделать, если человек лишен способности активно двигаться? Выходом в данной ситуации является виброакустическая терапия. О том, как она может помочь в ситуации с пролежнями, мы поговорим ниже.
Такое явление как пролежни неблагоприятно влияет на общее состояние больного. К симптомам основного заболевания, которое привело к ограничению подвижности человека, присоединяются болевые ощущения от возникших на теле язв, что еще больше ограничивает подвижность пациента. А это, в свою очередь, может приводить к развитию поражений на новых участках тела.
Чем опасны пролежни у лежачих больных? Прежде всего, присоединением инфекции. Иммунитет, ослабленный болезнью, резким снижением уровня микровибрации, накопление поврежденных клеток – все это создает благоприятные условия для развития воспалительных процессов в коже и мягких тканях, вызванных различными возбудителями.
Нередко у самих пациентов и их родственников возникает вопрос: можно ли умереть от пролежней? Необходимо понимать, что угрозу для жизни представляют не столько сами язвы, возникающие из-за малоподвижного образа жизни, а те осложнения, к которым приводит инфицирование пораженного участка. Какие заболевания могут возникать в результате присоединения инфекции? Вот только некоторые из них:
- Флегмона – гнойное воспаление подкожной жировой клетчатки, которое имеет тенденцию к быстрому распространению на окружающие ткани.
- Остеомиелит – вовлечение в воспалительный процесс костной ткани. Часто встречается поражение костей затылка, пяточных костей, а также головки бедренной кости, что может приводить к её разрушению и инвалидизации пациента.
- Гнойные артриты – воспаления суставов и связок.
- Гнойное расплавление стенки сосудов: при вовлечении в воспалительный процесс сосудистой стенки, с одной стороны, может возникать кровотечение (особенно опасно, когда поражаются крупные сосуды, например, бедренные артерии), а, с другой, через образовавшийся дефект инфекция может проникать в кровеносное русло и молниеносно разноситься по организму.
- Сепсис (заражение крови) – самое грозное осложнение пролежней. Бактерии, вызвавшие воспаление, разносятся по организму, поражая жизненно важные органы: сердце, мозг, почки и др. По различным данным, смертность от заражения крови составляет от 50 до 70%.
Таким образом, отвечая на вопрос, сколько может прожить человек с пролежнями, врачи поясняют, что прогноз зависит как от тяжести основного заболевания, так и от выраженности инфекционных осложнений данного явления. Заболевания головного и спинного мозга, тяжелые сосудистые нарушения, пожилой возраст, низкий микровибрационный фон - все это факторы, которые повышают риск присоединения и быстрого распространения инфекции по организму. При этом возрастает и вероятность смерти больного.
Также ответ на вопрос «сколько живут с пролежнями?» зависит от того, насколько оперативно были приняты меры для их своевременного лечения. Если дефект кожи и мягких тканей был обнаружен на ранней стадии, если было проведено грамотное лечение, риск серьезных осложнений и гибели сводится к минимуму. Когда речь идет о пациентах с тяжелыми поражениями, важна комплексная поддержка организма, направленная на улучшение кровоснабжения тканей и т.п. Выраженную ресурсную поддержку в такой ситуации может оказать виброакустическая терапия.
При обнаружении тяжелых дефектов с уже развившимися инфекционными осложнениями очень важно вовремя начать лечение антибиотиками и провести хирургическое лечение – это позволит снизить вероятность поражения окружающих тканей и развития сепсиса.
При такой проблеме, как пролежни, описание признаков и симптомов их возникновения зависит от стадии процесса:
Начальный этап врачи называется стадией циркуляторных расстройств (М.Д. Дибиров, «Пролежни: профилактика и лечение», 2013), то есть изменений, связанных с нарушением циркуляции крови в тканях, подвергаемых сдавливанию. Для того чтобы понять, как начинаются пролежни, можно посмотреть на фото: сначала возникает покраснение, которое не исчезает после прекращения давления, затем кожа бледнеет, приобретает синеватый оттенок, что свидетельствует о прогрессирующем нарушении кровоснабжения тканей.
Если не принимаются меры по прекращению давления, кожа становится холодной на ощупь, отечной.
Появляются пузырьки, свидетельствующие об отслойке верхнего слоя кожи (эпидермиса). Сам пациент может отмечать повышение чувствительности кожи в пораженной области, легкую болезненность, либо же, напротив, на ощущение онемения, что связано с пережатием нервных окончаний.
При отсутствии адекватных мер, предотвращающих дальнейшее развитие процесса, начинается стадия некротических изменений и нагноения, массовая гибель клеток кожи и глубжележащих тканей, присоединение инфекции. Первые признаки перехода пролежней в данную стадию можно увидеть на фотографиях: если в развитии повреждений ведущую роль играют внешние факторы (давление, трение), чаще развивается внешний (экзогенный) или сухой некроз, при котором ткани ссыхаются, «мумифицируются». В этой ситуации поражение кожи и глубжележащих тканей имеет четкие границы, рана сухая, и, как правило, неглубокая. Общее состояние больного при таких поражениях, чаще всего, не страдает.
Если ведущая роль принадлежит внутренним факторам (прежде всего речь идет о поражениях нервной системы: травмах головного и спинного мозга, инсультах, опухолях мозга), приводящих к нарушению питания тканей, развивается эндогенный (внутренний) некроз. В этом случае происходит массовая гибель клеток мягких тканей – мышц, подкожно-жировой клетчатки, быстро присоединяется инфекция. Врачи говорят, что в данной ситуации пролежень развивается по типу влажной гангрены с прогрессирующим некрозом окружающих тканей. Это значит, что повреждение (язва) возникшая на месте пролежня может быстро увеличиваться в размерах, поражая все новые участки.
Когда возникают подобные пролежни, наблюдаются такие симптомы, как выделение зловонной жидкости, гноя из раны, отечность окружающих тканей. Язва имеет большую глубину, в ней могут быть видны сухожилия и кости.
Из-за присоединения инфекции страдает общее состояние пациента: может быть повышение температуры до 39—40 °С, озноб, нарушения сознания, бред, сердцебиение, снижение артериального давления, увеличение печени.
По словам профессора М.Д. Дибирова (кафедра хирургических болезней и клинической ангиологии МГМСУ им. А.И. Евдокимова) скорость развития некротических изменений (гибели клеток кожи и глубжележащих тканей) и время появления связанных с ними симптомов и возникновения осложнений зависит от причины развития пролежней.
При преобладающих внешних причинах и достаточно благополучном общем состоянии больного некротические изменения развиваются медленнее – несколько суток, неделя. Если же речь идет о пациентах с поражениями головного, спинного мозга, гибель клеток может начаться уже через 20-24 часа после появления первых признаков пролежня с быстрым присоединением инфекционных поражений мягких тканей.
В большинстве случаев для диагностики пролежней, особенно на ранних стадиях, достаточно бывает осмотра места поражения. Застойные явления в характерных участках тела, подвергающихся давлению у пациентов с ограниченной подвижностью, слущивание верхних слоев кожи, обнаружение язвенного дефекта: чаще всего данных, полученных при осмотре, бывает достаточно для установления диагноза и определения стадии процесса. Однако в ряде случаев, когда речь идет о глубоком поражении, бывает необходимо провести УЗИ мягких тканей.
Что такое УЗИ мягких тканей? Это ультразвуковое исследование, позволяющее получить информацию о состоянии глубоко лежащих тканей, степень поражения которых невозможно оценить при обычном осмотре: подкожной жировой клетчатки, мышц, сухожилий, связок, суставов. Данное исследование особенно актуально, когда речь идет о гнойных осложнениях пролежней. А также при развитии поражений у пациентов с травмами нервной системы, когда изменения на поверхности кожи могут быть минимальны, а основные изменения скрываются в глубжележащих слоях.
Кроме того, для оценки состояния пациента с пролежнями, особенно при присоединении инфекционных осложнений, может быть назначено лабораторное обследование (общий анализ крови, позволяющий выявить тяжесть бактериального процесса, биохимический анализ крови, общий анализ мочи и пр.), а также другие обследования, направленные на выявление вовлеченности других органов в воспалительный процесс.
К какому врачу обращаться при пролежнях? Лечением тяжелых поражений занимаются хирурги: после осмотра и обследования пациента они принимают решение о необходимости хирургического вмешательства, определяют тактику ведения больного. Если же пролежни возникли у пациента, проходящего лечение в домашних условиях, необходимо вызвать лечащего врача (терапевта), который примет решение о необходимости направления пациента в хирургическое отделение стационара, либо же (при начальных стадиях процесса) даст рекомендации по уходу за больным.
Что делать, чтобы не было пролежней у лежачего больного?
Профилактика пролежней – это комплексный процесс, который должен включать:
- Грамотный уход за пациентом, имеющим ограничения в движении.
- Информирование родственников, ухаживающих за больным, о том, как выявлять поражения в начальной стадии и какие меры необходимо принимать.
- Необходима организация правильного питания, позволяющего обеспечить организм больного всеми необходимыми компонентами для полноценной работы каждой клетки.
- Грамотное лечение основного заболевания, назначение препаратов, улучшающих кровоснабжение тканей и пр. Подробнее об этом можно прочитать в статьях «Профилактика пролежней» и «Эффективное средство от пролежней в домашних условиях».
Одним из наиболее эффективных методов профилактики и лечения пролежней является виброакустическая терапия или фонирование. Применение медицинских аппаратов Витафон позволяет насытить организм целебным ресурсом микровибрации. Это благотворно скажется на состоянии сосудов, приведет к улучшению питания клеток кожи и мышц в области пролежня.
Виброакустическая терапия – это мощная поддержка для лимфатической системы и других органов, отвечающих за утилизацию (выведение) поврежденных клеток, что является одной из актуальнейших задач при лечении и профилактике пролежней. Избавление от балласта поврежденных клеток, достигаемое благодаря применению аппаратов Витафон, благотворно сказывается на работе иммунной системы, способствует профилактике инфекционных осложнений.
Специально для больных, вынужденных вести малоподвижный образ жизни, был разработан виброакустический матрац, входящий в состав медицинского аппарата Витафон-2. В его состав входит сразу 8 виброфонов, позволяющих полностью покрыть виброакустическим воздействием область пролежней и близлежащих тканей. Автоматический режим работы аппарата не требует участия человека в течение длительного времени (до 14 часов), при этом виброфоны включаются и отключаются по заданной программе (на 3 мин. каждые 24 мин.), обеспечивая непрерывное и дозированное воздействие.
В результате:
- активизируется выведение из организма вредных веществ (шлаков) и погибших клеток;
- улучшается работа нервной системы (что особенно актуально для профилактики пролежней у больных с повреждениями головного и спинного мозга);
- происходит насыщение проблемной области кровью, кислородом и питательными веществами;
- укрепляется иммунитет, что важно для предупреждения развития инфекционных осложнений;
- улучшаются восстановительные (регенераторные) процессы во всех тканях и органах, в том числе в коже и в мышцах.
По сути дела, применение виброакустической терапии – это единственный способ сформировать достаточный уровень микровибрационного фона у больных, не способных самостоятельно восполнять этот ресурс при помощи движения. Активация обменных процессов, поддержание иммунитета, улучшение кровоснабжение тканей, создание благоприятных условий для регенерации кожи и мышц – все это действенные методы профилактики и лечения пролежней, которые достигаются благодаря применению виброакустической терапии.
Список литературы:
- Басков А.В. Хирургическое лечение пролежней у больных со спинномозговой травмой / Вопросы нейрохирургии. – 2000 г. – № 1
- Дибиров М.Д. Пролежни. Профилактика и лечение / Медицинский совет, №5-6, 2013 г.
- Воробьев А.А. Лечение пролежней у спинальных больных / Бюллетень Волгоградского научного центра РАМН. – 2007 г. – № 2.
- Климиашвили А.Д. Профилактика и лечение пролежней / Русский медицинский журнал. – 2004 г. – Т. 12, № 12.
- Микровибрационная энергетика и качество жизни / «Врач» №7 / 2014 г.
- Мусалатов Х.А. Лечение пролежней у больных с повреждением позвоночника и спинного мозга / Медицинская помощь. – 2002 г. – № 3.
- Протокол ведения больных. Пролежни. / Приложение к приказу Минздрава России от 17.04.02. №123.
- Федоров В.А., Ковеленов А.Ю., Логинов Г.Н. и др. Ресурсы организма – новый подход к выявлению причин возникновения заболеваний и методам их лечения / СПб: СпецЛит, 2012 г.
Автор статьи: врач Климова В.В. (Санкт-Петербург)
Вы можете задавать вопросы (ниже) по теме статьи и мы постараемся на них квалифицированно ответить!
immunitet.org
Пролежни у лежачих больных – лечение, профилактика, фото
Образование пролежня на ягодицах, копчике и т.д. является серьезной проблемой для лежачего больного, состояние которого и так ослабленное. Надо помнить, что лечение изъязвлений куда сложнее профилактики, поэтому надо применять мази, менять позу и иметь противопролежневый матрас. Если пролежень все же возник, то надо знать как и чем его лечить, не допуская осложнений и перехода в тяжелую стадию.
Так именуют изъязвления на туловище и конечностях человека, свидетельствующие о серьезных осложнениях и болезнях, возникающих вследствие недостаточного кровообращения тканей, давления на них и смещения. Вопреки стереотипам, образование пролежня случается не только у больных при постельном режиме, при этом наиболее подвержены им места анатомических выступов костей. Они возникают и после продолжительного внешнего давления на кожный покров.
Фото 1. Схема пролежней у лежачих больных
Болезнь характерна для людей, с нарушенной иннервацией, когда нервная ткань недостаточно снабжается кровью. Частая причина этого это заболевания спинного мозга. Лечить пролежни можно различными методами. Какое конкретно лечение назначить будет зависеть от факторов, приведших к патологии. В общем случае терапия ведется в домашних условиях обработкой проблемных мест мазью, подбором ортопедического матраса и т.д. Наиболее частые места с пролежнями это ягодицы, копчик, пятки.
Стадии пролежней
Медициной изобретены многие средства лечения недуга, однако выделить какого-то универсального и эффективного на сегодняшний день нельзя. Многие медицинские учреждения, занимающиеся данной проблемой, применяют свои наработанные методики, показавшие максимальный результат.
Основная сложность в подборе того, как и чем лечить пролежень заключается в наличии лишь пассивного кровоснабжения в зонах, где ткани подвергаются длительному сдавливанию или обездвиженности. Для оптимального подбора лечебного метода, заболевание разделили на ряд стадий. Исходя из степени структурных изменений, пролежни характеризуются:
- Легкими кожными повреждениями
- Проникновением патологического процесса в жировую подкожную клетчатку
- Поражением мышечных структур
- Глубинными изъязвлениями, затрагивающими кости
Лечение пролежня исходя из стадии
Представленная классификация на стадии включает весь диапазон повреждений, от самого легкого, до наиболее тяжелого. В зависимости от степени поражения лежачему больному показана консервативная или хирургическая терапия.
В большинстве случаев консервативные методы, в которых используется мазь, специальный матрас и т.д., применимы для первых двух стадий. Оперативное хирургическое вмешательство, соответственно, показано при 3 и 4 стадии.Мероприятиями консервативной терапии активизируется процесс снабжения кровью, место с пролежнем очищается от отмерших участков, принимаются меры для затягивания ран. Чем лечить лежачего пациента решает лечащий врач.
Как лечить пролежни на 1, 2 стадии
На раннем этапе болезнь удается активно купировать проведением профилактики путем специальной обработки опрелых областей, что допустимо проводить и в домашних условиях. Благодаря такой работе удается остановить процесс клеточного отмирания, так как лежачий больной страдает лишь от уплотнения и покраснения кожи.
Фото 2. Лечение с помощью разгружающей повязки
При этом нужно, чтобы врач провел необходимую диагностику, для выявления причин внешнего и внутреннего характера, ведущих в будущем к язвам.
Пролежни 1 и 2 степени у лежачего больного лечатся устранением заболеваний, вызвавших и усугубляющих его состояние. Для этого проводят:
- Устранение интоксикации с помощью переливания крови, гемодеза.
- Активация иммунной системы путем приема стимуляторов и витаминных комплексов.
- Недопущение пребывания в одной лежачей позе, когда тело своей массой все время давит на один участок.
- Уменьшение давления за счет использования приспособлений. Лечение ведут особыми поддерживающими шинами, подушками, матрасами.
- Обработкой пролежней мазями и другими средствами против застоя крови.
Лечение и обезболивание глубоких пролежней 3-4 степени
Третья стадия характеризуется активным отмиранием кожных и подкожно-жировых элементов. В таких условиях нельзя избежать хирургического вмешательства с целью удаления некротических участков, вычищения гнойных выделений и т.д. Если этого не сделать, то 3 стадия неминуемо будет усугубляться за счет вовлечения соседних участков частично пораженной кожи, не способной к самостоятельной регенерации.
Чтобы гарантированно ликвидировать пролежень 3, 4 стадии отмершая ткань удаляется, пока не появится капиллярное кровотечение. После этого показана обработка и очистка антибиотиками с широким спектром действия и антисептическими средствами. В дополнение в терапии применяются препараты с некролитическим действием, лекарства с противовоспалительным эффектом, средства, стимулирующие тканевые структуры к восстановлению, улучшающие микроциркуляцию лимфы.Самой тяжелой стадией пролежней у лежачих больных является четвертая. Она характеризуется глубоким некрозом, когда поражены мышцы, сухожилия и кости. Ни о каком домашнем лечении на 4 стадии не может идти и речи. Для эффективной терапии требуется обширно иссечь отмерший участок, после чего активно абсорбировать пролежень и увлажнять заживающую рану.
Когда острая фаза заболевания преодолена язву подвергают лечению физиопроцедурами, а также назначают необходимые антибиотики и антисептики для периодической обработки.
Лечение пролежней в зависимости от локализации
Чаще всего ввиду нарушенного кровоснабжения пролежни образуются у больных с постельным режимом, так как при этом кожная поверхность и сосуды сдавлены в местах сильного и постоянного давления. Таким образом, выделяются места частого образования язв.
Если больной постоянно лежит на боку, то поражение появляется в зоне бедра, коленного сустава. В позе «на животе» сдавливанию подвержен лобок и скулы. Лежачий на спине будет страдать от изъязвлений пяток, копчика локтевых суставов, затылочной части головы, лопаток.Несмотря на единый механизм формирования, при лечении и профилактике в разных частях тела имеются некоторые отличия.
Как лечить пролежни пяток
Лечение пяточных язв ведется наклеиванием повязок Комфилю в местах повреждений. Основной эффект от этого антисептический, что предотвращает процесс дальнейшего инфицирования. Если ранка все же загрязняется или в ней образуется гной, то ее следует очистить и продезинфицировать средством Тротеокс или его аналогами, среди которых перекись водорода, Хлоргексидин, обычная зеленка.
Фото 3. Пяточное поражение
Что делать с пролежнями на ягодицах
Чтобы нормализовать кожный покров в области ягодиц требуется исключить причину его деградации. Без этого, избавиться от ягодичных пролежней невозможно, нанося даже самую дорогую мазь или порошок. Далее проводится индивидуально назначаемое лечение больного, ведущее к отторжению мертвых структур и заживлению ран. Терапия включает в себя три этапа:
- Нормализация кровоснабжения
- Активизация отторжения некротических элементов
- Очистка пролежня и принятие мер к скорейшему заживлению
Фото 4. Глубокий пролежень на ягодице
Список лекарств, которыми лечат пролежни на ягодицах, включает в себя препараты с серебром, благодаря чему оказывается сильный обеззараживающий и болеутоляющий эффект. Дополнительное нанесение крема и мази с серебром ведет к ускорению затягивания ранок. При этом не рекомендованы лекарства со спиртом, так как они сильно сушат кожу.
Лечение пролежня на копчике
Как и чем лечат язвы, образовавшиеся на копчике, рассмотрим ниже. В данном случае эффективно подвязывание бинтов, для вымачивания которых подходит коньяк с солью. Повязка накрывается компрессной бумагой, периодически меняемой. При смене повязки копчик необходимо тщательно промыть, удалив остатки соли.
Дополнительно показана обработка облепиховым маслом, Солкосерином, Левосином. При нагноении активно промывать антисептическими и антибактериальными веществами, например, борной кислотой, стрептоцидом.Лечение в домашних условиях
При осуществлении лечебных процедур дома имеется ряд сложностей. Затруднена качественная очистка нагноения, плюс сложно создать условия для нормального газообмена, ведущего к восстановлению. При лечении в домашних условиях надо применять не только прописанные лекарства и одобренные врачом народные средства, но и асептические пластыри и противопролежневые матрасы. Разберем чем лечить пролежни дома.
Лекарственные средства
Для активизации процесса отторжения омертвевших тканей и общего заживления, следует по назначению специалиста обрабатывать места поражения специальными лекарственными препаратами, к примеру, Ируксолом. Первичная обработка специальным инструментом позволяет избавиться от омертвевшей кожи и внутренней ткани.
После очистки пролежней лежачего больного их забинтовывают с вымачиванием в анальгетике, поверх накрывая гидроколлоидной повязкой типа Гидросорба, Гидрокола. В качестве альтернативы можно сделать ранозаживляющий компресс. Если диагностирована инфекция, то обязательна обработка антибактериальными веществами.
Мазь и крем
Запрещено использованием размягчающих мазей и глухих повязок, полностью изолирующих пролежни от доступа воздуха. Кроме этого, на ранней этапе болезни и ходячему и лежачему больному нельзя делать влажные повязки, из-за чего способен развиться быстро прогрессирующий влажный некроз. Если имеется гной или мокрый некротический процесс, то обязательны препараты с антибактериальными свойствами.
Наиболее популярные мази и крема:
- Мазь Вишневского
- Бепантена
- Аутенрит
Матрас
В ситуациях, когда больной лежачий, очень эффективен матрас особой конструкции. Она называется противопролежневый, суть ее заключается в непрерывной смене давления, образуемого собственным весом, на разные зоны туловища, рук и ног. Достигается это сдуванием и надуванием изолированных камер матраса с помощью запрограммированного насоса. Матрасы бывает также водные, вибрационные и другие.
Фото 5. Противопролежневый матрас
В итоге точки приложения давления постоянно меняются и условия для образования пролежня отсутствуют. Дополнительно улучшается циркуляция крови и поддерживается тонус кожной поверхности.Хирургическое лечение
Операция по удалению некротических элементов не всегда полезна, поэтому ее назначение должно быть тщательно взвешено. При нецелесообразном оперативном вмешательстве область пролежня только увеличиться, а состояние больного станет более тяжелым. Поэтому перед тем как резать сначала проводится анализ возможных последствий и эффективности хирургии.
Если сомнений в операции нет, то она проводится методом:
- Свободной кожной пластики
- Пластических манипуляций с местной тканью
- Иссечением пролежня
В ряде случаев результат не соответствует ожидаемому. Основные проблемы это плохая приживаемость пересаженной кожи, когда не удается добиться достаточного кровоснабжения в оперированной области.
Последствиями некачественного оперативного лечения будет подкожное скопление влаги, разошедшиеся швы, некрозы, кровотечения, что в итоге нередко оборачивается рецидивом основного заболевания.
Профилактика
Если пролежень уже имеется, то велико значение того, какой уход оказывается больному. Особенно это важно для лежачих людей, которые не способы в полной мере сами себя обслужить. Прогрессирование патологии удастся избежать, если у пациента будет сохраняться нормальное кровоснабжение проблемных участков. Для этого важно не допускать одного положения тела и периодически, каждые 1,5-2 часа, переворачивать человека, даже не смотря на причиняемые ему неудобства.
Если этого не делать, то болезнь будет усугубляться все новыми и новыми пролежнями, а те, что уже есть, будут расширяться вширь и глубь до костей.
Другие важные аспекты профилактических мер:
- Недостаточная гигиена, что при лежачем режиме обычное явление
- Складки, выступающие швы одежды, койки, матраса
- Обеспечение регулярного опорожнения кишечника и мочевого пузыря
- Местные аллергии на лекарства и средства гигиены
- Повышенная потливость
- Нездоровая еда, недостаточное количество поступающей в организм жидкости
- Сигареты и алкоголь
- Недостаточная подвижность при постельном режиме
- Анемии
- Отеки
Перечислим эффективные меры, позволяющие избежать пролежней:
- Регулярная очистка кожного покрова, последующая сушка бесконтактным методом (без полотенца), обработка антисептиком.
- Постельное белье должно чаще меняться на свежее, складки постели и одежды надо распрямить.
- В идеале купить противопролежневый матрас.
- Больной должен время от времени менять свое положение.
- Питаться нужно с соблюдением рациона и необходимой диеты, больше пить.
- Важно стимулировать мышечную активность, не допуская полной гиподинамии.
Народная медицина
Лечить пролежни и язвы народными методами в домашних условиях можно только дополнительно, когда основная терапия является традиционной, прописанной врачом. Основой любого народного средства служат разнообразные растения, нанесение которых на участки с поражением часто вызывает аллергическую реакцию и усугубляет положение.
Применять компрессы и мази из трав допускается лишь с разрешения лечащего врача и под его контролем. Перечислим некоторые популярные рецепты:
- Обработка изъязвлений соком медуницы
- Прикладывание разрезанного пополам вдоль листа каланхоэ
- При поражении головы рекомендовано добавить в шампунь этилового спирта и помыть голову.
- Свежая картошка накручивается на мясорубке, смешивается с медом 50/50. Полученную массу наносить на пролежень, накрывая тряпочкой.
- Для ускорения высыхания (если есть такая задача) наносится крахмал.
103med.ru