Лечение суставов - артроз, артрит, остеохондроз и многое другое
Болезнь кавасаки у взрослых
Кавасаки болезнь. Синдром Кавасаки: симптомы, диагностика и лечение :
Кавасаки – болезнь, которая обычно возникает у детей от полутора до 5 лет. Чаще всего заболевание начинается между 1,5 и 2 годами. Ко всему прочему Кавасаки – болезнь, которой больше подвержены мальчики, чем девочки (1,5:1).
Как же можно описать этот недуг? Синдром Кавасаки характеризуется воспалением стенок кровеносных сосудов, приводящим к расширению в основном коронарных артерий. Также имеет место лихорадка, васкулит и изменение лимфатических узлов, слизистых оболочек кожи.
История
Впервые это заболевание было описано японским педиатром Т. Кавасаки в 1967 году. Он представил его как новую детскую болезнь – слизисто-кожный лимфо-нодулярный синдром. Всего он наблюдал 50 случаев заболевания. У всех детей имелись лимфатические узлы увеличенных размеров, трещины на губах, экзантема, отек подошв и ладоней, гиперемия. Сначала этот недуг считался легко излечимым, но после нескольких смертей обнаружилось, что у пациентов имеются серьезные поражения сердца. Впоследствии об открытии ученого узнал весь мир, и болезнь назвали его именем.
Причины
В настоящее время медицина не знает причин возникновения болезни Кавасаки. Однако есть доводы в пользу того, что Кавасаки – болезнь, которая развивается благодаря инфекционному агенту у генетически предрасположенных пациентов.
Этот недугом в 10 раз чаще болеют в Японии, чем в Америке, и почти в 30 раз чаще, чем в Британии и Австралии. Было отмечено, что зимой и весной заболевают чаще.
Болезнь Кавасаки, симптомы
Для болезни характерны следующие симптомы:
• Лихорадка, которая наблюдается более 5 дней.
• На губах появляются трещинки, часто бывает, что они кровоточат. Имеют место очаги эритемы.
• Имеют место кровоизлияния в слизистой оболочке ротовой полости.
• Кавасаки – болезнь у детей, для которой характерной является яркая окраска языка.
• Наблюдается заложенность носа и гиперемия зева.
• Диарея.
• Повышается температура тела.
• Появляется конъюнктивит вследствие повышенного наполнения сосудов кровью.
• Начинает шелушиться кожа на кончиках пальцев (на 2-3 неделе течения болезни).
• Наблюдается экзантема на коже тела, эритема на стопах и ладонях.
• Появляются плотные отеки на кистях и стопах. Это обычно происходит на 3-5 сутки после начала заболевания.
• Ребенок быстро утомляется и становится очень раздражительным.
• Синдром Кавасаки также характеризуется повышением частоты сердечных сокращений. Так как повреждается сердце, то может нарушиться сердечный ритм.
• Становятся больше лимфатические узлы обычно на шее.
Со временем могут наблюдаться различные осложнения со стороны многих систем и органов. Возможно развитие миокардита, инфаркта миокарда со стороны сердечно-сосудистой системы. При заболевании есть вероятность разрыва аневризмы, при этом кровь попадает в полость перикардии, тем самым развивается гемоперикард. Многие редкие болезни, в том числе и болезнь Кавасаки, вызывают поражение сердечных клапанов. В них может развиться воспалительный процесс, который получил название вальвулита. Если поражается желчный пузырь, то формируется водянка, мозговые оболочки – асептический менингит, суставы – артрит, полости уха – средний отит. При закупорке крупных артерий, которые расположены в конечностях, формируется гангрена.
Диагностика заболевания
Пациенту ставится диагноз на основании клинических признаков и, конечно же, обязательными являются диагностические обследования.
• анализ крови – выявляется тромбоцитоз, анемия, трансаминаз, повышенный уровень С-реактивного белка, СОЭ, антитрипсина;
• анализ мочи – наблюдается наличие гноя и белка в моче;
• электрокардиография – применяется для постановки раннего диагноза инфаркта миокарда;
• рентген органов грудной клетки – позволяет обнаружить изменение границ сердца;
• магнитно-резонансная и компьютерная ангиография – необходимы для того, чтобы оценить проходимость коронарных артерий;
• эхокардиография – дает возможность определить, имеются ли нарушения в работе сердца.
Сложность при постановке диагноза
Редкие болезни обычно не так часто встречаются врачам. Они знают о них только по книгам. Поэтому у маленьких детей сложнее поставить диагноз, такой как синдром Кавасаки, чем у более старших детей. Однако чаще всего именно у маленьких пациентов после перенесенного заболевания возникают осложнения на сердце. Ребенок, страдающий от этого заболевания, обычно раздражен и безутешен (это может быть следствием асептического менингита), однако такие признаки могут быть и при других инфекциях, например, при кори.
Другим признаком является уплотнение и покраснение места инъекции BCG вследствие перекрестной реактивности между Т-клетками и протеинами теплового шока.
Изменение ротовой полости, а также периферические изменения и сыпь могут быть и при скарлатине. Хотя увеличение лимфатических узлов и коньюктивит при ней не наблюдаются.
Кавасаки – болезнь, которую можно также спутать с синдромом ошпаренной кожи, краснухой, детской розеолой, вирусом Эпштейна-Барр, инфекционным мононуклеозом, гриппом А, синдромом токсического шока, аденовирусной инфекцией, синдромом Стивенсона-Джонсона, системным ювенильным ревматоидным артритом.
Стадии заболевания
1. Острая фебрильная. Продолжается первые две недели, основными признаками являются лихорадка и симптомы острого воспаления.
2. Подострая. Длится со 2 по 3 неделю, характеризуется повышением уровня тромбоцитов, возможны появления аневризмов.
3. Выздоровление. Обычно на 6-8 неделе после начала заболевания, при этом исчезают все симптомы заболевания, стадия продолжается до нормальных показателей СОЭ и уменьшаются или разрешаются поражения кровеносных сосудов.
Болезнь Кавасаки, как и все лихорадочные заболевания, начинается остро с резкого повышения температуры тела до 40°С. Также характерным является сильная возбудимость больных. Пациенты страдают от повышенной температуры, часто мучаются от боли в животе и мелких суставах. Если не принимать никаких мер, то лихорадка длится от 1 до 2 недель, но иногда и до 36 дней.
Лечение
Обычно состоит из двух стадий. На первой стадии применяется аспирин или вводится внутривенно иммуноглобулин. Эти препараты необходимы для предотвращения образования аневризм в коронарных артериях. Самый лучший эффект от лечения достигается, если начать его в первые 10 дней с начала острой стадии болезни.
Известно, что после прохождения этой терапии большинство детей излечиваются от синдрома Кавасаки. Однако проведенные в недавнее время исследования показывают, что у таких пациентов с течением времени могут возникать аномалии коронарной артерии. Вот почему перенесшим это страшное заболевание людям необходимо хотя бы 1 раз в 5 лет обследоваться при помощи эхокардиографа и наблюдаться у кардиолога.
На второй стадии организуется лечение аневризм, которые появились в коронарной артерии. При выявлении их назначается дополнительный курс приема аспирина, также необходимо периодически подвергаться осмотру (эхокардиография и возможно ангиография коронарных сосудов). В случае, когда аневризма артерии большого размера, тогда возможно назначение дополнительного антикоагулянта (clopidogrel или warfarin).
В случае если развился стеноз коронарной артерии, назначается катетеризация, ротационная абляция и шунтирование артерии.
Воздействие на сердце
Кавасаки – болезнь, являющаяся причиной развития сердечной недостаточности у детей, хотя не во всех случаях. Сердце вовлекается в патологический процесс в первые несколько дней болезни или уже после кризиса. Острая форма болезни характеризуется развитием воспалительного процесса в сердечной мышце (миокарде). Однако в большинстве случаев после этого не наблюдается тяжелых последствий, но иногда это может быть стимулом для развития застойной сердечной недостаточности. Сердечная мышца ослабевает и не может нормально функционировать. Это является причиной накапливания жидкости в тканях и образования отеков.
Болезнь Кавасаки у взрослых
Напоминает ли о себе недуг с течением времени? Известно, что многие люди, перенесшие редкие заболевания, выздоравливают, и от болезни не остается и следа. В случае с синдромом Кавасаки один человек из пяти испытывает на себе тяжелые последствия со стороны сердца и сосудов, которые питают сердечную мышцу. При этом стенки сосудов теряют свою эластичность и упругость, а также наблюдаются аневризмы (набухание некоторых участков). Это приводит к раннему возникновению атеросклероза или кальциноза. Иногда все это ведет к образованию тромбов, происходит нарушение питания сердечной мышцы и, в конце концов, наступает инфаркт миокарда.
Обычно с течением времени аневризмы, которые развиваются при заболевании, становятся меньше. Выяснено, что чем меньше возраст человека на момент появления новообразований, тем больше вероятность, что они окончательно исчезнут со временем. Аневризмы, которые сохраняются у взрослых, могут стать причиной стеноза, блокады, тромбоза, что может привести к инфаркту. Поэтому очень важными становятся обследования таких пациентов, чтобы в дальнейшем исключить вероятность побочных симптомов.
www.syl.ru
Синдром Кавасаки: причины, симптомы, диагностика и лечение
Из этой статьи вы получите всю нужную информацию про синдром Кавасаки. Механизм развития патологии, предположительные причины ее возникновения, симптомы, методы диагностики и способы лечения.
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Дата публикации статьи: 21.04.2017 Дата обновления статьи: 29.05.2019Содержание статьи:
Болезнь Кавасаки – редкое серьезное заболевание, характеризующееся воспалительным поражением коронарных и остальных артерий разного калибра. Развивается преимущественно у детей до 5 лет, гораздо реже у взрослых в 20–30-летнем возрасте. В 1,5 раза чаще выявляют у мальчиков.
Эту болезнь еще называют узелковым периартериитом детского возраста, генерализованным васкулитом и синдромом мукокутанного лимфоузла. Она опасна своими осложнениями, среди которых формирование и разрыв аневризм, развитие миокардита, артрита, асептического менингита и др. По причине развития пороков сердца у детей эта патология в развитых странах обогнала ревматическую лихорадку.
Механизм развития заключается в следующем. По до сих пор точно не установленным причинам в организме ребенка начинают вырабатываться антитела к собственным эндотелиальным клеткам, из которых состоят стенки сосудов. Вследствие иммунных реакций в них начинают происходить патологические изменения:
- средняя оболочка – медия – воспаляется, ее клетки отмирают;
- внутренняя и наружная мембраны разрушаются, приводя к формированию патологических расширений в стенках – аневризм.
Без лечения через 1–2 месяца начинается фиброз сосудистых стенок, просветы артерий сужаются, а в тяжелых случаях полностью закрываются, развивается «закрытие» сосудов.
При вовремя начатой адекватной терапии прогноз чаще благоприятный, однако в отдельных случаях не исключен риск летального исхода (до 3% от общего числа заболевших) из-за тромбоза артерий либо острого инфаркта миокарда.
Синдром Кавасаки относится к ревматологическим, поэтому его лечением занимается врач-ревматолог. В зависимости от сложности ситуации к лечению может подключиться кардиолог или кардиохирург.
Причины развития синдрома Кавасаки
Ревматология до настоящего времени не располагает однозначными точными данными о причинах воспаления стенок сосудов. Есть несколько теорий развития синдрома. Наиболее признанная – наследственная предрасположенность вкупе с влиянием на организм микроорганизмов вирусной и бактериальной природы – вируса Эпштейна-Барра, парвовируса, риккетсии, вируса герпеса простого, спирохет, ретровируса, стрептококков, стафилококков. До 10% людей, у которых предки перенесли болезнь Кавасаки, тоже заболевают ею.
Предпосылки для развития синдрома:
- Расовая принадлежность. Склонность к заболеванию обнаружена у азиатов.
- Снижение защитных функций иммунитета.
Симптомы болезни
Различают 3 периода генерализованного васкулита:
- Острый. Длиться первые 7–10 дней.
- Подострый с продолжительностью 2–3 недели.
- Период реконвалесценции (выздоровления). Занимает от нескольких месяцев до 2 лет.
Синдром Кавасаки у детей начинается резко и бурно. Температура поднимается до 39,0–40,0 градусов, носит перемежающийся характер, сохраняется на протяжении первых 5–7 дней, а без лечения – до 2 недель. Увеличение продолжительности лихорадочного периода – плохой признак для дальнейшего прогноза. На фоне фебрильной температуры увеличиваются региональные (чаще шейные) лимфоузлы, присоединяются симптомы выраженной интоксикации – сильная слабость, учащение пульса, боли в животе, тошнота, диарея. Ребенок тяжело переносит болезнь, становясь раздражительным, беспокойным. Он часто плачет, отказывается от пищи, плохо спит.
Кожные проявления развиваются на протяжении первых 5 недель болезни. На теле появляются мелкие волдыри, скарлатино- или кореподобная сыпь. Ее элементы располагаются на конечностях, теле, в паху. Постепенно на стопах и ладонях появляются покрасневшие участки, кожа уплотняется, начинает болеть, из-за чего ограничиваются движения пальцами. Стопы отекают. Высыпания проходят через 7 дней после появления, а эритема сохраняется до 3 недель, после чего кожа начинает шелушиться.
Поражение слизистых в остром периоде проявляется в виде конъюнктивита обоих глаз. У некоторых к нему присоединяется передний увеит – воспаление одновременно нескольких элементов сосудистой оболочки глаз. Слизистая рта краснеет, становится сухой, губы покрываются болезненными кровоточащими трещинками, миндалины увеличиваются, цвет языка меняется на малиновый.
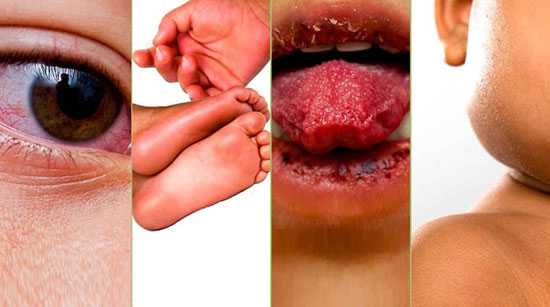 Симптомы синдрома Кавасаки: покарснение глаз, покарснение и уплотнение кожи стоп, малиновый цвет языка, увеличенные шейный лимфоузлы
Симптомы синдрома Кавасаки: покарснение глаз, покарснение и уплотнение кожи стоп, малиновый цвет языка, увеличенные шейный лимфоузлы Изменения со стороны сосудов и сердца при болезни Кавасаки у детей приводят к развитию миокардита с болями, тахикардией или аритмией, одышкой, осложняющегося часто острой недостаточностью сердца. Реже воспаляется околосердечная сумка – перикард – и формируется митральная либо аортальная недостаточность. У 25% больных на 5–7 неделе возникают расширения отдельных участков стенок коронарных сосудов. Не исключено появление аневризм подключичных, локтевых или бедерных артерий.
Поражение суставов выявляют примерно у 35% больных, у которых воспаляются как мелкие, так и крупные суставы с соответствующей симптоматикой.
Воспаление коронарных артерий при синдроме Кавасаки у взрослых приводит к потере их эластичности и множественным аневризмам (расширениям), вследствие чего у них резко возрастает риск развития дистрофии или инфаркта миокарда, тромбозов, кальциноза и раннего атеросклероза. Пациентов беспокоят боли в сердце и суставах, нарушение сердечного ритма и работы пищеварения. В отдельных случаях возможно развитие менингита, уретрита, поражения органов пищеварительного тракта.
У больного возникают проблемы с выполнением привычной физической нагрузки. Некоторые повседневные действия, такие как подъем в гору, быстрая ходьба или бег, поднятие тяжестей, становятся затруднительны.
После лечения патологические расширения стенок сосудов у взрослых остаются, но со временем уменьшаются и могут исчезнуть полностью.
Диагностика синдрома Кавасаки
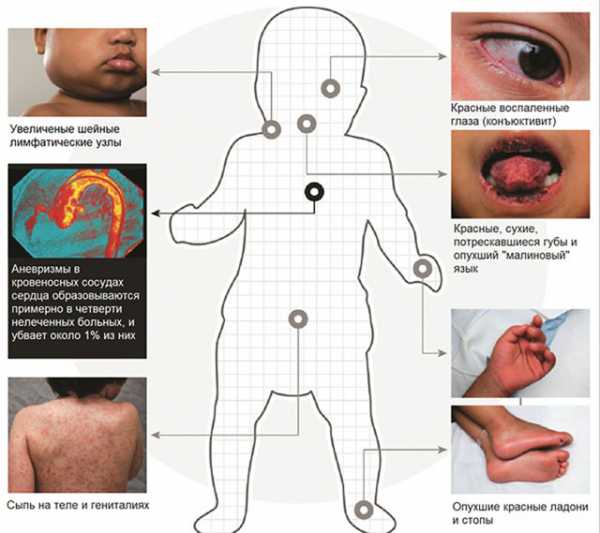
Болезнь Кавасаки подтверждается наличием на фоне 5-дневной лихорадки минимумом 4 клинико-диагностических критериев. Среди них:
- Конъюнктивит обоих глаз.
- Локальная (шейная) аденопатия.
- Полиморфная сыпь по всему телу.
- Симптомы поражения слизистой рта.
- Покраснение, уплотнение кожи стоп и ладоней с их отеком.
- Шелушение подушечек пальцев на 2–3 неделе от начала болезни.
Если при обследовании выявлена аневризма коронарных артерий, то для установки диагноза достаточно 3 дополнительных признаков.
 Нажмите на фото для увеличения
Нажмите на фото для увеличения Атипичный (неполный) синдром Кавасаки диагностируют при наличии 2–3 вышеперечисленных критериев. Это объясняется тем, что симптомы могут быть вызваны другой патологией. Для полной клинической картины заболевания недостаточно в совокупности объективных данных.
Методы диагностики
| Клинический анализ крови | ЭКГ |
| «Биохимия» крови | УЗИ сердца |
| Общий анализ мочи | Рентген органов грудной клетки |
| Исследование состава спинномозговой жидкости | Ангиография коронарных артерий |
Важно провести дифференциальную диагностику с гриппом, синдромом Стивенса-Джонса, краснухой, корью, скарлатиной, микоплазменной пневмонией, ревматоидным артритом, аденовирусной инфекцией, мононуклеозом.
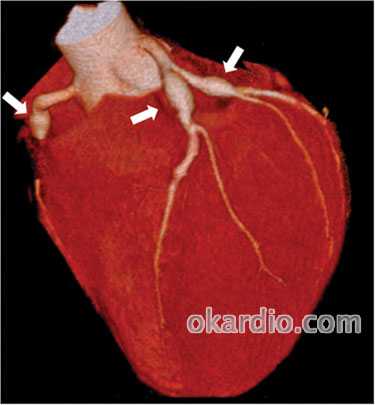 Мультиспиральная компьютерная томография (МСКТ) коронарных сосудов, 3D-реконструкция. Аневризмы обозначены стрелками
Мультиспиральная компьютерная томография (МСКТ) коронарных сосудов, 3D-реконструкция. Аневризмы обозначены стрелками Лечение синдрома Кавасаки
Это заболевание хорошо поддается лечению и излечивается полностью, хотя не исключены случаи летального исхода из-за развития серьезных осложнений, к примеру, инфаркта миокарда. Чем раньше диагностирована болезнь Кавасаки и начато лечение, тем благоприятнее прогноз.
Поскольку точные причины патологии не установлены, то лечение, направленное на устранение причины, не предусмотрено. Для купирования симптомов и предотвращения дальнейшего развития воспаления применяют препараты из таблицы ниже.
| Иммуноглобулин | Основной препарат. Вводят в/в-капельно в течение 9–12 часов каждый день. Лучший эффект достигается при его введении в первые 10 дней болезни. Уменьшает воспалительные явления в стенках артерий. |
| Ацетилсалициловая кислота | Большие дозы назначают в лихорадочный период (5 дней) со снижением дозировки до профилактической в следующие 2–3 мес. Аспирин разжижает кровь, снимает воспаление, снижает риск образования тромбов. |
| Антикоагулянты – клопидогрель, варфарин | Рекомендованы детям с выявленными аневризмами с целью профилактики тромбообразования. |
Дети должны быть обязательно привиты от ветряной оспы, гриппа, т. к. длительный прием в больших дозах аспирина вместе с этими инфекциями повышает риск развития острой печеночной энцефалопатии – синдрома Рея.
Назначение кортикостероидов спорно. Доказано, что гормоны повышают риск развития аневризмы и коронарного тромбоза.
Осложнения
- Со стороны сердца и сосудов: миокардит, поражение сердечных клапанов, аневризмы артерий, инфаркт миокарда.
- Со стороны других органов: диарея, асептический менингит, гангрена мягких тканей, артрит, холецистит с затруднением прохождения желчи по протокам, отит и др.
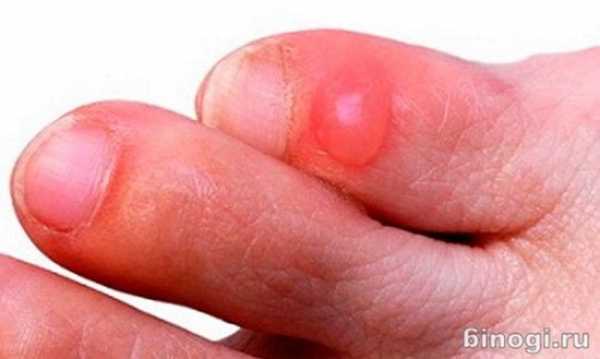
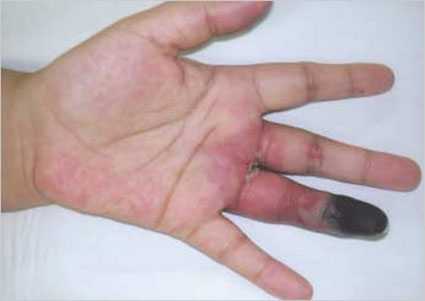 Гангрена пальца руки
Гангрена пальца руки Прогноз при болезни Кавасаки
Несмотря на вероятность развития осложнений, прогноз при этой патологии благоприятный. При своевременно начатом лечении выздоровление наступает через 6–10 недель. Смертью заканчивается лишь в 0,8–3% запущенных случаев, когда терапия не была начата вовремя; смерть наступает от инфаркта, тромбоза, реже – миокардита с тяжелой сердечной недостаточностью.
okardio.com
Болезнь Кавасаки
Болезнь Кавасаки — редкое иммунокомплексное воспалительное поражение артерий различного калибра, возникающее преимущественно у детей первых лет жизни. Болезнь Кавасаки проявляется лихорадкой, полиморфной диффузной сыпью, конъюнктивитом, поражением слизистой рта, кожи и суставов дистальных отделов конечностей, шейной аденопатией. Диагностика болезни Кавасаки основана на клинических критериях, результатах лабораторных исследований крови и мочи, данных ЭКГ, УЗИ сердца и коронарографии. Основу лечения болезни Кавасаки составляет внутривенное введение иммуноглобулина и прием ацетилсалициловой кислоты, по показаниям применяются антикоагулянты.
Болезнь Кавасаки получила свое название благодаря открывшему ее в 1961 году японскому педиатру по фамилии Кавасаки. Первоначально предполагалось, что заболевание имеет легкое течение. Лишь в 1965 году был выявлен случай тяжелой сердечной патологии, связанный с перенесенной болезнью Кавасаки. В России первый клинический случай болезни Кавасаки был диагностирован в 1980 году.
Сегодня болезнь Кавасаки является одной из самых распространенных причин приобретенной патологии сердца в детском возрасте. Наиболее часто заболевание встречается среди представителей желтой расы, особенно японцев. В Японии болезнь Кавасаки диагностируется в 30 раз чаще, чем в Австралии или Великобритании и в 10 раз чаще, чем в Америке.
Болезнь Кавасаки
В настоящее время ревматология не имеет однозначных данных о причинах развития болезни Кавасаки. Наиболее признанной теорией является предположение о том, что болезнь Кавасаки развивается на фоне наследственной предрасположенности под влиянием инфекционных агентов бактериальной (стрептококк, стафилококк, риккетсии) или вирусной (вирус Эпштейна-Барра, простого герпеса, парвовирусы, ретровирусы) природы. В пользу наследственно обусловленной предрасположенности к болезни Кавасаки свидетельствует связь заболевания с расовой принадлежностью, его распространение в других странах преимущественно среди японских эмигрантов, развитие заболевания у 8-9% потомков переболевших лиц.
Как правило, болезнь Кавасаки возникает в первые 5 лет жизни, отдельные случаи заболевания отмечались у детей до 8-ми лет. Пик заболеваемости болезнью Кавасаки приходится по одним данным на возраст 9-11 мес., по другим — 1,5-2 года. В течении болезни Кавасаки выделяют три периода: острый — 7-10 дней, подострый — 14-21 день и период выздоровления, который может занимать от нескольких месяцев до 1-2 лет.
Болезнь Кавасаки начинается с подъема температуры тела. Без лечения лихорадка сохраняется в течение 2-х недель. Увеличение лихорадочного периода считается прогностически неблагоприятным симптомом.
Кожные проявления болезни Кавасаки могут возникнуть в течение 5 недель от начала заболевания. Они характеризуются полиморфными диффузными элементами в виде мелких плоских пятен красного цвета (макулярная сыпь), волдырей, скарлатиноподобных или похожих на корь высыпаний. Элементы сыпи располагаются в основном на коже туловища, паховой области и проксимальных отделов конечностей. Со временем возникают эритематозные участки, отмечается болезненное уплотнение кожи ладоней и подошв, обуславливающее ограничение движений в пальцах. Разрешение элементов сыпи при болезни Кавасаки начинается примерно через неделю после их появления. Эритематозные пятна сохраняются 2-3 недели, после чего их поверхность начинает шелушиться.
Поражения слизистых оболочек глаз и ротовой полости. У большинства заболевших болезнью Кавасаки в течение первых 7 дней отмечается появление конъюнктивита обоих глаз, обычно не сопровождающегося выделениями. В некоторых случаях ему сопутствует передний увеит. Наблюдается также сухость и покраснение слизистой оболочки ротовой полости, кровоточащие трещины на губах, малиновая окраска языка и увеличение миндалин. Болезнь Кавасаки в 50% случаев сопровождается увеличением шейных групп лимфатических узлов, чаще односторонним.
Поражение сердца и сосудов при болезни Кавасаки может носить характер миокардита, проявляющегося тахикардией, болями в сердце, аритмией и часто приводящего к острой сердечной недостаточности. У 25% пациентов с болезнью Кавасаки через 5-7 недель от начала заболевания выявляются аневризматические расширения коронарных сосудов сердца, которые могут приводить к развитию инфаркта миокарда. В редких случаях появляется перикардит, аортальная или митральная недостаточность. Возможно возникновение аневризм по ходу крупных артерий: локтевых, подключичных, бедренных.
Суставной синдром наблюдается в 35% случаев болезни Кавасаки и длится обычно до 1 месяца. Типичны артралгии и артриты голеностопных и коленных суставов, поражения мелких суставов кистей и стоп.
Возможно поражение органов ЖКТ с возникновением болей в животе, рвоты, поноса. В отдельных случаях наблюдается менингит, уретрит.
Общепринятыми клиническими диагностическими критериями болезни Кавасаки является наличие на фоне продолжающейся более 5 дней лихорадки как минимум 4 из ниже приведенных признаков.
- Двусторонний конъюнктивит.
- Полиморфная сыпь с диффузным распространением по кожному покрову.
- Поражение слизистой рта.
- Изменения кистей и стоп с их покраснением и отеком.
- Увеличение шейных лимфоузлов.
При выявлении аневризмы коронарных артерий достаточным считается наличие 3 из указанных диагностических признаков.
Лабораторная диагностика не дает специфических признаков болезни Кавасаки, однако совокупность выявленных изменений может стать дополнительным подтверждением правильности диагноза. В клиническом анализе крови определяется анемия, лейкоцитоз со сдвигом лейкоцитарной формулы влево, тромбоцитоз, значительное ускорение СОЭ. Биохимический анализ крови выявляет повышение иммуноглобулинов, серомукоида и трансаминаз, появление ЦИК. В анализе мочи может наблюдаться протеинурия и лейкоцитурия.
С целью диагностики сердечной патологии проводится ЭКГ, рентгенография органов грудной клетки, УЗИ сердца, ангиография коронарных артерий. По показаниям проводят люмбальную пункцию и исследование ликвора.
Дифференциальный диагноз болезни Кавасаки необходим с корью, скарлатиной, инфекционным мононуклеозом, краснухой, гриппом, аденовирусной инфекцией, ювенильным ревматоидным артритом, микоплазменной пневмонией, синдромом Стивенса-Джонсона.
Иммуноглобулин. Для купирования происходящих в сосудах воспалительных изменений производится внутривенное введение иммуноглобулина. Оно осуществляется в стационарных условиях в течение 8-12 часов. Если после введения иммуноглобулина не отмечается снижение температуры и уменьшение воспалительных явлений, показано его повторное введение. Наилучшие результаты лечения иммуноглобулином получены при его проведении в первые 10 дней развития болезни Кавасаки.
Ацетилсалициловая кислота. В современной медицине этот препарат назначается только при наличие строгих показаний. Однако в лечении болезни Кавасаки он входит в перечень необходимых медикаментов. Цель его применения — снижение риска образования тромбов и противовоспалительная терапия. После снижения температуры тела дозу ацетилсалициловой кислоты понижают до профилактической.
Антикоагулянты (варфарин, клопидогрел) назначаются для профилактики тромбообразования детям с диагностированными аневризмами сосудов. Кортикостероидная терапия при болезни Кавасаки не проводится, так как исследования показали, что она повышает риск коронарного тромбоза.
Болезнь Кавасаки в большинстве случаев имеет благоприятный прогноз, особенно при своевременно начатой терапии. Однако существует риск летального исхода заболевания (0,8-3%) в связи с тромбозом коронарных артерий и развитием инфаркта миокарда. Более редкой причиной смерти является тяжелый миокардит с выраженной сердечной недостаточностью.
Примерно в 20% случаев у перенесших болезнь Кавасаки детей сохраняются изменения стенок коронарных артерий, которые в отдаленном будущем могут привести к раннему появлению атеросклероза или кальциноза с последующей ишемией сердца, угрожающей развитием острого инфаркта миокарда. Факторами риска, ускоряющими развитие изменений со стороны коронарных артерий, являются артериальная гипертензия, гиперлипидемия, курение. В связи с этим пациенты с болезнью Кавасаки после выздоровления должны находиться под постоянным наблюдением кардиолога или ревматолога, раз в 3-5 лет проходить полное обследование сердца, включая ЭХО-ЭГ.
www.krasotaimedicina.ru
Болезнь (синдром) Кавасаки: причины, симптомы, диагностика и лечение
Синдром Кавасаки – это острое лихорадочное заболевание, которое поражает детей и имеет ярко выраженные внешние симптомы помимо скрытых (повреждение коронарных сосудов). Из-за неизвестной этиологии невозможно определить точную природу происхождения болезни, но статистика показывает, что синдрому подвержены люди определенной расы. К тому же, синдром Кавасаки в 10% случаев способен передаваться по наследству от родителей.
Синдром Кавасаки у детей: причины и лечение
В России эта болезнь диагностируется крайне редко. Впервые её описал еще в 1961 году японский детский врач Кавасаки. В современном мире синдром затрагивает японцев: эта связь с расой говорит в пользу предрасположенности наследственного характера. В остальных странах синдром касается только японских эмигрантов. В России впервые эта болезнь клинически была зафиксирована в 1980 году.
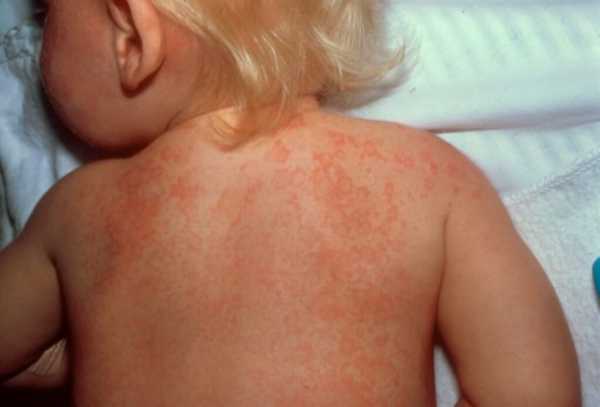
Синдром Кавасаки – это острое лихорадочное заболевание, которое поражает детей
Среди причин синдрома Кавасаки у детей можно выделить:
- стафилококковые суперантигены;
- стрептококковые суперантигены;
- вирусы герпеса, Эпштейна-Барра, парвовирусы, ретровирусы;
- риккетсии (возбудители инфекционных заболеваний).
До определенного момента педиатры считали, что синдром Кавасаки у детей имеет лишь облегченную форму, пока не был зафиксирован случай тяжелой патологии сердца, которая была связана с этой болезнью. Своевременное обращение в больницу и диагностика помогут полностью излечить ребенка от заболевания и подарить ему здоровую жизнь.
Симптомы синдрома Кавасаки
По статистике, первые признаки болезни у ребенка появляются в возрасте до 5 лет, в отдельных случаях до 8. При этом синдроме можно выделить три этапа:
- острый (около недели);
- подострый (от двух недель);
- выздоровление (полтора-два года).
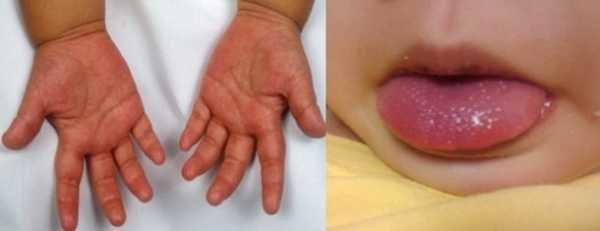
Симптомы синдрома Кавасаки
Родителей должна насторожить лихорадка – это первый симптом. Она может длиться около двух недель. Если этот период увеличивается, то с каждым днем прогнозы болезни ухудшаются. Помимо повышения температуры тела, существуют ярко выраженные симптомы на коже:
- Макулярная сыпь – маленькие плоские пятнышки на коже, которые очень похожи на проявление кори или скарлатины. Сыпь в основном проявляется на теле и проксимальных конечностях (те, которые находятся ближе к корпусу), а также в паховой области.
- Через какое-то время сыпь сходит, а вместо неё появляется шелушение на разных частях тела.
- Кожа на ладонях и ступнях уплотняется, краснеет и увеличивается.
- Конъюнктивит обоих глаз проявляется уже в первую неделю болезни.
- Поражаются слизистые – на губах появляются трещинки, наблюдается «клубничный язык», увеличиваются лимфоузлы.
- Поражаются сердечные сосуды и сердце. Это может проявляться в качестве тахикардии, одышки или аритмии. Коронарные сосуды сердца расширяются, что может привести к инфаркту миокарда.
Диагностика синдрома Кавасаки возможна уже по трем вышеописанным признакам. Благодаря ярко выраженным симптомам, синдром Кавасаки можно вычислить даже по фото, что упрощает удаленную диагностику. Обычный осмотр не указывает на эту болезнь, но в клиническом анализе можно обнаружить тромбоцитоз или анемию.
Для выявления болезни проводят:
Читайте также: Синдром (болезнь) Меньера- общий анализ крови;
- биохимический анализ;
Для диагностики этого недуга , нужно сдать биохимический анализ крови
- иммунологический анализ;
- ЭКГ;
- ЭхоКГ;
- коронарную ангиографию;
- анализ мочи.
Лечение синдрома Кавасаки
Смертность при этой болезни составляет всего 1%. Основной причиной летального исхода является разрыв коронарных артерий и инфаркт миокарда. Перед началом лечения необходимо провести полный анализ тела, в том числе электрокардиологическое исследование. Все лечение должно быть направлено на предотвращение развития аневризм. Для этого назначают:
- «Ацетилсалициловую кислоту»;
- кортикостероидные гормоны;
- гамма-глобулин.
При лечении этой болезни очень важно постоянно наблюдать пациента методиками таких исследований как: УЗИ сердца, ЭКГ и ангиография коронарных артерий.
Иммуноглобулин успешно купирует воспалительные процессы в сосудах. Если изменений не наблюдается (высокая температура и воспаление еще присутствуют), то назначают повторное внутривенное введение препарата.
Ацетилсалициловая кислота при лечении этой болезни
В условиях использования иммуноглобулина еще не доказана польза салицилатов, так как «Аспирин» не влияет на длительность лихорадки.
При оперативном лечении синдрома, когда уже не удается спасти сосуды, проводят коронарное шунтирование или стентирование, чтобы избавиться от аневризмы.
Прогнозы синдрома
Синдром Кавасаки у взрослых не проявляется, но отголоски этой болезни могут принести много неприятных последствий. Само заболевание имеет крайне благоприятные прогнозы, в особенности, когда оно было выявлено на первых этапах. Уже в юности наблюдаются одышка и боли в сердце при беге или другой физической активности.
В будущем, у людей, которые перенесли синдром, могут появиться признаки атеросклероза артерий или ишемии сердца. Из-за этого таким людям крайне не рекомендуется курить или употреблять алкоголь, так как велик риск сердечно-сосудистых заболеваний. Более того, врачи советуют постоянно проходить обследования в больнице, полный осмотр сердца и эхокардиографию раз в несколько лет.
Читайте также: Синдром ранней реполяризации желудочковПрофилактика синдрома Кавасаки
Так как этот синдром очень часто затрагивает азиатские расы (Японию, Китай и Корею), стоит внимательно относиться к любому проявлению респираторного заболевания у ребенка этой расы. Из-за этой «маски», в большинстве случаев, болезнь диагностируют несвоевременно.
Людям, которые перенесли болезнь в детстве, стоит аккуратно относиться к собственному здоровью, а именно:
- избегать вредных привычек (курение и алкоголь);
- соблюдать умеренную физическую активность;
- проходить осмотр в больнице раз в несколько лет;
- избегать жирной, жареной и вредной пищи.
В России невозможно составить точную статистику переболевших этим синдромом. Но, по последним данным, лечение заболевания осуществляется в клиниках очень успешно, так как медицинская сфера накопила достаточно сведений о васкулитах острого некротизирующего характера невыясненной этиологии.
sindrom.guru
Болезнь Кавасаки — что это такое? Симптомы и лечение
Болезнь Кавасаки (синдром Кавасаки, слизисто-кожно-лимфатический синдром) принадлежит к группе заболеваний под названием «системный васкулит». Заболевания этой группы вызывают аномальное повреждение клетками иммунной системы сосудов, чаще всего, артерий и вен среднего и маленького размера. В случае с синдромом Кавасаки, то при нем возможно повреждение у детей коронарных артерии – сосудов, несущих обогащенную кислородом кровь и питательные веществ к сердцу.Кроме коронарных артерий, воспалительный процесс может охватить околосердечную сумку (перикард), которая окружает сердце, а также эндокардиальную ткань (внутреннюю часть сердца), и даже саму сердечную мышцу.
Болезнь Кавасаки чаще всего поражает детей – обычно в возрасте до 5 лет. Редко ей подвергаются дети старшего возраста и взрослые. Пик заболеваемости попадает на возраст от 1 до 2 лет, причем чаще болеют мальчики.
Что это такое?
Синдром Кавасаки — острое лихорадочное заболевание детского возраста, характеризующееся поражением коронарных и других сосудов с возможным образованием аневризм, тромбозов и разрывов сосудистой стенки.
Причины возникновения
В настоящее время ревматология не имеет однозначных данных о причинах развития болезни Кавасаки.
Наиболее признанной теорией является предположение о том, что болезнь Кавасаки развивается на фоне наследственной предрасположенности под влиянием инфекционных агентов бактериальной (стрептококк, стафилококк, риккетсии) или вирусной (вирус Эпштейна-Барра, простого герпеса, парвовирусы, ретровирусы) природы.
В пользу наследственно обусловленной предрасположенности к болезни Кавасаки свидетельствует связь заболевания с расовой принадлежностью, его распространение в других странах преимущественно среди японских эмигрантов, развитие заболевания у 8-9% потомков переболевших лиц.
Симптомы болезни Кавасаки
Самый яркий симптом синдрома-болезни Кавасаки у детей (см. фото) — лихорадка, продолжающаяся дольше 5 суток. Также при СК наблюдается:
- увеличение размера шейного лимфоузла;
- отёчность языка;
- приобретение языком алого оттенка;
- покраснение губ;
- трещины на губах;
- сыпь полиморфного характера, локализующаяся на любом участке тела;
Примерно через 2 недели после появления лихорадки у ребёнка могут появиться уплотнения с шелушащейся кожей на ладони или подошвах.
В течении патологии выделяют три стадии, циклично сменяющих друг друга:
- Острая стадия длится две недели и проявляется лихорадкой, симптомами астенизации и интоксикации. В миокарде развивается воспалительный процесс, он ослабевает и перестает функционировать.
- Подострая стадия проявляется тромбоцитозом в крови и симптомами сердечных расстройств — систолическим шумом, приглушенностью сердечных тонов, аритмией.
- Выздоровление наступает к концу второго месяца болезни: исчезают все симптомы патологии и нормализуются показатели общего анализа крови.
Синдром Кавасаки у взрослых характеризуется воспалением коронарных сосудов, которые перестают быть эластичными и набухают на некоторых участках. Болезнь приводит к раннему атеросклерозу, кальцинозу, тромбообразованию, дистрофии миокарда и инфаркту. У молодых людей аневризмы со временем становятся меньше и могут окончательно исчезнуть.
Пациенты жалуются на боль в сердце, тахикардию, артралгию, рвоту, понос. В более редких случаях отмечаются симптомы менингита, холецистита и уретрита, кардиомегалия, гепатомегалия.
Диагностика
Для постановки диагноза синдрома Кавасаки необходимо наличие лихорадки более 5 дней и любых 4 нижеперечисленных критерия
- Эритема ладоней или стоп;
- Плотный отёк кистей или стоп на 3-5-й день болезни;
- Шелушение на кончиках пальцев на 2-3-й неделе заболевания;
- Двусторонняя конъюнктивальная инъекция;
- Изменения на губах или в полости рта: «клубничный» язык, эритема или трещины на губах, инфицирование слизистой полости рта и глотки;
- Любые из перечисленных изменений, локализованные на конечностях;
- Полиморфная экзантема на туловище без пузырьков или корочек;
- Острая негнойная шейная лимфаденопатия (диаметр одного лимфатического узла >1,5 см).
Если отсутствуют 2-3 из 4 обязательных признаков болезни, устанавливается диагноз неполной клинической картины заболевания.
Осложнения
Болезнь Кавасаки имеет очень тяжелое течения и часто осложняется развитием серьезных нарушений:
- Миокардита,
- Приобретенной аортальной и митральной недостаточностью,
- Гемоперикарда,
- Среднего отита,
- Инфаркта миокарда,
- Разрыва аневризмы,
- Перикардита,
- Вальвулита,
- Острой и хронической сердечной недостаточности.
Своевременная диагностика и лечение синдрома Кавасаки позволили резко сократить заболеваемость и детскую смертность.
Лечение болезни Кавасаки
Основная цель медикаментозной терапии заключается в том, чтобы защитить от поражения сердечно-сосудистую систему.
Хороший эффект при болезни Кавасаки дают следующие препараты:
| Аспирин | обладает мощным противовоспалительным действием и способствует разжижению крови, поэтому широко применяется для лечения болезни Кавасаки. |
| Иммуноглобулин | вводится внутривенно раз в сутки и позволяет организму быстрее справиться с заболеванием путем повышения пассивного иммунитета. |
| Антикоагулянты | для профилактики тромбообразования больным назначаются антикоагулянты, чаще всего клопилогель и варфарин. |
При развитии осложнений со стороны сердечно-сосудистой системы (стеноза, аневризм, инфаркта миокарда) детям, перенесшим острую и подострую стадию болезни Кавасаки могут быть назначены ангиопластика, аорто-коронарное шунтирование или стенирование.
Прогноз
Обычно, на 2-3 месяц течения заболевания симптоматика полностью сходит на нет. Спустя 4-8 недель после этого на ногтевых пластинах момента могут образоваться поперечные борозды белого цвета. Если заболевание не лечить, то в 25% случаев развивается разрыв аневризмы.
На данный момент случаи смертельного исхода составляют 0,1-0,5%, что позволяет говорить о положительном прогнозе. В редких случаях, примерно в 3%, заболевание может рецидивировать в течение года после излечения.
medsimptom.org
БОЛЕЗНЬ КАВАСАКИ
Версия 2016
Kawasaki Disease
БОЛЕЗНЬ КАВАСАКИ
Это заболевание было впервые описано в англоязычной медицинской литературе в 1967 году японским педиатром по имени Томисаку Кавасаки (болезнь была названа в его честь); он идентифицировал группу детей с лихорадкой, кожной сыпью, конъюнктивитом (покраснение глаз), энантемой (покраснение горла и полости рта), отеком рук и ног и увеличением лимфатических узлов в области шеи
evidence-based
PRINTO PReS
 1.1 Что это такое? Это заболевание было впервые описано в англоязычной медицинской литературе в 1967 году японским педиатром по имени Томисаку Кавасаки (болезнь была названа в его честь); он идентифицировал группу детей с лихорадкой, кожной сыпью, конъюнктивитом (покраснение глаз), энантемой (покраснение горла и полости рта), отеком рук и ног и увеличением лимфатических узлов в области шеи. Первоначально болезнь была названа «кожно-слизисто-лимфатический синдром». Через несколько лет были зафиксированы осложнения на сердце, такие как аневризмы коронарных артерий (расширение просвета этих кровеносных сосудов). Болезнь Кавасаки (БК) представляет собой острый системный васкулит; это означает, что имеет место воспаление стенки кровеносных сосудов, которое могут привести к развитию расширения (аневризмы) любой артерии среднего размера в организме, в первую очередь коронарных артерий. Тем не менее, у большинства детей бывают только острые симптомы, без сердечно-сосудистых осложнений.
1.1 Что это такое? Это заболевание было впервые описано в англоязычной медицинской литературе в 1967 году японским педиатром по имени Томисаку Кавасаки (болезнь была названа в его честь); он идентифицировал группу детей с лихорадкой, кожной сыпью, конъюнктивитом (покраснение глаз), энантемой (покраснение горла и полости рта), отеком рук и ног и увеличением лимфатических узлов в области шеи. Первоначально болезнь была названа «кожно-слизисто-лимфатический синдром». Через несколько лет были зафиксированы осложнения на сердце, такие как аневризмы коронарных артерий (расширение просвета этих кровеносных сосудов). Болезнь Кавасаки (БК) представляет собой острый системный васкулит; это означает, что имеет место воспаление стенки кровеносных сосудов, которое могут привести к развитию расширения (аневризмы) любой артерии среднего размера в организме, в первую очередь коронарных артерий. Тем не менее, у большинства детей бывают только острые симптомы, без сердечно-сосудистых осложнений.  1.2 Как часто встречается это заболевание? БК будучи редким заболеванием, тем не менее является одним из самых распространенных васкулитов у детей, наряду с пурпурой Шенляйна-Геноха. Случаи болезни Кавасаки описаны во всем мире, хотя гораздо чаще она встречается в Японии. Это заболевание развивается почти исключительно у маленьких детей. Примерно 85% больных БК детей меньше 5 лет, а пик встречаемости приходится на возраст 18-24 месяцев; пациенты в возрасте менее 3 месяцев или старше 5 лет встречаются реже, но находятся в группе повышенного риска в отношении развития аневризмы коронарных артерий (АКА). Заболевание чаще встречается у мальчиков, чем у девочек. Хотя случаи БК могут быть диагностированы в любое время в течение года, известно, что увеличение числа больных отмечается в конце зимы и весной.
1.2 Как часто встречается это заболевание? БК будучи редким заболеванием, тем не менее является одним из самых распространенных васкулитов у детей, наряду с пурпурой Шенляйна-Геноха. Случаи болезни Кавасаки описаны во всем мире, хотя гораздо чаще она встречается в Японии. Это заболевание развивается почти исключительно у маленьких детей. Примерно 85% больных БК детей меньше 5 лет, а пик встречаемости приходится на возраст 18-24 месяцев; пациенты в возрасте менее 3 месяцев или старше 5 лет встречаются реже, но находятся в группе повышенного риска в отношении развития аневризмы коронарных артерий (АКА). Заболевание чаще встречается у мальчиков, чем у девочек. Хотя случаи БК могут быть диагностированы в любое время в течение года, известно, что увеличение числа больных отмечается в конце зимы и весной.  1.3 Каковы причины заболевания? Причина БК остается неясной, хотя есть предположение, что толчком для нее служит инфекция. Повышенная чувствительность или нарушение иммунного ответа, вероятно вызванное инфекционным агентом (некоторыми вирусами или бактериями), может послужить толчком к началу воспалительного процесса, который ведет к воспалению и повреждению кровеносных сосудов у некоторых генетически предрасположенных лиц.
1.3 Каковы причины заболевания? Причина БК остается неясной, хотя есть предположение, что толчком для нее служит инфекция. Повышенная чувствительность или нарушение иммунного ответа, вероятно вызванное инфекционным агентом (некоторыми вирусами или бактериями), может послужить толчком к началу воспалительного процесса, который ведет к воспалению и повреждению кровеносных сосудов у некоторых генетически предрасположенных лиц.  1.4 Является ли это заболевание наследственным? Почему мой ребенок заболел этой болезнью? Можно ли предотвратить данное заболевание? Является ли это заболевание инфекционным? БК – не наследственное заболевание, хотя есть предположение о существовании генетической предрасположенности. Очень редко случается, что более одного члена семьи заболевает этим заболеванием. Заболевание не инфекционное и не передается от одного ребенка к другому. В настоящее время известных способов профилактики этого заболевания не существует. Случается, хотя и очень редко, что у одного и того же пациента развивается второй эпизод этого заболевания.
1.4 Является ли это заболевание наследственным? Почему мой ребенок заболел этой болезнью? Можно ли предотвратить данное заболевание? Является ли это заболевание инфекционным? БК – не наследственное заболевание, хотя есть предположение о существовании генетической предрасположенности. Очень редко случается, что более одного члена семьи заболевает этим заболеванием. Заболевание не инфекционное и не передается от одного ребенка к другому. В настоящее время известных способов профилактики этого заболевания не существует. Случается, хотя и очень редко, что у одного и того же пациента развивается второй эпизод этого заболевания.  1.5 Каковы основные симптомы? Болезнь характеризуется высокой температурой, причину которой невозможно объяснить. Ребенок обычно очень раздражителен. Повышение температуры тела может сопровождаться или развиваться вслед за инъекцией конъюнктивы (покраснение обоих глаз), без гноя или выделений. У ребенка могут развиваться различные типы кожной сыпи, такие как коревая или скарлатинозная сыпь, уртикарная сыпь (крапивница), папулы и т.д. Кожная сыпь появляется в основном на туловище и конечностях, преимущественно в местах прилегания пеленок, и приводит к покраснению, а также шелушению кожи. Изменения в полости рта могут включать ярко-красные потрескавшиеся губы, красный язык (так называемый «малиновый» язык) и покраснение горла. Болезнь может также поражать руки и ноги в виде отечности и покраснения ладоней и подошв. Пальцы рук и ног могут иметь опухший и отечный вид. Характерным является появление шелушения кожи вокруг кончиков пальцев рук и ног (около второй и третьей недели). Более чем у половины больных отмечается увеличение лимфатических узлов в области шеи; часто отмечается увеличение одного лимфатического узла, по меньшей мере, до 1,5 см. Иногда присутствуют и другие симптомы, такие как боль в суставах и/или опухание суставов, боль в животе, диарея, раздражительность или головные боли. В странах, где проводится вакцинация БЦЖ (защита от туберкулеза), у детей младшего возраста может наблюдаться покраснение в области рубца от БЦЖ. Поражение сердца является самым серьезным проявлением БК, поскольку могут носить отсроченный характер. Встречаются шумы в сердце, нарушения ритма и отклонения в картине УЗИ. Все слои сердца могут быть затронуты воспалительным процессом, это означает, что может развиться перикардит (воспаление оболочки, окружающей сердце), миокардит (воспаление сердечной мышцы), а также поражение сердечного клапана. Тем не менее, главной особенностью этого заболевания является развитие аневризмы коронарных артерий (АКА).
1.5 Каковы основные симптомы? Болезнь характеризуется высокой температурой, причину которой невозможно объяснить. Ребенок обычно очень раздражителен. Повышение температуры тела может сопровождаться или развиваться вслед за инъекцией конъюнктивы (покраснение обоих глаз), без гноя или выделений. У ребенка могут развиваться различные типы кожной сыпи, такие как коревая или скарлатинозная сыпь, уртикарная сыпь (крапивница), папулы и т.д. Кожная сыпь появляется в основном на туловище и конечностях, преимущественно в местах прилегания пеленок, и приводит к покраснению, а также шелушению кожи. Изменения в полости рта могут включать ярко-красные потрескавшиеся губы, красный язык (так называемый «малиновый» язык) и покраснение горла. Болезнь может также поражать руки и ноги в виде отечности и покраснения ладоней и подошв. Пальцы рук и ног могут иметь опухший и отечный вид. Характерным является появление шелушения кожи вокруг кончиков пальцев рук и ног (около второй и третьей недели). Более чем у половины больных отмечается увеличение лимфатических узлов в области шеи; часто отмечается увеличение одного лимфатического узла, по меньшей мере, до 1,5 см. Иногда присутствуют и другие симптомы, такие как боль в суставах и/или опухание суставов, боль в животе, диарея, раздражительность или головные боли. В странах, где проводится вакцинация БЦЖ (защита от туберкулеза), у детей младшего возраста может наблюдаться покраснение в области рубца от БЦЖ. Поражение сердца является самым серьезным проявлением БК, поскольку могут носить отсроченный характер. Встречаются шумы в сердце, нарушения ритма и отклонения в картине УЗИ. Все слои сердца могут быть затронуты воспалительным процессом, это означает, что может развиться перикардит (воспаление оболочки, окружающей сердце), миокардит (воспаление сердечной мышцы), а также поражение сердечного клапана. Тем не менее, главной особенностью этого заболевания является развитие аневризмы коронарных артерий (АКА).  1.6 Одинаково ли проявляется заболевание у всех детей? Тяжесть заболевания различна у каждого ребенка. Не всякий ребенок имеет все клинические проявления, и у большинства пациентов поражение сердца развиваться не будет. Аневризмы встречаются только у 2–6 из 100 детей, которые получают лечение. Некоторые дети (особенно в возрасте до 1 года) часто имеют неполные формы этого заболевания, то есть у них отмечаются не все характерные для него клинические признаки, что затрудняет диагностику. У некоторых из этих маленьких детей могут развиваться аневризмы. Они диагностируются как атипичная БК.
1.6 Одинаково ли проявляется заболевание у всех детей? Тяжесть заболевания различна у каждого ребенка. Не всякий ребенок имеет все клинические проявления, и у большинства пациентов поражение сердца развиваться не будет. Аневризмы встречаются только у 2–6 из 100 детей, которые получают лечение. Некоторые дети (особенно в возрасте до 1 года) часто имеют неполные формы этого заболевания, то есть у них отмечаются не все характерные для него клинические признаки, что затрудняет диагностику. У некоторых из этих маленьких детей могут развиваться аневризмы. Они диагностируются как атипичная БК.  1.7 Отличается ли болезнь у детей от болезни у взрослых? Это детское заболевание, хотя есть редкие сообщения о БК в зрелом возрасте.
1.7 Отличается ли болезнь у детей от болезни у взрослых? Это детское заболевание, хотя есть редкие сообщения о БК в зрелом возрасте.  2.1 Как диагностируется данное заболевание? Диагностика БК – это клиническая диагностика (т.е. диагностика у постели больного). Это означает, что диагноз ставят исключительно на основании клинической оценки врачом. Определенный диагноз может быть поставлен, если необъяснимая высокая температура длится 5 или более дней наряду с 4 из 5 следующих признаков: двусторонний конъюнктивит (воспаление оболочки, покрывающей глазное яблоко), увеличение лимфатических узлов, кожная сыпь, поражение рта и языка и изменения конечностей. Врач должен убедиться в отсутствии признаков какой-либо другой болезни, которые могли бы иметь такие же симптомы. У некоторых детей это заболевание проявляется не в полной форме, то есть у них отмечаются не все его характерные клинические критерии, что затрудняет диагностику. Такие случаи называют «неполной БК».
2.1 Как диагностируется данное заболевание? Диагностика БК – это клиническая диагностика (т.е. диагностика у постели больного). Это означает, что диагноз ставят исключительно на основании клинической оценки врачом. Определенный диагноз может быть поставлен, если необъяснимая высокая температура длится 5 или более дней наряду с 4 из 5 следующих признаков: двусторонний конъюнктивит (воспаление оболочки, покрывающей глазное яблоко), увеличение лимфатических узлов, кожная сыпь, поражение рта и языка и изменения конечностей. Врач должен убедиться в отсутствии признаков какой-либо другой болезни, которые могли бы иметь такие же симптомы. У некоторых детей это заболевание проявляется не в полной форме, то есть у них отмечаются не все его характерные клинические критерии, что затрудняет диагностику. Такие случаи называют «неполной БК».  2.2 Как долго будет продолжаться болезнь? БК является болезнью с тремя фазами: острая фаза, которая включает первые 2 недели, когда лихорадка и другие симптомы присутствуют; подострая фаза: от второй до четвертой недели – период, когда количество тромбоцитов начинает повышаться и могут появиться аневризмы; фазы восстановления: от первого до третьего месяца, когда все изменения в лабораторных анализах возвращаются в норму и некоторые из аномалий кровеносных сосудов (например, АКА) проходят или уменьшаются в размерах. Если заболевание не лечить, оно может самостоятельно пройти в течение примерно 2 недель, но при этом коронарные артерии останутся поврежденными.
2.2 Как долго будет продолжаться болезнь? БК является болезнью с тремя фазами: острая фаза, которая включает первые 2 недели, когда лихорадка и другие симптомы присутствуют; подострая фаза: от второй до четвертой недели – период, когда количество тромбоцитов начинает повышаться и могут появиться аневризмы; фазы восстановления: от первого до третьего месяца, когда все изменения в лабораторных анализах возвращаются в норму и некоторые из аномалий кровеносных сосудов (например, АКА) проходят или уменьшаются в размерах. Если заболевание не лечить, оно может самостоятельно пройти в течение примерно 2 недель, но при этом коронарные артерии останутся поврежденными.  2.3 В чем значимость тестов? В настоящее время лабораторных тестов, которые могут помочь однозначно диагностировать эту болезнь, не существует. Помочь в постановке диагноза могут результаты анализов, такие как повышение скорости оседания эритроцитов (СОЭ), высокий уровень С-реактивного белка, лейкоцитоз (увеличение количества белых кровяных клеток), анемия (низкое количество красных кровяных клеток), низкий уровень альбумина в сыворотке крови и повышенный уровень ферментов печени. Количество тромбоцитов (клеток, участвующих в процессе свертывания крови), как правило, соответствует норме в первые недели болезни, но начинает расти в течение второй недели, достигая очень высоких цифр. Дети должны периодически проходить обследования и сдавать анализы крови, пока показатели количества тромбоцитов и СОЭ не вернуться в норму. На ранних стадиях необходимо записать электрокардиограмму (ЭКГ) и выполнить эхокардиографию. Эхокардиография поможет обнаружить дилатацию (расширение) или аневризмы и позволит оценить размер и форму коронарных артерий. В случае если у ребенка выявлены коронарные нарушения, необходимы последующие эхокардиографии и дополнительные анализы и обследования.
2.3 В чем значимость тестов? В настоящее время лабораторных тестов, которые могут помочь однозначно диагностировать эту болезнь, не существует. Помочь в постановке диагноза могут результаты анализов, такие как повышение скорости оседания эритроцитов (СОЭ), высокий уровень С-реактивного белка, лейкоцитоз (увеличение количества белых кровяных клеток), анемия (низкое количество красных кровяных клеток), низкий уровень альбумина в сыворотке крови и повышенный уровень ферментов печени. Количество тромбоцитов (клеток, участвующих в процессе свертывания крови), как правило, соответствует норме в первые недели болезни, но начинает расти в течение второй недели, достигая очень высоких цифр. Дети должны периодически проходить обследования и сдавать анализы крови, пока показатели количества тромбоцитов и СОЭ не вернуться в норму. На ранних стадиях необходимо записать электрокардиограмму (ЭКГ) и выполнить эхокардиографию. Эхокардиография поможет обнаружить дилатацию (расширение) или аневризмы и позволит оценить размер и форму коронарных артерий. В случае если у ребенка выявлены коронарные нарушения, необходимы последующие эхокардиографии и дополнительные анализы и обследования.  2.4 Можно ли лечить/излечить данное заболевание? Большинство детей с БК можно вылечить; однако у некоторых пациентов развиваются осложнения на сердце, несмотря на применение правильного лечения. Болезнь не может быть предотвращена, но лучшим способом уменьшить осложнения на сердце является ранняя диагностика и по возможности безотлагательное начало лечения.
2.4 Можно ли лечить/излечить данное заболевание? Большинство детей с БК можно вылечить; однако у некоторых пациентов развиваются осложнения на сердце, несмотря на применение правильного лечения. Болезнь не может быть предотвращена, но лучшим способом уменьшить осложнения на сердце является ранняя диагностика и по возможности безотлагательное начало лечения.  2.5 Каковы методы лечения? Ребенок с определенной или предполагаемой БК должен быть госпитализирован для наблюдения и контроля и пройти обследование на предмет возможного поражения сердца. Для уменьшения частоты осложнений на сердце лечение должно быть начато, как только будет поставлен диагноз.
2.5 Каковы методы лечения? Ребенок с определенной или предполагаемой БК должен быть госпитализирован для наблюдения и контроля и пройти обследование на предмет возможного поражения сердца. Для уменьшения частоты осложнений на сердце лечение должно быть начато, как только будет поставлен диагноз. Лечение состоит из одной большой дозы внутривенного иммуноглобулина (ВВИГ) и аспирина. Эта процедура уменьшает воспаление, резко облегчая острые симптомы. Высокая доза ВВИГ является неотъемлемой частью лечения, так как она может снизить возникновение коронарных нарушений у большой части пациентов. Хотя это лечение стоит очень дорого, в настоящее время оно остается наиболее эффективной формой лечения. Пациентам с особыми факторами риска одновременно можно ввести кортикостероиды. Пациенты, которые не реагируют на одно- или двукратное введение доз ВВИГ, имеют другие терапевтические альтернативы, в том числе введение высоких доз внутривенных кортикостероидов и применение биологической лекарственной терапии.
 2.6 Все ли дети реагируют на внутривенный иммуноглобулин? К счастью, большинству детей требуется только одна доза. Тем, кто не дает ответ на эту терапию, может потребоваться вторая доза или дозы кортикостероидов. В редких случаях могут использоваться новые средства, называемые биологическими препаратами.
2.6 Все ли дети реагируют на внутривенный иммуноглобулин? К счастью, большинству детей требуется только одна доза. Тем, кто не дает ответ на эту терапию, может потребоваться вторая доза или дозы кортикостероидов. В редких случаях могут использоваться новые средства, называемые биологическими препаратами.  2.7 Каковы побочные эффекты лекарственной терапии? Терапия ВВИГ, как правило, безопасна и хорошо переносится. Редко может развиться воспаление мозговых оболочек (асептический менингит). После терапии ВВИГ прививки с использованием живых ослабленных вакцин следует отсрочить. (Обсудите каждую из прививок с вашим педиатром). Аспирин в больших дозах может вызвать тошноту или расстройство желудка.
2.7 Каковы побочные эффекты лекарственной терапии? Терапия ВВИГ, как правило, безопасна и хорошо переносится. Редко может развиться воспаление мозговых оболочек (асептический менингит). После терапии ВВИГ прививки с использованием живых ослабленных вакцин следует отсрочить. (Обсудите каждую из прививок с вашим педиатром). Аспирин в больших дозах может вызвать тошноту или расстройство желудка.  2.8 Какое лечение рекомендуется после иммуноглобулина и высоких доз аспирина? Как долго необходимо продолжать лечение? После того, как лихорадка отступит (как правило, через 24-48 часов), дозу аспирина снижают. Низкая доза аспирина поддерживается вследствие его влияния на тромбоциты; это означает, что тромбоциты не будут слипаться. Эта процедура полезна для предотвращения образования тромбов (сгустков крови) внутри аневризмы и внутренних выстилок воспаленных кровеносных сосудов, так как формирование тромба внутри аневризмы или кровеносного сосуда может привести к прекращению кровоснабжения областей, снабжаемых кровью через эти сосуды (инфаркт миокарда – наиболее опасное осложнение БК). Низкие дозы аспирина продолжают применять до нормализации маркеров воспаления и нормализации параметров УЗИ. Дети, у которых аневризма носит стойкий характер, должны получать аспирин или другие противосвертывающие препараты под наблюдением врача в течение более длительного времени.
2.8 Какое лечение рекомендуется после иммуноглобулина и высоких доз аспирина? Как долго необходимо продолжать лечение? После того, как лихорадка отступит (как правило, через 24-48 часов), дозу аспирина снижают. Низкая доза аспирина поддерживается вследствие его влияния на тромбоциты; это означает, что тромбоциты не будут слипаться. Эта процедура полезна для предотвращения образования тромбов (сгустков крови) внутри аневризмы и внутренних выстилок воспаленных кровеносных сосудов, так как формирование тромба внутри аневризмы или кровеносного сосуда может привести к прекращению кровоснабжения областей, снабжаемых кровью через эти сосуды (инфаркт миокарда – наиболее опасное осложнение БК). Низкие дозы аспирина продолжают применять до нормализации маркеров воспаления и нормализации параметров УЗИ. Дети, у которых аневризма носит стойкий характер, должны получать аспирин или другие противосвертывающие препараты под наблюдением врача в течение более длительного времени.  2.9 Моя религия не позволяет мне использовать кровь и препараты крови. Как насчет нетрадиционных/комплементарных видов лечения? Нетрадиционных методов лечения для этого заболевания не существует. Иммуноглобулин является проверенным методом лечения, которому обычно отдают предпочтение. Если же ВВИГ использовать нельзя, могут помочь кортикостероиды.
2.9 Моя религия не позволяет мне использовать кровь и препараты крови. Как насчет нетрадиционных/комплементарных видов лечения? Нетрадиционных методов лечения для этого заболевания не существует. Иммуноглобулин является проверенным методом лечения, которому обычно отдают предпочтение. Если же ВВИГ использовать нельзя, могут помочь кортикостероиды.  2.10 Кто участвует в медицинском обслуживании ребенка?
2.10 Кто участвует в медицинском обслуживании ребенка? Педиатр, детский кардиолог и детский ревматолог могут предоставлять медицинскую помощь во время острой стадии и при последующем наблюдении детей с БК. В местах, где нет детского ревматолога, педиатр вместе с кардиологом должен следить за состоянием пациентов, особенно тех, у которых болезнь вызвала поражение сердца.
 2.11 Каков долгосрочный прогноз заболевания? Для большинства пациентов прогноз удовлетворительный, так как они смогут вести нормальную жизнь, нормально расти и развиваться. Прогноз для пациентов с устойчивыми нарушениями коронарных артерий зависит, главным образом, от развития сужения (стеноза) и закупорки (окклюзии) сосудов. Они могут иметь склонность к развитию симптомов со стороны сердечно-сосудистой системы в начале жизни и, возможно, им потребуется оставаться под наблюдением врача-кардиолога, имеющего опыт в долгосрочной помощи детям с БК.
2.11 Каков долгосрочный прогноз заболевания? Для большинства пациентов прогноз удовлетворительный, так как они смогут вести нормальную жизнь, нормально расти и развиваться. Прогноз для пациентов с устойчивыми нарушениями коронарных артерий зависит, главным образом, от развития сужения (стеноза) и закупорки (окклюзии) сосудов. Они могут иметь склонность к развитию симптомов со стороны сердечно-сосудистой системы в начале жизни и, возможно, им потребуется оставаться под наблюдением врача-кардиолога, имеющего опыт в долгосрочной помощи детям с БК.  3.1 Как может болезнь повлиять на ребенка и повседневную жизнь семьи? Если заболевание не вызывает поражения сердца, ребенок и семья обычно ведут нормальную жизнь. Хотя в большинстве случаев дети с болезнью Кавасаки полностью выздоравливают, должно пройти какое-то время, прежде чем ваш ребенок перестает ощущать усталость и раздражение.
3.1 Как может болезнь повлиять на ребенка и повседневную жизнь семьи? Если заболевание не вызывает поражения сердца, ребенок и семья обычно ведут нормальную жизнь. Хотя в большинстве случаев дети с болезнью Кавасаки полностью выздоравливают, должно пройти какое-то время, прежде чем ваш ребенок перестает ощущать усталость и раздражение.  3.2 Как насчет школы? После того, как болезнь будет надежно взята под контроль, что, как правило, удается с использованием имеющихся в настоящее время препаратов, и острая фаза завершится, ребенок не должен иметь никаких проблем с участием во всех тех же видах деятельности, что и его здоровые сверстники. Школа для детей не менее важна, чем работа для взрослых: это место, где они учатся, как стать самостоятельными и продуктивными членами общества. Родители и учителя должны сделать все, от них зависящее, чтобы ребенок мог участвовать в школьных мероприятиях в обычном порядке, не только для того, чтобы ребенок был успешным в учебе, но для того чтобы он был принят и нашел признание в кругу своих сверстников и взрослых.
3.2 Как насчет школы? После того, как болезнь будет надежно взята под контроль, что, как правило, удается с использованием имеющихся в настоящее время препаратов, и острая фаза завершится, ребенок не должен иметь никаких проблем с участием во всех тех же видах деятельности, что и его здоровые сверстники. Школа для детей не менее важна, чем работа для взрослых: это место, где они учатся, как стать самостоятельными и продуктивными членами общества. Родители и учителя должны сделать все, от них зависящее, чтобы ребенок мог участвовать в школьных мероприятиях в обычном порядке, не только для того, чтобы ребенок был успешным в учебе, но для того чтобы он был принят и нашел признание в кругу своих сверстников и взрослых.  3.3 Как насчет спорта? Занятия спортом являются важным аспектом повседневной жизни любого ребенка. Одна из целей терапии состоит в том, чтобы обеспечить детям возможность вести нормальную жизнь, насколько это возможно, и чувствовать, что они ничем не отличаются от своих сверстников. Таким образом, дети, у которых не развивается поражение сердца, не будут иметь каких-либо ограничений в спорте или любой другой повседневной деятельности. Однако дети с коронарными аневризмами должны консультироваться с детским кардиологом о своем участии в конкурентных видах деятельности, особенно в подростковом возрасте.
3.3 Как насчет спорта? Занятия спортом являются важным аспектом повседневной жизни любого ребенка. Одна из целей терапии состоит в том, чтобы обеспечить детям возможность вести нормальную жизнь, насколько это возможно, и чувствовать, что они ничем не отличаются от своих сверстников. Таким образом, дети, у которых не развивается поражение сердца, не будут иметь каких-либо ограничений в спорте или любой другой повседневной деятельности. Однако дети с коронарными аневризмами должны консультироваться с детским кардиологом о своем участии в конкурентных видах деятельности, особенно в подростковом возрасте.  3.4 Как насчет диеты? Никаких доказательств того, что диета может влиять на болезнь, не существует. В целом, ребенок должен соблюдать сбалансированную, нормальную для своего возраста диету. Растущему ребенку рекомендуется здоровая, хорошо сбалансированная диета с достаточным содержанием белков, кальция и витаминов. Пациентам, принимающим кортикостероиды, следует избегать переедания, поскольку эти препараты могут повышать аппетит.
3.4 Как насчет диеты? Никаких доказательств того, что диета может влиять на болезнь, не существует. В целом, ребенок должен соблюдать сбалансированную, нормальную для своего возраста диету. Растущему ребенку рекомендуется здоровая, хорошо сбалансированная диета с достаточным содержанием белков, кальция и витаминов. Пациентам, принимающим кортикостероиды, следует избегать переедания, поскольку эти препараты могут повышать аппетит.  3.5 Можно ли ребенку делать прививки? После терапии ВВИГ прививки с использованием живых ослабленных вакцин следует отсрочить. Врачу следует решить, какие вакцины может получить ребенок, учитывая особенности в каждом конкретном случае. В целом, прививки не повышают активность заболевания и не вызывают серьезных неблагоприятных реакций у больных БК. Неживые комбинированные вакцины безопасны для больных БК, даже для тех, которые принимают иммуносупрессивные препараты, хотя большинство исследований не позволяют в полной мере оценить сдучаи вреда, вызываемого прививкой. Врачам следует рекомендовать своим больным, получающим высокие дозы иммуносупрессивных препаратов, измерять концентрации специфических антител после вакцинации.
3.5 Можно ли ребенку делать прививки? После терапии ВВИГ прививки с использованием живых ослабленных вакцин следует отсрочить. Врачу следует решить, какие вакцины может получить ребенок, учитывая особенности в каждом конкретном случае. В целом, прививки не повышают активность заболевания и не вызывают серьезных неблагоприятных реакций у больных БК. Неживые комбинированные вакцины безопасны для больных БК, даже для тех, которые принимают иммуносупрессивные препараты, хотя большинство исследований не позволяют в полной мере оценить сдучаи вреда, вызываемого прививкой. Врачам следует рекомендовать своим больным, получающим высокие дозы иммуносупрессивных препаратов, измерять концентрации специфических антител после вакцинации. www.printo.it
Болезнь Кавасаки
Болезнь Кавасаки - это редкая, но довольно опасная сосудистая патология, относящаяся к категории системных васкулитов. Во время течения такого заболевания отмечается атака стенок сосудов клетками собственной иммунной системы. В настоящее время причины формирования подобного недуга остаются для клиницистов белым пятном, однако принято считать, что патологическое влияния оказывают болезнетворные бактерии и вирусы.
Такой синдром обладает специфическими клиническими признаками, среди которых - длительная лихорадка, увеличение размеров лимфатических узлов, изменения со стороны органов зрения и языка, а также отёчность ладоней и стоп.
Диагноз устанавливается путём изучения симптоматической картины, а также при помощи осуществления широкого спектра лабораторных и инструментальных обследований. Такие манипуляции в обязательном порядке дополняются тщательным осмотром больного.
Лечение недуга осуществляется только консервативными методами, суть которых заключается в приёме, внутривенном введении и местном использовании медикаментов.
Международная классификация заболеваний десятого пересмотра выделяет для такого синдрома отдельный шифр. Код по МКБ-10 - М30.03.
Этиология
На сегодняшний день выяснить, почему развивается синдром Кавасаки, не представляется возможным, однако клиницисты из области педиатрии и детской ревматологии выделяют несколько теорий, согласно которым в качестве предрасполагающего фактора могут послужить:
- различные аутоиммунные процессы, во время которых иммунная система начинает вырабатывать антитела против собственных клеток, тканей, сосудов и внутренних органов;
- проникновение в человеческий организм болезнетворных агентов;
- наследственная предрасположенность - вероятность того, чтопотомство больных с подобным диагнозом пострадает от такого недуга, составляет примерно 9%.
В подавляющем большинстве ситуаций в качестве патологических микроорганизмов выступают:
Также стоит отметить про основную группу риска, которую составляют:
- представители мужского пола;
- дети, страдающие от иммунодефицитных состояний;
- малыши, в семье которых уже были ранее зафиксированы случаи диагностирования болезни Кавасаки;
- лица, относящиеся к жёлтой расе - чаще всего вспышки такого недуга фиксируются среди японцев;
- дети от 1 года до 5 лет.
Клиницисты выделяют два основных пика заболеваемости:
- первый - в возрастной категории от 9 до 11 месяцев;
- второй - от 1.5 до 2 лет.
Примечательно то, что болезнь Кавасаки у взрослых и детей старше 5 лет практически никогда не диагностируется.
Классификация
Во время своего прогрессирования синдром Кавасаки проходит несколько стадий развития:
- острую - продолжается от одной недели до 10 суток;
- подострую - может занимать от 14 до 21 дня;
- фаза выздоровления - длительность составляет от 2 месяцев до 2 лет.
Помимо этого, принято выделять полный и неполный вариант течения такой патологии.
Симптоматика
Отличительной чертой такого недуга является то, что симптоматика появляется внезапно и резко, а в качестве первого клинического признака выступает повышение температуры тела до 38-40 градусов. Зачастую лихорадочный период составляет 2 недели. Тем не менее увеличение длительности протекания такого состояния считается признаком, ведущим к неблагоприятному прогнозу.
При типичном протекании болезни Кавасаки симптомы будут следующими:
- стойкий отёк лица и конечностей;
- покраснение кожи ладоней и стоп, в несколько раз реже она принимает фиолетовый окрас;
- формирование небольших по размерам плоских пятен, обладающих красным оттенком. Зачастую такие высыпания локализуются в области паха, а также на верхних и нижних конечностях;
- возникновение на кожном покрове волдырей по типу скарлатины;
- шелушение кожи;
- воспалительное поражение сосудистой оболочки органов зрения;
- двусторонний конъюнктивит;
- сухость губ, приводящая к появлению трещин и кровоточивости;
- увеличение миндалин;
- изменение размеров лимфатических узлов в большую сторону - наиболее часто в патологию вовлекаются шейные лимфоузлы;
- опухание языка, при этом он приобретает ярко-красный оттенок;
- болевые ощущения в области сердца и в животе;
- уплотнение суставов;
- приступы тошноты, сопровождающиеся рвотой;
- расстройство стула, выражающееся в чередовании запоров и диареи;
- менингит и уретрит;
- нарушение сна, вплоть до бессонницы;
- усталость и упадок сил;
- аритмия и одышка;
- суставные боли.
Синдром Кавасаки у детей грудного возраста выражается в:
- повышенной возбудимости;
- расстройствах сна;
- сильнейшем кожном зуде;
- отказе от еды;
- обильной диарее;
- частой рвоте.
Симптоматика неполного синдрома представлена:
- лихорадкой, продолжающейся менее недели;
- эритемой стоп и ладоней;
- кожными высыпаниями;
- трещинами на губах, но без кровоточивости;
- отёчностью языка;
- конъюнктивитом.
Симптомы болезни Кавасаки
Диагностика
Благодаря тому, что подобная патология обладает ярко выраженными специфическими признаками, с установлением правильного диагноза проблем не возникает. Тем не менее диагностика в обязательном порядке должна носить комплексный поход.
Из этого следует, что, прежде всего, клиницисту нужно:
- ознакомиться с историей болезни - для выявления иммунодефицитных или аутоиммунных состояний, которые могут спровоцировать манифестацию данного синдрома;
- собрать и проанализировать анамнез жизни - сюда стоит отнести информацию касательно диагностирования подобного недуга среди близких родственников маленького пациента;
- провести тщательный осмотр больного, с обязательным изучением состояния кожных покровов, измерением ЧСС и температуры;
- детально опросить родителей пациента на предмет перового времени возникновения и интенсивности выраженности клинических проявлений. Это даст возможность врачу составить полную симптоматическую картину и понять характер протекания синдрома Кавасаки.
Для уточнения диагноза необходимы такие лабораторные исследования:
- общеклинический анализ крови;
- иммунологические тесты;
- серологические пробы;
- биохимия крови;
- общий анализ урины.
Что касается инструментальных обследований, то наибольшей диагностической ценностью обладают:
- рентгенография грудины;
- ЭКГ и ЭхоКГ;
- суточное мониторирование ЭКГ;
- ультрасонография внутренних органов;
- КТ и МРТ;
- коронарография;
- люмбальная пункция.
Техника проведения люмбальной пункции
Во время дифференциального диагностирования болезнь Кавасаки у детей дифференцируют от:
Лечение
После подтверждения диагноза следует госпитализация больного. Помимо терапевта и ревматолога, в лечении принимают участие - кардиолог и кардиохирург. Терапия проводится только консервативными методиками и направлена на:
- купирование лихорадочного состояния;
- стабилизацию иммунных реакций;
- предупреждение развития осложнений.
Для достижения таких результатов используют:
- иммуноглобулины, которые вводят внутривенно - наибольшим эффектом такие вещества обладают, если их применяют в первые 10 суток с момента начала протекания недуга;
- противовоспалительные средства - принимают курсом по 5-10 дней;
- лекарства, направленные на разжижение крови;
- антикоагулянты - показано их инъекционное введение;
- препараты ацетилсалициловой кислоты;
- кортикостероидные и гормональные мази - для устранения кожных проявлений.
Хирургическое вмешательство может потребоваться только в случаях формирования последствий. Вопрос об операции решается для каждого пациента в индивидуальном порядке.
Возможные осложнения
Несмотря на то что исход подобного недуга зачастую благоприятный, синдром Кавасаки может привести к развитию таких осложнений:
Профилактика и прогноз
На фоне того, что причины развития болезни Кавасаки у ребёнка остаются неизвестными, то вполне естественно, что не существует специфических профилактических мероприятий. Тем не менее для предупреждения возникновения этого недуга используются такие клинические рекомендации:
- постоянное укрепление иммунной системы;
- витаминотерапия и рациональное питание;
- контроль над адекватным течением беременности;
- консультирование у генетика - показано парам, в семьях которых ранее был диагностирован такой синдром;
- лечение на ранних стадиях прогрессирования заболеваний вирусной и бактериальной природы;
- регулярное обследование малыша у педиатра и иных детских специалистов.
Своевременно оказанная квалифицированная и адекватная помощь - это залог благоприятного прогноза. Однако стоит отметить, что осложнения возникают у каждого 5 пациента с подобным диагнозом. Риск летальности варьируется от 0.8 до 3%.
simptomer.ru