Лечение суставов - артроз, артрит, остеохондроз и многое другое
Вторичные изменения печени что это
Вторичные изменения печени
Диффузные изменения печени могут быть первичные – которые возникли непосредственно в печени и вторичные – которые носят приходящий характер (например, на фоне интоксикации или на фоне недостаточности кровообращения).
К первичным диффузным изменениям печени относят: — воспалительные процессы печени, — изменения обменного характера (жировая инфильтрация),
— цирротические изменения.
Диффузные изменения печени воспалительного характера.
Острые воспалительные процессы.
При УЗИ печени признаки острого гепатита малоспецифичны.При всех острых воспалительных процессах в любом органе, в первую очередь реагируют размеры органа. Он увеличивается в размерах. Появляются эхографические признаки отека – снижение эхогенности.
Хронические воспалительные процессы печени (хронический гепатит) Хронические воспалительные процессы имеют определенные временные границы – возникают не менее чем через 6 месяцев от дебюта заболевания. Появляется тенденция к уплотнению органа, что характеризуется повышением эхоплотности. Размеры печени при хронических воспалительных процессах либо нормальные, либо слегка увеличены. Если на УЗИ печени выявляют сглаженность печеночных углов, тенденцию к сужению внутреннего диаметра печеночных вен, то данные изменения носят уже необратимый характер.
Диффузные изменения печени по типу жирового гепатоза. Возникновение жирового гепатоза характерно для людей с обменными нарушениями (сахарный диабет), для лиц часто употребляющих алкоголь, для лиц с ожирении. Суть этого процесса в том, что жир начинает накапливаться в печени.
На УЗИ печени жировой гепатоз проявляется повышением эхогеплотности органа, обеднением сосудистого рисунка.
Жировой гепетоз или жировая инфильтрация бывает тотальной (когда изменения затрагивают весь орган), локальной (повышение эхоплотности наблюдается на ограниченном участке или на одной из долей) и очаговой (небольшой ограниченный участок в печени). Чаще всего выявляется тотальная жировая инфильтрация.
УЗИ не позволяет достоверно установить характер диффузных изменений в печени, отличить хронический воспалительный процесс от жировой инфильтрации. Для дифференцировки этих процессов назначается компьютерная томография или биопсия. Поэтому, чаще всего в заключении просто стоит фраза «диффузные изменения печени», без уточнения их происхождения.
Фиброзные (цирротические) изменения печени.
Цирротические изменения в печени характеризуются уплотнением органа, замещением ткани печени соединительной тканью. Изменения носят необратимый характер.
При фиброзных изменениях печени орган начинает менять свои размеры в сторону уменьшения, контуры становятся неровными, возможно даже втягивание диафрагмы.
Меняется система воротной вены – ее диаметр начинает увеличиваться. Также расширяется селезеночная вена и сама селезенка. Это признаки портальной гипертензии:
— расширение воротной вены,
— расширение селезеночной вены,
Также в брюшной полости возможно наличие свободной жидкости (асцит), нижняя полая вена не спадается на вдохе из-за того что печень очень уплотнена.
Вторичные диффузные изменения печени.
Вторичные диффузные изменения печени носят приходящий характер.
К вторичным диффузным изменениям печени относится:
1.«Застойная печень» — данный синдром наблюдается у больных декомпенсированной недостаточностью кровообращения, при правожелудочковой недостаточности. При этом на УЗИ выявляется равномерное увеличение размеров печени, нижняя полая вена увеличивается в диаметре (более 24 мм), соответственно увеличивается диаметр печеночных вен, сосудистый рисунок просматривается до самых краев печени, НПВ плохо спадается на вдохе или не спадается вообще, возможно появление асцита и гидроторакса.
2. Вторичные диффузные изменения печени на фоне интоксикации.
3. На фоне длительного приема медикаментов.
4. При грибковых поражениях печени.
5. При туберкулезном поражении – развитие в печени туберкулом.
6. Глистные инвазии.
При всех этих формах диффузных изменений печени ультразвуковые признаки малоспецифичны.
Эхографические признаки диффузных изменений структур печени
Диффузные изменения печени не считаются отдельным заболеванием, их наличие указывает лишь на разрастание паренхимы органа, свойственное множеству патологических состояний. Изменения имеют различный характер, во всех случаях для подтверждения диагноза используется детальное обследование.
По степени выраженности диффузные изменения паренхимы печени могут быть:
- Незначительными. Диагностируются достаточно часто. Характерны для ранних стадий вирусного или бактериального воспалительного процесса и патологических состояний, вызванных воздействием неблагоприятных факторов.
- Выраженными. Сопровождаются отечностью и увеличением органа. Характерны для хронических гепатитов, цирроза, сахарного диабета, ожирения тяжелой степени, первичных и вторичных злокачественных опухолей.
- Умеренными. Умеренные диффузные изменения развиваются на фоне интоксикации организма лекарственными препаратами, длительного употребления алкогольных напитков и жирной пищи.
По характеру изменений в строении печени выделяют:
- Диффузные изменения по типу стеатоза. Характеризуются появлением рассеянных жировых включений. Накопление большого количества жира способствует разрушению здоровых клеток печени с последующим образованием кист, изменяющих структуру органа. Диффузно-очаговые изменения печени по типу стеатоза могут обнаруживаться как у пожилых людей, так и у детей.
- Изменения по типу гепатоза. Ткани здоровой печени имеют однородную структуру, они содержат кровеносные сосуды и желчевыводящие протоки. Гепатоз характеризуется накоплением лишнего жира внутри клеток органа. Здоровые гепатоциты постепенно разрушаются.
- Жировую инфильтрацию. Печень активно участвует в обмене питательных веществ. Жиры, поступающие с пищей, расщепляются под воздействием ферментов в кишечнике. В печени полученные вещества превращаются в холестерин, триглицериды и другие важные для человеческого организма соединения. К развитию диффузных изменений по типу жировой инфильтрации приводит накопление в тканях большого количества триглицеридов.
В зависимости от причин, способствовавших изменению структуры органа, оно может иметь следующий тип:
- набухающий;
- склеротический;
- гипертрофический;
- дистрофический.
Диффузные изменения в тканях печени являются симптомом таких заболеваний, как:
- Ожирение и сахарный диабет. Печень в таких случаях увеличивается в размерах, эхогенность ее тканей повышается в несколько раз.
- Хронический гепатит. Диффузные изменения на фоне быстрого увеличения органа оказываются слабо выраженными.
- Цирроз печени. Структура органа становится неоднородной, появляется большое количество пораженных участков, эхогенность многократно повышается.
- Доброкачественные и злокачественные новообразования. Характеризуются появлением выраженных изменений в одной доле органа.
- Вирусное воспаление. Ткани печени перерождаются, процесс не является опасным для жизни, через некоторое время клетки самостоятельно восстанавливаются.
- Паразитарные инвазии.
Риск увеличения печени повышается под воздействием следующих факторов:
- Неправильного питания. Употребление майонеза, фастфуда, острых соусов и полуфабрикатов оказывает дополнительную нагрузку на печень, из-за чего она начинает работать в аварийном режиме.
- Злоупотребления алкоголем. Этиловый спирт под воздействием печеночных ферментов распадается до альдегидов, оказывающих губительное воздействие на гепатоциты. При регулярном потреблении алкоголя ткани начинают разрушаться, постепенно их замещают жировые включения. Алкогольный гепатоз при неправильном лечении переходит в цирроз.
- Прием антибиотиков и некоторых других препаратов. Помимо лечебного действия, активные вещества, входящие в состав медикаментов, оказывают и гепатотоксическое воздействие. Поэтому любой препарат следует принимать в назначенных врачом дозах.
- Проживание в неблагоприятной экологической обстановке. Токсичные вещества, проникающие в организм, с током крови попадают в печень, где оседают и со временем нейтрализуются. Однако со временем орган перестает справляться с этими функциями, возникают различные заболевания. В группу риска входят люди, живущие вблизи фабрик, заводов и крупных автомобильных дорог.
- Психоэмоциональные перегрузки. В стрессовых ситуациях надпочечники начинают вырабатывать адреналин. Этот гормон, расщепляемый печенью, является опасным для ее тканей. Постоянные стрессы практически всегда сопровождаются поражением гепатоцитов.
Признаки диффузных изменений печени во многом зависят от причины, способствовавшей их возникновению. Однако большинство заболеваний имеет схожие симптомы, это:
- Нарушение пищеварения. Пациент жалуется на тошноту, изжогу, изменение цвета каловых масс, учащенные позывы к дефекации.
- Ухудшение состояния кожи. Патологические изменения в структуре печени способствуют пожелтению кожных покровов, появлению угревой сыпи и папиллом. Нередко наблюдаются аллергические реакции, сильный зуд, шелушение и отечность.
- Появление трещин и налета на поверхности языка.
- Болевой синдром. Неприятные ощущения при патологиях печени имеют различный характер. При незначительных изменениях левой доли отличаются слабо выраженным характером. Интенсивные боли появляются при гнойных воспалительных процессах в паренхиме органа, травмах и злокачественных опухолях.
- Усиленное потоотделение. Пот при ухудшении состояния печени имеет резкий неприятный запах.
- Горечь во рту. Чаще всего появляется в утреннее время, а также после употребления острой и жирной пищи.
- Общая слабость и повышенная утомляемость. Пациент замечает, что начал уставать даже после незначительных физических нагрузок.
- Раздражительность, перепады настроения, головные боли.
- Повышение температуры тела.
- Ломкость сосудов, способствующая развитию кровотечений.
Основным методом выявления заболеваний печени считается ультразвуковая диагностика. С помощью УЗИ обнаруживают эхопризнаки диффузных изменений, определяют их характер и степень выраженности. Процедура не занимает много времени. Эхоскопически выявляются аномалии строения органа, гепатит, цирроз, первичные и вторичные раковые очаги. Дополнительно проводятся следующие диагностические процедуры:
- Радионуклидное сканирование. В кровеносную систему вводят радиоактивные вещества, которые с током крови проникают в печеночные ткани. Изменения в эхоструктуре органа определяются по характеру распределения контраста. Это способ применяется для диагностики метастатического поражения и посттравматических изменений в тканях.
- КТ. Исследование используется для выявления паренхиматозных кровотечений, мелких опухолей и некоторых других изменений.
- Тонкоигольная биопсия. Полученный в ходе процедуры материал направляется на гистологическое исследование. Считается вспомогательным методом, используемым для подтверждения или опровержения поставленного ранее диагноза.
- Анализ крови на биохимию. Позволяет оценить функциональную активность гепатоцитов. Развитие диффузных изменений сопровождается снижением уровня альбумина, повышением количества АЛТ и билирубина.
- Анализ на антитела к вирусу гепатита. Позволяет определить тип заболевания и степень активности возбудителя инфекции.
Комплексное лечение заболеваний, сопровождающихся патологическими изменениями в печени, предусматривает прием лекарственных препаратов, изменение образа жизни, соблюдение специальной диеты. Медикаментозная терапия включает:
- Гепатопротекторы на растительной основе. Для нормализации функций органа используют препараты из расторопши (Карсил, Гепабене, Силимарин). Они эффективны при гепатите, циррозе, холецистите и токсическом поражении.
- Эссенциальные фосфолипиды (Эссенциале Форте, Фосфоглив, Эссливер). Нормализуют метаболические процессы в тканях, ускоряют их восстановление.
- Препараты животного происхождения (Гепатосан, Сирепар). Производятся из гидролизатов говяжьей печени. Обладают защитными и очищающими свойствами.
- Аминокислоты (Гептрал, Гептор). Обладают выраженным дезинтоксикационным и антиоксидантным действием, защищают гепатоциты и ускоряют их восстановление.
- Противовирусные и иммуностимулирующие препараты. Направление на снижение активности вирусов гепатита и повышение сопротивляемости организма. Обладают большим количеством побочных действий, поэтому применяться должны под контролем врача.
Лечиться рекомендуется с помощью настоев целебных растений: расторопши, корней одуванчика и артишока, листьев земляники, кукурузных рылец, плодов шиповника. Для приготовления препарата 2 ст. л. сырья заливают 0,5 л кипятка, настаивают 3-4 часа, процеживают и принимают по 100 мл 3 раза в день.
Соблюдение принципов правильного питания при наличии диффузных изменений в тканях печени является важной частью лечения. От этого зависит эффективность и длительность терапии. Из рациона следует исключить:
- кофе и черный чай;
- помидоры и томатный сок;
- спиртные напитки;
- сладкие газированные напитки;
- мясо жирных сортов;
- крепкие мясные и грибные бульоны;
- пшенную, перловую и ячневую каши;
- жирные соусы;
- копчености и колбасные изделия;
- рыбу жирных пород;
- сдобные хлебобулочные изделия;
- жирные кисломолочные продукты;
- маринованные и соленые овощи;
- острые овощи;
- грибы;
- бобовые;
- свежие фрукты и ягоды;
- кондитерские изделия;
- шоколад;
- приправы.
В список разрешенных к употреблению продуктов входят:
- напитки (отвар шиповника, слабый зеленый чай, компоты из сухофруктов);
- ржаной или отрубной хлеб, галетное печенье, сухари;
- нежирное мясо (курица, индейка, кролик, телятина);
- нежирные сорта рыбы (щука, треска, судак);
- растительное и сливочное масла;
- обезжиренные молочные продукты;
- яйца;
- отварные и тушеные овощи;
- гречневая, овсяная и рисовая каши;
- листовой салат с нейтральным вкусом;
- свежий болгарский перец;
- макаронные изделия;
- фруктовое варенье, мармелад, мед.
Питаться необходимо небольшими порциями, 5-6 раз в день. Пищу готовят на пару, отваривают или запекают. Из мяса варят супы, из рыбы — заливное. Допускается употребление небольшого количества квашеной капусты, кабачковой икры, винегрета. Количество потребляемой соли ограничивают до 3 г в сутки, сахар заменяют ксилитом.
Предотвратить диффузное изменение органа помогают:
- своевременная вакцинация вирусных гепатитов;
- изоляция пациентов с гепатитом А;
- соблюдение техники безопасности на вредном производстве, использование средств индивидуальной защиты;
- употребление свежих продуктов, приобретенных у проверенных продавцов;
- отказ от вредных привычек;
- соблюдение правил асептики при проведении хирургических вмешательств, постановке инъекций, выполнении стоматологических манипуляций;
- использование одноразовых медицинских инструментов;
- многоэтапная проверка донорской крови;
- отказ от случайных интимных связей;
- правильное питание;
- регулярное обследование пациентов с хроническими патологиями печени;
- исключение бесконтрольного приема лекарственных препаратов;
- профилактическое применение гепатопротекторов;
- своевременное обращение к врачу при появлении симптомов заболеваний печени;
- правильное лечение патологии, способной привести к поражению печени.
Прогноз зависит от причины, способствовавшей развитию диффузных изменений, стадии и формы заболевания. При изменении тканей по типу стеатоза прогноз при условии своевременного лечения оказывается благоприятным, то же касается хронического персистирующего гепатита. Неблагоприятный исход имеет цирроз, при котором средняя 5-летняя выживаемость не превышает 50%.
Диффузные изменения печени: что это такое, признаки и способы лечения
При обследовании внутренних органов при помощи УЗИ можно заподозрить нарушения, о которых будут говорить диффузные изменения паренхимы органа. Печень связана практически со всеми системами организма, поэтому привести к изменениям при ультразвуковой диагностике могут как собственные заболевания органа, так и болезни кровеносного русла, поджелудочной железы и др. После выявления эхопризнака необходимо провести комплексную диагностику и определить истинную причину патологических процессов.
Лечение при отдельных видах заболеваний может быть специфичным, но мероприятия по восстановлению паренхимы печени имеют определенные принципы. Важно проводить комплексную терапию. После ее завершения необходим контроль эффективности.
Данное понятие используют врачи УЗИ-диагностики, характеризуя патологические изменения в печени. Термин заменяет основной диагноз до определения причины. Диффузные изменения вызываются различными заболеваниями – от гепатита до жировой дистрофии.
В норме эхоструктура печеночной ткани зернистая, однородная, средней эхогенности. Но важно помнить, что даже нормальная эхоструктура не исключает наличия патологии, так как повреждение или нарушение функции, которое локализовано на клеточном уровне, может не визуализироваться при ультразвуковом исследовании. С помощью этого метода определяют размеры печени, сосудов, изменения которых также считаются признаком болезни.
Диффузные изменения печени по УЗИ
Диффузные изменения печени делятся на:
- 1. Паренхиматозные – изменения клеток печени (гепатоцитов) бывают однородными или неоднородными. Возможно отложение солей кальция, холестерина при жировой дистрофии (инфильтративные изменения), желчи при развитии билиарного цирроза, дистрофия (снижение функциональной активности) печеночных клеток при алкоголизме, перерождение органа в фиброзную ткань при циррозе, наличие опухоли (очаговые изменения). Могут иметь умеренный, незначительный или выраженный характер. Реактивные изменения обычно вызваны воспалением или новообразованиями. Умеренные диффузные изменения структуры печени выявляются у каждого пятого пациента после 45 лет.
- 2. Протоковые – наблюдаются расширение просвета протоков при застое желчи, вызванном желчнокаменной болезнью, изменения их стенки, воспаление при холецистите, опухоли желчных протоков.
- 3. Дистрофические процессы в поджелудочной железе – характерна неравномерная эхоструктура, изменения в протоках, кисты с содержимым различной степени эхогенности, опухоли.
Увеличение печени в размерах – это гепатомегалия. Патология развивается при венозном застое в органе, вызванном сердечной недостаточностью, при опухолях, вирусных гепатитах, интоксикациях (гепатотропные яды, тяжелые металлы), сепсисе.
Симптоматическая картина при диффузных изменениях в печени не специфическая. Часто признак становится случайной находкой при прохождении профилактического осмотра. В других случаях клиника зависит от основного заболевания, которое стало причиной изменений.
Эхографические (УЗИ-признаки) – повышенная или сниженная эхогенность печеночной ткани, мелкоузловые или инфильтративные и реактивные изменения паренхимы или протоков, размеров печени, сосудов, конкременты в протоках.
Возможные симптомы при диффузных изменениях в печени:
Многие признаки не специфичны и характерны для ряда других патологических состояний. Достоверно выявить симптомы и причины диффузных изменений печени компетентен только врач после проведенного обследования.
Люди на протяжении жизни сталкиваются с массой предрасполагающих факторов, которые могут привести к диффузным изменениям печени. Даже после отказа от вредных привычек и проведения комплексного лечения диффузия по УЗИ сохраняется, потому что произошедшие изменения являются необратимыми.
К факторам риска относят:
- 1. Алкоголизм – оказывает прямое повреждающее действие на печеночную ткань.
- 2. Нерациональное питание – обилие жирного, острого, фастфуд нарушают работу печени.
- 3. Болезни сердечно-сосудистой системы – вызывают венозные изменения в органе, происходит деформация сосудов.
- 4. Панкреатит – наиболее опасен хронический, происходят нарушения в строении всех органов пищеварительной системы.
- 5. Курение – приводит к системным изменениям, тяжелые металлы и никотин проходят через ткани печени.
- 6. Неблагоприятная экологическая ситуация в месте проживания.
- 7. Прием препаратов, оказывающих токсическое действие на печень (азитромицин, азатиоприн, амиодарон, ампициллин, Амоксиклав, Аспирин, верапамил, преднизолон, дилтиазем, кетоконазол, каптоприл, лозартан, метронидазол, никотиновая кислота, омепразол, ранитидин, антибиотики группы цефалоспоринов).
- 8. Патологии желчного пузыря – к ним относится холецистит, в том числе калькулезный, при длительном его течении начинается инфильтрация печени желчными кислотами.
К наиболее распространенным причинам диффузных изменений печени относятся:
- 1. Жировой гепатоз, жировая дистрофия печени (стеатоз) – накопление липидов в печеночной ткани, встречающееся при ожирении, повышенном уровне холестерина в крови и нарушениях его обмена, эндокринных патологиях. Проявляется гепатомегалией, тяжестью или болью в правом подреберье, изменениями вкусовых пристрастий и аппетита, расстройствами пищеварения.
- 2. Гепатит – алкогольное, лекарственное (токсическое) или вирусное поражение печени, выражающееся в развитии острого или хронического воспаления печеночной ткани. Проявляется желтушной окраской кожи и слизистых оболочек, увеличением в размерах и болевыми ощущениями в печени, тошнотой, снижением аппетита, головными болями.
- 3. Цирроз печени – практически всегда является исходом любого гепатита. При длительном течении воспаления гепатоциты замещаются соединительной тканью. Симптомы примерно те же – боли и тяжесть в печени, тошнота, нарушение аппетита.
- 4. Опухолевое поражение печени, в том числе метастазы опухолей других органов – помимо болей в печени и нарушений пищеварения, отмечаются признаки, присущие всем опухолям – слабость, снижение трудоспособности, анемия, тошнота, стойкая, но невысокая температура тела (около 37 °С).
vvpg.ru
Вторичное поражение печени что это
Печень выполняет очень важные функции по полному обезвреживанию опасных для организма веществ. Также она образует желчь для нормального пищеварения и свертывания крови.
Этот орган участвует в синтезе ферментов и важных процессах обмена веществ. Кроме того, именно печень сохраняет запас необходимой крови в критических ситуациях.
В здоровой печени все ткани имеют однородную структуру. В них проходят кровеносные сосуды и желчные протоки.
При изменениях печени по типу жирового гепатоза в клетках печени(гепатоцитах) начинает собираться жир. При этом они могут иметь диффузный или очаговый характер.
Очаговый тип заболевания представляет собой поражение ограниченной части печени. При диффузном типе болезни происходит поражение всего органа. Более подробно рассмотри недуг далее в статье.
Про капиллярную гемангиому печени
Примерно каждый четвертый человек во всем мире страдает какой-либо патологией печени. Чаще всего заболевания билиарной системы возникают из-за нездорового образа жизни, чрезмерного употребления алкоголя, переедания, высокого уровня физических и психических нагрузок, вирусных гепатитов.
Печень выполняет витальные функции в организме человека, и поэтому при нарушении ее работы значительно снижается качество жизни, утрачивается дееспособность.
Однако, существуют распространенные, но бессимптомные патологии, причины развития которых неизвестны. К таким заболеваниями относится капиллярная гемангиома печени, доброкачественное новообразование, возникающее в любом возрасте без видимых на то причин и без предшествующих этому событий.
В статье мы попытаемся максимально подробно рассказать, что это за опухоль и что делать, если у вас ее обнаружили.
Разбираем жировой гепатоз печени
Главное назначение печени заключается в детоксикации — очищении крови. Но этот орган также активно участвует в обмене веществ и жиров. В печени происходит их расщепление с последующим выделением энергии.
Клетки органа также могут накапливать жир, что приводит к развитию серьезного заболевания печени — жирового гепатоза. В современном мире людям часто не хватает времени на занятия спортом, приготовление сбалансированных и полезных блюд, на полноценный отдых.
Часто все это заменяет просмотр фильмов у телевизора, употребление алкоголя, фастфуд, вследствие чего возникают негативные для здоровья последствия. При жировом гепатозе печени в клетках этого органа наблюдается значительное накопление жира и развивается воспалительный процесс.
Прогрессирование заболевания может привести к последней стадии — циррозу печени. Жировой гепатоз может протекать в двух формах: алкогольной и неалкогольной. Причиной поражения печени при алкогольном гепатозе является употребление алкоголя. Неалкогольный вариант болезни связан с повышением уровня холестерина и глюкозы в крови.
Подробно про жировую инфильтрацию печени
Человеческий организм — единая цельная система, в которой работа всех органов и систем взаимосвязана. Особенно чувствительна к изменениям в теле и подвержена влиянию внешних неблагоприятных факторов гепатобилиарная система, а в частности, печень.
Нездоровый образ жизни, неправильный пищевые привычки, дефицит или избыток массы тела, токсические воздействия извне, общие соматические заболевания — все это способно привести к функциональным нарушениям и изменениям структуры печени.
Существует множество печеночных патологий, связанных с ее структурными изменениями, но самым распространенным является стеатоз печени. Его также принято называть жировой инфильтрацией или жировым гепатозом.
Этому заболеванию подвержен большой процент населения нашей страны, поэтому очень важно знать, что оно из себя представляет, как проявляется, почему развивается и поддается ли лечению. Обо все этом мы подробно расскажем в этой статье.
Что из себя представляет жировая дистрофия печени?
Такое заболевание, как жировая дистрофия печени, представляет собой замещение печеночных клеток жировой тканью. Оно вызывается различными токсическими воздействиями на клетки органа.
Также данная болезнь может быть связана с некоторыми заболеваниями и состояниями организма. В группе риска развития всегда находятся хронические алкоголики.Она может появиться и у больных, которые длительное время принимают антибиотики и гормональные препараты.
К развитию недуга часто приводят заболевания желудочно-кишечного тракта и эндокринной системы. Длительное голодание нередко сопровождается развитием жировой дистрофии печени.
Это заболевание может сочетаться с дискинезией желчных протоков при желчекаменной болезни и нарушениями моторной функции желчного пузыря. При устранении причины развития жировой дистрофии можно избавиться от данного заболевания. В данной статье мы постараемся дать полную информацию о недуге, его диагностике и методах лечения.
Опасности гепатоза у беременных
Беременность — это механизм появления новой жизни. В таком состоянии женщины особо уязвимы и должны беречь уже не только свое здоровье, но и своего будущего ребенка.
Что ни говори, но беременность является огромным стрессом для организма. Зачастую печень в этот период жизни женщины полностью справляется со своими функциями и проблемы с этим вопросом отсутствуют.
Однако, бывают и такие случае, что стресс дается организму слишком нелегко и возникают разные патологии. Гепатоз во время беременности чаще всего возникает в третьем триместре.
В этот период увеличивается вязкость желчи, и, как следствие, ее отток замедляется. Из-за этого нагрузка на печень повышается и она перестает справляться со своими задачами.
В этой статье мы разберем вопросы причин появления гепатоза у беременных, в чем заключается опасность для матери и плода, как диагностируют заболевание, а также какие существуют способы его лечения.
источник: pe4en.net
Рак печени, или как говорят в народе – «онкология печени», является достаточно распространенным заболеванием. Это значит, что множество людей ищут ответ на вопросы можно ли вылечить рак печени и сколько с ним живут, с чем мы и попробуем разобраться.
Мировая статистика заболевания
Согласно данным исследований, чаще болеют мужчины. У них частота заболеваемости этим видом рака составляет около 13 на 100 тыс. человек и занимает пятое место по структуре после рака легкого, желудка, простаты и прямой кишки. У женщин частота заболеваемости около 5 на 100 тыс. человек, а по структуре – на восьмом месте.
Интересно, что в развитых странах рак печени находится у мужчин на шестом месте, а у женщин – на шестнадцатом среди всех онкологических новообразований. В менее развитых странах картина несколько другая: третье и шестое место соответственно. Многие ученые высказывают мнение, что на ситуацию влияет то, как в целом живут люди в стране: приверженность к здоровому образу жизни, качественные продукты, внимание к составлению диеты, умеренное употребление алкоголя, более осторожный подход к лечению болезней.
По происхождению рак печени различается на первичный и вторичный, или метастатический. Первичный рак печени развивается непосредственно в гепатоцитах, а метастатический происходит из-за проникновения в печень метастазов из других органов, пораженных злокачественной опухолью.
Первичный рак печени
По статистике, первичный рак печени встречается намного реже, чем метастатический. По морфологическим особенностям, полученным в результате биопсии опухолей, бывает:
- происходящий из малигнизированной доброкачественной опухоли или печеночных клеток – гепатома или гепатоцеллюлярный рак печени, фиброламеллярная карцинома, гепатобластома;
- образовывающийся на основе эпителиальных клеток желчных протоков – холангиома или холангиоцеллюлярный рак печени;
- смешанный – холангиогепатома;
- недифференцированный – когда невозможно определить природу опухоли;
- мезодермальные новообразования – ангиосаркома (гемангиоэндотелиома), эпителиоидная гемангиоэндотелиома, саркома и т. д.
Гепатоцеллюлярный рак среди всех онкологических образований печени занимает около 85%. Около 5–10% первичного рака печени приходится на холангиоцеллюлярный рак, а менее 5% – на достаточно редкие опухоли: гемангиосаркому, гепатобластому, мезенхимальные опухоли.
Гепатоцеллюлярная карцинома (ГЦК)
Наиболее распространенный вид рака среди злокачественных новообразований печени. Находится на седьмом месте среди всех видов рака у мужчин, и на девятом – у женщин. В год выявляется более, чем 300 000 случаев заболевания. Соотношение заболеваемости мужчин и женщин – от 4:1 до 8:1. Как видим, мужчины болеют этим видом рака заметно чаще, чем женщины. Средний возраст заболевших – 40–60 лет.
Причины рака печени
Этиология ГЦК всё-таки до конца ещё не изучена. Однако, многие исследователи сошлись на мнении, что наличие предшествующей алкогольной или другой интоксикации, а также воспалительных или паразитарных заболеваний печени существенно повышают «шансы» развития ГЦК. Существует достаточно много факторов риска, способных спровоцировать развитие гепатокарциномы.
Рассмотрим самые распространенные из них.
- Велика роль вирусов гепатитов B и C, которые обладают сильными антигенными свойствами и, внедряясь в гепатоциты, могут провоцировать развитие опухолевого процесса. Сначала формируются участки поврежденных гепатоцитов (матово-стекловидные гепатоциты), затем доброкачественная опухоль – аденома печени и, наконец, злокачественная – ГЦК. При инфицировании вирусом гепатита С более, чем в 40% случаев наблюдаются явления дисплазии гепатоцитов. Риск возникновения ГЦК возрастает при инфицировании несколькими видами вирусов.
- Наиболее часто развитие ГЦК у больных с предшествующим циррозом (до 70–90%). Особое значение придается циррозу, возникшему на фоне хронического вирусного гепатита.
- Алкоголь не является прямым канцерогеном, однако, он может усилить канцерогенные свойства факторов окружающей среды. Также ГЦК у лиц, злоупотребляющих алкоголем, часто возникает на фоне алкогольного цирроза. Сочетание вирусного поражения с хроническим алкоголизмом особенно неблагоприятно в плане развития рака печени.
- По данным исследований, одним из главных моментов возникновения ГЦК, возможно, является белковое голодание, перенесенное в раннем детском возрасте. Имеет значение преобладание углеводов в рационе, которые вызывают развитие дистрофических процессов в печени и других органах.
- Длительное воздействие эстрогенов в больших количествах (например, при терапии) может вызвать изменение печеночных ферментов, развивается аденома печени с последующей малигнизацией. Также играет большую роль гормональный дисбаланс. Так, например, у мужчин-алкоголиков при развитии цирроза происходит повышение соотношения эстрогены/тестостерон.
- Некоторые существующие доброкачественные опухоли печени (трабекулярные аденомы, цистаденомы) могут трансформироваться в рак.
- В развитии заболевания также имеет значение среда обитания, характер питания, специфика предшествующих заболеваний печени.
Ранние симптомы рака печени неспецифичны и проявляются ощущениями тяжести и давления в эпигастрии, умеренной болью в правом подреберье, которая может носить постоянный или приступообразный характер. Также отмечается слабость, упадок сил, явления общей астении, похудение, периодическая субфебрильная температура.
С течением времени интенсивность болей нарастает, появляется желтуха, расширение подкожных вен на передней стенке живота, асцит. Похудение быстро прогрессирует, астения нарастает, кожа приобретает типичный бледно-серый (землистый) оттенок, отмечается постоянное повышение температуры тела. Увеличивается печень, причем ее увеличение может заметить сам больной. Поверхность ее неровная, плотная. При более поздней степени болезни даже можно пропальпировать опухоль печени.
Гепатокарцинома может протекать также по типу острого лихорадочного состояния, при котором ведущим симптомом является высокая температура тела, или иметь малосимптомное течение.
Холангиолцеллюлярный рак печени (внутрипеченочная холангиокарцинома)
Встречается намного реже, чем ГЦК. Важную роль в этиологии играют глистные и паразитарные инвазии (описторхоз, шистосомоз, клонорхоз), а также первичный холангит, наличие кистозных изменений желчных протоков, прием анаболических стероидов. Придается определенное значение врожденным заболеваниям (фиброз печени, поликистоз и др.). И мужчины, и женщины болеют одинаково часто. Средний возраст заболевших – 60–70 лет. При тотальных поражениях толстой кишки риск возникновения повышается на 10%.
Ранние симптомы заболевания аналогичны предыдущей форме (слабость, субфебрильная температура, дискомфорт в правом подреберье и др.). Доминирующим признаком является желтуха.
Другие виды злокачественных опухолей печени встречаются очень редко.
Класификации
Существует множество классификаций рака печени. Наиболее полно отражает гистологические изменения печени при развитии в ней опухоли классификация ВОЗ (C.M. Leevy еt al., 1994). Согласно этой классификации, злокачественные опухоли печени подразделяются на:
- эпителиальные;
- неэпителиальные;
- смешанные;
- гемопоэтические и лимфоидные;
- метастатические;
- неклассифицируемые.
По клинико-морфологической классификации выделяются формы роста первичного рака печени.
Наиболее часто встречается рост карциномы в виде узла (уницентрический или мультифокальный) – 50–80% случаев. Опухоль исходит из гепатоцитов. В органе имеются множественные узлы бело-желтого цвета разных размеров. Причем при локализации на поверхности печени происходит их пупкообразное втяжение.
Массивный рост (в виде одиночного узла, в сопровождении сателлитов или полостная форма) встречается в 10–40% случаев. Имеет вид крупного узла, занимающего сегмент или долю печени, вокруг которого могут быть внутрипеченочные метастазы.
Остальные виды (диффузная форма и цирроз-рак) встречаются реже, до 15–20% случаев. Наблюдаются разбросанные по всей ткани печени мелкие узелки, которые могут сливаться между собой. Внешне печень практически не отличается от цирротической.
Злокачественные опухоли различаются дифференцировкой. По современным классификациям различают четыре степени дифференцировки клеток опухоли. При первой степени клетки опухоли высокодифференцированные и напоминают нормальные гепатоциты. Далее, при второй и третьей степени, клетки видоизменяются и постепенно теряют схожесть с нормальными клетками. А при четвертой степени становятся недифференцированными.
По мнению многих исследователей – чем выше дифференциация клеток опухоли, тем благоприятнее прогноз. Недифференцированные опухоли лечить достаточно трудно, они стремительно растут и быстро метастазируют.
Имеется клиническая классификация Американского объединенного комитета по раку (AJCC), 1992 г., где применяется группировка клинических данных по стадиям. Согласно ей, выделяют 4 стадии прогрессирования опухоли, в свою очередь, 3 и 4 стадии разделяются еще на несколько подвидов. По этой классификации рак печени 4 стадии обычно не излечим.
Параллельно используется анатомическая Международная классификация опухолей печени по системе TNM-6 (2002), где: Т — размер и положение первичной опухоли (T0, T1, T2, T3, T4); N — состояние регионарных лимфатических узлов (N0, N1, N2, N3); М — наличие или отсутствие отдаленных метастазов (M0, M1). Рядом стоящая цифра характеризует наличие и распространенность поражения, где 0 — отсутствие признака.
Диагностика рака печени
Как отмечалось выше, ранние признаки рака печени малоспецифические и явные клинические проявления возникают уже в запущенных состояниях. Из-за этого диагностика рака печени, к сожалению, производится достаточно поздно и прогноз при этом часто неблагоприятный.
Следует обращать внимание на ухудшение состояния у больных циррозом печени, это может указывать на малигнизацию. Больные с доброкачественными опухолями печени должны находиться на диспансерном учете и проходить регулярное обследование (биохимический анализ крови, онкомаркеры, УЗИ и т. д.)
В исследованиях крови может отмечаться гипохромная анемия, лейкоцитоз со сдвигом влево лейкоцитарной формулы и токсическая зернистость нейтрофилов, увеличивается СОЭ. Имеет значение определение онкомаркеров в крови – специфических веществ, обычно белковой природы. Их появление в определенном количестве в крови может указывать на наличие и рост злокачественного новообразования. Для ГЦК специфичным является выявление альфа-фетопротеина (АФП).
Следует помнить, что выявление онкомаркеров в крови не является диагнозом, а служит поводом для дальнейшего углубленного обследования.
Из инструментальных методов обследования широко применяется УЗИ, КТ, МРТ, радионуклидные методы, ангиография.
Все эти методы являются дополнительными, только биопсия органа с последующим гистологическим заключением позволяет точно верифицировать диагноз. Используется несколько видов биопсии.
- Пункционная биопсия: тонко- или толстоигольная. Часто проводится под контролем УЗИ или КТ.
- Лапароскопическая биопсия.
- Хирургическая биопсия. Производится в тех случаях, когда биопсия по каким-либо причинам не была проведена до операции по удалению опухоли.
- Трансвенозная биопсия. Проводится при невозможности традиционной пункционной биопсии, например, при нарушениях свертываемости крови.
Лечится ли рак печени? На этот вопрос нет однозначного ответа, также как и на вопрос «сколько живут с раком» — все зависит исключительно от состояния больного и времени обнаружения заболевания.
Выбор метода лечения производится индивидуально для каждого больного. Зависит от количества и размеров опухоли, степени поражения паренхимы печени, вовлечения в процесс крупных сосудов, сопутствующих заболеваний и т. д.
Основные принципы лечения: 1. Хирургическое – наиболее распространенный метод лечения. Объем вмешательства – от резекции до гемигепатэктомии. 2. Радиохирургия (радиочастотная термоабляция). 3. Криодеструкция. 4. Артериальная химиоэмболизация. 5. Полихимиотерапия. 6. Лучевая терапия.
7. Симптоматическое.
Некоторые больные пытаются лечить рак печени народными средствами или с помощью знахарей, целителей, экстрасенсов и т. д., тем самым теряя драгоценное время и ухудшая прогноз. Желательно обратиться к специалисту, пока не будет слишком поздно!
Вторичный (метастатический) рак печени
Метастазы в печень поступают от опухолей из органов, снабжающихся воротной веной (v. portae). Чаще всего метастазы исходят из молочной железы, лёгких, почек, яичников, матки, толстого кишечника и желудка.
Также вторичное поражение печени возможно при прорастании в нее опухолей из смежных органов: желчного пузыря, желудка. Относится к IV стадии по клинической классификации. Клинические симптомы рака печени очень схожи с первичным поражением. Диагностика заметно упрощается при выявлении очага опухоли. Лечение проводится в сочетании с терапией первичного очага.
Учитывая, что ГЦК достаточно быстро развивается и диагностика его проводится поздно, прогноз для этого вида рака неблагоприятный. При неоперабельных опухолях, когда лечение уже бессмысленно, больные чаще всего умирают в пределах 4 месяцев после подтверждения диагноза. При опухолях, подлежащих оперативному лечению, прогноз несколько позитивнее. Средняя продолжительность жизни после операции – около 3 лет. Однако, пятилетняя выживаемость – до 20%.
При развитии рака на фоне цирроза прогноз хуже, лечение осложнено потерей функции печени, пациент чаще всего умирает в течение нескольких месяцев. Прогноз при холангиокарциноме: средняя выживаемость 3–6 месяцев.
При метастатическом поражении прогноз, чаще всего, крайне неблагоприятный, особенно, при массивном обсеменении. Метастазы из опухолей прямой и толстой кишки имеют лучший прогноз продолжительности жизни.
источник: moyapechen.ru
Метастатический рак печени – вторичная опухоль печени, возникшая в результате распространения злокачественных клеток из первичного очага, расположенного в другом органе. Сопровождается неспецифическими симптомами онкологического заболевания (гипертермией, потерей веса и аппетита), увеличением печени и ее болезненностью при пальпации. На поздних стадиях печень становится бугристой, возникают асцит, прогрессирующая желтуха и печеночная энцефалопатия. Диагноз выставляют с учетом анамнеза, клинической симптоматики, результатов лабораторных и инструментальных исследований. Лечение – химиотерапия, эмболизация, радиочастотная абляция, хирургическое вмешательство.
Метастатический рак печени
Метастатический рак печени – самое распространенное метастатическое поражение при онкологических заболеваниях. Наблюдается примерно у 1/3 больных злокачественными опухолями различной локализации. Выявляется у каждого второго пациента, страдающего раком желудка, раком толстого кишечника, раком легких и раком молочной железы. На начальных стадиях протекает бессимптомно, что затрудняет своевременную диагностику, особенно при одновременном скрытом течении первичной опухоли. До недавнего времени метастатический рак печени считался неоперабельным вне зависимости от вида, размера, локализации и количества вторичных очагов, однако в наши дни эта точка зрения постепенно подвергается пересмотру. Лечение осуществляют специалисты в области онкологии, гастроэнтерологии и абдоминальной хирургии.
Причины метастатического рака печени
Метастатический рак печени особенно часто возникает при висцеральных новообразованиях, поскольку кровь от органов брюшной полости поступает в печень через систему воротной вены. Является распространенным осложнением рака желудка, рака поджелудочной железы, рака желчного пузыря и рака прямой кишки. Вместе с тем, злокачественные клетки могут попадать в печень и из органов, не дренируемых системой воротной вены. Метастатический рак печени часто возникает при раке легких, меланоме и раке молочной железы, нередко диагностируются при раке яичников, раке простаты и опухолях почки.
К числу злокачественных новообразований, редко метастазирующих в печень, относятся рак мочевого пузыря, рак глотки, рак полости рта и рак кожи. В ряде случаев метастатический рак печени бывает трудно отличить от первичной опухоли органа. Заподозрить вторичное поражение в подобных случаях можно по раннему появлению асцита, обусловленного обсеменением брюшной полости злокачественными клетками. Больные с вторичным новообразованием в печени нередко погибают от ракового перитонита, не успевая дожить до значительного увеличения органа.
При метастатическом раке печени преобладают узловые формы. Очаги могут быть как одиночными, так и множественными, локализуются в центре печени или на ее поверхности. Диаметр метастазов колеблется от нескольких миллиметров до нескольких сантиметров. При множественных очагах метастатического рака печени может выявляться так называемая «каштановая» печень – орган, покрытый многочисленными новообразованиями, напоминающими лесные орехи. Иногда вторичные опухоли развиваются преимущественно в центре органа, не выявляются при пальпации и становятся видны только на разрезе.
Гистологическая структура метастатического рака печени обычно соответствует структуре первичного очага. Большинство метастазов представляют собой белесоватые узлы округлой либо неправильной формы. При первичном раке яичников в печени обычно выявляются множественные светлые очаги мягкой консистенции с четкими контурами. При светлоклеточном раке почки консистенция узлов метастатического рака печени практически не отличается от консистенции нормальной ткани органа. Узлы светло-коричневые, контуры четкие. При первичных эндокринных новообразованиях цвет метастазов – от беловатого или желтоватого до темно-коричневого. Консистенция – немного плотнее ткани печени. Как и в других случаях, метастазы имеют четкие контуры.
Реже выявляется несоответствие патологоанатомических характеристик первичной опухоли и метастатического рака печени, обусловленное различиями в степени дифференцировки злокачественных клеток. Иногда гистологическая дифференцировка первичного и метастатического очага представляет собой сложную задачу из-за сходства структуры первичного процесса в печени и опухолей внепеченочной локализации. Подобная проблема может возникать, например, при различении метастазов аденокарциномы пищеварительного тракта и холангиоцеллюлярного рака печени, имеющих похожее строение.
Симптомы метастатического рака печени
На ранних стадиях метастатический рак печени протекает бессимптомно. У пациентов могут выявляться общие признаки онкологического заболевания: слабость, повышенная утомляемость, повышение температуры тела, снижение аппетита и потеря веса. При пальпации определяется некоторое увеличение печени. Печень плотная, иногда болезненная. В отдельных случаях при аускультации выявляются шумы. Возможно увеличение селезенки.
Желтуха обычно отсутствует или слабо выражена за исключением метастатического рака печени, расположенного поблизости от желчных путей. Выявляется увеличение уровня лактатдегидрогеназы и щелочной фосфатазы. Нередко возникает ранний асцит, обусловленный одновременным обсеменением брюшины. На поздних стадиях метастатического рака печени наблюдаются выраженное увеличение органа, нарастающая желтуха и печеночная энцефалопатия. Многие больные не успевают дожить до этих симптомов. Причиной гибели становится раковый перитонит, обусловленный множественными метастазами в брюшной полости.
Диагностика метастатического рака печени
Диагноз устанавливается на основании анамнеза (наличие онкологического заболевания), жалоб, данных объективного осмотра, результатов инструментальных и лабораторных исследований. Пациентов с подозрением на метастатический рак печени направляют на УЗИ и КТ. В большинстве случаев данные методики достаточно результативны, однако при мелких метастазах и изменениях печени, вызванных доброкачественными опухолями и хроническими заболеваниями неопухолевой природы, возможны диагностические затруднения.
Для оценки печеночных функций назначают биохимический анализ крови. В сомнительных случаях метастатический рак печени подтверждают на основании результатов биопсии печени. Для повышения точности диагностики биопсия может выполняться под контролем УЗИ или в процессе лапароскопии. Кроме того, больного метастатическим раком печени направляют на УЗИ органов брюшной полости, рентгенографию грудной клетки, КТ головного мозга и другие исследования для выявления вторичных новообразований в других органах. Если метастазы в печень обнаружены при первичном обращении, а основное онкологическое заболевание протекает бессимптомно, назначают расширенное обследование.
Лечение и прогноз при метастатическом раке печени
Долгое время метастатический рак печени рассматривался как свидетельство близкого летального исхода. Из-за особенностей строения и васкуляризации органа проведение хирургических вмешательств было сопряжено с высоким операционным риском, поэтому резекции печени в первой половине ХХ века проводились очень редко. Совершенствование хирургических методик и появление новых способов лечения позволило изменить подход к терапии метастатического рака печени, хотя проблема увеличения продолжительности жизни при данной патологии по-прежнему остается крайне актуальной.
Наилучшие отдаленные результаты оперативного лечения наблюдаются у пациентов с раком толстой кишки. К сожалению, всего около 10% метастатического рака печени являются операбельными на момент постановки диагноза. В остальных случаях операции не показаны из-за слишком крупной опухоли, близости новообразования к крупным сосудам, большого количества очагов в печени, наличия метастазов внепеченочной локализации или тяжелого состояния больного.
Резекция одиночного метастаза размером до 5 см позволяет увеличить среднюю пятилетнюю выживаемость больных раком прямой кишки до 30-40%. При множественном поражении прогноз после оперативного лечения метастатического рака печени менее благоприятный, однако, при удалении всех очагов удается достичь средней трехлетней выживаемости 30%. Смертность в послеоперационном периоде составляет 3-6%. При первичных злокачественных опухолях других локализаций за исключением рака прямой кишки (раке легких, раке молочной железы и т. д.) прогноз после резекций печеночных метастазов менее оптимистичный.
В последние годы список показаний к хирургическому вмешательству при метастатическом раке печени расширился. Иногда онкологи рекомендуют резекцию при наличии метастазов не только в печени, но и в легких. Операцию выполняют в два этапа: вначале убирают очаг в печени, затем – в легком. Статистические данные об изменении продолжительности жизни при подобных вмешательствах пока отсутствуют. При неоперабельном метастатическом раке печени показана химиотерапия. Пациентам назначают 5-фторурацил (иногда – в сочетании с кальция фолинатом), оксалиплатин. Средняя продолжительность жизни после медикаментозного лечения колеблется от 15 до 22 месяцев.
В некоторых случаях химиотерапия позволяет уменьшить рост опухоли и провести хирургическое вмешательство при метастатическом раке печени, который до начала лечения рассматривался, как неоперабельный. Резекция становится возможной примерно у 15% пациентов. Средняя продолжительность жизни – такая же, как при изначально операбельных опухолях. Во всех случаях после удаления метастатического рака печени в отдаленные сроки возможно появление новых вторичных очагов в различных органах. При операбельных печеночных метастазах проводят повторную резекцию. При метастатическом поражении других органов назначают химиотерапию.
Наряду с классическими оперативными вмешательствами и химиотерапией, при метастатическом раке печени применяют эмболизацию печеночной артерии и воротной вены, радиоабляцию, криодеструкцию и введение этилового спирта в область новообразования. В результате эмболизации питание опухоли нарушается, в тканях возникают некротические изменения. Одновременное введение химиопрепаратов через катетер позволяет создать очень высокую концентрацию лекарственных веществ в ткани новообразования, что еще больше увеличивает эффективность методики. Эмболизация может применяться в качестве самостоятельного метода лечения метастатического рака печени или использоваться на этапе подготовки больного к резекции органа.
Целью радиочастотной абляции, криодеструкции и введения этилового спирта также является разрушение ткани опухоли. Специалисты отмечают перспективность этих методик, но не сообщают статистические данные об изменении выживаемости после их применения, поэтому оценить отдаленные результаты пока затруднительно. Смертность больных с метастатическим раком печени при использовании перечисленных методов составляет около 0,8%. В запущенных случаях, когда проведение оперативного лечения, химиотерапии, эмболизации, радиоабляции или криодеструкции невозможно из-за тяжелого состояния пациента, назначают симптоматические средства, позволяющие смягчить проявления заболевания. Продолжительность жизни при метастатическом раке печени в подобных случаях обычно не превышает нескольких недель или месяцев.
источник: www.krasotaimedicina.ru
- Желудок
- Кишечник
- Отравления
- Печень и почки
- Разное
gastroblog.ru
Диффузные изменения печени: что это такое, признаки и способы лечения
Болезни печени
20.06.2018
12.2 тыс.
8.2 тыс.
9 мин.
При обследовании внутренних органов при помощи УЗИ можно заподозрить нарушения, о которых будут говорить диффузные изменения паренхимы органа. Печень связана практически со всеми системами организма, поэтому привести к изменениям при ультразвуковой диагностике могут как собственные заболевания органа, так и болезни кровеносного русла, поджелудочной железы и др. После выявления эхопризнака необходимо провести комплексную диагностику и определить истинную причину патологических процессов.
Лечение при отдельных видах заболеваний может быть специфичным, но мероприятия по восстановлению паренхимы печени имеют определенные принципы. Важно проводить комплексную терапию. После ее завершения необходим контроль эффективности.
Данное понятие используют врачи УЗИ-диагностики, характеризуя патологические изменения в печени. Термин заменяет основной диагноз до определения причины. Диффузные изменения вызываются различными заболеваниями - от гепатита до жировой дистрофии.
В норме эхоструктура печеночной ткани зернистая, однородная, средней эхогенности. Но важно помнить, что даже нормальная эхоструктура не исключает наличия патологии, так как повреждение или нарушение функции, которое локализовано на клеточном уровне, может не визуализироваться при ультразвуковом исследовании. С помощью этого метода определяют размеры печени, сосудов, изменения которых также считаются признаком болезни.
Диффузные изменения печени по УЗИ
Диффузные изменения печени делятся на:
- 1. Паренхиматозные - изменения клеток печени (гепатоцитов) бывают однородными или неоднородными. Возможно отложение солей кальция, холестерина при жировой дистрофии (инфильтративные изменения), желчи при развитии билиарного цирроза, дистрофия (снижение функциональной активности) печеночных клеток при алкоголизме, перерождение органа в фиброзную ткань при циррозе, наличие опухоли (очаговые изменения). Могут иметь умеренный, незначительный или выраженный характер. Реактивные изменения обычно вызваны воспалением или новообразованиями. Умеренные диффузные изменения структуры печени выявляются у каждого пятого пациента после 45 лет.
- 2. Протоковые - наблюдаются расширение просвета протоков при застое желчи, вызванном желчнокаменной болезнью, изменения их стенки, воспаление при холецистите, опухоли желчных протоков.
- 3. Дистрофические процессы в поджелудочной железе - характерна неравномерная эхоструктура, изменения в протоках, кисты с содержимым различной степени эхогенности, опухоли.
Увеличение печени в размерах - это гепатомегалия. Патология развивается при венозном застое в органе, вызванном сердечной недостаточностью, при опухолях, вирусных гепатитах, интоксикациях (гепатотропные яды, тяжелые металлы), сепсисе.
Симптоматическая картина при диффузных изменениях в печени не специфическая. Часто признак становится случайной находкой при прохождении профилактического осмотра. В других случаях клиника зависит от основного заболевания, которое стало причиной изменений.
Эхографические (УЗИ-признаки) - повышенная или сниженная эхогенность печеночной ткани, мелкоузловые или инфильтративные и реактивные изменения паренхимы или протоков, размеров печени, сосудов, конкременты в протоках.
Возможные симптомы при диффузных изменениях в печени:
| Симптом | Условия появления |
| Болевые ощущения в области правого подреберья - проекции печени | Возникают при гепатитах, циррозах печени, опухолевых поражениях, приступах холецистита, желчнокаменной болезни |
| Увеличение размеров печени, выявляемое визуально или ощущаемое пальпаторно | Возможно при гепатите, сердечной недостаточности, опухолях |
| Увеличение живота | При осложнении процесса портальной гипертензией (повышается давление в воротной вене) развивается асцит - скапливается жидкость в брюшной полости |
| Горький привкус во рту, возникающий независимо от приема пищи | Ощущается при наличии камней в желчном пузыре и протоках |
| Желтушное окрашивание кожных покровов, слизистых, склер | Наблюдается при снижении оттока желчи, вызванном опухолями, камнями, воспалительными изменениями |
| Кожный зуд по всей поверхности тела, нарушающий сон | Вызван тем, что токсины начинают выделяться через кожу при циррозе печени, гепатите. |
| Снижение аппетита | Нарушается процесс желчеобразования, а желчь играет важную роль в процессе пищеварения. Появляется отвращение к определенным видам пищи - жирному, мясному |
| Снижение активности, слабость, утомляемость | Наблюдается при интоксикационном синдроме |
| Налет на поверхности языка | Может быть серым, белым, желтоватым. Бывает при гепатите, циррозе, раке печени вследствие патологии обмена билирубина |
| Головные боли, эмоциональность | Возникают при развитии печеночной энцефалопатии - токсическом поражении головного мозга |
| Изменение цвета физиологических отправлений | Кал становится светлым (обесцвечивается), блестящим (из-за непереваренного жира) и зловонным (нарушенная функция печеночных клеток не позволяет полностью утилизировать токсины). Моча, напротив, становится темной. Это вызвано повышением уровня билирубина в крови |
| Увеличение вен подкожной клетчатки живота | Происходит из-за повышения давления в портальной системе при желчнокаменной болезни, гепатите |
| Нарушения в половой сфере | Из-за нарушения обмена гормонов (гормоны перерабатываются в печени) у женщин изменяется течение менструаций, у мужчин падает либидо, возникают проблемы с эректильной функцией. Нарушения могут быть и при гепатите, и при циррозе |
| Повышенная кровоточивость | При нарушении функции печени развивается дефицит факторов свертывания, вырабатывающихся в паренхиме органа |
Многие признаки не специфичны и характерны для ряда других патологических состояний. Достоверно выявить симптомы и причины диффузных изменений печени компетентен только врач после проведенного обследования.
Люди на протяжении жизни сталкиваются с массой предрасполагающих факторов, которые могут привести к диффузным изменениям печени. Даже после отказа от вредных привычек и проведения комплексного лечения диффузия по УЗИ сохраняется, потому что произошедшие изменения являются необратимыми.
К факторам риска относят:
- 1. Алкоголизм - оказывает прямое повреждающее действие на печеночную ткань.
- 2. Нерациональное питание - обилие жирного, острого, фастфуд нарушают работу печени.
- 3. Болезни сердечно-сосудистой системы - вызывают венозные изменения в органе, происходит деформация сосудов.
- 4. Панкреатит - наиболее опасен хронический, происходят нарушения в строении всех органов пищеварительной системы.
- 5. Курение - приводит к системным изменениям, тяжелые металлы и никотин проходят через ткани печени.
- 6. Неблагоприятная экологическая ситуация в месте проживания.
- 7. Прием препаратов, оказывающих токсическое действие на печень (азитромицин, азатиоприн, амиодарон, ампициллин, Амоксиклав, Аспирин, верапамил, преднизолон, дилтиазем, кетоконазол, каптоприл, лозартан, метронидазол, никотиновая кислота, омепразол, ранитидин, антибиотики группы цефалоспоринов).
- 8. Патологии желчного пузыря - к ним относится холецистит, в том числе калькулезный, при длительном его течении начинается инфильтрация печени желчными кислотами.
К наиболее распространенным причинам диффузных изменений печени относятся:
- 1. Жировой гепатоз, жировая дистрофия печени (стеатоз) - накопление липидов в печеночной ткани, встречающееся при ожирении, повышенном уровне холестерина в крови и нарушениях его обмена, эндокринных патологиях. Проявляется гепатомегалией, тяжестью или болью в правом подреберье, изменениями вкусовых пристрастий и аппетита, расстройствами пищеварения.
- 2. Гепатит - алкогольное, лекарственное (токсическое) или вирусное поражение печени, выражающееся в развитии острого или хронического воспаления печеночной ткани. Проявляется желтушной окраской кожи и слизистых оболочек, увеличением в размерах и болевыми ощущениями в печени, тошнотой, снижением аппетита, головными болями.
- 3. Цирроз печени - практически всегда является исходом любого гепатита. При длительном течении воспаления гепатоциты замещаются соединительной тканью. Симптомы примерно те же - боли и тяжесть в печени, тошнота, нарушение аппетита.
- 4. Опухолевое поражение печени, в том числе метастазы опухолей других органов - помимо болей в печени и нарушений пищеварения, отмечаются признаки, присущие всем опухолям - слабость, снижение трудоспособности, анемия, тошнота, стойкая, но невысокая температура тела (около 37 °С).
Могут развиваться следующие осложнения:
- бесплодие, как у женщин, так и у мужчин;
- мальабсорбция - нарушение процесса пищеварения и всасывания питательных веществ;
- кровотечения из венозных сосудов пищевода, прямой кишки;
- печеночная недостаточность;
- асцит - накопление жидкости в брюшной полости;
- печеночная энцефалопатия - токсическое поражение головного мозга, проявляющееся нарушениями сна, интеллекта, подергиваниями мышц;
- печеночная кома - угнетение всех жизненных функций, судороги.
В тяжелых случаях состояние всегда имеет выраженную симптоматическую картину, по которой можно заподозрить наличие основного заболевания. Если оно было диагностировано, но пациент не принимал соответствующего лечения и не наблюдался у профильного специалиста, то осложнения обычно имеют неблагоприятное течение, вплоть до летального исхода.
Основным методом диагностики диффузных изменений печени считается исследование органов брюшной полости с помощью УЗИ. Но для уточнения диагноза используют дополнительные методы:
- 1. Общий анализ крови и мочи - выявление анемии, уровня билирубина или глюкозы в моче.
- 2. Биохимический анализ крови - определение уровня прямого и непрямого билирубина, белковых фракций, ферментов печени.
- 3. Копрограмма - обнаружение билирубина, непереваренных жиров, волокон в каловых массах.
- 4. Серологическая диагностика - обнаружение антител к различным типам вируса гепатита.
- 5. ПЦР-диагностика.
- 6. КТ, МРТ - уточнение характера, распространенности и локализации изменений в печени.
- 7. Биопсия печени - определение вида и причины цирроза, выявление атипичных клеток при диагностике онкологической патологии.
Не всем пациентам показан весь комплекс обследования. Определить их необходимость может только лечащий врач. Компьютерная и магнитно-резонансная томография проводится в сложных клинических случаях, когда иными способами поставить диагноз не удается.
Необходима коррекция питания - пациенту нужно придерживаться диеты. Исключается жареное, жирное, острое, копченое, консервы, субпродукты (печень, легкие, почки), бульоны, выпечка, жирные молочные продукты, изделия из шоколада, грибы, колбасы. Важно соблюдать режим - питаться дробно, употреблять пищу 5-6 раз в день небольшими порциями.
Лечение у мужчин и женщин не имеет принципиальных различий. Для детей используют малотоксичные антибиотики, народные методы применяются ограниченно, так как могут вызвать аллергическую реакцию. При терапии грудничков и новорожденных стоит провести анализ питания матери, так как от грудного молока зависит здоровье ребенка.
Часто показана медикаментозная терапия, схема которой зависит от конкретного заболевания. Обычно используются следующие препараты:
- 1. Противовирусные средства - для лечения вирусного гепатита (рибавирин, Циклоферон).
- 2. Антибиотики - при инфекционной патологии.
- 3. Гепатопротекторы - в терапии цирроза печени, токсического гепатита (Гепабене).
- 4. Препараты фосфолипидов - для нормализации работы и восстановления клеток печени (Фосфоглив, Эссенциале).
- 5. Препараты аминокислот - для защиты и восстановления гепатоцитов (Гептрал).
- 6. Спазмолитики - с целью купирования болевого синдрома (Но-шпа, дротаверин).
- 7. Урсодезоксихолевая кислота - для устранения зуда (Урсосан).
Все препараты имеют строгие показания и противопоказания, поэтому принимать их можно только в назначенных врачом комбинациях. Не следует нарушать и прописанный специалистом режим дозирования и курс.
Лечение народными средствами при диффузных изменениях печени имеет выраженный вспомогательный эффект. Среди наиболее распространенных следующие:
- 1. Семена расторопши - отвар (3 столовые ложки на 200 мл кипятка) принимают по 1 столовой ложке трижды в день.
- 2. Мед - 1 столовую ложку меда растворяют в стакане воды или отваре шалфея и пьют натощак.
- 3. Мумие - 10 г сырья растворяют в 3 литрах воды, пьют 3 раза в день на протяжении двух недель.
- 4. Кукурузные рыльца - готовят отвар из 1 столовой ложки сырья и стакана кипятка и принимают в течение дня за три раза.
- 5. Шиповник - отвар из 0,5 стакана сухого шиповника и 2 литров воды пьют по одному стакану в сутки натощак.
- 6. Крапива - отвар из 3 столовых ложек сухого сырья и 500 мл кипятка принимают 3 раза в день по ½ стакана.
- 7. Овес - 100 г зерен заливают 0,5 л воды, доводят до кипения, остужают. Пьют по ½ стакана с медом ежедневно.
- 8. Соки - употребляют морковный, свекольный, лимонный или грейпфрутовый с медом, тыквенный.
С целью предотвращения вирусного гепатита проводится вакцинация. От гепатита В прививают грудничков сразу после рождения. Необходимо соблюдение противоэпидемического режима при контактах с больными людьми.
Важен отказ от курения, алкоголя и прочих вредных и токсичных веществ. Проведение процедур маникюра и педикюра должно осуществляться только в проверенных заведениях, где инструменты проходят качественную стерилизацию. Рекомендуется использование одноразового инструмента.
Всем людям сексуально активного возраста нужно отказаться от случайных половых связей. Важно использование барьерной контрацепции (презервативы). Вирус гепатита В быстро проникает в организм при половом контакте, для заражения достаточно одного раза.
Необходимо соблюдение принципов правильного питания. Категорически не рекомендуется переедать, принимать в пищу много жирных, жареных и насыщенных специями блюд. Прием медикаментов допустим только по назначению врача.
dvedoli.com
Вторичные изменения печени
Рак печени, или как говорят в народе – «онкология печени», является достаточно распространенным заболеванием. Это значит, что множество людей ищут ответ на вопросы можно ли вылечить рак печени и сколько с ним живут, с чем мы и попробуем разобраться.
Мировая статистика заболевания
Согласно данным исследований, чаще болеют мужчины. У них частота заболеваемости этим видом рака составляет около 13 на 100 тыс. человек и занимает пятое место по структуре после рака легкого, желудка, простаты и прямой кишки. У женщин частота заболеваемости около 5 на 100 тыс. человек, а по структуре – на восьмом месте.
Интересно, что в развитых странах рак печени находится у мужчин на шестом месте, а у женщин – на шестнадцатом среди всех онкологических новообразований. В менее развитых странах картина несколько другая: третье и шестое место соответственно. Многие ученые высказывают мнение, что на ситуацию влияет то, как в целом живут люди в стране: приверженность к здоровому образу жизни, качественные продукты, внимание к составлению диеты, умеренное употребление алкоголя, более осторожный подход к лечению болезней.
По происхождению рак печени различается на первичный и вторичный, или метастатический. Первичный рак печени развивается непосредственно в гепатоцитах, а метастатический происходит из-за проникновения в печень метастазов из других органов, пораженных злокачественной опухолью.
Первичный рак печени
По статистике, первичный рак печени встречается намного реже, чем метастатический.По морфологическим особенностям, полученным в результате биопсии опухолей, бывает:
- происходящий из малигнизированной доброкачественной опухоли или печеночных клеток – гепатома или гепатоцеллюлярный рак печени, фиброламеллярная карцинома, гепатобластома;
- образовывающийся на основе эпителиальных клеток желчных протоков – холангиома или холангиоцеллюлярный рак печени;
- смешанный – холангиогепатома;
- недифференцированный – когда невозможно определить природу опухоли;
- мезодермальные новообразования – ангиосаркома (гемангиоэндотелиома), эпителиоидная гемангиоэндотелиома, саркома и т. д.
Гепатоцеллюлярный рак среди всех онкологических образований печени занимает около 85%. Около 5–10% первичного рака печени приходится на холангиоцеллюлярный рак, а менее 5% – на достаточно редкие опухоли: гемангиосаркому, гепатобластому, мезенхимальные опухоли.
Гепатоцеллюлярная карцинома (ГЦК)
Наиболее распространенный вид рака среди злокачественных новообразований печени. Находится на седьмом месте среди всех видов рака у мужчин, и на девятом – у женщин. В год выявляется более, чем 300 000 случаев заболевания. Соотношение заболеваемости мужчин и женщин – от 4:1 до 8:1. Как видим, мужчины болеют этим видом рака заметно чаще, чем женщины. Средний возраст заболевших – 40–60 лет.
Причины рака печени
Этиология ГЦК всё-таки до конца ещё не изучена. Однако, многие исследователи сошлись на мнении, что наличие предшествующей алкогольной или другой интоксикации, а также воспалительных или паразитарных заболеваний печени существенно повышают «шансы» развития ГЦК.Существует достаточно много факторов риска, способных спровоцировать развитие гепатокарциномы.
Рассмотрим самые распространенные из них.
- Велика роль вирусов гепатитов B и C, которые обладают сильными антигенными свойствами и, внедряясь в гепатоциты, могут провоцировать развитие опухолевого процесса. Сначала формируются участки поврежденных гепатоцитов (матово-стекловидные гепатоциты), затем доброкачественная опухоль – аденома печени и, наконец, злокачественная – ГЦК. При инфицировании вирусом гепатита С более, чем в 40% случаев наблюдаются явления дисплазии гепатоцитов. Риск возникновения ГЦК возрастает при инфицировании несколькими видами вирусов.
- Наиболее часто развитие ГЦК у больных с предшествующим циррозом (до 70–90%). Особое значение придается циррозу, возникшему на фоне хронического вирусного гепатита.
- Алкоголь не является прямым канцерогеном, однако, он может усилить канцерогенные свойства факторов окружающей среды. Также ГЦК у лиц, злоупотребляющих алкоголем, часто возникает на фоне алкогольного цирроза. Сочетание вирусного поражения с хроническим алкоголизмом особенно неблагоприятно в плане развития рака печени.
- По данным исследований, одним из главных моментов возникновения ГЦК, возможно, является белковое голодание, перенесенное в раннем детском возрасте. Имеет значение преобладание углеводов в рационе, которые вызывают развитие дистрофических процессов в печени и других органах.
- Длительное воздействие эстрогенов в больших количествах (например, при терапии) может вызвать изменение печеночных ферментов, развивается аденома печени с последующей малигнизацией. Также играет большую роль гормональный дисбаланс. Так, например, у мужчин-алкоголиков при развитии цирроза происходит повышение соотношения эстрогены/тестостерон.
- Некоторые существующие доброкачественные опухоли печени (трабекулярные аденомы, цистаденомы) могут трансформироваться в рак.
- В развитии заболевания также имеет значение среда обитания, характер питания, специфика предшествующих заболеваний печени.
Признаки
Ранние симптомы рака печени неспецифичны и проявляются ощущениями тяжести и давления в эпигастрии, умеренной болью в правом подреберье, которая может носить постоянный или приступообразный характер. Также отмечается слабость, упадок сил, явления общей астении, похудение, периодическая субфебрильная температура.
С течением времени интенсивность болей нарастает, появляется желтуха, расширение подкожных вен на передней стенке живота, асцит. Похудение быстро прогрессирует, астения нарастает, кожа приобретает типичный бледно-серый (землистый) оттенок, отмечается постоянное повышение температуры тела. Увеличивается печень, причем ее увеличение может заметить сам больной. Поверхность ее неровная, плотная. При более поздней степени болезни даже можно пропальпировать опухоль печени.
Гепатокарцинома может протекать также по типу острого лихорадочного состояния, при котором ведущим симптомом является высокая температура тела, или иметь малосимптомное течение.
Холангиолцеллюлярный рак печени (внутрипеченочная холангиокарцинома)
Встречается намного реже, чем ГЦК. Важную роль в этиологии играют глистные и паразитарные инвазии (описторхоз, шистосомоз, клонорхоз), а также первичный холангит, наличие кистозных изменений желчных протоков, прием анаболических стероидов. Придается определенное значение врожденным заболеваниям (фиброз печени, поликистоз и др.).И мужчины, и женщины болеют одинаково часто. Средний возраст заболевших – 60–70 лет. При тотальных поражениях толстой кишки риск возникновения повышается на 10%.
Ранние симптомы заболевания аналогичны предыдущей форме (слабость, субфебрильная температура, дискомфорт в правом подреберье и др.). Доминирующим признаком является желтуха.
Другие виды злокачественных опухолей печени встречаются очень редко.
Класификации
Существует множество классификаций рака печени.Наиболее полно отражает гистологические изменения печени при развитии в ней опухоли классификация ВОЗ (C.M. Leevy еt al., 1994). Согласно этой классификации, злокачественные опухоли печени подразделяются на:
- эпителиальные;
- неэпителиальные;
- смешанные;
- гемопоэтические и лимфоидные;
- метастатические;
- неклассифицируемые.
По клинико-морфологической классификации выделяются формы роста первичного рака печени.
Наиболее часто встречается рост карциномы в виде узла (уницентрический или мультифокальный) – 50–80% случаев. Опухоль исходит из гепатоцитов. В органе имеются множественные узлы бело-желтого цвета разных размеров. Причем при локализации на поверхности печени происходит их пупкообразное втяжение.
Массивный рост (в виде одиночного узла, в сопровождении сателлитов или полостная форма) встречается в 10–40% случаев. Имеет вид крупного узла, занимающего сегмент или долю печени, вокруг которого могут быть внутрипеченочные метастазы.
Остальные виды (диффузная форма и цирроз-рак) встречаются реже, до 15–20% случаев. Наблюдаются разбросанные по всей ткани печени мелкие узелки, которые могут сливаться между собой. Внешне печень практически не отличается от цирротической.
Злокачественные опухоли различаются дифференцировкой. По современным классификациям различают четыре степени дифференцировки клеток опухоли. При первой степени клетки опухоли высокодифференцированные и напоминают нормальные гепатоциты. Далее, при второй и третьей степени, клетки видоизменяются и постепенно теряют схожесть с нормальными клетками. А при четвертой степени становятся недифференцированными.
По мнению многих исследователей – чем выше дифференциация клеток опухоли, тем благоприятнее прогноз. Недифференцированные опухоли лечить достаточно трудно, они стремительно растут и быстро метастазируют.
Имеется клиническая классификация Американского объединенного комитета по раку (AJCC), 1992 г., где применяется группировка клинических данных по стадиям. Согласно ей, выделяют 4 стадии прогрессирования опухоли, в свою очередь, 3 и 4 стадии разделяются еще на несколько подвидов. По этой классификации рак печени 4 стадии обычно не излечим.
Параллельно используется анатомическая Международная классификация опухолей печени по системе TNM-6 (2002), где: Т — размер и положение первичной опухоли (T0, T1, T2, T3, T4); N — состояние регионарных лимфатических узлов (N0, N1, N2, N3); М — наличие или отсутствие отдаленных метастазов (M0, M1). Рядом стоящая цифра характеризует наличие и распространенность поражения, где 0 — отсутствие признака.
Диагностика рака печени
Как отмечалось выше, ранние признаки рака печени малоспецифические и явные клинические проявления возникают уже в запущенных состояниях. Из-за этого диагностика рака печени, к сожалению, производится достаточно поздно и прогноз при этом часто неблагоприятный.
Следует обращать внимание на ухудшение состояния у больных циррозом печени, это может указывать на малигнизацию. Больные с доброкачественными опухолями печени должны находиться на диспансерном учете и проходить регулярное обследование (биохимический анализ крови, онкомаркеры, УЗИ и т. д.)
В исследованиях крови может отмечаться гипохромная анемия, лейкоцитоз со сдвигом влево лейкоцитарной формулы и токсическая зернистость нейтрофилов, увеличивается СОЭ.Имеет значение определение онкомаркеров в крови – специфических веществ, обычно белковой природы. Их появление в определенном количестве в крови может указывать на наличие и рост злокачественного новообразования. Для ГЦК специфичным является выявление альфа-фетопротеина (АФП).
Следует помнить, что выявление онкомаркеров в крови не является диагнозом, а служит поводом для дальнейшего углубленного обследования.
Из инструментальных методов обследования широко применяется УЗИ, КТ, МРТ, радионуклидные методы, ангиография.
Все эти методы являются дополнительными, только биопсия органа с последующим гистологическим заключением позволяет точно верифицировать диагноз. Используется несколько видов биопсии.
- Пункционная биопсия: тонко- или толстоигольная. Часто проводится под контролем УЗИ или КТ.
- Лапароскопическая биопсия.
- Хирургическая биопсия. Производится в тех случаях, когда биопсия по каким-либо причинам не была проведена до операции по удалению опухоли.
- Трансвенозная биопсия. Проводится при невозможности традиционной пункционной биопсии, например, при нарушениях свертываемости крови.
Лечение
Лечится ли рак печени? На этот вопрос нет однозначного ответа, также как и на вопрос «сколько живут с раком» — все зависит исключительно от состояния больного и времени обнаружения заболевания.
Выбор метода лечения производится индивидуально для каждого больного. Зависит от количества и размеров опухоли, степени поражения паренхимы печени, вовлечения в процесс крупных сосудов, сопутствующих заболеваний и т. д.
Основные принципы лечения:1. Хирургическое – наиболее распространенный метод лечения. Объем вмешательства – от резекции до гемигепатэктомии.2. Радиохирургия (радиочастотная термоабляция).3. Криодеструкция.4. Артериальная химиоэмболизация.5. Полихимиотерапия.6. Лучевая терапия.
7. Симптоматическое.
Некоторые больные пытаются лечить рак печени народными средствами или с помощью знахарей, целителей, экстрасенсов и т. д., тем самым теряя драгоценное время и ухудшая прогноз. Желательно обратиться к специалисту, пока не будет слишком поздно!
Вторичный (метастатический) рак печени
Метастазы в печень поступают от опухолей из органов, снабжающихся воротной веной (v. portae). Чаще всего метастазы исходят из молочной железы, лёгких, почек, яичников, матки, толстого кишечника и желудка.
Также вторичное поражение печени возможно при прорастании в нее опухолей из смежных органов: желчного пузыря, желудка. Относится к IV стадии по клинической классификации.Клинические симптомы рака печени очень схожи с первичным поражением. Диагностика заметно упрощается при выявлении очага опухоли. Лечение проводится в сочетании с терапией первичного очага.
Прогноз
Учитывая, что ГЦК достаточно быстро развивается и диагностика его проводится поздно, прогноз для этого вида рака неблагоприятный. При неоперабельных опухолях, когда лечение уже бессмысленно, больные чаще всего умирают в пределах 4 месяцев после подтверждения диагноза. При опухолях, подлежащих оперативному лечению, прогноз несколько позитивнее. Средняя продолжительность жизни после операции – около 3 лет. Однако, пятилетняя выживаемость – до 20%.
При развитии рака на фоне цирроза прогноз хуже, лечение осложнено потерей функции печени, пациент чаще всего умирает в течение нескольких месяцев. Прогноз при холангиокарциноме: средняя выживаемость 3–6 месяцев.
При метастатическом поражении прогноз, чаще всего, крайне неблагоприятный, особенно, при массивном обсеменении. Метастазы из опухолей прямой и толстой кишки имеют лучший прогноз продолжительности жизни.
источник: MoyaPechen.ru
Рак печени относится к тем заболеванием, доля которых среди онкологических поражений организма неуклонно возрастает.
И связывают это, прежде всего, с увеличением количества больных хронической формой вирусного гепатита разных видов, а также с рядом других провоцирующих болезнь факторов.
Раковое поражение печени переносится тяжело, выявление болезни на начальном этапе ее развития значительно облегчает лечение и может закончиться полным выздоровлением.
Понятие и статистика болезни
Под печеночной злокачественном образовании подразумевается развитие раковых клеток в этом органе. Заболевание может быть первичным, либо вторичным.
В первом случае опухоль непосредственно начинает расти из гепатоцитов, то есть клеток этого органа или из желчных протоков.
Вторичная форма печеночного рака выявляется примерно в 30 раз чаще и возникает она по причине метастазирования, то есть под влиянием раковых клеток, попавших из других органов со злокачественным новообразованием.
Фото рака печени — ангиосаркомы
Ежегодно злокачественное поражение печени выявляется почти у семисот тысяч человек по всему миру. Но доля первично злокачественного поражения среди выявленных больных составляет всего 0,2%.
Отмечается территориальная зависимость, при которой первичное раковое образование чаще выявляется у жителей Китая. Индии, Южной Африки. В России вероятность развития этой патологии повышена у населения северных районах, что ученые связывают с употреблением жителями этих мест сырой рыбы.
Употребление термически необработанной рыбы заканчивается заражением паразитами, поражающими клетки печени.
Раковому поражению больше подвержены те люди, возраст которых превышает 40 лет и мужчин среди них практически в 4 раза больше.
Выявлена такая закономерность – если у мужчины обнаруживается какая-либо опухоль, то вероятность того, что она окажется злокачественной приближается к 90%. Выявление печеночных образований у женщин в 60% случаев устанавливает доброкачественный их процесс и в 40% злокачественный.
Классификация
В медицине используют несколько классификаций рака печени. По своему происхождению злокачественное новообразование подразделяется на:
- Первичное.
- Вторичное. Чаще первичная опухоль, приводящая к поражению органа, локализуется в толстом кишечнике, легких, молочной железе, яичниках, желудке.
Рак печени подразделяется и в зависимости от того из каких клеток органа он развивается:
- Эпителиальный. К этой группе относят холангиоцеллюлярный, гепатоцеллюлярный и гепато-холангиоцеллюлярный. Эпителиальный рак печени может быть и недифференцированного типа.
- Неэпителиальный. К данной группе относят гемангиоэндотелиому.
- Смешанный – это карциносаркомы и гепатобластомы.
Видеоролик про признаки и лечение рака в печени:
- Холангиоцеллюлярный – рост опухоли начинается из эпителиальных клеток желчных протоков. В начале злокачественного поражения симптомов болезни практически нет.
- Гепатоцеллюлярный начинает формироваться из гепатоцитов, по частоте распространения стоит практически на самом первом месте. Этот вид рака может быть как в виде одиночной опухоли, так и в виде множества узелков небольшого размера. Подвидом данного злокачественного поражения является фиброламеллярная карцинома, для нее характерно поражение небольших участков печени, что улучшает прогноз течения патологии.
- Ангиосаркома это злокачественное образование, формирующееся из эндотелиальных клеток сосудов. Отличается крайне агрессивным развитием, быстрым появлением метастаз и значительным разрушением паренхимы органа.
- Карциносаркома представляет собой смешанный тип опухоли, состоящий из атипичных клеток холангиоцеллюлярного или гепатоцеллюлярного рака и из клеток, образующихся при саркоме. Выявляется этот вид рака редко.
- Гепатобластома. Развивается этот вид злокачественного новообразования из клеток, сходных по строению с эмбриональными клетками органа. Подвержены этой патологии дети младше 4-х лет. Проявляется быстрым увеличением живота, лихорадкой, снижением активности.
Первичный
Первичный рак печени – это новообразование, начинающее свое формирование непосредственно в самом органе.
В большинстве случаев образование этой злокачественной опухоли обуславливается хроническими воспалительными процессами в органе и циррозом.
К причинам развития первично рака относят:
- Описторхоз – глистную инвазию, развивающуюся при употреблении плохо прожаренной или сырой рыбы. Подобное заболевание чаще выявляется у проживающих в бассейнах рек Иртыш и Обь и приводит оно к росту опухолей с холангиоцеллюлярным строением.
- Воздействие на организм афлатоксина, это продукт грибка, поражающего злаки, орехи.
- Вирусные гепатиты. Больше чем у половины больных первичным раком печени при проведении анализов выявляется в крови антиген гепатита В.
Отмечается канцерогенное воздействие на клетки печени табачных смол, алкоголя, компонентов оральных контрацептивов и препаратов, используемых спортсменами для наращивания мышечной массы.
По своему анатомическому строению подразделяется на:
- Массивный. Новообразование по размерам доходит до кулака, а от здоровых тканей органа ограничивается капсулой.
- Узловой. Опухолей может быть и больше десятка, их размеры могут достигать величины грецкого ореха.
- Диффузный. При этой форме злокачественного поражения раковые клетки пронизывают весь орган целиком.
В большинстве случаев первичный рак это гепатоцеллюлярная карцинома. Заболеванию больше подвержены мужчины после 50 лет.
К первым симптомам патологии относят появление болей в верхней половине живота, выявление уплотнения, потерю веса. Первыми проявлениями гепатоцеллюлярной карциномы часто становится лихорадочный синдром, асцит или перитонит.
Вторичный
Вторичный, то есть метастатический рак печени, встречается почти в 30 раз чаще по сравнению с первичной его формой.
При данном виде заболевания первичный очаг чаще всего находится в рядом расположенных органах – желудке, поджелудочной железе, почках, молочных железах. Реже первопричина болезни обнаруживается у женщин в матке и яичниках, у мужчин в предстательной железе.
Раковые клетки попадают в печень через воротную вену с током крови или с лимфотоком. Вторичный рак это чаще узловая его форма, при которой узлы могут располагаться как по поверхности органа, так и находиться в центре него.
Симптомы при вторичной опухоли практически ничем не отличаются от первичного вида злокачественного поражения.
Эпителиоидная гемангиоэндотелиома
Эпителиоидная гемангиоэндотелиома развивается из эндотелия, выстилающего капилляры печени. Распространение злокачественного новообразования происходит вдоль сосудов и охватывает также ветви воротной вены.
Заболевание редкое, поражает преимущественно молодых людей. Сопутствующих патологий, на фоне которых может быть эпителиоидная гемангиоэндотелиома, не выявлено. В редких случаях этот вид рака возникает при циррозе, а обнаруживают его уже в запущенных случаях – у 20% больных одновременно выявляются метастазы в тканях легких или в костях.
Эпителиоидную гемангиоэндотелиому следует дифференцировать с ангиосаркомой и холонгиокарциномой.
Причины возникновения
Основную причину поражения печени раковыми клетками, так же как и при других видах онкологических заболеваний, до сих пор установить не удалось.
Но обследование пациентов с этим видом злокачественного образования позволило выяснить, что оно возникает у большинства людей, если на их организма оказывает один или сразу несколько из нижеперечисленных провоцирующих причин:
- Хроническое течение вирусных гепатитов, чаще всего это гепатит В, хотя и немало случаев, при которых рак возникает у людей, больных гепатитом С. Вирус способен к мутации, что и предопределяет изменения в строении клеток.
- Цирроз. В свою очередь цирроз чаще развивается у людей с вирусными заболеваниями, а также у тех, кто страдает алкоголизмом. Причиной заболевания может стать и длительный прием некоторых групп медикаментов. При циррозе нормальная ткань печени заменяется соединительной, а это приводит к нарушению ее функций.
- Воздействие на организм афлатоксина. Это вещество является продуктом распада грибков, локализующихся на продуктах, условия хранения которых нарушены. Чаще токсин размножается на арахисе, пшенице, рисе, сое, кукурузе.
- Повышенное содержание в организме железа. Данная патология обозначается термином гемохроматоз.
- Желчекаменная болезнь и сахарный диабет.
- Заражение гельминтами.
- Сифилис. При этом венерическом заболевание структура тканей печени неуклонно изменяется.
- Применение стероидов – препаратов, используемых для набора мышц некоторыми спортсменами.
Злокачественная опухоль чаще выявляется у курящих людей, канцерогенное действие на гепатоциты оказывает и алкоголь. Вероятность заболеть повышена у людей, работающих на вредных производствах, а также у тех, кто имеет в наследственности близких родственников с этой патологией.
Симптомы рака печени у женщин, мужчин и детей
На начальных этапах образования опухоль не проявляется выраженной клинической картиной. И именно это влияет на то, что заболевание обнаруживается иногда слишком поздно.
При раке печени развиваются специфические и неспецифические симптомы. К последним относят признаки раковой интоксикации, общее ухудшение самочувствия, снижение массы тела.
К специфическим проявлениям заболевания относят развитие желтухи, гепатомегалию, асцит, внутренние кровотечения. Эти проявления рака возникают уже на третьей-четвертой стадии.
Симптомы на ранней стадии
Печень является тем органом пищеварения, при участии которого происходит переваривание пищи и нейтрализация вредных веществ. Растущая опухоль нарушает функции органа и соответственно меняется и характер пищеварения.
Поэтому на ранней стадии болезни патология может проявляться:
- Тошнотой, снижением аппетита, запором или поносом.
- Повышенной утомляемостью и сонливостью.
- Дискомфортными ощущениями и чувством тяжести под правым подреберьем.
- Болями. Они часто отдают в спину и лопатку.
- Образованием уплотнения под ребрами.
- Желтушностью склер глаз, кожи.
Нередко болеющий человек фиксирует повышение температуры тела и лихорадочный синдром. Развитие этих изменений связано с работой иммунной системы, которая самостоятельно начинает бороться с раковыми клетками.
Еще одно проявление новообразования это синдром Кушинга, относящийся к эндокринным нарушениям и в запущенных случаях являющийся причиной стероидного диабета. У некоторых больных на начальных стадиях болезни начинает снижаться вес.
Поздние признаки
Последняя стадия рака печени выставляется, когда опухоль распространяется на большую часть органа и метастазирует в другие части тела.
В связи с этим не только практически полностью нарушается функционирование органа, но и развиваются патологические нарушения по всему организму.
При новообразовании меняется и кровообращение, что также вызывает ряд симптомов.
К последним симптомам ракового поражения печени относят:
- Появление практически постоянных болей.
- Резкое уменьшение веса. На его фоне развивается истощение организма и малокровие, нарастает утомляемость и сонливость, появляются периодические головокружения, заканчивающиеся часто обмороками.
- Расстройства со стороны нервной системы, апатию, депрессию.
- Появление отеков на ногах, это связано с нарушением кровообращения. Отеки выявляются больше чем у половины больных и, особенно у лиц пожилого возраста. Отечность может быть настолько сильной, что нарушает процесс ходьбы.
- Асцит. Связано патологическое скопление жидкости с нарушением ее циркуляции.
- Внутреннее кровотечение. Рос опухоли приводит к поражению сосудов и к их разрыву. Кровотечение определяется по нарастающей бледности, падению АД, шоковому состоянию больного. Нередко у больных раком печени возникают и кровотечения из носа.
- Увеличение лимфоузлов разных групп.
- Образование на коже продолговатых темных пятен.
Перечисленные признаки развиваются и при других патологиях, поэтому точно установить диагноз можно после всестороннего обследования.
Стадии развития болезни
Стадия ракового поражения печени выставляется по системе, где учитывается размер новообразования (T), степень патологического поражения лимфоузлов (N), и наличие метастазов (M).
- Первая стадия — T1, N0, M0. Новообразование одно, нет его прорастания в сосуды, как нет поражения лимфоузлов и метастазов.
- Вторая стадия — T2, N0, M0. Выявляются несколько небольших новообразований или одно большое, прорастающее в стенки кровеносных сосудов. Но метастазов и поражения лимфоузлов нет.
- Третья стадия — T3, N0, M0. Новообразование больших размеров, но за пределы органа не выходит. Иногда наблюдается его прорастание в воротную вену. T4, N0, M0 – новообразование начинает прорастать в брюшину и внешнюю стенку прилегающих к печени органов. T4, N1, M0 – отмечается прорастание опухоли в рядом расположенные органы и лимфоузлы.
- Четвертая стадия — T1-4, N1-4, M1. Выявляется раковая опухоль в печени, поражение нескольких групп лимфоузлов и метастазирование как минимум одного отдаленно расположенного органа.
Чем отличается от цирроза и гемангиомы?
Цирроз, это заболевание, характеризующееся постепенным замещением нормальной ткани органа соединительной. В результате орган сморщивается и уже не может выполнять все свои функции.
Патологический процесс может быть приостановлен, если будет устранена основная причина цирроза.
При раковом поражении дальнейшее изменение в структуре органа зависит от того, какой вид злокачественного поражения возник и на какой стадии начато лечение.
Рак печени чаще всего развивается на фоне уже существующего цирроза, и совместное протекание этих патологий только утяжеляет симптоматику. Цирроз и рак это две болезни, прогноз для которых неблагоприятный. Многое в продлении жизни при циррозе зависит от самого пациента, и от того на сколько он будет прислушиваться к советам врача.
Гемангиома это доброкачественная опухоль, развивающаяся из кровеносных сосудов. В большинстве случаев не вызывает никаких симптомов и не требует лечения. Но при больших размерах гемангиомы печень увеличивается в размерах, возникает сдавление сосудов и рядом находящихся органов.
Рост гемангиом в отличие от злокачественных опухолей, поражающих сосуды печени, происходит медленно, иногда десятки лет. Большая опухоль может лопнуть, что заканчивается внутренним кровотечением.
Метастазы
Распространение метастазов за пределы печени возникает при первичном виде рака. Быстрое метастазирование объясняется тем, что она обильно кровоснабжается, в ней проходит воротная и печеночные вены, имеется связь с аортой.
Помимо тока крови раковые клетки переносятся и по лимфатической системе. Ближайшие вторичные очаги первичного рака могут быть в лимфоузлах, находящихся у ворот печени, в головке поджелудочной железы, средостении. На поздних стадиях метастазированию подвергаются лимфоузлы шеи и заднего средостения.
С током крови рак может перейти на позвонки и ребра, при таком поражении симптомы напоминают протекание остеохондроза.
Позднее раковые клетки переходят на ткани легких, в диафрагму, поджелудочную железу, желудок, надпочечники, в почки, причем правая почка подвергается метастазированию в несколько раз чаще.
Как определить заболевание?
При подозрении на рак печени пациенту назначается ряд инструментальных обследований, к ним относят:
- УЗИ органа.
- КТ или МРТ.
- Биопсию.
- Общий и биохимический анализ крови.
- Рентгенографию легких, позвоночника.
Как вылечить злокачественную опухоль?
В том случае, если рак печени представлен единичным и небольшим в размерах образованием, то назначается хирургическое лечение. После успешного удаления органа может восстановиться и тогда отмечается благоприятный исход заболевания.
Но операция невозможна, если рак сочетается с циррозом или опухоль находится в непосредственной близости к воротной вене. При злокачественном поражении печени возможна и трансплантации этого органа. Назначение хирургического лечения зависит от множества факторов, каждый из которых онколог должен учитывать.
Химиотерапия применяется, если невозможно провести операцию или как дополнительный метод лечения. Большая эффективность препаратов наблюдается, если они вводятся непосредственно в питающую опухоль артерию.
В некоторых случаях в опухоль показано введение трихлоруксусной кислоты или спирта, эти вещества обладают разрушающим действием. На поздних стадиях рака подбираемся паллиативное лечение.
Сколько живут пациенты?
На прогноз при злокачественном поражении печени влияет размер опухоли, количество новообразований, наличие метастазов в самом органе. Выживаемость пациентов выше, если проведенная операция отличается наименьшей травматичностью.
Пациенты с одиночным узлом выживают не более чем в половине случаев, при двух узлах отмечается благоприятный исход примерно для 30%. Самый неблагоприятный прогноз, если узлов несколько – при таком поражении в течение пяти лет выживают лишь от 12 и до 18% людей.
На 3-4 стадии рака печени происходит быстрое метастазирование и поэтому смертельный исход возможен через несколько месяцев.
Видеоролик о печеночном раке:
Как можно заразиться раком печени, расскажет следующее видео:
источник: gidmed.com
Рак печени — это опухолевое новообразование злокачественного характера, которое находится в печени и формируется из клеток и структур печени или же является метастатическим заражением от опухоли в другом органе. Метастатическое поражение, провоцирующее симптомы рака печени, диагностируется намного чаще.
Метастатическое новообразование диагностируется у пациентов в несколько раз чаще по сравнению с первичными поражениями печени онкологией. Печень считается самым часто поражаемым метастазами органом. Этот орган играет важную роль в работе всего организма, в связи с чем, обладает особым характером кровотока.
Онкология печени делится в соответствии со своим происхождением, а именно:
- Первичная форма — поражение затрагивает изначально только печеночные клетки.
- Вторичная форма — последствие прогрессирования в каком-либо органе раковой опухоли и проникновение её метастазов в печень. Чаще всего именно метастатическая онкология поражает печень — примерно в двадцать раз чаще. Печень быстро воспринимает метастазы из-за своих функциональных характеристик.
Злокачественная опухоль чаще выявляется в мужском организме — первичная форма примерно в 90% случаев.
Симптоматика первичного поражения печени онкологией
Изначально клинические проявления рака печени практически незаметны и патология чаще всего сопровождается неспецифическими признаками. В связи с этим, точный диагноз часто ставится только тогда, когда развиваются уже симптомы рака печени 4 стадии.
Как правило. Пострадавший человек посещает врача приблизительно через два — три месяца после проявления первых признаков нарушения работы печени. Около двух третьих больных жалуются на неприятные ощущения в животе, нарушение аппетита, снижение массы тела. Половина пациентов самостоятельно замечают увеличение объема печени — развивается чувство распирания с права в подреберье.
Опухоль в области печени по проявлениям на первых этапах прогрессирования можно перепутать с признаками следующих неспецифических патологий: холецистит, желчнокаменная болезнь, холангит, обострения хронического гепатита и т.п. Клинические симптомы начинают проявляться после значительного увеличения опухоли, когда она начинает заметно сдавливать расположенные поблизости органы и структуры.
Первые признаки онкологии печени могут быть следующими:
- Подъем температурного режима тела.
- Увеличение объема живота.
- Быстрое утомление, слабость и вялое состояние.
- Кровотечения из носовой полости.
- Тошнота с последующей рвотой.
- Отечность.
- Желтизна кожного покрова.
- Малокровие.
- Диарея.
Больше половины всех пациентов жалуются на тянущую боль при развитии ракового поражения в поясничной области или в подреберье справа. Периодически боль развивается при ходьбе и больших физических нагрузках. Позднее боль принимает постоянный характер.
Прогрессирование болезни дополняется нарушением работы органа, то есть происходит выделение желчи в полость кишечника. В связи с этим, начинается изменение цвета кожи и слизистой поверхности — пожелтение, доходящее до ярко-желтого цвета. Затем признаки сопровождаются сухостью и зудом кожи, нарушением стула. Температура тела изменяется от 37 до 39 градусов, а впоследствии совсем не снижается.
Симптоматика вторичного поражения печени онкологией
Вторичные опухоли в печени составляют почти 90% от всех случаев рака этого органа. Как уже упоминалось, чаще всего поражается метастазами.
Симптоматика же в таких ситуациях будет в первую очередь зависеть от признаков первичного заболевания и его стадии.
Проведение диагностики онкологии печени
Важно помнить, что диагностика патологии печени — это сложный процесс, который включает в себя большое количество лабораторных методик исследований. Диагноз может устанавливаться на основе жалоб человека, после проведения осмотра, ощупывания печени, после организации базовых обследований. При онкологии в моче повышается концентрация уробилина и концентрация билирубина в крови.
Чаще всего точный диагноз устанавливается после проведения ультразвукового обследования. Таким образом, УЗИ при онкологии печени — это доступный способ диагностирования, который помогает установить опухолевые узлы в печени и характер их формирования и развития — доброкачественный и злокачественный.
К другим методам диагностики раковой опухоли в печени относятся:
- Чрескожная прицельная пункция печени под контролем УЗИ. В такой ситуации морфологический диагноз может быть поставлен с высокой точностью, потому что сходные признаки с онкологиями могут проявляться при различных поражениях печени.
- МРТ и компьютерная томография тоже реализуются при возникновении спорных вопросов.
- Наружный осмотр органа и сбор данных для последующего гистологического обследования — это чаще всего лапароскопический метод.
- Установление концентрации фетопротеинов в кровотоке — у пациентов с раком эта концентрация увеличивается в 80% случаев.
- В особых ситуациях реализуется рентгеноскопия, когда в брюшной отдел вводят воздух и на фоне введенного газа выявляется бугристость и неоднородность структуры печени.
- При необходимости для получения дополнительных данных организуется радиоизотопное сканирование.
Терапия при поражении печени онкологией
Резекция печени — это хирургическое лечение рака печени, предполагающее устранение имеющихся на органе узлов, которая может проводиться только при условии, что узлы небольшие и располагаются изолированно. Возможность оперативного вмешательства можно определить только после вскрытия брюшного отдела. В основном рак диагностируется на поздних стадиях и поэтому разрешается проводить только симптоматическую терапию.
При ответе на вопрос, как вылечить рак печени вторичной формы с помощью хирургического вмешательства, врачи утверждают, что это возможно только при отсутствии разрастаний в сам орган. Эффективность химиотерапии, когда препараты вводятся внутривенно, является минимальной. К сожалению, заболевание отличается бурным протеканием и после операции пациент может прожить примерно три — пять лет, а опухоли, неподдающиеся операции, провоцируют гибель пациенту уже через несколько месяцев.
Если онкология поражает печень в качестве последствия рака другого органа, то ставится диагноз четвертой степени рака и проводится симптоматическая терапия, а также врач отслеживается питание при раке печени.
Предотвратить онкологию можно с помощью нехитрых способов:
- Своевременные прививки против гепатита В.
- Умеренное употребление алкогольных напитков.
- Соблюдение мер безопасности на химическом производстве.
- Соблюдение специальной диеты, а также отказ от употребления добавок железа и анаболических стероидов без показаний врача.
Врачи рекомендуют пациентам всегда начинать кушать с приема сырых продуктов и после этого переходить к термически обработанным блюдам. Есть следует небольшими порциями и часто.
источник: TvoeLechenie.ru
Рак печени – это заболевание, сопровождающееся появлением злокачественного новообразования, которое формируется вследствие перерождения гепатоцитов в опухолевые клетки. Он может быть первичным или вторичным (метастатическим). При первичном раке опухоль образуется непосредственно в печени, а при вторичном – появляется из-за метастазирования раковых клеток гематогенным путем из других органов (желудка, матки, яичников, легких, почек, кишечника, молочных желез). В этой статье вы сможете получить информацию о причинах, разновидностях, признаках и способах диагностики и лечения рака печени.
Примерно в 20 раз чаще раковая опухоль печени является вторичной и только в 0,2-3 % случаев выявляются первичные новообразования этого органа. Наибольшая распространенность первичного рака печени наблюдается в таких регионах: Китай, Сенегал, Индия, Филиппины и страны Южной Африки. Это объясняется крайне высокой распространенностью среди населения хронических форм гепатитов.
По данным статистики мужчины в 4 раза чаще страдают этим онкологическим заболеванием и обычно такие новообразования выявляются у людей после 50-65 лет.
Причины
Точные причины развития рака печени еще не определены, но все специалисты выделяют много факторов, которые способствуют развитию этой злокачественной опухоли. К ним относятся:
- хронический вирусный гепатит;
- цирроз печени;
- алкоголизм;
- табакокурение;
- наркомания;
- гемохроматоз;
- сахарный диабет;
- желчекаменная болезнь;
- бесконтрольный прием анаболических стероидов;
- бесконтрольный прием гормональных противозачаточных;
- афлатоксин В1, попадающий в организм при употреблении неправильно хранившегося зерна, сои, круп (во влажной среде они обсеменяются особым грибком, выделяющим этот токсин);
- воздействие токсических и ядовитых химических веществ: радий, мышьяк, торий, винилхлорид, хлорсодержащие пестициды и др.;
- сифилис;
- глистные инвазии: описторхоз, шистосомоз, амебиаз;
- генетическая предрасположенность.
Классификация
Первичный рак печени
Среди первичных злокачественных опухолей печени наиболее часто выявляются гепатоцеллюлярные карциномы. Эти новообразования растут из видоизменяющихся гепатоцитов.
Кроме гепатоцеллюлярных карцином встречаются такие более редкие виды первичных опухолей:
- Холангиоцеллюлярные. Новообразования растут из эпителиальных клеток желчных протоков.
- Гепатохолангиоцеллюлярные. Опухоли растут и из гепатоцитов, и из эпителиальных клеток желчных протоков.
- Цистаденокарциномы. Новообразования имеют большие размеры, напоминают внешним видом кисту. Они часто растут из доброкачественных цистаденом или врожденных кист. Обычно развиваются у женщин.
- Фиброламеллярные карциномы. Опухоли являются особой разновидностью гепатоцеллюлярной карциномы с характерной морфологией злокачественно мутированных гепатоцитов, которые окружены ламеллярной фиброзной тканью. Они чаще обнаруживаются у детей или молодых людей до 35 лет и никак не связаны с предрасполагающими факторами рака печени (хроническими гепатитами и пр.).
- Ангиосаркомы. Это крайне агрессивные и часто неоперабельные опухоли, стремительно растущие из эндотелия и перителия сосудов. Обычно выявляются у пожилых людей, подвергающихся воздействию токсических и ядовитых веществ.
- Эпителиоидные гемангиоэндотелиомы. Это крайне редкие злокачественные новообразования, но не такие агрессивные, как ангиосаркомы. Они склонны к быстрому метастазированию и для успешного лечения нуждаются в раннем выявлении. В таких опухолях округлые эндотелиальные клетки эпителиоидного вида пролиферируют в сосудистой сети печени и создают плотную фиброзную строму.
- Гепатобластомы. Опухоль является низкодифференцированной, имеет эмбриональное происхождение и развивается в раннем детском возрасте (до 4-5 лет). Крайне редко выявляется у взрослых. Она растет из незрелых эмбриональных клеток печени и приводит к снижению веса, к ускорению полового развития и увеличению живота в размерах. Новообразование склонно к частому и быстрому метастазированию.
- Недифференцированные саркомы. Такие новообразования являются очень редкими и отличаются по своему строению от ангиосаркомы, анаплазированной ГЦК или эпителиоидной гемангиоэндотелиомы. При постановке данных диагнозов эту опухоль обязательно дифференцируют от этих новообразований. Обычно недифференцированная саркома выявляется у детей. Она быстро растет, метастазирует и очень плохо поддается лечению. В редких случаях больного может спасти трансплантация печени.
Вторичный рак печени
Вторичные раковые опухоли печени являются метастатическими и представляют собой диссеминацию первичных злокачественных новообразований следующих органов:
- толстого кишечника;
- матки;
- яичников;
- простаты;
- молочной железы;
- желудка;
- легких;
- почек и др.
Симптомы
Первые клинические симптомы рака печени обычно проявляются в виде неспецифических признаков других патологий этого органа: холангит, обострение гепатита, желчекаменная болезнь, холецистит и др. На ранних стадиях опухолевого процесса у больных снижается вес, появляется беспричинная утомляемость и слабость, нарушения аппетита (вплоть до анорексии), ощущения тяжести в эпигастральной области и правом подреберье. Позднее появляются и другие симптомы рака печени.
Диспепсические расстройства
У больных появляется тошнота, переходящая в рвоту. Наблюдаются поносы, запоры и метеоризм. Такие расстройства и утрата аппетита вызывают снижение веса у 85 % больных.
Болезненные ощущения
Причина болей при раке печени — перерастяжение капсулы этого органа и вторичная воспалительная реакция.
Появление болей при раке печени на начальных стадиях может быть связано с диспепсическими расстройствами. Позднее у больного появляются болезненные ощущения, которые вызваны ростом опухоли. Новообразование перерастягивает печеночную капсулу и вызывает вторичную воспалительную реакцию. В результате орган увеличивается в размерах, становится очень плотным и бугристым, а через брюшную стенку у половины больных может прощупываться узел.
Вначале боли появляются при физических нагрузках (например, после бега), а позднее ощущаются и в состоянии покоя. Кроме этого, из-за роста опухоли живот увеличивается в объемах.
Нарушения желчевыделения
Ткани опухоли вызывают компрессию желчевыделительных протоков и провоцируют развитие обтурационной желтухи. В результате кожа и склеры больного приобретают желтушный оттенок, моча окрашивается в темный цвет, кал обесцвечивается до бледно-мелового оттенка, появляется кожный зуд.
Синдром общей интоксикации
У больных резко ухудшается общее состояние и появляются следующие симптомы:
- резкая слабость и снижение толерантности к любым нагрузкам;
- головокружения;
- анемия;
- предобморочные состояния и обмороки;
- длительная и ничем необъяснимая и не устраняющаяся лихорадка.
Кровотечения
У больных с раком печени развивается геморрагический синдром, который проявляется в виде телеангиоэктазий (сосудистых звездочек) и периодически возникающих носовых и желудочно-кишечных кровотечений. У 15 % пациентов спонтанный разрыв опухоли приводит к острому внутрибрюшному кровотечению с развитием шоковой реакции. У некоторых больных развивается перитонит.
Асцит
Разрастание опухоли приводит к нарушению кровообращения и скоплению большого количества жидкости в брюшной полости (асциту). Живот больного еще больше увеличивается в объеме, в нем появляются ощущения распирания и тяжести. В результате развивается отрыжка, изжога, тошнота, абдоминальные боли и метеоризм. Из-за распирания брюшной стенки пупок выпячивается.
Метастазирование
При распространении метастазов клинические проявления рака печени дополняются признаками поражения других органов. Метастазирование при раковой опухоли печени может быть:
- внутриорганным – опухоль распространяется в другие отделы печени;
- регионарным – опухоль распространяется в лимфатические узлы ворот печени, парааортальные и чревные лимфоузлы;
- отдаленным – опухоль распространяется в другие ткани и органы (легкие, плевру, брюшину, кости, почки, поджелудочную и др.).
Диагностика
При появлении косвенных признаков рака печени – болей, желтухи, увеличении печени и прощупывании узла в правом подреберье – для подтверждения диагноза могут назначаться:
- УЗИ печени и других органов брюшной полости;
- прицельная чрескожная биопсия печени (под контролем УЗИ) и гистологический анализ тканей биоптата;
- КТ;
- МРТ;
- лабораторные анализы крови для определения уровня печеночных ферментов, тромбоцитов, АФП, билирубина, щелочной фосфатазы, белков и др.;
- коагулограмма.
При необходимости могут назначаться такие дополнительные исследования:
- ПЭТ печени;
- селективная целиакография;
- статическая сцинтиграфия печени;
- диагностическая лапароскопия.
Стадии рака печени
На основании полученных диагностических данных определяется стадия ракового процесса:
- I стадия – новообразование имеет небольшие размеры, не затрагивает кровеносные сосуды и поражает не более ¼ органа, проявления заболевания отсутствуют или слабо выражены;
- II стадия – в печени есть одно или несколько новообразований до 5 см, опухоль поражает кровеносные сосуды, но не выходит за переделы органа и не распространяется в лимфоузлы;
- III стадия (подстадии А, В и С) – при подстадии А размер одной или нескольких опухолей более 5 см, новообразования затрагивают воротную или печеночную вену; при подстадии В опухолевый процесс распространяется на близлежащие органы (кроме мочевого пузыря) или крепится к внешней оболочке печени; при подстадии С злокачественные клетки распространяются в лимфатические узлы и органы;
- IV стадия – новообразование получает максимальное распространение по лимфатическим узлам и другим органам, больной погибает через несколько месяцев (крайне редко живет до 5 лет).
Лечение
Хирургическое вмешательство — основной способ удаления опухоли.
Тактика лечения рака печени всецело зависит от стадии опухолевого процесса.
На начальных стадиях для удаления опухоли могут использоваться такие инновационные методики:
- Радиохирургическое лечение при помощи КиберНожа. Опухоль удаляется пучками высокомощного ионизирующего излучения под контролем компьютерной навигации, а здоровые ткани органа не затрагиваются.
- Химиоэмболизация микросферами. В шприц набирают раствор противоопухолевого препарата и особый адсорбирующий полимер (микросферы). Полученный раствор смешивают с рентгеноконтрастным препаратом. Под контролем рентгена в артерию, питающую опухоль, вводится микрокатетер, который проводится максимально близко к новообразованию. Раствор из шприца вводят в артерию. Микросферы закупоривают сосуд и прекращают кровоснабжение опухоли. Находящийся в растворе химиотерапевтический препарат поступает в ткани новообразования и вызывает их гибель, не попадая в общий кровоток.
- Радиочастотная абляция. Ткани новообразования «сжигают» высокоэнергетическими радиоволнами, которые подаются через введенную в опухоль тонкую иглу. Игла вводится через брюшную стенку под контролем ультразвукового оборудования.
- Радиоэмболизация (или SIRT). Эта методика отчасти схожа с химиоэмболизацией. В качестве микросфер применяется радиоактивный препарат Иттрий-90. При помощи введенного в бедренную артерию катетера он доставляется к опухоли и вызывает гибель ее тканей.
В операбельных случаях основным способом устранения опухоли является хирургическая манипуляция. Для удаления новообразования может проводиться:
- лобэктомия – резекция доли печени;
- гемигепатэктомия – удаление половины печени;
- атипичные резекции.
Хирургическое лечение дополняется курсами химиотерапии. В качестве цитостатиков могут применяться 5-фторурацил, Метотрексат и др. Инфузии химиотерапевтических средств могут выполняться через печеночную артерию. При использовании такой методики эффективность цитостатиков становится выше и они в меньшей мере оказывают общее воздействие на организм.
В некоторых случаях при ранних стадиях рака печени эффективно выполнение трансплантации печени. Такой способ лечения может давать шансы на полное выздоровление. На более поздних стадиях трансплантация менее эффективна.
При неоперабельных случаях рака печени для лечения может использоваться только химиотерапия. Как правило, цитостатики вводятся через печеночную артерию.
Радиолучевое лечение при раке печени назначается не так часто, как при других злокачественных опухолях. Оно может сочетаться с хирургическим способом лечения или химиотерапией.
В некоторых клиниках может проводиться такая инновационная методика облучения, как протонная терапия. Протонное излучение позволяет избирательно воздействовать только на злокачественные ткани. Оно уничтожает ДНК раковых клеток и вызывает их гибель.
К какому врачу обратиться
При появлении ощущений тяжести в эпигастральной области и правом подреберье, ухудшении аппетита, диспепсических расстройств или желтушности следует обратиться к гастроэнтерологу. После проведения ряда исследований и при возникновении подозрений на рак печени больному может рекомендоваться консультация и обследование у онколога. Для подтверждения диагноза назначаются: УЗИ печени, биопсия и гистологический анализ, КТ, МРТ, биохимический анализ крови и др.
Прогнозы
Прогнозы как первичного, так и вторичного рака печени крайне неблагоприятны. Продолжительность жизни многих больных сокращается до нескольких месяцев (иногда до 5 лет). Неутешительны и прогнозы выживаемости больных после резекции печени – летальность составляет 10 %, а смерть наступает из-за печеночной недостаточности.
Немаловажное значение имеет и гистологический вид опухоли. При удачной операции по поводу удаления гепатобластомы и цистаденкарциномы больной может жить 5 лет, а при ангиосаркоме – не более 2 лет. Выживаемость больных с фиброламеллярной карциномой может составлять около 2-5 лет (иногда дольше). А при недифференцированной саркоме опухоль прогрессирует очень быстро, и пациенты живут всего несколько месяцев.
При операбельном лечении рака печени пятилетняя выживаемость наблюдается всего у 9-20 % больных. Если же опухоль неоперабельная, то пациенты живут не более 4 месяцев. Такой же неблагоприятный прогноз характерен и для метастатического рака печени.
Рак печени является крайне опасным онкологическим заболеванием. Его первые признаки всегда неспецифичны и могут приниматься за другие заболевания печени и желчевыводящих путей. При выявлении этого заболевания больному приходится проводить сложные и опасные для жизни хирургические операции, а при неоперабельных случаях пациент может прожить всего несколько месяцев.
О раке печени в передаче «Жить здорово!» с Еленой Малышевой (с 33:35 мин.):
Посмотрите популярные статьи
источник: myfamilydoctor.ru
Source: gastro-help.ru Самое интересное:Сотни поставщиков везут лекарства от гепатита С из Индии в Россию, но только M-Pharma поможет вам купить софосбувир и даклатасвир и при этом профессиональные гепатологи будут отвечать на любые ваши вопросы на протяжении всей терапии.
Адрес 123 Мейн стрит
Нью Йорк, NY 10001
Часы Понедельник—пятница: 9:00–17:00
Суббота и воскресенье: 11:00–15:00

gepasoft.ru
Диффузные изменения печени
Диффузные изменения печени — часто встречающееся патологическое состояние, для которого характерно развитие трансформаций тканей железы. Опасность в том, что болезнь развивается даже при незначительных расстройствах и не редкость среди детей.
Онлайн консультация по заболеванию «Диффузные изменения печени».
Задайте бесплатно вопрос специалистам: Гепатолог.Основная причина диффузных изменений паренхимы печени заключается в протекании какой-либо патологии со стороны гепатобилиарной системы. Среди предрасполагающих факторов выделяют болезни иных внутренних органов.
Клиническая картина неспецифична — характерна для большинства болезней, поражающих печень. У некоторых людей вовсе отмечается бессимптомное протекание (если умеренные диффузные изменения печени). Главными клиническими признаками выступают гепатомегалия и желтуха, изменение оттенка мочи и каловых масс, кожный зуд и высыпания.
Основу диагностических мероприятий составляют инструментальные процедуры. Это обуславливается тем, что исследования показывают специфические эхопризнаки, которые могут указать на этиологию. Лабораторные тесты и манипуляции врача носят вспомогательный характер.
При любых изменениях в печени лечение будет диктоваться провоцирующим источником. В одних случаях показан прием медикаментов и соблюдение диетотерапии, а в других — хирургическое вмешательство.
Диффузное изменение печени выступает в качестве вторичного патологического состояния, т. е. не может быть самостоятельным заболеванием. Среди основных заболеваний, вызывающих диффузные изменения в печени, выделяются:
Диффузные изменения печени
К провокаторам стоит отнести отягощенную наследственность — предрасположенность к одному из заболеваний печени.
Диффузные изменения в печени не редкость даже для детей. В таких случаях в качестве непосредственной причины выступают:
- врожденные пороки сердца;
- первичные патологии гепатобилиарной системы — которые возникли в период внутриутробного развития;
- длительный прием ребенком антибиотиков в лечебных целях;
- развитие или обострение гепатита у женщины во время вынашивания ребенка.
Патология может развиваться у лиц преклонного возраста. Провокатором часто становится наличие хронического заболевания, что наиболее характерно для старческого возраста.
Диффузные изменения структуры печени имеют несколько степеней тяжести протекания — это основная классификация:
- ярко выраженные — в большинстве ситуаций возникают на фоне развития онкологии, вирусного гепатита, алкогольной болезни или жировой дистрофии, а ликвидировать причину можно только при помощи хирургического вмешательства;
- умеренные — следствие неправильного питания, отравления химикатами, метаболических нарушений и эндокринных патологий, а для лечения необходимо принимать лекарственные препараты, соблюдать щадящий рацион и пройти процедуру очищения крови;
- незначительные — могут на протяжении длительного времени не давать о себе знать, у детей отмечается слабо выраженная симптоматика.
Патологический процесс может локализоваться в любой части печени. Очаг может находиться в таких локациях органа:
- паренхима;
- ткань;
- стенка протока.
Не исключается вероятность вовлечения близлежащих внутренних органов, среди которых почки, поджелудочная железа и селезенка.
По характеру протекания диффузные изменения печени бывают:
- неоднородные;
- дистрофические;
- реактивные.
Главными в процессе диагностирования выступают инструментальные процедуры (МРТ, КТ и УЗИ), указывающие на присутствие специфических эхопризнаков, которые бывают:
- инфильтрационные;
- локальные;
- очаговые.
Для диффузного поражения органа гепатобилиарной системы характерно отсутствие специфических клинических признаков, которые бы с точностью указывали на протекание конкретной болезни. Симптоматика расстройства ярко выражена, ее невозможно игнорировать.
Основные симптомы болезни:
- болевой синдром различной степени интенсивности — боли локализуются в зоне под правыми ребрами;
- увеличение размеров печени — гепатомегалия, которая легко выявляется при пальпации живота;
- появление горького привкуса во рту;
- снижение аппетита и полное отвращение к жирной пище;
- возникновение белого, желтого или серого оттенка налета на языке;
- слабость и разбитость;
- повышенная утомляемость и снижение трудоспособности;
- эмоциональная нестабильность;
- приступы головных болей;
- тошнота — присутствует на постоянной основе и практически не вызывает рвотные позывы;
- увеличение размеров живота;
- выделение большого количества газов;
- обесцвечивание фекалий и потемнение мочи;
- желтушность кожи, склер и слизистых оболочек;
- сильнейший кожный зуд;
- высыпания, напоминающие крапивницу;
- склонность к отечности;
- нарушение менструального цикла у женщин;
- снижение полового влечения у мужчин;
- колебания значений кровяного тонуса;
- неестественный блеск и зловоние каловых масс;
- частая подверженность простудным и инфекционным заболеваниям в результате ослабления иммунной системы;
- незначительное возрастание температуры;
- истощение организма.
Симптоматика у взрослых или детей нередко дополняется внешними проявлениями основного заболевания, вызвавшего диффузные изменения паренхимы печени.
Процесс диагностирования в обязательном порядке должен носить комплексный подход, поскольку гастроэнтерологу недостаточно информации о клинике протекания болезни.
Первичная диагностика включает такие действия:
- изучение истории болезни не только пациента, но и его близких родственников — в некоторых случаях это с точностью укажет на основной этиологический фактор;
- сбор и анализ жизненного анамнеза;
- оценка состояния кожных покровов, слизистых оболочек и склер;
- измерение значений температуры тела и кровяного тонуса;
- глубокая пальпация передней стенки брюшной полости;
- детальный опрос — даст возможность клиницисту установить, когда впервые появились и с какой степенью интенсивности проявляются признаки диффузных изменений печени.
Наиболее информативные лабораторные исследования:
- общеклинические анализы крови и мочи;
- биохимия крови;
- печеночные пробы;
- копрограмма;
- серологические пробы;
- ПЦР-тесты;
- бактериальный посев крови и каловых масс.
Обнаружить диффузно-очаговые изменения печени можно при помощи таких инструментальных процедур:
- УЗИ печени;
- КТ;
- МРТ;
- рентгенография брюшины;
- эндоскопическая биопсия.
Биопсия печени
С точностью поставить диагноз можно только в тех случаях, когда у пациента присутствуют следующие эхографические признаки:
- неоднородность структуры тканей;
- повышенная эхоплотноть;
- гепатомегалия;
- нарушение рисунка кровеносных сосудов;
- разные печеночные доли показывают различную эхогенность;
- уплотнение перипортальных клапанов;
- быстрое затухание ультразвукового сигнала.
Диагноз «диффузные изменения печени» — прямое показание к немедленному проведению терапии, которая может быть консервативной или хирургической. В первую очередь клиницисты обращаются к неоперабельным методам.
Наиболее часто пациентам рекомендуется прием:
- противовирусных веществ;
- антибиотиков;
- гепатопротекторов;
- фосфолипидов;
- аминокислот;
- витаминно-минеральных комплексов;
- лекарств, направленных на купирование симптоматики — обезболивающие средства, препараты для нормализации АД, устранения тошноты и т. д.
Всем без исключения показано соблюдение щадящего рациона. Диетотерапия предусматривает отказ от таких продуктов:
- жирных сортов мяса, птицы и рыбы;
- жареных, пересоленных и острых блюд;
- кисломолочная продукция с высоким процентом жирности;
- наваристые бульоны и первые блюда, приготовленные на их основе;
- копчености и консервы;
- сдоба и свежая выпечка;
- субпродукты и сладости;
- лук и чеснок;
- шпинат и щавель;
- грибы;
- редис;
- майонез;
- острые соусы;
- крепкий черный чай;
- кофе;
- газированные и спиртные напитки.
При диффузных изменениях в паренхиме печени не запрещается употребление в любых количествах:
- подсушенного хлеба и бисквитов;
- домашнего варенья и меда;
- некислых ягод и фруктов;
- овощных пюре;
- вегетарианских или молочных супов;
- белкового омлета или яиц, отваренных всмятку;
- овощных и фруктовых салатов;
- вареной колбасы;
- диетических разновидностей мяса и рыбы;
- компотов и свежевыжатых соков;
- зеленого чая и какао.
Не запрещается применение народных рецептов медицины, но делать это следует только после одобрения лечащего врача. В домашних условиях можно готовить целебные отвары и настои на основе таких составляющих:
- овес;
- мята;
- кукурузные рыльца;
- прополис;
- фенхель;
- ромашка;
- березовые почки;
- тысячелистник;
- шиповник;
- семена тыквы;
- листья брусники;
- календула;
- абрикосовые косточки.
В случаях развития диффузных изменений паренхимы лечение при помощи операции осуществляется по индивидуальным показаниям:
- кистозные, злокачественные и доброкачественные опухоли;
- метастазирование рака;
- портальная гипертензия;
- протекание цирроза или гепатита в тяжелой форме.
Хирургическое лечение заключается в полном или частичном удалении печени и пострадавших внутренних органов.
Вне зависимости от варианта протекания (выраженные, незначительные или умеренные диффузные поражения печени) заболевание может вызвать формирование таких опасных осложнений:
Не допустить развития такого состояния, как диффузные изменения печени, можно при помощи соблюдения общих несложных рекомендаций:
- пожизненный отказ от пагубных пристрастий;
- контроль над массой тела;
- здоровое и полноценное питание;
- постоянное укрепление иммунной системы;
- недопущение проникновения в организм токсических и ядовитых веществ;
- прием только тех лекарств, которые выписывает лечащий врач — обязательно со строгим соблюдением дозировки и длительности применения;
- ранняя диагностика и устранение болезней, которые могут привести к появлению патологических изменений в печени;
- регулярное прохождение полного профилактического осмотра с посещением всех специалистов.
Само по себе такое расстройство не представляет опасности для жизни пациентов. Это означает, что прогноз и риски развития осложнений диктуются только базовым заболеванием.
Не следует забывать, что каждая болезнь-провокатор обладает собственными последствиями, которые иногда заканчиваются смертельным исходом.
simptomer.ru
Эхографические признаки диффузных изменений структур печени
Диффузные изменения печени не считаются отдельным заболеванием, их наличие указывает лишь на разрастание паренхимы органа, свойственное множеству патологических состояний. Изменения имеют различный характер, во всех случаях для подтверждения диагноза используется детальное обследование.
Классификация
По степени выраженности диффузные изменения паренхимы печени могут быть:
- Незначительными. Диагностируются достаточно часто. Характерны для ранних стадий вирусного или бактериального воспалительного процесса и патологических состояний, вызванных воздействием неблагоприятных факторов.
- Выраженными. Сопровождаются отечностью и увеличением органа. Характерны для хронических гепатитов, цирроза, сахарного диабета, ожирения тяжелой степени, первичных и вторичных злокачественных опухолей.
- Умеренными. Умеренные диффузные изменения развиваются на фоне интоксикации организма лекарственными препаратами, длительного употребления алкогольных напитков и жирной пищи.
По характеру изменений в строении печени выделяют:
- Диффузные изменения по типу стеатоза. Характеризуются появлением рассеянных жировых включений. Накопление большого количества жира способствует разрушению здоровых клеток печени с последующим образованием кист, изменяющих структуру органа. Диффузно-очаговые изменения печени по типу стеатоза могут обнаруживаться как у пожилых людей, так и у детей.
- Изменения по типу гепатоза. Ткани здоровой печени имеют однородную структуру, они содержат кровеносные сосуды и желчевыводящие протоки. Гепатоз характеризуется накоплением лишнего жира внутри клеток органа. Здоровые гепатоциты постепенно разрушаются.
- Жировую инфильтрацию. Печень активно участвует в обмене питательных веществ. Жиры, поступающие с пищей, расщепляются под воздействием ферментов в кишечнике. В печени полученные вещества превращаются в холестерин, триглицериды и другие важные для человеческого организма соединения. К развитию диффузных изменений по типу жировой инфильтрации приводит накопление в тканях большого количества триглицеридов.
В зависимости от причин, способствовавших изменению структуры органа, оно может иметь следующий тип:
- набухающий;
- склеротический;
- гипертрофический;
- дистрофический.
Причины возникновения
Диффузные изменения в тканях печени являются симптомом таких заболеваний, как:
- Ожирение и сахарный диабет. Печень в таких случаях увеличивается в размерах, эхогенность ее тканей повышается в несколько раз.
- Хронический гепатит. Диффузные изменения на фоне быстрого увеличения органа оказываются слабо выраженными.
- Цирроз печени. Структура органа становится неоднородной, появляется большое количество пораженных участков, эхогенность многократно повышается.
- Доброкачественные и злокачественные новообразования. Характеризуются появлением выраженных изменений в одной доле органа.
- Вирусное воспаление. Ткани печени перерождаются, процесс не является опасным для жизни, через некоторое время клетки самостоятельно восстанавливаются.
- Паразитарные инвазии.
Риск увеличения печени повышается под воздействием следующих факторов:
- Неправильного питания. Употребление майонеза, фастфуда, острых соусов и полуфабрикатов оказывает дополнительную нагрузку на печень, из-за чего она начинает работать в аварийном режиме.
- Злоупотребления алкоголем. Этиловый спирт под воздействием печеночных ферментов распадается до альдегидов, оказывающих губительное воздействие на гепатоциты. При регулярном потреблении алкоголя ткани начинают разрушаться, постепенно их замещают жировые включения. Алкогольный гепатоз при неправильном лечении переходит в цирроз.
- Прием антибиотиков и некоторых других препаратов. Помимо лечебного действия, активные вещества, входящие в состав медикаментов, оказывают и гепатотоксическое воздействие. Поэтому любой препарат следует принимать в назначенных врачом дозах.
- Проживание в неблагоприятной экологической обстановке. Токсичные вещества, проникающие в организм, с током крови попадают в печень, где оседают и со временем нейтрализуются. Однако со временем орган перестает справляться с этими функциями, возникают различные заболевания. В группу риска входят люди, живущие вблизи фабрик, заводов и крупных автомобильных дорог.
- Психоэмоциональные перегрузки. В стрессовых ситуациях надпочечники начинают вырабатывать адреналин. Этот гормон, расщепляемый печенью, является опасным для ее тканей. Постоянные стрессы практически всегда сопровождаются поражением гепатоцитов.
Симптомы заболевания
Признаки диффузных изменений печени во многом зависят от причины, способствовавшей их возникновению. Однако большинство заболеваний имеет схожие симптомы, это:
- Нарушение пищеварения. Пациент жалуется на тошноту, изжогу, изменение цвета каловых масс, учащенные позывы к дефекации.
- Ухудшение состояния кожи. Патологические изменения в структуре печени способствуют пожелтению кожных покровов, появлению угревой сыпи и папиллом. Нередко наблюдаются аллергические реакции, сильный зуд, шелушение и отечность.
- Появление трещин и налета на поверхности языка.
- Болевой синдром. Неприятные ощущения при патологиях печени имеют различный характер. При незначительных изменениях левой доли отличаются слабо выраженным характером. Интенсивные боли появляются при гнойных воспалительных процессах в паренхиме органа, травмах и злокачественных опухолях.
- Усиленное потоотделение. Пот при ухудшении состояния печени имеет резкий неприятный запах.
- Горечь во рту. Чаще всего появляется в утреннее время, а также после употребления острой и жирной пищи.
- Общая слабость и повышенная утомляемость. Пациент замечает, что начал уставать даже после незначительных физических нагрузок.
- Раздражительность, перепады настроения, головные боли.
- Повышение температуры тела.
- Ломкость сосудов, способствующая развитию кровотечений.
Диагностические меры
Основным методом выявления заболеваний печени считается ультразвуковая диагностика. С помощью УЗИ обнаруживают эхопризнаки диффузных изменений, определяют их характер и степень выраженности. Процедура не занимает много времени. Эхоскопически выявляются аномалии строения органа, гепатит, цирроз, первичные и вторичные раковые очаги. Дополнительно проводятся следующие диагностические процедуры:
- Радионуклидное сканирование. В кровеносную систему вводят радиоактивные вещества, которые с током крови проникают в печеночные ткани. Изменения в эхоструктуре органа определяются по характеру распределения контраста. Это способ применяется для диагностики метастатического поражения и посттравматических изменений в тканях.
- КТ. Исследование используется для выявления паренхиматозных кровотечений, мелких опухолей и некоторых других изменений.
- Тонкоигольная биопсия. Полученный в ходе процедуры материал направляется на гистологическое исследование. Считается вспомогательным методом, используемым для подтверждения или опровержения поставленного ранее диагноза.
- Анализ крови на биохимию. Позволяет оценить функциональную активность гепатоцитов. Развитие диффузных изменений сопровождается снижением уровня альбумина, повышением количества АЛТ и билирубина.
- Анализ на антитела к вирусу гепатита. Позволяет определить тип заболевания и степень активности возбудителя инфекции.
Лечение
Комплексное лечение заболеваний, сопровождающихся патологическими изменениями в печени, предусматривает прием лекарственных препаратов, изменение образа жизни, соблюдение специальной диеты. Медикаментозная терапия включает:
- Гепатопротекторы на растительной основе. Для нормализации функций органа используют препараты из расторопши (Карсил, Гепабене, Силимарин). Они эффективны при гепатите, циррозе, холецистите и токсическом поражении.
- Эссенциальные фосфолипиды (Эссенциале Форте, Фосфоглив, Эссливер). Нормализуют метаболические процессы в тканях, ускоряют их восстановление.
- Препараты животного происхождения (Гепатосан, Сирепар). Производятся из гидролизатов говяжьей печени. Обладают защитными и очищающими свойствами.
- Аминокислоты (Гептрал, Гептор). Обладают выраженным дезинтоксикационным и антиоксидантным действием, защищают гепатоциты и ускоряют их восстановление.
- Противовирусные и иммуностимулирующие препараты. Направление на снижение активности вирусов гепатита и повышение сопротивляемости организма. Обладают большим количеством побочных действий, поэтому применяться должны под контролем врача.
Лечиться рекомендуется с помощью настоев целебных растений: расторопши, корней одуванчика и артишока, листьев земляники, кукурузных рылец, плодов шиповника. Для приготовления препарата 2 ст. л. сырья заливают 0,5 л кипятка, настаивают 3-4 часа, процеживают и принимают по 100 мл 3 раза в день.
Диета
Соблюдение принципов правильного питания при наличии диффузных изменений в тканях печени является важной частью лечения. От этого зависит эффективность и длительность терапии. Из рациона следует исключить:
- кофе и черный чай;
- помидоры и томатный сок;
- спиртные напитки;
- сладкие газированные напитки;
- мясо жирных сортов;
- крепкие мясные и грибные бульоны;
- пшенную, перловую и ячневую каши;
- жирные соусы;
- копчености и колбасные изделия;
- рыбу жирных пород;
- сдобные хлебобулочные изделия;
- жирные кисломолочные продукты;
- маринованные и соленые овощи;
- острые овощи;
- грибы;
- бобовые;
- свежие фрукты и ягоды;
- кондитерские изделия;
- шоколад;
- приправы.
В список разрешенных к употреблению продуктов входят:
- напитки (отвар шиповника, слабый зеленый чай, компоты из сухофруктов);
- ржаной или отрубной хлеб, галетное печенье, сухари;
- нежирное мясо (курица, индейка, кролик, телятина);
- нежирные сорта рыбы (щука, треска, судак);
- растительное и сливочное масла;
- обезжиренные молочные продукты;
- яйца;
- отварные и тушеные овощи;
- гречневая, овсяная и рисовая каши;
- листовой салат с нейтральным вкусом;
- свежий болгарский перец;
- макаронные изделия;
- фруктовое варенье, мармелад, мед.
Питаться необходимо небольшими порциями, 5-6 раз в день. Пищу готовят на пару, отваривают или запекают. Из мяса варят супы, из рыбы — заливное. Допускается употребление небольшого количества квашеной капусты, кабачковой икры, винегрета. Количество потребляемой соли ограничивают до 3 г в сутки, сахар заменяют ксилитом.
Прогноз и профилактика
Предотвратить диффузное изменение органа помогают:
- своевременная вакцинация вирусных гепатитов;
- изоляция пациентов с гепатитом А;
- соблюдение техники безопасности на вредном производстве, использование средств индивидуальной защиты;
- употребление свежих продуктов, приобретенных у проверенных продавцов;
- отказ от вредных привычек;
- соблюдение правил асептики при проведении хирургических вмешательств, постановке инъекций, выполнении стоматологических манипуляций;
- использование одноразовых медицинских инструментов;
- многоэтапная проверка донорской крови;
- отказ от случайных интимных связей;
- правильное питание;
- регулярное обследование пациентов с хроническими патологиями печени;
- исключение бесконтрольного приема лекарственных препаратов;
- профилактическое применение гепатопротекторов;
- своевременное обращение к врачу при появлении симптомов заболеваний печени;
- правильное лечение патологии, способной привести к поражению печени.
Прогноз зависит от причины, способствовавшей развитию диффузных изменений, стадии и формы заболевания. При изменении тканей по типу стеатоза прогноз при условии своевременного лечения оказывается благоприятным, то же касается хронического персистирующего гепатита. Неблагоприятный исход имеет цирроз, при котором средняя 5-летняя выживаемость не превышает 50%.
kiwka.ru
Диффузные изменения печени
Печень – это тот орган, который долго не сигнализирует о заболевании. В большинстве случаев патологии железы проявляются во время ультразвуковой диагностики. Столкнувшись с записью в медицинской карте «диффузные изменения печени», многие пациенты паникуют, так как не понимают, что это значит. Однако ДИП (диффузные изменения печени) – это не диагноз. Данная запись указывает на различные патологии в органе, которые провоцируют подобное состояние. Выявить их помогут различные исследования.
ДИП могут сигнализировать о циррозе, гепатите, склерозирующем холангите и т. д. Многое зависит от степени трансформации печёночной ткани. Незначительные изменения свидетельствуют о вирусном заболевании. При тяжёлых отклонениях речь идёт о более серьёзных патологиях, поэтому необходимо провести тщательное исследование, чтобы выявить степень поражения желчеобразующей железы.
Факторы, провоцирующие диффузные изменения
Многие пациенты с патологиями печени не понимают, что такое диффузные изменения печени. Чтобы понять, что означает этот термин, необходимо углубиться в анатомию.
 ДИП возникают вследствие неправильного питания, вредных привычек, заболеваний печени и т.д.
ДИП возникают вследствие неправильного питания, вредных привычек, заболеваний печени и т.д. Печень – это крупный паренхиматозный орган, который состоит из множества гепатоцитов (клеток печени). Железа состоит из двух долей, которые разделены желчевыводящими протоками и кровеносными сосудами. Как упоминалось ранее, ДИП – это не конкретная болезнь, а следствие происходящих аномальных процессов в органе. Так именуют изменение и увеличение печёночной ткани.
Диффузия печени – это серьёзное отклонение, которое требует тщательной диагностики. Важно выяснить причину, по которой происходят изменения и установить точный диагноз. ДИП может проявиться у пациента любого возраста.
Причины диффузного изменения железы:
- Чрезмерное употребления спиртных напитков.
- Длительное курение.
- Нерациональное питание.
- Многофункциональные нарушения в организме, которые проявляются в результате генных или хромосомных мутаций.
- Продолжительный приём сильнодействующих медикаментов или антибактериальных препаратов.
- Метаболические заболевания печени.
- Болезни вирусного происхождения.
- Аутоиммунный гепатит.
- Цирроз.
- Резкое похудение или набор массы тела.
Диффузным изменениям подвержены и взрослые, и дети вследствие желтухи, гепатомегалии (увеличение печени) при некоторых болезнях.
ДИП сигнализирует о том, что печёночная ткань подвергается изменениям, которые являются следствием незначительных заболеваний или тяжёлых патологий. Во время диагностики рекомендуется исследовать не только печень, но и другие органы ЖКТ, чтобы выявить степень поражения железы.
Нередко ДИП имеет стёртое течение, то есть выраженная симптоматика отсутствует. Однако можно выделить следующие признаки диффузных изменений печени:
- Умеренные болезненные ощущения справа под рёбрами.
- Ощущение тяжести или боли в предплечье справа.
- Кожные покровы и слизистые оболочки окрашиваются в жёлтый оттенок.
 Желтуха – один из признаков ДИП
Желтуха – один из признаков ДИП Если пациент заметил подобные симптомы, следует посетить врача.
Чтобы выявить степень диффузных поражений органа, проводят ультразвуковое исследование. Отклонения могут проявляться не только при первичном заболевании, но и в результате определённых аномальных внепеченочных изменений. Например, амилоидоз (поражение печени и других органов амилоидом). Как следствие, эхоструктура печени будет изменена. При этом наблюдаются следующие эхографические признаки: гепатомегалия, повышается эхогенность органа с затуханием в дальних отделах, структура становится неоднородной, ультразвуковое изображение имеет гранулярную структуру, сглаживается рисунок сосудов.
Поджелудочная железа – это непарный орган ЖКТ, который не имеет полости. Между этим органом и печенью проходят протоки, поэтому при расстройствах функции одного органа проявляются расстройства другого.
 При патологии печени нарушается функциональность поджелудочной железы
При патологии печени нарушается функциональность поджелудочной железы Диффузные изменения обоих органов могут проявляться по следующим причинам:
- Расстройства обмена веществ.
- Сосудистые патологии.
- Инфекции с острым или хроническим течением.
Обширное поражение печени и поджелудочной проявляются пожелтением кожных покровов, слизистой оболочки глаз, потемнением мочи, обесцвечиванием каловых масс. При расстройстве функциональности желчеобразующей железы возникает зуд кожных покровов. Это обусловлено тем, что в кровь проникает много желчи.
Ткань поджелудочной железы меняется в результате отёков, воспаления, липоматоза (появление в подкожной клетчатке многочисленных липом). Также этот процесс развивается вследствие фиброза на фоне воспалительной реакции и расстройства метаболизма.
Поражения паренхимы печени
В норме паренхиматозная ткань являет собой однородную слабоэхогенную структуру. При диффузном поражении в паренхиме железы во время УЗ-исследования в тканях просматриваются сосуды с желчными ходами, плотность которых повышена. Диффузные изменения паренхимы печени могут быть связаны с тяжёлыми заболеваниями или лёгкими расстройствами функций железы. Степень выраженности отёка печёночной ткани зависит от того, насколько выражено воспаление.
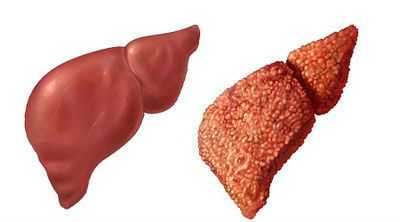 Диффузная трансформация паренхиматозной ткани возникает вследствие тяжёлых патологий и незначительных расстройств печени
Диффузная трансформация паренхиматозной ткани возникает вследствие тяжёлых патологий и незначительных расстройств печени Диффузные изменения ткани печени могут развиваться у пациентов с избыточной массой тела, циррозом, диабетом, алкоголизмом, онкологическими заболеваниями, гепатитом, кистозными образованиями. Провоцирующими факторами могут стать гельминты, инфекционные болезни вирусного происхождения, нерациональное питание.
Изменение паренхимы органа провоцирует следующие симптомы: боль в голове, тошнота, слабость, горький привкус во рту, перепады настроения.
Диффузные изменения структуры печени могут проявляться не только при расстройствах функциональности органа, но и при болезнях, не связанных с железой. Например, сахарный диабет грозит расстройствами метаболизма белка, в результате чего в печени появляются отложения.
В таком случае проявляется гепатомегалия, диффузное уплотнение печени, а в глубоких шарах ткани становятся неоднородными. На УЗИ неоднородная структура печени выглядит как маленькие или большие участки, которые имеют разную плотность с аномальными продуктами метаболизма (протеины, углеводы).
Диффузно неоднородные поражения
Неоднородности в структуре органа могут возникать вследствие обструкции желчных ходов, изменения соединительной ткани в сторону увеличения или уменьшения, накопления в гепатоцитах вредных веществ.
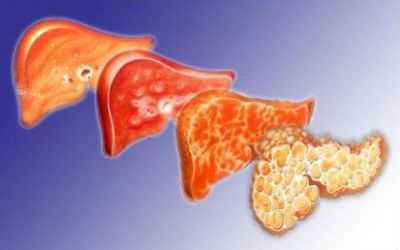 Неоднородная структура проявляется вследствие непроходимости желчных протоков, скопления токсинов, фиброза
Неоднородная структура проявляется вследствие непроходимости желчных протоков, скопления токсинов, фиброза Диффузно неоднородная структура печени проявляется при циррозе, скоплении солей кальция, непроходимости печёночных вен, гепатите, расстройствах обмена веществ у диабетиков или людей с избыточным весом. Тогда в печени возникают бугорки, развивается фиброз или уменьшается прочность соединительной ткани, проявляется стетоз (жировой гепатоз), Более подробно о дистрофии печени по типу жирового гепатоза можно узнать здесь.
Как упоминалось ранее, патологические процессы возникают вследствие погрешностей в питании, неумеренного потребления спиртных напитков и т.д.
После проведения УЗИ врач выявляет причину ДИП и устанавливает точный диагноз.
Как правило, желчеобразующая железа самостоятельно восстанавливается, но при отсутствии лечения возникают тяжёлые расстройства функциональности.
В результате патологических изменений в печени возникают дисфункция органа. Чаще всего подобные расстройства проявляются на фоне болезней печени.
 Часто диффузно дистрофическая трансформация проявляется вследствие гепатита
Часто диффузно дистрофическая трансформация проявляется вследствие гепатита Обычно диффузно дистрофические поражения провоцирует гепатит. Чуть реже эти изменения возникают после интоксикации (грибами, солями и эфирами азотной кислоты и т. д.), использования галотана (высокоактивное ингаляционное средство для наркоза), атофана (лекарственный препарат). Также перерождение тканей печени происходит вследствие цирроза, неправильного приёма мочегонных, снотворных или седативных средств.
Диффузная трансформация протоков печени
Желчеобразующая железа состоит из долек, в середине которых проходят венозные сосуды и желчные ходы. Главное предназначение желчевыводящих протоков – это сбор желчи. Выводные протоки проходят через всю железу, а их концы замыкаются.
ДИП поражают весь орган, в том числе и стенки желчных протоков. Как и в остальных случаях, этот процесс возникает вследствие воздействия болезнетворных микроорганизмов, алкоголя, неполноценного питания и т.д.
Поражение печени при холецистите
ДИП при воспалении желчного пузыря проявляются нередко.
Затяжной холецистит грозит продолжительным воспалительным процессом, который время от времени обостряется. Патология является следствием другого заболевания. Чаще всего холецистит возникает на фоне нарушения моторики желчных ходов или врождённых болезней.
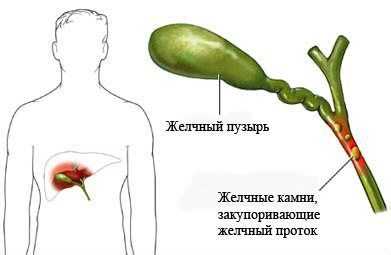 Нередко ДИП провоцирует холецистит
Нередко ДИП провоцирует холецистит Гепатомегалия и ДИП
Патология, при которой увеличивается печень, – это гепатомегалия. Как правило, увеличение органа возникает вследствие интоксикации токсинами или ядами. В таком случае диффузной трансформации подвергается практически вся печеночная ткань. Как следствие, орган выпирает из-под рёбер (в норме прощупать железу достаточно тяжело). К тому же при нажатии пациент ощущает боль, что свидетельствует о том, что орган требует немедленной терапии.
Диффузно реактивные поражения
Реактивная трансформация печени – это патология, которая возникла в результате болезней органов ЖКТ, хронических болезней любых органов, длительного приёма сильных медикаментов, например, антибактериальных средств. При нарушении функциональности желчеобразующей железы развивается реактивный панкреатит.
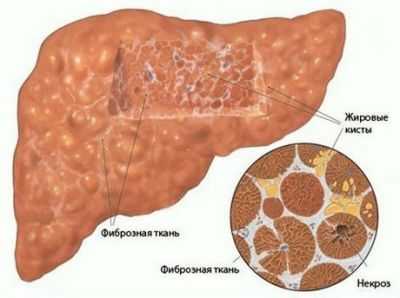 Реактивное перерождение печени возникает вследствие болезней пищеварительных и других органов, после приёма сильнодействующих препаратов
Реактивное перерождение печени возникает вследствие болезней пищеварительных и других органов, после приёма сильнодействующих препаратов Подобное заключение при УЗИ позволяет исключить опухоли, конкременты и т.д. Кроме того, с помощью ультразвука можно обнаружить очаговые поражения плотности ткани.
Диффузные поражения – это не отдельный диагноз, а повод пройти дополнительную диагностику.
Диффузно очаговая трансформация
ДИП поражают всю желчеобразующую железу. Во время УЗ-исследования наблюдается поражение тканей по всей поверхности. При диффузно очаговой трансформации печени поражаются ограниченные участки железы, то есть с помощью УЗИ можно выявить очаги изменения на здоровой ткани.
Таким образом, при ДИП поражается вся печень, а при диффузно-очаговых изменениях печени – отдельные участки органа. Очаги поражения в желчеобразующей железе наблюдаются при гепатите, который сопровождается метастазами или абсцессом.
У новорожденных ДИП диагностируют вследствие врождённых заболеваний. Кроме того, патологические процессы могут возникнуть в результате инфекционных болезней у матери во время вынашивания плода, например, гепатит.
 ДИП у детей возникает вследствие врождённых болезней или после приёма антибиотиков
ДИП у детей возникает вследствие врождённых болезней или после приёма антибиотиков У детей ДИП развиваются после приёма антибактериальных препаратов. Антибиотики очень токсичные и губительно влияют на неокрепший организм пациентов младшей возрастной категории.
При подозрении на ДИП у ребенка необходимо провести тщательную диагностику: клинический анализ крови, мочи. Если существует необходимость, то доктор назначает анализ крови на биохимию, производит забор клеток тканей печени или проводит лапароскопию (малотравматичная лечебно-диагностическая процедура).
Чаще всего встречаются незначительные диффузные поражения органа. Они возникают в результате лёгких функциональных расстройств печени. Определить степень поражения органа можно с помощью УЗИ и дополнительных методов диагностики.
Умеренные диффузные изменения печени развиваются вследствие интоксикации, нерационального питания, инфекций вирусного происхождения и т. д. При выявлении патологии пациенту рекомендуется скорректировать рацион. При вирусных заболеваниях назначают противовирусные препараты. Если пациент в тяжёлом состоянии, то его переводят в стационар. Если работа железы нарушилась из-за спиртных напитков или синтетических веществ, то проводят плазмаферез (очистка крови). При умеренных диффузных поражениях органа рекомендуется принимать поливитаминные препараты для повышения иммунитета.
Если диффузные изменения выражены, то паренхима печени сильно отекает. Подобные изменения возникают на фоне сахарного диабета, жирового гепатоза, хронического гепатита, цирроза, онкологических заболеваний железы. Кроме того, повышается вероятность патологии при гельминтозе, вирусных заболеваниях, неполноценного питания, алкоголизма. Лечение назначают после полной диагностики и выявления причин ДИП.
Диагностические исследования
Выявить изменение структуры железы можно эхоскопически с помощью УЗИ. Однако для определения причины патологии рекомендуется провести дополнительные исследования: анализ крови, мочи, биопсию (забор тканей), лапароскопию, КТ (компьютерную томографию).
 ДИП можно выявить с помощью УЗ-исследования
ДИП можно выявить с помощью УЗ-исследования Однако УЗИ считается самым доступным и результативным методом выявления ДИП. Во время исследования необходимо обращать внимание на эхографические признаки. Таким способом можно оценить степень поражения паренхимы печени и желчевыделительных путей.
Чтобы результаты анализов были достоверными, необходимо подготовиться к исследованию. Накануне диагностики пациент должен отказаться от газообразующих продуктов, принять спазмолитические препараты и сделать очистительную клизму.
Эхо-признаки ДИП:
- Повышение плотности печени.
- Отёки.
- Увеличение объёма гепатоцитов.
- Неоднородность эхоструктуры.
- Накопление жировых клеток в печени.
- Скопление соединительной ткани.
- Замещение нормальной печёночной ткани фиброзной.
- Скопление продуктов обмена.
- Очаги гельминтов.
- Кровотечения.
- Атипичные образования.
Зоны диффузных изменений железы откликаются повышенной, пониженной или интенсивной эхогенностью.
Методы лечения
Диффузные заболевания печени возникают вследствие нарушения функциональности печени или других органов желчевыделительной системы. По сути, любая болезнь, которую перенёс человек, негативно влияет на желчеобразующую железу, провоцируя незначительные или умеренные диффузные поражения. В любом случае, лечение диффузных изменений печени проводят только после выяснения причины патологических процессов.
 Пациент при ДИП должен соблюдать рекомендации врача и вести здоровый образ жизни
Пациент при ДИП должен соблюдать рекомендации врача и вести здоровый образ жизни В первую очередь пациенту необходимо скорректировать меню, отказаться от курения, алкогольных напитков. Если диффузные изменения паренхимы печени проявились вследствие неправильного образа жизни, то следует соблюдать диету №5.
Лечить диффузные изменения, которые возникли вследствие вирусных инфекций, следует с помощью противовирусных препаратов. Кроме того, доктор назначает гепатопротекторы для восстановления структуры печени.
В составе комплексной терапии можно применять народные средства: отвар цикория, сок сливы, тыкву с мёдом и настои трав. Чаще всего для лечения используют расторопшу и корень репешка. Чтобы приготовить отвар, смешивают 30 г сухих ингредиентов и заливают стаканом кипятка, после остывания процеживают и принимают в дозировке, которую указал врач. Также на протяжении 4 недель рекомендуется употреблять по 25 мл масла оливы или тыквы утром на голодный желудок.
Диетическое питание помогает восстановить функциональность печени и нормализует пищеварение. Пациент должен насыщать организм белками, углеводами в необходимой дозировке и уменьшить количество жиров. Рекомендуется употреблять тёплую пищу и напитки. Соблюдая эти правила, пациент улучшит своё самочувствие и ускорит выздоровление.
Диета №5 включает следующие продукты, блюда и напитки:
Алкогольное поражение печени и его симптомы- мёд;
- вчерашнюю выпечку (лучше чёрный хлеб);
- ягоды и фрукты (не кислые сорта);
- желе из свежевыжатого сока;
- слабый чай или кофе с добавлением нежирного молока;
- отвар из плодов шиповника;
- фреш из овощей, фруктов, ягод;
- овощи в сыром, отварном, тушёном или запечённом виде;
- омлет из белка, варёно яйцо всмятку (не больше 1 желтка в сутки);
- супы на основе овощных бульонов или нежирного мяса;
- кисломолочные продукты (низкий процент жирности);
- диетические сорта мяса (индейка, телятина, курица, кролик и т. д.);
- отварные сосиски.
При ДИП следует исключить из меню следующие продукты:
- жареные блюда (гусь, утка, рыба, пирожки, яйца);
- печень, почки, лёгкие, мозги и т. д.;
- бульон с грибами, жирным мясом, рыбой;
- свежую выпечку;
- окрошку;
- кисломолочную продукцию с высоким процентом жирности;
- жирную, острую еду;
- копчёные и консервированные изделия;
- пирожные и торты с кремом, конфеты, шоколад, мороженное;
- зелёный лук, шпинат, щавель, редиску, грибы;
- колбасу.
Кроме того, следует отказаться от алкоголя и крепких тонизирующих напитков (кофе, чай, сладкая газировка).
Профилактические меры и прогноз
ДИП провоцируют различные факторы, чтобы их предотвратить, необходимо периодически проходить профосмотр, не контактировать с отравляющими веществами, правильно питаться, быть физически активным, отказаться от вредных привычек. Важно вовремя лечить заболевания, не допуская их перехода в хроническую форму.
 Прогноз при ДИП зависит от патологии, которая их спровоцировала
Прогноз при ДИП зависит от патологии, которая их спровоцировала Прогноз при ДИП зависит от причины, которая их спровоцировала. Если структура печени изменилась вследствие погрешностей в питании, алкоголизма или курения, то прогноз будет благоприятным, когда человек изменит свой образ жизни.
В остальных случаях всё зависит от основной патологии, степени поражения железы и общего состояния пациента.
Таким образом, ДИП являются следствием других заболеваний или неправильного образа жизни. Чтобы избежать серьёзных последствий, необходимо быть внимательным к своему здоровью и при появлении характерных симптомов обращаться к врачу. Только своевременное и грамотное лечение гарантирует выздоровление.
albur.ru