Лечение суставов - артроз, артрит, остеохондроз и многое другое
Резистентность к инсулину
Инсулиновая резистентность — тест, лечение
Инсулин играет особую роль в процессе метаболизма и усвоения питательных веществ.
Этот гормон должен вырабатываться в необходимом количестве, чтобы глюкоза из пищи правильно усваивалась клетками организма.
Но встречаются случаи, когда образуется достаточное количество инсулина, при этом клетки на него не реагируют. Причины этого состояния следует знать каждому.
Что такое инсулинорезистентность
Инсулиновая резистентность – это нетипичная реакция клеток на инсулин, несмотря на его достаточную выработку.
В дальнейшем, по этой причине возникает сахарный диабет 2 типа.
Частота заболеваемости неустанно растет, особой группой риска являются люди после 50. Из-за инсулиновой резистентности страдает поджелудочная железа. Ей приходится работать вдвое больше, что только увеличивает уровень гормона, при этом, уровень сахара все равно растет.
Клетки становятся все более не восприимчивы, а жизненно важной глюкозы поступает меньше и меньше. Стоит ли говорить, как организм в ней нуждается – это главный источник энергии клеток. Недостаток сахара в крови может обернуться тяжелыми последствиями: инсультом, инфарктом, деменцией и даже гипогликемической комой.
Причины
Резистентность к инсулину развивается по многим причинам.
Врачи выделяют следующие факторы:
- Сбой при внутриутробном развитии. Еще на этапе формирования организма могут произойти некоторые генетические отклонения. В таком случае, ребенок рождается, с уже имеющейся резистентностью.
- Нарушения в работе иммунной системы. Этот фактор до сих пор не изучен до конца, в этом случае происходит угнетение инсулиновых рецепторов.
- Заболевания эндокринной системы. При некоторых отклонениях, повышена выработка гормонов, которые подавляют инсулин. К ним относятся соматотропный гормон, кортизол.
- Лишний вес. Врачи считают это решающим фактором данного нарушения.
- Неправильный образ жизни (высокоуглеводное питание, вредные привычки).
Важным моментом является тот факт, что прием гормонов роста и кортикостероиды могут повлиять на формирование толерантности к инсулину.
Симптоматика
Первые проявления болезни не имеют явных признаков. Похожи на недомогание, повседневную усталость после работы. Появляется сонливость, слабость, но все эти признаки часто игнорируются и списываются на временные трудности. К сожалению, это как раз первые знаки от организма, которые не стоит пропускать.
Главные симптомы, на которые нужно обратить внимание:
- снижается умственная работоспособность;
- преследуют депрессии, которых раньше могло никогда не быть;
- ощущается постоянный голод;
- давление держится на высоких отметках;
- возникают проблемы желудочно-кишечного тракта;
- уровень глюкозы в крови повышается;
- жалобы на головную боль, которая раньше не отмечалась;
- нарушения менструального цикла у лиц женского пола;
- потоотделение становится усиленным, особенно отмечается в ночное время суток.
Стоит отметить, что уровень триглицеридов увеличивается, в моче обнаруживается белок. Количество «плохого» холестерина преобладает над «хорошим».
Если эти симптомы резистентности к инсулину присутствуют, потребуется обращение за медицинской помощью.
Диагностика
Главный врач, с посещения которого стоит начать диагностику – это эндокринолог. Он назначит анализ крови на резистентность к инсулину, отправит на консультацию к другим специалистам (если потребуется).
Пациенту нужно будет сдать:
- анализ крови (общий и биохимический);
- УЗИ (для диагностики патологий внутренних органов);
- ЭКГ (для оценки работы сердечно — сосудистой системы).
Помимо всего этого, необходимо пройти тест на инсулинорезистентность. Анализ сдается натощак, отменяют прием пищи за 8-12 часов до исследования. Итоги рассчитываются по особой формуле. После этого, приступают к лечению резистентности к инсулину.
Лечение
К сожалению, полностью избавиться от патологии невозможно. Борьба с инсулинорезистентностью включает в себя пожизненный комплекс лечебных мер.
Сюда входят:
- медикаментозная терапия;
- налаживание рациона питания;
- увеличение физических нагрузок;
Борьба с лишним весом и налаживание режима питания должны стать образом жизни, так как именно ожирение является ключевым фактором появления резистентности к инсулину.Нормализация процесса метаболизма – основа терапии при заболевании.
Препараты
Не существует ответа, как понизить инсулинорезистентность в одночасье.
Для эффективного лечения диабета в домашних условиях специалисты советуют Диалайф. Это уникальное средство:- Нормализует уровень глюкозы в крови
- Регулирует функцию поджелудочной железы
- Снимате отечность, регулирует водный обмен
- Улучшает зрение
- Подходит для взрослых и для детей
- Не имеет противопоказаний
Льготная цена для больных диабетом!
Купить со скидкой на официальном сайтеНазначают целую группу препаратов, которые направлены сразу на несколько действий.
- препараты из числа статинов и фибратов (уменьшение холестерина в крови);
- глиниды для снижения уровня сахара;
- средства сульфонилмочевины, повышающие чувствительность к инсулину;
- лекарства для снижения артериального давления.
Терапия будет базироваться на состоянии здоровья пациента, сопутствующих диагнозах.
Народные рецепты
В дополнение к основному лечению, используют ягоды черники. Систематическое употребление поможет нормализовать сахар в крови, а отвар из ее листьев повысить иммунитет.
Бытует мнение, что лечение народными средствами инсулинорезистентности весьма эффективно, кто-то применяет голодание в этих целях. Но любой врач подтвердит опасность таких действий, течение болезни может только усугубиться. Нужно сразу обращаться за медицинской помощью, чтобы быстрее начать лечение.
Диета
Приблизить соотношение глюкозы и инсулина к норме помогает правильное питание. Предпочтение стоит отдавать продуктам, с низким гликемическим индексом. Это позволит постепенно привести в норму метаболизм, ускорить обменные процессы. Фрукты, овощи, бобовые – все это те составляющие, которые должны прийти на смену сладостям и выпечке.
Необходимо придерживаться следующих правил питания:
- постепенно уменьшить число потребляемых калорий;
- исключить полностью картофель, макаронные изделия, любые виды сладостей, сахар, выпечку;
- быть аккуратнее со сладкими напитками (соки, морсы, компоты);
- стоит позабыть о ресторанах быстрого питания (фаст-фуд), полуфабрикатах, консервах и колбасах;
- обогатить свой рацион наличием нежирной кисломолочной продукции, рыбы, овощей, зелени;
- соблюдать водный баланс. Часто, больные забывают об употреблении простой воды;
- пищу можно варить, запекать, тушить или готовить на пару. Следует позабыть о жареном и жирном навсегда;
- питаться дробно, небольшими порциями. Большой ошибкой является употребление пищи 1-2 раза в день.
Строго опасаться продуктов с высоким гликемическим индексом — это белый хлеб, всевозможная выпечка, картофель. Йогурты, манка и пшено, все с содержанием крахмала, сладости и так далее. Зачастую, очень сложно отказаться от сладкого, но всегда можно заменить его полезными фруктами или ягодами.
Осложнения
Основная опасность инсулиновой резистентности лежит в возникновении сахарного диабета 2 типа. Механизм появления прост: невосприимчивость клеток приводит к удвоенной работе поджелудочной железы, при этом уровень сахара только растет.
Нужно обязательно позаботиться о том, как снизить инсулинорезистентность, иначе возможны следующие осложнения:
- сахарный диабет;
- заболевания сердечно — сосудистой системы;
- поликистоз яичников у женщин, бесплодие;
- нарушения роста (чрезвычайно ускоренный);
- цирроз, рак печени;
- заболевания почек, ЖКТ;
- болезни опорно-двигательного аппарата.
Когда пациент тратит время на самолечение и не обращается за помощью к врачу, возможен летальный исход.
Профилактика и рекомендации
Неспроста существует понятие «здоровый образ жизни». Именно он поможет оградить себя от такой серьезной патологии, не допустить инсулиновой резистентности. Для этого стоит нормализовать свой распорядок дня: включить физические нагрузки, пусть даже, это будет ходьба пешком или гимнастика.
Исключить или минимизировать употребление спиртных напитков, курение. Питание должно быть обогащенным овощами и фруктами, нежирными сортами мяса и рыбы. Все вредные и жирные добавки исключить.
При ухудшении самочувствия, появлении странных симптомов обращаться к врачу. Проходить своевременную диагностику, сдавать анализы. Соблюдение всех этих мер поможет избежать развития осложнений, а при обнаружении вовремя среагировать на болезнь.

Диабет всегда приводит к фатальным осложнениям. Зашкаливающий сахар в крови крайне опасен.
Людмила Антонова дала пояснения по поводу лечения сахарного диабета.
Читать полностью Была ли статья полезной? Оцените материал по пятибальной шкале! (3 оценок, среднее: 3,67 из 5) Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом - напишите комментарий ниже.diabeto.ru
Повышенная резистентность к инсулину - что это такое и как лечить
Инсулин является важным гормоном, который контролирует многие процессы организма. Однако проблемы с этим гормоном лежат в основе многих современных заболеваний.
Повышенная резистентность к инсулину, при которой ваши клетки перестают реагировать на инсулин, невероятно распространена. Согласно статистике, треть населения западных стран могут иметь это состояние (1).
В зависимости от диагностических критериев это число может возрасти до 44% у женщин с ожирением и более 80% в некоторых группах пациентов. Около 33% детей и подростков с ожирением также могут иметь инсулинорезистентность (2, 3).
Несмотря на это, простая коррекция питания и образа жизни могут значительно улучшить это состояние.
В этой статье объясняется все, что вам нужно знать об инсулинорезистентности (резистентности к инсулину).
Инсулин – базовые знания
Инсулин — это гормон, вырабатываемый поджелудочной железой.
Его основная роль заключается в регулировании количества питательных веществ, циркулирующих в крови.
Хотя инсулин в основном участвует в регулировании уровня сахара в крови, он также влияет на жировой и белковый обмен. Когда вы едите еду, которая содержит углеводы, количество сахара в крови увеличивается. Клетки в поджелудочной железе чувствуют это увеличение и выделяют инсулин в вашу кровь. Затем инсулин путешествует по вашей крови, приказывая клеткам собирать сахар из вашей крови. Этот процесс приводит к снижению уровня сахара в крови.
Особенно высокий уровень сахара в крови может оказывать токсическое воздействие, причиняя серьезный вред и потенциально приводя к смерти, если его не лечить.
Однако клетки иногда перестают правильно реагировать на инсулин. Это называется инсулинорезистентностью. В этом случае поджелудочная железа вырабатывает еще больше инсулина, чтобы снизить уровень сахара в крови. Это приводит к высокому уровню инсулина в крови, называемому гиперинсулинемией.
Со временем ваши клетки могут становиться все более устойчивыми к инсулину, что приводит к повышению уровня инсулина и сахара в крови. В конечном итоге ваша поджелудочная железа может быть повреждена, что приведет к снижению выработки инсулина.
После того, как уровень сахара в крови превышает определенный порог, у вас может быть диагностирован диабет 2 типа. Повышенная резистентность к инсулину является основной причиной этого распространенного заболевания, которым страдают около 9% людей во всем мире (5).
 Повышенная резистентность к инсулину приводит к диабету.
Повышенная резистентность к инсулину приводит к диабету.Резистентность и чувствительность к инсулину – в чем разница
Резистентность к инсулину и чувствительность к инсулину — две стороны одной медали.
Если у вас резистентность к инсулину, у вас низкая чувствительность к инсулину. И наоборот, если вы чувствительны к инсулину, у вас низкая резистентность к инсулину.
В то время как резистентность к инсулину вредна для вашего здоровья, чувствительность к инсулину полезна.
Инсулинорезистентность возникает, когда ваши клетки перестают реагировать на гормон инсулин. Это вызывает повышение уровня инсулина и сахара в крови, что может привести к диабету 2 типа.
Что вызывает резистентность к инсулину
Многие факторы способствуют резистентности к инсулину. Считается, что причиной является — повышенный уровень жиров.
Многочисленные исследования показывают, что большое количество свободных жирных кислот в крови заставляет клетки перестать правильно реагировать на инсулин (6, 7).
Основной причиной повышения уровня свободных жирных кислот является чрезмерное потребление калорий и избыток жира в организме. На самом деле, переедание, увеличение веса и ожирение тесно связаны с инсулинорезистентностью (12, 13).
Висцеральный жир, опасный жир в районе живота, который накапливается вокруг ваших органов, может выделять в кровь много свободных жирных кислот, а также воспалительные гормоны, которые стимулируют повышенную резистентность к инсулину (16, 18). Хотя это состояние чаще встречается у людей с избыточным весом, люди с низким или нормальным весом также подвержены этому состоянию (19).
Другие потенциальные причины резистентности к инсулину включают в себя:
- Фруктоза. Высокое потребление фруктозы (из-за добавления сахара, а не из фруктов) было связано с резистентностью к инсулину, как у крыс, так и у людей (20, 21).
- Воспаление. Усиление окислительного стресса и воспаление в вашем организме может привести к этому состоянию (23, 24).
- Низкая активность. Физическая активность повышает чувствительность к инсулину, в то время как отсутствие активности вызывает резистентность к инсулину (25, 26).
- Кишечная микробиота. Данные свидетельствуют о том, что нарушение бактериальной среды в кишечнике может вызвать воспаление, которое усугубляет резистентность к инсулину и другие метаболические проблемы (27).
Более того, различные генетические и социальные факторы могут иметь влияние (28, 29).
Основными причинами инсулинорезистентности могут быть переедание и увеличение жира в организме, особенно в области живота. Другие факторы включают высокое потребление сахара, воспаление, неактивность и генетика.
Как узнать, устойчивы ли вы к инсулину
Ваш врач может использовать несколько методов, чтобы определить, устойчивы ли вы к инсулину. Например, высокие уровни инсулина натощак являются яркими индикаторами этого состояния.
Довольно точный тест под названием HOMA-IR оценивает резистентность к инсулину по уровню глюкозы в крови и уровням инсулина.
Есть также способы более точного измерения контроля сахара в крови, например, тест на толерантность к глюкозе.
Ваш риск инсулинорезистентности значительно возрастает, если у вас избыточный вес или ожирение, особенно если у вас много жира на животе. Вот почему объем талии более 80 см у женщин и более 90 см у мужчин считается одним из косвенных признаков инсулинорезистентности.
Состояние кожи, называемое acanthosis nigricans, которое включает в себя темные пятна на вашей коже, также может указывать на повышенную резистентность к инсулину.
Низкий уровень холестерина ЛПВП (хороший) и триглицериды в крови — два других маркера, тесно связанных с этим состоянием (3).
Высокие уровни инсулина и сахара в крови являются ключевыми симптомами резистентности к инсулину. Другие симптомы включают в себя избыток жира на животе, повышенные триглицериды в крови и низкий уровень холестерина ЛПВП (хороший).
Близкие состояния
Повышенная резистентность к инсулину является признаком двух очень распространенных состояний — метаболического синдрома и диабета 2 типа.
Метаболический синдром — это группа факторов риска, связанных с диабетом 2 типа, болезнями сердца и другими проблемами. Иногда его называют синдромом инсулинорезистентности, поскольку он тесно связан с этим состоянием (31, 32).
Его симптомы включают в себя высокое содержание триглицеридов в крови, кровяное давление, жир на животе и уровень сахара в крови, а также низкий уровень холестерина ЛПВП (33).
Вы можете предотвратить метаболический синдром и диабет 2 типа, остановив развитие резистентности к инсулину.
Инсулинорезистентность связана с метаболическим синдромом и диабетом 2 типа, которые являются одними из самых больших проблем со здоровьем в мире.
Связь со здоровьем сердца
Резистентность к инсулину тесно связана с сердечными заболеваниями, которые являются основной причиной смерти во всем мире (34).
Фактически, люди с инсулинорезистентностью или метаболическим синдромом имеют на 93% больший риск сердечно-сосудистых заболеваний (35).
Многие другие заболевания, в том числе неалкогольная жировая болезнь печени (НАЖБП), синдром поликистозных яичников (СПКЯ), болезнь Альцгеймера и рак, также связаны с инсулинорезистентностью (36, 37).
Инсулинорезистентность связана с различными заболеваниями, включая болезни сердца, НАЖБП, СПКЯ, болезнь Альцгеймера и рак.
Способы снижения резистентности к инсулину
Довольно легко уменьшить инсулинорезистентность.
Доказано, что вы можете полностью излечить это состояние, изменив свой образ жизни следующими способами:
- Упражнения. Физическая активность может быть единственным простым способом улучшить чувствительность к инсулину. Его последствия почти мгновенные (40, 41).
- Избавиться от жира на животе. Живот – ключевая область, где образуется жир. От него необходимо избавиться с помощью упражнений и других методов.
- Прекратить курить. Курение может вызвать резистентность к инсулину, поэтому отказ от курения обязателен (42).
- Уменьшите потребление сахара. Постарайтесь уменьшить потребление добавленных сахаров, особенно из сладких напитков. В начале протокола полностью исключите рафинированный сахар.
- Правильно питайтесь. Соблюдайте диету при инсулинорезистентности, основанную в основном на цельных, необработанных продуктах. Включите орехи и жирную рыбу. Придерживайтесь трех-разового питания без перекусов.
- Омега-3 жирные кислоты. Эти жиры могут снижать резистентность к инсулину, а также снижать уровень триглицеридов в крови (43, 44).
- Принимайте добавки. Берберин может повысить чувствительность к инсулину и снизить уровень сахара в крови. Добавки магния тоже могут быть полезны (45, 46).
- Спите. Некоторые данные свидетельствуют о том, что плохой сон вызывает резистентность к инсулину, поэтому улучшение качества сна должно помочь (47).
- Снизить стресс. Постарайтесь управлять уровнем стресса, если вы перегружены. Медитация может быть особенно полезна (48, 49).
- Сдавайте кровь. Высокий уровень железа в крови может быть связан с инсулинорезистентностью. Для мужчин и женщин в постменопаузе сдача крови может улучшить чувствительность к инсулину (50, 51, 52).
- Интервальное голодание. Следование этой схеме питания вы сможете улучшить чувствительность к инсулину (53).
Большинство привычек в этом списке также обеспечат вам лучшее здоровье, долгую жизнь и защиту от болезней.
Тем не менее, лучше проконсультироваться со своим лечащим врачом по поводу ваших вариантов, так как различные медицинские процедуры также могут быть эффективными.
Инсулинорезистентность может быть уменьшена или даже полностью излечена с помощью простых мер образа жизни, таких как физические упражнения, здоровое питание и управление стрессом.
Низкоуглеводные диеты
Примечательно, что низкоуглеводные диеты могут бороться с метаболическим синдромом и диабетом 2 типа — и это частично обусловлено снижением резистентности к инсулину (54, 55).
Однако, когда потребление углеводов очень низкое, например, на кето-диете, ваше тело может вызвать повышенную резистентность к инсулину, чтобы сэкономить сахар в крови для вашего мозга.
Это называется физиологической резистентностью к инсулину и не является вредным (59).
Низкоуглеводные диеты снижают вредную инсулинорезистентность, связанную с метаболическим заболеванием, хотя они могут вызывать безвредный тип инсулинорезистентности, который избавляет ваш мозг от сахара в крови.
Заключительные мысли
Инсулинорезистентность может быть одним из ключевых факторов многих, если не большинства, современных хронических заболеваний.
Тем не менее, вы можете улучшить это состояние с помощью простых мер образа жизни, таких как избавление от жира на животе, здоровое питание и физические упражнения.
Профилактика повышенной резистентности к инсулину может быть одним из самых эффективных способов жить более здоровой и продолжительной жизни.
Мы будем благодарны, если вы поделитесь этой статьей в социальных сетях!blisswoman.ru
Что такое инсулиновая резистентность: симптомы, причины, лечение
Инсулиновая резистентность или метаболический синдром – распространенное явление. Согласно исследованиям, в Европе ему подвержено около 21% населения, а в США — 34%. В зоне риска находятся подростки и люди старше 50 лет, когда организм наиболее уязвим. Что из себя представляет это заболевание и в чем кроется его опасность?
Расшифровка термина
Инсулин отвечает за уровень сахара в крови, что важно для полноценного функционирования всех систем и органов. Резистентность к инсулину означает, что организм не справляется со своими обязанностями, отчего заметно повышается количество глюкозы.
Поджелудочная железа в связи с этим вырабатывает еще больше пептидного гормона, ведь её цель – не допустить, чтобы уровень сахара превысил норму. Ей приходится работать «в две смены и без выходных», что неизбежно приводит к всевозможным осложнениям.
Помимо этого, существует и другая проблема – клетки приобретают устойчивость к инсулину, из-за чего его эффективность спадает до минимума. Инсулиновая резистентность становится физиологическим состоянием, которое приводит к гипергликемии и сахарному диабету тяжелой степени.
Видео: Понятие инсулинорезистентности, а так же ее признаки, симптомы и лечение
Симптомы
Болезнь изначально протекает незаметно. Сонливость, усталость, возбужденное или агрессивное поведение, а также другие негативные ощущения могут оказаться симптомами прочих проблем со здоровьем, но они уже являются «тревожным звоночком», оповещающим о том, что с организмом явно что-то не так.
К распространённым симптомам инсулинорезистентности относятся:
- снижение умственной активности;
- депрессивность;
- постоянное чувство голода;
- повышение артериального давления;
- вздутие живота, другие проблемы с ЖКТ;
- высокий уровень сахара и триглицеридов в крови.
При тяжелых формах резистентность проявляется в виде акантоза – черных пигментных пятен на лодыжках, коленях, локтях, иногда затылке. Акантоз указывает на то, что болезнь переросла в хроническую.
Пациент может наблюдать у себя проявление перечисленных выше симптомов, в том числе — пигментацию на коже, на протяжении двух и более лет. Но если вовсе не лечить проблему, продолжить вести нездоровый образ жизни, осложнения приведут к летальному исходу.
Диагностика
Диагностировать метаболический синдром на ранних стадиях практически невозможно. Даже анализы не показывают ничего, кроме немного повышенного содержания инсулина в крови. Но это является предпосылкой к заболеванию, которую опытный доктор заметит сразу.
Самым оптимальным методом диагностики считается клэмп-тест, который официально называется НОМА. Он помогает рассчитать индекс инсулинорезистентности, что позволяет c вероятностью 97,9% сказать, этим ли заболеванием страдает пациент. Чтобы закрепить результат, клэмп-тест назначается три дня подряд.
Не менее важен глюкозный анализ на уровень сахара в крови. Он проводится непосредственно перед определением индекса НОМА и делается натощак, как и все анализы. Только после получения итоговых данных из лаборатории, врач назначает лечение.
Читайте также: Как справиться с болью при менструациях: помоги себе самаПричины
Врачи всего мира пытаются найти ответ на один из главных вопросов пациентов: «Каковы причины появления инсулинорезистентности?».
На сегодняшний день найдено множество причин, по которым клетки перестают адекватно реагировать на инсулин. К ним относятся:
- Генетические дефекты, возникающие как следствие неправильного развития детского организма еще внутри утробы. Некоторые синдромы, которые можно распознать во время беременности, также определяют наличие резистентности у ребенка.
- Патологии иммунной системы, при которых появляются антитела, угнетающие инсулиновые рецепторы. Принцип их действия до сих пор досконально не изучен.
- Некоторые эндокринные нарушения и опухоли, образующие значительное количество гормонов-антагонистов инсулина, таких как GH (гормон роста), кортизол, глюкокортикоидные.
- Неправильное питание и ожирение. Среди полных людей риск возникновения метаболического синдрома выше на 40%, чем у тех, кто не страдает от лишнего веса.
- Неправильный образ жизни, включающий отсутствие физических упражнений, сидячую работу, постоянные стрессы.
Специалисты утверждают, что на инсулинорезистентность влияет употребление лекарств с кортикостероидами или гормонами роста, злоупотребление вредными привычками. Метаболический синдром иногда возникает на фоне проблем с работой сердечно-сосудистой или эндокринной систем, как один из симптомов серьезных заболеваний.
В чем опасность
Какие последствия инсулинорезистентности? Стоит ли бить тревогу, увидев в медицинской карточке такой диагноз? В любом случае, паника – не лучшее решение. Но метаболический синдром действительно опасен и требует незамедлительного лечения.
Он приводит к нарушению функционирования всех систем и органов организма, но больше всего сказывается на репродуктивной и кровеносной системах. Исследования показывают, что заболевание приводит к склерокистозу яичников, импотенции, неспособности испытать оргазм у женщин.
Резистентность к инсулину также провоцирует болезнь Альцгеймера и другие проблемы с мозговой деятельностью. При высоком давлении метаболический синдром особенно опасен и может привести к развитию атеросклероза, а в дальнейшем – к инфаркту, инсульту, множествам проблем, связанных с плохой свертываемостью крови.
Самой важной опасностью этого диагноза является риск возникновения сахарного диабета второго типа, при котором без инъекций инсулина и жесткой диеты жить невозможно. Одна не сделанная вовремя инъекция может привести к смерти. Именно поэтому нельзя игнорировать симптомы заболевания или откладывать на потом его лечение.
Лечение и профилактика
Профилактика и лечение инсулиновой резистентности комплексные. Недостаточно только изменить образ жизни, начать правильно питаться или принимать лекарственные препараты – всё это необходимо делать одновременно.
В первую очередь лечение направлено на борьбу с лишним весом, являющимся главным фактором метаболического синдрома. Для этого увеличивается ежедневная физическая активность и создается специальная диета с минимальным количеством калорий. Не менее важно избавиться от сигарет и алкоголя, которые подавляют скорость метаболизма всех углеводных и глюкозных соединений.
Читайте также: Как повысить продуктивность и стать успешным человекомДиета
Людям, страдающим от метаболического синдрома, прописывают диету, которая является важнейшим звеном цепи лечения. Стоит отдавать предпочтение продуктам с низким гликемическим индексом, благодаря чему они медленно поднимают уровень сахара в крови, устраняя чувство голода на длительное время.
В диетический рацион должны входить следующие продукты:
- фрукты;
- овощи;
- зелень;
- цельные зерна;
- орехи;
- бобовые;
- обезжиренные молочные продукты;
- нежирные рыба и мясо.
Для сбалансированного питания в рацион включают полезные добавки с витаминами и микроэлементами на основе пищевых легкоусвояемых волокон. Можно пить натуральные отвары, которые помогают не хуже лекарств, но не имеют побочных эффектов. К примеру, настои на основе черники и березовой коры.
Из меню стоит вычеркнуть вредную продукцию:
- сахар и всё сладкое;
- острые, чересчур соленые блюда;
- шоколад;
- выпечку;
- хлеб, макароны;
- жирные продукты;
- газированные сладкие напитки;
- картофель, морковь;
- еду из фаст-фудов.
Важно ограничить количество жиров. Их суточная норма не должна превышать 10% от всей пищи. Жиры, а также перечисленные продукты негативно сказываются на здоровье и вызывают резкое увеличение уровня глюкозы в крови, что несет угрозу для людей с метаболическим синдромом.
Медикаменты
В сложных случаях назначаются медикаменты, которые борются с высоким уровнем сахара в крови, снижают холестерин, нормализуют артериальное давление.
Используют для этой цели несколько классов препаратов:
- тиазидные диуретики, направленные на уменьшение толщины стенок кровеносных сосудов;
- бигуаниды, к которым относятся «Метформин», применяемый от ожирения;
- глиниды, которые используются для снижения уровня сахара в крови после еды;
- сульфонилмочевины, увеличивающие чувствительность клеток к инсулину.
Последние прописываются лишь в исключительных ситуациях, когда требуется эффективное экстренное лечение. Это связано с тем, что сульфонилмочевины вызывают изменения на уровне белков плазмы, что оказывается серьезным негативным последствием.
Выводы
Инсулиновая резистентность – это заболевание, связанное с повышением уровня сахара в крови и неправильной реакцией организма на вырабатываемый инсулин. Болезнь приводит к различным осложнениям, самое страшное из которых – сахарный диабет второй степени.
fitexpert.biz
Резистентность к инсулину – что это такое?
Что такое синдром резистентности и каким образом он проявляется? В дословном переводе термин «инсулинорезистентность» обозначает нечувствительность клеток к гормону инсулин. Такое физиологическое состояние организма приводит к тому, что клетки не реагируют на поступления гормона и не используют его в качестве энергетического топлива.
Причины развития сахарного диабета кроются напрямую в инсулинорезистентности клеток мышечных, жировых тканей и печени. Из-за того, что организм становится менее чувствителен к инсулину, меньшее количество глюкозы попадает в клетки мускулов. В печени начинается активный распад гликогена до глюкозы и выработка глюкозы из аминокислот и иного сырья.
При инсулинорезистентности жировых тканей ослабевает антилиполитическое действие инсулина. Поначалу данный процесс компенсируется за счет повышенной выработки инсулина из поджелудочной железы.
На поздней стадии заболевания жировые отложения начинают распадаться на глицерин и свободные жировые кислоты.
Эти вещества после попадания в печень преобразуются в очень плотные липопротеины. Данное вредное для здоровья вещество откладывается на стенках кровеносных сосудов, в результате чего развивается атеросклероз сосудов нижних конечностей.
В том числе в кровь из печени попадает повышенный уровень глюкозы, который образуется из-за гликогенолиза и глюконеогенезиса.
При инсулинорезистентности у пациента на протяжении многих лет наблюдается в крови повышенный уровень гормона инсулина. Если у человека в этот момент повышенный инсулин при нормальном сахаре, причины могут вести к тому, что у пациента может развиться сахарный диабет второго типа.
Спустя некоторое время клетки поджелудочной железы перестают справляться с такой нагрузкой, уровень которой повышен во много раз. В результате организм начинает производить меньшее количество инсулина, что и приводит к появлению диабета. Чтобы этого не произошло, нужно как можно раньше начать профилактику и лечение заболевания.
Патогенез
Опасность этого заболевания заключается в том, что в большинстве случаев механизм развития не сопровождается какими-либо симптомами.
Патогенез этого процесса представлен следующим образом:
- неправильное питание и практически полное отсутствие физической активности приводит к тому, что нарушается чувствительность рецепторов, которые отвечают за взаимодействие с инсулином;
- как следствие этого поджелудочная железа начинает вырабатывать больше инсулина, чтобы преодолеть низкую чувствительность клеток и в полной мере снабдить их глюкозой;
- из-за этого в крови накапливается гораздо больше инсулина, чем требуется, то есть развивается гиперинсулинемия. Это приводит к ожирению, нарушению липидного обмена и повышенному АД;
- глюкоза, которая не может нормально усваиваться, скапливается в крови, что приводит к гипергликемии со всеми вытекающими последствиями.
Причины появления ИР
На процесс развития патологии, которая проявляется в снижении к чувствительности тканей к инсулину, может влиять ряд факторов. В их число входят:
- Генетические предрасположения и наследственный фактор.
- Неправильное питание и ведение соответствующего образа жизни. Сюда также можно включить отсутствие физических нагрузок, наличие вредных привычек.
- Приём некоторых групп лекарственных препаратов.
- Гормональные сбои в организме и нарушения в работе эндокринной системы.
- Ожирение и лишний вес. Особенно высокую опасность являют жировые отложения в области талии, так как становятся препятствием для нормального восприятия инсулина.
Кроме того, случается, что снижение к чувствительности гормона или его невосприимчивость может быть следствием такого недуга, как гипогликемия при сахарном диабете 2 типа. В этом случае, такой синдром носит временный характер и может пройти спустя определённый период.
Инсулин вырабатывается особыми скоплениями клеток поджелудочной железы. Они располагаются группами и носят название островков Лангерганса.
Гормон выделяется в кровь и разносится по всему организму. Основные органы-мишени – это:
- жировая ткань;
- мышцы;
- печень.
Инсулин связывается с рецепторами в тканях, открывая каналы для поступления в клетки глюкозы, стимулирует образование гликогена в печени мышцах, синтез белка и жиров, уменьшает содержание глюкозы в крови.
При нарушении соединения гормона с органом-мишенью идет его избыточная выработка с циркуляцией в крови в значительных количествах.
Инсулиновая резистентность – состояние, при котором происходит снижение чувствительности рецепторов в тканях к гормону.
Это пониженная чувствительность клеток к действию гормона инсулина, вне зависимости от того, откуда он поступает — вырабатывается поджелудочной железой или вводится с помощью инъекций.
Почему инсулин перестает воздействовать на клетки тканей? Однозначного ответа на этот вопрос пока не существует, поскольку до сих пор ведутся исследования. На данный момент основными причинами резистентности названы:
- нарушение способности инсулина подавлять продукцию глюкозы в печени, а также стимулировать захват углеводов периферическими тканями;
- нарушение инсулинстимулируемой утилизации глюкозы мышечной тканью (мышцы здорового человека «сжигают» около 80% потребляемого сахара);
- ожирение, а точнее, гормоны, образующиеся в абдоминальном жире;
- несбалансированное питание;
- употребление в пищу большого количества углеводов;
- генетическая предрасположенность;
- малоподвижный образ жизни (недостаточная мышечная активность приводит к снижению чувствительности клеток к инсулину);
- прием некоторых лекарственных препаратов;
- нарушение гормонального фона.
Специалисты выделяют несколько причин ИР, но среди них наследственные факторы особо значимы. Также некоторые препараты могут провоцировать резистентность к инсулину. Помимо этого, ИР проявляется при таких состояниях и недугах:
- Стресс
- Ожирение
- Беременность
- Прием стероидов
- Метаболический синдром
- Гиподинамия и инертность
- Инфекции и тяжелые заболевания.
Механизм развития инсулинорезистентности изучен не до конца. Основной ее причиной считаются нарушения на пострецепторном уровне. Точно не установлено, какие именно генетические нарушения лежат в основе развития патологического процесса, несмотря на то, что наблюдается четкая генетическая предрасположенность к развитию инсулинорезистентности.
Устойчивость к инсулину или инсулинорезистентность представляет собой состояние организма, при котором его клетки не могут полноценно реагировать на действие данного гормона.
В кровеносные сосуды еда попадает в виде сахара (глюкозы) и других веществ. Когда уровень сахара в организме повышается, поджелудочная железа увеличивает производство гормона инсулина, который необходим для выведения лишней глюкозы.
Если же повышенное количество инсулина также не может полноценно справляться с уровнем сахара в крови, количество сахара повышается, и у человека развивается диабет 2 типа.
Этиология
Развитие этого патологического процесса может быть обусловлено следующими этиологическими факторами:
- генетическая предрасположенность – если в семейном анамнезе больного есть случаи диагностирования сахарного диабета, то существенно повышается риск его развития у потомков;
- чрезмерное количество инсулина при лечении сахарного диабета первого типа;
- диета, в составе которой большое количество жиров и углеводов;
- артериальная гипертензия, которая не лечилась;
- малоподвижный образ жизни;
- длительное соблюдение низкокалорийных диет;
- апноэ во сне;
- чрезмерное употребление алкоголя;
- нарушения в работе гормонального фона;
- длительные нервные перенапряжения и частые стрессы.
Кроме этого, развитие этого патологического процесса может быть обусловлено приёмом определённых препаратов, а именно:
- кортикостероиды;
- пероральные средства контрацепции;
- глюкагон;
- тиреоидные гормоны.
Данные медикаментозные средства приводят к тому, что уменьшается поглощение тканями глюкозы и, как следствие этого, снижается чувствительность к инсулину.
Кроме этого, у мужчин инсулинорезистентность может быть обусловлена возрастными изменениями – снижается выработка тестостерона.
Клиническая картина при ИР
Симптомы сложно определить самостоятельно, поскольку специфических признаков у патологии нет. Больному сложно, опираясь на собственное самочувствие, выявить, есть ли у него сопротивляемость к инсулину.
С этой целью лучшее пройти соответствующие исследования и сдать анализы (зачастую это анализ крови на сахар). Вдобавок не помешает узнать показатели «плохого» и «хорошего» холестерина, а также выявить такие симптомы, как повышенное давление и зашкаливающий уровень триглицеридов.
Тем не менее существуют определенные симптомы, указывающие на инсулинорезистентность, хотя они также сигнализируют и о иных патологиях. К ним относят:
- Увеличение веса, абдоминальное ожирение, сложности с потерей веса
- Метеоризм и проблемы с ЖКТ, что обостряются после приема пищи
- Анализы указывают на повышенную концентрацию сахара в крови
- Вялость, апатичность, общая ослабленность организма
- Туманность сознания и неспособность к концентрации
- Усиленное чувство голода, неспособность насытится
- Повышенная концентрация триглицеридов в крови
- Сонливость, особенно после еды
- Высокий уровень АД
- Депрессия.
Какие виды нагрузки наиболее эффективны?
Выделяют следующие формы этого патологического процесса:
- физиологическая инсулинорезистентность;
- метаболическая;
- эндокринная;
- неэндокринная.
Установить точную форму заболевания можно только посредством диагностических мероприятий.
В первую очередь это аэробные тренировки. Всего одна получасовая кардиотренировка повышает чувствительность клеток к инсулину на 3–5 последующих дней. Однако стоит помнить, что возвращение к сидячему образу жизни незамедлительно скажется на уровне сахара в крови и приведет к резкому снижению чувствительности клеток к инсулину.
Силовые тренировки также способны повысить чувствительность к инсулину и снизить уровень сахара. При этом максимальный положительный эффект достигается посредством проведения высокоинтенсивных занятий с несколькими подходами.
Для соблюдения баланса нагрузок и нормального усвоения инсулина лучше всего сочетать аэробные и силовые тренировки. Заниматься нужно регулярно и выполнять по несколько подходов каждого упражнения.
Степень чувствительности к инсулину разных тканей организма
При лечении тех или иных заболеваний в первую очередь рассматривается чувствительность к инсулину мышечных и жировых тканей. Между тем эти ткани имеют разную инсулинорезистентность.
Так, чтобы подавить распад жиров в тканях требуется не более 10 мкЕД/мл инсулина в крови. В то же время для подавления попадания глюкозы из печени в кровь нужно примерно 30 мкЕД/мл инсулина. Чтобы увеличить захват глюкозы мышечными тканями, необходимо 100 мкЕД/мл и более гормона в крови.
Ткани теряют чувствительность к инсулину по причине генетической предрасположенности и ведения нездорового образа жизни.
В то время, когда поджелудочная железа начинает не справляться с увеличенной нагрузкой, у пациента развивается сахарный диабет второго типа. Если синдром инсулинорезистентности начать лечить заблаговременно, можно избежать многих осложнений.
Инсулинорезистентность и беременность
Если беременной женщине ставят диагноз инсулинорезистентности, необходимо выполнять все рекомендации врача и бороться с лишним весом, следя за питанием и ведя активный образ жизни. Необходимо полностью отказаться от углеводов, употреблять преимущественно белки, больше гулять и заниматься аэробными тренировками.
При отсутствии надлежащего лечения инсулинорезистентность может вызвать сердечно-сосудистые патологии и диабет второго типа у будущей мамы.
Симптоматика
Самостоятельно определить, есть ли нечувствительность к инсулину, ориентируясь на собственное самочувствие практически нереально. Лучше пройти необходимые диагностические исследования в медицинском учреждении и сдать необходимые анализы.
Нелишним также будет определить уровень «плохого» и «хорошего» холестерина.
Основные симптомы, которые могут сигнализировать о том, что имеется инсулинорезистентность, могут проявляться в виде:
- постоянное прибавление веса, ожирение, которое в основном наблюдается в области талии;
- чувство голода, которое сопровождает в течение суток, невозможность насытиться;
- вздутие живота и проблемы с пищеварением, которые усиливаются после принятия пищи;
- сонливость, общая усталость организма, невозможность сосредоточиться и сконцентрировать внимание;
- высокий уровень артериального давления;
- результаты анализов показывают на значительное повышение уровня триглицеридов;
- происходит ухудшение состояния кожных покровов, развивается повышенная сухость, пигментация, кожа в области подмышек, груди и на шее теряет свою эластичность и становится морщинистой.
Все вышеуказанные симптомы не являются прямым доказательством того, что организм имеет резистентность инсулина. Кроме того, в некоторых случаях такие признаки и симптомы являются сигналом о развитии и других патологических процессов.
Медицинские исследования, которые могут выявить проявления метаболического синдрома, основаны на следующей полученной информации:
- результаты анализа крови указывают на высокий показатель плохого холестерина и недостаточность хорошего;
- триглицериды превышают нормативные показатели;
- в моче обнаружены высокие содержания белка.
Диагностировать заболевание, основываясь только на результаты проведённых анализов достаточно проблематично. Последние могут только указать на возможность проявления этого синдрома.
В любом случае, если имеют место подобные симптомы, и они сопровождают пациента в течение всего времени, необходимо обратиться к врачу для выявления причины их появления.
Точно поставить диагноз может только специалист по результатам анализа и наблюдению состояния больного. Но есть ряд тревожных сигналов, которые подаёт организм. Ни в коем случае их нельзя игнорировать, и при первой возможности необходимо обратиться к врачу для выявления точного диагноза.
Итак, среди основных симптомов заболевания можно выделить:
- рассеянное внимание;
- частый метеоризм;
- сонливость после еды;
- перепады артериального давления, часто наблюдается гипертония (повышенное давление);
- ожирение в области талии — один из главных признаков инсулинорезистентности. Инсулин блокирует распад жировой ткани, поэтому похудеть на различных диетах при всём желание не получается;
- депрессивное состояние;
- усиленное чувство голода.
При сдаче анализов выявляют такие отклонения, как:
- белок в моче;
- повышенный показатель триглециридов;
- повышенный уровень глюкозы в крови;
- плохие анализы на холестерин.
При сдаче анализа на холестерин необходимо проверять не общий его анализ, а отдельно показатели «хорошего» и «плохого».
Низкий показатель «хорошего» холестерина может сигнализировать о повышенной устойчивости организма к инсулину.
Диагностика этого патологического процесса затруднительна, так как длительное время она может протекать вовсе бессимптомно. Кроме этого, присутствующие клинические проявления носят скорее неспецифический характер, поэтому многие больные не обращаются своевременно за медицинской помощью, списывая плохое самочувствие на усталость или возраст.
Тем не менее подобное нарушение в работе организма будет сопровождаться следующими клиническими признаками:
- сухость во рту, несмотря на постоянную жажду и употребление большого количества жидкости;
- избирательность в еде – в большинстве случаев у таких больных меняются вкусовые предпочтения, их «тянет» на сладкую пищу;
- головные боли без видимой на то причины, изредка головокружения;
- повышенная утомляемость, даже после продолжительного полноценного отдыха;
- раздражительность, агрессивность, что будет обусловлено недостаточным количеством глюкозы в головном мозге;
- учащённое сердцебиение;
- частые запоры, которые не обусловлены режимом питания;
- повышенное потоотделение, особенно в ночное время суток;
- у женщин – нарушение менструального цикла;
- абдоминальное ожирение – скопление жира вокруг плечевого пояса и в области живота;
- красные пятна на груди и шее, которые могут сопровождаться зудом. Шелушения и тому подобной дерматологической симптоматики нет.
Помимо внешней этиологической картины, о наличии такого симптома будут свидетельствовать и отклонения от нормы показателей при БАК:
- уменьшается концентрация «хорошего» холестерина;
- количество триглицеридов выше нормы на 1,7 ммоль/л;
- количество «плохого» холестерина выше нормы на 3,0 ммоль/л;
- появление белка в моче;
- количество глюкозы в крови натощак превышает норму на 5,6–6,1 ммоль/л.
При наличии вышеописанной клинической картины следует незамедлительно обращаться за медицинской помощью. Самолечение, в этом случае, не только неуместно, но и крайне опасно для жизни.
Специфические признаки инсулинорезистентности отсутствуют.
Нередко отмечается повышенное артериальное давление – установлено, что чем выше артериальное давление, тем значительнее степень инсулинорезистентности. Также у пациентов с инсулинорезистентностью часто увеличен аппетит, присутствует абдоминальный тип ожирения, может быть повышено газообразование.
К другим признакам инсулинорезистентности относятся сложности с концентрацией внимания, затуманенность сознания, сниженный жизненный тонус, быстрая утомляемость, дневная сонливость (особенно после принятия пищи), подавленное настроение.
Диагностика
Нарушение выявляется, если у пациента наблюдаются симптомы метаболического синдрома. Могут присутствовать такие признаки, как жировые отложения в области талии, повышение давления, плохие анализы крови на триглицериды и холестерин. В том числе такое явление диагностируется, если у пациента анализ показал повышенный белок в моче.
Диагностика резистентности к инсулину проводится в первую очередь через анализы, которые необходимо сдавать регулярно. Однако по причине того, что уровень инсулина в плазме крови может изменяться, диагностировать такое заболевание весьма непросто.
Если анализы проведены натощак, норма показателей инсулина в плазме крови составляет 3-28 мкЕД/мл. Если инсулин в крови повышен и превышает указанную норму, у пациента выявляется гиперинсулинизм.
Причины того, что инсулин в крови завышен, могут быть связаны с тем, что поджелудочная железа вырабатывает избыточное его количество с той целью, чтобы компенсировать инсулинорезистентность тканей.
Подобный анализ может указывать на то, что у пациента может развиться сахарный диабет второго типа или сердечно-сосудистое заболевание.
Чтобы точно выявить н6арушение, проводится гиперинсулинемический инсулиновый клэмп. Этот лабораторный метод заключается в непрерывном внутривенном введении инсулина и глюкозы на протяжении четырех-шести часов.
Такая диагностика весьма трудоемкая, поэтому ее используют достаточно редко. Вместо этого проводят анализ крови на голодный желудок, чтобы выявить показатели инсулина в плазме.
Как выяснилось в ходе исследований, это нарушение чаще всего может встречаться:
- В 10 процентах случаев без каких-либо нарушений в обмене веществ;
- В 58 процентах случаев, если имеются симптомы повышенного артериального давления более 160/95 мм рт. ст.;
- В 63 процентах случаев при гиперурикемии, когда показатели мочевой кислоты сыворотки крови выше 416 мкмоль/литр у мужчин и 387 мкмоль/литр у женщин;
- В 84 процентов случаев при повышении уровня жировых клеток, когда показатели триглицеридов выше 2,85 ммоль/литр;
- В 88 процентах случаев при низком уровне положительного холестерина, когда показатели его менее 0,9 ммоль/литр у мужчин и 1,0 ммоль/литр у женщин;
- В 84 процентах случаев, если имеются симптомы развития сахарного диабета второго типа;
- В 66 процентах случаев при нарушении толерантности к глюкозе.
Врачи рекомендуют сдавать анализы не только для определения общего уровня холестерина в крови, но и выявления плохого и хорошего холестерина. Использовать можно специальный прибор для измерения холестерина.
Чтобы выяснить, имеется ли инсулинорезистентность, используется индекс инсулинорезистентности НОМА. После того, как сдан анализ уровня инсулина и глюкозы натощак, проводится вычисление индекса НОМА.
При повышении уровня тощакового инсулина или глюкозы, увеличивается и индекс НОМА. Например, если анализ показал уровень гликемии на голодный желудок 7.2 ммоль/литр, а инсулина 18 мкЕд/мл, индекс НОМА составляет 5,76. Нормальным считается уровень инсулина, если индекс НОМА менее 2,7.
В этом случае, в первую очередь, следует обращаться к эндокринологу. Однако ввиду того что синдром инсулинорезистентности приводит к нарушению работы других систем организма, дополнительно может понадобиться консультация:
- гинеколога;
- кардиолога;
- врача общей практики;
- гастроэнтеролога или диетолога.
В первую очередь проводится физикальный осмотр больного, во время которого врач должен установит следующее:
- как давно начали проявляться первые клинические признаки, какова их частотность, интенсивность проявления;
- были ли в семейном анамнезе случаи этого патологического процесса;
- образ жизни пациента, режим питания и меню;
- принимал ли пациент препараты, которые входят в этиологический перечень;
- есть ли в анамнезе хронические заболевания.
Диагностические мероприятия включают в себя:
- общий и биохимический развёрнутый анализ крови;
- вычисление индекса массы тела;
- УЗИ внутренних органов;
- ЭКГ.
Кроме этого, в обязательном порядке осуществляется анализ на инсулинорезистентность. Эта процедура подразумевает под собой забор крови из вены утром, натощак. За 8–12 часов перед проведением анализа следует отказаться от пищи.
Расчёт индекса инсулинорезистентности осуществляется по специальной формуле.
Диагностика позволяет определить патологический процесс и избрать наиболее эффективную тактику лечения. Однако к сожалению, полностью устранить этот синдром невозможно.
Для диагностики инсулинорезистентности проводят сбор жалоб и анамнеза (в том числе семейного), объективный осмотр, лабораторный анализ на инсулинорезистентность.
Анализ на инсулинорезистентность
Сдача простого анализа не покажет точной картины, уровень инсулина — величина непостоянная и меняется в течение суток. Нормальным показателем считается количество гормона в крови от 3 до 28 мкЕД/мл, если анализ сдан натощак. При показателе выше нормы можно говорить о гиперинсулинизме, то есть повышенной концентрации гормона инсулина в крови, в результате чего снижается уровень сахара в крови.
Наиболее точным и надёжным является клэмп-тест или эугликемический гиперинсулинемический клэмп. Он не только даст количественную оценку в инсулинорезистентности, но и определит причину развития заболевания. Однако в клинической практике он практически не используется, так как трудоёмок и требует дополнительного оборудования и специально обученного персонала.
Лечение
Для лечения этого синдрома должны использоваться комплексные методы, которые включают в себя:
- медикаментозные препараты;
- соблюдение диетического питания;
- физические упражнения и ведение активного образа жизни.
Следует отметить, что основной акцент должен быть направлен на правильное питание и снижение лишнего веса. Следует исключить придерживание голодных диет.
Пациент должен мочь пересмотреть свой рацион и убрать лишние сантиметры в области талии. Основной акцент должен состоять на максимально полезных блюдах.
В идеальном варианте диета должна быть разработана медицинским специалистом с учётом индивидуальных особенностей пациента.
Правильный рацион состоит из следующих продуктов:
- овощи и несладкие фрукты;
- цельнозерновой хлеб в ограниченных количествах, злаки и крупы (кроме рисовой и манной);
- морепродукты;
- бобовые культуры и нежирное мясо птицы;
- при необходимости пройти курс приёма необходимых витаминных комплексов и добавок (по согласованию с лечащим врачом).
Чтобы вызвать устойчивость нормальных показателей уровня глюкозы в крови, необходимо полностью отказаться от потребления сахара, шоколада и кондитерских изделий.
Снижение уровня сахара может вызывать и правильно подобранная лечебная физкультура, ведение активного образа жизни. Отлично подойдёт также внедрение ежедневных пеших прогулок в течение 20–30 минут.
В некоторых случаях чтобы устранить симптомы и отрегулировать уровень глюкозы в крови, вызванный инсулинорезистентностью, врач может назначить принимать медицинские препараты. Основным лекарственным средством для лечения синдрома является метформин.
Его приём способствует уменьшению инсулина и глюкозы в крови, при этом не вызывая гипогликемии. В число дополнительных свойств лекарства можно отнести:
- снижение лишнего веса;
- улучшение репродуктивной функции у женщин;
- нормализация менструального цикла.
Заболевание требует своевременного начала лечения. Важную роль играет коррекция образа жизни и соблюдение специальной диеты.
Достоверных сведений о применении и эффективности лечении инсулинорезистентности средствами народной медицины нет.
Препараты
Для борьбы с инсулинорезистентностью назначают таблетированные средства.
Основной препарат для лечения – метформин.
Он снижает содержание глюкозы в крови, не приводя к повышению выработки инсулина, уменьшает явление резистентности тканей к гормону.
Это лекарственное средство выпускают различные производители, торговые названия могут отличаться: Глюкофаж, Сиофор, Метформин, Ланжерин.
Длительности терапии, суточную дозировку рассчитывает эндокринолог.
Народные средства
Считается, что при инсулинорезистентности полезны ягоды, которыми следует завершать каждый прием пищи.
Если имеются признаки инсулинорезистентности, лечение проводят при помощи лечебной диеты, ограничивающей употребление в пищу углеводов. Это способствует контролю и восстановлению баланса при нарушении обмена веществ в организме. Такая диета вводится как при сахарном диабете, так и при его отсутствии. При этом подобное меню в ежедневном питании должно стать основным на протяжении всей жизни.
После того, как начинается лечение при помощи лечебной диеты, пациент начнет чувствовать улучшение самочувствия уже через три-четыре дня. В том числе через неделю триглицериды в крови нормализуются.
Спустя шесть-восемь недель при правильном питании анализы обычно сообщают о повышении хорошего и снижении плохого холестерина. В результате риск развития атеросклероза уменьшается.
Как таковое лечение инсулинорезистентности сегодня современной медициной не разработано. По этой причине в первую очередь важно отказаться от употребления в пищу рафинированных углеводов. которые содержатся в сахаре, сладких и мучных продуктах.
Диетическое лечение рекомендуется сопровождать приемом лекарства Метформин, которое используют в качестве добавки. Прежде чем начать лечение, нужно обязательно проконсультироваться с лечащим врачом.
ИР может быть описана в виде замкнутого круга, из которого не так легко выйти Клетки теряют их чувствительность к гормону, поджелудочная железа вырабатывает его все больше, чтобы понизить уровень сахара в крови, что приводит к гиперинсулинемии, и, как следствие, способствует увеличению веса.
Избыток жира в организме, в свою очередь, увеличивает ИР поджелудочной железы увеличивает количество вырабатываемых гормонов. Чтобы разорвать этот порочный круг, необходимо применять радикальные изменения в образ жизни, сбросить лишний вес, увеличить физическую активность и изменить диету.
На сегодняшний день нет чёткой стратегии, которая позволяла бы вылечить это заболевание полностью. Но есть средства, которые помогают в борьбе с недугом. Это:
- Диета. Сокращают употребление углеводов, тем самым уменьшают выброс инсулина.
- Физические нагрузки. До 80% инсулиновых рецепторов находятся в мышцах. Работа мышц стимулирует работу рецепторов.
- Снижение веса. По данным учёных при потере весе на 7% значительно улучшается течение заболевание и даётся положительный прогноз.
Врач также может в индивидуальном порядке прописать пациенту фармацевтические препараты, которые помогут при борьбе с ожирением.
При таком заболевании назначается комплексное лечение, которое включает в себя не только приём медикаментозных средств, но и соблюдение оптимального режима питания, режима спортивных тренировок. Так как подобная патология не устраняется полностью, такого режима жизнедеятельности больному следует придерживаться постоянно.
Медикаментозная терапия включает в себя приём следующих препаратов:
- статины и фибраты;
- вещества для снижения инсулинорезистентности;
- средства для повышения чувствительности к инсулину;
- для нормализации обмена веществ;
- для стабилизации артериального давления;
- ингибиторы всасывания жира;
- препараты, которые путём воздействия на ЦНС снижают аппетит.
Отдельно пациенту подбирается витаминно-минеральный комплекс.
Особенно важно придерживаться диеты при инсулинорезистентности, которая подразумевает формирование рациона на таких продуктах:
- диетические сорта рыбы и мяса;
- молочные продукты с низким процентом жирности, в том числе и творог;
- морепродукты;
- яйца варёные вкрутую, но не больше 2-х штук в день;
- овощи – 25% в сыром виде, остальные термически обработанные;
- варёная колбаса в небольшом количестве не чаще 2-х раз в неделю;
- хлеб из муки грубого помола;
- чёрный шоколад в небольшом количестве;
- зелёные овощи и зелень;
- несладкие сорта фрукт и ягод, не больше 400 грамм в день;
- гречневая и перловая каша, бурый рис.
Количество употребляемой жидкости следует свести до 1,5 литра день.
Кроме этого, обязательно следует включить в режим физические нагрузки:
- силовые тренировки;
- кардионагрузка, но в умеренном количестве;
- гимнастические упражнения;
- утренняя гимнастика.
Следует отметить, что физические упражнения должен расписывать только компетентный в этом специалист. Самостоятельно нагружать организм силовыми упражнениями при таком патологическом процессе нельзя, это может быть опасно для здоровья.
Ответ на вопрос «можно ли полностью устранить недуг» однозначно будет отрицательным. Однако при своевременных и правильных терапевтических мероприятиях, соблюдении диеты при инсулинорезистентности можно устранить последствия патологии и свести к минимуму риск рецидива.
Контроль инсулинорезистентности проходит посредством перемен в образе жизни. В терапии применяются комплексные методы, включающие:
- Прием лекарств
- Соблюдение диеты
- Внедрение физических упражнений, активного образа жизни.
Как правило, ИР регулируется двумя способами: снижением потребности в инсулине и увеличением чувствительности клеток к инсулину. Необходимость в нем может быть снижена благодаря коррекции питания. Особенно важно акцентировать внимание на углеводах. Они хорошо перевариваются организмом, ведь расщепляются на входящие в их состав сахара.
Но определенные углеводы усваиваются намного быстрее – те, что содержатся в высокогликемических продуктах. Они стремительно повышают концентрацию глюкозы и требуют синтеза больших объемов гормона. Это такие продукты, как сахар, изделия из муки высшего сорта, обычный рис, картошка, а также кукуруза. Их лучше избегать.
Что же до полезного рациона, то он должен включать:
- Орехи
- Бобовые
- Кислые фрукты
- Некрахмалистые овощи
- Крупы, цельнозерновой хлеб
- Обезжиренную молочную продукцию
- Дары моря, маложирную рыбу, постное мясо.
К тому же на снижение концентрации сахара в крови может влиять удачно выбранная лечебная гимнастика. Но даже введение в ежедневный распорядок дня 20-минутных прогулок пешком способно существенно улучшить самочувствие больного. Иногда, чтобы убрать симптомы и нормализовать концентрацию глюкозы в крови, доктор может назначать определенные медикаменты.
Фармакологические средства для терапии повышенной концентрации сахара в крови зачастую понижают холестерин и приводят в норму показатели АД. Как правило, назначается такой класс препаратов, как тиазолидины.
Так, Пиоглитазон (Глютазон) уменьшает толщину стеночек кароидных артерий, а вот Метформин (Глюкофаж) оказывает два действия, что способствуют контролю концентрации глюкозы в крови. Метформин (Глюкофаж) противодействует выбросу глюкозы в кровь и повышает чувствительность клеток к инсулину, обеспечивая более продуктивное удаление глюкозы.
Подобным воздействием Метформин (Глюкофаж) понижает концентрацию глюкозы в организме и снижает нагрузку на поджелудочную железу.
Медикаментозное лечение инсулинорезистентности заключается в приеме пероральных гипогликемических препаратов. Пациентам с сахарным диабетом второго типа назначаются гипогликемические препараты, способствующие усилению утилизации периферическими тканями глюкозы и повышающие чувствительность тканей к инсулину, что приводит у таких больных к компенсации углеводного обмена.
Во избежание нарушений функций печени во время медикаментозной терапии рекомендуется мониторинг концентрации печеночных трансаминаз в сыворотке крови пациентов не реже одного раза в три месяца.
В индустриально развитых странах инсулинорезистентность регистрируется у 10–20% населения.
В случае наличия артериальной гипертензии назначается антигипертензивная терапия. При повышенном содержании холестерина в крови показаны гиполипидемические лекарственные средства.
Следует иметь в виду, что медикаментозная терапия инсулинорезистентности без коррекции избыточной массы тела неэффективна. Важную роль в лечении играет коррекция образа жизни, в первую очередь, питания и физической активности. Кроме того, необходимо наладить режим дня с тем, чтобы обеспечить полноценный ночной отдых.
Курс упражнений лечебной физкультуры позволяет привести в тонус мышцы, а также увеличить мышечную массу и таким образом снижать концентрацию глюкозы в крови без дополнительной выработки инсулина. Пациентам с инсулинорезистентностью рекомендуется заниматься лечебной физкультурой не менее 30 минут в день.
Уменьшение количества жировой ткани при значительных жировых отложениях может осуществляться хирургическим путем. Хирургическая липосакция бывает лазерной, водоструйной, радиочастотной, ультразвуковой, она проводится под общим наркозом и позволяет избавиться от 5-6 л жира за одну процедуру.
Безоперационная липосакция менее травматична, может проводиться под местной анестезией и имеет более короткий восстановительный период. Основными видами безоперационной липосакции являются криолиполиз, ультразвуковая кавитация, а также инъекционная липосакция.
При морбидном ожирении может быть рассмотрен вопрос о лечении методами бариатрической хирургии.
Чтобы низкоуглеводная диета не нанесла вреда организму, врач назначает больному прием витаминов, микроэлементов и пищевых добавок. Кроме того, при наличии повышенного сахара необходимо контролировать уровень холестерина и артериальное давление.
В качестве лекарственных средств выступают:
- глиниды – снижают уровень сахара после еды;
- тиазидные диуретики – уменьшают толщину стенок кровеносных сосудов;
- сульфонилмочевины – повышают чувствительность клеток организма к инсулину;
- бигуаниды – помогают справиться с ожирением (Метформин).
Нужно помнить, что сульфонилмочевины назначают только в том случае, когда больному требуется экстренное лечение, так как препарат приводит к изменению состава крови на уровне белков плазмы, что может привести к серьезным проблемам со здоровьем.
Видео-рецепт овощного супа «Минестроне»
Если строго придерживаться диеты, вести активный образ жизни, вес плавно начнёт снижаться, а количество инсулина стабилизируется. Диета формирует здоровые пищевые привычки, следовательно, уменьшается риск развития опасных болезней для человека — сахарного диабета, атеросклероза, гипертонии и сердечно-сосудистых заболеваний (инсульта, инфаркта) и в целом улучшается общее состояние организма.
Возможные осложнения
В результате метаболического синдрома в крови человека содержится повышенный уровень инсулина. При этом показатели глюкозы могут варьироваться от слишком низких до слишком высоких. Такой процесс вызывает у человека чувство постоянной усталости, апатию, депрессию и сонливость, в результате чего организм требует дополнительной энергии в виде легкоусвояемых углеводов.
Такая пища способна повышать количество сахара в крови, и как следствие, поджелудочная железа вырабатывает новую порцию инсулина. Образовывается замкнутый круг.
Несмотря на то, что современный образ жизни часто является преградой для своевременного обращения к врачу, следует внимательно следить за состоянием своего здоровья.
При отсутствии лечения существенно повышается риск развития следующих осложнений:
- бесплодие;
- сердечно-сосудистые заболевания;
- заболевания почек;
- заболевания опорно-двигательного аппарата;
- патологии со стороны желудочно-кишечного тракта.
Также не исключается летальный исход.
Инсулинорезистентность может оказаться частью метаболического синдрома и тогда она будет связана с абдоминальным ожирением, высоким АД и холестерином. Но ИР может повлечь развитие и других заболеваний.
Сахарный диабет II типа
Профилактика
Профилактика такого патологического процесса заключается в простейших рекомендациях:
- сбалансированное питание – в рационе должно быть достаточное количество свежих овощей, фруктов, зелени;
- исключение чрезмерного употребления алкоголя;
- умеренные физические нагрузки и двигательная активность, в особенности для тех, кто большую часть времени проводит в малоподвижном режиме;
- профилактический массаж;
- профилактические медицинские осмотры.
Применение таких рекомендаций на практике постоянно существенно снижает риск развития не только синдрома инсулинорезистентности, но и других заболеваний.
С целью предотвращения развития инсулинорезистентности рекомендуется:
- коррекция избыточной массы тела;
- рациональное питание;
- рациональный режим труда и отдыха;
- достаточная физическая активность;
- избегание стрессовых ситуаций;
- отказ от вредных привычек;
- своевременное лечение заболеваний, способных стать причиной развития невосприимчивости к инсулину;
- своевременное обращение за медицинской помощью и проведение анализа на инсулинорезистентность при подозрении на нарушение углеводного обмена;
- избегание бесконтрольного применения лекарственных средств.
Диета при инсулинорезистентности
Основой терапии инсулинорезистентности считают поддержание достаточной физической активности и соблюдение низкоуглеводной диеты.
Смена гастрономических привычек позволяет избавиться от пищевой зависимости, снизить суточное потребление калорий и регулировать поступление сахаров в организм.
Такие меры позволяют избавиться от резких подъемов концентрации инсулина. Это защитит поджелудочную железу и поможет справиться с приступами голода.
Основные правила диеты
При составлении рациона следует придерживаться следующих правил:
- Следует рассчитать суточную калорийность рациона и стараться не превышать рекомендованную норму.
- Рекомендуется составить меню на 7-10 дней и готовить пищу по плану, чтобы обеспечить себе разнообразный и полезный рацион.
- Пищу делят на 5-6 приемов.
- Обязательно следует употреблять достаточное количество простой воды.
- Нельзя кушать продукты с высоким гликемическим индексом.
- Следует отказаться от приправ и соусов, повышающих аппетит.
- Алкоголь, курение под запретом.
Соблюдение диеты в течение 3-4 недель приводит к постепенному снижению веса и смене пищевых привычек.
После стабилизации состояния можно вводить в рацион бурый рис, цельнозерновой хлеб, перловую и гречневую крупы.
Продукты для ежедневного меню
Расчет продуктов для ежедневного употребления должен происходить следующим образом:
- около 40% калорийности следует брать из низкоуглеводных продуктов;
- до 30 % из мононенасыщенных жиров (орехи, масло);
- 30% из белковых продуктов, отдавая предпочтение яйцам, рыбе.
Список разрешенных продуктов
В ежедневном меню при инсулинорезистентности должны присутствовать продукты с низким гликемическим индексом, белковая пища:
- некрахмалистые овощи, зелень;
- яйца;
- морская рыба, мидии, кальмары, креветки;
- нежирный творог, йогурты без добавок;
- масло;
- оливки;
- ягоды;
- яблоки, груши;
- небольшое количество орехов.
Список строго запрещенных продуктов
Чтобы питание при инсулинорезистентности выполняло лечебную функцию, следует отказаться от:
- употребления хлеба;
- использования в рецептах муки или крахмала;
- макарон, белого риса;
- сладостей, меда;
- картофеля;
- бананов;
- любых напитков, содержащих сахар;
- алкогольной продукции;
- кетчупа, майонеза.
Добавки
Для снижения тяги к сладкому рекомендуют принимать добавки с хромом (пиколинат хрома).
Чтобы стабилизировать содержание глюкозы, инсулина назначают магний и альфа-липоевую кислоту. Для нормализации уровня жиров в крови следует обратить внимание на добавки с коэнзимом Q10.
При повышенном показателе гормона в крови придерживаются диеты, которая направлена на помощь в стабилизации его уровня. Поскольку выработка инсулина — это ответный механизм организма на повышение сахара в крови, то нельзя допускать резких колебаний показателя глюкозы в крови.
Необходимым условием эффективности терапии инсулинорезистентности является соблюдение диеты. Рацион должен быть преимущественно белково-растительным, углеводы должны быть представлены продуктами с низким гликемическим индексом.
Инсулинорезистентность регистрируется у 10–25% людей, не имеющих метаболических нарушений и ожирения
Рекомендованы к употреблению овощи с невысоким содержанием крахмала и продукты, богатые клетчаткой, мясо нежирных сортов, морепродукты и рыба, молочные и кисломолочные продукты, блюда из гречневой крупы, а также продукты, богатые омега-3 жирными кислотами, калием, кальцием, магнием.
Следует ограничить овощи с высоким содержанием крахмала (картофель, кукуруза, тыква), исключить белый хлеб и сдобную выпечку, рис, макаронные, цельное коровье молоко, сливочное масло, сахар и кондитерские изделия, подслащенные фруктовые соки, алкоголь, а также жареную и жирную пищу.
После того, как больной начнет соблюдать лечебную диету, он почувствует улучшение самочувствия уже спустя 3-4 дня, а через неделю в крови нормализуется количество триглицеридов. Также повысится уровень хорошего холестерина в крови и снизится количество плохого, что произойдет спустя 6-8 недель после начала соблюдения диетического питания. Все это существенно снижает риск развития атеросклероза.
Основное лечение заключается в нормализации веса, поскольку ожирение является основной причиной метаболического синдрома. Помочь в этом может специальная низкоуглеводная диета, которая способствует контролю и нормализации баланса нарушенного обмена веществ в организме. Стоит знать, что подобное меню должно стать у больного основным на протяжении всей его жизни.
Чтобы добиться положительных результатов желательно соблюдать дробное питание (поможет избежать скачков сахара в крови) и низкоуглеводную диету, в которой количество легкоусваиваемой глюкозы не должно превышать 30% от ежедневной нормы.
Доля жиров при этом не должна быть выше 10%. Благодаря продуктам и низким гликемическим индексом больной сможет поднять уровень сахара в крови и устранить чувство голода на долгий срок.
В диетическом рационе пациента должны содержаться следующие продукты:
- овощи и фрукты;
- цельные зерна и орехи;
- бобовые;
- зелень;
- нежирное мясо и рыба;
- обезжиренные молочные продукты.
diabetanetu.ru
Инсулин: резистентность и способы её снижения

В статье цитируются такие авторы, как:
- Институт клеточной медицины, William Leech Building, Великобритания
- Отделение эндокринологии и метаболических заболеваний, Leiden University Medical Center, Нидерланды
- Отделение медицины, Бригам и женская больница, США
- Университет Колорадо, Центр наук о здоровье, Центр питания человека, США
- Dana-Farber Cancer Institute, Бостон, США
- и другие авторы.
Для ознакомления с исследованиями — используйте ссылки в конце статьи (1)
Инсулинорезистентность (резистентность к инсулину) — заболевание, при котором происходит метаболическое нарушение ответа клеток организма на инсулин. Среди возможных причин инсулинорезистентности наука считает и генетическую предрасположенность, связанную с мутациями в некоторых генах.(1)
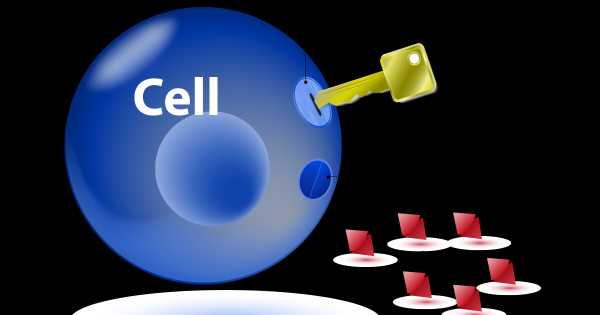 ИНСУЛИНОРЕЗИСТЕНТНОСТЬ — КОГДА С ПОМОЩЬЮ ИНСУЛИНА ГЛЮКОЗА НЕ МОЖЕТ ПОПАСТЬ ВНУТРЬ КЛЕТКИ
ИНСУЛИНОРЕЗИСТЕНТНОСТЬ — КОГДА С ПОМОЩЬЮ ИНСУЛИНА ГЛЮКОЗА НЕ МОЖЕТ ПОПАСТЬ ВНУТРЬ КЛЕТКИ Факторы, способствующие развитию инсулинорезистентности:
- Возраст 40-45 лет и старше
- Ожирение
- Склонность накапливать жир преимущественно в области живота (также известно как «абдоминальное ожирение»), а не хранить его на бедрах (у женщин)
- Малоподвижный образ жизни, отсутствие физической нагрузки
- Гипертензия (повышенное артериальное давление)
- Высокий уровень триглицеридов
- Низкий уровень ЛПВП (или «хорошего холестерина»)
- Предиабет, уровень глюкозы в крови был повышен в прошлом, т. е. организм уже ранее показал незначительные проблемы с производством и использованием инсулина
- Развив гестационного диабета во время прошлых беременностей
- Рождение ребенка весом более 4 килограммов
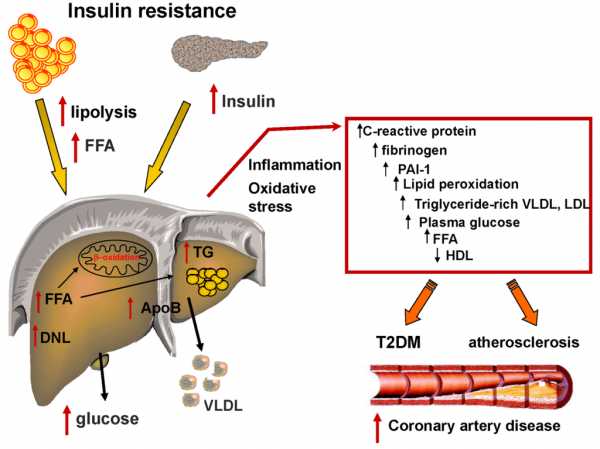 ИНСУЛИНОРЕЗИСТЕНТНОСТЬ И РАЗВИТИЕ ДИАБЕТА И АТЕРОСКЛЕРОЗА
ИНСУЛИНОРЕЗИСТЕНТНОСТЬ И РАЗВИТИЕ ДИАБЕТА И АТЕРОСКЛЕРОЗА Инсулинорезистентность и плохое здоровье
Проблема для здоровья связана не с самим гормоном инсулином, а с развитием резистентности у клеток тела к этому гормону. В большинстве случаев люди не ощущают этот сбой в организме и их мозг не получает сигналы о том, что инсулин усиленно пытается «рассказать» о высоком уровне глюкозы в крови.
При таком состоянии, когда глюкоза не может попасть внутрь клеток, возникает чувство голода. Вы начинаете есть и начинает вырабатываться инсулин, но тело не реагирует на этот гормон и вы не ощущаете насыщение. Тогда организм предлагает вам съесть немного больше, хотя вы уже могли скушать достаточно большой объем пищи. Просто гормон инсулин не работает, и вы не ощущаете, что насытились. Вот по такой схеме и развивается ожирение, когда потребляемая энергия гораздо превышает энергетические потребности тела.(2)
В одном эксперименту у крыс были удалены инсулиновые рецепторы в мозгу, и эти крысы всё ели и ели, пока у них не развилось крайнее ожирение. Когда крыс кормили пищей с высоким содержанием жиров, то резистентность к инсулину быстрее развилась в тканях жировой прослойки и печени, чем в мышечной ткани.(3)
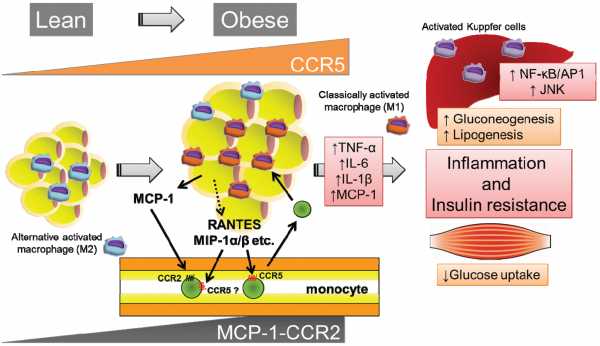 ХРОНИЧЕСКОЕ ВОСПАЛЕНИЕ ЖИРОВОЙ ТКАНИ ПРИВОДИТ К РАЗВИТИЮ РЕЗИСТЕНТНОСТИ К ИНСУЛИНУ
ХРОНИЧЕСКОЕ ВОСПАЛЕНИЕ ЖИРОВОЙ ТКАНИ ПРИВОДИТ К РАЗВИТИЮ РЕЗИСТЕНТНОСТИ К ИНСУЛИНУ Существует тесная связь между резистентностью к инсулину и накоплению жира в печени.(4) Многими исследованиями было показано, что резистентность к инсулину напрямую связана с развитием неалкогольной жировой болезнью печени.(5) При таком состоянии в крови резко увеличивается количество свободных жирных кислот.(6)
При инсулинорезистентности и диабете окружность талии и бедер (классические показатели резистентности к инсулину) отрицательно связаны с количеством мышечных волокон 1-го типа в организме. Одним словом – жир замещает мышечную ткань.(7)
У людей, которые находятся пока в состоянии преддиабета, уже существенно повышаются риски развития сердечно-сосудистых заболеваний.(8)
Большинство людей с развитием инсулинорезистентности и увеличением веса тела демонстрируют увеличение уровня фактора некроза опухоли альфа ФНО-а.(9) Известно, что ФНО-а блокирует способность инсулина оказывать свое воздействие на рецепторы к этому гормону. Кроме того начинается рост еще одного воспалительного фактора NF-kB. Таким образом замыкается порочных круг воспаления.(10)
Однако, такой противовоспалительный цитокин IL-10 способен противодействовать развитию резистентности к инсулину, вызванной воспалительным цитокином IL-6.(11)
Способы снижения резистентности к инсулину
Похудение уменьшает инсулинорезистентность
Сегодня медицина считает похудение – наилучшим способом снизить инсулинорезистентность.(12) Поэтому, если у вас есть риски многих заболеваний, в том числе и сердечно-сосудистых, вам стоит обязательно похудеть.
Физические упражнения снижают резистентность к инсулину
В различных научных обзорах было показано, что физическая тренировка в виде интенсивной интервальной нагрузки (например, бег на короткие дистанции), существенно увеличивает чувствительность к инсулину.
Те люди, кто по разным причинам ведет малоподвижный образ жизни, могут практиковать более легкие физические упражнения (не для потери веса), чтобы улучшить работу инсулина в своем теле.(13)
Умеренное потребление алкоголя уменьшает инсулинорезистентность у пожилых женщин
Как оказалось, женщины в состоянии постменопаузы, употребляющие примерно 30 гр алкоголя показали улучшение чувствительности к инсулину.(14) Подобные изменения не происходили у мужчин.
Стойкий крахмал снижает резистентность к инсулину
Одно исследование с участием 10 здоровых людей показало, что потребление устойчивого крахмала помогло увеличить чувствительность к гормону инсулину.(15)
Здоровый сон
Сон — очень важный критерий предотвращения и лечения инсулинорезистентности. Даже одна бессонная ночь может уменьшить чувствительность к инсулину. (16)
В одном исследовании участники испытывали на 44% снижение чувствительности к инсулину после всего лишь 12 дней некоторого сокращенного сна. (17) Теперь представьте, что хроническая нехватка сна может сделать для вашей чувствительности к инсулину? Решение довольно простое. Все, что вам нужно, это 7-8 часов качественного сна в день.
Сокращение углеводов в питании
По мнению экспертов из Университета Колорадо, простые углеводы ухудшают инсулинорезистентность. Среди этих сахаров — фруктоза является наиболее сильным по воздействию (это сахар в сладких напитках и фруктах). (18)
Исследования показали, что чувствительность к инсулину повышается, когда вы снижаете количество простых углеводов в своем питании. (19)
Вместо этого вам нужна диета, богатая клетчаткой. Кажется, что пищевое волокно оказывает положительное изменение в чувствительности к инсулину. Эту клетчатку вы можете получать его из овощей, фруктов и цельных зерен.
Витамины, минералы и вещества, уменьшающие инсулинорезистентность
- Витамин D3
- Витамин K2
- Цинк
- Магний
- Хром
- Кальция цитрат
- Крахмал из маиса
- Комбуча чай (чайный гриб)
- Яблочный уксус
- Экстракт семян винограда
- Корица
- Берберин (хорошо помогает полным и худым людям)
- Инозитол
- Стабилизированная R-липоевая кислота
————————————————————
Подписывайтесь на КОД ЖИЗНИ: ВКонтакте, Facebook, Twitter
Источники информации
- https://www.ncbi.nlm.nih.gov/pubmed/27312935
- http://science.sciencemag.org/content/289/5487/2122
- http://diabetes.diabetesjournals.org/content/40/11/1397.short
- https://academic.oup.com/jcem/article/87/7/3023/2846472
- http://onlinelibrary.wiley.com/doi/10.1002/hep.20920/full
- http://diabetes.diabetesjournals.org/content/44/10/1239.short
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC442253/
- http://circ.ahajournals.org/content/101/9/975.short
- https://www.ncbi.nlm.nih.gov/pubmed/7926300
- http://web.b.ebscohost.com
- https://www.ncbi.nlm.nih.gov/pubmed/15047622
- http://diabetes.diabetesjournals.org/content/48/4/839.short
- http://care.diabetesjournals.org/content/26/3/557.short
- https://jamanetwork.com/journals/jama/fullarticle/194914?resultclick=1
- http://ajcn.nutrition.org/content/82/3/559.short
- https://www.ncbi.nlm.nih.gov/pubmed/20371664
- https://www.ncbi.nlm.nih.gov/pubmed/20585000
- https://www.ncbi.nlm.nih.gov/pubmed/11584106
- https://www.ncbi.nlm.nih.gov/pubmed/25527677
Информация на этом сайте не была оценена какой либо медицинской организацией. Мы не стремимся диагностировать и лечить любые болезни. Информация на сайте предоставляется только в образовательных целях. Вы должны проконсультироваться с врачом, прежде чем действовать исходя из полученной информации из этого сайта, особенно, если вы беременны, кормящая мать, принимаете лекарства, или имеете любое заболевание.
kodelife.ru
Инсулиновая резистентность — что это такое
Инсулин – это гормон, который контролирует уровень сахара в крови, благодаря тому, что клетки организма с его помощью полностью усваивают глюкозу. Это «действие» необходимо для нормального функционирования всех его органов и систем.
Но иногда у человека может развиваться резистентность к инсулину, которой страдает примерно треть населения. Данное состояние означает, что клетки организма становятся устойчивыми к инсулину, поэтому эффективность гормона становится минимальной и организм человека уже не может полноценно справляться со своими обязанностями.
Все это приводит к повышению уровня глюкозы. В результате чего могут развиться серьезные заболевания, такие как тяжелая стадия сахарного диабета, гипергликемия, атеросклероз. Чтобы избежать возникновения данных патологий, нужно знать симптомы инсулиновой резистентности, что позволит вовремя начать лечение.
Причины возникновения инсулиновой резистентности
Устойчивость к инсулину или инсулинорезистентность представляет собой состояние организма, при котором его клетки не могут полноценно реагировать на действие данного гормона.В кровеносные сосуды еда попадает в виде сахара (глюкозы) и других веществ. Когда уровень сахара в организме повышается, поджелудочная железа увеличивает производство гормона инсулина, который необходим для выведения лишней глюкозы. Если же повышенное количество инсулина также не может полноценно справляться с уровнем сахара в крови, количество сахара повышается, и у человека развивается диабет 2 типа.
Врачи установили следующие причины развития инсулинорезистентности:
- повышенное АД;
- ожирение;
- повышенный уровень плохого холестерина;
- генетические нарушения;
- неправильное питание;
- патология иммунитета, в результате чего в организме появляются антитела, которые угнетают инсулиновые рецепторы;
- нарушения эндокринной системы, опухоли – в результате их развития в организме вырабатывается большое количество антагонистов инсулина;
- диабет;
- синдром поликистозных яичников;
- малоподвижный образ жизни;
- частое возникновение стрессовых ситуаций;
- вредные привычки;
- несоблюдение режима дня;
- прием лекарственных препаратов с гормонами роста или кортикостероидами;
- патологии сердечно-сосудистой или эндокринной системы.
Определить устойчивость организма к инсулину (метаболический синдром) можно по анализу крови и некоторым симптомам. Однако при этом нужно обязательно учитывать и генетическую предрасположенность больного.
Симптомы инсулинорезистентности
В начале своего развития болезнь протекает практически незаметно и если больной чувствует постоянную усталость, сонливость, а также немотивированную агрессию, то часто не обращает на них никакого внимания, списывая данные симптомы на легкое недомогание, которое пройдет самостоятельно.Но постепенно к этим признакам присоединяются следующие симптомы патологического состояния:
- депрессия;
- повышение давления;
- постоянное чувство голода;
- ослабление умственной активности;
- нарушение нормальной работы ЖКТ;
- вздутие живота;
- повышенный уровень сахара в крови, который определяется натощак;
- большое количество белка в моче (неявный признак);
- ожирение в районе талии;
- большое количество плохого холестерина и триглицеридов;
- акантоз – пигментация, при которой на коже появляются черные пятна, которые можно заметить на локтях, коленях, лодыжках, и реже – на затылке (появление акантоза говорит о том, что болезнь перешла в хроническую стадию).
Вышеперечисленные симптомы могут наблюдаться у больного в течение 2 и более лет, и, если не принять меры к лечению, то инсулиновая резистентность может привести к летальному исходу. Снизить устойчивость организма к инсулину можно медикаментозным путем, но заниматься этим должен только врач, поскольку это серьезная болезнь, которая способна привести к смерти больного.
Опасность инсулиновой резистентности
ВАЖНО! Инъекция инсулина здоровому человеку делается исключительно по назначению врача и под его непосредственным контролем!Если не лечить метаболический синдром, он может привести к серьезным осложнениям, которые сильно ухудшат качество жизни больного. В первую очередь устойчивость к инсулину сказывается на кровеносной и репродуктивной системе, что способствует развитию таких болезней, как импотенция, склерокистоз яичников, отсутствие способности у женщин испытывать оргазм.
Также метаболический синдром становится причиной возникновения болезни Альцгеймера и иных проблем с нормальной мозговой активностью. При высоком АД инсулинорезистентность способна привести к атеросклерозу, инсульту, инфаркту и проблемам, связанным с плохой свертываемостью крови.
Наибольшей опасностью инсулиновой резистентности является развитие диабета 2 типа, при котором больному нужно регулярно вводить инсулин и соблюдать жесткую диету. Достаточно даже одной пропущенной инъекции, чтобы у больного наступил летальный исход. Именно поэтому нужно принимать своевременные меры к лечению, не игнорируя симптомы болезни на ее начальной стадии.
Лечение
Если вовремя устранить причины развития болезни, то инсулинорезистентность можно не только остановить, но и развернуть вспять. Это же относится и к преддиабету, который часто является спутником метаболического синдрома.
Стоит знать, что профилактика и лечение данной патологии должно быть комплексным, поэтому больной должен не только принимать лекарственные препараты, но и полностью изменить свой образ жизни, а также правильно питаться.
Соблюдение диеты
После того, как больной начнет соблюдать лечебную диету, он почувствует улучшение самочувствия уже спустя 3-4 дня, а через неделю в крови нормализуется количество триглицеридов. Также повысится уровень хорошего холестерина в крови и снизится количество плохого, что произойдет спустя 6-8 недель после начала соблюдения диетического питания. Все это существенно снижает риск развития атеросклероза.
Основное лечение заключается в нормализации веса, поскольку ожирение является основной причиной метаболического синдрома. Помочь в этом может специальная низкоуглеводная диета, которая способствует контролю и нормализации баланса нарушенного обмена веществ в организме. Стоит знать, что подобное меню должно стать у больного основным на протяжении всей его жизни.
Чтобы добиться положительных результатов желательно соблюдать дробное питание (поможет избежать скачков сахара в крови) и низкоуглеводную диету, в которой количество легкоусваиваемой глюкозы не должно превышать 30% от ежедневной нормы. Доля жиров при этом не должна быть выше 10%. Благодаря продуктам и низким гликемическим индексом больной сможет поднять уровень сахара в крови и устранить чувство голода на долгий срок.
В диетическом рационе пациента должны содержаться следующие продукты:
- овощи и фрукты;
- цельные зерна и орехи;
- бобовые;
- зелень;
- нежирное мясо и рыба;
- обезжиренные молочные продукты.
Также больному можно пить натуральные отвары, которые не имеют побочных эффектов, однако обладают хорошими лекарственными свойствами – например, настой березовой коры и черники.
При этом необходимо отказаться от таких продуктов:
- сладкие газированные напитки;
- сахар;
- выпека;
- шоколад;
- мучные изделия – хлеб, макароны;
- слишком острые и соленые блюда;
- фаст-фуд;
- морковь и картофель;
- жирная печень, рыба, мясо.
Суточная норма жиров не должна превышать 10% всей пищи.
Вышеперечисленные продукты способны вызывать повышение уровня глюкозы в организме, что грозит людям с метаболическим синдромом серьезными проблемами.Медикаментозное лечение
Чтобы низкоуглеводная диета не нанесла вреда организму, врач назначает больному прием витаминов, микроэлементов и пищевых добавок. Кроме того, при наличии повышенного сахара необходимо контролировать уровень холестерина и артериальное давление.
В качестве лекарственных средств выступают:
- глиниды – снижают уровень сахара после еды;
- тиазидные диуретики – уменьшают толщину стенок кровеносных сосудов;
- сульфонилмочевины – повышают чувствительность клеток организма к инсулину;
- бигуаниды – помогают справиться с ожирением (Метформин).
Нужно помнить, что сульфонилмочевины назначают только в том случае, когда больному требуется экстренное лечение, так как препарат приводит к изменению состава крови на уровне белков плазмы, что может привести к серьезным проблемам со здоровьем.
Регулярная физическая нагрузка
Этот метод способен увеличить чувствительность тканей к инсулину, поскольку во время сокращения мышц поступление глюкозы в клетки организма активизируется без помощи гормона. Спустя определенное время после начала тренировки инсулин начинает действовать и мышечный гликоген, который был потрачен во время тренировки, самостоятельно повышается.
Для нормализации состояния больному стоит сочетать анаэробные и силовые тренировки. Всего полчаса занятий увеличивают чувствительность клеток к гормону на 3-5 дней. Но если забросить выполнение упражнений, это сразу же скажется на уменьшении чувствительности к инсулину.
Силовые занятия также повышают чувствительность к инсулину и снижают уровень сахара. Это обеспечивается высокоинтенсивными занятиями с многократными подходами.
gormons.ru
Причины, механизм развития и симптомы инсулинорезистентности
Для обеспечения слаженной работы всех органов и поддержания жизнедеятельности организму необходима энергия, которая образуется в результате расщепления проникающей в клетки глюкозы.
Обеспечивает бесперебойность метаболического процесса инсулин, производимый поджелудочной железой. В случае, когда гормон перестает восприниматься клетками тканей, говорят об инсулинорезистентности.
Что такое инсулинорезистентность?
Выделяемый железой гормон разносится с кровью по организму и контролирует беспрепятственное всасывание глюкозы в ткани. Под воздействием неблагоприятных факторов развивается метаболический синдром, именуемый инсулинорезистентностью, и происходит нарушение белкового, углеводного и жирового обмена.
Клетки перестают реагировать на гормон, проникновение сахара в клетки затрудняется, и он начинает накапливаться в крови. Поджелудочная железа начинает производить все большее количество гормона, но клеточная резистентность к инсулину не дает ему действовать эффективно и в результате возрастает в крови концентрация сахара. В итоге это может привести к заболеваниям сердца, гипергликемии и сахарному диабету.
Инсулинорезистентность может возникать как к естественному гормону, производимому поджелудочной железой, так и к поступающему в организм с помощью инъекций.
Механизм и причины
Резистентность к инсулину не проявляет выраженных симптомов, определить утерю клеточной чувствительности к гормону можно только по результатам анализов. Наиболее подвержены развитию такого синдрома женщины пожилого возраста и мужчины старше 30 лет.
Спровоцировать возникновение инсулинорезистентности могут следующие факторы:
- Наследственные факторы. На генетическом уровне предается ген, способствующий развитию нарушения обменных процессов.
- Изменение гормонального фона. Некоторые гормоны, вырабатывающиеся в избытке органами эндокринной системы, способны подавлять действие инсулина.
- Иммунные нарушения. Организмом вырабатываются антитела, разрушительно влияющие на функции гормона.
- Новообразования злокачественного и доброкачественного характера.
- Продолжительное стрессовое состояние.
- Частая передозировка гормона, вводимого в организм инъекциями.
- Употребление некоторых лекарственных гормональных препаратов.
- Сочетание недостаточной физической активности с неправильным питанием, содержащим большое количество жирной и углеводной пищи.
- Высокое давление и избыточный вес.
Повлиять на чувствительность клеточных рецепторов могут и такие причины:
- вынашивание ребенка;
- возрастные факторы;
- нарушение питания клеток, вызванное недостатком поступления кислорода во сне (апноэ);
- никотиновая и алкогольная зависимость;
- инфекционные болезни;
- голодные диеты.
Под влиянием перечисленных причин гормон перестает справляться со своими функциями, а ускоренная выработка гормона поджелудочной железой приводит к его избытку в организме и развитию гиперинсулинемии, что в свою очередь вызывает гипертонию и увеличение массы тела. Глюкоза, не воспринимаемая клетками, продолжает накапливаться в крови и возникает гипергликемия. Это характерные признаки 2 типа сахарного диабета.
Взаимосвязь с сахарным диабетом
2 тип сахарного диабета является последствием, а не причиной инсулинорезистентности. Заболевание развивается у вполне здоровых ранее людей, после того, как по каким-то причинам клеточные рецепторы стали нечувствительны к гормону.
Основная обязанность инсулина заключается в обеспечении проникновения в клетки глюкозы, попавшей в организм после приема пищи, где сахар расщепляется и происходит высвобождение энергии.
При резистентности клетки перестают откликаться на действие гормона и препятствуют всасыванию глюкозы. В ответ поджелудочная железа увеличивает выработку гормона, чтобы утилизировать избыток глюкозы.
Все это происходит до тех пор, пока у железы остается потенциал производить гормон. За это время высокое содержание в организме инсулина поддерживает уровень сахара на допустимом уровне. Как только производство уменьшается, глюкоза интенсивно увеличивает свою концентрацию. В итоге повышение уровня сахара начинает наблюдаться не только после приема пищи, но и на голодный желудок. Так и развивается диабет.
К каким заболеваниям приводит резистентность к инсулину?
Кроме развития диабета 2 типа резистентность к инсулину способна привести к возникновению таких патологий:
- Поликистоз яичников. Это заболевание возникает на фоне гормональных изменений у женщин детородного возраста и характеризуется повышением роста волос на лице и теле, увеличением веса и отсутствием или нерегулярностью месячного цикла. Гиперандрогения связана с поликистозом яичников, в результате чего в них начинает усиленно производиться тестостерон, чем и объясняется рост бороды и усов у женщин.
- Жировая печень образуется в результате нарушения липидного обмена, вследствие чего излишки жира скапливаются в тканях печени и это может привести к онкологии или циррозному поражению железы.
- Атеросклероз
 провоцируется тем же нарушением обменных процессов, в результате чего на стенках сосудов оседает холестерин. Образуются холестериновые бляшки, стенки сосудов утолщаются, что приводит к сужению просвета артерий и замедлению кровотока. Недостаточное кровоснабжение органов способствует возникновению кислородного голодания и на фоне этого возможно развитие ишемии, инсульта и инфаркта, стенокардии. Помимо инсулинорезистентности атеросклеротическое изменение стенок сосудов может развиться под влиянием наследственной предрасположенности, никотиновой зависимости и гипертонии.
провоцируется тем же нарушением обменных процессов, в результате чего на стенках сосудов оседает холестерин. Образуются холестериновые бляшки, стенки сосудов утолщаются, что приводит к сужению просвета артерий и замедлению кровотока. Недостаточное кровоснабжение органов способствует возникновению кислородного голодания и на фоне этого возможно развитие ишемии, инсульта и инфаркта, стенокардии. Помимо инсулинорезистентности атеросклеротическое изменение стенок сосудов может развиться под влиянием наследственной предрасположенности, никотиновой зависимости и гипертонии. - Ростовые аномалии. Избыток в организме инсулина вызывает ускорение развития скелета и мышц, что выражается в быстром росте детей и формированию более крупных черт лица.
- Акрохордон – это поражение кожных покровов в виде образования доброкачественных полипов телесного или темно-коричневого цвета, выступающих над поверхностью кожи.
- Черный акантоз – это патологическое изменение окраски кожных покровов, характеризующееся возникновением темных плотных участков кожи в подмышечных впадинах, паху и в шейных складках.
Диагностика патологии
На нарушение метаболического процесса часто указывает избыточная полнота в области бедер и талии.
Можно самостоятельно провести диагностическое измерение окружности живота и бедер с помощью сантиметровой ленты.
После нужно вычесть из диаметра живота диаметр бедер. Разница у мужчин должна быть не больше 1, у женщин 1,5-2.
Если показатели превышают допустимый порог, то это свидетельствует о наличии избыточного веса и, как следствие, риска развития инсулинорезистентности.
Проводя диагностику заболевания, доктор проводит визуальный осмотр пациента, измеряет давление, собирает сведения о симптомах, образе жизни и привычках больного, о наличии у него сопутствующих заболеваний и о возможности генетического наследования патологии.
В дальнейшем назначаются диагностические исследования:
- расчет коэффициента массы тела;
- исследование крови на резистентность к инсулину и биохимию;
- электрокардиограмма;
- УЗИ.
Основным показателем является анализ крови на содержание инсулина. Исследование проводится после 12-часового голодания, путем взятия из вены на локтевом сгибе образца крови. Допустимая норма содержания гормона составляет 4-28 мкЕД/мл. Превышение показателей свидетельствует о развитии гиперинсулинемии и позволяет диагностировать инсулинорезистентность.
Лечение заболевания
К сожалению, эффективных методов лечения патологии еще не придумали. Поддерживать уровень гормона в пределах нормы можно только снизив потребность организма в гормоне или повысив восприимчивость к нему клеток.
Для поддерживающей терапии применяется диетическое питание с уменьшением количества потребляемых быстрых углеводов, увеличение физической активности, а также прием медикаментозных препаратов, влияющих на клеточные рецепторы.
Диета
Избыток инсулина образуется в ответ на поступление в организм большого количества глюкозы. Значит нужно, чтобы сахара с пищей поступало меньше. На этом и основывается диетическое питание при резистентности к гормону.
Рекомендуется исключить из рациона быстро усваиваемые углеводы с высоким ГИ (гликемическим индексом), а именно:
- изделия из пшеничной муки;
- сахар и содержащие его продукты;
- картофель, рис и кукурузу;
- макаронные изделия;
- жирные и соленые блюда;
- колбасные изделия и маринады;
- острые соусы и специи;
- напитки с газом и крепкий кофе.
В меню должны входить такие продукты:
- изделия из цельнозерновой или ржаной муки;
- рыба, насыщенная полезными жирными кислотами (лососевых пород, скумбрия, сельдь);
- морские водоросли и морепродукты (ламинария, морская капуста, мидии, кальмары);
- нежирные мясные продукты (говядина, телятина, белое куриное мясо, индейка, кролик);
- овощи, содержащие клетчатку и несладкие фрукты с кожурой (яблоки, капуста, огурцы, груши, кабачки);
- блюда из бобовых и бурый рис;
- гречка и овсяная крупа;
- свежая зелень и салатные овощи;
- молочные и кисломолочные продукты, содержащие низкий процент жирности;
- грецкие орехи и миндаль;
- разрешается раза два в неделю съедать по вареному яйцу и по кусочку горького шоколада.
Видео-материал о низкоуглеводной диете при диабете 2-го типа:
В процессе снижения веса, что является основным пунктом поддерживающей терапии, следует соблюдать такие правила:
- Пища не должна быть калорийной, поэтому продукты лучше готовить на пару или тушить. Запекать можно 1-2 раза в неделю и полностью исключить жарение на масле.
- Очень важно поддерживать водный баланс. Для этого ежедневно следует выпивать 1,5-2 литра воды.
- Не стоит делать длительные промежутки между едой. Есть лучше чаще, но небольшими порциями.
- Нельзя наедаться перед сном, но и голодать тоже нельзя.
Так как инсулинорезистентность неизлечима, придерживаться принципов правильного питания придется всю жизнь.
Медикаментозное
Из медикаментозных препаратов для восстановления чувствительности клеточных рецепторов назначается:
- Метформин. Это единственный препарат, одобренный как профилактическое средство для предупреждения развития диабета 2 типа. При строгом соблюдении дозировки Метформин повышает восприимчивость клеточных рецепторов к гормону поджелудочной железы, что понижает концентрацию в крови сахара и не дает накапливаться инсулину.
- Акарбоза обладает способностью тормозить расщепление углеводов, что препятствует быстрому росту уровня глюкозы после приема пищи. В результате инсулина требуется меньше.
Такие препараты, как Троглитазон и Росиглитазон, влияющие на чувствительность клеток, больше не назначаются больным с инсулинорезистентностью по причине негативного воздействия на печень.
Прогноз и профилактика
Резистентность к инсулину не поддается полному излечению и со временем может только прогрессировать. Отсутствие адекватной терапии, основанной на изменении образа жизни и питания, а также приеме рекомендуемых лекарственных препаратов, приводит к развитию 2 типа сахарного диабета.
Это серьезное заболевание может стать причиной тяжелых поражений сердца и органов пищеварительной системы, патологий мочеполовой и репродуктивной системы, привести к нарушениям структуры и функций костной ткани, мышц и суставов. Неконтролируемое заболевание может повлиять на продолжительность жизни и спровоцировать смерть.
В качестве профилактики инсулинорезистентности рекомендуется:
- контролировать свой вес, не допуская развития ожирения;
- соблюдать принципы правильного питания;
- отказаться от курения и алкоголя;
- регулярно выделять время для занятий спортом и прогулок;
- не принимать лекарственных препаратов без назначения врача.
Выполнение комплекса профилактических мер в сочетании с ежегодным медицинским обследованием и соблюдением всех рекомендаций доктора, позволит держать под контролем концентрацию инсулина и сахара в организме.
Рекомендуем другие статьи по теме
diabethelp.guru