Лечение суставов - артроз, артрит, остеохондроз и многое другое
Признаки кишечной инфекции
Кишечная инфекция
Кишечная инфекция – это опасное заболевание, которое поражает рано или поздно каждого человека. Представленный недуг включает в себя большое количество патологических процессов, которые отрицательно влияют на ЖКТ. Возникает недуг часто по причине наличия вирусов, токсинов и бактерий в организме. Признаки болезни значительно отличаются с учётом степени её тяжести.
Онлайн консультация по заболеванию «Кишечная инфекция».
Задайте бесплатно вопрос специалистам: Инфекционист.Что способствует возникновению заболевания?
Если организм поражается вирусами и бактериями, то это чревато формированием таких болезней как:
- эшерихиоз;
- клебсиеллез;
- дизентерия;
- сальмонеллез;
- диарея;
- стафилококковая инфекция.
Все представленные патологические процессы и вызывают кишечные инфекции. Кроме этого, на развитие этого недуга влияет несоблюдение правил личной гигиены, употребление грязных фруктов и овощей, пополнение организма водой, в составе которой присутствуют вредоносные микроорганизмы. Они движутся из пищевода через желудок и попадают в кишечник.
Как проявляется заболевание у взрослых?
Бывают случаи, когда кишечная инфекция у взрослых на протяжении определённого времени не даёт о себе знать, поэтому пациент даже и не подозреваете об этом коварном недуге. К самым распространённым симптомам кишечной инфекции можно отнести следующие:
- Болезненные ощущения в животе. Причина такой боли — это наличие бактерий. Носит она спазматический характер, а её продолжительность составляет 3–4 минуты.
- Понос. Причина такого состояния заключается в наличие патогенных микроорганизмов в ЖКТ. Диарея может способствовать обезвоживанию организма, поэтому стоит серьёзнее относиться к такому симптому.
- Плохой аппетит.
- Запор. Если кишечные инфекции спровоцировали паразиты, а особенно глистная инвазия, то процесс дефекации станет очень затруднительным.
- Синдром раздражённого кишечника.
- Плохой сон. Многим непонятно, как нарушение сна может быть взаимосвязано с кишечной инфекций. Все очень просто: инфекция способствует раздражению и человеку сложно уснуть. Во время сна организм пытается удалить токсины из печени, но они делают эту задачу трудновыполнимой.
- Нарушение иммунной системы у взрослых. Имеющиеся в организме бактерии поглощают все питательные элементы, что и приводит к ослаблению иммунитета. В дальнейшем такой процесс может стать причиной развития анемии.
- Скрежет зубами, особенно усиливающийся по ночам.
- Депрессия и боли в голове – это признаки дрожжевой инфекции у взрослых. Для тех, кто страдает головными болями, не стоит терять время, а нужно сразу отправляться к врачу.
- Высыпания на коже, зуд, жжение.
- Чувство тошноты и рвота – частые симптомы кишечной инфекции. Механизм тошноты сложный и неоднородный.
Детские кишечные инфекции
Детские кишечные инфекции
Кишечные инфекции у детей возникают по той же причине, что и у взрослых (поражение болезнетворными организмами). Они наносят поражение преимущественно пищеварительному тракту и сопровождаются токсической реакцией организма.
Кишечная инфекция у детей, как и все остальные заболевания инфекционного характера, возникает внезапно. Ещё на первых стадиях недуга детей посещает слабость, плохой аппетит, головная боль, повышение температуры. На первый взгляд, все представленные признаки указывают на ОРЗ. Но спустя некоторое время у ребёнка возникает тошнота и рвота, боли в животе схваткообразного характера, диарея, озноб.
Острая кишечная инфекция
Кишечная инфекция
Острые кишечные инфекции – это разновидность инфекционных острых патологий, которые возникают в результате влияния различных болезнетворных агентов. Проявляется острая кишечная инфекция лихорадкой и способствует развитию дальнейшего обезвоживания. Особенно тяжело острая инфекция протекает у детей и людей пенсионного возраста. Инкубационный период патологии длится от 5 часов до двух суток.
Очень часто сальмонеллез начинается остро после непродолжительного ощущения дискомфорта в животе. В этом период пациент отмечает у себя следующие симптомы острой кишечной инфекции:
- слабость;
- чувство тошноты;
- рвота;
- повышение температуры (38–39 С);
- острые кишечные инфекции сопровождаются болезненными ощущениями в области живота, которые носят диффузный характер;
- диарея, для которой свойственны обильные, водянистые опорожнения зеленоватого цвета.
В случае обнаружения у пациента представленных симптомов острой кишечной инфекции необходимо сразу его госпитализировать. Очень часто диагностируется такая форма кишечной инфекции у грудничков. Поэтому, если вы обнаружили у малыша зелёный понос, подъём температуры, то нужно немедленно показать его специалисту.
Кишечный грипп (ротавирусная инфекция)
Кишечные инфекции такой формы возникают по причине наличия в организме ротавирусов. Процесс раздражения происходит через еду, воду и руки. Ротавирусная инфекция начинает формироваться после того, как бактерии внедрились в клетки слизистой оболочки тонкого кишечника. В результате повышается его двигательная активность, что способствует возникновению чувства тошноты, рвоты и поноса.
Заболевание начинает себя проявлять ещё до того, как вирусы размножатся в необходимом количестве, чтобы вызвать раздражение кишечника. Это инкубационный период, его продолжительность составляет около 5 дней.
Эффективная терапия
Лечение кишечной инфекции должно предполагать комплексный подход. Кроме купирования вредоносных микробов, пациенту требуется провести нейтрализацию токсинов и восстановление водного баланса.
Такие симптомы, как рвота и понос, вводят из организма вредные вещества, поэтому не нужно сдерживать себя. Наоборот, в этот период её даже вызывают. Лечение кишечной инфекции не может обойтись без промывания кишечника. Эта процедура выполняется при помощи клизмы. Ещё лечить заболевание необходимо при помощи сорбентов, которые нейтрализуют отрицательное влияние токсинов. Самыми эффективными являются:
- Смекта;
- Полифепан;
- Аттапульгит.
В период кишечной инфекции пациентам полезно голодание. Причина в том, что еда может вызвать развитие бактерий. Полезны рисовая и овсяная каши без добавления соли. Они обладают успокаивающим действием на кишечник.
Лечить кишечные инфекции показано при помощи раствора регидрона или бегидрона. Эти средства в период заболевания помогают восстановить электролитный баланс. Их приём ведётся по паре глотков каждые 10 минут. Пациенту в период кишечной инфекции необходимо больше употреблять жидкости. Лучшим вариантом станет компот из сухофруктов и различные травяные чаи.
Что касается антибиотиков при кишечной инфекции, то не рекомендуется их употреблять сразу же после наступления первых симптомов. Они оказывают негативное влияние на микрофлору кишечника и нормальную работоспособность ЖКТ. Лечение кишечной инфекции при помощи антибиотиков может назначить только лечащий врач. Разрешается лечить заболевание такими современными препаратами, как Линекс и Лактобактерин.
Осуществлять лечение кишечной инфекции самостоятельно также не рекомендуется в период, когда у пациента сильная и изнуряющая рвота, в результате которой он не может пить, высокая температура, а в фекалиях присутствуют примеси крови.
Терапия заболевания у детей
Лечение кишечной инфекции у детей
Если кишечная инфекция у ребёнка сопровождается сильным поносом и рвотой, то требуется незамедлительно принять меры и лечить возникший недуг. Самая распространённая ошибка родителей во время лечения кишечной инфекции – это прекратить нежелательные симптомы недуга. В первые часы делать этого не рекомендуется, так как рвота и понос – это защитная реакция организма, в результате которой организм пытается самостоятельно устранить токсины.
Если в период лечения кишечной инфекции у детей остановить эти проявления, то это приведёт к ещё большей интоксикации. Кроме этого, если родители точно знают, что съел их малыш и подъём температуры, боли в животе вызваны именно этим, то для эффективного лечения кишечной инфекции следует спровоцировать рвоту или дефекацию.
При таких мероприятиях очень важно постоянно восполнять потерю жидкости и минеральных солей. Поэтому во время лечения кишечной инфекции у детей родители должны позаботиться о том, чтобы он принимал много жидкости. Для этого нужно давать ему специальные растворы, порошки, которые продают в аптеке. Запрещается давать ребёнку соки и молочные продукты.
Макмирор®
В комплексной терапии кишечных инфекций хорошо зарекомендовал себя лекарственный препарат Макмирор®. Он обладает широким спектром действия и активен в отношении большинства возбудителей кишечных расстройств. В отличие от других нитрофуанов Макмирор® эффективен при кишечных инфекциях ивазивного и неинвазивного типа. Препарат оказывает противопротозойное, противогрибковое и антибактериальное действие1. При высокой эффективности Макмирор® обладает низкой токсичностью по сравнению с другими аналогами. Это делает его применение удобным и у взрослых, и в особенности у детей.
Питание
Если заболевание протекает в лёгкой форме, то для лечения кишечной инфекции диета предполагает только уменьшение объёма питания. Если болезнь находится в среднетяжелой форме, то питание уменьшают на 30–50%, а количество приёмов еды должно быть 5– 8 раз в день.
Диета при кишечной инфекции у детей младше 4 месяцев должна исключать употребление кисломолочных смесей. При заболевании в острой форме лечение кишечной инфекции при помощи диеты у грудничков предполагает употребление смесей, обогащённых защитными факторами: бифидобактериями, лактобактериями, биологически активными добавками.
Во время лечения кишечной инфекции при помощи диеты взрослым запрещается употреблять такие продукты:
- цельное молоко;
- чёрный хлеб;
- йогурты;
- ряженку;
- сливки;
- свёклу;
- бобовые;
- цитрусовые;
- мясные и рыбные бульоны.
Если развитие кишечной инфекции у ребёнка раннего возраста сопровождается возникновением дефицита белка, то его корригируют с 3-го дня заболевания смесями, в составе которых присутствует этот элемент. Когда нарушена внешнесекреторная функция поджелудочной железы и развит синдром мальабсорбции, то эффективным лечением кишечной инфекции у маленьких пациентов являются лечебные смеси.
Меры профилактики
Профилактика кишечных инфекций
Профилактика кишечных инфекций – это мероприятия, благодаря которым удаётся защитить свой организм от этого недуга. Для этого нужно соблюдать следующие простые правила:
- мыть руки перед приёмом еды;
- не употреблять сладости с кремом во время жаркой погоды;
- хранить мясо и рыбу в холодильнике;
- тщательно мыть фрукты, ягоды и овощи;
- употреблять только свежее мясо и молоко;
- пить кипячённую или минеральную воду.
Кишечная инфекция – это патологический процесс, который может поражать не только взрослых, но и детей. Устранить этот недуг можно, если строго придерживаться составленной врачом схемы лечения.
1 - Инструкция по медицинскому применению лекарственного препарата Макмирор®
simptomer.ru
Кишечная инфекция: причины, первые признаки, симптомы и лечение
Планету населяет огромное количество микроорганизмов, приносящих пользу и вред организму человека. Наука, изучающая микроорганизмы, носит название микробиология. Морфология выделяет два противоположных типа микроорганизма: прокариот и эукариот (отсутствие и наличие оформленного ядра соответственно). Патогенные микроорганизмы вызывают кишечные инфекции.
Кишечная инфекция – болезнь, поражающая органы пищеварительной системы, влекущая обезвоживание организма, диарею. Представляет группу заболеваний, относится к распространённым болезням. Затрагивает детей и взрослых. Чаще болеют люди с пониженным иммунитетом, малыши первого года жизни, люди, употребляющие в высоких дозах алкоголь. Дети составляют 50% заболевшего населения.
Кишечные болезни носят инфекционный характер, причины заболеваний – патогенные микроорганизмы. Общие признаки кишечных инфекций – диарея, повышение температуры, рвотные позывы, боли в живота. Кишечные заболевания характеризуются симптомами, присущими конкретному виду инфекций. По признакам определяется вид кишечной инфекции. Важно грамотно поставить диагноз – некоторые проявления инфекции схожи с другими серьёзными болезнями (псевдокиста поджелудочной железы, пищевые отравления неустановленной этиологии вызывают боли в животе, урчание). Симптомы кишечной инфекции у взрослого и детского коллектива схожи.
Главная причина кишечных инфекций – заражённый человек. Выделяет на окружающих людей и предметы микробы с калом, рвотой, мочой. Выделение патогенных микроорганизмов начинается с первого проявления заболевания, заканчивается с полным исчезновением подозрительных симптомов.
Выделяют три способа передачи кишечных заболеваний:
- орально-фекальный;
- бытовой;
- воздушно-капельный.
Инфицирование происходит орально-фекальным способом через некипячёную воду, употребление испортившейся пищи (молочной, молочнокислой продукции, кондитерских изделий, мяса, мясных полуфабрикатов). Заражение микробами появляется при нарушении санитарных норм, личной гигиены. Вероятность подхватить кишечную палочку появляется, где готовят пищу в неподходящих условиях. Возбудители инфекции не боятся низких температур, становятся опасными при хранении продуктов в холодильнике. Важно соблюдать сроки, место хранения продуктов. При покупке смотрите на сроки годности, не берите взбитые сливки с окончанием срока использования один-два дня.
Чаще патогенные микроорганизмы попадают в кишечник человека через следующие продукты:
- Золотистый стафилококк – при употреблении майонезов, кремов.
- Bacillus cereus – меню из риса.
- Холерный вибрион и кишечная палочка – проглатывание инфицированной воды из прудов, озёр, употребление некипячёной водопроводной воды.
- Клостридии – инфицирование в больничных палатах.
- Сальмонеллы – приготовление пищи из непромытой курицы, испортившихся яичных продуктов.
- Иерсиния – приготовление инфицированного мяса.
Следующий способ заражения кишечными заболеваниями – бытовой. Человек заражается через мыльные принадлежности, посуду, ободок унитаза, другие инфицированные предметы обихода. Здоровые люди, прикоснувшись к инфицированным предметам, переносят микробы с рук в рот, которые попадают в пищеварительный тракт. Механизм передачи кишечной инфекции поддерживает алиментарный способ – болезнетворные бактерии попадают в организм через рот. Потому важно пользоваться собственным полотенцем, мочалкой, чашкой.
Воздушно-капельным способом передаются вирусные кишечные инфекции путём чихания, кашля. Больной человек здоровается за руки с другом – так капли слюны попадают на руки здорового человека, происходит заражение микробами. Вирус моментально распространяются в тесных коллективах – детских садах, школах, театрах, на мероприятиях массового характера. Инкубационный период кишечных инфекций от 10 до 50 часов.
Вывод: главная причина заражения кишечной инфекцией – банальное игнорирование норм личной гигиены.
Виды
Разновидностей кишечных инфекций насчитывается более тридцати в мире. Рассмотрим известные виды.
- Бактериальные;
- Вирусные;
- Протозойные.
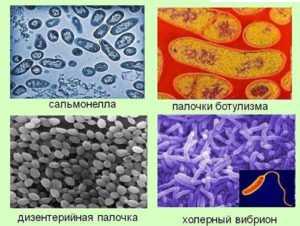
Бактериальные
Бактериальные инфекции попадают в организм через грязные руки, немытые овощи, фрукты, некипячёную жидкость. Инфекции делятся на серогруппы (группа бактерий с общим антигеном). По тинкториальным свойствам различаются грамположительная (стафилококк) и грамотрицательная (сальмонелла) бактерии. В зависимости от вызвавшей инфекцию бактерии назначается соответствующий антибиотик.
Выделяют следующие распространённые бактериальные заболевания.
Сальмонеллёз – бактериальная инфекция. Микробы попадают в кишечник человека через молочную, мясную продукцию, яйца. Заражение человека происходит от больных людей, животных. Сальмонеллёзная инфекция выражена высоким повышением температуры тела пациента, лихорадочным состоянием, диареей с резким запахом. Заболевание носит тяжёлую форму, у больного интоксикация в исключительных историях болезни приводит к отёку головного мозга, сердечному приступу.
Стафилококковая кишечная инфекцияПри стафилококковой кишечной инфекции заражение происходит путём употребления испорченных кремообразных пирожных, просроченных салатов с майонезом. Бактерии стафилококка развиваются при ослабленном здоровье человека. В начале заболевания присутствуют признаки ОРЗ или ОРВИ (повышение температуры, красные миндалины), начинаются рвотные позывы, слизь в кале. Из-за признаков простуды стафилококк могут неправильно диагностировать.
Брюшнотифозная кишечная инфекция передаётся от заражённого человека через каловые массы, мочу. Болезнь сопровождается появлением язв в кишечнике, приведёт к опасному состоянию – разрыву кишечника. В начале заражения у больного появляется температура 38 градусов, ломота в теле, потеря аппетита. Возникают болевые ощущения в области кишечника, кровотечения в носу. Серьёзные последствия брюшнотифозной инфекции приводят к путанице сознания, коматозному состоянию больного.
Дизентерия передаётся от больного человека, характерна для общества с низким гигиеническим уровнем. Начинается остро, поражает толстый отдел кишечника. Пациентам с хронической формой дизентерии рекомендуют лечение в санаториях специального типа.
Эшерихиоз – кишечное заболевание, бактериями являются энтеропатогенные кишечные палочки. Часто инфекцией болеют младенцы, рождённые раньше срока, люди, связавшие жизнь с путешествиями («диарея путешественника»). Для эшерихиоза характерно острое начало, сопровождающееся жидким стулом без выраженной интоксикации организма. У заражённого человека болит голова, появляется общая слабость.
Вирусные
Вирусными кишечными инфекциями человек заражается при нарушении санитарно-гигиенических норм, контакте с чихающим больным.
Распространённая вирусная инфекция – ротавирус, «желудочный грипп». Часто ротавирусы поражают большие коллективы: сады, школы, университеты. После ротавируса человек болеет в облегчённой форме. Инфекция сопровождается повышенной температурой, признаками ОРВИ (заложенность носа, краснота в горле). Врачи рекомендуют сбивать её при отметке выше 38 градусов по Цельсию – подобная температура убивает патогенные микроорганизмы. Возбудитель ротавирусной инфекции устойчив к морозам, хлорке.
Энтеровирусная кишечная инфекция протекает с высокой температурой, поносом, кожными высыпаниями. Характерна острая форма протекания болезни, поражающая сердце, мышечную систему организма.
Аденовирусную инфекцию вызывает аденовирус. В отличие от ротавирусов и энтеровирусов инфицирование происходит в редких случаях. Заболевание поражает слизистую носа, трахею, кишечник.
Протозойные
Заражение человека протозойной кишечной инфекцией (амёбиаз, лямблиоз, токсоплазмоз) происходит путём употребления сырой воды, при проглатывании при купании в озёрах, реках. Инфекции отличаются затяжным характером заболевания.
Методы лечения
У человека с крепким иммунитетом заболевание протекает в лёгкой форме, не требует принятия лекарственных средств. Выделяются проверенные схемы лечения кишечной инфекции дома. Соблюдайте диету, пейте обильное количество жидкости. Если улучшения не происходит, обратитесь к врачам из ближайшей поликлиники. Для лечения пациентов берут во внимание результаты анализов, признаки заболевания, форму диареи.
Задачи врачей перед пациентом:
- Ликвидировать патогенные микроорганизмы.
- Нормализовать систему желудочно-кишечного тракта, добиться здорового стула.
- Исключить интоксикацию организма.
Нелегко выбрать препараты для лечения кишечной инфекции. Для борьбы с вредоносными возбудителями применяют антибактериальные средства лечения – Ципрофлоксацин, Левомицетин, Метронидазол. Амоксиклав дал положительные результаты. Определить вид антибиотика сможет врач-инфекционист.
Тяжёлую форму интоксикации лечат в больнице. Пациентам с синдромом обезвоживания делают капельницы. От ротавируса самостоятельно применяются внутрь препараты Регидрон, Оралит. В домашних условиях легко приготовить солевой раствор вместо лекарств.
С кишечным расстройством борются сорбенты – Смекта, Энтеросгель, Фильтрум. Перечисленные препараты применяют как средства от отравления.
Лечение кишечной инфекции у взрослых предполагает приём эубиотиков (пробиотики). Вид пробиотиков зависит от типа кишечного заболевания. Если пациенту диагностирована кишечная инфекция бактериального характера, принимаются Линекс, Бифидин. При ротавирусной, энтеровирусной инфекции прописывают Лактобактерин, Примадофилус. Грибковые кишечные заболевания лечат в комплексе с Бифидумбактерином, Пробифором. Гомеопатия предлагает в лечении кишечных болезней противовирусное средство Иммунетика.
Лечение кишечной инфекции сопровождается обязательным соблюдением щадящей диеты в течение заболевания и восстановительный период. Чтобы исключить дальнейший рост болезнетворных микробов, в острую фазу заболевания больным советуют воздержаться от пищи.
Питьё при кишечной инфекции – обильное и полезное. В рацион включаются чистая вода, свежие компоты из сухофруктов, кисели, рисовый отвар.
Чтобы вылечить инфицированного больного, в меню входят каши без соли, слизистые супы, нежирные сорта птицы, мяса, хлеб в виде сухариков. Еда готовится исключительно на пару, в отварном, печёном виде. Продуктами от диареи считаются черника, крепко заваренный чай, черёмуха, тыква. Исключите из меню больных молочные, молочнокислые продукты, кондитерские изделия, овощи, фрукты, вызывающие брожение (свёкла, бобовые, виноград), крепкие мясные, рыбные супы. Принимать привычную пищу можно после нормализации работы кишечника.
Слабость после кишечной инфекции тяжёлой формы сохраняется ни одну неделю.
Особенности протекания в детском возрасте
Симптомы, лечение у взрослых и ребёнка схожи. Детские желудочно-кишечные инфекции проявляются более ярко. Причины инфицирования ребёнка – употребление молочной продукции нежелательного качества, некипячёной воды, немытых овощей, фруктов, больной взрослый. Ребёнок первого и второго года жизни всё тянет в рот, потому быстрее подцепляет инфекцию. Частые кишечные заболевания у детей грудничкового возраста – ротавирусная и энтеровирусная инфекции, дизентерия, сальмонеллёз. Если ребёнок заболел в детском саду, распространение инфекции происходит в кратчайшие сроки, заразность детей велика.
Независимо от вида патогенного микроорганизма, признаки кишечной инфекции характеризуются повышением температуры тела (достигает до 39 градусов), диареей, рвотой. У малыша начинается озноб. Кишечные инфекции приводят к обезвоживанию в каждой второй истории. Интоксикация проявляется в сильной жажде, уменьшении, прекращении мочеиспускания, сухости во рту. Ребёнок не играет, не проявляет аппетит, спит. При тяжёлых формах западает родничок, кожные покровы сереют, ребёнок резко теряет в весе. Первая помощь заключается в вызове доктора, госпитализации ребёнка – обезвоживание опасно для детей. Примеры последствий интоксикации – отёк головного мозга, судороги, смерть.
При лёгких формах течения болезни возможно лечение инфекции у ребёнка дома. Инфицированным детям подходит чистая вода, препараты для дезинтоксикации (Регидрон). Жидкость выдаётся маленькими порциями, чтобы не вызвать повторный приступ рвоты. Врачи считают: для улучшения состояния больного поможет клизма.
Таблетки от кишечной инфекции детям назначаются врачом. Среди антибиотиков прописывают Энтерофурил в виде суспензии – разрешены детям от 1 месяца. Для устранения симптомов расстройства кишечника маленьким детям подходит Стопдиар. В препарате содержится нифуроксазид, ликвидирующий болезнетворные бактерии. Давать лекарство от кишечной инфекции можно со второго месяца жизни грудничка. Избавиться от ротавирусной инфекции поможет Циклоферон. Продолжительность применения определяет врач.
Детям до 4 месяцев нельзя давать кисломолочные смеси. Если ребёнок на грудном вскармливании, не отказываетесь от кормления. Молоко матери поможет малышу быстрее справиться с вирусной инфекцией. Детям постарше подойдут крупяные каши на воде (рис, греча), диетические мясные продукты (филе курицы, индейка, зайчатина), нежирный кефир, творог. После лечения новые продукты вводятся после 2-3 недель при нормализации стула малыша. Часто после диареи у ребёнка выраженный запор.
Если ребёнок часто болеет кишечными инфекциями, проконсультируйтесь с иммунологом. Доктор назначит курс общеукрепляющих препаратов (витамины группы А, Б, С).
Чем лечить детей от кишечных заболеваний, лучше их предупредить. С раннего детства приучайте ребёнка к чистоте!
Профилактические меры
Профилактические меры к действию – соблюдение санитарных правил: мытье рук с мылом, обработка фруктов, овощей, нормализация работы кишечника и желудка. Вакцины против кишечной инфекции не придумано.
После посещения улицы, массовых мероприятий, туалета промывайте руки. Лучше ограничить в летнее время употребление молочнокислых продуктов, майонеза. Не оставляйте на ночь на кухне продукты, храните в холодильнике. При обнаружении неприятного запаха от мяса, гнили на консервах безжалостно расставайтесь с ними. В сырой продукции чаще обитают микробы. Старайтесь приобретать продукты в проверенных магазинах. Овощи и фрукты нужно старательно мыть, детям лучше давать без кожицы. Употребляйте в пищу прокипячённую воду, не разрешайте детям пить из-под крана.
Если член семьи заразился кишечной инфекцией, проведите для профилактические мероприятия:
- Выделите индивидуальное полотенце больному.
- Тщательно вымойте посуду инфицированного.
- Обработайте хлором напольные поверхности, дверные ручки, сантехнику.
Педиатры, на учёте которых состоят дети, должны обучать взрослых санитарно-гигиеническим нормам (консультация для родителей при плановых осмотрах младенцев).
Инфекционные заболевания – распространённые, несут тяжёлые последствия. Их лучше предупредить, чем принимать медикаменты.
gastrotract.ru
Кишечная инфекция: симптомы и методы лечения (диета, препараты)
Кишечные инфекции – это острые состояния, которые возникают вследствие инвазии патогенных микроорганизмов в кишечник человека. Поражение пищеварительной системы может быть вызвано множеством возбудителей. Объединяет данные состояния общность клинической картины — выраженный диарейный синдром и интоксикация пациента.
Возбудители кишечных инфекций
В зависимости от происхождения все кишечные инфекции можно разделить на:
- бактериальные;
- вирусные;
- протозойные.
Значительно реже заболевание ассоциировано с патогенными грибками.
| Бактериальные инфекции | Вирусные инфекции | Протозойные инфекции |
|
|
|
Симптомы
Общие симптомы
- Болевой синдром. В зависимости от уровня поражения кишечника боли могут локализоваться в области верхних или нижних отделов живота.
- Диарейный синдром. Для большинства кишечных инфекций характерно учащение дефекации, которое часто сопровождается появлением ложных позывов – тенезмов.
- Запоры. В тяжелых случаях заболевания возможно развитие пареза кишечника, который внешне характеризуется стойким запором, сохраняющимся на протяжении нескольких суток.
- Изменение характера стула. В большинстве случаев стул становится жидким, водянистым, меняется его цвет. В составе кала могут обнаруживаться остатки непереваренной пищи, слизь или кровь.
- Общая интоксикация организма. Кишечная инфекция обязательно сопровождается ухудшением общего состояния пациента, которое проявляется возникновением лихорадки, общей слабости, головных болей, снижения массы тела, отсутствием аппетита.
- Тошнота и рвота. В зависимости от тяжести течения заболевания рвота может быть однократной или многократной, приносить пациенту облегчение или, наоборот, ухудшать его состояние.
Специфические симптомы
| Кишечная инфекция | Специфические симптомы |
| Ботулизм |
|
| Сальмонеллез |
|
| Дизентерия |
|
| Эшерихиоз |
|
| Брюшной тиф |
|
| Паратифозные инфекции |
|
| Ротавирусная инфекция |
|
| Аденовирусная инфекция |
|
| Энтеровирусная инфекция |
|
Пути передачи кишечных инфекций
- Алиментарный путь. Заражение происходит через употребляемую пищу. Такой механизм передачи наиболее характерен для кишечных инфекций.
- Водный путь. Попадание микроорганизмов в тело человека осуществляется при употреблении воды из непроверенных источников.
- Контактно-бытовой путь. Распространение бактерий происходит через предметы обихода.
- Воздушно-капельный путь. Наиболее редко микроорганизмы проникают в тело человека после вдыхания воздуха, в который попали частички мокроты инфицированного пациента. Для кишечных инфекций практически не характерен аэрозольный путь передачи, однако в исключительных случаев возможно и такое заражение.
Диагностика
При подозрении на кишечную инфекцию пациент должен обратиться к своему терапевту. После обследования врач сможет предположить конкретный диагноз и назначит лечение. При тяжелом течении заболевания или при подозрении на специфическую инфекцию (например, дизентерию) больной направляется в специализированный инфекционный стационар для проведения профильной терапии и обеспечения необходимой изоляции.
Для подтверждения диагноза кишечной инфекции используются следующие методики диагностики:
- Исследование кала. Копрограмма дает возможность исследовать кал, обнаружить возможные примеси крови, иммунных клеток, выделить бактерии и отправить их на посев.
- Бактериологическое исследование кала. Посев полученного от пациента биоматериала – основной способ определения возбудителя заболевания. Бактерии культивируются на специальных питательных средах и тщательно исследуются, что позволяет установить вид патогенной бактерии. Кроме того, после определения возбудителя проводится его тестирование на чувствительность к антибиотикам, что позволяет точно подобрать эффективную терапию для пациента.
- Серологические исследования. Дополнительным способом диагностики являются исследование на антитела в крови пациента. Они выделяются в ответ на воздействие бактерий через 4-5 дней. Антитела имеют высокую специфичность по отношению к определенной бактерии, благодаря чему можно установить разновидность микроорганизма.
Лечение
Лечение кишечной инфекции зависит от того, каким возбудителем она вызвана, однако можно выделить ряд общих правил, которые относятся ко всем поражениям пищеварительной системы.
Диета
При легкой форме патологии пациенту назначается щадящая диета. Уменьшается общий объем пищи, исключаются вредные для кишечника продукты, назначается максимально щадящее питание. При среднетяжелом и тяжелом течении заболевания общий суточный калораж сокращается примерно на 40-50%. Рекомендуется увеличить частоту приемов пищи до 6-8 раз в день. В период восстановления, когда диарейный синдром исчезает, рекомендуется назначить пациенту пребиотики как в виде пищевых продуктов, так и отдельно, в таблетках.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
Препараты
Для лечения тяжелых бактериальных инфекций применяются антибиотики. Средства подбираются в зависимости от возбудителя.
Определение схемы терапии и дозировки лекарства проводится только лечащим врачом пациента.
При более легких формах заболевания антибактериальные препараты обычно не назначаются, проводится симптоматическая терапия. В нее входят:
- Введение солевых растворов (Трисоль, Регидрон). При легких формах заболевания жидкость назначается внутрь, при тяжелом течении – вводится парентерально.
- Жаропонижающие средства. Для снижения температуры и интоксикации назначаются нестероидные противовоспалительные средства (Ибупрофен, Нимесулид), а также Парацетамол.
- Сорбенты (Энтеросгель, Полисорб, Смекта). Препараты из данной группы обезвреживают токсические вещества, которые содержатся в пораженном кишечнике, и выводят их из организма. Благодаря этому снижается выраженности интоксикации организма.
- Пробиотики и пребиотики. Кишечные инфекции обычно сопровождаются симптомами дисбактериоза, поэтому пациентам назначаются средства для восстановления нормальной микрофлоры пищеварительной системы. Лекарства применяются исключительно в реабилитационном периоде, когда исчезает диарейный синдром, так как до этого их использование практически неэффективно.
При подозрении на кишечную инфекцию пациент должен оценить свое состояние и принять решение о тактике лечения. Если это легкое пищевое отравление, которое не сопровождается выраженным подъемом температуры и внекишечными симптомами, то заболевание можно лечить дома. Для этого рекомендуется голод и покой, обильное питье, использование сорбентов. При тяжелом состоянии больного, выраженной лихорадке, присоединении внекишечных проявлений обязательно нужно обратиться к врачу. Возможно, пациенту потребуется госпитализация в гастроэнтерологическое отделение или инфекционную больницу.
Прогноз для пациента будет зависеть от возбудителя кишечной инфекции. В большинстве случаев болезнь легко устраняется, однако при некоторых специфических заболеваниях болезнь сопровождается осложнениями и может даже привести к летальному исходу. Залогом благоприятного разрешения заболевания является раннее обращение к врачу и соблюдение его инструкций.
Возможные осложнения
- инфекционно-токсический шок;
- вторичное распространение очагов инфекции, поражение других органов;
- острая почечная недостаточность;
- дисбактериоз.
Профилактика
- регулярно мыть руки перед приемом пищи;
- употреблять мясные и молочные продукты из проверенных источников;
- не пить воду из природных водоемов, не купаться на неофициальных пляжах;
- тщательно мыть фрукты и овощи, даже перед термической обработкой;
- соблюдать правила личной гигиены, не пользоваться чужими личными вещами (например, полотенцами);
- по возможности ограничить контакты с людьми, имеющими признаки кишечных инфекций.
prokishechnik.info
Острая кишечная инфекция – симптомы, лечение и профилактика
Кишечные инфекции (ОКИ) являются одними из самых распространенных инфекций на Земле. Эта большая группа патологий, насчитывающая более 30 видов, ежегодно поражает более 1 млрд. человек во всем мире, проявляя себя обезвоживанием, лихорадкой, симптомами интоксикации организма, а значит, угрожая не только здоровью, но и жизни человека. В нашей стране насчитывается до 500 случаев кишечных инфекций на сто тысяч населения, причем статистика ставит данные заболевания на 3 место среди всех инфекционных недугов.
В данной статье изучим причины, по которым развиваются инфекции в кишечнике, рассмотрим их симптоматику, лечение и профилактику.
Почему появляются кишечные инфекции
То, что кишечные инфекции имеют широкое распространение, кажется вполне очевидным, ведь для попадания в человеческий организм болезнетворным микробам достаточно находиться в пище, воде или на немытых руках человека. Но не все так однозначно. Первым барьером на пути микробов, пытающихся проникнуть в кишечник человека, становится ротовая полость. В слюне содержится особое вещество – лизоцим, которое прекрасно уничтожает проникающие в рот микробы. И даже если инфекционный агент пройдет этот редут, он попадает в желудок, железы которого вырабатывают желудочный сок, являющийся второй преградой на пути болезнетворных микробов.
Но и это еще не все. В слизистой кишечника содержатся особые иммунные клетки, которые выявляют болезнетворную микрофлору и реагируют на нее включением иммунной защиты организма. В этом случае в борьбу вступает облигатная флора кишечника – та самая полезная микрофлора состоящая из лакто- и бифидобактерий.
Но если защитные функции организма ослаблены по причине длительного заболевания или сезонного авитаминоза, болезнетворные агенты не уничтожаются защитными силами организма и начинают активно размножаться, вызывая развитие ОКИ. Рассматриваемым инфекциям наиболее подвержены пожилые люди, лица с болезнями ЖКТ, а также индивиды, страдающие от алкоголизма. Эти категории лиц чаще других подвергаются инфекциям, да к тому же заболевания протекают у них гораздо тяжелее.
Особую озабоченность в плане кишечных инфекций вызывают дети. В первую очередь это относится к недоношенным малышам, младенцам, которых вскармливают искусственно, детишкам с иммунодефицитом, а также к новорожденным, которым вводят прикорм без предварительной термообработки.
Добавим также, что заражение ОКИ происходит алиментарным путем, то есть через рот. Факторами передачи выступают продукты питания, предметы быта, а также купание в открытых водоемах.
Виды кишечных инфекций
Как было замечено выше, существует более 30 кишечных инфекций, которые подразделяются на:
1. Бактериальные Это наиболее распространенные инфекционные заболевания, такие как дизентерия и сальмонеллез, эшерихиоз и кампилобактериоз, холера и ботулизм. Сюда же следует отнести заболевания, вызванные клостридиями, синегнойной палочкой и клебсиеллами.
2. Вирусные Прежде всего, к ним относятся ротавирусы, которые вызывают ротавирусную инфекцию, называемую также «кишечным гриппом». Кроме ротавирусов в эту группу входят аденовирусы, коронавирусы и другие болезнетворные агенты.
3. Грибковые К данной группе заболеваний относят кишечные инфекции, вызываемые грибком рода Candida.
4. Протозойные Сюда входят заболевания, причиной которых становятся поселившиеся в организме паразиты – лямблии, гистологические амебы и другие.
Общие симптомы ОКИ
Инфекционные заболевания развиваются стремительно, а потому с момента заражения и до появления болезненной симптоматики обычно проходит не более 6–24 часов. Рассматриваемые инфекции проявляют себя следующими синдромами:
1. Токсический синдром
При нем у больного появляется субфебрильная температура (до 37,5°C). Правда в случае холеры температуры может не быть вовсе, а при заражении стафилококками она может быть кратковременной и подниматься не выше 38°C.
Обычно высокая температура сопровождается такими симптомами, как: бледность кожи и головокружение, слабость и ломота в теле, тошнота и позывы к рвоте.
2. Кишечный синдром
В зависимости от вызвавшего инфекцию микроба отличается и симптоматика заболевания. Чтобы разобраться, какие именно микробы поразили организм, рассмотрим несколько наиболее характерных синдромов:
- Синдром гастрита. При нем появляются боли в эпигастрии, постоянно мучает тошнота и рвота. Рвота обычно многократная, не приносящая облегчения. Порой рвотный рефлекс появляется после обычного глотка воды. Из дополнительных симптомов можно выделить разжижение стула, нередко однократное.
- Синдром гастроэнтерита. Первым его признаком становятся ноющие боли, локализующиеся в центре живота. Стул в этом случае становится кашеобразным, а чуть позже – водянистым. Разные микробы влияют и на цвет стула (при эширихиозе он желтоватый, а при сальмонеллезе – с зеленым отливом). Кроме того, кал становится слизистым и в нем могут появляться фрагменты непереваренной пищи.
- Синдром энтерита. В этом случае боли в животе отсутствуют, а инфекция проявляет себя диареей с водянистым стулом.
- Синдром гастроэнтероколита. Боль не покидает человека ни на минуту, его мучает диарея с жидким стулом, причем после акта дефекации долгожданное облегчение не наступает. А в кале больного появляется слизь и кровяные прожилки. Все это усугубляется частой и обильной рвотой.
- Синдром энтероколита. Его отличают сильные болевые ощущения по всему животу. Это состояние дополняется частой, болезненной дефекацией с жидким калом вперемежку со слизью.
- Синдром колита. Ощущение ноющей боли локализуется внизу живота (чаще слева). Больной страдает от болезненной диареи, нередко со слизью и прожилками крови. Этот синдром отличает наличие ложных позывов к дефекации без облегчения после посещения туалета.
Говоря о заболеваниях, скажем что:
- если для вас характерны синдромы гастроэнтероколита либо энтероколита, вероятно, имеет место сальмонеллез;
- если у вас наблюдаются проявления колита и энтероколита, возможно в организме бушует дизентерия либо эшерихиоз;
- если все симптомы указывают на синдром энтерита, высока вероятность того, что вас поразила холера;
- если мучительные симптомы напоминают синдром гастроэнтерита, не сомневайтесь, в вашем кишечнике поселилась ротавирусная инфекция.
Кишечные инфекции у детей
Детки гораздо тяжелее переносят данные заболевания, причем самым опасным симптомом у юных пациентов является стремительно развивающееся обезвоживание. По этой причине над маленькими пациентами нередко нависает угроза смерти от инфекционных заболеваний. Надо отметить что, в отличие от взрослых, для которых характерна бактериальная природа заражения, детский организм чаще поражают вирусы. Более того, инфекцию в детском организме с его несовершенной иммунной системой могут спровоцировать даже условно-патогенные микробы.
Осложнения ОКИ
Рассматриваемое состояние, без своевременной и адекватной помощи грозит человеку серьезными осложнениями, такими как:
1. Обезвоживание – потеря организмом жидкости и соли в результате обильной рвоты и диареи (медики подразделяют обезвоживание на 4 стадии). Кроме потери жидкости организмом, больной в таком состоянии страдает от сильной жажды и сухости кожи, снижения давления и учащенного пульса.
2. Дегидратационный шок. По сути, это обезвоживание, только развивающееся со стремительной скоростью и угрожающее смертью. Как правило, потеря воды сопровождается критическим снижением артериального давления.
3. Токсический шок. Это состояние характеризуется стремительным повышением токсинов в организме человека и таким же быстрым падением давления.
4. Острая почечная недостаточность.
5. Воспаление легких (пневмония).
Первая помощь при кишечной инфекции
В случае развития инфекционного процесса в кишечнике, первая помощь должна оказываться как можно быстрее, желательно в первые минуты после появления неприятных симптомов.
В этом плане незамедлительно вызвать скорую помощь нужно при следующих симптомах:
- частый жидкий стул;
- стремительно растущая температура;
- обильная рвота;
- боль в области живота;
- выраженная жажда;
- бледность кожи и обильная потливость;
- появление крови в кале.
Чего не стоит делать при кишечной инфекции
При схваткообразных болях в животе, высокой температуре и жидком стуле:
- нельзя принимать обезболивающие средства. Если у больного имеются такие болезни, как холецистит или аппендицит, болеутоляющие лишь осложнят выявление заболевания;
- запрещено принимать Иммодиум, а также Лоперамид и другие скрепляющие препараты. Прием таких медикаментов оборачивается увеличением количества токсинов в кишечнике больного, усугубляя тем самым его состояние;
- запрещено согревать болезненный живот (класть на него теплую грелку);
- нельзя лечиться народными и гомеопатическими средствами. Последствия таких попыток обычно бывают плачевными.
Чем же можно помочь больному до приезда медиков?
1. Промывание желудка Чтобы вывести отравляющие организм токсины из кишечника и облегчить самочувствие, залпом выпейте 2-3 стакана воды, а спустя минуту вызовите рвотный приступ надавливанием на корень языка. А вот использовать раствор марганцовки врачи не приветствуют. По словам специалистов, эффект от такого средства ничем не превышает обычную воду, а в случае неправильной дозировки можно спровоцировать ожог слизистой оболочки.
2. Прием сорбентов До прибытия врачей больной может принимать любые сорбенты – Смекту, Сорбекс, Активированный уголь и другие. Эти лекарственные средства помогут вывести токсины и облегчат самочувствие.
3. Обильное питье Чтобы противостоять обезвоживанию, важно пить много воды. Причем это может быть не только чистая вода, но и «минералка», черный или зеленый чай. При этом пить следует понемногу, но часто (по половине стакана каждые 10 минут).
Диагностика заболевания
Чтобы подтвердить развитие острой кишечной инфекции, врач предварительно опрашивает больного, интересуясь тем, что он употреблял в пищу в последние сутки. Чтобы подтвердить предполагаемый диагноз и выявить возбудителя, пациенту назначают следующие процедуры:
- развернутый анализ крови, позволяющий выявить природу инфекции (бактериальная, вирусная и т.д.);
- биохимический анализ крови (выявляющий электролитный сбой в организме);
- бактериологическое исследование каловых масс (помогает определить вид кишечной инфекции);
- общий анализ мочи (помогает оценить состояние почек, которые чрезвычайно чувствительны к инфекциям и интоксикациям);
- электрокардиограмма (выявляет нарушения сердечного ритма, которые возникают на фоне нарушения водно-электролитного баланса);
- УЗИ внутренних органов (помогает выявить нарушения в печени, почках, мочевом пузыре и поджелудочной железе).
Лечение острой кишечной инфекции
В случае диагностики данного состояния детей госпитализируют вне зависимости от возраста, а взрослых – при наличии средней и тяжелой степени кишечной инфекции. В стационар помещают также пациента, если в домашних условиях его невозможно изолировать от домочадцев.
На всем протяжении лечения пациенту показан постельный режим (а после прекращении диареи – полупостельный). Больному назначают специальную диету (стол №4). При ней в острый период заболевания можно употреблять некрепкие мясные бульоны и слизистые супы, перетертую нежирную рыбу и мясо, сухари и белый подсушенный хлеб, яблоки без кожуры и несдобное печенье.
Из рациона следует исключить: молоко, копчености и консервы, пряности и приправы, зеленый лук, чеснок, редис и алкоголь. Возвращаться к привычному питанию следует осторожно, на протяжении 2-3 недель постепенно вводя в рацион регулярно употребляемые продукты. Последними следует вводить молоко, а также тугоплавкие жиры, которые будут плохо усваиваться еще в течение 2-3 месяцев.
Медикаментозное лечение
Чтобы восполнить потерю жидкости у больного, ему необходима регидратационная терапия. При наличии рвоты специалисты вводят больному специальные растворы внутривенно, а как только рвота уйдет, жидкости можно принимать через рот. В среднем больной должен выпивать жидкости по 30 г/кг веса в течение суток, принимая назначенное средство каждые 10–15 минут по нескольку глотков.
Кроме того, пациенту назначают:
- энтеросорбенты (Лактофильтрум, Энтеросгель, Белый уголь, Бактисубтил, Смекта и другие);
- кишечные антисептики (Интестопан, Интетрикс, Энтерофурил);
- пробиотики (Линекс, Бифиформ, Аципол и другие);
- ферменты (Мезим, Панкреатин и прочие).
- антибактериальные препараты при данном заболевании может назначать исключительно врач.
Как правило, своевременно начатое лечение быстро приводит к исчезновению неприятных симптомов и нормализации состояния пациента. Правда в редких случаях исходом такого недуга может стать нарушение функции поджелудочной железы, развитие диспепсии или расстройство желчевыводящих путей.
Профилактика заболевания
Чтобы не столкнуться с ОКИ, важно соблюдать следующие меры предосторожности:
- употреблять исключительно бутилированную или кипяченую воду;
- подвергать тщательной термической обработке употребляемые в пищу продукты;
- промывать овощи и фрукты перед употреблением водой (а детям – кипяченой водой);
- долго не хранить скоропортящиеся продукты;
- соблюдать правила личной гигиены;
- поддерживать чистоту в жилом помещении (особое внимание уделяя туалету и ванной комнате). Здоровья вам!
formulazdorovya.com
Кишечная инфекция симптомы
Категория: Симптомы болезнейI. Симптомы со стороны кишечника
1. Поносы. Под истинным поносом подразумевается выделение обильных неоформленных или жидких каловых масс несколько раз в сутки.
Происхождение поносов разнообразно. В возникновении их играет роль ускорение кишечного пассажа вследствие раздражения двигательных нервов, нарушение всасывания воды, разжижение кишечного содержимого транссудатом из крови или воспалительным экссудатом. Эти факторы действуют порознь или одновременно. При функциональных диспепсиях экссудация отсутствует. Ещё о заболеваниях кишечника смотрите тут.
Каждый из описанных факторов не обязательно приводит к поносу. Так, ускорение пассажа в тонких кишках может сопровождаться замедлением его в толстых, что ведет к усиленному всасыванию воды и сгущению каловых масс. Выделение воды или экссудата в спастически сокращенных кишечных петлях также вызовет не понос, а лишь ложные позывы на дефекацию.
2. Запоры. Основным фактором, определяющим характер и консистенцию стула, является двигательная функция кишечника, и всякие отклонения от нормы так или иначе связаны с разнообразными формами кишечной дискинезии.
Для запора характерна задержка стула дольше нормального суточного срока, причем стул либо вовсе отсутствует, либо бывает недостаточным, с опорожнением лишь терминального отдела кишечника. Позывы на дефекацию могут вовсе отсутствовать или наступать повторно, несколько раз в сутки, не сопровождаясь полным освобождением кишечника.
Консистенция каловых масс при запоре колеблется от твердой до водянистой. Каловые пробки, сгущенные от продолжительной задержки в кишечных петлях, особенно в ампуле прямой кишки, становятся непосредственной причиной запора. В ряде случаев больные вынуждены руками освобождать ампулу, разминая и извлекая по частям каловые комки.
Одна консистенция кала еще не определяет картины запора. Существо этого расстройства состоит в задержке каловых масс, неполном очищении дистального отдела кишечника. Замедленное выделение кала может сопровождаться тем или иным изменением его консистенции. Так, задержка в дистальном отделе толстого кишечника ведет к обильному всасыванию воды с образованием твердых каловых пробок, или «камней». Задержка же в слепой кишке связана с усилением бродильных процессов, разжижением кала и развитием газов. Последствием такого тифлостаза будет либо обильное выделение жидких и кашицеобразных бродильных масс, т. е. состояние бродильного поноса, либо учащение позывов на дефекацию со скудным выделением жидкого кала из спастически сокращенных дистальных кишечных петель, т. е. так называемое состояние запорного поноса. В связи с этим понятно чередование поносов и запоров при хронических колитах.
Смена поносов и запоров — самый частый симптом колитов различной этиологии. Задержка стула почта неизбежно чередуется с учащенным выделением жидкого кала. Важно постараться определить ведущий симптом, на фоне которого происходит компенсирование функциональных расстройств. Так, на фоне длительных запоров поносы являются следствием механического и химического раздражения кишечника застойными каловыми массами. Обратная связь также будет понятна, если учесть, что со стороны пустого кишечника, только что освобожденного от содержимого, перестают поступать импульсы к акту дефекации, тем более, что очередное обострение поноса влечет за собой переход на строго щадящую диету.
Таким образом, чередование поноса и засора происходит как бы по типу порочного круга. Разорвать его можно лишь с помощью тщательных лечебных мероприятий, преимущественно диететических.
3. Ложные или запорные, поносы, характеризуются повторными позывами на дефекацию с выделением скудного кала любой консистенции: твердых комочков в виде овечьего кала или жидких масс за счет разжижения экссудатом, водой или бродильными продуктами. Сами больные обычно не разбираются в существе диспепсии, ошибочно трактуя всякое учащение позывов как понос, в то время как в этих случаях речь идет об особой разновидности запора.
4. Ложные позывы могут быть спутниками как поносов, так и запоров. Они возникают вследствие раздражения двигательных нервов дистальных отделов толстого кишечника, преимущественно в сигмовидной или прямой кишке, ощущаясь либо в левом паху, либо в заднем проходе. Симулируя нормальный позыв, они, однако, не реализуются из-за отсутствия калового столба в прямой кишке. Ложные позывы могут сопровождаться отхождением газов, жидкого секрета, слизи или крови (при проктите) или же оставаться пустыми.
5. Тенезмы — разновидность ложных позывов, но с обязательным отхождением слизисто-кровянистых пленок (как бы «плевков») и главным образом с болезненными коликами. Тенезмы особенно характерны для острой стадии дизентерии. При слизисто-перепончатом колите тенезмы сопровождаются отхождением крупных пленок слизи в виде лент с кровянистыми прожилками, принимаемых больными за членики солитера (слизистая колика, colica mucosa).
6. Боли в области кишечника являются частым симптомом кишечных заболеваний как органических, так и функциональных. В отличие от желудочных болей они связаны не с приемами пищи, а главным образом со стулом, появляясь при позыве на дефекацию или после нее. Боли могут возникать и тотчас после стула, сопровождаясь чувством неполного освобождения или повторными позывами на дефекацию. Только при траневерсите боли наступают после еды вследствие давления полного желудка на раздраженную поперечно-ободочную кишку. Характер болей бывает различным. В одних случаях ощущается распирание, полнота в животе, в других — схваткообразная боль. Наиболее характерны кишечные колики, особенно мучительные, когда они не сопровождаются дефекацией. Помимо вышеуказанной слизистой колики с отхождением пленок слизи, характерны так называемые газовые колики, вызванные усиленным образованием и задержкой отхождения газов.
Механизм кишечных болей связан с рядом моментов растяжением кишечных петель вместе с их брюшным покровом, раздражением нервных окончаний в кишечной стенке, натяжением и перекручиванием брыжейки тонких кишок вместе с проходящими в ней нервами. При этом болевые раздражения передаются от висцеральных нервов и сплетений через соединительные симпатические ветви на задние спинномозговые корешки, поднимаясь центростремительно до головного мозга и затем центробежно проецируясь на брюшную стенку. Болевые раздражения, исходящие из дистальных кишечных петель, непосредственно передаются в спинной мозг по спинальным нервам.
Главную роль в механизме развития кишечных болей играет кишечная моторика: тонус, перистальтика, качательные движения, растяжение и спазмы кишечных петель. Распирающие боли при кишечной непроходимости связаны со стенотической перистальтикой в герметизированном отрезке кишечника. Аппендикулярные боли либо носят коликообразный характер (аппендикулярные колики), либо связаны с раздражением брюшины (острый приступ с лихорадкой и гиперлейкоцитозом). При колите боли зависят от растяжения и перистальтических сокращений воспаленной кишечной стенки, при энтерите — от раздражения брыжеечных нервов. При заболеваниях прямой кишки и заднего прохода боли возникают непосредственно от раздражения анальных нервов. При мезентериальном лимфадените боль является самым постоянным симптомом, зависящим от раздражения нервов брыжейки или сдавления их воспаленными лимфатическими узлами.
Следует отметить, что в ряде случаев органические заболевания кишечника, даже самые тяжелые (рак), могут протекать долгое время без всяких болей, что затрудняет их распознавание.
7. Проктодиния — боль в прямой кишке и заднем проходе, ощущение «словно сидишь на шиле». Если эти неприятные ощущения связаны с актом дефекации, то они вызваны воспалительным процессом в области заднего прохода (сфинктеритом, проктитом, трещиной, геморроем). Независимо от дефекации аналогичные ощущения могут иметь чисто функциональный характер, будучи вызваны болезненным спазмом мышц прямой кишки и гиперестезией анальных нервов.
8. Язык. Старые врачи придавали большое значение виду языка у больного, считая его «зеркалом желудка». Правильнее говорить о «зеркале кишечника», состояние которого часто отражается на виде языка. В норме вся поверхность языка бывает влажной, равномерно розового цвета, с выраженными сосочками, иногда слегка обложенная у корня. Патологические изменения выражаются в сухости, серовато-желтом или буром налете, глубоких бороздах, которые придают языку вид «географической карты», трещинах и язвах (при глоссите). Густой налет обычно наблюдается при запоре с продолжительной задержкой кала или в острый период кишечной инфекции. Сухость и бурая окраска служат признаком резкого обезвоживания на почве рвот и поносов. При спру, пеллагре и дистрофических колитах атрофия сосочков напоминает гентеровский язык при бирмеровской анемии. Состояние, языка быстро меняется, служа одним из показателей в динамике кишечных заболеваний.
9. Метеоризм. Количество кишечных газов (метан, азот, сероводород, углекислота) у взрослого человека при смешанной пище достигает 1 л. Газообразные продукты образуются главным образом в процессе расщепления растительной клетчатки кишечными бактериями. Основными источниками газообразования служат бобовые, овощи, капуста, грибы, хлеб, картофель, а из животных продуктов — свежее молоко. Отхождение газов за сутки при рациональной диете происходит в количестве примерно 200 мл (измерение с помощью газоотводной трубки). При обильном приеме бобов, сои как главного источника белков оно возрастает до 2600 мл, а при усиленной перистальтике еще больше. Наоборот, при вялой перистальтике повышается обратное всасывание газов в кровь.
Часть газов всасывается в кровь, остальные выделяются при дефекации или отходят самостоятельно. Патологическое вздутие кишечника может вызываться усиленным образованием газов при обилии пучащих продуктов в пище, нарушением всасывания вследствие воспаления кишечной слизистой (при энтероколите) или венозного застоя в брюшной полости (при расстройствах кровообращения) и, наконец, при механической или спастической задержке отхождения газов.
В нормальных условиях наличие некоторого количества газов поддерживает тонус и перистальтику кишечных петель. Избыточный метеоризм (flatus) вызывает характерные расстройства: чувство распирания, вздутие, резкие боли, газовые колики, смещение диафрагмы и сердца, нервно-сосудистые реакции в виде головных болей, головокружения и даже приступов стенокардии («гастро-кардиальный синдром»).
Усиленное всасывание газов в кишечнике служит причиной весьма неприятного ощущения запаха изо рта (foetor ex ore), нередко приобретающего характер мучительного навязчивого состояния на почве повышенной мнительности. Такие субъекты, обычно выраженные невропаты, избегают общества, обрекая себя на одиночество из-за преувеличенного страха заражать воздух зловонными газами.
10. Перистальтическое беспокойство, урчание, перебирание в кишечнике связаны с нервным раздражением кишечной мускулатуры. Самой частой причиной служит функциональный невроз. Но подобные симптомы могут являться начальным выражением кишечной непроходимости на почве стеноза, странгуляции или внедрения. Особенно характерно для стеноза периодическое напряжение изолированной кишечной петли (симптом Валя), иногда меняющее свою локализацию, а также звук, свойственный струе жидкости, проходящей через узкое отверстие.
11. Тошнота — частый симптом различных кишечных заболеваний: острого, энтероколита, запоров, глистной инвазии. Механизм тошноты сложный и не всегда однородный. Чаще всего тошнота служит выражением спазма тонких кишок в области plica duodeno-jejunalis или еюнальных петель. Рефлекторное раздражение желудка, доходящее до пилороспазма и антиперистальтики, вызывает рвоту и отрыжку. Последняя нередко обладает тухлым запахом от примеси кишечных газов.
Источник тошноты и рвоты нередко выявляется лишь параллельно с распознаванием и излечением ее первопричины, например холецистита или острого энтероколита: вместе с ликвидацией основного заболевания исчезает и тошнота. Иногда для снятия тошноты достаточно простой очистительной клизмы.
12. Анорексия. Падение аппетита является симптомом разнообразных заболеваний многих органов и систем или общей инфекции. Изменение этого сложного безусловного рефлекса свидетельствует о раздражении или угнетении пищевых центров, исходящем из самых различных участков тела, часто вне пищеварительного тракта. В то же время заболевания последнего (анацидный гастрит, колит) могут протекать при нормальном аппетите. Анорексия всегда является отягощающим признаком. При ней слабо протекают процессы переваривания и всасывания пищи, ограничивается количество пищи; иногда появляется чувство отвращения к еде. Анорексия может служить показателем тяжелого общего заболевания, токсикоза или невроза. Изменение аппетита весьма часто служит тонким динамическим признаком, сигнализирует о повороте в течении заболевания.
II Изменения со стороны других систем
Желудок. Понижение секреторной функции желудка вплоть до полной ахилии — .нередкое явление при различных заболеваниях кишечника. Ахилия фигурирует либо как последствие перенесенной кишечной инфекции, либо в качестве предрасполагающего момента для таковой. В обоих случаях она отягощает течение колита.
Реже наблюдается повышение желудочной кислотности и секреции рефлекторного происхождения на почве первичного колита. Наличие голодных болей и пилороспазма может симулировать язвенную болезнь. При проведении комплексной терапии необходимо всегда учитывать состояние желудочной секреции.
Печень и желчные пути. В качестве «внутреннего фильтра» система печени и желчных путей легко попадает под удар при любой кишечной инфекции и инвазии, чаще всего при колибациллезе, лямблиозе, амебиазе, аскаридозе, брюшном тифе и паратифе. В легких случаях дело ограничивается холециститом, в более тяжелых развивается холангит и гепатит (при язвенном колите). Амебный колит дает абсцессы печени. Отсюда необходимость при всех хронических заболеваниях кишечника исследовать не только желчные пигменты в моче и крови, но также дуоденальное содержимое и функции печени. Кроме того, расстройства переваривания и всасывания пищи влияют на желчевыделение и обменные функции печени, что ухудшает течение колитов.
Поджелудочная железа, как и желчные пути, нередко является входными воротами кишечной инфекции. При заболеваниях кишечника необходимо исследовать дуоденальные ферменты, диастазу мочи и крови, содержание трипсина в кале. При копрологических анализах нужно учитывать симптомы панкреатической недостаточности (жир, мышцы, соединительная ткань), особенно при жирных поносах, заставляющих думать о хроническом панкреатите.
Сердечно-сосудистая система. Тесная взаимосвязь пищеварительных и сердечно-сосудистых расстройств проявляется рядом симптомов, которые схематически можно разделить на две группы в зависимости от основного заболевания той или другой системы. Особенно важными представляются рефлекторные расстройства сердца и сосудов при первичных заболеваниях кишечника. Сюда относятся смещение сердца на почве метеоризма и запоров, одышка, сердцебиение и боли в сердце после еды. Упорные поносы ведут к обезвоживанию, гипотонии и даже коллапсу. Продолжительные запоры могут вызывать сосудистые реакции в виде головных болей, похолодания конечностей. Особенно тяжело отражаются на сердечно-сосудистой системе дистрофические поносы с эндогенным авитаминозом, дистрофией миокарда, гипопротеинемическими отеками.
Мочевыводящие пути. Циститы и пиелиты могут присоединяться к инфекционному колиту, особенно при наличии колибациллеза и гнилостной диспепсии. Реже наблюдаются токсические нефрозы, обычно летучего характера. Уремические поносы часто протекают под видом тяжелого язвенного колита.
Нервная система. При всяких кишечных расстройствах имеются те или иные симптомы со стороны нервной системы: головные боли (при запорах и кишечной интоксикации), расстройства сна и памяти, разбитость, утомляемость, раздражительность, падение трудоспособности. Связь бродильных и гнилостных процессов со сменой возбуждения и депрессии большинством авторов отрицается.
В патогенезе нервно-кишечных связей участвуют рефлекторные, обменные и диспептические факторы. Поражения нервной системы особенно выражены при вторичных (эндогенных) авитаминозах, в частности при дефиците витаминов комплекса В. Наиболее тяжелые поражения нервной системы отмечаются при пеллагроидных поносах.
Моча. Диагностическую .роль играет также увеличение в моче количества уробилина и билирубина (при вовлечении печени и желчных путей в кишечную патологию), индикана (при гнилостных формах колита и высокой кишечной непроходимости), наличие патологических форменных элементов (при сопутствующем пиелоцистите), белка и цилиндров (при нефрите). Олигурия и анурия могут наступать после профузных поносов, полиурия — при дистрофических состояниях, поллакиурия — при кишечных дискинезиях.
Кровь. Изменения красной крови в виде гипохромной анемии нередки при всякого рода тяжелых колитах и энтеритах. Анемия, даже пернициозоподобная, может являться первым симптомом рака желудка и кишечника. Постгеморрагические анемии осложняют всякого рода кишечные кровотечения (при язвенном колите, геморрое, раке и пр.).
Биохимические показатели. Кроме вышеперечисленных, важны следующие данные: остаточный азот крови (при уремическом колите), содержание кальция в крови (при спру и других формах жирных поносов), витамины A, B1 и С (при вторичных авитаминозах), протромбин (при геморрагических диатезах и желтухах), белки плазмы (при дистрофических колитах и авитаминозах).
Основные функциональные кишечные синдромы
1. Кишечная дискинезия
Расстройство двигательной функции кишечника сопровождает всевозможные органические заболевания (колиты, опухоли, непроходимость), но может носить и чисто функциональный характер. Выяснение патогенеза этих дискинезий имеет поэтому решающее значение в распознавании всякого кишечного заболевания.
В качестве самостоятельного заболевания или синдрома дискинезия фигурирует только в картине привычных запоров. Однако значение ее в кишечной патологии этим не ограничивается, поскольку она обычно осложняет течение наиболее частого заболевания кишечника — хронического энтероколита любой этиологии. В то же время дискинезия в качестве ранней или промежуточной стадии подготовляет целый ряд позднейших осложнений и может способствовать развитию более серьезных заболеваний: на примере дискинезии особенно наглядны переходы функционального расстройства в органическое страдание и обратно.
Причинами дискинезии являются расстройства кишечной иннервации, нарушения координации в сфере вегетативной и центральной нервной системы, извращения безусловных и условных рефлексов. Особое место занимают рефлекторные кишечные дискинезии на почве заболевания других органов, например при холецистите и язвенной болезни. В этом случае кишечные спазмы поддерживаются висцеро-висцеральными рефлексами, исходящими из патологических очагов раздражения (желчные пути, гастродуоденальная зона).
Клиническая картина кишечной дискинезии сводится к субъективным ощущениям полноты, расписания, тяжести в животе, ложным позывам, чувству неполного освобождения после дефекации, кишечным коликам. Дискинетические запоры вызывают и ряд общих расстройств: головные боли, похолодание конечностей, усталость и разбитость, падение трудоспособности, угнетенное состояние.
Различные формы кишечной дискинезии. Ложные поносы с повторными выделениями жидкого скудного кала вследствие задержки в толстой кишке с раздражением ее стенки.
Выделение кала различной консистенции:
а) сначала кашицеобразного, затем плотного;б) сначала каловая пробка, затем кашицеобразный кал;в) стремительные извержения кала, связанные с гиперсекрецией или гиперкинезией; г) запоры левосторонние (чаще) или правосторонние (реже).2. Кишечные диспепсии
Под этим термином понимаются обычно расстройства кишечного пищеварения функционального характера, не связанные с органическими заболеваниями кишечного тракта. Разбивая их на отдельные группы по этиологическому принципу, мы можем лишь предложить рабочую схему, так как грань между функциональными и органическими расстройствами является стертой, а также и потому, что функциональные расстройства (дисфункции) составляют неотъемлемый элемент всякого кишечного заболевания. Все же подобная рабочая схема необходима для понимания этиологии отдельных клинических форм и разработки соответствующей терапии.
Гастрогенная диспепсия. Расстройства желудочной фазы пищеварения легко приводят к нарушениям кишечной фазы. Самой частой формой подобных гастрогенных расстройств являются ахилические поносы, связанные с ускорением желудочной эвакуации и раздражением тонкого кишечника обильным, плохо подготовленным содержимым желудка. В начальной стадии декомпенсированной желудочной ахилии поносы быстро излечиваются соляной кислотой или искусственным желудочным соком. В дальнейшем поносы могут поддерживаться вторичным энтероколитом, когда гастрогенный фактор в патогенезе отходит на второй план, уступай место инфекционно-воспалительному фактору. Эти вторичные энтероколиты дают, почти ту же картину, что и простая гастрогенная диспепсия (обилие переваримой растительной клетчатки и плохо переваренных мышечных волокон), но требуют уже иной терапии (см. ниже). Копрологически они отличаются от диспепсии наличием слизи.
Панкреатическая диспепсия. Для этой формы поносов характерны: лиэнтерия, креаторрея и стеаторрея с преобладанием нейтральных жиров. В далеко зашедших случаях каловые массы имеют большой объем, маслянистый вид и быстро застывают на воздухе. Панкреатическая диспепсия отнюдь не обязательна при желудочной ахилии. Лечение сводится к применению диеты с ограничением жиров и грубых сортов мяса и назначению панкреатина с висмутом, таннальбином или очищенным мелом.
Печеночная диспепсия, т. е. нарушение пищеварения на почве недостаточности функции печени или желчных путей, может отражаться на работе желудка, кишечника или всего желудочно-кишечного тракта. При желудочной форме печеночной диспепсии имеются диопептические симптомы, напоминающие гастрит (тяжесть после еды, быстрое чувство насыщения, горький вкус во рту, анорексия, тошнота, отрыжка), особенно выраженные после приема жирной пищи. Для кишечной формы характерны поносы, наступающие рано утром (симптом «будильника») или после приема жирных блюд. Непереносимость жиров связана с недостаточным поступлением желчных кислот в кишечник, особенно при желтухе. В кале преобладают омыленные жиры и кристаллы жирных кислот.
В других случаях наблюдаются запоры, объясняемые недостатком стимулирующего действия желчных кислот на кишечник, а также рефлекторным колоспазмом. Запоры в свою очередь еще более тормозят процесс поступления желчи в кишечник (порочный круг).
Функциональный и рефлекторный характер печеночной диспепсии обусловлен первичным поражением печени или желчных путей. В пользу диагностики печеночной диспепсии говорит и благоприятный эффект патогенетической терапии, направленной на щажение больного органа и осторожное стимулирование его функции, — желчегонные препараты (карлсбадская соль при запорах, холосас при поносах), уротропин, тепловые процедуры, диета с ограничением жиров и жареных продуктов.
Бродильная диспепсия развивается на почве чрезмерного употребления в пищу углеводов. Относительный недостаток амилолитических ферментов приводит к тому, что избыточные углеводы не перевариваются или расщепляются лишь частично, с образованием обильных продуктов брожения, главным образом в слепой и восходящей кишке. Процессы брожения еще более усиливаются при наличии желудочной ахилии вследствие недостатка соляной кислоты, которая расщепляет белковую оболочку углеводистых продуктов (амилорексис).
Клиническая картина бродильной диспепсии бывает тяжелой только в раннем детстве. Нередко это заболевание приводит к дистрофии. У взрослых наблюдается понос с выделением пенистых испражнений, вздутие, несильные боли. Кал резко кислой реакции, содержит много крахмальных зерен, переваренной клетчатки и бродильную флору (дрожжи, клостридии, спириллы), но без примеси слизи и крови, как это бывает при бродильной форме колита. Кишечные петли резко раздуты газами, местами спастичны, но мало болезненны. Печеночная тупость прикрыта раздутой восходящей кишкой, диафрагма приподнята. Сердце приобретает горизонтальное положение, что может вызвать приступы одышки, сердцебиение и неприятные ощущения в области сердца (особенно в лежачем положении), которые облегчаются в сидячем положении и при ходьбе. Общее питание мало страдает, так как всасывание белков и жиров в тонких кишках не нарушено.
Течение болезни обычно вполне доброкачественное. При диете с ограничением углеводов и растительной клетчатки быстро наступает улучшение, а в начальных стадиях — выздоровление. Затяжные формы характеризуются рецидивами при малейших нарушениях диеты. Отягощающим фактором является желудочная ахилия, понижающая процесс аминорексиса. Изменение кишечной флоры и общее ослабление организма открывает ворота для вторичной инфекции, что легко приводит к развитию хронического энтероколита, с более упорным течением.
Гнилостная диспепсия. Начало этого расстройства пищеварения связано с избыточным подвозом пищевых белков, главным образом мясных, или плохим перевариванием их. Обильное образование гнилостных продуктов неполного распада белка (индол, скатол, триптофан, токсамины и др.) вызывает ряд диспептических симптомов: головные боли, ангиоспазмы с похолоданием конечностей и побледнением, анемию гипохромного типа. Кал обычно скудный, жидкий или кашицеобразный, гнилостного запаха, серовато-бурого цвета, резко щелочной реакции, с обильным содержанием мышечных волокон и соединительной ткани.
Извращения химизма и флопы кишечника при такой форме более сложны, чем при бродильной. В этих случаях труднее нормализовать бактериальную флору и химизм с помощью контрастной (углеводисто-жировой) диеты. Избыток углеводов легко приводит к раздражению кишечных петель и выделению в просвет кишки сначала водянистого транссудата, а затем воспалительного экссудата, богатого белком. В результате создается порочный круг с прогрессирующим нарастанием гнилостных процессов и диспептических симптомов.
Чтобы разорвать этот порочный круг, необходимо радикально разгрузить кишечник от патологических продуктов распада и одновременно стерилизовать его приемами слабительного и проведением краткого курса лечения сульфаниламидами (10.0 на 2—3 дня). Рекомендуется также назначать разгрузочную яблочную диету.
Нервная диспепсия. Эта форма кишечной диспепсии будет более детально рассмотрена в главе о неврозах кишечника. Характерным признаком ее является отсутствие выраженного колита, а главное — неврогенная обусловленность диспептических расстройств. Нейровисцеральные связи в одних случаях обусловлены рефлекторными воздействиями соседних органов (печень, желчный пузырь, желудок), в других — центральной нервной системой, раздражением коры или подкорковых центров. В последнем случае дисфункция кишечника в виде поносов, запоров, распирания, ложных позывов, колик и т. д. непосредственно связана с отрицательными эмоциями — страхом, тоской, навязчивыми мыслями, воспоминаниями, «ассоциациями» (условными рефлексами). Особенно типичны стремительные поносы
под влиянием навязчивых мыслей или испуга (так называемая медвежья болезнь). Внезапное выделение жидкого стула без примеси воспалительных элементов вызывается длинной перистальтической волной от привратника до заднего прохода, которая минует все физиологические тормозы илеоцекальной заслонки и перегибов толстой кишки. Поводом для таких поносов служит либо острое эмоциональное переживание, либо условно-рефлекторные раздражения более сложного характера, например воспоминание об аналогичных переживаниях, неблагоприятные внешние условия (нахождение в обстановке, исключающей возможность пользоваться уборной) .
Правильное толкование природы нервных диспепсий, а стало быть и целеустремленная терапия их возможны лишь в свете кортиковисцеральной патологии.
Послеобеденные поносы
а) Билиарные поносы в виде кризов резких болей с бурными позывами на дефекацию и выделением темножелтых или зеленых испражнений с обильным содержанием желчных пигментов. Эквивалентом этих поносов служат «желчные кризы» с обильной рвотой желчью до нескольких литров (.собственные наблюдения). Причины кризов — висцеровисцеральный рефлекс на почве повышенной нервной возбудимости. В основе — скрытый холецистит. Выделение желчного кала вызывает чувство жжения в заднем проходе.б) При колитах послеобеденный позыв на дефекацию возникает от раздражения поперечной кишки со стороны полного желудка. Характер кала соответствует исходному месту позыва, откуда идут длинные перистальтические волны, которые докатываются до прямой кишки. Причина послеобеденных поносов лежит в повышении кишечной и общей нервной возбудимости.3. Дистрофия
В отличие от дистрофии раннего детского возраста с ее истощающими поносами, представляющей собой определенную нозологическую единицу, дистрофия у взрослых является промежуточной, проходящей стадией или осложнением различных заболеваний кишечника, например весьма частым последствием тяжелых колитов. Здесь мы рассмотрим только роль дистрофии как одного из, синдромов кишечной патологии.
Расстройства общего питания могут развиваться при всяком заболевании кишечника, органическом и функциональном, сопровождающемся нарушением всасывания пищи в тонком кишечнике. Причины резорбтивных расстройств могут заключаться в ускоренном прохождении пищи и атрофии стенки тонкого кишечника на почве длительного ее воспаления (при тяжелых энтеритах), запустевания лимфатических сосудов брыжейки (при туберкулезе или так называемой липодистрофии Уиппла), но и вне таких тяжелых заболеваний процессы всасывания могут нарушаться при резком ускорении пассажа в тонких кишках чисто нейрогенного характера.
Выпадение или резкое ограничение всасывания в тонких кишках, естественно, приводит к дефициту важнейших пищевых веществ в организме, в первую очередь белков и жиров. Этот дефицит неизбежен даже в том случае, когда после ускоренного пассажа через тонкие кишки пищевая кашица задерживается в толстом кишечнике, где она сгущается после всасывания воды. Последствием гипопротеинемии являются «безбелковые» отеки вследствие нарушения онкотического равновесия. Одновременно возникает гиполипемия и гипогликемия, а также дефицит важнейших витаминов в крови и в тканях.
Истощающие поносы приводят к обезвоживанию организма и сгущению крови, что изменяет все биохимические показатели в сторону их повышения: цифры гемоглобина и белков плазмы могут оказаться выше нормы, а онкотическое равновесие сохраняется. Однако эта «сухая» форма дистрофии протекает еще тяжелее, чем отечная, давая, помимо симптомов дефицита белков, жиров и витаминов, еще картину обезвоживания тканей с изменением нервно-мышечных функций: судорогами, параличами, часто депрессивным психозом и множественным авитаминозом, в частности пеллагроидного типа.
Подавление всех пищеварительных функций, падение веса и общее нарушение трофики может приводить к необратимым изменениям нервной системы. Резкое падение сопротивляемости открывает ворота для любой инфекции (пневмонии, дизентерии, туберкулеза, рожи), от которой больной может погибнуть.
К счастью, эти тяжелые, необратимые случаи в обычных условиях питания составляют редкое исключение. Гораздо чаще встречаются стертые, нечетко выраженные формы, имеющие, однако, аналогичную структуру патогенеза. Здесь важно только подчеркнуть значение дистрофического фактора, осложняющего любое заболевание кишечника, накладывающего отпечаток на течение болезни. Особое значение имеет взаимосвязь дистрофии с инфекцией, вступающей в действие вторично, дающей начало новой фазе болезни или даже новому заболеванию, например бактериальной дизентерии, присоединяющейся к первичной функциональной диспепсии или дистрофии. Таким образом, дистрофия может служить как бы связывающим звеном между функциональным и органическим этапом патологического процесса.
4. Кишечная аутоинтоксикация
Хотя большинство симптомов, приписываемых кишечной интоксикации, зависит от других факторов — нервного, сосудистого, аллергического, инфекционного, все же возможность истинного самоотравления при пищеварительной недостаточности кишечника не подлежит сомнению. Так, при гнилостных процессах в кишечнике образуется ряд токсических продуктов, преимущественно белкового происхождения: токсамины (гистамин и др.), аммиак, фенолы (из тирозина), индол и скатол (из триптофана), сульфиды и сероводород (из цистина).
При бродильных процессах органические кислоты могут оказывать вредное действие:
а) гемолитическое действие,б) декальцинирующее действие вследствие повышенной потери солей кальция,в) ацидотическое действие от усиленного образования ацетона,г) оксалемия вследствие образования щавелевой кислоты из углеводов с помощью кишечной палочки (в слепой кишке).При гнилостных и бродильных процессах обычно имеет место сочетание нескольких вредных моментов. Отличить гнилостную диспепсию от бродильной, помимо копрологических признаков, возможно и на основании индиканурии, особенно выраженной при гнилостной диспепсии.
Таким образом, перечисленные функциональные синдромы — дискинезия, диспепсия, дистрофия и интоксикация — являются обычными спутниками большинства кишечных заболеваний. Фигурируя либо порознь, либо в совокупности, эти синдромы характеризуют клиническую картину всего заболевания и определяют выбор патогенетической терапии.
Хронические энтериты и энтероколиты
1. Хронические энтериты
Начнем систематическое изложение кишечных заболеваний с поражений тонкого кишечника, так как заболевания двенадцатиперстной кишки (язвенная болезнь, дуодениты, дивертикулез и пр.) тесно связаны с патологией желудка и должны быть рассмотрены при описании болезней последнего.
Общие условия патологии тонкого кишечника вытекают из функциональных особенностей данного отрезка кишечной трубки.
Двигательная функция определяется двумя пограничными зонами: проксимально — границей с гастродуоденальной зоной (plica duodenojejunalis), дистально — илеоцекальным клапаном. Оба этих пограничных участка являются активными интерорецепторами, источниками обильных рефлекторных связей. Так, желудочное содержимое, поступая в тощую кишку, посылает первую перистальтическую волну, которая при перевозбудимости нервной системы может доходить до ануса, вызывая немедленные поносы. Стремительная эвакуация желудка порождает, кроме того, гипогликемические реакции на почве ускоренного всасывания углеводов, а также сопровождается особым «тонкокишечным шоком». Гипогликемия и шок осложняют многочисленные заболевания разных органов и непосредственно связаны с верхним отделом тонкого кишечника.
Не меньшее значение имеет процесс всасывания, легко нарушающийся при поражениях вышеуказанного отдела. Понятно, что всякий сколько-нибудь серьезный энтерит влечет за собой симптомы дефицита нужных организму пищевых веществ в отличие от колита, когда даже тяжелые язвенные поражения не угрожают процессам всасывания. Поэтому переход .воспалительного процесса с толстого кишечника на тонкий, особенно на верхние его отделы, всегда является серьезным осложнением.
Секреторные нарушения тонкого кишечника играют меньшую роль в общем пищеварительном процессе благодаря выраженной заместительной роли ферментов поджелудочной железы. Однако при разлитом энтерите страдают и секреторные, и резорбционные процессы, а стало быть, и трофика организма.
Воспалительные заболевания тонких кишок редко встречаются в изолированном виде. Гораздо чаще мы имеем дело с энтероколитом. Однако участие тонкого кишечника проявляется весьма отчетливыми признаками. Преобладание патологии тонкого кишечника, даже при энтероколите, накладывает яркий отпечаток на всю клиническую картину. Однако в ряде случаев клиника энтерита ограничивается отдельными симптомами, составляя лишь один из компонентов общего заболевания.
Примером могут служить лямблиозный энтероколит, мезентериальный лимфаденит. Раздражения тонкого кишечника регулярно сопровождают и такие заболевания, как анацидный гастрит, холецистит, болезни оперированного желудка.
Но энтерит может фигурировать и как самостоятельное заболевание, чаще всего в одной из двух следующих форм.
1. Еюнальные поносы отличаются бурными позывами на стул вскоре после еды (по типу ахилических или лямблиозных). Испражнения имеют зеленоватый цвет, жидкую кашицеобразную консистенцию, содержат слизь, тесно перемешанную с калом, обильные остатки омыленных жиров (кристаллы, глыбки, иглы жирных кислот). Обилие жира может даже придавать калу обесцвеченный вид. Эта форма описана как «мыльная диспепсия» (Поргес). Характерным является состояние резкой общей слабости с чувством жара, дрожанием рук и головокружением, вплоть до коллапса, наступающее тотчас после стула и напоминающее гипогликемическую кому. Механизм этого «тонкокишечного шока» объясняется различно. Одни авторы связывают его с гипогликемией на почве ускоренного перехода пищи по тонким кишкам и быстрого всасывания углеводов, что при общей нервной неустойчивости и вызывает указанные симптомы. Другие приписывают главную роль гиперемии в области чревного нерва с рефлекторной гипотонией. Такое объяснение кажется нам более вероятным тогда, когда речь идет о заболеваниях тонкого кишечника, в то время как гипогликемия более свойственна ряду желудочных синдромов, например при ахилии и после резекции желудка.
2. Хронический энтерит может тянуться много лет. Начало болезни нередко анамнестически относится еще к детскому возрасту. Течение обычно мягкое, не прогрессирующее, но с наклонностью к переходу в энтероколит.
Причины
Играют роль хронические инфекции, в том числе туберкулез, болезни желудка (анацидный гастрит, состояние после операций на желудке), хронические интоксикации (свинец), перегрузка объемистой и жирной пищей. Инфекция в тонком кишечнике может поддерживаться изменением бактериальной флоры («дисбактерия»), когда понижение желудочно-кишечного барьера и щелочная реакция воспалительных секретов способствуют внедрению и развитию бактерий, приобретающих повышенную патогенность. Этот факт доказан экспериментально методом кишечных патронов.
Главные симптомы
Урчание и переливание в животе, вздутие, боли вскоре после начала еды, симулирующие ранние боли при высоко расположенных язвах желудка. Недостаточное внимание уделяется симптому вазомоторного шока после стула или еды. Причина последнего, возможно, лежит в нарушении барьерной функции эпителия тонких кишок как регулятора ритма всасывания пищи. Поносы могут долгое время отсутствовать. Ускорение пассажа по тонкому кишечнику компенсируется замедлением пассажа по толстому кишечнику, где кал успевает полностью оформиться, а крахмал и клетчатка перевариваются бактериями и ферментами. Нарушения всасывания проявляются обильными остатками жира в кале, который при большом количестве принятых жиров имеет светлую окраску. Эту стеаторрею надо отличать от других аналогичных расстройств (при панкреатите, туберкулезе брыжейки, спру).
Из объективных симптомов прежде всего следует отметить болевую зону кожной гиперестезии в области прямой мышцы живота и сзади по левой пара-вертебральной линии от последних грудных до первого поясничного позвонка (Поргес). Болевая точка слева от пупка совпадает с таковой при пептической язве тонкой кишки. При регионарном илеите болевая точка находится в илеоцекальной области, в месте инфильтрата. При мезентериальном лимфадените болевые зоны соответствуют ходу брыжейки (симптом Штернберга).
Лабораторные симптомы
Характерная копрологическая картина сводится к наличию оформленного кала, тесно перемешанного со слизью, зеленоватого или светложелтого цвета, с обильным содержанием омыленных жиров. Желудочная секреция часто понижена до нуля. Функциональные пробы печени при осложнении тяжелым гепатитом патологичны. В моче имеется повышенное содержание индикана, как при гнилостной диспепсии.
Рентгенологически отмечается ускорение пассажа по тонкому кишечнику: уже через 2—3 часа барий поступает в толстый кишечник. Иногда при рентгеноскопии через 2—3 часа барий находится в желудке и толстом кишечнике, в то время как тонкие кишки пусты. В других случаях имеются уровни жидкости в петлях тонких кишок с пузырями газа над ними.
Осложнения. Чаще всего патологический процесс переходит на толстый кишечник, вызывая банальную картину энтероколита. Нарушение процессов всасывания, естественно, ведет к дистрофии, авитаминозам и анемии. Повреждение кишечного эпителия поддерживает хроническую интоксикацию, что вызывает ряд токсических и аллергических симптомов: крапивницу, экзему, отек Квинке. В дальнейшем заболевание может осложниться холециститом, печеночной коликой, гипохромной анемией, глосситом, афтозным стоматитом, анафилактическими поносами. Возможны и поражения сосудов брюшной полости с развитием тромбофлебитической спленомегалии. Как известно, в анамнезе больных с этим заболеванием селезенки имеются указания либо на травму живота, либо на хронические кишечные инфекции.
При дифференциации энтеритов с другими заболеваниями следует исключить туберкулез кишечника, мезентериальный лимфаденит, спру, хронический аппендицит.
Острые энтериты могут вызываться любой кишечной инфекцией, возможно, вирусом или даже простым охлаждением, судя по литературным данным.
Лечение предусматривает дробное питание малыми порциями, медленную еду и раздельный прием плотной пищи и жидкости в целях замедления эвакуации и всасывания пищи. Запрещается грубая растительная клетчатка и жирные объемистые блюда. Мясо рекомендуется в больших количествах (до 200 г в день) в рубленом или мягко разваренном виде. При запорах назначают сырые соки, компот, простоквашу.
Примерное меню. Завтрак: яйцо всмятку, какао на воде, подсушенный белый (или серый) хлеб с маслом. Обед: мясной бульон или суп из протертых овощей с рисом, мясная котлета, курица или вареная нежирная рыба с овощным пюре, фруктовый кисель. Ранний ужин: рисовая каша на воде с маслом или сырники. Перед сном чай, сухари, печенье.
При поносах принимают настой из сухих трав (ромашка, мята, укроп, клевер) по 1/4 стакана 3—4 раза в день.
Регионарный (терминальный) илеит (болезнь Крона)
В 1932 г. Крон, Гинцбург и Оппенгеймер впервые описали 13 случаев тяжелого энтерита с поносами, болями в животе, истощением, анемией, повышением температуры, инфильтратом в илеоцекальной области, осложненном стенозом и свищами. У половины больных имелись рубцы после аппендэктомии. Позднее аналогичные изменения (грануломы) были описаны в толстом кишечнике и даже в желудке.
Патологическая анатомия. Чаще всего поражается терминальная петля подвздошной кишки, откуда процесс продолжается в проксимальном направлении, реже каудально, переходя на толстую кишку, захватывая петли кишки, наиболее богатые лимфатическими элементами. Пораженные отрезки утолщены, ригидны, серозная оболочка покрыта жиром и фибринозным выпотом. Соседняя брыжейка отечна, утолщена, лимфатические узлы увеличены. Отросток слепой кишки погружен в спайки. Отмечаются прободения кишки в брыжейку, с образованием свищей. На резецированных петлях кишки стенка резко утолщена, просвет сужен, имеются язвы, некрозы и гиперплазия слизистой. Гистологически отмечается неспецифическая гиперплазия лимфатической ткани подслизистого слоя. В лимфатических узлах гигантские клетки без казеоза и бацилл Коха. Этот лим-фогрануломатозный процесс почти не отличим от туберкулеза.
Была выдвинута гипотеза о том, что это заболевание развивается на почве туберкулезного поражения кишечника бациллами бычьего типа при хорошей сопротивляемости макроорганизма, с закупоркой лимфатических сосудов и вторичной инфекцией. Указывалось также и на анатомическое сходство с саркоидозом Бека.
Экспериментально была доказана возможность воспроизведения аналогичного процесса в кишечнике собаки с помощью введения в брыжейку и лимфатические узлы раздражающих веществ (мелкий песок, тальк), закупоривающих млечные пути. Последующее внутривенное введение бактерий усиливало развитие процесса.
Этиология и патогенез сводятся к сочетанию неизвестной инфекции с закупоркой лимфатических сосудов.
В анамнезе часты указания на аппендицит и бактериальную дизентерию, а также на плохие условия питания.
Болезнь Крона, также известная под названием региональный илеит, - это хроническое воспаление стенок кишечника, чаще конечной части тонкого кишечника или толстой кишки. Воспаление захватывает глубокие слои стенок кишечника, могут формироваться язвы и нарывы. Язвы могут полностью разрушить стенку, создавая аномальные проходы (свищи) в другие части кишечника, к другим органам, например к мочевому пузырю или к коже. Глубокие трещины могут также развиваться внутри и вокруг заднего прохода. Воспаление может привести к утолщению стенки кишечника и, в конце концов, к полной блокаде кишечника. Симптомы болезни Крона появляются в виде приступов, которые чередуются с периодами нормального самочувствия. У некоторых людей бывает только один или два приступа, и затем наступает выздоровление; у других приступы повторяются в течение всей жизни.
Причины
• Причина болезни Крона неизвестна.• Наследственные факторы, очевидно, играют некоторую роль в развитии этой болезни.• В соответствии с некоторыми теориями причинами болезни могут быть: вирусные или бактериальные инфекционные болезни, аутоиммунные заболевания, аллергия на продукты питания или застой лимфы. Профилактика• В настоящее время нет никакого известного способа предотвратить болезнь Крона, однако есть различные способы лечения, которые устраняют симптомы. 1) синдром язвенного колита с поносами и выделением слизи и гноя без явной крови. Толстая кишка поражается только до нисходящей петли, сигма и прямая кишка остаются интактными. Однако в дальнейшем процесс распространяется каудально, поэтому операцию надо производить до наступления поздней стадии;2) синдром непроходимости тонкого кишечника;3) псевдоаппендицит;4) кишечная колика;5) невротические реакции.• Приступы боли или спазмы, обычно около пупка или в нижней правой части живота.• Постоянная водянистая диарея.• Кровотечение из прямой кишки или кровь в стуле.• Анальные трещины.• Тошнота.• Лихорадка.• Усталость.• Потеря аппетита и веса.• Осложнения в разных органах и системах, например, боль в суставах из-за артрита, воспаление глаз и повреждения на коже.Диагностика
• Необходимы история болезни и физическое обследование.• Может потребоваться анализ крови.• Может быть выполнен рентген тонкого кишечника.• Может быть сделана бариевая клизма. Барий создает четкое изображение толстого кишечника.• Могут быть проведены ректосигмоскопия (чтобы осмотреть нижнюю часть толстого кишечника) или колоноскопия (чтобы осмотреть всю толстую кишку и часть тонкой кишки).• Биопсия тканей, выстилающих толстую кишку, обычно проводится во время ректосигмоскопии или колоноскопии, чтобы отличить болезнь Крона от язвенного колита.Лечение
• При умеренных приступах больные могут принимать безрецептурные лекарства против диареи и обезболивающие средства.• Могут быть рекомендованы противовоспалительные средства тина сульфасалазина или кортикостероиды.• Для лечения вторичных вирусных болезней могут быть прописаны антибиотики.• Клизмы, содержащие кортикостероиды или подобные аспирину лекарства, могут использоваться для борьбы с внутренним воспалением.• Иммунодепрессанты могут быть прописаны для долгосрочного употребления, чтобы подавить аутоиммунную деятельность.• Могут быть использованы такие меры, как изменение режима питания, витаминные или минеральные добавки или инъекции витамина В12, чтобы заменить питательные вещества, потерянные в результате плохого всасывания.• Чтобы ликвидировать блокаду, свищи или нарывы в прямой кишке или кишечнике, может потребоваться операция.• При выраженном и длительном развитии болезни поврежденная часть кишечника может быть удалена.• Обратитесь к врачу, если вы испытываете симптомы болезни Крона (особенно боль в нижней правой части живота, которая может означать аппендицит).• Обратитесь к врачу, если у вас черный или кровавый стул, вздутый живот или температура. Болезнь Крона, также известная под названием региональный илеит, является хроническим воспалениемЗаболевание осложняется абсцессами, прободением, свищами, стенозами.
Течение многолетнее, цикличное, с рецидивами поносов, анемией, истощением, повышением температуры. Поносы носят аллергический характер, без наличия определенных пищевых аллергенов.
Объективное исследование обнаруживает инфильтрат и терминальной петле подвздошной кишки, общее истощение, отеки, дерматиты, анемию, лейкоцитоз. Рентгенологическими признаками служат: «симптом струны» в области суженных петель и сосковидный дефект наполнения в слепой кишке.
Дифференцировать регионарный илеит приходится с кишечным туберкулезом, лимфогранулематозом, лейкозом, липодистрофией, саркоматозом.
Лечение в тяжелых случаях только хирургическое (резекция, обходные операции, вскрытие абсцессов, зашивание свищей). Консервативное лечение возможно только в начальных стадиях без дистрофии и стеноза, когда воспалительный процесс еще частично обратим. Лечение то же, что и при хроническом язвенном колите: трансфузии крови и плазмы, полноценное питание, поливитамины, свежие дрожжи, большие дозы кальция.
Пелларга и СПРУ
Оба заболевания, при которых одним из тяжелейших симптомов являются изнурительные поносы, считаются авитаминозами. Если витаминный дефицит и не служит единственной причиной поносов, он все же играет главную этиологическую роль.
Пеллагра
В этиологии пеллагры главную роль играет дефицит никотиновой кислоты — экзогенный, вследствие недостаточного подвоза с пищей, или эндогенный, на почве плохого всасывания или усиленного разрушения данного витамина. Некоторую роль играет и дефицит витаминов С и В1.
Общеизвестная триада симптомов — диаррея, дерматит и деменция («три Д») не повторяется столь ярко ни при каких других клинических синдромах. Однако отдельные элементы той же клинической картины («пеллагроид») встречаются при всяких тяжелых расстройствах питания.
Поносы, начавшиеся как следствие авитаминоза, становятся в дальнейшем причиной прогрессирования болезни (по механизму порочного круга). Водянистые испражнения содержат много непереваренных остатков пищи. Кишечный пассаж ускорен по всему тракту. Кожные изменения (гиперкератоз, гиперемия с переходом в бурую пигментацию, шелушение, мокнущие пузыри), как и нервно-психические расстройства, являются результатом глубоких дистрофических, часто необратимых изменений.
Наиболее эффективным лечебным средством служит никотиновая кислота, .вводимая подкожно или внутривенно в 1% растворе по 1—5 мл или внутрь по 0,05—0,1 г два-три раза в день. Одновременно тем же путем инъицируется аскорбиновая кислота и тиамин в 5% растворе по 1—2 мл.
Спру
Болезнь спру известна в двух формах: тропической и эндемической. Проявляется, как и пеллагра, триадой клинических симптомов: поносы сочетаются с глосситом и анемией. Малиново-красный язык со сглаженными сосочками напоминает гентеровский язык при бирмеровской анемии. Поносы сопровождаются стеаторреей — обильным выделением всех жировых фракций, главным образом нейтральных жиров, как при панкреатической недостаточности, но без одновременной креаторреи.
Регулярное выделение жирного стула описывается под терминами «идиолэтическая стеаторрея», эндемическая (нетропическая) спру, «белая диаррея», болезнь Гертера или «целиакия» детского возраста. Эту болезнь нельзя смешивать с различными формами симптоматической стеаторреи на почве заболевания поджелудочной железы или липодистрофии (туберкулез млечных сосудов. брыжейки — болезнь Уиппла).
Патологоанатомические изменения выражаются в лимфо- и плазмоцитарной инфильтрации стенки тонких кишок, атрофии, реже в изъязвлениях слизистой и фиброзе подслизистой оболочки. Те же изменения, выраженные слабее, отмечаются и в толстом кишечнике. В надпочечниках обнаруживается некоторая атрофия и уменьшение содержания липоидов.
Наряду с эссенциальными формами спру отмечаются и симптоматические, вторичные, на почве лимфосаркомы брыжейки и болезни Гиршпрунга.
Патогенез спру полностью не выяснен и, видимо, не является единым. Биохимические расстройства сводятся к нарушению всасывания пищевых жиров и процесса фосфорилирования, происходящего с участием гормонов коры надпочечников. Возможно, что играет роль недостаток секреции желчных кислот печенью. В последнее время известная роль приписывается и недостатку фолиевой кислоты. Весь синдром представляется, таким образом, как гормонально-витаминная недостаточность. Однако некоторые авторы не исключают и роли инфекции в виде туберкулезного поражения лимфатической системы брыжейки или брюшного тифа, перенесенного в раннем детстве.
Основным этиологическим фактором считается неполноценность пищи, одностороннее, избыточное питание углеводами, которое, особенно в жарком климате, способствует развитию бродильной диспепсии. В качестве сопутствующего фактора играет роль эндокринная недостаточность, в частности в периоде беременности и лактации.
По мнению других авторов, в этиологии и патогенезе спру главная роль принадлежит дефициту внешнего или внутреннего фактора Касла, а также повреждению всасывательной способности тонких кишок после перенесенных тяжелых инфекций (дизентерия, брюшной тиф, туберкулез).
Бродильная («газовая») диспепсия ведет у этих больных к нарушению всасывания жиров, кальция, витаминов и антианемических веществ в пораженном тонком кишечнике. Отсюда легко объяснить и все основные симптомы болезни: жирные поносы, гипокальциемию с остеопорозом, анемию и ряд авитаминозных явлений (хейлоз, глоссит, гемералопия, полиневриты).
Симптомы
На первом месте поносы с выделением серовато-желтых тестообразных или жидких испражнений, едкокислого или гнилостного запаха. Кал содержит 45—70 % потребленного жира (вместо 6% при нормальном усвоении), главным образом в виде жирных кислот и мыл. Выделение азотистых шлаков не увеличено. Регулярным симптомом в периоде обострения является анемия, характер которой изменчив: в периоде обострения — гиперхромно-макроцитарная, в периоде ремисии — гипохромная. При резком обезвоживании анемия может быть замаскирована сгущением крови. Глоссит гентеровокого типа, стоматит и хейлоз — регулярные признаки авитаминоза. Менее регулярны симптомы полиневрита типа бери-бери (И. А. Кассирский) и фуникулярного миэлоза. При резких поносах появляются и симптомы дефицита всех прочих витаминов.
Гипокальциемия сопровождается симптомами остеопороза и мышечными спазмами при нормальном содержании кальция в моче. Основной обмен обычно повышен. Несмотря на обильные поносы, имеется полиурия с низким удельным. весом мочи, рефрактерная к питуитрину и адиурекрину, т. е. не гипофизарного происхождения, а возникающая на почве недостаточной реабсорбции в канальцах. Содержание белков, остаточного азота, холестерина и сахара в крови понижено. Функциональные пробы печени нормальны. Ректоскопия не обнаруживает ничего характерного. При рентгенологическом исследовании отмечается сглаженность контуров тонких кишок, стойкая задержка бария в отдельных петлях тощей кишки («симптом муляжа»), пятнистость и перистость рельефа, иногда картина мегаколон. Пятнистость рельефа зависит, видимо, от скопления мелких комочков слизи в тонких кишках, чем можно объяснить нарушения процессов всасывания.
Болезнь обычно длится много лет. Первые дисиептические симптомы (поносы, вздутие живота) отмечаются часто уже с детства. Женщины болеют чаще мужчин. Течение всегда цикличное: длительные обострения сменяются более или менее светлыми интервалами, когда все симптомы стихают, даже стеаторрея исчезает на фоне обезжиренной диеты. Анемия полностью не проходит, но принимает гипохромный Характер.
Для цикличного течения спру характерна смена симптомов в периоды обострений и ремиссий: начало ремиссии может сопровождаться появлением глоссита, хейлоза и ангулярного стоматита. Глоссит наблюдается в 90% случаев и служит своего рода переходным симптомом (от рецидива к ремиссии и обратно). Он не излечивается диетой, никотиновой кислотой и рибофлавином, но может проходить самопроизвольно или под влиянием печеночной терапии. Анемия также подвержена динамическим колебаниям, проходит с наступлением ремиссии через фазы макроцитарной анемии, чистого макроцитоза без анемии с переходом к (нормализации красной крови. Исходом нередко является апластическая анемия.
Одной из причин анемии и кахексии является дефицит натрия, в меньшей степени — хлоридов на почве потери электролитов с калом.
При дифференциальной диагностике следует учитывать ряд смежных 'заболеваний. Поражения поджелудочной железы (тяжелый панкреатит, кистозный фиброз) протекают с нормальным содержанием азота в кале, из жиров преобладают нейтральные, диастаза мочи повышена. Для рака поджелудочной железы характерны резкие боли и похудание. Для туберкулеза кишечника важен легочный анамнез, поражение легких и нахождение бацилл в кале. При аддисоновой болезни наблюдаются кожная пигментация, гипотония, уплощенная сахарная кривая после нагрузки. Тропическая спру протекает со стойкой гиперхром,ной анемией, в остальном она трудно отличима от эндемической спру и лечится одинаковыми методами.
Пеллагра не дает гиперхромной анемии даже в периоде обострения, зато отличается характерным дерматитом и изменениями психики. Бирмеровская анемия протекает с более выраженным гемолизом, нормально окрашенным калом, стойкой желудочной ахилией, без кахексии. Среди изменений нервной системы чаще всего отмечается фуникулярный миэлоз, а не полиневриты, как при спру.
Лечение. На первом плане стоит диета, имеющая целью воздействовать на два основных пищеварительных расстройства — стеаторрею и бродильную диспепсию.
Отдельные авторы разрешают эту проблему, рекомендуя резкое ограничение углеводов и усиленный подвоз жиров, которые должны восполнить их потерю с калом (10—15 яиц и 50 г сливочного масла в день). Однако большинство врачей выдвигает другой принцип диеты, кажущийся более оправданным: резкое ограничение жиров при слегка пониженном подвозе углеводов, которые, как показывает опыт, переносятся лучше на фоне обезжиренной диеты. Из углеводов наиболее показаны продукты с рыхлой клетчаткой (фрукты, ягоды) при ограничении крахмалистых продуктов (хлеб, картофель), усиливающих бродильные процессы в кишечнике. В периоды обострения резко ограничивается сахар. Необходимо повысить подвоз белков до 1,5—2 г на 1 кг веса для борьбы с бродильной диспепсией и гипопротеинемией. Кальций назначается в больших количествах как в виде кислых молочных продуктов, так и в качестве медикамента: внутривенно 5% хлористый кальций и внутрь глюконат и карбонат кальция. Для повышения его усвоения показаны ежедневные инъекции 1 мл паратиреокрина.
Воздействие на анемию достигается с помощью препаратов железа и витамина B12. Препараты печени эффективны только при парэнтеральном введении в отличие от бирмеровской анемии, когда помогают и внутренние приемы. Лечение авитаминоза требует применения всех витаминов.
Действие фолиевой и фолиниевой кислоты (в 10—15 раз более эффективной, чем фолиевая), а также витамина В12 изучалось главным образом при тропической спру. Отмечено повышение ретикулоцитоза и улучшение состава красной крови у части больных, леченных в периоде ремиссии. Фолиевая кислота потенцирует гемопоэтическое действие витамина B12. Переливания плазмы способствуют нормализации белкового уровня крови. Показано применение панкреатина в дозах до 3,0 в день. В качестве общих стимуляторов рекомендуются кортикогормон и облучения ультрафиолетовыми лучами.
Полное излечение спру вряд ли возможно. Однако длительные ремиссии позволяют на долгий срок восстанавливать относительную трудоспособность. Для иллюстрации приводим выдержки из историй болезни.
Роль туберкулеза свелась к воздействию вторичного отягощающего фактора, который наслоился на основной фон авитаминоза. Факторы витаминной недостаточности, дистрофии и вторичной инфекции тесным образом переплетались, что затрудняло выделение ведущего фактора в патогенезе и этиологии, и только динамическое наблюдение позволило уточнить последовательность и соотношение отдельных элементов этого сложного расстройства питания.
Хронические энтероколиты
Данный раздел кишечной патологии представляет наибольшие трудности в отношении номенклатуры и классификации. Термины «колит» и «энтероколит» относятся прежде всего к воспалительным процессам в кишечнике в отличие от чисто функциональных состояний.
Естественно, что грань между функциональными и органическими страданиями может в ряде случаев стираться, например при осложнении функциональных запоров воспалительными реакциями с развитием «запорного колита». Понятна и обратная связь функциональных нарушений на почве первичного органического процесса, т. е. колит может протекать с запорами, когда оба состояния взаимно друг друга отягощают, по механизму «порочного круга». И все же, при всей близости органических и функциональных заболеваний, их можно изучать раздельно в целях наиболее ясного понимания патогенеза кишечных болезней.
Попытка некоторых авторов разграничить две патогенетические группы колитов — инфекционные и алиментарные — не нашла широкого признания, поскольку первую группу можно рассматривать как колиты дизентерийные, постдизентерийные, протозойные и др., а вторую — как кишечные диспепсии и дистрофические энтероколиты.
Совершенно непригодным с клинической точки зрения является имеющий большое распространение термин «спастический колит». Под этой маской скрываются самые различные состояния: рефлекторный колоспазм при тех или иных заболеваниях брюшных органов, вегетативные реакции на почве общего невроза, а также любая форма колита, сопровождающаяся кишечными спазмами. В каждом отдельном случае потребуется детальное обследование для уточнения этиологии. Диагноз «спастический колит» обычно является лишь вынужденным обозначением для всевозможных невыясненных заболеваний кишечника.
Синдромы многочисленных болезней кишечника
1) спастический синдром со сменой запоров и поносов;2) гиперкинетический синдром с поносами и ускорением всего кишечного пассажа;3) болевой синдром с нормальным или задержанным стулом, кишечными коликами и резкой болезненностью кишечного тракта;4) токсический синдром с явлениями общей интоксикации (головные боли, разбитость, утомляемость, нарушения сна);5) анемический синдром на фоне кишечных кровотечений и замедленной регенерации крови;6) дистрофический синдром на почве тяжелого энтероколита с нарушением всасывания и утилизации пищи и множественными гипавитаминозами.Перечисленные синдромы, хотя и не связанные с определенной этиологией, придают типовой патогенетический отпечаток болезни и помогают в выборе дифференцированной терапии.
Большого внимания заслуживает изучение причин хроничности колита. Большинство хронических колитов развивается из острых форм, причем этот переход происходит либо непосредственно, без видимого выздоровления, либо незаметно, после промежуточной скрытой стадии кажущегося, ложного выздоровления Последние формы труднее поддаются распознаванию, этиологические корни их могут долгое время оставаться скрытыми.
Но существуют и формы с настолько незаметной наклонностью к постепенному, упорному течению, что создается впечатление о первично-хронических колитах, протекающих по типу хронического аппендицита. Сюда относятся многие случаи кишечного лямблиоза и трихомонидоза, а возможно, и других хронических инфекций, даже бактериальной дизентерии, когда начало болезни анамнестически не уточнено, заболевание протекает циклически со сменой обострений и ремиссий в течение ряда лет.
Причину хроничности нередко удается точно установить. При бактериальной дизентерии она обычно заключается в запоздалом распознавании, позднем начале лечения и недостаточной радикальности и длительности терапии с применением слишком слабых доз, способствующих развитию сульфаниламидоупорных штаммов бактерий. В других случаях, например при инвазии лямблиями и амебами, наблюдается инцистирование этих простейших, исчезновение из кишечного просвета; они укрываются в подслизистой оболочке или глубоких карманах и становятся недоступными для специфических препаратов.
Наконец, в ряде случаев хроничность поражения поддерживается слабой сопротивляемостью организма, авитаминозом, анемией, дистрофией, что надолго задерживает борьбу с инвазией и мешает выздоровлению. Неустойчивость к инфекции может предшествовать или развиваться в результате самой болезни. В таких случаях специфическая терапия обычно оказывается бессильной и должна быть заменена общеукрепляющими средствами воздействия на макроорганизм, например переливаниями крови, глюкозой с витаминами, усиленным питанием, климатическим лечением.
Патоморфологии энтероколитов
Старое подразделение на колиты «поверхностные» и «глубокие» (по другой терминологии — тяжелые, язвенные, париетальные) далеко не охватывает всей суммы морфологических изменений, происходящих в кишечной стенке при энтероколитах. К тому же морфологический признак не всегда служит показателем тяжести болезни. Только при наиболее тяжелых, необратимых формах колита (амебных, туберкулезных, дизентерийных) мы имеем дело с глубокими поражениями всех слоев кишечной трубки, вплоть до проникающих и прободных язв, свищей, стенозов, ретикулоза, гранулой, опухолевидных инфильтратов.
При острых и подострых процессах наиболее часто встречаются обычные воспалительные изменения (отечность, гиперемия, усиленная секреция слизи, легкая ранимость и кровоточивость). Воспалительный экссудат может содержать лейкоциты, плазмоциты, эритроциты, клетки спущенного эпителия, растворимый белок. В клинических условиях эти воспалительные изменения обнаруживаются с помощью лабораторных и ректоскопических исследований и частично по данным рентгенологического исследования рельефа.
При хронических процессах более глубокие поражения (ригидность стенки, слипчивые сращения, стенозы и деформации кишечных петель) устанавливаются при жизни главным образом рентгенологически. Указанные прижизненные методы диагностики позволяют наряду с физикальным исследованием живота проследить и за динамикой анатомических изменений, частично обратимых на фоне лечения.
Данные вскрытия также говорят о самых разнообразных морфологических изменениях кишечной стенки при колитах. Анатомический процесс в одних случаях протекает диффузно, в виде «пан колита», распространяясь часто и на тонкие кишки. В других случаях он носит гнездный, очаговый характер, локализуясь в отдельных участках кишечной трубки. Специфическая топография свойственна инфильтративно-язвенной форме кишечного туберкулеза с его излюбленной локализацией в слепой кишке (tumor ileo-coecalis), с опухолевидным инфильтратом и казеозным распадом. Регионарный илеит дает аналогичные грубые морфологические изменения в терминальном отделе подвздошной кишки, но без участия бациллярного фактора.
Гистоморфология колитов отличается исключительным разнообразием, обилием цитологических вариантов (пролиферация лимфоцитарных, плазмоцитарных, ретикуло-эндотелиальных элементов по типу ретикулоцитоза). Различно поражаются и отдельные слои кишечной стенки: от гипертрофических и полипозных изменений до полной атрофии, тогда кишечник превращается в тонкостенную трубку с почти полным исчеэновением всех паренхиматозных элементов, по аналогии с атрофическим гастритом. В отличие от патологии желудка, когда при хроническом гастрите воспалительные процессы чередуются или сочетаются с дегенеративной перестройкой эпителия, при колитах преобладают воспалительные изменения. Примечательно, однако, что в ряде случаев имеется разительное несоответствие между клинической картиной- дистрофии и характером анатомического процесса, когда взамен ожидаемого истончения кишечной стенки обнаруживается гипертрофия и отечность складок слизистой. Так, у больного 3., умершего от дистрофического энтероколита, на секции оказалась гипертрофия кишечной стенки с разрастанием ретикулярных элементов подслизистого слоя.
Основными анатомическими формами энтероколита (катаральными, фолликулярными, дифтеритическими и язвенно-некротическими) не исчерпывается все многообразие морфологических изменений в кишечной стенке. Для туберкулеза характерен казеозный распад, для амебиаза—образование гранулем («амебом») с возможностью малигниаации, не свойственной бактериальной дизентерии.
Язвенные процессы в кишечнике часто отражают специфическую этиологию болезни. Так, язвы при дизентерии, амебиазе, туберкулезе, лимфогранулематозе и раке, регионарном илеите и неспецифическом язвенном колите носят морфологический отпечаток, характерный для данного этиологического фактора. Но встречаются и нехарактерные изменения, свойственные всякому хроническому воспалительному процессу.
При бактериальной дизентерии описаны три морфологические стадии: катарально-дифтеритическая, язвенная и регенеративная. Как и при всех анатомических процессах, в кишечнике, особенно при язвенных поражениях, большое значение имеют изменения в периферической вегетативной нервной системе.
Несомненно, что поражение нервных окончаний и сплетений (ауербаховского, мейснеровского, солнечного, аортальных) имеет место не только при язвенных формах, но и при всех других тяжелых заболеваниях кишечника, а возможно, и при функциональных диспепсиях, дискинезиях и анатомических аномалиях вроде мегаколона и долихосигмы, при которых наблюдаются денервированные участки дистального отдела толстой кишки, объясняющие двигательные расстройства при расширении кишечных петель.
Поражения периферической нервной системы лучше всего объясняют трофические, сосудистые и двигательные расстройства при всех формах колита и служат как бы связующим звеном между функциональными и органическими заболеваниями.
Важное значение имеют поражения лимфатических сосудов и узлов брыжейки, вызывающие тяжелые расстройства всасывания жиров. Это касается разных форм мезентериальных лимфаденитов (туберкулезных и др.), так называемой кишечной липодистрофии (болезни Уиппла), регионарного илеита (болезни Крона), целиакии (болезни Гертера) и др.
Острая диарея, частое выведение водянистого стула, является не болезнью, а скорее признаком основного заболевания. Когда пища проходит через пищеварительную систему, вода всасывается через стенки толстого кишечника. Диарея и обезвоживание происходят, когда жидкость не поглощается, а остается в кишечнике и выводится с фекалиями. Хотя диарея обычно проходит без лечения в течение двух или трех дней, любое вызванное ею обезвоживание является серьезной проблемой (особенно среди младенцев и пожилых людей) и нуждается в быстром лечении.
Причины
• Пищевое отравление по разным причинам, включая вирусы или бактерии.• Вирусная инфекция непищевого происхождения.• Реакция на некоторые пищевые продукты (например, плоды цитрусовых или бобы).• Большое количество искусственных подсластителей, которые содержатся в пищевых продуктах, жевательной резинке и других изделиях.• Алкогольные напитки.• Некоторые лекарства, включая лекарства против гипертонии, для лечения болезней сердца, некоторые антибиотики.• Инфекционные болезни типа диареи, встречающейся у путешественников, брюшной тиф, амебиаз и бациллярная дизентерия (шигеллез).• Эмоциональное напряжение и беспокойство.Симптомы
• Водянистый стул.• Увеличенная частота работы кишечника.• Спазмы и боль в животе.• Признаки обезвоживания у маленьких детей: сонливость; безразличие; натянутая кожа; остекленевшие глаза; сухой, липкий рот и язык; постоянный плач. • Ешьте приготовленные продукты и плоды, которые вы можете очищать самостоятельно. Местная вода или сырые пищевые продукты могут содержать бактерии, которые вызывают диарею.• Найдите пути для снятия эмоционального напряжения и старайтесь избегать стрессов.Диагностика
• Диарею легко определить по характерным признакам.• Лабораторный анализ стула может быть проведен при постоянной диарее.• Колоноскопия с биопсией из прямой кишки может помочь диагностировать диарею, вызванную вирусами, бактериями или воспалением.Лечение
• Предотвратите обезвоживание (что особенно важно для пожилых людей и маленьких детей), для чего следует пить раствор одной чайной ложки соли и четырех чайных ложек сахара в одном литре воды. Измеряйте точно, поскольку слишком большое количество соли может усилить обезвоживание. Пейте по 0,5 литра раствора, пока продолжается диарея.• Не принимайте лекарств от диареи в течение первых нескольких часов (диарея может избавлять ваш организм от носителей инфекции или раздражителей). Если работа или другие обязательства требуют использования препаратов против диареи, используйте тот, который содержит лоперамид (например, имодиум) или субсалицилат висмута (Пепто-Бисмол).• Снизьте потребление (или избегайте) молочных продуктов, алкоголя и пищевых продуктов, богатых пищевыми волокнами, в течение выздоровления.• Для маленьких детей: пока диарея сохраняется, не кормите их молоком. Вместо этого давайте им раствор электролита, который можно купить в аптеке. Если диарея проходит в течение двух дней, начинайте давать молоко постепенно в течение 24 часов.• Обратитесь к врачу, если диарея сохраняется в течение более 48 часов или сопровождается головокружением, сильными спазмами, температурой выше 38,3 °С или кровью в стуле.• Обратитесь к врачу, если диарея часто повторяется.• Внимание! Немедленно вызовите врача, если у маленького ребенка или пожилого человека появились признаки обезвоживания.Профилактика
• Не употребляйте пищу, если вам кажется, что она испортилась.• Избегайте пищевых продуктов, к которым вы чувствительны.• При путешествии за границей пейте только разлитую в бутылки или кипяченую воду.Бактериальная дизентерия
Несмотря на давно известную этиологию, хорошо изученные типовые особенности разных видов бактерий и богатый эпидемиологический опыт, бактериальная дизентерия продолжает оставаться в центре внимания врачей. Причины такого интереса понятны. Дизентерия все еще принадлежит к числу трудно искоренимых инфекций, поскольку контактные заражения поддерживаются круглый год почти повсеместно. Полная ликвидация дизентерии затрудняется постоянным наличием мелких очагов, главным образом в лице носителей и выделителей бактерий — лиц, практически здоровых, но недавно переболевших или даже вовсе не болевших. Кроме того, запаздывание в распознавании и изоляции больных острой дизентерией легко ведет к рассеиванию инфекции и эпидемическим вспышкам, ликвидировать которые значительно труднее, чем отдельные, спорадические случаи. Опасные эпидемические очаги поддерживаются, кроме того, антисанитарными условиями, особенно в жаркие месяцы года.
В первые дни болезни положительный посев из слизисто-кровянистых испражнений отмечается в 85%' случаев, из слизистых — в 18% и из нехарактерных для дизентерии испражнений — только в 9%.
Бактериальная дизентерия является потенциально опасным и чрезвычайно легко передающимся инфекционным заболеванием толстой кишки. Симптомы появляются после инкубационного периода, длящегося от одного до четырех дней, и обычно спадают через 10 дней. В серьезных случаях болезнь может длиться до шести недель, но в большинстве случаев болезнь имеет мягкую форму. Дизентерия наиболее распространена у детей в возрасте от одного до четырех лет. Она обычна в перенаселенных областях с плохими санитарными условиями и часто происходит в виде эпидемий; чтобы остановить распространение болезни, больных людей изолируют и в области эпидемии вводят карантин.
Причины
• Дизентерийная палочка - бактерия, которая внедряется в ткани, выстилающие толстую кишку, может вызвать дизентерию.• Другими возбудителями дизентерии являются амеба-паразит и бактерии Е. coli, Yersinia и другие.• Дизентерийная палочка обычно распространяется через контакт с фекалиями инфицированного человека.• Пренебрежение тщательным мытьем рук после опорожнения кишечника может способствовать заражению дизентерией.• Мухи могут переносить бактерии от испражнений (обычно в областях с плохими санитарными условиями).• Использование загрязненного продовольствия или воды может привести к заражению дизентерией.Симптомы
• Вначале водянистая диарея. Она может перейти в диарею со слизью и кровью.• Напряжение при работе кишечника, сопровождающееся болью в прямой кишке.• Боль в животе; боль во всем теле.• Тошнота и рвота.• Лихорадка.• Быстрое обезвоживание и потеря веса (маленькие дети и пожилые люди особенно подвержены обезвоживанию).Лечение
• Растворы электролитов (таких, как натрий и калий) могут потребоваться для предупреждения дегидратации. В тяжелых случаях они могут применяться внутривенно. До встречи с врачом предовращайте обезвоживание, используя напитки для спортсменов или раствор одной чайной ложки соли и четырех чайных ложек сахара на литр воды. Важно правильно приготовить раствор, поскольку слишком большое количество соли может усилить обезвоживание. Пейте по пол-литра каждый час, пока диарея сохраняется.
• Не принимайте препараты против диареи, продаваемые без рецепта, если только вам их не рекомендовал врач. С помощью диареи организм избавляется от возбудителей инфекции.
• Хотя инфекционное заболевание в основном проходит само по себе, чтобы ограничить его распространение, часто дают антибиотики. Лекарства должны приниматься в течение всего предписанного срока.
• Изоляция от других людей необходима, чтобы предотвратить распространение болезни.
• Обратитесь к врачу, как только вы заметили признаки дизентерии. Болезнь опасна и чрезвычайно быстро распространяется, поэтому нужно обратиться к врачу как можно скорее.
Профилактика
• Чтобы предотвратить распространение инфекции, часто мойте руки теплой водой с мылом, особенно после опорожнения кишечника или перед приемом пищи. (Поскольку дизентерия имеет инкубационный период до четырех дней, вы можете быть носителем болезни, не зная этого.)• При путешествии за границей или в областях с плохими санитарными условиями пейте только разлитую в бутылки или кипяченую воду или другие разлитые в бутылки напитки, ешьте только приготовленные пищевые продукты, а также фрукты, которые вы можете очистить самостоятельно.Симптомы
Типичная бактериальная дизентерия начинается остро, после краткого, часто скрытого продромального периода общего недомогания (соответствующего фазе всасывания токсинов, в кишечнике). Начальным симптомом являются поносы с выделением жидкого стула, вскоре сменяющиеся тенезмами с отхождением слизисто-кровянистых пленок и схваткообразными болями в животе. Тенезмы достигают частоты до 20—40 и более в сутки. Тяжесть болезни определяется высокой температурой, частотой тенезмов, общим состоянием больного, активацией предшествующих заболеваний (малярия, туберкулез, скрытые септические очаги). Отягощающим моментом служит возраст больных: дизентерия особенно опасна и дает наибольшую летальность в грудном и старческом возрасте.
Патогенез поносов при дизентерийном колите токсический, по аналогии с малярийными колитами. Позднее и непостоянное поражение тонкого кишечника объясняется местным иммунитетом слизистой тонких кишок.
Иммунитет к дизентерии обычно оказывается очень нестойким и лишь редко продолжается 2—3 года. Отсюда частота рецидивов, реинфекций и хронических форм болезни. Относительный иммунитет все же, видимо, имеет место, так как у здоровых отмечается положительная реакция агглютинации, диагностическое значение которой, однако, невелико.
Все течение болезни можно разбить на три периода (не считая продромального). Первый период продолжительностью 2—3 дня характеризуется симптомами острого раздражения нервных окончаний дистального отдела толстой кишки с выделением сначала жидких испражнений, а затем пленок слизи, крови и гноя, при высокой температурной реакции. В зависимости от степени тяжести эта стадия отмечена и рядом общих токсических симптомов (головная боль, сонливость, разбитость). Она особенно резко выражена при заражении палочками Григорьева-Шига-Крузе, образующими эндотоксины. В легких и атипичных случаях тенезмы проходят уже через несколько часов или могут вообще отсутствовать, что затрудняет диагностику.
Во втором периоде наблюдается стихание тенезмов, падение температуры, исчезновение общей интоксикации, появление жидкого стула на почве присоединившегося поражения тонких кишок и снятие первичного колоопазма, который задерживал отхождение кала. Этот энтероколит протекает уже банально, нехарактерно и может затягиваться на 2—3 недели. Отягощающим моментом служит желудочная ахилия, развившаяся на почве дизентерийной инфекции или предшествовавшая таковой. В этом периоде могут появиться симптомы со стороны печени и желчных путей, активированные кишечной инфекцией. Дизентерийные бактерии в кале исчезают при ликвидации острых явлений, но могут задерживаться и до полного клинического выздоровления в глубоких осумкованных очагах кишечных складок.
Третий период знаменуется ранними осложнениями в виде пиелоцистита, нефроза, гепатита, полиневрита, полиартрита или артромиалпий, общей дистрофии. Раздражение щитовидной железы и межуточного мозга иногда вызывает длительную тахикардию и потливость. Токсические реакции со стороны разных органов и систем могут затягиваться на долгие месяцы. Особенным упорством отличаются постдизентерийные артриты и невриты, а также общие нарушения питания.
При тяжелых формах развиваются симптомы обезвоживания (по типу холерины) в виде сухости языка и кожи, судорог, коллапса, похолодания конечностей, гипотонии. Нам приходилось наблюдать и картину настоящего менингита, стихавшего в течение (нескольких дней.
В последние годы значительно изменился общий «режим» дизентерийных заболеваний. Формы Григорьева-Шига стали большой редкостью, уступая по частоте формам Зонне и Флекенера. Изменилась в значительной мере и клиническая картина, в которой преобладают не прежние острогеморрагические формы с тенезмами и множественными язвами на слизистой толстой кишки, а более мягкие, стертые формы болезни. Значительно реже встречаются и тяжелые осложнения, особенно со стороны суставов и нервной системы.
В картине крови в остром периоде наиболее постоянен палочкоядерный сдвиг нейтрофилов, почти не встречающийся при пищевые инфекциях (салмонеллезах). Часто имеется немного повышенный лейкоцитоз (то 12 000—15 000). Увеличение числа лейкоцитов до 70 000 отмечается только при токсической форме, нередко одновременно с эритроцитозом, вследствие раздражения ре-тикулоэндотелия и сгущения крови. Усиленный лимфоцитоз наблюдается менее часто. Для токсической формы, кроме лейкоцитоза, характерны явления алиментарной дистрофии, некрозы кишечной стенки и общий сепсис от вторичной гнойной инфекции.
Осложнения дизентерии поражают многочисленные органы и системы. Отмечаются отиты, иридоциклиты, полиартриты, периколиты, мезентериальные лимфадениты, панкреатиты, реже миокардиты, энцефалиты, параплегии. Кроме того, встречаются осложнения на почве вторичной инфекции в виде бронхитов, пневмоний, плевритов. У детей нередки стоматиты, гингивиты, паротиты, пиэлоциститы, нефриты. На почве гноеродной и анаэробной инфекции, особенно после кишечной перфорации, возможно развитие сепсиса.
В настоящее время благодаря своевременной и энергичной терапии указанные осложнения стали большой редкостью.
У многих больных после перенесенной дизентерии наступает ахилия желудка, обычно преходящего характера. Однако в части случаев она сменяется стойким анацидным гастритом.
Диагностика
• Дизентерия отличается от обычной инфекционной диареи наличием крови.• Необходимы физическое обследование и история болезни.• Анализы кала берутся для исследования под микроскопом и для высева культуры бактерий, чтобы подтвердить присутствие дизентерийной палочки.• Может быть взят анализ крови, чтобы найти отклонения в концентрациях ионов или определить анемию.
Бактериологическая диагностика оказывается положительной в среднем только в 40—50% случаев заражений, несмотря на технические усовершенствования (Жагар и др.), а при хронической дизентерии даже значительно реже. Повышение процента положительных ответов возможно лишь при 3—5 повторных анализах у того же больного. Поэтому вполне правильно предложение рассматривать всякое острое кишечное заболевание, возникающее на фоне эпидемической вспышки, как дизентерию, не считаясь с отрицательным анализом кала.
Естественно, что технические дефекты бактериологического исследования (отдаленность лабораторий и их перегруженность, неправильное взятие субстрата, отсутствие высококачественных сред и пр.) вызывают необходимость уточнения клинической диагностики. В типичных случаях это нетрудно: острое начало, повышение температуры и, главное, характерные тенезмы с выделением слизисто-кровянистых пленок — достаточно типичная картина, почти не встречающаяся при острых колитах другой этиологии.
Однако эта острейшая стадия может быть настолько непродолжительной или стертой, что к моменту первого обращения к врачу болезнь уже производит впечатление банального энтероколита, особенно если заболевание связано с пищевой интоксикацией.
Такие случаи часто дают повод для диагностических ошибок, когда просматривается острая дизентерия. У этих больных при первоначальном исследовании кала не находят дизентерийных бактерий, больные выписываются с диагнозом «пищевой интоксикации», но при вторичном стационировании уже обнаруживается тот или иной вид бактерий дизентерии.
Все это дает основание инфекционистам считать каждый случай острого энтероколита дизентерией и требовать немедленной изоляции таких больных в специальных отделениях не только на фоне летних эпидемий, но и в обычных условиях, круглый год. Такой строгий подход оправдан с эпидемиологической точки зрения. Но он имеет и оборотную сторону: в инфекционные отделения попадает известный процент недизентерийных больных, что не исключает опасности контактного внутрибольничного заражения. . Это нередко заставляет мало сознательное население скрывать кишечное заболевание от районного врача. Еще большая опасность такого одностороннего подхода к этиологии кишечных заболеваний заключается в том, что при этом просматривается целый ряд колитов иной природы, особенно протозойных и салмонеллезных.
Дальнейшим отягощающим моментом является летний жаркий сезон с обилием мух, переносящих инфекции с нечистот на человека, загрязняющих продукты и источники питья, с опасностью заражения от усиленного шитья сырой воды и холодных напитков, загрязнения продуктов пыльными руками. Понятно, что борьба с дизентерией сводится в основном к вопросам жилищной и пищевой санитарии и гигиены — личной и массовой.
На первом месте стоит клиническая диагностика, учет общей картины болезни, которую в типичных острых случаях почти невозможно смешать с каким-либо другим заболеванием. При более стертых формах учитывается эпидемиологическая ситуация, множественность заболеваний в ограниченных очагах, а также анамнестические данные о ранее перенесенной аналогичной болезни и о контакте с дизентерийными больными. К тому же за клиникой остается последнее, решающее слово в весьма частых случаях, когда бактериологическое исследование дает отрицательный результат.
Клиническая диагностика достаточно прочно базируется на типичной картине болезни: острое начало, головные боли, повышение температуры, боли в животе, тенезмы и вид кишечных выделений. Более легкие формы протекают под видом банального энтероколита, гастроэнтерита или пищевой интоксикации. Отмечается известный параллелизм клинической картины с видом возбудителя. Так, палочки Зонне дают более бурное начало с большой, но кратковременной лихорадкой, слабо выраженными тенезмами и преобладанием симптомов гастроэнтерита. Дизентерия Флекснера протекает как язвенный колит с более затяжным лихорадочным периодом. Более редки у нас формы Григорьева-Шига; они отличаются тяжелым течением с резко выраженной интоксикацией. Такая клинико-бактериологическая связь, однако, далеко не постоянна. Характер и тяжесть клинической картины, а также летальность связаны еще с особенностями каждой эпидемии.
Важным методом является бактериологическое исследование каловых масс или кишечной слизи, взятой через ректоскоп. Выше уже говорилось о границах данного метода, дающего даже в острой стадии болезни редко свыше 70% положительных результатов. Стопроцентные положительные ответы возможны лишь при четвертом — пятом анализе, и то при условии полного исключения лечебных средств. Первый анализ в лучшем случае дает 70%, второй — до 84% положительных ответов. Есть даже предложение доводить число анализов до девяти. Понятно, что такие требования в условиях противодизентерийной борьбы вообще невыполнимы.
В повышении частоты положительных находок играют роль: техника взятия субстрата, повторные, достаточно частые анализы, близость лаборатории и качество питательных сред. Однократный отрицательный ответ еще не исключает бактериального заражения. Имеет значение и ранний срок исследования, пока бактерии еще находятся в просвете кишечника, не элиминировались и не осумковались в глубоких кишечных очагах.
Точность бактериологического ответа имеет особо важное значение не столько в разгар эпидемии, когда все случаи острого колита могут практически рассматриваться как дизентерийные, сколько при спорадических заболеваниях, а также в общей динамике наблюдений за переболевшими острой дизентерией. Очень важна точная оценка момента бактериологического выздоровления. Как правило, этот момент определяется тремя последовательными отрицательными анализами на протяжении 5—7 дней. Здесь особенно важна техника исследования во избежание напрасного затягивания сроков госпитализации из-за чередования отрицательных анализов с положительными. Для работников цехов питания и детских учреждений установлено даже пять отрицательных последовательных анализов.
Таким образом, данные бактериологического исследования особенно важны для подтверждения диагноза дизентерии, установления сроков выписки из стационара, избежания бациллоносительства как источника новых заражений.
Серодиагностика. Относительным подспорьем для бактериологического исследования служит реакция агглютинации («дизентерийный Видаль»), По литературным данным, при инфекции типа Зонне эта реакция оказывается положительной на 6—10-й день болезни у 50% больных, на 10—15-й день — у 96% (Э. М. Новгородская). По другим данным (Е. Д. Равич-Биргер), агглютинины появляются в сыворотке крови у 62% дизентерийных больных на 2-й день, у 73% — на 3-й. Реакция считается положительной для культур Флекснера 1 : 200, для культур Шига 1 : 100. Реакция преципитации с гаптеном дает, по Е. Д. Равич-Биргер, до 60% положительных результатов.
Копрологическая диагностика ненадежна. Присутствие большого количества лейкоцитов в кале отнюдь не характерно для дизентерийной копрограммы. Внешний вид выделений типичен только в начальном периоде тенезмов. Позднее, в периоде энтероколита с жидкими или кашицеобразными испражнениями копрограмма уже не имеет ничего характерного.
Ректороманоскопия при острой дизентерии обнаруживает катаральные изменения (отечность, интенсивная гиперемия, легкая ранимость, кровоточивость слизистой), наложения слизи и гноя, мелкие эрозии. В более поздних стадиях, а также при хронической дизентерии отмечаются характерные язвы разной формы и величины. Язвы образуются в местах ангиоспастических и трофических дефектов и некрозов стенки. Механизм их образования преимущественно нервнотрофический, как при повреждениях серого бугра или периферических симпатических нервов (в эксперименте на животных). В прямой кишке особенно часты язвы овальной формы с утолщенными краями, с периульцерозной гиперемией. Дно язв покрыто гнойно-фибринозными или слизистыми наложениями. Более глубокие язвы активно кровоточат и покрыты геморрагическими сгустками. Некротические изменения вокруг язв ведут к инфильтративным утолщениям всей кишечной стенки, однако без перехода в настоящие грануломы и стенозы, характерные для амебиаза. В ряде случаев описаны обильные выделения гноя в виде настоящей пиорреи, способной вызывать гнойные «чехлы» или «муфты» на каловых массах и приводить к состоянию септикопиемии. В возникновении язв играет роль фактор авитаминоза и дистрофии, особенно при хронической дизентерии с упадком общего питания. Такие язвы в постдизентерийных стадиях не имеют ничего характерного и не отличаются от других форм трофических язв. Отсюда большая трудность в дифференцировании дистрофических язвенных колитов от дизентерийных. В пользу последних должны говорить анамнестические данные о перенесенной острой дизентерии.
Однако нередко отмечаются только банальные симптомы проктосигмоидита (мраморность, гиперемия, усиленная васкуляризация, отечность слизистой оболочки, наложения слизи), свойственные острым колитам любой этиологии, даже неинфекционным (например при геморроидальных или запорных проктитах). Поэтому строить диагностику дизентерии только на подобных неспецифических признаках крайне рискованно.
Своевременная диагностика острой бактериальной дизентерии позволяет проводить раннюю изоляцию и эффективную терапию, локализовать эпидемический очаг и предупреждать развитие хронических форм, осложнений и бациллоносительства.
Дифференциальная диагностика
Для амеб и аза характерны испражнения в виде малинового желе или студенистых комков, воронкообразные язвочки на слизистой прямой кишки и, разумеется, подвижные амебы или цисты в кале. Необходимо регулярное исследование свежеполученного теплого кала для исключения прочих форм протозойных колитов. Колиты на почве пищевых токсикоинфекций (геморрагическая форма) трудно отличимы от острой бактериальной дизентерии. Однако даже геморрагические формы колибациллеза и салмонеллезов обычно протекают с картиной начального гастроэнтерита, а не сигмоидита, без типичных для дизентерии тенезмов. У детей острый гемоколит может вызываться инвагинацией толстой кишки, у пожилых людей тенезмы с кровянистыми выделениями являются обычным симптомом рака прямой кишки.
Хроническая дизентерия
Переход острой формы дизентерии в хроническую настолько меняет «лицо» болезни, что создается впечатление как бы нового заболевания, новой нозологической единицы. Изменяются все признаки и свойства болезни: течение, клиника, исходы, реакция на лечение. Хронические формы, наряду со связанным с ними носительством здоровых и переболевших, являются главным источником сохранения инфекции в течение круглого года и причиной трудной его ликвидации.
Частота хронических форм зависит от лечебной тактики по отношению к острому периоду и составляет, по разным источникам, от 25 до 75% всех заболеваний острой дизентерией. Причины хроничности лежат главным образом в позднем и недостаточно энергичном лечении острой стадии. При этом могут развиться резистентные по отношению к сульфаниламидным препаратам бактерии, которые укрываются в герметических очагах, в глубоких складках кишечной слизистой.
Отягощающим моментом служат сопутствующие заболевания, особенно гельминтоз и протозойная инфекция. По данным А. Ф. Билибина, чистые формы хронической дизентерии (без участия второй инфекции) встречаются лишь в 20% случаев. Следует отметить, что благодаря энергичной противодизентерийной терапии число хронических случаев в последние годы значительно сократилось.
Хронические формы особенно часты в раннем детском возрасте. Длительность болезни до года встречается в 9% случаев, от 1 года до 5 лет—в 59%,свыше 5 лет— в 32%. Для хронической дизентерии характерно чередование истинных рецидивов (с активацией оставшихся бактерий) и обострений вследствие суперинфекции или погрешностей в еде. Различить эти варианты можно с помощью определения серологических типов кишечной флоры.
Переход в хроническую форму наступает в одних случаях почти непосредственно после острой стадии, в других, более частых, — после промежуточного периода кажущегося выздоровления. Все симптомы колита могут исчезать на несколько недель и даже месяцев (срок точно не установлен), после чего наступает рецидив. В одних случаях рецидив как бы повторяет картину острой дизентерии, в других он протекает менее ярко, под маской банального энтероколита.
Хронической дизентерии свойственно вялое, рецидивирующее течение, причем обострения обычно связаны не с нарушением диеты, а со случайным новым инфицированием кишечника, иногда только с нервными раздражениями.
Диагностика хронической дизентерии значительно труднее, чем при острой форме. Частота бактериологических данных не превышает 25—40% из-за трудности высевания бактерий из глубоких кишечных очагов. При стертых формах иногда помогает реакция преципитации с гаптеном.
Клиническая диагностика встречает известные трудности вследствие стертости картины болезни. Характерные дизентерийные симптомы в их первоначальном виде, свойственном острой форме, сравнительно редки, и по частоте уступают симптомам банального энтероколита. Ввиду диагностических сомнений некоторые специалисты считают все хронические поносы дизентерийными. В пользу специфической этиологии якобы говорит прогрессирующая дистрофия. Подобные утверждения требуют, как нам кажется, большой осторожности ввиду обилия аналогичных клинических форм иной, недизентерийной этиологии (простейшие, салмонеллезы, туберкулез). Развитие дистрофии возможно на любой почве. Шаткость единообразной (дизентерийной) позиции очевидна хотя бы уже ввиду частой безрезультатности противодизентерийной терапии. Только детальное обследование больных, тщательное взвешивание анамнестических и дифференциально-диагностических данных способно внести ясность в эту сложную проблему и дать прочное оружие в руки терапевтов.
Сказанным отнюдь не отрицается факт частоты случаев хронической дизентерии, которая даже через много лет после начала болезни поддается целеустремленному лечению.
Лечение дизентерии
При острой форме дизентерии в период, когда еще не применялись сульфаниламиды, наиболее эффективным средством служила ранняя дача слабительного, особенно касторового масла, для энергичной эвакуации всех отделов кишечника. В дальнейшем назначался бактериофаг, а затем таннальбин, висмут, мел в качестве вяжущих средств. В настоящее время в нашем распоряжении имеется большой запас сульфаниламидных препаратов я антибиотиков, которые при раннем и энергичном применении дают почти стопроцентное выздоровление от острой дизентерии. Рекомендуется пользоваться двумя сульфаниламидами одновременно, сочетая их местное действие с резорбтивным и выбирая наименее токсичные препараты. На первом месте стоят сульгин и фталазол, а из резорбтивных—норсульфазол и сульфодимезин. Дозировка: по 0,5 каждого препарата, в первые 2 дня 6 раз в день, на 3—4-й день — по 4 раза, на 5—6-й день — по 2 раза; всего на курс 22,0—25,0.
Хорошим подспорьем служат клизмы из грамицидина (по 50—100 мл 0,4% раствора через день), всего 6—10 клизм, а также отвар из эвкалипта, 15,0—300,0 столовыми ложками внутрь. Мучительные тенезмы можно успокоить микроклизмами из ромашки или слабого раствора марганца.
При токсических формах показаны инъекции бивалентной сыворотки против дизентерийных бактерий вида Флекснера-Зонне с десенсибилизацией по Безредке. При коллапсе — кофеин, камфора, вливания физиологического раствора с глюкозой.
После первого лечебного этапа, купирующего острый период болезни, проводятся еще два этапа лечения. Второй этап предупреждает ранние рецидивы. Даются антибиотики в сочетании с сульфаниламидами. Лучше всего действует и наименее токсичен левомицетин, начиная с ударной дозы 1,0, затем по 0,5 пять-шесть раз в день, до 15,0—20,0 на курс.
Третий этап предупреждает поздние рецидивы и проводится уже на фоне практического выздоровления. Наиболее эффективно сочетание двух указанных антибиотиков с сульгином, а также проведение курса лечения биомицином (10,0—15,0 в разовых дозах по 0,2).
При хронической дизентерии сульфаниламиды и антибиотики менее эффективны, чем при острой, оказывая лишь слабый бактериостатический эффект на вторичную кишечную флору. Главной задачей терапии является воздействие на макроорганизм для повышения его резистентности и ослабления повышенной чувствительности. Менее сильно действуют фитонциды в форме клизм из отвара чеснока.
Лечение осложнений дизентерии. Наиболее упорны инфекционные полиартриты, уступающие только длительной физиотерапии (теплые соляно-хвойные, радоновые и морские ванны, ионогальванизация, коротковолновая диатермия и пр.). При нейромиозитах показаны инъекции 5% тиаминхлорида (витамина В1, дибазол по 0,005. Весьма эффективна также местная новокаиновая терапия в виде подкожных обкалываний 0,25% раствором области мышц и суставов.
Лечение коллапса, дистрофии и обезвоживания осуществляется обычными методами.
Для детей с хронической дизентерией организованы специальные санатории, где проводятся курсы длительного общеукрепляющего режима.
Диета при дизентерии
Основные задачи диеты:
1) борьба с интоксикацией и голоданием,2) ускоренное выведение бактерий и токсинов из организма,3) механическое щажение толстого кишечника в связи с язвенным поражением его.Курс диетотерапии распадается па несколько циклов.
Первый цикл, в период лихорадки и острого раздражения кишечника с тенезмами: дается бульон, суп из протертых овощей, сладкий чай с лимоном, настой из шиповника, фруктовые кисели (кроме черничного и черносмородинного, затрудняющих распознавание примеси крови в кале).
Второй цикл, через 3—4 дня после нормализации температуры, прекращения тенезмов: овощные пюре, белые сухари, мягко сваренные каши на молоке пополам с водой, сырые соки (100—200 мл).
Третий цикл, после появления калового стула, но при наличии энтероколита с поносами: добавляются паровые рубленые блюда из мяса и рыбы, черствый белый хлеб, протертый творог, сырники, простокваша.
Четвертый цикл, переходный к общему столу, в периоде остаточных явлений энтероколита: полноценная, разнообразная пища в механически щадящей форме (овощные супы, отварные мясо и рыба куском, компоты, печеные яблоки, кофе с молоком).
Калорийность стола увеличивается с 1500 до 3000 калорий. Во время третьего и четвертого циклов при затяжных поносах проводятся два яблочных дня: 4 раза в день по 250 г свежепротертых сырых яблок без добавления другой пищи.
При хронической дизентерии еще в большей мере, чем в остром периоде, необходимо соблюдать принцип полноценности питания, с минимальным механическим щажением. Важнейшей задачей диетотерапии при этих формах дизентерии является повышение защитных сил организма в борьбе с затяжной токсикоинфекцией.
Ввиду стертости и цикличности течения диета не может быть единой; она должна соответствовать стадии болезни. В фазе резких обострений назначается диета по второму или третьему циклу, с быстрым расширением до четвертого цикла. В фазе затишья обязательно обеспечение всеми полноценными продуктами в разнообразных формах приготовления, обилием полноценных белков (мясо, рыба, творог, кефир) и витаминов в виде сырых соков, дрожжевых блюд, настоя из отрубей и концентратов. Необходимо ограничить лишь свежее молоко, острые приправы, особо грубые объемистые блюда и продукты вроде свежего черного хлеба, отбивных котлет, кислой капусты. Целесообразно назначение разгрузочных дней (сырые протертые яблоки). Всякое затягивание механического щажения не только не показано, но даже вредно.
Наряду с мерами своевременной изоляции больных, разрешается домашняя госпитализация.
Выписку из больницы следует производить после исчезновения клинических проявлений, но не ранее 7-го дня от начала заболевания. Работников же пищевых предприятий, сети общественного питания, водопровода, детских учреждений, больниц, санаториев, а также детей, посещающих детские учреждения, лиц, перенесших острые кишечные инфекции, можно выписать после клинического выздоровления и после не менее чем трех отрицательных бактериологических анализов с промежутками в 1—2 дня.
Пищевые отравления
Объединяются в одну общую группу заболевания кишечника, вызванные внедрением с пищей тех или иных вредностей: бактерий из группы салмонелл и кокков, токсических веществ, образующихся в зараженных, контаминированных (загрязненных) и испорченных продуктах, и химических ядов. Многообразие этиологических факторов в этих случаях связано единым механизмом заражения непосредственно через пищу и питье.
Главное значение данной группы заболеваний — санитарно-гигиеническое. Но и клинически они представляют известный интерес, особенно в более редких, атипичных своих формах, принимаемых подчас за острый аппендицит, дизентерию, тифозное или септическое состояние.
Этиология пищевых отравлений весьма разнообразна.
1. По частоте на первом месте стоит инфекция бактериями из группы салмонелл. Из 160 типов этой группы 15 являются патогенными для человека. Типизация производится пробами на поглощение агглютининов и реакциями на соматические, жгутиковые и вирусные антигены.Наиболее распространены салмонеллы паратифа А, В и С, мышиного тифа (Бреслау), свиной холеры, Дерби, Томпсона, Ньюпорта, энтерита (Гертнер). Заражение происходит через мясо (80% случаев отравлений), особенно мясо рогатого скота (50%), рыбу, молоко, яйца, яичный порошок (главным образом из утиных яиц), картофель, горох, бобы.2. Кокковые инфекции.3. Ботулизм.4. Интоксикации, бактериальные (эндотоксины), алиментарные (алкалоиды, токсамины, птомаины) —от испорченных или ядовитых продуктов (грибы, фасоль, картофель).5. Химические яды (тяжелые металлы, мышьяк и др.).6. Аллергические заболевания.7. Психогенные диспепсии, ошибочно принимаемые за пищевое отравление.Описаны случаи эпидемических пищевых отравлений, когда из носоглотки и кала больных, а также из пиши (салата, ветчины), дослужившей источником отравления, было выделено до 7 штаммов стафилококков.
Опасность пищевых токсикоинфекций заключается не только в тяжести заболевания, но главным образом в возможности массовых вспышек из определенных местных очагов. Число заболевших иногда достигает нескольких сотен, причем тяжесть заболевания может зависеть не только от вирулентности возбудителя, но и от особенностей макроорганизма. Наиболее тяжело протекают пищевые отравления у детей, стариков и лиц, ослабленных предшествующими болезнями, например гастритом, гепатитом, колитом, психоневрозом.
Следует считаться и с элементом сезонности, влиянием летней жары, обилия мух, легкой контаминации продуктов грязными руками, усиленной жажды, питья из загрязненных источников, усиленного потоотделения. Играет роль и временное снижение желудочной кислотности в жаркое время, вызывающее ослабление сопротивляемости к пищевым инфекциям. Несомненный факт резкого учащения этих заболеваний в жаркие месяцы требует особо строгого санитарно-пищевого контроля и повышения личной и массовой гигиены в жаркий сезон.
Симптомы
Особого внимания заслуживают наиболее частые заболевания из группы салмонеллезов. Они включают следующие формы.
1. Гастроэнтероколит банальный с обычными желудочно-кишечными симптомами (рвота, поносы, кишечные колики). Если эти симптомы развиваются вскоре после отравления, заболевание проходит бурно, но быстро заканчивается, отчасти благодаря регуляторным механизмам самоочищения организма (рвота и понос). При более продолжительном инкубационном периоде за 12—24 часа успевают развиться токсические симптомы (головная боль, лихорадка, сердечная слабость) и заболевание затягивается, хотя обычно все же сохраняет вполне доброкачественный характер.
2. Псевдодизентерийный колит особенно трудно отличить от бактериальной дизентерии на фоне эпидемической вспышки, когда всякий случай энтероколита, даже без кровавого поноса, эпидемиологически должен расцениваться как истинная дизентерия. Отсутствие палочкоядерного сдвига является слишком ненадежным признаком. Диагноз пищевого отравления становится вероятным при массовых заражениях из одного и того же источника. В спорадических случаях диагноз дизентерии исключается при наличии быстрого исчезновения кровянистых выделений и повторных отрицательных анализов кала.
3. Септическая форма с длительной интермиттирующей лихорадкой и резкой интоксикацией вызвана чаще всего инфекцией Salmonella suipestifer или Cho-lerae suis.
4. Псевдотифозная форма вызвана заражением паратифом С и протекает под видом «миниатюрной» формы тифа, с 8—10-дневной температурной кривой, вздутием живота, коликами, нерезкими поносами, увеличением селезенки.
Аналогичные энтероколиты могут вызываться и рядом других бактерий, особенно палочкой протея, кишечной палочкой и др.
Лечение. Не считая таких исключительных случаев, когда выздоровление невозможно из-за необратимых морфологических изменений со стороны паренхиматозных органов и нервной системы, большинство пищевых отравлений хорошо поддается терапии, направленной на быстрое удаление из организма поступившей с пищей инфекции. Наиболее срочными мероприятиями являются промывание желудка и кишечника, приём слабительного и голодная диета. Симптоматически назначаются: возбуждающие, белладонна, глюкоза с инсулином (при раздражении печени), со 2-го дня сульфаниламиды в противодизентерийной дозировке, но обычно по сокращенному курсу (3—4 дня). Постепенное расширение диеты проводится под контролем остаточных явлений энтероколита и с учетом необходимости предупреждения запоров — нередкого последствия подобного заболевания.
На некоторое время следует исключить из пищевого рациона свежее молоко, жирные мясные блюда, консервы, острые приправы и закуски. При наличии желудочной ахилии исключается жареное и жилистое мясо, жирные блюда и соусы. При остаточных диспептических явлениях, часто связанных с гастритом, назначаются минеральные воды (ессентуки, славяновская) в подогретом виде по 1/2 стакана за полчаса до еды.
Профилактика. Массовая. профилактика предусматривает мероприятия санитарно-гигиенического контроля за пищевыми предприятиями и цехами питания, включая и систематический врачебно-бактериологический контроль обслуживающего персонала. Личная профилактика состоит в соблюдении правил гигиены питания (мытье рук перед едой, мытье сырых продуктов, чистоплотность в приготовлении пищи, удаление пищевых отбросов, борьба с мухами). Эти предосторожности особенно важны в жаркие месяцы года, когда пищевые отравления обычно учащаются,
Ботулизм
В основе ботулизма лежит отравление токсинами Clostridium botufinum. Первые случаи были описаны в связи с отравлениями колбасными изделиями, а затем мясными, рыбными, овощными и фруктовыми консервами, главным образом домашними, без прибавления кислых консервантов, уничтожающих бациллы и их термостабильные споры. Ботулизм считается самой опасной формой пищевых отравлений, дающей до 70 % летальных исходов. К счастью, это- заболевание стало у нас большой редкостью благодаря высокой санитарно-пищевой технике и контролю. Тяжесть заболевания зависит не только от высокой вирулентности данной инфекции, но и от продолжительности инкубационного периода (6—36, в среднем 24 часа), в течение которого токсины успевают оказать угнетающее действие на центральную нервную систему. Ранние симптомы гастроэнтерита (рвота, понос) не специфичны для ботулизма. Они являются лишь последствием вторичной пищевой инфекции. Специфические симптомы проявляются внезапно и наблюдаются в нервной и сосудистой системах в виде резкой адинамии, диплопии, нистагма, мидриаза с вялой реакцией на свет, паралича наружных и внутренних глазных мышц. Среди бульбарных симптомов характерны затруднения речи, глотания и дыхания. Угнетение слюнных желез вызывает сухость рта, одновременно с усиленной секрецией липкой, густой слизи. Параличи гладкой мускулатуры пищеварительной трубки приводят к задержке эвакуации желудка, запорам и метеоризму. Паралич желудка с задержкой в нем съеденной пищи может служить диагностическим признаком на основании нахождения токсинов ботулизма в остатках пищи.
Пульс вначале замедлен; в дальнейшем развивается тахикардия, которая в сочетании с субнормальной температурой принадлежит к характерным симптомам ботулизма. Из общих симптомов характерна апатия и сонливость, сменяющаяся периодами беспокойства, возбуждения и бессонницы. Сознание сохраняется до самой смерти, наступающей от паралича сосудодвигательных центров, часто при явлениях моторной афазии. Терминальным симптомом бывает и пневмония. Больные погибают в течение первых 3—-6 суток, иногда уже через 48 часов после начала болезни.
Выздоровление протекает медленно, остаточные парезы скелетной и глазной мускулатуры могут держаться в течение нескольких месяцев.
При дифференциальной диагностике надо исключать энцефалит, дифтерийные параличи. Для прочих тяжелых пищевых токсикоинфекций характерна высокая температура и преобладание желудочно-кишечных симптомов в отличие от ботулизма с его типичной триадой: долгий скрытый период, гипотермия, нервные симптомы. Для отравления древесным спиртом характерна потеря сознания, судороги, слепота.
Среди ядовитых продуктов, вызывающих поражения кишечника, надо указать на грибы (бледная поганка, алкалоид, мускарин), некоторые виды рыб (маринка), проросший картофель, содержащий ядовитый соланин, яичный порошок, зараженный утиным салмонеллезом. Все эти продукты вызывают гастроэнтероколиты. Отравление белой фасолью (фавизм) вызывает гемоглобинурию, гемолитическую желтуху, анурию, азотемию и геморрагический колит. В Италии описаны .летальные случаи отравления детей фасолевой мукой, прибавленной к колбасному ливеру.
Обычное коровье молоко может вызывать легкий гастроэнтерит не только на почве индивидуальной непереносимости, но и у совершенно здоровых лиц после употребления в пищу молока в период позднего доения, когда молоко становится «условно вредным».
Отравление перезимовавшим зерном вызывает тяжелейшие заболевания септической ангиной (алиментарно-токсическая алейкия).
Химические яды
Среди большого числа химических отравлений, составляющих специальный предмет токсикологии, укажем лишь на некоторые источники, связанные с пищей.
Медь. Причиной отравления служит пользование плохо пролуженной кухонной посудой, в которой от соприкосновения с кислой и жирной пищей образуются ядовитые соединения растворимой меди и жирных кислот. Кроме обычных симптомов гастроэнтерита, характерны жажда, рвота сине-зеленоватого цвета, жжение в пищеводе, а из поздних резорбтивных симптомов — дрожание, анурия, коллапс.
Цинк. Опасно употребление жидкой теплой пищи, приготовленной в оцинкованных кастрюлях или бачках (нарушение правил кулинарной санитарии). Симптомы такие же, как и при отравлении медью.
Свинец. Следует иметь в виду главным образом хронические интоксикации на почве длительного пользования плохо луженой посудой. Симптомы: потеря аппетита, слабость, анемия, кайма на деснах, стоматит, свинцовые колики, запоры, парезы мышц. Острое отравление вызывает рвоту белыми пленками, кровавый понос.
Мышьяк. Редкие случаи отравления вызваны употреблением в пищу кондитерских изделий и пива с патокой, загрязненной мышьяком.
Описаны случаи отравления при попадании в пищу фтористого натрия и анабазин-сульфата, используемого в качестве инсектицидов в борьбе с кухонными вредителями.
Профилактика указанных отравлений относится к области санитарно-пищевой инспекции. Индивидуальные острые заболевания следует лечить, как всякие острые гастроэнтериты.
Пищевая аллергия
К пищевым аллергиям относятся спорадические случаи, обусловленные индивидуальной повышенной восприимчивостью к тем или иным продуктам питания,
вполне доброкачественным, но вызывающим общие и местные патологические реакции. Аллергические реакции разыгрываются частью в пищеварительных органах (гастроэнтериты, гепатохолециститы), частью в других системах организма (ознобы, лихорадка, сыпи, отеки). Аллергией можно объяснить и отдельные случаи отравления продуктами, хорошо переносимыми большинством людей, но вызывающими реакции у особо чувствительных субъектов.
Большинство пищевых аллергенов принадлежит к белкам, чаще животным (молочный, рыбный, мясной), остальные — к растительным продуктам (определенные сорта ягод и овощей).
Приводим список (далеко не полный) продуктов, способных вызвать аллергические реакции (по частоте на 500 случаев пищевой аллергии), на основании кожных проб (по Альварецу).
Лук (главным образом сырой)........ | 27 | Арбуз .... | . 8 |
Свинина . . . | . 8 | ||
Молоко, сливки, мороженое ........ | 26 | Злаки .... | . 7 |
Мандарины . . | . 7 | ||
Яблоки (сырые) .... | 26 | Бананы . . . | . 7 |
Капуста вареная . . . , | 25 | Горох .... | . 6 |
Шоколад....... | 18 | Апельсины . . | . 6 |
Редиска ........ | 17 | Сладости | . 6 |
Томаты ........ | 15 | Пряности . . | . 6 |
Огурцы........ | 13 | Сыр..... | . 5 |
Яйца......... | 13 | Перец .... | . 5 |
Жиры, жирные приправы | 12 | Семга .... | . 4 |
Дыня (канталупа) . . . | 1! | Фрукты . . . | . 4 |
Говядина ....... | 11 | Орехи .... | . 4 |
Клубника ... ... | 10 | Сливы .... | . 3 |
Кофе......... | 10 | Горошек . . . | . 2 |
Салат-латук ... . . | 8 | Картофель . . | . 2 |
Сушеные бобы..... | 8 | Рыба .... | . 2 |
Цветная капуста . . . . | 8 | Цыплята . . . | . 2 |
Кроме перечисленных, имеется еще 104 вида пищи, при употреблении которой заболевания возникают реже.
Туберкулезные заболевания кишечника
Мы рассмотрим три основные клинические формы туберкулезных заболеваний кишечника: так называемую туберкулотоксическую диспепсию, мезентериальный лимфаденит и язвенно-инфильтративный туберкулез. Все они обладают единой инфекционной этиологией, но дают совершенно различную клиническую картину. Различен и патогенез их: в одних случаях первичный очаг находится в легких, откуда распространяется по лимфатическим путям в кишечную стенку, в других — в лимфатических узлах брыжейки при отсутствии поражения легких.
1. Туберкулезная диспепсия
Так называемая туберкулезная диспепсия кишечника весьма часто наблюдается у лиц, страдающих туберкулезом легких. Диспептический синдром складывается из анорексии, желудочного «дискомфорта» в виде неприятных ощущений тяжести, распирания, отрыжки и общего недомогания после приемов пищи, вздутия живота, а также наклонности к поносам. Нередко эти симптомы развиваются на фоне усиленного откармливания больных в санаториях (избыток жирных и сладких блюд или неумеренное употребление кумыса). Со стороны желудочной секреции имеется субацидное или анацидное состояние, в кале — обилие непереваренных мышечных волокон, растительной клетчатки, отчасти жировых фракций, без примеси воспалительных элементов.
Диспептические явления протекают сравнительно легко, но представляют опасность для основного процесса в легких, способствуют ухудшению аппетита и усвоения пищи и тем самым понижают защитные силы организма в борьбе с инфекцией.
Своевременное лечение быстро купирует диспепсию. Первым условием является урегулирование режима питания. Вместо избыточного питания устанавливается достаточный для поддержания нормального веса тела режим с физиологическими нормами белков и углеводов, некоторым ограничением жиров (40—50 г в день), с дробными приемами механически измельченной пищи. В дополнение к облегченной диете назначается панкреатин, адсорбенты (настой из ромашки, укропа и мяты), минеральные воды.
При отсутствии своевременного лечения поносы принимают затяжной характер, вызывают ухудшение общего питания, что обостряет процесс в легких и в свою очередь отягощает течение колита. Главным условием успеха является быстрейшее восстановление аппетита, что невозможно без временного снижения общей калорийности и снятия чрезмерно объемистых и жирных блюд.
Фтизиатрам хорошо известно, что такое временное снижение калоража служит и наилучшим средством восстановления и даже повышения веса при дефиците его.
2. Мезентериальный лимфаденит
Мезентериальный лимфаденит протекает со своеобразной клинической картиной, знание которой помогает распознать истинный характер и причину расстройств, часто принимаемых за другие заболевания: хронический аппендицит, колит, «гастроптоз», «невралгию солнечного сплетения» и т. п. Жалобы больных сосредоточены на брюшной полости. Чаще болеют женщины в возрасте 15—35 лет, но среди наблюдавшихся нами больных были и мужчины в возрасте от 20 до 50 лет.
Основной симптом — боли в области пупка или в боковых отделах живота, усиливающиеся при ходьбе, физическом напряжении и после обильной еды. Боли не сопровождаются тенезмами или позывами на дефекацию, но облегчаются в лежащем положении и после отхождения газов. Боли не особенно интенсивны, однако упорны и изнуряют больного. Опорожнение кишечника. задерживается: стул плотной консистенции, дефекация происходит один раз в 2—3 дня. Изредка запоры сменяются однодневными поносами. Температура тела держится на субфебрильных цифрам, иногда отмечаются познабливания и ночные поты. В анамнезе нередки указания на туберкулезные заболевания у самого больного или членов его семьи. Реакция Пирке резко положительна, иногда с подмышечным лимфаденитом. Заболевание протекает длительно и вяло, с явлениями общей интоксикации в. виде легкой анемии, головных болей, нервных расстройств (повышенная возбудимость, сменяющаяся вялостью и апатией, потеря трудоспособности, сонливость, чередующаяся с бессонницей). Общее питание и вес могут значительно понижаться.
Диагностика основывается на внимательном изучении клинической картины и данных анамнеза, но особенно на тщательной пальпации живота. При отсутствии мышечной защиты и раздражения брюшины при пальпации обнаруживаются хорошо локализованные болезненные зоны в правом нижнем и левом верхнем квадрантах живота, т. е. по ходу брыжейки тонких кишок (симптом Штернберга). В отличие от тифлита и аппендицита максимальная болезненность локализуется кнутри от края слепой кишки, ближе к области пупка, а также вверх и влево от пупка. В части случаев здесь пальпируются плотные обызвествленные лимфатические узлы, иногда значительных размеров, чаще величиной с горошину или каленый орех. Болезненность возрастает при применении скользящей пальпации перпендикулярно к корню брыжейки, вследствие смещения последней. Но и без наличия плотных лимфатических узлов строго локализованные болевые участки живота имеют диагностическое значение.
Окончательное подтверждение правильности диагностики дает успешный курс лечения стрептомицином, ПАСК или фтивазидом при облучении живота ультрафиолетовыми лучами и усиленном питании.
Среди осложнений болезни особое значение имеют стенозы пищеварительного тракта на почве сдавления плотными пакетами лимфатических узлов. Сдавление области привратника легко дает повод диагносцировать рубцово-язвенный стеноз, а наличие подобного пакета узлов в области мочеточника наводит на мысль о почечнокаменной болезни, особенно при наличии плотной тени на рентгенограмме. Эти болезни особенно легко можно смешать в тех случаях, когда оба процесса чередуются друг с другом.
Следует подчеркнуть, что примерно в 30% случаев заболевания вызваны мезаденитом не туберкулезной этиологии. Различия касаются ряда моментов. В анамнезе всегда имеются те или иные кишечные инфекции, а часто и текущий хронически энтероколит как причина регионарного мезентериального лимфаденита, без указания на туберкулезное поражение легких и при отрицательной реакции Пирке. В клинической картине преобладают симптомы колита в виде чередования поносов и запоров. При пальпации живота болезненна не только область брыжейки, но и кишечный тракт.
Однако, несмотря на эти существенные различия, основную роль в патогенезе (болезни играет все же не колит, а поражение брыжеечных лимфатических узлов. Это выражается в малой эффективности лечения колита. Боли, нарушения кишечной функции и общие токсические симптомы уступают, только энергичному лечению мезаденита, т. е. главным образом ультрафиолетовому облучению — искусственному или, что еще лучше, природному на климатических станциях Крыма. В последние годы мы с успехом применяли в ряде случаев новейшие противотуберкулезные средства, хотя и не были уверены в специфической этиологии болезни. Антибиотическое действие стрептомицина при нетуберкулезных инфекциях, как известно, не исключается.
Лечение нетуберкулезных мезаденитов позволяет терапевту воздействовать на первичный энтероколит, а косвенно — и на осложняющий мезаденит. Главными элементами лечения являются сульфаниламидные препараты и диета с ограничением углеводов и растительной клетчатки.
3. Язвенно-инфильтративный туберкулез кишечника
Эта тяжелейшая форма туберкулезного поражения кишечника до появления новых специфических препаратов считалась практически неизлечимой. Сейчас это положение коренным образом изменилось. Развитие кишечного процесса происходит через 1—3 года после начала процесса в легких.
Общие данные. Туберкулезные поражения кишок обнаруживаются у 67—72°/о людей, умерших от туберкулеза легких. По другим источникам, эти цифры достигают 90% и более, а по гистологическим исследованиям — 84%. Фиброзно-продуктивная форма туберкулеза дает 40 %, фиброзно-казеозная — 72% кишечных поражений. По Рубину, диссеминация из легких в гортань отмечается в 50%, в кишечник — в 2/3 случаев. При одновременном поражении легких и гортани у 75°/о больных в патологический процесс вовлекается и кишечник.
Кишечный процесс часто отягощает течение легочного туберкулеза вследствие инфицирования легких из кишечных язв и казеозных лимфатических узлов брыжейки, из-за упадка питания, гематогенной и лимфогенной диссеминации туберкулезных бацилл, находящихся в воротной вене и грудном протоке. Однако Д. А. Манучарян наблюдал и такие случаи, когда обширные язвы кишечника не осложняли легочный процесс. Помимо того, описаны случаи первичного туберкулезного илеотифлита без поражения легких. Указанные наблюдения подтверждаются и нашими данными. Особенно показательна для патогенеза туберкулезного процесса связь его с общей трофикой организма. Инфекционный и трофический фактор здесь тесно переплетаются, как видно из различных случаев.
В обоих случаях ясно показана связь колита и дистрофии с активацией легочного туберкулеза.
Клиническая картина вначале мало характерна: смена поносов и запоров, боли в илеоцекальной области и вокруг пупка, субфебрильная температура. При наличии туберкулеза легких эти симптомы подозрительны в отношении возможного специфического процесса в кишечнике; при отсутствии туберкулеза легких (можно думать о токсикозе на почве мезаденита. Для диагноза кишечного туберкулеза решающее значение имеет анамнез (указание на туберкулез), наличие туберкулезных палочек в мокроте или кале, а также исключение другой этиологии колита.
Кишечный туберкулез развивается прогрессивно, начинаясь с малых клинических симптомов, диспепсии, слизистых поносов. В дальнейшем развивается язвенный процесс с прогрессирующей интоксикацией и милиаризацией. У ряда больных в прежние годы, до применения антибиотиков, такая динамика процесса приближала неизбежный роковой исход. В настоящее время летальность таких случаев неуклонно падает.
Установление этиологии связано с некоторыми трудностями; в частности, необходимо доказать наличие специфического процесса в легких.
Диагностика. Для кишечного туберкулеза наличие туберкулезных палочек в кале не обязательно, непостоянно и даже недоказательно, так как бациллы могут заглатываться с мокротой. Некоторые авторы, например Д. А. Манучарян, придают значение пробе Трибуле на растворимый белок в оформленном кале (необходимо исключить ускоренную эвакуацию). По нашим данным, эта проба не является специфической. Столь же недоказательны и данные Гуафона о якобы специфической ко программе, содержащей обилие непереваренного крахмала и клетчатки.
Язвенный туберкулез диагносцируется только на основе стойкого присутствия в кале крови, высокой температуры и легочного процесса. Даже нахождение язв на слизистой прямой кишки, видимых при ректоскопии, не обязательно ввиду частой локализации процесса в проксимальных отделах толстой кишки, недоступных ректоскопии.
При рентгенодиагностике имеют значение:
1) симптом Штирлина — дефект наполнения в илеоцекальной области (по П. Д. Тарнопольской «полулунный дефект»); 2) отсутствие гаустраадии на определенном отрезке толстого кишечника; 3) укорочение размеров слепой и восходящей кишок; 4) ригидное сужение просвета того же отрезка;5) парадоксальная задержка бария в слепой -кишке при освобождении остального отрезка.Все перечисленные признаки относятся к локализации процесса в слепой кишке, наиболее частой, но не единственной. По Д. А. Манучаряну (сводные данные), илеоцекальный отдел поражается в 92% случаев, тонкие кишки — в 70%, ободочная — в 61%, аппендикс—в 30%. Процесс же обычно начинается из илеоцекальной области.
Рентгенологические признаки со стороны тонкого кишечника менее характерны и постоянны; они сводятся к задержке поступления бария в слепую кишку с 3—4 до 7—-8 часов. Столь же мало характерны и функциональные рентгенологические симптомы: спазмы, повышение перистальтики, ускорение пассажа, спастические дефекты. Указания на язвенный колит патогномоничны для туберкулеза только в сочетании с другими признаками данной инфекции. Более специфичным является наличие язв тонкого кишечника, особенно если при рентгенологическом исследовании обнаруживается сочетание спазмов с расширением проксимальных петель, разъединенность отдельных петель, четкообразность их контуров. Наиболее постоянным признаком служит деформация илеоцекальных контуров. Изменения в илеоцекальной области в виде стаза, гиперперистальтики, неравномерности просвета терминальной петли подвздошной кишки служат рентгенологическими п р е д-вестниками язвенного периода заболевания.
(Клинические формы кишечного туберкулеза трудно укладываются в определенную классификацию. Мало убедительна схема Бонафе, различающая латентные формы без желудочно-кишечных симптомов, скрытые формы под видом «атонической диспепсии», болевой синдром (кишечные колики), (редкие случаи ранних кишечных кровотечений и диаррейную форму. Для всех этих форм характерно исхудание.
Столь же недоказательной является и анатомическая классификация Глана-Альбрехта-Ашофа. Она построена на предположении, будто кишечный процесс отражает форму легочного процесса (фиброзного, язвенного, инфильтративного, экссудативного). Наоборот, чаще наблюдается морфологическая диссоциация легочного и кишечного процессов.
Д. А. Манучарян предложил клинико-рентгенологическую «классификацию, близкую к схеме Бояафе:
1) преморбидные формы,
2) инаперцептные формы (ранние и развитые),
3) язвенные формы (ранние и развитые).
Симптомы туберкулеза кишечника
1. Общие симптомы — исхудание, лихорадка с повышениями температуры в первые 2 часа после еды до 38°, депрессия и раздражительность нервной системы. Эта перевозбудимость особенно велика при бродильной диспепсии — частом спутнике кишечного туберкулеза.
Анемия, иногда маскируемая сгущением крови от проливных потов и поносов, обычно является поздним симптомом кишечного туберкулеза.
2. Местные симптомы. Диспептические жалобы, анорексия, тошнота, тяжесть после еды особенно характерны для туберкулеза кишок на фоне спокойного легочного процесса, в периоды обострения такового диспепсия развивается за счет общей интоксикации. Аппетит меняется волнообразно, часто параллельно с колебаниями температуры тела. Тошнота связана со спазмом баугиниевой заслонки или с токсической гепатопатией.
Болевой синдром стоит в центре клинической картины. Боли носят различный характер. Они локализуются в поперечной кишке или бывают двусторонними (в сигмовидной и слепой кишке), часто зависят от раздражения поперечной кишки бродильными продуктами из слепой. В одних случаях преобладают послеобеденные боли вследствие раздражения поперечной кишки, в других — поздние, через 6—7 часов после еды. Отмечаются и настоящие кишечные колики от натяжения брыжейки (при мезадените) или от мышечных спазмов со стенотической перистальтикой. Диагностические трудности представляет ложноаппендикулярный синдром, который при наличии легочного туберкулеза очень подозрителен в отношении туберкулезной этиологии. В таких случаях на секции обнаруживают илеоцекальный туберкулез при здоровом отростке или местный фибринозный перитонит. Особенно характерно для туберкулеза кишок упорное постоянство или прогрессирующее нарастание болей — в отличие от летучих болей у больных с туберкулезом легких и простой токсической диспепсией.
3. Объективные симптомы. Язык обычно остается чистым. Имеется метеоризм, часто локализованный в области пупка. Характер стула разнообразный: от нормального до поносов дизентерийного характера. Однако кровь в кале отмечается реже, чем при неспецифическом язвенном колите.
Как правило, поносы при тяжелом легочном Туберкулезе связаны со специфическим процессом, но возможна и другая их этиология (хронический энтероколит, в 12—13°/о случаев амилоидоз кишечника). По некоторым данным, в санаториях для больных легочным туберкулезом неспецифические диспепсии отмечаются в 4—5 раз чаще, чем специфические.
Тем не менее у больного туберкулезом легких всякие поносы — постоянные или сменяющиеся запорами — всегда подозрительны в отношении специфического поражения кишечника. В ряде случаев имеются характерные запоры, связанные с наличием газовой пробки в селезеночном углу при дисфункции диафрагмы. Примечательно, что тяжесть поносов не стоит в прямой связи с обширностью язвенного поражения кишечника: одиночная язвочка может вызывать резкие поносы, а множественные язвы — протекать с нормальным стулом.
В итоге диагноз кишечного туберкулеза часто- ставится на основании ряда данных: анамнеза, активного легочного процесса, степени истощения, клинических и рентгенологических признаков.
Лечение. Несмотря на успехи лечения антибиотиками и химиотерапевтическими препаратами, кишечный туберкулез остается весьма тяжелым заболеванием, требующим энергичного, комплексного лечения. Трудности терапии связаны не только с многообразием клинических симптомов. Особенно необходимо считаться со степенью поражения легких и опасностью алиментарно-токсической дистрофии. При назначении диеты следует учитывать дефицит белков витаминов и минеральных солей, связанный с туберкулезной токсикоинфекцией и усугубляемый дистрофическим состоянием. Принцип щажения отнюдь не должен сводиться к назначению малокалорийного, дефицитного режима. Необходимо ограничить только углеводы, грубую растительную клетчатку, а также жиры, особенно при нередком наличии гепатопатии. Белковый рацион должен составлять не менее 100 г, по возможности 120—150 г в день, при равном количестве животных (мясо, яйца, творог) и растительных белков (бобовые овощи, овсянка, черствый белый хлеб). Из жиров предпочтительно сливочное масло, сметана и сливки. Витамины в виде сырых соков (100—150 мл в день), цитрусовых, яблок, винограда, дрожжей. Необходимо обеспечить высокие вкусовые качества пищи с помощью различных приправ (зеленый лук, лимон, сметана, сырые соки) и бороться с опасной для больного анорексией путем максимального разнообразия блюд.
При мезентериальном лимфадените диета строится в зависимости от степени и формы кишечных расстройств. Так, при наличии болей, метеоризма и запоров исключаются только продукты, вызывающие вздутие (мягкий хлеб, свежее молоко, капуста и бобовые овощи). Необходимо употреблять в пищу зелень, фрукты, кафир, простоквашу, сырые соки наряду с нормальными количествами мяса и масла. При наличии энтероколита с поносами резко ограничиваются углеводы, грубая клетчатка и жиры, а также жилистое жареное мясо, особенно при желудочной ахилии.
Хорошее болеутоляющее действие на брыжеечные боли оказывает облучение живота ультрафиолетовыми лучами как искусственное, так особенно в виде курсов климато- и гелиотерапии в Крыму.
Невралгические боли от раздражения брыжейки часто снимаются инъекциями 5% раствора витамина B1 по 1—2 мл внутримышечно.
Средствами выбора при различных формах кишечного туберкулеза являются стрептомицин (по 200 000 ед 2—3 раза в день) и фтивазид (по 0,3—0,5 три раза в день). В более легких амбулаторных случаях можно сочетать применение одного из вышеуказанных препаратов с ПАСК (по 2,0 четыре раза в день). Последний препарат требует осторожного применения из-за возможности побочных действий на печень и кишечник.
Специфическая терапия должна проводиться продолжительное время в виде повторных курсов несколько раз в течение 1—2 лет. В интервалах целесообразно провести санаторное лечение в средней полосе или на Южном берегу Крыма,
Обновлено: 2019-07-10 00:26:13
medn.ru
Кишечные инфекции
Роза Исмаиловна Ягудина, д. фарм. н., проф., зав. кафедрой организации лекарственного обеспечения и фармакоэкономики и зав. лабораторией фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова. Евгения Евгеньевна Аринина, к. м. н., ведущий научный сотрудник лаборатории фармакоэкономических исследований Первого МГМУ им. И. М. Сеченова.
С наступившим летом тема нашей статьи приобрела особую актуальность. Кишечные инфекции — это целая группа инфекционных заболеваний, поражающих в основном желудочно-кишечный тракт. Острые кишечные инфекции по своей распространенности уступают только острым респираторным заболеваниям. Пик заболеваемости обычно приходится на лето, но и в холодное время года часто встречаются кишечные инфекции, вызываемые преимущественно вирусами. Однако наиболее частая причина возникновения этих заболеваний — попадание возбудителей инфекции с загрязненными продуктами и водой в желудочно-кишечный тракт.
Всего в настоящее время известно около 30 инфекционных кишечных заболеваний. К наиболее распространенным относятся:
- пищевая токсикоинфекция (в основном стафилококковой этиологии)
- сальмонеллез
- дизентерия
- энтеровирусная и ротавирусная инфекция
- холера
По степени опасности их можно условно разделить на неопасные, опасные и особо опасные. Так, к неопасным относят пищевую токсикоинфекцию (ПТИ), а к особо опасным — холеру, брюшной тиф и т. д. Но это не значит, что так называемая «неопасная» ПТИ не наносит серьезного ущерба организму и не приводит к осложнениям.
Осложнения кишечных инфекций:
- бактериальные инфекции органов дыхания и среднего уха
- дисбактериоз кишечника
- кишечное кровотечение
- перфорация стенки кишки
- инвагинация кишечника
- бактериально-токсический шок
Возбудители кишечной инфекции
Помимо инфекционных агентов из естественной среды источником заражения может стать уже заболевший человек. Выделяя большое количество патогенных микроорганизмов (микробы выделяются с испражнениями, рвотными массами, иногда с мочой), больной заражает предметы, находящиеся вокруг, и, если не соблюдать меры предосторожности, может возникнуть цепная реакция в распространении инфекции.
Практически все возбудители кишечных инфекций чрезвычайно живучи. Они способы подолгу существовать в почве, воде и на различных предметах (ложках, тарелках, дверных ручках и мебели). Инфекционные микроорганизмы во внешней среде не только не погибают, но и сохраняют способность к размножению, а размножаются они наиболее активно в теплых и влажных условиях. Однако самая благоприятная среда для развития бактерий — это кисломолочные и мясные продукты.
Установлена связь отдельных форм острых кишечных инфекций с видами пищи. Так, дизентерия чаще возникает при употреблении молока и молочных продуктов, а кишечные инфекции, вызванные стафилококком, — при употреблении молочных продуктов и кондитерских изделий с кремом. Иерсиниозы обычно развиваются при употреблении сырых овощей, салатов и другой растительной пищи.
Возбудителями кишечных инфекций могут быть как бактерии (сальмонеллы, шигеллы, иерсинии, энтеропатогенные кишечные палочки, стафилококки), так и их токсины (пищевые токсикоинфекции). Вирусы (ротавирусы, энтеровирусы, астровирусы, парвовирусы) пока на втором месте по частоте встречаемости, однако в последнее время вирусные инфекции получают всё более широкое распространение. И на последнем месте — простейшие (лямблии, амебы, бластоцисты).
После попадания патогенов в организм человека, как правило, проходит бессимптомный инкубационный период, который продолжается от 6 до 48 часов — от попадания микроорганизмов в ротовую полость до момента поступления их в кишечник, где происходит их бурное размножение. После того как патогенные микроорганизмы размножились, начинается стадия клинических проявлений.
N. B.! При появлении симптомов, напоминающих острую кишечную инфекцию, необходимо срочно обратиться к инфекционисту для правильного подбора терапии и профилактики осложнений.
Наступает острый период — от 1 до 14 дней, в это время клинические проявления со стороны ЖКТ выражены максимально. Как правило, период заканчивается, когда нормализуется температура и прекращается ведущий симптом (понос или рвота).
Период реконвалесценции — не менее 2 недель, а в некоторых случаях при отсутствии лечения до нескольких лет. В этот период функция желудочно-кишечного тракта, как правило, восстанавливается не полностью — может быть неустойчивый стул.
В основном все кишечные инфекции протекают с достаточно похожими симптомами. Они всегда начинаются внезапно. В самом начале заболевания появляется резкая слабость, вялость, снижение аппетита, головная боль, повышение температуры — неспецифические симптомы, которые могут напоминать симптомы респираторных вирусных инфекций. Однако вскоре возникают тошнота, рвота, схваткообразные боли в животе, понос с примесью слизи, гноя или крови (например, при дизентерии), также могут беспокоить жажда и озноб. Среди клинических проявлений со стороны желудочно-кишечного тракта, как правило, сильнее всего выражены симптомы, связанные с пораженным органом:
- тошнота, рвота и боли в эпигастральной области (при гастрите);
- понос (при энтерите);
- рвота и понос (при гастроэнтерите);
- кровь в стуле и его нарушения (при колите);
- поражения всего кишечника (при энтероколите).
Одно из самых неблагоприятных последствий кишечной инфекции — это дегидратация организма из‑за рвоты и/или поноса и, как следствие, нарушение водно-электролитного обмена. Результатом резкой дегидратации может стать даже шок.
Однако иногда кишечные инфекции могут не иметь видимых симптомов, но сопровождаются выделением возбудителей. В плане распространения инфекции такое носительство наиболее опасно: ничего не подозревающий человек становится постоянным источником инфекции, заражая окружающих.
Врачу важно провести дифференциальную диагностику между кишечной инфекцией и соматическими заболеваниями со сходными симптомами: диареей, связанной с приемом лекарственных препаратов, острым аппендицитом, инфарктом миокарда, пневмонией, внематочной беременностью и т. д.
Диагностика и лечение кишечной инфекции
Существуют различные взаимодополняющие методы лабораторной диагностики кишечных инфекций:- Выделение из крови возбудителя и его антигенов (токсинов)
- Бактериологическое исследование: выделение и типирование возбудителя в посевах кала, других биологических секретов и экскретов организма больного
- Вирусологическое исследование: выделение вируса из кала в посевах на культуре клеток или при электронной микроскопии
- Микроскопическое исследование: обнаружение паразитов в мазках нативного кала после обработки специальными красителями
- Выявление сывороточных антител к антигенам возбудителя и роста их титра: серологическое обследование с использованием специальных диагностикумов в реакциях (РПГА, РИГА, ИФА и т. п.); прирост титра в 4 раза.
- борьба с возбудителем (антибактериальная терапия);
- борьба с обезвоживанием (как правило, для устранения недостатка жидкости пациентам назначают солевые растворы);
- устранение диареи (энтеросорбенты);
- соблюдение щадящей диеты (исключение свежих овощей и фруктов, молочных продуктов, сладкого).
Во время болезни необходимо соблюдать диету, помогающую замедлить перистальтику кишечника. Рекомендуются продукты с высоким содержанием танина (черника, черемуха, крепкий чай); вещества вязкой консистенции (слизистые супы, протертые каши, кисели); сухари; индифферентные вещества — паровые блюда из нежирного мяса и рыбы. Важный этап в лечении кишечных инфекций — исключение из рациона жареных и жирных блюд, сырых овощей и фруктов.
Главное направление лечебной тактики — нейтрализация экзотоксинов в кишечнике (энтеросорбенты) и регидратация — компенсация патологических потерь жидкости и электролитов специально разработанными глюкозо-солевыми растворами. Объем вводимых растворов зависит от степени обезвоживания и массы тела больного, а скорость введения составляет 1–1,5 л/ч. Дезинтоксикационная и регидратационная терапия в 85–95 % случаев может осуществляться перорально.
Антибиотики может назначить только инфекционист с учетом проведенных лабораторных тестов и выявленного возбудителя инфекции. Однако при выраженной диарее для ускоренной санации обоснованным является назначение антибактериальных ЛС, которые не всасываются или плохо всасываются из кишечника и обладают широким спектром действия (например, энтерофурил или ко-тримоксазол). Эффективными средствами альтернативной этиотропной терапии, в качестве препаратов от острой кишечной инфекции, являются энтеросорбенты и пробиотики. Этиотропное действие пробиотиков связано с выраженной антагонистической активностью в отношении всех возбудителей острых кишечных инфекций (ОКИ) бактериальной этиологии и опосредованным иммуномодулирующим действием на местное звено иммунитета.
Обзор лекарств для лечения кишечных инфекций
Нифуроксазид (энтерофурил)
Безрецептурное противомикробное средство широкого спектра действия, производное 5‑нитрофурана. Антимикробная активность нифуроксазида вызвана наличием в его составе NO2‑группы, которая угнетает активность дегидрогеназы и нарушает синтез белков в патогенных бактериях.
Нифуроксазид не оказывает действия на сапрофитную флору, не нарушает равновесия нормальной кишечной флоры. При острой бактериальной диарее восстанавливает эубиоз кишечника. При инфицировании энтеротропными вирусами препятствует развитию бактериальной суперинфекции. Этот препарат для лечения кишечной инфекции можно назначать беременным и кормящим женщинам, детям начиная с одного месяца. Терапия нифуроксазидом не должна превышать 7 дней, при этом запрещено употреблять алкоголь.
Кипферон
Безрецептурный препарат в форме вагинальных и ректальных суппозиториев. Обладает иммуномодулирующим, противовирусным, антихламидийным действием. Кипферон — комплексная лекарственная форма, содержащая человеческий рекомбинантный интерферон-α2 и комплексный иммуноглобулиновый препарат (КИП). Разрешен к применению у детей на первом году жизни.
Ко-тримоксазол (сульфаметоксазол + триметоприм)
Механизм действия ко-тримоксазола обусловлен двойным блокированием метаболизма микроорганизмов. Триметоприм обратимо ингибирует дигидрофолатредуктазу микроорганизмов, нарушает образование из дигидрофолиевой кислоты тетрагидрофолиевой, продукцию нуклеиновых кислот, пиримидиновых и пуриновых оснований; подавляет размножение и рост бактерий. Сульфаметоксазол, который по строению схож с парааминобензойной кислотой, захватывается бактерией и препятствует включению парааминобензойной кислоты в дигидрофолиевую кислоту. В связи с тем что ко-тримоксазол угнетает жизнедеятельность кишечной палочки, снижается образование в кишечнике никотиновой кислоты, рибофлавина, тиамина и прочих витаминов B-комплекса. Это лекарство, помогающее от кишечной инфекции, отпускается по рецепту, применяется с 2‑месячного возраста.
Бактисубтил — споры бактерий Bacillus cereus IP. Рецептурный препарат от кишечной инфекции бактисубтил сохраняет и корригирует физиологическое равновесие кишечной флоры. Споры бактерий, содержащиеся в препарате, устойчивы к действию желудочного сока. Прорастание бактерий в вегетативные формы происходит в кишечнике, затем они высвобождают энзимы, которые расщепляют углеводы, жиры, белки. В результате образуется кислая среда, предотвращающая процессы гниения. Препарат препятствует нарушению синтеза витаминов группы В и Р в кишечнике, его нельзя запивать горячим, а также сочетать с алкоголем. Детям его назначают с семилетнего возраста. Бактисубтил резистентен к действию различных антибиотиков и сульфаниламидных препаратов, поэтому может быть назначен одновременно с ними.
Декстроза + калия хлорид + натрия хлорид + натрия цитрат (регидрон)
Регидратирующее средство для перорального приема восстанавливает водно-электролитное равновесие, нарушенное при обезвоживании организма; корректирует ацидоз. Содержимое одного пакетика растворяют в литре свежепрокипяченной охлажденной питьевой воды. Приготовленный раствор нужно хранить в холодильнике и использовать в течение 24 часов. В раствор нельзя добавлять никакие другие компоненты, чтобы не нарушить действие препарата. Отпускается без рецепта.
Смектит диоктаэдрический
Безрецептурное лекарственное средство природного происхождения, обладающее протективным действием в отношении слизистой оболочки кишечника и выраженными адсорбирующими свойствами. Являясь стабилизатором слизистого барьера, образует поливалентные связи с гликопротеинами слизи и увеличивает продолжительность ее жизни, образуя физический барьер, который защищает слизистую оболочку пищеварительного тракта от отрицательного действия ионов Н+, соляной кислоты, желчных солей, микроорганизмов, их токсинов и других раздражителей. Обладает селективными сорбционными свойствами, защищает слизистую оболочку пищеварительного тракта от отрицательного воздействия. В терапевтических дозах не влияет на моторику кишечника.
Профилактика кишечных инфекций, в том числе и острых
Для профилактики кишечных инфекций важно регулярно мыть руки и проводить влажную уборку в квартире. Лучше сразу же выкидывать продукты с истекшим сроком годности, не покупать их в местах с непонятными условиями хранения — как бы ни были привлекательны, скажем, грибочки у бабушки возле метро — а фрукты и овощи есть только тщательно вымытыми.
Избежать распространения болезни поможет ранняя диагностика и изоляция больного с кишечной инфекцией. В очаге инфекции нужно обработать поверхности дезинфицирующими растворами, прокипятить посуду. Выписку пациентов проводят только после отрицательного результата контрольного обследования кала. Всем, кто перенес кишечную инфекцию, в течение месяца необходимо регулярно проходить диспансерное наблюдение в поликлинике.
Простые меры профилактики кишечных инфекций:
- пить воду и молоко только в кипяченом виде
- мыть овощи и фрукты горячей водой с мылом
- соблюдать правила и сроки хранения пищевых продуктов
- мыть руки перед едой
www.katrenstyle.ru
Острая кишечная инфекция: причины, лечение и симптомы у детей и взрослых
Острая кишечная инфекция – заболевание, вызванное микроорганизмами, попавшими в кишечник человека. Возбудители болезни – бактерии, вирусы, простейшие микроорганизмы или грибки. Источник заражения – больной человек, животное, предметы повседневного обихода и окружающей обстановки, продукты, вода.
Острые кишечные инфекции (ОКИ) характеризуются расстройством пищеварения, вызывают боли в животе, диарею, рвоту и интоксикацию организма. Тяжело протекает заболевание у детей: организм быстро обезвоживается и имеет слабый иммунитет.
Опасны кишечные инфекции во время беременности: обезвоживание и интоксикация организма женщины ведут к выкидышу или провоцируют кислородное голодание плода.
По МКБ 10 кишечные инфекции стоят на первом месте в перечне, их коды – А00-А09. Самым опасным заболеванием является холера (код по МКБ 10 А00). С неё и начинается список кишечных инфекций.
Что представляют собой острые кишечные инфекции
Для кишечных инфекций характерна быстрота распространения. Передача – орально-фекальным, алиментарным и воздушно-капельным путём. Инфекция передаётся от человека к человеку через немытые руки, предметы обихода, плохо вымытые фрукты и овощи, водным путём.
Кишечные инфекции человекаПатогенные микроорганизмы переносятся насекомыми (мухами, тараканами), больными сельскохозяйственные животными, птицами или грызунами.
Патогенные микроорганизмы избирают средой обитания кишечник человека.
Кишечные инфекционные заболевания схожи между собой клиническими проявлениями; этиология и эпидемиология различны.
Кишечные инфекции, список которых можно найти в медицинской литературе, различаются в зависимости от вида возбудителей и влияния на организм. Медицинские справочники, книги, журналы и интернет-издания предоставляют перечень ОКИ с описанием этиологии, патогенеза, клинических проявлений, методов диагностирования и лечения.
Этиология острых кишечных инфекций
Виды ОКИ:
- Бактериальная – возбудители – патогенные бактерии (дизентерийная палочка сальмонелла, синегнойная палочка и другие) и их токсины. К бактериальным инфекциям относятся: дизентерия, сальмонеллёз, эшерихиоз, ифекция, вызванная синегнойной палочкой, брюшной тиф, холера, ботулизм и другие.
- Вирусная – возбудители: реовирус, ротавирус, энтеровирус, аденовирус, короновирус и другие.
- Грибковая – возбудители – грибки вида Candida.
- Протозойная – вызывается паразитическими простейшими (амебами, лямблиями, паразитическими инфузориями Balantidium coli).
Независимо, какие типы микроорганизмов вызвали заболевание, его симптомы неприятны, период лечения длительный, исход не всегда благополучный.
Эпидемиология ОКИ
Причины возникновения и распространения острых кишечных инфекций в том, что микроорганизмы-возбудители заболеваний быстро передаются от заболевшего человека или носителя инфекции.
Патогенные микроорганизмы устойчивы к условиям окружающей среды, долго сохраняют вредоносные качества в холоде, остаются на предметах, с которыми контактировал заражённый человек.
Возбудители выходят из организма, заражённого кишечной инфекцией, вместе с фекалиями и рвотными массами и переносятся на окружающие предметы быта, воду, продукты питания при помощи рук, насекомых, попадают с нечистотами в водоёмы. Передача возбудителя – «по цепочке», что приводит к возникновению эпидемии.
Классификация эпидемий в зависимости от источника инфекции:
- Водные эпидемии. Характеризуются массовым заражением людей, использующих водный источник. При прекращении использования воды из источника или его дезинфекции эпидемия затухает.
- Пищевые эпидемии. В результате употребления в пищу продуктов, не прошедших термическую обработку, либо попадания патогенных микроорганизмов.
- Бытовые. Большое количество заболевших детей. Инфекции передаются через игрушки и предметы быта.
Эпидемии различаются интенсивностью и сезонностью.
Подвержены кишечным заболеваниям дети, которые не в силах соблюдать правила гигиены.
Если заболел один ребёнок, риску подвержена вся группа детей.
Клиническая картина ОКИ
Кишечные инфекции – распространённые заболевания.
Клиника всех острых кишечных болезней характеризуется общими проявлениями:
- Инфекционно-токсический синдром. Резкое повышение температуры тела до субфебрильной либо высокой или лихорадки. Проявления интоксикации организма – ломота, боль в мышцах, тошнота.
- Кишечный синдром. Боль в области живота, сильный понос и рвота. В зависимости от вида возбудителя, попавшего в организм, проявления кишечного синдрома отличаются локализацией болей, консистенцией, цветом стула и частотой, наличием слизи или крови в кале, характером рвоты.
- Обезвоживание организма. Быстрое обезвоживание организма и стремительная потеря массы тела. Острая нехватка влаги в тканях организма (сухость кожи и слизистых оболочек, сильная жажда).
Первые симптомы заболевания проявляются через 6-48 часов после заражения.
Кишечный грипп – наиболее распространённая кишечная инфекция
Кишечный грипп поражает детей от полугода до двух лет. Природа заболевания является вирусной, возбудитель – ротавирус – патогенный микроорганизм, имеющий трёхслойную плотную оболочку и форму «колёсика».
Пути и механизм заражения ротавирусом
Передаётся ротавирусная кишечная инфекция фекально-оральным путём. Триллионы бактерий уходят с калом заражённого человека, в то время как для инфицирования окружающих достаточно ста единиц. Ротавирусы живучи, устойчивы к низким температурам и остаются на тех предметах быта, с которыми контактировал больной или носитель вируса.
С этих предметов они и переносятся через плохо вымытые руки в ротовую полость здорового человека и расселяются на слизистых оболочках желудка и кишечника. При тесном контакте ротавирус передаётся через слюну заражённого человека.
Ротавирус попадает через некипячёную воду и продукты питания, плохо вымытые или непрошедшие достаточную тепловую обработку.
В случае массового заражения возникает эпидемия ротавируса. Вспышка заболевания происходит поздней осенью и в зимнее время. Очаги заражений – в местах массового скопления людей – детских садах, школах, домах престарелых, общежитиях.
С целью предотвращения массового распространения кишечных инфекций в школах, дошкольных учреждениях, коллективах, на предприятиях составляется «Оперативный план мероприятий по профилактике ОКИ».
Источники инфекции
Источники заражения – больные взрослые и дети, у которых симптомы заболевания уже себя проявили, или вирусоносители – лица, в организме которых находится вирус, но признаков заболевания нет.
Ротавирус со сточными водами попадает в водопроводную сеть, водоёмы, где купание ведёт к заражению.
Инкубационный период и длительность заболевания
Инкубационный период длится до шести суток.
Длительность болезни при кишечной ротавирусной инфекции – 2 недели. Болезнь проходит две фазы: острую и фазу выздоровления. Первая фаза длится 7 дней: организм борется с инфекцией, симптомы тяжёлые. На протяжении второй фазы организм вырабатывает иммунитет, и начинается постепенное выздоровление.
Симптоматика
Клинические проявления кишечного гриппа схожи с ОРВИ в первые дни заболевания:
- повышение температуры до 39 градусов;
- головная боль;
- боль в горле и его покраснение,
- насморк, кашель, головная боль;
- болевые ощущения в области живота;
- диарея;
- приступы рвоты;
- отсутствие аппетита;
- вялость и слабость.
Отсутствие высокой температуры отличает пищевые отравления от кишечных инфекций, вызванных патогенными бактериями или вирусами.
Опасным проявлением в острую фазу болезни является обезвоживание организма. Больного обязательно поят.
Особенности протекания заболевания у взрослых и детей
Неуязвимыми к среде желудочно-кишечного тракта и ферментам кишечника ротавирусы делает трёхслойная оболочка. В процессе течения болезни вирус заражает энтероциты – клетки эпителия кишечника – и приводит к их гибели, видоизменяя эпителий. Возникают сильная диарея и мощная дегидратация организма; таков патогенез заболевания.
Ротавирус у детей
Кишечные инфекции опасны для детей, что связано с особенностями детского организма и иммунитета. ОКИ – распространённое заболевание среди малышей от полугода до двух лет.
Энтеровирусная и ротавирусная инфекции часто встречаются в детском возрасте и схожи между собой. Поначалу родители путают их с ОРЗ, так как отмечается скачок температуры, кашель, слезливость глаз, насморк. Затем присоединяются рвота и диарея.
Как при энтеровирусной, так и при ротавирусной инфекции симптомы – высокая температура, понос и рвота, боли в животе, отсутствие аппетита, слабость.
В отличие от ротавируса, энтеровирус поражает, кроме желудочно-кишечного тракта, печень, сердце и нервную систему ребёнка и влияет на зрение.
Обезвоживание и интоксикация – проявления болезни. Дегидратация организма происходит настолько быстро, что у ребёнка не происходит выделения мочи и слёз. Боли нарушают режим сна младенца.
Лечение сводится к поению подсоленной водой или введению жидкости внутривенно.
Дети, находящиеся на грудном вскармливании, менее подвержены желудочно-кишечным инфекциям благодаря качествам материнского молока.
Ввиду высокой детской смертности именно по причине кишечных инфекций, педиатрия уделяет особое внимание профилактике, диагностике и методам лечения ОКИ у детей.
На сегодняшний день существуют пособия и научные статьи, посвящённые проблемам питания детей, способам их безопасного вскармливания, методам лечения и профилактики кишечных инфекций, развитию иммунной системы.
Ротавирус у взрослых
Особенности проявления кишечного гриппа у взрослых – в том, что течение болезни происходит с менее выраженными симптомами. Это связано с защищённостью взрослого организма –кислой средой желудка и содержанием иммуноглобулина А в секрете, вырабатываемом энтероцитами кишечника.
Проявление болезни у взрослого – кишечное расстройство. Человек является разносчиком инфекции, не подозревая, что за слабыми симптомами скрывается кишечное заболевание.
Ротавирус у беременных
Ротавирусная инфекция при беременности не представляет опасности для плода. Обезвоживание организма женщины провоцирует кислородное голодание плода. Поэтому важно при первых же признаках кишечного гриппа не допустить обезвоживания организма и соблюдать постельный режим. Профилактические меры и соблюдение гигиены помогут снизить риск кишечной инфекции.
Диагностика ротавирусной инфекции
Выявление признаков заболевания – путём осмотра пациента и беседы. Фиксируют данные о температуре тела, замеряется артериальное давление, пальпируется область живота. Проводят исследования мочи, кала и крови пациента, осмотр слизистых оболочек прямой кишки.
Дифференциальная диагностика – для сальмонеллёза, холеры, дизентерии, пищевых токсикоинфекций.
Определение вируса на основе анализа РСК или РТГА в первые дни невозможно: антитела вырабатываются у взрослого через несколько дней, у новорожденного – через несколько месяцев. Подтверждается диагноз на основании эпидемиологической обстановки и сезонности.
Особенности ухода за больными ОКИ в условиях стационара
В тяжёлых случаях болезни либо при отсутствии возможности изоляции больного в домашних условиях пациента с кишечными инфекциями помещают в стационар.
В процессе лечения важным является уход за пациентами с острыми кишечными инфекционными заболеваниями.
Профилактика осложнений кишечных инфекций – неотъемлемая часть сестринского ухода на пути пациента к выздоровлению.
Сестринские вмешательства обеспечивают:
- изоляцию поступившего больного от выздоравливающих;
- контроль за регулярным проведением влажных уборок с хлорной известью в палате больного и проветриванием помещения;
- обеззараживание фекалий;
- поддержку режима регидратации;
- контроль диеты и гигиены;
- контроль температуры тела, давления, состояния слизистых оболочек и кожных покровов.
Тщательным должен быть уход за больными с тяжёлыми симптомами (лихорадкой, делирием, помутнением сознания) и за детьми.
gastrotract.ru