Лечение суставов - артроз, артрит, остеохондроз и многое другое
Отек ног после операции на сердце
Отёки ног после шунтирования
Шунтирование – хирургический метод лечения заболеваний сердца. Благодаря операциям на сердце удается спасти тысячи людей. Коронарное шунтирование помогает вылечить людей с ишемической болезнью сердца — болезнь номер один среди известных патологий сердца, от которых умирают люди – заболевание вызывает инфаркт миокарда.
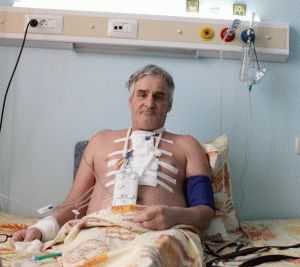 Больной после шунтирования
Больной после шунтированияКак проводится операция по коронарному шунтированию
Аортокоронарное шунтирование (АКШ) относится к сложным операциям на сердце. Для проведения требуется вскрывать грудную клетку, подключать во время операции искусственное кровообращение. Несмотря на трудности, кардиохирурги, проделывая операции тысячами ежегодно, относят процедуры к операциям не самой высокой степени сложности.
Чаще пациенту требуется достаток терпения и целеустремленности, чтобы пройти реабилитационный период после хирургического вмешательства. Часто возникают послеоперационные осложнения, которые требуется преодолеть: боли в грудине (срастается 4-6 месяцев, возникают отёки ног после шунтирования, анемия, неполадки в легких). Но трудности преодолимы, если присутствует стремление жить полноценно и активно.
У больных ишемической болезнью сердца закупориваются артерии, снабжающие сердце кровью. Закупорка происходит бляшками, которые формируются в сосудах, сужают просвет – атеросклероз. По указанной причине миокард не получает необходимое количество крови, перестает нормально функционировать. В результате возникает стенокардия и инфаркт.
Налаживая нормальное кровоснабжение сердца, имплантируют шунты (участки сосудов) в обход закупоренным артериям, берутся из прочих частей тела. Чаще участки вен берут в ногах. Количество шунтов зависит от числа закупоренных артерий (ряд либо несколько).
Почему возникают отёки ног после шунтирования
Участки вен для проведения операции чаще берут с ног, сосуды в конечностях меньше поддаются атеросклерозной закупорке. Сосуды ног по сравнению с прочими в организме обнаруживают достаточную длину, крупные. Удалив вену с ноги, кровообращение не нарушается, процесс восстановления длится безболезненно.
Послеоперационный отёк ног считается нормальным явлением, проходит через 1-2 недели после проведения шунтирования. Если отёк не сходит, назначаются дополнительные исследования, по результатам назначается требуемое медикаментозное лечение либо специальные процедуры.
Организму требуется время на перестройку кровоснабжения, маленькие вены не способны немедленно справиться с полным оттоком крови с ног, возникают отёки голени. Развивается венозная недостаточность, проявляющаяся симптомом отёка ног.
 Кровообращение у человека
Кровообращение у человекаДиагностика при отёках ног после операции
Если послеоперационные отёки не сходят длительное время, приносят большой дискомфорт больному, показано пройти диагностику ног и выявить причину состояния.
- Дуплексное сканирование – метод исследования поможет выявить тромбоз в венах: скопление сгустков крови внутри вен после операции. Метод подразумевает ультразвуковое исследование сосудов нижних конечностей.
- Второй причина, вызывающая отёк ног после шунтирования – вторичная лимфодема. Заболевание приводит к застою лимфы. Известно, что лимфатические сосуды пронизывают тело, накапливая «плохую» жидкость с обилием белка. Для выявления патологии показано пройти лимфографию и УЗИ тканей ног.
- Потребуется пройти полное обследование почек, убеждаясь, что не возникло послеоперационное осложнение. Придётся сдать анализы мочи, пройти УЗИ почек.
Симптомы нарушений ног после шунтирования
В случае с отёками ног непосредственно после операции (длится до двух недель) срочных манипуляций и сильного беспокойства не должно возникать. Происходящее считается нормальным восстановительным процессом после серьёзного хирургического вмешательства.
Если процесс затянулся, намного позже возникают затруднения, присмотритесь к симптомам:
- отёк ног;
- быстрая утомляемость ног;
- сильное жжение;
- изменение цвета кожи на ногах.
Признаки сигнализируют о необходимости срочного обращения к врачу для прохождения обследования.
Лечение отёков ног после шунтирования
Чтобы убрать отёки ног немедленно после операции и в дальнейшем периоде, придётся соблюдать ряд правил и принимать своевременные меры.
Послеоперационные отёки в стационарных условиях помогают снять специальные аппараты «Полюс 1», «Биомагнетикс Систем» и «Хивамат- 200». Действие аппаратов основывается на положительном влиянии низкочастотного магнитного поля и электростатического переменного поля на ткани и сосуды ног. Процедуры длятся 10 — 15 мин, курс лечения занимает до 10 дней.
В больницах часто применяются облучение ультрафиолетом проблемных зон на ногах. Процедура делается через день, длится не больше 6 сеансов.
Часто хирурги, проводившие операцию по шунтированию, назначают для снятия отёков ног ручной лимфатический дренаж. Процедура проводится обученным массажистом. Самостоятельно проводить нельзя, возможно усугубить ситуацию с отёками и болевыми ощущениями после шунтирования. Массаж проводится по специальной методике, заключается сначала в легком поглаживании ног, потом в интенсивном надавливании в местах расположения лимфатических узлов.
В послеоперационный период на протяжении нескольких месяцев доктора советуют придерживаться диеты. Нельзя употреблять в пищу жареную острую и жирную еду, меньше пить жидкости. Не злоупотреблять солью, приправа препятствует нормальному выведению лишней жидкости в организме.
При горизонтальном положении тела (лежа) под ноги следует подкладывать подушку либо валик с одеяла. Высокое положение ног способствует хорошему оттоку крови и лимфы. Если до операции больной любил часто сидеть в позе «нога на ногу», потребуется полностью отказаться от позиции. Подобное положение тела способствует образованию отёчности ног.
Компрессионные чулки помогут в сложной ситуации. Но самостоятельно носить без назначения врача нельзя. Сдавливающие колготки либо чулки способны больным больше навредить, чем принести пользу.
Медикаментозное лечение назначает исключительно оперирующий хирург или врач, специализирующийся по заболеваниям сосудов. Доктор правильно подберет препараты, рассчитает дозировки. Сказанное касается ситуации обнаружения тромбов в венах. Единственно доктор назначает разжижающие кровь препараты для устранения послеоперационной затромбированности сосудов ног.
Правила для снятия отёков ног после операции по шунтированию
Придерживаясь перечня простых правил, возможно сделать послеоперационный период реабилитации не настолько болезненным, уменьшить отёки ног. Нельзя принимать горячую ванну либо душ до полного восстановления организма. Крайне полезен в упомянутых случаях контрастный душ. Процедура улучшает кровоснабжение организма, не дает скапливаться лишней жидкости в ногах.
Нельзя резко давать организму и ногам чрезмерные нагрузки. Это приведет к большему отёку. Во время прогулок полезно чередовать ходьбу с отдыхом (разрешено присесть на скамеечку).
В летнее время не нужно проводить много времени на солнце – жара способствует увеличению отёчности, больной замечает, что нога отекла сильнее. В период реабилитации нужно носить свободную одежду, которая не будет чересчур сдавливать тело, не воспрепятствует нормальному кровообращению, что даст возможность выводить лишнюю жидкость из организма.
Озвученные правила и медицинские манипуляции помогут быстрее вернуться к нормальной активной жизни без отёков и болей в ногах, со здоровым сердцем после операции по коронарному шунтированию. Следует набраться терпения, полностью выполнять рекомендации врача.
otnogi.ru
Отек ноги после шунтирования сердца
Участки вен для проведения операции чаще берут с ног, сосуды в конечностях меньше поддаются атеросклерозной закупорке. Сосуды ног по сравнению с прочими в организме обнаруживают достаточную длину, крупные. Удалив вену с ноги, кровообращение не нарушается, процесс восстановления длится безболезненно.
Организму требуется время на перестройку кровоснабжения, маленькие вены не способны немедленно справиться с полным оттоком крови с ног, возникают отёки голени. Развивается венозная недостаточность, проявляющаяся симптомом отёка ног.
Шунтированием сосудов называется хирургическое вмешательство с целью восстановления нормального кровоснабжения в той или иной части тела. Для нижних конечностей это проделывается сосудистыми протезами – шунтами, или созданием связей (анастомозов) с находящимися рядом сосудами. На выбор вида операции влияет цель, которую необходимо достичь в результате вмешательства.
К примеру, при бедренно-аортном шунтировании выбирают установку внутрисосудистого протеза, так как на данном участке сосуд в основном подвергается атеросклеротическому поражению. Образующееся сужение со временем вызывает гангрену одной или обеих конечностей.
Шунтирование нижних конечностей выполняется в следующих случаях:
- Аневризме периферических артерий.
- Противопоказаниях к стентированию или ангиопластике.
- Облитерирующем атеросклерозе.
- Эндартериите.
- При постоянной боли в ноге, угрозе гангрены и безуспешности медикаментозного лечения.
Современные эндоскопические технологии позволяют проводить операцию, вводя шунт через артерию, используя местную анестезию, которая менее вредна для пожилых и слабых людей, чем общая.
Симптомы нарушений ног после шунтирования
В случае с отёками ног непосредственно после операции (длится до двух недель) срочных манипуляций и сильного беспокойства не должно возникать. Происходящее считается нормальным восстановительным процессом после серьёзного хирургического вмешательства.
Если процесс затянулся, намного позже возникают затруднения, присмотритесь к симптомам:
- отёк ног;
- быстрая утомляемость ног;
- сильное жжение;
- изменение цвета кожи на ногах.
Признаки сигнализируют о необходимости срочного обращения к врачу для прохождения обследования.
Диагностика
Если послеоперационные отёки не сходят длительное время, приносят большой дискомфорт больному, показано пройти диагностику ног и выявить причину состояния.
- Дуплексное сканирование – метод исследования поможет выявить тромбоз в венах: скопление сгустков крови внутри вен после операции. Метод подразумевает ультразвуковое исследование сосудов нижних конечностей.
- Второй причина, вызывающая отёк ног после шунтирования – вторичная лимфодема. Заболевание приводит к застою лимфы. Известно, что лимфатические сосуды пронизывают тело, накапливая «плохую» жидкость с обилием белка. Для выявления патологии показано пройти лимфографию и УЗИ тканей ног.
- Потребуется пройти полное обследование почек, убеждаясь, что не возникло послеоперационное осложнение. Придётся сдать анализы мочи, пройти УЗИ почек.
Для выявления полной картины заболевания пациент проходит несколько исследований. Сперва специалист его опрашивает о местонахождении болей и других симптомах, осуществляет осмотр и проводит исследование пульса. Далее при помощи следующих диагностических методов определяется расположение атеросклеротических бляшек:
- МРТ – оценивает нарушения процесса кровотока и изменения в сосудах.
- КТ – определяет выраженность изменений, вызванных атеросклерозом.
- Дуплексное УЗИ – оценивает изменения кровотока и нарушения в сосудах в реальном времени.
Специалисты-ангиохирурги перед проведением шунтирования опрашивают больного, выясняют имеющиеся у него сопутствующие заболевания, осматривают и направляют на специальное диагностическое обследование, включающее:
- Клинические анализы крови и мочи на все основные показатели.
- Электрокардиографию.
- Магнитно-резонансную томографию, которая позволяет просмотреть структурные изменения сосудов и определить степень их проходимости.
- Компьютерную томографию, определяющую степень обтурации кровеносного сосуда холестериновой бляшкой.
- Дуплексное УЗИ, оценивающее состояние кровотока и сосудистой стенки.
- Ангиографию – рентгеноконтрастное исследование, позволяющее определить на рентгеновском снимке место сужения или закупорки сосуда.
После получения результатов УЗИ и томографии назначается подготовительный период к операции, во время которого больные обязаны соблюдать правильное питание и принимать специальные препараты: «Аспирин» или «Кардиомагнил» для профилактики тромбообразования, лекарства из группы антибактериальных средств и НПВП. За 7-12 часов до начала операции пациентам следует прекратить принимать пищу.
По результатам исследований врач определяет подходящий метод решения проблемы. Лечение может быть проведено при помощи медикаментозных средств, эндоваскулярной ангиопластики, стентирования или шунтирования.
Препараты для лечения повышенного артериального давления
Чтобы убрать отёки ног немедленно после операции и в дальнейшем периоде, придётся соблюдать ряд правил и принимать своевременные меры.
Послеоперационные отёки в стационарных условиях помогают снять специальные аппараты «Полюс 1», «Биомагнетикс Систем» и «Хивамат- 200». Действие аппаратов основывается на положительном влиянии низкочастотного магнитного поля и электростатического переменного поля на ткани и сосуды ног. Процедуры длятсямин, курс лечения занимает до 10 дней.
В больницах часто применяются облучение ультрафиолетом проблемных зон на ногах. Процедура делается через день, длится не больше 6 сеансов.
Часто хирурги, проводившие операцию по шунтированию, назначают для снятия отёков ног ручной лимфатический дренаж. Процедура проводится обученным массажистом. Самостоятельно проводить нельзя, возможно усугубить ситуацию с отёками и болевыми ощущениями после шунтирования. Массаж проводится по специальной методике, заключается сначала в легком поглаживании ног, потом в интенсивном надавливании в местах расположения лимфатических узлов.
В послеоперационный период на протяжении нескольких месяцев доктора советуют придерживаться диеты. Нельзя употреблять в пищу жареную острую и жирную еду, меньше пить жидкости. Не злоупотреблять солью, приправа препятствует нормальному выведению лишней жидкости в организме.
При горизонтальном положении тела (лежа) под ноги следует подкладывать подушку либо валик с одеяла. Высокое положение ног способствует хорошему оттоку крови и лимфы. Если до операции больной любил часто сидеть в позе «нога на ногу», потребуется полностью отказаться от позиции. Подобное положение тела способствует образованию отёчности ног.
Компрессионные чулки помогут в сложной ситуации. Но самостоятельно носить без назначения врача нельзя. Сдавливающие колготки либо чулки способны больным больше навредить, чем принести пользу.
ПОДРОБНОСТИ: Бандаж послеоперационный на грудную клеткуМедикаментозное лечение назначает исключительно оперирующий хирург или врач, специализирующийся по заболеваниям сосудов. Доктор правильно подберет препараты, рассчитает дозировки. Сказанное касается ситуации обнаружения тромбов в венах. Единственно доктор назначает разжижающие кровь препараты для устранения послеоперационной затромбированности сосудов ног.
Многим пациентам, страдающим сосудистыми патологиями ног, операция кажется едва ли не панацеей, и отказ доктора от этого способа лечения воспринимается с обидой.
В действительности же замена поврежденного сосуда искусственным протезом всегда травматична и применяется только тогда, когда консервативная терапия оказалась неэффективной.
Показания для шунтирования:
- выраженная ишемия тканей, которую невозможно устранить при помощи консервативных способов лечения;
- признаки трофических изменений (язвы, начинающаяся гангрена);
- невозможность расширить сосудистый просвет с помощью стента (специальной трубки, препятствующей сужению стенок сосуда);
- противопоказания для ангиопластики.
Но даже при наличии этих показаний установка шунта проводится не всегда. Должны быть соблюдены следующие условия:
- должен быть доступ к артерии или вене;
- больной должен иметь возможность самостоятельно передвигаться.
Человеку, не связанному с медициной, может показаться жестоким отказ от проведения шунтирования сосудов у пациента, прикованного болезнью к постели.
На самом деле это связано с тем, что для послеоперационной реабилитации пациента необходима двигательная активность, чтобы избежать осложнений. Вынужденная неподвижность не позволит провести полноценное вживление шунта, и лежачим пациентам показана только ампутация конечности.
Блокаторы кальциевых каналов (амлодипин, нифедипин) расслабляют стенки кровеносных сосудов, тем самым снижая кровяное давление. Их прием может вызывать головокружение (особенно если вы резко встаете), головную боль, отеки стопы и голени. О побочных эффектах необходимо сообщить лечащему врачу.
Ингибиторы АПФ
Ингибиторы АПФ снижают кровяное давление, блокируют действие энзимов (ферментов), способствующих образованию химических веществ, сужающих кровеносные сосуды. Побочные эффекты — возможно появление сухого кашля.
Уменьшая частоту сердечных сокращений и кровяное давление, силу сокращения сердечной мышцы, блокаторы бета-репторов к андреналину ослабляют нагрузку на сердце и соответственно потребность в кислороде. Побочные эффекты включают слабость, сонливость, потерю веса, одышку и снижение частоты сокращений сердца (менее 50 раз в минуту). Если страдаете астмой или сахарной болезнью (диабетом), обязательно посоветуйтесь с врачом. Не прекращайте резко прием этих лекарств.
Оперативное вмешательство
После шунтирования состояние большинства пациентов улучшается в первый же месяц, что позволяет вернуться к нормальной жизни. Но любая операция, в том числе операция по аортокоронарному шунтированию . может привести к определенным осложнениям, особенно у ослабленного организма. Самым грозным осложнением можно считать возникновение сердечных приступов после операции (у 5-7% пациентов) и связанную с ними вероятность летального исхода, у некоторых пациентов может открыться кровотечение, что потребует проведения дополнительной диагностической операции.
Характер осложнений, их вероятность различны для мужчин и женщин разного возраста. Для женщин характерно развитие ишемической болезни сердца в более позднем возрасте, чем у мужчин, в силу иного гормонального фона, соответственно и операция АКШ по статистике проводится в возрасте пациенток на 7-10 лет старше, чем у мужчин.
Но при этом риск осложнений возрастает именно в силу преклонного возраста. В тех случаях, когда у пациенток есть вредные привычки (курение), когда нарушен липидный спектр или есть диабет, возрастает вероятность развития ИБС в молодом возрасте и вероятность проведения операции шунтирования сердца. В этих случаях сопутствующие заболевания также могут привести к послеоперационным осложнениям.
Осложнения после АКШ
Основная задача операции АКШ — качественно изменить жизнь пациента, улучшить его состояние, уменьшить риски возникновения осложнений. Для этого послеоперационный период делится на этапы интенсивной терапии в первые дни после операции АКШ (до 5 дней) и последующий реабилитационный этап (первые недели после операции, до выписки пациента).
Состояние маммарокоронарных шунтов в различные сроки после операции Изменения аутовенозных шунтов в различные сроки после операции Факторы, влияющие на состояние шунтов после операции аортокоронарного шунтирования Влияние проходимости шунтов на состояние нативного коронарного русла
Таким образом, как показывает анализ проведенных исследований, применение стентирования при эндоваскулярном лечении многососудистых поражений позволяет снизить частоту острых осложнений в госпитальном периоде. В отличие от баллонной ангиопластики, многососудистое стентирование по данным опубликованных рандомизированных исследований не сопровождается более частым развитием госпитальных осложнений по сравнению с операцией коронарного шунтирования.
Тем не менее, в отдаленных сроках после лечения рецидив стенокардии по результатам большинства исследований чаще наблюдается после эндоваскулярной имплантации стентов, чем после операции шунтирования. В наиболее крупном исследовании BARI рецидив стенокардии в отдаленном периоде после ангиопластики составил 54%, применение стентов в Dynamic Registry (продолжение исследования) снизило частоту рецидивов стенокардии до 21%. Однако данный показатель по-прежнему достоверно отличался от прооперированных больных – 8% (р
1serdce.ru
Принципы диеты и физической реабилитации после операции шунтирования на сердце. Отеки ног после операции на сердце
С момента выполнения на сердце аортокоронарного шунтирования (АКШ) пациент находится под присмотром врачей в интенсивной терапии или в реанимации. В течение некоторого времени на него еще будут влиять некоторые анестетики, потому его подключают к аппарату искусственного дыхания.
Для обеспечения безопасности при отдыхе, чтобы случайно не выдернуть катетеры или дренажи, пациента фиксируют в определенном положении. Первые несколько дней после операции за состоянием сердечной деятельности врачи следят по показаниям ЭКГ.
В стационарный реабилитационный период пациент проходит следующие процедуры:
- анализ крови;
- рентгеновское обследование;
- ЭКГ.
В первый день пациент начинает дышать самостоятельно, удаляют дыхательную трубку, а желудочный зонд и дренажи оставляют.
В первые дни после операции важно, чтобы пациент находился в тепле. Его укутывают одеялами, чтобы не образовался застой кровообращения в нижних конечностях.
В первые дни пациенту положен полной покой и отсутствие любых физических нагрузок. На данном периоде врач ему назначает сильные обезболивающие и антибиотики. В течение нескольких дней у пациента может быть слегка повышенная температура тела. Это нормальная реакция организма на восстановление после хирургического вмешательства. Вероятно и сильное потоотделение.
Пациенту в первые дни требуется много ухода. Уровень нагрузок имеет индивидуальный характер.
Физическая активность постепенно увеличивается: сначала пациент только лежит и сидит, потом ему разрешают гулять по палате. Только к моменту выписки человеку разрешают длительные прогулки по коридору.
РекомендуемПоказания к назначению шунтирования сердца, ход операции и восстановление после хирургического вмешательства
2 Рекомендации по изменению образа жизни в период реабилитации
В стационаре пациент находится под присмотром врачей, и они требуют неукоснительного соблюдения определенных указаний и правил. В домашних условиях есть свой перечень правил после выписки из стационара:
- 1. После операции и выписки врачи рекомендуют пройти специализированное восстановление в санатории для пациентов после АКШ. Если же первые дни после стационара проходят в домашних условиях, то от пациента требуют удвоенного внимания к своему состоянию.
- 2. Пациенту назначается диетическое питание, рекомендованное при заболеваниях сердца и сосудов. Диета состоит в ограничении суточных калорий и направлена на снижение уровня холестерина в крови.
- 3. В период восстановления важную роль играют назначенные доктором препараты. Эффективность терапии зависит от своевременного принятия каждой из таблеток.
- 4. Полный отказ от вредных привычек.
- 5. Нужно ежедневно контролировать состояние своего здоровья. Важно подсчитывать пульс и измерять артериальное давление. Врачи также рекомендуют вести журнал показаний и брать их с собой при посещении кардиолога.
- 6. После операции до полного заживления ран в грудной области пациент должен посещать поликлинику для осмотра швов и смены повязки. После АКШ в нижних конечностях может образоваться отек из-за нарушенного кровообращения. Потому советуют до 6-8 недель носить эластичные чулки.
- 7. В первые дни домашнего восстановления необходимо обеспечить комфортную температуру. В летнее и зимнее время советуют избегать долгих прогулок на улице, от посещения бассейнов и бань также следует отказаться.
РекомендуемСтентирование сердца – сколько живут пациенты после операции?
3 Риск осложнений в послеоперационный период
В момент реабилитации после аортокоронарного шунтирования в домашних условиях существует риск возникновения следующих осложнений:
- нарушение сердечного ритма;
- кровотечение;
- инфаркт миокарда;
- инсульт;
- тромбоз;
- инфицирование раны;
- почечная недостаточность;
- хронические боли в зоне операции.
Степень риска осложнений зависит от сложности сопутствующих заболеваний и тяжести состояния пациента до хирургического вмешательства. Риск увеличивается при экстренных случаях аортокоронарного шунтирования без достаточных обследований и подготовки пациента. Потому после выполнения операции пациент должен ежеквартально наблюдаться у кардиолога.
РекомендуемВозможность реабилитации после недавнего спинального ишемического инсульта
4 Общие правила диеты после АКШ
Выполнение аортокоронарного шунтирования становится необходимым для предотвращения инфаркта миокарда, возможного из-за холестериновой бляшки в сосудах. После выполнения хирургического вмешательства и удаления тромба в сосуде процесс сужения кровеносных сосудов холестериновыми бляшками может продолжиться.
Направленное на борьбу с этим медикаментозное лечение не всегда приносит результат, потому пациенту назначается строгая диета. Соблюдение диеты является важнейшей частью реабилитации. При правильном питании риск повторных операций резко снижается.
Врачи выделяют несколько пищевых факторов развития атеросклероза и ишемической болезни сердца:
- высокая калорийность питания, увеличивающая темп развития ожирения;
- дефицит в рационе полиненасыщенных жирных кислот, необходимых для нормализации обмена холестерина и уменьшения его отложения в кровеносных сосудах;
- высокое содержание жиров в рационе, в частности насыщенность жирных кислот;
- чрезмерное употребление пищи, богатой холестерином;
- высокое содержание в пище поваренной соли, которая снижает активность жирового обмена (уменьшить до 5 мг/сутки);
- низкое содержание в пище клетчатки;
- чрезмерное потребление животных белков, нарушающих проницаемость сосудов, свертывание крови и жировой обмен;
- низкое содержание магния, калия, цинка, йода и витаминов A,C,B6, PP, что приводит к замедлению распада холестерина;
- неправильно составленный режим питания.
Общий принцип диетического питания после АКШ состоит в снижении калорийности дневного рациона до 2400-2600 ккал. Рекомендуется:
- белков – 70-90 грамм;
- жиров – 80 грамм;
- углеводов – 300-350 грамм.
Потребление белков рассчитывается из массы тела человека: 1,0-1,2 грамма на каждый килограмм веса. Причем белки должны поступать из морепродуктов, молочных продуктов, рыбы и нежирных сортов мяса.
Полезны для употребления “белые” сорта рыбы, которые содержат жирные кислоты, улучшающие обмен холестерина. К таковым относятся:
- треска;
- камбала;
- хек;
- тунец;
- сардина;
- лосось;
- сельдь.
Питаться советуют 5-6 раз в день. Блюда не должны быть горячими или холодными. Минимум соли и необильные порции. Объем жидкости рекомендуют сохранять на уровне 1200-1500 миллилитров в сутки.
5 Разрешенные продукты
По рекомендации врачей в меню необходимо включить:
- супы на овощном бульоне с хорошо проваренными крупами;
- вторые блюда из нежирных сортов красного мяса и мяса птиц;
- морепродукты (морская капуста, кальмары, мидии, креветки);
- молочные продукты (ряженка, обезжиренный кефир) и сыры низкой жирности;
- хлебобулочные изделия из муки грубого помола;
- цельные злаки;
- овощи и фрукты;
- свежие соки из ягод;
- миндаль, грецкие орехи.
Куриные яйца можно употреблять не более 3-4 штук в неделю.
6 Запрещенные продукты
Из рациона питания необходимо исключить:
- жирные сорта мяса;
- колбасные изделия;
- бекон, сало;
- паштеты;
- субпродукты (сердце, мозги, печень);
- бульоны на мясе, рыбе и грибах;
- жареные продукты;
- майонез, соус;
- молочные продукты высокой жирности;
- икру рыб и жирные сорта рыбы;
- белый хлеб, кондитерские изделия, сдобные продукты;
- газированные напитки;
- сахар, мед, сладости;
- соленые, копченые продукты;
- кофеин (шоколад, кофе) и крепкий чай;
- алкоголь.
Диагностика при отёках ног после операции
Если послеоперационные отёки не сходят длительное время, приносят большой дискомфорт больному, показано пройти диагностику ног и выявить причину состояния.
- Дуплексное сканирование – метод исследования поможет выявить тромбоз в венах: скопление сгустков крови внутри вен после операции. Метод подразумевает ультразвуковое исследование сосудов нижних конечностей.
- Второй причина, вызывающая отёк ног после шунтирования – вторичная лимфодема. Заболевание приводит к застою лимфы. Известно, что лимфатические сосуды пронизывают тело, накапливая «плохую» жидкость с обилием белка. Для выявления патологии показано пройти лимфографию и УЗИ тканей ног.
- Потребуется пройти полное обследование почек, убеждаясь, что не возникло послеоперационное осложнение. Придётся сдать анализы мочи, пройти УЗИ почек.
Способ применения нитроглицерина при высоком давлении и его влияние на организм
Нитроглицерин является противостенокардическим и сосудорасширяющим медпрепаратом. Он входит в группу лекарств для лечения гипертонического криза. При высоком давлении Нитроглицерин способен быстро купировать приступ стенокардии (“грудная жаба”) и снизить АД. Из-за этих свойств его высоко ценят врачи и гипертоники. Но влияние лекарства на АД также является препятствием к употреблению некоторыми категориями людей со стенокардией и некоторыми другими патологиями.
Нитроглицерин и гипертония
Нередко на фоне артериальной гипертензии (гипертоническая болезнь) поражаются ткани сердца, сосудов, почек. Из-за этого нарушается работа сердечно-сосудистой системы, что усугубляет патологию.
При повышенном давлении люди часто испытывают удушье, тяжесть в области грудины, а при резком перепаде АД – приступ стенокардии. Он возникает из-за сужения просвета сосудов, в том числе их закупорки тромбом либо холестериновой бляшкой, дефицита кислорода, недостаточного наполнения сердца кровью, развитии ишемической болезни (ИБС).
Если приступы стенокардии своевременно не купировать Нитроглицерином, процесс может окончиться инфарктом миокарда. Действующее вещество препарата ослабляет гладкие мышцы сосудов, из-за чего они расширяются. Вследствие этого быстро снижается артериальное давление, сердце получает достаточный объём крови, боль исчезает. Действие наступает в течение первых 5–15 минут. Лекарство не предназначено для лечения гипертонии, не устраняет причины стенокардии.
Нитроглицерин по рекомендации врача можно заменить другим препаратом с антиангинальным (противостенокардическим) и вазодилатирующим (сосудорасширяющим) действием.
Когда принимают нитроглицерин
Лекарство выпускают в виде таблеток, растворов, аэрозоля, пластыря, капсул. Фармакологическое действие Нитроглицерина направлено на купирование приступов стенокардии всех видов. Его используют как для лечения этой патологии, так и в профилактических целях против развития “грудной жабы”.
Нитроглицерин назначают для устранения ангинозных (сжимающих, сдавливающих) болей. Его применяют для лечения или профилактики при стенокардии напряжения, нестабильной или Принцметала и снятия их приступов. Принимать препарат можно сразу, как только в области сердца появились тяжесть, сдавливание, если возникла головная боль. Однако при регулярном его употреблении в период терапевтического курса нужно соблюдать временной интервал между приёмом лекарства.
Прочие показания к назначению Нитроглицерина:
- острый инфаркт миокарда и последующий период восстановления;
- устранение спазмов коронарных артерий во время проведения КАГ (коронароангиография);
- ИБС;
- отёк лёгких;
- хроническая сердечная или острая левожелудочковая недостаточность;
- перед операцией, если требуется искусственное снижение АД с целью уменьшения кровопотери;
- острый коронарный синдром.
При артериальной гипертензии Нитроглицерин назначают курсами. Показанием к его применению является наличие стенокардической боли в районе грудной клетки с возможной иррадиацией (отдачей) к близлежащим областям: в шею, под лопатку, прочие места. Ангинозные боли возникают как при стабильно высоком артериальном давлении, так и при внезапном его повышении.
Нитроглицерин и гипертонический криз
Больному во время приступа надо помочь принять полулежащее положение так, чтобы ноги были опущены, а спина с головой находились на возвышении. После измерения артериального давления гипертонику дают валокордин, лекарство для понижения АД, средство с мочегонным действием и вызывают службу скорой помощи. Если у больного появились симптомы стенокардии, ему под язык или за щеку кладут таблетку Нитроглицерина (при условии, что он препарат употребляет!). По приезде скорой дальнейшую экстренную помощь оказывают медики.
Как принимать Нитроглицерин при высоком давлении
В домашних условиях при гипертонии удобнее использовать таблетки или аэрозоль не пролонгированного действия. Нитроглицерин в этих формах быстро всасывается в слизистые рта, а терапевтический эффект наступает в течение 1 – 5 минут. Пролонгированные виды препарата, которые надо пить, а не рассасывать, начинают действовать примерно через полчаса. В период лечения запрещено употреблять алкоголь.
Как принимать лекарство
Во время приёма рекомендуется прилечь либо сесть на случай приступа головокружения. Таблетку Нитроглицерина кладут под язык (сублингвальный способ) или за щёку (суббуккально) и держат там до полного её растворения. Препарат нельзя измельчать или разжёвывать. Если приобрели аэрозоль, то жидкость распыляют в рот, направляя струю под язык. При приёме в целях предупреждения стенокардической боли пьют таблетку либо капсулу минут за 30 до физических нагрузок.
Нитроглицерин нужно принимать только по назначению врача. При высоком давлении, чтобы купировать приступ, рекомендуется таблетку класть под язык. Перед приёмом надо ознакомиться с противопоказаниями.
Ни в коем случае нельзя принимать больше указанной доктором дозировки – повышена вероятность возникновения коллапса из-за резкого падения давления. В начале лечения возможны приступы головокружения, мигрени, пока организм не адаптируется к веществам.
Противопоказания Нитроглицерина
Нельзя употреблять препарат во время беременности, кормления грудью, при артериальной гипотонии, людям с уровнем систолического АД меньше 100 мм рт. ст., в период одновременного употребления ингибиторов фосфодиэстеразы.
Другие противопоказания к назначению Нитроглицерина:
- повышенное ВЧД (внутричерепное давление);
- коллапс или шок независимо от причин их возникновения;
- инфаркт правого сердечного желудочка;
- уменьшение частоты сокращений сердца менее 50 ударов за минуту при брадикардии;
- травма головы или кровоизлияние в мозг;
- тампонада сердца (сдавливание миокарда жидкостью в полости околосердечной сумки);
- токсический отек легких;
- церебральная ишемия (кислородное голодание нервных клеток из-за недостаточного кровоснабжения головного мозга);
- закрытоугольная глаукома, повышение внутриглазного давления;
- органические поражения тканей сердечного клапана и/или его отверстия, аортальный стеноз;
- первичная легочная гипертензия;
- аллергия на нитраты, прочие компоненты состава.
Препарат с осторожностью назначают людям пожилого возраста, при анемии, гипертиреозе, тяжёлых поражениях почек, печени, гипертрофической кардиомиопатии, церебральном атеросклерозе.
Лекарства, снижающие уровень холестирина
Это таблетки, понижающие уровень “плохого” холестерина, могут уменьшить количество триглицеридов и повысить содержание “хорошего” холестерина. Принимать следует за ужином.
Как проходит аортокоронарное шунтирование
Аортокоронарное шунтирование бывает нескольких видов, каждый отличается своими достоинствами и недостатками. Больного и близких родственников обязательно проинформируют о том, какой именно будет проводиться, и чем обосновано такое решение врачебного консилиума:
- При искусственном кровообращении и «отключенном» сердце. Это самый старый и самый проверенный метод проведения вмешательства. Его основные плюсы – надежность, хорошо отработанная методика. Минусы – риск возникновения осложнений на легких и головном мозге.
- На работающем сердце с искусственным кровообращением. Врачи-кардиологи называют такой способ «золотой серединой».
- На работающем сердце без остановки кровообращения. С одной стороны – минимальное количество побочных эффектов, с другой – требует высочайшего мастерства хирурга. В нашей стране проводится редко.
Рано утром пациенту делают кардиограмму и проверяют состояние сосудов с помощью специальных зондов. Это самая неприятная предварительная процедура, потому что дальше применяется общий наркоз и человек перестает ощущать боль.
Этапы АКШ
Ход операции также будет включать несколько основных этапов. Аортокоронарное шунтирование подразумевает, что артерии сердца будут заменены шунтами. Их «делают», как правило, из собственных сосудов больного. Предпочтительнее всего брать крупные прочные и эластичные артерии ног – эта процедура называется аутовенозным шунтированием.
Во время шунтирования одновременно работают несколько врачей и ассистентов. Самая сложная часть – подсоединение вырезанных из ноги сосудов к сердечной мышце. Это выполняет старший хирург. Все остальные действия – от вскрытия грудной клетки до извлечения артериального фрагмента из ноги проводятся помощниками. Однозначного ответа на вопрос, сколько длится операция, нет: от четырех до шести часов в зависимости от сложности и возникших проблем.
Спустя три-четыре часа после завершения пациент приходит в себя. В этот момент он находится в реанимации, где в него помещают специальное устройство для откачки избыточной жидкости, скопившейся в легких. Также на грудную клетку надевается бандаж, а на ногу – фиксирующий эластичный бинт. Врачи наблюдают за состоянием больного в течение суток, а затем переводят человека из реанимации в палату интенсивной терапии. На этом этапе человеку разрешено самостоятельно вставать с помощью специального троса, он может идти в туалет, пить и принимать пищу. В реанимацию родственники не допускаются, но в палату интенсивной терапии пропускают при условии соблюдения больничного режима.
Назначение ЛФК после операции по шунтированию сердца и дозировка физической нагрузки
Реабилитация после шунтирования сосудов сердца должна включать физические нагрузки. Многие люди думают, что после операции необходимо себя беречь и как можно меньше двигаться. Но это не так.
Главное условие – физическая нагрузка, которая должна иметь тенденцию к увеличению. Только так можно полностью к привычному образу жизни.
Правильно спланировать нагрузку поможет кардиолог и специалист по ЛФК. Некоторые занимаются самостоятельно, подбирают необходимую нагрузку, руководствуясь личной интуицией. Это может привести к возникновению ряда осложнений.
Если есть возможность, следует посетить санаторий. Опытные специалисты смогут подобрать индивидуальную программу тренировок, а также контролировать состояние пациента. Физическая нагрузка распределяется таким образом, что больной безопасно и за короткий промежуток времени расширяет свои способности.
Виды нагрузок:
- использование кардиотренажеров;
- ходьба на протяжении определенного периода времени;
- подъем и спуск с лестницы;
- езда на велосипеде;
- плавание.
При самостоятельных занятиях больной должен четко контролировать показатели пульса и давления. Комплекс ЛФК должен стать образом жизни для людей, перенесших оперативное вмешательство.
Физическая активность положительно действует на психологическое состояние человека, ведь часто пациенты впадают в депрессию. Запрещено применять силовые виды тренировок, например, баскетбол, футбол, бокс.
После завершения восстановительного периода пациент находится в лучшей физической форме, нежели до проведения операции. Он может бегать, подниматься по лестнице, плавать, кататься на коньках и так далее.
2Как появляется жидкость в перикарде
Перикард сердца
Перикард представляет собой серозную оболочку сердца, состоящую из двух листков — внутреннего и наружного. Поэтому существует понятие полости перикарда, которая выполняет важные функции. Стоит отметить, что жидкость между листками перикарда содержится и у здорового человека, так как происходит ее обмен. Внутренний листок перикарда вырабатывает (секретирует) жидкость. Благодаря наружному листку происходит реабсорбция (всасывание) жидкости. Это своего рода «смазка», которая облегчает трение листков перикарда.
Объем перикардиальной жидкости составляет в среднем 25-30 мл. Если по каким-то причинам оказывается патологическое влияние на серозную оболочку сердца, возникает ответная реакция организма. Это своего рода защитная реакция перикарда, в результате которой в ответ на повреждение образуются фибриновые (белковые) комплексы. Они имеют консистенцию, напоминающую липкий гель, и создают условия для формирования спаек и сращений. Соприкасаясь между собой, листки перикарда контактируют с фибринозным гелем, который образует фибриновые нити при движении этих листков.
Причины
Отек легких не является отдельной болезнью, он вседа есть симптомом интоксикаций, заболеваний, оперативных вмешательств или травм грудной клетки. Причины развития такого состояния:
- Интоксикации при сепсисе, воспалении легочной ткани, неконтролируемом приеме лекарственных или наркотических средств.
- Заболевания сердца и его сосудов: при перегрузке малого круга кровообращения (эмфизема), при левожелудочковой недостаточности (клапанные пороки, острая коронарная недостаточность), эмболия тромбом легочной артерии.
- Сниженный уровень белковых фракций крови (при цирротических поражениях печени, болезни почек с массивным выделением белка с мочой – нефротический синдром).
- Чрезмерная внутривенная инфузионная терапия без последующего форсированного диуреза.
- Травмы грудной клетки с повреждением целостности легких и кровеносных сосудов.
- После операции на сердце, в том числе и аортокоронарного шунтирования (АКШ).
- После оперативных вмешательств на легких.
Аортокоронарное шунтирование (АКШ) – операция, проводимая хирургами-кардиологами с целью восстановления кровотока в кровеносных сосудах сердца. Выполняется путем постановки специальных шунтов (сосудистые протезы) и удалением кровяного сгустка или другого агента, вызвавшего обструкцию и гипоксию участка миокарда.
Такое осложнение, как жидкость в легких после операции, является ожидаемым, поэтому совместно с основной терапией назначается и профилактическая противоотечная.
Чаще всего такое патогномоническое состояние, как отек легких, возникает спустя 1–2 недели после операции АКШ.
Патогенез
Механизм возникновения жидкости в легких после шунтирования связан с дополнительной нагрузкой на малый круг кровообращения. Возникает увеличение гидростатического давления в мелких кровеносных сосудах, которое выталкивает жидкую часть крови в альвеолярное пространство через легочную ткань – интерстиций.
Альвеолы, в которые пропотевает не воспалительный жидкий компонент, теряют свою эластичность. Сурфактант служит поверхностно-активным веществом. Он препятствует спаданию альвеол, однако когда в легких жидкость, способен терять свои функции за счет разрушения биохимических связей. Возникают тяжелые симптомы одышки и цианоза.
Если не устранить жидкость из легких, то впоследствии развивается застойная, трудно поддающаяся лечению пневмония. Также жидкость может инфицироваться, и возникает бактериальное воспаление легких. Ухудшается мозговая деятельность и работа нервной системы.
Сужение шунтов
Это осложнение – пожалуй, самое частое из всех возможных. Оно относится к поздним и заключается в том, что у человека, перенесшего операцию, постепенно развивается атеросклероз и тромбоз шунтов. У каждого пятого пациента после АКШ критическое сужение или даже закрытие шунтов происходит уже в течение года после операции, у большинства остальных – на протяжении ближайших 7-10 лет. Таким образом, «срок годности» этой тяжелой, сложной операции, требующей долгого восстановления, может составить менее 10 лет.
Это осложнение – одно из немногих. Вероятность его развития большей частью зависит от самого пациента, притом не столько от текущего состояния его организма, сколько от поведения и правильности выполнения врачебных рекомендаций.
Сколько лет живут после АКШ
Каждый больной хочет знать о том, сколько лет живут после операции шунтирования, и что необходимо делать, чтобы продлить срок жизни. После операции качество жизни пациента меняется в лучшую сторону:
- сокращается риск развития ишемии;
- улучшается общее состояние;
- увеличивается срок жизни;
- снижается риск смертности.
После операции коронарного шунтирования на сердце большинство людей может продолжать жить привычной жизнью в течение многих лет
Больные после операции получают возможность жить полноценной жизнью. Согласно статистике практически у всех людей коронарное шунтирование сердца помогает избавиться от повторной закупорки сосудов. Также с помощью операции удается избавиться от многих других нарушений, которые присутствовали до этого.
Дать однозначный ответ на вопрос, сколько лет живут люди после АКШ, достаточно сложно, потому что все зависит от индивидуальных показателей. Средний срок службы установленного шунта составляет около 10 лет у пациентов старшего возраста, и несколько больше у молодых пациентов. После истечения срока годности потребуется провести новую операцию с заменой старых шунтов.
Отмечено, что гораздо дольше живут те больные, которые после установления аортокоронарного шунта избавляются от такой вредной привычки, как курение. Для того чтобы усилить эффект от операции и предотвратить осложнения, пациенту понадобится приложить максимум усилий. Когда будет закончено аортокоронарное шунтирование, врач должен ознакомить пациента с общими правилами поведения в послеоперационный период.
Совет: в определенной степени ответ на вопрос, сколько лет человек проживет после операции, зависит от самого пациента. Соблюдение общих рекомендаций поможет улучшить качество жизни и предотвратить повторные патологии сердца.
Интимная жизнь: можно ли, как и с какого момента
Возврат к полноценным половым отношениям зависит от состояния пациента. Обычно противопоказаний к интимным контактам нет. В первые 10 — 14 дней после выписки нужно избегать чрезмерно интенсивных физических нагрузок и выбирать позы, при которых нет давления на грудную клетку.
После 3-х месяцев такие ограничения снимаются, и пациент может ориентироваться только на собственные желания и потребности.
Симптомы
Состояние больного после АКШ может резко ухудшиться на фоне полного благополучия. Чаще всего проявляется в ночное время суток, ближе к утру. Это связано с длительным пребыванием человека в горизонтальном положении. Основные симптомы:
- Одышка в положении лежа, а затем и сидя.
- Дыхание шумное, клокочущее.
- Частота дыхательных движений превышает 23 вдоха/минуту.
- Появляется покашливание, которое перерастает в приступообразный непродуктивный кашель, в итоге может выделиться немного пенного содержимого, иногда с примесью крови.
- Цианоз кожи (в первую очередь становятся багрово-синими уши, кончик носа, щеки).
- Выступает холодный липкий пот.
- Болезненные ощущения за грудиной, связанные с нарастанием гипоксии.
- Учащается число сердечных сокращений, повышается артериальное давление.
- Патологическое возбуждение больного, чувство страха, тревожность.
Общие указания для домашних занятий
Постепенно наращивайте активность с каждым днем, неделей и месяцем. Прислушивайтесь к тому, что говорит ваше тело; отдыхайте, если устали или появилась одышка, почувствовали боль в груди. Обсудите указания с врачом и учтите сделанные замечания или изменения.
- Если предписано, продолжайте носить эластичные чулки, но снимайте их на ночь.
- В течение дня планируйте периоды отдыха и хорошо высыпайтесь ночью.
- Если у вас появились проблемы со сном, это может быть вызвано невозможностью удобно устроиться на кровати. Приняв на ночь обезболивающую таблетку, вы сможете отдохнуть.
- Продолжайте тренировку рук.
- Принимайте душ, если раны заживают нормально и нет мокнущих или открытых участков на ране. Избегайте очень холодной и очень горячей воды.
- 2-3 раза в день пройдитесь по ровной местности. Начните с того же времени и с той же дистанции, как в последние дни в больнице. Увеличивайте дистанцию и время, даже если придется пару раз остановиться на короткий отдых. 150-300 метров вам по силам.
- Совершайте эти прогулки в самое удобное время дня (это зависит и от погоды), но всегда перед едой.
- Выберите какое-нибудь спокойное, неутомительное занятие: рисуйте, читайте, играйте в карты или решайте кроссворды. Активная умственная деятельность благотворна для вас. Попробуйте ходить по лестнице и вниз, но чтобы эти походы по лестнице не были частыми.
- Поезжайте с кем-нибудь на короткое расстояние в автомашине.
- Поднимайте и носите легкие предметы (менее 5 кг) на короткое расстояние. Вес равномерно распределите на обе руки.
- Постепенно возвращайтесь к сексуальной активности.
- Займитесь легкой домашней работой: вытирайте пыль, накрывайте на стол, мойте посуду или помогайте в приготовлении пищи сидя.
- Увеличивайте ходьбу до 600-700 метров.
- Займитесь домашними делами и работой вo дворе, но избегайте напряжения и продолжительных периодов, когда приходится нагибаться или работать с поднятыми руками.
- Начинайте ходить на более длинные расстояния – до 800-900 метров.
- Сопровождайте других в коротких выездах автомашиной за покупками.
- Постепенно увеличивайте прогулки до 1 км в день.
- Поднимайте вещи до 7 кг. Обе руки нагружайте одинаково.
- Если позволит врач, начинайте сами водить машину на короткие расстояния.
- Занимайтесь ежедневными делами, такими, как подметание, недолгая работа с пылесосом, мытье машины, приготовление пищи.
Почему возникают отёки ног после шунтирования
Участки вен для проведения операции чаще берут с ног, сосуды в конечностях меньше поддаются атеросклерозной закупорке. Сосуды ног по сравнению с прочими в организме обнаруживают достаточную длину, крупные. Удалив вену с ноги, кровообращение не нарушается, процесс восстановления длится безболезненно.
Послеоперационный отёк ног считается нормальным явлением, проходит через 1-2 недели после проведения шунтирования. Если отёк не сходит, назначаются дополнительные исследования, по результатам назначается требуемое медикаментозное лечение либо специальные процедуры.
Организму требуется время на перестройку кровоснабжения, маленькие вены не способны немедленно справиться с полным оттоком крови с ног, возникают отёки голени. Развивается венозная недостаточность, проявляющаяся симптомом отёка ног.
Кровообращение у человека
Кровотечение
Оно может возникнуть в пределах от нескольких часов до нескольких дней после АКШ. Это явление чаще всего обусловлено особенностями организма пациента, значительным снижением свертываемости крови под действием препаратов, повышением артериального давления в послеоперационном периоде, влиянием искусственного кровообращения на свойства крови во время операции и т.д.
Гипотетически оно также может быть связано либо с несовершенством операционной техники, либо с неправильным послеоперационным ведением пациента. То и другое практически невозможно, потому что это оперативное вмешательство очень серьезно, проводится в лучших клиниках и лучшими хирургами.
Иногда бывает, что это осложнение возникает спонтанно, несмотря на, казалось бы, идеальные условия проведения операции и последующего лечения.
Однако не стоит «заранее» бояться кровотечения: если пациент будет следовать всем рекомендациям доктора при подготовке к вмешательству и после него, это снизит риск неприятностей, притом не только того осложнения, которое сейчас описывается, но и многих других.
После приезда домой: когда экстренно обратиться к врачу, плановые посещения
Обычно при выписке доктор назначает дату следующей плановой консультации (через 1 — 3 месяца) в лечебном учреждении, где было проведено хирургическое лечение. При этом учитывается сложность и объем шунтирования, наличие у пациента патологии, которая может осложнить послеоперационный период. В течение двух недель нужно посетить участкового врача для последующего профилактического наблюдения.
Если имеются признаки вероятных осложнений, то к кардиохирургу нужно обратиться немедленно. К ним относятся:
- признаки воспаления послеоперационного шва: покраснение, усиление боли, выделения;
- повышение температуры тела;
- нарастание слабости;
- затрудненное дыхание;
- внезапный рост массы тела, отеки;
- приступы тахикардии или перебоев в работе сердца;
- сильная боль в грудной клетке.
Тромбоз сосудов
Шунты, которые устанавливаются в сердце при АКШ, представляют собой аутоартерии или аутовены – собственные сосуды больного, взятые из других частей организма (вены обычно берут с нижних конечностей, артерии – с предплечья). После того, как часть сосуда в конечности удаляют, кровообращение в ней может временно нарушиться. Кроме того, само вмешательство травмирует сосуды в месте операции. На этом фоне у человека может развиться тромбоз. Чаще всего он возникает в глубоких венах. На 3-4 день после операции пациент начинает жаловаться на отечность нижней конечности со стороны операции и боль. Тромбоз требует активного лечения.
Читайте также: Пяточная шпора: к какому врачу обратиться и как вылечитьВ большинстве случаев врачи могут предупредить развитие тромбоза сосудов профилактическим введением препаратов, улучшающих текучесть крови.
Как пить препараты после операции по шунтированию сосудов сердца
После шунтирования продолжается медикаментозная терапия, которая направлена на такие аспекты:
- поддержание нормального уровня артериального давления и частоты сердечных сокращений;
- снижение уровня холестерина в крови;
- препятствие образованию тромбов;
- улучшение питания сердечной мышцы.
Все эти лекарственные препараты требуют периодического контроля при помощи анализов крови, электрокардиографического исследования, проб с физической нагрузкой. Поэтому их применение должно проводиться только по рекомендации лечащего врача. Недопустимо самопроизвольно сокращать или увеличивать курс приема.
Пятая – восьмая неделя дома
В конце шестой недели грудина должна зажить. Продолжайте постоянно наращивать свою активность. Врач назначит нагрузочный тест примерно на шестой-восьмой неделе после операции. Этот тест позволит установить приспособленность к нагрузкам и будет служить основой для определения размеров увеличения активности. Если нет противопоказаний и ваш доктор согласен, вы можете:
- Продолжать увеличивать дистанцию и скорость ходьбы.
- Поднимать вещи до 10 кг. Обе руки нагружайте одинаково.
- Играть в теннис, плавать. Заниматься лужайкой, сорняками и работать лопатой в саду.
- Двигать мебель (легкие предметы), водить автомашину на более длинные расстояния.
- на работу (на неполный рабочий день), если это не связано с тяжелым физическим трудом.
- Под конец второго месяца вы наверняка сможете делать все то, что делали перед операцией.
Если перед операцией вы работали, но еще не вернулись, самое время сделать это. Конечно, все зависит от вашего физического состояния и типа работы. Если работа сидячая, вы сможете к ней быстрее, чем к тяжелой физической. Второй нагрузочный тест может проводиться через три месяца после операции.
Часто пациенты интересуются, как операция повлияет на половые отношения, и успокаиваются, узнав, что большинство людей постепенно возвращается к прежней сексуальной активности. Рекомендуется начать с малого – объятий, поцелуев, прикосновений. К полноценной сексуальной жизни переходите только тогда, когда перестанете опасаться физических неудобств.
Половой акт возможен через 2-3 недели после операции, когда вы в состоянии пройти пешком 300 метров со средней скоростью или подняться по лестнице на один этаж без боли в груди, одышки или слабости. Частота сердечных сокращений и расход энергии при этих занятиях сравнимы с затратой энергии во время полового акта. Определенные позиции (например, на боку) вначале могут быть более удобны (пока раны и грудина окончательно не заживут). Важно хорошо отдохнуть и находиться в удобном положении. Для сексуальной активности рекомендуется избегать следующих ситуаций:
- Быть чересчур усталым или взволнованным;
- Заниматься сексом, выпив более 50-100 граммов крепкого алкогольного напитка;
- Перегружаться едой в течение последних 2 часов перед актом;
- Остановитесь, если появится боль в груди. Небольшая одышка является нормальной во время полового акта.
Многие больные после операции нуждаются в лекарственном лечении. Принимайте лекарства только по назначению врача и никогда не прекращайте их прием, не посоветовавшись с врачом. Если вы забыли принять таблетку сегодня, не принимайте завтра сразу две. Стоит завести расписание приема лекарств и отмечать в нем каждый прием. Следует знать о каждом из назначенных лекарств следующее: название препарата, цель воздействия, дозу, когда и как принимать, возможные побочные эффекты.Держите каждое лекарство в его упаковке и в месте, где его не смогут достать дети. Не делитесь лекарствами с другими людьми, потому что им они могут принести вред. Рекомендуется постоянно носить с собой в бумажнике список ваших лекарств. Это пригодится, если вы пойдете к новому врачу, пострадаете в аварии, потеряете сознание вне дома.
Далее предлагается характеристика лекарственных препаратов, чаще всего назначаемых людям с болезнями сердца.
Лекарства для предупреждения образования тромбов (сгустков крови)
Антиагреганты (тиклопидин. клопидогрел ) воздействуют на одну из составных частиц крови – тромбоциты, уменьшая их способность прикрепляться к пораженному участку артерии. Они также препятствуют закупорке коронарных артерий. Побочные эффекты – головная боль и головокружение.
Аспирин также воздействует на тромбоциты, его можно применять для предупреждения инсульта, инфаркта или после операции на сердце.
Предупреждение: если у вас были кровоточащие язвы или вы принимаете варфарин. не принимайте аспирин без разрешения врача.
Восстановление в санатории: стоит ли ехать?
Самые лучшие результаты могут быть получены, если восстановление проходит в специализированных кардиологических санаториях. При этом больному назначается комплексное лечение и режим питания, физические нагрузки, которые не могут быть квалифицированно проведены самостоятельно.
Большими преимуществами является постоянное наблюдение врачей, воздействие природных факторов, психологическая поддержка. При санаторном лечении легче приобрести новые полезные навыки для жизни, отказаться от вредной пищи, курения, приема алкоголя. Для этого имеются специальные программы.
Нарушения сердечного ритма
Описание сути АКШ выглядит довольно просто: хирургам надо «всего лишь» вшить один конец шунта в аорту, а второй – в коронарный сосуд ниже места сужения… Однако исполнение этих манипуляций – весьма трудоемкая, многочасовая, «ювелирная» работа. Организм пациента при этом получает огромный стресс, сходный с тем, что возникает при тяжелом ранении. Хирурги делают все максимально аккуратно и бережно, однако состояние самого сердца и его проводящей системы, все же, могут пострадать от причин, не зависящих от мастерства врачей.
В результате в раннем послеоперационном периоде или позже у человека иногда возникают различные нарушения сердечного ритма. Они, в зависимости от вида и выраженности, могут потребовать самых разнообразных мер: от приема антиаритмических препаратов до электрической кардиоверсии.
Шанс путешествовать после операции
Сесть за руль автомобиля разрешается через месяц после шунтирования при условии стойкого улучшения самочувствия.
Все дальние поездки, особенно перелеты, нужно согласовать с лечащим врачом. Они не рекомендуются в первые 2 — 3 месяца. Особенно это касается резкой смены климатических условий, часовых поясов, путешествий в высокогорные районы.
Перед длительной командировкой или отпуском желательно пройти кардиологическое обследование.
От чего зависит вероятность осложнений после АКШ?
В этой статье были перечислены не все возможные осложнения АКШ. Среди ранних также встречаются инфицирование операционной раны, медиастинит, несостоятельность швов и т.д., в числе поздних – перикардит, образование диастаза грудины и т.д. Однако наиболее частые ситуации были освещены выше.
Как вы можете видеть, возможных осложнений немало, и многие из них опасны для жизни. К большому сожалению, в некоторых случаях они приводят к гибели пациентов. По статистике операционная летальность при АКШ составляет порядка 3%. Учитывая масштабность самого вмешательства, а также то, что на эту операцию отправляются люди с прогрессирующим тяжелым заболеванием сердца, можно заключить, что эти цифры не так высоки. Тем не менее, никому не хотелось бы попасть в эти 3%…
Существуют факторы, которые увеличивают вероятность развития осложнений после коронарного шунтирования – как легких, так и серьезных. Принимая решение о том, отправить пациента на АКШ или нет, кардиолог всегда учитывает наличие этих факторов. Вот они:
- Недавно перенесенная нестабильная стенокардия или инфаркт миокарда. Эти состояния указывают на то, что у пациента уже значительно повреждено сердце и его сосуды, а это предрасполагает к неблагоприятным исходам операции.
- Поражение ствола левой коронарной артерии, дисфункция левого желудочка. Левый желудочек – это «главная» сердечная камера, от работы которой в основном и зависит функция сердца. При его поражении или ухудшении кровоснабжения риски операции всегда выше.
- Выраженная хроническая сердечная недостаточность.
- Наличие у пациента атеросклероза сонных артерий и периферических сосудов (артерий почек, нижних конечностей и т.д.).
- Женский пол. Дело в том, что у женщин атеросклероз и ишемическая болезнь сердца развиваются позже, а значит, на операцию поступают пациентки старшего возраста, имеющие большее количество сопутствующих заболеваний и худшее состояние здоровья в целом.
- Наличие хронических заболеваний легких.
- Сахарный диабет.
- Хроническая почечная недостаточность.
Инфаркт миокарда
Это очень тяжелое и крайне нежелательное осложнение аортокоронарного шунтирования, которое, если оно возникает, обычно развивается в первые часы или дни после операции. Отчего же случается такой инфаркт? Ведь операция, напротив, улучшает кровоснабжение миокарда!
К большому сожалению, больные, идущие на АКШ, чаше всего имеют проблемы не только в одном (двух, трех и т.д.) сосудах, в которые устанавливаются шунты. Атеросклерозом всегда поражены и другие части коронарного русла.
Сразу после проведенного вмешательства, несмотря на комплексное лечение, круглосуточное мониторирование состояния человека и своевременную борьбу с «внеплановыми» симптомами, в организме больного творится хаос. Активизируются клетки, вызывающие воспалительную реакцию, формируется склонность к повышенной свертываемости крови… Все это предрасполагает к атеротромбозу (повреждение атеросклеротических бляшек и рост тромба) в тех коронарных сосудах, где этого «никак не ожидалось». Кроме того, из-за тех же механизмов возможно развитие тромбоза недавно установленных шунтов. Таким образом, из-за резкого нарушения кровотока в «старых» или «новых» сосудах сердца у человека может возникнуть инфаркт миокарда.
Иногда заболевание может развиться и во время операции по причине неполноценного снабжения миокарда кровью.
Последствия инфаркта миокарда для недавно оперированного сердца гораздо более тяжелы, чем для не оперированного. По этой причине пациенту стоит не только рассчитывать на талант врачей, но и самостоятельно прикладывать усилия к снижению риска инфаркта: еще до операции регулярно принимать препараты по рекомендации доктора, бросить курить, контролировать давление, двигаться согласно установленному режиму и т.д.
- https://vashflebolog.com/therapies/surgery/reabilitaciya-posle-operacii-shuntirovaniya-na-serdce.html
- https://OtNogi.ru/simptomy/otyoki/nog-posle-shuntirovaniya.html
- http://1giperton.ru/narodnyie-sredstva/zhidkost-v-legkih-posle-shuntirovaniya-sosudov-serdtsa/
- http://www.otekstop.ru/nogi/4150-oteki-nog-posle-operacii-na-serdce.html
- https://posle-operacii.ru/serdce-legkie-sosudi/aortokoronarnoe-shuntirovanie
- https://Fiziotera.ru/shuntirovanie-serdca-reabilitacia/
- https://ZabSerdce.ru/obolochki/zhidkost-serdce-posle-operacii.html
- http://diodica.ru/posle-operacii-na-serdce-voda-v-legkih/
- http://elaxsir.ru/simptomy/drugie/posle-shuntirovaniya-zhidkost-v-legkix.html
- http://mirschastia.ru/zhidkost-v-serdce-posle-shuntirovanija/
- http://VseOperacii.com/sss/zhizn-posle-aksh.html
- http://CardioBook.ru/reabilitaciya-posle-shuntirovaniya-sosudov-serdca/
golovaneboli.ru
Отечность после операции — как снять
Любое оперативное вмешательство является большим стрессом для организма, одним из часто встречающихся побочных эффектов является отек. После операции на ногах отек может возникать через несколько часов иди даже суток, но обычно он постепенно уменьшается и уже через неделю сходит.
Но бывают такие случае, когда отеки сохраняются на длительный период. Это очень беспокоит пациентов, ведь причина такого отклонения не известна, кроме того, присутствует явный косметический дефект и проблемы с подбором обуви. В таких случаях не стоит ждать, лучше всего обратиться к врачу, специалист поможет быстро избавить от проблемы и исключить осложнения.
Причины
В норме отеки ног после операции появляются по причине активного восстановления тканей. Целостность тканей нарушается, в них может накапливаться жидкость, но со временем такое состояние проходят, клетки восстанавливаются и обменные процессы в тканях нормализуются.
Важно отметить, что отеки бывают местные и обширные, после операции отек местный, так как для заживления тканей увеличивается приток лифмы и крови к области рубца. Но в некоторых случаях могут быть и другие причины, почему отекает ступня или нога, которые свидетельствуют о развитии патологии:
- Воспалительный процесс. В этом случае отеки не только долго проходят, но еще и сопровождаются болевыми ощущениями, покраснением кожи вокруг рубца, может повышать температура тела, а травмированное место становится горячим.
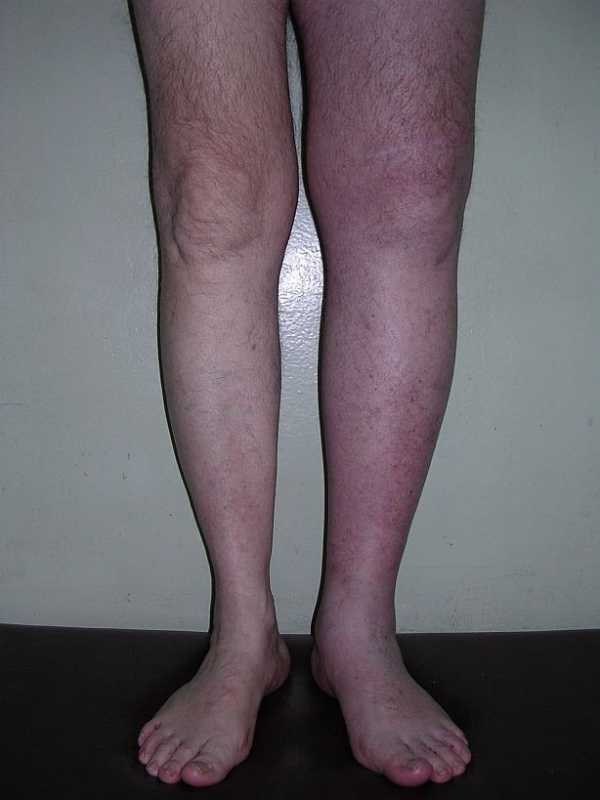
- Образование тромба. Такое происходит из-за повышенной концентрации тромбоцитов в области рубца, кровь становится вязкой и формируются кровяные сгустки, которые застревают в венах и артериях. Закупорка вен и артерий нижних конечностей может быть очень опасна и даже смертельна. Такой отек сопровождается онемением ноги, часто судорогами и покалыванием, цвет кожи становится бледным, мраморным.
Но если отеки не связаны с тромбозом или инфекцией, а отеки все же присутствуют, говорят о других причинах:
- Особенности организма;
- Особенности иммунитета;
- Несоблюдение рекомендаций в послеоперационный период;
- Наличие других хронических и тяжелых заболеваний, которые в общем подрывают здоровье человека.
- Также отеки могут сохраняться более длительное время в тех случаях, если проводилась очень сложная и длительная операция, с повреждением больших площадей.
Важно понимать, что предупредить отеки после операции невозможно, даже при малоинвазивных вмешательствах появляется небольшая припухлость, что уж говорить о серьезных операциях, особенно на костях и суставах. Снять отеки быстро поможет ответственное отношение пациента к проблеме, и соблюдение всех назначений лечащего врача.
Если отеки беспокоят долгое время, а тем более сопровождаются покраснением и болью, то рекомендуется как можно скорее сходить к врачу. В качестве диагностики назначают УЗИ больной ноги, а также анализы крови и мочи, если есть признаки воспалительного процесса. Эти методы помогут выявить наличие серьезных осложнений.
Лечение будет зависеть в первую очередь от результатов анализов, если обнаружится тромбоз, то врач назначит необходимые препараты и процедуры для разжижения крови и растворения тромба, также может быть показана операция для восстановления кровотока. При воспалении выписывают антибиотики, если есть нагноение, то проводят чистку шва.
В остальных случаях отеки лечат следующими методами:
- Сразу после любой операции рекомендуется соблюдать диету и питьевой режим, исключая потребление продуктов, которые задерживают воду в тканях, это консервы, соль, копченое, острое, сладкое, также нельзя употреблять алкоголь. Нужно есть арбуз, цитрусовые, яблоки, — они выводят жидкость. Не рекомендуется пить напитки с кофеином, газировки, а также нельзя пить перед сном.
- Лимфодренажный массаж. Эта процедура улучшает отток жидкости из тканей, проводят ее только по назначению врача и квалифицированные специалисты. Не стоит экспериментировать и делать самомассаж без подготовки и по видеоурокам, после операции это может навредить.

- Компрессионные чулки и колготки могут быть очень эффективны в некоторых случаях, например после операции от варикозного расширения вен. Чулки буквально выталкивают жидкость снизу вверх, избавляя от отека. Но такой метод не всегда полезен, поэтому нужна консультация с врачом.
- Лечебная физкультура также поможет нормализовать отток жидкости из тканей и уменьшить отеки. Существует целый ряд упражнений, рассчитанных специально на послеоперационный период.
- Если отечность после операции очень выражена, врач может назначить мочегонные препараты, которые нужно применять согласно предписанию. Стоит отметить, что без назначения медикаменты могут навредить, так как с водой выводится калий из организма, который отвечает за усвоение белков и работу клеток и тканей всего организма. Сильные гормональные мочегонный могут вызвать серьезные нарушения.
- Контрастный душ расширит сосуды и улучшит отток жидкости, не стоит увлекаться горячими ваннами. После водных процедур нужно лечь, подняв ноги так, чтобы ступни были выше головы.
- В период реабилитации не рекомендуется сильно нагружать ногу, много времени проводить на солнце;
Народное
Если отеки сохраняются не из-за образования тромбов или других серьезных проблем, то после консультации с врачом можно попробовать снимать их при помощи народных рецептов и отваров трав. Не стоит экспериментировать до похода к врачу, так как если присутствует инфекция, при применении народных средств может возникнуть даже сепсис. А при тромбозе сгусток может оторваться и перекрыть легочную артерию, спровоцировав смерть пациента.
Следующие рецепты помогают от отеков в ногах:
- Компресс с уксусом. 9% уксус разводят водой и смачивают им бинт, компресс прикладывают на 2 часа.
- Легкий массаж с оливковым маслом улучшит отток жидкости;
- Употребление клюквенного морса окажет легкое мочегонное действие и отеки в ногах спадут;
- Средство из сока молочая и яичного желтка очень эффективно при отеках, оно оказывает мочегонный и противовоспалительный эффект. Для приготовления средства берут один желток и 3-4 грамма сока.
- Мятный чай — это известное и проверенное средство от отеков. Мяту заваривают в кипятке и отвар пьют вместо обычного чая в течение дня по несколько глотков.
- Согревающий и снимающий отек компресс с камфорой прекрасно нормализует кровообращение, но такой метод строго противопоказан при воспалительных процессах в тканях. Для приготовления смешивают оливковое и камфорное масло в пропорции 1:1, жидкостью обмазывают ногу, заматывают х/б пеленкой и ложатся под одеяло на всю ночь.
Реабилитация после операции (видео)
Дата обновления: 20.10.2017, дата следующего обновления: 20.10.2020
nogi.guru
Восстановление после бедренно-подколенного шунтирования ноги
Участки вен для проведения операции чаще берут с ног, сосуды в конечностях меньше поддаются атеросклерозной закупорке. Сосуды ног по сравнению с прочими в организме обнаруживают достаточную длину, крупные. Удалив вену с ноги, кровообращение не нарушается, процесс восстановления длится безболезненно.
Послеоперационный отёк ног считается нормальным явлением, проходит через 1-2 недели после проведения шунтирования. Если отёк не сходит, назначаются дополнительные исследования, по результатам назначается требуемое медикаментозное лечение либо специальные процедуры.
Организму требуется время на перестройку кровоснабжения, маленькие вены не способны немедленно справиться с полным оттоком крови с ног, возникают отёки голени. Развивается венозная недостаточность, проявляющаяся симптомом отёка ног.
Кровообращение у человека
Шунтированием сосудов называется хирургическое вмешательство с целью восстановления нормального кровоснабжения в той или иной части тела. Для нижних конечностей это проделывается сосудистыми протезами – шунтами, или созданием связей (анастомозов) с находящимися рядом сосудами. На выбор вида операции влияет цель, которую необходимо достичь в результате вмешательства.
К примеру, при бедренно-аортном шунтировании выбирают установку внутрисосудистого протеза, так как на данном участке сосуд в основном подвергается атеросклеротическому поражению. Образующееся сужение со временем вызывает гангрену одной или обеих конечностей.
Шунтирование нижних конечностей выполняется в следующих случаях:
- Аневризме периферических артерий.
- Противопоказаниях к стентированию или ангиопластике.
- Облитерирующем атеросклерозе.
- Эндартериите.
- При постоянной боли в ноге, угрозе гангрены и безуспешности медикаментозного лечения.
Диагностика при отёках ног после операции
Если послеоперационные отёки не сходят длительное время, приносят большой дискомфорт больному, показано пройти диагностику ног и выявить причину состояния.
- Дуплексное сканирование – метод исследования поможет выявить тромбоз в венах: скопление сгустков крови внутри вен после операции. Метод подразумевает ультразвуковое исследование сосудов нижних конечностей.
- Второй причина, вызывающая отёк ног после шунтирования – вторичная лимфодема. Заболевание приводит к застою лимфы. Известно, что лимфатические сосуды пронизывают тело, накапливая «плохую» жидкость с обилием белка. Для выявления патологии показано пройти лимфографию и УЗИ тканей ног.
- Потребуется пройти полное обследование почек, убеждаясь, что не возникло послеоперационное осложнение. Придётся сдать анализы мочи, пройти УЗИ почек.
Для выявления полной картины заболевания пациент проходит несколько исследований. Сперва специалист его опрашивает о местонахождении болей и других симптомах, осуществляет осмотр и проводит исследование пульса.
- МРТ – оценивает нарушения процесса кровотока и изменения в сосудах.
- КТ – определяет выраженность изменений, вызванных атеросклерозом.
- Дуплексное УЗИ – оценивает изменения кровотока и нарушения в сосудах в реальном времени.
Специалисты-ангиохирурги перед проведением шунтирования опрашивают больного, выясняют имеющиеся у него сопутствующие заболевания, осматривают и направляют на специальное диагностическое обследование, включающее:
- Клинические анализы крови и мочи на все основные показатели.
- Электрокардиографию.
- Магнитно-резонансную томографию, которая позволяет просмотреть структурные изменения сосудов и определить степень их проходимости.
- Компьютерную томографию, определяющую степень обтурации кровеносного сосуда холестериновой бляшкой.
- Дуплексное УЗИ, оценивающее состояние кровотока и сосудистой стенки.
- Ангиографию – рентгеноконтрастное исследование, позволяющее определить на рентгеновском снимке место сужения или закупорки сосуда.
После получения результатов УЗИ и томографии назначается подготовительный период к операции, во время которого больные обязаны соблюдать правильное питание и принимать специальные препараты: «Аспирин» или «Кардиомагнил» для профилактики тромбообразования, лекарства из группы антибактериальных средств и НПВП. За 7-12 часов до начала операции пациентам следует прекратить принимать пищу.
Лечение отёков ног после шунтирования
Чтобы убрать отёки ног немедленно после операции и в дальнейшем периоде, придётся соблюдать ряд правил и принимать своевременные меры.
Послеоперационные отёки в стационарных условиях помогают снять специальные аппараты «Полюс 1», «Биомагнетикс Систем» и «Хивамат- 200». Действие аппаратов основывается на положительном влиянии низкочастотного магнитного поля и электростатического переменного поля на ткани и сосуды ног. Процедуры длятся 10 — 15 мин, курс лечения занимает до 10 дней.
В больницах часто применяются облучение ультрафиолетом проблемных зон на ногах. Процедура делается через день, длится не больше 6 сеансов.
В послеоперационный период на протяжении нескольких месяцев доктора советуют придерживаться диеты. Нельзя употреблять в пищу жареную острую и жирную еду, меньше пить жидкости. Не злоупотреблять солью, приправа препятствует нормальному выведению лишней жидкости в организме.
При горизонтальном положении тела (лежа) под ноги следует подкладывать подушку либо валик с одеяла. Высокое положение ног способствует хорошему оттоку крови и лимфы. Если до операции больной любил часто сидеть в позе «нога на ногу», потребуется полностью отказаться от позиции. Подобное положение тела способствует образованию отёчности ног.
Компрессионные чулки помогут в сложной ситуации. Но самостоятельно носить без назначения врача нельзя. Сдавливающие колготки либо чулки способны больным больше навредить, чем принести пользу.
Медикаментозное лечение назначает исключительно оперирующий хирург или врач, специализирующийся по заболеваниям сосудов. Доктор правильно подберет препараты, рассчитает дозировки. Сказанное касается ситуации обнаружения тромбов в венах.
Послеоперационные отёки в стационарных условиях помогают снять специальные аппараты «Полюс 1», «Биомагнетикс Систем» и «Хивамат- 200». Действие аппаратов основывается на положительном влиянии низкочастотного магнитного поля и электростатического переменного поля на ткани и сосуды ног. Процедуры длятсямин, курс лечения занимает до 10 дней.
Многим пациентам, страдающим сосудистыми патологиями ног, операция кажется едва ли не панацеей, и отказ доктора от этого способа лечения воспринимается с обидой.
В действительности же замена поврежденного сосуда искусственным протезом всегда травматична и применяется только тогда, когда консервативная терапия оказалась неэффективной.
Показания для шунтирования:
- выраженная ишемия тканей, которую невозможно устранить при помощи консервативных способов лечения;
- признаки трофических изменений (язвы, начинающаяся гангрена);
- невозможность расширить сосудистый просвет с помощью стента (специальной трубки, препятствующей сужению стенок сосуда);
- противопоказания для ангиопластики.
Но даже при наличии этих показаний установка шунта проводится не всегда. Должны быть соблюдены следующие условия:
- должен быть доступ к артерии или вене;
- больной должен иметь возможность самостоятельно передвигаться.
Человеку, не связанному с медициной, может показаться жестоким отказ от проведения шунтирования сосудов у пациента, прикованного болезнью к постели.
На самом деле это связано с тем, что для послеоперационной реабилитации пациента необходима двигательная активность, чтобы избежать осложнений. Вынужденная неподвижность не позволит провести полноценное вживление шунта, и лежачим пациентам показана только ампутация конечности.
Оперативное вмешательство
Аортокоронарное шунтирование (АКШ) относится к сложным операциям на сердце. Для проведения требуется вскрывать грудную клетку, подключать во время операции искусственное кровообращение. Несмотря на трудности, кардиохирурги, проделывая операции тысячами ежегодно, относят процедуры к операциям не самой высокой степени сложности.
У больных ишемической болезнью сердца закупориваются артерии, снабжающие сердце кровью. Закупорка происходит бляшками, которые формируются в сосудах, сужают просвет – атеросклероз. По указанной причине миокард не получает необходимое количество крови, перестает нормально функционировать. В результате возникает стенокардия и инфаркт.
Принцип операции
Налаживая нормальное кровоснабжение сердца, имплантируют шунты (участки сосудов) в обход закупоренным артериям, берутся из прочих частей тела. Чаще участки вен берут в ногах. Количество шунтов зависит от числа закупоренных артерий (ряд либо несколько).
Придерживаясь перечня простых правил, возможно сделать послеоперационный период реабилитации не настолько болезненным, уменьшить отёки ног. Нельзя принимать горячую ванну либо душ до полного восстановления организма.
Нельзя резко давать организму и ногам чрезмерные нагрузки. Это приведет к большему отёку. Во время прогулок полезно чередовать ходьбу с отдыхом (разрешено присесть на скамеечку).
В летнее время не нужно проводить много времени на солнце – жара способствует увеличению отёчности, больной замечает, что нога отекла сильнее. В период реабилитации нужно носить свободную одежду, которая не будет чересчур сдавливать тело, не воспрепятствует нормальному кровообращению, что даст возможность выводить лишнюю жидкость из организма.
Озвученные правила и медицинские манипуляции помогут быстрее вернуться к нормальной активной жизни без отёков и болей в ногах, со здоровым сердцем после операции по коронарному шунтированию. Следует набраться терпения, полностью выполнять рекомендации врача.
Шунтирование коронарных артерий выполняют лицам, страдающим ишемической болезнью сердца. Цель проведения такой операции — улучшить кровоток в направлении сердечной мышцы. Шунтирование показано при неэффективности лекарственной терапии и прогрессировании состояния, что требует оперативного вмешательства по жизненным показаниям.
Операция шунтирования заключается во взятии отрезка вены, обычно крупной подкожной вены ноги, которую подшивают одним концом к аорте, а другим — к ветви коронарной артерии. Так для крови создается новый путь, минуя закупоренный или пораженный участок коронарной артерии.
Именно вены с ног во время шунтирования берут наиболее часто (хотя и не во всех случаях). Это обусловлено тем, что такие вены, как правило, бывают относительно «чистыми» в плане поражения атеросклерозом.
Помимо этого, вены с ног крупнее и длиннее других вен человеческого организма, которые доступны для взятия. К тому же после взятия участка вены с ноги кровоснабжение не нарушается, и в дальнейшем, обычно, не возникает никаких проблем.
Первые недели после шунтирования в ноге могут наблюдаться небольшие боли, особенно во время ходьбы или при длительном стоянии. Однако со временем подобное неудобство проходит, и пациент чувствует себя абсолютно нормально.
Кроме того, в месте, откуда был взят отрезок вены, может ощущаться жжение. Обычно это происходит в ночное время или во время стояния, однако с постепенным восстановлением кровообращения в месте изъятия вены подобные проявления исчезают.
Длина разрезов и их число на ногах у пациентов различаются в зависимости от количества венозных шунтов, которые планируется выполнить во время операции.
После шунтирования, наложенные на разрезы швы, промывают антисептическими растворами, и делают перевязки. На 8 — 10 сутки в случае заживления швы снимают, а также удаляют страховочный электрод. После этого область разрезов можно аккуратно промывать теплой водой с мылом.
Для лечения или предупреждения воспалительных явлений в участках ног, откуда брали венозные отрезки, и развивающейся из-за этого венозной недостаточности назначают:
- Воздействие переменным низкочастотным магнитным полем от аппаратов «Полюс 1» или «Биомагнетикс Систем 750 П», длительность процедуры 15-20 минут, лечебный курс включает 8-10 процедур.
- Воздействие электростатическим переменным полем от аппарата «Хивамат-200» продолжительностью 10 — 15 минут, лечебный курс состоит из 8 — 10 процедур.
- облучение ультрафиолетовыми лучами (субэритемные дозы) через день, лечебный курс состоит из 5-6 процедур.
Даже, если мелкие вены на ноге заменяют функции подкожной вены, как правило, отмечается некоторый отек голеностопных суставов. Всем пациентам рекомендуют на протяжении дня в течение 4-6 недель после операции носить поддерживающие эластичные чулки или бинты, которые способствуют улучшению кровообращения в ногах и уменьшению отечности.
После шунтирования состояние большинства пациентов улучшается в первый же месяц, что позволяет вернуться к нормальной жизни. Но любая операция, в том числе операция по аортокоронарному шунтированию . может привести к определенным осложнениям, особенно у ослабленного организма.
Самым грозным осложнением можно считать возникновение сердечных приступов после операции (у 5-7% пациентов) и связанную с ними вероятность летального исхода, у некоторых пациентов может открыться кровотечение, что потребует проведения дополнительной диагностической операции.
Вероятность осложнений и летального исхода повышена у пациентов преклонного возраста, пациентов, имеющих хронические заболевания легких, диабет, почечную недостаточность и слабое сокращение сердечной мышцы.
Характер осложнений, их вероятность различны для мужчин и женщин разного возраста. Для женщин характерно развитие ишемической болезни сердца в более позднем возрасте, чем у мужчин, в силу иного гормонального фона, соответственно и операция АКШ по статистике проводится в возрасте пациенток на 7-10 лет старше, чем у мужчин.
Но при этом риск осложнений возрастает именно в силу преклонного возраста. В тех случаях, когда у пациенток есть вредные привычки (курение), когда нарушен липидный спектр или есть диабет, возрастает вероятность развития ИБС в молодом возрасте и вероятность проведения операции шунтирования сердца. В этих случаях сопутствующие заболевания также могут привести к послеоперационным осложнениям.
Основная задача операции АКШ — качественно изменить жизнь пациента, улучшить его состояние, уменьшить риски возникновения осложнений. Для этого послеоперационный период делится на этапы интенсивной терапии в первые дни после операции АКШ (до 5 дней) и последующий реабилитационный этап (первые недели после операции, до выписки пациента).
Состояние маммарокоронарных шунтов в различные сроки после операции Изменения аутовенозных шунтов в различные сроки после операции Факторы, влияющие на состояние шунтов после операции аортокоронарного шунтирования Влияние проходимости шунтов на состояние нативного коронарного русла
Таким образом, как показывает анализ проведенных исследований, применение стентирования при эндоваскулярном лечении многососудистых поражений позволяет снизить частоту острых осложнений в госпитальном периоде.
В отличие от баллонной ангиопластики, многососудистое стентирование по данным опубликованных рандомизированных исследований не сопровождается более частым развитием госпитальных осложнений по сравнению с операцией коронарного шунтирования.
Тем не менее, в отдаленных сроках после лечения рецидив стенокардии по результатам большинства исследований чаще наблюдается после эндоваскулярной имплантации стентов, чем после операции шунтирования.
В наиболее крупном исследовании BARI рецидив стенокардии в отдаленном периоде после ангиопластики составил 54%, применение стентов в Dynamic Registry (продолжение исследования) снизило частоту рецидивов стенокардии до 21%.
Малочисленность накопленных на сегодняшний день сведений по результатам стентирования многососудистых поражений обуславливает актуальность изучения данной проблемы. К настоящему времени в зарубежной литературе опубликованы два крупных исследования по изучению сравнительной эффективности стентирования и операции коронарного шунтирования у больных с многососудистым поражением.
К недостаткам проведенных работ можно отнести отсутствие сравнительного анализа динамики толерантности к физической нагрузке после проведенного лечения, потребности в приеме антиангинальных препаратов в различные сроки после вмешательства.
Состояние шунтов и нативного коронарного русла в различные сроки после операции аортокоронарного шунтирования.
На сегодняшний день проблема оптимального выбора аутотрансплантантов по прежнему остается актуальной в сердечно-сосудистой хирургии. Ограниченный ресурс жизнеспособности шунтов может приводить к возобновлению клиники ишемической болезни сердца у прооперированных больных.
Вторичное вмешательство, будь то повторная операция аортокоронарного шунтирования или эндоваскулярная ангиопластика, сопряжено, как правило, с повышенным риском по сравнению с первичной процедурой реваскуляризации .
Поэтому определение до операции факторов риска поражения коронарных шунтов остается важной практической задачей. В свою очередь, формирование искусственных аортокоронарных анастомозов приводит к существенным изменениям гемодинамики в коронарном русле .
Влияние работающих шунтов на состояние нативного русла, частоту появления новых атеросклеротических поражений полноценно не изучено и данной проблемой занимаются многие специалисты в области кардиохирургии.
Осложнения аортокоронарного шунтирования
При планировании операции нужно осознавать, что в процессе ее проведения могут возникнуть следующие осложнения:
- Негативная реакция на наркоз.
- Возникновение кровотечения.
- Блокировка области шунтирования тромбами или сгустками крови.
- Инфекция.
- Необходимость ампутации конечности.
- Летальный исход, сердечный приступ.
В категории людей с высокой вероятностью наступления подобных осложнений находятся пациенты, имеющие следующие проблемы:
- Повышенное артериальное давление.
- Лишний вес.
- Высокое содержание холестерина.
- Невысокая физическая активность.
- Хронические обструктивные патологии легких.
- Сахарный диабет
- Почечная недостаточность.
- Коронарная болезнь.
- Курение.
Осложнения, которые могут возникнуть после шунтирования сосудов ног:
- Кровотечение,
- Тромбоз кровеносных сосудов,
- Вторичное инфицирование,
- Несостоятельность швов,
- Тромбоэмболия легочной артерии,
- Аллергия на наркоз,
- Острая коронарная и мозговая недостаточность,
- Сердечный приступ,
- Неполная проходимость шунта,
- Плохое заживление раны,
- Летальный исход.
Проведение антисептических и асептических мероприятий позволяет исключить развитие подобных проблем.
Существуют также осложнения, которые возникают не после операции, а во время нее. К наиболее распространенным интраоперационным осложнением относится выделение сосуда, непригодного для шунтирования. Чтобы предотвратить подобное явление, необходимо качественно и подробно проводить предоперационную диагностику.
Подобные осложнения чаще всего возникают у лиц, входящих в группу риска и имеющих следующие проблемы:
- Гипертония,
- Избыточная масса тела,
- Гиперхолестеринемия,
- Гиподинамия,
- ХОБЛ,
- Сахарный диабет,
- Заболевания почек,
- Сердечная недостаточность,
- Табакокурение.
После операции боль и онемение в ногах становятся менее выраженными. Симптомы болезни могут возобновиться спустя некоторое время, что обусловлено распространением патологического процесса на соседние артерии и вены. Шунтирование сосудов не лечит атеросклероз и варикоз и не устраняет причину поражения сосудов.
К другим послеоперационным осложнениям относятся:
- расхождение швов;
- инфекции;
- образование тромбов;
- попадание воздуха в кровеносное русло при замене участка сосуда.
Современные антисептические средства, используемые во время операции и в послеоперационном периоде, позволяют предотвратить большинство осложнений. Полное восстановление функций ноги после шунтирования сосудов происходит примерно за 1,5 – 2 месяца при выполнении пациентом всех врачебных рекомендаций.
Важно! Время реабилитации может увеличиваться, если у пациента есть хронические заболевания, влияющие на общее состояние здоровья.
В этой статье были перечислены не все возможные осложнения АКШ. Среди ранних также встречаются инфицирование операционной раны, медиастинит, несостоятельность швов и т.д., в числе поздних – перикардит, образование диастаза грудины и т.д. Однако наиболее частые ситуации были освещены выше.
Как вы можете видеть, возможных осложнений немало, и многие из них опасны для жизни. К большому сожалению, в некоторых случаях они приводят к гибели пациентов. По статистике операционная летальность при АКШ составляет порядка 3%.
Учитывая масштабность самого вмешательства, а также то, что на эту операцию отправляются люди с прогрессирующим тяжелым заболеванием сердца, можно заключить, что эти цифры не так высоки. Тем не менее, никому не хотелось бы попасть в эти 3%…
Недавно перенесенная нестабильная стенокардия или инфаркт миокарда. Эти состояния указывают на то, что у пациента уже значительно повреждено сердце и его сосуды, а это предрасполагает к неблагоприятным исходам операции.
Поражение ствола левой коронарной артерии, дисфункция левого желудочка. Левый желудочек – это «главная» сердечная камера, от работы которой в основном и зависит функция сердца. При его поражении или ухудшении кровоснабжения риски операции всегда выше.
Выраженная хроническая сердечная недостаточность. Наличие у пациента атеросклероза сонных артерий и периферических сосудов (артерий почек, нижних конечностей и т.д.). Женский пол. Дело в том, что у женщин атеросклероз и ишемическая болезнь сердца развиваются позже, а значит, на операцию поступают пациентки старшего возраста, имеющие большее количество сопутствующих заболеваний и худшее состояние здоровья в целом. Наличие хронических заболеваний легких. Сахарный диабет. Хроническая почечная недостаточность.
Самое лучшее – это предупредить развитие ишемической болезни сердца, чтобы никогда не знать об операции АКШ и ее осложнениях. Тем не менее, если в жизни человека сложилась такая ситуация, что ему необходима АКШ, не следует тратить время на переживания о былых временах.
Важно, чтобы к моменту проведения операции организм человека находился в оптимальном состоянии. Поэтому людям, которым предстоит АКШ, следует выполнять все советы доктора. Отказаться от вредных привычек, регулярно принимать назначенные препараты, вести правильный образ жизни и так далее.
Обязательно нужно заранее сообщить врачу о наличии сопутствующих заболеваний, аллергий и других проблем со здоровьем. Естественно, стоит очень внимательно подойти к выбору клиники, где будет проводиться шунтирование. Все это уменьшит вероятность развития осложнений во время и сразу после операции.
Когда человек выпишется из стационара, это не будет означать, что отныне он полностью здоров. Ему по-прежнему надо будет принимать препараты, придерживаться диеты, заниматься физкультурой в рекомендованном режиме.
Кроме того, в период сразу после окончания стационарного лечения очень важно пройти кардиореабилитацию в санатории. Там больному будет предложен перечень восстановительных лечебных методик, коррекция терапии, обучение образу жизни после перенесенной АКШ. В результате удастся добиться следующих эффектов.
Объективное улучшение состояния здоровья: восстановление нормальной работы миокарда и оптимального кровообращения, стабилизация артериального давления, нормализация уровня холестерина, заживление послеоперационной раны и т.д.
Улучшение самочувствия и психологического состояния человека, появление уверенности в своих силах. Увеличение переносимости нагрузок, расширение физических возможностей. Снижение риска осложнений, в частности, самого коварного – сужения шунтов.
После перенесенной операции АКШ можно прожить несколько десятилетий, имея хорошее качество жизни. Главное – постоянно следить за своим здоровьем и выполнять врачебные рекомендации.
Показания к аортокоронарному шунтированию (акш) Диета после акш сердца Продолжительность жизни после шунтирования сердца Восстановление после аортокоронарного шунтирования
Профилактика
Шунты способны функционировать до 5 лет, в течение данного периода важно проходить периодические обследования и выполнять меры профилактики тромбозов. При правильном соблюдении послеоперационных рекомендаций, гангренозная нога восстанавливается с вероятностью 90%.
- Избавиться от курения и других вредных привычек.
- Привести в норму вес тела.
- Следить за калорийностью рациона и снизить в нем процент жирных продуктов.
- Быть физически активным.
- Принимать антикоагулянты и статины.
- Регулярно проходить обследования.
Шунтирование нижних конечностей используется при запущенных формах заболеваний, связанных с недостаточной проходимостью сосудов, что вызывает нарушения кровоснабжения определенных частей тела. Во время операции для обхода пораженного участка вены используют полимерные протезы или части сосудов.
Своевременное обращение к врачу позволит верно диагностировать заболевание, а правильная послеоперационная реабилитация и соблюдение мер профилактики помогут снизить или избежать подобных проблем в будущем.
Шунты обычно могут нормально функционировать в течение 5 лет, если регулярно проходить медицинские обследования и проводить мероприятия по профилактике тромбоза.
Специалисты рекомендуют больным:
- Бороться с вредными привычками,
- Нормализовать массу тела,
- Следить за питанием, исключая высококалорийные и жирные продукты,
- Поддерживать физическую активность на оптимальном уровне,
- Принимать препараты, препятствующие развитию тромбоза «Аспирин Кардио», «Тромбо Асс», «Кардиомагнил»,
- Принимать средства от атеросклероза — «Ловастатин», «Аторвастатин», «Атромидин», «Клофибрин»,
- Регулярно посещать сосудистого хирурга.
Артериальное шунтирование в настоящее время проводят чаще, чем венозное, что обусловлено наибольшей распространенностью патологии артерий. Эта операция часто становится единственный способом борьбы с тяжелыми проявлениями артериальной недостаточности.
Симптомы нарушений ног после шунтирования
В случае с отёками ног непосредственно после операции (длится до двух недель) срочных манипуляций и сильного беспокойства не должно возникать. Происходящее считается нормальным восстановительным процессом после серьёзного хирургического вмешательства.
Если процесс затянулся, намного позже возникают затруднения, присмотритесь к симптомам:
- отёк ног;
- быстрая утомляемость ног;
- сильное жжение;
- изменение цвета кожи на ногах.
Признаки сигнализируют о необходимости срочного обращения к врачу для прохождения обследования.
Внимание ногам
Шунтирование сосудов ног: показания, проведение, результат, реабилитация, прогноз
Шунтирование сосудов нижних конечностей — оперативное вмешательство, позволяющее восстановить нормальный кровоток в ногах. Заключается в создании обходного пути (шунта), исключающую зону поражения из кровотока.
Обычно проводится на артериях нижних конечностей, но в некоторых случаях показаны вмешательства и на венах. Операцию проводят исключительно высококвалифицированные и опытные хирурги в специализированных клиниках после того, как пациенты будут полностью обследованы, и подтвердится необходимость подобной процедуры.
Применяемые шунты бывают двух видов: биологические и механические:
- Биологические или натуральные шунты изготавливают из аутоматериала — ткани собственного организма. Это достаточно прочные шунты, способные удержать артериальный кровоток на небольшом участке. Родная ткань организма применяется достаточно широко. Хирурги отдают предпочтение аутотрансплантатам из подкожной бедренной вены, внутренней грудной артерии, лучевой артерии предплечья. Если площадь поражения большая, а состояние сосудистой стенки неудовлетворительное, используют синтетические имплантаты.
- Механические или синтетические шунты получают из полимеров. Синтетические сосуды-протезы используют при шунтировании крупных сосудов, испытывающих давление мощного потока крови.
Существуют многоэтажные шунты, которые применяют при наличии артерий с нарушением проходимости на значительном расстоянии. Образующиеся при этом короткие анастомозы выполняют роль соединительных мостиков со здоровыми участками.
Поражение сосудов нижних конечностей наблюдается чаще, чем других периферических. Шунтирование назначают больным при отсутствии терапевтического эффекта от консервативного лечения. Структура и функции сосудов ног патологически изменяются при аневризме, артериите, варикозе, атеросклерозе, гангрене.
шунтирование сосудов нижних конечностей
Здоровые артериальные сосуды с гладкой поверхностью поражаются, их стенки становятся твердыми и хрупкими, кальцинируются, покрываются холестериновыми бляшками, закупориваются сформированными тромбами, суживающими просвет и вызывающими нарушение кровотока.
Если препятствие току крови имеет большие размеры, появляются длительные боли в икроножных мышцах, снижается подвижность конечности. Больные быстро устают при ходьбе, часто останавливаются и ждут, когда боль пройдет.
Прогрессирующая деформация сосудов и полное перекрытие их просвета приводят к нарушению кровоснабжения ткани, развитию ишемии и некроза. При отсутствии ожидаемого эффекта от медикаментозной терапии прибегают к операции.
нарушение кровоснабжения ткани и развитие гангрены
Поражение вен, в свою очередь, проявляется слабостью венозной стенки, извитостью вен, их расширением, формированием тромбов, развитием трофических нарушений. При риске развития тяжелых осложнений пациентам также может быть показано шунтирование.
Шунтирование сосудов в настоящее время проводится преимущественно тем пациентам, которым противопоказана эндоваскулярная хирургия. Шунт присоединяют с сосуду одним концом выше места поражения, а другим — ниже.
Так создается обходной путь вокруг участка кровеносного сосуда, пораженного заболеванием. Благодаря оперативному вмешательству удается полностью восстановить кровоток, избежать развития гангрены и ампутации конечности.
Шунтирование нижних конечностей — непростая процедура, которая должна выполняться по строгим показаниям. Операция проводится врачами-ангиохирургами в следующих случаях:
- Аневризма периферических артерий,
- Атеросклеротическое поражение артерий,
- Облитерирующий эндартериит,
- Начинающаяся гангрена ног,
- Варикозное расширение вен,
- Тромбоз и тромбофлебит,
- Невозможность использования эндоваскулярных и альтернативных методик,
- Отсутствие эффекта от медикаментозного лечения.
Шунтирование сосудов обычно не проводится в случае:
- Возможности успешного проведения ангиопластики,
- Обездвиженности больного,
- Неудовлетворительного общего состояния больного,
- Заболевания внутренних органов в стадии декомпенсации.
- нет признаков острой ишемии (операция не принесет вреда, но замена сосуда, способного обеспечить полноценный кровоток, имплантатом причинит заболевшему дополнительную травму);
- есть возможность сделать сосудистую ангиопластику (этот вид лечения обеспечивает более полное восстановление сосуда);
- нет полноценного доступа к поврежденному участку вены или артерии;
- отсутствие возможности у пациента полноценно двигаться (параличи и парезы, вызванные другими заболеваниями);
- состояние декомпенсации любых систем или органов (мочевыделительная, дыхательная и др.);
- любые тяжелые патологии, сопутствующие сосудистым нарушениям (онкология, декомпенсированная стадия диабета и др.);
- воспалительные процессы в организме (наличие инфекции в организме служит противопоказанием, ведь у таких больных ослаблена иммунная система, и при послеоперационном восстановлении могут возникнуть осложнения).
Только после исключения всех противопоказаний хирурги проводят ангиопротезирование. Такая подготовка связана с тем, что оперативное вмешательство требует от хирурга максимальной точности. Но даже при успешном результате вмешательства состояние здоровья пациента может свести к нулю пользу от операции.
Шунтирование сосудов ног помогает восстановить полноценный кровоток в конечностях и избежать развития осложнений, связанных с ишемическими процессами в тканях. К сожалению, оперативное вмешательство не всегда возможно и имеет противопоказания.
Вся информация на сайте предоставлена в ознакомительных целях. Перед применением любых рекомендаций обязательно проконсультируйтесь с врачом. Полное или частичное копирование информации с сайта без указания активной ссылки на него запрещено.
Закупоренные артерии – результат выраженного атеросклероза. К нему могут приводить такие проблемы, как:
- повышение в крови уровня холестерина и других липидов;
- сахарный диабет;
- избыточный вес;
- болезнь Бюргера;
- аутоиммунные васкулиты;
- курение.
При отсутствии медицинского наблюдения данные болезни часто приводят к сужению сосудистого просвета в ведущей артерии нижних конечностей.
Скопление бляшек на внутренних стенках приводит к:
- ослабленному кровообращению;
- кислородному голоданию;
- болевому синдрому;
- образованию некротических язв.
Если купировать процесс не удается, то операция – единственный способ предотвратить начало гангрены и последующую ампутации ног.
Когда операция невозможна, хирург принимает решение о полном удалении пораженного сосуда.
Подвздошно-бедренное шунтирование применяется при односторонней закупорке артерии в тазу.
При закупорке обеих подвздошных артерий выполняют подмышечно-бедренное шунтирование.
При синдроме Лериша или поражении брюшной аорты — аорто-бедренное шунтирование.
Неожиданности во время или после шунтирования возникают крайне редко и обычно связаны либо с фоновыми заболеваниями, либо с общим неудовлетворительным состоянием организма.
Врачу и пациенту следует быть готовым к возникновению таких проблем, как:
- Тромбоз шунта. Закупорка может случиться как в процессе операции, так и через долгое время после. Это значит, что остальные сосуды нижних конечностей нездоровы. Резкое ухудшение кровоснабжения сопровождается болью и является показанием к срочной операции. В редких случаях, когда шунтирование невозможно, ногу спасти не удается.
- Чрезмерная потеря крови. Назначается переливание и повтор процедуры.
- Проблемы с сердцем. Наркоз и постороннее вмешательство добавляет сердцу нагрузки, что может быть фатальным при поражениях сердечных сосудов. Такие больные уже после проводят несколько дней в реанимации.
- Почечная недостаточность. Сама по себе возникает крайне редко. Обычно фоном идут уже имеющиеся заболевания. Хирург решает проблему диализом.
- Лимфорея. Паховая область богата на лимфатические сосуды, функция которых – обеспечить вены межтканевой жидкостью. Истечение лимфой грозит возникновением на месте разреза очаговых инфекций. Процесс может длиться до нескольких недель и лечится локально.
- Отечность. После вмешательства приток крови к ноге усиливается и провоцирует появление отека.
- Нарушение кожной чувствительности. Операционный порез травмирует нервные окончания в кожных покровах, что приводит к частичному онемению верха бедра, а также прооперированных зон. Обычно со временем проходит само и никак не влияет на способность двигаться.
- Гной и нарушение целостности швов замедляет выздоровление и способствует образованию неэстетичных рубцов.
praviloserdca.ru
После замены клапана на сердце отекают ноги
Давать общие рекомендации по образу жизни после замены клапана – довольно непросто, в первую очередь потому, что пациенты, подвергнутые этой операции, очень разные.
Замена клапана проводится молодым, подросткам и даже детям, чья единственная проблема состоит в патологии клапанного аппарата сердца. В то же время операция может быть выполнена пожилым пациентам, чье сердце уже успело существенно пострадать от ИБС и хронической сердечной недостаточности.
Исходное состояние здоровья и сердечно-сосудистой системы больных отличается в широких пределах, и это во многом определяет особенности образа жизни после проведенного хирургического вмешательства. И не только это…
Необходимость в замене клапана может возникать у пациентов, которые страдают различными заболеваниями. Клапаны разрушаются или перестают выполнять свою функцию в результате ревматизма, эндокардита, аневризмы аорты, врожденных пороков сердца, перенесенного инфаркта миокарда и так далее. Причина появления проблемы также накладывает отпечаток на последующее лечение.
Сами искусственные клапаны бывают трех видов. Механические сделаны из гипоаллергенных материалов – металла и разновидности пластика. Они устанавливаются один раз и на всю жизнь. Биологические (свиные) служат 5-15 лет, после чего пациенту повторно делают операцию по их замене.
Наконец, есть донорские клапаны, их применяют крайне редко. Особенности жизни после операции во многом зависят и от вида клапана. А теперь – собственно о рекомендациях после проведения замены клапана.
Сами искусственные клапаны бывают трех видов. Механические сделаны из гипоаллергенных материалов – металла и разновидности пластика. Они устанавливаются один раз и на всю жизнь. Биологические (свиные) служат 5-15 лет, после чего пациенту повторно делают операцию по их замене.
Наконец, есть донорские клапаны, их применяют крайне редко. Особенности жизни после операции во многом зависят и от вида клапана. А теперь – собственно о рекомендациях после проведения замены клапана.
С 70-хх годов прошлого столетия конфигурация протезов клапанов претерпела некоторые изменения. Одним из самых устаревших считаются клапаны на основе шариковых протезов.
Позднее начали применяться клапаны на основе шарнирных дисковых протезов.
Кроме этого, у пациентов с повышенным риском тромбообразования используются модели, полученные из сердца свиньи – биологические протезы, или ксенотрансплантанты.
Недостатком механических протезов является высокая скорость образования тромбов на створках клапанов, что связано с высоким риском тромбоэмболии легочной артерии, ишемического инсульта, тромбоза бедренных артерий с возможной ампутацией конечности и т. д.
В связи с этим, у лиц пожилого возраста (старше 65 лет) предпочтительнее проводить операцию по протезированию клапанов биологическим протезом. Также возможна операция с протезированием аортального клапана собственным клапаном легочной артерии с одномоментным протезированием последнего биологическим протезом.
Недостатком биологических протезов является высокий риск повторного развития бактериального воспаления на установленном свином клапане.
Срок службы клапанов при отсутствии осложнений составляет от 10 до 15 лет, при износе клапана возможно проведение повторной операции по его замене.
З амена клапана проводится молодым, подросткам и даже детям, чья единственная проблема состоит в патологии клапанного аппарата сердца. В то же время операция может быть выполнена пожилым пациентам, чье сердце уже успело существенно пострадать от ИБС и хронической сердечной недостаточности.
Исходное состояние здоровья и сердечно-сосудистой системы больных отличается в широких пределах, и это во многом определяет особенности образа жизни после проведенного хирургического вмешательства. И не только это…
Недостатком механических протезов является высокая скорость образования тромбов на створках клапанов, что связано с высоким риском тромбоэмболии легочной артерии, ишемического инсульта, тромбоза бедренных артерий с возможной ампутацией конечности и т. д.
В связи с этим, у лиц пожилого возраста (старше 65 лет) предпочтительнее проводить операцию по протезированию клапанов биологическим протезом. Также возможна операция с протезированием аортального клапана собственным клапаном легочной артерии с одномоментным протезированием последнего биологическим протезом.
Диетическое питание после операции
Так как сердечные отеки сами по себе являются лишь одним из проявлений сердечной недостаточности, они не вызывают каких-либо прямых последствий или осложнений. Тем не менее, при обнаружении отечного синдрома обязательно начинают поиск его причины и назначают курс лечения.
Это связано с тем, что у пациентов с запущенными отеками, которые игнорировались долгое время, могут появляться более серьезные проявления сердечной недостаточности. Последствия и осложнения в данном случае будут обусловлены отчасти наличием отека, а отчасти – системными нарушениями кровообращения.
- анасарка;
- трофические язвы;
- лимфедема;
- асцит;
- отек легких;
- гидроторакс;
- гидроперикард.
Анасаркой называется распространенный отек подкожной клетчатки, при котором могут наблюдаться и другие осложнения, о которых будет сказано далее (
). Это крайняя степень выраженности отечного синдрома, которая иногда развивается при отсутствии квалифицированного лечения. Обычно в развитии этого осложнения принимают участие различные механизмы. Наблюдается не только застой крови в большом круге кровообращения, но также нарушение почечной фильтрации и падение уровня белка в крови (
При анасарке отеки располагаются не только в области стоп или на пояснице. Они охватывают также бедра, половые органы, руки, лицо и шею. Непосредственной угрозы для жизни при этом нет. Серьезные нарушения в работе органов наблюдаются только при дальнейшем развитии патологического процесса.
Трофические язвы могут появляться на поздних стадиях декомпенсированной сердечной недостаточности. Обычно они располагаются на нижних конечностях в месте наиболее плотного отека либо ниже. Язвы представляют собой области, где постепенно погибают живые клетки. Мертвые ткани становятся удобным местом для развития патогенных (
. Это усугубляет течение болезни.
- длительная гипоксия тканей;
- застой венозной крови;
- пережатие артерий скоплением жидкости;
- нарушение иннервации.
Появление трофических язв является плохим признаком, который говорит о тяжелой декомпенсации кровообращения. Эти язвы длительное время не заживают даже на фоне активного противомикробного лечения. Единственным условием их исчезновения (
) является полное восстановление нормального кровотока. Обычно этого не удается добиться, если болезнь уже зашла так далеко.
Лимфедемой называется отек, который возникает из-за локального скопления лимфы в определенной анатомической области. Лимфа – это жидкость, которая образуется в клетках в результате их жизнедеятельности.
В норме она оттекает по специальной сети лимфатических сосудов. При плотном сердечном отеке вены набухают, и в межклеточном пространстве скапливается жидкость. Это приводит к сдавливанию лимфатических сосудов и узлов.
Если отек будет держаться длительное время, тонкие лимфатические сосуды могут зарасти соединительной тканью. В результате даже после нормализации работы сердца и исчезновения сердечного отека отток лимфы будет нарушен.
Останется так называемый лимфатический отек или лимфедема, бороться с которым значительно тяжелее. Дело в том, что нет эффективного хирургического или медикаментозного метода, чтобы восстановить проходимость сосудов лимфатической сети.
Со временем скопление лимфы способствует разрастанию соединительной ткани под кожей. После этого конечность увеличивается в размерах, при надавливании на нее пальцем следа уже не остается. Процесс носит односторонний характер и встречается на конечностях.
Асцит не является следствием периферических сердечных отеков. Он появляется из-за застоя венозной крови в системе портальной (
) вены. Этот синдром проявляется накоплением жидкости в брюшной полости. Из сосудов, собирающих кровь от желудка, кишечника и селезенки, просачивается некоторое количество жидкости. Она стекает в нижние отделы брюшной полости и скапливается там.
Обнаружить асцит довольно сложно, так как при скоплении даже 1 – 1,5 литра жидкости у больного не появляется каких-либо дополнительных симптомов. Требуется проведение УЗИ, чтобы поставить правильный диагноз.
При длительной декомпенсированной сердечной недостаточности в брюшной полости скапливается столько жидкости, что это становится заметно невооруженным глазом. Как правило, на этой стадии болезнь уже усугубляется нарушениями в работе печени и почек. При пальпации брюшной полости можно отчетливо почувствовать флюктуацию (
) жидкости.
Асцит опасен сдавливанием внутренних органов, повышенным риском развития
, образованием спаек между петлями кишечника. Временной мерой для удаления жидкости из брюшной полости является пункция. Полноценное же лечение должно включать нормализацию кровообращения, восстановление работы печени, поддержание нормального состава крови.
Отек легких является одним из тяжелейших осложнений сердечной недостаточности. Он может развиться при отсутствии квалифицированного лечения уже через несколько дней после появления периферических отеков на ногах.
Жидкость попадает в полость дыхательных альвеол из расширенных капилляров. Здесь она скапливается и нарушает газообмен. Если человеку в таком состоянии не оказать срочную медицинскую помощь, велика вероятность смертельного исхода.
Данное осложнение может наблюдаться при анасарке. Из расширенных и переполненных кровью сосудов жидкость начинает просачиваться в естественные полости организма. При гидротораксе местом ее скопления становится плевральная полость, расположенная между легкими и грудной стенкой.
При гидротораксе могут наблюдаться серьезные проблемы с дыханием. Тяжесть состояния зависит от объема скопившейся жидкости. Чем он больше, тем сильнее сдавливаются легкие. Они не могут полноценно расправиться на вдохе, и организм перестает получать достаточное количество кислорода. На фоне нарушений кровообращения (
) создается прямая опасность для жизни. Эффективным методом лечения является пункция плевральной полости и удаление из нее жидкости.
Механизм развития этого осложнения схож с таковым при гидротораксе. Отличие заключается лишь в том, что жидкая фракция крови начинает скапливаться между листками сердечной сумки, перикарда. При большом объеме жидкости в перикардиальной полости сдавливается сердце. Это не позволяет ему наполняться кровью в диастолу (
). В результате насосная функция нарушается еще сильнее.
Гидроперикард можно распознать по приглушению сердечных тонов во время аускультации и увеличению сердца (
). Эхокардиография помогает точно выяснить объем скопившейся жидкости. Если создается угроза для жизни пациента и медикаментозное лечение (
) не помогает, то делается пункция перикарда. Скопившаяся жидкость удаляется с помощью специального шприца.
Операция по замене сердечного клапана начинается после специальной подготовки (дыхательная гимнастика, клизма и др.) и введения аппаратов для наркоза.
Протезирование аортального клапана сердца осуществляется на открытом органе. После вскрытия груди сердце подключается к искусственному кровотоку. Без обязательного раскрытия процедура проводится при тяжёлом состоянии пациента, нестабильной гемодинамике.
Методики такого оперативного вмешательства предусматривают осуществление доступа к органу через область бедренной вены. За процессом наблюдают на специальном экране с помощью контрастирования сосудов.
Биологический материал позволяет после приёма антикоагулянтов в течение трёхмесячного срока после операции в последующем обходиться без них.
Этапы операции
После специальной подготовки (она описана выше) и введения общей анестезии хирургическое вмешательство предусматривает следующие этапы:
- обработка операционного поля;
- продольное рассечение грудины, вскрытие полости перикарда;
- подключение механизма искусственного кровообращения;
- манипуляции на сердце (удаление поражённого клапана);
- установка (вживление) искусственного протеза;
- контроль функций вживлённого протеза, проверка швов;
- отключение искусственного кровотока, «запуск» сердца;
- наложение швов.
Процедура проходит под общим наркозом. Обработка миокарда на всём протяжении операции (не менее 2 часов) производится холодным физраствором.
По окончании процесса прооперированный человек направляется в реанимацию. Ему не позволяется вставать двое суток. Вначале сохраняется боль за грудиной, высокая утомляемость. На пятый день пациент моет быть выписан. Обработка швов проводится ежедневно. Удаляются они на 7-10 день.
Современные операции по вживлению клапана осуществляются с минимальным риском. Из стационара выписывают человека на пятые-шестые сутки, если отсутствуют осложнения. Однако перенесший данную процедуру человек должен изменить свой стиль жизни.
Важной является реабилитация после операции. Двигательный режим должен быть щадящим:
- при посадке ноги держать под прямым углом в области колен, не скрещивать их;
- прежде чем встать со стула, следует продвинуться к краю;
- прежде чем встать с кровати, сначала перекатиться на бок;
- для поднимания предметов снизу не наклоняться, а присаживаться.
Добавлять новые движения следует постепенно, в щадящем режиме. В первое время могут отекать ноги, нарушаться сон и аппетит, возникать расстройства зрения.
Приступы депрессий могут сменяться чрезмерной весёлостью. Но явления эти временные. Жизнь после операции быстро входит в привычное русло.
При грамотной реабилитации через несколько месяцев (полгода) пациент восстанавливает нормальную работу сердца и чувствует себя здоровым.
- боль в груди;
- расстройства зрения;
- плохой аппетит;
- бессонница и сонливость;
- отек ног.
- Озноб.
- Лихорадка.
- Нарушение работы установленного клапана (снова возникают признаки сердечной недостаточности).
- Отказаться от вредных привычек и употребления кофе.
- Принимать назначенные врачом антикоагулянты.
- Соблюдать диету: отказаться от жирного, жареного, соленого, есть больше фруктов, овощей и кисломолочных продуктов.
- Работать не больше 8 часов в сутки.
- Спать не менее 8 часов в сутки.
- Не вести сидячий образ жизни, больше ходить пешком, проводить минимум 1–2 часа в день на свежем воздухе.
Физические нагрузки
- соль;
- кофейные напитки;
- жиры животного происхождения;
- углеводы.
- нестабильность операционной раны;
- миграция вживлённого протеза;
- инсульт, инфаркт;
- осложнения из-за длительной неподвижности.
- Пр и установке донорских клапанов пациенту после операции и пожизненно предстоит принимать препараты, подавляющие иммунитет. Это уменьшает риск отторжения чужеродной ткани.
- Если у пациента после замены клапана имеются симптомы сердечно-сосудистых заболеваний (например, у него имеется стенокардия, артериальная гипертония и т.д.), ему следует регулярно и на постоянной основе вести прием соответствующих лекарств. Состав терапии, дозировка медикаментов определяются врачом. Если в какой-то момент рекомендованная схема терапии перестала «работать» так, как раньше, нужно обязательно обратиться к врачу для обследования и коррекции лечения.
- Если необходимость замены клапана у пациента была вызвана ревматическим пороком сердца, после операции ему может потребоваться периодический прием антибиотиков для профилактики ревматических атак.
- Всем пациентам с механическими и биологическими клапанами показана терапия препаратами-антикоагулянтами. В сердце фактически вводится инородное тело, на что система крови реагирует повышенной свертываемостью. В результате на клапане могут образоваться тромбы, которые затруднят его работу, смогут оторваться и выйти в кровоток, вследствие чего вызвать опасные и даже жизнеугрожающие осложнения – инсульт, тромбоз сосудов, тромбоэмболию легочной артерии.
- нужно полностью отказаться от вредных привычек;
- отказаться от употребления кофе;
- нужно обеспечить здоровое, сбалансированное питание. следует, есть больше фруктов, овощей и злаковых. снизить до минимума употребление животных жиров и соли;
- лечебная физкультура должна регулярно проводиться и нагрузка должна увеличиваться для того чтобы укреплять миокард;
- важно много гулять на свежем воздухе;
- максимально оградить себя от стрессов и различных эмоциональных перегрузок;
- важно иметь режим дня;
- нужно чтобы организм получал достаточное количество минеральных веществ, а именно, таких как натрий, магний, кальций;
- своевременно и регулярно проходить все обследования и консультации у врачей, сдавать анализы. А также принимать все необходимые лекарственные препараты для поддержания работы сердца.
- Подкожные инъекции гепарина в раннем постоперационном периоде,
- Постоянный прием варфарина под ежемесячным контролем МНО (международного ассоциированного отношения) – важного показателя тромбообразующей системы крови, в норме он должен быть в пределах 2.5 – 3.5,
- Постоянный прием аспирина (тромбоАсс, ацекардол, аспирин Кардио и др).
- Регулярное посещение врача – ежемесячное в первый год после операции, раз в полгода во второй год и ежегодное в последующем, с постоянным мониторингом функций сердечно-сосудистой системы с помощью ЭКГ и эхокардиоскопии,
- Регулярный прием назначенных препаратов (антикоагулянтов, антибиотиков),
- Лечение остаточной сердечной недостаточности с помощью постоянного приема дигоксина и мочегонных препаратов (индапамид, верошпирон, диувер и др),
- Адекватная физическая активность,
- Соблюдение режима труда и отдыха,
- Соблюдение диеты — исключение жирных, жареных, соленых продуктов, употребление большого количества овощей, фруктов, кисломолочных и крупяных изделий,
- Полное исключение вредных привычек.
Физические нагрузки
После хирургического вмешательства
называется системное воспалительное заболевание, при котором в крови пациента появляются специфические антитела, способные атаковать собственные клетки. Обычно заболевание развивается через несколько недель после перенесенной стрептококковой
). Антигены этого микроорганизма очень похожи по структуре на некоторые клетки организма. Из-за этого иммунная система атакует не только микроб, но и ряд нормальных тканей. Наиболее сильное сходство бета-гемолитический
группы А (
) имеет с клетками сердца. Больше всего поражается миокард и сердечные клапаны.
На последней стадии болезнь переходит к хроническому течению. Дело в том, что изменяется само строение клапанов и миокарда. Даже после полного излечения инфекции и подавления аутоиммунного процесса дефект остается. Он и ведет к нарушениям кровообращения, которые часто сопровождаются отечным синдромом.
Данное понятие объединяет целый ряд структурных нарушений, которые присутствуют у пациента с рождения. Их появление объясняется нарушениями
. На нормальное деление клеток сердца может повлиять целый ряд различных факторов. Они воздействуют на генетический материал и нарушают процесс развития тканей. Из-за этого после рождения у детей наблюдаются проблемы в работе сердца.
- генетические и хромосомные заболевания (в том числе синдром Дауна, Патау, Эдвардса и др.);
- ионизирующие излучения (контакт с радиоактивными веществами во время беременности, прохождение противопоказанных медицинских процедур);
- воздействие химических мутагенов (алкоголь, никотин, нитраты, органические краски и др.);
- прием ряда лекарственных средств (талидомид, некоторые антибиотики);
- некоторые инфекции, перенесенные матерью во время беременности (корь, краснуха, гепатит В в третьем триместре, тяжелое обострение герпетической инфекции).
Во всех этих случаях нарушается нормальное развитие ребенка. При врожденных пороках прогноз может быть различным. Если имеется серьезное нарушение кровообращения, требуется срочная операция для спасения жизни ребенка.
Хроническим легочным сердцем называется гипертрофия мышечной ткани в стенке правого желудочка. Обычно она развивается в течение нескольких лет у пациентов с серьезными заболеваниями легких. При ряде патологий (
) кровообращение в малом круге ухудшается. Из-за этого растет давление в легочной артерии. Чтобы преодолеть это давление правый желудочек начинает наращивать мышечную массу. Поначалу это действительно компенсирует нарушения кровообращения.
Однако на более поздних стадиях появляется целый ряд проблем. Во-первых, гипертрофированный миокард потребляет больше кислорода. Во-вторых, из-за утолщения стенок уменьшается объем желудочка. В-третьих, появляются проблемы с ритмом (
). В сумме это дает застой венозной крови в правом предсердии и крупных венах. Сердечные отеки появляются позднее, когда наступает период декомпенсации кровообращения. В данном случае они будут одним из наиболее характерных проявлений патологии.
) жидкости.
Это анатомическое формирование, способствующее прекращению сообщения левого желудочка (ЛЖ) с аортой в период расслабления мышцы сердца (диастолы). Створки этого клапана смыкаются плотно во время удара струи крови, предотвращая её движение из аорты назад в желудочек. Площадь его в норме равна 3-4 см ².
Дефекты врождённые либо приобретённые провоцируют опасность:
- трещин;
- рубцов;
- уплотнений;
- сжатий.
Совокупность данных факторов вызывает пороки сердца.
При отклонениях от нормы возникают аортальные пороки: комбинированный, стеноз, недостаточность.
Он представлен в виде двух створок между предсердием и ЛЖ. Из первого во второй проникает кровь. При сжимании желудочка клапан закрыт. Кровь в этот момент выталкивается не в предсердие, а через аорту в область сосудов.
Замена его малоинвазивными способами занимает примерно три часа. Открытый метод применяется в тяжелых случаях.
Методы коррекции
https://www.youtube.com/watch?v=s3U_6IcONCw
praviloserdca.ru
Отеки после операции: причины, способы снятия отеков, медикаментозные и народные методы лечения, консультации и советы врача
Отеки после операции - это распространенное явление после хирургического вмешательства на любой части тела. Отечность образуется по причине скапливания большого количества лимфы в поврежденных тканях. Данный процесс является ответом иммунной системы, которая старается обеспечить нормальное функционирование организма человека, даже несмотря на недавнее оперативное вмешательство. Рассмотрим в статье более подробно причины появления отечности, способы снятия отеков и методы лечения.
Почему появляется отечность?
После повреждения мягких тканей отек появляется практически всегда, однако может иметь разную выраженность. На степень проявления отечности после операции оказывают влияние следующие факторы:
- образ жизни пациента;
- индивидуальные особенности организма;
- состояние здоровья;
- придерживается ли пациент всех рекомендаций врача;
- состояние лимфатической и иммунной систем пациента.
В большинстве случаев уменьшение отека на лице после операции напрямую зависит от того, какие усилия прилагает больной после операции для восстановления здоровья в реабилитационный период. Соблюдение всех предписаний врача позволит улучшить состояние здоровья в минимально короткие сроки. Заниматься самолечением в данной ситуации не рекомендуется, это может привести к ухудшению состояния.
Отеки условно делятся на несколько видов:
- местные или локальные, которые образуются в определенных участках тела;
- общего кровообращения, что образуются в разных местах одновременно из-за нарушений в работе внутренних органов.
Почему после операции отек появляется около пораженного участка кожи, подскажет только квалифицированный врач.
Продолжительность
Сколько времени отекает рука после операции или нога, напрямую зависит от масштабности и сложности хирургического вмешательства. С целью минимизации риска появления воспалительной реакции пациенты в послеоперационный период должны находиться под постоянным наблюдением врача.
Согласно медицинской статистике, отечность после снятия повязки остается еще 14-21 день. После операции важно постоянно наблюдаться до момента заживления раны не только у лечащего врача, но и у нефролога.
Даже после самой незначительной операции может сформироваться отечность, однако никакой опасности для здоровья пациента она не несет. Согласно медицинской статистике, отекать нога после операции или рука может уже через 24-48 часов после операции, и так же после такого же промежутка времени симптоматика исчезает, при этом не оставляя никаких следов.
Не стоит паниковать в случаях, если:
- припухлость имеет небольшие размеры;
- оттекла только та часть тела, где ранее была выполнена операция;
- набухла та травмированная конечность, на которую была оказана большая нагрузка.
Бить тревогу нужно, если одновременно с появлением отека после операции наблюдаются сбои в работе печени, почек и сердца. В данной ситуации стоит немедленно обратиться к врачу.
Осложнения
В период проведения оперативного вмешательства организм пациента поддается сильной нагрузке, поэтому отечность может сопровождаться тромбозом, застоем крови и межклеточной жидкости. Рассмотрим более детально типы осложнений.
Тромбоз после операции возникает преимущественно у пациентов преклонного возраста. Опасна эта патология тем, что не имеет видимых симптомов, поэтому диагностировать его на первой стадии развития довольно сложно. В тяжелых случаях может возникнуть тромфоэмболия легочной артерии. Обнаружить заболевание можно только с помощью проведения УЗИ.
О застое крови и межклеточной жидкости свидетельствует отечность шеи, конечностей и области вокруг глаз, которая может появляться как после операции, так и в виде самостоятельной патологии. Если у пациента были проблемы с сердцем или с почками, то после хирургического вмешательства имеющиеся заболевания могут усугубиться.
Основные принципы терапии послеоперационных отеков
Эффективное устранение отечности напрямую зависит от строгого соблюдения принципов лечения. Симптоматическая терапия включает следующие мероприятия:
- уменьшение количества потребляемой воды;
- снижение употребления пищи с большим содержанием соли;
- проведение контроля суточного диуреза;
- прием мочегонных средств с целью выведения излишка жидкости в организме;
- проведение контроля уровня электролитов в крови, а особенно калия.
Рекомендации врачей
Как снять отек после операции, посоветуют квалифицированные врачи. Конечно же, нужно ограничить прием теплой ванны или душа. Вместо этого разрешается принимать контрастный душ или же ополаскивать определенные участки тела прохладной водой. Это позволит избавить ткани от скопления жидкости.
В обязательном порядке рекомендован отдых и покой после операции. Голову во время сна следует приподнять с помощью подушек. В период реабилитации нужно отказаться от долгих просмотров телевизора и чтения книг, чтобы не перенапрягать организм.
Во время заживления отека после операции не рекомендуется употреблять алкогольные напитки, соленую и жареную пищу, острые блюда. Следует отказаться от кофе и газированных напитков, так как они усиливают отечность, задерживая воду в организме.
Уменьшить боль, которая сопровождает отечность
Для уменьшения болевых ощущений, которые в большинстве случаев могут сопровождать патологию, врачи рекомендуют прикладывать холодные компрессы или пузырь со льдом. Длительность процедуры 10-15 минут, после чего воспаление и отечность уменьшаются. В некоторых случаях можно использовать прохладные компрессы на основе отваров лекарственных трав, например, зверобоя или подорожника. Такие процедуры не только уменьшат отеки, но и значительно ускорят процесс заживления послеоперационных ран. Применять вышеупомянутые методы в восстановительной терапии можно только после согласования с лечащим врачом. В ином случае может возникнуть аллергическая реакция, которая только усугубит состояние пациента.
Медикаментозная терапия
Уменьшить отечность вполне возможно с помощью разных лекарственных препаратов, которые применяются только по назначению врача. Отличным вариантом станет использование мазей и гелей, основное действие которых направлено на ускорение оттока лимфы и минимизации гематомы. Могут быть прописаны противовоспалительные средства, противоотечные компрессы, а также наружные препараты с экстрактом медицинской пиявки.
После операции сильные отеки можно убрать не только с помощью медикаментозной терапии, но и благодаря средствам народной медицины. Основная цель применения собственноручно приготовленных отваров — это выведение лишней жидкости, которая скапливается в мягких тканях. Действенными методами можно считать следующие рецепты:
- Чтобы снять отечность с нижних конечностей, используется настой ромашки или зверобоя. В мягкие ткани можно втирать оливковое масло или накладывать компрессы на основе уксуса. Также снять воспаление поможет настой валерианы, которым протираются пораженные участки кожи.
- Отеки после операции на лице в домашних условиях можно убрать с помощью протирания кожи кусочками льда из настоя ромашки или чая. Уменьшить послеоперационный отек можно с помощью прикладывания сырого картофеля и огурца к воспаленным местам.
- Можно также применять настой на основе спорыша. Сухая смесь травы заливается крутым кипятком. Настаивается отвар несколько часов, после чего принимается внутрь несколько раз в сутки.
- Достаточно популярным средством является сок алоэ, который быстро и эффективно снимает воспаление и болевые ощущения. К пораженному участку прикладываются разрезанные листки алоэ и выдерживаются 2-3 часа.
Снять отечность после операции с лица
Чтобы избавиться от послеоперационного отека, который возник на лице, стоит легко массировать пострадавшие участки кубиками льда из ромашкового чая. Отличным вариантом станет применение масок из сырого картофеля и огурца. Протирание лица отваром из листьев зеленого чая позволит не только убрать отечность, но и быстро тонизировать кожные покровы.
На самом деле в большиестве случаев отеки после хирургического вмешательства не представляют опасности для здоровья человека, но все-таки от них стоит быстрее избавиться. Перед тем как использовать средства народной медицины, следует проконсультироваться с лечащим врачом. Это позволит избежать появления аллергической реакции или ухудшения общего состояния здоровья.
fb.ru