Лечение суставов - артроз, артрит, остеохондроз и многое другое
Острый и хронический лейкоз
Хронический лейкоз
Хронический лейкоз – первичное опухолевое заболевание системы кроветворения, субстратом которого выступают зрелые и созревающие клетки миелоидного или лимфоидного ряда. Различные формы хронического лейкоза протекают с преобладанием интоксикационного (слабость, артралгии, оссалгии, анорексия, похудание), тромбогеморрагического (кровоточивость, тромбозы различной локализации), лимфопролиферативного синдромов (увеличение лимфоузов, спленомегалия и др.). Решающее значение в диагностике хронического лейкоза принадлежит исследованию ОАК, биоптатов костного мозга и лимфоузлов. Лечение хронических лейкозов проводится методами химиотерапии, лучевой терапии, иммунотерапии, возможна трансплантация костного мозга.
Хронический лейкоз – хронические лимфопролиферативные и миелопролиферативные заболевания, характеризующиеся избыточным увеличением количества кроветворных клеток, сохраняющих способность к дифференцировке. В отличие от острых лейкозов, при которых происходит пролиферация низкодифференцированных гемопоэтических клеток, при хронических лейкозах опухолевый субстрат представлен созревающими или зрелыми клетками. Для всех типов хронических лейкозов характерна длительная стадия доброкачественной моноклоновой опухоли.
Хронические лейкозы поражают преимущественно взрослых в возрасте 40-50 лет; мужчины болеют чаще. На долю хронического лимфоидного лейкоза приходится около 30% случаев, хронического миелоидного лейкоза - 20% всех форм лейкемии. Хронический лимфолейкоз в гематологии диагностируется в 2 раза чаще, чем хронический миелолейкоз. Лейкозы у детей протекают в хроническом варианте крайне редко - в 1-2% случаев.
Хронический лейкоз
Истинные причины, приводящие к развитию хронического лейкоза, неизвестны. В настоящее время наибольшее признание получила вирусно-генетическая теория гемобластозов. Согласно данной гипотезе, некоторые виды вирусов (в числе которых – вирус Эбштейна-Барр, ретровирусы и др.) способны проникать в незрелые кроветворные клетки и вызывать их беспрепятственное деление. Не подвергается сомнению и роль наследственности в происхождении лейкозов, поскольку доподлинно известно, что заболевание нередко носит семейный характер. Кроме этого, хронический миелолейкоз в 95% случаев ассоциирован с аномалией 22-й хромосомы (филадельфийской или Рh-хромосомы), фрагмент длинного плеча которой транслоцирован на 9-ю хромосому.
Наиболее значимыми предрасполагающими факторами к различным видам и формам хронических лейкозов выступают воздействия на организм высоких доз радиации, рентгеновского облучения, производственных химических вредностей (лаков, красок и др.), лекарственных препаратов (солей золота, антибиотиков, цитостатиков), длительный стаж курения. Риск развития хронического лимфоцитарного лейкоза повышается при длительном контакте с гербицидами и пестицидами, а хронического миелоидного лейкоза – при радиационном облучении.
В патогенезе хронического лимфолейкоза значимая роль принадлежит иммунологическим механизмам – об этом свидетельствует его частое сочетание с аутоиммунной гемолитической анемией и тромбоцитопенией, коллагенозами. Вместе с тем, у большинства больных хроническими лейкозами причинно значимых факторов выявить не удается.
В зависимости от происхождения и клеточного субстрата опухоли хронические лейкозы делятся на лимфоцитарные, миелоцитарные (гранулоцитарные) и моноцитарные. К группе хронических лейкозов лимфоцитарного происхождения относятся: хронический лимфолейкоз, болезнь Сезари (лимфоматоз кожи), волосатоклеточный лейкоз, парапротеинемические гемобластозы (миеломная болезнь, макроглобулинемия Вальденстрема, болезни легких цепей, болезни тяжелых цепей).
Хронические лейкозы миелоцитарного происхождения включают следующие формы: хронический миелолейкоз, эритремию, истинную полицитемию, хронический эритромиелоз и др. К хроническим лейкозам моноцитарного происхождения относятся: хронический моноцитарный лейкоз и гистиоцитозы.
В своем развитии опухолевый процесс при хроническом лейкозе проходит две стадии: моноклоновую (доброкачественную) и поликлоновую (злокачественную). Течение хронического лейкоза условно подразделяется на 3 стадии: начальную, развернутую и терминальную.
В начальном периоде хронического миелолейкоза клинические проявления отсутствуют или неспецифичны, гематологические изменения выявляются случайно при исследовании крови. В доклиническом периоде возможно нарастание слабости, адинамии, потливости, субфебрилитета, болей в левом подреберье.
Переход хронического миелоидного лейкоза в развернутую стадию знаменуется прогрессирующей гиперплазией селезенки и печени, анорексией, похуданием, выраженными болями в костях и артралгиями. Характерно образование лейкемических инфильтратов на коже, слизистых полости рта (лейкемический периодонтит), ЖКТ. Геморрагический синдром проявляется гематурией, меноррагией, метроррагией, кровотечениями после экстракции зубов, кровавыми поносами. В случае присоединения вторичной инфекции (пневмонии, туберкулеза, сепсиса и др.) температурная кривая приобретает гектический характер.
Терминальная стадия хронического миелоидного лейкоза протекает с резким обострением всех симптомов и выраженной интоксикацией. В этот период может развиваться плохо поддающееся терапии и угрожающее жизни состояние – бластный криз, когда из-за резкого увеличения количества бластных клеток течение заболевания становится похожим на острый лейкоз. Для бластного криза характерна агрессивная симптоматика: лейкемиды кожи, тяжелые кровотечения, вторичные инфекции, высокая температура, возможен разрыв селезенки.
Долгое время единственным признаком хронического лимфолейкоза может быть лимфоцитоз до 40-50%, незначительное увеличение одной-двух групп лимфоузлов. В развернутый период лимфаденит принимает генерализованную форму: увеличиваются не только периферические, но и медиастинальные, мезентериальные, забрюшинные узлы. Возникает сплено- и гепатомегалия; возможно сдавление холедоха увеличенными лимфатическими узлами с развитием желтухи, а также верхней полой вены с развитием отеков шеи, лица, рук (синдром ВПВ). Беспокоят упорные оссалгии, кожный зуд, рецидивирующие инфекции.
Тяжесть общего состояния больных хроническим лимфоидным лейкозом обусловлена прогрессированием интоксикации (слабость, потливость, лихорадка, анорексия) и анемического синдрома (головокружение, одышка, сердцебиение, обморочные состояния).
Терминальная стадия хронического лимфоидного лейкоза характеризуется присоединением геморрагического и иммунодефицитного синдромов. В этот период развивается тяжелая интоксикация, возникают кровоизлияния под кожу и слизистые, носовые, десневые, маточные кровотечения. Иммунодефицит, обусловленный неспособностью функционально незрелых лейкоцитов выполнять свои защитные функции, проявляется синдромом инфекционных осложнений. У больных хроническим лимфолейкозом часты легочные инфекции (бронхиты, бактериальные пневмонии, туберкулезные плевриты), грибковые поражения кожи и слизистых, абсцессы и флегмоны мягких тканей, пиелонефриты, герпетическая инфекция, сепсис.
Нарастают дистрофические изменения внутренних органов, кахексия, почечная недостаточность. Летальный исход при хроническом лимфоидном лейкозе наступает от тяжелых инфекционно-септических осложнений, кровотечений, анемии, истощения. Возможна трансформация хронического лимфолейкоза в острый лейкоз или лимфосаркому (неходжкинскую лимфому).
Предполагаемый диагноз устанавливается на основании анализа гемограммы, с результатами которой пациент должен быть немедленно направлен к гематологу. Типичные для хронического миелоидного лейкоза изменения включают: анемию, присутствие единичных миелобластов и гранулоцитов на разной стадии дифференцировки; в период бластного криза количество бластных клеток увеличивается более чем на 20%. При хроническом лимфолейкозе определяющими гематологическими признаками выступают выраженный лейкоцитоз и лимфоцитоз, наличие лимфобластов и клеток Боткина-Гумпрехта.
С целью определения морфологии опухолевого субстрата показано выполнение стернальной пункции, трепанобиопсии, биопсии лимфоузлов. В пунктате костного мозга при хроническом миелолейкозе увеличено количество миелокариоцитов за счет незрелых клеток гранулоцитарного ряда; в трепанобиоптате определяется замещение жировой ткани миелоидной. При хроническом лимфоидном лейкозе миелограмма характеризуется резким усилением лимфоцитарной метаплазии.
Для оценки выраженности лимфопролиферативного синдрома применяются инструментальные исследования: УЗИ лимфатических узлов, селезенки, рентгенография грудной клетки, лимфосцинтиграфия, МСКТ брюшной полости и ряд других.
На ранней доклинической стадии лечение неэффективно, поэтому больные подлежат динамическому наблюдению. Общережимные мероприятия предполагают исключение физических перегрузок, стрессов, инсоляции, электропроцедур и теплолечения; полноценное витаминизированное питание, длительные прогулки на свежем воздухе.
В развернутом периоде миелолейкоза назначается химиотерапевтическое лечение (бусульфан, митобронитол, гидроксимочевина и др.), при выраженной спленомегалии проводится облучение селезенки. Подобная тактика, хоть и не приводит к полному излечению, но существенно тормозит прогрессирование болезни и позволяет отсрочить наступление бластного криза. Кроме медикаментозной терапии, при хроническом миелоцитарном лейкозе используются процедуры лейкафереза. В ряде случаев излечение достигается с помощью трансплантации костного мозга.
При переходе хронического миелолейкоза в терминальную стадию назначается высокодозная полихимиотерапия. В среднем после установления диагноза больные хроническим миелолейкозом живут 3-5 лет, в отдельных случаях – 10-15 лет.
При хроническом лимфолейкозе также проводится цитостатическая терапия (хлорбутин, циклофосфамид), иногда в сочетании со стероидной терапией, облучением лимфоузлов, селезенки, кожи. При значительном увеличении селезенки выполняется спленэктомия. Применяется трансплантация стволовых клеток, однако ее эффективность еще требует подтверждения. Продолжительность жизни больных хроническим лимфоидным лейкозом может составлять от 2-3 лет (при тяжелых, неуклонно прогрессирующих формах) до 20-25 лет (при относительно благоприятном течении).
www.krasotaimedicina.ru
Хронический лейкоз: отличие от острого, симптомы, лечение
Лейкоз — что это такое? Его относят к заболеваниям, которые входят в понятие опухолевых (т.е. рак) и называют его раком крови или лейкемией. По силе проявлений и некоторой специфике лейкозы бывают острые и хронические, причём вторые не являются следствием первых и выделяются в другую патологию, хотя имеют одну природу.
Лейкоз в острой форме начинается моментально, прогрессирует быстро. В костном мозге резко нарушается созревание лейкоцитов, наблюдается явление увеличения бластных клеток, т. е. незрелых элементов, предшественников лейкоцитов. Эти предшественники клонируются непрерывно и бесконтрольно, быстро образуя опухоль, которая с кровотоком распространяет метастазы по здоровым органам и провоцирует опухоли любой локализации и в больших количествах. Характерна высокая скорость протекания заболевания.
Отличие лейкемии хронической от острой формы недуга выражено прежде всего тем, что на развитие патологии уходят годы, оно развивается постепенно. Патологическая клеточная масса растёт из кровяных клеток всех «возрастов», когда развитие изначальных и зрелых лейкоцитов происходит патологическим образом. Нарушается образование всех форменных элементов крови, в том числе эритроцитов и тромбоцитов.
От типа клеток, которые поражены лейкемией, его разделяют на подвиды:
- мегакариобластные, монобластные, лимфобластные, миелобластные, эритромиелобластные и другие острые лейкозы;
- лимфоцитарные, моноцитарные, и прочие хронические лейкозы, миеломная болезнь.
Возникновение хронической формы лейкоза
Посмотрите наглядно чем отличается состав крови здорового человека от крови пациента, больного лейкозом:
Хронический лейкоз — это лимфопролиферативное или миелопролиферативное заболевание, при котором число кроветворных клеток, способных к дифференциации, увеличивается. Формируется сперва доброкачественная опухоль. Она длительно присутствует у больного, не вызывая ощутимых симптомов, и представлена клетками зрелыми либо созревающими. Прогрессируя, опухоль становится злокачественной.
Развивается патология медленно. Большая часть людей с выявленным хроническим лейкозом — это люди после 40-50 лет. Среди женщин эта форма отмечается реже. Приблизительно 30% случаев составляет хронический лимфоидный лейкоз, около 20% —миелоидный. Только один-два процента случаев, когда был выявлен хронический лейкоз, приходится на детский возраст.
Клинические проявления
Симптомы хронического лейкоза очень долго от момента начала развития моноклоновой опухоли не проявляются либо проявляются неопределённо, поэтому диагностика затруднена и может оказаться случайной при обычном обследовании пациента и анализе его крови на предмет чего-либо другого. Есть отличия в симптоматике в зависимости от типа лейкоза.
Проявления миелолейкоза
На картинке представлена классификация хронического миелолейкоза:
Бессимптомная стадия развития миелолейкоза сменяется недомоганием, обильным потоотделением, затруднённой двигательной активностью, небольшим повышением температуры и болями слева в области рёбер.
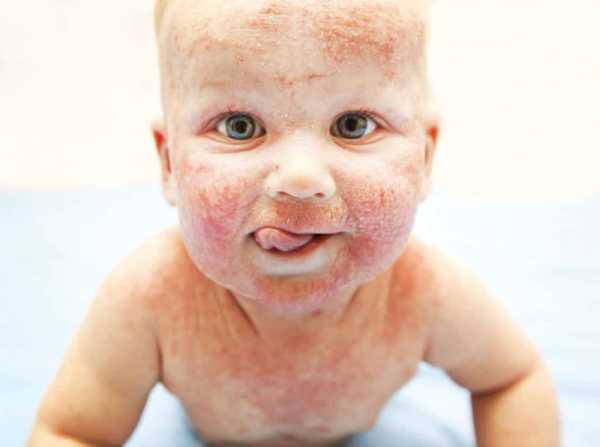
В развёрнутой фазе миелоидной формы лейкоза происходит увеличение селезёнки и печени, пациент страдает анорексией и худеет, у него болят суставы и кости. Может обнаруживаться кровь в моче и кале, появляется лейкемический периодонтит, удаление зубов сопровождается сильным кровотечением.
На терминальной стадии миелолейкоз приводит к тому, что эти симптомы обостряются, протекает выраженная интоксикация, число бластных клеток может значительно повыситься. Это бластный криз — опасное состояние, похожее на острый лейкоз, и грозящее разрывом селезёнки, обильными кровотечениями (наружными и внутренними), повышением температуры.
Симптоматика лимфолейкоза
Какие выделяют стадии хронического лимфолейкоза, смотрите на картинке:
Лимфоцитарный хронический лейкоз тоже в начальной фазе длительно не проявляет себя. Могут несколько увеличиться лимфоузлы одной-двух групп. Одно из первых проявлений лимфолейкоза — лимфоцитоз, т. е. повышение количества лимфоцитов в крови до 40-50%.
Лимфоузлы в развёрнутой фазе патологии увеличиваются не только на периферии. Как и при хроническом миелолейкозе, эта фаза лимфолейкоза сопровождается увеличением размеров печени и селезёнки. Увеличенные лимфоузлы могут сдавливать протоки печени, желчевыводящие пути, из-за чего развивается желтуха.
При сдавлении увеличенными лимфатическими узлами верхней полой вены у пациента отекают руки, шея и лицо. Его беспокоят постоянные боли в костях, многократные инфекции (ведь иммунные клетки заменены пустыми клонами, не несущими иммунных функций), зуд на коже.
Лимфолейкоз сопровождается анемией с вероятностью обмороков, головокружениями, сердцебиением. Прогрессирует общая интоксикация, проявляющаяся такими симптомами как потливость, утрата аппетита, бессилие, лихорадка.
В терминальной фазе ко всем имеющимся симптомам добавляются иммунодефициты и геморрагии. Последние проявляются как внезапные кровотечения из повреждённых сосудов на любой части тела пациента. Его беспокоят носовые, маточные кровотечения, кровоточивость дёсен, под слизистыми и кожей самопроизвольно образуются кровоизлияния.
Посмотрите выпуск программы «Здоровье» про 7 симптомов лейкоза:
Обилие лейкоцитов, не имеющих защитных свойств и заменяющих нормальные здоровые клетки, провоцирует резкое угнетение иммунитета у человека. Он моментально заражается грибковыми, вирусными, бактериальными инфекциями. У него развиваются:
- Туберкулёзный плеврит, бактериальная пневмония, воспаление лёгких и бронхов;
- Флегмоны, абсцессы мягких тканей;
- Поражение кожи и поверхностей слизистых патогенными грибками;
- Сепсис;
- Герпес;
- Пиелонефриты.
Развивается недостаточность функций важных внутренних органов, особенно почек. В результате развития тяжёлых инфекционных заболеваний, дистрофии внутренних органов, истощения, анемии и обширных кровотечений на фоне хронического лимфолейкоза может наступить смерть. Этот лейкоз может трансформироваться в лимфосаркому или перейти в острый лейкоз.
Причины заболевания
В геноме человека есть ген, который отвечает за то, чтобы молодые клетки крови созревали нормальным физиологичным образом, будь то путь эритроцитарный, лейкоцитарный или тромбоцитарный. Существуют также клетки-родоначальники кровяных форменных элементов (стволовые клетки).
Если происходит мутация таких клеток или упомянутого гена, то увеличение бластных клеток гарантировано. Они быстро размножаются, превращаются в злокачественные, вмешиваются в кроветворный процесс, тем самым, не давая нормально развиваться кровяным тельцам и замещая их опухолевыми пустышками.
К факторам, провоцирующим подобные мутации, и представляющим собой косвенные причины заболевания относятся:
- Механическое повреждение тканей организма;
- Канцерогенные соединения органической природы, входящие в состав лаков, красок (особенно опасен толуол), сельскохозяйственные пестициды, мышьяк и другие;
- Курение, вдыхание автомобильных и промышленных выхлопных газов;
- Ионизирующая радиация;
- Фактор наследственной предрасположенности, когда в семье у человека часто наблюдались случаи раковых заболеваний любого типа;
- Некоторые вирусы — например, Т-лимфотропный вирус.
Диагностика хронического лейкоза
Диагностику патологии производят несколькими методами, которые важны для большей достоверности и выбора способа лечения в дальнейшем.
- Основной метод — общий анализ крови. Он выявляет понижение количества нейтрофилов и уровня гемоглобина. Число юных эритроцитов (ретикулоцитов) понижается вплоть до отсутствия. Эритроцитытакже уменьшаются в количестве, базофилы и эозинофилы почти или совершенно отсутствуют. При этом умеренно или очень ярко выражено повышаются лейкоциты, если считать общее их число. Бластных клеток также больше нормы, хотя могут быть и в норме. При форме лимфолейкоза лимфоцитоз выражен. Ускоряется скорость оседания эритроцитов (СОЭ). Анализ крови на свёртываемость покажет, насколько активны тромбоциты.
Подобные показатели крови, представленные на картинке, могут свидетельствовать о лейкозе:
- Анализ крови на биохимические показатели выявит повышение АСТ, ЛДГ, билирубина, мочевины и мочевой кислоты. Пониженными окажутся общий белок крови, фибриноген и глюкоза. Этот анализ подтверждает поражение почек и печени.
- Исследование пунктата костного мозга— или миелограмма. Используется в основном для постановки диагноза острого лейкоза и показывает повышение бластов при снижении лейкоцитов, тромбоцитов и эритроцитов.
- Трепанобиопсия (материал берут пункцией подвздошной кости) подтверждает степень вытеснения нормальных клеток опухолевыми вследствие их разрастания.
- Специфические ферменты бластных клеток определяет цитохимический анализ пунктата костного мозга.
- Иммунологический метод — специфическая диагностика, определяющая антигены, выделяемые организмом в ответ на то или иное поражение.
- УЗИ внутренних органов позволяет отследить состояние почек, печени и помогает в выявлении возможных метастазов.
- Увеличение лимфоузлов и наличие инфекции дыхательной системы определяют при помощи рентгена грудной клетки.
Терапия заболевания
Ранняя фаза хронического лейкоза лечению не поддаётся, оно просто не имеет эффективности. В этой фазе больной должен находиться под пристальным наблюдением, если патология была выявлена. Рекомендуется не допускать эмоциональных и физических перегрузок, нельзя долго пребывать на солнце, исключены любые процедуры, связанные с воздействием высокой температуры или электричества.
Больному лейкозом нужно полноценное питание, необходимо следить за поступлением в организм достаточного количества витаминов. Рекомендуется делать регулярные прогулки на природе.
Продукты, которые защищают нас от рака. Сохраните, чтобы не потерять:
При лейкозе миелоидной формы на развёрнутой стадии доктор назначает химиотерапию такими препаратами как «Гидроксимочевина», «Миелосан» и другие. Селезёнку облучают, если она увеличена. Эти действия помогают снизить темп развития миелолейкоза и не допустить либо отодвинуть во времени бластный криз. Может потребоваться пересадка костного мозга.
В терминальной фазе лечение проводят путём полихимиотерапии, применяются «ударные» дозы медикаментов.
Хронический лейкоз лимфоцитарной формы также подвергают лечению цитостатиками («Циклофосфамид» и «Хлорбутин»), их могут сочетать со стероидами. Проводят облучение кожи, лимфатических узлов при необходимости. Хирург делает спленэктомию, т.е. удаляет селезёнку при значительном увеличении. В редких случаях решают произвести трансплантацию стволовых клеток.
В среднем после установки диагноза хронического миелолейкоза больные проживают от 3 до 15 лет. При лимфолейкозе этот срок колеблется от 2 до 25 лет. Длительность жизни обусловлена степенью выраженности патологии, скоростью её прогрессирования, грамотного лечения и наличия дополнительных благоприятных или неблагоприятных факторов.
Посмотрите доклад про хронический лимфолейкоз, чтобы знать про болезнь все:
(1 оценок, среднее: 5,00 из 5) Загрузка...oncoved.ru
Острый лейкоз
Острый лейкоз – это опасная форма рака, поражающая лимфоциты, которые скапливаются, прежде всего, в костном мозге и кровеносной системе. Это заболевание трудноизлечимо, часто приводит к летальному исходу, спасением во многих случаях может стать только пересадка костного мозга. К счастью, болезнь является довольно редкой, каждый год регистрируется не более 35 случаев заражения на 1 млн населения. Кто же чаще сталкивается с таким неприятным диагнозом дети или взрослые?
Каков процент выживаемости среди заболевших, и какие конкретно органы страдают при лейкозе в самые первые недели – мы постараемся подробно ответить на эти вопросы в нашей статье. Кроме того, мы подробно расскажем, какие черты характерны для этого заболевания, с какими симптомами оно связано, и как может быть диагностировано. Также поделимся полезной информацией о разновидностях лейкоза и о том, как в современном мире лечат людей с таким диагнозом.
Что из себя представляет лейкоз?
Острый лейкоз – одно из самых сложных онкологических заболеваний, которое имеет немало видов и подвидов. Это злокачественное патологическое состояние белых телец крови, которое в первую очередь поражает костный мозг, а потом очень стремительно заражает и многие другие ткани и органы, проникая в кровь, поражая печень, селезёнку и лимфатические узлы. Особенно опасны острые лейкозы тем, что за небольшой промежуток времени способны сильно навредить центральной нервной системе, угнетая её с первых дней заражения.
Такое злокачественное заболевание кровеносной системы является очень агрессивным, его характеризует патологический процесс деления, последующего роста и размножения клеток костного мозга. Нередко очаги патологического кроветворения можно обнаружить и в других частях тела и органах человека. Другими словами, у человека, который болен лейкозом, злокачественные клетки костного мозга очень быстро и в больших объёмах начинают проникать в общую кровеносную систему человека, вытесняя при этом здоровые лейкоциты.
Причины возникновения лейкоза, а также условия образования этой болезни выявить трудно, так же, как и большинства опухолевидных заболеваний. Острая форма лейкоза неспособна перейти в форму хроническую, или наоборот. Исключением является только острый миелобластный лейкоз, при разных формах которого кровь насыщается раковыми клетками в количестве от 30 до 90%.
Чем отличается хронический лейкоз от острого?
По форме распространения заболевания все лейкозы делятся на две группы – острые и хронические. Отнести болезнь к первой или второй группе можно, если будет установлено с какой скоростью растут и размножаются раковые клетки.
Хроническая форма
Это патология развития лимфатической ткани, которую характеризует медленный рост опухоли, при этом заражённые лейкоциты накапливаются в периферии кровеносной системы, лимфатических узлах и самом костном мозге. При этой форме значительные нарушения в работе кровеносной системы можно заметить только на поздних стадиях болезни. При хроническом лейкозе новая популяция раковых клеток постепенно вытесняет здоровые клетки.
Острая форма
Эта форма лейкоза отличается тем, что уже на самом начальном этапе заболевания в крови человека концентрируется большое количество раковых клеток. При этом они почти не развиваются, но даже незрелые раковые клетки способны мешать нормальному функционированию кровеносной системы. Как мы отмечали ранее, разные формы лейкоза неспособны перейти в друг друга. При этой форме заболевания количество поражающих клеток увеличивается с очень большой скоростью.
Формы лейкоза
Диагностика лейкоза
Перед тем как медик поставит окончательный диагноз своему пациенту и начнёт соответствующее лечение, он должен назначить ему ряд обязательных диагностических процедур:
- Осмотр врача.
- Осуществить подсчёт лейкоцитарной формулы в рамках анализа крови.
- Исследовать костный мозг и установить область поражения.
- Иммунофенотипирование способно распознать особые иммунные маркеры, которые соответствуют определённой форме.
- Также необходима биопсия лимфатических узлов, если поражение коснулось и их тоже.
- Определение уровня β2-микроглобулина.
- Цитогенетический анализ, с помощью которого можно узнать самые подробные характеристики раковых клеток.
- Узнав, насколько велик уровень иммуноглобулина в крови, можно с точностью сказать есть ли риск осложнений инфекционной природы у пациента.
Типы острого лейкоза
Среди лейкозов острой формы наиболее распространены острый лимфобластный лейкоз и острый миелобластный лейкоз. Какие же симптомы и особенности болезни имеют острый лимфолейкоз и острый миелолейкоз?
Лимфобластный лейкоз в острой форме
Острый лимфобластный лейкоз можно охарактеризовать поражением, прежде всего, костного мозга, а чуть позже и лимфоузлов, а также вилочковой железы и селезёнки. Если диагностируют острый лейкоз у детей, то чаще всего это именно лимфолейкоз, в группе риска малыши в возрасте от года до шести лет. Это заболевание сильно поражает нервную систему ребёнка, но далеко не сразу, чаще всего это происходит после курса химиотерапии или при очередном рецидиве.
Когда дети болеют острым лимфобластным лейкозом, раковые клетки можно обнаружить не только в костном мозге, но и в периферической крови, а также в других системах и органах детского организма. Причём эти заражённые клетки соответствуют типу лимфобластов, именно поэтому эта разновидность заболевания и носит такое название. Опухолевидные клетки при этом имеют в цитоплазме ШИК-положительные гранулы, не содержат липидов. Если исследовать разные фенотипы больных клеток, то можно разделить острый лимфобластный лейкоз на две формы:
- Острый лимфолейкоз В-формы, процент выживаемости пациента при нем 30% у взрослых, и 60% у детей.
- Острый лимфобластный лейкоз Т-группы имеет гораздо более печальные прогнозы выживания пациентов всех возрастов.
Миелобластный лейкоз в острой форме
Острый миелобластный лейкоз чаще всего поражает организм у взрослого населения. Стоит отметить, что острый миелолейкоз имеет более оптимистичный прогноз для больного, чем острый лимфобластный лейкоз: в большинстве случае встречаются частичные ремиссии – до 80%, полные ремиссии наблюдается у четверти пациентов. Острый миелоидный лейкоз характеризуется такими параметрами раковых клеток:
- Цитоплазма ШИК-положительная, кроме того, диффузно окрашена.
- В их составе есть липиды, пероксидаза, эстеразы, что не характерно при остром лимфобластном лейкозе.
- При остром миелобластном лейкозе опухолевые клетки наполняют, прежде всего, костный мозг, который в процесс заражения получает макроскопически пиоидный вид.
- Позже раковые клетки поражают печень и селезёнку, а также лимфоузлы.
- Часто страдают и слизистые оболочки желудка и кишечника, что вызывает серьёзные осложнения болезни, вплоть до язвы желудка.
- Острый миелобластный лейкоз характеризуется также поражением лёгких, в редких случаях – оболочек мозга.
Какие симптомы имеет острый лейкоз?
Как правило, конкретная форма заболевания устанавливается после длительного курса диагностических манипуляций. Но независимо от того, какая именно форма поразила кровеносную систему человека, лимфобластный или острый миелоидный лейкоз, первые симптомы заболевания будут схожи.
Общие симптомы
При лейкозе даже на начальной стадии однозначно будут иметь место такие симптомы:
- Человек резко начинает худеть, но это не связано ни с диетой, ни с интенсивными физическими нагрузками.
- Общее самочувствие значительно ухудшается, пациент с каждым днём устаёт все сильнее.
- Во время начальной стадии болезни может почувствовать неожиданную слабость, нежелание что-либо делать, сонливость.
- Независимо от калорийности и жирности употребляемой пищи больной может ощутить тяжесть в животе, особенно в левой его части под рёбрами.
- Если ранее пациент редко сталкивался с инфекционными болезнями, но в последнее время стал все чаще к ним склонен, стоит посетить врача.
- У больных лейкозом, независимо от формы и стадии заражения наблюдается повышенная потливость тела.
- У человека может резко пропасть аппетит, а также имеет место и повышение температуры тела.
Неспецифичные симптомы
Ухудшение состояния больного объясняется тем, что количество эритроцитов в его крови резко падает, так как здоровые клетки костного мозга вытесняются раковыми. В результате этого замещения у всех пациентов в крови становится намного меньше также и лейкоцитов, и тромбоцитов, которые не могут полноценно выполнять свои функции. Ранее мы указали общие симптомы заболевания, но при лейкозе часто проявляются и неспецифичные симптомы, обнаружив которые можно далеко не сразу соотнести их с раковыми заболеваниями:
- Так как в крови количество эритроцитов снижается с каждым днём заболевания, человек начинает страдать анемией. Как следствие малокровия – кожа становится бледной, пациент быстро устаёт, у него появляется одышка.
- Так как падает и содержание в крови тромбоцитов, у пациента могут появиться кровоподтёки, начнут кровоточить дёсны, иногда наблюдаются носовые кровотечения.
- Если кроме костного мозга лейкоз начал поражать и другие органы, то могут появиться самые разные нарушения их деятельности, в числе которых головные боли и общая слабость, рвота и судороги, ухудшение зрения и нарушение обычной походки.
- Среди симптомов и ноющие боли костей и суставов, которые затронуты раковыми клетками.
- Лейкозы вызывают увеличение не только лимфатических узлов, но также печени и селезёнки.
- Острый миелоидный лейкоз также может поразить и десна, они будут набухать и болеть, могут даже покрыться сыпью.
- Острый лимфолейкоз поражает и вилочковую железу, она увеличивается, вследствие чего пациенту трудно дышать, у него может появиться одышка.
- В редких случаях наблюдается отёк лица и рук, такие симптомы одни из самых опасных, так как свидетельствуют о нарушении кровоснабжения мозга. В таком случае лечение должно быть начато незамедлительно.
Симптомы лейкоза
Причины появления лейкозов
По каким причинам одни люди склонны к лейкозам, а другие – нет? Ответить однозначно на этот вопрос почти невозможно, так как причины происхождения заболевания все ещё не выявлены. Но медицине известны факторы риска, которые могут повысить вероятность заболевания:
- Все знают, что курение способно спровоцировать рак лёгких, но при этом не все понимают, что эта вредная привычка способна негативно сказаться на состоянии и тех тканей и органов, которые не имеют контакта с сигаретой и дымом. Научно доказано, что курение повышает риск заражения миелоидным лейкозом в острой форме.
- Тот же тип лейкоза, что и при курении, может быть спровоцирован при длительном контакте больного с бензином.
- Высокие дозы радиационного облучения могут вызвать острый лимфобластный лейкоз.
- В группе риска те люди, которые уже пережили лечение злокачественных опухолей других частей тела. Подтверждено, лейкемия, как по-другому называют лейкозы, может появиться ещё в течение девяти лет после лечения другой опухоли.
- Повышено число заболевших среди тех, кто имеет дополнительные редкие заболевания, а также заражены вирусом HTLV-1.
Итак, повторимся, однозначные причины этого заболевания не выявлены, но в силах каждого пациента исключить возможные факторы риска – бросить курить и не контактировать с бензином.
Как лечится острый лейкоз?
При выборе лечения лейкоза врач всегда учитывает не только его форму, но и конкретные характеристики болезни:
- какого возраста пациент;
- какое количество лейкоцитов осталось в его крови;
- каков ответ на химиотерапию;
- имеет значение и то, первое ли это злокачественное заболевание у этого человека.
Учитывая совокупность всех факторов, специалист может выбрать один или несколько методов лечения, о которых мы расскажем ниже.
Химиотерапия
Особенности химиотерапии
Лечение лейкоза этим методов подразумевает уничтожение раковых клеток при помощи специальных препаратов, которые могут применяться перорально и внутривенно. Химиотерапия считается самым эффективным способом борьбы с опухолевидными клетками. Но несмотря на очевидную пользу этого способа лечения, он оказывает сильное негативное действие на организм больного.
При уничтожении клеток лейкозных погибает большое число и здоровых клеток, в первую очередь тех, которые отличаются высокой скоростью роста. Среди них непосредственно клетки костного мозга, волосяных фолликулов, слизистых кишечника и ротовой полости. После этой процедуры пациент может не только полностью облысеть, но и страдать от рвоты, может на продолжительное время потерять аппетит. Как правило, перед курсом химиотерапии пациенту назначаются сильнодействующие антибиотики, которые не позволят развиваться инфекционным процессам в ослабленном организме.
Метод трансплантации стволовых клеток
Этот метод лечения применяется совместно с предыдущим, он призван восполнить недостаток уничтоженных стволовых клеток. Клетки, подсаженные в костный мозг больного, способствуют скорейшему восстановлению здоровых клеток, которые производят клетки крови. Чаще всего в таких случаях стволовые клетки берут у здорового донора, поступают они в организм больного лейкозом в виде обычного переливания крови. Стоит учесть, что и этот способ имеет много серьёзных противопоказаний и побочных эффектов.
Лучевая терапия
Этот метод лечения используется намного реже, в основном, если поражена центральная нервная система или яички пациента мужского пола.
Page 2
Лимфолейкоз является злокачественным поражением, возникающим в лимфатической ткани. Характеризуется оно накоплением опухолевых лимфоцитов в лимфоузлах, в периферической крови и в костном мозге. Острая форма лимфолейкоза совсем недавно относилась к «детским» заболеваниям ввиду подверженности ему преимущественно пациентов в возрасте двух-четырех лет. Сегодня же лимфолейкоз, симптомы которого характеризуются собственной спецификой, наблюдается чаще среди взрослых.
Общее описание
Специфика злокачественных новообразований в целом сводится к патологии, сопровождающейся образованием клеток, чье деление происходит в бесконтрольном порядке при последующей способности к инвазии (то есть, к вторжению) в ткани, к ним прилегающие. Одновременно с этим у них также появляется возможность метастазирования (или перемещения) в органы, находящиеся в определенном от них отдалении. Патология эта напрямую связана и с разрастанием ткани, и с делением клеток, возникшим по причине того или иного типа генетического нарушения.
Что касается конкретно лимфолейкоза, то он, как мы уже отметили, является злокачественным заболеванием, при этом разрастание лимфоидной ткани происходит в лимфоузлах, в костном мозге, в печени, в селезенке, а также некоторых других видах органов. Преимущественно диагностирование патологии отмечается в европеоидной расе, причем на каждых сто тысяч человек ежегодно приходится порядка трех случаев заболевания. В основном поражение недугом происходит среди людей пожилых, при этом мужской пол в два раза чаще подвержен лимфолейкозу, чем женский. Кроме того, предрасположенность к заболеванию также определяется влиянием наследственного фактора.
Существующая классификация, определяющая течение и специфику заболевания, выделяет две формы лимфолейкоза: острый (лимфобластный) лейкоз и хронический лейкоз (лейкоз лимфоцитарный).
Острый лимфолейкоз: симптомы
Для диагностирования данной формы заболевания используется периферическая кровь, в которой порядка в 98% общего числа случаев обнаруживаются характерные бласты. Мазок крови характеризуется «лейкемическим провалом» (или «зиянием»), то есть, имеются только зрелые клетки и бласты, промежуточные стадии отсутствуют. Острая форма лимфолейкоза характеризуется нормохромной анемией, а также тромбоцитопенией. Несколько реже встречаются иные признаки острой формы лимфолейкоза, а именно лейкопения и лейкоцитоз.
В некоторых случаях рассмотрение общей картины крови в комбинации с симптомами позволяет предположить актуальность острого лимфолейкоза, однако точность диагностики возможна лишь при проведении исследования, затрагивающего костный мозг, в частности для характеристики его бластов гистологической, цитогенетической и цитохимической.
Основные симптомы острой формы лейкоцитоза заключаются в следующих проявлениях:
- Жалобы больных на общее недомогание, слабость;
- Исчезновение аппетита;
- Изменение (снижение) веса;
- Немотивированный рост температуры;
- Анемия, провоцирующая бледность кожных покровов;
- Одышка, кашель (сухой);
- Боли в животе;
- Тошнота;
- Головная боль;
- Состояние общей интоксикации в широчайшем разнообразии проявлений. Интоксикация определяет собой такого типа состояние, при котором возникает нарушение нормальной жизнедеятельности организма за счет проникновения или образования в нем токсических веществ. Иными словами, это общее отравление организма, и в зависимости от степени его поражения на этом фоне определяются симптомы интоксикации, которые, как отмечено, могут быть самыми различными: тошнота и рвота, головная боль, диарея, боль в животе - расстройство функций ЖКТ; симптомы нарушения сердечного ритма (аритмия, тахикардия и пр.); симптоматика нарушения функций центральной нервной системы (головокружения, депрессия, галлюцинации, нарушение остроты зрения) и т.д. ;
- Болевые ощущения в области позвоночника и конечностей;
- Раздражительность;
- Увеличение в процессе развития болезни периферических лимфоузлов. В некоторых случаях – медиастинальных лимфоузлов. Медиастинальные лимфоузлы, в свою очередь, делятся на 4 основные группы: лимфоузлы области верхнего средостения до участка раздвоения трахеи; лимфоузлы ретростернальные (в области за грудиной); бифуркационные лимфоузлы (лимфоузлы области нижней трахеобронхеальной области); лимфоузлы области нижне-заднего средостения.;
- Порядка половины из общего числа случаев заболевания характеризуется развитием геморрагического синдрома со свойственными ему кровоизлияниями - это петехии. Петехии - это мелкого типа кровоизлияния, сосредотачивающиеся в основном на коже, в некоторых случаях на слизистых оболочках, их размеры могут быть различными, от булавочной головки и до размеров горошины;
- Образование очагов экстрамедуллярных поражений в ЦНС провоцирует развитие нейролейкемии;
- В редких случаях возникает инфильтрация яичек - такое их поражение, при котором они увеличиваются в размере, преимущественным образом такое увеличение является односторонним (соответственно, лейкемического характера возникновения, диагностируется примерно в 1-3% случаев).
Хронический лимфолейкоз: симптомы
В данном случае речь идет об онкологическом заболевании лимфатической ткани, для которого характерным проявлением является накапливание в периферической крови опухолевых лимфоцитов. При сравнении с острой формой лимфолейкоза можно выделить, что хроническая форма характеризуется более медленным своим течением. Что касается нарушений кроветворения, то они возникают лишь при поздней стадии течения болезни.
Современными онкологами используется несколько видов подходов, которые позволяют определить точность соответствия конкретной стадии хронической формы лимфолейкоза. Продолжительность жизни среди больных, страдающих этим заболеванием, зависит при этом напрямую от двух факторов. В частности к ним относится степень нарушения в костном мозге процесса кроветворения и степень распространенности, которая характерна для злокачественного новообразования. Хронический лимфолейкоз в соответствии с общей симптоматикой делится на следующие стадии:
- Начальная стадия (А). Характеризуется незначительным увеличением в области лимфоузлов одной либо двух групп. В течение длительного времени тенденция в показателях лейкоцитоза в крови не подвергается увеличению. Больные остаются под наблюдением врача, без необходимости проведения цитостатической терапии. Тромбоцитопения и анемия отсутствуют.
- Развернутая стадия (В). В этом случае лейкоцитоз принимает нарастающую форму, лимфоузлы увеличиваются в прогрессирующем или в генерализированном масштабе. Образуются рецидивирующие инфекции. Для развернутой стадии заболевания требуется соответствующая активная терапия. Тромбоцитопения и анемия также отсутствуют.
- Терминальная стадия (С). Сюда относятся случаи, при которых происходит злокачественная трансформация хронической формы лейкоцитоза. Возникает тромбоцитопения и анемия, вне зависимости от подверженности поражению той или иной конкретной группы лимфоузлов.
Буквенное обозначение зачастую отображается с использованием римских цифр, за счет которых также определяется специфика заболевания и наличие определенных его признаков у больного в конкретном случае:
- I – в данном случае цифра указывает на наличие лимфаденопатии (то есть, на увеличение лимфоузлов);
- II – указание на увеличение в размерах селезенки;
- III – указание на наличие анемии;
- IV – указание на наличие тромбоцитопении.
Остановимся подробнее на основных симптомах, которыми характеризуется хронический лимфолейкоз. Здесь актуальность приобретают следующие проявления, развитие которых носит постепенный и замедленный характер:
- Общая слабость и недомогание (астения);
- Чувство тяжести, возникающее в животе (в особенности со стороны левого подреберья);
- Резкое снижение веса;
- Увеличение лимфоузлов;
- Повышение восприимчивости в отношении различного типа инфекций;
- Чрезмерная потливость;
- Снижение аппетита;
- Увеличение печени (гепатомегалия);
- Увеличение селезенки (спленомегалия);
- Анемия;
- Одышка, вызываемая тяжелыми нагрузками;
- Тромбоцитопения (симптом, который характеризуется снижением в крови концентрации тромбоцитов ниже определенной нормы);
- Нейтропения. В данном случае имеется ввиду симптом, характеризующийся снижением в крови нейтрофильных гранулоцитов. Нейтропения, выступающая в данном случае как симптом основного заболевания (собственно лимфолейкоза) - это заболевание, сопровождающееся изменением (снижением) количества нейтрофилов (нейтрофильных гранулоцитов) в составе крови. Нейтрофилы в частности - это клетки крови, созревающие в костном мозге в рамках периода двух недель. За счет этих клеток происходит последующее уничтожение инородных агентов, которые могут находиться в системе кровообращения. Таким образом, на фоне снижения количества нейтрофилов в крови наш организм в большей становится в особенности подверженным развитию тех или иных инфекционных заболеваний. Аналогичным образом этот симптом приобщается к лимфолейкозу;
- Возникновение часто проявляющихся аллергических реакций.
Хронический лимфолейкоз: формы заболевания
Морфологические и клинические признаки заболевания определяют детальную классификацию хронического лимфолейкоза, которая указывает и на соответствующий ответ относительно производимого лечения. К основным формам хронического лимфолейкоза относятся:
- Доброкачественная форма;
- Классическая (прогрессирующая) форма;
- Опухолевая форма;
- Спленомегалическая форма (с увеличением селезенки);
- Костномозговая форма;
- Форма хронического лимфолейкоза с осложнением в виде цитолиза;
- Пролимфоцитарная форма;
- Лейкоз волосатоклеточный;
- Т-клеточная форма.
Доброкачественная форма. Провоцирует медленное и заметное лишь с течением лет нарастание в крови лимфоцитоза, чему сопутствует также рост количества в ней лейкоцитов. Примечательно, что в этой форме заболевание может длиться в течение значительного времени, вплоть до десятилетий. Трудоспособность не нарушается. В большинстве случаев при нахождении больных под наблюдением, стернальная пункция и гистологическое исследование лимфоузлов не проводятся. Указанные исследования в существенной степени воздействуют на психику, в то время как ни они, ни цитостатические медпрепараты могут в связи с подобными особенностями течения заболевания вообще не понадобиться до конца жизни больного.
Классическая (прогрессирующая) форма. Она начинается по аналогии с формой предыдущей, однако количество лейкоцитов возрастает из месяца в месяц, наблюдается и рост лимфоузлов, которые по консистенции могут быть тестоподобными, немного эластичными и мягкими. Назначение цитостатической терапии производится в случае заметного нарастания проявлений заболевания, а также в случае роста лимфоузлов и лейкоцитоза.
Опухолевая форма. Здесь особенность заключается в значительности увеличения консистенции и плотности лимфоузлов, лейкоцитоз при этом невысокий. Наблюдается увеличение миндалин практически до их смыкания друг с другом. Селезенка увеличивается до умеренных показателей, в некоторых случаях увеличение может быть значительным, вплоть до выступа в пределах нескольких сантиметров в области подреберья. Интоксикация в этом случае имеет маловыраженный характер.
Костномозговая форма. Характеризуется быстро прогрессирующей панцитопенией, частичным или тотальным замещением зрелыми лимфоцитами в диффузно растущей их стадии костного мозга. Увеличения лимфоузлов не наблюдается, селезенка в подавляющем большинстве случаев увеличению не подвергается, как и печень. Что касается морфологических изменений, то они характеризуются гомогенностью структуры, которую приобретает ядерный хроматин, в некоторых случаях в нем наблюдается пиктоничность, элементы структурности определяются редко. Примечательно, что ранее данная форма приводила к летальному исходу, при продолжительности жизни с болезнью до 2-х лет.
Пролимфоцитарная форма. Отличие заключается, прежде всего, в морфологии лимфоцитов. Клинические особенности характеризуются быстрым развитием этой формы при значительном увеличении селезенки, а также при умеренности увеличения периферических лимфоузлов.
Хронический лимфолейкоз с парапротеинемией. Клиническая картина обладает обычными чертами форм, перечисленных выше, сопровождаясь моноклональной гаммапатией типа G- или M-.
Волосатоклеточная форма. В данном случае название определяет структурные особенности лимфоцитов, представляющих собой развитие процесса хронического лимфолейкоза в этой форме. Клиническая картина обладает характерными особенностями, которые заключаются в цитопении в том или ином ее виде (умеренность/выраженность). Селезенка увеличивается, лимфоузлы имеют нормальные размеры. Течение заболевания в этой форме различное, вплоть до полного отсутствия признаков прогрессии в течение долгих лет. Наблюдается гранулоцитопения, в некоторых случаях провоцирующая возникновение смертельных осложнений инфекционного характера, а также тромбоцитопения, характеризующаяся наличием геморрагического синдрома.
Т-форма. На эту форму приходится порядка 5% случаев заболевания. Инфильтрация поражает преимущественно кожную клетчатку и глубинные слои дермы. Кровь характеризуется лейкоцитозом в различной степени его выраженности, возникает нейтропения, анемия.
Лимфолейкоз: лечение заболевания
Особенность лечения лимфолейкоза заключается том, что специалисты сходятся во мнении о нецелесообразности его проведения на ранней стадии. Это обуславливается тем, что большинство больных на протяжении начальных стадий течения заболевания переносят его в «тлеющем» виде. Соответственно, длительное время можно обходиться без необходимости в приеме лекарственных препаратов, а также жить без каких-либо ограничений, находясь при этом в относительно неплохом состоянии.
Терапия производится при хроническом лимфолейкозе, причем лишь при наличии на то оснований в виде характерных и ярких проявлений заболевания. Так, целесообразность лечения возникает в том случае, если наблюдается стремительный рост количества лимфоцитов, а также при прогрессировании увеличения лимфоузлов, быстром и значительном увеличении селезенки, нарастании анемии и тромбоцитопении.
Необходимо лечение и при возникновении признаков, свойственных опухолевой интоксикации. Заключаются они в повышенном потоотделении в ночное время, в быстрой потере веса, постоянной слабости и лихорадке.
Сегодня для лечения активно применяют химиотерапию. До недавнего времени для процедур применялся хлорбутин, однако сейчас наибольшая эффективность лечения достигается при использовании пуриновых аналогов. Актуальным решением является и биоиммунотерапия, метод которой предполагает использование антител моноклонального типа. Их введение провоцирует селективное уничтожение опухолевых клеток, повреждения же здоровых тканей не происходит.
При отсутствии требуемого эффекта в использовании указанных методов, врачом назначается высокодозная химиотерапия, предусматривающая последующую пересадку кроветворных стволовых клеток. При наличии значительной опухолевой массы у больного используется лучевая терапия, выступающая в качестве вспомогательной терапии в лечении.
Сильное увеличение селезенки может потребовать полного удаления данного органа.
Диагностирование заболевания требует обращения к таким специалистам, как терапевт и гематолог.
simptomer.ru
Острый лейкоз
Острый лейкоз – опухолевое поражение кроветворной системы, морфологической основой которого выступают незрелые (бластные) клетки, вытесняющие нормальные гемопоэтические ростки. Клиническая симптоматика острого лейкоза представлена прогрессирующей слабостью, немотивированным подъемом температуры, артралгиями и оссалгиями, кровотечениями различных локализаций, лимфаденопатией, гепатоспленомегалией, гингивитами, стоматитами, ангинами. Для подтверждения диагноза необходимо исследование гемограммы, пунктата костного мозга, биоптата подвздошной кости и лимфоузлов. Основу лечения острых лейкозов составляют химиотерапевтические курсы и сопроводительная терапия.
Острый лейкоз - форма лейкемии, при которой нормальное костномозговое кроветворение вытесняется мало дифференцированными клетками-предшественниками лейкоцитов с их последующим накоплением в периферической крови, инфильтрацией тканей и органов. Термины «острый лейкоз» и «хронический лейкоз» отражают не только длительность течения заболевания, но также морфологическую и цитохимическую характеристику опухолевых клеток. Острый лейкоз является наиболее частой формой гемобластозов: он развивается у 3-5 из 100 тыс. человек; соотношение взрослых и детей – 3:1. При этом у лиц старше 40 лет статистически чаще диагностируется острый миелоидный лейкоз, а у детей – острый лимфобластный лейкоз.
Острый лейкоз
Первопричиной острого лейкоза является мутация гемопоэтической клетки, дающей начало опухолевому клону. Мутация кроветворной клетки приводит к нарушению ее дифференцировки на ранней стадии незрелых (бластных) форм с дальнейшей пролиферацией последних. Образующиеся опухолевые клетки замещают нормальные ростки гемопоэза в костном мозге, а в дальнейшем выходят в кровь и разносятся в различные ткани и органы, вызывая их лейкемическую инфильтрацию. Все бластные клетки несут в себе одинаковые морфологические и цитохимические признаки, что свидетельствует в пользу их клонального происхождения от одной клетки-родоначальницы.
Причины, запускающие мутационный процесс, не известны. В гематологии принято говорить о факторах риска, повышающих вероятность развития острого лейкоза. В первую очередь, это генетическая предрасположенность: наличие в семье больных с острым лейкозом практически утраивает риск заболевания у близких родственников. Риск возникновения острого лейкоза повышается при некоторых хромосомных аномалиях и генетических патологиях - болезни Дауна, синдроме Клайнфельтера, Вискотта-Олдрича и Луи-Барра, анемии Фанкони и др.
Вероятно, что активация генетической предрасположенности происходит под действием различных экзогенных факторов. В числе последних могут выступать ионизирующая радиация, химические канцерогены (бензол, мышьяк, толуол и др.), цитостатические препараты, используемые в онкологии. Нередко острый лейкоз становится следствием противоопухолевой терапии других гемобластозов – лимфогранулематоза, неходжкинских лимфом, миеломной болезни. Подмечена связь острых лейкозов с предшествующими вирусными инфекциями, угнетающими иммунную систему; сопутствующими гематологическими заболеваниями (некоторыми формами анемий, миелодисплазиями, пароксизмальной ночной гемоглобинурией и др.).
В онкогематологии общепринята международная FAB-классификация острых лейкозов, дифференцирующая различные формы заболевания в зависимости от морфологии опухолевых клеток на лимфобластные (вызываемые низкодифференцированными предшественниками лимфоцитов) и нелимфобластные (объединяющие остальные формы).
1. Острые лимфобластные лейкозы взрослых и детей:
- пре-В-форма
- В-форма
- пре-Т-форма
- Т-форма
- ни Т ни В-форма
2. Острые нелимфобластные (миелоидные) лейкозы:
- о. миелобластный (вызван неконтрорлируемой пролиферацией предшественников гранулоцитов)
- о. моно- и о. миеломонобластный (характеризуются усиленным размножением монобластов)
- о. мегакариобластный (связан с преобладанием недифференцированных мегакариоцитов – предшественников тромбоцитов)
- о. эритробластный (обусловлен пролиферацией эритробластов)
3. Острый недифференцированный лейкоз.
Течение острых лейкозов проходит ряд стадий:
- I (начальную) - преобладают общие неспецифические симптомы.
- II (развернутую) - характеризуется четко выраженными клиническими и гематологическими симптомами гемобластоза. Включает: дебют или первую «атаку», неполную или полную ремиссию, рецидив или выздоровление
- III (терминальную) – характеризуется глубоким угнетением нормального гемопоэза.
Манифестация острого лейкоза может быть внезапной или стертой. Типично начало, характеризующееся высокой лихорадкой, интоксикацией, потливостью, резким упадком сил, анорексией. Во время первой «атаки» больные отмечают упорные боли в мышцах и костях, артралгии. Иногда начальная стадия острого лейкоза маскируется под ОРВИ или ангину; первыми признаками лейкемии могут быть язвенный стоматит или гиперпластический гингивит. Довольно часто заболевание обнаруживается случайно при профилактическом исследовании гемограммы или ретроспективно, когда острый лейкоз переходит в следующую стадию.
В развернутом периоде острого лейкоза развиваются анемический, геморрагический, интоксикационный и гиперпластический синдромы.
Анемические проявления обусловлены нарушением синтеза эритроцитов, с одной стороны, и повышенной кровоточивостью – с другой. Они включают бледность кожных покровов и слизистых, постоянную усталость, головокружение, сердцебиение, повышенное выпадение волос и ломкость ногтей и др. Усиливается выраженность опухолевой интоксикации. В условиях абсолютной лейкопении и упадка иммунитета легко присоединяются различные инфекции: пневмонии, кандидоз, пиелонефрит и т. д.
В основе геморрагического синдрома лежит выраженная тромбоцитопения. Диапазон геморрагических проявлений колеблется от мелких единичных петехий и синяков до гематурии, десневых, носовых, маточных, желудочно-кишечных кровотечений и пр. По мере прогрессирования острого лейкоза кровотечения могут становиться все массивнее вследствие развития ДВС-синдрома.
Гиперпластический синдром связан с лейкемической инфильтрацией как костного мозга, так и других органов. У больных острым лейкозом наблюдается увеличение лимфоузлов (периферических, медиастинальных, внутрибрюшных), гипертрофия миндалин, гепатоспленомегалия. Могут возникать лейкозные инфильтраты кожи (лейкемиды), оболочек мозга (нейролейкоз), поражение легких, миокарда, почек, яичников, яичек и др. органов.
Полная клинико-гематологическая ремиссия характеризуется отсутствием внекостномозговых лейкемических очагов и содержанием бластов в миелограмме менее 5% (неполная ремиссия – менее 20%). Отсутствие клинико-гематологических проявлений в течение 5 лет расценивается как выздоровление. В случае увеличения бластных клеток в костном мозге более 20%, их появления в периферической крови, а также выявления внекостномозговых метастатических очагов диагностируется рецидив острого лейкоза.
Терминальная стадия острого лейкоза констатируется при неэффективности химиотерапевтического лечения и невозможности достижения клинико-гематологической ремиссии. Признаками данной стадии служат прогрессирование опухолевого роста, развитие несовместимых с жизнью нарушений функции внутренних органов. К описанным клиническим проявлениям присоединяются гемолитическая анемия, повторные пневмонии, пиодермии, абсцессы и флегмоны мягких тканей, сепсис, прогрессирующая интоксикация. Причиной смерти больных становятся некупируемые кровотечения, кровоизлияния в мозг, инфекционно-септические осложнения.
Во главе диагностики острых лейкозов стоит оценка морфологии клеток периферической крови и костного мозга. Для гемограммы при лейкемии характерна анемия, тромбоцитопения, высокая СОЭ, лейкоцитоз (реже лейкопения), присутствие бластных клеток. Показателен феномен «лейкемического зияния» - промежуточные стадии между бластами и зрелыми клетками отсутствуют.
С целью подтверждения и идентификации разновидности острого лейкоза выполняется стернальная пункция с морфологическим, цитохимическим и иммунофенотипическим исследованием костного мозга. При исследовании миелограммы обращает внимание увеличение процента бластных клеток (от 5% и выше), лимфоцитоз, угнетение красного ростка кроветворения (кроме случаев о. эритромиелоза) и абсолютное снижение или отсутствие мегакариоцитов (кроме случаев о. мегакариобластного лейкоза). Цитохимические маркерные реакции и иммунофенотипирование бластных клеток позволяют точно установить форму острого лейкоза. При неоднозначности трактовки анализа костного мозга прибегают к проведению трепанобиопсии.
С целью исключения лейкемической инфильтрации внутренних органов производится спинномозговая пункция с исследованием ликвора, рентгенография черепа и органов грудной клетки, УЗИ лимфатических узлов, печени и селезенки. Кроме гематолога, больные острым лейкозом должны быть осмотрены неврологом, офтальмологом, отоларингологом, стоматологом. Для оценки тяжести системных нарушений может потребоваться исследование коагулограммы, биохимического анализа крови, проведение электрокардиографии, ЭхоКГ и др.
Дифференциально-диагностические мероприятия направлены на исключение ВИЧ-инфекции, инфекционного мононуклеоза, цитомегаловирусной инфекции, коллагенозов, тромбоцитопенической пурпуры, агранулоцитоза; панцитопении при апластической анемии, В12 и фолиеводефицитной анемии; лейкемоидных реакций при коклюше, туберкулезе, сепсисе и др. заболеваниях.
Пациентов с острым лейкозом лечат в стационарах онкогематологического профиля. В палатах организуется усиленный санитарно-дезинфекционный режим. Больные с острым лейкозом нуждаются в проведении гигиенической обработки полости рта, профилактики пролежней, туалета половых органов после физиологических отправлений; организации высококалорийного и витаминизированного питания.
Непосредственно лечение острых лейкозов проводится последовательно; основные этапы терапии включают достижение (индукцию) ремиссии, ее закрепление (консолидацию) и поддержание, профилактику осложнений. Для этого разработаны и используются стандартизированные схемы полихимиотерапии, которые подбираются гематологом с учетом морфологической и цитохимической формы острого лейкоза.
При благоприятной ситуации ремиссия обычно достигается в течение 4-6 недель усиленной терапии. Затем, в рамках консолидации ремиссии проводится еще 2-3 курса полихимиотерапии. Поддерживающая противорецидивная терапия осуществляется еще в течение не менее 3-х лет. Наряду с химиотерапией при остром лейкозе необходимо проведение сопроводительного лечения, направленного на предупреждение агранулоцитоза, тромбоцитопении, ДВС-синдрома, инфекционных осложнений, нейролейкемии (антибиотикотерапия, переливание эритроцитарной, тромбоцитарной массы и свежезамороженной плазмы, эндолюмбальное введение цитостатиков). При лейкемической инфильтрации глотки, средостения, яичек и др. органов проводится рентгенотерапия очагов поражения.
В случае успешного лечения достигается уничтожение клона лейкозных клеток, нормализация кроветворения, что способствует индукции длительного безрецидивного периода и выздоровления. Для предупреждения рецидивов острого лейкоза может быть проведена трансплантация костного мозга после предварительного кондиционирования путем химиотерапии и тотального облучения.
По имеющимся статистическим сведениям, использование современных цитостатических средств приводит к переходу острого лейкоза в фазу ремиссии у 60-80% больных; из них у 20-30% удается добиться полного выздоровления. В целом прогноз при острых лимфобластных лейкозах более благоприятен, чем при миелобластных.
www.krasotaimedicina.ru
Лейкоз
Группа неопластических заболеваний, возникающих из кроветворных клеток и поражающих костный мозг. Выделяют острый и хронический лейкозы. Основными гематологическими признаками лейкозов являются резкое увеличение количества лейкоцитов (50,0 х 10 9 /1 л крови и более) и наличие бластных клеток в периферической крови. Как правило, сопровождаются анемией.
В настоящее время заболевания, имеющие онкологическую природу, встречаются достаточно часто и наибольшее распространение получили рак или саркомы, однако также могут встречаться такие злокачественные процессы, как лейкоз и лимфома, в основе которых лежит поражение системы кроветворения. Согласно данным Международного фонда исследования рака, частота распространения злокачественных поражений крови составляет 2,5 % от всех патологий онкологической природы, что соответствует 352 новым случаям в год на 1 миллион населения. Как и при других новообразованиях, при лейкозах большой проблемой является несвоевременное выявление болезни, что приводит к высокому распространению запущенных форм заболевания, когда вероятность полноценной ремиссии значительно снижается.
Что такое лейкоз
К лейкозам относят многочисленные виды онкологических процессов, первично формирующихся в кроветворной ткани, представленной костным мозгом, и лимфатической системе. Чаще всего это приводит к изменению функции и числа белых клеток крови, основной задачей которых является защита организма человека от чужеродных микроорганизмов.
Для того, чтобы понять, в чем заключаются основные изменения в организме при развитии лейкоза, следует понимать, как в норме функционирует механизм возобновления форменных элементов крови и клеточного компонента иммунной защиты. Кровь человека является жидкой средой организма, обеспечивающей доставку необходимых для нормальной жизнедеятельности субстанций и метаболитов к органам и тканям. У позвоночных и, в частности, человека, кровь состоит из плазмы (55%) и форменных элементов (45%). Плазма на 92% состоит из воды и является сложным раствором, обеспечивающим оптимальные условия для протекания всех физиологических процессов. Форменные элементы, находящиеся в крови, представлены следующими группами клеток: эритроцитами, тромбоцитами, моноцитами, эозинофилами и базофилами, представляющими миелоидный ряд, а также лимфоцитами, представляющими лимфоидный ряд. Эти клетки имеют непродолжительный период существования, в связи с чем существует потребность в их регулярном обновлении. Источником форменных элементов является красный костный мозг. Именно там, при нарушении контроля за регенерацией клеток крови происходит злокачественное перерождение с развитием лейкоза. В связи с этим наиболее часто лейкоз у детей и взрослых сопровождают симптомы, связанные с изменением работы кроветворной системы.
Существует большое количество разновидностей этой онкологической патологии, однако некоторые виды лейкозов встречаются у детей намного чаще, чем в более старшем возрасте. В то же время у взрослых лейкоз определенного типа может иметь более широкое распространение, чем у детей. Это обусловлено, как правило, особенностями функционирования и регулярного преобразования на протяжении всей жизни иммунной и кроветворной систем в соответствии с возникающими потребностями организма.
Лейкоз у детей
Согласно результатам исследований, проведенных учеными из Индии в сентябре 2015 года, именно злокачественные новообразования являются одной из важнейших причин смерти у детей младше 15 лет. При этом было отмечено, что в структуре онкологической заболеваемости в период до полового созревания лейкоз у детей встречается с частотой 30-40%, что является достаточно высоким показателем. Также частыми злокачественными новообразованиями, которые встречаются у детей, являются опухоли мозга и мезенхимальной ткани. Большую роль имеет своевременность проводимого лечения, что позволяет существенно снизить тяжесть развития тяжелых осложнений и обеспечить высокую вероятность и продолжительность ремиссии.
Наибольшее распространение у детей получил лейкоз следующих подтипов – острый миелобластный и острый лимфобластный. Однако, также могут встречаться ювенильный миеломоноцитарный и хронический миелоидный лейкозы. Вне зависимости от подтипа, обычно сопровождают лейкоз симптомы, не имеющие специфических проявлений, что значительно затрудняет выявление болезни на начальных стадиях.
Лейкоз у взрослых
Организм взрослых нередко подвергается влиянию различных вредных факторов внешней среды, что становится причиной ответных изменений в кроветворной и лимфатической системах организма. Однако, несмотря на это, согласно результатам эпидемиологических исследований лейкоз у взрослых развивается реже, чем в других возрастных группах. Вероятнее всего, это в наибольшей степени обусловлено наименьшей выраженностью структурных преобразований, происходящих в костном мозге и лимфатических структурах.
В структуре онкологических поражений среди трудоспособного населения наиболее часто можно встретить хронический миелоидный лейкоз, который у взрослых развивается в среднем в возрасте 45-55 лет. Несколько реже встречается острый миелобластный лейкоз, поражающий людей в возрасте от 20 до 25 лет. Таким образом, опираясь на данные, собранные Международным фондом исследования рака, можно сказать, что злокачественные процессы, в основе которых лежит поражение кроветворной системы, занимают 11 позицию среди всей онкологической патологии у трудоспособного населения.
Лейкоз у пожилых
Пожилые подвержены развитию лейкоза несколько сильнее, чем в более трудоспособном возрасте. Как правило, наиболее часто можно встретить острый миелобластный лейкоз, встречающийся в возрасте 67 лет и хронический лимфоцитарный лейкоз, который манифестирует чаще всего после 70 лет. Согласно данным, предоставленным Европейским гериатрическим обществом, при своевременном выявлении лейкоза удается достичь стойкой ремиссии в 30-35% случаев. В большинстве случаев клиническая картина, методы выявления и лечения лейкозов у пожилых не отличаются от таковых у людей в более молодом возрасте.
Виды лейкозов
Созревание и обновление форменных элементов крови является сложным процессом, имеющим много этапов. Так как в основе всех видов лейкозов лежит нарушение пролиферации и селекции клеток красного костного мозга или лимфоидной ткани, которые являются источником форменных элементов и клеточного компонента иммунной защиты, это позволяет выделить ряд параметров, согласно которым проводится классификация этой группы заболеваний. Таким образом, лейкозы можно дифференцировать с зависимости от:
- степени дифференцировки;
- происхождения;
- количества бластных клеток.
В зависимости от степени дифференцировки опухолевых клеток
Все форменные элементы крови имеют общего предшественника – стволовую клетку крови. Именно из нее под влиянием факторов роста в костном мозге и тимусе происходят основные процессы преобразования стволовой клетки в более специализированные клеточные элементы. При этом дефектные клеточные элементы уничтожаются в красном костном мозге, селезенке или тимусе и не имеют возможности находиться в кровотоке длительное время.
Тем не менее, во время лейкозов патологическая пролиферация дефектных элементов костного мозга приводит к тому, что происходит замещение нормальной ткани костного мозга со снижением его кроветворной функции. Если провести морфологическое исследование пунктата костного мозга во время активной стадии болезни, то будет отмечаться преобладание незрелых элементов одной степени дифференцировки. При этом можно выделить как низкодифференцированные (бластные), так и высокодифференцированные (миелоцитарные, лимоцитарные, моноцитарные) типы. Как правило, низкодифференцированные типы имеют более злокачественное течение и хуже поддаются лечению. В большинстве случаев низкодифференцированные типы представлены различными видами острого лейкоза.
В зависимости от происхождения
Первыми потомками стволовой клетки являются общая клетка-предшественница миелопоэза и общая клетка-предшественница лимфопоэза. По сути, именно на этом уровне происходит определение дальнейшей судьбы кроветворного ростка – станет он источником регенерации для таких форменных элементов крови, как эритроциты, мегакариоциты и моноциты, или же он станет источником лимфоцитов. Таким образом, в зависимости от того, какие клетки преобладают в пунктате костного мозга и периферической крови, выделяют:
- острый лимфобластный лейкоз;
- острый миелобластный лейкоз;
- хронический миелоидный лейкоз;
- хронический лимфоклеточный лейкоз.
В зависимости от динамики, с которой происходит изменение клинической картины лейкоза и развиваются осложнения, принято выделять:
- острый лейкоз;
- хронический лейкоз.
Острый лейкоз
Острый лейкоз, вне зависимости от морфологических изменений в костном мозге и периферической крови, характеризуется быстрым прогрессированием, а также более выраженными, чем при хронической форме, осложнениями.
Острый лимфобластный лейкоз
К лимфоидному ростку относятся такие клеточные элементы иммунной защиты, как В- и Т-лимфоциты. В-лимфоциты являются важным компонентом иммунитета, так как обеспечивают гуморальный ответ. Т-лимфоциты обеспечивают как непосредственное уничтожение чужеродного материала, так и регуляцию иммунного ответа. В связи с этим, в зависимости от морфологии выявляемых клеток, острый лимфобластный лейкоз подразумевает изменение В-клеточной, Т-клеточной линий и неуточненную низкодифференцированную форму этого вида онкологической патологии. Распространенность лимфобластного лейкоза составляет 1,77 на 100000 населения в год.
На сегодняшний день не существует общепринятого нижнего значения показателя, согласно которому можно было бы с уверенностью диагностировать лимфобластный лейкоз. Так, многие протоколы лечения утверждают, что показанием для начала лечения необходимо превышение уровня лимфобластов на более, чем 25%. В то же время не рекомендуется ставить диагноз острого лимфобластного лейкоза, если у пациента уровень бластов не превышает 20%.
Острый миелобластный лейкоз
Острый миелобластный лейкоз развивается, как правило, с большей частотой в пожилом возрасте. Согласно проведенным эпидемиологическим исследованиям, регистрируется порядка 4,05 новых случаев болезни на 100000 населения в год.
Установить диагноз миелобластный лейкоз острого течения можно при выявлении в костном мозге или анализе крови более 20% бластов. При этом существует ряд мутаций, выявление которых позволяет говорить об онкологической патологии при наличии бластов в числе, меньшем, чем 20%. Для этого требуется проведение специального исследования.
Острый монобластный
Острый монобластный лейкоз, согласно данным всемирной организации здравоохранения, можно диагностировать при выявлении бластов выше 20% и превышении числа моноцитов на 80% и более или смеси монобластов и промоноцитов. Нередко причиной этой разновидности лейкоза становятся хромосомные аномалии, локализованные в определенных локусах.
Распространенность этой патологии составляет 5-8% от всех случаев острого миелоидного лейкоза. Наибольшая распространенность монобластного лейкоза наблюдается как у детей, так и в возрасте 49 лет, что определяется типом хромосомной аномалии, вызвавшей болезнь.
Острый миеломонобластный
Острый миеломонобластный лейкоз является достаточно редким заболеванием и встречается примерно в 3% случаев от всех случаев лейкемий, выявленных в детском возрасте. При этом виде лейкоза отмечается патологическая пролиферация миелобластов и монобластов.
Эритромиелобластный
Эритромиелобластный лейкоз, или синдром ди Гульельмо встречается примерно в 5% от всех случаев острого миелоидного лейкоза. Для этого вида лейкоза характерна патологическая пролиферация предшественников эритроцитов. Первый случай этого заболевания был описан в 1912 году М. Купелли и получил название эритроматоза. В 1917 году итальянский гематолог Джованни Ди Гульельмо расширил описание этой патологии до «эритролейкемии».
В зависимости от того, какие клетки наблюдаются в мазке крови, выделяют следующие эритромиелобластного лейкоза:
- М 6a (эритролейкемия);
- М 6b (чистая эритроидная лейкемия);
- М 6с (эритролейкемия и чистая эритроидная лейкемия).
Мегакариобластный
При остром мегакариобластном лейкозе основными клетками, представленными в патологическом виде, являются мегакариобласты. Эта патология диагностируется при наличии в крови или костном мозге 20% и более бластов, из которых 50% и более представлены мегакариоцитами и их предшественниками (что подтверждается морфологией, иммунофенотипированием или электронной микроскопии). Эта патология чаще всего встречается в у детей и около трети случаев связано с синдромом Дауна.
Недифференцированный
При остром недифференцированном миелолейкозе определяются низкодифференцированные клетки. При этой формы лейкоза отмечается низкий уровень дифференцировки клеток, в связи с чем затруднена их идентификация.
Хронический лейкоз
Хронический лейкоз характеризуется постепенным прогрессированием онкологической патологии. Также при этой болезни в большинстве случаев выявляются более дифференцированные клетки, чем при острой форме.
Как правило, хронический лейкоз имеет две стадии:
- доброкачественную, для которой характерно наличие одной линии патологически пролиферирующих клеток и длительное течение;
- злокачественную, на которой появляется большое количество опухолевых клонов и отмечается быстрое прогрессирование с развитием бластных кризов.
Также по клеточному составу выделяют хронические лейкозы:
- Миелоцитарные;
- Лимфоцитарные;
- Моноцитарные.
Иногда люди могут заблуждаться, считая, что острая и хроническая формы лейкоза могут переходить друг в друга. Однако, на деле острый лейкоз не может стать хроническим, так как это изначально разные формы болезни.
Миелоцитарные
Хронический миелоидный лейкоз в большинстве случаев является следствием транслокации участка хромосомы с формированием Филадельфийской хромосомы. Это явление было замечено в 1960-х годах, когда эта аномалия легла в основу теории канцерогенеза.
Распространенность хронического миелоидного лейкоза составляет от 7 до 15% от всех случаев лейкемии у взрослых. Наиболее подвержены этой онкологической патологии взрослые люди в возрасте 45-55 лет. Чрезвычайно редко эта болезнь наблюдается у детей, при этом не отмечается никакой связи с полом и расой.
Диагностировать хронический миелоидный лейкоз можно анализируя показатели периферической крови. Для этого оценивается наличие филадельфийской хромосомы, проводится bcr-abl цитогенетический анализ, флуоресцентная гибридизация и ПЦР. Также следует отличать эту онкологическую патологию от лейкемоидной реакции – состояния, являющегося нормальной реакцией организма в ответ на многие патологии инфекционной и неинфекционной природы.
Лимфоцитарные
Хронический лимфоидный лейкоз является заболеванием, поражающим людей преимущественно в возрасте старше 70 лет. Согласно данным, полученным в процессе различных эпидемиологических исследований, этот вид лейкемии является самым распространенным в западной Европе. Как правило, наибольшее влияние на вероятность развития болезни оказывают генетические факторы.
При этом виде лейкоза ввиду нарушения дифференцировки лимфоцитов, обеспечивающих защиту организма, происходит нарушение как клеточного, так и гуморального видов иммунной защиты. Это происходит за счет изменения не только количества (за счет замещения красного костного мозга), но и качества (свойств) клеток. Больные лейкозом в связи с этим подвержены различным инфекциям.
Моноцитарные
Хронический моноцитарный лейкоз является чрезвычайно редким заболеванием. При этой болезни количество моноцитов превышает 1000 в 1 мм3. Часто число этих клеток представлено еще большими значениями. Обычно в костном мозге имеются аномальные клетки, но количество бластов редко превышает 20%. У трети больных лейкозом в дальнейшем может развиваться острый миелоидный лейкоз, однако из-за низкой распространенности этой формы лейкемии это явление наблюдается редко.
Виды лейкозов по числу лейкоцитов
При лейкозах изменяется соотношение количества клеток в костном мозге и периферической крови. Как правило, в наибольшей степени изменяется число лейкоцитов, в соответствии с чем выделяют типы лейкозов:
- лейкемические (число лейкоцитов превышает 50-80 тыс., включая бласты);
- сублейкемические (50-80 тыс., включая бласты);
- лейкопенические (количество лейкоцитов снижено, но определяются бласты);
- алейкемические (количество лейкоцитов снижено и отсутствуют бласты).
Симптомы, сопровождающие лейкоз
Большинство заболеваний сопровождаются изменением работы систем организма, что непременно имеет свои патологические проявления. В связи с этим часто лейкоз сопровождают симптомы, которые наблюдаются и при других болезнях и носят неспецифический характер. Одной из основных причин того, что признаки лейкоза широко варьируются, является большое количество разновидностей этого заболевания.
Наиболее часто встречающиеся признаки лейкоза
Наиболее часто заподозрить лейкоз позволяют симптомы:
- лихорадку или озноб;
- упорную усталость или слабость;
- частые рецидивирующие инфекции;
- потеря веса без причины;
- увеличение лимфатических узлов;
- увеличение печени и селезенки;
- кровотечения;
- повышенная потливость, особенно по ночам;
- боль в костях.
На признаки лейкоза больные обращают внимание, как правило, не сразу. Лишь когда их выраженность становится причиной существенного снижения качества жизни, симптомы лейкоза становятся причиной обращения за помощью. При этом часто именно специфические изменения в крови являются тем симптомом лейкоза, который позволяет заподозрить и диагностировать заболевание.
Отличаются ли симптомы лейкоза у детей и взрослых
Признаки лейкоза в значительной степени определяются не только состоянием организма, но и видом онкологической патологии. При некоторых видах лейкоза отмечаются спленомегалия, гепатомегалия, снижение иммунной защиты, а также сильно отличается скорость нарастания патологических симптомов.
В большинстве случаев клинические симптомы лейкоза у детей и взрослых носят неспецифический характер и мало отличаются в зависимости от возрастной категории. Однако, диагностика лейкоза у детей и пожилых может быть затруднена ввиду сниженного внимания к состоянию своего здоровья.
Так, сопровождающие лейкоз симптомы у детей чаще всего замечаются их родителями на запущенных стадиях. Этому также способствует и высокая распространенность острых форм лейкозов, которые склонны к стремительному прогрессированию. У пожилых часто снижена критика к своему состоянию. Так, они могут пренебрежительно относиться к ухудшению своего состояния, в связи с чем диагностика лейкоза происходит на поздних стадиях. В отличие от этих групп населения симптомы, сопровождающие лейкоз у взрослых, позволяют выявить эту онкологическую патологию гораздо быстрее.
Симптомы лейкоза в крови
Лейкоз у детей и взрослых в большинстве случаев приводит к типичным изменениям в периферической крови. Именно эти лабораторные изменения в крови – симптомы, характеризующие лейкоз.
Признаки острого лейкоза в крови включают:
- увеличение числа бластов выше 20%;
- наличие “лейкемического провала”;
- отсутствие базофилов и эозинофилов;
- прогрессирующую анемию.
В отличие от острого, дифференцировать хронический лейкоз помогают симптомы в крови:
- бластные клетки практически отсутствуют на фоне высокого уровня лейкоцитов;
- отсутствует “лейкемический провал”;
- наличие базофильно-эозинофильной ассоциации;
- анемия, которая прогрессирует очень медленно.
Лейкоз у детей и взрослых в анализах периферической крови практически не имеет отличий. Таким образом, результат, который будет получен в результате такой диагностики лейкоза, в большей степени определяется не возрастом, а конкретным видом онкологической патологии.
Что включает полная диагностика лейкоза у больных
Диагностика лейкоза имеет огромное значение для своевременного начала лечения и оценки прогноза. Лейкоз, так как является патологией кроветворной системы, непременно отражается на составе и функции крови. Поэтому больные с лейкозом в первую очередь должны быть обследованы на предмет изменений в крови и костном мозге.
Изменения в крови и симптомы, сопровождающие лейкоз, позволяют с высокой точностью подтвердить или опровергнуть эту патологию. Ведь именно от этого зависит успех лечения лейкоза. Большое значение имеет оценка состояния лимфоузлов и иммунного статуса.
В последнее время широкое распространение получили такие методы, как полимеразная цепная реакция и иммуногистохимическое исследование, которые позволяют выявить конкретные изменения в геноме, вызвавшие болезнь.
Также часто проводится ряд дополнительных исследований, направленных на исключение других возможных патологий, имеющих схожую клиническую картину.
Причины лейкоза
Причины лейкоза, прежде всего, необходимо разделить на внутренние и внешние. К внутренним факторам, которые чаще всего приводят к развитию онкологической патологии кроветворной системы, относят наследственность и аномалии развития.
Так, причины лейкоза, представленные наследственными заболеваниями, проявляются увеличением числа случаев злокачественного поражения кроветворной системы среди родственников. Однако, в большинстве случаев, наличие какой-либо наследственной патологии (за исключением «филадельфийской хромосомы» при хроническом миелолейкозе), лишь предрасполагает к развитию лейкоза, но не всегда приходит к нему.
Гораздо чаще встречаются внешние причины лейкоза. Как правило, в большинстве случаев эти факторы представлены химическими соединениями, однако также нередко причиной развития злокачественного процесса становится ионизирующее излучение, сопровождающееся повреждением генетического аппарата.
Вне зависимости от конкретной причины лейкоза, если причиной стал длительный контакт с внешними факторами, то следует максимально ограничить человека от их вредного воздействия. Также, если удалось достигнуть ремиссии – устойчивого состояния, в котором не наблюдается прогрессирования болезни и отсутствуют ее клинические проявления, то избегание вредного воздействия на организм позволяет улучшить прогноз лейкоза.
Острые миелобластный и лимфобластный лейкоз
Считается, что миелобластный лейкоз связан с внешним воздействием таких факторов, как бензол, нефтепродукты, гербициды, пестициды. Доказанным является тот факт, что в 10% случаев миелобластный лейкоз является результатом химиотерапии или лучевой терапии. Также известно, что ионизирующая радиация, которой могут подвергаться люди, работающие в определенных профессиях, может повышать риск развития этой формы лейкоза. Также для предотвращения развития этого заболевания рекомендуется избегать курения.
Острый лимфобластный лейкоз диагностируется в 60% случаев у пациентов в возрасте до 20 лет. Часто отмечается связь этой патологии с такими генетическими аномалиями, как синдром Дауна, анемия Фанкони, синдром Блума, нейрофиброматоз 1-го типа и атаксия-телеангиэктазия. Также следует отметить, что очень редко встречается вторичный лимфобластный лейкоз, который возникает на фоне другого онкологического заболевания.
Хронические миелоидный и лимфоидный лейкозы
Причины, вызывающие хронический миелоидный лейкоз, на сегодняшний день не известны. Единственным фактором, который существенно увеличивает риск болезни, является облучение высокими дозами радиации. Также, согласно ряду исследований, проведенных зарубежными учеными, генетический фактор играет небольшое значение.
К хроническому лимфоидному лейкозу приводят такие факторы, как инсектициды и генетические аномалии. В то же время не удалось доказать связь с другими внешними воздействиями.
Лечение лейкоза
Вне зависимости от того, какой у пациента выявлен лейкоз, лечение должно проводиться под строгим контролем врача. В первую очередь, это связано с возможными осложнениями, обусловленными ухудшением кроветворной функции костного мозга, что и становится в большинстве случаев причиной обращения за медицинской помощью. В основе всех видов лечения этого заболевания лежит подавление пролиферации патологически измененных стволовых клеток и возобновление нормальной работы кроветворной и иммунной систем.
Лечение лейкоза осуществляется с помощью следующих методик:
- химиотерапии;
- биологической терапии;
- таргетной терапии;
- радиации;
- трансплантации стволовых клеток.
То, какой вид лечения лейкоза будет использован у конкретного пациента, определяется врачом в соответствии с видом, стадией болезни и состоянием компенсаторных систем организма. Чаще всего используется сразу несколько методов лечения, что позволяет влиять на кроветворение комплексно.
Химиотерапия является одной из основных форм лечения лейкозов. Эти препараты позволяют приводить к гибели патологически измененных клеток. Для того, чтобы наиболее эффективно влиять на лейкоз, лечение может осуществляться как в монорежиме, так и в комбинации химиопрепаратов.
Биологическая терапия направлена на модификацию работы иммунной системы. Это позволяет активировать иммунную защиту в уничтожить патологически измененные клетки, составляющие морфологическую основу лейкоза.
Особый интерес представляет таргетная терапия, которая направлена на те механизмы жизнедеятельности опухолевых клеток, которые отсутствуют в здоровом организме. Примером является препарат “иматиниб”, который останавливает действие измененного белка в стволовых клетках у пациентов с хроническим миелобластным лейкозом.
Физические методы лечения
К физическим методам относят использование ионизирующего излучения, а также других методик, которые связаны с непосредственным воздействием на костный мозг.
Радиация
Лечение с помощью радиации заключается в воздействии на самые быстро делящиеся клетки, ДНК-материал которых, необходимый для нормальной жизнедеятельности организма, наиболее подвержен воздействию ионизирующего излучения. Нередко именно с помощью облучения подготавливают организм к пересадке костного мозга.
Трансплантация
Перед трансплантацией костного мозга происходит предварительная обработка организма химиопрепаратами или ионизирующим излучением, после чего осуществляется пересадка нормальных стволовых клеток. Костный мозг может быть взят как у того же пациента, так и у других людей с похожими антигенами, находящимися на поверхности пересаживаемых стволовых клеток, что обусловлено высокой вероятностью развития иммунного ответа с последующим отторжением нового материала.
Прогноз лейкоза
Если у пациента диагностируется лейкоз, то прогноз определяется тактикой лечения пациента и степенью запущенности болезни. Так, нередко удается достигнуть состояния ремиссии, что позволяет увеличить качество и продолжительность жизни на 10 и более лет.
Принято считать, что острый миелобластный лейкоз имеет неблагоприятный прогноз в следующих случаях:
- у пожилых пациентов (нередко связано с большим количеством сопутствующих заболеваний);
- предшествующей химиотерапией по поводу другого заболевания;
- увеличении числа лейкоцитов свыше 100*10 9/л.
Если у пациента определяется острый лимфобластный лейкоз, то неблагоприятный прогноз обычно связывают с:
- пожилым возрастом;
- числом лейкоцитов более 30*10 9/л при В-клеточном лейкозе и более 100*10 9/л при Т-клеточном лейкозе.
Как правило, острые лейкозы отличает потребность в как можно более быстром достижении полной ремиссии. Так, если не получается достигнуть ремиссии в течение 2 и более недель, также говорят о плохом прогнозе для пациента.
Если у пациента диагностируется хронический миелоидный лейкоз, то прогноз при появлении новых методов лечения в последнее десятилетие значительно улучшился. Так, согласно проведенным зарубежными учеными исследованиям, 8-летняя выживаемость поднялась с 30% до 85%.
Прогноз при хроническом лимфоидном лейкозе широко варьируется от 2 до 20 лет. Большое значение имеет стадия процесса, что существенно сказывается на выживаемости пациентов. Для оценки прогноза рекомендуется использование шкал по Рею и Бинету.
medaboutme.ru
Хронический лейкоз: классификация и отличия от острого лейкоза
Материалы публикуются для ознакомления, и не являются предписанием к лечению! Рекомендуем обратиться к врачу-гематологу в вашем лечебном учреждении!
Соавторы: Марковец Наталья Викторовна, врач-гематолог
Лейкозы острые и хронические отличаются дифференцировкой клеток опухоли. Хронический лейкоз (или лейкемия) объединяет группу опухолей, развитие которых произошло по причине структурных хромосомных изменений в связи с разными процессами перестройки: транслокацией, делецией, инверсией и фрагментацией.Знаки, которые могут быть симптомом лейкоза
Чем отличаются лейкозы — острые и хронические? Лейкозы называют лейкемией или белокровием (при переводе с греческого «leukos»- белый и «haima»- кровь). Отличается острый и хронический лейкоз ростом и развитием онкологических клеток.
Ранняя стадия острого лейкоза характерна накапливанием незрелых клеток и отсутствием их роста. Их переизбыток в 80% случаев угнетает нормальное кроветворение ростков. Хронический лейкоз способствует синтезу развитых клеток — гранулоцитов для постепенного замещения в периферической крови здоровых клеток.
Важно знать. Лейкоз хронический НЕ становится острым лейкозом и наоборот.
Симптомы у взрослых в начальной стадии острого лейкоза нередко проходят незамеченными, поскольку в крови больших колебаний биохимических показателей в сторону повышения или понижения не бывает. Позднее:
- появится ощущение ослабленности;
- имеющиеся хронические болезни обострятся;
- возможно активирование вируса герпеса и иного вида вирусных и бактериальных инфекций.
В развернутом периоде начинают ярко выражаться клинические и гематологические проявления острого лейкоза. Обострения переходят в ремиссии. Болезнь полностью излечивается или переходит в терминальную стадию.
Важно. В течение 5 лет при отсутствии бластных клеток в периферической крови устанавливается клинико-гематологическое излечивание (полная ремиссия).
В терминальной стадии цитостатики, используемые для лечения острого лейкоза, перестают действовать. Это становится причиной полного угнетения кроветворной системы. Даже при трансплантации костного мозга в этот период крайне высока смертность людей.
Если лейкоз хронический, то в крови присутствуют дозревшие клетки, многие из которых не способны выполнять свою прямую функциональную работу. При исследовании лабораторных анализов в крови выявляют повышенный уровень бесполезных лейкоцитов. Они не защищают организм от инфекций.
Тогда у пациентов возникает вопрос: хронический лейкоз — болезнь проходит или нет? При переизбытке гранулоцитов, мешающих кровотоку, избыток лейкоцитов и онкоклеток удаляют посредством лейкофареза. Процедура обеспечивает быстрый, но временный эффект.
Начальной фазы у хронического заболевания может и не быть, в 50% его выявляют по анализу крови по другому поводу. Даже при подтверждении диагноза хроническая болезнь может протекать на моностадии доброкачественно, поскольку опухоль состоит из одного клона клеток.
На последующей стадии появляются вторичные клоны опухоли. Поликлоновая стадия протекает быстро на фоне увеличения количества бластов. Эту стадию еще называют бластным кризом, поскольку 80% пациентов при этом погибают.
Лейкоз хронический проявляется:
- сплено- и гепатомегалией — увеличиваются в размере печень и селезенка;
- общей анемией с хроническим течением;
- генерализованные поражения лимфоузлов.
Классификация лейкозов
Если подтверждены хронические лейкозы — классификация включает две подгруппы:
Миелоидная подгруппа состоит из хронических миелопролиферативных лейкозов:
- миелолейкоза;
- миелоза сублейкемического (остеомиелосклероза, миелофиброза);
- эритремии (истинной полицетемии);
- миеломоноцитарного;
- моноцитарного;
- мегакариоцитарного (идиопатической тромбоцитемии).
Важно. При хроническом миелолейкозе происходит пролиферация стволовой клетки в сопровождении повышения уровня предшественников гранулоцитов, эритроцитов и тромбоцитов.
Лимфоидная подгруппа состоит из лимфопролиферативных лейкозов:
- лимфолейкоза хронического;
- плазмоцитомы (миеломной болезни);
- лимфогранулематоза;
- лимфомы неходжкинской.
Ранее мы уже писали о лейкозе у детей и рекомендовали добавить эту статью в закладки.
Важно. При лимфолейкозе хронической стадии происходит пролиферация малых лимфоцитов: мозга костей, ЛУ, печени, селезенки и периферической крови.
Симптоматика
Опасные симптомы у взрослых проявляются признаками лейкемии: соматическими и гематологическими. Первичные соматические проявления белокровия характерны:
- ощущением постоянного утомления, слабости и недомогания;
- постоянным желанием спать или бессонницей;
- нарушением деятельности мозга: больные жалуются на ухудшение памяти, невозможность сосредоточиться;
- изменением цвета кожи (она становится бледной), долгим заживлением ран, синяков и мелких царапинок, проявлением нагноений;
- кровотечениями из десен и носа;
- ломотой и болями в любом суставе или кости;
- увеличением печени, селезенки и лимфоузлов;
- настырными простудами, обострением хронических форм болезней, как герпес, тонзиллит, бронхит, пиелонефрит;
- снижением веса на фоне отсутствия аппетита.
Гематологические симптомы:
- повышается или понижается СОЭ;
- повышаются лейкоциты и проявляется лейкоцитоз;
- снижается гемоглобин в крови (проявляется анемия).
Диагностика
По анализу крови узнают количество кровяных клеток. При хроническом лейкозе лейкоциты повышаются, эритроциты и тромбоциты — снижаются. По биохимическому анализу крови уточняется функция почек и состав крови.
После исследования:
- красного мозга костей подтверждается диагноз и оценивается лечение хронического лейкоза;
- спинномозгового экссудата (пункции) — выявляются онкоклетки и проводится химиотерапия.
Чтобы уточнить тип лейкоза, исследуют цитохимию, проточную цитометрию, иммуноцитохимию, цитогенетику и молекулярную генетику. По рентгенограмме грудины и костей выявляют пораженные лимфоузлы средостения, костных суставов.
По КТ обнаруживают пораженные ЛУ в грудине и животе. МРТ исследуют мозг головы и спины. УЗИ необходимо для отличия новообразований: опухолевых и кистозных, выявления поражений в почках, печени, селезенке и ЛУ.
Лечение
Тактику лечения выбирают, зависимо от группы риска. Пациентов в группе с низким риском наблюдают, а при появлении явных симптомов назначают лечение. Прогноз выживаемости — 20-25 лет.
В группе с промежуточным и высоким риском больным терапию временно не применяют, если отсутствуют симптомы. Далее основным лечением будет являться химиотерапия с применением мощных лекарств. Препараты уничтожают лейкозные клетки, которые быстро и бесконтрольно делятся, нарушая важные этапы цикла. При этом могут повредиться и нормальные клетки.
Лечение лимфобластного лейкоза проводится рядом агентов: L-аспарагиназой или PEG-L- аспарагиназой, Даунорубицином (Дауномицином), Винкристином, Преднизолоном. Из других препаратов — Доксорубицином, Цитарабином, Этопозидом, Дексаметазоном.
Применяют Хлорамбуцил, или заменяют его Циклофосфамидом с меньшими побочными эффектами Как рассчитывается для взрослых максимальная доза Дексаметазона при лечении хронических лейкозов?
Дозировку внутривенных струйных или капельных вливаний, инъекций внутримышечных назначает врач. За первые сутки вводят 4-20 мг 3-4 приемами. Курс — 3-5 дней. Для капельного введения пользуются раствором натрия хлорида изотонического или 5%-ного декстрозного раствора.
Если лейкоз хронический, лечение Дексаметазоном в таблетках назначают по 0,5 мг или 1,5 мг с едой. За сутки максимальная доза составляет 15 мг (не более), минимальная — 1 мг. При установлении стабильного состояния дозу снижают до 3 мг/сутки. Детям рассчитывают 83,3-333,3 мкг/кг.
Эффективно лечение хронического миелоидного лейкоза Мезилатом иматиниба (Гливеком). Хронического лимфолейкоза — Флударабином с Циклофосфамидом.
Нередко проводят трансплантацию костного мозга в самом начале комплексной терапии для улучшения результатов. При этом проводится химиотерапия и облучение (редко) для уничтожения онкоклеток, а также вливание стволовых клеток для прорастания в костный мозг и вырабатывания нормальных здоровых клеток.
Проводят радиоиммунотерапию, Т клеточную иммунотерапию для облучения онкоклеток с минимальным повреждением здоровых тканей, для минимилизации токсичности для больного и предотвращения рецидива. Лучевой терапией по спирали вокруг опухоли достигают эффекта и уменьшают травматизацию здоровых клеток, что снижает количество осложнений.
Для лечения хронического лейкоза необходимо применять комплексную терапию: химиотерапию, операции, радиоиммунотерапию, Т клеточную иммунотерапию, моноклональные антитела и стволовые клетки для трансплантации.
Рекомендуем изучить похожие материалы:
- 1. Классификация кровопотерь: чем опасна травма, степени и виды
- 2. Классификация кровотечений и их особенность: как оказать первую помощь?
- 3. Симптоматика хронической постгеморрагической анемии
- 4. Помощь пострадавшему при артериальном кровотечении
- 5. Химиотерапия как способ лечения острого миелобластного лейкоза
- 6. Острый лимфобластный лейкоз — заболевание костного мозга
- 7. Лейкоз у детей — клиническая симптоматика заболевания
moyakrov.ru
Лейкоз. Причины, факторы риска, симптомы, диагностика и лечение болезни. :: Polismed.com
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
лейкоциты).- Острые лейкозы – это быстропрогрессирующие заболевания, развивающиеся в результате нарушения созревания клеток крови (белых телец, лейкоцитов) в костном мозге, клонирование их предшественников (незрелых (бластных), клеток), образование из них опухоли и её разрастание в костном мозге, с возможным дальнейшим метастазированием (распространением с током крови или лимфы опухолевых клеток в здоровые органы).
- Хронические лейкозы отличаются от острых, тем что, заболевание протекает длительно годами, происходит патологическая выработка клеток предшественниц и зрелых лейкоцитов, нарушая образование и остальных клеточных линий (эритроцитарной линии и тромбоцитарной). Образуется опухоль из зрелых и молодых клеток крови.
Эритроциты – это красные кровяные клетки, содержат гемоглобин, на нём фиксируется кислород, при помощи которого питаются клетки организма. При недостатке эритроцитов происходит недостаточное насыщение клеток и тканей организма кислородом, в результате чего проявляется различными клиническими симптомами.
Лейкоциты к ним относятся: лимфоциты, моноциты, нейтрофилы, эозинофилы, базофилы. Представляют собой белые клетки крови, они играют роль в защите организма и выработке иммунитета. Их недостаток вызывает снижение иммунитета и развитие различных инфекционных заболеваний.
Тромбоциты – это кровяные пластинки, которые участвуют в образовании тромба. Недостаток тромбоцитов приводит к различным кровотечениям.Подробнее о видах кровяных клеток читайте в отдельной статье пройдя по ссылке.
- Ионизирующая радиация: подвергаются врачи рентгенологи, после атомной бомбардировки, лучевая терапия, ультрафиолетовое излучение;
- Химические канцерогенные вещества: толуол, входит в состав красок, лаков; пестициды используются в сельском хозяйстве; мышьяк встречается в металлургии; некоторые лекарственные препараты, например: Хлорамфеникол и другие;
- Некоторые виды вирусов: HTLV (Т - лимфотропный вирус человека);
- Бытовые факторы: выхлопы автомобилей, добавки в различные пищевые продукты, курение;
- Наследственная предрасположенность к раковым заболеваниям;
- Механические повреждения тканей.
- При острых лейкозах отмечаются 4 клинических синдрома:
- Анемический синдром: развивается из-за недостатка выработки эритроцитов, могут присутствовать множество симптомов или некоторые из них. Проявляется в виде усталости, бледности кожи и склер, головокружение, тошнота, быстрое сердцебиение, ломкость ногтей, выпадение волос, патологическое восприятие запаха;
- Геморрагический синдром: развивается в результате недостатка тромбоцитов. Проявляется следующими симптомами: вначале кровотечения из десен, образование синяков, кровоизлияния в слизистые оболочки (язык и другие) или в кожу, в виде мелких точек или пятен. В дальнейшем при прогрессировании лейкоза, развиваются и массивные кровотечения, в результате ДВС синдрома (диссеминированное внутрисосудистое свёртывания крови);
- Синдром инфекционных осложнений с симптомами интоксикации: развивается в результате недостатка лейкоцитов и с последующим снижением иммунитета, повышение температуры тела до 390С, тошнота, рвота, потеря аппетита, резкое снижение веса, головная боль, общая слабость. У больного присоединяются различные инфекции: грипп, пневмония, пиелонефрит, абсцессы, и другие;
- Метастазы - по току крови или лимфы опухолевые клетки попадают в здоровые органы, нарушая их структуру, функции и увеличивая их в размере. В первую очередь метастазы попадают в лимфатические узлы, селезёнку, печень, а потом и в другие органы.
- Снижение уровня гемоглобина (норма 120г/л);
- Снижение уровня эритроцитов (норма 3,5-5,5*1012/л);
- Низкие тромбоциты (норма 150-400*109/л);
- Ретикулоциты (молодые эритроциты) уровень уменьшается или отсутствуют (норма 02-1%);
- Бластные (молодые) клетки >20% при остром лейкозе, а при хроническом может быть и меньше (норма до 5%);
- Изменяется количество лейкоцитов: у 15% больных с острым лейкозом увеличивается >100*109/л, остальные больные могут иметь умеренное увеличение или даже снижение. Норма лейкоцитов – (4-9*109/л);
- Уменьшение числа нейтрофилов (норма 45-70%);
- Отсутствие палочкоядерных лейкоцитов, эозинофилов и базофилов;
- Увеличение СОЭ (норма 2-12мм/ч).
- Биохимический анализ крови: неспецифический метод, указывает на изменение показателей в результате поражения печени, почек:
- Повышение уровня лактатдегидрогеназы (норма 250 Ед/л);
- Высокий АСАТ (норма до 39 Ед/л);
- Высокая мочевина (норма 7,5 ммоль/л);
- Повышение мочевой кислоты (норма до 400 мкмоль/л);
- Повышение билирубина ˃20мкмоль/л;
- Снижение фибриногена
- Снижение общего белка
- Снижение глюкозы ˂ 3,5 ммоль/л.
- Миелограмма (анализ пунктата костного мозга): является методом выбора для подтверждения острого лейкоза
- Бласты (молодые клетки) >30%;
- Низкий уровень эритроцитов, лейкоцитов, тромбоцитов.
- Трепанобиопсия (гистологическое исследование биоптата из повздошной кости): не позволяет точно поставить диагноз, а лишь определяет разрастание опухолевых клеток, с вытеснением нормальных клеток.
- Цитохимическое исследование пунктата костного мозга: выявляет специфические ферменты бластов (реакция на пероксидазу, липиды, гликоген, неспецифическую эстеразу), определяет вариант острого лейкоза.
- Иммунологический метод исследования: выявляет специфические поверхностные антигены на клетках, определяет вариант острого лейкоза.
- УЗИ внутренних органов: неспецифический метод, выявляет увеличенные печень, селезёнку и другие внутренние органы с метастазами опухолевых клеток.
- Рентген грудной клетки: является, неспецифическим метом, обнаруживает наличие воспаления в лёгких при присоединении инфекции и увеличенные лимфатические узлы.
- Полихимиотерапия, применяется с целью противоопухолевого действия:
- Трансфузионная терапия: эритроцитарная масса, тромбоцитарная масса, изотонические растворы, с целью коррекции выраженного анемического синдрома, геморагического синдрома и дезинтоксикации;
- Общеукрепляющая терапия:
- применяется с целью укрепления иммунитета. Дуовит по 1 таблетке 1 раз в день.
- Препараты железа, для коррекции недостатка железа. Сорбифер по 1 таблетке 2 раза в день.
- Иммуномодуляторы повышают реактивность организма. Тималин, внутримышечно по 10-20 мг 1 раз в день, 5 дней, Т-активин, внутримышечно по 100 мкг 1 раз в день, 5 дней;
- Гормонотерапия: Преднизолон в дозе по 50 г в день.
- Антибиотики широкого спектра действия назначаются для лечения присоединяющих инфекций. Имипенем по 1-2 г в сутки.
- Радиотерапия применяется для лечения хронического лейкоза. Облучение увеличенной селезёнки, лимфатических узлов.
Хорошо помогает в укреплении организма, отвар из листьев и плодов черники. Кипятком примерно 1 литр, залить 5 ложек листьев и плодов черники, настоять несколько часов, выпивать всё за один день, принимать около 3 месяцев.
Специальность: Врач офтальмолог
Опубликовано: 07.7.2012
Дополнено: 07.7.2012
Просмотров: 194557
Поделиться
Рекомендуем прочесть:
Гемофилия. Причины, симптомы, диагностика и лечение заболевания.
Анемия. Виды анемий: железодефицитная, гемолитическая, В12 дефицитная, апластическая. Причины, диагностика, степени анемии.
Общий анализ крови. Расшифровка, нормальные показатели. Нормы анализа крови у детей. Нейтрофилы, лейкоциты, эозинофилы, базофилы, лимфоциты, эритроциты, тромбоциты, MCH, MCHC, MCV, цветовой показатель
www.polismed.com