Лечение суставов - артроз, артрит, остеохондроз и многое другое
Облитерирующий атеросклероз сосудов нижних конечностей
Облитерирующий атеросклероз сосудов нижних конечностей – симптомы и лечение
Атеросклероз – это хроническое заболевание, при котором на внутренней поверхности артерий формируется атеросклеротическая бляшка частично или полностью перекрывающая ее просвет. Облитерирующий атеросклероз сосудов нижних конечностей развивается у курящих, людей с сахарным диабетом, высоким давлением, излишним весом.
Код МКБ-110
Согласно международной классификации болезней 10-го пересмотра, заболеванию присвоен код 170. При облитерирующем атеросклерозе в артериях ног индексом дополнительно уточняется наличие или отсутствие гангрены:
- 0 – без гангрены;
- 1 – при гангрене.
Причины заболевания
Атеросклероз развивается очень медленно. Первичной причиной может быть наследственность, вредные привычки (курение, спиртное), малоподвижный образ жизни, неправильное питание, стрессы.
Основные факторы риска:
- возраст: мужчины старше 45 лет, женщины старше 50 лет;
- сильный пол страдает от атеросклероза в 1,5-3 раза чаще;
- сопутствующие заболевания: гипертензия, сахарный диабет, недостаточность щитовидной железы;
- избыточный вес.
Сужение или закупорка артерий нарушает нормальное кровообращение конечностей. Ткани ног недополучают кислород, питательные вещества, вязкость крови увеличивается, возрастает риск образования тромбов.
Дефицит кислорода и питательных веществ провоцирует воспаление. Прогрессирующий облитерирующий атеросклероз приводит к видоизменению, распаду клеток. Организм воспринимает дефектные ткани как нечто чужеродное – развивается локальный аутоиммунный процесс. Защитные клетки атакуют видоизмененные элементы, вызывая их смерть. Клинически это проявляется язвами, омертвением тканей.
Неслучайно чаще всего отложения формируются в местах разветвления сосудов. При разделении потока крови формируются завихрения, которые повреждают нежный внутренний слой артерий. Кровоток на этих участках замедлен, что облегчает оседание отложений.
Стадии патологии
В зависимости от степени повреждения сосудов, нарушения кровотока выделяют 5 стадий заболевания атеросклероза.
- Доклиническая. Развитие атеросклероза начинается с повреждения сосуда. Его внутренняя поверхность перестает быть гладкой, за нее легко цепляются компоненты крови: липопротеины низкой плотности, соединительные волокна, клетки крови. На поверхности артерии формируется жировое пятно или полоса, которое не выступает в просвет сосуда. Это бессимптомный этап.
- Компенсаторная. К первичной бляшке начинают цепляться новые порции липопротеинов, волокон, клеток крови. Отложение растет, сливается с соседними, формируется выпячивание в просвет артерии. Появляются первые симптомы облитерирующего атеросклероза.
- Субкомпенсация. Бляшка приобретает большие размеры. Ткани ног испытывают дефицит кислорода. У организма заканчиваются компенсаторные возможности из-за чего состояние человека ухудшается.
- Декомпенсация. Пораженные конечности недополучают значительную порцию кислорода. Клетки становятся уязвимы к любым повреждениям. Легкие ушибы, стрижка ногтей приводят к появлению трещин и незаживающих язв.
- Деструктивные изменения. Ткани нижней конечности массово отмирают, развивается гангрена.
Клинические проявления
Симптомы заболевания зависят от его запущенности, а также локализации бляшки. Если отложение формируется внутри артерий бедра или подколенной области, развивается «низкая хромота». Для нее характерны боли в икрах. При поражении брюшной аорты или подвздошной артерии хромоту называют «высокой». Она характеризуется болью мышц ягодиц, бедер, тазобедренного сустава. Мышцы ног атрофируются, у половины мужчин развивается импотенция.
Симптомы первой стадии
При легкой форме атеросклероза люди жалуются на быструю утомляемость, зябкость, судороги, покалывание, жжение кончиков пальцев, снижение чувствительности ног. Редкий человек обратится к врачу с такими невнятными симптомами, а жаль. На данном этапе никаких необратимых изменений еще не произошло. Поэтому лечение будет особенно эффективным.
Если такого пациента попросить пройти маршевый тест, то уже через 500-1000 метров быстрой ходьбы (2 шага/сек) он начнет хромать. Для завершения исследования человека попросят пройтись до появления болей в икроножной мышце, а также полной невозможности двигаться дальше. Оба показателя используются врачом для диагностики, определения эффективности лечения.
Симптомы второй стадии
При облитерирующем атеросклерозе кожа стоп, голеней становится сухой, неэластичной, начинает шелушиться. Пятки покрываются грубой толстой кожей, склонной к трещинам. Рост ногтей замедляются, а сами ногти не выглядят здоровыми (матовость, тусклость, ломкость). Волосы проблемной конечности начинают выпадать, формируются участки облысения. Не хромая человек может пройти всего 200-250 м (2а стадия) или немного меньше (2б стадия).
Симптомы третьей стадии
Ноги болят, даже когда человек пребывает без движения. Кожа истончается. Незначительные травмы (стрижка ногтей, потертости, легкие ушибы) приводят к образованию болезненных неглубоких язв, трещин. Окраска кожи зависит от положения конечности. Поднятая вверх нога выглядит бледной, опущенная вниз – покрасневшей. Человек может нормально передвигаться лишь по квартире. Даже небольшая прогулка (25-50 м) сопровождается хромотой, сильными болями.
Симптомы четвертой стадии
4 стадия облитерирующего атеросклероза ног характеризуется постоянными, невыносимыми болями. Пальцы, голени покрываются воспаленными, незаживающими язвами, заполненными грязно-серым содержимым. Стопы, голени отекают. Развивается гангрена.
Диагностика
Диагностировать атеросклероз можно по специфическим симптомам. Вспомогательные обследования нужны врачу, чтобы определить локализацию бляшек, их размер, количество, тяжесть нарушений кровотока. Это поможет ему выбрать оптимальный метод лечения.
Самый простой способ, помогающий определить месторасположения отложений – измерение пульса. Его отсутствие на бедренной артерии указывает на закупорку подвздошных артерий. Если пульса нет на подколенной артерии – облитерация локализирована в бедренных или подколенных сосудах.
Во время осмотра врач может провести одну или несколько функциональных проб, помогающих грубо оценить степень нарушения кровообращения.
Коленный феномен Панченко. Сидящего больного просят закинуть больную ногу поверх колена здоровой. Если нарушение кровообращения есть, через некоторое время человек начинает жаловать на боль в икроножных мышцах, чувство онемения, ощущения ползанья мурашек по кончикам пальцев.
Проба Гольдмана, Самюэлса. Пациент ложиться на спину, ноги приподняты над кроватью. Его просят сгибать-разгибать голеностопные суставы. При недостаточном кровотоке уже через 10-20 секунд человек испытывает боль.
Более точные данные можно получить благодаря инструментальному обследованию:
- Ультразвуковая допплерография. При помощи специфического УЗИ-аппарата врач определяет скорость кровотока различных участков артерий. Зоны отложения характеризуется замедленным движением крови.
- Ангиография позволяет визуализировать повреждение. Чтобы сделать сосуды видимыми, в артерию вводится контрастное вещество. Для классической ангиографии используют рентгеновский аппарат, более новые методы исследования – МРТ, КТ.
Особенности лечения
Полное излечение облитерирующего атеросклероза сосудов возможно только во время доклинического этапа болезни. Отказ от вредных привычек (курение, злоупотребление спиртным), здоровое питание, физическая нагрузка не дают болезни прогрессировать.
Стадия 1, 2а поддается консервативному лечению, более запущенные – требуют хирургического вмешательства. Если больному противопоказана операция, медикаментозное лечение поможет улучшить качество жизни.
Всем пациентам рекомендовано придерживаться холестеринснижающей диеты, которая предупреждает прогрессирование атеросклероза.
Медикаментозная терапия
Консервативная терапия должна быть комплексной. Ее основные задачи:
- устранение спазма сосудов – достигается назначением спазмолитических средств (пентоксифиллин, компламин, вазапростан, никошпан, циннаризин);
- снятие боли (ибупрофен);
- улучшение тканевого обмена веществ (солкосерил, витамины группы B, ангинин, даларгин, продектин, пармидин);
- предупреждение тромбообразования (варфарин, гепарин, трентал, аспирин, реополиглюкин);
- нормализация уровня холестерина – диета, ингибиторы синтеза холестерина (розувастатин, липримар, зокор).
Самый популярный препарат для начального этапа болезни – пентоксифиллин. Запущенный облитерирующий атеросклероз сосудов эффективнее всего лечит вазапростан. При аутоиммунной природе атеросклероза рекомендовано назначение кортикостероидов.
Хирургическое лечение
Оперативное вмешательство показано больным с 2б-4 стадиями болезни. Хирургическое лечение атеросклероза предполагает:
- Шунтирование. Одна из самых распространенных операций. Кровоснабжение восстанавливается благодаря искусственному или натуральному сосуду, который вшивается выше, ниже места сужения. Сформированный обходной путь позволяет крови беспрепятственно двигаться по артерии.
- Стентирование. Суть метода заключается в установке «пружинки», которая фиксирует бляшку, а также расширяет просвет сосуда.
- Лазерная ангиопластика. При помощи специального лазера отложения выпариваются или высверливаются.
- Баллонная ангиопластика. В сосуд вводят катетер со сложенным баллоном на конце. Под контролем компьютера его продвигают к месту формирования бляшки. Баллон надувают. Просвет артерии расширяется, бляшка раздавливается или фрагментируется.
- Симпактэктомия. Удаление нескольких симпатических нервов, отвечающих за сокращении стенки сосуда, помогает снять их спазм. Симпатэктомию проводят тяжелым больным, которым противопоказаны другие операции. Данная процедура также применяется при множественном атеросклеротическом поражении сосудов.
Диета
Повреждение сосудов, избыток жиров плазмы – два основных фактора развития атеросклероза. Причина значительной части таких нарушений – образ жизни, а также неправильное питание. Избавление от вредных привычек, коррекция диеты помогает на ранних этапах остановить развитие болезни. На поздних стадиях – замедлить прогрессирование и повысить эффективность лечения.
Для этого рекомендуется:
- не злоупотреблять спиртным;
- отказаться от красного мяса, цельного молока или уменьшить их потребления;
- ограничить количество яиц;
- избегать рафинированных продуктов, сахара, транс жиров. Их много в продуктах быстрого питания;
- сделать основой рациона каши, фрукты, овощи, бобовые;
- баловать себя жирными сортами рыбы (сельдь, скумбрия, палтус, тунец, лосось).
 Продукты снижающие холестерин.
Продукты снижающие холестерин.Народные средства
Народные методы могут быть полезны на начальных этапах болезни, особенно если придерживаться диеты.
Для сдерживания атеросклероза, попробуйте принимать один из следующих отваров.
- Столовую ложку корня лопуха залейте кипятком. Томите на маленьком огне 2 минуты, накройте крышкой, дайте остыть (30 мин), процедите. Принимайте по 1/3 отвара перед едой 3 раза/день. Повторяйте лечение ежеквартально. Можете чередовать корень лопуха, плоды боярышника, донника лекарственного.
- Приготовьте сбор: смешайте равные части череды, подорожника, ромашки, шалфея, зверобоя. Столовую ложку залейте стаканом кипятка, дайте настояться 1 час. Выпивайте по 100 мл 3 раза/день.
- Смешайте одинаковое количество сухих трав трилистника, мяты лимонной, горицвета, цветов каштана, семян укропа. 1 ст. л. поместите в термос, залейте стаканом кипятка, дайте настояться 3 часа. Пейте теплым за 30 мин до еды, 3 раза/день по 70 мл, 3 месяца.
- Смешайте 6 частей сушеницы болотной, 4 части травы тимьяна, семян укропа, 2 части полевого хвоща, листьев мать-и-мачехи, 1 часть листьев земляники. 1 ст. л. сбора залейте 500 мл кипятки, дайте настояться 30 минут. Принимайте по 1 стакану перед едой 3 раза/день, 2 недели. Сделайте перерыв 14 дней, повторите.
- Смешайте равные части мяты перечной, цветов хмеля, лугового клевера, плодов шиповника. Залейте столовую ложку смеси 250 мл кипятка, настаивайте 2 часа. Принимайте по 100 мл перед едой 3 раза/день, месяц.
- Настойка чеснока. Чеснока – 50г. Измельчить и залить спиртом (200 мл). Настоять неделю и пить по 10 капель 3 раза в день.
- Спиртовая настойка прополиса. Девясила – 20 г. Прополиса (20% настойка) – 100 мл. Порошок сухого корня девясила пересыпать в стеклянную бутылку, залить настойкой прополиса. Настоять 20 дней в темном месте. Принимать 3 раза в день по 25-30 капель.
- Настойка хмеля. Хмеля – 45 г, каштана – 20 г, большеголовника – 35 г. Сырье измельчить и смешать. Смесь залить 200 мл кипятка. Настоять 3 часа. Пить по полстакана в день.
- Отвар коры рябины. Коры – 400 г. Кипятить 1 час на слабом огне в 1 л воды. Остудить, процедить. Пить перед едой.
- Отвар боярышника. Ягоды боярышника, листьев малины и земляники в равных частях –2 ст. л. Залить смесь 0,5л воды и полчаса томить на водяной бане. Пить 3-4 раза в сутки за полчаса до еды. Курс – 3 месяца.
- Отвар укропа. Укроп – 1 ст. л. Семена залить кипятком (200 мл) и настоять в течение часа. Пить 4 раза в день по 5 ч. л.
- Настой из трав. Мелиссу, цветы каштана, трилистника и горицвета смешать в равных долях –1 ст.л. Заварить смесь в стакане кипятка и настоять 3 часа. Пить по 1/3 стакана за полчаса до еды.
- Масло для массажа. Масло оливковое и масло облепихи – по 1 ст.л. перемешать. Смазывать поврежденную кожу ног ежедневно.
- Отвар трав. Шалфея, подорожника, зверобоя, ромашки, череды – по 1 ч. л. Сырье перемешать и залить кипятком 1 ст. л. на 1 стакан. Настоять сутки в темном месте. Использовать для компрессов два раза в день.
Ни один из известных народных рецептов не помогает при прогрессирующем атеросклерозе. Обязательно сообщите своему врачу, какие травы вы принимаете совместно с основным лечением. Прием некоторые из них противопоказан при назначении препаратов.
Профилактика
Облитерирующий атеросклероз сосудов нижних конечностей требует пожизненного приема препаратов, периодических госпитализаций. Простые советы могут предупредить или замедлить его прогрессирование:
- перестаньте курить – компоненты табачного дыма повреждают стенки сосудов;
- следите за своим питанием – это поможет предотвратить нарушение жирового обмена;
- контролируйте свой вес;
- не злоупотребляйте алкоголем;
- не запускайте хронические заболевания;
- начиная с 20 лет, регулярно проверяйте свой уровень холестерина, ЛПНП, триглицеридов.
Литература
- Ann Giorgi. Peripheral Vascular Disease, 2016
- Violi, F, Basili, S, Berger, JS, Hiatt, WR (2012). Antiplatelet therapy in peripheral artery disease, 2012
- Ruiz-Canela, M; Martínez-González, MA. Lifestyle and dietary risk factors for peripheral artery disease, 2014
Последнее обновление: Август 22, 2019
sosudy.info
Облитерирующий атеросклероз
Облитерирующий атеросклероз – окклюзионно-стенотическое поражение артерий нижних конечностей, приводящее к недостаточности кровообращения различной степени выраженности. Облитерирующий атеросклероз проявляется зябкостью, онемением стоп, перемежающейся хромотой, болью, трофическими нарушениями. Основу диагностики облитерирующего атеросклероза составляет периферическая ангиография, ультразвуковое исследование артерий, МРА и МСКТ-ангиография. Консервативное лечение облитерирующего атеросклероза проводится анальгетиками, спазмолитиками, антиагрегантами. Хирургические методы включают протезирование, эндартерэктомию, тромбоэмболэктомию, баллонную ангиопластику, шунтирование.
Облитерирующий атеросклероз - хроническое заболевание периферических артерий, характеризующееся их окклюзионным поражением и вызывающее ишемию нижних конечностей. В кардиологии и сосудистой хирургии облитерирующий атеросклероз рассматривается как ведущая клиническая форма атеросклероза (третья по частоте после ИБС и хронической ишемии головного мозга). Облитерирующий атеросклероз нижних конечностей встречается в 3-5% случаев, преимущественно у мужчин старше 40 лет. Окклюзионно-стенотическое поражение чаще затрагивает крупные сосуды (аорту, подвздошные артерии) или артерии среднего калибра (подколенные, большеберцовые, бедренные). При облитерирующем атеросклерозе артерий верхних конечностей обычно поражается подключичная артерия.
Облитерирующий атеросклероз
Облитерирующий атеросклероз представляет собой проявление системного атеросклероза, поэтому его возникновение связано с теми же этиологическими и патогенетическими механизмами, которые вызывают атеросклеротические процессы любой другой локализации.
Согласно современным представлениям, атеросклеротическому поражению сосудов способствуют дислипидемия, изменение состояния сосудистой стенки, нарушение функционирования рецепторного аппарата, наследственный (генетический) фактор. Основные патологические изменения при облитерирующем атеросклерозе затрагивают интиму артерий. Вокруг очагов липоидоза разрастается и созревает соединительная ткань, что сопровождается образованием фиброзных бляшек, наслоением на них тромбоцитов и сгустков фибрина.
При нарушении кровообращения и некрозе бляшек образуются полости, заполненные тканевым детритом и атероматозными массами. Последние, отторгаясь в просвет артерии, могут попадать в дистальное кровяное русло, вызывая эмболии сосудов. Отложение солей кальция в измененных фиброзных бляшках довершает облитерирующее поражение сосудов, приводя к их непроходимости. Стенозирование артерий более чем на 70% от нормального диаметра приводят к изменению характера и скоростных показателей кровотока.
Факторами, предрасполагающими к возникновению облитерирующего атеросклероза, служат курение, употребление алкоголя, повышенный уровень холестерина крови, наследственная предрасположенность, недостаточная физическая активность, нервные перегрузки, климакс. Облитерирующий атеросклероз чаще развивается на фоне имеющихся сопутствующих заболеваний - артериальной гипертонии, сахарного диабета (диабетическая макроангиопатия), ожирения, гипотиреоза, туберкулеза, ревматизма. Местные факторы, способствующие окклюзионно-стенотическому поражению артерий, включают ранее перенесенные отморожения, травмы ног. Практически у всех больных с облитерирующим атеросклерозом обнаруживается атеросклероз сосудов сердца и головного мозга.
В течении облитерирующего атеросклероза нижних конечностей, выделяют 4 стадии:
- 1 – безболевая ходьба возможна на расстояние более 1000 м. Боли возникают только при тяжелой физической нагрузке.
- 2а - безболевая ходьба на расстояние 250-1000 м.
- 2б - безболевая ходьба на расстояние 50-250 м.
- 3 – стадия критической ишемии. Дистанция безболевой ходьбы составляет менее 50 м. Боли также возникают в покое и по ночам.
- 4 – стадия трофических расстройств. На пяточных областях и на пальцах появляются участки некрозов, которые в дальнейшем могут вызвать гангрену конечности.
С учетом локализации окклюзионно-стенотического процесса различают: облитерирующий атеросклероз аорто-подвздошного сегмента, бедренно-подколенного сегмента, подколенно-берцового сегмента, многоэтажное поражение артерий. По характеру поражения выделяют стеноз и окклюзию.
По распространенности облитерирующего атеросклероза бедренных и подколенных артерий различают V типов окклюзионно-стенотического поражения:
- I – ограниченная (сегментарная) окклюзия;
- II – распространенное поражение поверхностной бедренной артерии;
- III – распространенная окклюзия поверхностной бедренной и подколенной артерий; область трифуркации подколенной артерии проходима;
- IV – полная облитерация поверхностной бедренной и подколенной артерии, облитерация развилки подколенной артерии; проходимость глубокой бедренной артерии не нарушена;
- V - окклюзионно-стенотическое поражение бедренно-подколенного сегмента и глубокой артерии бедра.
Варианты окклюзионно-стенотического поражения подколенно-берцового сегмента при облитерирующем атеросклерозе представлены III типами:
- I - облитерация подколенной артерии в дистальной части и берцовых артерий в начальных отделах; проходимость 1, 2 или 3 артерий голени сохранна;
- II - облитерация артерий голени; дистальная часть подколенной и берцовые артерии проходимы;
- III - облитерация подколенной и берцовых артерий; отдельные сегменты артерий голени и стопы проходимы.
Долгое время облитерирующий атеросклероз протекает бессимптомно. В некоторых случаях его первым клиническим проявлением становится остро развившийся тромбоз или эмболия. Однако обычно окклюзионно-стенотическое поражение артерий конечностей развивается постепенно. К начальным проявлениям облитерирующего атеросклероза относят зябкость и онемение в стопах, повышенную чувствительностью ног к холоду, «ползание мурашек», жжение кожи. Вскоре появляются боли в икроножных мышцах при ходьбе на длинные дистанции, что свидетельствует о сужении сосудов и снижении кровенаполнения тканей. После кратковременной остановки или отдыха боли стихают, позволяя больному возобновить движение.
Перемежающаяся хромота или синдром периферической ишемии – наиболее постоянный и ранний признак облитерирующего атеросклероза. Вначале боли вынуждают пациента останавливаться только при ходьбе на значительные дистанции (1000 м и более), а затем все чаще, через каждые 100-50 м. Усиление перемежающейся хромоты отмечается при подъеме в гору или лестницу. При синдроме Лериша – атеросклеротических изменениях аорто-подвздошного сегмента боль локализуется в мышцах ягодиц, бедер, поясничной области. У 50 % больных окклюзия аорто-подвздошного сегмента проявляется импотенцией.
Ишемия тканей при облитерирующем атеросклерозе сопровождается изменением окраски кожи нижних конечностей: вначале заболевания кожа становится бледной или цвета слоновой кости; в поздних стадиях облитерирующего атеросклероза стопы и пальцы приобретают багрово-синюшную окраску. Отмечается атрофия подкожной клетчатки, выпадение волос на голени и бедрах, гиперкератоз, гипертрофия и слоистость ногтевых пластин. Признаками угрожающей гангрены служит появление незаживающих трофических язв в области нижней трети голени или стопы. Малейшие повреждения (ушибы, царапины, потертости, мозоли) ишемизированной конечности могут повлечь за собой развитие некрозов кожи и гангрены.
В целом, сценарий течения облитерирующего атеросклероза может развиваться по трем вариантам. При острой форме облитерирующего атеросклероза (14%) быстро нарастает обтурация участка артерии, бурно и стремительно развиваются трофические нарушения вплоть до гангрены. Больные нуждаются в срочной госпитализации и ампутации конечности. Приблизительно у 44% пациентов клиника облитерирующего атеросклероза развивается подостро и протекает с рецидивирующими сезонными обострениями. В этом случае проводится курсовое стационарное и поликлиническое лечение, которое позволяет замедлить прогрессирование облитерирующего атеросклероза. Относительно благоприятно протекает хроническая форма облитерирующего атеросклероза (42%): за счет хорошо сохранной проходимости магистральных сосудов и развитой коллатеральной сети длительно отсутствуют трофические нарушения. При данном клиническом варианте амбулаторное лечение дает хороший терапевтический эффект.
В алгоритм диагностического обследования пациента с подозрением на облитерирующий атеросклероз входит консультация сосудистого хирурга, определение пульсации артерий конечностей, измерение АД с вычислением лодыжечно-плечевого индекса, УЗДГ (дуплексное сканирование) периферических артерий, периферическая артериография, МСКТ-ангиография и МР-ангиография.
При облитерирующем атеросклерозе пульсация ниже места окклюзии ослаблена или отсутствует, над стенозированными артериями выслушивается систолический шум. Пораженная конечность обычно холодная на ощупь, бледнее противоположной, с выраженными признаками мышечной атрофии, в тяжелых случаях – с трофическими нарушениями.
УЗДГ и ДС позволяет определить проходимость артерий и уровень окклюзии, оценить степень кровоснабжения в дистальных отделах пораженной конечности. С помощью периферической ангиографии при облитерирующем атеросклерозе устанавливается протяженность и степень окклюзионно-стенотического поражения, характер развития коллатерального кровообращения, состояние дистального артериального русла. Томографическое исследование в сосудистом режиме (МСКТ- или МР-ангиография) подтверждают результаты рентгеноконтрастной ангиографии.
Дифференциальная диагностика облитерирующего атеросклероза проводится с облитерирующим эндартериитом, облитерирующим тромбангиитом, болезнью и синдромом Рейно, невритом седалищного нерва, склерозом Монкеберга.
При выборе методов лечения облитерирующего атеросклероза руководствуются распространенностью, стадией и характером течения заболевания. При этом может применяться медикаментозное, физиотерапевтическое, санаторное, а также ангиохирургическое лечение.
Для торможения прогрессирования атеросклеротических изменений артерий необходимо устранение факторов риска - коррекция артериальной гипертензии, нарушений углеводного и липидного обмена, отказ от курения. От соблюдения данных мер во многом зависит эффективность сосудистой терапии облитерирующего атеросклероза.
Медикаментозное лечение облитерирующего атеросклероза проводится препаратами, уменьшающими агрегацию эритроцитов (инфузии реополиглюкина, декстрана, пентоксифиллина), антитромботическими препаратами (ацетилсалициловая к-та), спазмолитиками (папаверин, ксантинола никотинат, дротаверин), витаминами. Для купирования болевого синдрома используются анальгетики, паранефральные и паравертебральные блокады. При острой окклюзии (тромбозе или эмболии) показано введение антикоагулянтов (подкожное и внутривенное введение гепарина) и тромболитиков (внутривенное введение стрептокиназы, урокиназы).
Из немедикаментозных методов в лечении облитерирующего атеросклероза находит применение гипербарическая оксигенация, физиотерапевтические (электрофорез, УВЧ, магнитотерапия, интерференцтерапия) и бальнеологические процедуры (сероводородные, хвойные, радоновые, жемчужные ванны; грязевые аппликации), озонотерапия, ВЛОК. При образовании трофических язв проводятся перевязки с препаратами местного действия.
Хирургическое лечение облитерирующего атеросклероза 2-3 стадии может проводиться путем эндоваскулярных или открытых вмешательств. К методам реваскуляризации нижних конечностей следует отнести дилатацию/стентирование пораженных артерий, эндартерэктомию, тромбоэмболэктомию, шунтирующие операции (аорто-бедренное, аорто-подвздошно-бедренное, подвздошно-бедренное, бедренно-бедренное, подмышечно-бедренное, подключично-бедренное, бедренно-берцовое, бедренно-подколенное, подколенно-стопное шунтирование), протезирование (замещение) пораженного сосуда синтетическим протезом или аутовеной, профундопластику, артериализацию вен стопы.
Паллиативные вмешательства при облитерирующем атеросклерозе проводятся при невозможности радикального хирургического лечения и направлены на усиление коллатерального кровообращения в пораженной конечности. В их число входят поясничная симпатэктомия, реваскуляризирующая остеотрепанация, периартериальная симпатэктомия и др. При 4 стадии облитерирующего атеросклероза наиболее часто показана ампутация конечности до оптимального уровня, учитывающего границы ишемических расстройств.
Облитерирующий атеросклероз – серьезное заболевание, занимающее 3-е место в структуре смертности от сердечно-сосудистой патологии. При облитерирующем атеросклерозе велика опасность развития гангрены, требующей выполнения высокой ампутации конечности. Прогноз облитерирующего заболевания конечностей во многом определяется наличием других форм атеросклероза – церебрального, коронарного. Течение облитерирующего атеросклероза, как правило, неблагоприятно у лиц с сахарным диабетом.
Общие меры профилактики включают устранение факторов риска атеросклероза (гиперхолестеринемии, ожирения, курения, гиподинамии и др.). Чрезвычайно важно предупреждение травм стопы, гигиенический и профилактический уход за ногами, ношение удобной обуви. Систематические курсы консервативной терапии облитерирующего атеросклероза, а также своевременно проведенная реконструктивная операция позволяют сохранить конечность и заметно повысить качество жизни больных.
www.krasotaimedicina.ru
Облитерирующий атеросклероз сосудов нижних конечностей: стадии и симптомы, лечение и прогноз
Изменения характера работы артерий, их внутреннего анатомического строения приводят к ишемическим процессам в тканях, которые эти кровеносные структуры призваны обеспечивать необходимыми соединениями и кислородом.
Зачастую такие расстройства смертельно опасны. Классический пример — инфаркт миокарда, который становится итогом нарушений функционирования коронарных артерий. Или инсульт, развивающийся по идентичным причинам.
Облитерирующий атеросклероз сосудов нижних конечностей — это заболевание, при котором наблюдается сужение просвета артерий или их закупорка холестериновыми бляшками, в определенных масштабах это приводит к недостаточному питанию тканей ног. При длительном, запущенном течении патологического процесса не миновать гангрены и инвалидности. Потому медлить с терапией нельзя, это опасно.
При достаточном внимании к здоровью удается предотвратить развитие патологического процесса, не допустить критических осложнений.
Что касается профильной диагностики, она не представляет больших трудностей, чего не сказать о лечении. Эффективная терапия без операции возможна только на первой-второй стадиях.
Прогнозы зависят от «расторопности» пациента и текущего положения вещей.
Механизм развития
В основе патологического процесса лежит один из двух возможных вариантов.
- Первый —сужение артерий ног. Чаще всего подобное явление возникает в ответ на гормональный сбой, длительное нахождение в положении стоя (статичные нагрузки зачастую приводят к подобным проблемам), также огромную роль играет курение. Табак, входящие в сигареты вредные вещества дают интенсивный ответ со стороны сосудов.
- Второй возможный вариант — отложение холестерина на стенках артерий. Это более распространенная разновидность облитерирующего атеросклероза нижних конечностей (сокращенно ОСАНК).
Несмотря на единое название, конкретных провокаторов заболевания множество, потому как форм нарушения транспортировки и запасания липидов, жирных веществ огромное число.
Некоторые типы относятся к наследственным и кодируются на генетическом уровне, другие же — обуславливаются питанием. А третьи имеют в основе группу причин.
Независимо от первичного фундаментального фактора, далее процесс протекает по одному и тому же сценарию, не считая вариации тяжести расстройства и срока наступления критических нарушений питания тканей.
- Возникает хроническая ишемия мягких структур. Страдает мускулатура, кожные покровы недополучают полезных веществ, нарушается клеточное дыхание.
- Снижается сократимость мускулов, начинаются застойные явления.
- Мышцы становятся слабыми, дряблыми. Возможность ходить постепенно исчезает, человек оказывается инвалидом.
- На крайней стадии патологического процесса возникают области отмирания мягких тканей. Образуются так называемые трофические язвы — пока еще локальные, хорошо отграниченные участки омертвения.
Если срочно не начать лечение, не восстановить кровоток, разовьется гангрена и конечность придется ампутировать.
Как правило, патологический процесс затрагивает одну ногу, поражение второй при системном отклонении (как вариант, нарушении липидного обмена) — дело времени.
Потому рассчитывать на спонтанный регресс болезни не стоит. Этого не произойдет. Патология без помощи врачей движется строго в одну сторону.
Классификация
Подразделение облитерации (сужения) сосудов возможно по трем ключевым основаниям. Общепринятой считается типизация, основанная на стадировании болезни.
Исходя из степени тяжести, преимущественной клинической картины выделяют такие этапы облитерирующего атеросклероза:
- Первая стадия. Симптоматики пока еще нет. При прицельном исследовании обнаруживаются участки отложения жиров в виде отдельных слабо заметных полос. Двигательная активность пока еще не нарушена в той мере, когда проявление становится заметным с ходу. Чтобы выявить признак нужно пройти не менее 1-2 километров быстрым шагом. Нагрузка должна быть выше стандартной повседневной для конкретного пациента.
- Вторая стадия делится на еще два подвида.
А — клиническая картина все еще отсутствует или крайне незначительна. Максимум возможны отеки с одной стороны, повышенная зябкость ноги, утомляемость. Вот основные клинические признаки. Ходьба на расстояние до километра не приносит боли и дискомфорта.
B — невозможно перемещаться без выраженных неприятных ощущений свыше 250 м. Проявления уже хорошо заметны, однако многие пациенты не торопятся обращаться к врачу, списывая явные неполадки в организме на усталость.
- Третья стадия. Оттенок ноги изменяется на бледный. Присутствует полная возможная клиника патологического процесса. Пока еще нет трофических язв. Пациент едва ходит по дому, не говоря о перемещении на расстояния свыше 50-100 метров.
- На четвертом этапе обнаруживаются области гангрены, отмирания тканей. Самостоятельно двигаться человек уже не может. Не получается даже встать с постели, не говоря о чем то большем. Радикальным образом помочь уже нельзя, требуется оперативное лечение. При гангрене — ампутация.
Второй и третий способы классификации основан на анатомическом расположении патологического процесса. Выделяют несколько типов расстройства, исходя из такого основания.
Большого смысла в знании этой классификации для человека, не имеющего отношения к медицине нет. Он нужен врачам в рамках выбора тактики терапии, оперативного доступа. Если есть потребность в хирургическом вмешательстве.
Все классификации используются для уточнения характера болезни, выработки оптимальной тактики восстановления и предотвращения опасных осложнений. Стандартные выкладки и понятные, логичные схемы упрощают и ускоряют работу врача.
Симптомы
Клиническая картина облитерирующих заболеваний сосудов определяется двигательными нарушениями, дистрофией мышц и отмиранием мягких тканей.
Но этот процесс развивается не в один момент. Стремительное отклонение возможно в случае перекрытия артерии тромбом, но это не атеросклероз, который протекает всегда в хронической форме.
Первая стадия
Не дает симптоматики никогда. По крайней мере, не в нормальных повседневных условиях.
Чтобы обнаружить болевой синдром в пораженной ноге, нужно пройти значительно больше нормы, проявление обнаруживается при непривычно тяжелой физической нагрузке.
Выше шансы обнаружить отклонение имеют спортсмены и работники механического труда.
Вторая стадия
Сопровождается минимальным списком клинических проявлений. Среди встречающихся признаков:
- Боли при ходьбе. Для выявления проблемы нужно пройти не менее километра, порой больше. Многое зависит от уровня физической подготовки, массы тела. Это средний показатель, он варьируется исходя из особенностей организма. Локализация боли — голени, чуть в меньшей степени — лодыжки или бедра. С одной стороны.
- Отечность конечности. Увеличение мягких тканей в объемах. Пока еще плохо заметные изменения на первый взгляд. Симптом усиливается в темное время суток, к вечеру, после интенсивной нагрузки. Ослабевает, как только пациент отдохнет в горизонтальном положении, и так по кругу.
- Изменение оттенка ноги на более бледный.
- Ощущение холода. Зябкость. При пальпации обнаруживается явный перепад температуры: со стороны поражения она ниже. Это результат недостаточного кровотока.
- Онемение конечности, как при длительном нахождении в одном положении.
Пока еще есть возможность тотального излечения и восстановления кровоснабжения конечности без особых трудностей. Но пациенты редко обращаются к врачу своевременно.
Третья стадия
уже не дает таких радужных прогнозов. Помимо названых проявлений, которые присутствуют и усиливаются, возникают дополнительные явления:
- Невозможность ходить на расстояние свыше 300-700 метров.
- Выраженные, сильные боли в области икр, бедер. Также спонтанно возникают мучительные мышечные спазмы — судороги. В ответ на недостаточное обеспечение кислородом и отведение продуктов окисления.
- Ногти на пораженной ноге растут медленнее, если сравнивать со здоровой конечностью. Это тревожный признак.
- То же касается и волос. Они выпадают и не восстанавливаются.
Каждый следующий этап течения патологического процесса протекает быстрее предыдущего и стремительно переходит в куда более тяжелую фазу.
Четвертая стадия
Как только облитерирующий атеросклероз артерий нижних конечностей достигает четвертой стадии, не миновать развития критических дегенеративных изменений в мягких тканях.
Среди таковых:
- Образование трофических язв. Это локальные участки отмирания клеток, пока еще не генерализованные. Есть возможность санации, удаления измененных областей. Но радикальным образом подобная мера положение вещей не изменит.
- Гангрена. Полноценный массивный некроз тканей ног. В этот момент требуется ампутация выше уровня процесса, чтобы предотвратить случайное продолжение гибели структур. Если не начать терапию своевременно, вероятен сепсис и летальный исход.
На всех этапах кожа ноги изменяет свой цвет. И если на первых трех стадиях оттенок бледный, сквозь дерму проглядывают синеватые сосуды, на крайней он меняется на фиолетовый, грязновато желтый. Что указывает на критический застой крови и невозможность нормальной гемодинамики.
Клиника оценивается для назначения сначала диагностики (в рамках подтверждения диагноза), а затем лечения.
Прогнозы, несмотря на широкие возможности борьбы, довольно спорные, статистика по всему миру говорит об этом. В России и странах бывшего Союза вопрос стоит еще более остро.
Причина в низкой медицинской культуре населения: симптомы облитерирующего атеросклероза становятся явными на второй стадии, они патогномоничны (характерны), основная проблема в позднем обращении к врачам.
Причины
Факторы развития патологического процесса множественны. Специалисты выделяют группу наиболее вероятных провокаторов:
- Отягощенная наследственность. Особенности обмен веществ, в частности жиров. Скорость их запасания, а также склонность к атеросклеротическим явлениям передается с генетическим материалом. Это не аксиома и не гарантированный в будущем факт, а всего лишь повышенный риск, теоретическая вероятность. При поддержании всех систем в рабочей форме, здоровом образе жизни, шансы никогда не встретиться с проблемой выше.
- Гиподинамия. Малое количество движения. Если человек много сидит, риски увеличиваются в 3-6 раз, независимо от того, есть склонность к развитию изменений или нет. Начинаются застойные явления, метаболизм становится вялым, недостаточным, что и приводит к отклонению.
- Алиментарный фактор. Неправильное питание. Преобладание в рационе жирной, жареной пищи, прочих вредных продуктов неумеренных количествах.
- Курение. Риски развития атеросклероза у любителей табачной продукции максимальны. В той или иной мере изменения присутствуют у всех пациентов этой категории. До критической отметки они добираются обязательно, но в некоторых случаях больной попросту не доживает до своего запущенного атеросклероза. Зависит от сопротивляемости организма, «запаса прочности».
- Злоупотребление спиртными напитками. Алкоголь не приносит пользы, это широко распространенное заблуждение или сознательная ложь. При склонности к развитию атеросклероза спиртное противопоказано.
- Гормональные скачки. Особенно возрастные или связанные с беременностью. Использование некоторых препаратов: оральных контрацептивов, нейролептиков и прочих.
Таковы основные провокаторы. Перечень причин атеросклероза неполный, не деле факторов гораздо больше, в том числе и некоторые сторонние заболевания: от сахарного диабета до гипертонии, проблем со щитовидкой.
В то же время, они почти всегда встречаются в сочетаниях, системе. В совокупности риски становятся выше, что нужно учитывать при планировании профилактики и лечения.
Диагностика
Проводится под контролем группы врачей. Чаще всего работает сосудистый хирург или специалист общей практики.
Возможно привлечение докторов, специализирующихся на проблемах сердечнососудистой системы или эндокринологов, порой требуется целый консилиум.
Мероприятия по выявлению нарушения не представляют сложностей:
- Устный опрос позволяет выявить жалобы, систематизировать их, составить единую клиническую картину и выдвинуть гипотезы относительно диагноза.
- Сбор анамнеза — получить данные о вероятном происхождении нарушения.
- Допплерграфия сосудов нижних конечностей используется для выявления отклонений гемодинамики, кровотока. Его качества и скорости, также дает понимание локализации распространенности процесса. Основная методика, аналогов ей в этом плане не существует.
- Артериография (рентген с контрастом) предоставляет статичную информацию.
- МРТ-диагностика. Отличается от предыдущей методики куда большей детализацией сосудов. Применяется в спорных случаях, когда недостаточно данных.
- Анализы крови (общий, биохимия с расширенным липидным профилем, на гормоны щитовидки, надпочечников).
По необходимости проводятся дополнительные мероприятия, они направлены на обнаружение первопричины атеросклероза. Например, сахарного диабета.
Лечение
На начальных стадиях — консервативное, с использованием медикаментов. Каких именно:
- Статины устраняют излишки холестерина, предотвращают развитие бляшек или растворяют уже существующие. Аторвастатин, Аторис.
- Спазмолитики купируют чрезмерное напряжение стенки артерии. Но-шпа, Дротаверин.
- Анальгетики. Снимают болевой синдром, если таковой есть. Применяются в том числе не 3 стадии, чтобы устранить дискомфорт. В рамках симптоматической коррекции. Используются лекарства на основе метамизола натрия: Анальгин, Пенталгин и прочие наименования. На рынке представлено множество вариантов. Острые приступы боли требуют применения Новокаина.
- Средства для восстановления текучести крови. Начинают с антиагрегантов на основе ацетилсалициловой кислоты (Аспирин, Тромбо асс, Аспикор) и без таковой в составе (Клопидогрел), при наличии оснований переходят на более мощные средства. Антикоагулянты: Варфарин, Гепарин. Короткими курсами. Это позволит предотвратить образование тромбов.
- Сосудистые протекторы. Анавенол, Аскорутин.
Возможно применение антиоксидантов (витамин С), минеральных комплексов.
Операции требуются при запущенной облитерации кровоснабжающих структур. Заключается вмешательство в иссечении пораженного участка, наложении анастомоза (концевые соединения здоровых областей артерий), либо шунтировании (создании обходного пути кровотока в обход пораженного сосуда).
Возможно стентирование — механическое принудительное расширении просвета.
Гангрена требует ампутации.
Помимо, на любой стадии необходимо пересмотреть подход к организации питания. Минимизировать количество жира, доля растительных продуктов должна составлять не менее 50%, также важно получать белок. Подойдут диетические сорта птицы: куриная грудка, индейка.
Обязателен отказ от курения, спиртного. Минимальная физическая активность (пешие прогулки по часу в день и более, по желанию).
Внимание:Народные средства не рекомендуются из-за малой эффективности и высоких рисков аллергического ответа.
Лечение облитерирующего атеросклероза ног проводится в амбулаторных (домашних) условиях, под динамическим регулярным контролем группы врачей.
Прогноз
На первых двух стадиях благоприятный. На третьей — чуть хуже, но полное излечение все еще вероятно.
На 4 этапе — негативный. Поскольку возможности повлиять на ситуацию радикально уже нет.
Осложнения
Гангрена, заражение крови, инвалидность. В крайних случаях — летальный исход.
Облитерирующий атеросклероз нижних конечностей имеет серьезные последствия без лечения. Он сравнительно легко диагностируется и хорошо заметен даже самому пациенту. Важно не пропустить момент.
cardiogid.com
Облитерирующий атеросклероз сосудов нижних конечностей
Облитерирующий атеросклероз сосудов нижних конечностей – это хроническое заболевание сосудов, которое развивается по причине нарушений липидного обмена, приводящих к формированию атеросклеротических бляшек, утолщению стенок артерий ног и уменьшению сосудистого просвета.Все эти изменения могут приводить к частичному или полному прекращению кровотока. Вначале данная патология практически ничем не проявляет себя, но при прогрессировании этой болезни атеросклеротические бляшки все больше сужают просвет сосудов и могут полностью перекрывать его, приводя к ишемии и даже некрозу тканей нижних конечностей. Такое развитие заболевания может заканчиваться развитием гангрены и утратой ноги.
Что это такое?
Облитерирующий атеросклероз — одна из форм атеросклероза. При этом заболевании на стенках артерий формируются бляшки холестерина, они нарушают нормальный кровоток, вызывая сужение сосудов (стеноз) или его полную закупорку, называемую окклюзией или облитерацией, поэтому говорят об окклюзионно-стенотическом поражении артерий ног.
По статистике, прерогатива наличия патологии принадлежит мужчинам старше 40 лет. Облитерирующий атеросклероз нижних конечностей встречается у 10% всего населения Земли, и это число неизменно растет.
Причины возникновения
Главной причиной заболевания атеросклерозом является курение. Никотин, содержащийся в табаке, заставляет артерии спазмироваться, тем самым мешая крови двигаться по сосудам и увеличивая риск появления в них тромбов.
Дополнительные факторы, провоцирующие атеросклероз артерий нижних конечностей и приводящие к более раннему возникновению и тяжелому течению болезни:
- повышенный уровень холестерина при частом употреблении в пищу продуктов богатых животными жирами;
- повышенное артериальное давление;
- лишний вес;
- наследственная предрасположенность;
- сахарный диабет;
- отсутствие достаточной физической нагрузки;
- частые стрессы.
Фактором риска также может стать обморожение или длительное охлаждение ног, перенесенные в молодом возрасте отморожения.
Механизм развития
Наиболее часто атеросклероз сосудов нижних конечностей проявляется в пожилом возрасте и обусловлен нарушениями липопротеинового обмена в организме. Механизм развития проходит следующие стадии.
- Поступивший в организм холестерин и триглицериды (которые всасываются в стенки кишечника) захватываются особыми транспортными белками-протеинами — хиломикронами и переносятся в кровеносное русло.
- Печень перерабатывает получившиеся вещества и синтезирует особые жирные комплексы — ЛПОНП (холестерин очень низкой плотности).
- В крови на молекулы ЛПОНП воздействует фермент липопротеидлипаза. На первом этапе химической реакции ЛПОНП переходит в липопротеиды промежуточной плотности (или ЛППП), а затем на второй стадии реакции ЛППП трансформируется в ЛПНА (низкоплотный холестерин). ЛПНП — это, так называемый, «плохой» холестерин и именно он более атерогенен (т.е. способен провоцировать атеросклероз).
- Жирные фракции поступают в печень для дальнейшей переработки. Здесь из липопротеидов (ЛПНП и ЛППП) формируется высокоплотный холестерин (ЛПВП), который обладает обратным эффектом и способен очищать стенки сосудов от холестериновых наслоений. Это, так называемый, «хороший» холестерин. Часть жирного спирта перерабатывается в пищеварительные желчные кислоты, необходимые для нормальной переработки пищи и отправляются в кишечник.
- На этом этапе печеночные клетки могут дать «сбой» (обусловленный генетически или объясняемый пожилым возрастом), в результате которого вместо ЛПВП на выходе низкоплотные жировые фракции останутся неизменными и поступят в кровеносное русло.
Не менее, а возможно и более атерогенными являются и мутированные или иным способом измененные липопротеиды. Например, окисленные под воздействием h3O2 (пероксида водорода).
- Низкоплотные жировые фракции (ЛПНП) оседают на стенках артерий нижних конечностей. Длительное нахождение инородных веществ в просвете кровеносных сосудов способствует воспалению. Однако ни макрофаги, ни лейкоциты справиться с холестериновыми фракциями не могут. Если процесс затягивается, формируются наслоения жирного спирта — бляшки. Эти отложения обладают очень высокой плотностью и препятствуют нормальному току крови.
- Отложения «плохого» холестерина инкапсулируется, и при разрывах или повреждениях капсулы происходит образование тромбов. Тромбы оказывают дополнительный окклюзивный эффект и ещё больше закупоривают артерии.
- Постепенно, холестериновый фракции в совокупности со сгустками крови принимают жесткую структуру, по причине отложения кальцийсодержащих солей. Стенки артерий утрачивают нормальную растяжимость и становятся хрупкими, в результате возможны разрывы. В дополнение ко всему, формируется стойкая ишемия и некроз близлежащих тканей вследствие гипоксии и недостатка питательных веществ.
Стадии
В течении облитерирующего атеросклероза нижних конечностей выделяют такие стадии:
- I стадия (начальные проявления стеноза) – чувство мурашек, побледнение кожи, ощущение похолодания и зябкости, избыточная потливость, быстрое утомление при ходьбе;
- II А стадия (перемежающая хромота) – чувство усталости и скованности в области икроножных мышц, сжимающие боли при попытке пройти около 200 м;
- II Б стадия – боли и чувство скованности не дают пройти 200 м;
- III стадия – сжимающие боли в икроножных мышцах становятся более интенсивными и появляются даже в состоянии покоя;
- IV стадия – на поверхности ноги появляются признаки трофических нарушений, долго незаживающие язвы и признаки гангрены.
На запущенных стадиях атеросклероза нижних конечностей развитие гангрены нередко приводит к полной или частичной утрате конечности. Отсутствие адекватной хирургической помощи в таких ситуациях может приводить к смерти больного.
По распространенности облитерирующий атеросклероз разделяется на стадии:
- Сегментарная облитерация – из участка микроциркуляции выпадает только один фрагмент конечности;
- Распространенная окклюзия (2 степень) – блок бедренной поверхностной артерии;
- Блокировка подколенной и бедренной артерии с нарушением проходимости области бифуркации;
- Полная блокада микроциркуляции по подколенной и бедренной артериях – 4 степень. При патологии сохраняется кровоснабжение по системе глубоких бедренных артерий;
- Поражение глубокой артерии бедра с повреждением бедренно-подколенной области. Для 5 степени характерна выраженная гипоксия нижних конечностей и некрозом, трофическими язвами гангреной. Тяжелое состояние лежачего пациента сложно исправить, поэтому лечение только симптоматическое.
Типы окклюзионно-стенотического поражения при атеросклерозе представлены 3 типами:
- Поражение дистальной части берцовых и подколенных артерий, при котором кровоснабжение голени сохранено;
- Окклюзия сосудов голени. Сохранена проходимость по берцовым и подколенной артериям;
- Окклюзия всех сосудов бедра и голени с сохранением проходимости по отдельным ответвлениями артерий.
Симптомы
Симптомы ОАСНК на начальных стадиях, как правило, достаточно смазанные либо же отсутствуют вообще. Поэтому болезнь считают коварной и непредсказуемой. Именно это поражение артерий имеет свойство развиваться постепенно, и степень выраженности клинических признаков будет напрямую зависеть от стадии развития заболевания.
Первые признаки облитерирующего атеросклероза нижних конечностей (вторая стадия болезни):
- начинают постоянно мерзнуть ноги;
- ноги часто немеют;
- возникают отеки ног;
- если заболевание поразило одну ногу, то она всегда холоднее, чем здоровая;
- появляются боли в ногах после длительной ходьбы.
Эти проявления появляются на второй стадии. На этом этапе развития атеросклероза человек может пройти 1000–1500 метров без болевых ощущений.
Люди часто не придают значения таким симптомам, как мерзлявость, периодическое онемение, боль при ходьбе на длинные дистанции. А зря! Ведь, начиная лечение на второй стадии патологии, вы можете на 100% предотвратить осложнения.
Симптомы, которые появляются на 3 стадии:
- ногти растут медленнее, чем раньше;
- на ногах начинают выпадать волосы;
- боли могут возникать спонтанно и днем, и ночью;
- болевые ощущения появляются после ходьбы на короткие расстояния (250–900 м).
Когда у человека 4 стадия облитерирующего атеросклероза ног, он не может пройти и 50 метров без боли. Для таких больных непосильной задачей становится даже поход за покупками, а иногда и просто выход во двор, так как подъем и спуск по ступенькам превращается в пытку. Часто пациенты с 4 стадией заболевания могут передвигаться только по дому. А по мере развития осложнений перестают вставать вообще.
На таком этапе лечение болезни облитерирующий атеросклероз нижних конечностей зачастую становится бессильным, оно может лишь ненадолго облегчить симптомы и предотвратить дальнейшее нарастание осложнений, таких как:
- потемнение кожи на ногах;
- язвы;
- гангрена (при этом осложнении необходима ампутация конечности).
Особенности течения
Все симптомы заболевания развиваются постепенно, но в редких случаях облитерирующий атеросклероз сосудов нижних конечностей проявляется в виде артериального тромбоза. Тогда, в месте стеноза артерии, появляется тромб, который мгновенно и плотно перекрывает просвет артерии. Подобная патология для пациента развивается неожиданно, он чувствует резкое ухудшение самочувствия, кожа ноги бледнеет, становится холодной. В этом случае быстрое обращение (счет времени до необратимых явлений — на часы) к сосудистому хирургу позволяет сохранить человеку ногу.
При сопутствующем заболевании – сахарном диабете, течение облитерирующего атеросклероза имеет свои особенности. История подобных патологий не редка, при этом болезнь развивается настолько стремительно (от нескольких часов до нескольких дней), что в короткие сроки приводит к некрозу или гангрене в области нижних конечностей. К сожалению, врачи часто в такой ситуации прибегают к ампутации ног – это бывает единственное, что может спасти жизнь человеку.
Диагностика заболевания
Диагноз «облитерирующий атеросклероз сосудов нижних конечностей» ставится на основании следующих данных:
- Характерные жалобы больного (болевой синдром, перемежающаяся хромота).
- При осмотре отмечаются признаки атрофии мягких тканей конечности.
- Реовазография конечностей показывает выраженное снижение индекса на голенях и стопах.
- Снижение уровня пульсации на артериях стоп, голеней, подколенных и бедренных артериях. При поражении области бифуркации аорты возможно отсутствие пульсации на обеих бедренных артериях (синдром Лериша).
- Термометрия, термография – снижение температуры тканей и уровня ИК-излучения.
- УЗИ сосудов ног (допплерография) свидетельствует о нарушении кровоснабжения периферических отделов.
- Артериография (исследование с введением в артерии ног контрастного вещества) показывает область сужения артерии конечности.
- Пробы с функциональной нагрузкой – снижение переносимости нагрузки, быстрое утомление и появление (или усиление) ишемических болей.
Лечение облитерирующего атеросклероза
Консервативное лечение больных облитерирующим атеросклерозом артерий нижних конечностей проводится в случае:
- на стадии хронической артериальной недостаточности кровообращения в конечностях по классификации А. В. Покровского — Фонтане;
- при тяжелой сопутствующей патологии: коронарной болезни, поражения сосудов мозга, хронических заболеваний легких, печени, почек, сахарного диабета;
- множественных (многоэтажных) окклюзий и стенозов магистральных артерии;
- поражения дистального сосудистого русла.
Оно предполагает:
- седативную терапию (седуксен, элениум);
- десенсибилизирующую терапию (димедрол, пипольфен);
- купирование боли (анальгетики, внутриартериальные средства, блокады 1 % растворов новокаина, паравертебральные блокады на уровне Л2 — Л3, эпигастральные блокады);
- исключение действия сосудистых факторов риска (курение, алкоголь, чрезмерное охлаждение, нервный стресс, гиподинамия, сахарный диабет);
- улучшение реологических свойств крови, т. е. снижение ее вязкости (плазмозаменители — декстраны, дефибриногенизирующие ферменты — акрод, пентоксифилин, трентал, вазонит, агапурии);
- ликвидацию сосудистого спазма (спазмолитики — но-шпа, галидор, ксантинола никотинат; гангиоблокаторы — гексоний, дикаин);
- нормализацию свертывающей системы крови (антикоагулянты);
- ингибирование адгезивно-агрегационной активности тромбоцитов (ацетилсалициловая кислота, тиклид);
- восстановление оксидант-антиоксидантного равновесия — защита клеточных мембран (антиоксиданты — витамины А, Е, С, пробукол);
- активацию обменных процессов в тканях (витамины, никотиновая кислота, компламин, солкосерил, ингибиторы брадикининов — продектин, пармидин);
- устранение иммунных нарушений (иммуномодуляция, иммуносорбция, УФО крови);
- нормализацию липидного обмена. Она включает диетотерапию, назначение липидснижающих препаратов, использование экстракорпоральных методов коррекции состава и свойств циркулирующей крови, частичное еюноилеошунтированне, проведение генной терапии.
Диетотерапия при облитерирующем атеросклерозе основана на ограничении энергетической ценности принимаемой пищи до 2000 ккал в день с уменьшением в ней доли жиров (до 30 % и менее) и холестерина (менее 300 мг). Обосновано назначение больным антиатерогенных пищевых добавок, таких как полиненасыщенные жирные кислоты, рыбий жир, эйконол (представляет собой пищевую добавку, полученную из некоторых видов рыб).
При отсутствии нормализации показателей липидного обмена на фоне диетотерапии, не прекращая ее, проводят медикаментозное лечение. В настоящее время для лечения и профилактики атеросклероза используется пять групп гиполипидемических препаратов:
- энтеросорбенты — холестирамин, которые являются секвестрантами желчных кислот;
- статины — ловастатин (мевакор), симвастатин (зокор), привастатин (липостат), флувастатин (лескол)
- фибраты — мофибрат, отофибрат;
Эффективность консервативной терапии оценивается по подателям липидного обмена, прежде всего по уровню общего холестерина и холестерина ЛПНП.
Нормальный уровень триглицеридов — 150 мг/дл. Экстракорпоральные методы коррекции состава и свойств циркулирующей крови: плазмаферез; селективная иммуносорбция, в том числе на сорбентах с моноклональными антителами к ЛПНП (особенно эффективны в лечении больных тяжелыми гетеро- и гомозиготными гиперхолестеринемиями); гемосорбция. Указанные способы позволяют получить стойкий гиполипидемический эффект, заключающийся в снижении в крови уровня ЛПНП и повышении содержания ЛПВП, уменьшении коэффициента атерогенности. Это замедляет прогрессирование атеросклеротической окклюзии артерий. Вместе с тем при безуспешности консервативной коррекции гиперлипидемий, тенденции к прогрессированию процесса, особенно при раннем атеросклерозе, значительных клинических проявлениях атеросклероза у больных с генерализованной его формой, что обычно отмечается у лиц с семейной гиперхолестеринемией, когда уровень холестерина превышает 7,5 ммоль/л, выраженном ксантоматозе может выполняться операция частичного еюноилеошунтирования (операция Бухвальда).
Сущность данного хирургического вмешательства состоит в выключении из пищеварения дистальной трети тонкой кишки и анастомозированни проксимальных 2/3 тонкой кишки с куполом слепой. Толкая кишка обладает способностью синтезировать и выделять несколько типов ЛП и их апопротеинов, влиять на печеночный синтез и секрецию липидов посредством абсорбции и энтеропеченочной циркуляции желчных кислот (ЖК) и ХС, Уменьшение длины функционирующего отдела тонкого кишечника приводит к нарушению абсорбции ЖК и ускорению их экскреции, повышению синтеза ЖК в печени, усиливающего окисление ХС, снижению кишечного синтеза ХС, хиломикронов, ЛПОНП, падению всасывания липидов и угнетению вслед за этим синтеза в печени атерогенных липопротеидов. Побочный эффект операции Бухвальда состоит в нередком развитии диареи, нарушении всасывания витамина В12 и фолиевой кислоты.
Разработаны два основных метода генной терапии облитерирующего атеросклероза. Сущность первого из них заключается во внесении гена, кодирующего нормальный белок — рецептор к ЛПНП, с помощью ретровируса в культуру клеток-гепатоцитов больного, а затем через катетер, установленный в воротной вене, в доставке взвеси таких клеток в печень больного. После их приживания нормальные рецепторы донора начинают функционировать. Недостатком метода является необходимость приема больным значительных доз статинов и постепенное снижение функции введенных генов.
Второй (прямой) метод выполняется на больном без предварительной манипуляции на клетках-мишенях, при этом ген комплексируется с переносчиком (вектором) и прямо вводится больному, но локально — в сердечно-сосудистую систему во избежание диссеминации гена в организме. Прямое введение осуществляется с помощью вирусной инфекции, химического или физического метода,
В комплекс консервативного лечения больных атеросклерозом, особенно с III — IV стадиями хронической артериальной недостаточности конечностей, целесообразно включать препараты, обладающие сложным механизмом действия; 1) танакан — стимулирует выработку эндотелием сосудов фактора релаксации. Препарат оказывает сосудорасширяющее действие на мелкие артериолы, уменьшает проницаемость капилляров, снижает агрегацию тромбоцитов и эритроцитов, защищает клеточные мембраны, подавляя реакции перекисного окисления липидов, улучшает усвоение глюкозы и кислорода тканями; 2) простагландины и их синтетические производные (вазопростан). Они влияют на все звенья развития ишемического синдрома в конечности, оказывают сосудорасширяющее действие, подавляют агрегацию тромбоцитов, улучшают микроциркуляцию, нормализуют метаболические процессы в ишемизированных тканях.
Больным облитерирующим атеросклерозом сосудов нижних конечностей назначается физиотерапевтическое, бальнеологическое и санаторно-курортное лечение (магнитотерапия импульсными и постоянными токами с воздействием на поясничные симпатические ганглии и нижние конечности, интерференционные токи на нижние конечности и поясничный отдел позвоночника, массаж нижних конечностей, рефлекторно — сегментарный массаж позвоночника, радоновые, сероводородные ванны, иглорефлексотерапия, гипербаротерапия).
Одним из наиболее современных способов физиотерапевтического лечения больных облитерирующим атеросклерозом сосудов нижних конечностей является электрическая стимуляция спинного мозга. Она производится в случае невозможности выполнения реконструктивных операций на артериях из-за распространенности окклюзионного поражения при систолическом давлении на уровне лодыжек меньше 50 мм рт. ст. Сущность метода состоит в чрескожном введении квадриполярного электрода в эпидуральное пространство поясничного отдела позвоночника с проведением его верхушки до уровня Т12 и расположением по средней линии. В течение первой недели электростимуляция спинного мозга проводится с частотой импульсов 70 — 120 Гц от внешнего источника. При получении положительного клинического результата генератор вживляется в подкожную клетчатку передней брюшной стенки и программируется на постоянный или перемежающий режим работы. Электростимуляция осуществляется длительно (месяцы).
При облитерирующем атеросклерозе сосудов нижних конечностей используется и тренировочная ходьба (кинезотерапия, мышечная тренировка, ходьба через walking throuth). Кинезотерапия преследует цель увеличения дистанции безболевой ходьбы. Сущность метода состоит в следующем: в случае появления гипоксической боли в икроножных мышцах при преодолении пациентом определенного расстояния он временно сбавляет шаг. Через несколько минут после этого пациент вновь оказывается способным совершать движения без боли. Механизм благоприятного влияния тренировочной ходьбы при окклюзионно-стенотических поражениях артерий конечностей объясняется улучшением утилизации кислорода миоцитами, повышением активности их митохондриальных ферментов и анаэробной выработки энергии, трансформацией белых мышечных волокон в красные, стимуляцией коллатерального кровобращения, поднятием ишемического порога боли.
Для хирургического лечения больных облитерирующего атеросклероза магистральных артерий нижних конечностей используются артериальные реконструктивные и паллиативные операции. К реконструктивным методам восстановления артериального кровотока относятся: эндартерэктомия, шунтирование, протезирование, рентгеноэндоваскулярные реконструкции (см. «Лечение синдрома Лериша»). Непременным условием их выполнения является хорошая проходимость дистального сосудистого русла.
Эндартерэктомия (тромбэндартерэктомия), как правило, применяется у больных с непротяженными (сегментарными) одиночными окклюзиями магистральных .артерий длиной 7-10 см. Сущность операции состоит в удалении атероматозно-измененной интимы вместе с находящимися рядом с ней тромбами. Эндартерэктомия бывает — открытая, полузакрытая, закрытая, эверсионная, а также с помощью механических и физических методов.
При открытой эндартерэктомии выделенная артерия продольно рассекается над местом локализации бляшки. Затем под контролем зрения измененная интима отслаивается от подлежащих слоев стенки до уровня перехода в визуально Не пораженные участки и отсекается. Края интимы, прилежащие к зоне манипуляции, фиксируются к стенке артерии атравматическими швами, что является надежным способом профилактики ее заворачивания и перекрытия просвета артерий. Для предупреждения сужения эндартерэктомированной артерии в разрез вшивается аутовенозная заплата.
Метод полузакрытой эндартерэктомия предполагает: 1) обнажение пораженного сегмента артерий на всем протяжении; 2) рассечении артерий (продольно, поперечно) в проекции дистального конца окклюзии; 3) циркулярное отделение в этом месте атероматозно-измененной интимы от мышечной оболочки; 4) поперечное пересечение выделенного сегмента и проведение по нему в проксимальном направлении специального инструмента — дезоблитератора, главным образом кольца (рингстриппера), отслаиващего измененную ингиму; 5) вскрытие просвета артерии над участком проксимального конца окклюзии и удаление через него отслоенного цилиндра пораженной интимы; 6) сшивание стенки артерии, при необходимости с аутовенозной заплатой.
Эндартерэктомия закрытым методом осуществляется так же, как и полуоткрытая, но без выделения артерии на всем протяжении.
При использовании метода эверсионной эндартерэктомии артерия поперечно рассекается ниже места локализации бляшки. Далее слой ее стенки, состоящий из мышечной оболочки и адвентиции, отслаивается от пораженной интимы и стягивается (выворачивается) в проксимальном направлении по верхней границе бляшки. На этом уровне образовавшийся цилиндр измененной интимы отсекается. Вывернутая мышечная оболочка и адвентиция возвращаются в исходное положение. Проходимость сосуда восстанавливается наложением циркулярного шва. Возможно и обратное выполнение эверсионной тромбэндартерэктомии.
Шунтирующие операции при облитерирующем атеросклерозе производятся при протяженных, а также многоэтажных окклюзионно-стенотических поражениях магистральных артерий нижних конечностей. В качестве шунтов чаще применяется сегмент большой подкожной вены выделенный из ее ложа, реверсированный и анастомозированный с артерией выше и ниже препятствия. Реже используются вена пупочного канатика человека, гомоартериальные трансплантаты, синтетические протезы из политетрафторэтилена, большая подкожная вена без выделения ее из ложа. Суть последнего способа заключается в том, что вена не выделяется из подкожной клетчатки и не реверсируется, а пересекается выше и ниже места окклюзии. Перед формированием артериовенозного анастомоза венозные клапаны разрушаются с помощью вальвулотомов всевозможных конструкций. Наличие притоков вен, способных выполнять роль артериовенозных фистул после пуска по ней артериального кровотока, устанавливается на основании данных ангиографии, допплерографии, пальпаторно и т. д. с последующим их лигированием.
Успех шунтирующей операции определяется кроме состояния периферического русла и диаметром используемого шунта, который должен превышать 4-5 мм.
При выраженном поражении артерий голени, непроходимости плантарной дуги, помимо обычного бедренно-подколенного (берцового) аутовенозного шунтирования, дополнительно в. листального анастомоза формируется артериовенозная фистула, что приводит к сбросу части крови непосредственно в вену, повышает скорость кровотока по шуту и тем самым снижает вероятность его тромбоза. Во время хирургического вмешательства сначала накладывается анастомоз с воспринимающей артерией по типу «бок в бок», затем создается фистула путем анастомозирования дистального конца шунта с рядом расположенной подколенной или берцовой веной. Диаметр должен составлять 2-4 мм, т. е. 40 — 60 % диаметра шунта.
Протезирование магистральных артерий нижних конечностей при атеросклерозе используется крайне редко.
Если восстановить кровоток по магистральным артериям не представляется возможным, прежде всего из-за окклюзии дистального сосудистого русла, производится пластика глубокой артерии бедра. Вместе с тем достаточно частое поражение как глубокой бедренной артерии, так и подколенной и артерий голени, слабое развитие между ними коллатералей приводят к неудовлетворительным результатам операции.
При окклюзии дистального сосудистого русла, плохом состоянии глубокой артерии бедра выполняются паллиативные хирургические вмешательства, направленные на усиление коллатерального кровообращения в конечности. К ним относятся поясничная симпатэктомия, реваскуляризирующая остеотрепанация, методы П. Ф. Бытка, Г. А. Илизарова, микрохирургическая трансплантация большого сальника на ишемизированные ткани конечностей.
Поясничная симпатэктомия при облитерирующем атеросклерозе предполагает вне-, чрезбрюшинное удаление II — III поясничных симпатических ганглиев на стороне поражения (операция Диеса). Основным механизмом действия операции является устранение влияния симпатической нервной системы.
При использовании реваскуляризирующей остеотрепанации при облитерирующем атеросклерозе на медиальной поверхности большеберцовой кости в биологически активных точках (как при акупунктуре) в зоне хорошо развитой подкожной сети коллатералей выполняются 6-9 трепанационных отверстий диаметром 4-6 мм без повреждения костного мозга. В послеоперационном периоде вызванное трепанацией субпороговое раздражение в биологически активных точках стимулирует раскрытие резервных коллатералей. Одновременно через трепанационные отверстия формируются нетрадиционные межсосудистые связи между артериями мышечной ткани и костным мозгом. Кроме того, в общем кровотоке повышается содержание медиаторов костного мозга — миелопептидов, обладающих анальгетическими, трофическими и ангиопротекторными свойствами (Г. А. Илизаров, Ф. Н. Зусманович, 1983).
Сущность метода П. Ф. Бытка заключается во введении через определенные точки на стопе и голени в их мягкие ткани аутокрови (рис. 42). Лечение проводится в течение 30 дней. Ткани инфильтрируются дважды — на голени в 1-й и 14-й дни, на стопе на 7-й и 21-й дни. На один сеанс расходуется 60 — 80 мл крови для стопы, 150 — 180 мл — для голени. Клинический эффект операции становится заметным через 2-3 мес. после завершения курса лечения и связан с образованием в зоне экстравазатов хорошо васкуляризированной соединительной ткани.
Метод Г. А. Иллизарова (продольная компактэктомия по Г. А. Иллизарову) предполагает образование продольного костного отщепа длиной 10-16 см из передневнутренней поверхности большеберцовой кости. Через него проводятся 2-3 дистракционные спицы, прикрепляющиеся к аппарату Иллизарова, наложенному на кость. С 8 — 9-го послеоперационного дня ежедневно костный отщеп отводится от большеберцовой кости на 0,5 мм. Процедура выполняется 31-36 дней, пока промежуток между большеберцовой костью и ее фрагментами не будет равен 15-20 мм. После этого в течение 45 — 60 дней, что зависит от степени зрелости соединительной ткани, продолжается фиксация отщепа. По мнению Г. А. Иллизарова, при дистракции отщепа происходит регионарная стимуляция сосудистой сети под влиянием напряжения растяжения. При этом расширяются магистральные сосуды, увеличиваются количество и калибр мелких сосудов мышц, фасций и костей; на месте образования гематомы развивается хорошо кровоснабжающаяся соединительная ткань; за счет увеличения кровенаполнения активируются регенераторные процессы в конечности.
При микрохирургической трансплантации большого сальника на ишемизированные ткани конечностей большой сальник укладывается субфасциально на бедро с переходом на подколенную область и голень. Питающий сосуд трансплантата, чаще правая желудочно-сальниковая артерия, имплантируется в общую бедренную артерию, а вена — в бедренную вену.
Недостатком приведенных методов хирургического лечения облитерирующего атеросклероза, протекающего с окклюзией всего дистального сосудистого русла нижних конечностей, является большой промежуток времени, необходимый для развития коллатерального кровообращения, — от 1 до 3 мес. Это ограничивает использование подобных операций при лечении больных с критической ишемией конечности III — IV стадий, нуждающихся в быстром увеличении кровообращения в конечности. В таких случаях производится артерилизация венозной системы стопы: артерилизация поверхностной венозной сети с предварительным разрушением ее клапанов — артерилизация в истоки большой подкожной вены, а при окклюзии поверхностных вен — в глубокую венозную систему. Артерилизация в истоки большой подкожной вены на стопе предполагает выполнение шунтирования (реверсированной аутовеной, веной in situ, протезом) между проходимым сегментом подколенной артерии или дистальным сегментом поверхностной бедренной артерии и истоками большой подкожной вены на стопе. В основе артерилизации глубокой венозной сети лежит включение в кровоток задней большеберцовой вены по аналогичной методике.
В случае невозможности выполнения реконструктивной операции больным с тромботическими окклюзиями артерий нижних конечностей, брюшной аорты вследствие атеросклероза может применяться системный или локальный тромболизис общеизвестными тромболитическими препаратами (стрептокиназа, деказа).
Наибольший эффект от его применения достигается: 1) при сроках окклюзии, не превышающих 12 мес. у больных с поражением брюшной аорты и подвздошных артерий, 6 мес. — с появлением бедренных и подколенных артерий, 1 мес. — бердовых артерий; 2) при протяженности окклюзии до 13 см, 3) при удовлетворительном состоянии дистального сосудистого русла (проходимы артерии голени).
Системный лизис проводится по традиционной схеме, локальный предполагает введение тромболитика в более низкой дозировке через катетер непосредственно в тело тромба антеградно или ретроградно, что сопровождается активацией в отличие от системного лизиса лишь плазминогена, входящего в структуру тромба.
Существует несколько методик локального тромболизиса: 1) непрерывной инфузии с начальным введением большой дозы, а затем поддерживающей; 2) введение тромболитического препарата через катетер с множественными отверстиями на всем протяжении окклюзирующего тромба (техника «пульсирующего распыления»); 3) введение тромболитика в большой дозе во время подтягивания катетера по длине тромба. Максимальная продолжительность тромболитической терапии не превышает 48 ч. Ее эффективность контролируется ангиографически или при помощи ультрасонографии.
В послеоперационном периоде больные продолжают комплексное консервативное лечение, направленное на профилактику гнойных и тромботических осложнении операции. В последующем они должны ежегодно проходить 1 — 2 курса стационарной терапии заболевания, а находясь на амбулаторном лечении, постоянно принимать дезагрегакты, непрямые антикоагулянты и другие патогенетически обоснованные препараты.
Профилактика
Потерянное здоровье при атеросклерозе является итогом вашего отношения к себе на авось, поэтому, уже имея такую болезнь, необходимо хотя бы теперь быть к себе более внимательным и обязательно проводить профилактику. При ОАСНК необходимо выбирать просторную удобную обувь для исключения мозолей, ушибов, избегать любых травм ног, при сидении не закидывать ноги друг на друга, т.к. при этом пережимаются сосуды и нарушается кровоснабжение в больной ноге. Необходимо ежедневно совершать пешие прогулки, для ног это очень полезно. Сюда же входит правильное питание с исключением животных жиров, соли, копченостей, жареного, красного мяса, жирного молока, сливок.
Необходима нормализация веса, контроль АД — цифры не должны превышать 140/85. Снижение липидов в крови предохранит вас от инфаркта миокарда, исключение гиподинамии из своего режима дня и введение умеренных физических нагрузок также будет нелишним. Отказ от курения обязателен (одно лишь это снижает уровень смертности с 54% до 18%). От алкоголя лучше отказаться в любых дозах.
Необходимо своевременно лечить любые хронические заболевания, контролировать уровень сахара в крови, избегать стрессов, регулярно посещать врача для осмотров, систематически проводить курсы консервативного лечения. Прогноз определяется наличием в соседстве других форм атеросклероза: церебрального, коронарного — которые, конечно, здоровья не прибавляют.
medsimptom.org
Облитерирующий атеросклероз сосудов нижних конечностей: лечение
Облитерирующая форма атеросклероза распространена преимущественно среди пожилых людей. Эту патологию воспринимают как несерьезное нарушение здоровья, ведь изменению подвергаются сосуды нижних конечностей. Если не лечить облитерирующий атеросклероз, есть вероятность развития гангрены, сепсиса и других опасных для жизни осложнений. Чтобы не допустить их возникновения, необходимо комплексное лечение.
Что это такое
Облитерирующая форма атеросклероза является одной из разновидностей системного поражения кровеносных сосудов холестериновыми отложениями. Это заболевание возникает на фоне дислипидемии — комплексного нарушения липидного обмена. Это состояние врачи называют основным предрасполагающим фактором для развития болезни, однако причины формирования атеросклеротических бляшек в крупных сосудах нижних конечностей обусловлены не только изменением состава крови. Специалисты соотносят начало патологических процессов со следующими явлениями:
- травмирование стенок сосудов из-за резких перепадов артериального давления у больных артериальной гипертензией;
- постоянная повышенная нагрузка на нижние конечности вследствие особенностей работы или наличия лишнего веса;
- разрушение интимы (внутренней оболочки кровеносного сосуда) под действием глюкозы, что наблюдается у пациентов с сахарным диабетом;
- уменьшение прочности и эластичности сосуда вследствие гормональных изменений (часто встречается у больных гипертиреозом, а также у женщин после наступления климакса);
- травмирование сосудов вследствие регулярного поступления в организм токсинов, в том числе табачных и алкогольных.
В зависимости от особенностей организма, наличия сопутствующих заболеваний и других факторов специалисты выделяют следующие клинические формы облитерирующего атеросклероза:
- стремительно развивающееся заболевание, при котором сразу после появления первых симптомов развивается гангрена;
- подостро протекающее заболевание, при котором периоды обострения сменяются периодами полного отсутствия признаков болезни;
- хронически протекающая болезнь практически незаметна для больного, не имеет выраженной симптоматики и явных признаков сосудистых нарушений.
Для каждой формы предусмотрены различные методы терапии, однако даже своевременное лечение не приводит к полному выздоровлению.
С облитерирующим атеросклерозом пациентам придется бороться всю жизнь, сдерживая прогрессирование и устраняя острые симптомы по мере их появления.
Как и при других формах атеросклероза, заболевание сопровождается постепенным сужением и обезыствлением артерий. Это приводит к существенному замедлению артериального кровотока, недостаточному питанию тканей. Локализация поврежденных сосудов различная: бедро, подколенная область, голень и голеностоп.
Классификация и стадии
В медицине при постановке диагноза придерживаются определенной классификации облитерирующего атеросклероза, которая помимо стадий поражения сосудов содержит информацию о распространенности патологических очагов и типах поражения артерий.
Классифицирование нужно врачу, чтобы подобрать максимально эффективную терапию и выстроить стратегию действий по предотвращению осложнений.
В своем развитии заболевание проходит через 4 стадии, выражающиеся следующими клиническими проявлениями:
- Для заболевания I степени характерен дискомфорт при ходьбе, который усиливается после преодоления дистанций протяженностью 1000 метров и больше.
- Для II степени характерны судороги и боли при ходьбе на расстояние от 50 до 1000 м в зависимости от степени окклюзии сосудов.
- При переходе к III степени неприятные ощущения в ногах наблюдаются постоянно, усиливаются вечером и не утихают ночью. Внешний вид конечностей изменяется: кожа становится сухой и бледной, холодной наощупь.
- На IV завершающей стадии на конечностях образуются трофические участки и некроз. Пациент постоянно ощущает боли и тяжесть в ногах.
Также различают несколько типов болезни в зависимости от локализации патологического процесса. Атеросклеротические изменения могут локализоваться выше или ниже колена, что предопределяет наличие специфической симптоматики: у пациентов помимо изменения функционирования непосредственно конечностей может пострадать половая система.
На фоне полного перекрытия отдельных сосудов отдельные ответвления кровеносного русла могут оставаться чистыми и 100% проходимыми. Это в некоторой степени затрудняет диагностику недуга.
Особенности заболевания
Для облитерирующего атеросклероза характерна возрастная «привязка» — заболевание диагностируется у пациентов старше 40 лет, а в более молодом возрасте его появление считается исключением из правил. Это вызвано тем, что развитие патологии медленное и длительное. От момента первоначального формирования холестериновых бляшек до появления симптомов проходит не менее 10-15 лет.
Мужчины подвергаются риску появления атеросклероза в 3-4 раза чаще, чем женщины. Даже при наличии заметной прогрессирующей симптоматики атеросклероз сосудов нижних конечностей долгое время не вызывает у больного чувства обеспокоенности. По статистике более 70% больных считают признаки заболевания типичными возрастными изменениями и не обращаются к врачу.
Немаловажную роль в развитии облитерирующей формы атеросклероза занимает эндокринная составляющая. По статистике 2 пациента из 3 с таким диагнозом имеют в анамнезе неизлечимые или трудно поддающиеся терапии расстройства эндокринной системы. Не менее 40% диабетиков с диабетическими трофическими язвами сталкиваются и с атеросклерозом.
Атеросклероз облитерирующей формы всегда развивается на фоне таких же изменений сосудов сердца и головного мозга.
Нередко облитерирующему атеросклерозу сопутствует и эндартериит — воспаление сосудистых стенок с изменением структуры интимы (внутреннего слоя артерии) и медии (среднего слоя стенок артерии). На месте повреждений образуется кашицеобразная масса из липидов, которую со временем пронизывают волокна фибрина и отложения известковых солей. Стенки из эластичных превращаются в жесткие, так как слои замещаются рубцовыми тканями.
Основные методы диагностики
Как правило, диагностика облитерирующего атеросклероза проводится терапевтом или хирургом. В ходе обследования может потребоваться консультация невролога, флеболога и других узких специалистов. Для начала врач собирает анамнез, опрашивая больного по поводу перенесенных или имеющихся в настоящий момент острых и хронических заболеваний. Эта информация помогает определить степень риска возникновения атеросклеротических изменений. Затем врач приступает к осмотру нижних конечностей больного:
- определяет пульсацию артерий, степень ее ослабления на отдельных участках;
- оценивает состояние кожного покрова и ногтей на ногах для выявления внешних признаков атеросклероза;
- фиксирует изменение температуры в разных частях ног.
Дополнительную информацию о состоянии артерий на ногах получают с помощью инструментальных методов. В перечень наиболее информативных входят следующие исследования:
- УЗГД — с его помощью удается определить проходимость артерий и скорость кровотока по ним, выявить участки с недостаточным кровоснабжением;
- рентгенография (ангиография) или компьютерная томография артерий с использованием контрастного раствора — метод позволяет оценить состояние сосудистых стенок и измерить скорость кровотока, размер бляшек, степень окклюзии сосудов;
- МР-томография позволяет оценить состояние артериальных стенок, их структуру, плотность, выявить суженные участки с замедленным кровотоком.
В ходе обследования врачу предстоит исключить заболевания, которые по симптомам схожи с облитерирующим атеросклерозом. Прежде всего, это облитерирующие формы эндартеиита, тромбангиита, синдром Рейно, склероз Монкеберга и неврит седалищного нерва.
Симптомы
Клинические проявления облитерирующего атеросклероза сосудов нижних конечностей появляются на поздних стадиях развития болезни. До тех пор, пока просвет сосуда не уменьшится на 50% и более, пациент не наблюдает тревожных симптомов. Лишь самые внимательные замечают усиление усталости в ногах ближе к вечеру.
По мере прогрессирования болезни появляются проблемы с чувствительностью стоп и пальцев, терморегуляцией и насыщением тканей кислородом. Из-за дефицита последнего наблюдается общее снижение выносливости, походка становится шаркающей.
Полезно знать! На начальных стадиях неприятные ощущения в ногах стихают после непродолжительного отдыха. При прогрессировании они не ослабевают даже в состоянии покоя.
На 3 и 4 стадии облитерирующий атеросклероз сопровождается ишемией. Больные жалуются на внезапное ослабление ног, которое особенно остро ощущается при подъеме по лестнице. Такая патология сопровождается и изменениями внешнего вида нижних конечностей. Они становятся бледными, кожа покрывается мелкими морщинками и шелушится, а ногти слоятся.
При поражении аорто-подвздошной части артерий ощущается интенсивная боль в ягодице с распространением в направлении стопы. Такая форма заболевания нередко сопровождается снижением потенции.
Особо тяжелые формы заболевания сопровождаются формированием трофических язв, которые позже могут преобразоваться в гангренозные очаги.
Лечение
Тактика лечения облитерирующего атеросклероза сосудов нижних конечностей зависит от клинической картины, степени и характера течения болезни. Для этого используют лекарства, физиопроцедуры. Их достаточно для стабилизации состояния при обнаружении недуга на начальной стадии. Если же заболевание долго игнорировалось, консервативных методов для борьбы с болезнью будет мало. К таким больным применяется и хирургическое лечение.
Основу медикаментозной терапии облитерирующего атеросклероза составляют препараты с антиагрегантным, антитромбическим и спазмолитическим действием. Для уменьшения риска тромбообразования и повышения текучести крови используют растворы для инфузий с реополиглюкином, декстраном и пентоксифиллином. Наряду с ними используют пероральные средства на основе ацетилсалициловой кислоты.
Для восстановления кровотока требуется прием спазмолитиков (Папаверина, Дротаверина, Но-Шпы и их аналогов). Если помимо спазма сосудов наблюдается закупорка кровеносных сосудов тромбами, врач может принять решение о применении антикоагулянтов и тромболитиков.
Для увеличения эффективности лечения облитерирующего атеросклероза применяют физиотерапию:
- электрофорез;
- магнитотерапию;
- озонотерапию;
- УВЧ;
- ВЛОК;
- ванны с сероводородом, хвойным экстрактом, радоновые и грязевые аппликации.
Особенно полезна физиотерапия при облитерирующем атеросклерозе при сахарном диабете, когда риск формирования трофических язв удваивается. Такие процедуры помогают тканям регенерировать и сопротивляться некротическим процессам.
Хирургическое лечение показано при острой сосудистой недостаточности нижних конечностей, которая сопровождается некрозом тканей, гангреной и другими угрожающими состояниями. В медицине используют несколько методов восстановления кровотока:
- дилатация или стентирование;
- шунтирование или протезирование артерий;
- эндартерэктомия или тромбоэмболэктомия;
- артериализация вен стопы.
Перечисленные виды хирургического вмешательства применяются при обратимости ишемических процессов. Если наблюдаются обширные некротические очаги, гангренозные изменения, врач принимает решение ампутировать конечность с учетом границ ишемических изменений.
Осложнения
Наибольшее количество осложнений наблюдается у пациентов с завершающей четвертой стадией болезни. У них наблюдается тотальная облитерация и облитерирующий эндартериит, сопряженный с синдромом острой артериальной непроходимости. Клинические проявления такого состояния выражаются в невыносимой боли в конечности, отсутствие пульса в ноге, резкое побледнение кожного покрова (нога становится восковой, холодной наощупь). Единственным решением проблемы становится хирургическое вмешательство.
Не мене опасное осложнение облитерирующего атеросклероза — формирование ишемической язвы. Они появляются на большом пальце стопы, на краю подошвы или на пятке. Края новообразования приподнятые и рыхлые, бледные, а отделяемое скудное, но при этом зловонное. При отсутствии терапии язва преобразуется в гангрену. При медленном течении она бывает сухой, а при стремительном развитии и присоединении инфекции мокрой.
После возникновения гангренозного очага у пациента наблюдается лихорадка, повышение температуры тела, общая слабость и другие признаки интоксикации организма.
Единственной мерой борьбы с ишемической язвой и гангреной остается хирургическое вмешательство с удалением омертвевших тканей или ампутацией конечности. Отложить операцию медицинские клинические рекомендации позволяют лишь при сухой гангрене пальца.
Облитерирующий атеросклероз очень опасное заболевание, которое даже при отсутствии прямого влияния на функционирование внутренних органов требует незамедлительного врачебного вмешательства. Чем раньше обратить внимание на тревожные изменения со стороны нижних конечностей, тем выше шанс избежать осложнений и сохранить способность к самостоятельному передвижению.
Видео: облитерирующий атеросклероз и эндартериит нижних конечностей
bloodvessel.ru
Облитерирующий атеросклероз сосудов нижних конечностей: симптомы и лечение
Из этой статьи вы узнаете: что такое облитерирующий атеросклероз сосудов нижних конечностей, какие его стадии существуют. К каким последствиям может привести заболевание, методы диагностики и лечения.
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Дата публикации статьи: 23.12.2016 Дата обновления статьи: 25.05.2019Содержание статьи:
Облитерирующие заболевания – это те, при которых сужается просвет сосуда, вплоть до полной закупорки. Наиболее распространенная болезнь этой группы – атеросклероз.
При облитерирующем атеросклерозе нижних конечностей в артериях ног откладываются холестериновые бляшки. Если вовремя не начать лечение, патология может привести к инвалидности из-за нарушения работы сосудов.
При появлении признаков атеросклероза, немедленно обращайтесь к участковому терапевту, который направит вас к ангиологу – специалисту по лечению сосудов.
Полностью вылечить заболевание с помощью консервативной терапии невозможно. Но лечение поможет избежать опасных осложнений и улучшит ваше самочувствие.
Причины облитерирующего атеросклероза
Болезнь появляется из-за нарушения обмена веществ.
Факторы, которые способствуют развитию заболевания:
- наследственность,
- неправильное питание,
- малоподвижный образ жизни,
- курение и алкоголизм,
- возраст старше 40 лет.
Если у кого-то из ваших родных был атеросклероз, придерживайтесь диеты и избегайте вредных привычек, так как у вас особо повышен риск заболеть.
Четыре стадии патологии
Облитерирующий атеросклероз протекает в несколько стадий:
- Доклинический атеросклероз. На этой стадии симптомы пока что не проявляются. Болезнь на первой стадии можно выявить только при специальном осмотре сосудов. На интиме (внутренней стенке) артерий присутствуют небольшие жировые отложения в виде полос и пятен.
- Слабо выраженный. На стенках сосудов обнаруживаются более частые пятна холестерина. На этой стадии начинают проявляться первые симптомы. Если начать лечение на этом этапе, можно избежать осложнений и не допустить дальнейшего развития болезни.
- Сильно выраженный. На интиме артерий наблюдаются значительные изменения. Липидные отложения принимают вид бляшек, начинают сужать просвет сосудов. На этой стадии уже присутствуют все симптомы заболевания, которые ни в коем случае нельзя игнорировать. Уже на этом этапе развития патология может вызвать опасные для здоровья осложнения кровообращения.
- Резко выраженный. На этом этапе полностью нарушается работа сосудов. Куски атеросклеротических бляшек отрываются и циркулируют внутри артерий. Также на сосудах появляются аневризмы (патологические расширения), из-за которых артерия может разорваться. Кроме того, бляшка может полностью закупорить сосуд. Из-за всего этого сильно нарушается кровоснабжение нижних конечностей.
Симптомы
Первые признаки (вторая стадия болезни)
- Начинают постоянно мерзнуть ноги;
- ноги часто немеют;
- возникают отеки ног;
- если заболевание поразило одну ногу, то она всегда холоднее, чем здоровая;
- появляются боли в ногах после длительной ходьбы.
Эти проявления появляются на второй стадии. На этом этапе развития атеросклероза человек может пройти 1000–1500 метров без болевых ощущений.
Люди часто не придают значения таким симптомам, как мерзлявость, периодическое онемение, боль при ходьбе на длинные дистанции. А зря! Ведь, начиная лечение на второй стадии патологии, вы можете на 100% предотвратить осложнения.
Симптомы, которые появляются на 3 стадии
- Ногти растут медленнее, чем раньше;
- на ногах начинают выпадать волосы;
- боли могут возникать спонтанно и днем, и ночью;
- болевые ощущения появляются после ходьбы на короткие расстояния (250–900 м).
Все это возникает из-за недостаточного кровоснабжения тканей ног. Если не начать лечение, заболевание вскоре перейдет в 4 стадию – наиболее опасную.
Проявления 4 стадии
Когда у человека 4 стадия облитерирующего атеросклероза ног, он не может пройти и 50 метров без боли. Для таких больных непосильной задачей становится даже поход за покупками, а иногда и просто выход во двор, так как подъем и спуск по ступенькам превращается в пытку. Часто пациенты с 4 стадией заболевания могут передвигаться только по дому. А по мере развития осложнений перестают вставать вообще.
На таком этапе лечение болезни облитерирующий атеросклероз нижних конечностей зачастую становится бессильным, оно может лишь ненадолго облегчить симптомы и предотвратить дальнейшее нарастание осложнений, таких как:
- потемнение кожи на ногах;
- язвы;
- гангрена (при этом осложнении необходима ампутация конечности).
Диагностика облитерирующего атеросклероза
Для выявления заболевания пациенту необходимо пройти несколько диагностических процедур.
1. Первичный осмотр
Врач изучает симптомы пациента, его медицинскую карту (перенесенные ранее заболевания), измеряет артериальное давление в руках и в ногах, прослушивает пульсацию в артериях нижних конечностей.
2. Дуплексное сканирование сосудов ног
Этот метод позволяет оценить состояние артерий. При дуплексном сканировании врач может посмотреть форму сосудов, узнать скорость кровотока по ним.
3. Периферическая артериография
Это исследование артерий ног с помощью рентген-аппарата. Перед обследованием пациенту вводят контрастное вещество. Если у больного аллергия на него, процедура противопоказана.
Периферическая артериография позволяет выявить аневризмы, закупорку сосудов. Обычно врачи назначают один из методов на выбор: дуплексное сканирование или артериографию. Предпочтение отдается первой процедуре, так как она не требует введения контрастного вещества и позволяет более детально оценить кровообращение в ногах.
 Процедура периферической артериографии
Процедура периферической артериографии 4. МР-ангиография
Это обследование артерий с помощью МРТ-аппарата. МР-ангиография детально показывает состояние сосудов и позволяет выявить даже небольшие патологические изменения в строении сосудов и в кровообращении. Назначается эта процедура, если не удалось поставить окончательный диагноз после дуплексного сканирования или артериографии (обычно лечение назначают уже после одной из этих процедур).
Лечение
Заболевание можно вылечить полностью только с помощью протезирования сосудов. Но такой радикальный метод требуется только на 3–4 стадии: на 1–2 достаточно приема препаратов, которые препятствуют дальнейшему откладыванию бляшек и снимают неприятные симптомы атеросклероза.
Консервативное лечение (медикаменты)
Им можно обойтись на ранних стадиях заболевания (первой и второй). С помощью медикаментов можно уменьшить симптомы, улучшить качество жизни больного и предотвратить дальнейшее развитие заболевания. Медикаментозное лечение нужно и после операции. Принимать препараты придется постоянно на протяжении всей жизни.
| Статины | Регулирует содержание холестерина в крови. | Флувастатин, Розувастатин |
| Спазмолитики | Снимают спазм сосудов, расширяют их, снижают давление, улучшают кровообращение в мелких сосудах конечностей | Но-шпа, Галидор, Папаверин |
| Ганглиоблокаторы | Кватерон, Имехин, Дикаин | |
| Антикоагулянты | Понижают свертываемость крови, что препятствует образованию тромбов. | Гепарин, Варфарин |
| Антиагреганты | Аспирин | |
| Обезболивающие | Снимают приступы боли. Применяются не постоянно, а при появлении сильных болевых ощущений. | Новокаин |
| Антиоксиданты | Защищают стенки сосудов на клеточном уровне. | Аскорбиновая кислота |
 Препараты при облитерирующем атеросклерозе сосудов ног
Препараты при облитерирующем атеросклерозе сосудов ног Хирургическое лечение
Операцию назначают при 3 и 4 стадиях, когда консервативная терапия оказывается уже неэффективно.
Хирургическое лечение облитерирующего атеросклероза может заключаться в стентировании, шунтировании пораженных артерий либо их замене на искусственные протезы.
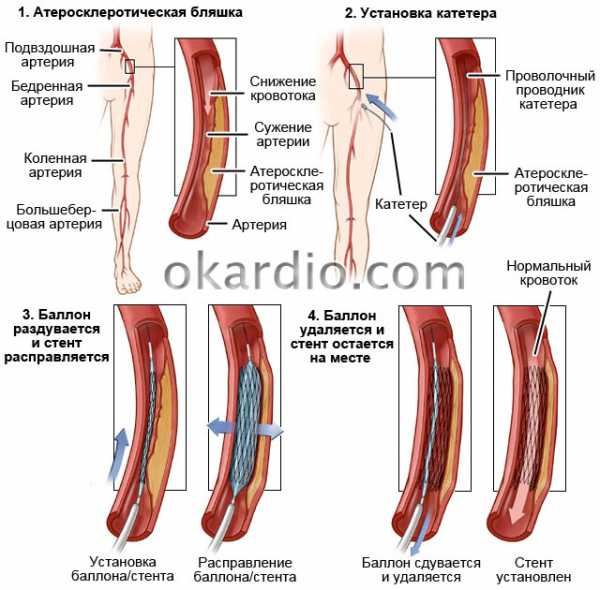 Ангиопластика и стентирование артерии ноги
Ангиопластика и стентирование артерии ноги Операция может быть как открытой, так и малоинвазивной. Малоинвазивные вмешательства более безопасны, но применяются, только если пораженный заболеванием участок артерии небольшой.
При гангрене или многочисленных язвах проводят ампутацию конечности. Обычно такое осложнение возникает только на 4 стадии атеросклероза. Необходимо делать все возможное, чтобы вылечить заболевание раньше, чем понадобится такое радикальное лечение.
Образ жизни и диета
Если только принимать препараты, но продолжать вести тот же образ жизни, лечение не окажет нужного положительного эффекта.
Прежде всего, если у вас обнаружили облитерирующий атеросклероз сосудов нижних конечностей, нужно отказаться от вредных привычек.
В первую очередь бросьте курить. Никотин сужает сосуды, что приводит к еще большему ухудшению кровообращения в ногах.
Также не позволяйте себе часто и много выпивать. Алкоголь способствует образованию отеков, которые и так появляются из-за нарушенной при атеросклерозе гемодинамики.
Частью лечения является и специальная диета. Придерживайтесь правил здорового питания: откажитесь от жирного, жареного, копченого, острого, кондитерских изделий, фастфуда, выпечки, сладкого, газированных напитков. Ограничьте количество животных жиров. Сливочного масла употребляйте не более 20 г в сутки (и это должно быть качественное масло, а не маргарин или спред, который содержит трансжиры).
Добавьте в рацион больше продуктов, которые снижают уровень холестерина в крови. Вот их список:
- цитрусовые (грейпфруты, лимоны, апельсины);
- авокадо;
- гранаты;
- яблоки;
- ягоды (брусника, клубника, смородина, черника, виноград).
Народные средства
Не пытайтесь заменить народными средствами традиционное лечение – это приведет к дальнейшему развитию заболевания. Особенно это касается пациентов с атеросклерозом 3 степени и выше – здесь без оперативного вмешательства обойтись не удастся никак. Однако народная медицина предлагает много средств, которые могут стать отличным дополнением к традиционной терапии и сделать лечение еще более успешным.
Перед применением любых народных средств проконсультируйтесь с лечащим врачом, так как они могут иметь противопоказания.
Народные средства при облитерирующем атеросклерозе сосудов ног:
| Боярышник, брусника и бессмертник | Снижают уровень холестерина. | Возьмите 1 ст. л. боярышника, 1 ст. л. бессмертника и 1 ч. л. брусники, залейте 1 л кипятка, настаивайте 3 часа в термосе, пейте по стакану в день. |
| Конский каштан | Имеет противовоспалительное и ранозаживляющее действие, улучшает кровообращение и укрепляет сосуды | Возьмите 20 г кожуры или цветков каштана, измельчите, залейте 1 л воды, варите полчаса на водяной бане, процедите, добавьте кипятка, чтобы компенсировать выпаренный на бане объем, принимайте по 1–2 ст. л. В сутки. |
| Корень валерианы | Снимает отеки | Так как заготовить корни самостоятельно – это тяжело, купите готовую настойку валерианы, смочите в ней кусок марли прикладывайте к ногам на 2–3 часа. |
 Настои из этих трав помогают при заболевании
Настои из этих трав помогают при заболевании Если начать лечиться вовремя, следовать всем советам врачей и дополнять терапию народным лечением, строго придерживаться диеты и избавиться от вредных привычек, можно свести к минимуму симптомы, ухудшающие жизнь, и избавиться от риска появления язв и заражения крови.
okardio.com
Облитерирующий атеросклероз нижних конечностей
Одной из болезней современности называют облитерирующий атеросклероз нижних конечностей. Легкие неприятные ощущения, первые симптомы недуга, без своевременного лечения становятся проблемами, снижающими качество жизни.
Общие сведения о заболевании
Недуг часто именуют аббревиатурой полного наименования – ОАСНК. Ошибочно заболевание называют облитерирующим эндартериитом сосудов. ОАСНК – это хроническое заболевание, полное или частичное нарушение кровоснабжения ног, вызванное перекрытием просвета сосудов тромбами или атеросклеротическими бляшками.
Развитие ОАСНК
У здоровых сосудов стенки эластичные и гладкие, поэтому по ним кровь течет без затруднений, осуществляется полноценное кровоснабжение конечностей. Вследствие различных причин, о которых будет сказано ниже, на стенках откладывается холестерин. Такие отложения называют холестериновыми (или атеросклеротическими) бляшками. Внутренняя стенка артерии становится за счет этих бляшек неровной, утолщенной, не способной обеспечить нормальное движение крови. Такую патологию называют атеросклерозом.
Дальнейшее развитие процесса приводит к значительному сужению или полному перекрытию просвета, в результате чего наблюдается значительное ухудшение или прекращение поступления крови к нижним конечностям.
Симптомы заболевания
Первыми тревожными сигналами можно считать зябкость в ногах и онемение как симптомы нарушения кровоснабжения. Болевые ощущения вначале появляются при ходьбе, а при развитии недуга становятся постоянными. Вследствие недостаточности кровоснабжения на ногах появляются трофические язвы, темные пятна некрозов и, в критических случаях, — гангрена.
Факторы и группы риска
Риски появления облитерирующего атеросклероза нижних конечностей аналогичны другим сосудистым заболеваниям. Нарушению кровоснабжения способствует малая подвижность (гиподинамия) и неправильное питание. К факторам риска относятся также:
- наследственная предрасположенность к заболеванию,
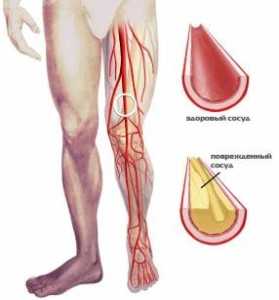
- гипертония,
- повышенное содержание холестерина.
Курение значительно повышает риск появление ОАСНК, даже если используются так называемые «легкие» и «суперлегкие» сигареты, а их количество не превышает нескольких штук в день. Никотин способствует появлению спазмов, которые, в свою очередь, затрудняют прохождение крови и способствуют появлению тромбов.
Статистика свидетельствует, что облитерирующий атеросклероз сосудов нижних конечностей появляется у каждого десятого человека старше 65 лет вне зависимости от пола, но основную группу риска составляют курящие мужчины старше 50 лет. Несмотря на то, что вероятность возникновения недуга увеличивается с возрастом, он встречается и у молодых людей.
Диагностика
При появлении тревожных симптомов и подозрении на ОАСНК следует обратиться к сосудистому хирургу. Во время осмотра специалист исследует пульсацию в магистральных артериях шеи, брюшной полости и нижних конечностей, прослушает шумы в проекциях крупных сосудов, определяя возможные места сужения просветов.
Для получения более точной картины применяется современная аппаратная диагностика.
- КТ-ангиография – компьютерная томограмма с применением рентгенконтрастного вещества, которое вводится внутривенно. При помощи рентген-излучения оборудование получает томограммы (изображения-срезы) тканей и органов в области исследования, на основе которых воссоздается двух- или трехмерное изображение КТ-ангиография – малотравматический метод,который может проводится без госпитализации, амбулаторно.
- МР-ангиография по принципу действия отчасти схожа с КТ-ангиографией, но для исследования использует не рентген-излучение, а электромагнитные волны. Метод может проводиться с введением контрастного вещества (малоинвазивный метод) или без него (неинвазивный). Оба метода не требуют госпитализации. Преимуществом МР-ангиографии является возможность проведения исследования сосудов любой локализации.
- Дуплексное или триплексное сканирование сосудов – разновидность ультразвукового исследования, дающее возможность получить полную картину состояния сосудов, включая наличие закупорок, сужений или расширений, тромбов, бляшек, оценить скорость и характер кровотока.
Лечение облитерирующего атеросклероза нижних конечностей на ранних стадиях
На начальных стадиях недуга, когда отсутствуют значительные изменения и поражения судов и тканей, лечение может заключаться в устранении факторов риска, для чего врач, как правило, рекомендует скорректировать и контролировать влияющие на работу сосудов биометрические параметры:
- массу тела,
- артериальное давление (с установлением нормы до 140/90 мм. рт. ст.),
- уровень сахара в крови (для пациентов, у которых диагностирован сахарный диабет),
- уровень холестерина в крови (оптимальное значение устанавливает врач индивидуально).
Одновременно с этим специалист рекомендует:
- отказаться от курения,
- ограничить до минимума употребление алкоголя или полностью отказаться от него,
- обеспечить регулярные физические нагрузки (для сосудов ног оптимальными тренировками являются занятия на велотренажере или прогулки на велосипеде, плавание, тренировочная ходьба),
- соблюдать диету, ограничив употребление животных жиров и исключив продукты с высоким содержанием холестерина.
Народная медицина
Практически все народные средства, рекомендуемые для лечения заболевания, представляют собой рекомендации относительно режима питания, а также рецепты отваров и настоев, действие которых направлено на снижение уровня холестерина и очищение организма.
Народными средствами можно эффективно лечиться на ранних стадиях, но и в это время их применение важно согласовать с врачом, который сможет вынести решение с учетом индивидуальных особенностей пациента.
Коллатеральное кровообращение
Коллатеральным кровообращением называют тип кровотока, который возникает вследствие способности организма адаптироваться к изменениям. При атеросклерозе сосудов и перекрытия кровотока кровь «ищет» путь в обход тромба или места сужения. Поскольку нарастание холестериновых образований происходит постепенно, организм часто успевает сформировать своеобразный обходной канал или шунт. Способность к такой адаптации индивидуальна, но может стимулироваться лекарственными препаратами. Образованию коллатерелей (шунтов) и улучшению микроциркуляции способствуют курантил, пентоксифиллин, трентал.
Коллатеральное кровообращение существенно снижает риск возникновения некрозов и гангрен.
Лекарственные препараты
Для восстановления кровоснабжения нижних конечностей используют медикаментозное лечение с применением различные групп лекарственных препаратов.
- Статины корректируют работу печени, снижают или блокируют образование в ней холестерина.
- Фибраты снижают общий уровень холестерина, повышают количество высокоплотных липопротеидов. Лекарства этой группы назначают после консультации кардиолога.
- Препараты, действие которых направлено на улучшение реологических свойств крови.
Физиотерапия
Физиотерапия применяется в качестве лечения недуга на ранних стадиях и при реабилитации после хирургического вмешательства (строго по рекомендации врача).
Практикуется физиотерапевтическое лечение следующих видов:
- баротерапия,
- магнитотерапия,
- озонотерапия и др.
Хирургическое лечение
Хирургическое лечение назначается, если:
- другие методы не дали ожидаемого результата,
- облитерирующий склероз артерий нижних конечностей быстро прогрессирует,
- заболевание запущено, пациент поздно обратился к врачу.
Вид хирургического лечения назначается после полного обследованием с учетом его результатов и индивидуальных особенностей пациента. При описании методов лечения не принимается во внимание возникновение некроза и гангрены, при которых необходима ампутация конечности, поскольку в данном случае операция направлена на устранение последствий заболевания, а не на восстановление кровоснабжения.
Протезирование
Замена поврежденного участка сосуда протезом – отработанная и проверенная временем операция. Такое лечение применяют при многих серьезных сосудистых заболеваний. В качестве протеза может служить искусственный сосуд из синтетического материала или участок вены пациента. Процедура замены выполняется в стационаре с последующим пребыванием там больного на протяжении 1-2 суток. Для восстановления работоспособности и полного исчезновение ощущения дискомфорта требуется 1-2 недели.
Шунтирование
Процедура шунтирования заключается в перенаправлении потока крови по обходному каналу, в качестве которого имплантируется участок собственной вены больного (удаление не оказывает существенного негативного влияния на здоровье) или синтетический сосуд. В отличие от протезирования, при шунтировании поврежденный или закупоренный сосуд не удаляется. Для выполнения операции применяется спинномозговая анестезия, после проведения шунтирования (длительность операции – около 1,5 часов) больной остается в клинике 7 дней.
Эндартерэктомия
При эндартерэктомии из сосуда удаляются появившиеся на стенках отложения. Операция возможна при небольшой протяженности поврежденного участка. Частным случаем является каротидная эндартерэктомия – операция вскрытия просвета сосуда с последующим удалением бляшек. В обоих случаях после операции требуется лечение в стационаре до 2 суток, а до полного восстановления проходит 1-2 недели.
Эндоваскулярная хирургия
Эндоваскулярными называют хирургические операции, проводящиеся через просвет судов без выполнения разрезов при облитерирующем атеросклерозе нижних конечностей. Основными методами эндоваскулярной хирургии являются баллонная ангиопластика (расширение сосуда) и стентирование (укрепление его стенок. Процедуры могут выполняться в комплексе, но иногда практикуется выполнение ангиопластики без стентирования.
Применяются два типа ангиопластики:
- Транслюминарная зарекомендовала себя как наиболее эффективная. При ее проведении проводник (катетер) с баллоном проводится через просвет артерии, после этого баллн увеличивается в размерах (раздувается), раздвигая стенки сосуда.
- Субинтимальное лечение применяется при большой протяженности деформированного участка. Ее особенность – прохождение катетера между стенкой артерии и бляшкой. Раздувающийся баллон в этом случае формирует новый просвет в сосуде.
Стентированием называют установку в сосуд сетчатой каркасной конструкции, препятствующей повторному сужению.
Используются следующие виды стентов:
- стальные, пригодные для очень коротких поврежденных участков и позволяющие соблюдать высокую точность установки, но нуждающиеся в использовании баллонов,
- нитиноловые самораскрывающиеся с памятью формы, изготовленные из никель-титанового сплава,
- стент-графты, «отключающие» сосуд, чтобы он не разорвался, и имеющие пленку, залечивающую аневризмы.
Последовательность действий при комплексном эндоваскулярном хирургическом лечении
- Через прокол в сосуд вводят тонкий проводник и проводят его через закрытый (суженный) участок. Проводник очень тонкий и имеет гладкую поверхность, благодаря чему способен проходить через очень узкие просветы.
- По проводнику к месту сужения подводится баллон ( в некоторых случаях в сжатом виде баллон изначально находится на проводнике), подключенный к нагнетающему давление устройству.
- Подается давление, баллон расширяется, раздвигая стенки сосуда, разрывая бляшки и восстанавливая проходимость.
- Если фрагменты разорванной бляшки продолжают препятствовать кровотоку или существует опасность повторного сужения стенок, устанавливают стент.
Период реабилитации
При любом виде хирургического вмешательства для лечения ОАСНК для предотвращения рецидива врач разработает индивидуальную программу реабилитации с учетом изначального состояния пациента, особенностей операции и результатов обследования после восстановления кровообращения. В программу, как правило, входят физические упражнения с точным указанием оптимальной нагрузки и режима ее увеличения и специальная диета.
В некоторых случаях в качестве дополнения врач рекомендует воспользоваться народными средствами (общеукрепляющими, восстанавливающими отварами, травяными чаями и т.п.).
sosude.ru