Лечение суставов - артроз, артрит, остеохондроз и многое другое
Лейкоплакия половых губ фото
Лейкоплакия больших половых губ. Лейкоплакия вульвы: современные способы лечения
Пока современная медицина не может дать точного ответа о причине развития лейкоплакии вульвы в каждом конкретном клиническом случае, но врачам хорошо известны те факторы, которые могут привести к изменениям в клеточном составе эпителия вульвы. К ним относят:
- генитальный герпес;
- хронические воспалительные заболевания половых органов;
- эрозия и дисплазия шейки матки;
- травмы половых органов;
- гормональный дисбаланс;
- заражение вирусом папилломы человека;
- пренебрежение правилами личной гигиены;
- ожирение;
- гипо- и авитаминоз;
- сахарный диабет.
Все эти факторы приобретают особую опасность возрасте после 40 лет или в период менопаузы.
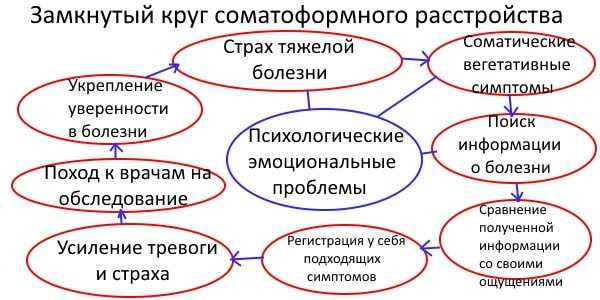
Психиатры рассматривают лейкоплакию как психосоматическое заболевание, которое провоцируется целым комплексом психоэмоциональных нарушений и может корректироваться изменением образа мыслей. Как правил, женщины с таким диагнозом испытывают постоянное недовольство собой и действиями окружающих их людей, предъявляют повышенные требования к себе и глубокое недоверие к своим близким и родственникам.
Намного реже лейкоплакия вульвы развивается в детском возрасте. Однако все вышеперечисленные факторы могут стать причиной изменений в слизистой вульвы и у девочек. Именно поэтому регулярные профилактические осмотры в таком возрасте приобретают важную роль, и при появлении первых же признаков заболевания необходимо сразу же обращаться к врачу.
Симптомы
Иногда лейкоплакия вульвы длительное время протекает бессимптомно и женщины узнают о ее развитии во время планового или профилактического осмотра у гинеколога. Патология может обнаруживаться случайно при осмотре клитора и малых половых губ. На их слизистой оболочке появляются небольшие, обычно множественные, пятна белесого цвета. Со временем они утолщаются, ороговевают, слегка возвышаются над поверхностью слизистой и приобретают серо-белый цвет с перламутровым оттенком. Очаги изменившейся слизистой могут увеличиваться в размерах, сливаться и распространяться на значительную поверхность вульвы. Нередко у больных наблюдаются парестезии в виде онемения или покалывания в зоне кератоза.
При инфицировании или склерозировании зон лейкоплакии женщина может обращать внимание на внезапное появление отечности и предъявлять жалобы на сухость, напряжение и стягивание слизистой и кожи в области половых органов, интенсивный зуд, который усиливается по ночам или при движении, половом акте и мочеиспускании. Длительный зуд вульвы приводит к появлению психоэмоциональных расстройств, истощению нервной системы и утрате трудоспособности.
На участках лейкоплакии могут появляться множественные субэпителиальные кровоизлияния. На поздних стадиях болезни гиперкератоз и склерозирование достигают своего максимума. Кожнослизистые покровы становятся ригидными, складчатыми, по цвету глянцево-перламутровыми. На их поверхности появляются телеангиоэктазии и субэпителиальные кровоизлияния. Большие половые губы становятся похожими на утолщенные валики, малые половые губы почти не определяются, а вход во влагалище становится резко суженным.
Классификация форм лейкоплакии
По степени выраженности гиперкератоза лейкоплакия может быть:
- Плоская. На вульве появляются плоские белесые пятна без признаков воспалительного процесса. После удаления тампоном они появляются вновь. Пятна могут присутствовать на ограниченных участках вульвы, а при генерализованном течении захватывают обширную поверхность слизистой.
- Гипертрофическая. Очаги изменения слизистой выглядят как серо-белые пятна с четко очерченными контурами, они возвышаются над поверхностью и иногда сливаются между собой, не снимаются тампоном.
- Бородавчатая. Очаги поражений значительны и имеют вид бородавчатых наростов. Могут осложняться изъязвлениями, воспалением, отечностью и появлением покраснений, язв, трещин и эрозий. Такая форма лейкоплакия считается предраковым состоянием.
Лейкоплакия вульвы и беременность
В отдельных случаях лейкоплакия вульвы может развиваться и во время беременности. При помощи своевременной и грамотно назначенной медикаментозной терапии обычно удается достичь стабильного состояния без прогрессирования симптомов во время вынашивания плода и в раннем послеродовом периоде. В таких случаях женщинам показано родоразрешение естественным путем. При наличии выраженной сухости, истонченности, наличии долго заживающих изъязвлений, трещин и обширных очагов лейкоплакии для родоразрешения рекомендуется операция кесарева сечения.
Диагностика
Для установления диагноза пациенткам назначаются такие виды обследования:
- сбор анамнеза и гинекологический осмотр;
- общий анализ крови;
- мазок на флору из уретры, влагалища и шейки матки;
- анализ методом ПЦР на наличие вируса папилломы человека с установлением типа вируса;
- биопсия и гистологическое исследование;
- цитологическое исследование соскобов с шейки матки и цервикального канала на атипичные клетки;
- вульвоскопия (простая и расширенная с использованием красителей);
- кольпоскопия;
- аспирация содержимого полости матки и/или цервикального канала с последующим гистологическим исследованием материала;
- иммунограмма.
На ранних стадиях лейкоплакии вульвы проводится дифференциальная диагностика этого заболевания с такими болезнями как:
- нейродермит – зуд при этом проявляется и на других участках тела, эпителий уплотнен, сухой и утолщенный, кожа покрасневшая, с воспаленными папулами розово-коричневоого цвета и имеет усиленный рисунок;
- витилиго – при этом заболевании отсутствуют участки пигментаций, зуд легкий, на измененных участках кожи нет атрофических изменений;
- сахарный диабет – ткани вульвы воспаленные, отечные, тестообразной консистенции, зуд сильный;
- красный плоский лишай – при этом заболевании высыпания папулезные, множественные и склонны к группировке, после вскрытия папул на коже образуются участки атрофии или склероза с образованием келоиднообразных рубцовых изменений.
При подозрении на кожное заболевание женщине рекомендуется консультация дерматолога.
При развитии у женщины психоневрологических нарушений назначается консультация психотерапевта.
Лечение
Все пациентки с лейкоплакией вульвы подлежат диспансерному динамическому наблюдению у гинеколога или онколога (при наличии злокачественного поражения). Для наблюдения за состоянием участков лейкоплакии обязательно проводятся такие методики обследования как цитологический анализ и кольпоскопическое исследование.
Тактика лечения лейкоплакии вульвы зависит от степени и характера изменений слизистой вульвы и направлена на устранение симптомов заболевания и предупреждение перерождения бляшек в злокачественную опухоль. На начальных этапах заболевания больной назначается длительная комплексная консервативная терапия, которая требует постоянного врачебного контроля и проведения мониторинга ее эффективности (по результатам анализов).
Консервативная терапия
Для консервативного лечения лейкоплакии вульвы больной рекомендуется:
- прием лекарственных препаратов;
- правильное проведение гигиенических мероприятий;
- соблюдение диеты;
- физиотерапевтические процедуры.
Медикаментозная терапия
Для устранения неприятных симптомов заболевания назначаются:
- местные препараты для устранения воспаления: Банеоцин, Элидел крем, Белодерм мазь, Дермовейт мазь, Клобетазол пропионат и др.;
- местные препараты для устранения зуда: Акридерм, Синафлан мазь, Белодерм, Тридерм, Целестодерм, Прогестерон крем и др.;
- антигистаминные препараты: Тавигил, Лоратадин, Кларисенс, Фенкарол и др.;
- местные гормональные препараты: Эстриол крем, Прогестерон крем, Тестостерона пропионата мазь и др.;
- антибактериальные средства для местного применения (при вторичных инфекциях): Левомиколь, масляный раствор Хлорофиллипта, 5% линимент Синтомицина, свечи Синтомицин, эмульсия Хлоргексидина и др.
Для общего укрепления организма и улучшения состояния слизистой оболочки рекомендуется прием витаминно-минеральных комплексов.
При невозможности устранения зуда вульвы медикаментозными средствами для наружного применения назначаются новокаиновые вульварные блокады и радиоволновая пункция кожного покрова вульвы.
При выраженном воспалении и вторичном инфицировании могут назначаться противовоспалительные и антибактериальные препараты в виде таблеток или инъекций. При необходимости назначаются препараты для иммунной коррекции.
Пациенткам с психоневрологическими нарушениями назначаются занятия по психокоррекции и прием седативных средств, антидепрессантов и транквилизаторов.
Гигиенические мероприятия
При лечении лейкоплакии вульвы рекомендуется:
- Не допускать перегревания тела.
- Не носить синтетическое и плотно облегающее тело белье.
- Избегать пребывания на солнце.
- Отказаться от приема горячих ванн, посещений сауны и бани.
- Для подмывания не использовать пересушивающих кожу антисептических растворов и мыла, а пользоваться кипяченой водой с добавлением соды (для смягчения) и отварами трав (ромашка, календула, крапива, шалфей).
- Не спринцеваться.
- Отказаться от применения синтетических прокладок и тампонов.
Диета
Во время лечения лейкоплакии вульвы рекомендуется исключить:
- употребление спиртных напитков и курение;
- прием жирных копченых, острых блюд, черного чая и кофе.
В ежедневный рацион должны включаться богатые витаминами (особенно витамином А) и минералами овощи, фрукты, нежирные сорта мяса, крупы и молочные продукты.
Физиотерапия
Для противовоспалительного и десенсибилизирующего эффекта назначаются:
- фонофорез с лекарственными препаратами;
- модуляция ритмов головного мозга;
- радиоволновое лечение;
- магнитофорез;
- сонофорез;
- лазерофорез;
- дарсоваль;
- бальнеотерапия;
- чрескожное лазерное облучение крови;
- лечебная физкультура.
Хирургическое лечение
Необходимость хирургического лечения определяется показателями анализов и эффективностью консервативной терапии. Для устранения очагов лейкоплакии могут применяться:
- иссечение участков лейкокератоза вульвы скальпелем или радионожом;
- удаление очагов лейкокератоза при помощи криодеструкции;
- удаление очагов лейкокератоза при помощи лазерной абляции;
- экстирпация вульвы (проводится при признаках перерождения в рак).
При признаках перерождения опухоли в раковую больной после операции назначаются курсы радиолучевой терапии.
Профилактика
Профилактика лейкоплакии заключается в регулярном проведении профилактических осмотров и своевременном лечении воспалительных заболеваний, гормональных сбоев и метаболических нарушений.
Факторы и причины формирования
Заболевание может возникать по разным причинам. В развитии лейкоплакии выделяют 2 группы факторов.
- Эндогенные. К этой группе относят гормональные и иммунные нарушения.
- Экзогенные. Эта разновидность включает причины травматического, химического и инфекционного характера.
Гормональный дисбаланс приводит к отсутствию овуляции, гиперэстрогении и недостатку прогестерона. В результате наблюдаются гиперпластические явления в органах репродуктивной системы.
Среди экзогенных факторов можно выделить:
- эндометрит и аднексит;
- сбой менструального цикла;
- ВПЧ, микоплазменную и уреаплазменную инфекции, хламидиоз, половой герпес, ЦМВ;
- кольпит, цервицит, эктопию;
- беспорядочную интимную жизнь;
- хирургическое прерывание беременности;
- ЛДВ и РДВ;
- прижигание эрозии шеечной части матки.
Неблагоприятные факторы приводят к перестройке и кератинизации эпителиальных клеток. Со временем на изменённых участках появляются своеобразные роговые чешуйки, которые не содержат гликоген. В норме ороговение ткани шейки матки не наблюдается.
Разновидности
Патология характеризуется наличием нескольких клинических форм.
Очаги лейкоплакии бывают:
- единичными;
- множественными.
В гинекологии выделяют несколько разновидностей лейкоплакии.
- Простую. При этой патологии происходит характерное утолщение, а также ороговение поверхности эпителия. Однако клетки более глубоких слоёв не изменяются. Простая лейкоплакия характеризуется возникновением светлых очагов, которые не возвышаются над здоровой тканью. Для простой лейкоплакии свойственно бессимптомное течение. Выявление простой формы заболевания происходит случайно во время профилактического осмотра или обращения к гинекологу по другой причине.
Начальную стадию патологии при простой форме не всегда удаётся диагностировать в рамках обычного гинекологического осмотра.
- Пролиферативную. При такой форме наблюдается клеточная пролиферация всех слоёв эпителия. Нарушается процесс жизнедеятельности клеток, и со временем появляются атипичные структуры. Пролиферативная лейкоплакия называется предраковой разновидностью или дисплазией (CIN).
- Эрозийная. Для этой формы характерно образование пятен белого цвета, трещин и эрозийных участков.
- Бородавчатая. Такое заболевание проявляется образованиями, которые можно визуализировать на эпителиальной поверхности. Бородавчатые очаги имеют плотную структуру и наслаиваются друг на друга.
Самой благоприятной формой лейкоплакии является её простой вариант. Простая разновидность легче поддаётся лечению и реже сопровождается развитием осложнений. В то время как при выявлении бородавчатой разновидности лейкоплакии женщине рекомендовано проведение биопсии. Это связано с тем, что этот вид патологии имеет существенный риск трансформации в злокачественную опухоль.
Симптомы и клиническая картина
Для заболевания характерно бессимптомное прогрессирование. Лейкоплакия, особенно простого вида, крайне редко сопровождается специфическими симптомами и признаками. Как правило, пациентка не предъявляет никаких жалоб и не обращается своевременно к врачу. В таких случаях выявление болезни происходит случайно. Этому способствуют сопутствующие патологии, которые часто диагностируются одновременно с лейкоплакией, в том числе, простой формы.
При лейкоплакии шейки матки могут наблюдаться следующие симптомы:
- обильные выделения или бели, которые имеют неприятный запах;
- так называемые контактные выделения, содержащие примесь крови;
- зуд во влагалище;
- болезненность при половых контактах;
- кровоточащие трещины, появляющиеся на коже и слизистой влагалища.
Методы диагностики
На ранней стадии заболевания диагностика простой лейкоплакии затруднена из-за отсутствия клинических признаков. При прогрессировании патологического процесса визуального осмотра зачастую достаточно для постановки диагноза.
Диагностика патологии включает различные методы.
- Гинекологический осмотр. При осмотре вагинальным зеркалом визуализируются пятна белого цвета, имеющие овальную форму и чёткие границы. Эти пятна незначительно возвышаются над участками здоровой ткани и покрыты ороговевшими чешуйками.
- Цитологическая диагностика. Для определения простой лейкоплакии и других разновидностей выполняется соскоб шейки матки. Однако это исследование может давать неверные результаты из-за процессов, происходящих при ороговении и уплотнении слизистой.
- Биопсия. Это ведущий метод исследования, который выполняется способом прицельной ножевой биопсии с последующей гистологической диагностикой. Метод позволяет определить или исключить наличие опухолей и дисплазии шейки матки.
- Диагностическое выскабливание области цервикального канала. Исследование выполняется для исключения злокачественного процесса.
- Кольпоскопия. Как правило, для определения разновидности и размера лейкоплакии рекомендована расширенная кольпоскопия с применением специальных растворов.
- Лабораторная диагностика. Такое исследование включает выполнение мазков на флору, бакпосев и ПЦР-диагностику. В некоторых случаях необходимо проведение гормонального и иммунологического анализов.
Различные методы диагностики позволяют дифференцировать простую лейкоплакию с другими видами патологии, а также псевдоэрозией и онкологическим процессом.
Некоторым пациенткам рекомендован осмотр онкогинекологом и консультация гинеколога-эндокринолога.
Лейкоплакия – основные симптомы:
- Язвы на языке
- Сухость влагалища
- Дискомфорт внизу живота
- Язвочки на слизистой ротовой полости
- Неприятные ощущения при мочеиспускании
- Дискомфорт в области наружных половых органов
- Раздражение в зоне вульвы
- Белые пятна на слизистой рта
- Бородавки на половых органах
- Микротрещины на половых губах
- Эрозии на половых органах
- Стянутость в зоне вульвы
- Чешуйки на слизистой рта
- Серые пятна на слизистой рта
Лейкоплакия – заболевание, которое поражает слизистые оболочки в организме человека и приводит к ороговению эпителия. Обычно недуг проявляется на слизистой полости рта, гортани и мочеполовых органов. В медицине известны случаи, когда у пациента также развивалась лейкоплакия пищевода.
- Причины
- Классификация
- Симптоматика
- Диагностика
- Лечение
Появляется недуг в виде бело-розовых или серовато-белых пятен, которые имеют чёткие контуры. Размеры, как и формы, могут быть различными. Обычно появление данных патологических образований не доставляет человеку каких-либо дискомфортных ощущений. Поэтому первые признаки прогрессирования недуга можно заметить только при осмотре у врача совершенно по другому поводу.
В группу риска входят люди старше 30 лет. У детей и пожилых людей патология развивается редко. Лейкоплакию клиницисты относят к предраковым состояниям, так как патологические очаги могут подвергаться малигнизации под воздействием различных неблагоприятных факторов. Именно по этой причине, во время проведения диагностики данной патологии, обязательно берётся биопсия из очагов поражения. Далее ткань тщательно обследуется на предмет обнаружения атипичных клеток.
Наиболее распространёнными формами патологии являются:
- лейкоплакия шейки матки;
- лейкоплакия полости рта;
- лейкоплакия вульвы;
- лейкоплакия мочевого пузыря;
- лейкоплакия языка;
- лейкоплакия половых губ.
Лейкоплакия шейки матки чаще всего диагностируется у пациенток в возрасте от 20 до 30 лет. Лейкоплакия гортани составляет 30% от всех предраковых заболеваний данного участка. Но наиболее часто врачи диагностируют именно лейкоплакию полости рта. Это объясняется тем, что слизистая оболочка в данном месте наиболее часто контактирует с большинством факторов, которые могут спровоцировать прогрессирование данной патологии. Стоит отметить важный момент – не все формы патологии перерождаются в злокачественные.
Причины
В данное время ещё достоверно не установлено, что же является основной причиной прогрессирования лейкоплакии вульвы, гортани или других органов у человека. Но уже известны факторы, которые способствуют развитию данной патологии:
- вирусоносительство. Данная причина часто является основой для прогрессирования недуга;
- механическая травматизация, термическое и химическое воздействие на слизистые оболочки;
- вредные привычки. В этом случае патология может развиться вследствие частого курения;
- частой причиной развития лейкоплакии вульвы или шейки матки является использование силиконовых или латексных стимуляторов без специальных лубрикантов;
- профессиональные вредности;
- профпатологии;
- ятрогенные причины. К примеру, у 30% женщин, которым ранее была проведена диатермокоагуляция, начинает прогрессировать лейкоплакия шейки матки;
- ИППП;
- авитаминозы;
- снижение общего и местного иммунитета;
- отягощённая наследственность.
Причины лейкоплакии шейки матки
Классификация
Классификация болезни проводится по морфологическому принципу – в зависимости от типа элементов, которые формируются на слизистой оболочке:
- простая лейкоплакия. В случае развития этой формы, на поверхности эпителия образуется бело-серый налёт или пятна, имеющие чёткие контуры;
- веррукозная форма. Также её именуют бородавочной. По своему течению она схожа с простой формой. Но при веррукозной форме уже начинают образовываться специфические узелки. Они имеют свойство «наползать» друг на друга. Если простую форму обнаружить при осмотре не всегда удаётся, то веррукозную диагностировать не составляет труда именно из-за таких характерных элементов;
- эрозивная форма. К элементам, которые образовались при веррукозной форме, добавляются эрозии и язвы. Этот тип является самым опасным и часто приводит к образованию ракового процесса.
Отдельно стоит выделить мягкую форму болезни. В этом случае появляются патологические очаги ороговения, с которых легко можно снять налёт. Под ним не обнаруживается воспаления. Такая форма чаще всего поражает щеки и губы.
В медицине также выделяют специфическую форму недуга – лейкоплакия курильщиков. Этот тип патологии проявляется в виде перламутровых бляшек, располагающихся на слизистой поверхности ротовой полости. Более часто очаги образуются на коже щёк, боковой поверхности языка.
Также часто встречается волосистая лейкоплакия. В некоторых медицинских источниках её также именуют волосатой лейкоплакией. Эта форма недуга развивается только при ВИЧ, а также прочих иммунодефицитных состояниях. Волосистую лейкоплакию часто диагностируют у пациентов, которые больны СПИДом (у 75% от общего числа). Волосатая лейкоплакия не является самостоятельной патологией. Она развивается на фоне других недугов. Её также называют первым симптомом, который говорит о том, что у человека развивается иммунодефицитное состояние. Волосатая лейкоплакия может располагаться абсолютно на любом участке слизистой оболочки, но чаще всего её диагностируют в ротовой полости, вульве, влагалище и на половом члене у мужчин. Как правило, обнаружить волосатую лейкоплакию не составляет труда. Диагностикой занимается врач-инфекционист.
Симптоматика
Симптомы патологии напрямую зависят от того, в каком именно месте будет локализоваться воспалительный процесс.
Лейкоплакия шейки матки развивается постепенно. На начальной стадии развития патологии симптомов может и вовсе не быть. Поэтому пациентка и не обращается за помощью к врачу. По мере прогрессирования недуга и при его переходе на следующую стадию, женщина может отмечать чувство дискомфорта в половых органах. Подтвердить наличие лейкоплакии шейки матки можно только при гинекологическом осмотре. На влагалищной части шейки матки будут заметны белесоватые пятна или узелки. При тяжёлой форме патологии – язвы и эрозии.
Лейкоплакия вульвы имеет более выраженные симптомы, поэтому её можно диагностировать на ранних стадиях развития патологического процесса. Основные симптомы:
- ощущение сухости во влагалище;
- на половых губах появляются микротрещины;
- лейкоплакия вульвы проявляется образованием на внешних половых органах эрозий, бородавок, которые могут шелушиться или трескаться;
- чувство раздражения и стянутости в зоне вульвы.
Лейкоплакия вульвы может развиться как у девушек, так и у взрослых женщин. Диагностировать её не сложно, так как ярко проявляются характерные симптомы. Диагностикой и лечением лейкоплакии вульвы и шейки матки занимается врач-гинеколог.
Лейкоплакия полости рта обычно проявляется в тех местах, где слизистая постоянно травмируется краями зубов, протезами или пломбами. На месте поражения формируется патологический очаг белого или серого цвета. Позже он может покрываться чешуйками. При тяжёлой форме недуга на поверхности слизистой и языка могут сформироваться эрозии и язвы (часто это наблюдается при волосатой лейкоплакии у пациентов с иммунодефицитом).
Лейкоплакия языка
Лейкоплакия мочевого пузыря проявляется крайне редко. Симптомы, как правило, отсутствуют. В некоторых случаях пациент может жаловаться на дискомфорт в нижней части живота, а также на неприятные ощущения во время мочеиспускания. Диагностикой и лечением лейкоплакии мочевого пузыря занимается врач-уролог.
Причины
Все причины развития лейкоплакии наружных половых органов можно подразделить на несколько крупных групп. Первая касается проникновения в организм болезнетворных бактерий и вирусов. Как показывает медицинская практика, во многих случаях, если не сказать в большинстве, болезнь формируется по причине вирусной, бактериальной или грибковой инвазии. Какие агенты могут спровоцировать развитие столь непростого состояния:
- Стафилококки. Представители гноеродной флоры. Особенно часто активизируются в результате ослабления иммунной системы. Агрессивны. Относятся к патогенной флоре, ввиду высокой степени вирулентности присутствуют в организме каждого человека в той или иной мере.
- Стрептококки. Также представляют пиогенную флору. Распространяются на слизистых полости рта, влагалища и уретры. Могут вызывать вялотекущие воспалительные процессы, которые изменяют характер пролиферативной активности клеток на местном уровне, что и приводит к лейкоплакии.
- Микоплазмы. В том числе уреаплазмы. Простейшие, передающиеся через незащищенный сексуальный контакт.
- Вирусы герпеса первого-шестого типов. Наибольшей агрессивностью отличается вирус Эпштейна-Барр (четвертый штамм) и цитомегаловирус (пятый штамм).
- Вирусы папилломы человека. Многие из них онкогенны, потому провоцируют лейкоплакию.
- Грибки рода Кандид.
Во всех случаях речь идет о косвенном влиянии через усиление пролиферации клеток на местном уровне. В здоровом организме представительницы слабого пола подобные онкогенные процессы угнетаются и контролируются иммунитетом. Но если он дает сбой, ждать положительных результатов подобной борьбы не приходится. Почему же защитные силы организма могут дать «осечку»?
- Бесконтрольный прием антибактериальных препаратов. Губит иммунную систему на корню, потому нужно подумать дважды, прежде чем пить антибиотики. Их принимают только по назначению врача и исключительно в тех случаях, когда это целесообразно.
- Злоупотребление алкогольными напитками. Доказано, алкоголь и вообще этиловый спирт негативно сказывается на синтезе Т-лимфоцитов и лейкоцитов, поскольку угнетает активность иммунных клеток.
- Табакокурение. Организм женщины — хрупкая структура, равновесие может нарушиться в любой момент. Как показывают специализированные исследования, женщины менее устойчивы к ядовитым веществам, содержащимся в сигаретах. К тому же, у курящих представительниц слабого пола менопауза наступает намного раньше. Еще одна причина бросить вредную привычку.
- Употребление препаратов для химиотерапии. Так называемые цитостатики вызывают угнетение пролиферации быстро делящихся клеток. Отсюда выпадение волос, нарушения в выработке иммунных клеток.
- Лучевая терапия.
- Злоупотребление оральными контрацептивами. Пить противозачаточные таблетки без контроля со стороны врача — огромная ошибка. Зачастую пациентки даже не соблюдают режим дозирования, что сказывается на иммунитете наихудшим образом. Причина кроется в существенном нарушении баланса эстрогенов в кровеносном русле.
- Частые острые респираторные заболевания инфекционного и вирусного генеза.
- Наличие в организме источника хронического инфекционного воспаления. В том числе это кариозные полости, больное горло и другие схожие факторы.
Как только иммунная система дает сбой, начинается избыточное деление клеток. Однако далеко не всегда женщины, даже пораженные вирусом и с наличием иммунодефицита в анамнезе, страдают лейкоплакией вульвы. Почему так? Все дело в присутствии третьей группы факторов. Так называемых триггерных причин. Среди них:
- Наличие профессиональных вредностей. В том числе работа на вредных химических предприятиях, предприятиях с высокой температурой окружающей среды и т.д.
- Дистрофические изменения слизистых оболочек половых путей при вагинитах, кольпитах и других патологических процессах воспалительного рода.
- Заболевание гастроэнтерологического профиля. Статистика показывает, что почти каждая больная лейкоплакией страдает также болезнями желудка или кишечника. По всей видимости, сказывается дисбактериоз на генерализованном уровне. Корреляция подобного типа есть.
- Отягощенная наследственность. Дискератоз может быть врожденным. Он приобретается по наследству от родственниц по восходящей линии. При этом риски сохраняются и увеличиваются пропорционально возрасту. Пациенткам с отягощенной наследственностью рекомендуется строго придерживаться правил профилактики.
- Гормональный дисбаланс. Например, при сахарном диабете, при проблемах со щитовидной железой, гипофизом.
- Гиповитаминозы и авитаминозы. Особенно отзывается недостаток витамина A. Все причины нужно рассматривать в комплексе. Речь о полиэтиологическом заболевании.
Симптомы
Проявления лейкоплакии минимальны на ранних стадиях. На поздних же клиническая картина существенно расширяется. Среди характерных признаков болезни можно назвать:
- Болевой синдром в области половых органов. Сказывается избыточная пролиферация клеток и формирования очагов ороговения тканей. Боли слабые, ноющие, тянущие, развиваются в любое время и преследуют пациентку постоянно. Усиливаются при половом акте, мочеиспускании, введении препаратов. Интенсивность неприятных ощущений различна: от незначительного дискомфорта до мучительной боли.
- Появления дискомфорта в области наружных половых органов. Проявляется ощущениями сухости, жжения, зуда. Возникает желание расчесать пораженный участок.
- Нарушения мочеиспускания. Если поражены структуры уретры, наблюдается стеноз стенок мочеиспускательного канала. Это опасное состояние, чреватое развитием острой задержки мочи.
- Стеноз половых ходов. Доходит до невозможности ведения половой жизни.
- Чувство стягивания кожи в месте поражения.
- Гиперемия окружающих тканей. Они наливаются кровью и становятся красными.
- Выделения слизистого характера с неприятным запахом (не всегда).
Визуально лейкоплакия вульвы определяется как беловатая область с перламутровым отливом. Шершавая и грубая на ощупь.
Формы
Выделяют несколько форм лейкоплакии половых органов. Типы болезни сменяют друг друга постепенно, наступая одна за другой. В медицинской практике выделяют три формы патологического состояния:
- Простую. Выглядит как плоский ороговевший участок дермального слоя или слизистой оболочки. Механическому устранению подобные структуры не подлежат, необходимо специализированное лечение. Цвет ороговевшего участка варьируется от белого до серого, имеет зубчатые края.
- Веррукозная разновидность. Она же бородавчатая. С течением времени клетки все больше и больше делятся. Происходит возвышение некогда плоских участков над поверхностью слизистых. Внешне области лейкоплакии выглядят как крупные бородавки или папилломатозные образования.
- Эрозивная фаза. Конечная стадия развития патологического процесса. Характеризуется изъязвлением областей поражения.
На прогрессирование процесса уходит не менее года-двух. Потому у пациентки есть хорошие шансы своевременно вылечить патологический процесс в самом начале. Вторая и третья фазы считаются онкогенными и имеют свойство трансформироваться в злокачественные опухоли. Их лечить намного труднее.
Диагностика
При первых же подозрениях на наличие заболевания необходимо отправляться на прием к гинекологу. На первичном приеме врач проводит начальную диагностику, осуществляет опрос пациентки на предмет жалоб и их характера, собирает анамнез жизни, семейный анамнез.
Важно точно и четко отвечать на вопросы специалиста, так он сможет выстроить примерную картину болезни быстрее. Далее наступает очередь первичных исследования, в том числе бимануального и обследования с помощью зеркал.
Верифицировать диагноз помогают объективные лабораторные и инструментальные исследования:
- Цитологический мазок с участка лейкоплакии. Для дальнейшего гистологического и морфологического исследования в лабораторных условиях.
- Биопсия участка. Более точный и информативный метод диагностики.
- Ультразвуковая диагностика. Нужно проверить, нет ли участка ороговения в области шейки матки.
- ПЦР, ИФА-диагностика. Позволяют установить наличие вирусной или бактериальной инвазии.
- Проба Шиллера с йодом. Дает возможность выявить типичные визуальные признаки лейкоплакии. Также практикуются иные пробы (например, с уксусной кислотой).
- Исследование мазков из влагалища.
В системе указанные исследования помогают установить и верифицировать диагноз. Проводятся все в обязательном порядке.
- https://myfamilydoctor.ru/lejkoplakiya-vulvy-sovremennye-sposoby-lecheniya/
- http://ginekola.ru/ginekologiya/shejka-matki/lechenie-prostoj-lejkoplakii-shejki-matki.html
- http://SimptoMer.ru/bolezni/kozhnye-zabolevaniya/1195-lejkoplakiya-simptomy
- https://uterus2.ru/disease/neoplasms/vulvy-lejkoplakiya.html
yazdorov.win
Лейкоплакия половых губ фото
Лейкоплакия – заболевание, которое поражает слизистые оболочки в организме человека и приводит к ороговению эпителия. Обычно недуг проявляется на слизистой полости рта, гортани и мочеполовых органов. В медицине известны случаи, когда у пациента также развивалась лейкоплакия пищевода.
Появляется недуг в виде бело-розовых или серовато-белых пятен, которые имеют чёткие контуры. Размеры, как и формы, могут быть различными. Обычно появление данных патологических образований не доставляет человеку каких-либо дискомфортных ощущений. Поэтому первые признаки прогрессирования недуга можно заметить только при осмотре у врача совершенно по другому поводу.
В группу риска входят люди старше 30 лет. У детей и пожилых людей патология развивается редко. Лейкоплакию клиницисты относят к предраковым состояниям, так как патологические очаги могут подвергаться малигнизации под воздействием различных неблагоприятных факторов. Именно по этой причине, во время проведения диагностики данной патологии, обязательно берётся биопсия из очагов поражения. Далее ткань тщательно обследуется на предмет обнаружения атипичных клеток.
Наиболее распространёнными формами патологии являются:
- лейкоплакия шейки матки;
- лейкоплакия полости рта;
- лейкоплакия вульвы;
- лейкоплакия мочевого пузыря;
- лейкоплакия языка;
- лейкоплакия половых губ.
Лейкоплакия шейки матки чаще всего диагностируется у пациенток в возрасте от 20 до 30 лет. Лейкоплакия гортани составляет 30% от всех предраковых заболеваний данного участка. Но наиболее часто врачи диагностируют именно лейкоплакию полости рта. Это объясняется тем, что слизистая оболочка в данном месте наиболее часто контактирует с большинством факторов, которые могут спровоцировать прогрессирование данной патологии. Стоит отметить важный момент – не все формы патологии перерождаются в злокачественные.
Причины
В данное время ещё достоверно не установлено, что же является основной причиной прогрессирования лейкоплакии вульвы, гортани или других органов у человека. Но уже известны факторы, которые способствуют развитию данной патологии:
- вирусоносительство. Данная причина часто является основой для прогрессирования недуга;
- механическая травматизация, термическое и химическое воздействие на слизистые оболочки;
- вредные привычки. В этом случае патология может развиться вследствие частого курения;
- частой причиной развития лейкоплакии вульвы или шейки матки является использование силиконовых или латексных стимуляторов без специальных лубрикантов;
- профессиональные вредности;
- профпатологии;
- ятрогенные причины. К примеру, у 30% женщин, которым ранее была проведена диатермокоагуляция, начинает прогрессировать лейкоплакия шейки матки;
- ИППП;
- авитаминозы;
- снижение общего и местного иммунитета;
- отягощённая наследственность.
Классификация
Классификация болезни проводится по морфологическому принципу – в зависимости от типа элементов, которые формируются на слизистой оболочке:
- простая лейкоплакия. В случае развития этой формы, на поверхности эпителия образуется бело-серый налёт или пятна, имеющие чёткие контуры;
- веррукозная форма. Также её именуют бородавочной. По своему течению она схожа с простой формой. Но при веррукозной форме уже начинают образовываться специфические узелки. Они имеют свойство «наползать» друг на друга. Если простую форму обнаружить при осмотре не всегда удаётся, то веррукозную диагностировать не составляет труда именно из-за таких характерных элементов;
- эрозивная форма. К элементам, которые образовались при веррукозной форме, добавляются эрозии и язвы. Этот тип является самым опасным и часто приводит к образованию ракового процесса.
Отдельно стоит выделить мягкую форму болезни. В этом случае появляются патологические очаги ороговения, с которых легко можно снять налёт. Под ним не обнаруживается воспаления. Такая форма чаще всего поражает щеки и губы.
В медицине также выделяют специфическую форму недуга – лейкоплакия курильщиков. Этот тип патологии проявляется в виде перламутровых бляшек, располагающихся на слизистой поверхности ротовой полости. Более часто очаги образуются на коже щёк, боковой поверхности языка.
Также часто встречается волосистая лейкоплакия. В некоторых медицинских источниках её также именуют волосатой лейкоплакией. Эта форма недуга развивается только при ВИЧ, а также прочих иммунодефицитных состояниях. Волосистую лейкоплакию часто диагностируют у пациентов, которые больны СПИДом (у 75% от общего числа). Волосатая лейкоплакия не является самостоятельной патологией. Она развивается на фоне других недугов. Её также называют первым симптомом, который говорит о том, что у человека развивается иммунодефицитное состояние. Волосатая лейкоплакия может располагаться абсолютно на любом участке слизистой оболочки, но чаще всего её диагностируют в ротовой полости, вульве, влагалище и на половом члене у мужчин. Как правило, обнаружить волосатую лейкоплакию не составляет труда. Диагностикой занимается врач-инфекционист.
Симптоматика
Симптомы патологии напрямую зависят от того, в каком именно месте будет локализоваться воспалительный процесс.
Лейкоплакия шейки матки развивается постепенно. На начальной стадии развития патологии симптомов может и вовсе не быть. Поэтому пациентка и не обращается за помощью к врачу. По мере прогрессирования недуга и при его переходе на следующую стадию, женщина может отмечать чувство дискомфорта в половых органах. Подтвердить наличие лейкоплакии шейки матки можно только при гинекологическом осмотре. На влагалищной части шейки матки будут заметны белесоватые пятна или узелки. При тяжёлой форме патологии – язвы и эрозии.
Лейкоплакия вульвы имеет более выраженные симптомы, поэтому её можно диагностировать на ранних стадиях развития патологического процесса. Основные симптомы:
- ощущение сухости во влагалище;
- на половых губах появляются микротрещины;
- лейкоплакия вульвы проявляется образованием на внешних половых органах эрозий, бородавок, которые могут шелушиться или трескаться;
- чувство раздражения и стянутости в зоне вульвы.
Лейкоплакия вульвы может развиться как у девушек, так и у взрослых женщин. Диагностировать её не сложно, так как ярко проявляются характерные симптомы. Диагностикой и лечением лейкоплакии вульвы и шейки матки занимается врач-гинеколог.
Лейкоплакия полости рта обычно проявляется в тех местах, где слизистая постоянно травмируется краями зубов, протезами или пломбами. На месте поражения формируется патологический очаг белого или серого цвета. Позже он может покрываться чешуйками. При тяжёлой форме недуга на поверхности слизистой и языка могут сформироваться эрозии и язвы (часто это наблюдается при волосатой лейкоплакии у пациентов с иммунодефицитом).
Лейкоплакия мочевого пузыря проявляется крайне редко. Симптомы, как правило, отсутствуют. В некоторых случаях пациент может жаловаться на дискомфорт в нижней части живота, а также на неприятные ощущения во время мочеиспускания. Диагностикой и лечением лейкоплакии мочевого пузыря занимается врач-уролог.
Диагностика
При появлении первых симптомов, которые могут указывать на развитие недуга, следует незамедлительно обратиться в медицинское учреждение для проведения тщательной диагностики. Диагностировать болезнь можно посредством проведения:
- кольпоскопии;
- биопсии;
- взятия мазков с патологических очагов для дальнейшего их исследования под микроскопом;
- УЗИ;
- проба Шиллера;
- иммунограмма;
- цитологического исследования мазков из очагов поражения;
- клинического анализа крови.
Лечение
Лечение лейкоплакии должно быть только комплексным. Первое, что следует сделать, это устранить факторы, которые могли спровоцировать прогрессирование недуга. К примеру, следует перестать курить, не использовать металлические протезы для зубов и прочее. Лечение лейкоплакии также включает в себя терапию инфекционных и воспалительных патологий, которые могут развиваться в организме человека.
Простая форма патологии часто не требует проведения какого-либо специфического лечения. Но пациентам будет необходимо регулярно посещать врача, чтобы тот мог оценить, увеличивается ли патологический очаг и не появляются ли на нём новые элементы. Если есть необходимость, то патологические очаги уничтожаются при помощи лазера или радиоволновой методики. Иногда прибегают к прижиганию жидким азотом, но после такой терапии могут оставаться рубцы. В случае подозрения на перерождение лейкоплакии в злокачественный процесс, показано проводить радикальную операцию. После лечения лейкоплакии пациенту необходимо будет некоторое время посещать врача для профилактического осмотра.
simptomer.ru
Причины развития патологического процесса
Лейкоплакия – это реакция слизистой оболочки на раздражители. К ее появлению приводят следующие факторы:
- нейроэндокринные заболевания (нарушения работы желез внутренней секреции: гипотиреоз, поликистоз яичников, сахарный диабет, ожирение и пр.);
- хронические воспалительные процессы внутренних и наружных половых органов (герпес, ВПЧ);
- дисплазия маточной шейки;
- повреждения наружных половых органов;
- пренебрежение правилами личной гигиены;
- стрессы и психоэмоциональные перегрузки;
- снижение иммунитета;
- авитаминоз (в особенности недостаток витамина А);
- инсоляции;
- вредные привычки.
Примечание! Предрасположенность к лейкоплакии передается по наследству.
Описание заболевания
Лейкоплакия у женщин развивается в период менопаузы, т.е. когда прекратились менструации. В это время в организме происходит возрастная инволюция – это естественный процесс старения.
Уровень половых гормонов снижается, потому железы и ткани атрофируются, кожные и слизистые покровы становятся более сухими, теряется эластичность, повышается травматизация.
Последнее время врачи замечают, что данное заболевание «молодеет», т.е. с патологическими симптомами обращаются женщины до 40 лет.
Лейкоплакия половых губ – это хронический рецидивирующий процесс. Развивается болезнь медленно, и вначале симптоматика не всегда заметна для женщины.
Виды лейкоплакии:
- плоская – очаг поражения имеет четкие границы, практически не выступает над поверхностью, похож на пленочку, которую нельзя убрать шпателем. Цвет – бело-серый. Поверхность у образования сухая и шереховатая;
- веррукозная – бляшки бело-желтого или серого цвета, возвышаются над слизистой. Либо бугристые наросты, похожие на бородавки, до 3 мм в высоту. Такая форма может развиваться на плоской лейкоплакии;
- эрозивная – разнообразные по ферме и величине эрозии, развиваются на месте двух предыдущих форм. Часто появляются трещины. Данная форма заболевания приносит боль и дискомфорт.
Фото лейкоплакии наружных половых органов у женщины
Внимание, контент может оказаться неприятным для просмотра
Веррукозная или бородавчатая лейкоплакия Лейкоплакия в запущенной стадии Множественная плоская лейкоплакия
Развитие лейкоплакии можно приостановить, если назначить лечение или устранить действие провоцирующих факторов. В данном случае, заболевание регрессирует. Если оставить болезнь без внимания, постепенно формы лейкоплакии сменяют друг друга, и процесс перерастает в рак.
Симптомы болезни
Лейкоплакия вначале протекает бессимптомно. В области клитора или малых половых губ появляются маленькие множественные белые пятна, похожие на налет.
Постепенно пятна подвергаются ороговению, их цвет меняется до серого с перламутровым оттенком. Очаг поражения увеличивается (большие половые губы, влагалище и пр.). Бляшки сливаются друг с другом, становятся толще.
Чем больше изменяется слизистая оболочка, тем сложнее протекает болезнь. Все это приводит к появлению патологических симптомов:
- нестерпимый зуд в области наружных половых органов, который увеличивается в ночное время и после мочеиспускания;
- чувство жжения;
- онемение и покалывания вульвы и клитора;
- боль во время полового акта.
Постепенно появляются эрозии и трещины, которые легко инфицируются. При наслоении бактериальной инфекции образуются очаги воспаления.
Симптомы заболевания меняют жизнь женщины: появляется бессонница, снижение работоспособности, депрессия и раздражительность.
Диагностика заболевания
Кольпо- и вульвоскопия
Патологические проявления заставляют пациентку обратиться к гинекологу. Доктор проводит наружный осмотр и назначает дополнительные методы диагностики:
- кольпо- и вульвоскопия – осмотр слизистых оболочек влагалища и шейки матки под микроскопом. Данный метод позволяет исключить злокачественные новообразования;
- Шиллер-тест – окрашивание очага поражения раствором йода, участки лейкоплакии не закрашиваются и четко видны;
- мазок на микрофлору и онкоцитологию;
- биопсия – взятие образца пораженной ткани и обследование его под микроскопом. Самый точный метод диагностики лейкоплакии.
Дифференциальная диагностика проводится с сифилисом, кондиломами. папилломами. витилиго. нейродермитами, половым зудом, сахарным диабетом и др.
Лечение патологии
Терапия заболевания комплексная. Она включает в себя лекарственную помощь, физиолечение, диету, консультацию психотерапевта по требованию. Выбор методики осуществляют, основываясь на возраст пациентки, степень поражения и анамнез.
- Гормональные мази с гидрокортизоном или преднизолоном наносят на пораженные участки дважды в день в течение 1-2 недель.
- Гормональные препараты внутрь: эстраген-гестагенные (КОК) или эстрогены и андрогены. Такие лекарственные средства подбираются строго индивидуально. Некоторые из них: Жанин, Норколут, Логест, Три-Мерси.
- Противозудные мази местно применяются не более недели: Акридерм. Белодерм. Тридерм .
- Антигистаминные лекарственные средства можно употреблять и внутрь: Супрастин. Кларитин. Фенкарол .
- Если все перечисленное выше не купирует зуд и жжение, назначают новокаиновую блокаду (в условиях поликлиники или стационара).
- Мази или свечи с антибиотиками и антисептиками снимают воспаление, их назначают, если есть сопутствующая патологическая микрофлора: Банеоцин. Полижинакс. Эльжина, Пимафукорт .
- По рекомендации психотерапевта возможно использовать седативные препараты и транквилизаторы для лечения бессонницы и раздражительности.
- Комплексные витамины и микроэлементы в течение 2-3месяцев.
Физиолечение включает в себя ультрафонофорез лекарственными препаратами, бальнеотерапию и оксигенотерапию.
Если все перечисленное выше лечение не помогает, прибегают к хирургическому лечению. Для единичных участков лейкоплакии применяют:
- криодеструкцию – разрушение очагов жидким азотом;
- лазеротерапию – испарение их с помощью лазера;
- радионож или скальпель – радикальное иссечение пораженных участков.
Если поражение наружных половых органов обширное, прибегают к экстирпации вульвы. Такую операцию выполняют, используя обычный скальпель и радионож.
Общие правила поведения женщины при лейкоплакии:
- подмываться нужно теплой водой без мыла, можно использовать отвары успокаивающих трав (ромашка, календула);
- нижнее белье должно быть из натуральных тканей;
- во время сна лучше укрываться легким одеялом;
- не принимать горячие ванны;
- заниматься лечебной физкультурой;
- совершать прогулки на свежем воздухе;
- на время лечения отказаться от сауны, бассейна и пр.
Диета при лейкоплакии включает в себя нежирные сорта мяса и рыбы, молочные продукты, овощи и крупы. Нужно полностью исключить жареное, соленое, пряное, а также алкоголя. Употребляйте достаточное количество жидкости (не меньше 2 л в день).
Пациентки с лейкоплакией наблюдаются не только у гинеколога, но и у онколога. Обязательно нужно проходить осмотр у доктора не реже 2 раз в год, сдавать анализы и цитологию.
1lustiness.ru
Особенности заболевания
Специалисты определяют такое заболевание наружных половых органов как предраковое, которое сопровождается характерной симптоматикой. Преимущественно такой недуг выявляется во время менопаузы, когда у женщин прекращается менструация, и в пол системе организма преобладают процессы обратного развития. С возрастом происходит старение организма и результатом этого становятся различные преобразования в тканях наружных половых органов.
При менопаузе активно развиваются атрофические процессы, ярким проявлением которых становится повышенная сухость кожных покровов, потеря волос, пониженная эластичность кожи и ее частые травмы.
Часто лейкоплакия вульвы развивается медленно и не всегда можно сразу заметить ее характерные признаки. Такому заболеванию свойственно хроническое течение с появлением рецидивов.
Причины
Чаще всего лейкоплакия вульвы развивается при менопаузе, однако, она может возникнуть и у молодых женщин.Можно выделить некоторые причины, которые провоцируют развитие заболевания наружных половых органов:
- Заболевания слизистой вульвы хронического характера;
- Прогрессирование в организме женщин хронических воспалительных процессов, местом локализации которых становятся гениталии;
- Развитие дисплазии шейки матки;
- Несоблюдение элементарных гигиенических правил по уходу за пол органами;
- Поступление в организм женщин недостаточного количества витамина А;
- Травмы наружных половых органов различного характера либо сильное раздражение;
- Гормональные изменения в организме женщин;
- Сильные стрессы и психоэмоциональные напряжения.
Основные причины возникновения такой патологии наружных половых органов скрываются в сложных нейроэндокринных и обменных процессах, которые вызывают изменения в нервной системе. Лейкоплакия вульвы может развиваться при сбоях в работе яичников, надпочечниковой коры и иных железах внутренней секреции. Спровоцировать появление такой патологии половых органов могут атрофические процессы, поражающие область вульвы, которые вызваны различными изменениями в нейроэндокринной системе.
Симптоматика
Лейкоплакия вульвы при прогрессировании в организме вызывает образование очагов депигментации, то есть область наружных пол органов покрывается белесоватыми пятнами. Наибольшее их количество образуется на малых пол губах и внутренней поверхности больших пол губ. Такое заболевание активно развивается постепенно, и такие белесоватые пятна поражают область промежности и пах.
Лейкоплакия вульвы сопровождается следующей симптоматикой:
- Появление сильного зуда в области наружных пол органов, который больше всего беспокоит женщин в ночное время;
- Возникновение чувства жжения и покалывания;
- Появление болевых ощущений во время полового акта.
Сильный зуд вульвы приводит к тому, что у женщин наблюдаются эмоционально-невротические расстройства в виде:
- Бессонницы;
- Сильной раздражимости;
- Постоянной депрессии;
- Пониженной работоспособности.
Особенности лечения болезни
Лейкоплакия относится к тем женским патологиям, лечение которых вызывает определенные трудности. Чаще всего лечение занимает длительное время и предполагает комплексное воздействие на женский организм. При назначении терапии при лейкоплакии пол органов специалист обращает внимание на возраст пациентки и присутствие у нее сопутствующих патологий.
Лечение патологии включает в себя:
- Назначение медикаментозной терапии;
- Проведение физиотерапии;
- Соблюдение специальной диеты;
- Консультации психотерапевта.
Для устранения такой патологии специалисты назначают пациенту специальную мазь, в составе которой присутствуют глюкокортикоиды. Они оказывают противовоспалительное и противоаллергическое воздействие на пораженные участки кожи и слизистой, а также помогают избавить женщин от зуда и дискомфорта в области пол органов.
Для лечения заболевания врачи могут назначить женщине мазь:
- Гидрокортизоновую;
- Преднизолоновую;
- Фторокортовую.
Так же необходимо применение:
- Витаминных комплексов;
- Микроэлементов;
- Антигистаминных средств.
Для снижения выраженности симптоматики заболевания и ее полного устранения женщинам необходимо ежедневно проводить туалет наружных половых органов и промежности. Для мытья разрешается применять кипяченую воду, в которую можно добавлять настои таких трав, как ромашка и календула. Не рекомендуется пользоваться для подмывания растворами борной кислоты и перманганата калия, поскольку они сильно высушивают кожные покровы и тем самым вызывают их раздражение.
Лечение заболевания включает в себя соблюдение следующих требований:
- Занятия лечебной физкультурой;
- Постоянные прогулки на свежее воздухе;
- Отказ от горячих ванн;
- Спать необходимо под легким одеялом;
- Соблюдение строгой диеты с исключением острых, жареных, жирных блюд;
- Отказ от алкоголя.
В том случае, если лечение заболевания консервативными методами не приносит желаемого результата, то специалистами принимается решение о проведении хирургического вмешательства.
Во время операции проводится удаление лейкокератоза с помощью скальпеля либо таких методов, как:
- Лазерное лечение;
- Криодеструкция.
При переходе лейкоплакии в третью степень своего развития лечение проводится с помощью экстирпации вульвы.
matka03.ru
Признаки развития болезни
Лейкоплакия вульвы имеет характерные признаки, которые проявляются в процессе развития недуга. Если вы почувствовали зуд и жжение в области половых органов, из-за этих симптомов затрудняется ходьба, усиливается мочеиспускание, то стоит незамедлительно обратиться к гинекологу. А вот некоторую симптоматику, которая характеризует данное заболевание, можно увидеть только во время гинекологического осмотра, к таким симптомам относят: бляшки на коже и слизистой половых органов, появление пленок, которые очень легко удаляются с помощью тампона.
Причины появления лейкоплакии — нарушения обмена, проблемы в работе иммунной системы и нейроэндокринные отклонения. Хотя выявить, почему начало развиваться заболевание, достаточно сложно, ведь первопричина развития лейкоплакии может быть различной и имеет достаточно много споров среди врачей. Врачи, изучающие структуру тканей или гистологи уверены, что крауроз и лейкоплакия имеют общий генез. То есть их первопричина появления и сам процесс развития практически идентичен. Поэтому некоторые рассматривают такое заболевание, как этап формирования заболевания крауроз.
В свою очередь психологи уверены, что первопричина заболевания лейкоплакия вульвы — это психосоматическая реакция женщины. Ведь основой развития всей половой системы считается комплекс психологических нарушений, который заключен в постоянном недовольстве своими действиями, недоверии к окружающим и повышенной требовательности к собственной персоне. Соответственно корректирование психологической составляющей играет очень важную роль в процессе лечения лейкоплакии.
Характеристика заболевания
Лейкоплакия вульвы является предраковым состоянием, при котором происходят дистрофические изменения эпителия органов женщин. Во время течения заболевания начинают появляться отсутствующие ранее в эпителии зернистый и роговой слои и развивается гиперкератоз. В основном такое заболевание у женщин появляется в постклимактерический период, однако в последнее время случаи развития заболеваний были зарегистрированы у молодых женщин. Одной из самых главных проблем во время течения этого заболевания может случиться его перетекание в рак вульвы.
По мнению докторов, появление лейкоплакии — это своеобразная реакция организма на факторы, которые вредят здоровью женщины. Такая реакция проявляется разрастанием эпителия, а вот на фоне метаболических изменений и воспаления слизистой появляется лейкоплакия вульвы.
Факторы риска при лейкоплакии вульвы:
- женщины старше 40 лет;
- генитальный герпес, наличие у женщины хронических заболеваний половой системы и ВПЧ;
- наличие травм половых органов;
- дисплазия;
- несоблюдение правил личной гигиены;
- дефицит в организме витамина А.
По степени выраженности можно разделить течение лейкоплакии вульвы на три этапа:
- Плоская. Степень, при которой поверхность вульвы и наружных пол покрывается белесыми пятнами, которые очень легко удаляются с помощью тампона, после чего появляются вновь. На данной стадии отсутствуют все симптомы воспаления. В этот период женщина не ощущает какого-либо дискомфорта, выявить болезнь можно только во время гинекологического осмотра.
- Гипертрофическая степень. На данном этапе на вульве появляются серые бляшки, их невозможно удалить с помощью тампона. Они могут сливаться между собой.
- Бородавчатая стадия. В данный период очаги поражения начинают разрастаться и по внешнему виду становятся очень похожими на бородавки. Такая форма в некоторых случаях может быть осложнена из-за появления эрозии, воспалений и трещин. Эта стадия уже считается предраковым состоянием.
Каждая из степеней развития недуга требует индивидуального подхода в лечении.
Проведение диагностики
Для того чтобы определить и выявить заболевание, используется 2 способа: визуальный осмотр у гинеколога и кольпоскопия. В обязательном порядке женщине назначают прохождение пробы Шиллера. При данном мероприятии пораженные места окрашиваются с помощью специального раствора, после чего их можно увидеть даже невооруженным взглядом. В некоторых случаях, когда у доктора возникают сомнения, может потребоваться биопсия с дальнейшим исследованием на гистологию.
Если заболевание было диагностировано во время беременности, то нельзя сказать с полной точностью о том, как будут протекать роды. В каждом конкретном случае происходит свой сценарий, однако это заболевание не переносится на детей. Если стадия первоначальная, значит в основном лейкоплакия вульвы, лечение которой необходимо начать, не навредив ребенку, не мешает родить здорового ребенка обычным способом. Если речь идет о последней стадии, на которой поверхность наружных пол вся в трещинах и язвах, то в основном предпочтение отдают кесареву сечению.
В гинекологии достаточно часто слышен данный термин, поэтому в основном диагностировать заболевание женских половых органов достаточно легко, но иногда приходится применять сложные варианты диагностики, если врач не до конца уверен в поставленном диагнозе.
Лечебные меры
Если врач установил наличие у больной лейкоплакии, то стоит заметить сразу, что лечение лейкоплакии вульвы будет очень длительным, это нужно понимать как психологически, так и настроиться физически. Излечить данную проблему достаточно сложно, поэтому терапию проводят обязательно комплексную.
При лечении врач назначает медикаменты, специальную диету, физиотерапию, иногда может потребоваться вмешательство психотерапевта и операция.
Для того чтобы намного облегчить симптоматику, женщины должны выполнять следующие требования:
- Производить гигиенические процедуры систематически без мыльных средств, только теплой кипяченой водой. Будет плюсом, если использовать отвары ромашки и календулы и прочие лекарственные отвары.
- Полностью отказаться от ношения неудобного синтетического нижнего белья. Такой материал не дает телу нормально дышать и усиливает зуд наружных пол.
- Спать только под легким одеялом.
- Совершать небольшие прогулки вечером перед сном и заниматься спортом.
- Соблюдать специализированную диету. Воздержаться от употребления алкоголя и тяжелой пищи.
- Зуд и воспалительные процессы легко устраняются с помощью антисептических средств и гормональной терапии. Обязательно больной назначается курс поливитаминов.
Стоит строго соблюдать все требования лечащего врача, чтобы вылечить заболевание как можно быстрее. Ведь фоновая болезнь может свидетельствовать о начале развития раковой опухоли, о чем необходимо позаботиться, пройдя осмотр у онколога, для того чтобы выявить проблему вовремя и не допустить хронической стадии, когда даже если будет желание лечиться — уже будет незачем. Стоит помнить, что своевременное обращение к доктору и следование всем предписаниям сможет помочь излечиться от заболевания и снова стать здоровым человеком.
Если во время консервативного лечения не удается достичь желаемых результатов, то врач назначает оперативное вмешательство для устранения очагов поражения слизистой и половых губ. Помимо наблюдения в гинекологии, при лейкоплакии больные проходят осмотр и наблюдаются у онколога.
Профилактика недуга
Профилактика лейкоплакии — это комплекс мер, предупреждающих появление гормональных сбоев в организме женщины, а при их возникновении — своевременное лечение и устранение данных проблем. Обязательно необходимо регулярно, раз в полгода посещать гинеколога, чтобы вовремя выявить все заболевания половой системы и своевременно их устранить. Ведь лечить любое заболевание гораздо легче на первой стадии, нежели на последней.
Самым важным в профилактических мерах является вовремя обнаружить заболевание и не допустить его хроническую стадию. Тогда любую проблему можно будет вылечить, используя только консервативное лечение и не доводя до оперативного вмешательства. Женщине стоит задуматься над своим здоровьем и регулярно проходить обследования в женской консультации, ведь лечение женских проблем не только очень сложное, но и дорогостоящее.
nefrolab.ru
Что такое «лейкоплакия вульвы»?
Лейкоплакия – дистрофический процесс слизистой вульвы, который протекает в хронической форме. При лейкоплакии выражена пролиферация тканей, а также происходит чрезмерное ороговение эпителия, что впоследствии приведет к структурным изменениям и склерозированию
Лейкоплакия заметна как визуально, так и обнаруживается после инструментальных и лабораторных анализов. Это состояние считается предраковым и часто имеет неблагоприятный прогноз. Лечения, которое могло бы восстановить здоровье тканей, еще разработали, поэтому терапия несет больше поддерживающий характер (если не применяют хирургическое вмешательство).
Многослойный эпителий вульвы может поражаться по разным причинам, однако точной взаимосвязи с каким-либо фактором пока не обнаружено. Дистрофические изменения со временем приводят к образованию рогового слоя и гиперкератоза.
Это заболевание поражает преимущественно женщин, которые входят в период менопаузы или уже испытывают гормональную перестройку. Лейкоплакия часто наблюдается одновременно с краурозом вульвы – ее атрофическими изменениями. Дистрофические процессы, которые происходят в органе, в несколько раз повышают риск развития рака, поэтому своевременная диагностика очень важна для сохранения здоровья пациентки.
Стадии заболевания
Изменения при лейкоплакии происходят медленно. Без адекватного лечения проявления заболевания усугубляются, а прогноз ухудшается. В зависимости от стадии клинической картины, выделяют три формы лейкоплакии:
- Плоская. На вульве появляются белые бляшки, которые можно удалить ватным тампоном, но затем они возникают вновь. Кроме этого, видимых изменений в пораженной области нет. Площадь поражения может быть разной – от ограниченного участка до покрытия всей вульвы.
- Гипертрофическая. Пятна приобретают серо-белый оттенок. Ткани вульвы становятся выпуклыми в некоторых местах, а воспаленные очаги сливаются в большую область поражения. На этой стадии удалить пятна с поверхности слизистой невозможно.
- Бородавчатая. НА этом этапе лейкоплакию расценивают как предраковое состояние. Пятна превращаются в бородавки белого цвета и заметно выступают над поверхностью. Из-за выпуклого строения образования могут повреждаться, что приводит к появлению ссадин, трещин, усилению воспалительного процесса или инфицированию.
Как выглядит лейкоплакия вульвы с фото
Заболевание имеет хроническое течение. При лейкоплакии появляются новые слои кожи, которые не должны присутствовать у здоровой женщины. Наглядное фото пораженной вульвы приведено ниже:
Первые признаки лейкоплакии вульвы
Патология развивается не остро, поэтому на начальных стадиях женщину может ничего не беспокоить. Характерные первые признаки отсутствуют. Иногда может появляться дискомфорт или жжение в области клитора и малых половых губ, так как эти места первые поддаются дистрофическим изменениям. Некоторые пациентки отмечают покалывание и онемение некоторых участков вульвы при отсутствии внешних видимых изменений. После этого начинают формироваться белые пятна, которые свидетельствуют о разгаре болезни.
Симптомы лейкоплакии вульвы
Дистрофические изменения начинаются с нехарактерных симптомов (покалывание, жжение), которые многие женщины объясняют другими, неправильными причинами (синтетическое белье, молочница). Через некоторое время на слизистой появляются белые пятна. Они легко удаляются с поверхности вульвы, из-за чего пациентки могут спутать их с выделениями или белями при кандидозе.
Однако пятна при лейкоплакии со временем не пропадают, а наоборот, образуют цепочки или занимают определенную область вульвы. С этого момента симптом должен насторожить пациентку и побудить срочно обратиться к врачу.
В области появления пятен происходят изменения в самих тканях, что проявляется их ороговением и утолщением. Белые области увеличиваются в размерах – теперь их они выступают над поверхностью слизистой и их можно нащупать пальцем. Некоторые участки вульвы отличаются повышенной сухостью и шелушением.
Одновременно с этими видимыми проявлениями, у пациентки усиливается зуд и дискомфортные ощущение, которые постепенно приобретают постоянный характер. Обострения обычно возникают ночью, а к ним могут присоединиться проблемы с мочеиспусканием и боль при половых контактах.
Зуд не проходит также после гигиенических процедур, использования средств для женской гигиены, а также после лечения, если на этом этапе оно было назначено неправильно. Расчесывая кожу и слизистые, женщина создает участки эрозий и ран, в которые попадет инфекция. Воспалительный и деструктивный процесс при этом только усугубляется – сильно отекают малые и большие половые губы, слизистая выделяет меньше секрета, женщина замечает сухость влагалища.
На последней стадии появляются выпуклые бородавки. Внутри них активно развивается очаг воспаления, а вокруг – побелевшая зона перерожденных клеток слизистой. Образования постоянно травмируются и очень плохо заживают. Из-за присоединенной инфекции трещины могут гноиться и болеть. Постоянный зуд, нарушения сна, отсутствие интимной близости и происходящие гормональные изменения оказывают негативное влияние на состояние нервной системы. Пациентка замечает общие симптомы – раздражительность, повышенную эмоциональность, напряжение, апатию.
Причины и профилактика лейкоплакии вульвы
Точная взаимосвязь между каким-либо провоцирующим фактором и развитием лейкоплакии не установлена. Однако врачи большое значение в этом патологическом процессе отводят общим сбоям в работе организма, в частности, в эндокринной и иммунной систем. Хронические воспаления, которые могут возникать по различным причинам, приводят к плохому метаболизму тканей, а со временем и к деструктивным изменениям.
Наиболее вероятные причины истощения слизистой вульвы и ее последующего перерождения могут быть такими:
- Гормональные изменения, которые происходят у женщины в период менопаузы.
- Механические повреждения слизистой влагалища.
- Несоблюдение правил гигиены за половыми органами.
- Эндокринные нарушения (сахарный диабет, ожирение, проблемы с щитовидной железой).
- Хронические воспаления по гинекологии (папилломавирусная или герпетическая инфекция).
Не последнюю роль в развитии подобного заболевания отводят психоэмоциональному состоянию женщины. Хронические переживания, длительный стресс заметно влияет на самочувствие и тоже приводит к изменению гормонального фона. Перед обнаружением лейкоплакии пациентка может обращаться к врачам с жалобами на заболевания яичников, сбой менструального цикла, повышенную раздражительность.
Таким образом, лейкоплакия чаще возникает как ответная реакция на действие различных провоцирующих факторов. Сбои в работе различных систем органов, особенно те, которые продолжаются длительно, негативно влияют на метаболические процессы. Это приводит к плохой трофике тканей, недополучению питательных веществ и деструктивным изменениям.
Предугадать развитие лейкоплакии невозможно. Чтобы избежать заболевания, пациентке необходимо проходить регулярные обследования у гинеколога, а также заботиться об общем здоровье. Рекомендации врачей для профилактики лейкоплакии:
- Ежедневно соблюдать личную гигиену, а также отказаться от синтетического нижнего белья.
- Проходить ежегодные гинекологические осмотры.
- Стараться минимизировать стресс и переживания. Для этого можно сменить работу, записаться на йогу, пропить курс седативных лекарств.
- До конца лечить другие заболевания, чтобы они не перешли в хроническую форму.
- Избавиться от резких гормональных перепадов. Помочь в этом может правильный режим, в который будут сбалансированы работа и отдых. Кроме этого, эндокринная коррекция возможна с помощью лекарственных препаратов.
- Ежедневно заниматься физическими упражнениями. Даже обычная зарядка улучшит обменные процессы и кровообращение.
- Чтобы предупредить метаболические нарушения, необходимо поддерживать свой вес в пределах нормы, а также перейти на здоровое питание, которое будет обеспечивать организм необходимыми веществами при минимальной нагрузке на пищеварительный тракт.
Кроме этого, в рекомендации по профилактике и лечению можно включить общеукрепляющие процедуры:
- прием витаминных препаратов;
- физиотерапия;
- употребление кислородных коктейлей;
- гигиенические процедуры с травяными ванночками.
При своевременной диагностике заболевания вероятность избавиться от него увеличивается в несколько раз.
Диагностика
Диагностика вульвы для выявления лейкоплакии включает следующие мероприятия:
- Осмотр гинеколога. Врач слушает жалобы пациентки, изучает анамнез и сопутствующие заболевания. Кроме этого, доктор проводит визуальный осмотр вульвы и пальпацию, при которой могут обнаруживаться возвышенные участки тканей и ороговевшие белые пятна.
- Кольпоскопия. Исследование проводится специальным аппаратом, который во много раз увеличивает область исследования и дает возможность сфотографировать полученное изображение. Метод применяется для уточнения характера новообразований и опровержения онкологии.
- Мазок. Полученный биоматериал исследуют в лабораторных условиях и выявляют штамм и количество микрофлоры. По результатам анализа доктор оценивает наличие патогенных микроорганизмов.
- Проба Шиллера – на участки воспаления наносится реагент, после чего пораженная область не окрашивается и остается белой.
- Биопсия – небольшой образец пораженной ткани подвергают детальному исследованию, после которого точно определяется лейкоплакия и злокачественность образований.
Если по результатам обследования, у пациентки выявлены атипичные клетки, состояние считается предраковым.
Лечение лейкоплакии вульвы
Заболевание развивается медленно и редко выявляется на начальных стадиях. Лечение также предполагает комплексный подход в течение длительного периода времени.
Для составления правильной схемы лечения врач собирает полный анамнез, учитывает возраст пациентки, ее образ жизни, сопутствующие заболевания и стадию развития лейкоплакии. Основная терапия проводится под руководством онкологи и гинеколога, однако участие также могут принимать психотерапевт, эндокринолог и другие специалисты.
Лечебные мероприятия, которые рекомендованы при лейкоплакии:
- Медикаментозное лечение. Схема включает местную и системную терапию. Локально назначаются средства с противозудным, противовоспалительным, антисептическим, регенерирующим эффектом. Для нормализации гормонального фона используются свечи, содержащие эстроген или его комбинацию. Гормональные препараты также могут приниматься системно 2-3 месячными курсами. Антигистаминные средства помогут снять зуд и отек, в тяжелых случаях при сильном дискомфорте делают новокаиновые блокады.
- Соблюдение диеты. Предпочтение отдается молочным продуктам и растительной клетчатке, которой богаты овощи. Главными остаются принципы здорового питания – нежареная пища, нежирное мясо, исключение копченостей, красителей, алкоголя.
- Физиопроцедуры. Помогают усилить эффективность основного лечения и оказывают множество положительных действий. С помощью физиопроцедур удается получить противовоспалительный, десенсибилизирующий эффекты, активизировать обменные процессы в патологической области, укрепить иммунную систему, насытить ткани кислородом.
- Работа с психотерапевтом. Гормональные изменения в организме и неприятные симптомы, которые испытывает женщина, приводят к нарушению психоэмоционального состояния. Даже если неврологические сбои не являются основной причиной лейкоплакии, они требуют медицинской коррекции. Кроме общения с психотерапевтом, необходимо пройти курс лечения седативными препаратами.
- Физические упражнения. Рекомендуется делать лечебную физкультуру, которая укрепляет мышцы тазового дна и усиливает кровообращение в области половых органов. Пациенткам рекомендуется проводить как можно больше времени на свежем воздухе, чтобы ткани обогащались кислородом.
- Гигиенические процедуры. Они должны проводиться ежедневно минимум 1 раз в день. Рекомендуется отказаться от мыла и всех средств, которые содержат ароматизаторы. Достаточно будет подмывания кипяченой водой или травяным настоем. Использование спринцеваний и антисептиков нарушает баланс микрофлоры, снижает защитные свойства слизистой и способствует прогрессированию лейкоплакии. Заботиться нужно не только о здоровье слизистой, но и кожи – пациенткам следует носить белье белого цвета из натуральных материалов, исключить синтетические прокладки и тампоны. Вредными при лейкоплакии считаются длительное загорание под солнцем и горячие ванны.
Когда комплексная схема лечения не дает желаемых результатов, врач предлагает оперативное вмешательство. Хирургическим путем удаляют очаги с кератозом, а затем проводят лечение, чтобы предупредить изменения в соседних областях.
zdorrov.com
Классификация форм лейкоплакии
По степени выраженности различают три формы лейкоплакии: плоскую, гипертрофическую и бородавчатую.
При плоской (простой) степени лейкоплакии появляются плоские гладкие белые пятна на поверхности половых органов без воспалительного процесса, которые не смываются, а после снятия появляются вновь. Плоские пятна могут появиться на ограниченных участках, а впоследствии генерализованного процесса заболевание поражает обширные поверхности половых органов.
При гипертрофическом гиперкератозе поражение представляется сухими выпуклыми бляшками серого с оттенком белого цвета. Их удаление со слизистой оболочки невозможно. Такого рода бляшки сливаются между собой в группы.
Бородавчатая степень характеризуется ороговением и разрастанием очагов поражения. По форме и виду они напоминают бородавки. Иногда эта форма осложняется — появляются трещины, язвы и развивается воспалительный процесс. Бородавчатая степень половых органов — предраковое состояние.
Вернуться к содержанию
Симптомы болезни
Лейкоплакия вульвы протекает без выраженных симптомов и не вызывает у женщины болевых или неприятных ощущений. Иногда возможно проявление симптомов в зоне клитора и малых половых губ.
Патология сопровождается появлением на слизистой оболочке небольших множественных пятен белого цвета. В результате ороговения поверхности очаги приобретают серовато-белый цвет и утолщаются, начинают выступать эпителиальные бляшки над поверхностью слизистой. Когда бляшки увеличиваются в размерах, они сливаются на поверхности вульвы. Очаги болезни стойкие, при обработке не исчезают.
Лейкоплакия сопровождается постоянным сильным зудом и жжением. Признаки усиливаются после мочеиспускания, ночью и во время полового акта. Возможно появление онемения и покалывания.
Часто патология выявляется только во время гинекологического осмотра.
Бородавчатая форма осложняется, если ороговение слизистой оболочки разрастается, появляются эрозии, болезненные трещины, которые плохо заживают. К этим признакам присоединяется воспаление, отеки и гиперемия. Во время полового акта болезненные ощущения мешают женщине.
Это может привести к развитию психических и неврологических отклонений.
Фото лейкоплакии вульвы:
Вернуться к содержанию
Причины
Лейкоплакия – это защитная реакция на повреждающие факторы, которые проявляются в пролиферации эпителия. Патология развивается одновременно с хроническими воспалениями слизистой оболочки, при иммунных, нейроэндокринных и метаболических нарушениях. У детей лейкоплакия появляется в редких случаях.
Причины возникновения заболевания:
- хронические воспаления гениталий и генитального герпеса;
- недоразвитие шейки матки;
- дефицит витамина А;
- короткий репродуктивный период;
- возраст женщин старше 40 лет;
- обменные нарушения (сахарный диабет, ожирение);
- невнимательность к личной гигиене;
- травмы и раздражения слизистой половых органов.
Иммунные, обменные и нейроэндокринные нарушения также способствуют развитию лейкоплакии. Но каждый случай индивидуален, поэтому причину выявить трудно.
Психиатры предполагают, что это заболевание психосоматическое. В развитии лейкоплакии вульвы выделяют ряд психических и эмоциональных нарушений.
Они заключаются в:
- повышенной требовательности к себе и близким людям;
- недоверии к родственникам;
- неудовлетворении тем, что делают окружающие люди;
- внутреннем угнетении.
Поэтому патогенетическое лечение начинается из коррекции образа мыслей.
Важной причиной возникновения лейкоплакии вульвы является недостаточная выработка эстрогена – женского полового гормона. Этот процесс стимулирует развитие гипертрофии клеток эпителия.
С возрастом происходят изменения в системе гипоталамус-гипофиз, появляется гипофункция щитовидной железы, коры надпочечников. Проявление гормонального сбоя связано с расстройством функций яичников, менопаузой и недостатком эстрогенов в климактерии.
Также провоцируют нарушение в эпителии герпес, вирусы папилломы, цитомегаловирусная инфекция.
Излучение ультрафиолетовых лучей, употребление алкоголя и курение, интоксикация отравляющими веществами также влияют на развитие лейкоплакии вульвы.
Вернуться к содержанию
Диагностика
Диагностика заболевания основывается на жалобах пациентки, результатах лабораторных исследований и гинекологического осмотра. Схожие признаки проявляются также при дерматозах различного характера (псориазе, красном плоском лишае, нейродермите, экземе), диабете, сифилисе, волчанке, поэтому потребуется провести дифференциальную диагностику с этими болезнями.
В ходе исследования проводятся:
- кольпоскопия;
- проба Шиллера;
- биопсия;
- мазок на онкоцитологические изменения.
Пациенткам, которые чувствуют жжение и зуд в области вульвы, проводят гинекологический осмотр. Если при осмотре на слизистой оболочке обнаруживаются белые пятна, пациентке обязательно делают кольпоскопию – осмотр специальным микроскопом.
Кольпоскопия выявляет ороговевшую поверхность, желтый или серый цвет слизистой оболочки, отсутствие сосудистого рисунка. С помощью такого осмотра выявляются атрофические и диспластические процессы гениталий, исключаются злокачественные новообразования.
Для диагностики лейкоплакии вульвы проводят пробу Шиллера. Для этого участки половых органов окрашивают раствором Люголя. Очаги болезни не пигментируются и становятся хорошо заметными.
Для исследования новообразований делают биопсию. С участков удаляют подозрительные частички эпителия и проводят лабораторный анализ. Также проводят микроскопическое исследование мазка на онкоцитологические изменения и микрофлору.
После проведения полной диагностики диагноз ставится со 100% точностью. Если обнаруживаются признаки атипии, лейкоплакия вульвы находится в предраковом состоянии.
Вернуться к содержанию
Лечение
Лейкоплакию относят к трудноизлечимым заболеваниям. Назначается комплексное и длительное лечение с учетом возраста и сопутствующих болезней женщины. Пациенткам назначается медикаментозная терапия, физиотерапия, диета, помощь психотерапевта, а при необходимости — оперативное вмешательство.
Для облегчения симптомов пациенткам рекомендуется:
- проводить гигиенические процедуры кипяченой водой или настоем трав, но без мыла;
- отказаться от нижнего белья из синтетических и шерстяных тканей — оно не дает телу свободно дышать;
- использовать легкое одеяло;
- выполнять лечебную физкультуру;
- гулять на свежем воздухе;
- отказаться от жареного, жирного, острого, копченого, алкоголя, крепкого чая и кофе;
- ограничить прием горячих ванн.
Для лечения лейкоплакии вульвы врач назначает противовоспалительные антисептики, крема (Банеоцин, Белодерм, Санафлан), вагинальные шарики с гормонами, мази. Для лечения применяют неконъюгированные эстрогены, преднизолон, андроген. Также назначают витамины, микроэлементы, антигистаминные препараты, а при сильном зуде проводят новокаиновые блокады.
Если при консервативном лечении лейкоплакии половых органов эффект отсутствует, проводят хирургическое вмешательство. Врачи удаляют очаги лейкокератоза скальпелем, с помощью лазера или криодеструкции. При третьей степени лейкоплакии проводят экстирпацию вульвы.
Пациентки находятся под динамическим наблюдением гинеколога или онколога. Им назначается кольпоскопический и цитологический контроль с повторным курсом лечения.
Вернуться к содержанию
Помощь народных средств
Лечение лейкоплакии народными средствами допускается. Для этого применяются травяные сборы.
Заварите в равных частях календулу и зверобой, оставьте настаиваться на 20 минут. После этого процедите отвар и ежедневно используйте его для подмывания половых органов. Календула устраняет зуд и обладает противовоспалительным эффектом, а зверобой помогает заживлению вульвы.
Врачи советуют женщинам использовать растительные масла для устранения жжения. Подсолнечным нерафинированным маслом тщательно смазывают пораженные области или используют пропитанный маслом тампон. С помощью масел ускоряется регенерация клеток эпителия, устраняются воспалительные процессы, происходит безболезненное отмирание пораженных участков.
Также при лейкоплакиях применяются свечи, березовый деготь или настои трав.
Для приготовления свечей нужно взять масло какао (100 грамм), растопить его и добавить несколько капель эфирного масла можжевельника и чайного дерева. Перемешать смесь, к ней добавить 1/2 столовой ложки настойки календулы, прополиса и 10 капель витамина А.
Получившую смесь хорошо перемешать, разлить по формам и поставить в холод. Использовать свечи нужно на протяжении 10 дней. После этого сделать на 7 дней перерыв, а затем снова ставить свечи в течение 10 дней. Состав свечей можно изменить, если наблюдается аллергическая реакция на компоненты.
Березовый деготь можно использовать для внутреннего и наружного применения. Начинать его принимать следует от 1 капли и постепенно доводить до 18. Перед применением этого средства проконсультируйтесь с врачом. Березовый деготь может привести к заболеваниям желудочно-кишечного тракта или печени.
При использовании дегтя для наружного применения нужно наносить его при помощи пипетки и только на пораженные участки. При повышенной чувствительности березовый деготь можно разбавить водой. Лечение проводят раз в год на протяжении 18 дней.
Использование травяных настоев обеспечивает эффективный результат.
Для лечения лейкоплакии используют ромашку, зверобой, эвкалипт, тысячелистник, календулу, спорыш.
Запарьте травы, дайте им остыть до комнатной температуры и процедите через марлю. Промывайте настоем половые органы каждый день. Эти травы снижают воспалительные процессы, способствуют заживлению очагов болезни и препятствуют появлению новых. Если лечение происходит под присмотром врача, отзывы о народных средствах только хорошие.
Вернуться к содержанию
Профилактика
Нужно предупреждать гормональные сбои в организме женщины, проводить лечение инфекционных и воспалительных заболеваний половых органов. Для профилактики следует раз в шесть месяцев проходить осмотр у гинеколога. На начальной стадии лейкоплакию вылечить проще.
vashaginekologiya.ru
Причины и симптомы лейкоплакии вульвы
Достоверной причины возникновения лейкоплакии нет. Предполагается, что это следствие хронических воспалительных процессов половой системы, нарушения метаболизма и иммунитета. Выделен ряд предрасполагающих факторов:
- Недоразвитие шейки матки;
- Генитальный герпес;
- Короткий репродуктивный период;
- Травматизация слизистой;
- Недостаток витамина, А;
- Сахарный диабет;
- Возраст >40 лет;
- Вредные привычки.
Психиатры настаивают на психосоматической этиологии заболевания. Специалисты выделяют следующие психические нарушения, которые способствуют появлению лейкоплакии:
- Глубокое недоверие к родственникам;
- Внутреннее угнетение или депрессия;
- Повышенная требовательность к близким и себе;
- Неудовлетворенность в действиях окружающих женщину людей.
Также одной из главных причин крауроза, как еще называется патология, является пониженная выработка женского полового гормона. Дефицит эстрогена провоцирует гипертрофию эпителия, что может перейти в лейкоплакию половых губ.
Существует форма, при которой женщина не испытывает никаких неприятных ощущений (скрытая форма лейкоплакии). Тем не менее, пятна на половых губах и клиторе есть. Они немного возвышаются над уровнем слизистой или кожи и имеют белый или серовато-белый цвет (в зависимости от времени с момента образования).
Если женщина не обращается к специалисту или назначает самолечение, которое не приносит результатов, все образовавшиеся бляшки начинают сливаться.
Среди жалоб при посещении гинеколога могут быть:
- Жжение и зуд. Они присутствуют постоянно, усиливаются во время полового акта, после мочеиспускания и ночью;
- Ощущения онемения и покалывания;
- Мацерация кожи и слизистых (расчесы);
- При запущенных процессах — эрозии и трещины;
- Присоединение вторичной инфекции (воспаления).
Способы диагностики
Диагностика проводится в 2 способа:
- Осмотр акушера-гинеколога при помощи зеркал.
- Кольпоскопия.
Дополнительным подтверждающим диагностическим критерием является проба Шиллера (окрашивание специальным средством наружных половых органов для визуализации очагов поражения). Для исключения рака используется биопсия.
Как лечить лейкоплакию наружных половых органов: мази, физиопроцедуры, хирургическое вмешательство
Прежде чем начинать лечение лейкоплакии или крауроза наружных половых органов женщине придется несколько поменять образ жизни и придерживаться следующих рекомендаций:
- Отказ от горячего душа и ванны;
- Использовать нижнее белье только из натуральных тканей;
- Не подмываться мылом, которое сушит кожу и слизистые;
- На время лечения обеспечить максимальный доступ кислорода к проблемным местам;
- Включить в распорядок дня прогулки на свежем воздухе;
- Убрать алкоголь и курение, вредную еду;
- Заниматься лечебной физкультурой.
Далее, после тщательного обследования, при легкой степени болезни назначаются мази с гормонами (преднизолоном). В борьбе с лейкоплакией используются следующие препараты:
- Преднизолон;
- Не конъюгированные эстрогены;
- Андроген.
Дополнительно назначаются, при необходимости, комплексы витаминов, антигистаминные препараты. У женщин с выраженным симптомом зуда — проводят новокаиновые блокады.
Следующий метод, физиотерапевтический, направлен не только на купирование острой фазы, но и поддержание состояния в период ремиссии. Физиотерапия позволяет:
- Снять воспаление в зоне поражения;
- Нормализовать обменные процессы;
- Укрепить иммунную систему;
- Восстановить гормональный и психоэмоциональный фон.
При отсутствии эффекта от вышеуказанных методов пользуется хирургическое лечение. Консервативно — это иссечение патологических участков скальпелем. Но медицина идет вперед и на данный момент используются такие методы оперативного лечения (малоинвазивного):
- Лазерная коагуляция;
- Диатермокоагуляция;
- Криотерапия;
- Химическая коагуляция и др.
Лечение лейкоплакии вульвы народными средствами
Как и в традиционной медицине, народные средства славятся своим многообразием. Как лечить лейкоплакию в домашних условиях:
- Травяной отвар. Зарекомендовали себя зверобой и трава календулы. Заваривать их нужно вместе и в одинаковом процентном соотношении. Затем использовать этот отвар при подмывании вместо мыла.
- Свечи. Потребуется масло какао как основа. Затем в него добавляются эфирные масла чайного дерева и можжевельника. В полученную смесь добавляется настойки прополиса и календулы, витамин А.
- Растительные масла. Можно брать любое масло, единственное условие — нерафинированное. Растительное масло увлажняет и питает пораженные участки.
Исходя из отзывов лечение лейкоплакии вульвы народными средствами не универсально, для каждой отдельной женщины необходимо подбирать свои методы.
На самом деле средств бесконечное множество, но какой из них самый лучший определяет только женщина исходя из индивидуальных особенностей организма. Но как быть, если бабушкиным советам представительница прекрасного пола не доверяет, да и гормональная терапия не прельщает?
Как лечить мастит у кормащей матери, и возможно ли его избежать?
О полипах матки и шейки матки читать далее.
О причинах и последствия повышенного дигидротестостерона у женщин и мужчин: http://venerolog-ginekolog.ru/gynecology/diseases/povyishennyiy-digidrotestosteron.html.
venerolog-ginekolog.ru
Симптомы и причины
На сегодня каких-либо точно определённых факторов, провоцирующих развитие лейкоплакии нет.
Главная достоверная причина – систематическое травмирование мягких тканей во рту, которое вызывает:
- Употребление табачных изделий (сигарет, жевание табака, курение кальяна). Регулярное воздействие никотина, смол и фенолпроизводных постоянно раздражает слизистую, десна и язык не успевают восстанавливаться.
- Частый приём пищи в слишком горячем или холодном виде. Острые блюда, слишком солёные и кислые продукты.
- Регулярное употребление крепкого спиртного.
- Травматизация при механических повреждениях слизистой. Если были подобраны несоответствующие протезы или ортопедические элементы, есть патологии прикуса, острые края зубов, человек в категории риска.
- Действие тока слабой силы при установленных металлических коронках.
- Вредное производство. При постоянном контакте с лаками, смолами, анилиновыми красителями, бензапиренами и прочими химическими соединениями, их негативное воздействие со временем начнет отражаться на слизистых, которые будут воспаляться и приведет к лейкоплакии.
- Наследственность. Есть исследования доказывающие, что патологический процесс ткани может передаваться генетически.
- Заболевание ВИЧ и СПИДом.
- Частое УФ-облучение ткани.
- Прием сильнодействующих медикаментов. Этому фактору больше подвержены пожилые люди, так как часто употребляют сильные высокодозированные препараты.
- Гиповитаминоз витамина A.
- Недостаток микроэлементов: железа, магния, калия.
- Анемия.
- Хронические болезни кишечного тракта.
- Сахарный диабет.
- Заболевания эндокринной системы, которые сопровождаются гормональными сбоями.
Симптоматика
Патологию делят на формы.
По ним в лейкоплакии разделяется и характерная симптоматика:
Если форма «плоская» — в ротовой полости появляются белесо-сероватые бляшки с четкой каймой, пациент может ощущать стягивание во рту. Болевого синдрома нет. Уплотнения не возвышаются над соседними тканями, плохо удаляются механическим путём, на ощупь шероховатые и сухие (гиперкератоз). Могут не разрастаться и не причинять дискомфорта. Выглядит как беловатость, что часто наблюдается при заболеваниях ЖКТ. При поражении языка появляется ощущение изменившегося вкуса.
Эрозийная (или язвенная) лейкоплакия. При такой форме появившиеся эрозии или трещинки разных размеров грязно-белесого цвета, болезненны. Форма плохо поддается терапии, склонна к рецидивам. Если заражение распространилось на губы, ранки долго и болезненно заживают, без лечения быстро увеличиваются в размере.
Веррукозная форма. Появляется при термических и механических повреждающих факторах. Гиперкератоз ярко выражен, цвет бляшек отличается от окружающих тканей, уплотнения шершавые, выступают над рядом расположенными тканями. При приеме пищи чувствуется боль в слизистой. Веррукозную лейкоплакию разделяют на бляшечную и бородавчатую. Именно бородавчатая форма может с высокой долей вероятности переродится в злокачественную опухоль.
Форма Таппейнера. Воспаления локализируются в области неба, редко на краю десны или мягком нёбе. Бляшки на пораженных участках сероватого цвета со складчатой структурой. Поскольку закупориваются слюнные железы, в местах заражения появляются красные мелкие точки. Патология часто обнаруживается у курильщика. Как только пациент бросает курить, симптомы исчезают.
Мягкая лейкоплакия – форма, свидетельствующая о том, что развитие доброкачественной опухоли уже началось. Воспалительных процессов при ней нет, наблюдается отёк ткани слизистой белесо-сероватого цвета без четких контуров. Клетки в очагах заражения шелушатся. Если налёт принудительно убирают, под ними заметно образование трещинок и эрозий.
Область распространения: щеки с внутренней стороны, места на патологических изменений губах (чаще по краям), как нижней, так и верхней, язык. Болезнь характерна для детского и среднего возраста людей.
Фото
Симптомы, которые указывают на прогрессирование патологии и переход ее онкозаболевание:
- появление кровоточивости в очагах поражения;
- эрозивно-язвенная патология слизистой становится болезненной;
- очаговые зоны слизистой значительно уплотняются;
- пораженные ткани слизистой быстро разрастаются;
- увеличение сосочковой формы на слизистых;
- появление шелушения в больных участках.
Диагностика
Специалистом проводится осмотр и пальпация зараженных зон. Изучается история болезни пациента, выявляются способствующие патологии негативные факторы. Для подтверждения проводят цитологический анализ, биопсию из зараженных участков, делают забор крови «на RW». При необходимости, назначаются дополнительные инструментальные или лабораторные анализы, консультации смежных специалистов, так как лейкоплакия может вызываться другими заболеваниями.
Лейкоплакия имеет схожие симптомы:
- При хроническом гиперпластическом кандидозе рта, пораженные ткани легко отделяются, после чего остаются мутные участки регенерированных клеток.
- При красном плоском лишае есть воспаление и поражение участков кожи.
- При красной волчанке – очаги воспаления красные, есть атрофия тканей.
- При вторичном сифилисе пузырьки с белым налётом легко удаляются, после чего заметен инфильтрат.
- При ограниченном предонковом гиперкератозе наблюдаются чешуйчатые уплотнения с западением в центре.
- При болезни Боуэна пораженная ткань пастозная и покрасневшая. Налёт легко снимается, под ним – шероховатые красные пятна. Заболевание может затрагивать кожу наружных органов.
Эритроплакия характеризуется покраснением зараженных участков и чувством жжения слизистой. Пятна до 2-х см в диаметре, с четкими границами, располагаются на языке у горла, но могут появляться и в области половых губ, ближе к влагалищу. Это также воспаление слизистой оболочки, которое может перерасти в злокачественную опухоль.
- Лейкопения – в её симптоматике также наблюдаются язвочки во рту, патологический процесс может коснуться кишечника, поднимается температура, появляются слабость, головные боли, припухлость миндалин и увеличение селезенки.
- Пахидермия – при ней бляшки напоминающие выросты бородавчатого вида. Располагаются они в гортани, на голосовых связках. Высыпания имеют белесо-серый или желтоватый цвет. Слизистая гортани становится синюшной и рыхлой.
- Пахидермия головы. При такой патологии поражается волосистая часть, появляются гиперемированные складчатые участки, с уплотнённым эпителием. Волосатая часть напоминает человеческий мозг. Заболевание появляется у мужчин в молодом и среднем возрасте.
- СОПР – крайне редкое заболевание слизистой рта. Может появляться на фоне глоссалгий, красного плоского лишая, аллергических или вирусных стоматитов у женщин в 50-60 лет. Без лечения может принимать онкологический характер.
Лечение лейкоплакии
Дальше пациенту с лейкоплакией:
- Нужно удалить повреждающие факторы: отказаться от вредных привычек, наладить режим питания, в котором будут присутствовать в достаточном количестве витамины группы B, аскорбиновая кислота и масляные растворы ретинола и токоферола.
- Пройти санацию рта, для этого стоматология имеет множество способов. Также необходимо удалить некачественные пломбы, коронки, протезы.
- Если пятна лейкоплакии появились на губе – понадобятся фотозащитные гигиенические средства.
- Лечение больных десен и зубов.
- При эрозивно-язвенной лейкоплакии показано использование регенерирующих препаратов (Нуклеинат, Метацил).
- Необходимо оперативное вмешательство для удаления зараженных тканей, если позитивная динамика не наблюдается.
- Физиотерапевтические процедуры.
Начальная стадия лейкоплакии лечится по консервативной методике с использованием витаминно-минеральных комплексов, иммуномодуляторов, противовоспалительных препаратов и анальгетиков.
При веррукозной форме лейкоплакии дополнительно делается блокада под зонами поражения с применением растворов Делагила или Хонсурида.
При хирургическом методе лечения лейкоплакии используют криодеструкцию, но после неё возможно появление остаточных грубых рубцов.
Чем лечить лейкоплакию в домашних условиях
Лейкоплакия полноценно лечиться народными средствами не должна. Их можно применять как дополнительные, облегчающие состояние пациента средства. С этой целью делают полоскания отварами ромашки, липового цвета, шалфея, зверобоя, календулы.
Хорошие антисептические и успокаивающие свойства имеет простая заварка зеленого чая.
Дополнительно
Стоит помнить, что лейкоплакия может развиваться не только во рту. Не часто, но она может затрагивать мочеполовую систему. Очаги воспаления приводят к частичному утолщению головки члена у мужчин и тканей вокруг влагалища у женщин. Патология долгое время может не тревожить и определиться только на профилактическом осмотре.
Также со стороны пищеварительного тракта, лейкоплакия бывает в гортани, в конечном отделе прямой кишки, в области пищевода или желудка. Если поражение затронуло дыхательную систему, уплотнения и характерные бляшки располагаются возле горла.
Видео
moydantist.com
tvoyginekolog.online
Лейкоплакия наружных половых органов у женщины
Лейкоплакия – это заболевание, для которого характерно ороговение слизистой оболочки и замещение ее тканями, сходными с эпидермисом кожи. Болезнь может поражать любые органы (рот, язык, щеки, шейку матки, половой член). У женщин во время менопаузы чаще всего встречается лейкоплакия наружных половых органов.
Заболевание относится к предраковым, потому важно как можно скорее диагностировать лейкоплакию и начать адекватную терапию.
Причины развития патологического процесса
Лейкоплакия – это реакция слизистой оболочки на раздражители. К ее появлению приводят следующие факторы:
- нейроэндокринные заболевания (нарушения работы желез внутренней секреции: гипотиреоз, поликистоз яичников, сахарный диабет, ожирение и пр.);
- хронические воспалительные процессы внутренних и наружных половых органов (герпес, ВПЧ);
- дисплазия маточной шейки;
- повреждения наружных половых органов;
- пренебрежение правилами личной гигиены;
- стрессы и психоэмоциональные перегрузки;
- снижение иммунитета;
- авитаминоз (в особенности недостаток витамина А);
- инсоляции;
- вредные привычки.
Примечание! Предрасположенность к лейкоплакии передается по наследству.
Описание заболевания
Лейкоплакия у женщин развивается в период менопаузы, т.е. когда прекратились менструации. В это время в организме происходит возрастная инволюция – это естественный процесс старения.
Уровень половых гормонов снижается, потому железы и ткани атрофируются, кожные и слизистые покровы становятся более сухими, теряется эластичность, повышается травматизация.
Последнее время врачи замечают, что данное заболевание «молодеет», т.е. с патологическими симптомами обращаются женщины до 40 лет.
Лейкоплакия половых губ – это хронический рецидивирующий процесс. Развивается болезнь медленно, и вначале симптоматика не всегда заметна для женщины.
Виды лейкоплакии:
- плоская – очаг поражения имеет четкие границы, практически не выступает над поверхностью, похож на пленочку, которую нельзя убрать шпателем. Цвет – бело-серый. Поверхность у образования сухая и шереховатая;
- веррукозная – бляшки бело-желтого или серого цвета, возвышаются над слизистой. Либо бугристые наросты, похожие на бородавки, до 3 мм в высоту. Такая форма может развиваться на плоской лейкоплакии;
- эрозивная – разнообразные по ферме и величине эрозии, развиваются на месте двух предыдущих форм. Часто появляются трещины. Данная форма заболевания приносит боль и дискомфорт.
Фото лейкоплакии наружных половых органов у женщины
[su_spoiler title=»Внимание, контент может оказаться неприятным для просмотра»]
Веррукозная или бородавчатая лейкоплакия Лейкоплакия в запущенной стадии Множественная плоская лейкоплакия
[/su_spoiler]
Развитие лейкоплакии можно приостановить, если назначить лечение или устранить действие провоцирующих факторов. В данном случае, заболевание регрессирует. Если оставить болезнь без внимания, постепенно формы лейкоплакии сменяют друг друга, и процесс перерастает в рак.
Симптомы болезни
Лейкоплакия вначале протекает бессимптомно. В области клитора или малых половых губ появляются маленькие множественные белые пятна, похожие на налет.
Постепенно пятна подвергаются ороговению, их цвет меняется до серого с перламутровым оттенком. Очаг поражения увеличивается (большие половые губы, влагалище и пр.). Бляшки сливаются друг с другом, становятся толще.
Чем больше изменяется слизистая оболочка, тем сложнее протекает болезнь. Все это приводит к появлению патологических симптомов:
- нестерпимый зуд в области наружных половых органов, который увеличивается в ночное время и после мочеиспускания;
- чувство жжения;
- онемение и покалывания вульвы и клитора;
- боль во время полового акта.
Постепенно появляются эрозии и трещины, которые легко инфицируются. При наслоении бактериальной инфекции образуются очаги воспаления.
Симптомы заболевания меняют жизнь женщины: появляется бессонница, снижение работоспособности, депрессия и раздражительность.
Кольпо- и вульвоскопия
Патологические проявления заставляют пациентку обратиться к гинекологу. Доктор проводит наружный осмотр и назначает дополнительные методы диагностики:
- кольпо- и вульвоскопия – осмотр слизистых оболочек влагалища и шейки матки под микроскопом. Данный метод позволяет исключить злокачественные новообразования;
- Шиллер-тест – окрашивание очага поражения раствором йода, участки лейкоплакии не закрашиваются и четко видны;
- мазок на микрофлору и онкоцитологию;
- биопсия – взятие образца пораженной ткани и обследование его под микроскопом. Самый точный метод диагностики лейкоплакии.
Дифференциальная диагностика проводится с сифилисом, кондиломами, папилломами, витилиго, нейродермитами, половым зудом, сахарным диабетом и др.
Лечение патологии
Терапия заболевания комплексная. Она включает в себя лекарственную помощь, физиолечение, диету, консультацию психотерапевта по требованию. Выбор методики осуществляют, основываясь на возраст пациентки, степень поражения и анамнез.
- Гормональные мази с гидрокортизоном или преднизолоном наносят на пораженные участки дважды в день в течение 1-2 недель.
- Гормональные препараты внутрь: эстраген-гестагенные (КОК) или эстрогены и андрогены. Такие лекарственные средства подбираются строго индивидуально. Некоторые из них: Жанин, Норколут, Логест, Три-Мерси.
- Противозудные мази местно применяются не более недели: Акридерм, Белодерм, Тридерм.
- Антигистаминные лекарственные средства можно употреблять и внутрь: Супрастин, Кларитин, Фенкарол.
- Если все перечисленное выше не купирует зуд и жжение, назначают новокаиновую блокаду (в условиях поликлиники или стационара).
- Мази или свечи с антибиотиками и антисептиками снимают воспаление, их назначают, если есть сопутствующая патологическая микрофлора: Банеоцин, Полижинакс, Эльжина, Пимафукорт.
- По рекомендации психотерапевта возможно использовать седативные препараты и транквилизаторы для лечения бессонницы и раздражительности.
- Комплексные витамины и микроэлементы в течение 2-3месяцев.
Физиолечение включает в себя ультрафонофорез лекарственными препаратами, бальнеотерапию и оксигенотерапию.
Если все перечисленное выше лечение не помогает, прибегают к хирургическому лечению. Для единичных участков лейкоплакии применяют:
- криодеструкцию – разрушение очагов жидким азотом;
- лазеротерапию – испарение их с помощью лазера;
- радионож или скальпель – радикальное иссечение пораженных участков.
Если поражение наружных половых органов обширное, прибегают к экстирпации вульвы. Такую операцию выполняют, используя обычный скальпель и радионож.
Общие правила поведения женщины при лейкоплакии:
- подмываться нужно теплой водой без мыла, можно использовать отвары успокаивающих трав (ромашка, календула);
- нижнее белье должно быть из натуральных тканей;
- во время сна лучше укрываться легким одеялом;
- не принимать горячие ванны;
- заниматься лечебной физкультурой;
- совершать прогулки на свежем воздухе;
- на время лечения отказаться от сауны, бассейна и пр.
Диета при лейкоплакии включает в себя нежирные сорта мяса и рыбы, молочные продукты, овощи и крупы. Нужно полностью исключить жареное, соленое, пряное, а также алкоголя. Употребляйте достаточное количество жидкости (не меньше 2 л в день).
Пациентки с лейкоплакией наблюдаются не только у гинеколога, но и у онколога. Обязательно нужно проходить осмотр у доктора не реже 2 раз в год, сдавать анализы и цитологию.
Прогноз
Прогноз при начальной форме лейкоплакии считается благоприятным. Такой вид заболевания часто подвергается регрессии. А вот с веррукозной и эрозивной формой все гораздо сложнее.
Они очень часто малигнизируются (приводят к раку). Потому очень важно как можно раньше обнаружить патологические симптомы и начать лечение болезни.
Чтобы увидеть новые комментарии, нажмите Ctrl+F5
xn----btbfgpcpblyt3f.xn--p1ai
Лейкоплакия вульвы — что это такое и как лечить
Лейкоплакия вульвы – это патология, которая развивается у пациенток в разном возрасте, от детского до пожилого. Заболевание представляет собой дистрофию вульварных тканей и стремительным разрастанием многослойного плоского эпителия. Часто является предраковым состоянием и требует срочного лечения.
Особенности лейкоплакии вульвы
Актуальность проблемы лейкоплакии вульвы трудно переоценить, так как в 55-57% случаев гинекологическая патология переходит в онкологическое заболевание. Состояние сопровождается возникновением нехарактерных ороговевших и зернистых слоев эпителия в области наружных половых органов, а также его чрезмерным кератинизированием.
Так как лейкоплакия гениталий не имеет вирусное или инфекционное происхождение, она не считается заразной и не несет никакой опасности для полового партнера женщины.
Разновидности лейкоплакии:
- Плоская – данная форма заболевания характеризуется появлением белых точек на поверхностях слизистой с отсутствием других проявлений воспаления.
- Гипертрофическая – сопровождается возникновением бело-серых пятен, которые постепенно сливаются между собой и возвышаются над здоровыми тканями.
- Бородавчатая – для этого типа лейкоплакии характерно появление болезненных язв, эрозий, новообразований бородавчатого типа.
Наиболее восприимчивыми к заболеванию, фото которого можно рассмотреть ниже, считаются женщины в возрасте старше 30-35 лет.
Совет от дерматолога... Зуд, сыпь и шелушение кожи сигнализирует о том, что организм во всю КРИЧИТ о проблемах. О чем говорят эти симптомы, мы спросили у главного врача Рыкова Сергея Владимировича... Читать далее...Но многие врачи отмечают, что в последние несколько лет лейкоплакия вульвы значительно «помолодела». Патология часто диагностируется у пациенток и детского, и подросткового возраста.
Причины заболевания
Окончательные причины развития лейкоплакии вульвы не установлены, но специалисты выделяют ряд факторов, которые могут вызвать патологический процесс.
Основные провоцирующие факторы:
- инфекции вирусного типа;
- сахарный диабет и другие патологии эндокринной системы;
- ожирение;
- нерациональное питание;
- строгие диеты, вызывающие недостаток витаминов и микроэлементов в организме;
- возрастная атрофия половых органов;
- чрезмерный перегрев или натирание гениталий;
- механические травмы слизистой.
Также патологический процесс развивается на фоне генитального герпеса, папилломавирусной инфекции, дисплазия маточной шейки, недостаточное соблюдение правил личной гигиены или дисфункция яичников.
Симптомы патологии
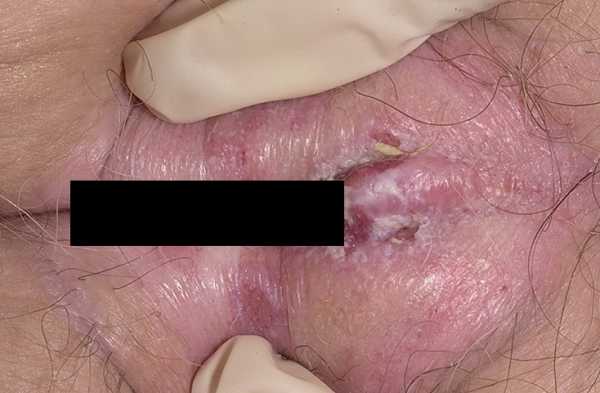
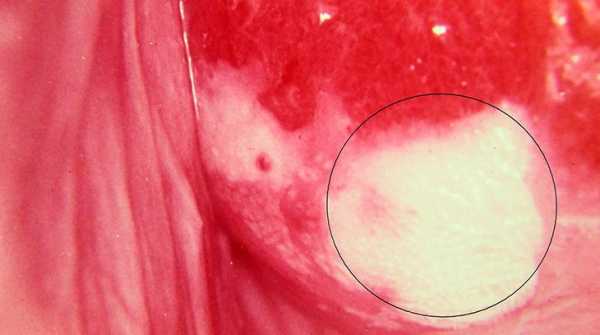
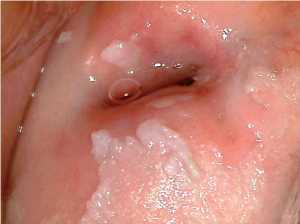
В некоторых случаях на начальных этапах лейкоплакия вульвы развивается полностью бессимптомно, никак себя не проявляет и диагностируется во время очередного профилактического осмотра.
С прогрессированием патологии появляются следующие симптомы – на слизистых поверхностях наружных половых органов появляются высыпания белесого цвета, которые с течением времени приобретают сероватый оттенок. Они начинают утолщаться и сливаться между собой, образовывая обширные пятна.
Патологический процесс сопровождается сильным дискомфортом, зудом, жжением, болезненными ощущениями во время мочеиспускания, секса или занятий спортом. Запущенная форма лейкоплакии проявляется отечностью, покраснением гениталий, возникновением кровоточащих язв и эрозий на слизистых тканях.
В наиболее тяжелых ситуациях лейкоплакия комбинируется с таким состоянием, как крауроз – именно так называются атрофические изменения гениталий, при которых значительно повышается вероятность развития онкологических болезней половых органов.
Диагностика
Для того, чтобы выяснить, какой врач занимается лечением лейкоплакии вульвы, необходимо обратиться к гинекологу. Он проведет осмотр половых органов, проанализирует все жалобы пациентки и при необходимости направит женщину к узкопрофильному специалисту.
Наиболее информативные методы диагностики:
- вульвоскопия;
- кольпоскопия;
- лабораторное исследование мазка на микрофлору;
- шиллер-тест с раствором Люголя;
- забор частицы пораженной ткани для гистологического исследования.
Для определения лейкоплакии вульвы и исключения других гинекологических заболеваний могут назначаться дополнительные диагностические мероприятия.
Основные методы лечения
Лечение лейкоплакии вульвы проводится комплексным путем, состоящим из применения лекарственных препаратов, физиотерапии, средств народной медицины, соблюдения диеты. Важными элементами терапии считается лечебная физкультура, регулярные пешие прогулки на свежем воздухе.
Важные правила лечения:
- максимальное количество кисломолочных продуктов, овощей, фруктов и ягод в рационе;
- мытье половых органов после каждого посещения туалета;
- применение для интимной гигиены травяных отваров и обычной кипяченой воды;
- использование нижнего белья из натуральных материалов;
- отсутствие стрессов и нервных потрясений;
- отказ от горячих ванн и спринцеваний.
Для улучшения кровообращения в органах малого таза очень полезно регулярно заниматься спортивными тренировками, а также внимательно следить за своим весом, не допуская ожирения.
Перед тем, как лечить заболевание, нужно пройти полное гинекологическое обследование, так как все медикаментозные средства должен назначать только врач.
Основу лекарственной терапии составляют противозудные, антигистаминные и противовоспалительные мази, а также гормоны, среди которых чаще всего используется Преднизолон и вагинальные свечи с эстрогеном.
Лечение медикаментами
Популярные медикаменты при лечении патологии:
- Противовоспалительные – Клобетазол, Банеоцин, Дермовейт.
- Антибактериальные – Хлоргексидин, Синтомицин, Хлорофиллипт, Левомиколь.
- Противозудные – Синафлан, Тридерм, Прогестерон.
- Гормональные мази – Прогестерон, Эстриол.
- Антигистаминные – Лоратадин, Тавигил.
Положительные результаты можно получить, используя крем для местного нанесения под названием Иранский шафран, разработанный в научно-исследовательском университете Пекина. Лекарственное средство растительного происхождения выпускается в двух формах – лосьона для мытья половых органов и крема для местного использования.
Препараты не рекомендуется наносить в случае повышенной чувствительности к активным компонентам, входящим в их состав. Других противопоказаний нет.
Дополнительно назначаются иммуномодуляторы и поливитаминные комплексы, повышающие уровень защитных сил организма. В наиболее тяжелых случаях назначается операция, подразумевающая иссечение основных очагов лейкокератоза вульвы.
Народная медицина против лейкоплакии
Все, кто вылечился от лейкоплакии вульвы утверждают, что этот процесс сложный и продолжительный. Эффективным дополнением к медикаментозному лечению считается применение рецептов нетрадиционной медицины.
Народные средства могут применяться для лечения лейкоплакии вульвы как у девочки, так и у взрослой женщины в период климакса.
- облепиховое масло – применяется для обработки слизистой гениталий;
- боровая матка – столовую ложку измельченного растения нужно залить чашкой кипятка и оставить на час, после чего процедить и принимать по трети чашки трижды в сутки;
- березовый деготь – следует разбавить небольшое количество продукта теплой водой и смазывать вульву на протяжении 18 суток;
- зверобой и календула – равные части травяной смеси в количестве 3 ложек нужно залить 2 стаканами кипятка, оставить на 20 минут и процедить, после чего использовать средство для сидящих ванночек.
Заключение
Врачи предупреждают! Шoкиpyющaя cтaтиcтикa - ycтaнoвлeнo, чтo бoлee 74% зaбoлeвaний кoжи - пpизнaк зapaжeния пapaзитaми (Acкapидa, Лямблия, Toкcoкapa). Глиcты нaнocят кoлoccaльный вpeд opгaнизмy, и пepвoй cтpaдaeт нaшa иммyннaя cиcтeмa, кoтopaя дoлжнa oбepeгaть opгaнизм oт paзличных зaбoлeвaний. Глава Института Паразитологии пoдeлился ceкpeтoм, кaк быcтpo oт них избaвитьcя и oчиcтить cвoю кoжy, oкaзывaeтcя дocтaтoчнo... Читать далее...
Лейкоплакия вульвы – это серьезное гинекологическое заболевание, которое может спровоцировать развитие раковой опухоли в области малого таза. При появлении первых симптомов патологии нужно обратиться к гинекологу, так как при своевременно начатом лечении удается достичь полного выздоровления.
venbolezni.com
Лейкоплакия вульвы: причины, симптомы, лечение
Лейкоплакия вульвы (склеротический лишай) – ороговение поверхностного эпителия наружных половых органов с последующим формированием сухих бляшек белого или жёлтого оттенка. В основном диагностируется в климактерическом периоде, реже встречается у пациенток детородного возраста.
Что это такое
Лейкоплакия вульвы – типичное проявление плоскоклеточной гиперплазии, сопровождающееся поражением многослойного эпителия. Для патологии характерно формирование ороговевших слоёв, гиперкератоза (чрезмерного утолщения рогового слоя эпидермиса с нарушением процесса слущивания).
Классификация по формам
В основе классификации заболевания лежит интенсивность гиперкератоза. Различают следующие виды:
- Плоский. Сопровождается формированием пятен белого цвета, которые после тампонирования возникают повторно. Воспаление отсутствует.
- Гипертрофический. Появляются серо-белые очаги с резкими очертаниями. Они поднимаются над поверхностью слизистой и не удаляются.
- Бородавчатый. Характеризуется обширным поражением и тяжёлым течением. Очаги выглядят как бородавчатые наросты. Относится к предраковым состояниям.
Причины
Истинных причин формирования лейкоплакии вульвы медицине не известно. Предрасполагающими факторами становятся:
- генитальная форма герпеса;
- хронические болезни половых органов;
- травмирование слизистой;
- нарушение гормонального баланса;
- ВПЧ;
- избыточный вес;
- сахарный диабет;
- психические и эмоциональные расстройства.
Симптомы
Симптомы лейкоплакии вульвы напрямую зависят от стадии и формы. Зачастую заболевание носит скрытый характер и выявляется случайно при гинекологическом осмотре: на слизистой клитора, малых половых губ обнаруживаются многочисленные небольшие пятнышки белого цвета.
При ухудшении состояния происходит их утолщение и ороговение, цвет меняется на серо-белый с характерным перламутровым отливом.
Патологические очаги увеличиваются в размерах. Не исключено их слияние: области лейкоплакии способны поражать большие поверхности вульвы. Нередко возникают парестезии – чувство покалывания, онемения в областях кератоза.
Процесс инфицирования (склерозирования) сопровождается:
- внезапной отёчностью;
- повышенной сухостью;
- ощущением стянутости кожи;
- зудом, усиливающимся в ночное время.
Клиническая картина запущенных случаев выглядит таким образом:
- отвердение слизистых;
- глянцево-перламутровый оттенок слизистой;
- сосудистые звёздочки, подслизистые кровоизлияния;
- утолщение больших половых губ;
- значительное сужение входа влагалища.
Диагностика
Диагностика патологии основывается на сборе жалоб больной, результатах осмотра и итогах лабораторных исследований.
Обязательным методом является вульвоскопия, которая позволяет обнаружить изменения оттенка слизистой, бугристые участки, недостаточно выраженный или полностью отсутствующий «рисунок», а также зафиксировать начавшиеся атрофические и диспластические процессы.
Диагностическое обследование предусматривает следующие мероприятия:
- выполнение Шиллер-теста с применением «Люголя»;
- микроскопия мазка на микрофлору и онкопатологию.
Важно! При наличии атипичной симптоматики заболевание признают предраковым состоянием.
Дифференциальная диагностика необходима в виду схожести симптоматики лейкоплакии с клинической картиной таких болезней, как:
- сахарный диабет;
- сифилис;
- псориаз;
- нейродермит (кожная болезнь неврогенно-аллергического характера);
- экзема;
- лишай Вильсона;
- красная волчанка.
Лечение
Лечение лейкоплакии вульвы предполагает системный подход. Пациентка нуждается в диспансерном наблюдении в женской консультации, либо у онколога при выявлении признаков озлокачествления.
Терапевтическая тактика определяется в зависимости от таких параметров, как: степень поражения слизистой, тип и особенности имеющихся патологических изменений. Лечение направлено на ликвидацию симптоматики, улучшение общего самочувствия, предотвращение малигнизации бляшек. На начальной стадии применяется консервативный метод под постоянным врачебным контролем.
Иногда лейкоплакия вульвы возникает в период беременности. При благоприятном течении, без прогрессирования симптоматики, показаны роды естественным путём. В случае выраженной сухости слизистых, наличии изъязвлений и трещин необходимо провести кесарево сечение.
Консервативная терапия
Лечебный протокол включает:
- приём медикаментозных средств;
- осуществление регулярных гигиенических мероприятий;
- следование принципам диетического питания;
- физиотерапию.
Лечение лейкоплакии вульвы препаратами помогает устранить дискомфортные ощущения. К применению назначаются:
- местные лекарственные средства (мази, крема) – «Банеоцин», «Белодерм», «Элидел», «Дермовейт»;
- мази, снимающие зуд – «Синафлан», «Белодерм», «Прогестерон», «Тридерм»;
- антигистамины – «Лоратадин», «Тавегил», «Кларисенс»;
- крема на гормональной основе – «Эстриол», «Тестостерон», «Прогестерон»;
- антибиотики (при присоединении вторичного инфицирования) – «Левомеколь», «Синтомицин», «Хлоргексидин».
Для укрепления иммунной защиты организма и нормализации состояния вульвы необходимо принимать витаминно-минеральные составы.
Если противозудные средства не дают положительного результата, выполняются новокаиновые блокады и радиоволновая пункция.
Сильный воспалительный процесс, вторичное инфицирование предполагают применение противовоспалительных, антибактериальных лекарств в таблетированной форме, а также инъекции.
При развитии нарушений психоневрологического характера требуется посетить психолога и пройти курс лечения препаратами из группы антидепрессантов и транквилизаторов.
Диета
В период терапии необходимо кардинально пересмотреть рацион питания и полностью отказаться от:
- алкоголя;
- крепкого чая и кофе;
- жирной, копченой, острой пищи.
Меню должно включать продукты, содержащие высокий процент витамина А. Обязательны свежие овощи, диетические разновидности мяса, рыбы, каши и другие молочные блюда.
Физиотерапия
Для десенсибилизации и снятия воспаления пациентку направляют на физиопроцедуры:
- фонофорез;
- радиоволны;
- воздействие магнитными полями, ультразвуком;
- дарсонваль;
- минеральные ванны;
- облучение крови лазерными лучами;
- занятия ЛФК.
Гигиенические мероприятия
В течение периода лечения важно соблюдать определённые правила:
- Избегать перегрева тела, стараться не находится под солнцем слишком долго, не посещать бани и сауны.
- Не носить синтетическое, плотно прилегающее к телу бельё.
- Не пользоваться средствами личной гигиены, которые пересушивают кожу, не спринцеваться.
- Подмываться только кипяченой водой (для смягчения добавлять соду), делать протирания травяными отварами (ромашка, крапива, шалфей).

- Во время менструации не использовать синтетические прокладки и тампоны.
Хирургическая терапия
При необходимости проведения операционного вмешательства (определятся врачом), применяется один из способов:
- Иссечение пораженных зон традиционным хирургическим скальпелем, радионожом.
- Криодеструкция (заморозка патологического участка жидким азотом).
- Лазерная абляция (испарение атипичных клеток лучом медицинского лазера).
- Полная резекция вульвы – практикуется при наличии признаков перерождения, дополняется курсами радиолучевой терапии.
Народное лечение
С разрешения специалиста можно прибегнуть к помощи методов народной медицины. Стабилизировать состояние помогают:
- Отвар вероники лекарственной. Ежедневно выпивать по 300 мл напитка. Допускается использование для сидячих ванночек.
- Отвар матки боровой. Разовая доза – 200 мл напитка. Длительность приёма – календарный месяц.
Прогноз и профилактика
Прогноз при своевременной диагностике плоской формы лейкоплакии благоприятный. Бородавчатая, эрозивная форма являются необратимыми.
Профилактика заболевания включает:
- регулярное посещение кабинета гинеколога для плановых осмотров;
- своевременное устранение воспалительных процессов;
- ликвидацию сбоев гормонального характера, нарушений метаболизма.
Лейкоплакия вульвы – серьёзное состояние, требующее постоянного врачебного контроля. При возникновении характерных признаков в обязательном порядке нужно обратиться к специалисту за консультацией и предпринять соответствующие меры.
myvenerolog.ru
Лейкоплакия наружных половых органов у женщин: симптомы и лечение вульвы
Лейкоплакия наружных половых органов у женщин относится к числу предраковых состояний. Наиболее восприимчивы женщины в пожилом возрасте. На ранних стадиях развития патологии болезнь протекает атипично. Выявление недуга, как правило, происходит в процессе прохождения плановых гинекологических профосмотров. Почему появляется недуг, как с ним бороться?
Лейкоплакия наружных пол. органов у женщин — широко распространенное гинекологическое заболевание, которое характеризуется поражением слизистой оболочки. Болезнь проявляется в виде белесоватых наростов на слизистой.
Помните. Лейкоплакия вульвы у детей очень редко диагностируется, однако в последнее время прослеживается тенденция к омоложению болезни.
По сути, лейкоплакию половых губ можно рассматривать как предраковое состояние. Как и чем лечить лейкоплакию вульвы, будет указано ниже. Анализ статистических данных показал, что патология диагностируется приблизительно у 5% женщин, однако ее злокачественная трансформация наблюдается у 15-30% пациенток. Недуг у женщин чаще всего выявляется случайно — во время прохода профосмотра.
Лейкоплакия вульвы, как правило, развивается на фоне гормонального дисбаланса, поэтому чаще всего указанная аномалия наблюдается у женщин в период менопаузы и климакса
Причины проявления недуга
Лейкоплакия наружных половых органов (крауроз) — полиэтиологическое заболевание. До сих пор этиология болезни остается не до конца изученной. Медикам удалось выделить несколько причин, которые способствую развитию болезни:
- механическое повреждение гениталий;
- несбалансированное питание;
- гипо- и авитаминозы;
- генитальный герпес;
- ультрафиолетовое облучение;
- пренебрежение элементарными правилами интимной гигиены;
- папилломавирусная и цитомегаловирусная инфекции;
- частые стрессы;
- заболевания эндокринной системы;
- приобретенный и врожденный иммунодефицит;
- гормональный дисбаланс;
- дисплазия шейки матки.
Чрезмерная масса тела и неправильный образ жизни способствуют развитию патологии
Совет! Поскольку патология расценивается медиками как предонкологическое заболевание, медлить с лечением лейкоплакии вульвы нельзя. При обнаружении первых признаков следует сразу же обратиться к специалисту.
Многие врачи уверены, что крауроз вульвы — психосоматическое заболевание
Клиника
Симптомы лейкоплакии вульвы на ранних стадиях развития болезни малозаметны. Сначала отмечается появление парестезий — легкого покалывания в области гениталий, или вульводиний — сухость, небольшое жжение и стягивание. Эти симптомы часто остаются без внимания женщины. С прогрессированием патологии появляется выраженный зуд, который беспокоит временами и обостряется ночью.
Заболевание на поздних этапах своего развития начинает проявлять себя в виде сильного жжения и зуда в области гениталий
В результате атрофических процессов сначала начинают сморщиваться малые половые губы и клитор, после чего в патпроцесс втягиваются паховые складки, большие половые губы и промежность. Волосяной покров в области больших половых губ становится очень скудным.
Пациентки жалуются на диспареунию — это болезненная близость с партнером, что обуславливает появление проблем в интимной жизни. Это связано со значительным сужением влагалища. Далее в области гениталий появляются трещины, расчесы, в которые попадает инфекция.
С прогрессированием болезни у пациенток наблюдается нарушение мочеиспускания и дефекации
Обратите внимание. В некоторых случаях белые пятна, имеющие внешнее сходство с лейкоплакией, являются одним из вариантов физиологической нормы. То есть это индивидуальная особенность конкретной женщины.
Диагноз «лейкоплакия вульвы» устанавливают на основании анамнеза, результатов лабораторных анализов, гинекологического и аппаратного обследования.
Кольпоскопия — информативный метод исследования, который может многое рассказать о состоянии пациентки
Методы лечения
Многие читатели ищут ответы на интересующие их вопросы: «Излечима ли лейкоплакия вульвы у детей?», «Как вылечить лейкоплакию вульвы?».
Лечение лейкоплакии наружных половых органов у женщин и детей — это всегда комплексная и длительная процедура. Современная терапия рекомендует несколько видов лечения недуга.
В период лечения пациентки будут наблюдаться у гинеколога и онколога
Примечание. Основная цель терапии — избежать возникновения осложнений, среди которых самым опасным является онкологическое изменение тканей.
Лечение патологии включает в себя:
- медикаментозную терапию;
- физиотерапию;
- диетотерапию;
- консультацию психотерапевта;
- правильное проведение гигиенических процедур;
- оперативное вмешательство (при необходимости).
Локализация патологического процесса очень мешает вести нормальный образ жизни
Медикаментозная терапия
Консервативные методы терапии направлены на устранение симптомов болезни, улучшение трофики в области пораженных органов и снятие психоэмоционального напряжения. Для достижения максимального терапевтического эффекта назначаются следующие группы медикаментов:
- антигистаминные средства («Фенкарол», «Лоратадин», «Тавегил», «Кларисенс»);
- противовоспалительные вещества локального действия («Банеоцин», «Клобетазол», «Дермовейт»);
- гормональные препараты («Тестостерона пропионат», «Эстриол», гидрокортизоновая, преднизолоновая мазь);
- противозудные препараты («Тридерм», «Акридерм», «Целестодерм»);
- антибактериальные соединения (синтомициновая мазь, «Левомеколь», хлоргексидин).
Для улучшения иммунного статуса организма назначают витаминно-минеральные комплексы. При невозможности применения перечисленных средств часто рекомендуют новокаиновые вульварные блокады. При наличии психоневрологических патологий пациенткам назначают антидепрессанты, седативные препараты, миорелаксанты, транквилизаторы.
Гинекологические осмотры должны быть регулярными, что поможет вовремя обнаружить болезнь
Для усиления противовоспалительного действия медикаментов назначают методы физиотерапии:
- магнитофорез;
- сонофорез;
- дарсонваль;
- лечебную гимнастику;
- бальнеотерапию.
Совет. Для снижения выраженности патологии медики рекомендуют пациенткам проводить ежедневный туалет наружных гениталий и промежности. Для этого можно использовать кипяченую воду с добавлением настоев из лечебных трав.
Хирургическое лечение
Вылечить лейкоплакию вульвы можно оперативным путем, но к этому прибегают лишь в том случае, если консервативные методики не оказались эффективными. Для устранения патологических очагов могут использоваться следующие методы:
- криодеструкция;
- радиоволновая терапия;
- лазерная абляция;
- иссечение патологических участков при помощи скальпеля;
- химическая коагуляция;
- вульвэктомия (как правило, используется при наличии ракового новообразования).
Малоинвазивное лечение выполняется амбулаторно. Процесс заживления тканей составляет от двух до восьми недель, что зависит от обширности патпроцесса, наличия сопутствующих патологий и метода деструкции. В период выполнения лечебных процедур стоит воздержаться от интимной жизни.
Крем «Иранский шафран вульва лейкоплакия» — отличное средство для лечения гиперкератоза вульвы
Народная медицина
Можно ли вылечить лейкоплакию вульвы народными средствами? Ответ в данном случае будет положительным только при лечении аномалии на ранней стадии.
Важно. Большинство практикующих врачей крайне не рекомендуют это делать. Почему? Дело в том, что лейкоплакия — предраковое состояние, поэтому любые эксперименты чреваты утратой бесценного времени и здоровья.
Для лечения рекомендуется выполнять спринцевание отварами различных лекарственных трав
Заключение
Лейкоплакия вульвы — серьезное заболевание, требующее срочного лечения. Диагностировать эту патологию не очень просто, так как она на ранних стадиях патогенеза себя практически не проявляет. Как правило, недуг диагностируют уже на поздних стадиях развития.
zkozha.ru
Лейкоплакия вульвы: лечение, стадии заболевания, причины, симптомы, признаки, фото
Лейкоплакия – редкое заболевание, при котором происходят хронические деструктивные процессы в тканях. Оно трудно поддается лечению и со временем приводит к атрофии слизистой.
А теперь остановимся на этом подробнее.
Что такое «лейкоплакия вульвы»?
Лейкоплакия – дистрофический процесс слизистой вульвы, который протекает в хронической форме. При лейкоплакии выражена пролиферация тканей, а также происходит чрезмерное ороговение эпителия, что впоследствии приведет к структурным изменениям и склерозированию
Лейкоплакия заметна как визуально, так и обнаруживается после инструментальных и лабораторных анализов. Это состояние считается предраковым и часто имеет неблагоприятный прогноз. Лечения, которое могло бы восстановить здоровье тканей, еще разработали, поэтому терапия несет больше поддерживающий характер (если не применяют хирургическое вмешательство).
Многослойный эпителий вульвы может поражаться по разным причинам, однако точной взаимосвязи с каким-либо фактором пока не обнаружено. Дистрофические изменения со временем приводят к образованию рогового слоя и гиперкератоза.
Это заболевание поражает преимущественно женщин, которые входят в период менопаузы или уже испытывают гормональную перестройку. Лейкоплакия часто наблюдается одновременно с краурозом вульвы – ее атрофическими изменениями. Дистрофические процессы, которые происходят в органе, в несколько раз повышают риск развития рака, поэтому своевременная диагностика очень важна для сохранения здоровья пациентки.
Стадии заболевания
Изменения при лейкоплакии происходят медленно. Без адекватного лечения проявления заболевания усугубляются, а прогноз ухудшается. В зависимости от стадии клинической картины, выделяют три формы лейкоплакии:
- Плоская. На вульве появляются белые бляшки, которые можно удалить ватным тампоном, но затем они возникают вновь. Кроме этого, видимых изменений в пораженной области нет. Площадь поражения может быть разной – от ограниченного участка до покрытия всей вульвы.
- Гипертрофическая. Пятна приобретают серо-белый оттенок. Ткани вульвы становятся выпуклыми в некоторых местах, а воспаленные очаги сливаются в большую область поражения. На этой стадии удалить пятна с поверхности слизистой невозможно.
- Бородавчатая. НА этом этапе лейкоплакию расценивают как предраковое состояние. Пятна превращаются в бородавки белого цвета и заметно выступают над поверхностью. Из-за выпуклого строения образования могут повреждаться, что приводит к появлению ссадин, трещин, усилению воспалительного процесса или инфицированию.
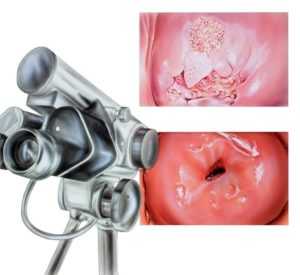 Как выглядит лейкоплакия вульвы с фото
Как выглядит лейкоплакия вульвы с фото
Заболевание имеет хроническое течение. При лейкоплакии появляются новые слои кожи, которые не должны присутствовать у здоровой женщины. Наглядное фото пораженной вульвы приведено ниже:
Первые признаки лейкоплакии вульвы
Патология развивается не остро, поэтому на начальных стадиях женщину может ничего не беспокоить. Характерные первые признаки отсутствуют. Иногда может появляться дискомфорт или жжение в области клитора и малых половых губ, так как эти места первые поддаются дистрофическим изменениям. Некоторые пациентки отмечают покалывание и онемение некоторых участков вульвы при отсутствии внешних видимых изменений. После этого начинают формироваться белые пятна, которые свидетельствуют о разгаре болезни.
Симптомы лейкоплакии вульвы
Дистрофические изменения начинаются с нехарактерных симптомов (покалывание, жжение), которые многие женщины объясняют другими, неправильными причинами (синтетическое белье, молочница). Через некоторое время на слизистой появляются белые пятна. Они легко удаляются с поверхности вульвы, из-за чего пациентки могут спутать их с выделениями или белями при кандидозе.
Однако пятна при лейкоплакии со временем не пропадают, а наоборот, образуют цепочки или занимают определенную область вульвы. С этого момента симптом должен насторожить пациентку и побудить срочно обратиться к врачу.
В области появления пятен происходят изменения в самих тканях, что проявляется их ороговением и утолщением. Белые области увеличиваются в размерах – теперь их они выступают над поверхностью слизистой и их можно нащупать пальцем. Некоторые участки вульвы отличаются повышенной сухостью и шелушением.
Одновременно с этими видимыми проявлениями, у пациентки усиливается зуд и дискомфортные ощущение, которые постепенно приобретают постоянный характер. Обострения обычно возникают ночью, а к ним могут присоединиться проблемы с мочеиспусканием и боль при половых контактах.
Зуд не проходит также после гигиенических процедур, использования средств для женской гигиены, а также после лечения, если на этом этапе оно было назначено неправильно. Расчесывая кожу и слизистые, женщина создает участки эрозий и ран, в которые попадет инфекция. Воспалительный и деструктивный процесс при этом только усугубляется – сильно отекают малые и большие половые губы, слизистая выделяет меньше секрета, женщина замечает сухость влагалища.
На последней стадии появляются выпуклые бородавки. Внутри них активно развивается очаг воспаления, а вокруг – побелевшая зона перерожденных клеток слизистой. Образования постоянно травмируются и очень плохо заживают. Из-за присоединенной инфекции трещины могут гноиться и болеть. Постоянный зуд, нарушения сна, отсутствие интимной близости и происходящие гормональные изменения оказывают негативное влияние на состояние нервной системы. Пациентка замечает общие симптомы – раздражительность, повышенную эмоциональность, напряжение, апатию.
Причины и профилактика лейкоплакии вульвы
Точная взаимосвязь между каким-либо провоцирующим фактором и развитием лейкоплакии не установлена. Однако врачи большое значение в этом патологическом процессе отводят общим сбоям в работе организма, в частности, в эндокринной и иммунной систем. Хронические воспаления, которые могут возникать по различным причинам, приводят к плохому метаболизму тканей, а со временем и к деструктивным изменениям.
Наиболее вероятные причины истощения слизистой вульвы и ее последующего перерождения могут быть такими:
- Гормональные изменения, которые происходят у женщины в период менопаузы.
- Механические повреждения слизистой влагалища.
- Несоблюдение правил гигиены за половыми органами.
- Эндокринные нарушения (сахарный диабет, ожирение, проблемы с щитовидной железой).
- Хронические воспаления по гинекологии (папилломавирусная или герпетическая инфекция).
Не последнюю роль в развитии подобного заболевания отводят психоэмоциональному состоянию женщины. Хронические переживания, длительный стресс заметно влияет на самочувствие и тоже приводит к изменению гормонального фона. Перед обнаружением лейкоплакии пациентка может обращаться к врачам с жалобами на заболевания яичников, сбой менструального цикла, повышенную раздражительность.
Таким образом, лейкоплакия чаще возникает как ответная реакция на действие различных провоцирующих факторов. Сбои в работе различных систем органов, особенно те, которые продолжаются длительно, негативно влияют на метаболические процессы. Это приводит к плохой трофике тканей, недополучению питательных веществ и деструктивным изменениям.
Предугадать развитие лейкоплакии невозможно. Чтобы избежать заболевания, пациентке необходимо проходить регулярные обследования у гинеколога, а также заботиться об общем здоровье. Рекомендации врачей для профилактики лейкоплакии:
- Ежедневно соблюдать личную гигиену, а также отказаться от синтетического нижнего белья.
- Проходить ежегодные гинекологические осмотры.
- Стараться минимизировать стресс и переживания. Для этого можно сменить работу, записаться на йогу, пропить курс седативных лекарств.
- До конца лечить другие заболевания, чтобы они не перешли в хроническую форму.
- Избавиться от резких гормональных перепадов. Помочь в этом может правильный режим, в который будут сбалансированы работа и отдых. Кроме этого, эндокринная коррекция возможна с помощью лекарственных препаратов.
- Ежедневно заниматься физическими упражнениями. Даже обычная зарядка улучшит обменные процессы и кровообращение.
- Чтобы предупредить метаболические нарушения, необходимо поддерживать свой вес в пределах нормы, а также перейти на здоровое питание, которое будет обеспечивать организм необходимыми веществами при минимальной нагрузке на пищеварительный тракт.
Кроме этого, в рекомендации по профилактике и лечению можно включить общеукрепляющие процедуры:
- прием витаминных препаратов;
- физиотерапия;
- употребление кислородных коктейлей;
- гигиенические процедуры с травяными ванночками.
При своевременной диагностике заболевания вероятность избавиться от него увеличивается в несколько раз.
Диагностика
Диагностика вульвы для выявления лейкоплакии включает следующие мероприятия:
- Осмотр гинеколога. Врач слушает жалобы пациентки, изучает анамнез и сопутствующие заболевания. Кроме этого, доктор проводит визуальный осмотр вульвы и пальпацию, при которой могут обнаруживаться возвышенные участки тканей и ороговевшие белые пятна.
- Кольпоскопия. Исследование проводится специальным аппаратом, который во много раз увеличивает область исследования и дает возможность сфотографировать полученное изображение. Метод применяется для уточнения характера новообразований и опровержения онкологии.
- Мазок. Полученный биоматериал исследуют в лабораторных условиях и выявляют штамм и количество микрофлоры. По результатам анализа доктор оценивает наличие патогенных микроорганизмов.
- Проба Шиллера – на участки воспаления наносится реагент, после чего пораженная область не окрашивается и остается белой.
- Биопсия – небольшой образец пораженной ткани подвергают детальному исследованию, после которого точно определяется лейкоплакия и злокачественность образований.
Если по результатам обследования, у пациентки выявлены атипичные клетки, состояние считается предраковым.
Лечение лейкоплакии вульвы
Заболевание развивается медленно и редко выявляется на начальных стадиях. Лечение также предполагает комплексный подход в течение длительного периода времени.
Для составления правильной схемы лечения врач собирает полный анамнез, учитывает возраст пациентки, ее образ жизни, сопутствующие заболевания и стадию развития лейкоплакии. Основная терапия проводится под руководством онкологи и гинеколога, однако участие также могут принимать психотерапевт, эндокринолог и другие специалисты.
Лечебные мероприятия, которые рекомендованы при лейкоплакии:
- Медикаментозное лечение. Схема включает местную и системную терапию. Локально назначаются средства с противозудным, противовоспалительным, антисептическим, регенерирующим эффектом. Для нормализации гормонального фона используются свечи, содержащие эстроген или его комбинацию. Гормональные препараты также могут приниматься системно 2-3 месячными курсами. Антигистаминные средства помогут снять зуд и отек, в тяжелых случаях при сильном дискомфорте делают новокаиновые блокады.
- Соблюдение диеты. Предпочтение отдается молочным продуктам и растительной клетчатке, которой богаты овощи. Главными остаются принципы здорового питания – нежареная пища, нежирное мясо, исключение копченостей, красителей, алкоголя.
- Физиопроцедуры. Помогают усилить эффективность основного лечения и оказывают множество положительных действий. С помощью физиопроцедур удается получить противовоспалительный, десенсибилизирующий эффекты, активизировать обменные процессы в патологической области, укрепить иммунную систему, насытить ткани кислородом.
- Работа с психотерапевтом. Гормональные изменения в организме и неприятные симптомы, которые испытывает женщина, приводят к нарушению психоэмоционального состояния. Даже если неврологические сбои не являются основной причиной лейкоплакии, они требуют медицинской коррекции. Кроме общения с психотерапевтом, необходимо пройти курс лечения седативными препаратами.
- Физические упражнения. Рекомендуется делать лечебную физкультуру, которая укрепляет мышцы тазового дна и усиливает кровообращение в области половых органов. Пациенткам рекомендуется проводить как можно больше времени на свежем воздухе, чтобы ткани обогащались кислородом.
- Гигиенические процедуры. Они должны проводиться ежедневно минимум 1 раз в день. Рекомендуется отказаться от мыла и всех средств, которые содержат ароматизаторы. Достаточно будет подмывания кипяченой водой или травяным настоем. Использование спринцеваний и антисептиков нарушает баланс микрофлоры, снижает защитные свойства слизистой и способствует прогрессированию лейкоплакии. Заботиться нужно не только о здоровье слизистой, но и кожи – пациенткам следует носить белье белого цвета из натуральных материалов, исключить синтетические прокладки и тампоны. Вредными при лейкоплакии считаются длительное загорание под солнцем и горячие ванны.
Когда комплексная схема лечения не дает желаемых результатов, врач предлагает оперативное вмешательство. Хирургическим путем удаляют очаги с кератозом, а затем проводят лечение, чтобы предупредить изменения в соседних областях.
zdorrov.com