Лечение суставов - артроз, артрит, остеохондроз и многое другое
Лечение при инфаркте и после инфаркта
Лечение после инфаркта миокарда: какие препараты нужны?
Инфаркт миокарда – это острое и крайне опасное заболевание сердечно-сосудистой системы. Причина этой болезни – недостаточное кровоснабжение тканей миокарда.
При определенных условиях (например, неправильное питание, курение, наследственные факторы) на стенках артерий, которые питают сердечную мышцу образуются атеросклеротические бляшки или тромбы. В результате просвет сосудов сильно сужается, клетки миокарда недополучают питательных веществ и кислорода.
О приеме лекарств
Наш организм начинает подавать тревожные «звоночки», которые выражаются в болевых симптомах в области сердца. Так развивается ИБС или ишемическая болезнь сердца. Если своевременно не принять меры и не начать лечение, в тканях миокарда могут возникнуть очаги некроза. Именно это состояние и принято называть инфарктом миокарда.
Инфаркт миокарда требует срочной медицинской помощи. Промедление может привести к весьма плачевным последствиям.
А после купирования острого состояния, пациент нуждается в дальнейшем длительном и систематическим лечении. Скорее всего, больному придется полностью пересмотреть свой образ жизни и принимать определенные препараты в течение многих лет.
Медикаментозное лечение после инфаркта миокарда должна назначаться строго врачом-кардиологом, обычно специалист выписывает препараты нескольких групп.
Статины
Статины борются с основной причиной недостаточности кровоснабжения — холестериновыми бляшками. Лекарственные средства из этой группы расщепляют холестерин в печени и выводят его из организма, а также позволяют поддерживать уровень холестерина в крови на приемлемом уровне. Кроме того, статины снимают воспалительные процессы в сосудах.
К статинам относятся следующие препараты:
- Симвастатин (действующее вещество – симвастатин), дозировка 10, 20, 40 мг, стоимость в пределах 70-170 рублей
- Вазилип (симвастатин), расфасовка 10, 20, 40 мг, интервал стоимости 350-500 рублей
- Симгал (симвастатин), дозировка 10, 20, 40 мг, покупка обойдется в 300-600 рублей
- Симло ( симвастатин), расфасовка 10, 20, 40 мг, можно купить в аптеке за 250-350 рублей
- Кардиостатин (ловастатин), дозировка 20, 40 мг, стоимость в пределах 240-360 рублей
- Липостат ( правастатин), расфасовка 10, 20 мг, покупка обойдется всего в 140-200 рублей
- Лескол Форте (препарат 2-го поколения, действующее вещество – флувастатин), дозировка 80 мг, стоимость около 2500 рублей
- Тулип (препарат 3-го поколения, активное вещество – аторвастатин), расфасовка 10, 20, 40 мг, ценовой интервал 220-550 рублей
- Липтонорм (3-е поколение, на основе аторвастатина), дозировка 20 мг, можно купить в аптеке за 290-400 рублей
- Торвакард (3-е поколение, на основе аторвастатина), расфасовка 10, 40 мг, стоимость в пределах 310-550 рублей
- Аторис (3-е поколение, на основе аторвастатина), дозировка 10, 20, 30, 40 мг, интервал стоимости 310-550 рублей
- Крестор (препарат 4-го поколения, действующее вещество – розувастатин), расфасовка 5, 10, 20, 40 мг, покупка обойдется в 1150-1600 рублей
- Розулип ( 4-е поколение, активное вещество – розувастатин), дозировка 10, 20 мг, интервал стоимости 630-1000 рублей
- Тевастор (4-е поколение, на основе розувастатина), расфасовка 5, 10, 20 мг, стоимость в пределах 380-700 рублей
- Ливазо (4-е поколение, на основе розувастатина), дозировка 1, 2, 4 мг, стоимость около 2500 рублей
Все перечисленные медикаменты имеют одинаковый принцип действия, поэтому покупать более дорогие обычно нет необходимости.
Перед приемом статинов определяют уровень холестерина в крови. При высоком его содержании врач назначает обязательную диету, направленную на ограничение продуктов, содержащих повышенное количество холестерина.
Обычно статины принимаются 1 раз в сутки перед сном в течение длительного времени, часто пожизненно.
Противопоказаниями к назначению статинов являются индивидуальная непереносимость, беременность и заболевания печени в активной стадии.
Побочные действия развиваются редко. Среди них: аллергические реакции, головокружение, слабость, периферические отеки, тошнота, нарушение стула, тахикардия, повышение или понижение артериального давления, боли в суставах и мышцах, потливость.
Кроме аптечных лекарственных средств, существуют и природные статины – это чеснок, куркума, рыбий жир. Если нет сопутствующих заболеваний пищеварительной системы, эти продукты стоит включить в рацион.
Нитропрепараты
Нитропрепараты снимают болевые ощущения при стенокардии. Нитроглицерин – это средство первой помощи при боли за грудиной. Также нитропрепараты расширяют сосуды и стабилизируют артериальное давление.
- Нитроглицерин (активное вещество нитроглицерин). Лекарственные формы могут быть различными: таблетки для приема внутрь, под язык, мази, пластырь на кожу или на десну. Существует много лекарств – аналогов: тринитролонг, сустак, нитро мак ретард, нитро поль, мазь нитро и другие. Стоимость этих препаратов сильно разнится от 15 рублей и выше.
- Изокет, кардикет, изомак (действующее вещество изосорбида динитрат)
- Моно мак, кардикс моно, оликард, моночинкве, эфокс (активное вещество изосорбида мононитрат)
Принимают нитропрепараты для купирования и профилактики болевого синдрома при стенокардии.
Побочные действия: головокружение, падение артериального давления, головная боль, учащение пульса, слабость, часто развивается привыкание к препаратам данной группы, вследствие чего их действие снижается, возникает синдром отмены.
Бета-блокаторы
Часто у пациентов с сердечной недостаточностью развивается учащение пульса — тахикардия. Бета-блокаторы нормализуют пульс, снижают артериальное давление. Это позволяет снизить нагрузку на сердечную мышцу.
К 1-му поколению бета-блокаторов относятся:
- Анаприлин, нолотен, пропамин (действующее вещество пропрапнолол)
- Сандинорм (бопиндолол)
- Коргард (надолол)
- Тразикор (окспреналол)
- Соталекс ( соталол)
- Глукомол (тимолол).
2-е поколение бета-блокаторов:
- Атенобене, тенолол (действующее вещество атенолол)
- Глаокс, локрен (бетаксолол)
- Небилет, бинелол (небиволол)
- Беталок, вазокардин (метапролол)
- Корданум ( талинолол).
3-е поколение бета-блокаторов:
- Рекардиум, акридилол (активное вещество карведилол)
- Целипрес (целипролол).
Дозировка, способы применения и стоимость данных лекарственных средств сильно отличается.
Противопоказаниями к приему являются: низкое артериальное давление, бронхиальная астма, брадикардия, различные патологии сосудов.
Побочные действия: спазм периферических сосудов, слабость, бронхоспазм, головная боль, головокружение, аллергические реакции, синдром отмены.
Антиагреганты
Антиагреганты направлены против еще одной причины развития инфаркта миокарда – тромбов. Данная группа препаратов разжижает кровь, препятствует ее свертываемости.
- Аспирин кардио (ацетилсалициловая кислота). Дозировка -100 мг, стоимость -130-200 рублей
- Докси-хем (кальция добезилат). Расфасовка — 500 мг, можно купить в аптеке за 240 рублей
- Кардиомагнил (ацетилсалициловая кислота + гидроксид магния). Дозировка 150 мг, цена – 300 рублей
Противопоказания: высокий риск кровотечений, геморрагический диатез, печеночная недостаточность.
Побочные действия: эрозия и язва желудка, кровотечения, лейкопения, тромбоцитопения.
Антиагреганты обычно назначаются по одной таблетке в день на протяжении длительного времени.
Ингибиторы АПФ
Лекарства из этой группы снижают артериальное давление и поддерживают состояние кровеносных сосудов в норме. Группа очень большая. К ней относятся:
- Эналаприл (энам, энап, ренитек)
- Каптоприл (капотен, ангиоприл)
- Периндоприл (перинева, престариум)
- Рамиприл (дилапрел, амприлан)
- Беназеприл (лотензин).
Цены также очень разнятся в зависимости от производителя.
Противопоказания: стеноз аорты или почечной артерии, гиперкалиемия.
Побочные действия: угнетение функции кроветворения, тошнота, рвота, сухой кашель.
БРА (блокаторы рецепторов ангиотензина)
Препараты данной группы нормализуют артериальное давление, а также останавливают или даже снижают гипертрофию сердечной мышцы. Основные наименования:
- Лозартан (вазотенз, козаар, реникард)
- Валсартан (вальсакор, валаар, тарег)
- Кандесартан (кандекор, ангиаканд)
- Олмесартан (кардосал).
Противопоказания: стеноз аорты или почечной артерии, гиперкалиемия
Побочные действия: угнетение функции кроветворения, тошнота, рвота.
Эта группа медикаментов довольно хорошо переносится и является препаратами выбора.
Кроме всех вышеперечисленных групп лекарственных средств, после инфаркта миокарда могут назначаться и препараты из других групп, направленные на симптоматическое лечение. К таким лекарствам относятся гипотензивные, мочегонные средства, необходимые для нормализации давления. Также врач может назначить антигипоксанты, которые улучшают доставку кислорода к сердечной мышце.
Как правильно вести себя
Во время лечения после перенесенного инфаркта миокарда пациенту необходимо соблюдать диету, избегать физических нагрузок и стрессов.
Крайне важно отказаться от курения и алкоголя. Часто врачи рекомендуют санаторное лечение.
Период восстановления после такого серьезного заболевания длительный.
Необходимо полностью пересмотреть стиль жизни, не переутомляться, не волноваться, постоянно следить за артериальным давлением и уровнем холестерина в крови. Иногда приходится полностью отказаться от работы.
Для поддержания нормального функционирования сердечно-сосудистой системы пациенту придется принимать некоторые медикаменты очень долго, возможно, всю жизнь. Конкретные лекарственные средства, дозировку и курс лечения должен назначать только лечащий врач, самолечение в данном случае неприемлемо.
Больше полезного смотрите на видео:
Поделиться:
10 Комментариев
oserdce.com
Лечение инфаркта миокарда в домашних условиях
По статистике, от инфаркта миокарда умирают фактически в половине случаев. Он является следствием закупорки сосудов, из-за которой сердечная мышца испытывает нехватку питания. Традиционное лечение заключается в комбинации медикаментов с коррекцией образа жизни. В запущенных случаях применяется оперативное вмешательство.
Формы и клиническая картина
Самостоятельно подбирать препараты и методы улучшения состояния запрещено. Только врач, ориентируясь на результаты обследования, сможет сказать, как лечить инфаркт миокарда в домашних условиях. Применение народных рецептов и таблеток без согласования со специалистом нарушит схему терапии, что повысит вероятность развития осложнений и повторных инфарктов. Примерно у каждого третьего человека инфаркт развивается постепенно. Причина нарастающей клинической картины заключается в появлении первых приступов стенокардии и аритмии, дестабилизации ишемии сердца и возникновении признаков сердечной недостаточности. Подобное предынфарктное состояние еще можно обратить при своевременном обнаружении. Прочим формам болезни характерно резкое проявление:
| Ангинозный | Проявляется острой, жгучей и сдавливающей болью иррадиирующей в область шеи, лопаток и верхних конечностей. У больного возникает приступ паники, учащается дыхание, бледнеют кожные покровы. Купировать болевые ощущения приемом «Нитроглицерина» не удается. Простые медикаменты с обезболивающим воздействием также малоэффективны |
| Астматический | Развивается в большинстве своем у пожилых людей на фоне запущенной ишемии и гипертонии. Симптомы инфаркта сочетают с клинической картиной характерной отеку легких («шумное» дыхание, явная одышка, перерастающая в удушье). Наряду с побледнением кожи, становится заметным посинение носогубного треугольника. Болевые ощущения проявляются аналогично ангинозной форме или менее выражено |
| Инфаркт с кардиогенным шоком | В клинической картине преобладает болевой синдром. На его фоне проявляется холодный пот и падает артериальное давление. Специалисты могут перепутать данную форму инфаркта с тяжелым отравлением или внутренним кровотечением |
| Аритмический | Сбой в сердцебиении становится первым и наиболее выраженным проявлением приступа. Подтверждаются опасения путем проведения электрокардиографии |
| Церебральный | Наиболее выражены симптомы гипоксии мозга (головокружение, рвота, ухудшение зрения, нарушение чувствительности, головная боль). Кардиальные признаки сложно выявить. Проблемы при диагностике возникают из-за частого сочетания инсульта (кровоизлияния в головной мозг) и инфаркта миокарда |
| Абдоминальный | Среди первых симптомов заметно выделяются боли в области желудка. Больной страдает от приступов рвоты и вздутия живота. Болевые ощущения также возникают при пальпации. Абдоминальный инфаркт можно перепутать с язвой и воспалением поджелудочной железы |
«Немые» инфаркты считаются самыми коварными. Они фактически не проявляются и зачастую обнаруживаются при проведении электрокардиографии.
Наиболее вероятны такие симптомы:
- общая слабость;
- артериальная гипотензия в сочетании с легкой тахикардией;
- быстрая утомляемость.
Общепринятые методы лечения
После госпитализации больной находится под круглосуточным наблюдением врачей реанимационного отделения. Они должны будут следить за состоянием сердечно-сосудистой системы и внутренних органов. В качестве лечения применяются медикаменты для рассасывания тромбов и улучшения проходимости сосудов. Подобная терапия особо актуальна в первые часы с момента начала приступа.
Суть дальнейшего лечения заключается в применении препаратов для снижения количества циркулирующей крови. Сердце будет реже сокращаться, что снизит потребность миокарда в кислороде и облегчит состояние больному. Сочетают основную схему терапии со средствами, предназначенными для снижения свертываемости крови. Они помогают предотвратить образование тромбов.
Оперативное вмешательство рекомендовано при отсутствии возможности облегчить состояние и улучшить работу сердца с помощью медикаментов. Его проводят для:
- увеличения просвета коронарных сосудов;
- иссечения аневризмы;
- установки искусственного водителя ритма.
Своевременное начатое лечение помогает предотвратить необратимые изменения миокарда. Особо важны первые часы с момента проявления приступа. В дальнейшем больному предстоит длительное время соблюдать постельный режим и пройти курс интенсивной терапии. Если речь идет об обширном инфаркте, то летальный исход возможен, независимо от предпринятых действий.
Особенности развития инфаркта миокарда
Фактически всегда инфаркт миокарда проявляется по вине закупорки коронарных артерий атеросклеротическими бляшками. Питание сердца нарушается. Постепенно бляшки покрываются трещинами, в которые направляются тромбоциты. Они становятся больше и могут привести к образованию тромба в просвете сосуда.
На развитие инфаркта напрямую или косвенно могут повлиять следующие факторы:
- Спазм коронарных сосудов способствует развитию сбоев в гемодинамике (токе крови). Он может проявляться независимо от тяжести атеросклероза, под влиянием прочих факторов.
- Свойства крови играют немаловажную роль в патогенезе инфаркта. Воздействует на его развитие ускоренная свертываемость крови и количество выбрасываемого адреналина.
- При сахарном диабете недостаточно усваивается глюкоза. Ее уровень в крови повышается, что ведет к повреждению сосудов и повышению вероятности образования тромбов.
Повышается вероятность сердечного приступа у людей, не соблюдающих правила здорового образа жизни:
- злоупотребление вредными привычками;
- постоянные физические и психоэмоциональные перенапряжения;
- неправильно составленный рацион питания;
- несоблюдение режима сна.
Воздействие этих факторов ведет к появлению лишней массы тела и сбоям в обменных процессах, ускоряющих развитие атеросклероза. Некоторые эксперты также выделяют наследственную предрасположенность. По статистике, сердечные приступы встречаются значительно чаще у людей, имеющих близких родственников, страдающих от различных патологий сердечно-сосудистой системы.
Проявляется инфаркт миокарда до 50 лет в 2-3 раза чаще у мужчин. От 50 лет и старше показатели у обоих полов выравниваются. Связано подобное явление с особенностями гормональной системы у представительниц женского пола.
Течение инфаркта
Принято делить инфаркт миокарда на несколько основных периодов. Схема лечения и продолжительность каждого из них зависит от степени поражения, состояния сосудов, наличия прочих осложнений, эффективности терапевтических методов и соблюдения пациентом рекомендаций врача. Ознакомиться с каждой стадией поможет следующая таблица:
| Острый этап развития | Длится период примерно 2 недели. Для него характерна замена омертвевшей ткани грануляционной и наивысший шанс развития осложнений, которые могут привести к летальному исходу. Ближе к завершению острого этапа развития состав крови улучшается и стабилизируется работа сердечной мышцы, что можно увидеть на кардиограмме. Больного переводят из реанимации в кардиологическое отделение |
| Подострый период | Длится стадия около 1 месяца с момента появления первых симптомов инфаркта. Продолжается процесс замещения пораженных участков соединительной тканью. Пациент чувствует явное облегчение. У него улучшаются показатели состава крови, давления и пульса. Врачи постепенно вводят в схему терапии легкую лечебную гимнастику. По завершении подострого этапа пациента выписывают. Ему предстоит продолжать лечение в домашних условиях и периодически посещать кардиолога со свежими результатами обследования. Ускорить процесс восстановления поможет санаторно-курортное лечение |
| Стадия рубцевания | Данная стадия может длиться от 2 месяцев до полугода. Для нее свойственно полное заживление пораженных участков и замещение их рубцовой тканью. Она хорошо отображается на ЭКГ. |
Народные методы лечения
Выписка из больницы еще не означает полного выздоровления. Больному назначат медикаменты, физиотерапию и прочие методы ускорения восстановления. Дополнить схему лечения можно средствами народной медицины. Они не могут полностью вылечить человека, но способны повысить эффективность основного курса терапии.
В состав различных настоек, настоев и отваров входят натуральные компоненты, предназначенные для насыщения сердца полезными веществами и снижения нервной возбудимости. Использовать их допускается после одобрения кардиолога, чтобы не нарушить базовую схему терапии и не повысить шанс развития осложнений.
Злаки
Злаки представлены рожью, пшеницей, овсом и другими растениями из данного семейства. Они богаты витаминами и микроэлементами необходимыми для полноценной работы сердца. Наибольшее их количество в только лишь проросших зернах. Они проще перевариваются, следовательно, организм насытится полезными веществами в большей мере, чем при употреблении простой каши.
Для проращивания зерна с целью использования его в качестве лечения после инфаркта в домашних условиях можно применить «баночный» метод:
- Подготовить банку, например, из-под майонеза или томатной пасты, зерно в количестве 2/3 от предполагаемого размера емкости, марлю и поддон (желательно стеклянный).
- Зерно предварительно обработать: первоначально лучше применить марганцовку (25%), а затем облить кипятком.
- Заполнить обработанным зерном заранее подготовленную емкость примерно на 70%. Сверху залить водой. Желательно, чтобы она была очищена, так как от этого будет зависеть качество ростков.
- Спустя 12 часов слить всю жидкость из емкости. Далее на поверхность стеклянного поддона положить свернутую в 4 слоя и смоченную в воде марлю. Сверху поместить проросшие ростки. Затем зерно накрыть еще четырьмя слоями влажной марли.
Через 2 суток длина ростков составит примерно 1 см. Ускорить рост помогут специальные лампы по типу «Флоры». Чтобы процесс не замедлился¸ необходимо поддерживать температурный режим (около 20-25°) и контролировать влажность.
Наибольшую пользу организму представляют только лишь появившиеся белые ростки, хотя некоторые эксперты отмечают лечебный эффект зеленых побегов. Приучать себя к ним желательно постепенно, начиная с добавления в рацион 1-2 ч. л. и заканчивая 1-2 ст. л. (спустя пару месяцев). Блюда, в которые будут высыпаться проросшие зерна, не должны быть горячими, так как потеряется их ценность из-за термической обработки.
Травы
Травы с целебными свойствами обладают необходимыми для организма полезными веществами и крайне редко вызывают побочные реакции. Использовать их в качестве лечения после инфаркта можно в течение длительного времени (свыше 2 месяцев).
Готовить лекарство необходимо строго по рецепту:
- Взять в равных долях:
- пустырник;
- астрагал;
- бессмертник;
- кора белой ивы;
- клевер;
- валериана;
- фенхель;
- багульник;
- сушеница.
- Соединить компоненты сбора в 1 емкости. Затем взять 1 ст. л. готовой смеси и залить ее 200 мл кипятка. Емкость закрыть крышкой на 5-6 часов.
- Выпить лекарство необходимо в течение дня, разделив чашку на 4 приема.
Березовые почки
Березовые почки позволяют ускорить процесс регенерации, очистить кровь, снять воспаление и снизить количество циркулирующей крови за счет выведения лишней влаги. Для приготовления лекарственных средств подойдут почки, листья и сок. Отвар делается по такому рецепту:
- 10 г березовых почек залить 200 мл кипятка;
- поставить емкость на огонь и варить 15 минут;
- после остывания убрать сырье;
- пить по 120 мл между приемами пищи.
Вместо отвара, можно сделать настойку:
- 1 ст. л. почек залить 500 мл спирта;
- поставить емкость подальше от солнца на 2 недели;
- каждый день взбалтывать настойку;
- пить по 15 мл 2-3 раза в день.
Мумие
Водный раствор мумие применяется в качестве дополнения лечения многих патологий сердечной мышцы. Ценится средство своим свойством улучшать питание миокарда, тем самым восстанавливая обычный ритм сокращений. Использовать его следует по общепринятой инструкции:
- 2% раствор мумие применяется, начиная с 13 капель. Постепенно количество увеличить до 1 ч. л. (40 капель).
- Пить лекарство до еды в течение 2 недель. Затем сделать перерыв. Через 14 дней продолжить лечение. Всего необходимо пройти 5 курсов.
Чеснок
Чеснок способствует нормализации свертываемости крови и уменьшению концентрацию холестерина. Хорошо помогает после инфаркта его смесь с медом и лимоном:
- измельчить 1 головку чеснока и 3 лимона;
- смешать ингредиенты и залить сверху 30 мл меда;
- закрыть емкость и дать неделю настояться;
- принимать по 100 г каждый день.
Валериана
Валериана обладает выраженным седативным свойством. Готовить ее можно в чистом виде или дополнив настой календулой, шалфеем, лавандой и дягилем. Все компоненты берутся в равных долях. Затем необходимо следовать такому рецепту:
- 120 г сбора залить 1л кипятка и плотно закрыть емкость на ночь;
- утром вынуть сырье из отвара;
- принимать 2 раза в сутки по 1/3 чашки на протяжении 2 месяцев.
Боярышник
Боярышник используют для стабилизации работы сердца и снижения нервной возбудимости. Настой из него можно сделать по такому рецепту:
- 30 г плодов боярышника измельчить и залить стаканом кипятка;
- после остывания вынуть сырье;
- пить после пробуждения и перед сном по 250 мл.
Пустырник
В лечение инфаркта народными средствами часто входит настой пустырника. Он успокаивает и повышает эффективность препаратов с противосудорожным и антиаритмическим воздействием. Готовится лекарство аналогично настою боярышника. Применять его рекомендуется по 120 мл 3-4 раза в сутки.
Проросшая пшеница
Пшеница может применяться для лечения сердечно-сосудистых болезней благодаря своему составу, богатому магнием, кальцием и прочими элементам. Особо эффективны ее проросшие ростки. Их можно добавлять в ежедневное меню (салаты, напитки, смеси, соки) или есть в чистом виде по утрам в количестве 30 г на протяжении длительного времени.
Мед
Мед богат глюкозой, которая улучшает питание сердечной мышцы, расширяя коронарные сосуды. Приготовить полезное лекарство можно с добавлением прочих компонентов:
- взять по 100 г ядер орехов, изюма, кураги и тщательно измельчить;
- залить смесь 100 мл меда;
- употреблять средство по 1 ст. л. 2-3 раза в сутки.
Не менее эффективным является следующий рецепт:
- перекрутить 1 кг рябины;
- залить смесь 2 л меда;
- принимать лекарство по 30 г ежедневно.
Реабилитация после пережитого инфаркта
По окончании стационарного лечения у человека начинается этап реабилитации. Обычно на восстановление уходит около полугода, но сочетание медикаментозной терапии с применением средств народной медицины ускоряет процесс:
- Средства на основе натуральных компонентов расширяют сосуды, снижают нервное напряжение и стабилизируют кровяное давление. Не менее полезно их мочегонное воздействие, благодаря которому устраняются отеки и снижается нагрузка на сердце.
- Медикаменты с антиаритмическим, антисклеротическим и седативным эффектом позволяют купировать аритмию, стабилизировать давление, улучшить питание миокарда и предотвратить развитие осложнений.
Сочетать курс терапии необходимо с коррекцией образа жизни:
- правильно составить рацион питания;
- избегать перегрузок и стрессовых ситуаций;
- чаще гулять на свежем воздухе;
- отказаться от вредных привычек;
- соблюдать все рекомендации лечащего врача;
- регулярно обследоваться;
- делать перерывы во время работы;
- заниматься лечебной физкультурой;
- полноценно высыпаться.
Особенности диеты
В первые недели после приступа необходимо соблюдать строгую диету. Рацион больного должен состоять из легких супов, каш, нежирной кисломолочной продукции. Все блюда употребляются в протертом виде без добавления специй, в том числе соли. Порции необходимо максимально уменьшить, а количество приемов пищи увеличить до 6-7 в сутки. Особую пользу принесет организму морковный сок в сочетании с растительным маслом (в соотношении 250 мл сока на 1 ч. л. масла). Его рекомендуется пить в первые дни после приступа по 1 стакану в день, разделив его на 2 приема.
Спустя месяц после инфаркта допускается ослабление диеты. Больные смогут питаться нормально, но при составлении меню придется учитывать рекомендации специалистов:
- Добавить в свой рацион проросшие ростки, представляющие семейство злаковых, отруби.
- Снизить количество потребляемой соли, а также жареной, копченой и жирной пищи.
- Вместо консервации и сладостей использовать свежие фрукты, овощи, сухофрукты и мед.
- Заменить кофе и черный чай настоями и отварами на целебных травах (боярышнике, шиповнике, валериане) и свежевыжатыми соками (клюквы, моркови).
- Перейти на 4-5 разовое питание. Порции желательно уменьшить до средних размеров, чтобы не передать (уходить из-за стола нужно с легким чувством голода). Перед сном есть противопоказано и желательно выпить стакан кефира или любой другой кисломолочной продукции.
- Отказаться от приправ (горчицы, хрена, перца) и продуктов с большим количеством холестерина.
- Обогатить меню кисломолочной продукцией. Процент жирности желательно выбирать наименьший.
- Готовить путем варки, запекания или на пару. Отличным помощником станет пароварка.
- Среди рецептов супов выбрать вегетарианские (без добавления мясной продукции).
- Количество потребляемых яиц уменьшить до 2-3 в неделю.
Лечебная физкультура
В лечебно-восстановительный комплекс обязательно входят занятия спортом. Составляется он лечащим врачом, ориентируясь на состояние пациента и наличие осложнений. Первоначально подойдут базовые упражнения, не требующие особой подготовки:
- Находясь в тяжелом состоянии:
- делать гимнастику для глаз;
- сжимать и разжимать пальцы верхних и нижних конечностей;
- делать вращательные движения кистями и стопами.
- В лежачем положении:
- прогибать грудной отдел, опираясь на локти;
- поочередно сгибать нижние конечности в коленных суставах;
- поднимать выпрямленные ноги вверх;
- переходить в сидячую позицию, используя руки;
- поворачиваясь на правый бок, присесть, спустив вниз ноги.
- В сидячем положении:
- делать наклоны корпуса в стороны;
- имитировать походку (сгибание нижних конечностей в коленях);
- выполнять вращение руками в плечевом и локтевом суставах.
- В стоячем положении:
- опираясь на стул, поочередно поднимать ногу вперед и назад;
- делать круговые движения тузом, разведя руки в стороны;
- выполнять подъемы на носки;
- поочередно поднимать одну руку вверх, а другую вниз.
Обычно упражнения повторяют по 5-10 раз утром и вечером. По мере улучшения состояния программу занятий насыщают новыми движениями. Переходить на более сложные виды тренировок допускается после разрешения врача.
Сразу после выписки необходимо начать регулярно прогуливаться по свежему воздуху. Ходить желательно как можно больше, начиная с небольших расстояний, контролируя пульс и давление до и после занятий. Увеличивать темп и длительность прогулок следует постепенно. Подъем по лестнице и занятия на тренажерах (велосипеде, беговой дорожке) можно также использовать для укрепления сердечной мышцы. Появившаяся одышка является поводом немного отдохнуть. Переусердствовать с занятиями не стоит, так как повысится вероятность рецидива.
Лечение после инфаркта миокарда народными средствами позволит повысить эффективность препаратов, насытить организм полезными веществами и улучшить работу сердца. Дополнить схему терапии желательно коррекцией рациона питания и лечебной физкультурой. Достигнуть положительного результата удастся не менее чем за 2-3 месяца.
mirkardio.ru
Лечение инфаркта миокарда в клинике и реабилитация в дома - лекарства, диета и рецепты народной медицины
Неотложное состояние, которым является инфаркт миокарда, требует срочной госпитализации пациента в отделение кардиологической реанимации. Первоочередной задачей лечения сердечной патологии выступает спасение жизни больного. Прогноз выживаемости при этой болезни во многом зависит от своевременности оказания первой помощи и выявления возникших на фоне заболевания осложнений. На конечный результат принимаемых мер влияет не только профессионализм медицинских работников, но и действия во время приступа самого пострадавшего и окружающих его людей.
В медицинской практике термину «инфаркт миокарда» соответствует патологическое состояние, характеризующееся развитием некротических процессов в тканях сердечной мышцы вследствие ишемии. Средний мышечный слой сердца, основной задачей которого является создание ритмических сокращений, называется миокард. В обеспечении непрерывного и жизненно важного процесса движения сердечной мышцы основную роль играет кровоснабжение. Кровь, циркулирующая по кровеносным сосудам миокарда (коронарным), снабжает его кислородом, обеспечивая бесперебойную работу.
При нарушении поступления крови к сердцу нарушается равновесие между метаболическими потребностями сердечной мышцы и коронарным кровотоком, что приводит к ишемии (недостаточности кровоснабжения тканей). Такое состояние называется ишемическая болезнь сердца (ИБС), одной из клинических форм которой и является инфаркт миокарда. Этиология заболевания связана с обтурацией (закупоркой) просветов коронарных артерий, которая происходит в силу различных причин.
Ишемия может развиваться на протяжении длительного времени, и при своевременном лечении этот процесс обратим. Ограничение кровоснабжения сердечной мышцы при некритичном сужении коронарных сосудов приводит к активизации компенсаторных механизмов, которые поддерживают гемодинамику миокарда. Если степень сужения достигает примерно 70% от диаметра артерии, компенсация кровоснабжения становится невозможной, и в миокарде начинаются необратимые изменения – некроз тканей, замещение некротического участка рубцовой тканью с окончательным формированием рубца.
В кардиологии выделяют несколько клинических форм инфаркта, классифицируемых по анатомическим признакам поражения, локализации некротических очагов, стадиям развития патологии и ее течению. Самой опасной формой сердечной патологии, которая имеет неблагоприятный прогноз лечения, является обширный инфаркт миокарда. Этот диагноз устанавливается, если некротические процессы распространены большой площади сердечной мышцы.
Клинические признаки заболевания на каждой стадии отличаются, но основным специфическим симптомом выступает характерная боль за грудиной (ангинозная). О развитии патологического процесса могут свидетельствовать следующие проявления:
- ощущение дискомфорта, сдавливания в области груди;
- боли в животе, спине (могут иррадиировать в лопатку);
- повышенная потливость, пот профузный (липкий);
- одышка;
- внезапные приступы тошноты, рвоты;
- нарушение сердечного ритма;
- непродуктивный кашель (без наступления облегчения после откашливания);
- жжение за грудиной, изжога.
Помимо типичных проявлений инфаркта миокарда, при наличии которых трудностей с установлением первичного диагноза не возникает, существуют нетипичные симптомы, появляющиеся при развитии болезни по атипичному сценарию:
| Форма болезни | Симптомы |
| Аритмическая | Усиленное нарушение сердечной ритмики. |
| Коллаптоидная | Резкое снижение артериального давления, обмороки, потемнение в глазах, потливость. |
| Периферическая | Боль локализуется в нетипичных для сердечных заболеваний местах – в горле, кончиках пальцев левой руки, нижней челюсти. |
| Отечная | Образование и быстрое нарастание отеков, асцит (скопление жидкости в брюшине), общая слабость, затрудненное дыхание. |
| Абдоминальная | Боль локализуется в верхней части живота, икота, тошнота, рвота, вздутие живота. |
| Астматическая | Одышка с постепенным нарастанием выраженности, приступы аналогичны астматическим. |
| Церебральная | Головокружения, утрата способности осознавать происходящие вокруг события. |
| Безболевая | Общая слабость, отсутствие болей. |
| Смешанная | Может сочетать одновременно несколько атипичных симптомов. |
Основным патогенетическим звеном процесса развития инфаркта миокарда являются атеросклеротические изменения сосудов, которые приводят к тромбозу коронарных артерий (закупорке атеросклеротическими бляшками). К другим причинам сердечного заболевания относятся:
- закрытие просвета артерий при хирургическом вмешательстве;
- закупорка коронарных артерий внутрисосудистыми субстратами (тромбом, жиром, гноем, лекарственными масляными средствами, другими инородными телами);
- непроизвольное сокращение коронарных сосудов (ангиоспазм).
Атеросклероз лидирует среди возможных причин сердечной патологии по частоте встречаемости, но не является единственным провоцирующим ее фактором. Наличие следующих обстоятельств предрасполагает к возникновению патологических изменений в сердечной мышце:
- возраст старше 65 лет;
- генетически обусловленная предрасположенность к сердечно-сосудистым заболеваниям (наследственность);
- нарушения липидного обмена, вследствие которых уровень жиров в крови существенно превышает норму;
- стойкое повышение артериального давления (гипертензия);
- ожирение;
- нарушение работы одной или нескольких эндокринных желез (сахарный диабет, гипертиреоз);
- хирургические манипуляции, связанные с перевязыванием артерий (например, при ангиопластике);
- ревматизм (одно из клинических проявлений заболевания приводит к развитию воспалительного процесса в сердце);
- низкое содержание в крови липопротеидов высокой плотности («хорошего» холестерина);
- курение (активное и пассивное);
- гиподинамия;
- неблагоприятная экологическая обстановка;
- алкогольная или наркотическая токсикомания;
- инфицирование организма бактериями (стрептококками или стафилококками).
Диагностика
Ввиду специфичных клинических проявлений инфаркта миокарда, это заболевание нетрудно идентифицировать, но некоторые патологии имеют схожую с ним симптоматику, поэтому требуется проведение дифференцированной диагностики. Межреберная невралгия (воспаление или защемление нервных окончаний) и приступы стенокардии (начальная стадия ИБС) зачастую воспринимаются пациентами, как признаки инфаркта, особенно если эти болезни проявили себя впервые. Диагностика, предваряющая лечение инфаркта миокарда, осуществляется поэтапно, и включает следующие методы:
- Сбор анамнеза – важный этап диагностики, подразумевающий опрос больного. На основании жалоб определяется первичный диагноз, выносятся предположения относительно формы болезни и распространенности поражения.
- Физикальное обследование – производится бригадой скорой помощи, включает такие методы, как осмотр внешнего вида больного, пальпацию артериального пульса, измерение центрального венозного и артериального давления, осмотр, пальпацию и перкуссию (простукивание) области сердца, аускультацию (выслушивание) сердечных тонов.
- Электрокардиография (ЭКГ) – один из самых информативных и точных методов для диагностики патологий сердечной мышцы. Электрокардиограмма помогает определить локализацию некротических изменений, их величину и глубину, стадию инфаркта и наличие осложнений. Расшифровка результатов исследования основывается на изучении характера зубцов и уровня отдельных сегментов. ЭКГ может проводиться ежечасно до того момента, пока данные не станут стабильными.
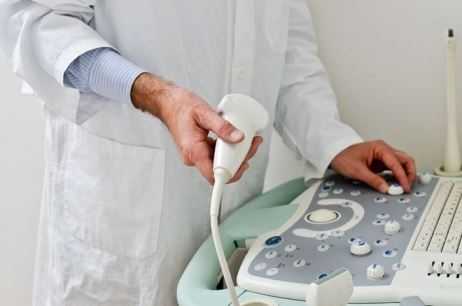
- Эхокардиография – с помощью ультразвукового датчика кардиолог получает визуализированную картину сердца, сосудов и оценивает их функциональность.
- Лабораторные исследования (анализ крови на кардиотропные белки) – выявление изменений в составе крови, свидетельствующих о развитии некроза. На наличие патологических процессов указывают повышение уровня лейкоцитов, холестерина, аланинаминотрансферазы (АЛТ), аспартатаминотрансферазы (АСТ), тропонина и фибриногена. Определение содержания этих показателей осуществляется каждые 6-8 ч. после развития приступа.
- Сцинтиграфия – визуализация органа с применением радиоактивных веществ. Метод применяется для выявления рубцовых изменений, оценки сократительной способности сердечной мышцы.
- Рентгенография – самыми распространенными рентгенографическими методами, применяемыми в кардиологии, являются коронарография и мультиспиральная компьютерная томография сердца, с помощью которых определяется локализация суженного участка и характер сужения.
Лечение при инфаркте миокарда
Пациенты с подозрением на развитие ишемии нуждаются в срочной госпитализации, где в течение 20 мин. после поступления больного происходит регистрация электрокардиограммы и подключение аппарата для мониторинга ритмов сердца. После оценки клинических данных врач определяет характер и объем необходимых терапевтических мер. При развивающемся инфаркте миокарда обосновано проведение мероприятий, направленных на быстрое и полное возобновление кровотока по окклюзированному (закупоренному) коронарному сосуду.
Другие методы терапии относятся к симптоматическим, и преследуют цель предупреждения развития осложнений и улучшения прогноза заболевания. Лечение острого инфаркта миокарда осуществляется в реанимационном отделении. На прогноз влияет скорость предпринимаемых мер, которые в зависимости от показаний могут подразумевать медикаментозную или радикальную терапию. Протокол лечения инфаркта миокарда предполагает следующий алгоритм действий:
- экстренная врачебная помощь;
- ранняя диагностика (в т.ч. в динамике);
- определение объема необходимых мероприятий и способов лечения;
- купирование болевого синдрома;
- кислородотерапия;
- выявление осложнений с последующим лечением.
От своевременности и адекватности мер, предпринятых в острый период заболевания, зависит дальнейшее течение и прогноз болезни. Первая медицинская помощь при инфаркте миокарда включает специально разработанный комплекс мер, направленный на поддержание жизнеспособности организма в условиях дисфункции важных органов. Направление неотложных действий отличается в зависимости от ситуации, в которой оказался больной в момент приступа:
| Ситуация | Порядок действий |
| Приступ произошел в тот момент, когда больной находится один |
|
| Приступ случился у другого человека |
|
| Действия бригады скорой помощи | Помощь оказывают больным во время транспортировки в отделение реанимации. Последовательность действий заключается в следующем:
|
Медикаментозная терапия
Острый инфаркт миокарда предполагает лечение в кардиореанимационном отделении, где в течение 10 мин. с момента прибытия пациента производятся необходимые диагностические мероприятия, после которых предпринимаются экстренные меры по восстановлению кровообращения. С этой целью зачастую применяется тромболитическая терапия, которая способствует быстрой нормализации коронарного кровотока.
Тромболизис проводится в течение 12 ч. с момента развития заболевания. Процедура заключается во внутривенном введении ферментов (стрептокиназы) в дозировке 1,5 млн МЕ, разведенных в 100 мл раствора хлорида натрия (0,9%) или белка (альтеплазы). К другим медикаментозным средствам, с помощью которых может осуществляться лечение инфаркта миокарда, относятся:
| Назначение | Фармакологическая группа | Препараты | Дозировка |
| Купирование болевого синдрома | Наркотические анальгетики (опиоиды) | Морфин | Внутривенно до 10 мг. |
| Фентанил | Внутривенно до 0,1 мг. | ||
| Нитраты | Изосорбид мононитрат | Внутрь по 20-40 мг 2-3 раза за сутки. | |
| Нитроглицерин | Внутривенно в составе инфузионного раствора (дозировку определяет врач), перорально – по 1 табл. с интервалом 15 мин. до купирования болевых ощущений. | ||
| Сустак-форте | Перорально, до 12 табл. за сутки. | ||
| Нейролептики | Дроперидол (в сочетании с опиоидами) | Внутривенно до 10 мг (зависит от давления). | |
| Улучшение кровотока, разжижение крови | Тромболитики | Алтеплаза | Внутривенные инъекции, до 100 мл. |
| Стрептокиназа | Внутривенно, 1,5 млн. МЕ. | ||
| Проурокиназа | Внутривенно, до 80 мг. | ||
| Ретеплаза | Внутривенно, до 20 ЕД. | ||
| Тенектеплаза | Внутривенно, до 50 мг. | ||
| Антикоагулянты | Гепарин (нефракционный) | Подкожно (реже внутривенно), дозировку определяет врач. | |
| Далтепарин | |||
| Надропарин кальция | |||
| Эноксапарин натрия | |||
| Антиагреганты | Ацетилсалициловая кислота (Аспирин) | Перорально, первоначальная доза – 325 мг, далее – до 160 мг. | |
| Снижение нагрузки на сердце | Бета-адреноблокаторы | Атенолол | Внутривенно – до 5 мг, далее перорально – до 100 мг за сутки. |
| Пропранолол | Первоначальная доза – до 3 мг, далее – по 1 мг через 4 мин. (максимальная доза составляет до 0,1 мг на 1 кг. массы тела). | ||
| Метопролол | Первоначально вводится внутривенно в дозировке до 5 мг, затем (по показаниям) с перерывом в 5 мин. препарат вводится до достижения суммарной дозы 15 мг. Перорально – через 15 мин. после внутривенного введения 50 мг, затем 2 суток по 200 мг, разделенных на 4 приема. | ||
| Ингибиторы ангиотензин-превращающего фермента (АПФ) | Каптоприл | Внутрь, начальная доза 6,25 мг, затем 150 мг (разделить на 2-3 приема). | |
| Рамиприл | Перорально по 2,5-5 мг дважды за день. | ||
| Эналаприл | Начальная дозировка до 2,5 мг с увеличением до 20 мг, разделенных на 2 приема. | ||
| Лизиноприл | Внутрь 10 мг, один раз за сутки. | ||
| Антагонисты кальция | Верапамил | Перорально, 120 мг трижды за сутки. | |
| Дилтиазем | Перорально, 360 мг, разделить на 4 приема. | ||
| Снижение уровня холестерина | Статины | Аторвастатин, Симвастатин | Препараты назначаются врачом при наличии показаний. |
| Ниацины | Никотинекс, витамин В3 | ||
| Фибраты | Гемфиброзил | ||
| Устранение панических приступов | Транквилизаторы (применяются редко, только во время острых приступов) | Диазепам | Внутривенно до 10 мг. |
Хирургическое вмешательство
Лечение инфаркта миокарда может осуществляться с применение кардинальных методов. Оперативное вмешательство при сердечной патологии может производиться как при наличии экстренных показаний, так и в плановом режиме. Решение о проведении операции принимает кардиолог на основании клинической картины заболевания и оценки перспективности консервативной терапии. Самыми распространенными методами хирургического лечения болезни являются:
- Коронарная ангиопластика (баллонопластика) – альтернатива тромболитической терапии, представляет собой чрескожное вмешательство. Результатом хирургических манипуляций является восстановление проходимости коронарных сосудов. Процедура заключается во введении к месту сужения через вену ноги или руки катетера с прикрепленным к нему баллоном, который раздувают воздухом, а затем сдувают и извлекают. После вмешательства просвет сосуда увеличивается, кровоток возобновляется.
- Стентирование – применяется для исключения риска повторного сужения сосудов. Механизм выполнения процедуры аналогичен ангиопластике, только на вводимый баллон насажена специальная цилиндрическая сетка (стент), которая при раздувании баллона раскрывается и остается в месте сужения. Этот вид вмешательства может осуществляться отдельно или совместно с баллонопластикой, его применение целесообразно при поражении 1 или 2 сосудов (без патологий сердечных клапанов).
- Шунтирование (аортокоронарное (АКШ) и маммокоронарное (МКШ)) – оптимальным сроком выполнения операции являются первые 6 ч. с момента проявления первых клинических признаков инфаркта. Метод относится к высокотравматичным и предполагает рассечение грудной клетки. Суть операции заключается в создании ходов для обеспечения тока крови в обход пораженных участков. В качестве шунтов используются собственные или донорские вены (или артерии), для чего осуществляется их иссечение из ноги (АКШ) или груди (МКШ) и установка ниже закупоренных сосудов.
- Имплантация электрокардиостимулятора – показаниями для установки искусственного водителя ритма при ишемическом некрозе служат осложнения заболевания, чаще пациенты нуждаются во временной, а не постоянной электрокардиостимуляции.
Народные средства
Учитывая тот факт, что зачастую развитие инфаркта провоцируют атеросклеротические процессы, для борьбы с причинами и последствиями сердечной патологии наряду с консервативными методами лечения могут применяться народные рецепты. Прием фитопрепаратов должен осуществляться только при соблюдении следующих обязательных правил:
- все средства народной медицины, компоненты, входящие в их состав и дозировка должны согласовываться с лечащим врачом;
- нельзя употреблять фитопрепараты сразу после приступа;
- лечение с применением народных рецептов допустимо только на стадии ремиссии.
Во время реабилитационного периода нетрадиционное лечение может стать эффективным дополнением медикаментозной терапии. Фитопрепараты оказывают вспомогательное действие, потенцирующее эффект от проводимых терапевтических мер. Для приготовления народных средств применяются лекарственные растения, обладающие сосудорасширяющим, антикоагуляционным, успокаивающим действием. Популярными рецептами лечения инфаркта в домашних условиях являются:
- Чесночно-масляная настойка. Снизить уровень холестерина поможет чеснок, который подавляет процесс образования атеросклеротических бляшек на стенках сосудов. Для приготовления средства необходимо измельчить головку чеснока до кашецеобразного состояния, залить кашицу подсолнечным маслом (200 мл) и оставить настаиваться на 24 ч. К раствору добавить сок и цедру из 1 лимона и взболтать. Состав должен настояться в течение 7 суток, на протяжении которых его следует периодически помешивать. Готовый настой принимать по 1 ч.л. трижды за день до еды. Курс лечения длится до 3 мес.
- Спиртовая настойка из женьшеня. Корневище травянистого растения считается универсальным лечебным средством. Женьшень оказывает общеукрепляющее действие, кардиотонический эффект и препятствует отложению холестерина. Лечебное снадобье можно готовить как из свежего корня растения, так и из сухого. Подготовленное сырье (30 г сухого или 100 г свежего) следует залить 1 л спирта или водки и оставить настаиваться на 4 недели. Готовую настойку принимать по 1 ст.л. 3 раза за день на протяжении месяца. При необходимости лечение можно продолжить после перерыва (не менее 10 дней).
- Луковый сок. В постинфарктный период ускорить процесс выздоровления можно с помощью лука. Этот овощ содержит биологически активное вещество аллицин и способствует нормализации баланса «плохого» и «хорошего» холестерина в крови. Для улучшения функциональности сердечной мышцы рекомендуется ежедневно утром и вечером принимать по 1 ст.л. смеси свежевыжатого лукового сока и меда (в соотношении 1 к 1). Лечение может продолжаться до 30 дней, после чего необходимо сделать перерыв (10 дней) и повторить курс.
Осложнения инфаркта миокарда
Отмирание тканей сердечной мышцы нередко сопровождается нарушением функционирования органа. Осложнение инфаркта миокарда может проявиться уже через несколько часов после приступа, усугубляя течение заболевания. По времени возникновения признаков негативных последствий сердечной патологии они подразделяются на ранние и поздние:
| Ранние осложнения | Проявления | Поздние осложнения | Проявления |
| Острая сердечная недостаточность | Увеличение объема межклеточной жидкости, что приводит к неспособности органа выполнять насосную функцию. | Сердечная аневризма | Происходит истончение участка миокарда, которое приводит к ухудшению (или исчезновению) его сократительной способности. |
| Левожелудочковая недостаточность (кардиогенный шок) | Резкое ухудшение способности миокарда к сокращению, результатом становится неадекватное кровоснабжение всего организма. | Тромбоэмболические осложнения | Перекрытие просветов сосудов образовавшимися тромбами. |
| Мерцание или фибрилляция желудочков | Волокна сердечной мышцы начинают хаотично сокращаться вследствие чего происходит прекращение снабжения организма кровью. | Синдром Дресслера (постинфарктный) | Симптомокомплекс аутоиммунного происхождения, развивающийся спустя 2-6 недель после перенесенного инфаркта, включает проявления перикардита, плеврита (воспаление плевральных листков) и пневмонита (воспаление альвеол). |
| Экстрасистолия | Возникновение внеочередных сердечных импульсов (разновидность аритмии). | ||
| Воспаление серозной оболочки сердца (перикардит) | Полость миокарда заполняется лишней жидкостью, что затрудняет работу сердца. | ||
| Разрыв миокарда (сопровождается тампонадой сердца) | Редкое осложнение, характеризуется нарушением целостности стенок органа и высоким риском летального исхода. | ||
| Нарушение частоты и ритма сердечных сокращений | Нарушается последовательность возбуждения и сокращения сердечной мышцы. |
Правила поведения после выписки
Продолжительность реабилитационного периода для пациентов после лечения инфаркта миокарда зависит от степени тяжести перенесенного заболевания. Восстановление начинается после преодоления острой фазы болезни и включает несколько последовательных этапов, на протяжении которых больным необходимо четко придерживаться определенных правил для успешного выздоровления:
- Стационарный этап (1-3 недели). Все реабилитационные мероприятия осуществляются в условиях стационара, пациент находится под постоянным наблюдением. К основным правилам поведения относятся соблюдение постельного режима и диеты, прием назначенных медикаментов.
- Постстационарный этап (6-12 мес.). После выписки пациента из кардиологического отделения восстановление может осуществляться в домашних условиях, реабилитационных центрах или специализированных санаториях. На этом этапе важно соблюдать режим питания (в рацион включить больше овощей, фруктов, крупяных каш, нежирных сортов мяса и рыбы), исключить вероятность стресса, постепенно увеличивать уровень физической активности, полностью отказаться от алкоголя и курения. Больным следует контролировать прием лекарств и регулярно проходить осмотры у кардиолога.
- Поддерживающий этап (на протяжении всей жизни). Для снижения риска повторных приступов необходимо придерживаться правил здорового образа жизни, периодически проходить курортотерапию в экологически чистых районах с благоприятным климатом, принимать поддерживающие работу сердца препараты, систематически посещать врача для контроля состояния здоровья.
Видео
vrachmedik.ru
Инфаркт миокарда: симптомы, первые признаки, лечение, последствия инфаркта
Инфаркт миокарда (ИМ) – самая серьезная клиническая форма ишемии сердца. Это острое, угрожающее жизни, состояние, обусловленное относительным либо абсолютным недостатком кровоснабжения определенной части миокарда вследствие тромбоза коронарной артерии, в результате чего формируется очаг некроза, т.е. область с отмершими клетками – кардиомиоцитами.
Инфаркт сердца – одна из ведущих причин смертности населения планеты. Его развитие напрямую зависит от возраста и пола человека. В связи с более поздним появлением атеросклероза у женщин инфаркты диагностируются у них в 3–5 раз реже, чем у мужчин. В группу риска попадают все представители мужского пола, начиная с 40-летнего возраста. У людей обоих полов, перешедших рубеж 55–65 лет, заболеваемость примерно одинакова. По статистике 30–35% всех случаев острого инфаркта сердечной мышцы заканчиваются летальным исходом. До 20% внезапных смертей вызваны этой патологией.
Причины инфаркта
Главные причины развития ИМ:
- Атеросклероз сосудов сердца, в частности коронарных артерий. В 97% случаев атеросклеротическое поражение стенок сосудов приводит к развитию ишемии миокарда с критическим сужением просвета артерий и длительным нарушением кровоснабжения миокарда.
- Тромбоз сосудов, к примеру, при коронарите различного генеза. Полное прекращение кровоснабжения мышцы происходит вследствие обтурации (закупорки) артерий или мелких сосудов атеросклеротической бляшкой или тромбом.
- Эмболия венечных артерий, например, при септическом эндокардите, реже заканчивается образованием некротического очага, тем не менее являясь одной из причин формирования острой ишемии миокарда.
Нередко встречается сочетание вышеперечисленных факторов: тромб закупоривает спастически суженный просвет артерии, пораженной атеросклерозом или формируется в области атеросклеротической бляшки, выпяченной из-за произошедшего кровоизлияния в ее основание.
- Пороки сердца. Коронарные артерии могут отходит от аорты вследствие формирования органического поражения сердца.
- Хирургическая обтурация. Механическое вскрытие артерии или ее перевязка во время проведения ангиопластики.
Факторы риска инфаркта миокарда:
- Пол (у мужчин чаще).
- Возраст (после 40–65 лет).
- Стенокардия.
- Порок сердца.
- Ожирение.
- Сильный стресс или физическое перенапряжение при имеющейся ИБС и атеросклерозе.
- Сахарный диабет.
- Дислипопротеинемия, чаще гиперлипопротеинемия.
- Курение и прием алкоголя.
- Гиподинамия.
- Артериальная гипертония.
- Ревмокардит, эндокардит или другие воспалительные поражения сердца.
- Аномалии развития коронарных сосудов.
Механизм развития инфаркта миокарда
Течение болезни делится на 5 периодов:
- Прединфарктный (стенокардия).
- Острейший (острая ишемия сосудов сердца).
- Острый (некробиоз с формированием некротической области).
- Подострый (стадия организации).
- Постинфарктный (образование рубца в месте некроза).
Последовательность патогенетических изменений:
- Нарушение целостности атеросклеротического отложения.
- Тромбоз сосуда.
- Рефлекторный спазм поврежденного сосуда.
При атеросклерозе избыточный холестерин откладывается на стенках сосудов сердца, на которых образуются липидные бляшки. Они сужают просвет пораженного сосуда, замедляя кровоток по нему. Различные провоцирующие факторы, будь то гипертонический криз или эмоциональное перенапряжение, приводят к разрыву атеросклеротического отложения и повреждению сосудистой стенки. Нарушение целостности внутреннего слоя артерии активирует защитный механизм в виде свертывающей системы организма. К месту разрыва прилипают тромбоциты, из которых формируется тромб, закупоривающий просвет сосуда. Тромбоз сопровождается выработкой веществ, приводящих к спазмированию сосуда в области повреждения либо по всей его длине.
Клиническое значение имеет сужение артерии на 70% размера ее диаметра, при этом просвет спазмируется до такой степени, что кровоснабжение не может быть компенсировано. Это возникает вследствие атеросклеротических отложений на стенки сосудов и ангиоспазма. В результате нарушается гемодинамика области мышцы, получающей кровь через поврежденное сосудистое русло. При некробиозе страдают кардиомиоциты, недополучая кислород и питательные вещества. Нарушается метаболизм и функционирование сердечной мышцы, ее клетки начинают отмирать. Период некробиоза длится до 7 часов. При незамедлительно оказанной в этот промежуток времени медицинской помощи происходящие изменения в мышце могут быть обратимы.
При формировании некроза в пораженной области восстановить клетки и повернуть процесс вспять невозможно, повреждения приобретают необратимый характер. Страдает сократительная функция миокарда, т.к. некротизированная ткань не участвует в сокращении сердца. Чем обширнее область поражения, тем сильнее снижается сократимость миокарда.
Единичные кардиомиоциты или небольшие их группы гибнут спустя примерно 12 часов от начала острого заболевания. Через сутки микроскопически подтверждается массовое омертвление клеток сердца в зоне поражения. Замещение области некроза соединительной тканью начинается через 7–14 дней от начала инфаркта. Постинфарктный период продолжается 1,5–2 месяца, в течение которых окончательно формируется рубец.
Передняя стенка левого желудочка – наиболее частое место локализации некротической зоны, поэтому в большинстве случаев выявляется трансмуральный ИМ именно этой стенки. Реже поражается верхушечная область, задняя стенка или межжелудочковая перегородка. Инфаркты правого желудочка в кардиологической практике встречаются редко.
Классификация инфаркта миокарда
Относительно размера поражения ткани инфаркт миокарда бывает:
- Мелкоочаговый. Формируется один или несколько маленьких по размеру некротических участков. Диагностируется в 20% случаев от общего числа инфарктников. У 30% пациентов мелкоочаговый инфаркт трансформируется в крупноочаговый.
- Крупноочаговый (чаще трансмуральный). Образуется обширная область некроза.
По глубине некротического поражения различают:
- Трансмуральный. Некротическая область охватывает всю толщу миокарда.
- Субэпикардиальный. Участок с отмершими кардиомиоцитами прилегает к эпикарду.
- Субэндокардиальный. Некроз сердечной мышца в районе прилегания к эндокарду.
- Интрамуральный. Участок некроза находится в толще левого желудочка, но не доходит до эпикарда или эндокарда.
В зависимости от кратности возникновения:
- Первичный. Возникает первый раз.
- Повторный. Развивается через 2 месяца или позже после начала первичного.
- Рецидивирующий. Появляется на стадии формирования рубцовой ткани первичного инфаркта, т.е. в течение первых 2 мес. от первичного острого поражения миокарда.
Относительно локализации процесса:
- Левожелудочковый.
- Правожелудочковый.
- Септальный, или инфаркт межжелудочковой перегородки.
- Сочетанный, к примеру переднебоковой ИМ.
Отталкиваясь от электрокардиологических изменений, фиксируемых на кардиограмме:
- Q-инфаркт. Электрокардиограмма фиксирует сформировавшийся патологический з. Q или желудочковый комплекс QS. Изменения характерны для крупноочаговых ИМ.
- Не Q-инфаркт с инверсией з. Т и без патологии з. Q. Чаще встречается при мелкоочаговых инфарктах.
В зависимости от развития осложнений:
- Неосложненный.
- Осложненный.
Формы острого ИМ, относительно наличия и места расположения болей:
- Типичная. Боль сосредоточена в прекардиальной либо загрудинной области.
- Атипичная. Форма заболевания с атипичной локализацией болей:
Периоды заболевания:
- Острейший.
- Острый.
- Подострый.
- Постинфарктный.
Симптомы инфаркта миокарда
Интенсивность и характер болевых ощущений зависят от нескольких факторов: размера и локализации некротического очага, а также стадии и формы инфаркта. У каждого пациента клинические проявления различны в силу индивидуальных особенностей и состояния сосудистой системы.
Признаки типичной формы инфаркта миокарда
Яркая клиническая картина с типичным и выраженным болевым синдромом наблюдается при крупноочаговом (трансмуральном) инфаркте сердца. Течение болезни разделяю на определенные периоды:
- Прединфарктный, или продромальный период. У 43–45% инфарктников этот период отсутствует, т.к. болезнь начинается внезапно. Большинство пациентов перед инфарктом отмечают учащение приступов стенокардии, загрудинные боли становятся интенсивными и продолжительными. Изменяется общее состояние – снижается настроение, появляется разбитость и страх. Эффективность антиангинальных средств значительно снижается.
- Острейший период (от 30 мин до нескольких часов). При типичной форме острый инфаркт сопровождается нестерпимой загрудинной болью с иррадиацией в левую сторону туловища – руку, нижнюю челюсть, ключицу, предплечье, плечо, область между лопатками. Редко под лопатку или левое бедро. Боли могут быть жгучими, режущими, давящими. Некоторые ощущают распирание в груди или ломоту. В течение нескольких минут боль достигает своего максимума, после чего сохраняется до часа и дольше, то усиливаясь, то ослабевая.
- Острый период (до 2 суток, при рецидивирующем течении до 10 дней и дольше). У подавляющего большинства больных ангинозная боль проходит. Ее сохранение свидетельствует о присоединении эпистеноперикардиального перикардита либо о продолжительном течении ИМ. Нарушения проводимости и ритма сохраняются, также как и артериальная гипотензия.
- Подострый период (длительность – 1 мес). Общее состояние пациентов улучшается: температура нормализуется, проходит одышка. Полностью или частично восстанавливается сердечный ритм, проводимость, звучность тонов, но блокада сердца регрессу не поддается.
- Постинфарктный период – завершающий этап течения острого ИМ, длящийся до 6 месяцев. Некротическая ткань окончательно заменяется плотным рубцом. Сердечная недостаточность устраняется за счет компенсаторной гипертрофии сохранившегося миокарда, но при обширной площади поражения полная компенсация невозможна. В этом случае проявления сердечной недостаточности прогрессируют.
Начало боли сопровождается сильной слабостью, появлением обильного липкого (профузного) пота, чувством страха смерти, учащением сердцебиения. При физикальном обследовании выявляется бледность кожи, липкий пот, тахикардия и другие нарушения ритма (экстрасистолия, фибрилляция предсердий), возбуждение, одышка в покое. В первые минуты повышается артериальное давление, потом резко понижается, что свидетельствует о развивающейся недостаточности сердца и кардиогенном шоке.
При тяжелом течении развивается отек легких, иногда сердечная астма. Тоны сердца при аускультации приглушены. Появление ритма галопа говорит о левожелудочковой недостаточности, от степени выраженности которой зависит аускультативная картина легких. Жесткое дыхание, хрипы (влажные) подтверждают застой крови в легких.
Ангинозная боль в этом периоде нитратами не купируется.
В результате перифокального воспаления и некроза появляется лихорадка, сохраняющаяся на протяжении всего периода. Температура поднимается до 38,50 С, высота ее подъема зависит от размера некротического очага.
При мелкоочаговом инфаркте мышцы сердца симптоматика менее выражена, течение болезни не такое четкое. Редко развивается недостаточность сердца. Аритмия выражается в умеренной тахикардии, которая бывает не у всех больных.
Признаки атипичных форм инфаркта миокарда
Подобные формы характеризуются нетипичной локализацией болей, затрудняющей своевременную установку диагноза.
- Астматическая форма. Характерен кашель, приступы удушья, проливной холодный пот.
- Гастралгическая (абдоминальная) форма проявляется болями в эпигастральной области, рвотой, тошнотой.
- Отечная форма бывает при массивной очаге некроза, приводящем к тотальной сердечной недостаточности с отеками, одышкой.
- Церебральная форма характерна для пожилых пациентов с выраженным атеросклерозом не только сердечных, но и мозговых сосудов. Проявляется клиникой ишемии головного мозга с головокружениями, потерей сознания, шумом в ушах.
- Аритмическая форма. Единственным ее признаком может быть пароксизмальная тахикардия.
- Стертая форма отличается отсутствием жалоб.
- Периферическая форма. Боли могут быть только в руке, подвздошной ямке, нижней челюсти, под лопаткой. Иногда опоясывающая боль схожа с болями, возникающими при межреберной невралгии.
Осложнения и последствия инфаркта миокарда
- Тромбоз в желудочках.
- Острый эрозивный гастрит.
- Острый панкреатит либо колит.
- Парез кишечника.
- Желудочное кровотечение.
- Синдром Дресслера.
- Острая, а в дальнейшем хроническая прогрессирующая недостаточность сердца.
- Кардиогенный шок.
- Постинфарктный синдром.
- Эпистенокардиальный перикардит.
- Тромбоэмболии.
- Аневризма сердца.
- Отек легких.
- Разрыв сердца, приводящий к его тампонаде.
- Аритмии: пароксизмальная тахикардия, экстрасистолия, внутрижелудочковая блокада, фибрилляция желудочков и другие.
- Инфаркт легких.
- Пристеночный тромбоэндокардит.
- Психические и нервные расстройства.
Диагностика инфаркта миокарда
Анамнез болезни, электрокардиографические признаки (изменения на ЭКГ) и характерные сдвиги ферментативной активности в сыворотке крови являются основным критериями при диагностике острого ИМ.
Лабораторная диагностика
В первые 6 часов острого состояния в крови выявляется повышенный уровень белка – миоглобина, участвующего в транспортировке кислорода внутрь кардиомиоцитов. В течение 8–10 часов больше чем на 50% увеличивается креатинфосфокиназа, показатели активности которой нормализуются к концу 2 суток. Этот анализ повторяют каждые 8 часов. Если получают троекратный отрицательный результат, то инфаркт сердца не подтверждается.
На более позднем сроке необходим анализ на определение уровня лактатдегидрогеназы (ЛДГ). Активность этого фермента увеличивается спустя 1–2 суток от начала массового омертвления кардиомиоцитов, по прошествии 1–2 недель приходит в норму. Высокой специфичностью отличается повышение изоформ тропонина, увеличение уровня аминотрансфераз (АСТ, АЛТ). В общем анализе – повышение СОЭ, лейкоцитоз.
Инструментальная диагностика
ЭКГ фиксирует появление отрицательного з. Т либо его двухфазность в определенных отведениях (при мелкоочаговом ИМ), патологии комплекса QRS или з. Q (при крупноочаговом ИМ), а также различные нарушения проводимости, аритмии.
Электрокардиография помогает определить обширность и локализацию области омертвения, оценить сократительную способность сердечной мышцы, выявить осложнения. Рентгенологическое исследование малоинформативно. На поздних этапах проводят коронарографию, выявляющую место, степень сужения или непроходимости коронарной артерии.
Лечение инфаркта миокарда
При подозрении на инфаркт сердца срочно вызывают скорую помощь. До приезда медиков нужно помочь больному принять полусидячее положение с согнутыми в коленях ногами, ослабить галстук, расстегнуть одежду, чтобы она не стягивала грудь и шею. Открыть форточку или окно для доступа свежего воздуха. Под язык положить таблетку аспирина и нитроглицерина, которые предварительно измельчить или попросить больного их разжевать. Это необходимо для более быстрого всасывания действующего вещества и получения скорейшего эффекта. Если ангинозные боли не прошли от одной таблетки нитроглицерина, то его следует рассасывать через каждые 5 минут, но не больше 3 таблеток.
Больной с подозрением на инфаркт сердца подлежит незамедлительной госпитализации в кардиологическую реанимацию. Чем раньше реаниматологи начнут лечение, тем благоприятнее дальнейший прогноз: можно предупредить развитие ИМ, предотвратить появление осложнений, сократить площадь очага некроза.
Основные цели первоочередных лечебных мероприятий:
- снятие болевого синдрома;
- ограничение некротической зоны;
- предотвращение осложнений.
Купирование болевых ощущений – один из важнейших и неотложных этапов лечения ИМ. При неэффективности таблетированного нитроглицерина, его вводят в/в капельно либо наркотический анальгетик (например, морфин) + атропин в/в. В некоторых случаях проводят нейролептанальгезию – в/в нейролептик (дроперидол) + анальгетик (фентанил).
Тромболитическая и антикоагулянтная терапия направлена на сокращение зоны некроза. Впервые сутки от появления первых признаков инфаркта для рассасывания тромба и восстановления кровотока возможно проведение процедуры тромболизиса, но для предотвращения гибели кардиомиоцитов эффективнее ее делать в первые 1–3 часа. Назначают тромболитические препараты – фибринолитики (стрептокиназа, стрептаза), антиагреганты (тромбо-АСС), антикоагулянты (гепарин, варфарин).
Антиаритмическая терапия. Для устранения нарушений ритма, сердечной недостаточности, восстановления метаболизма в ткани сердца применяют антиаритмические препараты (бисопролол, лидокаин, верапамил, атенолол), анаболики (ретаболил), поляризующую смесь и т.д.
Для лечения острой недостаточности сердца используют сердечные гликозиды (коргликон, строфантин), диуретики (фуросемид).
Для устранения психомоторного возбуждения применяют нейролептики, транквилизаторы (седуксен), седативные средства.
Прогноз заболевания зависит от быстроты оказания первой квалифицированной помощи, своевременности проведения реанимационных мероприятий, размера и локализации очага поражения миокарда, наличия либо отсутствия осложнений, возраста пациента и имеющихся у него сопутствующих сердечно-сосудистых патологий.
bezboleznej.ru
Инфаркт миокарда
Инфаркт миокарда (сердечный приступ) возникает, в результате блокирования тока крови к части сердечной мышцы: если кровоток быстро не восстановиться, часть сердца, пораженная недостатком кислорода отмирает.
Сердечный приступ являются основной причиной смерти в западных странах, но сегодня существуют терапевтические подходы, которые могут спасти жизни людей и предотвратить возникновение инвалидности: лечение будет более эффективным, если оно начнется в течение часа после появления первых признаков.
Инфаркт миокарда возникают в основном из-за патологии, называемой атеросклерозом: различные липидные вещества (жиры) накапливаются в течение многих лет вдоль внутренних стенок коронарных артерий (артерий, которые снабжают сердце кровью и кислородом) и образуют атеросклеротические бляшки.
Со временем часть бляшек может оторваться, что приведет к образованию тромбов на поверхности бляшек. Если тромб становится достаточно большим, он блокирует часть или все кровообращение с высоким содержанием кислорода к той части сердечной мышцы, которая питается от артерии.
Во время инфаркт миокарда, если обструкцию коронарных артерий не удается быстро вылечить, сердечная мышца начинает ослабевать и заменяться рубцовой тканью. Это повреждение сердца может быть неочевидной или, наоборот, привести к серьезным и длительным проблемам.
Проблемы сердечного приступа включают опасную для жизни аритмию (нерегулярное сердцебиение) и сердечную недостаточность, вызванную неспособностью сердца перекачивать необходимое количество крови по организму.
Характерными симптомами инфаркта являются:
У женщин, в отличие от мужчин, больше присутствует затрудненное дыхание, тошнота/рвота и боль в области спины и челюсти.
Ежегодно около 17 миллионов человек по всему миру гибнут от сердечно-сосудистых заболеваний, главным образом от инфарктов и инсультов, и гораздо больше людей могут оправиться от этих заболеваний, если им будет оказана своевременная помощь: из всех людей, которые умирают от сердечных приступов, около половины из них погибают в течение часа после возникновения первых симптомов и до прибытия бригады скорой помощи.
Что такое инфаркт миокарда
Инфаркт миокарда — это атрофия мышцы сердца из-за недостаточного кровоснабжения. Специалисты диагностируют это состояние как проявление ишемической болезни сердца, характеризующееся жгучей сильной болью за грудиной, отдающей, как правило, в левые части тела.
Сердечно-сосудистая система в этот момент даёт серьёзный сбой, что может вызвать обширный инфаркт миокарда и привести к смертельному исходу при несвоевременном обращении к врачу.
Обширный инфаркт
Обширный инфаркт — это более опасный вид патологии, который поражает большую площадь мышцы сердца. Практически во всех случаях последствия обширного инфаркта – это летальный исход.
Вызывается это явление тромбозом, который делится на следующие виды:
- трансмуральный;
- крупноочаговый;
- циркулярный.
При подобном явлении пациента излечить полностью невозможно, но скорость диагностирования и вовремя начатое лечение увеличиваешь шансы пациента на частичное восстановление функций сердца.
Причины
Как любая мышца, сердце нуждается в постоянном снабжении кровью и кислородом. Без крови клетки сердца немедленно повреждаются, и это вызывает боль и чувство давления.
Если кровоток не восстановится, клетки сердца могут погибнуть, и вместо функционирующей ткани сердца может образоваться рубец (с медицинской точки зрения «рубцовая ткань»).
Отсутствие притока крови к сердцу также может привести к нерегулярному сердечному ритму, который может привести к летальному исходу.
Сердечный приступ возникает, когда одна или несколько артерий, которые несут богатую кислородом кровь к сердцу, блокируются: эти артерии называются коронарными и окружают сердце как корону.
Послужить причиной этого могут следующие факторы:
- Атеросклероз;
- Возраст старше 45 лет;
- Половая принадлежность. По статистике у женщин инфаркт встречается почти в два раза чаще, особенно на последней стадии климакса;
- Гипертония. Повышенное давление усиливает нагрузку на работу сердца, в результате чего происходит нехватка кислорода и развивается некроз;
- Ранее перенесённый инфаркт;
- Избыточный вес, ожирение повышает риск возникновения атеросклероза;
- Сахарный диабет. Болезнь вызывает загустение крови, отложение на стенках сосудов холестерина, что приближает вероятность возникновения инфаркта;
- Курение. Интоксикация организма приводит к закрытию доступа кислорода к миокарду, причём частота курения не играет большой роли;
- Малоподвижный образ жизни.
- Нервное перенапряжение. Стресс и повышенная эмоциональность также негативно воздействуют на работу сердца и сосудов;
- Злоупотребление спиртными напитками. Постоянное отравление организма алкоголем приводит к дистрофии мышцы сердца;
- Наследственная предрасположенность. Предрасположенность к инфаркту тоже имеет место быть, так как врождённая склонность передаётся через ДНК.
Симптомы
Для сохранения своего здоровья, а порой и жизни, очень важно доподлинно изучить симптомы инфаркта миокарда. Именно они часто помогают вовремя распознать болезнь и предотвратить необратимые последствия приступа.
Читайте также: Артериальная гипертензияТреть случаев – это переход из предынфарктного состояния, при котором можно отметить следующие признаки инфаркта:
Остальные симптомы, проявляющиеся внезапно, имеют несколько вариантов развития:
- Ангинозный вариант. Это наиболее часто встречающийся острый инфаркт миокарда. Характеризуется сильнейшей стенокардией, длящейся более 20 минут, и приравнивается к тяжёлому состоянию, из которого пациента очень сложно вывести. Своё название патология получила в связи с болями в области горла схожими с проявлениями ангины.
- Астматический вариант. Это атипичная форма инфаркта миокарда, которая встречается у 5-10% больных, в основном женщин в возрасте от 50 лет и пожилых мужчин. Половина случаев сопровождается болями за грудиной и удушьем, а при повышенном артериальном давлении начинает стремительно развиваться сердечная астма. Основным симптомом, на которые стоит обращать внимание в первую очередь, считается одышка, связанная с отёком лёгких и недостаточность левого желудочка, вследствие которых может случиться обширный инфаркт миокарда. Не стоит игнорировать первые признаки астматической формы инфаркта. Она проявляется следующими образов:
- беспокойство, попытка «найти себе место»;
- повышенная частота дыхания;
- смена короткого вдоха длинным выдохом;
- побледнение;
- посинение губ;
- холодный пот;
- появление сильных хрипов;
- сильный кашель с возможными кровянистыми или розоватыми отделениями.
- Гастралгический вариант. Наблюдается не более чем у 3% больных и напоминает резкий удар острым колющим предметом, ощущаемым во всём животе, и напоминающим приступ язвенной болезни желудка либо острого панкреатита. Основные признаки:
При лечении проявлении признаков гастралгического варианта инфаркта миокарда стоит учитывать что боль может появиться вследствие физического и эмоционального истощения и двигаться по нарастающей. Также болевые ощущения сопровождаются страхом смерти, поэтому заострять внимание больного на этом не следует.
- Церебральный вариант. Характеризуется отсутствием болезненных ощущений в сердце. Основные признаки предынсультного состояния больного:
- мучительные головные боли;
- головокружение;
- невнятная, замедленная речь;
- тошнота;
- паралич ног и рук.
- Безболевой вариант инфаркта. Чаще всего в этом случае симптомы инфаркта миокарда в виде болевых ощущений отсутствуют. Может сопровождаться едва ощутимыми нетипичными болями в области груди, ухудшением сна, повышенным потоотделением и выявляется только при профилактическом осмотре посредством электрокардиографа.
- Малосимптомный вариант. Это наиболее опасная разновидность острого инфаркта миокарда (ОИМ), которую практически невозможно определить без полного обследования. Можно отметить упадок сил, но такой симптом может говорить и об элементарной усталости.
- Аритмический вариант. Первые признаки инфаркта миокарда этой формы – нарушение ритма сердцебиения и понижение артериального давления. Этот вид ОИМ зачастую заканчивается смертью, так как в большинстве случаев сопровождается кардиогенным шоком. Причём выявить эту форма действительно сложно, так как даже после проведения ЭКГ острый инфаркт обнаруживается не всегда.
- Отёчный вариант. От этой формы ОИМ чаще всего страдают пациенты с сердечной недостаточностью. Возникает резкая повсеместная отёчность, появляется одышка, увеличивается размер печени.
Типы и стадии
Различают два типа инфаркта миокарда: мелкоочаговый и крупноочаговый.
Мелкоочаговый инфаркт поражает небольшую площадь сердца, что реже влечёт тяжёлые последствия. Что касается крупноочагового, то здесь ситуация посерьёзнее. Поражается большая площадь, что требует длительного лечения, причём инфаркт может рецидивировать и привести к летальному исходу в течение 6-12 недель.
Рассмотрим стадии крупноочагового инфаркта миокарда:
- Предынфарктная. Наблюдается в 50% всех случаев. На этом этапе у человека происходит резкое ухудшение самочувствия, сопровождающееся бессонницей, сильнейшей слабостью, приступами стенокардии, тревожностью. Нет ощущения восстановления даже после продолжительного сна.
- Острейшая. Эта стадия длится в среднем от получаса до двух часов и характеризуется резкой болью за грудиной, которая может отдавать в шею, плечо, руку. В этот момент отмечают боли следующего характера: жжение, распирающая боль в сердце, ломота. Симптомы на этом этапе могут быть в виде:
- тошноты;
- одышки;
- затруднённого дыхания;
- слабости, наступившей резко;
- головокружения;
- тревоги, страха смерти;
- побледнения;
- искажения выражения лица;
- резкими скачками давления, от повышенного к пониженному;
- нарушения сердечного ритма;
- похолодание конечностей;
- холодного пота.
- Острая. Длится около двух суток, а при рецидиве от десяти и более дней и считается наиболее опасным периодом ОИМ, потому что именно на этом этапе в организме могут произойти различные нарушения:
- разрыв мышцы сердца;
- закупорка кровеносного сосуда оторвавшимся тромбом (тромбоэмболия);
- аритмия;
- нарушение кровообращения мозга.
- Подострая. Длительность этой стадии около месяца. Ожидается, что в крови пациента уменьшится количество лейкоцитов и нормализуется температура тела. Если этого не происходит, то задача врачей сделать всё, чтобы не допустить постинфарктного синдрома.
- Постинфарктная. Завершающий период инфаркта миокарда, при которой на повреждённой сердечной мышце формируется рубец. У 33-35% пациентов в течение трёх лет инфаркт может повториться. Но в целом если у пациента на протяжении этого времени осложнений не возникло, то физическое состояние больного достаточно быстро приходит в норму.
Диагностика
Своевременно поставленный диагноз может не только спасти жизнь пациенту, но и предотвратить дальнейшее течение заболевания. Также диагностика это важный этап на пути лечения инфаркта миокарда.
Для точного диагноза пациент должен предоставить лечащему врачу исчерпывающую информацию о состоянии своего здоровья, включая даже самые незначительные симптомы.
Этапы диагностирования, помогающие выявить заболевание:
- Электрокардиография (ЭКГ). Метод наблюдения за сердечными биопотенциалами. Данные, полученные посредством электрических импульсов, выводятся на бумагу в виде графика с рабочими характеристиками всех сердечных зон, помогая определить конкретную зону с патологией. Основными задачами ЭКГ является:
- выявление нарушения частоты и ритма сердцебиения;
- обнаружение каких-либо изменений сердечной мышцы;
- определение тромбоэмболии или лёгочных заболеваний;
- и другое.
- Кардиоспецифические маркеры – это ферменты, позволяющие обнаружить повреждение миокарда, посредством выхода их в кровь.
- Лабораторных тестов:
- тропониновый;
- миоглобиновый;
- креатинфосфокиназный;
- лактатдегидрогеназный;
- аспартатаминотрансферазный.
- Эхокардиография – это безопасная ультразвуковая диагностика, помогающее максимально информативно обследовать все патологические изменения сердца.
Другие исследования. В некоторых случаях могут понадобиться дополнительные исследования, такие как:
- исследование в лабораторных условиях;
- радиоизатопное исследование;
- катетеризация;
- коронарография.
Последствия
Осложнения, возникающие в результате инфаркта, часто связаны с поражением сердца во время сердечного приступа:
- Нарушения сердечного ритма (аритмия). Если сердечная мышца повредится в результате инфаркта, может развиться так называемое короткое замыкание, вызывающее нарушения сердечного ритма, некоторые из которых могут быть тяжелыми и даже смертельными.
- Сердечная недостаточность. Количество поврежденных тканей в сердце может быть настолько большим, что все еще функционирующая часть мышечной ткани не сможет нормально подавать кровь к сердцу. Это снижает приток крови к тканям и органам во всем организме, и может вызвать одышку, усталость и отек лодыжек и стоп. Сердечная недостаточность может быть временной проблемой, которая может пройти сама по себе после того, как через несколько дней сердце возобновит свою нормальную деятельность.
- Остановка сердца. Некоторые области сердечной мышцы, ослабленные сердечным приступом, могут разорваться, создав дыру в сердечной ткани. Часто это повреждение приводит к моментальному летальному исходу.
- Проблемы с клапанами. Клапаны сердца, поврежденные во время сердечного приступа, могут привести к серьезным, опасным для жизни проблемам.
Лечение
Первые шаги лечения — оказание срочной медицинской помощи. Очень важно вовремя ликвидировать первые признаки инфаркта.
Во время сердечного приступа вы должны действовать немедленно и выполнить следующие действия:
- Срочно обратитесь за медицинской помощью. Если у вас есть даже маленькое подозрения на сердечный приступ, не бойтесь вызывать бригаду скорой помощи. Немедленно позвоните по номеру 103. Если у вас сел телефон или ещё что, и нет немедленного доступа к службам неотложной медицинской помощи, обратитесь за помощью к человеку, чтобы сопроводил вас в ближайшую больницу или вызвал скорую. Сами езжайте только, если нет абсолютно никаких других вариантов. Вождение во время сердечного приступа может подвергнуть риску вас самих и окружающих, если ситуация вдруг ухудшится.
- Примите нитроглицерин. Если вам врач прописал вам таблетки нитроглицерина, примите его, пока будете ждать прибытия скорой помощи.
Полноценное лечение инфаркта миокарда возможно только в больничных условиях под неусыпным наблюдением специалистов, так как одним приступом может не ограничиться, не исключено что за ним последует второй, возможно более тяжёлый.
Также не все лекарственные препараты, необходимые больному, можно принимать вне стационара.
Методы лечения
Лечение инфаркта миокарда, как правило, основано на ряде мероприятий, которые, в свою очередь, преследуют цель не допустить развития болезни и предотвратить дальнейшие осложнения.
Основные мероприятия, нацеленные на лечение инфаркта миокарда следующие:
- Восстановление кровообращения. Эта мера необходима для восстановления артериального коронарного кровотока, что необходимо при лечении. Здесь важно не упустить время от первых проявлений симптомов.
- Тромболитическая терапия. Важным мероприятием является предотвращение побочных явлений после инфаркта, и здесь важно успеть принять все необходимые меры в течение первых пяти часов от начала приступа.
- Внутрисосудистые методы. С помощью специального раздувающегося протеза просвет сосуда восстанавливается. Называется такой метод коронарной ангиопластикой.
- Хирургическое вмешательство. Обширный инфаркт у пациента предполагает проведение следующих видов операций:
- шунтирование сосудов;
- интракоронарное стентирование;
- транслюминальная балонная ангиопластика.
Медикаментозное лечение
После инфаркта миокарда необходимо комплексное медикаментозное лечение с учётом всех дозировок и особенностей приёма, согласно рекомендации лечащего врача.
Существует ряд препаратов, которые, возможно, придётся принимать в течение всей жизни либо длительного периода.
Лечение инфаркта миокарда осуществляется с помощью следующих групп лекарств:
- Статины для поддержания необходимого уровня здорового холестерина там, где он необходим и расщепления там, где его быть не должно;
- Бета-блокаторы для снижения повышенного давления и снижения нагрузки на сердце;
- Ингибиторы для предотвращения разрастания миокарда, которые назначают сразу после обнаружения болезни;
- Нитраты снижают высокое давление;
- Антиагреганты помогают снижать вероятность образования тромбов.
Хирургия
Хирургическое вмешательство – это последняя стадия, которую рассматриваю в случае, если лечение не дало результатов и избежать её в этом случае вряд ли удастся.
Существуют следующие виды операций:
- Аортокоронарное шунтирование – наиболее популярная процедура, которая назначается при поражении кровеносных сосудов и подразумевающая под собой вшивание шунтов, заменяющих повреждённые артерии.
- Баллонная ангиопластика – бескровное расширение суженых артерий с помощью крошечного раздутого баллона.
- Иссечение аневризмы – это сложная операция со вскрытием грудной клетки для доступа к сердцу. Не во всех случаях пациент выживает, даже при удачном, на первый взгляд, исходе операции.
Перед каждой из таких операций хирург должен оценить все риски учитывая возраст пациента, имеющиеся заболевания, при которых хирургическое вмешательство противопоказано. Такими заболеваниями считаются, диабет, сердечная недостаточность хронической формы и другие осложнения.
Реабилитация после инфаркта
Реабилитационный период напрямую зависит от тяжести инфаркта, возраста и наличия осложнений. Реабилитация включает в себя:
- поэтапное увеличение физических нагрузок;
- диету;
- исключение вредных привычек;
- похудение при избыточном весе;
- профилактические меры с помощью медикаментов;
- наблюдение врачей и восстановительные процедуры;
- нормализация нервной системы с помощью специалиста;
- предупреждение стресса.
Диета в период реабилитации
При реабилитации основным правилом приёма пищи является дробное питание до 7 раз в день. Вначале необходимо питаться низкокалорийными продуктами, желательно пюре из овощей или фруктов, а также лёгкими супами, жидкими кашами, соками. Следует также исключить соль.
По истечении двух недель стоит придерживаться того же рациона немного разнообразив меню, при этом не допуская употребления солёного, острого, копчёного, а также алкоголя и кофе.
Наиболее полезные для приёма продукты – это рыба и молочные продукты. Сладкое необходимо заменить чем-то более натуральным, к примеру, мёдом.
Реабилитационная фитотерапия и рецепты народной медицины
Народная медицина скорее служит дополнительной помощью для реабилитации после инфаркта. После выписки из стационара приём медикаментов очень полезно совмещать с травами и различными смесями, которые помогут нормализовать давление, снизить вероятность появления отёков, помочь нормализовать клеточное питание миокарда.
- 20 грамм сырых плодов валерианы залив кипятком настаивают в течение получаса, а затем принимают два раза в день по одному стакану.
- Валериану и другие травы (шалфей, бессмертник, лаванду, календулу, корень ангелики) измельчают. Заливают сбор (20 г) кипятком (500 г) и настаивают до двух часов. Выпивают в три приёма в течение суток.
- По 20 г валерианы, боярышника и горицвета залить 0,2 л кипятка и настаивать полчаса. Принимать два раза в день.
- По 50 г шиповника и листьев земляники залить кипятком (500 г) и поставить на водяную баню на 15-20 минут. И принимают два раза в день.
- По 20 г валерианы, тмина и пустырника заливают 500 мл кипящей воды и выпивают по стакану перед сном.
- По 20 г валерианы, мелиссы, тысячелистника, шишек хмеля заливают одним стаканом кипятка и принимают по половине стакана по утрам.
Профилактика
Чтобы снизить вероятность возникновения заболевания, необходима профилактика инфаркта миокарда:
- физические нагрузки;
- ежедневное потребление необходимого количества воды;
- правильное питание;
- исключение курения и частого употребления алкоголя;
- максимальное исключение стрессовых ситуаций;
- регулярное посещение кардиолога.
Профилактика с высокой вероятностью поможет избежать реабилитации, так как попадёте ли вы в зону риска или нет, зависит от заранее принятых мер и правильного отношения к своему здоровью.
Прогноз
От того, как быстро будет сделана операция после обнаружения проблемы напрямую зависит её эффективность. Когда инфаркт уже наступил из-за вмешательства могут возникнуть следующие проблемы:
- появляется вероятность повторения приступа;
- повышается риск развития аневризма;
- есть вероятность повторного инсульта;
- повреждение соседствующих с сердцем органов.
У пациента, поздно доставленного в больницу, начинают отмирать клетки сердца и в большинстве случаев для него всё заканчивается летальным исходом.
Согласно статистическим данным до 35% больных, поступивших с инфарктом миокарда, не выживают. В 20% случаев гибель наступает внезапно. При отсутствии госпитализации гибнут около 20% и 15% при госпитализации, причём велика вероятность гибели именно в первые полтора часа, если не успеть помочь больному в этот промежуток времени.
Зная все возможные последствия инфаркта миокарда часть людей, находящаяся в зоне риска, призадумается о пересмотре своих жизненных приоритетов и образе жизни, что, возможно, в будущем спасёт их от инвалидности или преждевременного летального исхода.
Соблюдение вышеуказанных правил рассматриваются не только как для профилактики инфаркта миокарда, но и возможность избежать других серьёзных заболеваний.
Интересное
tvojajbolit.ru
Инфаркт миокарда: симптомы, причины, диагностика, лечение
Инфаркт миокарда – острая форма ишемической болезни сердца. Инфаркт миокарда возникает, когда к тому или иному отделу сердечной мышцы прекращает поступать кровь.
Уже через 15-20 минут после прекращения кровотока в сердечной мышце начинают развиваться необратимые изменения. Это и принято называть инфарктом миокарда.
Почему кровь перестаёт поступать к тому или иному участку миокарда? Это происходит, когда тромб (кровяной сгусток, образовавшийся в результате завихрений крови из-за атеросклеротической бляшки) перекрывает просвет коронарного сосуда.
Именно поэтому очень важно своевременно лечить атеросклероз коронарных артерий, так как именно бляшки и образующиеся из-за них тромбы – фундаментальная причина инфаркта миокарда.
Это жизненно важно! Если вас беспокоит хоть какой-нибудь дискомфорт в области сердца, не говоря про боль, немедленно запишитесь на приём к нашему кардиологу. Своевременный визит и профессиональная диагностика в буквальном смысле слова могут спасти вашу жизнь.
Инфаркт миокарда у женщин
Инфаркт миокарда у женщин встречается чаще всего после 50 лет, после менопаузы. Почему? Всё дело в том, что в этот период в организме женщины значительно снижается выработка специфических женских половых гормонов – эстрогенов, которые защищают сосуды от различных пагубных факторов и препятствуют образованию атеросклеротических бляшек.
Инфаркт миокарда: симптомы
Симптомы инфаркта миокарда зависят от скорости закупорки, диаметра пораженного сосуда, степени поражения миокарда и ряда других факторов.
Главный симптом инфаркта миокарда – острая боль в грудной клетке, которая обычно проявляется во время сильных физических нагрузок или эмоциональных расстройств. Опасность в том, что очень многие люди не связывают эту боль именно с сердцем, поскольку она ощущается несколько ниже, и, как следствие, думают, что это временное безобидное явление, которое пройдёт само.
У боли при инфаркте миокарда есть характерные особенности, о которых важно знать:
- Боль острая, сжимающая, сдавливающая, жгучая, неожиданно возникает в области груди в левой части тела
- Длится более 5 минут
- Не проходит после приёма нитроглицерина
- Нарастая, отдаёт в область шеи, левой руку и челюсть
Помимо характерной боли, инфаркт миокарда проявляется и другими симптомами:
- Повышенное потоотделение, пот липкий и холодный
- Общая слабость – вы практически не можете двигаться
- Кожа бледнеет
- Головокружение
- Тошнота и даже рвота (из-за снижения давления)
- Редко на острой стадии инфаркта проявляются симптомы кардиогенного шока: губы синеют, конечности белеют, пульс не прощупывается
Инфаркт миокарда: глубина поражения
По глубине поражения сердечной мышцы выделяют:
- Крупноочаговый, или обширный инфаркт миокарда Острое нарушение кровотока в крупных ветвях коронарных артерий, которое наступает в результате тромбоза.
- Мелкоочаговый инфаркт миокарда Развивается в результате тромбоза мелких ветвей коронарных артерий с ограниченным участком ишемического повреждения сердечной мышцы.
Как протекает инфаркт миокарда?
Течение инфаркта миокарда включает 5 периодов:
- Продромальный период. Его длительность варьируется от нескольких часов до 30 суток. Главная особенность заключается в том, что наблюдается повторяющийся болевой синдром и электрическая нестабильность миокарда, которая проявляется тахикардией.
- Острейший период составляет от 30 минут до 2 часов, то есть от появления резкой ишемии миокарда до образования признаков отмирания участка сердечной мышцы. Чаще всего – в 70-80% случаев – проявляется в виде ангинозного приступа – характерной боли в груди. Болевой синдром часто провоцирует чувство страха, возбуждение, беспокойство, а так же различные вегетативные нарушения, среди которых обычно встречается повышенное потоотделение.
- Острый период. Формируется очаг некроза (отмирающий участок сердечной мышцы). Возникает так называемый резорбционно-некротический синдром, который обусловлен общей реакцией организма на всасывание некротических клеток в кровь. Этот синдром сопровождается нарушениями в работе сердечно-сосудистой системы. Если инфаркт миокарда протекает без осложненй, острый период обычно длится около 7-10 дней.
- Подострый период. В подостром периоде инфаркта миокарда постепенно образуется рубец на месте некроза. Длительность подострого периода варьируется в широких пределах и в основном зависит от объёма очага некроза, состояния окружающего миокарда, нетронутого некротическим процессом, наличия или отсутствия сопутствующих заболеваний и осложнений инфаркта миокарда. Обычно длительность подострого периода колеблется от 4 до 6 недель.
- Постинфарктный период. В постинфарктный период рубец, уплотняясь, окончательно формируется. Параллельно запускается ряд компенсаторных механизмов, которые помогают организму адаптироваться к новому состоянию.
Инфаркт миокарда: нетипичные формы
Острейший период инфаркта миокарда может приобретать нетипичные формы, о которых важно знать, чтобы не спутать с другими заболеваниями и вовремя принять нужные меры:
- Астматическая форма Возникает нехватка воздуха и одышка, часто провоцирующая панику, которая в свою очередь усугубляет ситуацию в целом. Невозможно вдохнуть полной грудью. Во время вдоха случается клокотание, поскольку в альвеолах скапливается избыточная жидкость.
- Гастралгическая форма Встречается редко. Проявляется болями в животе, иногда икотой, отрыжкой, рвотой, и в этом – главная опасность: диагностировать инфаркт быстро при такой боли сложно даже в клинике, так как симптомы похожи на признаки острого аппендицита или отравления.
- Цереброваскулярная форма Проявляются как инсульт или в виде глубокого обморока, на фоне чего случаются парезы, параличи, развивается мозговая недостаточность и другие патологические изменения.
- Аритмическая форма Аритмическая форма проявляется нарушениями сердечного ритма, но главная опасность в том, что формируются атриовентрикулярные блокады, в результате которых снижается частота сердечных сокращений.
Обратите внимание! Боль в груди – основной симптом инфаркта миокарда. Но есть множество таких, которые вы можете принять за признаки других заболеваний или просто недомогания.
Будьте особенно бдительны, если у вас уже диагностирована ИБС: при первых серьёзных симптомах немедленно вызывайте скорую.
Если у вас есть даже незначительный дискомфорт в области сердца, не занимайтесь бесполезным самолечением и не закрывайте на это глаза в надежде, что это пройдет. Если проблемы в самом деле есть, сами собой они уже не пройдут и будут только усугубляться.
Пытаясь решить проблему самостоятельно, вы теряете драгоценное время впустую и рискуете спровоцировать ряд жизненно опасных осложнений. Только специалисты могут точно диагностировать причину дискомфорта или боли и провести профессиональное лечение, которое действительно поможет вам.
Запишитесь на приём к нашему кардиологу прямо сейчас.
Причины инфаркта миокарда
Инфаркт миокарда по-прежнему чаще всего встречается среди пожилых людей, а также у тех, кто ведёт малоактивный образ жизни и страдает ожирением. Хотя это опасное заболевание в последние годы в нашей стране стремительно «молодеет»: инфаркт миокарда случается даже у молодых мужчин и женщин, которым ещё нет и 30.
Важно отметить: здоровый образ жизни и занятия спортом – не гарантия 100% защиты от инфаркта миокарда.
Вот основные факторы риска, которые могут привести к развитию инфаркта миокарда:
- Высокий уровень холестерина Холестерин – главная причина образования бляшек на стенках артерий, из-за которых образуются тромбы, перекрывающие просвет сосудов.
- Гипертоническая болезнь Инфаркт миокарда – одно из основных последствий этой патологии.
- Сахарный диабет Повышенный уровень сахара в крови приводит к ухудшению циркуляции крови в мелких сосудах с последующим развитием нарушением обмена веществ в тканях, в том числе и в миокарде.
- Вредные привычки Обратите внимание – это не только алкоголь и курение, но и наркотические вещества, а также токсические препараты.
- Низкая физическая активность Ваши мышцы должны сокращаться. Это очень важно. Если вы не любите спорт, старайтесь проходить в день не менее 2 километров.
- Частые переедания Лучше есть 3-4 раза в сутки, но понемногу, нежели 1-2 раза, но плотно.
- Серьёзный эмоциональный стресс Стрессы и переживания пагубно сказываются на тканях сердечной мышцы.
Обратите внимание: если вы хотите снизить риск развития инфаркта миокарда к минимуму, исключите все вредные факторы, займитесь спортом и не нервничайте по пустякам.
Инфаркт миокарда: последствия
Последствия инфаркта миокарда бывают ранними и поздними.
Ранние осложнения (в течение 10 дней после инфаркта):
- Аритмии – самое распространённое осложнение. Больше всего опасны желудочковая тахикардия (когда за ритм начинают отвечать желудочки сердца) и фибрилляция желудочков (когда стенки желудочков беспорядочно сокращаются)
- Артериальная гипертония, которая возникает из-за большей потребности сердца в кислороде и напряжения в стенке левого желудочка, в результате чего зона инфаркта увеличивается и растягивается
- Механические патологии (например, разрыв межжелудочковой перегородки или аневризма сердца) – как правило, формируются за первую неделю после инфаркта миокарда и очень часто приводят к смерти, если вовремя не сделать операцию
- Сердечная тампонада – когда, попадая в полость перикарда, кровь сдавливает сердце
- Кардиогенный шок
- Нарушение сердечной проводимости
- Тромбоз артерий мозга и конечностей
- Асептический перикардит
Поздние осложнения (спустя 10 суток со дня инфаркта миокарда):
- Ослабление сократительной способности сердца, пропорциональное размерам инфаркта (хроническая сердечная недостаточность) – встречается у трети пациентов.
- Постоянно повторяющиеся боли – даже после того, как тромб растворен или удалён
- Синдром Дресслера – из-за образования антител возникает комплекс симптомов, среди которых воспаление сердечной сумки, плевры, а также воспалительные процессы в самих легких
- Постинфарктная стенокардия
- Хроническое выпячивание (аневризма) миокарда левого желудочка
- Различные нарушения ритма сердца, которые обычно прогрессируют
Как правило, к осложнениям приводят обширный и трансмуральный инфаркты. И любое из них может оказаться смертельным.
Диагностика инфаркта миокарда
В диагностику инфаркта миокарда входит:
- Клиническая картина
- Лабораторные исследования
- Инструментальная диагностика
Клиническая картина
Часто опытному доктору достаточно общей клинической картины, чтобы диагностировать инфаркт миокарда. Острая боль в груди, при которой человек инстинктивно хватается за сердце, невозможность вдохнуть, тошнота, рвота, синюшность губ и кончиков пальцев, выступающий пот, невозможность говорить – этих признаков достаточно, чтобы заподозрить инфаркт миокарда и немедленно приступить к оказанию необходимой помощи.
Лабораторные исследования
Анализ крови помогает выявить повреждения клеток сердечной мышцы и тем самым подтвердить диагноз.
Особенно характерным показателем некроза сердечной мышцы является повышенный уровень тропонина. Если инфаркт случился, тест на тропонины покажет это даже раньше, чем ЭКГ.
Инструментальные методы
- Электрокардиография В различные периоды заболевания ЭКГ показывает специфические патологические изменения, характерные для инфаркта миокарда, а также различные нарушения ритма и проводимости.
- Эхокардиография УЗИ сердца показывает пораженные участки миокарда, позволяет выявить расширение желудочков, увидеть аневризму, оценить степень нарушения сократимости и другие показатели работы сердца.
- Рентгенография грудной полости Помогает диагностировать отек легких, пневмонию и другие осложнения инфаркта миокарда.
- Коронароангиография Помогает обнаружить пораженные артерии. Назначается, когда необходимо понять, нужна ли операция.
Лечение инфаркта миокарда
Главная цель лечения инфаркта миокарда – максимально быстро возобновить кровообращение в пораженном участке сердечной мышцы.
Обратите внимание! Смертность от инфаркта миокарда велика. Исследования показали: смертность от инфаркта миокарда напрямую зависит от его тяжести, времени госпитализации и начала лечения. Однако если принять нужные меры вовремя, 70-80% людей удаётся спасти.
Недаром в кардиологии есть понятие «золотой час», которое означает период начала лечения, в который у больного есть максимально высокий шанс остаться в живых.
Почему важен фактор времени?
Процесс отмирания тканей развивается катастрофически быстро. Необратимые изменения в сердечной мышце появляются уже через 30–40 минут, а спустя 3-6 часов погибают все клетки миокарда в зоне ишемии.
Таким образом, срочная диагностика инфаркта и правильно своевременное лечение – главное условие для сохранения жизнеспособности миокарда и спасения жизни больного.
Медикаментозное лечение
Важно не только восстановить кровообращение по пораженной коронарной артерии. Есть ряд других задач, которые жизненно необходимо решить при медикаментозном лечении инфаркта миокарда: ограничить размер инфаркта, снизить потребность миокарда в кислороде, снять боль, восстановить нормальный сердечный ритм, а также в целом на протяжении всего лечения поддерживать в норме параметры жизнедеятельности: артериальное давление, дыхания, пульса, работы почек.
Препараты для лечения и реабилитации человека, перенёсшего инфаркт миокарда, подбираются строго индивидуально и применяются в различных комбинациях в зависимости от сложности каждого конкретного случая.
Хирургическое лечение
Самым эффективным способом восстановить проходимость коронарной артерии и кровоток к пораженному участку миокарда являются хирургические вмешательства – ангиопластика коронарной артерии и аортокоронарное шунтирование.
Ангиопластика коронарной артерии
Врач вводит катетер с небольшим баллоном на конце через кожу в артерию, контролируя его движение и положение рентгеновским аппаратом. Когда достигнут суженный участок коронарной артерии, врач надувает баллон, расширяя сосуд.
Во время операции врач может провести стентирование сосудов сердца — установить каркас внутри, который предотвратит повторное сужение.
После операции катетер извлекается, а на место введения накладывается давящая повязка.
Аортокоронарное шунтирование
Врач берет участок вены (как правило, подкожной вены ноги) и подшивает к аорте. Второй конец подшивает к ветви коронарной артерии ниже места сужения. Таким образом, создается кровоток в обход закупоренного участка коронарной артерии, в результате чего увеличивается количество крови, поступающее к сердцу.
Важно знать: первые 24 часа после инфаркта – самые критические. Успех дальнейшего лечения инфаркта миокарда зависит от степени поражения сердечной мышцы, примененных мер, наличия или отсутствия сопутствующих заболеваний, возраста и ряда других факторов.
Примечательно, что при благоприятном исходе нет никакой нужды в строгом постельном режиме больше суток. Напротив, чрезмерно долгий постельный режим может усугубить постинфарктное состояние.
Подробно о реабилитации после инфаркта миокарда читайте ниже.
Реабилитация после инфаркта миокарда
Период реабилитации после инфаркта миокарда зависит от степени тяжести, возможных осложнений, возраста и ряда других различных факторов.
Чем раньше начать восстановление, тем лучше. Главные цели реабилитации после инфаркта миокарда – предупредить развитие осложнений, мобилизовать организм в целом, восстановить эмоциональное состояние, ведь это заболевание – серьёзнейший стресс для психики.
В то же время все реабилитационные мероприятия при этом заболевании необходимо выполнять только по назначению и под контролем врача.
Помимо лекарственных препаратов в реабилитацию после инфаркта миокарда обычно входит:
- Массаж
- Психотерапия
- Специальные физические упражнения
- Физиотерапия
Обратите внимание: полноценная реабилитация после инфаркта миокарда значительно повышает шансы на успешное восстановление здоровья и скорый возврат к полноценной жизни.
Как предупредить инфаркт миокарда?
Инфаркт миокарда – заболевание, от которого никто не застрахован. Но если не курить, не злоупотреблять алкоголем, следить за весом, заниматься спортом и правильно питаться, риск развития инфаркта снизится.
Следите за своим здоровьем. А самое главное – если чувствуете хоть какой-то дискомфорт в области сердца, немедленно обратитесь к нашему кардиологу. Только опытный специалист может досконально разобраться в проблеме и точно сказать, всё ли с вашем сердцем в порядке.
Сделайте выбор в пользу профессиональной медицины!
ВРАЧИ
Запишитесь на прием к врачу
www.stomed.ru
Инфаркт
Некроз (гибель) органа или ткани вследствие внезапного нарушения его кровоснабжения (например: инфаркт миокарда - гибель части сердца в результате острого тромбоза кровоснабжающей её коронарной артерии).
Термином «инфаркт» определяют острый некроз (омертвение) тканей вследствие нарушения нормального кровотока. Это опасное состояние, угрожающее человеческой жизни и влекущее за собой грозные осложнения в случае, если грамотная медицинская помощь не была оказана своевременно. Наиболее распространенная причина – атеросклероз сосудов, развивающийся под влиянием ряда поведенческих и биологических факторов.
Инсульт и инфаркт. Основные понятия.
Инфаркт сердца. Острый инфаркт миокарда.
Во всем мире 30% от общей смертности приходится на сердечно-сосудистые заболевания (17,5 млн. смертей в год, и этот показатель возрастает). У нас смертность от этой категории болезней весьма высока в сопоставлении с мировой статистикой: 903 смерти на 100 000. Именно они становятся причиной смерти 80% жителей России взрослее пятидесяти лет, причем 40% всех случаев приходится на людей в возрасте от 25 до 64 лет. Почти половина пациентов умирает вследствие ишемической болезни сердца – 48,1% . Еще 40% – в результате инсульта, спровоцированного атеросклерозом сосудов головного мозга. Зачастую инфаркт миокарда и инсульт развиваются неожиданно для человека, в ситуациях, когда нет возможности незамедлительно оказать врачебную помощь. По этой же причине многие эффективные клинические вмешательства невозможно применить своевременно. Доказана тесная взаимосвязь сердечно-сосудистых заболеваний и образа жизни современного человека.
Острым инфарктом миокарда называют омертвение определенной зоны сердца в результате нарушения кровотока в его сосудах, сопровождающееся развитием характерной клиники заболевания. Серьезность проблемы отражают следующие цифры: больничная смертность от этого заболевания колеблется от 10 до 15%. Еще 10% человек, перенесших данную сердечную катастрофу, умирают в течение первого года. Половина пациентов погибают до госпитализации, не дождавшись помощи.
Понятие инфаркта головного мозга (инсульта).
Ишемический инсульт – это повреждение ткани мозга, которое образуется, потому что затруднено или прекращено поступление крови к его участку. Ткани пораженного участка размягчаются – формируется инфаркт мозга. Основные причины: сосуды закупорила атеросклеротическая бляшка, развился тромбоз или эмболия на фоне заболевания сосудов сердца или крови.
Факторы риска инфаркта миокарда и инсульта.
Во многих эпидемиологических исследованиях сообщается о факторах, которые непосредственно отвечают за появление у человека сердечно-сосудистых заболеваний. В группу риска попадают курильщики, приверженцы нездорового питания (человек ест мало овощей и фруктов, но злоупотребляет насыщенными жирами и поваренной солью), люди, недостаточно активные физически, и те, кто избыточно потребляет алкоголь. Вышеперечисленные причины относятся к неправильным поведенческим факторам, ведущим к формированию биологических катализаторов. Сюда входят артериальная гипертония, высокий уровень холестерина, ожирение и сахарный диабет. Низкий уровень образования и дохода, стрессы, а также тревожно-депрессивные состояния усугубляют ситуацию. По данным Всемирной Организации Здравоохранения, свыше ¾ смертей от сердечно-сосудистой патологии можно избежать, скорректировав образ жизни.
Для этого требуется:
- прекратить курить;
- уделять достаточное внимание собственной физической активности;
- употреблять здоровую, преимущественно растительную пищу, ограничив потребление насыщенных жирных кислот
- следить за весом (не допускать ожирения)
- контролировать цифры своего артериального давления (в идеале менее 140/90 мм.рт.ст.)
- контролировать уровень холестерина в крови (5,2 ммоль/л и менее)
- контролировать уровень сахара в крови (натощак 6,1 ммоль/л и менее)
- исключить стресс и уметь грамотно освобождаться от психоэмоционального напряжения.
Причины инфаркта миокарда
Типичные причины развития инфаркта миокарда.
Атеросклеротическое поражение сосудов сердца.
Основной причиной инфаркта – миокарда или головного мозга – служит атеросклероз артерий сердца и головного мозга. Процесс развивается следующим образом: на внутренней стенке артерии формируется запас жирового вещества (холестерина); постепенно из него образуется малозаметная жировая полоска, со временем перерастающая в жировую бляшку. Та делает просвет артерии менее широким и уменьшает кровоснабжение сердца, мозга и других органов. Если такая бляшка локализуется в сосудах сердца, постепенно формируется ишемическая болезнь. Белковые вещества и известь пропитывают бляшку, провоцируя её воспаление и даже изъязвление. Если покрышка бляшки вскрывается, её содержимое выплескивается в просвет артерии и на этом месте стартует процесс образования тромба.
Этот сгусток со временем становится всё плотнее, увеличивается в размерах и перекрывает артерию, прерывая кровоснабжение – если сердца, то развивается инфаркт миокарда; если головного мозга, то развивается инсульт.
Закупорка сосудов сердца вызывает омертвение сегмента сердечной мышцы и там постепенно развивается соединительная ткань, формируя рубец – разворачивается крупноочаговый постинфарктный кардиосклероз. Бывает, что инфаркт миокарда вызывает резкий спазм коронарных сосудов без атеросклеротических бляшек (так называемая «стенокардия Принцметала»)
Инфаркт миокарда, связанный с операциями на сердце
Риск инфаркта сохраняется как во время операции на сердце, так и после ее окончания. Наиболее часто встречаются:
- Инфаркт в ходе процедуры коронарной ангиопластики или после нее
- Тромбоз стента в ранний послеоперационный период (первые сутки)
- Инфаркт во время операции «аортокоронарное шунтирование»
Тромбоз стента (или шунта) может развиться и в первый год после операции, поэтому для профилактики пациентам в обязательном порядке назначают прием препаратов аспирина совместно с клопидогрелем / тикагрелором.
Редкие причины развития инфаркта миокарда
Сюда входят:
- болезни сосудов воспалительного характера: болезнь Такаясу, узелковый периартериит, ревматоидный артрит, системная красная волчанка, анкилозирующий спондилит
- повреждения артерий из-за ранений, радиации, оперативных вмешательств
- редкие патологии – амилоидоз, гомоцистинурия
- инфекционный эндокардит
- пролапс митрального клапана
- различные аневризмы и фистулы
- тромбы внутри сердца
- тромбоз легочных вен
- искусственные клапаны сердца
- миксома
- врожденные изменения коронарных артерий
- некоторые болезни крови: тромбоцитопеническая пурпура, тромбоцитозы, синдром диссиминированного внутрисосудистого свертывания
Инфаркт миокарда у взрослых
Развитие инфаркта у взрослых людей напрямую связано с возрастными изменениями, а именно с прогрессированием атеросклероза. Первые сорок лет жизни этот процесс можно сравнить с еле заметным спуском по очень пологой наклонной местности. После 40-50 лет течение заболевания приобретает неуклонно прогрессирующий характер. У людей моложе 40 лет оно возникает преимущественно при сахарном диабете первого типа, при наследственных нарушениях холестеринового обмена, а также при отягощенной наследственности по кардиологическим заболеваниям. Кроме того, наблюдается прямая зависимость от пола.
Инфаркт миокарда у женщин
Опасность его появления для женщин наступает примерно на 10 лет позже, чем для мужчин, так как и атеросклероз в женском организме развивается позже. Это обусловлено особенностями влияния женских половых гормонов на липидный обмен. Эстрогены являются мощным фактором защиты организма, в который природа вложила детородную функцию. Эта закономерность имеет прямое отношение к атеросклерозу. В репродуктивном возрасте риск сердечно-сосудистых осложнений у женщин в три раза меньше, чем у мужчин. Согласно Фремингемскому исследованию, с наступлением менопаузы в 50 лет уровень холестерина достигает сравнимых значений у мужчин и у женщин, однако у дам в дальнейшем наблюдается рост этого показателя, в то время как у мужчин он остается неизменным. Женский инфаркт миокарда до 50 лет – редкость, затем заболеваемость начинает расти. Сегодня предполагается также наличие взаимосвязи между инфарктом миокарда и продолжительным приемом противозачаточных средств.
Инфаркт миокарда у беременных
Фиксируется редко: примерно 1 случай на десять тысяч беременностей. Чаще приходится на два последних триместра и послеродовой период.
Первый такой случай был описан в 1922 году. Смертность высокая: примерно 5%, и она выше при развитии данной сердечной катастрофы в конце беременности или в первые две недели после родов. Как правило, не предваряется эпизодами стенокардии. Атеросклероз сосудов сердца к основным причинам не относится.
В группу риска входят:
- гипертоники
- курильщицы
- будущие мамы, страдающие сахарным диабетом
- перенесшие переливание крови
- те, у кого развилась послеродовая инфекция
- женщины, склонные к тромбофилии (способность крови к повышенному свертыванию)
- те, кто наследственно предрасположен к повышению холестерина
- перенесшие эклампсию в предшествующей беременности
К непосредственным причинам причисляют:
- спонтанное расслоение стенки коронарной артерии (очень часто)
- атеросклероз сосудов сердца (нечасто)
- воспалительные заболевания стенок сосудов: системная красная волчанка, узелковый периартериит, антифосфолипидный синдром, болезнь Такаясу
- инфекционный эндокардит
- состояние гиперкоагуляции (повышенная свертываемость крови, приводящая к тромбозу сосудов сердца)
- наследственные тромбофилии
- эмболия коронарных сосудов из плаценты при пузырном заносе, из искусственных митрального и аортального клапанов, при митральном стенозе, родовой и прочих кардиомиопатиях, дефекте межпредсердной перегородки, открытом овальном отверстии и других врожденных пороках развития сердечной мышцы
- прием медикаментов, запускающих родовую деятельность: алкалоидов спорыньи, бромокриптина
- преэклампсия
- употребление кокаина
Иногда в ходе коронарной ангиографии в артериях не находят изменений. Тогда считается, что причина инфаркта – резкий спазм коронарных сосудов, либо тромбоз с дальнейшим расслоением тромба.
Обязательно учитывают и последствия инфаркта, и последствия его лечения. Тактика имеет некоторые особенности: так, не рекомендовано проводить будущим мамам системный тромболизис, активно применяемый у других групп пациентов, однако допускается проведение стентирования коронарных сосудов.
Инфаркт миокарда у мужчин
Общеизвестно, что заболеваемость и смертность от сердечно-сосудистой патологии у мужчин в 3-5 раз выше, чем у женщин. Главный виновник – атеросклероз. У мужчин 50-59 лет инфаркт миокарда фиксируется в 6 раз чаще, чем у женщин. По мнению Всероссийского научного общества кардиологов, у молодых мужчин и мужчин среднего возраста он чаще становится первым симптомом ишемической болезни сердца, дебютируя без предшествующих клинических проявлений, нежели это бывает у женщин.
Инфаркт миокарда у детей
Статистические данные о частоте возникновения отсутствуют.
Обычно говорят о следующих причинах:
- системные воспалительные заболевания сосудов (болезнь Такаясу, болезнь Кавасаки, системная красная волчанка, узелковый периартериит)
- аномалии развития коронарных артерий
- повреждения сердечной мыщцы
- феохромоцитома (гормонально активная опухоль надпочечников, вырабатывающая повышенное количество катехоламинов (адреналина и норадреналина))
- врожденные пороки сердца (наиболее часто отмечается при стенозе устья аорты)
- гипертрофическая кардиомиопатия
- опухоль сердца
- инфекционный эндокардит
Атеросклероз – наименее значимая причина, однако существует небольшая выборка пациентов с семейной гиперлипидемией – наследственно обусловленным повышением холестерина липопротеидов низкой плотности, приводящим к раннему атеросклерозу и в редких случаях могущим вызвать закупорку артерий у детей атеросклеротической бляшкой.
Периоды развития инфаркта миокарда (фазы)
Развивающийся инфаркт. Фаза длится от 0 до 360 минут. Это период самых ярких симптомов. В это время происходит прогрессирующий некроз в районе поражения, который к концу шестого часа обычно заканчивается.
Острый инфаркт миокарда. Период длится от 6ти часов до 7ми суток. Все основные осложнения, такие как сердечная недостаточность, нарушения ритма, рецидив наиболее вероятны в это время.
Заживающий (рубцующийся) инфаркт. Период длится от 7ми до 28ми суток. Пораженный участок миокарда рубцуется. Состояние пациента стабилизируется, и он может быть выписан из стационара.
- Хроническая фаза инфаркта миокарда
Четвертый период – заживший инфаркт миокарда, постинфарктный кардиосклероз. Начинается с 29ых суток. Рубец к этому времени обычно полностью формируется. Если к этому времени сохраняются признаки сердечной недостаточности, сбои ритма, то они, как правило, носят устойчивый характер.
Виды инфаркта миокарда по площади поражения.
Понятие обширного инфаркта.
В соответствии с международной классификацией от 2007 года, используется разделение по площади пораженной зоны сердца:
- микроскопический инфаркт миокарда
- малый (меньше 10% площади миокарда левого желудочка)
- инфаркт миокарда средних размеров (10-30% площади)
- большой (более 30% площади), его также можно назвать «обширным». По-другому он может звучать как «распространенный» инфаркт миокарда. Чаще вызывает осложнения в виде сердечной недостаточности, нарушений сердечного ритма и формирования аневризм сердца. Развивается чаще при закупорке крупного ствола одной из коронарных артерий.
Первый инфаркт миокарда. Повторный инфаркт.
В зависимости от того, переносил пациент ранее данное заболевание или нет, инфаркт классифицируется как «первичный» (первый), «повторный» (второй по счету) и «рецидивирующий». О первичном говорят, если ранее пациент не переносил инфаркт. Повторный – это инфаркт, который развивается позднее 29 суток после перенесенного первого инфаркта и в течение всей жизни. Если же инфаркт развивается ранее 29ых суток после первичного, говорят о рецидиве инфаркта.
Симптомы инфаркта миокарда
Типичная клиническая картина
Первые признаки острого инфаркта
Типовая картина сердечного приступа таковы: неожиданно (иногда во время физической или психоэмоциональной нагрузки, но, как правило, спустя какое-то время) возникают эпизоды жгучей ломящей боли в грудной клетке (за грудиной), длящиеся свыше пяти – двадцати минут. Характер боли описывают также как давящий, сжимающий. После применения нитроглицерина ощущения не утихают. Типичная их продолжительность достигает сорока – шестидесяти минут, но иногда они сохраняются часы и сутки. Нередко боль дает о себе знать утром без видимого провоцирующего фактора. Возможны перебои в работе сердца, эмоциональное возбуждение, страх смерти; человека тошнит, может открыться рвота; вероятна потеря сознания. Зачастую пациенты испытывают схожие боли в левой половине тела: боль охватывает левую половину шеи и нижней челюсти, плечо (или оба плеча), левую лопатку; могут болеть обе руки и обе ноги, нижняя часть грудины, верхняя область живота. Дискомфорт в груди сопровождается ощущением недостатка воздуха, человека внезапно оставляют силы, мучает одышка. Пациенты беспокойны, кожа бледная, может появляться синюшность носогубного треугольника, характерен холодный липкий пот.
С сердечным приступом легко путают болезненные ощущения, возникающие в грудной клетке, но не свойственные инфаркту миокарда. Обычно в этих случаях описывают монотонные многочасовые боли в области груди: рези, пульсирующую сверлящую боль, ощущение чего-то колющего. Тем не менее, если интенсивность ощущений не снижается, присоединяются одышка и резкая слабость, появляется профузный пот, необходимо срочно вызвать врача, чтобы тот оценил характер ощущений пациента и принял верное решение.
Показатели гемодинамики (пульс, артериальное давление)
Пульс на периферических артериях обычно ослаблен. Могут отмечаться и учащение пульса, и его замедление. Наиболее характерна тахикардия, могут появляться нарушения сердечного ритма. При задне – нижнем инфаркте характерным признаком, наоборот, выступает брадикардия – урежение пульса до 60 ударов.
Артериальное давление бывает как повышенным, так и сниженным. Повышенное давление определяется, когда инфаркт миокарда или происходит на фоне гипертонического криза, или рефлекторно на боль происходит вторичное повышение артериального давления. Для острого инфаркта более характерно снижение артериального давления – порой до значительных величин: ниже 90-80/ 60-40 мм рт. ст. Эти показатели зачастую сопутствуют тяжелому осложнению – кардиогенному шоку.
Особенности атипичного инфаркта
Иногда боль в грудной клетке при развитии инфаркта отсутствует. Ориентировочно ¼ инфарктов протекает без типичного болевого синдрома. Часто бессимптомные или малосимптомные, атипичные формы инфаркта наблюдают у пожилых людей (особенно у женщин) и у больных сахарным диабетом. Для атипичного инфаркта миокарда характерна атипичная локализация боли: в верхних отделах живота, в правой половине грудной клетки, в спине. Иногда он протекает по типу инсульта или острого психоза; в редких случаях проявляется желудочно-кишечными расстройствами, слабостью и потерей сознания.
Выделяют несколько вариантов течения атипичного инфаркта миокарда:
- Так называемый абдоминальный инфаркт (дает о себе знать болью в верхних отделах живота и расстройством работы ЖКТ)
- астматический (проявляется приступом удушья)
- аритмический (на первый план выходят нарушения сердечного ритма, а боль может отсутствовать)
- церебральный (обнаруживает себя нарушениями со стороны центральной нервной системы и протекает по типу инсульта)
- безболевой или малосимптомный (протекает практически без боли)
Диагностика инфаркта миокарда
Основные методы диагностики
ЭКГ – диагностика инфаркта миокарда
Наиболее информативным методом диагностики острого инфаркта миокарда является электрокардиограмма (ЭКГ). Всем больным с подозрением на инфаркт обязательна срочная регистрация электрокардиограммы в двенадцати стандартных отведениях. На ЭКГ выявляются характерные изменения: классическими являются формирование паталогического зубца Q или комплекса QS, изменение положения сегмента ST и образование отрицательных зубцов T. Кроме классических изменений, возможны варианты, которые могут быть детально оценены врачом-функционалистом. Нужно сказать, что у 10% больных с инфарктом изменения на ЭКГ отсутствуют, поэтому при сохранении боли в грудной клетке необходимо повторно записывать кардиограмму с интервалом в 5-10 минут, если нет возможности организовать постоянный мониторинг ЭКГ. Существенно облегчает диагностику наличие у пациента ранее снятых кардиограмм. Часто признаки инфаркта, особенно повторного, могут быть выявлены при сопоставлении с исходными ЭКГ.
Характерным диагностическим признаком в лабораторных исследованиях является повышение так называемых маркеров повреждения миокарда: уровня тропонина T или тропонина I, МВ-креатинфосфокиназы и миоглобина. Также в анализах крови могут отмечаться повышение уровня лейкоцитов, ускоренная СОЭ, повышение уровня АСТ и АЛТ (преимущественно АСТ).
Дополнительные методы диагностики
Холтеровское мониторирование ЭКГ
Суточное мониторирование кардиограммы. Как правило, носит отсроченный характер и проводится для того, чтобы оценить появление повторной ишемии и нарушений сердечного ритма.
Этот метод имеет вспомогательное значение при диагностике инфаркта миокарда. Он может подтвердить диагноз, но результаты этого метода нельзя принимать за единственный критерий диагностики. При инфаркте можно обнаружить зону пониженных сокращений – так называемую зону гипокинеза. Можно подтвердить расположение инфаркта миокарда, выявить функцию левого желудочка, то есть оценить прогноз в отношении развития сердечной недостаточности. Кроме того, метод позволяет диагностировать такие осложнения как разрыв межжелудочковой перегородки, формирование аневризмы левого желудочка, отрыв сосочковых мышц либо внутрисердечный тромбоз.
Позволяет выявить признаки сердечной недостаточности: диагностировать так называемый застой в малом круге кровообращения.
Этот метод важен для пациентов с малоинформативными результатами ЭКГ и ЭХО – кардиографии. Человеку внутривенно вводят контрастное вещество и следят за его распределением в миокарде. У больных с острым повреждением миокарда наблюдают накопление радиоактивного препарата в зоне повреждения.
Современный, чрезвычайно эффективный метод. Исследование выполняют с местным обезболиванием. В ходе процедуры совершается прокол лучевой или бедренной артерии, и тонкий катетер подводится к сердцу пациента. С его помощью сосуды сердца заполняют особым контрастным веществом. Особая кинокамера дает доктору возможность оценить характер сердечной катастрофы и определиться с тактикой помощи больному. Преимущество технологии прежде всего в возможности немедленного проведения внутрисосудистых вмешательств: если это необходимо, хирург сразу устанавливает стент для возобновления здорового кровотока.
Лечение инфаркта миокарда
Первая помощь в домашних условиях
Если появились характерные болезненные ощущения, важно:
- прервать нагрузку
- сесть и принять нитроглицерин (поместить таблетку под язык)
Если имеет место приступ стенокардии, то через 10-15 минут болевые ощущения стихнут. Нет необходимости госпитализировать больного. Тем не менее, если пациенту трудно переносить боль, а результата от приема таблетки нет через 15 минут, важно немедленно вызвать бригаду скорой помощи: есть риск развития инфаркта миокарда.
- Больного усадить / уложить, приподняв изголовье постели
- Дать разжевать и проглотить 0,25 мг аспирина (ацетилсалициловой кислоты) и 0,25 мг нитроглицерина (если препарат в капсулах, нужно раскусить одну и положить под язык; если в форме ингалятора – задержать дыхание и распылить в полости рта одну дозу)
- Открыть окно, чтобы в комнату поступал свежий воздух
Если прошло пять минут, а ситуация не меняется к лучшему, важно вызвать «скорую помощь» и снова принять препарат.
Если через 10 минут после повторного приема нитроглицерина пациенту не становится лучше, нужно принять лекарство еще один раз. Больше трех доз препарата принимать не имеет смысла: вероятно падение артериального давления. Кроме того, прием нитроглицерина часто провоцирует интенсивную головную боль.
Если больной ощущает внезапную слабость, нужно уложить его, приподняв его ноги на возвышение (подушечка, скатанная в рулон одежда).
Прием аспирина (ацетилсалициловой кислоты) противопоказан, если есть аллергия на него, а также в случае обострения болезней ЖКТ и внутренних кровотечениях в ближайшем анамнезе.
При подозрении на развитие инфаркта запрещено:
- подниматься на ноги
- куда-либо идти
- курить
- есть
до тех пор, пока не будет получено согласие доктора.
Сердечная катастрофа представляет непосредственную опасность для человеческой жизни: в первые же часы вероятны осложнения, которые могут повлечь за собой смерть пациента. Если нет возможности немедленно вызвать бригаду медиков, нужно, не стесняясь, просить о помощи: кто-то должен сесть за руль и доставить человека в медицинское учреждение. Вести машину самостоятельно больному категорически нельзя, за исключением полностью безвыходных ситуаций. Временной фактор чрезвычайно важен: при своевременно оказанной врачебной помощи, развитие инфаркта можно остановить. Современная медицина располагает методами, позволяющими вовремя выявить тромбы в сосудах сердца и разрушить их, вернув коронарной артерии проходимость.
Аптечка первой помощи
Сюда входят два основных препарата: нитроглицерин (либо различные формы нитропрепаратов короткого действия: нитроминт спрей, изокет спрей), а также препарат ацетилсалициловой кислоты: кардиомагнил, ацекардол, аспирин кардио, тромбо АСС. Если человек страдает повышенным артериальным давлением, в его аптечке должны находиться препараты для срочного купирования гипертонического криза: капотен (каптоприл) и нифедипин (кордафен, коринфар), и мочегонный препарат фуросемид. Эти медикаменты не используются в ходе катастрофы. Их цель – предотвращение эксцессов, могущих к ней привести. Например, гипертонический криз (резкое повышение артериального давления) может спровоцировать нестабильную стенокардию – вплоть до развития инфаркта.
Современные методы лечения инфаркта миокарда
Лечение начинают уже на этапе скорой помощи. Затем важно госпитализировать человека в специализированное кардиологическое отделение, желательно в блок интенсивной терапии.
Медикаментозное лечение
Медикаментозное лечение проводится исключительно докторами – бригадой скорой помощи, специалистами блока интенсивной терапии или стационара кардиологического профиля – и подразумевает, прежде всего, обезболивание. Устранить боль нужно быстро и, по возможности, полностью. Используют так называемые наркотические анальгетики: чаще морфин, возможно назначение тримеперидина (промедола). Иногда проводят так называемую «нейролептанальгезию» (вводят сочетание фентанила и дроперидола). Введение этих препаратов возможно только под контролем врача. На фоне лечения вышеуказанными препаратами могут появиться серьезные побочные эффекты: резкое снижение артериального давления, урежение частоты сердечных сокращений, тошнота, рвота, что может быть устранено соответствующими медикаментами. В редких случаях используют средства для ингаляционного наркоза.
- Тромболитическая терапия.
Если в течение 120 минут от начала сердечного приступа нет возможности выполнить чрезкожное коронарное вмешательство (стентирование), возникает необходимость в проведении тромболитической терапии. К ней прибегают, если нет возможности доставить пациента в ангиографическую лабораторию, если у пациента проблемы с сосудистым доступом (невозможность катетеризации периферического сосуда) или если имеются противопоказания для проведения оперативного вмешательства. Тромболитическая терапия проводится строго с учетом показаний и противопоказаний, после тщательного анализа ЭКГ-картины инфаркта (проверяется наличие на ЭКГ подъема сегмента ST или полной блокады левой ножки пучка Гиса (ПБЛНГ)). К препаратам, применяемым для тромболитической терапии, относятся стрептокиназа, альтеплаза, тенектеплаза, проурокиназа. Наибольший терапевтический эффект получают в первые три часа от начала болезни, особенно в течение первого, «золотого» часа.
- Терапия антикоагулянтами.
В случаях, когда пациенту невозможно провести чрезкожное коронарное вмешательство и имеются противопоказания для проведения тромболитической терапии, применяются антикоагулянты. Кроме того, их сочетают с тромболитиками (или используют после них) для поддержания проходимости пораженной коронарной артерии, то есть для профилактики повторного тромбоза. К антикоагулянтам относятся следующие препараты: гепарин натрия (антикоагулянт прямого действия), а также группа низкомолекулярных гепаринов, наиболее безопасен из которых эноксапарин натрия. Другие антитромботические средства: ривароксабан и фондапаринукс натрия. В особых случаях, когда инфаркт миокарда сочетается с постоянной формой фибрилляции предсердий или осложняется тромбозом левого желудочка, могут применяться непрямые антикоагулянты (варфарин).
- Терапия антиагрегантами (ацетилсалициловая кислота и ее формы (кардиомагнил, тромбо АСС, ацекардол, аспирин-кардио и т.д.), клопидогрел (плавикс), тикагрелор (брилинта)).
Ацетилсалициловую кислоту и клопидогрел/тикагрелор назначают одновременно, если отсутствуют противопоказания и если пациент хорошо их переносит.
- Терапия бета – адреноблокаторами.
Они показаны всем больным с самого начала сердечной катастрофы, если нет противопоказаний (брадикардии, низкого артериального давления, наличия бронхо-обструктивного заболевания): пропранолол, соталол, метопролол, эсмолол, карведилол.
- Применение блокаторов рецепторов ангиотензина.
Показаны всем пациентам при отсутствии противопоказаний. Это каптоприл, лизиноприл, периндоприл, рамиприл, эналаприл, трандолаприл.
- Статины – препараты, которые снижают уровень холестерина.
Они показаны всем пациентам, исходные значения не играют роли. Это аторвастатин, розувастатин, симвастатин.
Препараты нитроглицерина назначают, если сохраняются ангинозные боли, характерные черты сердечной недостаточности или высокие цифры артериального давления, но их применение при инфаркте ограничено.
Операции при инфаркте миокарда
- Чрезкожная баллонная коронарная ангиопластика (ЧБКА) со стентированием.
Проводится при «инфарктах миокарда с подъемом сегмента ST». Это технология позволяет разрушить тромб, сделав просвет пораженной артерии менее узким. В суженную область сосуда под контролем рентгена вводится баллонный катетер нужного диаметра; баллон увеличивается в размере, сминая бляшку и увеличивая просвет. Появляется возможность установки стента. Стенты – это пружинки, различающиеся конструкцией и составом сплава. Они бывают простые («голометаллические») и с лекарственным покрытием («покрытые»). Врач корректирует размер баллона, чтобы точнее разместить стент, а затем сдувает его и убирает. Стент остается в месте стеноза. Средняя продолжительность процедуры – около часа, однако до утра следующих суток пациенту прописывают постельный режим, особенно если был использован бедренный доступ. Это необходимо для предотвращения кровотечения из места, где осуществлялся прокол.
При решении вопроса о проведении первичной ЧБКА важно знать, сколько времени прошло от момента госпитализации до возможности вмешательства. Этот период не должен превышать полутора часов. Особенно эффективна процедура в первые 12 часов. Иногда её выполняют и позже, но это при сохраняющейся ишемии либо при развитии серьезных осложнений, таких как отек легких или нарушения ритма.
- Коронарное шунтирование (АКШ).
Проводится значительно реже ЧБКА в тех случаях, когда ЧБКА оказалась неэффективна или развились серьезные осложнения. В первые семь суток от развития инфаркта АКШ проводят крайне редко.
Медикаментозное лечение после перенесенного инфаркта
В интересах профилактики повторного инфаркта и тромбоза стента целесообразным является назначение следующих групп медикаментов:
Дезагреганты:
- Ацетилсалициловая кислота (кардиомагнил, ацекардол, тромбо АСС, аспирин-кардио и т.д.) пожизненно. Дозировку препарата устанавливает врач при выписке и в дальнейшем кардиолог при наблюдении в поликлинике.
- Клопидогрел в дозе 75 мг один раз в день в течение 6-12 месяцев или тикагрелор (брилинта) 90 мг два раза в день утром и вечером на такой же период.
Ранний отказ от перечисленных препаратов может спровоцировать закупорку стента и привести к повторной сердечной катастрофе.
Бета-адреноблокаторы:
-
метопролол, бисопролол, небиволол, карведилол
Статины:
-
розувастатин, аторвастатин, симвастатин – назначаются с целью добиться уровня холестерина липопротеидов низкой плотности менее 1,8 ммоль/л. Кровь на липидограмму сдается через один месяц после начала приема медикаментов.
Ингибиторы ангиотензинпревращающего фермента:
-
рамиприл, каптоприл, эналаприл, лизиноприл -для нормализации артериального давления и профилактики сердечной недостаточности
или антагонисты рецепторов ангиотензина II (сартаны)
-
валсартан, кандесартан, лозартан
Если возобновляются эпизоды стенокардии, необходимо назначение препаратов из группы нитратов (нитроглицерин, изосорбида динитрат , изосорбид- 5- мононитрат).
После выписки пациенту нужно в точности следовать рекомендация лечащего врача, осуществлять дисциплинированный прием всех назначенных лекарственных средств и регулярно консультироваться у кардиолога.
Осложнения инфаркта миокарда. Методы профилактики.
К осложнениям относят следующие состояния:
- Рецидив инфаркта миокарда – появление повторного приступа в течение 28 дней после первого.
- Постинфарктная стенокардия – возобновление эпизодов стенокардии в ранний (острый) период после инфаркта.
- Отек легких
- Кардиогенный шок
- Нарушение сердечного ритма
- Фибрилляция желудочков
- Желудочковая экстрасистолия
- Желудочковая тахикардия
- Синусовая брадикардия
- Синусовая тахикардия
- Фибрилляция предсердий и трепетание предсердий
- Пароксизмальная суправентикулярная тахикардия
- Нарушение проводимости: развитие АВ-блокад
- Асистолия (остановка сердца)
- Разрыв межжелудочковой перегородки и отрыв папиллярных мышц
- Эпи стенокардический перикардит (воспаление внешней оболочки сердечной мышцы)
- Синдром Дресслера (тяжелое аутоиммунное осложнение, проявляющееся плевритом и перикардитом)
- Внутриполостной тромбоз левого желудочка
- Аневризма левого желудочка
Вышеперечисленные состояния обычно развиваются при крупноочаговых инфарктах миокарда, поэтому лучшей их профилактикой является своевременно оказанная помощь.
В первые три часа от начала приступа пациенту необходимо провести либо ЧБКА, а при невозможности оказать хирургическую помощь или наличии противопоказаний к ней – тромболитическую терапию. Кроме того, для профилактики нарушений ритма, в том числе фибрилляции предсердий, наряду с восстановлением коронарного кровотока, назначают препараты группы бета-адреноблокаторов и осуществляют контроль концентрации электролитов в крови, раннее выявление и лечение сердечной недостаточности.
Последствия инфаркта миокарда
Клинический опыт показывает, что после перенесенного инфаркта «медицинская судьба» пациентов складывается по-разному. У некоторых амбулаторный период после выписки из стационара протекает благоприятно безо всяких последствий; о перенесенном инфаркте миокарда может говорить только выписка из истории болезни и ЭКГ, записанная в острой стадии заболевания. У других после выписки из стационара появляются симптомы стенокардии и сердечной недостаточности. Ряд пациентов приобретают нарушения ритма сердца, чаще всего – фибрилляцию предсердий. Часть пациентов нередко поступают с повторным, а иногда с несколькими повторными в течение года инфарктами миокарда.
В связи неоднородностью клинических и инструментальных проявлений постинфарктного состояния можно выделить шесть вариантов:
- Постинфарктное состояние без клинических проявлений с сохраненной сократительной функцией миокарда.
Пациенты чувствуют себя удовлетворительно. Этот вариант отмечается чаще всего у тех, кому вовремя было проведено стентирование коронарных артерий (чаще – одной артерии).
- Постинфарктное состояние с бессимптомной дисфункцией миокарда.
При этом самочувствие пациентов также удовлетворительное; за медицинской помощью не обращаются до тех пор, пока не возникнут клинические проявления хронической сердечной недостаточности. Дисфункцию миокарда можно выявить при дополнительном обследовании – например, при эхокардиографии.
- Постинфарктное состояние с клиническими проявлениями сердечной недостаточности.
Такие пациенты требуют тщательного наблюдения, так как им необходимы целый арсенал медикаментозных и немедикаментозных методов и тщательный контроль ряда параметров: веса, диуреза (количества выделяемой за сутки мочи), числа сердечных сокращений и артериального давления.
- Постинфарктное состояние с нарушениями ритма и проводимости.
У таких пациентов могут наблюдаться синусовая тахикардия, фибрилляция предсердий, трепетание предсердий, пароксизмы желудочковой тахикардии, а также развитие различных блокад. Такие состояния требуют назначения дополнительных антиаритмических препаратов, либо, при развитии атриовентрикулярных блокад, – постановки искусственного водителя ритма.
- Постинфарктное состояние с наличием аневризмы левого желудочка.
Аневризма сердца – это патологическое выпячивание сердца в месте истончения, состоящее из соединительной ткани (кардиосклероз). Клинически может не проявляться и сопровождаться симптомами хронической сердечной недостаточности; выявляется одним из методов: эхокардиография, сцинтиграфия миокарда, МРТ сердца.
- Постинфарктное состояние с повторным инфарктом миокарда.
Требует выяснения причин возникновения повторных инфарктов, которые могут быть связаны:
- с неадекватным лечением после выписки больного из стационара (например, пациент не принимает антиагреганты после установки стента);
- с сохранением или прогрессированием таких факторов как выраженная артериальная гипертензия, курение, декомпенсированный сахарный диабет;
- с агрессивным лечением атеросклероза (в таких случаях необходимо назначения дополнительных препаратов, влияющих на обмен холестерина).
Профилактика сердечно-сосудистых заболеваний
Профилактика сердечно-сосудистых заболеваний, нетрудоспособности и преждевременной смерти включает в себя целый ряд мер:
Пациент должен обсудить со своим врачом особенности клинически выявленного у него состояния, тактику дальнейшего ведения его заболевания, получить информацию о необходимых ему инструментальных и лабораторных исследованиях и их периодичности. Врач и пациент должны совместно выработать и проговорить схему действий больного на экстренный случай: прием необходимых препаратов, способы обращения за помощью; контактные данные ближайшего медицинского стационара.
Современная медицина классифицирует табачную зависимость не просто как вредную привычку, но как особое «психическое и поведенческое расстройство, вызванное употреблением табака». Это самая настоящая болезнь, требующая серьезного отношения и профессионального участия. Единицам удается справиться с ней самостоятельно, о чем красноречиво говорит статистика: спустя год не курят всего 1% из всех, кто самостоятельно отказался от привычки. Табачная зависимость включает в себя не только биохимические изменения в организме, но и социальную и психологическую зависимости. Сформировавшуюся у курильщика модель поведения непросто изменить. Сформировать у пациента стойкую мотивацию часто под силу только специалисту. Такого понятия как «безопасная доза табака» не бывает, поэтому единственный путь к выздоровлению – это абсолютное воздержание. В противном случае вероятность повторного обращения к привычке под влиянием тех или иных причин колоссальна. В качестве средств немедикаментозной поддержки используют психологическое консультирование, гипнотерапию, акупунктуру. Особое внимание уделяется рациону питания и двигательной активности. Существуют и медикаментозные средства, помогающие пациенту бросить курить, – так называемая никотинсодержащая терапия. Но следует сделать акцент, что острый период инфаркта миокарда и нестабильная стенокардия, а также мозговой инсульт являются относительными противопоказаниями для применения этих средств. В любом случае, назначение любого препарата должно обсуждаться со специалистом и кардиологом, наблюдающим пациента.
Больного следует информировать о допустимости физических нагрузок. По согласованию с врачом рекомендуются пешие прогулки в среднем (посильном, то есть не вызывающем неприятных ощущений) темпе на протяжении получаса в день.
-
Нормализация холестеринового обмена
Это важно для предупреждения осложнений. Наряду с коррекцией рациона широко используются гиполипидемические препараты – статины: розувастатин, симвастатин, аторвастатин.
- Коррекция артериального давления
Повышенное артериальное давление необходимо тщательно контролировать. При лечении его показатель должен быть менее 140/90 мм рт.ст
- Лечение сахарного диабета
Современная медицина принимает во внимание не только уровень сахара в крови пациента, но и целевой уровень гликированного гемоглобина (HbA1c).
- Особенный этап профилактики кардиологических заболеваний – ежегодная вакцинация против гриппа.
Она настоятельно рекомендуется всем, кто перенес инфаркт, а особенно – пациентам старшей возрастной группы, если для нее нет противопоказаний.
Здоровое питание
Основная цель – профилактика ожирения и уменьшение концентрации общего холестерина крови. Основные принципы питания таковы:
- употреблять до 2000 ккалорий в сутки
- содержание общего холестерина не более 300 мг в сутки
- на жиры приходится не более 30% энергетической ценности продуктов
Строгой диетой можно добиться снижения общего уровня холестерина плазмы на 10-15%.
Пациент должен употреблять такое количество суточных калорий, которое позволит ему чувствовать себя комфортно, не испытывать голода и перепадов настроения. Цель – сформировать такой рацион, следовать которому нужно будет всю жизнь. Категорически не подходит вариант с резким ограничением питания на непродолжительное время: например, низкокалорийная диета на месяц – два. Пищевое поведение в этом случае не изменяется, новые здоровые привычки не успевают закрепиться, а скудный рацион провоцирует человека на срывы, результатом которых является бесконтрольное употребление запрещенных продуктов и быстрый набор веса.
Наиболее физиологичной принято считать потерю веса на 2-4 килограмма в месяц. Рекомендуются следующие продукты:
- молочные продукты: 200 мл молока / кефира 0,5-1% жирности, 30 грамм творога / сыра (20-30% жирности)
- фрукты: 5 порций (400 грамм) в день (1 порция – это 1 банан/ апельсин / киви/ большой кусок дыни / ананаса / 2 сливы / 1 столовая ложка сухофруктов / 1 стакан сока)
- 2-3 чайные ложки подсолнечного масла, 1 чайная ложка оливкового масла в день; сокращение потребления сливочного масла
- 100 грамм рыбы, нежирной птицы, очень постного мяса в день
- овощи: 400 грамм свежих или 800 грамм вареных овощей
- зерновые: 1 кусочек хлеба из грубой муки / 200 грамм каши в первой половине дня, 100 грамм пасты, риса
- напитки: соки без содержания сахара, несладкий зеленый чай, кофе, вода, минеральная вода без газа
- бобовые (чечевица, фасоль, горох, бобы): 100 грамм дважды в неделю
- пектины из фруктов: 15 грамм в день
- алкоголь: максимальная суточная доза для мужского организма – 30 грамм чистого этанола, для женского – 20 грамм; в некоторых случаях употребление алкоголя исключается
Необходимо резко ограничить употребление хлебобулочных изделий, быстрых углеводов (сладости, газировка, кондитерские изделия), сократить количество соли до 3-5 грамм в сутки, исключить копчености и мясные деликатесы.
Растительные продукты обладают разносторонним положительным действием на организм человека. Употребление 25-30 грамм растворимой клетчатки в сутки снижает значения холестерина на 10-15% и уменьшает смертность от кардиологических заболеваний на 25%, а также минимизирует риски развития сахарного диабета.
Реабилитация после инфаркта
Психологическая реабилитация
Люди, пережившие острый инфаркт миокарда, получают самую настоящую психологическую травму и зачастую нуждаются в поддержке родственников и специалистов. Зачастую у них формируются депрессивные состояния и тревожные расстройства, а также ипохондрические проявления, то есть зацикленность на малейших изменениях в своем самочувствии, ложная самодиагностика. Нередко пациенты считают, что перенесенный инфаркт накладывает массу ограничений на привычный образ их жизни и работы.
Цели этапа психологической реабилитации следующие:
- появление у больных взвешенного, адекватного отношения к своему здоровью
- избавление от психоэмоционального стресса, обусловленного пережитым опытом
- обучение методам самоконтроля и самоуспокоения
- аутотренинг
- формирование положительных социальных установок
- повышение доверия к рекомендациям врача и желания им следовать
Прежде всего, необходимо нормализовать режим дня. Непрерывный ночной сон должен длиться не менее 7-8 часов. Любые рабочие нагрузки должны чередоваться с отдыхом и расслаблением. Нельзя допускать переутомлений, игнорировать выходные и праздничные дни, пренебрегать ежегодным отпуском. Физическая активность должна включать в себя по показаниям неспешные пешие прогулки, спокойное плавание и т.д. В случае необходимости, пациенту может быть предложена консультация психолога или психотерапевта. При клинически выраженных тревожно-депрессивных расстройствах может появиться необходимость в медикаментозной коррекции. Наибольшая доказательная база по применению антидепрессантов такими пациентами накоплена для сертралина и циталопрама. Но любые медикаменты выписываются только по строгим показаниям и только врачом.
Физическая реабилитация
После выписки человек, перенесший острый инфаркт миокарда, обязан посетить врача в первые три дня. Во многих стационарах кардиологического профиля существует практика при выписке делать активный вызов участкового терапевта на дом. Следующие посещения пациент осуществляет самостоятельно. Частота визитов соответствует состоянию здоровья. Обычно рекомендуется посещать врача каждый месяц первые полгода, далее – дважды в год.
Месяц-два предпочтительнее ограничить физическую нагрузку. У людей с успешной реваскуляризацией этот временной промежуток будет короче. Вождение автомобиля разрешают ориентировочно через месяц.
Важно определиться с безопасным уровнем физической активности. С этой целью пациенту предлагается пройти так называемую стресс-пробу на велго-эргометре с обязательным контролем пульса. Пороговым (потенциально опасным) считается тот уровень активности, который вызывает ощущение усталости, при нем начинаются одышка и сердцебиение, а ЭКГ может начать фиксировать ишемические изменения. Безопасной является тренировка, интенсивность которой составляет не более 70% от порогового уровня.
Состояние пациента должно оставаться стабильным во время всего начального периода реабилитации. Также немаловажную роль в успешной реабилитации играет дисциплинированность пациента и его лояльность к предписаниям лечащего врача.
medaboutme.ru