Лечение суставов - артроз, артрит, остеохондроз и многое другое
Лечение ишемического инсульта в остром периоде
Лечение ишемического инсульта в остром периоде: эффективные методы
Мозговой инфаркт или инсульт ишемический – опасная болезнь с очень высоким уровнем летальности. Очень важно найти правильный подход к ее лечению, ведь это единственный способ спасти пациенту жизнь. Стоит подробнее рассказать об особенностях терапии этой патологии.
Острое нарушение мозгового кровообращения по ишемическому типу
При инсульте повреждаются и погибают нейроны определенного участка мозга. ОНМК по ишемическому типу вызывает неврологические расстройства, которые не исчезают спустя сутки. У человека может парализовать одну половину тела, сильно нарушается речь. Он может частично либо полностью утратить зрение. Происходит это, если артерии, обеспечивающие кровью мозг, перестают функционировать из-за тромба либо разрыва сосудов. Не получая ее, ткани органа начинают отмирать.
Когда у человека развивается ишемический инсульт, он резко меняется. Он становится менее активным, ведет себя потерянно. Возможен перекос лица. Если попросить больного улыбнуться, то вместо правильной улыбки будет лишь специфическая искривленная гримаса. Нарушаются двигательные функции, больному трудно ориентироваться в пространстве. Человеку трудно ответить на самые обыкновенные вопросы. Конечности перестают слушаться его.
Острое НМК может возникнуть по множеству причин, но все они тем или иным образом ведут к развитию болезней сердца и сосудов. Симптомы инсульта периодически проявляются на протяжении дня. Часто происходит это в ночное время. Инсульт – одна из главных причин того, что молодые трудоспособные люди становятся инвалидами. От того, насколько быстро будет выявлена болезнь и правильно выбрана тактика лечения, зависит, в какой степени человек сможет избавиться от неврологических расстройств, описанных выше.
Свое название получила потому, что применяется ко всем вариантам острых нарушений мозгового кровообращения. Направляется базисное лечение на то, чтобы поддерживать жизненные возможности пациента, пока не будет установлен тип инсульта, и начинается сразу же после его попадания в больницу. После него, когда характер заболевания будет установлен, проводится дифференцированная терапия. Базисное лечение – комплекс специализированных мероприятий, главные цели которого состоят в следующем:
- нормализовать функцию дыхания;
- стабилизировать работу сердца, сосудов (очень важно снизить артериальное давление раствором натрия и другими препаратами);
- поддерживать водный баланс;
- защитить клетки мозга от повреждений;
- предотвратить или устранить отек мозговой ткани;
- не допустить пневмонии;
- применить симптоматическое лечение.
Тромболитическая терапия при инсульте
Второе ее название – тромболизис. В настоящее время это единственный действительно эффективный метод вернуть человека к жизни после инсульта. Тромболитическое лечение направлено на то, чтобы в остром периоде восстановить кровоток в сосуде, который пострадал из-за тромба либо атеросклеротической бляшки. Это позволяет защитить ткани мозга от разрушения и увеличить шансы на благоприятный исход. При тромболизисе неврологические патологии исчезают быстро и практически полностью.
Тромболитическое лечение ишемического инсульта в остром периоде предполагает введение препаратов, которые растворяют тромбы, тем самым восстанавливая кровоток. Подходит терапия только для такого вида острого НМК. Процедура эффективна только тогда, когда с момента образования тромба не прошло 6 часов. Существует два типа тромболизиса:
- Стандартный. Устаревшая система, при которой пациенту просто ставили внутривенную капельницу с фармакологическими препаратами. Она проводилась только после длительного детального обследования, имела множество противопоказаний, последствий.
- Селективный. Препарат для растворения тромба вводят конкретно в канал поврежденной артерии, а не просто в вену, благодаря чему он работает быстрее и точнее.
Тромболитическое лечение ишемического инсульта в остром периоде категорически запрещено проводить при:
- кровотечениях любого происхождения;
- расслоении аорты;
- артериальной гипертензии;
- болезнях печени;
- недавнем оперативном вмешательстве;
- острой почечной недостаточности;
- беременности.
Тромболитическое лечение ОНМК проводят такими препаратами:
- Стрептокиназа, Урокиназа (1 поколение);
- Альтеплаза, Проурокиназа (2 поколение);
- Тенектеплаза, Ретеплаза (3 поколение).
Лекарственные препараты для улучшения мозгового обращения
Ишемический инсульт головного мозга лечится такими медикаментами:
- Пирацетам. Назначается практически при любых условиях, усиливает мозговой кровоток.
- Аминалон. Лекарство для нормализации микроциркуляции крови в мозгу, торможения неврологических патологий. Поможет быстрее выйти из острого периода.
- Фенотропил. Усиливает кровоток, поможет улучшить память и концентрацию.
- Винпоцетин. Вазоактивный препарат для улучшения кровообращения.
- Фенибут. Препарат для стимуляции мозговой деятельности.
- Глицин. Не только улучшает кровообращение в мозгу, но и способствует скорейшему прекращению острого периода, помогает бороться с депрессией.
- Вазобрал. Эффективно улучшает кровообращение.
- Церебролизин. Очень хороший препарат при обширном течении инсульта, который вводится внутривенно.
- Кортексин. Помогает в лечении ишемического инсульта в остром периоде, а также на стадии ранней стабилизации, когда назначается лечебный массаж.
- Пентоксифиллин.
- Инстенон. Улучшает мозговое кровообращение.
- Глиатилин. Лекарство от инсульта прописывают в остром периоде. Если больной находится в коме в отделении реанимации, то средство назначают обязательно.
- Кальциевые блокаторы.
Антиагреганты при инсульте
Эти препараты запускают процесс свертывания крови. Самыми известными среди них, применяемыми в лечении ишемического инсульта в остром периоде, считаются Аспирин, Дипиридамол, Сульфинпиразон, Тиклопидин. Все эти лекарства рекомендуются для профилактики повторного острого НМК. Стоит отметить, что целесообразность использования антиагрегантов при инсульте до сих пор остается под вопросом в медицине. Препараты применяются по таким принципам:
- Аспирин. В зависимости от ситуации назначают от 30 до 325 мг в день.
- Дипиридамол. 0,5 г трижды в сутки.
- Сульфинпиразон.
- Тиклопидин. 2,5 г трижды в сутки.
Антиагреганты имеют побочные эффекты, потому перед тем, как лечить инсульт, надо проконсультироваться с врачом, взвесить все риски и действовать только под контролем специалистов. Среди нежелательных действий выделяют такие:
- Аспирин вызывает проблемы с желудочно-кишечным трактом.
- Прием дипиридамола может вызвать головную боль, тошноту, слабость, сыпь, но побочные эффекты возникают очень редко.
- Сульфинпиразон ведет к разным осложнениям. В результате его приема может возникнуть гастрит, появляются камни в почках. Распространены сыпь и анемия.
- От тиклопидина могут возникнуть нарушения работы кишечника.
Второе название – антикоагулянты. Как правило, инсульт в остром периоде лечат Надропарином, Гепарином, Эноксапарином, Дальтепарином, Фраксипарином. Действие лекарств направлено на то, чтобы предотвратить рост тромбов и не дать неврологическим патологиям прогрессировать. Еще препараты от свертывания крови назначают для профилактики повторного инсульта. Имеют ряд противопоказаний, потому всегда назначаются с осторожностью. Важно понимать, что эти лекарства не способствуют уменьшению тромбов, а просто не дают им расти.
Гепарин – блокатор свертываемости крови прямого действия, который назначается первым. Его вводят в вену по несколько раз в сутки. Уколы под кожу или в мышцу тоже допустимы, но они далеко не так эффективны. Наряду с ним, а еще на реабилитационном этапе надо принимать непрямые антикоагулянты: Дикумарин, Пелентан, Синкумар, Фенилин. Все они выпускаются в таблетках. Дозировку рассчитывают отдельно для каждого пациента. Срок приема может составлять до нескольких лет.
vrachmedik.ru
Принципы лечения ишемического инсульта
Лечение ишемического инсульта направлено на предотвращение необоротных изменений в тканях головного мозга и на более быстрое выздоровление и восстановление. В этой статье будут рассмотрены основы оказания первой помощи больным в домашних условиях, принципы их лечения в стационаре и методы профилактики ишемического инсульта.
Стадии заболевания
Ишемический инсульт
Лечение ишемического инсульта зависит от периода заболевания. Для каждого периода есть конкретные протоколы и правила оказания медицинской помощи. Лечение обязательно должно учитывать время, прошедшее от начала заболевания, так как от этого зависят изменения в тканях головного мозга. Например, в первые 3 часа, они оборотные.
Периоды ишемического инсульта представлены ниже:
- Острейший период длится первые трое суток. Именно в это время необходимо проводить интенсивную терапию с целью восстановления мозговых клеток, и поддержания жизненных функций.
- Острый период – с 3 до 28 дней.
- Ранний восстановительный период — с 28 дней до 6 месяцев.
- Поздний восстановительный период – с 6 месяцев до года.
- Период остаточных явлений – длиться более года.
Оказание первой помощи
Первая помощь при инсульте
Лечение ишемического инсульта должно начинаться с первой помощи, оказанной в домашних условиях. От того, как быстро находящийся рядом с пострадавшим человек начнет оказывать первую помощь, будет зависеть дальнейшее течение болезни. Самое главное, что необходимо сделать – вызвать скорую медицинскую помощь. Среднее время доезда скорой помощи составляет 10-15 минут, за это время, в домашних условиях, можно оказать такую помощь больному:
- Снять давящую и облегающую одежду, обеспечить свободное дыхание. Необходимо открыть окна, что бы в помещение заходил свободный воздух.
- Положить пострадавшего на удобную кровать, и приподнять ему голову.
- Категорически запрещается давать больному какие то лекарства, так как они могут стать преградой к проведению дальнейшего лечения, или же, попросту повредить больному и ухудшить его состояние.
- Необходимо следить за дыханием больного, и следить, чтобы он не задохнулся рвотными массами или языком. Если у пострадавшего есть вставная челюсть – ее нужно вытащить.
Пока едет скорая, и если есть время, можете собрать вещи больного для больницы, и найти его документы. Если дома есть его медицинская карточка, результаты прошлых исследований и выписки из больниц – их необходимо взять с собой в больницу. Так же, нужно собрать с собой лекарства, которые больной всегда пьет, они могут ему понадобятся. Например, если пострадавший болеет сахарным диабетом, уровень сахара ему нужно все равно контролировать.
Лечение в стационаре
В остром периоде лечение ишемического инсульта должно быть максимально эффективным. В этот период есть высокий риск повторного инсульта, так что нужно внимательно следить за состоянием пациента. Основные составляющие лечения острого инсульта представлены в таблице ниже:
| Лечение ишемического инсульта | ||
| Название метода | Название препаратов | Характеристика метода |
| Тромболитическая терапия |
| Может проводиться всем больным в возрасте от 18 до 80 лет. Ее нельзя проводить в таких ситуациях:
Тромболитическая терапия проводится только на протяжении первых трех часов, после начала заболевания. В этот период можно предотвратить ишемические изменения и гибель нейронов. Она проводиться только в условиях отделения реанимации и интенсивной терапии, после сделанной компьютерной томографии или МРТ. |
| Препараты для разжижжения крови | Антикоагулянты: Антиагреганты:
| Эти препараты предотвращают образование новых тромбов, и уменьшают уже имеющиеся тромбы. Так же, они улучшают кровообращение. Их категорически нельзя использовать если присутствует:
|
| Ноотропы |
| Эти препараты ускоряют восстановительные процессы в пораженных участках нервной ткани головного мозга. |
| Антагонисты кальция |
| Эти препараты улучшают кровообращение в головном мозге. |
| Инфузионная терапия |
| Эти препараты используют для коррекции водного и электролитного состава крови. Объем внутривенных инфузий рассчитывается в зависимости от возраста, веса пациента, результатов его анализов и от его состояния. |
При проведении данного лечения, у больного постоянно контролируется артериальное кровяное давление, пульс, концентрация кислорода и углекислого газа в крови, частота дыхания, сатурация. Больному проводится кислородная поддержка. При необходимости, проводится коррекция этих показателей. Например, при высоком артериальном давлении, может быть введена магнезия, или ингибиторы АПФ.
Лечение инсульта на более поздних стадиях
После окончания острого периода, больному продолжается проводиться терапия. Лечение ишемического инсульта должно включать в себя реабилитационные мероприятия и медикаментозную терапию. Пациентам необходимо пить антиагреганты и ноотропы, контролировать уровень сахара в крови и артериальное кровяное давление. На данном этапе терапия направлена, в первую очередь, на профилактику ишемического инсульта. Повторные приступы встречаются довольно часто, и они, как правило, приносят большой вред сохранной рабочей нервной ткани.
Одним из главных компонентов терапии на данном этапе является реабилитация. Она состоит из пассивной гимнастики, массажа, работы с логопедом и т.д. При возможности проводятся занятия в бассейне, на свежем воздухе.
Средства народной медицины
Народная медицина
С помощью народных средств так же можно проводить лечение ишемического инсульта. Их можно использовать в качестве вспомогательных средств, для коррекции артериального кровяного давления, для улучшения реологии крови, для улучшения мозгового кровообращения. Но не стоит заменять народными средствами медикаментозную терапию. Такое лечение может быть лишь вспомогательным и дополнительным. Обязательно нужно советоваться с лечащим врачом, перед началом приема любого народного средства.
Можно использовать такие средства народной медицины:
- Для коррекции артериального кровяного давления:
- овес;
- корень валерианы;
- листья омелы;
- корни конского щавеля;
- сок клюквы;
- чеснок;
- чай с лимоном и хреном.
- Для ускорения лечения паралича:
- шиповник;
- настойка пиона;
- хвоя;
- настой шалфея.
Профилактика
Ежедневная прогулка уменьшает риск инсульта
Профилактика ишемического инсульта — единственный способ предотвратить развитие данного заболевания. Благодаря несложным правилам и действиям, можно обезопасить себя от этой опасной болезни.
Профилактика ишемического инсульта состоит из:
- Нормализации веса. При ожирении возрастает риск развития инсульта.
- Контроля артериального давления и уровня сахара в крови.
- Коррекция реологического состава крови с помощью постоянного приема препаратов. Например, это может быть ацетилсалициловая кислота.
- Ограничение употребления алкоголя.
- Ежедневных физических нагрузок. С их помощью можно и нормализовать давление, и снизить вес.
Лечение ишемического инсульта – длительный и сложный процесс. Оно начинается еще в домашних условиях. На протяжении первых трех часов пациенту можно провести тромболизис, и восстановить кровообращение в мозговых тканях. Тромболизис проводится только в отделениях интенсивной терапии, после проведенного КТ или МРТ, которые подтвердили диагноз. С первых дней заболевания должна быть начата реабилитация, которая включает массаж, и пассивную гимнастику. Лечение ишемического инсульта можно проводить и народными средствами, с помощью которых можно проводить коррекцию артериального давления и ускорять лечение параличей. Профилактика ишемического инсульта является единственным способом уберечь себя от этого страшного заболевания.
headcure.ru
Периоды инсульта: острый, ранний восстановительный. Особенности течения и терапии
Среди огромного числа неврологических заболеваний инсульт выступает самой важной проблемой. Кровоизлияние в головной мозг приводит к нарушению внутричерепного кровообращения, некрозу нейронов и нарушениям жизненно важных функций организма. К нормальной полноценной жизни возвращается только 10% пациентов, остальные приспосабливаются к быту с утраченными способностями. Некоторым пациентам приходится заново учиться говорить, ходить и выполнять элементарные бытовые действия.
Огромный опыт и высокий профессионализм неврологов, физиотерапевтов, нейрохирургов, психологов, логопедов Юсуповской больницы позволяют достичь самых высоких результатов. Пациенты, от которых отказались врачи в других медицинских учреждениях, успешно проходят реабилитацию в Юсуповской больнице и начинают активную жизнь.
Инсульт – это патология головного мозга, развивающаяся вследствие разрушения или закупорки кровеносных сосудов, питающих мозг. Кровь перестает поступать к нейронам и они отмирают.
Инсульт разделяют на два типа – ишемический и геморрагический. Первый тип еще называют инфарктом головного мозга. Он развивается по причине плохого поступления крови к клеткам мозга, когда нейроны начинают отмирать.
Геморрагический инсульт развивается вследствие кровоизлияния в головной мозг при разрыве сосуда. При этом достаточно даже капиллярного кровотечения для развития тяжелых нарушений.
В любом случае, будь то ишемический или геморрагический инсульт, развиваются они в считанные минуты и больному требуется немедленная госпитализация. Своевременно оказанная медицинская помощь часто спасает жизнь пациентам Юсуповской больницы.
Периоды ишемического инсульта
При ишемическом инсульте наблюдается целый ряд процессов, приводящих в комплексе к гибели нейронов. Разрушение клеток происходит на фоне отека мозга. При этом мозг увеличивается в объеме и возрастает внутричерепное давление.
По причине набухания клеток наблюдается смещение височной доли, а также ущемление среднего мозга.
Также может происходить сдавливание продолговатого мозга по причине вклинивания миндалин мозжечка в большое затылочное отверстие. Данный процесс довольно часто приводит к летальному исходу. Поэтому крайне важна ранняя госпитализация больного.
При появлении первых признаков ишемического инсульта медицинская помощь должна быть оказана в течение первых трех часов, в противном случае прогнозы неутешительные.
Выделяют несколько периодов ишемического инсульта:
- острейший;
- острый;
- ранний восстановительный период инсульта;
- поздний восстановительный;
- стадия остаточных явлений.
Острейший период ишемического инсульта
В первые три часа возможно восстановить кровоток и исключить или снизить гибель нейронов путем использования тромболитиков. Также возможно введение препаратов в саму зону инсульта, что позволяет предупредить развитие осложнений.
Затем врачи предпринимают меры по восстановлению давления, проводят регидратацию, дегидратацию и оксигенотерапию.
В острейший период инсульта ( от 4-х до 5-ти часов после приступа) пациент должен находиться под чутким наблюдением врача в условиях стационара.
Острый период ишемического инсульта
Период до 14-ти дней после приступа считается острым. Пациент продолжает проходить лечение в специализированном отделении больницы. Он проходит курс медикаментозной терапии, направленной на:
- уменьшение отека головного мозга;
- поддержание в норме вязкости и свертываемости крови;
- поддержание нормальной работы сердечно-сосудистой системы;
- предотвращение рецидивов;
- поддержание в норме артериального давления.
Ранний восстановительный период инсульта
Ранним восстановительным периодом считается период от 2-х до 6-ти месяцев после инсульта. На данном этапе проводят комплексное лечение:
- пациент принимает препараты согласно индивидуальной схеме лечения;
- в случае нарушения речи с больным работает логопед;
- назначаются различные манипуляции для восстановления чувствительности конечностей и других частей тела ( массажи, ванны, акупунктура и другие);
- лечебная физкультура – метод способствует укреплению связок и мышц.
Поздний восстановительный период инсульта
Поздний восстановительный период - это время спустя полгода после инсульта. На данном этапе уже видны результаты лечения и реабилитационных мероприятий, пройденных в ранний восстановительный период. У пациента восстанавливается чувствительность пальцев, улучшается моторика. Крайне важно не прекращать комплекс процедур. Реабилитация после инсульта – длительный и трудоемкий процесс.
Период остаточных явлений инсульта
Время от одного до двух лет после перенесенного инсульта считается остаточным периодом. На данном этапе важно соблюдать все предписания врача и проводить меры профилактики повторного инсульта.
Реабилитологи и неврологи Юсуповской больницы составляют программу лечения и реабилитации индивидуально для каждого пациента, что позволяет достигать высоких результатов по восстановлению после инсульта. Записаться на консультацию можно по телефону.
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Клиническая неврология с основами медико-социальной экспертизы. СПб.: ООО «Медлайн-Медиа», 2006.
- Широков, Е. А. Инсульт, инфаркт, внезапная смерть. Теория сосудистых катастроф / Е.А. Широков. - М.: Кворум, 2010. - 244 c.
- Виленский, Б. С. Инсульт: профилактика, диагностика и лечение / Б.С. Виленский. - Москва: Высшая школа, 1999. - 336 c.
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
yusupovs.com
Как преодолеть последствия ишемического инсульта?
Для прочтения нужно: 3 мин.
Инсульт, или острое нарушение мозгового кровообращения, — распространенное заболевание, которое поражает не только пожилых. Большинство наших граждан не склонны вести здоровый образ жизни, так же как и посещать врача в профилактических целях. В результате в России самая высокая в мире смертность от инсульта. А среди тех, кто сумел его пережить, лишь 20% возвращаются к прежнему образу жизни. Для успешного восстановления очень важно вовремя распознать инсульт и начать лечение. О том, что это за болезнь, как ее диагностировать и возможно ли полное восстановление после инсульта, читайте в нашем обзоре.
Что такое ишемический инсульт головного мозга и как его распознать
Ишемический инсульт — это острая недостаточность мозгового кровообращения, влекущая за собой нарушения неврологических функций. Острый ишемический инсульт возникает из-за закупорки сосуда тромбом, или эмболом. Из-за нарушенного кровообращения участки головного мозга гибнут, а те функции, которые они контролировали, нарушаются.
Различают следующие виды ишемического инсульта по механизмам развития этого заболевания:
- Атеротромбоэмболический возникает из-за атеросклероза крупных артерий.
- Кардиоэмболический — эмбол формируется в полости сердца при аритмиях, пороках сердца, эндокардите и других заболеваниях.
- Лакунарный возникает из-за перекрытия относительно мелкого сосуда.
- Инсульт другой этиологии, как правило, вызывается такими редкими причинами, как расслоение стенки крупной мозговой артерии, мигренозный приступ (сама по себе мигрень — явление нередкое, что нельзя сказать об истинных мигренозных инфарктах мозга), наследственные сосудистые заболевания.
- Инсульт неустановленной этиологии диагностируют, когда есть несколько равновероятных причин, и даже полноценное обследование (а тем более если оно не проводилось) не позволяет назвать конкретный фактор, вызвавший инсульт.
Медицинская статистика
В США инсульт ежегодно поражает около 800 000 человек, в 82–92% случаев речь идет об ишемическом инсульте головного мозга[1]. В России ежегодно регистрируется 400 000 инсультов, 70–85% из которых — ишемические[2].
«Классическими» факторами риска инсульта являются:
- возраст старше 50 лет;
- артериальная гипертензия;
- болезни сердца, особенно сопровождающиеся аритмиями;
- сахарный диабет;
- курение, злоупотребление алкоголем;
- ожирение.
Обычно ишемический инсульт мозга начинается внезапно, на фоне полного здоровья, наиболее часто — ночью или под утро. Для инсульта характерны такие проявления:
- парез (паралич) половины тела, конечности, намного реже — всего тела;
- нарушение чувствительности половины тела;
- нарушение зрения на один или оба глаза;
- выпадение полей зрения;
- двоение в глазах;
- неразборчивая речь из-за нарушения произношения (дизартрия);
- перекошенное лицо;
- снижение или полная потеря координации движений (атаксия);
- головокружение;
- нистагм (непроизвольные движения глазных яблок);
- несвязная речь, смешение понятий (афазия);
- нарушение сознания.
Чаще всего при ишемическом инсульте симптомы возникают не изолировано, а в различных комбинациях. Самый простейший тест, который можно сделать до приезда врача:
- Попросить больного улыбнуться/оскалить зубы. При инсульте улыбка асимметрична, лицо перекошено.
- Попросить поднять обе руки на 90 градусов, если больной сидит или стоит, и на 45 градусов, если лежит, и удержать пять секунд. При инсульте одна рука опускается.
- Попросить повторить простейшую фразу. При инсульте речь неразборчива.
Очень важно!
При появлении любого из признаков инсульта нужно немедленно вызывать скорую!
При ишемическом инсульте все, что можно делать в домашних условиях, — уложить пострадавшего, приподняв голову, освободить от тугого ремня, расстегнуть воротник, дамам снять бюстгальтер. Тиражируемые в интернете методики «кровопускания», растирания мочек ушей и прочее — бессмысленное издевательство над больным человеком.
Если начинается рвота или пациент теряет сознание — поверните его голову на бок, достаньте язык больного из ротовой полости и прижмите его так, чтобы он не западал. На этом самостоятельная помощь при ишемическом инсульте свои возможности исчерпывает.
Важно!
Ни в коем случае нельзя самостоятельно назначать никакие лекарства, тем более пытаться дать их человеку, потерявшему сознание!
Последствия ишемического инсульта головного мозга
Последствия ишемического инсульта можно разделить на несколько больших групп:
- Двигательные нарушения. В зависимости от того, какой именно участок мозга поражен и насколько объемно поражение, могут быть нарушены подвижность лица, одной или нескольких конечностей. Это самая частая проблема после инсульта. В случаях, когда поражаются отделы мозга, ответственные за глотание, пациент не может самостоятельно питаться, приходится устанавливать назогастральный зонд.
- Речевые нарушения. Могут быть двоякого происхождения: либо поражаются участки мозга, ответственные за артикуляцию, либо — отвечающие за распознавание и формирование речи.
- Когнитивные и эмоционально-волевые расстройства. У пациента снижается интеллект, вплоть до деменции, ухудшается память, рассеивается внимание. Часто меняется настроение, человек становится «капризным» и «плаксивым», может развиться депрессия.
Но все эти последствия ишемического инсульта головного мозга четко вырисовываются после того, как пройдет острый период болезни. Поначалу же на первый план выходят уже описанные симптомы: головная боль, двигательные нарушения и измененная речь, нарушение сознания. Становится нестабильным артериальное давление, возможно нарушение ритма сердца. Может подняться температура, начаться судороги.
Лечение в стационаре
Врач, обследуя пациента, изучает его неврологический статус: чувствительность, рефлексы… В западных странах КТ- и МРТ-ангиография — стандарт обследования. В нашей же стране они проводятся далеко не всем. При этом без МРТ и КТ ошибки при диагностике ишемического инсульта достигают 10% даже при очевидной клинической картине[3]. Обследования должны быть сделаны экстренно сразу после госпитализации, именно поэтому пациент с подозрением на инсульт в идеале должен как можно быстрее оказаться в крупном сосудистом медицинском центре.
При лечении ишемического инсульта позиция современной медицины: «время = мозг», то есть потерянное время — потерянный мозг. Существует так называемое терапевтическое окно: время, в течение которого возникшие изменения могут быть обратимы при условии грамотной медицинской помощи. Это время в случае ишемического инсульта составляет от трех с половиной до шести часов.
Мировая статистика говорит о том, что большая часть времени теряется на догоспитальном этапе: лишь половина пациентов, почувствовав недомогание, звонит в скорую, остальные пытаются связаться с родственниками или семейным врачом[4]. В российских условиях время может быть потеряно и в стационаре: далеко не во всех городах есть крупные сосудистые центры, способные оказать квалифицированную помощь, большинство больниц в глубинке, диагностировав ишемический инсульт головного мозга, лечение проводят по старинке — ноотропами. Эти средства в свое время показали эффективность при исследованиях на животных, но последние клинические исследования не подтверждают их действенность при инсульте[5].
Американские стандарты лечения предполагают, что в течение 60 минут после поступления пациента с подозрением на инсульт, он должен быть обследован, стабилизирован (контроль дыхания, артериального давления, частоты сердечных сокращений)[6] и направлен на тромболитическую терапию. Российские клинические рекомендации не столь суровы: до начала тромболитической терапии должно пройти не более четырех с половиной часов[7], после чего она считается неэффективной.
Еще до госпитализации врач скорой помощи начинает так называемую базисную терапию, которая продолжается в приемном покое. Ее цель — стабилизировать состояние пациента и поддержать работу органов и систем. Базисная терапия включает:
- контроль температуры тела — при ее повышении сверх 37,5 °C вводится парацетамол, допускается использовать физические методы охлаждения (бутыли с холодной водой, грелки со льдом);
- борьбу с головной болью — в ход идут препараты на основе парацетамола, кетопрофена, трамадола;
- купирование судорог (если есть);
- поддержание водно-электролитного баланса путем введения 0,9% раствора хлорида натрия;
- контроль и коррекция артериального давления;
- контроль и коррекция сердечной деятельности;
- контроль уровня глюкозы в крови;
- кислородотерапию по показаниям.
Специфическое же лечение после ишемического инсульта — это тромболитическая (восстановление кровотока в сосуде) и антикоагулянтная (предотвращение появления тромбов) терапия.
Тромболитическая терапия
Внутривенно вводят тканевый активатор плазминогена, который запускает цепочку биохимических реакций, растворяющий тромбы.
Показания: возраст больного 18–80 лет, не более четырех с половиной часов с момента начала заболевания.
Противопоказания:
- более четырех с половиной часов со времени начала заболевания либо тот случай, когда время его начала неизвестно (ночной инсульт);
- повышенная чувствительность к используемым лекарствам;
- артериальное давление выше 185/110;
- признаки внутричерепного кровоизлияния, опухоли мозга, аневризмы сосудов мозга, абсцесса мозга;
- недавние операции на головном или спинном мозге;
- подтвержденная язва желудочно-кишечного тракта (ЖКТ) в последние шесть месяцев;
- кровотечения из ЖКТ или половой системы (у женщин) в последние три месяца;
- прием противосвертывающих средств.
Это далеко не полный перечень противопоказаний, всего их более 30.
Одновременно с введением тромболитических средств другие лекарства не вводятся. 90% от необходимой дозировки вводится внутривенно струйно, оставшиеся — капельно в течение часа. Параллельно врач наблюдает за состоянием пациента. Неврологический статус проверяют каждые 15 минут — во время введения препарата, каждые 30 минут — в течение последующих шести часов, далее — каждые 24 часа. С таким же интервалом проверяется артериальное давление. В течение суток после тромболизиса нельзя делать внутримышечные инъекции и проводить катетеризацию подключичной вены.
Самое частое осложнение тромболитической терапии — кровотечение.
Учитывая большое количество противопоказаний, в развитых странах тромболизис проводят не более чем у 5% пациентов[8].
Антитромбоцитарные средства
Применяют через сутки после тромболизиса, а если он не проводится, то в острейшем периоде. «Аспирин» незначительно снижает смертность от инсульта и предупреждает возникновение повторного.
Устранение отека мозга
Развивающийся отек мозга устраняют с помощью диуретических средств под контролем врачей. Длительность нахождения в стационаре будет зависеть от состояния каждого конкретного пациента.
Уход
Если в первые дни после ишемического инсульта пациенты погибают в основном от вызванных им нарушений деятельности нервных центров, то позднее смертность вызвана осложнениями, связанными с долгой неподвижностью:
- застойной пневмонией;
- тромбофлебитами и тромбоэмболией;
- пролежнями и их инфицированием.
Поэтому очень важно поворачивать пациента с боку на бок, не допускать, чтобы постельное белье сбивалось в складки. Уход после ишемического инсульта включает в себя и элементы реабилитации, начинать которую можно, как только жизнь пациента окажется вне опасности. Чем раньше начато восстановление после ишемического инсульта головного мозга, тем оно эффективней. Пассивная гимнастика, массаж помогут предупредить контрактуры — ограничение движения в суставах, которые возникают из-за полной неподвижности. Если пациент в сознании, можно начинать речевую гимнастику, пассивную стимуляцию мышц.
Восстановление после ишемического инсульта
Говорить о сроках восстановления после ишемического инсульта довольно сложно: они индивидуальны.
Важно!
Чем раньше начата реабилитация, тем активней восстанавливается и перестраивается мозг.
Основные принципы, соблюдение которых увеличивает вероятность успешного восстановления:
- Раннее начало, в идеальном варианте — как только жизнь пациента окажется вне опасности.
- Последовательность, системность, продолжительность. Не нужно бросаться из крайности в крайность и хвататься за все доступные методы. Способы восстановления меняются в зависимости от состояния пациента. Если вначале это пассивная гимнастика и массаж, то позже показаны упражнения, для выполнения которых пациент должен приложить некоторые усилия. Постепенно в программу реабилитации включают лечебную физкультуру, занятия на тренажерах, в том числе и роботизированных. Дополняют программу восстановления физиотерапевтические методы.
- Комплексность. Инсульт вызывает не только двигательные нарушения, но и психоэмоциональные расстройства. Поэтому восстанавливать приходится не только двигательные функции. Часто бывает нужен и логопед, нейропсихолог, зачастую — психиатр. Нужны упражнения для восстановления внимания, памяти, ассоциативного мышления. Очевидно, что обеспечить пациенту весь комплекс нужных мероприятий в государственных медицинских учреждениях с их постоянной нехваткой специалистов и очередью в несколько месяцев довольно трудно.
В идеальных условиях реабилитация состоит из нескольких этапов:
- Уже в остром периоде в условиях отделения, куда госпитализирован пациент.
- После того как острый период закончился — в реабилитационном отделении стационара (если пациент не может передвигаться самостоятельно) или в реабилитационном санатории.
- Амбулаторно-поликлинический — по возможности пациент посещает реабилитационный кабинет, при невозможности — восстановление организуется на дому.
Прогноз восстановления
Смертность от инсультов в нашей стране самая высокая в мире: 175 на 100 тысяч населения в год[9]. При этом 34,6% пострадавших от инсульта умирают в течение месяца, в течение года летальный исход постигает каждого второго заболевшего. Из выживших только 20% восстанавливаются практически полностью (им не присваивается группа инвалидности). 18% выживших утрачивают речь, 48% — теряют способность двигаться[10]. Тем не менее все это говорит о том, что ишемический инсульт благоприятен с точки зрения прогноза на полное выздоровление.
Невозможно заранее предсказать, какие сроки займет восстановление. Здесь нужно учитывать факторы, ухудшающие прогноз и утяжеляющие последствия ишемического инсульта, среди них:
- основной очаг поражения расположен в функционально значимых зонах мозга — в расположении речевых и двигательных центров;
- большие размеры очага;
- пожилой возраст пациента — особенно для восстановления сложных двигательных навыков;
- грубые нарушения тонуса мышц конечностей;
- нарушение мышечно-суставного чувства — пациент не понимает, в каком положении находится конечность, если не может ее видеть;
- снижение уровня интеллекта;
- эмоциональные расстройства (депрессия).
Но неблагоприятный прогноз отнюдь не означает полной бесперспективности. Напомним, что шансы на восстановление повышаются в случае:
- раннего начала реабилитации;
- сохранности интеллекта больного;
- активной заинтересованности самого пациента в восстановлении;
- адекватно подобранной программы восстановления.
Инсульт — тяжелая и опасная болезнь. Но, если случилась беда, нельзя отчаиваться: успешное восстановление во многом зависит от настроя самого пациента. Грамотно составленная реабилитационная программа, последовательность и настойчивость в ее реализации помогут восстановить нарушенные болезнью функции и вернуться к привычному образу жизни.
www.kp.ru
Ишемический инсульт: порядок лечения нарушения мозгового кровообращения
Ишемический инсульт у больных наблюдается чаще геморрагического, последний возникает на фоне патологий сосудов, а причиной ишемического инсульта могут стать заболевания и патологические состояния органов и систем организма. Лечение ишемического инсульта проводится в стационаре, лечить его в домашних условиях нельзя. Нужно как можно быстрее доставить больного в клинику, где ему окажут медицинскую помощь.

В лечении инсульта принято выделять базисную и дифференциированную терапию
Методы лечения ишемического инсульта в остром периоде зависят от причин, вызвавших его, локализации и размеров очага.
Виды ишемического инсульта
Есть несколько классификаций ишемического инсульта. Они отражают скорость его развития, тяжесть неврологической симптоматики, причину и патогенез ишемического процесса.
В таблице представлена классификация ишемического инсульта по скорости его развития и восстановления функций клеток головного мозга при лечении:
| Признаки | Виды инсульта | |||
| Транзиторная ишемическая атака | «Малый инсульт» | Прогрессирующий инсульт | Обширный ишемический инсульт | |
| Длительность развития | 1–24 часа. | 2– 21 день. | От 2 часов до нескольких суток. | От 2 часов до нескольких суток и более. |
| Неврологическая симптоматика | Незначительная, зависит от места поражения. | Есть признаки инсульта (нарушение мимики, координации, речи, парестезии, возможна потеря сознания и судороги). | Симптоматика выражена, постепенно нарастает, возможно развитие комы 1–2 степени. | Неврологическая симптоматика грубая, есть общемозговые симптомы. |
| Восстановление функций организма | Полное восстановление функций. | Обратное развитие симптоматики под действием лечения. | Восстановление функций происходит на фоне реабилитации, но неполное. | Полное восстановление невозможно, остаются последствия, возможен летальный исход. |
| Прогноз | Требуется обследование и профилактика. | Прогноз благоприятный, но требуется реабилитация и профилактика повторного инсульта. | Требуется длительная реабилитация. | Длительная реабилитация, инвалидность. |
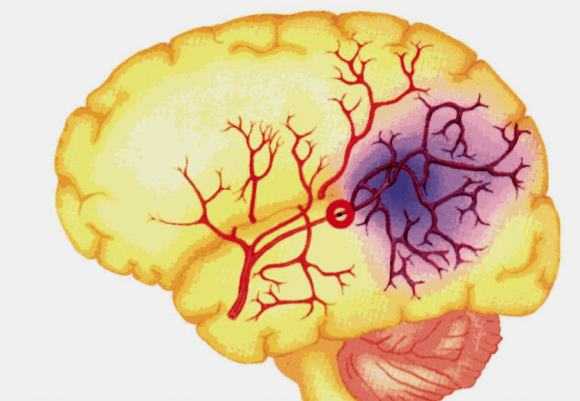
ОНМК по ишемическому типу
По степени тяжести выделяют:
- Легкая степень. Полное восстановление за небольшой период.
- Средняя степень. Очаговые поражения без длительной потери сознания.
- Тяжелая степень. Потеря сознания, переходящая в кому.
Наиболее важным бывает определить тип ишемии, так как это дает возможность вовремя начать правильное лечение. В зависимости от причины, вызвавшей ишемию, различают:
| Причина ишемии | Величина очага и признаки поражения | |
| Микроокклюзионный | Склонность к тромбообразованию, изменение гемостаза крови. | Тромбы образуются в мелких артериях. Очаг маленький. При своевременном лечении происходит обратное развитие. |
| Лакунарный | Закупорка на фоне васкулита, липогиалиноз, расслоения стенки сосуда. | Очаг до 1,5 мм. На месте поражения образуется киста. Бывает чаще у пожилых на фоне атеросклероза, может возникнуть во сне. Симптомы не выражены. |
| Гемодинамический | Колебания артериального давления, приводят к гипоперфузии и гипооксигенации. | Нарушение проходимости не связано с окклюзией, может быть вызвано спазмом, падением АД на фоне инфаркта, ишемии миокарда, кровопотери, сдавливанием (опухоль, аномалия развития). Величина очага может быть различна. |
| Атеротромботический | Закупорка сосуда атеросклеротической бляшкой, на фоне спазма. | Часто бывает на фоне повышенной агрегации тромбоцитов. Очаг локализован зоной кровоснабжения определенной артерии. |
| Кардиоэмболический | Закупорка сосудов тромбом или эмболом. | Источник тромба — поврежденные клапаны сердца, эндокардиты. В первые часы показана тромболитическая терапия. |
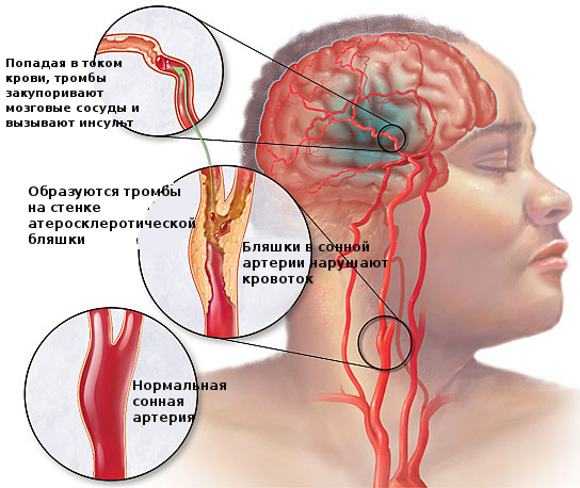
Ишемический инсульт, обусловленный атеросклерозом
Наиболее часто встречается атеротромботический инсульт 32–34%, редко микроокклюзионный 9–10%.
Симптомы, первая помощь, диагностика
При ишемическом инсульте наблюдается больше очаговых признаков в отличие от геморрагического, где преобладают общемозговые симптомы. Поэтому выявить некоторые симптомы ОНМК в домашних условиях не всегда легко.
Обычно ишемический инсульт вызывает чувство онемения в конечностях, головокружение, нарушение координации и речи, выпадение полей зрения. Бывает слабость, сонливость, отрицание плохого самочувствия. Человек не выглядит больным, он больше похож на уставшего или подвыпившего. При отсутствии парезов можно пропустить этот момент, а тут важно вовремя начать лечение. Поэтому даже если у больного нет нарушения сознания, лучше перестраховаться и вызвать скорую.

Признаки инсульта
До ее приезда постарайтесь успокоить и уложить больного, оставайтесь рядом, так как состояние может ухудшиться. В домашних условиях нельзя давать ему никаких лекарств, можно только измерить давление и следить за пульсом и дыханием.
Врач скорой уже может заподозрить инсульт и отвезти пациента в больницу. Чем быстрее это сделают, тем больше шансов избежать последствий. Когда есть возможность, можно провести обследование головного мозга – КТ, МРТ для уточнения диагноза, но интенсивная терапия должна быть начата незамедлительно.
Лечение инсульта нужно начинать не позднее чем через 2–3 часа после его начала, через 6 часов клетки головного мозга погибают, и восстановление кровообращения уже ничего не изменит. Проводить лечение в домашних условиях нельзя, нужно срочно доставить пациента в больницу.
Лечение
Так как ишемический инсульт головного мозга составляет 80% из всех нарушений кровообращения, а основной проблемой при нем чаще является изменения в гемостазе и тромбообразовании, то лечение ишемического инсульта начинается сразу после поступления в стационар и в первые часы проводится интенсивная терапия. Она включает:
- Улучшение перфузии тканей. Внутривенное введение препаратов, улучшающих кровоток сосудов головного мозга.
- Нейропротекторное лечение.
- Профилактика отека головного мозга и реанимационные мероприятия при необходимости.
- Кислородотерапия.
- Симптоматическое лечение.
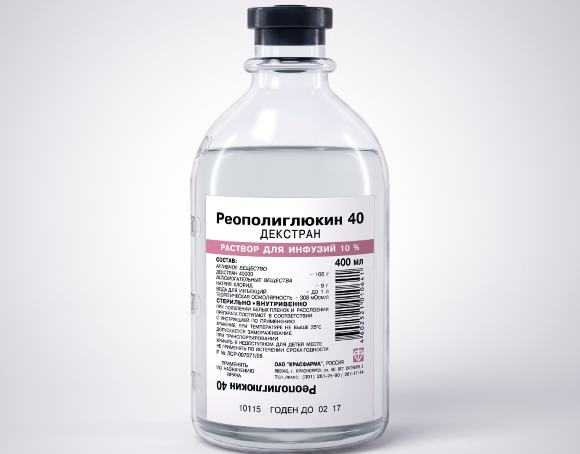
Для улучшения коллатерального кровообращения и микроциркуляторного звена в зоне инсульта назначают Реополиглюкин
Улучшение реологических свойств крови необходимо, чтобы восстановить микроциркуляцию, и в качестве профилактики отека головного мозга. Терапию проводят путем внутривенного капельного введения низкомолекулярных декстранов (Реополиглюкин, Реомакродекс).
Используют также препараты, уменьшающие агрегацию тромбоцитов (Аспирин кардио, Пентоксифиллин), адреноблокаторы, ангиопротекторы. Хороший эффект наблюдается при применении Кавинтона. Для предотвращения гибели нейронов назначают нейропротекторы. К ним относятся Ремацемид, Сульфат магния, Глицин и антиоксиданты.
Для профилактики отека головного мозга в первые сутки можно использовать Манитол, который оттягивает воду из тканей центральной нервной системы и предотвращает отек. Симптоматическое лечение включает стабилизацию основных функций организма. Для понижения артериального давления используются антигипертензивные вещества.
В острый период при наличии результатов дополнительных исследований и технических возможностях, лечение ишемического инсульта можно проводить и хирургическим путем, тромб удаляют во время оперативного вмешательства.
Если больной вовремя поступает в стационар, то можно попробовать растворить тромб, вызвавший закупорку сосуда. Этот метод называется – тромболитическая терапия.
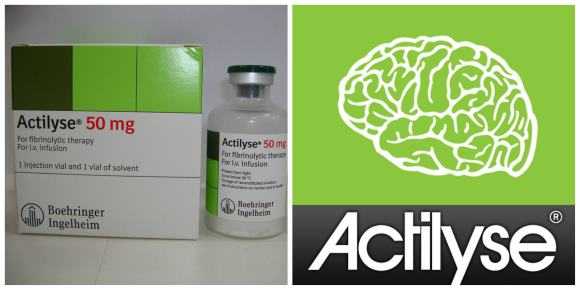
Актилизе — препарат с тромболитическим действием
Как проводят тромболитическую терапию?
Тромболитическая терапия должна начаться не позднее 3–5 часа после инсульта, это так называемое «терапевтическое окно». Позднее проводить ее не стоит, так как это только повысит возможность появления геморрагических осложнений. Показанием для нее является: обнаружение на КТ, МРТ окклюзии сосудов головного мозга и отсутствие симптомов геморрагии. Тромболитическая терапия проводится с целью реканализации сосуда (растворение тромба). Причем при своевременном ее проведении, лизисе тромба, состояние больного прогрессивно улучшается в течение первых суток. Это происходит у 30–40% больных.
Используют фибриноселективные тромболитики, они действуют непосредственно на только что образовавшийся тромб и растворяют его. К ним относятся: рекомбинантный тканевый активатор плазминогена (Альтеплаза, Актилизе), рекомбинантная проурокиназа.
Также можно применять системные тромболитики, но нужно вводить с осторожностью, так как они действуют на весь организм и могут вызвать кровотечение в других органах. Это бывает при недавно проведенных операциях, травмах, новообразованиях.
Есть несколько схем лечения ишемического инсульта, которые включают и антикоагулянты, в частности, гепарин. Он вводится только в первые дни, затем постепенно его меняют на антикоагулянты непрямого действия (Варфарин). Проводить тромболитическую терапию нужно под контролем гемостаза крови (свертываемости).
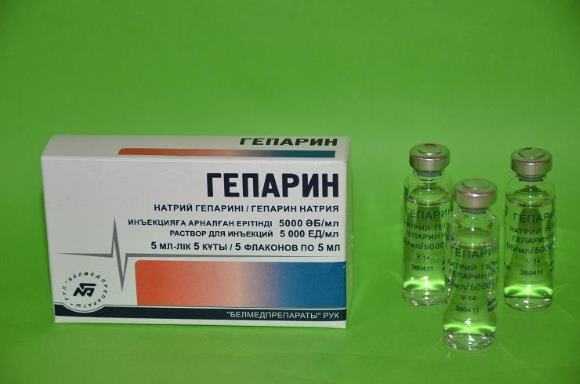
Антикоагулянт прямого действия
Восстановительная терапия
В течение 3–7 дней очаг поражения ограничивается и состояние больного стабилизируется, в это время начинают проводить восстановительную терапию, которая помогает клеткам головного мозга перераспределить функции погибших нейронов. Повышается метаболизм, и чтобы улучшить поступление питательных веществ, назначают:
- сосудистые препараты (Винпоцетин, Пентоксифиллин);
- нейропептидные и аминокислотные препараты (Церебролизин);
- предшественники нейромедиаторов (Глиатилин);
- производные пирролидона (Пирацетам, Фенотропил).
Эти лекарственные средства показаны также в реабилитационном периоде.
Важно! Есть новое направление в лечении ишемического инсульта, когда церебролизин назначается курсами как в остром периоде, так и через 3, затем 6 месяцев. Это помогает уменьшить количество последствий и ускоряет реабилитацию.
Реабилитация и прогноз
Реабилитация больных с ишемическим инсультом начинается как можно раньше и продолжается длительное время. При парезах и параличах в восстановительном периоде показан массаж, электростимуляция. Восстановление движений предполагает тренировку мышц с целью улучшения координации. Реабилитация проводится в стационаре и затем продолжается в домашних условиях.
Прогноз у таких больных может быть разный, это зависит от величины и локализации очага поражения, а также своевременного поступления больного в стационар и адекватного лечения в остром периоде. Даже в самых благоприятных случаях у больных после инсульта последствий не избежать, остаются неврологические нарушения. Поэтому только 8% больных после инсульта могут вернуться на прежнюю работу.
golovalab.ru
Лечение при ишемическом инсульте
Ишемический инсульт характеризуется острым началом и формированием стабильного или частично регрессирующего неврологического дефекта, обусловленного внезапным нарушением кровотока в определенном участке мозга с развитием зоны некроза нейронов – инфаркта мозга. Лечение ишемического инсульта проводится в условиях специализированного стационара и направлено на проведение специфической и базисной терапии, которая зависит от типа инсульта и причины (атеротромботический, лакунарный, кардиоэмболический, связанный с гемореологической микроокклюзией и гемодинамический), локализации поражения, а также от характера изменений нейронов головного мозга, общего состояния больного и сопутствующих нарушений.
Этапы терапии инфаркта мозга
Церебральные инсульты являются на сегодняшний день самыми частыми заболеваниями ЦНС у пациентов в зрелом и пожилом возрасте, а ишемический инсульт составляет 75–80% от общего числа всех цереброваскулярных нарушений кровообращения головного мозга. В тактике лечения учитывается этиологическая и патогенетическая разнородность инфаркта мозга, в каждом конкретном случае устанавливается непосредственная причина и механизм развития инсульта, и от этого в настоящее время в значительной степени зависит прогноз заболевания, а затем и способы вторичной профилактики для предотвращения развития повторных инсультов.
При развитии ишемического инсульта лечение состоит из нескольких этапов:
- догоспитального;
- госпитального;
- восстановительного лечения (лекарственные препараты, массаж и электростимуляция мышц);
- реабилитационного (лечебная физкультура, рефлексотерапия и массаж).
Общие принципы терапии при ишемическом инсульте
Особую значимость имеет своевременность, преемственность и правильная тактика лечения на всех этапах терапии ишемического инсульта. Это связано с высокой летальностью в остром периоде (20% от всех случаев инфаркта мозга), смертностью в течение первого года после его развития (10-15%), а также с часто развивающимися ограничениями в повседневной жизни (когнитивные нарушения, речевые и/или двигательные расстройства).
Большое значение отведено восстановительным и реабилитационным мероприятиям, которые направлены на снижение инвалидизации и наиболее полному восстановлению утраченных функций нейронов в условиях специализированного отделения или местного неврологического санатория – лечебная физкультура, массаж, грязелечение, физиотерапевтические процедуры и рефлексотерапия. У лиц трудоспособного возраста важным аспектом реабилитационного (диспансерного) этапа является трудоустройство с учетом профессиональных навыков.
Первая помощь на догоспитальном этапе
При подозрении на развитие ишемического инсульта - внезапная сильная головная боль, рвота, выраженное головокружение, кратковременная потеря сознания с развитием нарушений речи (моторная или сенсорная афазия), нарушения зрения, параличи или парезы (конечностей, языка, лица), судорожные припадки – необходимо не поддаваясь панике незамедлительно вызвать скорую помощь.
До приезда бригады (при необходимости) проводятся мероприятия по поддержанию жизненно важных функций пациента, включающие:
- нормализация дыхания – обеспечить приток свежего воздуха, освободив дыхательные пути от слизи, съемных зубных протезов или рвотных масс (повернуть голову набок и очистить ротовую полость чистым носовым платком) снять все сдавливающие предметы (галстук, тугой воротник, платок);
- приподнять голову пациента и верхнюю часть туловища на 25-30 см (для профилактики отека мозга);
- при судорожном синдроме предотвратить прикусывание языка, убрать предметы, об которые он может удариться головой;
- при остановке сердца – провести сердечно-легочную реанимацию (искусственное дыхание и/или непрямой массаж сердца).
Тактика лечения на догоспитальном этапе
Формирование устойчивого очага некроза и развитие структурно-морфологических изменений в нейронах головного мозга при возникновении инфаркта мозга происходит в течение 3-6 часов после проявления первой симптоматики, так называемое «терапевтическое окно». В течение этого времени при восстановлении кровоснабжения ишемизированного участка, происходит остановка процесса формирования очага некроза и минимизация неврологического дефицита. Поэтому наиболее важным фактором догоспитального этапа является немедленная госпитализация больного в палату интенсивной терапии неврологического отделения или реанимационное отделение с транспортировкой в специализированной машине «скорой помощи».
Врач скорой помощи оказывает пациенту интенсивную (при необходимости реанимационную) медицинскую помощь, направленную на устранение угрожающих жизни нарушений сердечно-сосудистой и дыхательной систем (с применением специальных носовых и ротовых воздуховодов), отсасывают выделения из полости рта и носа (слизь и/или рвотные массы). При необходимости проводится интубация трахеи, искусственное дыхание, непрямой массаж сердца.
Госпитальный этап лечения
Лечение ишемического инсульта в условиях стационара заключается в назначении базисной и специфической терапии. Основными направлениями базисной терапии являются мероприятия по обеспечению адекватного дыхания, коррекция водно-электролитных нарушений, поддержание деятельности сердца и нормального кровообращения, уменьшение отека мозга, а также профилактику развития или лечение пневмонии. Тактика и лекарства при базисной терапии в основном не зависит от вида нарушения церебрального кровообращения (геморрагический или ишемический), а определяются характером нарушения жизненно важных функций организма и направлены на их полное восстановление.
Специфическая или дифференцированная терапия определяется характером инсульта с определением этиологического фактора и его устранением в первые часы после появления симптомов, а также применение нейропротекции.
На сегодняшний день понимание этиологии и патогенетических механизмов развития инсульта мозга является основой для назначения эффективного лечение ишемических нарушений на начальном этапе развития заболевания с определением стратегии дальнейшего лечения, и в связи с этим снижается смертность, минимизируются мозговые дефекты, и обеспечивается благоприятный прогноз.
Базисная терапия острого нарушения мозгового кровообращения
Общая (базисная) терапия острых цереброваскулярных расстройств включает:
- регуляцию нарушенных функций сердечно-сосудистой системы и дыхания (мониторирование дыхания, контроль АД и сердечной деятельности с коррекцией нарушений);
- уменьшение отека мозга (осмотерапия);
- нормализация водно-электролитного баланса;
- контроль температуры тела и дисфагии;
- профилактика осложнений (пневмонии, инфекций мочевыводящих путей, тромбоэмболии легочной артерии);
- профилактика пролежней (уход за кожными покровами, переворачивания, общий легкий массаж, использование специальных валиков, матрасов).
Специфическое лечение инфаркта мозга
В основе специфического лечения ишемического инсульта лежит устранение непосредственной причины, вызвавшей обтурацию сосудов головного мозга, в большинстве случаев (70%) связанную с тромбоэмболией или тромбозом церебральных артерий. Поэтому в первую очередь назначается тромболитическая терапия. Также специфические препараты, которые назначаются при остром нарушении цереброваскулярного кровообращения по ишемическому типу – антикоагулянты, дефибринизирующие энзимы, ингибиторы агрегации тромбоцитов и нейропротекторы. Лечить ишемические инсульты необходимо своевременно и адекватно, воздействуя на все звенья патогенеза.
Тромболитическая терапия
Среди всех современных методов лечения инфаркта мозга тромболитическая терапия относится наиболее эффективным методикам лечения, но только при ее применении в первые часы после развития ишемического инсульта (до 6 часов от начала инсульта). Эти лекарственные препараты способствуют растворению тромбов с восстановлением сосудистого русла и нормализации кровообращения головного мозга. Реперфузионные лекарства назначаются только в условиях специализированного стационара в первые шесть часов после появления первых симптомов при подтвержденном диагнозе острого нарушения мозгового кровообращения по ишемическому типу.
Применение антикоагулянтов
Применение антикоагулянтов (надропарина, гепарина, эноксипарина, дальтопарина) направлено на предотвращение увеличения тромбов и в связи с этим прогрессирование неврологической патологии, а также активацию фибринолиза и профилактику осложнений, связанных с активным внутрисосудистым тромбообразованием. Противопоказаниями для применения антикоагулянтов в остром периоде инфаркта мозга являются инсульты больших размеров (более 50% территории средней мозговой артерии), неконтролируемая артериальная гипертензия, язвенная болезнь желудка, выраженная тромбоцитопения и тяжелые заболевания почек или/и печени. Также не желательно назначать эти лекарства одновременно с реополиглюкином, нестероидными противовоспалительными препаратами и кровезаменителями в связи с угрозой развития геморрагического синдрома.
Назначение нейропротекторов
Применение нейропротекторов, как и тромболизис ограничено «терапевтическим окном» (3-6 часов после появления первых неврологических симптомов) и направлено на защиту нейронов, а также торможение патологической цепи нейрохимических реакций. Поэтому осуществлять нейропротекцию способны лекарственные препараты с высокой антиоксидантной активностью и уменьшающие активность возбуждающих медиаторов (глицин, пирацетам, церебролизин). Также с этой целью широко применяются вазоактивные препараты (пентоксифиллин, винпоцетин, блокаторы кальциевых каналов и инстенон). Для активации восстановления нарушенных двигательных функций и чувствительности нейропротекторная терапия применяется в сочетании с выполнением несложных физических упражнений, легкий массаж пораженных конечностей и электростимуляция мышц.
Этап восстановительного лечения
Ведение пациентов с ишемическим инсультом в восстановительном периоде направлено на стабилизацию неврологической симптоматики и ее постепенный регресс, связанные с процессами «переобучения» нейронов, в результате этого интактные отделы мозга постепенно берут на себя функции пораженных отделов. Данный процесс на клеточном уровне обусловлен образованием новых синапсов и дендритов между нейронами, изменением свойств нейрональных мембран.
Лекарственные препараты, активизирующие процессы восстановления утраченных функций после инфаркта мозга являются средства, стимулирующие метаболизм нейронов - вазоактивные препараты (гинкго билоба, винпоцетин, пентоксифиллин), аминокислотные препараты (церебролизин), производные пирролидина (пирацетам), ноотропы (фенотропил) и предшественники нейромедиаторов. Также в этом периоде проводится пассивная реабилитация (массаж, ЛФК) для уменьшения риска развития и прогрессирования контрактур, пролежней, тромбоза глубоких вен и постепенного восстановления двигательных функций.
Ранняя реабилитация пациентов после ишемического инсульта
Реабилитация пациентов после перенесенного ишемического инсульта должна начинаться как можно раньше – при расширении двигательного режима и после перевода в общую палату в конце первой или на второй неделе (в зависимости от общего самочувствия пациента). Она направлена на восстановление функционирования мышц - лечебный массаж, электростимуляция и лечебная физкультура (ЛФК) по индивидуальной программе. Массаж и ЛФК являются профилактикой мышечных контрактур и болей в суставах, постепенного восстановления чувствительности конечностей и активирования утраченных связей между нейронами.
Лечебный массаж в данном периоде проводится очень осторожно в виде легких поглаживаний при повышении тонуса мышц конечностей или неглубоких разминаний и легких растираний при пониженном тонусе мышц с электростимуляцией мышц и ЛФК по индивидуально подобранной программе.
Особенности реабилитационного этапа
Реабилитация больного после перенесенного инфаркта мозга продолжается от нескольких месяцев до года и более. Лучше всего этот этап восстановления провести в местном неврологическом санатории, чтобы перемена климата не вызвала усугубления неврологической симптоматики или прогрессирования сопутствующих соматических заболеваний (артериальной гипертензии, аритмий, сахарного диабета).
В специализированном санатории проводится восстановление всех двигательных нарушений при помощи ЛФК (лечебной гимнастики) и физиотерапевтических процедур. Восстановить утраченную чувствительность помогают массаж, грязелечение и рефлексотерапия.
Виды массажа при лечении последствий инфаркта мозга
Наиболее частыми последствиями после перенесенного ишемического инсульта являются расстройства различной степени тяжести чувствительности и двигательных нарушений. Лечебный массаж показан пациентам, начиная с острого периода (на первой – второй неделе) для профилактики пролежней и направлен на улучшение микроциркуляции, особенно у пациентов с ожирением или недостаточным питанием, недержанием мочи, а также при присоединении сопутствующих инфекционных поражений. В раннем реабилитационном периоде массаж направлен на профилактику мышечных и суставных контрактур, восстановление чувствительности, чтобы вернуть нервным клеткам активность, нормализовать нарушенную передачу нервных импульсов. Также массаж направлен на восстановление тонуса мышц при наличии парезов и вялых параличей для нормализации двигательной активности пациента.
Диспансерный этап
Реабилитация при ишемическом инсульте очень важна. В периоде последствий острого нарушения церебрального кровообращения рекомендуется организация режима с трудотерапией и рациональным питанием. Больные после ишемического инсульта должны постоянно наблюдаться неврологом с курсами медикаментозного лечения, лечебной физкультуры, массаж и физиотерапии с дальнейшим восстановлением неврологических нарушений (вялых парезов, нарушений речи и когнитивных расстройств).
Восстановление трудоспособности после инфаркта мозга, особенно у молодых пациентов – трудоустройство с учетом компенсаторных возможностей и профессиональных навыков больного.Особенности диспансерного этапа при стойких нарушениях
При наличии стойких двигательных изменений рекомендуется массаж и тренировка всех групп мышц для повышения общей двигательной активности. При утраченных речевых функциях пациента для коррекции нарушений речи необходима консультация и лечение у логопеда, курсы препаратов с нейротрофическим и нейромодуляторным действием (нейропротекторов) и вторичная профилактика повторных инсультов. Стойкие неврологические нарушения являются наиболее частой причиной инвалидизации.
Прогноз при ишемическом инсульте
Прогноз заболевания после перенесенного острого нарушения цереброваскулярного кровообращения по ишемическому типу зависит от локализации патологического процесса и объема поражений мозга, тяжести сопутствующих заболеваний, возраста пациента, своевременности госпитализации и начала терапии.
Профилактика ишемических инсультов
В основе профилактики инфаркта мозга находится эффективное предотвращение тромбоза кровеносных сосудов, возникающего при формировании в крови атеросклеротических бляшек и тромбов - поддержание адекватной массы тела и здорового образа жизни, воздержание от курения, приема алкоголя и других вредных привычек. Необходимы занятия лечебной физкультурой, пешие прогулки, рациональное здоровое питание и общий массаж для профилактики развития и прогрессирования сердечно-сосудистых заболеваний – атеросклероза, гипертонической болезни, аритмий, инфаркта миокарда и патологии нервной системы (мигрени, вегето-сосудистой дистонии с церебростеническим синдромом). В группе риска развития ишемического инсульта находятся пациенты, страдающие сахарным диабетом, артериальной гипертензией и гиперхолестеринемией.
114046 Есть вопросы? Задайте их врачу или на форум.
medinsult.ru
Лечение ишемического инсульта: первая помощь, противопоказания
Лечение ишемического инсульта, в случае его своевременного начала, позволяет значительно снизить риск летального исхода и развития необратимых неврологических осложнений. Примерно 50% очага инфаркта головного мозга формируется в течение первых полутора часов после возникновения клинической симптоматики инсульта, а в течение шести часов – 80% очага.
При этом, вокруг зоны некроза некоторое время существует зона ишемической полутени – очага ишемии с обратимым поражением ткани.
Если лечение инсульта было начато в первые шесть часов (желательно в первые 3 часа) после его возникновения, прогноз на дальнейшую реабилитацию пациента намного выше, чем при позднем начале терапии.
Внимание! Лечение ишемического инсульта в остром периоде проводится по принципу: время = мозг. Любое, даже самое современное и дорогостоящее лекарство от инсульта будет малоэффективным, если лечение начато позже, чем через шесть часов после развития первых симптомов. Также, за счет некроза тканей в зоне полутени и расширения очага инфаркта, значительно снижается вероятность восстановления утраченных функций.
Парезы, параличи, речевые расстройства и другие осложнения, формирующиеся в результате инсульта, крайне тяжело поддаются терапии. Это связано с тем, что восстановить пораженный некрозом участок мозга невозможно.
Все лечение ишемического инсульта – это борьба за ткани головного мозга, находящиеся в зонах ишемической полутени.
Оказание первой помощи при инсультах
Важно. Лечение инсультов проводится в специализированных неврологических стационарах. При развитии у пациента симптомов инсульта (одностороннее опущение века и уголка губ, онемение лица, паралич руки, невнятная речь, резкая головная боль и потеря сознания и т.д.) следует незамедлительно вызвать бригаду скорой помощи.
Помимо специфической неврологической симптоматики, для ишемического инсульта (ИИ) характерно:
- развитие у пожилых пациентов на фоне атеросклероза, заболеваний сердца и т.д.;
- появление симптомов ночью, после приема горячей ванны;
- сохранение сознания (потеря сознания после острой вспышки головной боли отмечается при геморрагических инсультах);
- непонимание обращенной речи, невозможность адекватно ответить на задаваемые вопросы, дезориентация, отсутствие мимики на одной половине лица, «перекошенность» лица и невозможность улыбнуться или оскалиться;
- резкое снижение тонуса мышц руки и/или ноги с одной стороны.
Важно помнить, что при развитии, так называемых, неэмболических ишемических инсультов, пациенты могут терять сознание после приступа аритмии или жалоб на боли в сердце. После восстановления сознания пациенты жалуются на головокружение, слабость, ощущение перебоев в работе сердца, тошноту, затуманенность сознания.
Внимание. До приезда персонала скорой помощи, больного следует уложить, приподняв верхнюю половину тела (примерно на тридцать градусов). Также необходимо обеспечить приток свежего воздуха и расстегнуть все давящие предметы одежды (ремни, воротники, снять шарф и т.д.).
При появлении рвоты следует повернуть голову пациента на бок и очистить рот от остатков рвотных масс платком. Если пациент без сознания, необходимо выполнить тройной прием Сафара (разогнуть голову, вдвинуть вперед нижнюю челюсть пациента и открыть ему рот), далее следует очистить ротовую полость от слизи, вытащить зубные протезы и т.д., с целью предупреждения удушения.
Прием Сафара:
После восстановления проходимости дыхательных путей необходимо снова придать верхней половине тела возвышенное положение (30 градусов) и повернуть голову набок. При травме шеи и/или головы прием Сафара не проводится.
Внимание. До приезда скорой помощи необходимо регулярно проверять наличие пульса на сонной артерии и дыхания. В случае остановки дыхания или при отсутствии пульса выполняется непрямой массаж сердца и искусственное дыхание.
Основные принципы сердечно-легочной реанимации:
Не следует самостоятельно давать никаких медикаментов (включая аспирин, парацетамол и антигипертензивные средства) так как можно значительно ухудшить состояние больного.
Это связано с тем, что в домашних условиях только по симптоматике тип инсульта установить невозможно, так же, как и провести дифференциальную диагностику с другими причинами появления неврологической симптоматики:
- менингоэнцефалит,
- эпилепсия,
- гипогликемия,
- осложненный мигренозный приступ,
- паралич Белла,
- синкопальные состояния и т.д.
Все препараты при инсульте должны назначаться только врачом.
Справочно. В лечении ишемического инсульта наиболее эффективна тромболитическая терапия, однако ее проводят только при раннем поступлении (в идеале – до трех часов после инсульта, максимально – до шести часов). По истечению времени «терапевтического окна» тромболизис не проводят.
На догоспитальном этапе (скорая помощь) выполняется быстрая первичная диагностика. Она включает:
- транспортировку пациента в специализированное отделение,
- борьбу с жизнеугрожающими осложнениями,
- поддержание работы дыхательной и сердечно-сосудистой системы:
- отсасывание слизи из носовой и ротовой полости,
- оксигенация,
- интубация трахеи,
- поддержание адекватного артериального давления,
- устранение проявлений гипогликемии или гипергликемии,
- купирование судорог,
- устранение гиповолемии и расстройств электролитного баланса и т.д.
Справочно. Крайне важно поддерживать артериальное давление. Развитие гипотонии недопустимо, поскольку это приведет к значительному увеличению ишемизации головного мозга.
При подозрении на инсульт на этапе оказания скорой медицинской помощи противопоказано применение:
- нифедипина;
- аспирина;
- барбитуратов (фенобарбитала, триопентала натрия, гексенала и т.д.);
- нейролептиков (аминазина, трифтазина);
- пяти и сорокапроцентной глюкозы (введение глюкозы возможно только при подтвержденной гипогликемии);
- эуфиллина и папаверина;
- антигипертензивных средств (исключение составляет артериальная гипертензия, превышающая 220/110). В таком случае вводят препараты лабеталола, и АПФ и т.д.
- фуросемида, сорбитола, маннитола. Исключение составляет развитие отека мозга. В таком случае показано внутривенное капельное введение растворов L-лизина эсцината или маннитола.
Также необходимо начать введение препаратов с нейропротекторным действием (милдронат, глицин, альфа-токоферол и т.д.).
При развитии судорог применяют диазепам.
Инсульт – лечение (основные принципы)
Базисная (основная) терапия при ИИ направлена на:
- проведение адекватной реперфузии (восстановления полноценного кровоснабжения тканей головного мозга);
- поддержание работы дыхательной и сердечно-сосудистой систем;
- обеспечение полноценной оксигенации;
- поддержание температуры тела, артериального давления и центральной гемодинамики;
- устранение осложнений (метаболических расстройств, нарушений свертывания крови, купирование отека мозга, судорог, проявлений гидроцефалии, дислокации участков головного мозга и т.д.);
- обеспечение профилактики поздних осложнений и ранее реабилитационное лечение (восстановление утраченных функций).
Немедикаментозное лечение ишемического инсульта
Важно. После инсульта больному требуется максимальный покой и строжайший постельный режим. Даже при своевременно оказанной медицинской помощи и малом очаге повреждения, первые четыре дня пациент должен лежать с приподнятым головным концом кровати. Вставать с кровати запрещено.
В дальнейшем проводится поэтапная вертикализация пациента. В случае неосложненного течения ИИ, на четвертые сутки больного можно медленно посадить на кровати (ноги должны быть спущены вниз). При этом все движения пациента должны быть максимально пассивными. Ему необходимо обеспечить полную опору под спину и с боков, стопы должны быть поставлены на специальную подставку или на пол.
Переход в вертикальное положение возможно только к седьмому дню (также при неосложненном течении и отсутствии противопоказаний). Самостоятельно пытаться вставать запрещено. Пациенту следует объяснить, что перенапряжение при попытке встать с кровати без помощи, физическая или эмоциональная нагрузка (стресс от осознания собственной беспомощности), потеря равновесия и падение и т.д. могут привести к повторному инсульту или развитию осложнении.
Важно. Переход больного в стоячее положение должен осуществляться при помощи двух человек, поддерживающих больного под руки. Восстановительное лечение после ишемического инсульта назначается максимально рано, но постепенно, с минимальными нагрузками для больного.
Вся пища в первые дни после инсульта должна быть исключительно отварной и протертой (диета направлена на максимальное облегчение усваивания пищи). Количество жиров и НЖК (ненасыщенные жирные кислоты) резко ограничивается. Продукты с высоким содержанием холестерина из рациона исключаются.
Потребление соли ограничивается тремя-пятью граммами в день. В рационе увеличивают потребление продуктов, содержащих клетчатку (овощные и фруктовые пюре). Жирная пища, крепкие бульоны, острое, сладкое и т.д. исключаются. Мясо желательно заменить отварной нежирной рыбой (содержит полезные полиненасыщенные жирные кислоты – ПНЖК).
Внимание! Хлеб должен быть вчерашний (свежая сдоба запрещена), желательно с отрубями или из муки грубого помола.
Молочные продукты могут употребляться только в обезжиренном виде (твердые маложирные сыры, нежирные йогурты).
В периоде реабилитации после ишемического инсульта также следует соблюдать диету, направленную на нормализацию массы тела и липидного баланса (специальная диета, назначаемая больным с атеросклерозом).
Полностью исключается курение и употребление алкоголя, крепкого кофе и чая. Дополнительно проводится снижение всех факторов риска (лечение сахарного диабета, контроль артериального давления, нормализация свертывания крови и снижение риска образования тромбов).
Справочно. Это необходимо для уменьшения риска возникновения повторного инсульта.
В среднем, пациентам после инсульта требуется от 1400 до 1800 ккал в день. При развитии синдрома мультиорганной дисфункции, калорийность питания должна быть увеличена на семьдесят процентов.
Внимание. При невозможности полноценного естественного питания, подключают питание через зонд. Для зондового питания применяют специальные высококалорийные смеси. При этом все парентеральное питание проводится под тщательным контролем анализов (оценивается степень дефицита белков, высокие показатели мочевины и т.д.).
Все лечение, в том числе и капельницы, назначается исключительно лечащим врачом, индивидуально, в зависимости от тяжести состояния пациента, времени его поступления (время от начала инсульта), наличия осложнений и фоновых заболеваний (сахарный диабет, сердечная или почечная недостаточность и т.д.).
Основные направления медикаментозной терапии
Важным этапом лечения ишемического инсульта является:
- устранение нарушений водно-электролитного баланса;
- коррекция гиповолемических нарушений и поддержание ОЦК (объем циркулирующей крови);
- стабилизация центрального венозного и артериального давления;
- купирование признаков отека мозга.
Важно. Введение гипоосмолярных растворов (пятипроцентный раствор глюкозы) противопоказано, в связи с высоким риском еще большего увеличения внутричерепного давления.
Снижать давление в остром периоде ишемического инфаркта также не рекомендовано. Исключение составляет артериальная гипертензия свыше 220/110 миллиметров ртутного столба (в таком случае давление снижают на пятнадцать процентов в течение суток), наличие у пациента ОПН или ХПН (острая или хроническая почечная недостаточность), ИМ (инфаркт миокарда), СН (сердечная недостаточность).
В дальнейшем, артериальное давление снижается постепенно, так как при его резком понижении произойдет еще большее нарушение кровообращения в головном мозге и усугубление проявлений ишемии.
При наличии показаний к проведению системной тромболитической терапии, артериальное давление должно быть ниже 180/105.
Справочно. Нормальное давление, как правило, достигается к пятому-седьмому дню лечения.
Все препараты для купирования артериальной гипертензии назначаются согласно протоколу ее лечения. По показаниям применяют группы:
- ингибиторов АПФ (каптоприла, энаприла);
- блокаторов рецепторов ангиотензина (эпросартана);
- минимальные дозировки бета-адреноблокаторов (пропранолола);
- диуретические средства (осмотические диуретики противопоказаны при наличии ОПН, ХПН, СН).
При развитии артериальной гипотонии проводят адекватную инфузионную терапию хлоридом натрия, а также вводят препараты допамина, преднизолона, дексаметазона (по показаниям).
Для коррекции внутричерепного давления назначают диуретические средства (петлевые диуретики: препараты фуросемида или осмотические – маннитол (при отсутствии противопоказаний)).
Дополнительно проводят поддержание нормального уровня глюкозы (устранение проявлений гипогликемии или гипергликемии). При развитии судорог показано введение препаратов диазепама, вальпроевой кислоты, тиопентала натрия (при неэффективности диазепама).
Проведение тромболитической терапии при ишемическом инсульте
Справочно. Тромболизис (восстановление кровотока в сосуде за счет растворения тромба) назначается по экстренным показаниям, если с момента инсульта прошло менее шести (в идеале – менее трех) часов. Перед началом такого лечения, пациент или его родственники (если больной без сознания) должны подписать согласие на лечение.
Также, учитывается наличие противопоказаний к проведению тромболитической терапии. Несмотря на то, что тромболизис является наиболее эффективным методом лечения ишемического инсульта, он категорически противопоказан в случаях если:
- время появления очага ишемии неизвестно (стертая симптоматика, позднее обращение и т.д.);
- у пациента выявили (на КТ или МРТ) кровоизлияние в головной мозг, аневризму или аномальное извитие сосудов головного мозга, абсцесс или опухоль мозга;
- в анамнезе больного есть указание на перенесенные внутричерепные кровоизлияния, инфаркт менее чем три месяца назад, оперативные вмешательства менее двух недель назад и т.д.;
- больной страдает от неконтролируемой артериальной гипертензии свыше 185/110;
- у пациента имеются различные коагулопатии, сопровождающиеся нарушением свертывания крови;
- в анализах выявлен тромбоцитоз (ниже 100 тысяч ЕД/мкл);
- пациент принимает антикоагулянты, либо ему вводили гепарин менее чем за двое суток до инсульта;
- выявлен острый инфекционно-воспалительный процесс;
- отмечается слишком обширное поражение с выраженным отеком и смещением структур;
- в анализах выявляют гипогликемию менее 2.7 или гипергликемию более 22.0 ммоль на литр.
Важно! Проводят тромболизис пациентам старше восемнадцати и младше восьмидесяти лет при клинически доказанном ишемическом инсульте.
При наличии у больного показаний к проведению тромболизиса и при отсутствии противопоказаний, может проводиться:
- системная терапия (внутривенная);
- селективная (внутриартериальная);
- комбинированная;
- механическая (удаление тромба, с использованием ретривера или тромбоаспирации).
Внутривенный тромболизис не проводят при прошествии более 4.5 часов после инсульта.
Для системного тромболизиса рекомендовано использование рекомбинантного тканевого активатора фибриногена алтеплаза (Актилизе).
Внимание. Все лечение проводится под строжайшим контролем лабораторных показателей.
По показаниям рекомендовано хирургическое вмешательство, направленное на восстановление адекватного кровоснабжения головного мозга, снижение риска летального исхода и предупреждение развития дальнейших осложнений. Такое лечение может быть ранним (впервые сутки) и отсроченным (через две недели).
Назначение антикоагулянтов и антиагрегантов
Данное лечение, в первую очередь, направлено на профилактирование осложнений и предупреждение повторного инсульта.
Антикоагулянтная терапия проводится препаратами варфарина, дабигантрана и т.д. Дозировки и схемы лечения рассчитываются индивидуально, исходя из тяжести состояния больного и наличия сопутствующих заболеваний или осложнений.
Антиагрегантное лечение проводят препаратами аспирина.
Лечение последствий ишемического инсульта
Реабилитационная терапия после ИИ должна быть максимально ранней. Однако, необходимо, чтобы пациент и его родственники осознавали, что излишние нагрузки могут только ухудшить ситуацию. Поэтому все лечение поводится постепенно.
Внимание! Самостоятельно увеличивать нагрузки, принимать препараты и корректировать назначения врача запрещено.
Также необходимо помнить, что лечение должно быть систематическим, длительным, непрерывным и строго этапным.
На этапе постельного режима проводится профилактика пролежней, выполняется специальный вибрационный массаж грудной клетки, уход за ротовой полостью и глазами, профилактика запоров и т.д.
В дальнейшем, с пятого – шестого дня создают специальную укладку для парализованных конечностей, проводят пассивные сгибательные и разгибательные движения в суставах.
В период вертикализации пациента используют специальные бандажи, поддерживающие парализованные конечности.
Дополнительно назначают:
- дыхательную гимнастику,
- массажи,
- кинезиотерапию,
- лечебную физкультуру,
- эрготерапию,
- занятия у логопеда,
- физиотерапию,
- иглорефлексотерапию.
В обязательном порядке организовывается психологическая поддержка и консультация, направленная на профилактику постинсультной депрессии.
Дальнейший прогноз
Прогноз на восстановление после инсульта строго индивидуален и зависит от тяжести состояния пациента, обширности ишемического очага, времени поступления в больницу, а также от настроя больного и его родственников на реабилитацию и степени выполнения рекомендаций врача.
serdcet.ru