Лечение суставов - артроз, артрит, остеохондроз и многое другое
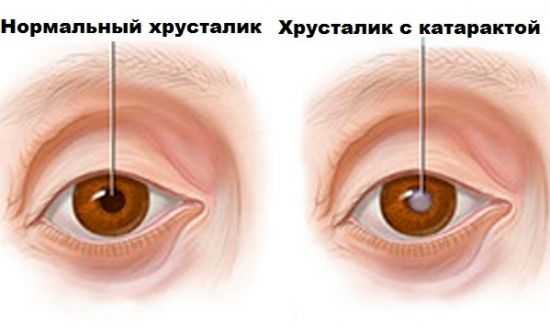
Катаракта глаза что это за болезнь и операция
Глазная катаракта: что это за болезнь, лечение глаз, какие есть виды хрусталиков, осложнения после операции
Глазное заболевание катаракта нередко называют «болезнью уставшего хрусталика». Существует несколько видов данной патологии глаз и способов её лечения.
В зависимости от степени прогрессирования может быть назначена консервативная или оперативная терапия.
Несмотря на то что методика проведения операций по удалению мутного хрусталика и его замене на искусственный за многие десятилетия врачебных практик отработана до мелочей, после такого вмешательства иногда могут возникнуть осложнения или развиться вторичная катаракта глаз.
История изучения и лечения болезни катаракта
Еще в древние времена люди пытались определить, что это за болезнь и найти способы её лечения. В Элладе катаракту называли мутной водой (от греч. katarrhaktes — «водопад») и предполагали, что причиной снижения зрения при катаракте становится помутневшая жидкость между радужной оболочкой и хрусталиком.
Египтяне для предотвращения катаракты использовали примочки с вином, молоком, гвоздикой, мускатным орехом. Позднее в борьбе с этой патологией люди стали применять различные капли, в основном йодистого калия.
Из истории изучения болезни катаракта известно, что лечение в древние времена заключалось в том, что помутневший хрусталик просто вдавливали внутрь глаза.
Позже Авл Корнелий Цельс (первая половина I века до нашей эры) изложил учение о катаракте как о выпоте в области зрачка, который, сгущаясь, вызывает расстройство зрения.
Цельс определил слепоту, вызванную катарактой, как обратимую (необратимой слепотой он считал потерю зрения, связанную с глаукомой) и усовершенствовал методику «давления» на катаракту, которую применяли вплоть до середины XVII столетия.
Конечно, современная офтальмология использует совсем другие подходы и располагает эффективным способом лечения катаракты.
Катарактой называют любое помутнение хрусталика. Изменения прозрачности естественной линзы нашего глаза может носить как диффузный, распространенный характер, так и быть ограниченным — вплоть до небольшого точечного помутнения, не влияющего на зрение, но в большинстве случаев помутнение хрусталика приводит к снижению остроты и качества зрения.
Основные виды заболевания
Катаракта бывает врожденной и приобретенной.
Происхождение врожденной катаракты ясно из ее названия, а что касается приобретенной, ее развитие может быть обусловлено разными причинами.
В зависимости от них, можно выделить основные виды заболевания:
- Травматическая катаракта (связана с повреждениями глаза)
- Осложненная катаракта (связана с наличием общих заболеваний— диабета, гипертонии и т.д. или глазных болезней — увеитов, глаукомы и т.д., а также развивается как следствие профессиональной деятельности при использовании химических веществ, работе в условиях действия рентгеновского, инфракрасного, ионизирующего излучения)
- Возрастная катаракта
Наиболее часто встречается возрастная (старческая) катаракта.
Надо отметить, что если раньше выраженное помутнение хрусталика отмечалось в достаточно преклонном возрасте, то теперь катаракта помолодела и ее уже диагностируют после 40 лет, а после 50 лет она встречается почти у каждого второго человека.
В зависимости от локализации помутнения в хрусталике различают ядерную, корковую и субкапсулярную катаракту, хотя часто оно может затрагивать несколько слоев естественной линзы глаза или все сразу.
От локализации помутнений зависит и острота зрения (при помутнении в ядре значительно снижать зрение может и начальная катаракта).
Обычно катаракта прогрессирует медленно. Различают следующие ее стадии:
- Начальная катаракта
- Незрелая катаракта
- Зрелая катаракта
- Перезрелая катаракта
Зрение при катаракте: какие происходят ухудшения
Мутнеющий хрусталик существенно ухудшает качество жизни. Становится затруднительна или вовсе невозможна зрительная работа вблизи и на дальнем расстоянии. Очки при этом не помогают. Человеку трудно читать, писать, шить, водить автомобиль.
Чаще всего катаракта развивается на обоих глазах, но неравномерно. Основная жалоба пациентов на начальной стадии — появление «мушек» перед глазами.
Затем зрение затуманивается, а цветоощущение снижается. Иногда, особенно при кортикальной (корковой) катаракте, может беспокоить диплопия (двоение). С течением времени туман перед глазами усиливается.
Все эти ухудшения, какие происходят при катаракте, требуют незамедлительного лечения. Острота зрения значительно снижается, и при зрелой катаракте пациенты визуально различают только образы, движение руки у лица.
В некоторых случаях зрение снижается только до светоощущения (при этом пациент должен правильно определять, с какой стороны идет луч света). Если человек неверно определяет светопроекцию, вероятнее всего, у него имеются и другие серьезные заболевания глаз. При таком варианте после удаления катаракты зрение может не улучшиться.
Лечение катаракты без операции: компрессы и глазные капли
Первыми лекарственными средствами для лечения глазных заболеваний, в том числе катаракты, без операции были растения, а затем появились глазные капли. Древние египтяне пытались лечить помутнения хрусталика консервативным путем.
Они делали компрессы из сурьмы и меда, а также применяли в разных пропорциях мед, вино, уксус, молоко, кровь разных животных. Гиппократ ввел в комплекс лечебных мероприятий дието- и примитивную физиотерапию (ванны, массаж, прижигание висков), а также различные примочки и мази.
В Средние века для лечения катаракты рекомендовали шафран, гвоздику, алтей, мускатный орех, кокос и другие средства. В 20-30-е годы прошлого столетия широко использовались капли йодистого калия. Позже для лечения возрастной катаракты стали применять витаминные комплексы, в состав которых входят витамины А и С, группы В и никотиновая кислота.
В настоящее время в начальном периоде развития заболевания применяют витаминные капли, которые необходимо закапывать постоянно, курсами, однако они лишь замедляют созревание катаракты.
В нашей стране наиболее распространены квинакс, каталин, витафакол, вита-йодурол, офтан катахром.
И все же медикаментозное лечение при катаракте неэффективно, так как лекарств, которые могли бы восстановить прозрачность хрусталика, в настоящее время не существует.
Операция по замене хрусталика при катаракте
Основным видом лечения катаракты является хирургический метод — удаление (экстракция) хрусталика с имплантацией искусственной линзы.
В древности, применялось вдавливание, или так называемая реклинация, хрусталика. Оно заключалось в том, что поддерживающий аппарат этой структуры глаза (циннову связку) разрушали. Способы были разные.
Наряду с этим мутный хрусталик опускали книзу, при этом восстанавливался доступ света в глаз, и человек начинал видеть. Естественно, зрение было невысоким, поскольку утраченную оптическую силу хрусталика (около 20 диоптрий) компенсировать было нечем, но появлялась возможность ориентироваться в пространстве и видеть очертания крупных предметов.
При этом наличие внутри глаза «вывихнутого» хрусталика часто приводило к большим проблемам, поэтому только около половины подобных операций можно было назвать успешными. В остальных случаях глаз слеп вследствие развития воспаления, вторичной глаукомы и иных осложнений.
В 1705 году французский ученый Бирссо доказал, что катаракта — это помутнение хрусталика, а в 1747-м Жак Давиэль описал технику удаления мутного хрусталика и сделал первую экстракцию катаракты (операция была результатом длительных опытов на животных и трупах). Так началась новейшая история в хирургии катаракты глаза.
Следующим значительным достижением стал искусственный хрусталик — интраокулярная линза (ИОЛ). Первым операцию по поводу катаракты с использованием имплантации ИОЛ провел английский хирург Гарольд Ридли.
Во время Второй мировой войны он обнаружил, что при попадании в глаз при ранении пилотов осколков пластика, из которого изготавливали колпак кабины самолета, не было никаких побочных реакций.
Так Ридли пришла в голову мысль создать искусственный хрусталик на основе пластика. В 1949 году он имплантировал искусственный хрусталик из полиметилметакрилата (ПММА).
За прошедшие с этого времени десятилетия сами линзы, да и способ имплантации сильно изменились. Сейчас линзы делают из разных материалов, в том числе из силикона, коллагена, акрила.
Это привело к тому, что образовались два типа ИОЛ — мягкие и жесткие. Жесткие интраокулярные линзы имеют постоянную форму, негибкую, поэтому для их имплантации нужны большой операционный разрез и последующее наложение швов, что значительно увеличивает реабилитационный период.
Линзы могут имплантироваться как в заднюю камеру глаза (за радужку), так и в переднюю (перед радужкой). Оптимальным местом имплантации для интраокулярной линзы служит капсульная сумка хрусталика.
Интраокулярная линза, безусловно, избавляет человека от тяжелых и неудобных очков и не имеет их недостатков — сильного увеличения, ограничения поля зрения.
Пациенты часто задают вопрос, на какой стадии развития катаракты оптимально ее удаление.
Если вам поставили диагноз «катаракта», срочности в оперативном вмешательстве по ее поводу нет. Впрочем, из этого правила есть исключение — это появление таких осложнений, как набухание или смещение хрусталика, вызывающие повышение внутриглазного давления и развитие вторичной глаукомы.
Раньше оперативное вмешательство предлагали, когда катаракта находилась в стадии зрелой или незрелой, при снижении зрения до 0,1. Отчасти это было связано с тем, что тогда еще не было искусственных хрусталиков. В таком случае проводили удаление катаракты. Результатом его становилась афакия — отсутствие в глазу хрусталика.
Сейчас, с появлением новых технологий и методик операций, ждать созревания катаракты не нужно. Чем раньше будет сделана операция, тем лучше для глаза, меньше осложнений, выше конечный результат.
Многие пациенты приходят на удаление катаракты, даже если зрение у них снижено незначительно, но это явно отражается на качестве жизни (особенно у работающих, ведущих активный образ жизни людей).
Виды искусственных хрусталиков
Интраокулярным линзам присуща разнообразная форма, но принципы строения у них общие. Все эти линзы делают из прозрачного материала, биологически совместимого с тканями глаза. Оптическая часть линзы, расположенная в центре, дает возможность получать четкое изображение, а периферическая, опорная, позволяет надежно зафиксировать искусственный хрусталик.
Дальнейшее усовершенствование ИОЛ идет в нескольких направлениях. Одно из них — защита сетчатки от вредного влияния разных диапазонов высокоэнергетичных лучей.
Появляются интраокулярные линзы, имеющие не только ультрафиолетовый фильтр, но и желтый фильтр от синих лучей видимого спектра, которые непосредственно примыкают к длинноволновой части УФ-диапазона.
Дело в том, что при длительном воздействии синие лучи глубоко проникают в глубину глаза и воздействуют на сетчатку, вызывая в ней дистрофические изменения.
Существует несколько видов хрусталиков, какие используются при операции по удалению катаракты.
Искусственный хрусталик, в отличие от естественного, не способен к аккомодации, поэтому после операции могут потребоваться очки, чаще для работы на близком расстоянии.
В связи с этим одним из направлений развития искусственных хрусталиков стал подбор оптимальной формы для обеспечения возможности видеть предметы сфокусированными. Обычные линзы монофокальны, но наряду с ними уже созданы первые мультифокальные. Это, можно сказать, совершенный тип ИОЛ.
Мультифокальный хрусталик имитирует способность глаза к аккомодации, то есть настраиванию зрения на разные расстояния. В большинстве случаев человек с таким хрусталиком может обходиться без очков и иметь хорошее зрение вдали, вблизи и на среднем расстоянии.
В настоящее время используется множество разнообразных искусственных хрусталиков, и люди, в связи с этим часто теряются в обилии информации. В любом случае при подготовке к операции врач обсудит с вами, какой вид ИОЛ наиболее целесообразно имплантировать в ваш глаз.
Далее речь пойдет об основных подходах к удалению катаракты и видах вмешательства.
Врожденная катаракта часто либо вообще не влияет на остроту зрения, либо снижает ее незначительно. Как правило, она не прогрессирует, поэтому и лечение не требуется. Исключение составляют случаи выраженного диффузного помутнения хрусталика. Тогда операцию проводят в первые месяцы жизни ребенка.
Виды операций
В настоящее время существует несколько видов операций, какие применяются для удаления хрусталика при лечении катаракты:
- Экстракапсулярная экстракция катаракты
- Интракапсулярная экстракция катаракты
- Ультразвуковая факоэмульсификация
- Лазерная факоэмульсификация
Остановимся на каждом из этих вмешательств подробнее.
При экстракапсулярной экстракции катаракты в глазу сохраняется задняя капсула хрусталика. Это является преимуществом операции, поскольку наличие задней капсулы обеспечивает фиксацию хрусталика и сохраняет барьер между стекловидным телом и передним отделом глаза.
Недостатками экстракапсулярной экстракции катаракты можно считать необходимость выполнения большого разреза роговицы и наложение швов, что, в свою очередь, ведет к развитию послеоперационного астигматизма. Через несколько месяцев швы снимают, и в большинстве случаев астигматизм исчезает или уменьшается.
Интракапсулярная экстракция катаракты подразумевает удаление хрусталика в капсуле через большой разрез. В этом случае ИОЛ помещают в переднюю или в заднюю камеру, дополнительно фиксируя линзу, то есть подшивая к радужке или склере.
В настоящее время эта методика практически не используется из-за большой травматичности для глаза. Проводится интракапсулярная экстракция только по строгим медицинским показаниям.
В начале 70-х годов прошлого столетия Чарлзу Кельману, которому удаляли зубной камень при помощи ультразвука, пришла в голову идея использовать эту технику в хирургии катаракты. Больше всего его заинтересовала возможность удаления катаракты через маленький разрез.
Дальнейший прогресс в офтальмологии привел к появлению мягких хрусталиков и специальной ультразвуковой аппаратуры для проведения факоэмульсификации.
Принцип данной операции состоит в том, что через минимальный разрез (как правило, 2-3 мм) в переднюю камеру вводят наконечник ультразвукового прибора — факоэмульсификатора. Под воздействием ультразвука хрусталик дробится до состояния эмульсии.
Затем по системе трубок эта масса выводится из глаза. Потом через специальные приспособления (инжекторы) или с помощью пинцета в оставшийся мешочек вводят сложенный мягкий искусственный хрусталик, который при установке в глазу сам расправляется.
В последние 20 лет предложено несколько технологий данного вмешательства, основанных на применении лазеров разных типов, но пока лазерная факоэмульсификация не получила широкого применения.
Впрочем, хирургии с малыми разрезами отдается все больше предпочтения. Этот метод, несомненно, имеет ряд преимуществ:
- Снижен риск инфицирования
- В послеоперационный период нет астигматизма
- Имеется возможность проведения операции амбулаторно
- В короткие сроки достигается высокая острота зрения
- Нет необходимости снимать швы
Возможные осложнения при операции по удалению катаракты
Любая операция чревата определенным риском. Осложнения, которые могут развиться во время вмешательства и в послеоперационный период, часто зависят от наличия общих заболеваний и от индивидуальных особенностей организма.
Некоторые возможные осложнения после операции по удалению катаракты можно прогнозировать, а некоторые нет. В любом случае офтальмолог сделает все, чтобы свести к минимуму возможность их возникновения.
Важно выполнять все предписания врача по предоперационной подготовке. Перед операцией обсудите прием лекарственных средств — тех, которые вам назначали другие специалисты по поводу хронических заболеваний, и тех, что назначил ваш офтальмолог.
Накануне вмешательства постарайтесь не волноваться и настройтесь на позитивный результат. Помните, в операционной о вас позаботятся не только офтальмолог, но и анестезиолог, и медсестры.
Экстракция катаракты, выполненная опытным хирургом, — это достаточно простая, быстрая и безопасная манипуляция. Частота развития послеоперационных осложнений в данном случае составляет не более 1 -1,5%.
Воспалительная реакция той или иной степени выраженности будет практически после каждой операции. Это ответная реакция организма на хирургическое вмешательство.
Профилактика данного осложнения осуществляется еще во время операции, когда на заключительном этапе врач вводит антибиотики. При нормальном течении послеоперационного периода воспаление проходит через 2-3 дня. Для того чтобы воспалительная реакция не проявилась позже, назначает специальные капли.
Повышение внутриглазного давления после операции чаще всего связано с воспалительной реакцией. Препятствие оттоку жидкости из глаза могут создавать остатки вязких веществ — вискоэластиков, которые используются для защиты роговицы, или частицы вещества хрусталика.
В любом случае после самопроизвольного рассасывания этих веществ внутриглазное давление нормализуется. В редких ситуациях требуется дополнительная операция — пункция передней камеры глаза и ее промывание. При повышении внутриглазного давления на некоторое время назначают специальные капли, снижающие его.
После операции возможно смещение искусственного хрусталика. Причины этого осложнения разные. При небольших смещениях зрительная функция может не нарушаться. При значительном смещении линзы пациенты ощущают дискомфорт. Возможно двоение в глазах. При появлении таких жалоб требуется хирургическое исправление положения ИОЛ.
Иногда происходит отслойка сетчатки. Данное осложнение редкое, и обычно к нему имеются предрасполагающие факторы — близорукость, травма глаза, осложнения во время операции. При небольших отслойках проводится корректировка лазером, но чаще нужно хирургическое вмешательство.
Вторичная катаракта
Необходимо сказать еще об одном часто встречающемся позднем осложнении — вторичной катаракте. Такого диагноза пугаться не надо.
Это уже не та катаракта, которая была раньше, а всего лишь помутнение задней капсулы, которую специально оставили для того, чтобы интраокулярная линза стояла в правильном положении и никуда не смещалась.
Иногда эта капсула бывает уже изначально помутнена (при заднекапсулярной форме катаракты). В таком случае врач еще перед операцией должен предупредить пациента о втором этапе — лазерном рассечении задней капсулы (чаще всего).
Вторичная катаракта может сформироваться в сроки от нескольких месяцев до нескольких лет после операции. После того как проведено вмешательство, лечащий офтальмолог даст вам соответствующие рекомендации.
Уход за глазами после операции
После операции по удалению катаракты необходим правильный уход за глазами:
- Дома в течение месяца в оперированный глаз необходимо закапывать капли, назначенные врачом
- Глаз нельзя тереть грязными руками, платками
- Душ принимать можно, но голову нужно мыть, запрокинув назад
- В течение месяца нельзя спать на стороне оперированного глаза (спать следует на спине и на другом боку)
- Рацион и режим питания обычные
- Алкоголь исключается
- Работа, при которой предполагается наклонение головы вперед, не должна быть длительной
- Заниматься тяжелым физическим трудом запрещается
- Поднимать груз более 5 килограммов нельзя
- Желательно пользоваться солнцезащитными очками
- Прогулки на воздухе не противопоказаны
- Необходимо следить за работай кишечника, и избегать запоров
- Физические упражнения с наклонами, бег, прыжки, поднятие тяжестей следует исключить!
- Через неделю после операции можно читать, избегая больших нагрузок
- В течение 2-4 недель нельзя наносить макияж, красить волосы и делать химическую завивку
- Начинать работать можно через 2-4 недели
Спустя 1-3 месяца все указанные ограничения разрешается снять, однако остается ряд видов спорта, заниматься которыми после операции уже нельзя, — это бокс, борьба и т.п., то есть все, что связано с прямым контактом и ударами. Тяжелая атлетика тоже под запретом, как и поднимание груза более 10 килограммов.
Как закапывают капли:
- Вымойте руки с мылом
- Запрокинув голову назад, глядя наверх, оттяните пальцем нижнее веко книзу (палец расположите ближе к ресницам)
- Закапайте в образовавшееся пространство 1-2 капли. При этом не касайтесь флаконом глаза
- Закроете глаза, но не сжимайте веки
- Промокните его марлевой салфеткой или ватным тампоном
- Не открывая глаз, нажмите пальцем в области внутреннего угла и подержите так 3-5 минут. Это нужно для того, чтобы лекарство дольше оставалось в конъюнктивальной полости, и для того, чтобы минимизировать побочные действия препаратов
- Если вам назначили капли не скольких видов, следующий препа рат закапывайте через 5-10 минут
Изменение цветоощущения после операции
Одной из жалоб в послеоперационный период у пациентов, перенесших экстракцию катаракты с имплантацией искусственной линзы, является изменение цветоощущения. Все становится очень ярким, а второй глаз вообще видит цвета не так, как прооперированный.
Этот эффект связан с тем, что новая линза прозрачная, а удаленный хрусталик был желто-коричневым и ухудшал цветовосприятие. Через некоторое время после операции мозг привыкнет к новым ощущениям и забытым цветам.
Таким образом, сейчас катаракта, в отличие от глаукомы, возрастной дегенерации сетчатки и некоторых других заболеваний, считается излечимым заболеванием.
Впрочем, это не означает, что зрение в преклонном возрасте после операции будет 100%, чего ожидают многие пациенты. Необходимо понимать, что операция по удалению катаракты с имплантацией ИОЛ проводится только для восстановления прозрачности внутренних сред глаза и коррекции рефракции.
Острота зрения будет зависеть от состояния сетчатки, зрительного нерва и других частей глаза конкретного пациента. К сожалению, у многих, помимо катаракты, имеются и другие заболевания, поражающие зрительный нерв и сетчатку и сильно влияющие на зрение.
Как правило, перед операцией врач, если ему известно о поражении других структур глаза, предупреждает о возможности неоптимального восстановления зрения после вмешательства.
bigmun.ru
Операция при катаракте
Катаракта глаза – это сложная офтальмологическая патология, характеризующаяся помутнением хрусталика. Отсутствие своевременного лечения грозит потерей зрения. Заболевание обычно медленно прогрессирует в зрелом возрасте. Однако отдельные виды катаракты отличаются стремительным развитием и могут привести к слепоте в кратчайшие сроки.
В группе риска находятся люди после пятидесяти лет. Возрастные изменения и нарушение обменных процессов в глазных структурах часто приводят к утрате прозрачности хрусталика. Причиной катаракты также могут стать травмы глаза, токсическое отравление, имеющиеся офтальмологические патологии, сахарный диабет и многое другое.
Всем пациентам с катарактой присуще прогрессирующее снижение остроты зрения. Первым симптомом является туман в глазах. Катаракта может вызывать двоение предметов, головокружение, светобоязнь, затруднение при чтении или работе с мелкими деталями. По мере прогрессирования патологии больные даже перестают узнавать на улице своих знакомых.
Консервативное лечение целесообразно лишь на начальной стадии катаракты. Стоит понимать, что медикаментозная терапия защищает от быстрого прогрессирования недуга, но она не в силах избавить человека от заболевания и вернуть прозрачность хрусталику. Если помутнение линзы еще больше усиливается, требуется операция по удалению катаракты.
Общие сведения о хирургии катаракты
На первых этапах помутнения хрусталика показано динамическое наблюдение у офтальмолога. Операция может быть проведена с того момента, как зрение у пациента начинает значительно снижаться.
Прямым показанием к проведению операции по замене хрусталика является ухудшение зрения, доставляющее дискомфорт в повседневной жизни и ограничивающее трудовую деятельность. Подбором интраокулярной линзы занимается специалист. Процедура проводится под местной анестезией. В конъюнктивальный мешок перед операцией закапывают капли с анестетиком. Обычно удаление хрусталика длится полчаса. В этот же день пациент может быть дома.
ВНИМАНИЕ! В случае полной слепоты операция при катаракте не принесет никаких результатов.
Современная медицина не стоит на месте, поэтому замена хрусталика глаза при катаракте может быть произведена различными способами. Суть процедуры заключается в удалении естественной линзы. Ее превращают в эмульсию и выводят. На место деформированного хрусталика помещают искусственный имплантат.
 Хирургическое лечение поможет сохранить функции глаза
Хирургическое лечение поможет сохранить функции глаза Оперативное вмешательство может применяться в следующих случаях:
- перезрелая стадия катаракты;
- набухающая форма;
- вывих хрусталика;
- вторичная глаукома;
- аномальные формы помутнения хрусталика.
Существуют не только медицинские, но и профессионально-бытовые показания к проведению операции. Для работников некоторых профессий предъявляются высокие требования к зрению. Это касается водителей, лётчиков, операторов. Врач также может порекомендовать замену хрусталика в том случае, если человек из-за снижения зрения не может выполнять обычные дела по дому, а также при значительном сужении полей зрения.
Противопоказания
Любая операция на глаза имеет ряд ограничений, и замена хрусталика не является исключением. Удаление катаракты с заменой хрусталика запрещено в следующих случаях:
Врожденная катаракта глаза- инфекционные заболевания;
- обострение хронического процесса;
- офтальмологические нарушения воспалительного характера;
- недавно перенесенный инсульт или инфаркт;
- период беременности или кормления грудью;
- психические расстройства, сопровождающиеся неадекватностью пациента;
- онкологические процессы в области глаз.
Запрет в проведении операции беременным женщинам и кормящим матерям объясняется тем, что во время хирургического вмешательства необходима медикаментозная поддержка пациента. Врачи назначают антибактериальные, седативные, анальгетические препараты, которые могут не наилучшим образом отразиться на состоянии женщины и ребенка.
Возраст до восемнадцати лет является относительным противопоказанием к проведению операции. В каждом случае врач принимает индивидуальное решение. Оно во многом зависит от состояния пациента.
Опасно проводить операцию при декомпенсированной глаукоме. Это может привести к кровоизлиянию и потере зрения. Хирургическое вмешательство должно проводиться после нормализации показателей внутриглазного давления.
В некоторых случаях врачи не рекомендуют проводить операцию при наличии других офтальмологических патологий, ведущих к нарушению зрения. Из-за таких заболеваний замена хрусталика может не привести к желаемым результатам.
Если у пациента отсутствует светоощущение, оперативное лечение не проводится. Это указывает на то, что в сетчатки начали развиваться необратимые процессы и хирургическое вмешательство тут уже не поможет. Если в ходе исследования выяснится, что зрение частично можно восстановить, операция назначается.
К осложняющим факторам во время оперативного лечения можно отнести:
- сахарный диабет;
- гипертоническую болезнь;
- хронические патологии;
- возраст до восемнадцати лет.
Чаще всего катаракта возникает в пожилом возрасте. У людей преклонных лет часто имеются серьезные заболевания. При некоторых из них наркоз является большим риском для здоровья. Многие современные методики подразумевают применение местной анестезии, которая не оказывает повышенную нагрузку на сердечно-сосудистую систему.
 Операцию по замене хрусталика нельзя делать при инфекционных заболеваниях
Операцию по замене хрусталика нельзя делать при инфекционных заболеваниях Методики
Поговорим о четырех современных методиках, которые помогают полностью избавиться от помутнения хрусталика.
Лазерная факоэмульсификация
Операция требует от хирурга предельной точности и сосредоточенности. Назначают ее при обнаружении затвердения в глазных средах, которое абсолютно не чувствительно к ультразвуковому воздействию. Лазерная факоэмульсификация недоступна многим, пациентам, так как подразумевает использование специального дорогостоящего оборудования.
Операцию можно проводить в крайне сложных случаях:
- при глаукоме;
- сахарном диабете;
- подвывихе хрусталика;
- дистрофических изменениях роговицы;
- различных травмах;
- потере эндотелиальных клеток.
Перед процедурой больному закапывают анестезирующие капли. Здоровый глаз прикрывается медицинской салфеткой, а область вокруг пораженного глаза обрабатывается антисептиком.
Далее хирург делает небольшой разрез через роговицу. Лазерный луч дробит помутневший хрусталик. Он фокусируется в толще хрусталика, при этом не повреждая роговицу. После этого помутневшая линза расщепляется на крохотные частицы. Во время операции пациенты могут видеть небольшие вспышки света.
Затем капсулу подготавливают к имплантации искусственного хрусталика (о правилах выбора искусственного хрусталика рассказано здесь). Проводится установка заранее подобранной интраокулярной линзы. Герметизация разреза проводится бесшовным методом.
ВАЖНО! Во время операции хирург не вводить в глаз инструменты, благодаря чему снижается риск послеоперационных осложнений.
Осложнения появляются довольно редко, все же они возможны. Среди негативных последствий можно выделить появление кровотечения, смещение искусственной линзы, отслоение сетчатки. Выполнение всех рекомендаций врача и соблюдение правил гигиены – это наилучший способ избежать развития опасных осложнений!
Лазерная факоэмульсификация не подразумевает под собой обязательную госпитализацию. Через несколько часов после процедуры человек может возвращаться домой. Восстановление зрительной функции происходит в течение нескольких дней.
Все же какое-то время придется принимать во внимание некоторые ограничения. В течение первых двух месяцев старайтесь не переутомлять глаза. Лучше отказаться от вождения автомобиля. Для минимизации рисков осложнений придется принимать назначенные врачом препараты и витамины.
Ультразвуковая факоэмульсификация
Данная методика признана одной из наиболее эффективных и безопасных в лечении катаракты. Если уже на первой стадии человек испытывает дискомфорт, то по его желанию может быть проведена замена хрусталика.
Оперативное лечение абсолютно безболезненное, никакого дискомфорта во время процедуры пациент не испытывает. Обезболивают и обездвиживают глазное яблоко при помощи средств для местного использования. Могут применяться капли с анестезирующим действием: Алкаин, Тетракаин, Пропаракаин. Также для анестезии проводятся инъекции в область вокруг глаз.
С помощью ультразвука поврежденный хрусталик дробится на мелкие частицы, превращаясь в эмульсию. Удаленный хрусталик заменяет интраокулярная линза. Она изготавливается индивидуально, с учетом особенностей глаза каждого пациента.
ВНИМАНИЕ! Сопутствующие патологии глаз снижают эффективность хирургических вмешательств.
Во время процедуры хирург делает маленький надрез. Это стало возможным, благодаря высоким показателям гибкости ИОЛ. Они вводятся в свернутом состоянии, а уже внутри капсулы расправляются и принимают нужную форму.
Во время периода восстановления следует избегать интенсивных физических нагрузок и высоких температур. Врачи категорически запрещают посещать сауны и бани. Не рекомендуется спать на стороне, с которой оперировался глаз. Во избежание инфицирования временно лучше отказаться от использования декоративной косметики. Глаза не должны подвергаться агрессивному воздействию солнечных лучей, поэтому не забывайте про использование очков с ультрафиолетовым фильтром.
Экстракапсулярная экстракция
Это простая традиционная методика без использования дорогостоящего оборудования. В оболочке глаза делается большой разрез, через который полностью удаляется помутневший хрусталик. Характерной особенностью ЭЭК является сохранение капсулы хрусталика, которая служит естественным барьером между стекловидным толом и искусственной линзой.
Обширные раны подразумевают наложение швов, а это влияет на зрительную функцию после операции. У пациентов развивается астигматизм и дальнозоркость. Период восстановления занимает до четырех месяцев. Проводят экстракапсулярную экстракцию при созревших катарактах и отвердевшем хрусталике.
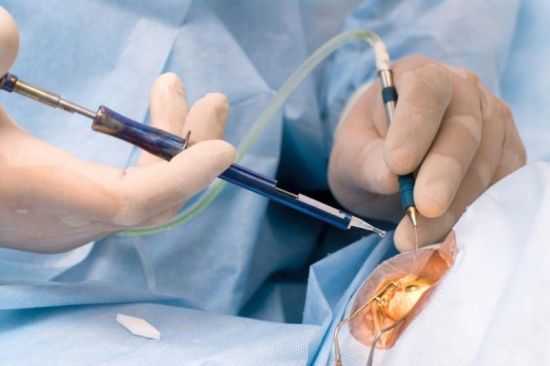 При экстракции катаракты хирургу приходится делать большой разрез с последующим наложением швов
При экстракции катаракты хирургу приходится делать большой разрез с последующим наложением швов Чаще всего используют тоннельную методику. В ходе операции хрусталик делится на две части и выводится. В этом случае снижается риск развития послеоперационных осложнений.
Снятие швов не требует проведения анестезии. Примерно через месяц подбираются очки. Послеоперационный рубец может стать причиной астигматизма. Поэтому во избежание его расхождения следует избегать травм и чрезмерных физических нагрузок.
Несмотря на высокую эффективность современных методик, в некоторых случаях специалисты отдают предпочтение традиционной операции. ЭЭК назначают при слабости связочного аппарата хрусталика, перезрелых катарактах, дистрофии роговицы. Также традиционная операция показана при узких зрачках, которые не расширяются, а также при выявлении вторичной катаракты с распадом ИОЛ.
ВАЖНО! Зрение начинает восстанавливаться уже во время операции, но для полноценной стабилизации необходимо время.
Проводится с помощью специального инструмента – криоэкстрактора. Он мгновенно замораживает хрусталик и делает его твердым. Это облегчает его последующее выведение. Линза удаляется вместе с капсулой. Существуют риски того, что частички хрусталика останутся в глазу. Это чревато развитием патологических изменений зрительных структур. Не удалённые частицы разрастаются и заполняют свободное пространство, что увеличивает риск развития вторичной катаракты.
Из достоинств ИЭК можно выделить доступную стоимость, так как она исключает необходимость в использовании дорогостоящего оборудования.
Подготовка
Какие анализы нужно сдать перед операцией? Проводится проверка зрительного аппарата и всего организма для исключения противопоказаний к проведению хирургического вмешательства. Если во время диагностики были выявлены какие-то воспалительные процессы, перед операцией проводится санация патологических очагов и противовоспалительная терапия.
В обязательном порядке проводятся такие исследования:
- общий анализ крови и мочи;
- коагулограмма;
- гематологическая биохимия;
- тест на уровень глюкозы в крови;
- анализ на ВИЧ-инфекцию, сифилис и вирусный гепатит.
В оперируемый глаз вводятся дезинфицирующие и расширяющие зрачок капли. Для анестезии могут использоваться глазные капли или инъекции в область вокруг органа зрения.
Подбор искусственного хрусталика является сложным и трудоемким процессом. Это, пожалуй, один из наиболее ответственных этапов подготовки, так как от качества выбранной линзы зависит зрение пациента после операции.
Восстановительный период
Операция в большинстве случаев хорошо переносится пациентами. В редких случаях специалисты жалуются на появление неприятных ощущений, среди которых:
- светобоязнь,
- дискомфорт,
- быстрая утомляемость.
После операции пациент отправляется домой. Человеку накладывают на глаз стерильную повязку. В течение суток он должен соблюдать полный покой. Примерно через два часа разрешен прием пищи.
ВАЖНО! В первое время после операции пациентам следует избегать резких движений, не поднимать тяжестей, воздерживаться от алкоголя.
Для скорейшего восстановления необходимо следовать врачебным рекомендациям:
- соблюдать правила гигиены глаз;
- в течение трех недель после операции не выходить на улицу без солнцезащитных очков;
- не прикасаться к оперированному глазу и не тереть его;
- отказаться от посещения бассейнов, бани или сауны;
- сократить время пребывания перед телевизором и компьютером, а также чтение;
- в течение первых двух недель не садитесь за руль автомобиля;
- соблюдение диетического режима питания.
Более подробно о реабилитации после операции читайте здесь.
Отзывы
Татьяна, 55 лет. В последнее время я заметила, что у меня ухудшилось зрение и появился туман перед глазами. Я решила сразу же обратиться к окулисту. Выяснилось, что у меня развивается катаракта. Как объяснил мне доктор, хрусталик начал терять свою прозрачность и помутнел. Как я поняла, это связано со старением организма. Врач сказал, что единственным методом лечения является операция. Сначала мне подобрали искусственный хрусталик, а затем я прошла комплексную диагностику. Хочу отметить, что операция проходит очень быстро, даже меньше часа. Никаких осложнений у меня не возникло. Сейчас я замечательно вижу, но для чтения пользуюсь очками.
Людмила, 65 лет. Для меня диагноз «катаракта» прозвучал как приговор, но врач меня успокоил и предложил провести операцию. В интернете я посмотрела видео о том, как проводятся такие процедуры и поняла, что ничего страшного в этом нет. Такие операции делают врачи по всему миру. Операция прошла успешно, в тот же день родные забрали меня домой. Я старалась меньше читать и смотреть телевизор. Также врач запретил поднимать тяжести и ходить в баню или сауну. В течение трех недель я выходила на улицу в солнцезащитных очках. Результатом я довольна и всем рекомендую операцию при катаракте. Не губите свое здоровье народными средствами.
Евгения, 60 лет. Недавно у меня начало падать зрение, появились черные точки перед глазами и пелена. Сначала я списывала это на возраст. А когда подруга сказала, что так у нее начиналась катаракта, я решила обратиться к врачу. Мои опасения подтвердились, врач сказал, что из-за возрастных изменений хрусталик начал мутнеть. Мне предложили сделать операцию. Я очень рада, что согласилась. Уже на следующий день я гораздо лучше стала видеть прооперированным глазом. Врач посоветовал соблюдать зрительный покой и меньше смотреть телевизор. Какое-то время я закапывала глазные капли, прописанные врачом. Теперь раз в год прохожу профилактический осмотр у офтальмолога.
Таким образом, операция является единственным способом лечения катаракты. Как бы ни хотелось, но лекарственные средства не устраняют помутнение хрусталика, а лишь притормаживают прогрессирование патологического процесса. Не стоит обнадеживать себя мыслью, что народные рецепты избавят от заболевания. Так вы только потеряете драгоценное время. Проводить оперативное вмешательство нет смысла при потере зрения, во всех других случаях современные методы хирургии катаракты способны оказать помощь.
В последнее время все большую популярность набирают лазерные и ультразвуковые факоэмульсификации. Они признаны наиболее эффективными и безопасными методами лечения. Большую роль в качестве видения играет подбор интраокулярной линзы, а также соблюдение врачебных рекомендаций в реабилитационный период.
gsproekt.ru
Операция по удалению катаракты: показания, ход, восстановление
Все материалы на сайте подготовлены специалистами в области хирургии, анатомии и профильных дисциплинах. Все рекомендации носят ориентировочный характер и без консультации лечащего врача неприменимы.
Катаракта – заболевание, связанное с помутнением хрусталика глаза. Это своеобразная линза, через которую преломляются все лучи видимого спектра и попадают на чувствительные клетки сетчатки. За счет изменения кривизны хрусталика человек обладает способностью фокусироваться на предметах, находящихся на разных расстояниях. Он может читать, шить, смотреть представления в театре, обозревать ландшафты с горного склона.
При катаракте белки, входящие в состав хрусталика, начинают денатурировать, т. е. разрушаться. В результате человек теряет способность видеть ясно. Замедлить этот процесс на некоторое время могут специальные препараты, выпускаемые в виде капель. Но только операция при катаракте – замена хрусталика на искусственный, позволяет кардинально решить проблему и вернуть человеку зрение.
Симптомы катаракты, показания к операции
Среди врачей нет на данный момент единогласия по поводу того, на какой стадии лучше проводить операцию. Несколько лет назад офтальмологи полагали, что катаракте нужно дать “созреть”, на ранних этапах болезни они предпочитали не рисковать и не предлагали протезирование хрусталика. Сегодня большинство специалистов говорят о том, что лучшим решением будет операция на ранних этапах заболевания.
На данный момент выделяют следующие стадии катаракты глаза:
- Начальная. Помутнение хрусталика возникает на периферии. Какие-либо симптомы могут отсутствовать, возможно, незначительное ухудшение остроты зрения, небольшое снижение четкости изображения, двоение в глазах. Такая катаракта обычно обнаруживается только в ходе профилактического осмотра, поскольку пациенты редко обращаются за врачебной помощью. Стадия может длиться до 10 лет. В этом случае замедлить развитие катаракты может консервативное лечение. Операцию проводят при наличии у пациентов проблем со зрением и их желании заменить хрусталик.
- Незрелая катаракта. На этапе начинают происходить изменения в структуре хрусталика. Она ставится неоднородной, патология затрагивает целые слои. Сам хрусталик разбухает, что вызывает рост внутриглазного давления. Такая ситуация опасна тем, что может вызвать глаукому, которая в итоге приводит к атрофии глазного нерва и слепоте. Пациенты отмечают серьезное снижение зрения, потерю возможности видеть на периферии. Именно скорость ухудшения способности видеть и становится зачастую причиной для обращения к специалисту. Большинство врачей солидарны в том, что на этой стадии уже оправдано оперативное лечение катаракты.
- Зрелая катаракта. Признаки заболевания можно заметить невооруженным глазом – зрачок приобретает молочно-белый цвет из-за поражений всего хрусталика. Пациент начинает плохо различать цвета,контуры предметов. В конце стадии возможна даже утрата световосприятия. Операция на этой стадии – единственный выход, и желательно ее скорейшее проведение.
- Морганиева (перезрелая) катаракта. Волокна хрусталика распадаются и превращаются в жидкое содержимое. Он сморщивается, в результате чего возможно кратковременное возвращение способности воспринимать форму предметов. После окончательной деградации хрусталика возникает полная слепота, которую невозможно вылечить. Перезрелая катаракта подлежит экстракции (удалению). Это необходимо, поскольку из-за выхода содержимого хрусталика в полость глаза возможно развитие воспаления и гибель глаза.
Подготовка к операции
Все необходимые анализы нужно сдать в срок от 10 до 30 дней до операции (у разных организаций свои ограничения). Направление выдается на следующие виды исследований:
- Общий анализ крови.
- Общий анализ мочи.
- Анализ крови на ВИЧ, сифилис, гепатит В и С.
- Исследование на свертываемость крови, скорость кровообращения.
- Анализ крови на сахар.
- Анализ мочи на сахар.
- Электрокардиограмма (ЭКГ).
- Флюорография.
- Посещение ЛОР’а.
- Посещение стоматолога и лечение всех воспалительных процессов в полости рта.
- Посещение терапевта и получение заключение о здоровье пациента.
- Посещение врача-специалиста при наличии хронических заболеваний и получение заключения, разрешающего проведение операции по удалению катаракты.
Некоторые медицинские центры предлагают пройти ряд анализов непосредственно у них. Возможно предъявление дополнительных требований, а также сокращенный список в зависимости от политики клиники, больницы, наличия эпидемий в населенном пункте. Все данные необходимо предоставить при осмотре офтальмолога перед операцией.
Госпитализация, протезирование хрусталика
В клинику или в больницу обычно нужно обратиться накануне операции по поводу катаракты. В этот день пациента осматривает еще раз хирург-офтальмолог, который будет проводить процедуру, изучает все его анализы. В некоторых частных клиниках у больного производят забор крови для отделения плазмы. Ее вводят пациенту после операции для его скорейшей реабилитации.
Больного знакомят с этапами операции, объясняют, как важно не волноваться и выполнять все команды врача – смотреть прямо, не мигая, опускать глаза вниз, фокусироваться на какой-то точке. Вечером необходимо отказаться от ужина. У пожилых людей может повыситься давление, ускориться сердцебиение. О таких симптомах нужно сообщить врачу, постараться успокоиться.
За 1-2 часа пациенту закапывают капли для расширения зрачков. Когда они начинают действовать, врач приглашает пройти в операционную. Больной должен быть одет в майку с коротким рукавом для постоянного контроля давления. Дополнительно ему предложат надеть стерильный комплект одежды. Протезирование проводится на операционном столе. Общее время процедуры редко превышает 30 минут. Пациенту закапывают капли с анестетиком, в редких случае делают укол.
Современные процедуры проходят по принципу ультразвуковой или лазерной факоэмульсификации. Суть операции состоит в измельчение хрусталика и его высасывание из камеры.
факоэмульсификации: этапы операции
Через микроразрез (2 мм) сначала в переднюю камеру глаза вводится специальная жидкость. Она должна защитить ткани от излучения, особенно роговицу. Затем хирург совершается процесс под названием капсулорексис – вскрытие камеры хрусталика и частичное ее удаление.
После этого в хрусталик вводится прибор с наконечником, испускающим ультразвук, или лазер. Начинается процесс дробления. Хрусталик превращается в жидкую эмульсию. Пациент не ощущает какой-либо боли. Он может видеть вспышки света, красные огни лазера и пр.
Разрушенные ткани хрусталика удаляются при помощи аспиратора. После этого в разрез вводится трубка, в которой находится свернутая искусственная линза. Она самостоятельно расправляется, врач может лишь слегка скорректировать процесс. Пациент будет ощущать это как легкое надавливание, поглаживание глаза. Зашивать разрез не требуется.
После операции пациент отправляется в палату. В некоторых частных клиниках больные сразу отправляются домой. Такой исход нежелателен, поскольку в течение как минимум суток необходимо пристальное наблюдение врача-специалиста.
Видео: лазерная операция на катаракте
Прием препаратов после операции
В зависимости от состояния пациента и успешности операции ему могут быть назначены следующие лекарственные средства:
- Глазные капли Тобрекс. В их составе присутствует антибиотик широкого спектра действия, который призван предотвратить или остановить развитие инфекции. Он активен в отношении большинства самых распространенных бактерий, включая стафилококки и стрептококки. В небольших дозах антибиотик подавляет их рост и размножение, при повышении концентрации – вызывает гибель. После приема возможно временное снижение четкости зрения.
- Глазные капли Визидол. Этот препарат отпускается по рецепту врача. Его главное назначение – профилактика осложнений после операции по удалению или замене хрусталика. Он снимает воспаление и боль, никак не влияя при этом на внутриглазное давление. Важно! Визилол необходимо принимать с осторожность при нарушениях свертываемости крови
- Глазные капли Тимолол. Служит для профилактики глаукомы и оттока водянистой влаги глаза. За счет подобного действия снижается внутриглазное давление. Его влияние является продолжительным – эффект от закапывания сохраняется 24 часа. Важно! Тимолол не совместим с этанолом из-за риска резкого снижения артериального давления.
- Глазные капли Торбадекс. Лекарственное средство представляет собой комплексный препарат, состоящий из антибиотика и глюкокортикостероида. Он используется для профилактики и подавления инфекционного процесса, а также неинфекционного воспаления.
- Глазные капли Офтальферон. Это также комплексный препарат. Он содержит в своем составе интерферон и димедрол. Первый обладает противовирусной активностью, он влияет на иммунную систему, повышая ее реактивность. Димедрол оказывает противовоспалительное действие, снимает отек, устраняет зуд и жжение в глазах. Важными характеристиками препарата являются возможность его использования при синдроме “сухого глаза” и низкий риск побочных эффектов.
- Глазные капли Хилобак. Препарат применяется для заживления роговицы, также снимает усталость глаза. Он устраняет сухость и жжение, которые могут проявляться после операции.
- Раствор для инъекций Гемаза. Препарат представляет собой тромболитическое средство. Он способствует рассасыванию фибриновых сгустков за счет входящего в его состав фермента – протеазы. Побочные эффекты могут выражаться в небольшом отеке и гиперемии конъюнктивы.
- Водный раствор фурацилина (0,02%) или левомицетина (0.25%). Эти соединения препятствуют развитию инфекции. Растворы используют для промывания века в первые дни после операции.
- Аркоксиа. Это таблетки, которые прописывают в качестве анальгетика при болях в оперированном глазе. Также они обладают способность снимать воспаление, уменьшать жжение и жар за счет подавления синтеза простагландинов. Важно! Препарат разрешен к применению в пожилом возрасте, его действие аналогично таковому у молодых. Однако его нужно с осторожностью применять женщинам, планирующим беременность. Имеются данные, что он отрицательно влияет на фертильность. Одним из побочных эффектов препарата является незначительная нечеткость зрения.
Правила закапывания глазных капель
Общий срок приема препаратов при отсутствии осложнений и инфекции составляет до 4 недель с постепенным уменьшением дозировки. Желательно, чтобы закапывания производил второй человек. Для этого необходимо вымыть руки, больной укладывается на кушетку или садится и опрокидывает голову назад. При этом взгляд нужно направить вверх.
Помощник оттягивает нижнее веко и капает препарат между ним и глазным яблоком.
Важно! Нужно избегать касания кончика пипетки слизистой больного!
Если назначено несколько капель, то между их приемом нужно сделать пятиминутный перерыв. Для максимального эффекта нижнее веко можно на несколько секунд прижать к глазному яблоку через стерильную салфетку.
Осложнения после операции
После протезирования хрусталика могут возникнуть следующие неприятные последствия:
- Отек и воспаление. Это происходит довольно часто после хирургического вмешательства. Для предотвращения и профилактики пациенту прописывают противовоспалительные препараты в виде капель, антибиотики.
- Гемофтальм или кровоизлияние в стекловидное тело. Заболевание проявляется в появлении перед глазами точек, ниток, мушек. Образовавшиеся рубцы могут стать причиной расслоения сетчатки. В качестве терапии проводится курс лекарственных средств, рассасывающих кровяной тромб.
- Дистрофия роговицы. Она проявляется чувством инородного тела, болью в глазу. В качестве основной меры лечения назначаются специальные капли и гели – кератопротекторы, которые способствуют восстановлению эпителия роговицы. Иногда могут быть прописаны мягкие контактные линзы, устраняющие неприятные ощущения.
-
Отслойка сетчатки
Отслойка сетчатки. Эта часть глаза служит для непосредственного световосприятия. Она состоит из двух слоев, между которыми могут образовываться пространства. После операции деградация сетчатки может усилиться, иногда формируются новые разрывы. В такой ситуации желательно провести лазерную коррекцию, как только это будет возможно.
- Изменение положения хрусталика (вывих хрусталика в стекловидное тело). Такая ситуация возникает из-за неправильной фиксации линзы, непрофессионализма хирурга. Это может произойти в результате травмирования связок, которые крепят хрусталик. В результате у пациента нарушается зрение, создается ощущение дрожания радужки. Лечение осуществляется применением коррегирующих линз или оперативно.
- Повышение давление в камере глаза. В норме этот параметр сохраняется в пределах 18-22 мм рт ст за счет притока и оттока жидкости. Если она начинает скапливаться в камере, то возникает сдавление зрительного нерва, что со временем может привести к необратимой слепоте. Заболевание лечится при помощи средств, вызывающих отток жидкости из камеры глаза.
Период реабилитации
Крайне важно в первый месяц соблюдать все предписания врача и своевременно посещать офтальмолога для периодических проверок.
В памятке пациенту для скорейшей реабилитации после операции обычно советуют соблюдать следующие правила:
- Ношение солнцезащитных очков.
- Сон на спине или на стороне, противоположной прооперированному глазу.
- Избегание наклонов, физических нагрузок, поднятия тяжестей.
- Отказ от макияжа глаз.
- Избегание переохлаждения или, напротив, перегревания.
- Касаться глаза нужно только чистыми руками, не надавливая на яблоко.
- Не мыть глаз мылом, протирать его чистой водой при помощи стерильного ватного тампона.
Стоимость операции, частные клиники
При катаракте операция по замене хрусталика может быть осуществлена бесплатно по квоте. В первую очередь такая возможность предоставляется определенным социальным категориям граждан – в частности, пенсионерам и инвалидам. Количество бесплатных операций зависит от региона, финансирования, наличия в области специалистов и необходимого оборудования. При желании воспользоваться протезом иностранного производства больным придется оплачивать его самостоятельно, однако часть потраченных средств можно вернуть.
Осуществить операцию за деньги можно, не выжидая своей очереди. В этом случае стоимость хрусталика включена в оплату за процедуру. Иногда придется оплатить отдельно некоторые анализы или лекарства. Стоимость может колебаться от 40 000 до 120 000 рублей. На нее влияет выбранная линза, сложность операции (лечение зрелой и перезрелой катаракты оказывается дороже), наличие дополнительных заболеваний глаз, статус клиники. Многие частные медицинские центры имеют отзывы в интернете, по которым можно изучить качество предоставляемых ими услуг и сделать выбор.
В Москве можно выделить следующие клиники, которые выбирают пациенты:
- Центр глазной хирургии. Это одна из первых клиник микрохирургии глаза, она открылась в Москве в 1998 году. И.Б. Медведев – директор центра, “в начале 90-х был одним из офтальмологов-новаторов”, как указано на сайте медучреждения.
- Эксимер. Это еще один широко известный медицинский центр. Он имеет свои представительства в ряде городов России, а также в других странах. Центр гордится своим высокоточным оборудованием, предназначенным для диагностики и лечения.
- Московская глазная клиника. На базе этого учреждения не только осуществляется диагностика и терапия, но и проводятся научные исследования, публикуются работы и статьи.
- Клиника им. Святослава Федорова. Основной упор в центре делается на снижение риска послеоперационных осложнений. Цены в клинике довольно демократичные, отношение персонала к больным можно охарактеризовать как душевное, что заслужило положительные отзывы пациентов.
При катаракте операция – это необходимость. Ее можно на время отсрочить, но нельзя исключить, поскольку только она дает шанс сохранить зрения.
Видео: катаракта, ход операции, реабилитация
operaciya.info
Катаракта - информация, причины, симптомы, диагностика, лечение, осложнения, виды. - энциклопедия Ochkov.net
мы хотим иметь хорошее зрение. Однако постоянная работа за компьютером, не всегда благоприятные погодные условия или экологическая обстановка, стрессы оказывают негативное воздействие на наши зрительные функции. Современные врачи призывают нас регулярно проверять зрение, чтобы если и не избежать серьезных заболеваний, то хотя бы остановить их на ранней стадии. О таких патологиях, как близорукость, астигматизм или конъюнктивит, слышал, наверное, каждый человек. Но есть и гораздо более серьезные болезни, которые могут приводить к полной слепоте, например: глаукома, трахома или катаракта глаза. Что это такое, знают сегодня не многие.
Что такое катаракта?
Катаракта глаза — это опасное офтальмологическое заболевание, для которого характерно снижение прозрачности хрусталика, приводящее к постепенному падению зрения. Он играет основную роль в фокусировке света на сетчатой оболочке, располагающейся в задней части глаза. Сетчатка, в свою очередь, преобразует свет в нервные импульсы, которые мозг трансформирует в зрительные образы. Характерное для катаракты помутнение искажает свет, препятствуя его прохождению. Сам хрусталик располагается позади радужной оболочки и невооруженным глазом совершенно не заметен до тех пор, пока не помутнеет.
По этой причине катаракта часто не диагностируется своевременно, так как зрение ухудшается постепенно. Как правило, этот недуг поражает оба глаза одновременно, но на одном из них может прогрессировать быстрее. Само слово «катаракта» произошло от греческого «cataractos», что в переводе означает водопад. Смысл термина заключается в том, что зрение затуманивается, а изображение предметов человек видит словно сквозь поток воды, то есть искаженно. Это сравнение помогает офтальмологам более понятно донести до своих пациентов суть заболевания, когда они задают вопрос о катаракте: «Что это такое?»
Причины возникновения
Как правило, главной причиной образования катаракты глаза принято считать общее старение организма — неизбежный процесс, повлиять на который невозможно. По своей структуре хрусталик таков, что со временем может изнашиваться и мутнеть. Кроме того, естественный процесс возникновения катаракты зачастую усугубляется и другими факторами, среди которых:
-
нарушения рефракции или другие офтальмологические заболевания;
-
различные травмы зрительных органов;
-
негативное воздействие ультрафиолетовых лучей;
-
продолжительный прием кортикостероидных препаратов;
-
наличие вредных привычек (курение или употребление алкоголя);
-
осложнение некоторых заболеваний эндокринной системы;
-
генетическая предрасположенность.
Кроме того, сегодня выделяют и врожденную форму катаракты глаза. Что это такое, понятно из названия. Отличие ее от традиционной формы заболевания заключается лишь в том, что врожденная формируется еще на стадии внутриутробного развития малыша. Она может быть вызвана лечением беременной женщины антибиотиками, а также такими перенесенными в это время инфекциями: корь, краснуха, токсоплазмоз, полиомиелит и сифилис.
Симптомы катаракты
После 40 лет у многих людей снижается зрение. Это естественный процесс, который во многих случаях приводит к пресбиопии — возрастной дальнозоркости. При ней рассмотреть предметы, расположенные на близком расстоянии, становится очень трудно. Однако если к данному заболеванию прибавляется еще и катаракта, то зрительные функции утрачиваются в несколько раз быстрее.
Наиболее распространенными симптомами катаракты являются следующие:
-
искажение цветового восприятия, утрата яркости изображения;
-
нечеткость изображения, которая не корректируется очками или линзами;
-
ухудшение видимости в темное время суток;
-
искажение очертаний предметов и раздвоенность;
-
повышение светочувствительности глаза в ночное время;
-
трудности во время чтения или работы за компьютером;
-
затуманенность изображения и мелькание перед глазами.
Одним из наиболее ранних симптомов катаракты является возникновение двоения в одном глазу в то время, когда второй закрыт. Еще одним, наиболее характерным признаком недуга, является временное улучшение зрения. Так, например, человек, вынужденный ранее носить очки или контактные линзы, отказывается от них. Однако такое явление является непостоянным и вскоре зрительные функции вновь ухудшаются.
Гендерный фактор
По мнению современных исследователей, женщины гораздо больше мужчин подвержены риску развития катаракты. Окончательные выводы, по какой именно причине симптомы этого заболевания чаще проявляются у представительниц слабого пола, пока что не сделаны, однако, вероятнее всего, они кроются в гормональных особенностях организма. Так, по мнению экспертов, одним из факторов является дефицит эстрогенов, возникающий во время постменопаузы. Исследования, проведенные учеными, содержат доказательства того, что эстроген может выполнять защитную функцию при развитии катаракты.
Стадии катаракты
Основываясь на проведенных исследованиях, врачи-офтальмологи выделяют четыре стадии катаракты. Каждая из них имеет свои особенности и несет определенный вред человеческому организму. В зависимости от того, на какие именно симптомы жалуется тот или иной пациент, выделяют такие стадии.
-
Начальная — это несущественное ухудшение зрительных функций, характерное для одного или обоих глаз. На данной стадии при помощи офтальмоскопа можно рассмотреть небольшие штриховидные помутнения хрусталика, ведущие от периферии к центру.
-
Незрелая, характеризующаяся более существенной потерей зрения, при котором перед глазами периодически возникают пятна, а видимые объекты становятся нечеткими.
-
Зрелая, при которой зрение ухудшается до уровня световых ощущений. При данной стадии хрусталик, как правило, уже полностью поражен помутнениями;
-
Перезрелая, которая видна невооруженным взглядом. Хрусталик приобретает молочно-белый цвет. Единственным решением в такой ситуации становится оперативное вмешательство.
По данным офтальмологов, катаракта может прогрессировать от начальной до перезрелой стадии в течение четырех-шести лет. Согласно статистическим данным, такое развитие болезни отмечается у 70% пациентов.
Типы катаракты
В зависимости от степени и локализации помутнений хрусталика современные специалисты выделяют следующие типы катаракты.
-
Ядерная, при которой помутнение локализуется в ядре хрусталика. Как правило, данный тип прогрессирует довольно медленно, а пациент в это время может замечать ухудшение близорукости.
-
Кортикальная, для которой характерно формирование помутнений в самом веществе хрусталика. Самый яркий признак, по которому врач безошибочно диагностирует данный тип — это жалоба пациента на то, что он видит окружающие предметы расплывчато.
-
Заднекапсулярная, характеризующаяся помутнением, образовавшимся под задней капсулой хрусталика. Такой тип катаракты, как правило, приводит к резкому снижению зрительных функций.
Диагностика катаракты
Диагностировать катаракту может только квалифицированный специалист. Поэтому при обнаружении таких симптомов, как нечеткость изображения, помутнение в глазах, светочувствительность, рекомендуем Вам сразу же записаться на прием к врачу. Для постановки диагноза специалист может использовать следующие методы:
-
осмотри сетчатой оболочки глаза с расширением зрачка;
-
визометрию — исследование остроты зрения с помощью специальной таблицы и проектора знаков;
-
биомикроскопия — процедура проводимая с использование щелевой лампы (за счет фокусирования света на хрусталике образуется оптический срез, облегчающий поиск мельчайших отклонений).
Современные диагностические приборы и усовершенствованные методики позволяют распознать симптомы катаракты на начальных стадиях.
Лечение катаракты и возможные противопоказания
Катаракта — это опасное офтальмологическое заболевание, которое требует обязательного лечения. Как только обнаружены первые симптомы, проводятся консервативные процедуры, для которых используются специальные капли. Однако несмотря на то, что они оказывают благотворное влияние на глаза и тормозят развитие катаракты, полностью избавить от данного недуга они не в состоянии. Единственным методом избавления от этой патологии является хирургическое вмешательство, цель которого заключается в удалении поврежденного хрусталика и замене его искусственным образцом. Как правило, такие операции проводятся довольно быстро и не вызывают осложнений. В большинстве случаев зрение удается полностью восстановить, а пациенты уверяют, что глаза не только видят лучше, но и гораздо меньше испытывают дискомфорт.
Абсолютных противопоказаний при удалении катаракты не существует, что говорит о том, что операция может проводиться в любом возрасте. Тем не менее, выделяют так называемые относительные противопоказания, о которых врач, проводящий операцию, обязательно должен поинтересоваться перед ее началом. К ним относятся:
-
сахарный диабет;
-
гипертоническая болезнь сердца;
-
врожденные и приобретенные кардиозаболевания;
-
хронические болезни.
Эти противопоказания необходимо учитывать во время подготовки к операции, однако наличие диабета или гипертонии не может являться однозначным запретом для проведения хирургического вмешательства. В любом случае окончательное решение должен принимать только квалифицированный специалист.
Осложнения из-за катаракты
Как известно, любое хирургическое вмешательство может вызывать определенные осложнения. При лечении катаракты процент послеоперационных проблем минимален, однако полностью их нельзя исключать. Так, например, одним из осложнений может быть повышение давления внутри глаза, называемое глаукомой. Удаленная катаракта может стать причиной отека роговой оболочки, что происходит из-за снижения функций эпителия вследствие оперативного вмешательства. Еще одним осложнением является астигматизм, скорректировать который помогут очки или контактные линзы. Во время проведения операции в глаза может попасть инфекция, по этой причине пациентам назначают капли с антибиотиком. Наиболее распространенным явлением является эндофтальмит, симптомами которого выступают покраснение, боль в глазах, повышенная светочувствительность.
Профилактика катаракты
Итак, мы с Вами подробно рассмотрели, что представляет из себя катаракта. Симптомы этого заболевания, конечно, вызывают дискомфорт. Как же обезопасить себя от этого недуга? К сожалению, на сегодняшний день не существует эффективного способа предотвращения катаракты глаза, но выполнение определенных действий может поспособствовать сокращению факторов, приводящих к ее развитию. Так, например, использование солнцезащитных очков позволит снизить риск воздействия ультрафиолетового излучения на глаза.
Бытует мнение, что прием витаминов и минералов способен препятствовать развитию такого заболевания, как катаракта глаза. Это предположение, хоть и не имеет научных доказательств, но имеет место быть. Постарайтесь разнообразить свой рацион следующими витаминами:
-
ретинолом (витамином А), который содержится в петрушке, черемше, моркови, рябине и печени;
-
лютеином, содержащимся в шпинате, брокколи, апельсинах, персиках, свекле, гранате или красном винограде;
-
рибофлавином (витамином В2), входящим в кедровые орехи, жимолость, говяжью и свиную печень;
-
цианокобаламином (витамином В12), содержащимся в мясе осьминога, кете, гусиных и утиных яйцах.
Теперь Вы знаете многое о катаракте. Мы очень надеемся, что информация, представленная в данной статье, поможет Вам своевременно обратиться к врачу-офтальмологу при обнаружении первых признаков заболевания.
www.ochkov.net
Катаракта операция: показания, ход, восстановление
Катаракта – это заболевание глаза, при котором в норме прозрачный хрусталик становится непрозрачным – происходит его помутнение. Основная роль хрусталика здорового глаза – преломление лучей света, что обеспечивает их попадание на сетчатку. После передачи информации и анализа ее головным мозгом человек четки видит окружающие его объекты. Помутнение же приводит к ухудшению и искажению зрения. Формирование катаракты – это постепенный процесс, который по мере старения в той или иной мере затрагивает всех людей.
Достоверный этиологический фактор развития катаракты неизвестен. С точки зрения патофизиологии, происходит изменение и агрегация протеиновых структур хрусталика, что и приводит к нарушению его прозрачности. Крайне редко катаракта проявляется в раннем возрасте, такой сценарий чаще всего ассоциирован с врожденными ферментативными дефектами, генетическими заболеваниями или системными врожденными инфекциями. Тяжелые травматические повреждения, хирургические вмешательства, интраокулярные воспалительные процессы также могут быть пусковым механизмом развития катаракты, как и ионизирующее излучение, курение и сахарный диабет. Однако именно возраст пациента является все-таки основной причиной развития глазной катаракты.
Симптомы катаракты, показания к операции
Катаракта всегда формируется постепенно, не сопровождается покраснением глаза или болезненными ощущениями. Выраженные внешние признаки отсутствуют. Исключение – сильно запущенный процесс.
Человек, у которого развивается катаракта, видит окружающий мир как будто через грязное стекло – перед глазами формируется мутная пелена. Симптоматика помутнения хрусталика имеет различные вариации:
-
Помутнение зрения, о котором уже упоминалось выше.
-
Выраженное бликование, особенно при ярком солнце или в темное время суток от автомобилей с включенными фарами.
-
Цвета становятся неяркими, тусклыми.
-
Требуется частая замена очков или контактных линз в связи с прогрессирующим ухудшением зрения. Однако по мере прогрессирования катаракты подбор очков или линз уже не помогает справиться с плохим зрением.
-
Двоение перед глазами.
Ранее считалось, для проведения операции при катаракте нужно дождаться ее «созревания». То есть развития запущенной стадии заболевания. Сейчас, благодаря развитию микрохирургических технологий, подходы к операции катаракты кардинально изменились. Сам по себе факт наличия катаракты не является показанием к ее удалению до тех пор, пока клинические проявления не начинают существенно влиять на повседневную жизнь. Задумаетесь, можете ли вы без посторонней помощи и сильного дискомфорта управлять автомобилем, работать и выполнять действия по хозяйству?
Ожидание операции при катаракте в разумных пределах не осложняет работу хирурга и не увеличивает риск осложнений. Лечащий врач после тщательного обследования всегда посоветует оптимальные сроки оперативного вмешательства.
Подготовка к операции
После того как пациент принял решение о проведении операции, ему необходимо пройти стандартное предоперационное обследование и ряд диагностических манипуляций. Прежде всего, специалист-офтальмолог проводит тщательный осмотр органа зрения. Необходимо убедиться, что потеря зрения ассоциирована именно с катарактой, особенно при наличии таких сопутствующих болезней, как диабетическая ретинопатия, глаукома или макулярная дегенерация.
Измеряется острота зрения, внутриглазное давление, оценивается цветовосприятие и контрастная чувствительность, осматривается глазное дно. При необходимости назначается ультразвуковое исследование, оптическая когерентная томография или флуоресцентная ангиография.
Помимо изучения офтальмологического статуса, не менее важна оценка общего состояния пациента. В ходе предоперационной подготовки пациенту назначается:
-
Общий и биохимический анализ крови
-
Общий анализ мочи.
-
Оценка свертываемости при наличии показаний.
-
Электрокардиография.
-
Флюорография или рентгенография органов грудной клетки.
-
Исследование на ВИЧ, сифилис и маркеры гепатитов.
-
Санация ротовой полости.
-
При наличии сопутствующих сердечно-сосудистых и других заболеваний проводится консультация профильных специалистов.
После всестороннего обследования и при отсутствии противопоказаний назначается дата операции. Хирург подробно рассказывает о ходе операции по поводу катаракты, возможных рисках и осложнениях, после чего пациент подписывает информированное согласие на оперативное лечение.
Госпитализация и протезирование хрусталика
Пациент госпитализируется в клинику накануне даты операции. При необходимости ему повторяют некоторые лабораторные и инструментальные исследования. Необходимо рассказать врачу о препаратах, которые вы постоянно принимаете, особенно это касается антикоагулянтов и антиагрегантов. Специалист даст соответствующие рекомендации. В день операции нужно быть натощак, отказаться от приема пищи и питья.
Анестезия во время оперативного лечения катаракты используется исключительно локальная – глазные капли с местным анестетиком. Благодаря малоинвазивным технологиям операция практически безболезненная. За 1-2 часа до операции пациенту закапывают мидриатики – лекарственные препараты, расширяющие зрачок, что необходимо хирургу для полноценной работы.
Операционное поле обрабатывается йодсодержащим антисептиком, применяется векорасширитель для предотвращения непроизвольного моргания век. Пациент располагается лежа на спине. Под визуальным контролем через микроскоп хирург выполняет самогерметизирующийся прокол роговицы, ширина которого не превышает 2-3 мм. Именно благодаря этому наложение швов по окончанию операции не требуется, что значительно ускоряет восстановительный процесс. Затем в полость глаза вводится вязкоэластичный препарат, выполняющий защитную роль для расположенных рядом интраокулярных анатомических структур.
Следующий этап – капсулорексис или разрез передней капсулы хрусталика. Задняя капсула в процессе операции не удаляется – она служит для фиксации интраокулярной линзы. Капсулорексис обеспечивает доступ хирургу к мутному хрусталику. Затем в глаз факоэмульсификатор, титановая игла которого испускает ультразвуковые волны, что и приводит к измельчению вещества хрусталика до состояния суспензии. Этот процесс называют факоэмульсификацией. Полученная после измельчения масса удаляется посредством аспирации.
Затем через ранее выполненный доступ вводится свернутая в трубочку интраокулярная линза – искусственный хрусталик. Такой искусственный хрусталик уже непосредственно в глазу расправляется и фиксируется в правильном положении. По окончанию операции глаз закрывается защитной повязкой.
Прием препаратов после операции катаракты
В зависимости от клиники и состояния пациента, последнего отпускают домой в день операции или на следующие сутки. При этом врач назначает дату и время последующего контрольного визита, а также дает рекомендации по поведению, режиму, ограничениям и применению лекарств. Все назначения должны неукоснительно соблюдаться, это является залогом быстрого восстановления зрения.
В послеоперационном периоде, как правило, назначаются следующие лекарственные препараты:
-
Нестероидные и стероидные противовоспалительные глазные капли. Первые несколько дней пациенты ощущают боль, жжение, зуд, а также выраженное покраснение прооперированного глаза. Для купирования неприятных ощущений допустим прием обезболивающих препаратов согласно общепринятому режиму дозирования.
-
В раннем послеоперационном периоде необходимо промывание век растворами антисептиков – фурацилином и левомицетином. Цель – предотвращение инфицирования.
-
Антибактериальные глазные капли необходимы для профилактики присоединения бактериальной инфекции. Выбирается препарат широкого спектра, активный в отношении многих микроорганизмов.
-
Капли для снижения внутриглазного давления. Назначаются под контролем последнего, решение о назначении и отмене принимает только врач.
-
Комплексные местные средства, содержащие препараты для регенерации роговицы и устранения чрезмерной сухости.
Все лекарственные средства назначаются только лечащим врачом. При возникновении побочных реакций важно немедленно обратиться к специалисту.
Правила использования глазных капель
Подавляющее большинство лекарственных средств в офтальмологии назначаются местно в виде глазных капель. Поэтому пациентам важно знать, каким образом правильно закапывать глаза, чтобы не навредить себе и обеспечить адекватную доставку препарата к цели.
Скачайте и распечатайте правила
Некоторые правила:
-
Перед началом манипуляции важно тщательно вымыть руки с мылом.
-
Закапывать нужно лежа или сидя на кресле/кушетке, хорошо откинув голову назад.
-
Лучше, если закапывать глаза будет помощник.
-
Необходимо аккуратно оттянуть нижнее веко и закапать препарат в конъюнктивальный мешок.
-
Пипетка не должна касаться глаза, века или конъюнктивы.
-
После закапывания желательно несколько минут полежать/посидеть спокойно, прижать нижнее веко чистой, по возможности стерильной, марлевой салфеткой.
Осложнения в послеоперационном периоде
Операция по удалению катаракты – одно из самых часто выполняемых и безопасных хирургических вмешательств в мире. Однако, и после этой операции существует риск развития осложнений. Вот некоторые из них:
-
Дислокация интраокулярной линзы.
-
Эндофтальмиты – воспалительные процессы глазного яблока.
-
Повышенная светочувствительности.
-
Фотопсия.
-
Макулярный отек.
-
Отслойка сетчатки.
-
Кровоизлияние в стекловидное тело (гемофтальм).
-
Птоз.
-
Внутриглазная гипертензия и развитие глаукомы.
-
Формирование вторичной катаракты – процесс при котором вследствие деления клеток формируется помутнение задней капсулы хрусталика. Симптоматика напоминает таковую при обычной старческой катаракте. Лечение заключается в лазерном воздействии.
Практически все осложнения хорошо поддаются лечению при своевременной диагностике. Именно поэтому важно посещать врача согласно назначенному времени. При ухудшении состояния и появлении болевых ощущений, резком ухудшении зрения на фоне положительной динамики необходимо срочно посетить специалиста.
Период реабилитации
Сроки восстановления зрения после имплантации ИОЛ по поводу катаракты индивидуальны. Некоторые пациенты замечают улучшение уже на 1-2 день. Общая продолжительность восстановительного периода составляет примерно один месяц, в течение которого необходимо соблюдать следующие рекомендации:
-
Первые сутки соблюдать постельный режим.
-
Избегать механического воздействия на оперированный глаз (не давить и не тереть глаз).
-
Избегать прямых солнечных лучей, носить солнцезащитные очки.
-
Ограничить использование макияжа для глаз на 2-3 недели.
-
Следить, чтобы шампуни и моющие средства не попадали в глаза во время гигиенических процедур.
-
Избегать интенсивных физических нагрузок, поднятия тяжестей свыше 10 кг.
Бережное отношение к себе способствует быстрому восстановлению зрения и минимизации риска осложнений.
Стоимость операции катаракты, государственные и частные клиники
| Услуга | цена | |
| код | название | |
| 20.08 Операции по замене хрусталика и по поводу катаракты (за один глаз) | ||
| 2008001 | Ультразвуковая факоэмульсификация без имплантации ИОЛ | 38500 |
| 2008002 | Эксплантация ИОЛ 1 категории сложности | 37500 |
| 2008003 | Эксплантация ИОЛ 2 категории сложности | 48000 |
| 2008004 | Эксплантация ИОЛ 3 категории сложности | 54000 |
| 2008008 | Ультразвуковая факоэмульсификация с имплантацией мультифокальной ИОЛ | 105900 |
| 2008010 | Ультразвуковая факоэмульсификация с имплантацией торической ИОЛ | 99000 |
| 2008012 | Удаление катаракты без факоэмульсификации + ИОЛ | 40500 |
| 2008013 | Ультразвуковая факоэмульсификация с имплантацией мультифокальной торической ИОЛ . | 120000 |
| 2008014 | Ультразвуковая факоэмульсификация с имплантацией мягкой асферической ИОЛ 1 категории сложности | 66360 |
| 2008015 | Ультразвуковая факоэмульсификация с имплантацией мягкой асферической ИОЛ 2 категории сложности | 76000 |
| 2008016 | Ультразвуковая факоэмульсификация с имплантацией мягкой асферической ИОЛ 3 категории сложности | 80000 |
| 2008017 | Ультразвуковая факоэмульсификация с имплантацией мягкой асферической ИОЛ 4 категории сложности | 90000 |
| 2008018 | Фиксация дислоцированной ИОЛ первой категории сложности | 35000 |
| 2008019 | Фиксация дислоцированной ИОЛ второй категории сложности | 43000 |
| 2008020 | Фиксация дислоцированной ИОЛ третьей категории сложности | 49500 |
| 2008021 | Экстракция катаракты с имплантацией искусственного хрусталика первой категории сложности | 33750 |
| 2008022 | Экстракция катаракты с имплантацией искусственного хрусталика второй категории сложности | 38000 |
| 2008023 | Экстракция катаракты с имплантацией искусственного хрусталика третьей категории сложности | 42000 |
| 2008024 | Вторичная имплантация искусственного хрусталика первой категории сложности | 42000 |
| 2008025 | Вторичная имплантация искусственного хрусталика второй категории сложности | 48500 |
| 2008026 | Вторичная имплантация искусственного хрусталика третьей категории сложности | 54000 |
| 2008027 | Ленсэктомия первой категории сложности | 30000 |
| 2008028 | Ленсэктомия второй категории сложности | 38750 |
| 2008029 | Ленсэктомия третьей категории сложности | 40000 |
| 2008030 | Ленсэктомия при вывихнутом хрусталике первой категории сложности | 40950 |
| 2008031 | Ленсэктомия при вывихнутом хрусталике второй категории сложности | 48000 |
| 2008032 | Ленсэктомия при вывихнутом хрусталике третьей категории сложности | 51250 |
| 2008033 | Полировка задней капсулы хрусталика | 8000 |
| 2008034 | Дисцизия задней капсулы хрусталика | 7000 |
| 2008035 | Имплантация внутрикапсульного кольца | 9000 |
| 2008036 | Задний капсулорексис | 8000 |
| 2008037 | Механическая пупиллодилятация | 9000 |
| 2008038 | Передняя витрэктомия первой категории сложности | 19500 |
| 2008039 | Передняя витрэктомия второй категории сложности | 22000 |
| 2008040 | Передняя витрэктомия третьей категории сложности | 24750 |
| 2008041 | Дисцизия вторичной катаракты | 7500 |
| 2008042 | Факоэмульсификация при начальной и незрелой катаракте 1категория сложности | 56000 |
| 2008043 | Факоэмульсификация при начальной и незрелой катаракте 2 категория сложности | 58900 |
| 2008044 | Факоэмульсификация при начальной и незрелой катаракте 3 категория сложности | 62500 |
| 2008045 | Факоэмульсификация при осложненной, зрелой и перезрелой катаракте 1категория сложности | 64500 |
| 2008046 | Факоэмульсификация при осложненной, зрелой и перезрелой катаракте 2 категория сложности | 66360 |
| 2008047 | Факоэмульсификация при осложненной, зрелой и перезрелой катаракте 3 категория сложности | 72400 |
| 2008048 | ИОЛ производства США/Германия | 28000 |
| 2008049 | ИОЛ производства Англия | 22500 |
| 2008050 | Мультифокальная торическая ИОЛ | 85000 |
| 2008051 | Мультифокальная ИОЛ | 65000 |
| 2008052 | Торическая ИОЛ | 35000 |
| 2008053 | Набор одноразовых расходных материалов для факоэмульсификации катаракты. | 41000 |
| 2008054 | Навигационное сопровождение операций на системе Verion | 2000 |
| 2008055 | ИОЛ отечественного производства | 12500 |
| 2009001 | Ультразвуковая факоэмульсификация прозрачного хрусталика с имплантацией ИОЛ при миопии и гиперметропии | 70350 |
| 2009002 | Имплантация факичной ИОЛ при миопии и гиперметропии (без удаления нативного хрусталика) {Один глаз} | 86400 |
| 2009003 | Оптико-реконструктивное вмешательство на переднем отрезке глаза при катаракте и посттравматических и п/о изменениях | 125000 |
| 2009004 | Имплантация ИОЛ при афакии | 62000 |
| 2009007 | Имплантация факичной ИОЛ при астигматизме (без удаления нативного хрусталика) {Один глаз} | 92300 |
Операция по поводу катаракты может быть выполнена бесплатно в государственном учреждении здравоохранения. На такие вмешательства существуют квоты, их количество зависит от региона. Чаще бесплатно вмешательства проводятся социальным категориям граждан – пенсионерам, инвалидам всех групп. Однако, в такой ситуации необходимо дождаться своей очереди. Если пациент желает имплантировать себе импортный хрусталик, его необходимо приобретать за отдельную плату.
За оплату операцию катаракты можно провести без очереди. Стоимость варьирует от категории сложности вмешательства, степени зрелости катаракты, вида искусственного хрусталика, репутации и оснащенности клиники. Офтальмологических клиник существует очень много, однако не все из них имеют хорошую репутацию. Ознакомиться с центами можно на их сайтах в интернете и по отзывам пациентов. В среднем стоимость операции катаракты составляет 45000-100000 рублей в зависимости от авторитета клиники и хирурга, модели искусственного хрусталика и категории сложности операции. Доверие завоевали следующие клиник Москвы:
-
Клиника им. Святослава Федорова – названа в честь основателя офтальмологической микрохирургии в России. Многолетние традиции и научная деятельность делают Клинику Федорова одной из самых востребованных среди пациентов.
-
Центр диагностики и хирургии глаза. Завоевал доверие пациентов благодаря современному оборудованию и опытным специалистам, что позволяет проводить операцию катаракты в самых сложных случаях, включая сочетанную патологию.
-
НИИ Глазных болезней им. Гельгольца. Известен хорошим отношением к пациентам и хорошими результатами лечения. Является одной из самых первых глазных московских клиник.
Число людей, страдающих катарактой, повсеместно растет. Важно понимать, что операция – единственный способ вернуть хорошее зрение людям с этим недугом.
Видео: катаракта, ход операции, реабилитация
operaciya.org
Операция по удалению катаракты
Операция при катаракте — это самая распространенная хирургическая офтальмологическая операция.
Оперативное вмешательство является единственным и эффективным выходом лечения катаракты.
Удаление и замена хрусталика со 100% гарантией возвращает больному зрение.
Катаракта — как проводится операция по удалению
Катаракта — это помутнение хрусталика глазного яблока. Хрусталик со временем начинает стареть, от этого возникает его помутнение.
Ускоряют процесс старения хрусталика ряд факторов:
- лекарственные препараты;
- злоупотребление курением и алкоголем;
- травмы.
Симптомы катаракты начинает проявляться к 60 годам жизни, но бывает и врожденной. Заболевание начинается с появления тонкой пленки на глазах, со временем она становится плотной.
В процессе хирургического вмешательства помутневший хрусталик удаляется и на его место устанавливается искусственная прозрачная линза. Предварительно перед непосредственным удалением хрусталика параметры линзы рассчитываются индивидуально.
Современные офтальмологические технологии значительно продвинулись в развитии за последние годы. Операция по удалению катаракты считается самой безопасной.
Реабилитация после хирургии
В процессе завершения операции по удалению катаракты глаза и установке искусственной линзы пациенту накладывается на оперированный глаз повязка. Повязка обязательное условие для предотвращения попадания в глаз частичек пыли.
Ее рекомендуется носить 1-2 суток после хирургического вмешательства. После снятия повязки, пациент самостоятельно в домашних условиях может обработать прооперированный глаз бинтовым тампоном, предварительно смоченным в растворе из фурацилина или левомицетина.
Читать, смотреть телевизор, сидеть за экраном компьютера рекомендуется не менее чем через неделю после хирургического вмешательства если пациент уже не испытывает болевых ощущений и дискомфорта в глазах.
Если при чтении пациент испытывает дискомфорт, то чтение ему следует прекратить. После операции, реабилитация, должна быть направлена на исключение всех физических нагрузок, только так достигают желаемого результата и быстрого восстановления.
Лечение народными средствами
Специалисты офтальмологи заверяют, что лечение катаракты возможно только посредствам хирургического вмешательства, но так считает не каждый.
Топ распространенных средств борьбы с катарактой:
- Из проросших картофелин срезают все ростки, после измельчают и сушат их. 5 столовых ложек ростков нужно залить 0,5 литром водки и настоять 2 недели. Принимать настойку следует по столовой ложке трижды, на протяжении не менее 3 месяцев.
- 1 столовую ложку календулы заливают 2 стаканами кипятка и дают настояться до полного остывания. Полученный настой принимают по 100 мл в день. Отваром промывают и глаза.
- В соотношении 1/5 смешивают сок шпината со свежевыжатым соком моркови. Принимают по 100-200 мл в день.
- В полстакана молока разводят половину чайной ложки меда. Полученную смесь кипятят. После остывания в молоке с медом смачивают ватный тампон и кладут его на глаза на ночь. Курс лечения 2 недели.
Для лечения катаракты, используют следующие рецепты капель для глаз:
- Капли на основе сока черники. Для приготовления капель смешивают в соотношении 1:2 сок черники с кипяченой водой. Полученной консистенцией закапывают глаза на ночь в течение недели.
- Весной в процессе обрезания виноградной лозы, собирают ее сок и капают им глаза каждые 2 часа в течение 7 дней, по 1 капле в глаз.
- В равных пропорциях смешивают сок лука и мед. Полученной смесью капают глаза утром и вечером по 2 капли.
- В емкость с 1 литром воды кладут серебряную цепочку. Через 7 дней серебро изымают, и добавить в воду измельченный лист алое, а также столовую ложку меда. Содержимое кипятят и дают ему остыть. Полученным отваром закапывают глаза ежедневно по 1 капле.
- Перед сном рекомендуется закапывать оба глаза живицей пихты, сосны. Курс лечения составляет месяц.
Как уже говорилось ранее самым эффективным способом лечение катаракты, является оперативное вмешательство. Народными средствами можно помочь только в том случае, если катаракта находится на начальной стадии заболевания и только в качестве профилактических мероприятий.
https://medglaza.ru/zabolevaniya/bolezni/katarakta-operatsiya.htmlСпециалисты заверяют, что после хирургического вмешательства видеть окружающий мир размыто — это вполне нормально. Системе зрительных каналов необходимо время, чтобы приспособиться к искусственной линзе, которая была установлена в процессе операции.
Некоторое время после операции, у пациента искажаются предметы, со временем это проходит. В послеоперационный период у больного наблюдается покраснение глазных яблок, а также области вокруг глаз.
Специалисты заверяют, что это является нормальным состоянием, так как во время удаления хрусталика были затронуты кровеносные сосуды. Через некоторое время поврежденные сосуды полностью заживают, и оперированные глаза выглядят, так же как и до операции по удалению катаракты.
Другим для восстановления необходимо до нескольких дней, а бывает даже недель. После операции по замене хрусталика, хирург приглашает пациента на консультацию на следующий день, для исключения послеоперационных последствий.
Виды операций по удалению катаракты глаза
Современная медицина предоставляет несколько видов операционных вмешательств по удалению катаракты:
- Экстракапсулярная экстракция. Метод позволяет сохранить заднюю капсулу хрусталика. Одним из преимуществ данного способа оперативного вмешательства является наличие естественного барьера между глазом и искусственной линзой. Специалисты считают такой метод одним из самых травмоопасных для роговицы. В послеоперационный период нередко возникает пленочная катаракта, а также воспалительный процесс на остаточном хрусталике.
- Интракапсулярная экстракция. Удаление и замена хрусталика целиком в капсуле. Метод, полностью исключающий развитие пленочной катаракты в период после удаления. Негативным последствием метода является выпадение искусственной линзы, что может грозить повреждением сосудов, а также кровотечением и отслойкой сетчатки глаза.
- Ультразвуковая факоэмульсификация. Такой метод предполагает дробление хрусталика с помощью ультразвука.
- Лазерная факоэмульсификация. Это способ удаление катаракты предполагает дробление хрусталика лазером.
Рекомендации для пациента на послеоперационный период
Удаление катаракты, является серьезным хирургическим вмешательством, так как травмирует глазное дно.
Для заживления в процессе реабилитации, пациент должен соблюдать простые правила и рекомендации лечащего врача-хирурга:
- После операции пациенту рекомендовано отказаться от поднятия тяжести, за один раз можно поднимать вес не более 4 кг, иначе может повыситься глазное давление, велик риск возникновения кровотечений, отечности сетчатки.
- Внутриглазное давление может также повысится в результате резкого наклона головы. Внутриглазное кровоизлияние может развиться в результате длительного пребывания на солнце, пляже. Пациенту следует отказаться от посещения саун, бань или длительного пребывания в горячей ванне.
- Не рекомендуется тереть глаза при сильном зуде, слезоточивости. При слезоточивости врачи рекомендуют только слегка промакивать слезы салфеткой (под глазами, не само веко).
- Выходить на улицу при сильном солнце можно только в затемненных солнцезащитных очках. Специалисты рекомендуют в первые дни после операций отложить все дела и отказаться от прогулок. Отслойка сетчатки может произойти в результате занятий динамическими видами спорта, такими как прыжки, бег, езда на велосипеде, а также катания на лыжах.
- В послеоперационный период специалисты рекомендуют отказаться от употребления спиртных напитков, а также курения. Нужно уменьшить употребление жидкости, не более 1,5 литра в день, а также исключить всю вредную пищу.
- После операции женщинам в течении месяца не рекомендуется использовать декоративную косметику. Декоративная косметика раздражает слизистую оболочку, начинается зуд и слезоточивость.
- Многие специалисты, также советуют своим пациентам в послеоперационный период отказаться от вождения автомобилем, так как зрение может незначительно искажаться.
С каждым днем послеоперационного периода список рекомендаций лечащего врача будет постепенно уменьшаться, а зрение — улучшаться.
Замена хрусталика — показания
В медицинской практике принято разделять показания к удалению катаракты на медицинские и профессионально-бытовые.
К медицинским показаниям относят:
- катаракта перезрелого характера (у людей старше 60 лет);
- набухающая катаракта;
- вывих, подвывих хрусталика;
- врожденное аномальное строение хрусталика;
- глаукома;
- патологии глазного дня при параллельных офтальмологических болезнях;
- блок хрусталика, который препятствует циркуляции жидкости внутри глазного яблока и не поддается медикаментозному лечению.
К профессионально-бытовым относят показания для операции в зависимости от специальности, в данную категорию попадают водители грузовых машин, судоводители, научные работники. В некоторых случаях оперативные вмешательства могут проводиться при остроте зрения от 0,2-0,1.
Правильная подготовка пациента
Перед проведением оперативного вмешательства по удалению хрусталика, больному необходимо пройти определенное обследование у некоторых узких специалистов и сдать лабораторные анализы.
Перед операцией необходимо сдать следующие лабораторные анализы:
- общий анализ крови;
- анализ крови на гепатит группы В и С;
- анализ крови на вирус сифилис;
- анализ крови на ВИЧ;
- электрокардиограмму.
Срок действия анализов составляет от 2 недель до 1 месяца, поэтому сначала следует определиться с датой операции, а после сдавать соответствующие анализы.
За 3 дня до операции больному рекомендуется воздержаться от употребления спиртных напитков. В день операции ограничений в приеме пищи нет, но не ранее чем за 4 часа до хирургического вмешательства.
После оперативного вмешательства лечащий врач, должен составить график профилактических приемов, а также назначить необходимые в послеоперационный период глазные капли. Для полного восстановления пациент должен строго соблюдать все предписания лечащего врача, только тогда зрение может восстановиться на все 100%.
Противопоказания
Любая операция на глаза имеет ряд ограничений, и замена хрусталика не является исключением.
Удаление катаракты с заменой хрусталика запрещено в следующих случаях:
- инфекционные заболевания;
- обострение хронического процесса;
- офтальмологические нарушения воспалительного характера;
- недавно перенесенный инсульт или инфаркт;
- период беременности или кормления грудью;
- психические расстройства, сопровождающиеся неадекватностью пациента;
- онкологические процессы в области глаз.
Запрет в проведении операции беременным женщинам и кормящим матерям объясняется тем, что во время хирургического вмешательства необходима медикаментозная поддержка пациента. Врачи назначают антибактериальные, седативные, анальгетические препараты, которые могут не наилучшим образом отразиться на состоянии женщины и ребенка.
Возраст до восемнадцати лет является относительным противопоказанием к проведению операции. В каждом случае врач принимает индивидуальное решение. Оно во многом зависит от состояния пациента.
Опасно проводить операцию при декомпенсированной глаукоме. Это может привести к кровоизлиянию и потере зрения. Хирургическое вмешательство должно проводиться после нормализации показателей внутриглазного давления.
В некоторых случаях врачи не рекомендуют проводить операцию при наличии других офтальмологических патологий, ведущих к нарушению зрения. Из-за таких заболеваний замена хрусталика может не привести к желаемым результатам.
Если у пациента отсутствует светоощущение, оперативное лечение не проводится. Это указывает на то, что в сетчатки начали развиваться необратимые процессы и хирургическое вмешательство тут уже не поможет. Если в ходе исследования выяснится, что зрение частично можно восстановить, операция назначается.
К осложняющим факторам во время оперативного лечения можно отнести:
- сахарный диабет;
- гипертоническую болезнь;
- хронические патологии;
- возраст до восемнадцати лет.
Чаще всего катаракта возникает в пожилом возрасте. У людей преклонных лет часто имеются серьезные заболевания. При некоторых из них наркоз является большим риском для здоровья. Многие современные методики подразумевают применение местной анестезии, которая не оказывает повышенную нагрузку на сердечно-сосудистую систему.
Прием препаратов после операции
В зависимости от состояния пациента и успешности операции ему могут быть назначены следующие лекарственные средства:
- Глазные капли Тобрекс. В их составе присутствует антибиотик широкого спектра действия, который призван предотвратить или остановить развитие инфекции. Он активен в отношении большинства самых распространенных бактерий, включая стафилококки и стрептококки. В небольших дозах антибиотик подавляет их рост и размножение, при повышении концентрации — вызывает гибель. После приема возможно временное снижение четкости зрения.
- Глазные капли Визидол. Этот препарат отпускается по рецепту врача. Его главное назначение — профилактика осложнений после операции по удалению или замене хрусталика. Он снимает воспаление и боль, никак не влияя при этом на внутриглазное давление. Важно! Визилол необходимо принимать с осторожность при нарушениях свертываемости крови
- Глазные капли Тимолол. Служит для профилактики глаукомы и оттока водянистой влаги глаза. За счет подобного действия снижается внутриглазное давление. Его влияние является продолжительным — эффект от закапывания сохраняется 24 часа. Важно! Тимолол не совместим с этанолом из-за риска резкого снижения артериального давления.
- Глазные капли Торбадекс. Лекарственное средство представляет собой комплексный препарат, состоящий из антибиотика и глюкокортикостероида. Он используется для профилактики и подавления инфекционного процесса, а также неинфекционного воспаления.
- Глазные капли Офтальферон. Это также комплексный препарат. Он содержит в своем составе интерферон и димедрол. Первый обладает противовирусной активностью, он влияет на иммунную систему, повышая ее реактивность. Димедрол оказывает противовоспалительное действие, снимает отек, устраняет зуд и жжение в глазах. Важными характеристиками препарата являются возможность его использования при синдроме «сухого глаза» и низкий риск побочных эффектов.
- Глазные капли Хилобак. Препарат применяется для заживления роговицы, также снимает усталость глаза. Он устраняет сухость и жжение, которые могут проявляться после операции.
- Раствор для инъекций Гемаза. Препарат представляет собой тромболитическое средство. Он способствует рассасыванию фибриновых сгустков за счет входящего в его состав фермента — протеазы. Побочные эффекты могут выражаться в небольшом отеке и гиперемии конъюнктивы.
- Водный раствор фурацилина (0,02%) или левомицетина (0.25%). Эти соединения препятствуют развитию инфекции. Растворы используют для промывания века в первые дни после операции.
- Аркоксиа. Это таблетки, которые прописывают в качестве анальгетика при болях в оперированном глазе. Также они обладают способность снимать воспаление, уменьшать жжение и жар за счет подавления синтеза простагландинов. Важно! Препарат разрешен к применению в пожилом возрасте, его действие аналогично таковому у молодых. Однако его нужно с осторожностью применять женщинам, планирующим беременность.Имеются данные, что он отрицательно влияет на фертильность. Одним из побочных эффектов препарата является незначительная нечеткость зрения.
medglaza.ru
Катаракта: причины, симптомы, лечение и профилактика, операция
Видимая картина мира у человека складывается благодаря способности глаза улавливать отраженный предметами свет. Этот свет проходит через несколько отделов глаза, их называют камерами, представляющих собой биологические линзы. Они направляют, сжимают или распространяют, т.е. фокусируют световой поток. Только при абсолютной прозрачности этих камер-линз информация появляется на сетчатке, а значит, и в мозгу. Именно безупречно скоординированная работа всех систем и достаточная прозрачность линз делает человека зрячим.
Катаракта: причины, симптомы, лечение и профилактика, операция
Что такое катаракта
Одно из проводящих свет тел, на котором фокусируется отраженный свет, – хрусталик. Он получает дозированную порцию света через зрачок и передает ее дальше в стекловидное тело, откуда изображение поступает на сетчатку.
Иногда происходит снижение прозрачности хрусталика, его частичное или полное помутнение. Это явление получило название катаракта. Термин имеет древнегреческие корни и означает «пелена воды, брызги водопада». В результате этого заболевания на сетчатку поступает все меньше света, вплоть до полного прекращения сигнала.
Разница между здоровым глазом и глазом с катарактой
Симптомы заболевания
Первая стадия заболевания при помутнении периферических отделов хрусталика может протекать и без определенных признаков. Когда же помутнение распространяется на срединную часть органа, симптомы дают о себе знать:
- понижением качества зрительного восприятия;
- уменьшением цветовосприятия – мир выглядит тусклым, краски его кажутся блеклыми;
- изменением светочувствительности – обострение зрения пасмурным днем или в сумраке и ухудшение при ярком солнечном свете;
- парадоксальной близорукостью: у людей старше пятидесяти лет, читающих с применением очков и хорошо видящих вдали без оных, вдруг начинается обратный процесс – улучшение восприятия предметов вблизи и ухудшение вдали – это очень характерный признак для поражения центра биолинзы;
- расплывчатостью, раздвоением предметов, размытостью их границ;
- изменением цвета зрачка: он выглядит более светлым, чем обычно, становится серым, желтоватым или почти белым.
Симптомы катаракты глаза
Установление диагноза не вызывает трудностей. Благодаря осмотру при помощи специального прибора – щелевой лампы – наличие катаракты доктор может определить еще до начала явной симптоматики. Ранняя диагностика – основа вовремя начатого лечения, предотвращения осложнений. Поэтому не стоит пренебрегать визитами к врачу-офтальмологу, несмотря на отсутствие жалоб и водительского удостоверения.
Причины недуга
Наиболее частой причиной катаракты является возрастные изменения зрительного аппарата. В хрусталике со временем происходит денатурация белка, этот процесс необратим. К предрасполагающим факторам свертывания протеиновой составляющей волокон ткани хрусталика относятся травмы глаза, ионизирующее облучение. Иногда причиной катаракты могут стать эндокринные заболевания, такие как сахарный диабет, или прием некоторых лекарственных препаратов, например, стероидных гормонов.
Из-за чего возникает катаракта
Возрастная катаракта – это 90% всех случаев заболевания. Изредка встречается катаракта врожденная, причинами которой признаются генетическая предрасположенность или вирусные заболевания матери в период беременности. Врожденная катаракта нередко сопровождается косоглазием, осветлением зрачка, потерей зрения. Диагноз ставится в роддоме.
Вопреки распространенному мнению, продолжительное чтение, просмотр телепередач и работа за компьютером на возникновение катаракты не влияют.
Лечение катаракты
Возникнув однажды, катаракта неуклонно развивается и увеличивается, уменьшая зрительные возможности глаза. На первых стадиях заболевания возможна поддерживающая терапия, в виде применения глазных капель. Назначенные офтальмологом лекарственные средства улучшают микроциркуляцию в глазах и на какое-то время останавливают или тормозят развитие процесса. Но вернуть хрусталику прежнюю прозрачность невозможно. Динамика помутнения биолинзы непременно возобновится рано или поздно, что без лечения обязательно приведет к потере зрения.
Стадии катаракты глаза
Поэтому в любом случае лучшее лечение этого заболевания – операция по пересадке хрусталика путем замены поврежденного на искусственный имплантат.
Операция
В настоящее время это совсем несложная и практически безболезненная процедура, проводимая в амбулаторных условиях. Метод ультразвуковой факоэмульсификации представляет собой хорошо отработанный и прекрасно зарекомендовавший себя набор последовательных действий и приемов, которые приводят к восстановлению зрения:
- пациенту в глаз закапывают обезболивающее вещество, уколов не предусмотрено;
- производят микроскопический разрез внешней оболочки глаза, чаще всего по краю радужной оболочки, не более 3 мм;
- через этот разрез поврежденный хрусталик внутри капсулы измельчают ультразвуком;
- содержимое капсулы извлекают, капсулу вычищают отсосом;
- помещают имплантат на место удаленного хрусталика.
Удаление катаракты операционным путем
Боли пациент во время операции не чувствует, в момент введения линзы ощущается небольшое давление.
Микроразрез зашивать не требуется – глаз очень хорошо регенерирует свои ткани. Продолжительность операции – 10 – 20 минут. В тот же день пациент возвращается домой, практически не меняя образа жизни.
В качестве искусственного хрусталика в большинстве случаев сегодня используют мягкие силиконовые, акриловые или гидрогелевые линзы. В случае повреждения капсулы или ее непрозрачности имплантируют твердый пластиковый имплантат.
Виды интраокулярных (внутриглазных) мягких линз
| Монофокальная | Одинаковое на всей поверхности | Да | Не решает |
| Торическая | Дифференцированное | Да | Корректирует |
| Мультифокальная | Дифференцированное | Редко | Не решает |
| Мультифокальная | Высокодифференцированное | Нет | Корректирует |
Противопоказаний к проведению такого хирургического вмешательства практически нет, в том числе и по возрасту.
Еще недавно операцию по поводу катаракты проводили после достижения ею определенной степени зрелости. Сейчас это требование не действует, считается, что можно имплантировать искусственный хрусталик уже при развитии возрастной дальнозоркости, даже не дожидаясь появления катаракты. В данном случае окончательное решение принимает пациент. А начало катаракты является абсолютным показанием к проведению операции.
Виды искусственного хрусталика глаза
По полису обязательного медицинского страхования процедуру имплантации искусственного хрусталика можно получить бесплатно, в плановом порядке.
Обычно катаракта поражает оба глаза. Оперируют глаза по отдельности, иногда с разницей в несколько месяцев или даже лет.
Видео — Как не ослепнуть при катаракте
Профилактика заболевания
Большое значение для долгой и плодотворной работы хрусталика имеет хорошее состояние сосудов глаз. Для предотвращения катаракты следует:
- беречь глаза от травм;
- избегать прямого попадания солнечных лучей на неприкрытый зрачок – с ранней весны и до поздней осени в ясную погоду надевать солнцезащитные очки хорошего качества;
- полноценно питаться, обеспечивая организм полезными веществами, – регулярно употреблять продукты, поддерживающие эластичность сосудов, например, морскую рыбу;
- не допускать появления лишнего веса или целенаправленно бороться с ожирением;
- следить за уровнем артериального давления, обязательно добиваться его снижения до возрастных норм;
- упорядочить режим труда и отдыха, обеспечить соответствующую возрасту физическую активность;
- не допускать или как можно раньше отказаться от вредных для здоровья привычек: курения, чрезмерного употребления алкоголя, малоподвижности;
- систематически и целенаправленно лечить под наблюдением специалистов хронические заболевания;
- для ранней диагностики и предотвращения осложнений рекомендуется регулярно проходить осмотр офтальмолога – не реже одного раза в 2 года, а после 65 лет и чаще.
Гимнастика для глаз
По данным Всемирной организации здравоохранения в мире насчитывается 18 – 19 миллионов человек, ослепших в результате катаракты. Это половина всех случаев потери зрения вообще. И неудивительно: операции по имплантации искусственного хрусталика стали проводить только в середине 20 века. Для нарабатывания опыта, распространения по миру и совершенствования методик потребовалось достаточно времени. В настоящее время во всех развитых странах, в том числе и в нашей, такое осложнение катаракты не грозит никому, при условии обращения к врачу.
После 60 лет помутнение хрусталика в той или иной степени наблюдается у половины населения. А после 80 – практически у каждого человека. Но сегодня это не влечет за собой неизбежную прежде потерю зрения – у каждого есть шанс сохранить отличное зрение на долгие годы.
Будьте здоровы!
linzopedia.ru