Лечение суставов - артроз, артрит, остеохондроз и многое другое
История болезни пародонтит
Хронический генерализованный пародонтит легкой степени тяжести
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Министерство здравоохранения РФ
Саратовский государственный медицинский университет
Кафедра терапевтической стоматологии
ИСТОРИЯ БОЛЕЗНИ
Диагноз: Хронический генерализованный пародонтит легкой степени тяжести
Саратов 2006
ПАСПОРТНАЯ ЧАСТЬ
Ф.И.О.:
Год рождения: 1985.
Адрес:
Место работы: студент СГТУ.
Диагноз: хронический генерализованный пародонтит легкой степени тяжести.
ДАННЫЕ РАСПРОСА
пародонтит слизистый лечение диагноз
Жалобы:
Пациент предъявляет жалобы на кровоточивость десен при чистке зубов, приеме пищи, боль в деснах, покраснение десневого края, зубные отложения.
An. morbi:
Больным себя считает в течение года, когда впервые обратил внимание на кровоточивость десен при чистке зубов. В последнее время кровоточивость усилилась, появилась боль в деснах.
An. vitae:
Гигиенический уход за полостью рта - регулярный, один раза в день, проводит с помощью средств и предметов гигиены фирмы “Colgate”.
Временные и постоянные зубы прорезывались в сроки, соответствующие физиологической норме.
Вредные привычки - курение, в течение примерно полутора лет.
В период с 6 мес. до 12 лет перенес ветряную оспу, корь, ОРЗ, ОРВИ.
Фоновые заболевания: гиперацидный гастродуоденит.
Длительного приема лекарств (антибиотиков, витаминов, гормональных препаратов, иммуномодуляторов) не проводил.
Характер питания - регулярный, рацион - с преобладанием углеводной пищи.
Профессиональных вредностей нет.
Мать в период беременности заболеваний не переносила.
Наследственный анамнез не отягощен.
Аллергологический анамнез не отягощен.
Туберкулез, сифилис, ВИЧ, гепатиты отрицает.
ОСМОТР БОЛЬНОГО
Внешний осмотр:
Кожные покровы лица и видимой части шеи - естественного цвета, выраженной асимметрии лица нет, рубцов и свищевых ходов на коже нет.
Регионарные лимфоузлы (затылочные, заушные, поднижнечелюстные, подподбородочные, лицевые, шейные, подключичные) не пальпируются.
Красная кайма губ ярко-розового цвета, увлажнена, чешуек, корочек и других элементов поражения, отека, ссадин, разрывов нет.
Осмотр преддверия полости рта:
Слизистая оболочка преддверия полости рта бледно-розового цвета, влажная, отека, морфологических элементов поражения нет.
Глубина преддверия полости рта - средняя (7мм).
Состояние и уровень прикрепления уздечек губ в пределах физиологической нормы, тяжи преддверия отсутствуют, побледнения и отхождения десны от шеек зубов при отведении нижней и верхней губ, щек, языка нет.
Прикус ортогнатический, скученности, дистопированных зубов нет.
Осмотр собственно полости рта:
Слизистая оболочка твердого неба темно-красного цвета, умеренно увлажнена, патологических элементов нет. Уровень прикрепления и длина уздечки языка в пределах физиологической нормы.
| П | ||||||||||||||||
| 8 | 7 | 6 | 5 | 4 | 3 | 2 | 1 | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | |
| 8 | 7 | 6 | 5 | 4 | 3 | 2 | 1 | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | |
| П | П | П | П |
Форма зубных дуг, форма и величина зубов соответствуют физиологической норме: положение зубов в зубном ряду не изменено, боковые зубы бледно-желтого цвета, фронтальные зубы темно-желтого, изменений толщины эмали нет, блеск эмали сохранен. Подвижность зубов I степени. На оральных поверхностях 13, 12, 11, 21, 22, 34, 33, 32, 31, 41, 42 и 43 зубов имеется наддесневой и поддесневой зубной камень.
Состояние слизистой оболочки десны:
Слизистая оболочка десен в области 14-23 и 34-44 зубов цианотична, отечна, десневой край нормальной фестончатости, десневые сосочки отечны, рыхлой консистенции; имеется кровоточивость десневой борозды в области указанных зубов I степени. Маргинальная десна цианотична, шейку зуба охватывает неплотно, альвеолярная десна не изменена.
Наличие пародонтального кармана глубиной 3 мм преимущественно в области межзубного промежутка. Пальпация десневого края безболезненна.
Дополнительные методы обследования:
1. Универсальный гигиенический индекс OHI-s:
OHI-s = (2+2+3+1+2+3):6 = 2
Результат: плохое состояние гигиены полости рта.
2. Пародонтальный индекс:
ПИ = (1+1+1+1+2+1+1+1+2+1+1+1+1+1+1+1):32 = 0,53
Результат: начальная стадия.
3. Ортопантомография:
Резорбция межальвеолярной перегородки на 1/3.
4. Анализ крови на ВИЧ: отрицательный.
5. Анализ крови на сифилис: отрицательный.
6. Заключение гастроэнтеролога: гиперацидный гастродуоденит.
Дифференциальная диагностика:
1. С катаральным гингивитом.
При катаральном гингивите не характерно наличие поддесневого зубного камня, отсутствует подвижность зубов, нет пародонтального кармана и отсутствуют изменения на рентгенограмме.
2. С пародонтитом средней степени тяжести.
Для пародонтита средней степени тяжести характерны глубина кармана до 5 мм, резорбция костной ткани межзубных перегородок до 1/2, патологическая подвижность зубов II степени. Возможны смещение зубов, появление трем, травматическая окклюзия.
ОБОСНОВАНИЕ ДИАГНОЗА
Диагноз: хронический генерализованный пародонтит легкой степени тяжести поставлен на основании
жалоб пациента на кровоточивость десен при чистке зубов, приеме пищи, боль в деснах, покраснение десневого края, зубные отложения;
данных анамнеза заболевания: больным себя считает в течение года, когда впервые обратил внимание на кровоточивость десен при чистке зубов. В последнее время кровоточивость усилилась, появилась боль в деснах;
данных анамнеза жизни: гигиенический уход за полостью рта - регулярный, один раза в день, проводит с помощью средств и предметов гигиены фирмы “Colgate”; временные и постоянные зубы прорезывались в сроки, соответствующие физиологической норме; вредные привычки - курение, в течение примерно полутора лет; в период с 6 мес. до 12 лет перенес ветряную оспу, корь, ОРЗ, ОРВИ; фоновые заболевания: гиперацидный гастродуоденит; длительного приема лекарств (антибиотиков, витаминов, гормональных препаратов, иммуномодуляторов) не проводил; характер питания - регулярный, рацион - с преобладанием углеводной пищи; профессиональных вредностей нет; мать в период беременности заболеваний не переносила; наследственный анамнез не отягощен; аллергологический анамнез не отягощен; туберкулез, сифилис, ВИЧ, гепатиты отрицает.
Данных объективного обследования: кожные покровы лица и видимой части шеи - естественного цвета, выраженной асимметрии лица нет, рубцов и свищевых ходов на коже нет; регионарные лимфоузлы (затылочные, заушные, поднижнечелюстные, подподбородочные, лицевые, шейные, подключичные) не пальпируются; красная кайма губ ярко-розового цвета, увлажнена, чешуек, корочек и других элементов поражения, отека, ссадин, разрывов нет; слизистая оболочка преддверия полости рта бледно-розового цвета, влажная, отека, морфологических элементов поражения нет; глубина преддверия полости рта - средняя (7мм); состояние и уровень прикрепления уздечек губ в пределах физиологической нормы, тяжи преддверия отсутствуют, побледнения и отхождения десны от шеек зубов при отведении нижней и верхней губ, щек, языка нет; прикус ортогнатический, скученности, дистопированных зубов нет. Слизистая оболочка твердого неба темно-красного цвета, умеренно увлажнена, патологических элементов нет. Уровень прикрепления и длина уздечки языка в пределах физиологической нормы;
| П | ||||||||||||||||
| 8 | 7 | 6 | 5 | 4 | 3 | 2 | 1 | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | |
| 8 | 7 | 6 | 5 | 4 | 3 | 2 | 1 | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | |
| П | П | П | П |
форма зубных дуг, форма и величина зубов соответствуют физиологической норме: положение зубов в зубном ряду не изменено, боковые зубы бледно-желтого цвета, фронтальные зубы темно-желтого, изменений толщины эмали нет, блеск эмали сохранен. Подвижность зубов I степени. На оральных поверхностях 13, 12, 11, 21, 22, 34, 33, 32, 31, 41, 42 и 43 зубов имеется наддесневой и поддесневой зубной камень; слизистая оболочка десен в области 14-23 и 34-44 зубов цианотична, отечна, десневой край нормальной фестончатости, десневые сосочки отечны, рыхлой консистенции; имеется кровоточивость десневой борозды в области указанных зубов I степени. Маргинальная десна цианотична, шейку зуба охватывает неплотно, альвеолярная десна не изменена; наличие пародонтального кармана глубиной 3 мм преимущественно в области межзубного промежутка. Пальпация десневого края безболезненна.
1. Универсальный гигиенический индекс OHI-s:
OHI-s = (2+2+3+1+2+3):6 = 2
Результат: плохое состояние гигиены полости рта.
2. Пародонтальный индекс:
ПИ = (1+1+1+1+2+1+1+1+2+1+1+1+1+1+1+1):32 = 0,53
Результат: начальная стадия.
3. Ортопантомография:
Резорбция межальвеолярной перегородки на 1/3.
4. Анализ крови на ВИЧ: отрицательный.
5. Анализ крови на сифилис: отрицательный.
6. Заключение гастроэнтеролога: гиперацидный гастродуоденит.
ТЕОРЕТИЧЕСКАЯ ЧАСТЬ
Пародонтит - заболевание тканей пародонта, характеризующееся воспалением с образованием пародонтального кармана и деструкцией костной ткани межзубных перегородок.
Этиология:
Основным этиологическим фактором заболеваний пародонта являются бактерии. Сейчас выделяют специфические бактерии - парадонтопатогены, содержащиеся в зубном налете, который находится в десневой борозде, на корне зуба, на поверхности соединительного эпителия. В 1 грамме налета содержится около 1011 микроорганизмов. Большинство из них является грамотрицательными анаэробами, которые вырабатывают большое количество эндотоксина.
Выделяют 5 бактериальных комплексов:
1 комплекс - локализуется в местах наибольшей деструкции пародонта, связан с глубокими пародонтальными карманами и кровоточивостью десен. В него входят: Porphiromonas gingivalis, Bacteroiodes forsithus, Treponema denticola.
2 комплекс - образует ядро налета. В него входят: Prevotella intermedia, Prevotella nigrescens, Fusobacterium nucleatum.
3 комплекс - cостоит из стрептококков: Str. oralis, Str. mitis, Str. gordonii, Str. intermedius.
4 комплекс - образован: Capnocytophaga, Eikenella corodens, Actinobacillus actinomycetemcomitans.
5 комплекс - образует поверхностные слои. В него входят: Actinomyces odontolyticus, Veilonella parvula B-serotyp, Selenomonas noxia, Actinobacillus actinomycetemcomitans, Actinomyces naeslundii.
Из них самыми парадонтопатогенными считаются: Porphiromonas gingivalis, Actinobacillus actinomycetemcomitans, Prevotella intermedia, Eikenella corodens и Fusobacterium nucleatum.
Патогенез:
При рождении полость рта ребенка - стерильна, но уже в первые часы жизни, в ней появляется микрофлора и, прежде всего, Str. salivarius, Actinomyces naeslundii. Анаэробная флора появляется в полости рта еще до прорезывания зубов.
Сразу после прорезывания зубы покрыты органической пленкой - кутикулой, сменяющейся пелликулой, состоящей из гликопротеинов, на которой постоянно фиксируются бактерии, образуя зубную бляшку. Вначале фиксация - обратимая, т.е. микроорганизмы могут быть смыты слюной, но по мере утолщения зубной бляшки фиксация становится необратимой.
Первые микроорганизмы вступают в ассоциации с микроорганизмами, выделяющими хемоаттрактанты, разрушающие пелликулу зуба и фиксирующиеся в подповерхностном слое эмали, а на них фиксируются следующие слои микроорганизмов. В процессе жизнедеятельности микроорганизмы выделяют вещества, способствующие созреванию налета, т.е. появлению в нем анаэробов. Начиная с этого момента зубная бляшка становится агрессивной, начинается деминерализация и выделение эндотоксина, повреждающего эпителий десневой борозды.
На поверхности зубной бляшки накапливается большое количество углеводов слюны, компонентов пищи и слущенных эпителиальных клеток, по мере накопления которых зубная бляшка переходит в зубной налет. В нем появляются традиционные (Str. mutans, Str. mittis, Str. sangvins) и пародонтопатогенные (Act. viscosus, Bact. melaninogenus) аэробы.
Начиная с 24 часов существования зубного налета, может начинаться патологический процесс, т.к. в нем появляются анаэробы, выделяющие эндотоксины и протеолитические ферменты (гиалуронидазу, коллагеназу, элластазу, хондроэтинсульфатазу), непосредственно повреждающие эпителиальные клетки слизистой оболочки десны. Кроме того, эндотоксин является антигеном, вызывающим запуск иммунной реакции с образованием антител.
Бактероиды выделяют еще и специфический фермент - лейкотоксин, препятствующий миграции лейкоцитов к очагу повреждения.
В результате разрушается клеточная стенка и выделяются лизосомальные ферменты. Также повреждается стенка тучных клеток - высвобождаются медиаторы воспаления:
1. Клеточные - гистамин, серотонин, простагландины, лимфокины и протеазы. Они разрушают межклеточное вещество эпителиального соединения и эпителия борозды, между клетками появляются вакуоли, через которые токсины и микроорганизмы проникают вглубь под зубо-десневое соединение, запуская реакцию воспаления в более глубоко лежащих тканях.
2. Плазматические - брадикинин, вызывающий выброс гистамина, резко повышающего проницаемость сосудов микроциркуляторного русла; калликреин, активирующий хемотаксис полиморфноядерных лейкоцитов и фактора Хагемана, вызывая стаз крови в сосудах микроциркуляторного русла и появление полиморфноядерного инфильтрата в очаге воспаления.
Повышение проницаемости сосудов приводит к пропитыванию самих стенок сосудов и периваскулярных тканей белками плазмы крови (альбуминами, фибриногенами, иммуноглобулинами), что увеличивает плотность инфильтрации десны. Все это ведет к нарушению нормальной структуры десны.
Наряду с прямым альтерирующим действием эндотоксин оказывает и иммунологическое. В ответ на попадание бактериального эндотоксина вырабатываются антитела, которые мигрируют из кровяного русла. Роль антител также осуществляют плазматические клетки, имеющиеся в тканях пародонта. В межклеточном веществе происходит реакция антиген-антитело с образованием иммунных комплексов, запускающие каскад иммунных реакций и обладающие повреждающим действием - они действуют на лейкоциты, что ведет к высвобождению лейкотоксинов, и тучные клетки, что ведет к высвобождению медиаторов воспаления.
В процессе развития хронического воспаления изменяется соотношение иммунорегуляторных факторов: если в норме и при начальных стадиях гингивита соотношение T-helper'ов к T-suppressor'ам составляет 2?7, то при развитии пародонтита - 1:1, т.е. реакция приобретает гиперергический характер.
Также играют роль сопутствующие патологии ЖКТ (гастрит, особенно гиперацидный; холецистит; панкреатит; патологии толстого кишечника; эзофагит), наличие аллергических реакций; эндокринные заболевания (сахарный диабет в 100% случаев сопровождается патологиями пародонта) и вторичный иммунодефицит.
Местные факторы усугубляют их действие. Среди них можно выделить наличие зубных отложений, ортопедических и ортодонтических конструкций, отсутстсвие контактных пунктов между зубами, частичную адентию, преобладание мягкой липкой пищи с большим количеством углеводов etc.
Классификация (принята в 1983 году Пленумом Всесоюзного Научного Общества Стоматологов СССР):
1. Гингивит:
Форма: катаральный, язвенно-некротический, гипертрофический.
Тяжесть: легкая, средняя, тяжелая.
Распространенность: локализованный, генерализованный.
2. Пародонтит:
Тяжесть: легкая, средняя, тяжелая.
Течение: острое, хроническое, обострение хронического, абсцедирование, ремиссия.
Распространенность: локализованный, генерализованный.
3. Пародонтоз:
Тяжесть: легкая, средняя, тяжелая.
Течение: хрониеское, ремиссия.
Распространенность: генерализованный.
4. Идиопатические заболевания с прогрессирующим лизисом тканей пародонта (с. Папийона-Леффевра, нейтропения, гистиоцитоз Х, некомпенсировнный сахарный диабет).
5. Пародонтомы (эпулис, фиброматоз десны).
В 2000 году на Президиуме секции пародонтологии Российской Академии Стоматологии были внесены дополнения к этой классификации - выделена отдельная форма быстро прогрессирующего пародонтита:
1. Локализованный ювенильный пародонтит.
2. Генерализованный ювенильный пародонтит.
3. Быстропрогрессирующий постювенильный пародонтит.
4. Быстропрогрессирующий пародонтит взрослых.
Типичная клиническая картина:
Пациент предъявляет жалобы на кровоточивость десен, подвижность зубов, болевые ощущения. При объективном исследовании отмечаются кровоточивость десен, отложение поддесневого зубного камня и налета, подвижность зубов. Однако основным признаком пародонтита является пародонтальный карман. Рентгенологическая картина пародонтита легкой степени характеризуется остеопорозом и деструкцией кортикальной пластинки вершин межальвеолярных перегородок. Глубина пародонтального кармана до 3,5 мм, снижение высоты межзубных перегородо менее 1/3.
ЛЕЧЕНИЕ
План лечения:
1. Определение индексов, обучение гигиене полости рта и контролируемая чистка зубов, направление на ортопантомографию, анализы, на консультации к другим специалистам.
2. Удаление мягкого зубного налета и наддесневого зубного камня, противовоспалительная терапия.
3. Устранение пародонтального кармана
Дневник лечения:
28.02.06
Было проведено обследование больного, определение индексов, проведено ортопантомографии, проведено обучение гигиене полости рта. Больной был направлен на обследование на ВИЧ и сифилис.
01.03.06
Был проведен контроль гигиены полости рта: OHI-s = 0,6 - что соответствует удовлетворительному гигиеническому состоянию полости рта.
Было проведено удаление наддесневого зубного камня ульразвуковым скейлером под аппликационной анестезией “Xylonor-spray'ем”.
Rp.: “Xylonor-spray” 15% - 10 ml.
D.S. Для аппликационной анестезии.
02.03.06
На десну в области 14-23 и 34-44 зубов была наложена биополимерная пленка «Диплен-дента» с хлоргексидином. Были даны рекомендации не удалять пленку, не употреблять пищу и горячее питье в течение 6-8 часов.
Назначены полоскания ромазуланом и наложение на слизистую десны бутадионовой мази.
Rp.: Ung. Butadioni 5% - 20,0
D.S. Для аппликаций на десну.
Rp.: Romasulani 100 ml
D.S. 1 чайную ложку препарата развести в 1 стакане теплой воды для полосканий.
Назначены витамины:
Rp.: Tab. “Quadevitum” N. 60
D.S. По 1 таблетке 3 раза в день.
03.03.06
На десну в области 14-23 и 34-44 зубов была наложена биополимерная пленка «Диплен-дента» с хлоргексидином. Были даны рекомендации не удалять пленку, не употреблять пищу и горячее питье в течение 6-8 часов.
04.03.06
На десну в области 14-23 и 34-44 зубов была наложена биополимерная пленка «Диплен-дента» с хлоргексидином. Были даны рекомендации не удалять пленку, не употреблять пищу и горячее питье в течение 6-8 часов.
05.03.06
На десну в области 14-23 и 34-44 зубов была наложена биополимерная пленка «Диплен-дента» с хлоргексидином. Были даны рекомендации не удалять пленку, не употреблять пищу и горячее питье в течение 6-8 часов.
06.03.06
На десну в области 14-23 и 34-44 зубов была наложена биополимерная пленка «Диплен-дента» с хлоргексидином. Были даны рекомендации не удалять пленку, не употреблять пищу и горячее питье в течение 6-8 часов.
07.03.06
На десну в области 14-23 и 34-44 зубов была наложена биополимерная пленка «Диплен-дента» с хлоргексидином. Были даны рекомендации не удалять пленку, не употреблять пищу и горячее питье в течение 6-8 часов.
Направлен на хирургическое лечение для проведения закрытого кюретажа с целью устранения пародонтального кармана.
14.03.06
Было проведено обследование пациента, определение индексов:
OHI-s = 0,3 - что соответствует хорошей гигиене полости рта.
PMA = 0.
ПИ = 0.
Воспалительные явления исчезли, кровоточивости десен нет.
Были даны рекомендации тщательно соблюдать гигиену полости рта, ограничить потребление углеводов, отказаться от курения, проводить санацию полости рта раз в полгода.
Пациент назначен через 6 мес. на профилактический осмотр.
ЭПИКРИЗ
Больной Захаров Анатолий Евгеньевич, 1985 года рождения, обратился на кафедру терапевтической стоматологии 28.02.06 с жалобами на на кровоточивость десен при чистке зубов, приеме пищи, боль в деснах, покраснение десневого края, зубные отложения.
Из анамнеза было выяснено, что больным себя считает больным себя считает в течение года, когда впервые обратил внимание на кровоточивость десен при чистке зубов. В последнее время кровоточивость усилилась, появилась боль в деснах. Гигиенический уход за полостью рта - регулярный, один раза в день, проводит с помощью средств и предметов гигиены фирмы “Colgate”; временные и постоянные зубы прорезывались в сроки, соответствующие физиологической норме; вредные привычки - курение, в течение примерно полутора лет; в период с 6 мес. до 12 лет перенес ветряную оспу, корь, ОРЗ, ОРВИ; фоновые заболевания: гиперацидный гастродуоденит; длительного приема лекарств (антибиотиков, витаминов, гормональных препаратов, иммуномодуляторов) не проводил; характер питания - регулярный, рацион - с преобладанием углеводной пищи; профессиональных вредностей нет; мать в период беременности заболеваний не переносила; наследственный анамнез не отягощен; аллергологический анамнез не отягощен; туберкулез, сифилис, ВИЧ, гепатиты отрицает
При объективном обследовании было выяснено: кожные покровы лица и видимой части шеи - естественного цвета, выраженной асимметрии лица нет, рубцов и свищевых ходов на коже нет; регионарные лимфоузлы (затылочные, заушные, поднижнечелюстные, подподбородочные, лицевые, шейные, подключичные) не пальпируются; красная кайма губ ярко-розового цвета, увлажнена, чешуек, корочек и других элементов поражения, отека, ссадин, разрывов нет; слизистая оболочка преддверия полости рта бледно-розового цвета, влажная, отека, морфологических элементов поражения нет; глубина преддверия полости рта - средняя (7мм); состояние и уровень прикрепления уздечек губ в пределах физиологической нормы, тяжи преддверия отсутствуют, побледнения и отхождения десны от шеек зубов при отведении нижней и верхней губ, щек, языка нет; прикус ортогнатический, скученности, дистопированных зубов нет. Слизистая оболочка твердого неба темно-красного цвета, умеренно увлажнена, патологических элементов нет. Уровень прикрепления и длина уздечки языка в пределах физиологической нормы;
| П | ||||||||||||||||
| 8 | 7 | 6 | 5 | 4 | 3 | 2 | 1 | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | |
| 8 | 7 | 6 | 5 | 4 | 3 | 2 | 1 | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 | |
| П | П | П | П |
форма зубных дуг, форма и величина зубов соответствуют физиологической норме: положение зубов в зубном ряду не изменено, боковые зубы бледно-желтого цвета, фронтальные зубы темно-желтого, изменений толщины эмали нет, блеск эмали сохранен. Подвижность зубов I степени. На оральных поверхностях 13, 12, 11, 21, 22, 34, 33, 32, 31, 41, 42 и 43 зубов имеется наддесневой и поддесневой зубной камень; слизистая оболочка десен в области 14-23 и 34-44 зубов цианотична, отечна, десневой край нормальной фестончатости, десневые сосочки отечны, рыхлой консистенции; имеется кровоточивость десневой борозды в области указанных зубов I степени. Маргинальная десна цианотична, шейку зуба охватывает неплотно, альвеолярная десна не изменена; наличие пародонтального кармана глубиной 3 мм преимущественно в области межзубного промежутка. Пальпация десневого края безболезненна.
1. Универсальный гигиенический индекс OHI-s:
OHI-s = (2+2+3+1+2+3):6 = 2
Результат: плохое состояние гигиены полости рта.
2. Пародонтальный индекс:
ПИ = (1+1+1+1+2+1+1+1+2+1+1+1+1+1+1+1):32 = 0,53
Результат: начальная стадия.
3. Ортопантомография:
Резорбция межальвеолярной перегородки на 1/3.
4. Анализ крови на ВИЧ: отрицательный.
5. Анализ крови на сифилис: отрицательный.
6. Заключение гастроэнтеролога: гиперацидный гастродуоденит.
На основании опроса, объективного исследования и дополнительных методов обследования был поставлен диагноз хронический генерализованный пародонтит легкой степени тяжести и проведено обучение стандартному методу гигиены полости рта, подбор предметов и средств гигиены, назначено общее и местное лечение, проведена профессиональная гигиена полости рта, местная противовоспалительная терапия с использованием биополимерных пленок «Диплен-дента» с хлоргексидином.
Исход заболевания: наступило выздоровление.
Были даны рекомендации тщательно соблюдать гигиену полости рта, ограничить потребление углеводов, отказаться от курения, проводить санацию полости рта раз в полгода.
Явка: через 6 мес. на профилактический осмотр.
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ
1. «Терапевтическая стоматология» Учебник/Е.В. Боровский, В.С. Иванов, Ю.М. Максимовский, Л.Н. Максимовская. - М.: «Медицина», 2001. ISBN 5-225-02777-6
2. «Патологии пародонта» - Д.А. Иванов. - М.: «Медицина», 1999.
3. Лекции кафедры терапевтической стоматологии Саратовского Государственного Медицинского Университета.
Размещено на Allbest.ru
...revolution.allbest.ru
Генерализованный пародонтит средней степени тяжести в стадии обострения
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Размещено на http://www.allbest.ru/
ИСТОРИЯ БОЛЕЗНИ
Генерализованный пародонтит средней степени тяжести в стадии обострения
Ф.И.О.
Возраст:
Профессия: пенсионер
Домашний адрес:
1. Основные жалобы пациента
генерализованный пародонтит лечение пломбирование
Жалобы при обращении: кровоточивость десен при чистке зубов и откусывании твердой пищи, подвижность зубов, гноетечение, неприятный запах изо рта.
Анамнез заболевания: первые признаки заболевания появились 26 лет назад (в 1981 г.): кровоточивость десен. После проведенного лечения - закрытый кюретаж, вакуум-терапия - положительный эффект. Наблюдается у врача-пародонтолога, лечение проходит один раз в год.
Анамнез жизни: родилась в Омске, росла и развивалась соответственно возрасту, от сверстников не отставала. Окончила 10 классов, получила высшее образование. В настоящее время находится на пенсии.
Вирусный гепатит, туберкулез, венерические болезни отрицает.
Аллергологический анамнез не отягощен. Питание 3 раза в день, регулярное, витаминизированное. Чистит зубы 2 раза в день зубной пастой «Blend-a-med», «Colgate» жесткой щеткой.
Находится на диспансерном учете по поводу артериальной гипертензии.
Ранее перенесены операции по поводу фибромиомы, катаракты левого глаза, удаление зубов (4).
Заболевание пародонта отмечает у своего отца.
Стоматологический статус: симметрия лица не нарушена. Полное смыкание губ (ротовое дыхание отсутствует). Открывание рта в полном объеме. Высота нижнего отдела не снижена. Углы рта не опущены, симметричны, ротовая щель обычных размеров, губы правильной формы.
Красная кайма губ без видимой патологии. Подбородочные и поднижнечелюстные л/у не пальпируются. Прикрепление уздечек в норме. Язык правильной формы, подвижный, безболезненный.
Твердое небо готической формы, рельеф выражен, слизистая оболочка твердого и мягкого неба бледно-розовая, без изменений. Запах изо рта. Межзубная и маргинальная десна слегка гиперемирована, плотная, при зондировании кровоточит. Положительная проба Шиллера-Писарева. При помощи градуированного пародонтологического зонда определены пародонтальные карманы зубов на верхней и нижней челюсти. На зубах определяется небольшое количество мягкого налета. Определяется наличие над- и поддесневого зубного камня. Индекс Грина-Вермильона налета = 0.46, камня = 0.26. Индекс CPITN = 2.0.
Мостовидный протез с 27 по 24, с 37 по 35.
Целостность зубных рядов нарушена, отсутствуют 26, 25, 36, 45.
Верхняя челюсть в форме полуэллипса, нижняя - параболы. Прикус патологический.
Клинический диагноз:
Основой: Генерализованный пародонтит средней степени тяжести, стадия обострения.
Сопутствующий: Артериальная гипертензия в стадии декомпенсации.
Результаты рентгеновских исследований:
На панорамной рентгенограмме определяется деструкция по смешанному типу с преобладанием вертикального типа деструкции, сопровождающейся уменьшением высоты межальвеолярных перегородок на 1/3,Ѕ длины корня в области 11, 22, 47, 46, 43, 42, 32, 34, 35; наличие костных карманов. В теле челюсти очаги остеопороза с очагами остеосклероза. Структура ткани крупно- и среднепетлистая.
Дифференциальный диагноз:
1. С гингивитом:
Отличительными признаками гингивита являются:
Выявляется чаще у детей и лиц молодого возраст
- наличие мягкого зубного налета, пищевых остатков, наддесневые твердые отложения
- сочетание гингивита с кариозными поражениями
- отсутствие пародонтального кармана
- отсутствие резорбции межзубных перегородок
- не выявляется деструкция костной ткани на рентгенограмме
2. С пародонтозом:
- отсутствие пародонтальных карманов
- отсутствие воспалительных явлений в пародонте
- хорошая фиксация зубов и незначительное количество зубных отложений
- наблюдается ретракция десен и обнажение шеек зубов с образованием клиновидных дефектов
- повышенная чувствительность шеек зубов к различным раздражителям
- склеротические изменения костной ткани; на ортопантомограмме наблюдается равномерное снижение высоты межальвеолярных перегородок без нарушения целостности кортикальной пластинки, чередование очагов остеосклероза и остеопороза
3. С идиопатическими заболеваниями:
- лизис всех тканей пародонта
- симметричность поражения (резцы, 1-е моляры)
- быстрое рассасывание костной ткани с образованием лакун за короткий промежуток времени
- резистентность к проводимому лечению, частое абсцедирование
- поражение других органов и систем (гемопоэтическая система, кости, кожа, слизистые оболочки)
Заключительный диагноз: хронический генерализованный пародонтит средней степени тяжести в стадии обострения, осложненный вторичной частичной адентией. Сопутствующее заболевание - артериальная гипертензия в стадии декомпенсации.
2. План лечения
А: Начальная
1. Консультация и обследование у врача-гастроэнтеролога, при выявлении гастроэнтеропатологии - лечение.
2. Лабораторные анализы: кровь на RW, сахар, ОАК
Местное лечение: антисептики (хлоргексидин, димексид), глюкокортикоиды в сочетании с антибиотиками, керато- и фобролитики (резорцин 20-30%, мараславин, 25%р-р хлорида цинка, 0,1%р-р новоиманина, 1%р-р йодинола). Заполнение патологических карманов мазью «МетрогилДента профессиональный» в течение 7 дней.
3. Профессиональная гигиена: снятие назубных отложений, коррекция гигиены, мотивация больной к тщательной гигиене полости рта.
4. Хирургическое лечение: кюретаж пародонтальных карманов, гингивотомия
5. Восстановление микрофлоры в полости рта: «Имудон».
Общее лечение: витаминотерапия (C, B1, A, E), антибиотикотерапия (родомицин, ровомицин, линкомицин), десенсибилизирующая терапия (глюконат Са, глицерофосфат Са).
6. Физиотерапевтические мероприятия: вакуум-массаж, УВЧ-терапия.
В: Ортопедическое лечение: избирательная пришлифовка, шинирование, рациональное протезирование.
С: Поддерживающая терапия 2 раза в год.
Рекомендовано:
1. Зубная паста LacalutActive (2 раза в сутки, в течение месяца)
2. Полоскания Хлоргексидином 0,02% (дважды в сутки в течение недели)
3. Использование флоссов
4. Зубная щетка средней жесткости
Прогнозирование эффективности проведенного лечения:
Учитывая степень тяжести и распространенность процесса, социальный статус и культурный уровень пациента можно предположить положительный результат от планируемого лечения.
3. Дневник
12.03.2007
Заполнение карты исследования пародонта, анамнестической анкеты.
Инстилляция пародонтальных карманов Хлоргексидином 0,02%. Аппликация карманов мазью «МетрогилДента профессиональный» на 20 минут. Назначено: метронидазол 0,25 (по 1 табл. на прием в течение 5 дней), линкомицин (по 0,5 2 раза в день в течение 10 дней), кларитин 10мг (по 1 табл на прием в течение 7 дней), поливитамины Витрум (по 1 табл на прием в течение 2 месяцев), диета с пониженным содержанием рафинированных углеводов.
Явка 14.03.2007
Жалобы на кровоточивость, гноетечение.
Объективно: слизистая десны отечна, гиперемирована на всем протяжении, при зондировании кровоточит. Определяется подвижность отдельных групп зубов 1-2ст, гноетечение из патологических карманов.
Диагноз: Хронический генерализованный пародонтит средней степени тяжести в стадии обострения.
Лечение: Инстилляция пародонтальных карманов Хлоргексидином 0,02%. Аппликация карманов мазью «МетрогилДента профессиональный» на 20 минут.
Явка 16.03.2007
Жалобы на кровоточивость, гноетечение.
Объективно: отек и гиперемия слизистой десны уменьшились, при зондировании кровоточит. Определяется подвижность отдельных групп зубов 1-2ст, гноетечение из патологических карманов.
Диагноз: Хронический генерализованный пародонтит средней степени тяжести в стадии обострения
Лечение: 47-Под мандибулярной анестезией Sol. Lidocaini 2% - 3мл удалена старая пломба, кариозная полость медикаментозно и инструментально обработана, наложена постоянная пломба по 1кл из фотополимера EsuSphere. Шлифовка, полировка. Инстилляция пародонтальных карманов Хлоргексидином 0,02%. Аппликация карманов мазью «МетрогилДента профессиональный» на 20 минут. Явка 19.03.2007
19.03.2007
Жалобы пациенткой отмечается улучшение
Объективно: слизистая десны слабо отечна, не кровоточит. Определяется подвижность отдельных групп зубов 1-2ст, уменьшилось гноетечение из патологических карманов.
Диагноз: Хронический генерализованный пародонтит средней степени тяжести в стадии обострения
Лечение:
Снятие твердых назубных отложений инструментальным методом в области 47, 46, 43, 42. Покрытие шеек зубов фтор-лаком.
Инстилляция пародонтальных карманов Хлоргексидином 0,02%. Аппликация карманов мазью «МетрогилДента профессиональный» на 20 минут.
Явка 21.03.2007
Жалобы пациенткой отмечается улучшение
Объективно: слизистая десны слабо отечна, не кровоточит. Определяется уменьшение подвижности зубов, уменьшилось гноетечение из патологических карманов.
Диагноз: Хронический генерализованный пародонтит средней степени тяжести в стадии обострения
Лечение: Снятие твердых назубных отложений инструментальным методом в области 32, 35, 37. Покрытие шеек зубов фтор-лаком.
Инстилляция пародонтальных карманов Хлоргексидином 0,02%. Аппликация карманов мазью «МетрогилДента профессиональный» на 20 минут.
Явка 23.03.2007
Жалобы нет
Объективно: слизистая естественной окраски, не кровоточит. Определяется значительное уменьшение подвижности зубов, гноетечения не определяется.
Диагноз: Хронический генерализованный пародонтит средней степени тяжести в стадии обострения
Лечение: 44, 46, 47 - под мандибулярной анестезией. Lidocaini 2% - 4мл полость клиновидного дефекта отпрепарирована по 5кл, наложена постоянная пломба из фотополимера EsuSphere. Шлифовка, полировка.
Явка 26.03.2007
Жалобы нет
Объективно: слизистая естественной окраски, не кровоточит. Определяется значительное уменьшение подвижности зубов, гноетечения не определяется.
Диагноз: Хронический генерализованный пародонтит средней степени тяжести в стадии обострения
Лечение: 33,34 - под инфильтрационной анестезией Lidocaini 2% - 4мл полость клиновидного дефекта отпрепарирована по 5кл, наложена постоянная пломба Vetrimer. Шлифовка, полировка.
Явка 28.03.2007
Исход: при соблюдении рекомендаций исход благоприятный.
Размещено на Allbest.ru
allbest.ru
Пародонтит
Введение
В нашей стране используется терминология и классификация болезней пародонта, утвержденные на XVI Пленуме Всесоюзного общества стоматологов.
Пародонтит - воспаление тканей пародонта, характеризующееся прогрессирующей деструкцией пародонта и кости альвеолярного отростка челюстей.
Тяжесть: легкий, средний, тяжелый.
Течение: острый, хронический, обострение, абсцесс, ремиссия.
Распространённость: локализованный, генерализованный.
Пародонтит - воспаление тканей пародонта, характеризующееся деструкцией связочного аппарата периодонта и альвеолярной кости.
Течение: хроническое, агрессивное.
Фазы процесса: обострение, ремиссия.
Тяжесть определяется по клинико-рентгенологической картине. Основным её критерием является степень деструкции костной ткани альвеолярного отростка (на практике она определяется по глубине пародонтальных карманов/ПК/в мм).
Степени тяжести: легкая (ПК не более 4 мм), средняя (ПК 4-6 мм), тяжелая (ПК более 6 мм).
Распространенность процесса: локализованный, генерализованный.
Комиссия посчитала необходимым, выделить самостоятельную группу заболеваний пародонта - агрессивные формы пародонтита (препубертатный, юношеский, быстро прогрессирующий. Последний развивается у лиц в возрасте от 17 до 35 лет).
Пародонтит хронический генерализованный
легкой степени тяжести
Развивается как осложнение неизлеченного хронического катарального гингивита и характеризуется прогрессирующей деструкцией тканей пародонта и кости альвеолярных отростков челюстей.
Клиника:
Характеризуется практически полным отсутствием неприятных субъективных ощущений у пациента, отсюда - низкая обращаемость за медицинской помощью на данной стадии развития заболевания. Больные, как правило, отмечают незначительный зуд в дёснах и кровоточивость их при механическом раздражении (при чистке зубов, приеме жесткой пищи). Общее состояние не нарушено, хотя при углубленном, целенаправленном обследовании, как правило выявляются изменения в иммунной системе, отклонения со стороны других органов и систем, патогенетически связанные с патологией пародонта. Из анамнеза следует выяснить, что заболевание начиналось постепенно, длительно протекало практически бессимптомно.
При объективном обследовании отмечается хронически слабовыраженное воспаление дёсен (отёк, кровоточивость, гиперемия). Выявляются над- и поддесневые назубные отложения (минерализованные и неминерализованные). Зубы неподвижны и не смещены.
Диагностическими критериями являются: наличие пародонтальных карманов глубиной до 3,5 мм, преимущественно в области межзубных промежутков, и начальная степень деструкции костной ткани альвеолярного отростка (рентгенологическая картина: отсутствие компактной пластинки на вершинах межальвеолярных перегородок, очаги остеопороза, расширение периодонтальной щели в пришеечной области).
Для постановки диагноза в данном случае достаточно провести расспрос пациента, осмотр полости рта, зондирование клинических карманов, оценить подвижность зубов, провести пробу Шиллера-Писарева, а также индикацию и количественную оценку «зубного» налёта. Для уточнения диагноза осуществляют рентгенологическое исследование, лучше ортопантомографию. Целесообразно сделать клинический анализ крови, а пациентам старше 40 лет - анализ крови на содержание глюкозы. Перечисленных методов, как правило бывает достаточно для диагностики хронического генерализаванного пародонита легкой степени, если он не сопровождается патологией внутренних органов, выраженными окклюзионными нарушениями и т.д.
Лечение:
Проводят в 3-4 посещения. Сначала после антисептической обработки дёсен производят тщательное удаление зубных отложений. Целесообразны аппликации на дёсны антимикробных и противовоспалительных препаратов. Из антимикробных средств в данном случае эффективны 0,06% раствор хлоргексидина, метронидазол (трихопол). Из противовоспалительных средств предпочтение отдают нестероидным противовоспалительным препаратам (НПВП)- ацетилсалициловой кислоте, индометацину, ортофену.
Пациента обучают правилам гигиены полости рта, помогают выбрать зубную щетку и зубную пасту, дать рекомендации по пользованию флоссами. На данном этапе следует рекомендовать зубные пасты, обладающие противовоспалительным и антимикробным действием, а также ротовые ванночки с растворами антисептиков, отварами ромашки, шалфея, календулы.
Хорошие результаты даёт физиолечение: КУФ на область дёсен (антибактериальный эффект), анод-гальванизация, электрофорез лекарственных веществ с анода (хлорида кальция витамина В1), ЭП УВЧ в олиготермической дозе, местная гипотермия, излучение гелий-неонового лазера, плазменный поток аргона (противовоспалительный эффект).
Пародонтит, как правило, сопровождается функциональной перегрузкой зубов, поэтому пациента необходимо направить на консультацию к врачу ортопеду для проведения избирательного пришлифовывания и других видов ортопедического лечения.
Во второе, третье и четвертое посещения (с интервалом в 1-2 дня) проверяют уровень гигиены полости рта, продолжают снятие назубных отложений, аппликации паст на основе метронидазола и НПВП. После купирования воспалительных явлений производится выскабливание грануляций - кюретаж. Эта процедура позволяет улучшить отдалённые результаты лечения.
После проведения описанного курса лечебных манипуляций, как правило, заболевание переходит в стадию ремиссии.
Контрольный осмотр назначают через 3-6 месяцев.
Пародонтит хронический генерализованный
средней степени тяжести
Представляет собой результат дальнейшего прогрессирования воспалительно-дистрофического процесса в пародонте. Эта стадия болезни характеризуется более выраженной клинической симптоматикой и ощутимыми нарушениями функции зубочелюстной системы, что заставляет пациента обратиться за медицинской помощью.
Клиника:
Характеризуется жалобами на кровоточивость дёсен, иногда - болезненность, неприятный запах изо рта, подвижность и смещение зубов. Общее состояние, как правило, не нарушено, хотя при углубленном обследовании выявляются изменения в иммунной системе, признаки эндогенной интоксикации, отклонения со стороны других органов и систем.
При осмотре полости рта выявляются признаки хронического воспаления дёсен: гиперемия, кровоточивость, может быть гнойное отделяемое из клинических карманов. Имеются над- и поддесневые отложения. Как правило, наблюдается подвижность зубов I-II степени, возможно смещение их.
Диагностическими критериями, позволяющими поставить диагноз “пародонтит хронический генерализованный средней степени тяжести», являются: наличие пародонтальных карманов глубиной до 5 мм и резорбция костной ткани альвеолярного отростка по рентгенограмме на 1/3-1/2 высоты межзубной перегородки.
Для обследования пациента и постановки диагноза в данном случае мы рекомендуем выполнить следующий объем диагностических манипуляций: расспрос, осмотр, зондирование клинических карманов, оценка подвижности зубов, проба Шиллера-Писарева, индикация и оценка «зубного» налета. Обязательно нужно провести рентгенологическое исследование (ортопантомографию). Кроме того, нужно сделать клинический анализ крови и анализ крови на содержание глюкозы. Пациента необходимо проконсультировать у стоматолога ортопеда, а по показаниям - у врача-терапевта-интерниста.
Курс лечения хронического генерализованного пародонтита средней степени тяжести состоит из 6-10 посещений в течение 20-30 дней.
Терапия направлена в первую очередь на устранение пародонтопатогенных факторов (снятие назубных отложений, избирательное пришлифовывания зубов, пластика преддверия и уздечек и т.д.), а также на купирование воспалительных явлений в дёснах, ликвидацию пародонтальных карманов, стабилизацию защитных рядов, нормализацию трофики, микроциркуляции и защитных реакций в тканях пародонта.
В первое посещение после обследования и составления плана комплексной терапии проводят антисептическую обработку десен 0,06% раствором хлоргексидина, 1% раствором перекиси водорода, 0,2% раствором фурацилина. Затем удаляют наддесневые и доступные поддесневые назубные отложения. Обычно снятие назубных отложений производят в 2-3-4 посещения, хотя допускается проведение этой процедуры в одно посещение.
Пациента обучают правилам гигиены полости рта, помогают выбрать зубную щетку и зубную пасту, дать рекомендации по пользованию флоссами. На данном этапе следует рекомендовать зубные пасты, обладающие противовоспалительным и антимикробным действием. В домашних условиях пациенту также рекомендуют делать ротовые ванночки с раствором фурацилина (1:5000), хлоргексидина 0,06%, отварами ромашки, шалфея, календулы 3-4 раза в день по 20 минут после еды.
Контроль гигиены полости рта должен осуществляться на протяжении всего курса лечения.
В это же посещение решают вопрос об удалении разрушенных зубов, зубов с подвижностью III степени, замене неполноценных пломб, неправильно изготовленных протезов, избирательном пришлифовывании зубов.
Заканчивается первое посещение аппликацией на десну и введением в клинические карманы пасты, состоящей из антимикробного препарата (метронидазола) и нестероидного противовоспалительного препарата (аспирина, ортофена и т.д.). При выраженном гноетечении целесообразно также местное применение протеолитических ферментов (трипсина, стоматозима, имозимазы), сорбентов (гелевина, дигиспона).
Внутрь назначают метронидазол: в первый день - по 0,5 г2 раза (с интервалом в 12 часов), во второй день - по 0,25 г 2 раза (через 8 часов). Препарат принимается во время или после еды.
Проводимое лечение целесообразно сочетать с физиотерапевтическими процедурами, обладающими антимикробным и противовоспалительным действием: КУФ, гидромассаж дёсен, анодгальванизация или электрофорез лекарственных веществ с анода, местная гипотермия и т.д.; на курс - 3-7 процедур. Во второе посещение (через 2-3 дня) оценивают выполнение пациентом рекомендаций по гигиене полости рта, для этого проводят окрашивание налета йод-йодо-калиевым раствором. Продолжают удаление доступных назубных отложений, промывание карманов растворами антисептиков из шприца с затупленной иглой, аппликации на десны и введение в карманы смеси метронидазола и одного из НПВП.
После купирования воспалительных явлений в деснах приступают к ликвидации пародонтальных карманов. При пародонтите средней тяжести с этой целью производят «открытый» кюретаж. В условиях поликлиники эту операцию целесообразно делать на одном сегменте челюсти, т.е. в области шести зубов, в условиях стационара - в области всех зубов одной челюсти. Завершается «открытый» кюретаж наложением десневой защитной повязки на 1-2 суток.
«Домашние» рекомендации: на область послеоперационной раны - холод, антисептические ротовые ванночки, тщательный гигиенический уход за полостью рта, ограничение употребления грубой, острой и раздражающей пищи.
В последующие посещения осуществляется контроль качества произведенных раннее операций и «открытый» кюретаж пародонтальных карманов в области других зубов, желательно на фоне антибактериальной терапии.
После снятия назубных отложений, устранения других пародонтопатогенных факторов, купирование воспалительного процесса в десне и ликвидации пародонтальных карманов пародонтит переходит в стадию ремиссии.
На данном этапе лечебные мероприятия должны быть направлены на нормализацию микроциркуляции, нервной трофики и гомеостаза тканей пародонта. Хотя в значительной степени эти процессы нормализуются самостоятельно после ликвидации микробной атаки и воспалительного процесса в тканях пародонта.
Обычно для решения перечисленных выше задач назначают физиолечение (5-10 процедур на курс): катод-гальванизацию или электрофорез с катода никотиновой кислоты, экстракта алоэ, гепарина и т.д., дарсонвализацию дёсен, ИНГЛ, ЭП УВЧ в олиготермической дозе, местную гипо-гипертермию. Допустимо также инъекционное введение витаминов, стимулирующих и других лекарственных препаратов по переходной складке (на курс 10-12 инъекций).
После окончания курса лечения пациента берут на диспансерное наблюдение и назначают контрольный осмотр через 2-3 месяца.
Все последующие лечебно-профилактические мероприятия должны быть направлены на поддержание защитных сил пародонта и предупреждения образования назубных отложений. С этой целью проводят периодические контрольные осмотры и курсы «поддерживающей» терапии с интервалов 2-3, а затем 5-6 месяцев. Их основная цель - контроль гигиены полости рта, своевременное удаление назубных отложений, стимуляция трофики, микроциркуляции и защитных сил тканей пародонта с целью профилактики обострения и дальнейшего прогрессирования заболевания.
Пародонтит хронический генерализованный тяжёлой степени.
Является запущенной, часто «терминальной» стадией воспалительно-дистрофического процесса в пародонте. Лечение в данном случае, к сожалению, обычно малоэффективно, приводит лишь к кратковременному улучшению и требует от врача и пациента значительных усилий, чтобы на какое-то время сохранить относительную полноценность зубочелюстной системы и отсрочить потерю зубов.
Клиника:
Характеризуется жалобами на кровоточивость и болезненность десен, неприятный запах изо рта, подвижность и смещение зубов, затруднённое пережёвывание пищи. Как правило, нарушается общее состояние пациента. При углубленном обследовании выявляются эндогенная интоксикация, изменения в иммунной системе, отклонения со стороны внутренних органов, патогенетически связанные с воспалительно-дистрофическим процессом в пародонте.
При объективном обследовании определяется выраженное хроническое воспаление дёсен с гноетечением из пародонтальных карманов, периодическими обострениями и абсцедированием. Имеются над- и поддесневые назубные отложения. Отмечается выраженная травматическая артикуляция, патологическая подвижность зубов II-III степени, их смещение.
Диагностическими критериями, позволяющими поставить диагноз «пародонтит хронический генерализованный тяжелой степени», являются: наличие пародонтальных карманов глубиной более 5 мм и резорбция костной ткани альвеолярного отростка по рентгенограмме более, чем на Ѕ длинны корня, возможно полное отсутствие костной ткани.
При обследовании таких больных для постановки диагноза и составления плана лечения выполняют следующий объем диагностических манипуляций: расспрос, осмотр, зондирование пародонтальных карманов, определение подвижности зубов, индикация и количественная оценка «зубного» налёта. Проводится проба Шиллера-Писарёва. Как и при других формах пародонтита, следует произвести рентгенологическое исследование (ортопантомографию). Делается клинический анализ крови и анализ крови на содержание глюкозы. Пациента консультируют у стоматолога-ортопеда и у терапевта-интерниста.
Курс лечения состоит из 8-12 посещений и продолжается 20-40 дней в зависимости от состояния зубочелюстной системы и выбранной тактики лечения.
В первое посещение, после обследования пациента и постановки диагноза, намечают план санации полости рта и лечения патологии пародонта, определяют какие зубы подлежат удалению (как правило, при глубине кармана свыше 8мм). Совместно со стоматологом ортопедом планируют ортопедическое лечение (избирательное пришлифовывание, временное шинирование, непосредственное протезирование, изготовление постоянных протезов с шинирующими элементами и т.д.)
В первые 3-4 посещения снимают назубные отложения, обрабатывают пародонтальные карманы растворами антисептиков, делают аппликации на дёсны или вводят в карманы пасты содержащие антисептики, метронидазол, НПВП, протеолитические ферменты (при составлении паст следует учитывать совместимость препаратов).
В данном случае показано назначение антибактериальной терапии:
Метронидазол - по схеме: в первый день - по 0,5 г 2 раза (с интервалом в 12 часов), во второй день - по 0,25 г 3 раза (через 8 часов), в последующие 4 дня - 0,25 г 2 раза (через 12 часов). Препарат принимают во время или после еды.
При упорном гноетечении из пародонтальных карманов, а также при наличии сопутствующей общесимптоматической патологии назначают антибиотики, лучше линкомицин - по 0,5 г 4 раза в день (с интервалом 6 часов) за 1-2 часа до еды (в капсулах) в течение 5-7-10 дней.
Параллельно с медикаментозной терапией назначают физиолечение (на курс 5-7 процедур): КУФ, ИГНЛ, анодгальванизация, гидротерапия.
Пациента обучают правилам гигиены полости рта, дают рекомендации по чистке зубов, помогают выбрать зубную щётку и зубную пасту, учат пользоваться флоссами. На данном этапе следует отдать предпочтение зубным пастам, обладающим противовоспалительным и антимикробным действием. В домашних условиях пациенту также рекомендуют делать ротовые ванночки с 0,06% раствором хлоргексидина, 0,2% раствором фурацилина, 1% раствором перекиси водорода, отварами ромашки, шалфея, календулы 3-4 раза в день по 20 минут после еды.
Контроль гигиены полости рта должен осуществляться на протяжении всего курса лечения.
После купирования воспалительных явлений делают лоскутные операции (одномоментно в области 6-8 зубов) с коррекцией края десны и применением средств, стимулирующих репаративный остеогенез. Главная цель оперативного вмешательства - устранение пародонтальных карманов.
По окончании описанного выше лечения проводят мероприятия, нормализующие микроциркуляцию и гомеостаз в тканях пародонта: физиолечение, инъекции лекарственных веществ в переходную складку, препараты общего воздействия. Обязательным является ортопедическое лечение, которое планируют с учётом функционального состояния тканей пародонта и зубочелюстной системы в целом.
Следует признать, что, несмотря на применение всего арсенала средств и методов пародонтальной терапии, лечение пародонтита тяжелой степени редко бывает успешным и к длительной ремиссии не приводит. Поэтому усилия стоматологов и сан-просвет работа должны быть направлены в первую очередь на выявление и лечение ранних стадий воспалительной патологии пародонта - хронического катарального гингивита и пародонтита легкой степени.
Пародонтит в стадии ремиссии
После адекватного комплексного лечения хронического генерелизованного пародонтита наступает стадия ремиссии. Это состояние расценивается не как выздоровление, а как остановка или замедление развития патологического процесса (в первую очередь атрофии альвеолярного отростка) на том уровне, на котором было начато лечение.
Клинически пародонтит в стадии ремиссии проявляется отсутствием жалоб; десна бледно-розового цвета, плотно прилегает к зубам, воспалительные явления отсутствуют, шейки зубов обнажены, клинические карманы не определяются
Диагностическими критериями пародонтита хронического генерализованного, стадия ремиссии являются : имевший место, по данным анамнеза, пародонтит с проведённым комплексным лечением (включая хирургические и ортопедические методы); отсутствие клинических карманов и воспалительных явлений в дёснах; на рентгенограмме альвеолярного отростка - признаки стабилизации процесса: уплотнение костной ткани межзубных перегородок, исчезновение явлений остеопороза, восстановление вертикальных пластинок.
Прогноз хронического генерализованного пародонтита
Несмотря на применение широкого арсенала средств и методов лечения, комплексная терапия хронического генерализованного пародонтита бывает эффективной далеко не всегда.
Ухудшают прогноз следующие факторы:
невыполнение пациентом рекомендаций врача, в первую очередь неудовлетворительная гигиена полости рта;
наличие тяжелой сопутствующей патологии, резко снижающей защитные силы пародонта и организма в целом.
При решении о сохранении или удалении того или иного зуба неблагоприятными в прогностическом отношении считают следующие клинические ситуации:
потеря более 50% костной ткани, неравномерная вертикальная резорбция кости, наличие костного кармана;
глубина пародонтального кармана более 8 мм;
локализация очага поражения в области бифуркации;
подвижность зуба III степени;
окклюзионная травма.
Заключение
В написанном мною реферате я стремилась осветить актуальные вопросы терапевтической стоматологии. Главной задачей была практическая направленность информации, желание ознакомится с методиками лечения одного из распространённых стоматологических заболеваний - пародонтита. Стремилась обобщить данные о новых разработках и технологиях, информация о которых до практических врачей-стоматологов зачастую доходит с опозданием и, к сожалению, не всегда достоверна.
Page 2
16
РЕФЕРАТ
НА ТЕМУ: Хронический колит
2009
Хронический колит (Colitis chronica)
Клиника. При хроническом колите больных наиболее часто беспокоят чувство давления, тяжести и распирания в животе, боль схваткообразного (колики) характера, которая нередко сопровождается или заканчивается позывами к дефекации. Во многих случаях боль, предшествующая опорожнению кишки, может достигать чрезвычайной интенсивности. При поражении поперечной ободочной кишки может наблюдаться сильная боль, возникающая тотчас после еды, обусловленная, по-видимому, давлением наполненного желудка. Иногда боль продолжается и спустя 1--2 ч после дефекации.
Понос более характерен для правостороннего колита (в процесс вовлечен и нижний отдел тонкой кишки). При левостороннем колите нередко в результате спазма дистального отдела сигмовидной или прямой кишки (проктосигмоидит) наблюдается запор. Весьма часто застой каловых масс в воспаленном отделе кишки вызывает повышение выделения экссудата слизистой оболочкой. В связи с этим у больных несколько раз в день выделяется небольшое количество кала со слизью, часто с кровью, что получило название ложного поноса.
Стул при хроническом колите обычно нечастый (3--5 раз в сутки) и у некоторых больных своеобразный: возникает каждый раз вскоре после еды («послеобеденный понос»), что часто встречается при выраженном трансверзите, или рано утром («понос-будильник»). Позывы на опорожнение могут появляться при быстром изменении положения тела, сотрясении, прыжках, действии холода, волнениях, особенно отрицательных эмоциях.
Испражнения обычно зловонные, так как часто преобладают гнилостные процессы; при бродильной диспепсии наблюдается обильное выделение каловых масс резко кислого запаха с большим количеством пузырьков углекислого газа. Часто в кале обнаруживается слизь, гной и кровь: при высоком колите (тифлите) перемешанные с каловыми массами, а при нисходящем (сигмоидите) располагающиеся на их поверхности. Большое количество неизмененной крови, а также профузные кишечные кровотечения характерны для неспецифического язвенного колита. При слизисто-перепончатой колике, условно относимой к колиту, характерно отделение с калом большого количества слизи часто в виде пленок и трубчатых слепков кишки. При гнойном и особенно дифтерийном колите в кале наряду с гноем и кровью могут быть обнаружены обрывки слизистой оболочки.
Физическими признаками колита являются обложенный сероватым или коричневым налетом язык, обычно с отчетливыми отпечатками зубов по краям, и неприятный запах изо рта.
Живот в одних случаях (чаще при поносе) втянут, в других (особенно при запоре) несколько вздут, причем вздутие нередко более выражено в подреберных и боковых областях.
При пальпации живота отмечается болезненность по ходу толстой кишки, при сегментарном колите -- соответственно пораженному отрезку кишки. Отрезки толстой кишки, как правило, спазмированы (сигмовидная кишка может достигать толщины карандаша). Нередко спазмирование кишки возникает или усиливается при пальпации.
При наличии сопутствующего энтерита в слепой кишке часто отмечается плеск. Значительно реже при энтероколите плеск определяется и в дистальных отделах толстой кишки, в том числе и в сигмовидной. При запоре в ней могут прощупываться скопления кала («каловые камни»).
При развитии периколита, что чаще встречается в области слепой и сигмовидной кишок, подвижность последних нарушается, попытка их смещения при пальпации вызывает сильную боль, а сами отрезки часто уплотнены, иногда бугристы, что может вызвать подозрение на опухоль.
При язвенном колите (в основном нисходящей и сигмовидной кишок) отрезки при пальпации неравномерно уплотнены, резко болезненны,
В некоторых случаях наблюдаются изменения со стороны мочеполовой системы: развивается энтероренальный синдром, пиелит, пиелоцистит, снижается половое влечение, возникает импотенция, у женщин нарушается менструальный цикл. Иногда отмечаются патологические явления со стороны нервной системы (периодическое головокружение, головная боль, синдром ипохондрии).
При хроническом колите часто наблюдается прогрессирующее исхудание, слабость, быстрая утомляемость, снижение, иногда утрата трудоспособности. К общим явлениям следует отнести и развитие гиповитаминозов (сухость и шелушение кожи, появление трещин в углах рта, снижение зрения в вечернее время, в тяжелых случаях признаки геморрагического диатеза и т. д.).
В ряде случаев хронический колит может иметь стертое клиническое течение, когда присутствуют лишь некоторые из указанных выше признаков либо признаки имеют слабо выраженный характер. В связи с этим больные не обращают внимания на них и длительное время не обращаются за медицинской помощью.
Диагноз. Для диагностики колита большое значение имеют лабораторные и инструментальные методы исследования.
О хроническом колите свидетельствует наличие в кале слизи, гноя, крови, в том числе и скрытой (реакции Вебера, Грегерсена, Тевенона -- Ролана и др.), лейкоцитов, эпителиальных клеток, эритроцитов, члеников паразитов и их яиц, простейших. Имеет значение также наличие в кале растворимого белка, свидетельствующего о воспалительной природе заболевания (проба Трибуле), органических кислот и аммиака, образующихся при усилении гнилостных процессов в кишках (проба Гуаффона); повышенное содержание энтерокиназы и щелочной фосфатазы, вырабатываемых тонкой кишкой. В норме они разрушаются в толстой кишке, в связи, с чем определяются в кале в незначительном количестве, а при колите вследствие изменения физико-химических процессов в толстой кишке их инактивация нарушается.
Рентгенологическое исследование, особенно ирригоскопия, в том числе в сочетании с последующим введением в кишку кислорода после ее опорожнения от бария сульфата (метод двойного контрастирования), дает возможность уточнить диагноз колита (рис. 31). Таким путем можно определить не только форму кишки, но и проследить за рельефом ее слизистой оболочки.
При сигмоидите, проктосигмоидите и неспецифическом язвенном колите большую диагностическую, ценность приобретает ректороманоскопия, дающая возможность осмотреть слизистую оболочку толстой кишки на расстоянии 25--30 см от анального отверстия. При этом выявляются гиперемия, отечность, тусклость слизистой оболочки, наслоения слизи, гноя, кровоизлияния, незначительная кровоточивость, эрозии, язвы.
Некоторое значение приобретает исследование процессов всасывания в дистальном отделе толстой кишки путем введения через длинный катетер в просвет толстой кишки через анальное отверстие. 20 мл 2--4 % раствора кадия йодида и определение, его выделения со слюной. В норме ректальное йодокалиевое время составляет 5--8 мин, а при нисходящем (дистальном) колите значительно затягивается.
Панколит (диффузный колит) в период обострения сопровождается неприятным вкусом во рту, снижением либо потерей аппетита, разлитой болью по ходу толстой кишки, периодически усиливающейся и приобретающей характер колики, а иногда сопровождающейся рефлекторными явлениями со стороны сердца: сердцебиением,реже -- болевыми ощущениями.
Обычно в период обострения стул учащается до 3--5 раз в сутки. При более выраженном поражении дистальных отделов кишки возможны ложные болезненные позывы. Испражнения часто имеют вид «коровьих», перед дефекацией боль усиливается и нередко заканчивается императивным позывом к опорожнению. Иногда боль продолжается некоторое время (1--2 ч) после дефекации.
В одних случаях жидкий стул появляется вскоре после приема пищи, в других -- позывы к дефекации и выделение жидких зловонных испражнений возникают спустя 6--7 ч после еды, когда основная масса остатков пищи поступает в толстую кишку, иногда это наблюдается рано утром («понос-будильник»).
Больные часто бледны, пониженного питания. Язык обложен грязно-серым налетом, по его краям видны отпечатки зубов, нередко отмечается неприятный запах изо рта.
При пальпации живота определяется болезненность по ходу толстой кишки, иногда более резко выраженная в каком-либо из ее отрезков, обычно спазмированных.
Рентгенологически -- неравномерная гаустрация толстой кишки, местами стойкие спазмы, расширения со скопившимся в них контрастным веществом, часто перистальтика резко усилена, иногда из-за спазмов угнетена.
Сегментарный колит. При длительном существовании хронического колита, который, как правило, протекает годами и десятилетиями, максимальная выраженность воспалительного процеса часто наблюдается в отдельных участках толстой кишки (сегментарный колит-тифлит, трансверзит, сигмоидит, проктит, угловой колит лево- и правосторонний), причем нередко они могут сочетаться между собой (проктосигмоидит).
Тифлит, или тифлоколит, является одной из частных форм сегментарного колита, при котором воспалительный процесс в основном сосредоточен в слепой кишке. Боль обычно локализуется в правой паховой области, иррадиирует в надчревную и поясничную области, иногда под правую лопатку и в бедро. Часто обострение тифлита сопровождается повышением температуры тела, тошнотой и рвотой, что в подобных случаях нередко наводит на мысль об аппендиците. При тифлите обычно наблюдается жидкий стул (с перемешанной с калом слизью) несколько раз в сутки. Иногда при стазе в слепой кишке отмечается задержка стула.
При физическом обследовании -- слепая кишка резко болезненная, часто несколько раздутая, урчащая. В иных случаях она неравномерно спазмирована. В связи с часто развивающимся перитифлитом попытка при пальпации отвести (сдвинуть кнутри) слепую кишку сопровождается значительным усилением боли (это же бывает и в случаях сопутствующего тифлиту мезаденита). При тифлите в патологический процесс особенно часто вовлекаются желчные пути и печень (хронический гепатит, холангит).
Хронический тифлит характеризуется длительным течением. При обострении запор сменяется поносом. Существенную помощь в распознавании тифлита оказывает рентгенологическое исследование.
Сигмоидит и проктосигмоидит чаще развиваются после перенесенного острого инфекционного колита, в первую очередь дизентерийного. Однако возможно постепенное их развитие, особенно при привычном запоре, злоупотреблении клизмами при геморрое, часто осложняющемся воспалительным процессом варикозно расширенных вен. Наконец, наблюдаются случаи сигмоидита аллергического происхождения,
В случаях острого сигмоидита или при выраженном обострении хронического наблюдаются головная боль, боль в суставах, часто слабость мышц, повышение температуры тела, диспепсические явления (потеря аппетита, тошнота), а главное -- боль в левой паховой области, распространяющаяся в спину, в задний проход, в левую ногу. Стул, вначале оформленный, в дальнейшем приобретает характер ложного поноса и, теряя каловый характер, становится скудным, водянистым, с примесью слизи, гноя и крови; часто отмечаются тенезмы.
При физическом обследовании живота определяется спазмированная, резко болезненная сигмовидная кишка. При наличии перисигмоидита попытка ее сдвинуть резко усиливает боль, иногда удается прощупать воспалительную опухоль. В случаях язвенного сигмоидита кишка при пальпации неравномерно бугриста и болезненна.
Большое диагностическое значение имеет ректороманоскопия и ирригоскопия.
Трансверзит является более редкой формой сегментарного колита. Чаще развивается на почве стаза, обусловленного птозом поперечной ободочной кишки (который может быть проявлением общего колоптоза) либо наличием спаек в левом отделе толстой кишки, препятствующих ее опорожнению. Для трансверзита характерна боль в пупочной и лобковой областях с иррадиацией в спину и боковые области живота. Характерно возникновение боли вскоре после приема особенно обильной пищи с появлением вслед за тем императивных позывов к дефекации («послеобеденный понос»).
При пальпации отмечается выраженная болезненность по ходу поперечной ободочной кишки, часто спазмированной, уплотненной, а в период затишья процесса нередко раздутой, что иногда видно и при осмотре.
Существенно для уточнения диагноза рентгенологическое исследование (ирригоскопия).
Ангулит, или угловой сегментарный колит, локализуется либо в правом, либо в левом изгибе поперечной ободочной кишки.
Больные жалуются на постоянную (иногда преходящую) боль в боковых областях живота, которая может иррадиировать вверх -- в печень, в правую лопатку либо в область сердца, в особенности при левостороннем угловом колите, на чувство тяжести, распираний. Нарушение стула, как при трансверзите. Пальпаторно не всегда получают отчетливые данные, поэтому большое значение приобретает рентгенологическое исследование.
Хронический колит, характеризующийся нарушением тонуса толстой кишки (спастический компонент), следует дифференцировать со спастической колопатией (синдромом, раздраженной толстой кишки), развивающейся на почве интероцептивных нарушений со стороны высших отделов нервной системы с вегетативной дисфункцией. Синдром раздраженной толстой кишки по своим проявлениям напоминает клинику хронического колита (боль в нижнебоковых отделах живота, нарушение опорожнения кишок, вздутие живота и пр.), однако дополнительные методы исследования, в частности колоноскопия, не выявляют органических изменений.
Трудоспособность. В связи с запросами трудовой экспертизы целесообразно условно выделить три степени тяжести хронического колита: легкую, среднюю и тяжелую.
При легкой форме хронического колита (энтероколита) боль наблюдается обычно при обострении, стул неустойчив, в кале периодически обнаруживается слизь. Общее питание существенно не нарушается. Обострения нечасты. Больные трудоспособны при условии, что их обычная работа не препятствует регулярному приему пищи, не связана с резкими движениями, сотрясением тела. При обострении они нуждаются в лечении с освобождением от трудовой деятельности, при нерезко выраженных обострениях лечение возможно без отрыва от работы (если она не препятствует проводимому лечению и соблюдению режима лечебного питания).
При колите (энтероколите) средней тяжести болевой синдром выражен нерезко, стойкий, во время обострений может достигать значительной интенсивности. Стул, как правило, нарушен. Питание больных понижено, при пальпации живота отмечается выраженная болезненность по ходу толстой кишки. Трудоспособность больных ограничена. Они нуждаются в трудоустройстве; работа не должна быть связана со значительным физическим напряжением, сотрясением тела, охлаждением и воздействием токсических промышленных факторов, особенно действующих на пищевой канал (ртуть, свинец, фосфор и др.). Характер трудовой деятельности не должен препятствовать регулярному приему пищи. В связи с этим больному противопоказаны командировки, ночные и суточные дежурства и т. п. Ограничение трудовой деятельности больного часто обусловливает необходимость его перевода (особенно лиц физического труда) на инвалидность III группы.
При тяжелой форме колита (энтероколита) болевой синдром интенсивный и стойкий, стул жидкий, в кале слизь, нередко кровь и гной. Аппетит снижен, нередко отмечается депрессия. Как правило, резко снижено питание, часто имеют место поражения других звеньев системы пищеварения, а иногда и органов кровообращения. Работоспособность больных обычно длительно утрачена (инвалидность II и даже I группы).
Лечение комплексное -- полупостельный режим (в первое время целесообразен даже в нетяжелых случаях), лечебное питание, лекарственная и физическая терапия, включая курортное лечение.
В период обострения хронического колита больные освобождаются от трудовой деятельности, первое время пребывают большую часть дня в постели, что позволяет уменьшить энергетические затраты организма и дает возможность первоначально назначить малокалорийную диету, тем самым временно несколько разгрузить кишки. В дальнейшем режим постепенно расширяется, и при выраженном улучшении больной может продолжать лечение, возобновив трудовую деятельность при условии, что она не связана с резкими физическими движениями, напряжением брюшного пресса, сотрясением тела, поднятием тяжести и не препятствует регулярному приему пищи.
Лечебное питание назначается с учетом функционального состояния кишок и выраженности воспалительного процесса. Особенно важное значение имеет дифференциация лечебного питания в зависимости от преобладания бродильных или гнилостных процессов в кишках. При хроническом колите без резкого усиления бродильных и гнилостных процессов назначают диету № 4.
В период обострения хронического колита или энтероколита разрешаются крепкий чай, черный кофе, протертый творог, кефир и простокваша. Слизистые супы из риса, овсяной, перловой и манной круп готовят на воде с добавлением нежирного мясного бульона. Мясо и рыба могут быть включены в меню в вареном и рубленом виде (паровые котлеты или мясные фрикадели и кнели). В качестве гарнира дают протертые каши: рисовую, овсяную, манную, тоже приготовленные на воде. Кроме того, разрешаются сухари из пшеничной муки или черствая булка, кисели и желе из черной смородины, черники и вишни.
При выраженных бродильных процессах введение углеводов ограничивается до 150--200 г в день; назначается диета № 4а. Из пищевого рациона исключаются сырые овощи, бобовые, неочищенные фрукты, изюм, чернослив; ограничиваются каши и сухари. Рекомендуется свежий творог, мясные паровые котлеты (без хлеба). Ограничение белков, как правило, существенно не отражается на интенсивности процессов гниения, поэтому лечебный режим с ограничением белков при хроническом колите (особенно при выраженных гнилостных процессах) в настоящее время почти не применяется.
При вяло текущем хроническом колите (вне обострения) допускается более расширенная диета с включением протертых овощей и зелени (кроме капусты, брюквы и редьки, содержащих грубую растительную клетчатку), небольшого количества молока (прибавляется в каши), вымоченной сельди, неострого томата. При поносе эффективны разгрузочные (контрастные) «яблочные» дни. Витамины дают в повышенном количестве в виде настоя шиповника, соков.
При хроническом энтероколите с неблагоприятным течением, явлениями белковой, витаминной и минеральной недостаточности больным может быть назначена особая «энтеритная» диета. Она содержит много белка (130--150 г), жира (до 100--ПО г) и ограниченное количество углеводов (до 400 г). Общая энергетическая ценность ее--14 654--16 747 кДж (3500-- 4000 ккал). В диету включены мясо и рыба нежирных сортов в хорошо проваренном виде, сыр протертый, пресный творог, овощные и картофельное пюре, нежирные мясные бульоны, протертые каши (гречневая, рисовая и др.), хлеб белый несвежий, сливочное масло (100 г), кисели, отвар шиповника, протертые яблоки, чай, фруктовые соки и желе. Исключаются овощи и фрукты, содержащие грубую растительную клетчатку, цельное молоко, черный хлеб, соленые и холодные блюда и закуски, мороженое, газированные напитки.
При дискинетическом запоре (без явлений воспаления) впищевой рацион включают продукты, содержащие растительную клетчатку: диета № 5 (основной фон) с добавлением салатов, винегрета, чернослива, несвежего черного хлеба в виде слегка подсушенных ломтиков, сырых овощей и фруктов, особенно яблок (диета № 3).
Диету при хроническом колите и энтероколите нужно постепенно расширять с тем, чтобы не допускать ослабления организма, повысить выносливость кишок к различным пищевым веществам путем осторожной тренировки. Сначала в пищевой рацион включают фрукты и овощи протертом виде, затем в разваренном, тушеном и сыром. Та же постепенность должна соблюдаться в отношении хлебных изделий: сначала употребляют белые сухари, потом белый несвежий хлеб и наконец с большой осторожностью переходят к свежему белому и ржаному хлебу. Еще с большей осторожностью следует относиться к включению в меню цельного молока и особенно жирных и жареных блюд. Нужно учесть, что у некоторых людей наблюдается повышенная чувствительность к молоку и некоторым другим продуктам (яйцам, землянике и т. д.). Только путем постепенного привыкания к молочным блюдам удается преодолеть непереносимость молока.
При хроническом колите в первую очередь должна учитываться возможность его инфекционной этиологии, в частности дизентерийной. В последнем случае, а также при лямблиозе, балантидиазе, гельминтозе проводят соответственно медикаментозное лечение. При лямблиозе назначают внутрь аминохинол или производные нитрофурана (фуразолидон, фуразолин -- по 0,1 г) и др.; при трихомонадном колите -- фуразолидон (по 0,1 г), трихомонацид (по 0,1 г) и др. При гельминтозе необходима дегельминтизация.
Сульфаниламидные препараты назначают по следующей схеме: в первые дни по 1 г 6 раз в сутки, затем в течение двух дней 4 раза, в последующие дни по 3 раза в сутки, на курс 22--25 г. Назначают сульгин, фталазол и др. Эффективны энтеро-септол (1--2 табл. 3 раза в день после еды в течение 10--12 дней), интестопан {по 1--2 табл. 3--4 раза в день до еды в течение 10--14 дней). В особо упорных случаях и при левостороннем колите интестопан назначают в лечебных клизмах (4--8 табл. растворяют в 200 мл теплой воды) на ночь.
Целесообразно назначение антибиотиков: левомицетина, тетрациклина и других препаратов группы тетрациклина до 500 000--1000 000 ЕД в сутки. В последнее время применяют олететрин, полимиксин и др.
При антибиотикотерапии, особенно комбинированной (два и более антибиотика) и продолжительной, возможно развитие дисбактериоза. Поэтому в подобных случаях необходимо назначать внутрь нистатин (до 500 000--1000 000 ЕД в сутки). Иногда при хроническом колите эффективен колибактерин.
При наличии в патогенезе колита аллергического компонента следует назначать десенсибилизирующие средства: димедрол (0,05 г), дипразин (0,025 г), супрастин (0,025 г) по 3 раза в день, кальция хлорид, кальция лактат.
При упорном поносе целесообразно назначение обволакивающих (слизистых) и легких дубильных средств. Можно назначить настой травы зверобоя, листьев подорожника, цветков ромашки, корневища лапчатки, травы тысячелистника и др.
При запоре назначают фенолфталеин (пурген) по 0,1 г 2--3 раза в день, изафенин, экстракт крушины, препараты сенны (сенаде, глаксена), бисакодил, плоды аниса, фенхеля, жостера, периодически очистительные клизмы. Систематическое применение клизм, однако, нерационально ввиду возможности их раздражающего действия на слизистую оболочку прямой и сигмовидной кишок.
Необходимо назначать, средства, уменьшающие метеоризм, часто причиняющий значительное беспокойство больному. С этой целью назначают карболен (по 1 г), настой цветков ромашки (10--12 г на полстакана воды), укропную воду (по 1 столовой ложке внутрь), а также такие адсорбенты, как глина белая (мел), кальция карбонат осажденный и др.
При спастическом колите, а также сильной боли (спазм кишок) назначают инъекции 0,1 % раствора атропина сульфата, 0,2 % раствора платифиллина гидротартрата, 0,1 % раствора метацина. Эти же препараты при менее выраженных спазмах можно назначать внутрь. В последнем случае, кроме того, целесообразно применять папаверина гидрохлорид (по 0,03--0,05 г), но-шпу (по 0,04 г), экстракт красавки (0,015-- 0,02 г) в сочетании с анестезином (0,3 г), бензонафтолом (0,5 г) или амидопирином (0,25 г).
При дискинезии кишок, в частности при спазмах, эффективно назначение ганглиоблокирующих средств: кватерона (0,02 г), димеколина (0,025--0,05 г) и др.
При атонии кишок, что при хроническом колите встречается нечасто, следует назначать прозерин подкожно по 1 мл 0,05 % раствора, метокло-прамид (церукал) по 0,01 г, пиридо-стигмина бромид (калимин) по 0,06 г и др.
В связи с частым дефицитом витаминов больным хроническим колитом следует назначать тиамин, пиридоксин, никотиновую, аскорбиновую кислоту, а при сопутствующей анемии вследствие поражения печени -- цианокобаламин.
При выраженной белковой недостаточности и в упорных случаях обязательно парентеральное белковое питание в виде повторных дробных переливаний крови, плазмы (по 100-- 200 мл), белковых гидролизатов (до 500 мл).
Целесообразен курс промываний кишок (10--12) настоем цветков ромашки (5--10 %) после предварительной очистительной клизмы. В лечебных клизмах применяют антипирин (10 мл 10% раствора), адреналин (10 капель 0,1 % раствора на 10 мл воды), калия перманганат.
Физиотерапевтические процедуры назначают в зависимости от характера заболевания: при спастическом энтероколите -- тепло, соллюкс, инфраруж, согревающие компрессы на живот на ночь; при атоническом -- фарадизацию, гальванизацию, массаж; в обоих случаях -- ионофорез, парафиновые аппликации, индуктотермию, диадинамические токи.
Курортное лечение показано только вне периода обострения (Ессентуки, Железноводск, Трускавец, Моршин, Миргород, Березовские минеральные воды, Ижевские минеральные воды, Старая Русса и др.).
Профилактика хронического колита: рациональное питание здоровых людей, борьба с алкоголизмом, инфекциями, обусловливающими возникновение колита, лечение острых кишечных заболеваний, а также привычного запора, лечение других заболеваний пищеварительного аппарата, которые могут привести к возникновению патологических процессов в толстой кишке (гастрит, язвенная болезнь, панкреатит, холецистит, холангиогепатит). Известное значение имеет дегельминтизация.
Использованная литература
1. Внутренние болезни / Под. ред. проф. Г.И. Бурчинского. Ї 4-е изд., перераб. и доп. Ї К.: Вища шк. Головное изд-во, 2000. Ї 656 с.
Page 3
HTML-версии работы пока нет.
Хроническое воспалительное поражение толстой кишки, являющееся одним из наиболее частых заболеваний системы пищеварения. Причины происхождения хронических колитов. Основные механизмы развития. Клиническая картина. Лечение и профилактика.реферат [16,3 K], добавлен 16.10.2006
Изучение этиологии, патогенеза и клинической картины хронического неязвенного колита. Дифференциальная диагностика хронического неязвенного колита и рака толстой кишки. Принципы терапии заболевания. Лечение моторных расстройств и дискинезии толстой кишки.реферат [30,3 K], добавлен 17.03.2016
Симптомы и методы диагностики неспецифического язвенного колита как хронического воспалительного заболевания слизистой оболочки толстой кишки. Генетические и внешние факторы возникновения не язвенного колита и болезни Крона как заболеваний кишечника.презентация [1,3 M], добавлен 09.12.2014
Клинические проявления колита, его физические признаки и формы. Диагностические методы исследования болезни. Определение степени тяжести хронического колита в связи с запросами трудовой экспертизы. Его профилактика и лечение; виды лечебных диет.реферат [376,5 K], добавлен 09.09.2010
Причины, факторы риска и стадии развития атеросклероза. Клиническая картина поражения магистральных (крупных) сосудов, меры его профилактики. Симптомы и течение хронического и острого гастритов, их лечение с помощью медикаментов и диетического питания.реферат [20,6 K], добавлен 22.12.2013
Этиология болезни Крона (регионарного энтерита), предположения о его природе. Симптомы острой и хронической форм болезни. Виды колита - воспалительного заболевания слизистой оболочки толстой кишки и вызывающие его факторы. Постановка диагноза и лечение.реферат [18,0 K], добавлен 09.09.2010
Предрасполагающие факторы для развития патологии пищеварительной системы. Этиология и иммунопатогенез заболевания. Нарушение нервной и гуморальной регуляции функций толстого кишечника. Характеристика неспецифического хронического язвенного колита.история болезни [26,3 K], добавлен 28.10.2009
Колит - воспаление слизистой оболочки толстой кишки. Характеристика симптомов и видов этого заболевания. Энтерит - воспаление слизистой тонкой кишки. Классификация видов, этиология и способы лечения недуга. Признаки хронического и острого энтерита.презентация [676,1 K], добавлен 12.01.2014
Особенности диагностирования неспецифического язвенного колита - хронического заболевания воспалительной природы. Характеристика жалоб больного, результаты общего осмотра. Предварительный диагноз и его обоснование, анализ лабораторных исследований.история болезни [58,0 K], добавлен 22.10.2013
Функциональные заболевания кишечника. Синдром раздраженного кишечника. Основной механизм запоров при функциональных заболеваниях кишечника. Нарушения моторики тонкой кишки. Клиническая картина хронического колита. Этиологические факторы болезни Крона.методичка [95,4 K], добавлен 03.07.2013
stud.wiki
Генерализованный пародонтит средней степени тяжести в стадии обострения
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Размещено на http://www.allbest.ru/
ИСТОРИЯ БОЛЕЗНИ
Генерализованный пародонтит средней степени тяжести в стадии обострения
Ф.И.О.
Возраст:
Профессия: пенсионер
Домашний адрес:
1. Основные жалобы пациента
генерализованный пародонтит лечение пломбирование
Жалобы при обращении: кровоточивость десен при чистке зубов и откусывании твердой пищи, подвижность зубов, гноетечение, неприятный запах изо рта.
Анамнез заболевания: первые признаки заболевания появились 26 лет назад (в 1981 г.): кровоточивость десен. После проведенного лечения - закрытый кюретаж, вакуум-терапия - положительный эффект. Наблюдается у врача-пародонтолога, лечение проходит один раз в год.
Анамнез жизни: родилась в Омске, росла и развивалась соответственно возрасту, от сверстников не отставала. Окончила 10 классов, получила высшее образование. В настоящее время находится на пенсии.
Вирусный гепатит, туберкулез, венерические болезни отрицает.
Аллергологический анамнез не отягощен. Питание 3 раза в день, регулярное, витаминизированное. Чистит зубы 2 раза в день зубной пастой «Blend-a-med», «Colgate» жесткой щеткой.
Находится на диспансерном учете по поводу артериальной гипертензии.
Ранее перенесены операции по поводу фибромиомы, катаракты левого глаза, удаление зубов (4).
Заболевание пародонта отмечает у своего отца.
Стоматологический статус: симметрия лица не нарушена. Полное смыкание губ (ротовое дыхание отсутствует). Открывание рта в полном объеме. Высота нижнего отдела не снижена. Углы рта не опущены, симметричны, ротовая щель обычных размеров, губы правильной формы.
Красная кайма губ без видимой патологии. Подбородочные и поднижнечелюстные л/у не пальпируются. Прикрепление уздечек в норме. Язык правильной формы, подвижный, безболезненный.
Твердое небо готической формы, рельеф выражен, слизистая оболочка твердого и мягкого неба бледно-розовая, без изменений. Запах изо рта. Межзубная и маргинальная десна слегка гиперемирована, плотная, при зондировании кровоточит. Положительная проба Шиллера-Писарева. При помощи градуированного пародонтологического зонда определены пародонтальные карманы зубов на верхней и нижней челюсти. На зубах определяется небольшое количество мягкого налета. Определяется наличие над- и поддесневого зубного камня. Индекс Грина-Вермильона налета = 0.46, камня = 0.26. Индекс CPITN = 2.0.
Мостовидный протез с 27 по 24, с 37 по 35.
Целостность зубных рядов нарушена, отсутствуют 26, 25, 36, 45.
Верхняя челюсть в форме полуэллипса, нижняя - параболы. Прикус патологический.
Клинический диагноз:
Основой: Генерализованный пародонтит средней степени тяжести, стадия обострения.
Сопутствующий: Артериальная гипертензия в стадии декомпенсации.
Результаты рентгеновских исследований:
На панорамной рентгенограмме определяется деструкция по смешанному типу с преобладанием вертикального типа деструкции, сопровождающейся уменьшением высоты межальвеолярных перегородок на 1/3,Ѕ длины корня в области 11, 22, 47, 46, 43, 42, 32, 34, 35; наличие костных карманов. В теле челюсти очаги остеопороза с очагами остеосклероза. Структура ткани крупно- и среднепетлистая.
Дифференциальный диагноз:
1. С гингивитом:
Отличительными признаками гингивита являются:
Выявляется чаще у детей и лиц молодого возраст
- наличие мягкого зубного налета, пищевых остатков, наддесневые твердые отложения
- сочетание гингивита с кариозными поражениями
- отсутствие пародонтального кармана
- отсутствие резорбции межзубных перегородок
- не выявляется деструкция костной ткани на рентгенограмме
2. С пародонтозом:
- отсутствие пародонтальных карманов
- отсутствие воспалительных явлений в пародонте
- хорошая фиксация зубов и незначительное количество зубных отложений
- наблюдается ретракция десен и обнажение шеек зубов с образованием клиновидных дефектов
- повышенная чувствительность шеек зубов к различным раздражителям
- склеротические изменения костной ткани; на ортопантомограмме наблюдается равномерное снижение высоты межальвеолярных перегородок без нарушения целостности кортикальной пластинки, чередование очагов остеосклероза и остеопороза
3. С идиопатическими заболеваниями:
- лизис всех тканей пародонта
- симметричность поражения (резцы, 1-е моляры)
- быстрое рассасывание костной ткани с образованием лакун за короткий промежуток времени
- резистентность к проводимому лечению, частое абсцедирование
- поражение других органов и систем (гемопоэтическая система, кости, кожа, слизистые оболочки)
Заключительный диагноз: хронический генерализованный пародонтит средней степени тяжести в стадии обострения, осложненный вторичной частичной адентией. Сопутствующее заболевание - артериальная гипертензия в стадии декомпенсации.
2. План лечения
А: Начальная
1. Консультация и обследование у врача-гастроэнтеролога, при выявлении гастроэнтеропатологии - лечение.
2. Лабораторные анализы: кровь на RW, сахар, ОАК
Местное лечение: антисептики (хлоргексидин, димексид), глюкокортикоиды в сочетании с антибиотиками, керато- и фобролитики (резорцин 20-30%, мараславин, 25%р-р хлорида цинка, 0,1%р-р новоиманина, 1%р-р йодинола). Заполнение патологических карманов мазью «МетрогилДента профессиональный» в течение 7 дней.
3. Профессиональная гигиена: снятие назубных отложений, коррекция гигиены, мотивация больной к тщательной гигиене полости рта.
4. Хирургическое лечение: кюретаж пародонтальных карманов, гингивотомия
5. Восстановление микрофлоры в полости рта: «Имудон».
Общее лечение: витаминотерапия (C, B1, A, E), антибиотикотерапия (родомицин, ровомицин, линкомицин), десенсибилизирующая терапия (глюконат Са, глицерофосфат Са).
6. Физиотерапевтические мероприятия: вакуум-массаж, УВЧ-терапия.
В: Ортопедическое лечение: избирательная пришлифовка, шинирование, рациональное протезирование.
С: Поддерживающая терапия 2 раза в год.
Рекомендовано:
1. Зубная паста LacalutActive (2 раза в сутки, в течение месяца)
2. Полоскания Хлоргексидином 0,02% (дважды в сутки в течение недели)
3. Использование флоссов
4. Зубная щетка средней жесткости
Прогнозирование эффективности проведенного лечения:
Учитывая степень тяжести и распространенность процесса, социальный статус и культурный уровень пациента можно предположить положительный результат от планируемого лечения.
3. Дневник
12.03.2007
Заполнение карты исследования пародонта, анамнестической анкеты.
Инстилляция пародонтальных карманов Хлоргексидином 0,02%. Аппликация карманов мазью «МетрогилДента профессиональный» на 20 минут. Назначено: метронидазол 0,25 (по 1 табл. на прием в течение 5 дней), линкомицин (по 0,5 2 раза в день в течение 10 дней), кларитин 10мг (по 1 табл на прием в течение 7 дней), поливитамины Витрум (по 1 табл на прием в течение 2 месяцев), диета с пониженным содержанием рафинированных углеводов.
Явка 14.03.2007
Жалобы на кровоточивость, гноетечение.
Объективно: слизистая десны отечна, гиперемирована на всем протяжении, при зондировании кровоточит. Определяется подвижность отдельных групп зубов 1-2ст, гноетечение из патологических карманов.
Диагноз: Хронический генерализованный пародонтит средней степени тяжести в стадии обострения.
Лечение: Инстилляция пародонтальных карманов Хлоргексидином 0,02%. Аппликация карманов мазью «МетрогилДента профессиональный» на 20 минут.
Явка 16.03.2007
Жалобы на кровоточивость, гноетечение.
Объективно: отек и гиперемия слизистой десны уменьшились, при зондировании кровоточит. Определяется подвижность отдельных групп зубов 1-2ст, гноетечение из патологических карманов.
Диагноз: Хронический генерализованный пародонтит средней степени тяжести в стадии обострения
Лечение: 47-Под мандибулярной анестезией Sol. Lidocaini 2% - 3мл удалена старая пломба, кариозная полость медикаментозно и инструментально обработана, наложена постоянная пломба по 1кл из фотополимера EsuSphere. Шлифовка, полировка. Инстилляция пародонтальных карманов Хлоргексидином 0,02%. Аппликация карманов мазью «МетрогилДента профессиональный» на 20 минут. Явка 19.03.2007
19.03.2007
Жалобы пациенткой отмечается улучшение
Объективно: слизистая десны слабо отечна, не кровоточит. Определяется подвижность отдельных групп зубов 1-2ст, уменьшилось гноетечение из патологических карманов.
Диагноз: Хронический генерализованный пародонтит средней степени тяжести в стадии обострения
Лечение:
Снятие твердых назубных отложений инструментальным методом в области 47, 46, 43, 42. Покрытие шеек зубов фтор-лаком.
Инстилляция пародонтальных карманов Хлоргексидином 0,02%. Аппликация карманов мазью «МетрогилДента профессиональный» на 20 минут.
Явка 21.03.2007
Жалобы пациенткой отмечается улучшение
Объективно: слизистая десны слабо отечна, не кровоточит. Определяется уменьшение подвижности зубов, уменьшилось гноетечение из патологических карманов.
Диагноз: Хронический генерализованный пародонтит средней степени тяжести в стадии обострения
Лечение: Снятие твердых назубных отложений инструментальным методом в области 32, 35, 37. Покрытие шеек зубов фтор-лаком.
Инстилляция пародонтальных карманов Хлоргексидином 0,02%. Аппликация карманов мазью «МетрогилДента профессиональный» на 20 минут.
Явка 23.03.2007
Жалобы нет
Объективно: слизистая естественной окраски, не кровоточит. Определяется значительное уменьшение подвижности зубов, гноетечения не определяется.
Диагноз: Хронический генерализованный пародонтит средней степени тяжести в стадии обострения
Лечение: 44, 46, 47 - под мандибулярной анестезией. Lidocaini 2% - 4мл полость клиновидного дефекта отпрепарирована по 5кл, наложена постоянная пломба из фотополимера EsuSphere. Шлифовка, полировка.
Явка 26.03.2007
Жалобы нет
Объективно: слизистая естественной окраски, не кровоточит. Определяется значительное уменьшение подвижности зубов, гноетечения не определяется.
Диагноз: Хронический генерализованный пародонтит средней степени тяжести в стадии обострения
Лечение: 33,34 - под инфильтрационной анестезией Lidocaini 2% - 4мл полость клиновидного дефекта отпрепарирована по 5кл, наложена постоянная пломба Vetrimer. Шлифовка, полировка.
Явка 28.03.2007
Исход: при соблюдении рекомендаций исход благоприятный.
Размещено на Allbest.ru
otherreferats.allbest.ru
Пародонтит тяжелой степени
Этиология и патогенез: факторы, вызывающие пародонтит, бывают местными и общими.
Местные это те, которые вызывают гингивиты. Гингивит - предболезнь- стадия, предшествующая пародонтиту, обратимая при своевременном лечении.
Несоблюдение гигиены полости рта способствует развитию и росту зубной бляшки, которая откладывается вначале в области края десны, затем прорастает в поддесневой край, в десневой желобок, при этом эпителий десневой борозды замещается ротовым и вегетирует внутрь десневого сосочка и по периодонту. Микроорганизмы, токсины и продукты обмена вызывают повреждение эпителия и воспалительную реакцию в подлежащей соединительной ткани. Особенно агрессивно действуют эндотоксины Гр- микрофлоры, которые стимулируют образование антител, вызывают вазомоторные расстройства, нарушают обмен и ведут к некрозу эпителия.
Большое значение в этом процессе придают действию ферментов: гиалуронидазы, хондроитинсульфатазы, протеазы, глюкуронидазы, коллагеназы. Под их влиянием происходит деполимеризация белка соединительной ткани десны, нарушается его ресинтез.
Продукты обмена микроорганизмов вызывают изменения в сосудах, вследствие чего происходит инфильтрация ткани лейкоцитами, полиморфно- нуклеарными клетками, нейтрофильными лейкоцитами, которые выделяют лизосомные ферменты (гидролазы, протеазы); увеличивается количество плазматических и тучных клеток, появляются биологически активные вещества - серотонин, гистамин, и в особенности простагландины, выступающие в роли медиаторов костной резорбции. Резорбцию кости замедляют ингибиторы простагландинов (индометацин), а также тетрациклин, хлоргексидин. Активируются остеокласты, что так же способствует резорбции кости альвеолярного отростка. Этот сложный процесс приводит к развитию пародонтальных карманов.
Из местных факторов имеют значение аномалии положения зубов, прикуса.
Из общих факторов, способствующих развитию пародонтита, выделяются эндокринные заболевания: сахарный диабет, болезнь Иценко-Кушинга, нарушения гормональной функции половой системы; нервно-соматические болезни, олигофрения, ревматизм, нарушения обмена веществ, нефропатии; заболевания сердечно-сосудистой системы.
Патоморфологические изменения.В эпителии десны определяются тяжелые дистрофические изменения, его атрофия, гиалиноз, утолщение базальной мембраны.
В соединительнотканной основе наблюдаются процессы склероза, лизис аргирофильных и коллагеновых волокон, клеточные инфильтраты.
В сосудах микроциркуляторного русла выявляется отек эндотелия и базального слоя, нарушение межэндотелиальных контактов.
Грубые склеротические изменения в сосудах развиваются обычно и конечных стадиях развития пародонтита.
Патология нервных волокон характеризуется их четкообразным утолщением, вакуолизацией и фрагментацией осевых цилиндров. Но часть нервных волокон не имеет видимых следов деструктивных изменений.
Отмечаются процессы активной деструкции в области межзубных перегородок, их деформация. При этом наблюдаются все виды резорбции костной ткани: остеокластическая, гладкая резорбция, с участием клеток типа макрофагов. В периодонте определяется распад коллагеновых волокон, инфильтрация в местах резорбции костной ткани. В цементе корня преобладают явления резорбции с образованием глубоких цементных и цементо-дентинных ниш.
Жалобы:на боль в деснах, затрудненное жевание, незначительный зуд, неприятный запах изо рта, кровоточивость при чистке зубов и при приеме пищи, подвижность, веерообразное смещение фронтальных зубов, повышенную чувствительность зубов.
Клиника.Характеризуется наличием пародонтальных карманов, глубиной 5-8 мм, иногда достигающих верхушки зуба и определяющихся со всех поверхностей зуба, нередко разрастанием грануляций, пастозностью десен с явлениями застойной гиперемии, их кровоточивостью, при надавливании гнойное отделяемое. Выявляется значительное количество микробного налета и зубного камня, особенно поддесневого. Подвижность зубов 2-3 степени, деструкция костной ткани 3 степени, возможна и полная резорбция костной ткани альвеолы. Определяется смещение зубов, значительные тремы, травматическая окклюзия и артикуляция.
Рентгенологическое исследование. Определяется деструкция межзубной перегородки более 1/2 длины корня, расширение периодонтальной щели, выраженные признаки остеопороза. Выявляется как горизонтальная, так и вертикальная резорбция межальвеолярных перегородок с образованием костных карманов.
Диагностика:
Расспрос.
Осмотр полости рта.
Зондирование клинических карманов
Оценка подвижности зубов.
Проба Шиллера-Писарева.
Количественная оценка зубного налета.
Рентгенологическое исследование (ОПТГ).
Клинический анализ крови.
Биохимический анализ крови (на содержание глюкозы).
Дифференциальная диагностикапроводится на основании анамнеза и рентгенологического исследования
Хронический катаральный гингивит протекает без нарушения зубодесневого соединения, изменений в костной ткани на рентгенограмме нет.
Пародонтит средней и тяжелой степеней тяжести.
При пародонтозе жалоб на кровоточивость десны нет, десна бледно окрашена, плотно прилежит к поверхности зуба, пародонтальных карманов нет, на рентгенограмме- горизонтальный тип резорбции с сочетанием очагов остеопороза и остеосклероза.
Лечение пародонтита должно быть:
- Комплексным;
- Индивидуальным;
- Этиопатогенетическим;
- Последовательным;
- Обоснованным;
- Динамичным;
- Симптоматическим.
Выбор методов и средств лечения пародонтита зависит от особенностей клинического течения и степени тяжести.
В отличие от гингивита обязательным является проведение хирургических вмешательств, направленных на устранение пародонтальных карманрв, стимуляцию репаративного остеогенеза.
При средней и тяжелой степенях пародонтита важным этапом является устранение расшатанности зубов, нормализация окклюзионных взаимоотношений и нормализация функций посредством ортопедического лечения.
- Независимо от степени тяжести необходимо выполнение следующих мероприятий: лечение кариеса и его осложнений, замена пломб с нависающими краями, отсутствием контактных пунктов, снятие травмирующих некорректно изготовленных ортопедических конструкций. Это устраняет элементы травмы пародонта, ретенции микробного налета, отчасти нормализует жевательную функцию.
- Профессиональная гигиена полости рта (механическое, ультразвуковое) после предварительной антисептической обработки полости рта (0,02% р-р фурацилина, 1% р-р перекиси водорода, 0,02% р-р этакридина лактата и т.д.) и обезболивания (2% р-р лидокаина, 2% р-р новокаина, аэрозоль 10% лидокаина, 5% мазь пиромекаина). Обязательным является полирование зубов с помощью специальных щеток и паст.
- Важным этапом является обучение гигиене полости рта и контроль за качеством ее выполнения через 2, 7, 14 дней.
- Уменьшение активности микроорганизмов поддесневой зубной бляшки, причем медикаментозное воздействие на карманы особенно при средней и тяжелой степенях пародонтита является только подготовительным этапом перед хирургическим этапом лечения.
Местное применение антибактериальных препаратов имеет большие преимущества:
- Максимальная концентрация вещества в очаге поражения;
- Снижение воздействия на микрофлору полости рта;
- Ослабление медикаментозной нагрузки на организм.
При этом к препаратам предъявляются следующие требования:
· Длительно удерживаться в кармане;
· Выраженное антибактериальное действие;
· Хорошая переносимость препарата.
В качестве антисептика и неспецифического противовоспалительного средства используют димексид: 0,25% р-р для полосканий, 1% р-р для промывания пародонтальных карманов, 2% р-р для введения в карман на турундах- хорошо переносится, уменьшает отек, оказывает анестезирующее действие. Применяют природные антимикробные преараты- новоиманин, натрия уснинат, хлорофиллипт , действие их преимущественно на Гр+ микроорганизмы. Наиболее эффективно применение хлоргексидина биглюконата. Широкий спектр антибактериального действия имеют так же сангвиритрин 0,2% спиртовый р-р или 1% линимент, листерин в аэрозольной форме, мирамистин 0,01% р-р.
Особое место в антибактериальном лечении пародонтита занимает метронидазол- действует на многие анаэробные бактерии, спирохеты, простейшие. Назначают внутрь по 0,25-0,5 3 раза в день в течение 7 дней, однако эффективность выше при местном применении: в виде взвеси для введения в карманы под повязку, аппликаций; в виде паст и гелей для заполнения карманов- «Метрогил-Дента», «Элизол-гель»; в виде биополимерной пленки «Диплен-дента М».
Наряду с антисептиками назначают антибиотики в качестве системной терапии, применение которых имеет строгие показания: гноетечение из карманов, абсцедирование, свищи, прогрессирующая деструкция костной ткани альвеолярных отростков, интоксикация, состояния до и после хирургического лечения. Результативно применение: моноциклина гидрохлорида (группа тетрациклина, действие на Гр+, Гр- микроорганизмы, актиномицеты, спирохеты, риккетсии) по 50 мг 2 раза в день в течение 7 дней; рондомицин (группа тетрациклина) по 0,3 г 2 раза в день в течение 7 дней; доксициклина гирохлорид (группа тетрациклина) в первый день по 0,1г 2 раза, в последующие дни по 0,1г 1 раз в день в течение 7-10 дней; линкомицин- активен в отношении Гр+ микроорганизмов, некоторых анаэробов, способен накапливаться в костной ткани, назначают по 0,25-0,5 г 2 раза в день на 12-15 дней, возможно введение препарата субмукозно, на курс 10 инъекций; клиндамицин (далацин Ц, группа линкомицина), остеотропен, лучше всасывается, назначают внутрь по 0,15-0,3 г 4 раза в сутки в течение 7 дней. Эффективно применение макролидов, влияющих на специфическую пародонтальную флору- P Gingivalis P Intermedia P.Меlanogenica . Азитромицин (Сумамед) назначают внутрь по 0,5 г ежедневно в течение 3 дней; рокситромицин (Рулид) назначают внутрь по 0,15 г 2 раза в сутки на 5 дней.
- После антибактериальной терапии проводят противовоспалительное местное и общее лечение. На экссудативную фазу воспаления влияет антикоагулянт гепарин, применяется в виде мази под повязку, возможно введение методом фонофореза, электрофореза. Наиболее активными явлются стероидные противовоспалительные средства, угнетающие все фазы воспаления, оказывающие десенсибилизирующее действие. Используют 1% гидрокортизоновую, 0,5% преднизолоновую мази, «Деперзолон», «Оксизон», «Гиоксизон» для аппликаций. НПВС по активности уступают стероидным, но в связи с низкой токсичностью используются чаще: 3% мазь ацетилсалициловой кислоты, 5% бутадионовая мазь, 1% эмульгель вольтарена и т.д..
- Для улучшения регенерации тканей пародонта используют хонсурид, оказывающий противовоспалительное действие в виде аппликаций (содержимое флакона разводится в 0,5% р-ре новокаина или в изотоническом р-ре). Из витаминных препаратов наиболее часто применяют вит А, С, Р, Е и группы В, комплексные поливитанные препараты.
- Для нормализации реактивности организма необходимо проведение коррекции иммунной системы, укрепление организма, обеспечение сбалансированной диеты. Используют Т-активин, тималин, тимоген, тимоптин. Для повышения сопротивляемости организма применяют левамизол. Широко применяется имудон- при легкой степени 4 таблетки в день, при средней степени 5 таблеток в день, при тяжелой степени 8 таблеток в день в течение 1,5- 2 месяцев. Иммуномодулирующее действие оказывают энтеросорбенты.
- Показано применение антигистаминных препаратов: супрастина, пипольфена, димедрола, диазолина, фенкарола.
- Эффективно применение физиотерапевтических методов лечения: УФО, лазерная терапия, гидротерапия, магнитотерапия.
4. Перечень практических работ, наглядных пособий и ТСО:
- таблицы,
- муляжи,
- фильмы,
- презентации,
Практическая работа:
Название практической работы:
- осмотр пациента, сбор анамнеза,
- заполнение карты пациента,
- профессиональная гигиена полости рта,
- применение лечебных повязок на десну.
- инсталляция патологических зубодесневых карманов антисептиками,
применение лечебных повязок на десну,
- проведение закрытого и открытого кюретажа.
Цель работы:научиться проводить осмотр и сбор анамнеза, снятию зубных отложений, наложению лечебных повязок на десну. научиться проводить медикаментозную обработку патологических зубодесневых карманов, проведение закрытого и открытого кюретажа
Методика выполнения работы:
Необходимые материалы: карта обследования, шариковая ручка, перчатки, маска, лоток с набором инструментов, микромотор, щетки для профессиональной чистки зубов, паста для чистки и полировки поверхности зуба, ультразвуковой аппарат, аппарат Air-flow и порошок к нему, противовоспалительные мази (бутадионовая, индометациновая, гепариновая, метрогил дента и т.д), антисептики для полости рта (хлоргексидин, ротокан и т.д), шприц для инталляции карманов, крючки и экскаваторы.
Порядок выполнения работы:
1.Опрос с выяснением жалоб и сбором анамнеза.
2. Заполнение карты обследования
3.Антисептическая обработка полости рта,
4.Профессиональная чистка зубов с использованием ультразвукового аппарата «скайлер»,
5. Полировка поверхности зубов аппаратом Air-flow,
6. Наложение лечебной повязки на десну, мазь «метрогил-дента»
7. Проведение закрытого и открытого кюретажа.
Результаты работы и критерии оценки:грамотно заполненная карта обследования, правильное проведение профессиональной чистки, правильно выбранный антисептик и лечебная повязка, тщательно проведенный кюретаж, минимально травмирую ткани пародонта.
6. Перечень вопросов для проверки исходного уровня знаний:
1. Строение пародонта.
2. Функции пародонта.
3. Особенности строения слизистой оболочки полости рта.
4. Индексы гигиены.
5. Парадонтальные индексы.
6. Зубной камень, зубная бляшка.
7. Цемент корня зуба, надкостница, десна, периодонт, строение, клеточный состав.
8. Специфическая, неспецифическая иммунологическая защита.
9. Классификацию заболеваний пародонта.
10. Кровоснабжение, иннервация пародонта
11. Воспалительный процесс, фазы, механизм развития пародонта
12. Зубные отложения. Классификация. Состав. Методы удаления.
13. Механизм действия противомикробных, противовоспалительных медикаментозных средств.
7. Перечень вопросов для проверки конечного уровня знаний:
1. Классификация гингивита.
2. Острый катаральный гингивит клиника, диагностика, лечение.
3. Хронический катаральный гингивит клиника, диагностика, лечение.
4. Этиология, патогенез, патоморфология гингивита.
5. Лечение, профилактика.
6. Этиология, патогенез, диагностика, лечение гипертрофического гингивита отечной формы.
7. Клиника, диагностика, дифференциальная диагностика, гипертрофического гингивита фиброзной формы.
8. Классификация язвенно-некротического гингивита
9. Этиология, патогенез язвенно-некротического гингивита
10. Дифференциальная диагностика язвенно-некротического гингивита
11. Клиника, диагностика язвенно-некротического гингивита
12. Лечение, профилактика язвенно-некротического гингивита
13. Этиология, патогенез, патоморфология пародонтита
14. Клиника, диагностика, дифференциальная диагностика пародонтита
15. Лечение и профилактика пародонтита.
8.Хронокарта учебного занятия:
- Организационная часть (приветствие, заполнение журнала посещений занятий, оценка внешнего вида студента, состояния медицинской одежды, наличия медицинских перчаток, защитных масок, очков, сменной обуви) – 5 минут.
- Определение преподавателем темы занятия, цели занятия и задач, направленных на её выполнение – 5 минут.
- Опрос студентов – 35 минут.
- Приём пациентов - самостоятельная работа студентов (контроль и помощь преподавателя), продолжительность этого этапа – 2 часа 35 минут.
- Контроль выполнения практической части, заполнение истории болезни – 15 минут
- Подведение итогов занятия, задание на дом – 5 минут.
9. Самостоятельная работа студентов:
1.Какова актуальность проблемы воспалительных заболеваний пародонта?
2. Что положено в основу различных классификаций заболеваний пародонта?
3. Изобразить в виде схемы этиопатогенез воспалительных заболеваний пародонта.
4. Заполнить таблицу (№4)
5. Заполнить таблицу (№5)
6. Решить ситуационную задачу (№6,7)
7. Решить тестовые задания для самоконтроля (№8)
10. Перечень учебной литературы к занятию:
1. Справочник по стоматологии. – М.: Медицина,2008.
2.. Заболевания слизистой оболочки полости рта: Учебное пособие. / Н.Ф.Данилевский, В.К.Леонтьев, А.Ф.Несин, Ж.И.Рахний. – М.: ОАО «Стоматология», 2008. – 2711 с.
3.. Заболевания слизистой оболочки полости рта. Клиника, диагностика и лечение: Учебное пособие / Под ред. проф. Г.М.Барера. – М., 2009. –110 с.
4. Максимовский Ю.М. и соавт. Терапевтическая стоматология. – М., 2008.
5. Николаев А.И., Цепов Л.М. Практическая терапевтическая стоматология. – М., 2010
6. Заболевания пародонта. Задания в тестовой форме / Под ред. проф. Г.М. Барера. – М., 2008 – 43 с.
7. Терапевтическая стоматология: Учебник / Э.Хельвиг, И. Климек, Т. Аттин. – Urb. & Schwarzenberg; Munchen, 2009. – 409 с.
8. . Профилактика стоматологических заболеваний: Учебное пособие / Под ред. проф. Э.М. Кузьминой. – М.: Московский медицинский стоматологический институт,2009.
Предыдущая35363738394041424344454647484950Следующаяmylektsii.ru
История болезни по пародонтиту средней степени
Пародонтит – воспаление окружающих зуб тканей (пародонта) с последующим разрушением связок зуба с костной тканью челюсти. Проявляется кровоточивостью и воспалением десен, болевыми ощущениями при надавливании, неприятным запахом из полости рта, подвижностью зубов. Дальнейшее развитие пародонтита приводит к формированию зубодесневых карманов, гноетечению, расшатыванию и выпадению зубов. Может осложняться абсцессами и свищами на деснах, периоститом и лимфаденитом. Лечение пародонтита состоит в полной санации ротовой полости и чистке десневых карманов, при необходимости производится их инструментальный кюретаж.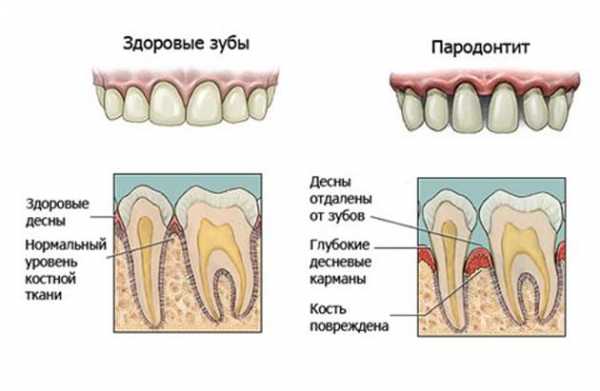 Причины, которые приводят к пародонтиту, до конца не изучены. Факторы, которые приводят к распространению воспаления, с десны на близлежащие ткани являются:
Причины, которые приводят к пародонтиту, до конца не изучены. Факторы, которые приводят к распространению воспаления, с десны на близлежащие ткани являются:
- Скопление микробов (увеличение числа патогенных форм). Микробы усиливают повреждение десневой бороздки.
- Снижение местных и общих механизмов защиты от повреждающих факторов. Нарушение метаболических процессов в пародонтальном комплексе (как правило, появляется вследствие нервно-соматических заболеваний, а также продолжительных стрессов).
- Аномалии прикуса
- Неправильное положение отдельных зубов
- Травматизм различной этиологии (по разным причинам).
- Деминерализация (снижение количества минералов) зубов.
- Постоянное употребление в пищу слишком мягкой еды (снижает нагрузку при жевании, что приводит к снижению адаптации зубов).
- Различные экологические (радиация) и профессиональные вредности (стресс).
- Появление щелей между зубами;
- Происходит смещение зубов;
- Повышается их подвижность;
- Возникают очаги воспаления;
- Болевой синдром постепенно начинает нарастать.
- Гнилостный запах изо рта;
- Кровоточивость;
- Высокая чувствительность десен;
- Сильная подвижность, а в некоторых случаях и подвижность зубов;
- Трудности при пережевывании пищи;
- Недомогание;
- Боль;
- Серьезные гнойные и воспалительные процессы;
- Подвижность зубных отложений.
- тип А. К нему относится пародонтит, развивающийся у лиц в возрасте от 16 до 26 лет;
- тип В. Он поражает пациентов в возрасте от 26 до 36 лет.
- появление мягкого зубного налета;
- хронический гингивит;
- на снимке рентгена – очаги разрушения в костной ткани альвеолярного отростка.
- отложения на зубах становятся более заметными;
- кровоточивость десен усиливается;
- воспаление и покраснение края десны, возможна некоторая синюшность;
- на снимке рентгена – разрушение костной ткани до четвертой части от длины корня;
- увеличение подвижности зубов, частичное оголение корней;
- образуются пародонтальные карманы (до 4 мм) наполненные гноем.
- увеличивается подвижность зубов;
- растет количество пародонтальных карманов, их глубина и объемы выделяемой жидкости;
- разрушение кости составляет до половины длины корня;
- десна гипертрофируется, зубные корни оголяются почти на треть;
- возможно развитие абсцессов в тканях десны;
- зубной ряд начинает деформироваться;
- развивается астения.
- еще большее увеличение количества пародонтальных карманов, их глубина составляет более 7-8 мм;
- выраженная резорбция кости, часто корень оголяется полностью;
- сильно выражены абсцессы, кровотечения и болевые ощущения;
- высокая подвижность зубов, приводящая к их самостоятельному выпадению;
- выраженное ухудшение общего самочувствия.
- медикаменты, местные и общие;
- хирургическое вмешательство;
- ортопедическую коррекцию;
- физиотерапию;
- аппаратные способы.
 Если причиной патологии стало отсутствие зубных единиц или нарушения прикуса, то данный вопрос должен решать ортодонт. В таком случае помимо непосредственного лечения происходит установка брекетов, протезирование или имплантация. Для того же, чтобы не допустить подобной проблемы из-за неправильного прикуса, лучше корректировать его еще у детей, когда сделать это намного проще. Среди физиотерапевтических методов в стоматологии используются ультразвуковые волны, электрофорез, дарсонвализация, УВЧ-терапия, аэрозольтерапия, диатермокоагуляция, бальнеотерапия, массаж десен, светолечение, пелоидотерапия и другие. Особенность их в том, что они редко применяются самостоятельно. Обычно это часть общего укрепляющего и восстановительного процесса в комплексе с хирургическими и другими методами. Самым радикальным способом исцеления, прибегнуть к которому приходится при средней или тяжелой стадии заболевания, считается хирургическое вмешательство. И чем больше открыты и заражены пародонтальные карманы, тем существенней будут данные манипуляции. Среди используемых методов выделяют:
Если причиной патологии стало отсутствие зубных единиц или нарушения прикуса, то данный вопрос должен решать ортодонт. В таком случае помимо непосредственного лечения происходит установка брекетов, протезирование или имплантация. Для того же, чтобы не допустить подобной проблемы из-за неправильного прикуса, лучше корректировать его еще у детей, когда сделать это намного проще. Среди физиотерапевтических методов в стоматологии используются ультразвуковые волны, электрофорез, дарсонвализация, УВЧ-терапия, аэрозольтерапия, диатермокоагуляция, бальнеотерапия, массаж десен, светолечение, пелоидотерапия и другие. Особенность их в том, что они редко применяются самостоятельно. Обычно это часть общего укрепляющего и восстановительного процесса в комплексе с хирургическими и другими методами. Самым радикальным способом исцеления, прибегнуть к которому приходится при средней или тяжелой стадии заболевания, считается хирургическое вмешательство. И чем больше открыты и заражены пародонтальные карманы, тем существенней будут данные манипуляции. Среди используемых методов выделяют: - Наращивание костной ткани, когда она разрушена больше, чем наполовину и нуждается в существенном восстановлении.
- Шинирование зубов, которое может происходить по-разному. Это использование горизонтальной и стекловолоконной ленты, установка спаянных между собой коронок, а также бюгельное протезирование на металлической основе. Целью данного метода является удержание зубных единиц в лунках, чтобы предотвратить выпадение.
- Гингивопластика предполагает чистку открытых карманов, их обработку с помощью антисептика и покрытие особыми защитными веществами зубных корней. На последнем этапе обновляют эпителий и пересаживают костную ткань при необходимости. Таким образом, происходит не только лечение, но и эстетическое восстановление слизистой.
- Гингивэктомия – особая операция, применяемая при небольших разрушениях и легком открытии пародонтальных карманов. Врач их очищает, удаляет воспаленные участки надрезом и обрабатывает специальными антисептиками. Данный способ удобен при локализованной форме болезни.
- Более сложная, но схожая с предыдущей – лоскутная операция. Помимо очищения, происходит закрепление десны и скрытие корней. Те части слизистой, которые изначально вырезаются, потом укладываются обратно и соединяются швами. Отчего и пошло название процедуры.
- Ультразвук, который может очистить пародонтальные карманы и устранить даже поддесневой камень. Глубина его воздействия довольно сильная. Но недостатком данного метода считается хаотичное биение волн, что иногда приводит к разрушению и здоровых тканей, находящихся рядом.
- Более улучшенная версия предыдущего способа – аппарат Вектор. Здесь также используется ультразвук, но его действие более аккуратное и целенаправленное. Помимо разрушения налета, камня, очищения от бактерий, он способен вымывать эндотоксины и заживлять десны. При этом используется вещество под названием гидроклиапатит. Также аппарат Вектор способен отшлифовать зубную поверхность, что придаст улыбке эстетичный вид после лечения. Процедура проходит менее болезненно, чем операция, и длится от 30 минут до двух часов.
- Наиболее успешным во многих областях медицины с целью лечения и удаления патологических тканей является лазер. Именно он способен быстро устранить бактерии, очень точно и без крови отсечь нежелательные участки и при этом облегчить последующий реабилитационный период. Лазерное лечение не вызывает боли, не требует анестезии, уменьшает риск появления воспалений.
glivec.su
Хронический пародонтит
Анамнез заболевания. Данные клинического обследования пациента. Осмотр полости рта, признаки смыкания зубов. Данные параклинического обследования больного. Дифференциальный диагноз. Подготовка полости рта к протезированию. Дневник ортопедического лечения.история болезни, добавлен 28.11.2016
Жалобы пациента при поступлении. Анамнез жизни и заболевания. Исследование состояния больного на момент поступления. Обоснование диагноза - хронический панкреатит. Принципы консервативного лечения заболевания и показания к хирургическому лечению.история болезни, добавлен 14.11.2022
Профилактика заболеваний слизистой оболочки полости рта. Лечение пародонтита, хронического гингивита и периодонтита. Кариес зубов и его осложнения. Симптомы афтозного и герпетического стоматита. Кариес зубов. Припухлость или кровоточивость десен.курсовая работа, добавлен 13.10.2022
Составление анамнеза жизни и заболевания. Приведение данных внешнего осмотра полости рта и слизистой оболочки десны. Обоснование диагноза и описание схемы лечения заболевания. Изучение этиологии, патогенеза и клинической картины хронического пародонтита.история болезни, добавлен 17.05.2022
Постановка клинического и дифференциального диагноза - хронический пиелонефрит, стадия обострения. Жалобы пациента на момент прибытия в больницу. Анамнез заболевания, общий осмотр системы органов дыхания, кровообращения. План обследования и лечения.история болезни, добавлен 04.12.2010
Анамнез жизни и жалобы пациента при поступлении. Исследование внутренних органов и систем. Данные лабораторных и инструментальных методов исследования. Обоснование диагноза: хронический пиелонефрит и гидронефроз справа. История настоящего заболевания.история болезни, добавлен 28.05.2017
Жалобы больного и анамнез заболевания. Осмотр пациента и обследование системы внутренних органов. Постановка дифференциального и клинического диагноза: Хронический подагрический артрит. Назначение лечения и рекомендации относительно выздоровления.история болезни, добавлен 14.03.2016
Жалобы больного, данные жизни. Анамнез заболевания. Данные исследования всех систем организма. Общий и биохимический анализ крови. Дифференциальный диагноз, основания для вынесения диагноза декомпенсированной формы хронического тонзиллита. План лечения.история болезни, добавлен 26.05.2016
Основные жалобы, анамнез, эпидемиология заболевания. Клинические признаки и общее состояние больного: системы органов дыхания, кровообращения, пищеварения и пр. Предварительный диагноз и его обоснование. План обследования, лечения, профилактика и прогноз.история болезни, добавлен 13.03.2022
Принципы, разработка и обоснование схемы обследования больного в клинике ортопедической стоматологии. Объективные и субъективные методы исследования. Типы и направления зубов – первичное и вторичное, предпосылки данного процесса и схема лечения.контрольная работа, добавлен 22.10.2014
allbest.ru