Лечение суставов - артроз, артрит, остеохондроз и многое другое
Инфекционист врач кто это
Инфекционист
Инфекционист – это врач, который занимается диагностикой, лечением и профилактикой инфекционных заболеваний.

К инфекционным заболеваниям относятся болезни, вызванные проникшими в организм микроскопическими вредоносными организмами, которые передаются от больного человека к здоровому.
Инфекционист занимается:
- оказанием медицинской помощи больным с патологией инфекционного характера, в том числе и оказанием скорой и неотложной помощи;
- специфической диагностикой инфекционных заболеваний при помощи современных методов исследования;
- наблюдением за побочными реакциями и действием медицинских препаратов;
- проведением противоэпидемических мероприятий;
- проведением консультаций больных.
Поскольку инфекционные заболевания могут вызывать вирусы, бактерии, патогенные грибы и гельминты, врач-инфекционист работает в тесном контакте с врачами других специальностей и санитарно-эпидемиологической службой.
Инфекционист занимается лечением широкого спектра заболеваний, которые можно подразделить на несколько групп:
- кишечные инфекции, при которых возбудитель попадает в кишечник через рот во время приема пищи, заносится немытыми руками и т.д.;
- трансмиссивные передающиеся с кровью заболевания, которые вызывают укусы насекомых (комаров, блох, клещей и др.);
- нетрансмиссивное заражение крови, при котором распространение заболеваний происходит при использовании инфицированных игл, медицинских инструментов или предметов обихода (бритв, зубных щеток и т.д.);
- инфекционные заболевания дыхательных путей, при которых возбудитель проникает в организм воздушно-капельным путем или при использовании общих предметов обихода;
- кожные инфекции, которые распространяются контактным способом;
- ЗППП (заболевания, которые передаются половым путем).
Названия многих болезней соответствуют названию вызывающего эти заболевания возбудителя.
Инфекционист лечит такие довольно распространенные кишечные заболевания, как:
- Сальмонеллез. Это заболевание вызывается сальмонеллами, которые относятся к четырем основным возбудителям острых кишечных инфекций у человека. Для сальмонеллеза, который ежегодно диагностируется у каждого десятого человека в мире, характерна интоксикация и поражение ЖКТ.
- Дизентерия, которую вызывают шигеллы – род палочковидных грамотрицательных бактерий. Согласно приблизительным подсчетам ВОЗ, ежегодно дизентерию выявляют у 80 миллионов человек, и около 700 000 случаев имеют летальный исход. Для дизентерии характерно поражение ЖКТ (преимущественно толстой кишки) и синдром общей интоксикации, который вызывается эндотоксинами (некоторые виды шигелл выделяют также энтеротоксины и нейротоксин).
- Ботулизм, который развивается при попадании в организм с пищей, водой или аэрозолями ботулотоксина – нейротоксина белковой природы, который вырабатывают размножающиеся при отсутствии кислорода бактерии Clostridium botulinum. Этот сильнейший яд вызывает поражение нервной системы, нарушения в работе нервных центров сердца и скелетной мускулатуры. В результате нарушения иннервации мышц возникает острая дыхательная недостаточность.
- Гельминтозы, которые относятся к паразитарным болезням человека. В человеческом организме могут обитать нематоды, плоские и кольчатые черви, а также скребни (всего более 400 видов гельминтов). Гельминтозами страдает около миллиарда человек в мире. Большинство гельминтов не способно размножаться в организме человека и нуждается в промежуточных хозяевах. Заражение происходит обычно при употреблении пищи и через воду, но некоторые виды внедряются в кожу (шистосоматоз и анкилостомидоз) или передаются трансмиссивно (филяриатоз). Источником инфекции может быть человек или животные.
- Холера, которая распространена преимущественно в развивающихся странах (по оценке ВОЗ в 2010 г. было зарегистрировано 3-5 миллионов случаев заболевания). Это острое кишечное заболевание вызывается бактериями Vibrio cholerae (существует около 150 ее серологических вариантов), которые распространяются фекально-оральным путем. Холера носит эпидемический характер. Попавшие в организм холерные вибрионы поражают тонкий кишечник, вызывают водянистую диарею, рвоту и быструю потерю жидкости и электролитов, что может привести к гиповолемическому шоку и смерти.
- Брюшной тиф. Эту циклически протекающую острую кишечную инфекцию вызывают передающиеся фекально-оральным путем бактерии Salmonella typhi. Для брюшного тифа характерна лихорадка, общая интоксикация, высыпания розеольного типа, увеличение печени и селезенки, а также специфическое поражение лимфатической системы тонкой кишки в ее нижнем отделе.
Инфекционист также лечит заболевания, передающиеся при укусах насекомых:
- Малярию или «болотную лихорадку», которая является группой заболеваний, передающихся при укусах самок комаров рода Anopheles (выделяют тропическую, трехдневную и четырехдневную малярию, а также овале-малярию). Возбудитель – паразитические протисты, попадающие в кровь или лимфу человека в процессе кровососания. Для заболевания характерны лихорадка, озноб, увеличение печени и селезенки, анемия и рецидивирующее течение.
- Тиф (сыпной и возвратный). Сыпной тиф вызывается риккетсиями — внутриклеточными паразитами, которые переносятся платяными вшами. Для этого вида тифа характерны специфические высыпания, лихорадка и поражение сердечно-сосудистой и нервной систем. Может быть эпидемическим и эндемическим. Возвратный тиф вызывают спирохеты рода Borrelia, которые переносятся вшами и клещами. Для возвратного тифа характерны кратковременный озноб, ощущение жара, высокая температура, головные и мышечные боли, тошнота и рвота. Высыпания появляются на высоте приступа лихорадки (обычно их два при вшином тифе и четыре при клещевом), происходит увеличение селезенки и печени, может развиться желтуха. Могут наблюдаться бронхит, пневмония и признаки поражения сердца.
- Туляремию – очаговую инфекцию, которая вызывается мелкой бактерией Francisella tularensis. Возбудитель может проникать в человеческий организм при контакте с животными во время охоты, при употреблении зараженных пищевых продуктов, иногда аспирационным путем при обработке зерновых продуктов, но чаще всего он распространяется кровососущими насекомыми. У больных присутствует интоксикация, лихорадка, поражены лимфатические узлы.
- Желтую лихорадку – передающееся при укусе комаров острое заболевание, для которого характерны лихорадка, головная боль, тошнота, рвота, боли в спине и конечностях, желтушная окраска кожи, одутловатость и красный оттенок лица. Возбудителем является Viscerophilus tropicus — арбовирус из семейства флавивирусов.
- Энцефалит, являющийся группой заболеваний, для которых характерно воспаление головного мозга. Может быть первичным и вторичным, вирусным и микробным, токсическим, инфекционно-аллергическим и клещевым. Клещевой энцефалит вызывается нейротропным вирусом клещевого энцефалита, резервуаром и переносчиком которого являются иксодовые клещи. У больного присутствует лихорадка, интоксикация, сильные головные боли, общая слабость, тошнота, нарушения сна, гиперемированность кожи в верхней части тела и покраснение склер.
- Чуму. Это острое высокозаразное заболевание относится к природно-очаговой группе карантинных инфекций. Протекает в тяжелой форме и сопровождается лихорадкой, поражением легких и других внутренних органов, а также лимфоузлов. Отличается высокой смертностью. Общее количество заболевших ежегодно составляет около 2,5 тысяч человек. Возбудителем чумы является чумная палочка, а резервуаром инфекции – грызуны, верблюды, зайцеобразные и кошки. Переносят инфекцию различные виды блох.
Врач-инфекционист также занимается лечением различных гепатитов и СПИДА (заболеваний, передающихся с кровью нетрансмиссивным путем).
Кроме того, инфекционист лечит болезни, которые вызываются:
- пневмококками (отиты, пневмонии, плевриты, гнойный пневмококковый менингит, артриты, эндометриты);
- микоплазмами (уретриты, бактериальный вагиноз, воспаление матки и придатков, пиелонефриты);
- хламидиями (уретриты, эндометрит, сальпингоофорит, сальпингит, простатит, орхоэпидидимит, хламидийную пневмонию новорожденных и др.);
- гемофильными палочками (гнойный менингит, пневмонию, целлюлит, септицемию, эпиглоттит, перикардит, синусит, гнойный артрит и др.);
- легионеллами (болезнь легионеров);
- микобактериями (туберкулез, лепру, микобактериозы).
Инфекционист диагностирует и лечит также распространенные инфекции дыхательных путей – корь, ангину, скарлатину, эндемический паротит, коклюш, грипп, респираторные вирусные заболевания и менее распространенную дифтерию.
Именно врач-инфекционист занимается лечением стрептококковых и стафилококковых заболеваний кожи, а также:
- Полиомиелита – детского спинномозгового паралича, который вызывает полиовирус, поражающий серое вещество спинного мозга. Является высокозаразным заболеванием.
- Бешенства — особо опасного смертельного заболевания, которое вызывает проникающий в бульбарные центры головного мозга вирус бешенства Rabies virus. Вирус попадает в организм при укусе вместе со слюной больного животного.
- Столбняка — острого бактериального заболевания, распространяющегося контактным путем и не заразного для окружающих. Возбудителем является спорообразующая грамположительная палочка, относящаяся к анаэробам (живет в бескислородной среде).
- Ящура – острого вирусного заболевания, которое вызывает РНК-содержащий пикорнавирус. Болеют преимущественно животные, а инфицирование людей происходит в большинстве случаев при употреблении сырого молока больных животных и продуктов его переработки. Возможно инфицирование при употреблении мяса больных животных и передача вируса воздушно-капельным или контактным путем при уходе за животными, либо внутрилабораторное заражение.
- Сибирской язвы — опасной инфекционной болезни животных и человека, которая протекает у человека преимущественно в карбункулезной форме. Возбудителем является крупная грамположительная спорообразующая палочка Bacillus anthracis. Источник инфекции -больные животные.
- Газовой гангрены – болезни, которую вызывает рост и размножение в тканях организма клостридиальной микрофлоры (происходит только при отсутствии кислорода). Инфицирование происходит при попадании в раны клостридий, обитающих в почве и пыли.
- Рожи – протекающего в острой форме и склонного к рецидивам заболевания, которое вызывает бета-гемолитический стрептококк группы A.
Из инфекций, передающихся половым путем, инфекционист занимается лечением сифилиса, хламидиоза и гонореи.
Детский инфекционист – это врач, к которому обращаются при:
- герпетической инфекции;
- острых вирусных гепатитах;
- кори, краснухе и эпидемическом паротите;
- энтеровирусных инфекциях;
- ангинах и скарлатине;
- дифтерии;
- коклюше и паракоклюше;
- острых кишечных инфекциях;
- менингококковой инфекции;
- гельминтозах;
- ВИЧ-инфекции.
Детский врач-инфекционист необходим при наличии у ребенка:
- поносов, рвоты, болей в животе, желтухи, повышения температуры и обезвоживания;
- высокой температуры, которая сопровождается ухудшением общего состояния, болью и ломотой в мышцах, различной сыпью на коже и слизистых.
Консультация инфекциониста необходима в тех случаях, когда пациент страдает от:
- высокой температуры;
- выраженных головных болей;
- гнойных образований на слизистых;
- хронической усталости;
- нарушений сна и ночной потливости;
- тошноты, рвоты, диареи, боли в животе, отсутствия аппетита;
- разнообразной сыпи на теле.
Инфекционист также консультирует пациентов при увеличении лимфатических узлов, при покраснении, зуде и припухлости кожи.
Этот специалист также необходим людям, перенесшим укусы животных или насекомых.
Кроме того, к инфекционисту обращаются за справкой. Справка от инфекциониста нужна в органы опеки для усыновления, для сдачи донорской крови, для прохождения военно-врачебной комиссии, в роддом при некоторых патологиях беременности, для ЭКО и т.д. За справкой следует обращаться с результатами анализов, которые необходимы для конкретного случая (так, например, для ЭКО необходимы результаты общих анализов крови и мочи, биохимического анализа крови, ИФА, ВИЧ, RW, флюорографии, а для военно-врачебной комиссии – результаты анализов на ВИЧ и вирусные гепатиты В и С).
Врач-инфекционист работает в инфекционной больнице.
Первичная консультация включает:
- Изучение жалоб и анамнеза пациента. Инфекционист уточняет не только характер и длительность проявления заболевания, но и эпидемиологический анамнез (наличие контактов с инфицированными людьми, посещение эндемичных зон и т.д.)
- Физикальное обследование и общий осмотр.
- Назначение дополнительных обследований.
При необходимости врач направляет пациента на экстренную вакцинацию (при вероятности развития столбняка или бешенства) и дает рекомендации, позволяющие предотвратить развитие инфекционного заболевания у самого пациента или у его окружения.
Для первичного осмотра желательно иметь при себе результат общего анализа крови и флюорографии.
Исходя из результатов первичного осмотра, инфекционист направляет пациента на:
- Общеклинические исследования (анализ крови, мочи и кала).
- Анализ крови на антитела, так как почти при всех инфекционных заболеваниях существует возможность выявить уровень иммуноглобулинов к возбудителю инфекции или его частям (уровень иммуноглобулинов G подтверждает наличие инфекции в организме, а уровень иммуноглобулинов М позволяет определить, насколько остро протекает заболевание).
- Анализ ПЦР, демонстрирующий активность размножения инфекционного агента в организме.
- Иммуноблот — лабораторное исследование на присутствие антител к ВИЧ в сыворотки крови.
- Иммунохроматографический анализ, позволяющий выявить концентрацию определенных веществ в биологических материалах.
- Биохимический анализ крови.
- Серологическое исследование, позволяющее выявить кишечные и респираторные инфекции.
- Функциональную диагностику (УЗИ, ЭКГ, рентген), помогающую определить состояние внутренних органов.
- Мазки и посев на флору из носоглотки или половых органов.
Перед сдачей анализов нельзя 12 часов есть, употреблять алкоголь и курить, а также принимать лекарства (при необходимости приема отдельных препаратов об этом следует сообщить врачу).
Лечение инфекционных заболеваний – это борьба с конкретным возбудителем. Так как многие инфекционные заболевания требуют оказания срочной помощи, инфекционист нередко сначала начинает симптоматическое лечение (пероральное введение раствора регидратационных солей или внутривенное введение изотонических растворов для борьбы с обезвоживанием, промывание желудка и антитоксическая терапия для борьбы с токсинами и т.д.).
По результатам проведенных анализов в зависимости от выявленного возбудителя назначается антибактериальная, антивирусная, противогрибковая терапия или антигельминтные препараты.
Так как многие инфекционные заболевания носят эпидемический характер, врачу-инфекционисту приходится следить за темпами распространения заболевания, целенаправленно выявлять заболевших и при необходимости вводить карантин.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+EnterДерматолог – это врач, который занимается изучением, диагностикой, лечением и профилактикой заболеваний кожных покровов (эпителия), ногтей, волос и слизистых оболочек.
Иммунолог – это врач, который диагностирует и лечит заболевания, вызванные нарушениями иммунной системы человека.
liqmed.ru
Инфекционист - все о врачебной специальности
Инфекционист непосредственным образом относится к такой области медицины, как инфектология. Она же, в свою очередь, заключается в изучении инфекционных заболеваний, к числу которых принадлежат инфекции дыхательных путей и кишечные инфекции, инфекции наружных кожных покровов, кровяные инфекции (трансмиссивные инфекции и инфекции нетрансмиссивные) и пр.
Учитывая особенности перечисленной специфики каждого из направлений, отметим, что инфекционист лечит инфекционные заболевания, соответственно, диагностируя их, назначая соответствующее лечение и определяя конкретные профилактические меры по последующему их недопущению. В частности инфекционист подробно изучает специфику возникновения инфекционных заболеваний, механизмы их развития, а также клинические проявления, им присущие.
Сами заболевания, которыми занимается инфекционист, возникают, как можно догадаться, за счет болезнетворных микроорганизмов, попадающих в организм. Работа инфекционистов тесным образом связана с данными микробиологии и эпидемиологии.
Инфектология: основные разделы
Для понимания специфики деятельности инфекциониста, выделим основные группы областей, в которых сосредоточена деятельность этого врача:
- кишечные инфекции – попадание возбудителей заболеваний происходит через рот в кишечник (немытые руки; во время еды и пр.);
- кровяные инфекции (трансмиссивные) – передача возбудителей заболеваний происходит посредством укусов насекомых (комары, клещи, блохи и пр.);
- кровяные инфекции (нетрансмиссивные) – передача инфекции происходит посредством использования грязных игл во время переливания крови, при принятии инъекционных наркотических препаратов и т.д.;
- инфекции дыхательных путей – в данном случае заражение происходит аэрозольным способом (воздушно-капельным путем);
- инфекции наружных кожных покровов – их передача производится контактным способом, что предполагает передачу инфекции через слизистые, кожу и пр.
Что лечит инфекционист?
Под компетенцию рассматриваемого специалиста попадают следующие виды заболеваний:
- сальмонеллезы;
- ботулизм;
- малярия;
- брюшной и сыпной тиф;
- аденовирусные заболевания;
- скарлатина;
- коклюш;
- корь;
- энцефалиты;
- гельминтоз;
- токсоплазмоз;
- эпидемический паротит;
- сибирская язва;
- чума;
- дифтерия;
- грипп;
- гепатиты;
- поражения нервной системы вирусного характера;
- бешенство;
- ящур;
- холера;
- полиомиелит и пр.
Прием инфекциониста
Пациентов, учитывая столь широкую специфику деятельности данного специалиста, интересует, что делает инфекционист на приеме. В частности его действия заключаются в общении с пациентом для получения информации относительно актуальных для него жалоб. Параллельно с этим им производится изучение его истории болезни и определение эпидемиологического анамнеза. Последний включает в себя уточнение у больного, вступал ли он в контакты с инфицированными больными, выезжал ли в эндемичные зоны и пр. Далее им осуществляется физикальное обследование пациента наряду с общим осмотром.
Отметим, что нередко инфекционист назначает обследования дополнительного типа, впоследствии чего уже им определяется конкретное лечение. Помимо этого могут быть даны определенные рекомендации по части питания, а также предупреждения по недопущению инфекционного заболевания.
Острая необходимость может привести, помимо консультации инфекциониста, к экстренной вакцинации против специфических заболеваний (бешенство, столбняк и пр.).
Анализы и исследования, назначаемые инфекционистом
- посев и мазок на флору;
- ПЦР-диагностика;
- биохимический анализ крови);
- серологическая диагностика на предмет кишечных и респираторных заболеваний;
- анализы на определение маркеров в крови на предмет вирусного гепатита;
- ИФА - иммуноферментный анализ крови.
Когда идти на прием к инфекционисту?
Сегодня для того, чтобы посетить кабинет инфекциониста, существует множество причин. Так, например, в ходе постоянных исследований было выявлено, что основу практически всех существующих заболеваний составляют инфекционные агенты. Учитывая это, проявление симптомов, которые мы перечислим ниже, указывают на то, что запись на прием к инфекционисту откладывать не стоит. В частности к симптомам, требующим внимания, относятся:
- выраженные головные боли;
- нарушения сна (бессонница, сонливость);
- гнойные образования, появляющиеся в области слизистых;
- хроническая усталость, быстро наступающая утомляемость;
- ломота в мышцах, суставах;
- сыпь различной специфики;
- увеличение лимфоузлов;
- покраснение кожи, припухлость, возможно – в комплексе с зудом;
- нарушения функций ЖКТ (диарея, запоры, тошнота и рвота).
Инфекционист для ребенка: когда идти на прием?
Количество инфекционных заболеваний с течением времени лишь увеличивается, в том числе эта тенденция касается и детей, у которых в любом возрасте любое из таких заболеваний может перерасти в форму злокачественного течения. Впоследствии такое течение может усугубиться рядом факторов, что приведет уже к хронической форме. Причиной тому является экологическая ситуация, из-за которой, прежде всего, и происходит распространение иммунодефицитных состояний.
Посетить кабинет инфекциониста с ребенком родителям необходимо при проявлении следующих симптомов:
- появление на слизистых или на коже очагов сыпи (пустулы, волдыри, пятна или подкожные узлы, папулы);
- интоксикация (боль в глазах, ломота мышц);
- головные боли;
- диарея;
- кровь в стуле;
- тошнота и рвота;
- желтуха;
- температура около 38°C.
Консультация инфекциониста: как подготовиться к приему?
Прием инфекциониста не требует каких-либо особых приготовлений. Единственные нюансы, которые важно перед этим учитывать заключаются в следующем:
- нельзя есть за 12ч до проведения обследования;
- употребление спиртного, как и курение, исключается;
- не принимать лекарств (в случае необходимости приема тех или иных препаратов об этом сообщается врачу).
Лучшие Инфекционисты Москвы
все врачи (34)Читать нас на Яндекс.Дзен
simptomer.ru
Инфекционист
Инфекционист – медицинская профессия, занимающаяся лечением, диагностикой и проведением профилактических мер заболеваний инфекционного характера внутренних органов.
Какие болезни изучает и лечит специалист?
Деятельность врача-инфекциониста включает диагностику и лечение следующих заболеваний:
- инфекции желудочно-кишечного тракта;
- инфекционные заболевания крови;
- болезни, передающиеся через укусы насекомых;
- инфекции органов дыхательной системы;
- болезни кожных покровов и слизистых оболочек, провоцируемые попаданием в эпидермис инфекционных возбудителей.
Инфекционист – универсальная медицинская специальность, которая занимается всеми внутренними органами, нарушение в работе которых вызвано проникновением патогенной инфекционной микрофлоры.
Заболевания кишечника
Большинство видов инфекционных возбудителей проникают в организм человека с грязными руками, немытой пищей, нечистой водой, вызывая развитие следующих заболеваний:
- брюшной тиф;
- сальмонеллез;
- ботулизм;
- дизентерия;
- холера.
Данные болезни вызывают тяжелую симптоматику, схожую с признаками острого отравления.
Инфекции кровеносной системы трансмиссивного типа
При трансмиссивных заболеваниях кровеносной системы патоген проникает в кровь через укусы различных насекомых – клещей, блох, москитов, провоцируя развитие следующих инфекционных заболеваний:
- чума;
- малярия;
- лихорадка желтого типа;
- энцефалит;
- сыпной тиф;
- клещевой тиф.
Без своевременного лечения данные инфекционные заболевания могут привести к тяжелым осложнениям, нередко становятся причиной летального исхода.
Инфекции крови нетрансмиссивного типа
Болезнетворный возбудитель проникает в кровеносную систему посредством использования одной иглы для инъекций или нанесения татуажа, если здоровому человеку была перелита зараженная кровь. К таким болезням относятся:
Данные заболевания очень тяжелые, протекают в хронической стадии с постоянными рецидивами, неизлечимы. Терапия направлена на поддержание жизни и уменьшение случаев обострения симптоматической картины.
Заболевания органов дыхательной системы
Проникновение патогенной микрофлоры происходит через воздух и слюну и вызывает следующие болезни:
- грипп;
- туберкулез;
- эндемический паротит (свинка);
- ангина;
- скарлатина;
- коклюш;
- ОРВИ;
- ОРЗ;
- полиомиелит;
- дифтерия.
Инкубационный период и характер симптоматической картины различается, в зависимости от вида болезни.
Инфекции кожных покровов
Патогенная микрофлора, провоцирующая заражение кожи, проникает через телесный контакт с зараженным человеком и провоцирует развитие таких болезней:
- рожистое воспаление;
- сибирская язва;
- столбняк;
- бешенство;
- стафилококковая инфекция.
Симптомы данных заболеваний проявляются не только изменением состояния кожного покрова, но и стремительным ухудшением общего состояния.
Половые инфекции
Способ передачи инфекции – анальный, оральный, вагинальный секс без средств индивидуальной защиты. В результате развиваются:
- сифилис;
- гонорея;
- хламидиоз;
- СПИД.
Эти болезни опасны тем, что на протяжении длительного периода могут не давать ярко выраженной симптоматической картины, постепенно угнетая иммунитет и провоцируя развитие осложнений. Людям, которые ведут активную половую жизнь с разными, непроверенными партнерами, рекомендуется посещать врача в целях профилактики не менее 2 раз в год.
С какими признаками необходимо идти на прием к инфекционисту?
Инфекционные болезни всегда вызывают ухудшение общего состояния, признаки которого возникают раньше, чем специфическая клиническая картина. Со следующими симптомами необходимо обратиться к инфекционисту:
- частые головные боли;
- проблемы со сном;
- образования гнойных очагов на слизистых оболочках;
- постоянная усталость, не проходящая после длительного сна;
- боль в мышцах и суставах;
- сыпь на коже различного характера;
- краснота на коже;
- отеки мягких тканей;
- нарушение стула, частые запоры, сменяемые продолжительной диареей;
- увеличенные лимфатические узлы;
- выделения с неприятным запахом из половых органов;
- боль при мочеиспускании;
- постоянно держащаяся температура в 37 – 37,5 градусов.
В большинстве случаев данные клинические признаки указывают на то, что в организме развивается инфекция. Задача инфекциониста – диагностировать очаг заболевания и назначить соответствующую терапию.
Как проходит прием у специалиста?
На первой консультации инфекционист выслушивает основные жалобы пациента, изучает характер, частоту и интенсивность проявления симптоматики. Собирается и изучается тщательный анамнез. Врача будут волновать такие данные о пациенте, как наличие вредных привычек, гастрономические пристрастия, случаи близкого контакта с заболевшими людьми, поездки в другие страны в последнее время.
После опроса проводится физиологический осмотр пациента. Сразу после консультации врач направит на сдачу лабораторных анализов, потому к визиту к инфекционисту необходимо подготовиться. Для этого потребуется провести тщательную интимную гигиену, не используя ароматизированных средств, не завтракать, ничего не пить кроме простой воды, не курить. Вечером накануне приема у врача запрещено употреблять алкогольные напитки.
Диагностика – лабораторные анализы, инструментальные методики
Для получения полных данных о состоянии здоровья пациента и постановки точного диагноза назначается сдача следующих анализов:
- общий и биохимический анализ крови;
- бактериологический посев урины;
- ПЦР-метод;
- бактериологический посев кожного покрова;
- серологический метод исследования крови на определение кишечных патогенов и инфекции, вызывающих заболевания органов дыхательной системы;
- ИФА – анализ крови;
- исследование мазка со слизистой оболочки влагалища у женщин и из мочеиспускательного канала у мужчин.
При подозрении на наличие осложнений, назначаются инструментальные методы диагностики – ультразвуковое исследование внутренних органов, где, согласно результатам лабораторных анализов, расположен очаг инфекции, электрокардиограмма и рентген грудной клетки. При подозрении на такие тяжелые болезни, как гепатиты, проводится исследование печени – ректроманоскопия.
Инфекционист детского направления
Для диагностики и лечения инфекционных заболеваний у маленьких пациентов есть детский инфекционист. Необходимость в существовании данного медицинского направления для детей обусловлена тем, что симптоматическая картина заболеваний и способы их лечения могут отличаться.
Это связано в первую очередь с возрастом и состоянием иммунной системы, которая у детей не до конца развита и острее реагирует на различную инфекционную микрофлору. Есть и такие болезни, которые присущи только детям. Врач у детей лечит следующие заболевания инфекционного характера:
- свинка;
- корь;
- ветряная оспа;
- краснуха;
- инфекции желудочно-кишечного тракта;
- дифтерия;
- менингит.
Признаки, с которыми ребенка необходимо показать инфекционисту такие же, как и у взрослых пациентов.
Инфекционист для беременных женщин
Каждая беременная женщина должна пройти консультацию у инфекциониста и сдать необходимые лабораторные анализы. Связано это с тем, что есть ряд заболеваний, которые не имеют на ранних стадиях ярко выраженной симптоматической картины, но их развитие приводит к аномалиям и патологиям у плода, становится причиной выкидышей.
Необходимо сдать такие анализы:
- кровь на TORCH-инфекции;
- анализ крови на сифилис;
- анализ на гепатит С;
- ВИЧ.
Пройти консультацию у инфекциониста рекомендуется перед зачатием ребенка, чтобы во время беременности избежать ряда тяжелых осложнений.
nebolet.com
Инфекционист
Врач-инфекционист (от лат. infectio — заражение.) — специалист по диагностике и лечению инфекционных заболеваний у людей. Профессия подходит тем, кого интересует химия и биология (см. выбор профессии по интересу к школьным предметам).
Рабочее место
Врачи-инфекционисты работают в инфекционных больницах, в специализированных кабинетах при поликлиниках. Некоторые лечебные учреждения специализируются на определённых инфекциях. Например, в лепрозориях лечат (и успешно вылечивают) лепру.
Оплата труда
Важные качества
В этой профессии очень важны ответственность, склонность к постоянному пополнению знаний, уверенность в своих силах, способность быстро принять верное решение, сочувствие к пациентам. Человек с повышенной брезгливостью или падающий в обморок при виде крови и рвоты, инфекционистом работать не сможет.
Знания и навыки
Помимо анатомии, физиологии и других общемедицинских дисциплин, инфекционист должен досконально разбираться в проявлениях и течении инфекционных заболеваний, владеть методиками диагностики и лечения. Должен уметь проводить различные манипуляции: делать внутривенные инъекции, брать кровь на анализ, проводить промывание желудка и пр. Он должен уметь оказать помощь при острых отравлениях, лекарственном анафилактическом шоке, коме и пр. тяжёлых состояниях. Врач-инфекционист должен знать современные методы профилактики инфекционных болезней и методы восстановительного лечения, реабилитации.
Особенности профессии
Инфекционные болезни – это болезни, которые вызывают и поддерживают проникшие в организм микроскопические вредоносные организмы (так называемые возбудители, болезнетворные агенты).
С другой стороны, инфекционные болезни – это клиническая дисциплина, изучающая природу, течение инфекционных болезней и методы борьбы с ними.
Инфекционисты в своей работе опираются на данные микробиологии, а также эпидемиологии (науки о возникновении и распространении инфекционных болезней и способах борьбы с ними).
Теперь доподлинно известно, что очень многие болезни вызываются именно инфекциями. Например, доказано, что в развитии ревматизма виноват стрептококк, а язву желудка вызывают геликобактерии.
Но не всегда болезни, связанные с инфекцией, лечит инфекционист. Тот же ревматизм, например, лечит ревматолог, язву желудка – гастроэнтеролог. Но и ревматизм, и язва – это уже последствия инфекции, невылеченной инфекционистом в начальной стадии.
От прочих болезней инфекционные отличаются тем, что от зараженного организма они передаются здоровому. К ним относятся и «традиционные» межсезонные инфекции (грипп, ОРВИ), и особо опасные холера, чума, СПИД и т.д. Вот их и лечит инфекционист. Некоторыми инфекционными болезнями занимаются особые специалисты. Например, туберкулёз (его вызывает палочка Коха), лечит фтизиатр.
Современная медицина разделила все инфекции на группы по способу передачи.
Этих групп всего пять:
- Кишечные инфекции (возбудители попадают в кишечник через рот с пищей и водой, через немытые руки и пр.).
- Инфекции дыхательных путей (воздушно-капельный – аэрозольный путь распространения, заражение через дыхательные пути).
- Кровяные инфекции трансмиссивные (передаются через насекомых-переносчиков – блох, клещей, комаров и др.).
- Кровяные инфекции нетрансмиссивные (передаются через грязные иглы при инъекциях, с кровью или плазмой крови при переливании т.п.).
- Инфекции наружных покровов (контактный путь распространения, заражение через кожу или слизистые оболочки).
Какие-то болезни передаются от человека к человеку (антропонозы), другие человек может подхватить только от животного (зоонозы).
Возбудителями могут быть вирусы, бактерии, грибки, протозоа и прионы.
- Вирусы вызывают грипп, парагрипп, корь, вирусные гепатиты, ВИЧ-инфекция, менингит и др.
- Бактерии вызывают чуму, холеру, дизентерию, сальмонеллёз, менингит и др.
- К грибковым инфекциям (микозам) относят эпидермофитию, кандидоз, криптококкоз, аспергиллёз, мукормикоз и др.
- Протозоа (они же протисты) – это простейшие организмы. К ним относятся инфузории, амёбы, споровики. Они вызывают амебиаз, токсоплазмоз, малярию, бластоцистоз и др.
- Прионы – субмикроскопические инфекционные частицы, поражающие головной мозг. В отличие от др. возбудителей, состоят только из белка.
Они вызывают приводящие к слабоумию болезнь куру, болезнь Крейтцфельда — Якоба, синдром Герштманна – Штраусслера – Шейнкера, а также фатальную семейную бессонницу и др.
Длинный список, не правда ли? И далеко неполный. Инфекционных болезней – огромное количество, и какие-то из них ещё неизвестны медицине. Но общее у всех этих болезней то, что причиной является вторжение живого вредоносного организма, который способен размножаться, видоизменяться и эволюционировать.
Как же при таком обилии болезней можно выбрать верный диагноз? Врач ориентируется на симптомы и результаты анализов.
Очень часто больные приходят к инфекционисту не по своей инициативе. Они обращаются со своими проблемами к другим специалистам. Например, с болью в горле можно пойти к лор-врачу. Если отоларинголог заподозрит серьезную инфекцию, он направит пациента к инфекционисту. Иногда, если дело совсем плохо, человека бьёт озноб и он не может подняться с постели, что с ним делать, решает бригада «скорой помощи».
Конечно, когда к инфекционисту приходит (или приезжает на «скорой») пациент, врач внимательно его осматривает, расспрашивает об ощущениях – выявляет симптомы. Но они бывают и такие (головная боль, высокая температура, боль в животе и т.д.), которые встречаются при совершенно разных болезнях. А схожие болезни могут вызываться разными возбудителями. Например, менингит, могут вызывать и вирусы, и бактерии. И чтобы выявить настоящую причину, врач назначает анализы мокроты, кала, мочи. В лаборатории под микроскопом можно разглядеть возбудителя. Сыворотку крови проверяют на антитела и антигены микробов. (Например, ВИЧ выявляют именно по антителам.) Применяют другие лабораторные исследования.
Как же это лечится?
Лечение означает борьбу против конкретного возбудителя. Но врач начинает действовать, не дожидаясь результатов анализа. Например, при кишечной инфекции приходится срочно начинать борьбу с обезвоживанием, с воспалительным процессом, с сильными болями, с токсинами, которые вырабатывают бактерии. А иногда и с сердечной недостаточностью. Для этого в арсенале у инфекциониста и введение водно-электролитных растворов, и промывание желудка, и различные химиопрепараты, и многое другое. А вот когда приходят результаты из лаборатории, врач назначает лекарства против конкретного возбудителя.
В начале прошлого века изобрели антибиотики, и это стало настоящей революцией во всей медицине. Многие верили тогда, что инфекции очень скоро совсем исчезнут из нашей жизни. Но с тех пор были созданы сотни новых препаратов: антибактериальных, противовирусных, противогрибковых, антипаразитарных. И всё равно – инфекции до сих пор остаются основной причиной многих болезней и даже смертей. Почему? Потому что многие болезни ещё не изучены до конца. А во-вторых, микроорганизмы учатся защищаться. К сожалению, им помогают сами люди. Увлекаясь самолечением, больные часто принимают антибиотики как попало. В результате недобитые бактерии учатся бороться с лекарствами: стрептококки уже обзавелись ферментами, способными разлагать пенициллин.
Между медициной и инфекциями и идёт постоянная борьба. Некоторые болезни, которые во многих странах считались побеждёнными – туберкулез и холера – возобновились с новой силой. Появляются новые, ещё неизученные возбудители. Поэтому инфекционист не только лечит заболевших, но и следит за тем, как и какими темпами заболевание распространяется среди людей. Это очень важно – вовремя заметить признаки эпидемии и принять срочные меры: ввести карантин, начать целенаправленно выявлять заболевших и пр.
И конечно, инфекционный больной, нуждается в моральной поддержке. Особенно, если он страдает тяжёлым заболеванием, которое приходится лечить долго и упорно. Например, лепрой. Каждый человек, узнав подобный диагноз, испытывает потрясение. И врач должен объяснить ему, что сегодня этот диагноз не означает вечную изоляцию, т.к. большую часть времени можно лечиться амбулаторно. И внушить уверенность, что всё можно преодолеть, если добросовестно лечиться. Да, это долго, но не безнадёжно.
Не опасно ли это?
Да, инфекционист – профессия повышенной опасности. Она требует от человека внимательного отношения не только к больным, но и к собственной защите от инфекции. Знания о природе болезней, дезинфицирующие средства, средства индивидуальной защиты (медицинские маски, перчатки и пр.) позволяют врачу долгие годы работать без последствий для здоровья.
История
Инфекции преследуют человечество с незапамятных времён. Из них самые ужасающие: проказа (лепра) и чума.
Упоминания о проказе встречаются в Ветхом Завете, древнекитайских медицинских трактатах и др. древних источниках. В Европе проказа была известна ещё в VI веке, но после походов крестоносцев на святую землю число заболевших европейцев резко выросло. Проказы боялись как огня. Прокажённого изгоняли из общества: сначала отпевали в церкви, а потом отправляли в лепрозорий (приют для прокаженных), лишали наследства и права работать. По существу, его заживо хоронили. Правда, прокажённым позволялось просить милостыню, но чтобы защитить здоровых людей от опасных контактов, больным выдавалось особое платье, шляпа с белой лентой и трещотка. Шагая по улице, прокаженный должен был треском предупреждать горожан о своём появлении. Входить в город он имел право лишь в некоторые дни, а если хотел что-то купить, должен был указывать на выбранный товар своей тростью, не касаясь его руками. Но если проказа – это символ безысходного одиночества и страдания, то чума – это символ слепой и безжалостной смерти.
История знает три чудовищные эпидемии чумы. Первая разразилась в VI веке – это «юстиниановская чума», названная по имени императора Восточно-Римской империи Юстиниана, который сам стал её жертвой. Придя из Египта, она продержалась 60 лет, опустошив страны Средиземноморья.
Но самая крупная эпидемия чумы произошла в 1348 – 1351 годы. Считается, что в тот раз с Востока в Европу её привезли генуэзские моряки – вместе с корабельными крысами, разносчиками чумных блох. Это была бубонная чума. «Чёрная смерть», как её называли, стремительно распространялась: сначала в Генуе, потом – в Венеции, Неаполе и далее по всей Европе, погубив треть её населения. Джованни Боккаччо живописал её ужасы в предисловии к «Декамерону». В Кессарии умерли все. В Неаполе – около 60 тыс. человек, в Генуе – 40 тыс. (половина всех жителей), в Венеции – 100 тыс. (70%). В Лондоне – девять десятых населения. Всего в Европе, по некоторым сведениям, тогда погибло около 34 миллионов человек. И около 44 миллионов жертв «черная смерь» собрала в Азии и Африке.
Третья пандемия чумы пришла из Китая в 1855 году, охватив за несколько десятилетий все обитаемые континенты. Только в Китае и Индии тогда умерло более 12 миллионов человек. И всё же эпидемия XIV века была самой страшной. Она оставила след в культуре и ментальности европейцев. Медицина не могла бороться с этой напастью и не понимала её природу. Это вселяло мистический ужас и в простых людей, и в монархов, и в докторов.
Люди понимали, что заражение происходит при контакте с больным. Но как именно? В тогдашних преставлениях смешались здравый смысл, некоторые познания и оккультизм.
Ещё живший до нашей эры римский учёный Марк Варрон предполагал, что существуют некие мельчайшие болезнетворные «скотинки», которые проникают от заболевшего человека в организм здорового. Но своими глазами их никто не видел. И в Средние века предполагали, что причина болезней – в дурных «миазмах», от которых следует защититься.
Считалось, что, проникнув в организм, чумные миазмы порождают в области сердца заполненный ядом бубон, который прорывается и отравляет кровь. А поскольку при бубонной чуме и на теле возникают бубоны и карбункулы, их пытались вскрывать и прижигать раскалённой кочергой. Либо в качестве противоядия прикладывали высушенные шкурки жаб и ящериц. Средневековые чумные врачи носили особую одежду: длинный и широкий плащ, кожаную шляпу и специальную маску, закрывавшую лицо и украшенную клювом, как у птицы. Она защищала доктора от «заражённого воздуха»: в клюв клали ароматические травы и соли, которые должны были спасти от «чумных паров». Плащ пропитывали камфарой и воском. Также доктор носил очки и перчатки, а в руках держал жезл, чтобы не дотрагиваться до пациента руками и при необходимости отодвинуть от себя зачумлённого. Такой «доктор чума» сам по себе выглядел зловеще и наводил ужас на горожан. Однако считалось, что так он мог отпугнуть и саму болезнь. Правда, очень часто это не спасало – врачи умирали вслед за своими пациентами.
Средневековая Европа не знала канализации, нечистоты и отбросы были постоянным рассадником самых разных инфекций: оспы, холеры, дизентерии и пр. Но этого долго не осознавали. Существование микроскопических организмов (тех самых «скотинок») доказал голландский натуралист Антонио ван Левенгук (1632–1723). Для этого он сконструировал микроскоп. Но и после этого об их роли в развитии болезней догадывались лишь некоторые исследователи.
В XIX веке стала бурно развиваться микробиология. Французский ученый Луи Пастер (1822—1895) установил участие микробов в брожении и гниении и доказал, что микробы не могут зарождаться самопроизвольного. Чтобы заразиться, нужен источник, где эти микробы уже есть. И он же ввел в практику стерилизацию и пастеризацию, которые уничтожают инфекцию. Ему принадлежит открытие возбудителей некоторых болезней: куриной холеры, остеомиелита и др. Он изготовил вакцины против сибирской язвы и бешенства. Немецкий ученый Роберт Коху(1843—1910) разработали методы бактериологической диагностики. Всё это заложило основы современной медицины инфекционных болезней.
www.profguide.io
Инфекционист. Чем занимается данный специалист, какие исследования проводит, какие патологии лечит? :: Polismed.com
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции!
Инфекционист представляет собой врача, специализирующегося на диагностике и лечении заболеваний, для которых характерно распространение от человека к человеку или от животного к человеку. Данный специалист имеет высшее медицинское образование, а также постуниверситетское образование на кафедре инфекционных болезней и паразитологии. Так что по факту инфекционист владеет двумя специальностями, однако в данной статье внимание будет уделено только инфекционным болезням.
Инфекционист занимается диагностикой и лечением крайне многочисленных инфекционных и паразитарных заболеваний. Для каждого из них характерна определенная периодичность и очаговость. Под периодичностью подразумевается способность заболевания к формированию вспышек через относительно равные промежутки времени. Под очаговостью подразумевается, что вспышки происходят в одних и тех же географических регионах. Опираясь на вышеприведенные данные, инфекционисты способны прогнозировать эти вспышки и минимизировать их ущерб путем иммунизации населения и информирования его относительно симптомов заболевания с целью наиболее раннего обращения к врачу. Таким образом, инфекционист способен отчасти выполнять работу и эпидемиолога.
Тем не менее, на практике вышеперечисленные задачи ложатся на плечи именно эпидемиологов, а инфекционисты занимаются лишь диагностикой и лечением пациентов, поступивших в стационары. Кооперирование данных специалистов на государственном и местном уровнях является залогом успешного контроля заболеваемости населения.
Существенной проблемой инфекционистов за последние три - четыре десятилетия является высокий темп миграции населения, из-за которого значительно изменяется очаговость заболеваний. Наиболее понятным примером послужит малярия, которая ранее выявлялась лишь в странах с жарким и влажным климатом, а в последнее время все чаще диагностируется у жителей стран с умеренным и даже холодным климатом. В некоторых случаях данные анамнеза (посещение жарких стран в недавнее время) позволяют заподозрить малярию. Однако в случае, когда она развивается у пациента, никогда не покидавшего своего региона, для которого данное заболевание не характерно, его выявление становится трудной задачей. Причем, причина кроется не в сложности технических аспектов выявления плазмодия малярии, а в том, что его просто не берут во внимание как нехарактерного для данного региона возбудителя.
Еще одной сложностью является изменчивость микроорганизмов в результате мутаций, носящих приспособительный характер. В результате вирусы, бактерии и простейшие микроорганизмы приобретают новые свойства, из-за которых изменяется их типичная клиническая картина и периодичность вспышек, а также расширяются площади очагов заболевания. Кроме того, микроорганизмы приобретают устойчивость к лекарственным препаратам, которые прежде были эффективны для их уничтожения. Все эти особенности требуют от инфекциониста огромного запаса знаний и умения их применять.
При открытии новых видов микроорганизмов инфекционисты первыми оповещают санитарно-эпидемическую службу, которая организует все дальнейшие мероприятий, направленные на защиту населения и углубленное изучение морфологии и свойств нового возбудителя.
К инфекционисту чаще обращаются со следующими заболеваниями:
В вышеприведенный список вошли только те заболевания, которыми занимается инфекционист, но не паразитолог. Несмотря на то, что данные специальности крайне тесно связаны между собой и изучаются вместе, для наибольшей ясности в данной статье они принимаются за самостоятельные. Инфекционист занимается изучением заболеваний, возбудителями которых являются преимущественно одноклеточные микроорганизмы (бактерии, вирусы, грибы). Паразитолог специализируется на диагностике и лечении заболеваний, возбудителем которых является паразитирующий организм (не одноклеточный) – гельминты (острицы, бычий цепень) и членистоногие (клещи).
Не следует путать ситуации, когда ведущие паразитирующий образ жизни насекомые могут стать переносчиками инфекции (клещевой энцефалит, боррелиоз, сыпной тиф и т. п.), поскольку в развитии заболевания виновен не переносчик, а возбудитель. Кроме того, не все переносчики заражены инфекцией, а только некоторая их часть, поэтому отождествлять укус переносчика с развитием конкретного заболевания неправильно, поскольку существует лишь некоторая вероятность заболевания. Например, укус комара с неодинаковой вероятностью в различных регионах мира может стать причиной заражения малярией, желтой лихорадкой, лихорадкой Денге и японским энцефалитом, притом, что подавляющее большинство укусов комаров в остальных регионах мира не приводит к развитию вышеперечисленных заболеваний.
Сальмонеллез
Сальмонеллез представляет собой острое инфекционное заболевание, характеризующееся фекально-оральным механизмом заражения при употреблении в пищу мяса инфицированного животного, яиц, молока и молочных продуктов. Клинически заболевание проявляется поражением органов пищеварительного тракта, выраженной интоксикацией и обезвоживанием.
Брюшной тиф
Брюшной тиф представляет собой острое инфекционное заболевание, для которого характерен фекально-оральный механизм передачи возбудителя. Источниками инфекции являются больные пациенты и бактерионосители. Клинически заболевание проявляется лихорадкой, выраженной общей интоксикацией, поражением подвздошной кишки, сыпью и увеличением печени с селезенкой.
Ботулизм
Ботулизм представляет собой особо опасное инфекционное заболевание с преимущественно алиментарным путем заражения. В безвоздушных условиях на питательных средах (чаще консервы и колбасы домашнего приготовления) бактерии выделяют сильнейший токсин, поражающий центральную нервную систему. Клинически заболевание проявляется постепенным параличом всех мышц тела. В тяжелых случаях наступает смертельный исход от отказа дыхательных мышц.
Малярия
Малярия представляет собой достаточно распространенное инфекционное заболевание, передающееся от человека к человеку посредством укуса зараженного комара. Для малярии характерно поражение эритроцитов (красные кровяные тельца) с развитием анемии (малокровия), увеличением печени и селезенки, рецидивирующим (с постоянными обострениями) длительным течением.
Эпидемический сыпной тиф
Эпидемический сыпной тиф является опасным инфекционным заболеванием, вспышки которого отмечаются в периоды массовых бедствий (голод, войны, природные катастрофы). Источником инфекции является больной и бактерионоситель, а передача осуществляется посредством платяных вшей. Клинические проявления болезни включают лихорадку с выраженной интоксикацией, поражение сердечно-сосудистой и центральной нервной системы, увеличение печени и селезенки, а также сыпь.
Аденовирусная инфекция
Аденовирусная инфекция представляет собой острое вирусное заболевание с преимущественно воздушно-капельным механизмом передачи возбудителя. Источником инфекции является больной пациент и бессимптомный носитель вируса. Клинически заболевание характеризуется лихорадкой, увеличением лимфатических узлов, поражением слизистых оболочек глотки, миндалин и конъюнктив.
Скарлатина
Скарлатина представляет собой острое бактериальное инфекционное заболевание, для которого характерен преимущественно воздушно-капельный механизм заражения. В более редких случаях передача возбудителя может происходить через предметы обихода и пищевые продукты. Источником инфекции являются больные и бактерионосители. Клинически скарлатина проявляется лихорадкой, выраженной интоксикацией, поражением небных миндалин и сыпью.
Коклюш
Коклюш представляет собой острое инфекционное заболевание, поражающее преимущественно детей и протекающее у них с развернутой клинической картиной. Источниками инфекции являются только больные, а механизм передачи преимущественно воздушно-капельный. К наиболее характерным симптомам заболевания относят специфический приступообразный кашель с репризами (паузы на входе), апноэ после приступа (период отсутствия дыхания), а также лихорадку с умеренным или выраженным синдромом общей интоксикации.
Корь
Корь представляет собой острое вирусное заболевание с воздушно-капельным механизмом передачи возбудителя. Источниками инфекции являются исключительно больные пациенты. Клинически заболевание проявляется лихорадкой, синдромом общей интоксикации, поражением слизистой оболочки органов дыхательной системы и характерной сыпью.
Клещевой энцефалит
Клещевой энцефалит представляет собой природно-очаговое инфекционное заболевание, передающееся посредством присасывания клеща, зараженного данными вирусом. Также заражение может происходить при раздавливании клеща на коже. Клиническая картина включает лихорадку, выраженную общую интоксикацию, поражение головного мозга и его оболочек.
Ветряная оспа
Ветряная оспа (ветрянка) представляет собой острое вирусное заболевание с воздушно-капельным механизмом передачи. Источником инфекции является больной за сутки до появления первых элементов сыпи и 5 суток после исчезновения последнего ее элемента. Клинически заболевание проявляется везикулезной сыпью и лихорадкой. У взрослых часто присоединяется более выраженный синдром общей интоксикации.
Эпидемический паротит
Эпидемический паротит представляет собой острое инфекционное заболевание, вирусного происхождения с воздушно-капельным механизмом заражения. Источником инфекции является больной и бессимптомный носитель вируса. Клинически заболевание проявляется поражением, в первую очередь, слюнных желез, во вторую очередь, поражением других желез организма и анатомических структур центральной нервной системы.
Чума
Чума представляет собой опасное инфекционное заболевание с различными путями заражения и тяжелым клиническим течением. Источником инфекции являются преимущественно грызуны и зайцы, однако возбудитель может находиться и в различных домашних и диких животных. Основным путем заражения является укус инфицированной блохи. Реже происходит заражение контактным путем при попадании возбудителя на раневые поверхности или микротравмы кожи, а также при употреблении в пищу мяса больных животных. Клинические проявления чумы включают тяжелую интоксикацию, лихорадку, специфическое поражение лимфатических узлов, легких, кожных покровов. Смертельные исходы наступают от развития сепсиса и полиорганной недостаточности.
Дифтерия
Дифтерия представляет собой острое инфекционное заболевание с преимущественно воздушно-капельным механизмом передачи возбудителя. Встречаются и случаи контактного и алиментарного пути заражения. Клиническая картина включает поражение ротоглотки, слизистых оболочек гортани, трахеи и бронхов с формированием на их поверхности фибринозных пленок. Токсин, выделяющийся возбудителем в кровь, способен поражать миокард (сердечную мышцу), почки и центральную нервную систему.
Грипп
Грипп представляет собой острое инфекционное заболевание, передающееся как от больных людей, так и от больных животных посредством воздушно-капельного механизма. Клинические проявления гриппа включают лихорадку, умеренный или выраженный синдром общей интоксикации, а также поражение органов дыхательной системы.
Вирусные гепатиты
Вирусные гепатиты представляют собой группу заболеваний печени, вызывающихся вирусами, причем, в данную группу не входят заболевания, для которых поражение печени является второстепенным. Различают несколько видов вирусного гепатита. Гепатит А и Е вызывают острое поражение печени и характеризуются фекально-оральным механизмом заражения. Гепатит В, С и D могут вызывать как острые, так и хронические поражения печени и передаются они контактными механизмами (половой, трансплацентарный, внутриродовой, парентеральный). Клинические проявления острых гепатитов заключаются в возникновении желтухи, кожного зуда, увеличении печени, повышении температуры тела. При хронических гепатитах появляется асцит, нарушается свертываемость крови, развиваются опасные варикозные узлы пищевода и др.
Боррелиоз
Боррелиоз представляет собой природно-очаговое инфекционное заболевание, передающееся человеку от животных посредством присасывания иксодового клеща. Клиническая картина боррелиоза включает появление кольцевой эритемы в месте укуса с последующим поражением центральной нервной системы, сердца и суставов.
Энтеровирусная инфекция
Энтеровирусная инфекция представляет собой разнообразное по клиническим проявлениям инфекционное заболевание с преимущественно фекально-оральным механизмом передачи возбудителя. Возможен также воздушно-капельный и трансплацентарный путь заражения. Клиническая картина характеризуется синдромом общей интоксикации, поражением органов дыхательной, пищеварительной, сердечно-сосудистой и центральной нервной системы, лимфатических узлов, мышц и кожи.
Полиомиелит
Полиомиелит представляет собой опасную вирусную инфекцию с фекально-оральным механизмом передачи возбудителя. Источником инфекции являются больные и бессимптомные вирусоносители. Клинические проявления заболевания ориентированы в основном на поражение центральной нервной системы вплоть до развития менингита, менингоэнцефалита и паралича.
Бешенство
Бешенство представляет собой тяжелое вирусное заболевание, передающееся от больного животного человеку или другому животному посредством укуса и реже через попадание зараженной слюны на кожу или слизистые оболочки. Даже при проведении лечения по мере прогрессии заболевания в большинстве случаев развиваются существенные поражения головного мозга, гидрофобия (боязнь воды) и, в конечном итоге, летальный исход.
Холера
Холера представляет собой тяжелое инфекционное заболевание, для которого характерен фекально-оральный механизм распространения. Заражение происходит преимущественно водным путем. Клиническая картина холеры включает гастроэнтерит с выраженной диареей, приводящей к скорому обезвоживанию организма. При неоказании своевременной медицинской помощи велика вероятность летального исхода.
ВИЧ-инфекция
ВИЧ (вирус иммунодефицита человека) представляет собой неизлечимое вирусное заболевание с контактным механизмом передачи возбудителя, приводящее к прогрессирующему ухудшению клеточного иммунитета и летальному исходу от вторичных инфекций.
В связи с тем, что инфекционные заболевания демонстрируют крайне разнообразную клиническую картину, симптомы, с которыми пациенты могут обращаться к инфекционисту за помощью, также могут быть крайне разнообразными.
Симптомы, с которыми обращаются к инфекционисту
| Симптом | Механизм возникновения симптома | Дополнительные исследования, необходимые для диагностики причины симптома | Заболевания, о которых может свидетельствовать симптом |
| Лихорадка (температура тела выше 38 градусов) | - раздражение центра терморегуляции токсинами бактерий и медиаторами воспалительного процесса. |
|
|
| Синдром общей интоксикации (слабость, мышечные и суставные боли, головные боли) | - прямое воздействие возбудителей инфекции и выделяемых ими веществ на нервные окончания; - изменение состава плазмы крови, ведущее к нарушению обмена веществ. |
|
|
| Сыпь | - увеличение проницаемости кровеносных сосудов под влиянием самих возбудителей или их токсинов; - снижение свертываемости крови; - снижение темпов синтеза коллагена на фоне авитаминоза С. |
|
|
| Первичный аффект (патологические изменения в месте проникновения возбудителя) | - специфические изменения мягких тканей под влиянием роста колонии бактерий в месте их первичного проникновения в организм. |
|
|
| Менингеальные симптомы (ригидность затылочных мышц, симптом Кернига и др.) | - рефлекторное увеличение тонуса определенных групп мышц при раздражении мозговых оболочек. |
|
|
| Симптомы поражения головного мозга (парез, паралич, галлюцинации и др.) | - локальное изменение нервной ткани головного мозга под влиянием воспалительных, сосудистых, метаболических и других патогенных факторов. |
|
|
| Симптомы поражения желудочно-кишечного тракта (боли в животе, диарея, тошнота, рвота, вздутие и др.) | - развитие воспалительного процесса в стенке кишечника; - выделение межклеточной жидкости в просвет кишечника под влиянием некоторых видов патогенных микроорганизмов; - непосредственное проникновение патогенных микроорганизмов в ткани внутренних органов с последующим развитием в них очагов изменений; - паралич кишечника под влиянием токсинов определенных возбудителей и др. |
| |
| Желтуха | - непосредственное разрушение клеток печени патогенными микроорганизмами и вирусами; - разрушение клеток печени посредством аутоиммунных механизмов; - непосредственное разрушение эритроцитов, циркулирующих в периферической крови, патогенными микроорганизмами; - острое нарушение оттока желчи; - врожденное нарушение функции определенного печеночного фермента и др. |
|
|
| Симптомы поражения дыхательного аппарата (одышка, кашель, кровохаркание, покраснение и болезненность горла, заложенность носа и др.) | - локальные патологические изменения эпителия в месте прикрепления к нему возбудителя заболевания (бактерии, гриба, вируса и др.); - развитие злокачественного новообразования в органах дыхательной системы и др. |
|
|
| Лимфаденит (увеличение и болезненность лимфатических узлов) | - отек и увеличение лимфатического узла при развитии в нем воспалительного процесса. |
|
|
| Симптомы поражения сердечно-сосудистой системы (тяжесть и боль за грудиной, сердцебиение, появление периферических отеков, синюшность конечностей и лица и др.). | - снижение насосной функции сердца в результате поражения оболочек сердца возбудителем болезни, его токсином или посредством аутоиммунных механизмов. |
|
|
| Симптомы поражения опорно-двигательного аппарата (боли и отечность суставов, разрывы сухожилий и др.) | - воспалительные изменения суставного хряща или суставных оболочек под влиянием возбудителя инфекции; - механическое повреждение мышц и сухожилий из-за повышения их тонуса при некоторых заболеваниях (столбняк); - аутоиммунное поражение синовиальной оболочки суставов при некоторых инфекционных заболеваниях; - механическое повреждение тканей сустава кристаллами мочевой кислоты при подагре; - развитие остеомиелита (воспаление костного мозга) при заносе бактерий в костный мозг с током крови и др. |
|
|
В сравнении со специалистами других областей медицины инфекционист назначает несколько меньшее количество инструментальных исследований в связи с тем, что основную часть его исследований составляют разнообразные лабораторные анализы. В случае, когда инфекционист нуждается в более узкоспециализированных тестах, чем простая рентгенография, он обращается за консультацией к соответствующему специалисту, и тот назначает необходимое исследование. Например, при необходимости дуплексного сканирования сердца инфекционист назначает пациенту консультацию кардиолога, а в сопроводительных документах указывает цель направления. В более сложных случаях создается врачебная комиссия, которая назначает то или иное исследование.
Инструментальные исследования, назначаемые инфекционистом (в том числе и посредством направления к другим специалистам)
| Вид исследования | Метод проведения исследования | Заболевания, выявляемые при помощи данного исследования |
| Рентгенография грудной клетки | Во время данного исследования пациент находится в положении стоя, прислонясь грудью или спиной к плоскости аппарата. При включении рентгеновского аппарата через грудную клетку пациента проходит небольшая порция ионизирующего излучения, часть которого задерживается тканями его тела. Чем плотнее ткани, тем сильнее они задерживают данное излучение. Прошедшие через тело пациента лучи прожигают рентгеновскую пленку в форме рисунка (негатива), который впоследствии при помощи специального программного обеспечения превращается в позитив или простую рентгенограмму в бело-черных тонах, отражающую двумерную проекцию исследуемой части тела. | |
| Рентгенография костей и суставов | Во время данного исследования пациент находится в положении, которое задает ему рентгенолог. По аналогии с рентгенографией грудной клетки через интересуемую часть тела пациента проходит определенная порция ионизирующего излучения, которое вызывает характерные изменения на расположенной позади пациента пленке. |
|
| Компьютерная томография | Во время данного исследования пациент находится в положении лежа на спине, на столе аппарата. Затем стол с пациентом перемещается в центр отверстия, ограниченного контуром аппарата. Во время его включения одновременно производится множество снимков с разных проекций (как минимум, с 48 разных точек). Впоследствии при помощи специального программного обеспечения данные снимки комбинируются, в результате чего формируется трехмерная проекция тела пациента со всеми анатомическими особенностями. Данную проекцию можно изучать как целиком, так и по отдельным срезам. Преимуществом данного метода является высокая точность. Недостатком является сравнительно высокое рентгеновское облучение (годовая доза за одно исследование), что делает данный метод недоступным для беременных. |
|
| Магнитно-резонансная томография | При данном исследовании пациент находится в положении лежа на спине, на столе аппарата, который перед началом сканирования устанавливается в центре туннеля, образованного корпусом аппарата. Во время его включения создается магнитное поле, в котором атомы водорода испускают фотоны с заранее известными показателями. Данные фотоны улавливаются контуром аппарата, информация о них суммируется, а по окончании исследования на ее основании создается трехмерная анатомическая реконструкция тела пациента, доступная для детального изучения. Преимуществом данного метода исследования является полная безвредность, поэтому метод рекомендован, в том числе и беременным. Тем не менее, абсолютно противопоказан данный метод пациентам, в теле которых находятся металлические имплантаты или предметы (спицы, шурупы, коронки, пули и др.). |
|
| Сцинтиграфия (радиоизотопное сканирование) | За 20 - 30 минут до начала исследования пациенту внутривенно вводится радиофармпрепарат, имеющий тропизм (сродство) к определенному типу ткани. К моменту начала исследования данный препарат успевает распространиться по организму и связаться и целевой тканью. Пациента помещают в гамма-камеру, где высокочувствительные датчики регистрируют излучение, получаемое от каждого квадратного сантиметра тела. Области наиболее сильного излучения отражают места наибольшего скопления радиофармпрепарата, а вместе с ним и искомой ткани. Данный метод исключительно хорош для диагностики опухолей и их метастазов, а также для выявления заболеваний, сопровождающихся нарушением функции определенного органа (цирроз печени, инсульт головного мозга, острый инфаркт миокарда и др.). | |
| УЗИ (ультразвуковое исследование) | Во время данного исследования пациент находится в положении, которое задает ему врач инструментальной диагностики. В большинстве случаев это положение – лежа на спине. На исследуемую часть тела наносится гель, а затем к коже прикладывается излучатель ультразвуковых волн. При включении аппарата происходит их распространение от излучателя вглубь тканей. Часть данных волн отражается от анатомических структур, возвращается обратно к источнику и улавливается им. Исходя из полученной информации (интенсивность сигнала и время, за которое он преодолел двойное расстояние) вычисляется плотность ткани и ее границы. Все вышеперечисленные расчеты аппарат производит самостоятельно, а на экран выводится двухмерная проекция анатомического строения тканей непосредственно под излучателем на момент исследования. | |
| Ангиография | Во время данного исследования положение пациента, как правило, лежа на спине, однако могут допускаться и другие положения исходя из цели исследования. Пациенту внутривенно или внутриартериально вводится длинный проводник и подводится по сосудистому руслу к области, которую необходимо исследовать. Затем осуществляется одновременный пуск контрастного вещества по катетеру и включение визуализирующей техники (рентгеноскопия, компьютерная томография, магнитно-резонансная томография и др.). В результате у исследователя появляется запись пошагового распространения контрастного вещества по интересуемым кровеносным сосудам. Для диагностики злокачественных опухолей используются короткие катетеры и большее количество контрастного вещества. Это связано с тем, что оно должно распространиться по всему организму и выявить очаги сравнительно более плотной сосудистой сети, характерной для объемных образований. | |
| Допплерография сосудов головного мозга | Во время данного исследования пациент находится в положении лежа на спине или сидя на стуле. На голову и шею в местах прикладывания ультразвукового излучателя преднамеренно наносится специальный гель, устраняющий помехи создаваемые прослойками воздуха. Принцип метода схож с простым ультразвуковым исследованием, однако имеет некоторые отличия, суть которых заключается в том, что при столкновении с движущимися объектами скорость и длина отраженной ультразвуковой волны изменяется в соответствии со скоростью объекта, с которым она взаимодействовала (в данном случае – эритроциты крови). Таким образом, по изменению длины волны аппарат ретроспективно высчитывает скорость кровотока в каждом исследуемом сосуде, а также аномальные образования в нем (области турбулентных завихрений крови, тромбы, сужения и др.). |
|
| Энцефалография | Во время данного исследования пациент находится в произвольном положении, однако чаще в положении лежа на спине или сидя на стуле. К его голове согласно определенной схеме прикладываются металлические электроды. Во время включения аппарата электроды записывают электрическую активность головного мозга в области, над которой они расположены. Данная информация регистрируется в виде многочисленных кривых, которые на экране монитора или при нанесении на бумагу называются энцефалограммой. Исходя из особенностей энцефалограммы происходит постановка того или иного диагноза. | |
| Эластография | Во время данного исследования пациент находится в положении лежа на спине. На кожу в области печени наносится специальный гель, устраняющий помехи, создаваемые воздухом. Затем к коже прикладывается излучатель ультразвуковых волн, при включении которого происходит посыл в ткани данного органа ультразвукового сигнала различных характеристик. Данный сигнал отражается от тканей печени и возвращается к источнику, где он воспринимается и оценивается. В отличие от простого УЗИ целью эластографии является определение скорости распространения ультразвука в паренхиме печени. Чем выше скорость распространения ультразвука, тем более плотным является данный орган. Чем плотнее печень, тем интенсивнее в ней протекает процесс фиброза. Кроме того, при данном исследовании определяется степень колебания паренхимы печени под влиянием ультразвуковых импульсов. Чем более выражены данные колебания, тем больше соединительнотканных волокон присутствует в ткани органа. Чем больше данных волокон, тем выраженнее процесс фиброза, а соответственно и печеночная недостаточность. |
|
| Бронхоскопия | При данном исследовании пациент находится в положении полулежа на кресле. С целью уменьшения раздражения верхних дыхательных путей и предотвращения осложнений со стороны голосовых связок распыляется местный анестетик (обезболивающее вещество). Затем через ротовую полость при помощи ларингоскопа, через голосовые связки в полость гортани вводится гибкий проводник бронхоскопа. После преодоления голосовых связок проводник опускается ниже до бифуркации бронхов. При необходимости современные бронхоскопы могут проникать вглубь легких вплоть до бронхов пятого порядка. Каждый аппарат снабжен оптоволоконной оптической системой, системой управления и захвата тканей для проведения гистологического исследования. Таким образом, во время исследования врач может не только визуально оценить состояние слизистой оболочки дыхательного аппарата, но и провести биопсию интересующих его тканей. |
|
| Медиастиноскопия | Во время данного исследования пациент находится под наркозом в положении лежа на спине. После соответствующей обработки операционного поля производится небольшой разрез над яремной вырезкой. Затем, отодвигая находящиеся на пути к средостению органы и анатомические образования, пальцем через паратрахеальную клетчатку проделывается небольшой ход в переднее средостение. Затем через данный ход вводится медиастиноскоп, снабженный оптической техникой и инструментами для взятия биопсии. Исследователь оценивает состояние анатомических образований средостения и при необходимости производит забор небольшого фрагмента материала для гистологического исследования. |
|
| Электрокардиография | Во время данного исследования пациент находится в положении лежа на спине или сидя на стуле. К его грудной клетке по определенной схеме прикладываются электроды электрокардиографа. Во время включения аппарата происходит регистрация электрической активности сердечной мышцы в реальном времени. Сигнал от каждого электрода отображается в виде кривой на экране аппарата или на бумажной ленте. Совокупность данных кривых называется электрокардиограммой. По ее особенностям производят постановку того или иного диагноза. |
|
| Дуплексное сканирование сердца (эхокардиография с допплерографией камер сердца) | Во время данного исследования пациент находится в положении, которое задает ему врач (чаще лежа на спине или на боку). На кожу в области грудной клетки наносится специальный гель для устранения помех, вызывающихся прослойкой воздуха между телом и излучателем ультразвуковых волн. Во время исследования ультразвуковой излучатель работает одновременно в двух режимах – УЗИ и допплерографии. Таким образом, с его помощью врач получает возможность не только визуализировать структуру сердца, но и изучить особенности тока крови в нем. |
|
| Коронароангиография | Во время данного исследования полностью раздетый, как при любой хирургической операции, пациент находится в положении лежа на спине. Через прокол в бедренной или радиальной артерии производят введение длинного катетера, конец которого под контролем рентгеноскопии подводят к устьям коронарных артерий. Затем одновременно осуществляется пуск контрастного вещества по катетеру и включение визуализирующей аппаратуры (рентгеноскопия, компьютерная томография, магнитно-резонансная томография). В результате, исследователю предоставляется возможность наблюдать последовательное распространение контрастного вещества по коронарным артериями сердца. |
|
| Электрофизиологическое исследование сердца | Во время данного исследования пациент находится в положении лежа на спине. Через прокол в бедренной или лучевой артерии к камерам сердца подводится специальный зонд, способный регистрировать электрическую активность миокарда изнутри сердца с высокой точностью. Кроме того данный зонд способен производит точечные электрические импульсы, запускающие и останавливающие аритмии. Таким образом, осуществляется обнаружение провоцирующих развитие аритмии очагов, которые впоследствии при помощи этого же зонда и разрушаются. |
|
| Артроскопия | Во время данного исследования пациент находится в положении, которое задает ему врач. После соответствующей обработки операционного поля антисептиками в специальных анатомических точках под местным обезболиванием осуществляется небольшой надрез кожных покровов, а затем и суставной капсулы. Через получившееся отверстие вводится наконечник артроскопа. При помощи данного аппарата удается воочию увидеть все структуры суставной полости, оценить их состояние, а также провести некоторые малоинвазивные операции. |
|
В повседневной практике инфекционист назначает большое количество лабораторных анализов от наиболее простых до крайне узконаправленных.
Инфекционист может назначить следующие лабораторные анализы:
- общий анализ крови;
- общий анализ мочи;
- биохимический анализ крови;
- копрограмма;
- гемокультура;
- урокультура;
- копрокультура;
- серологический анализ крови;
- микроскопическое и микробиологическое исследование мазков с раневой поверхности, мокроты, соскобов, рвотных масс и др.;
- ПЦР (полимеразная цепная реакция);
- онкомаркеры;
- выявление в крови примесей тяжелых металлов;
- анализ спинномозговой жидкости;
- фибромакс;
- гистологическое исследование и др.
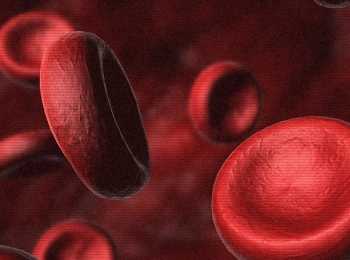
Общий анализ крови представляет собой количественный анализ ее составных частей. Кровь состоит из жидкой и клеточной части. Жидкая часть представляет собой плазму, в которой содержатся разнообразные белковые и небелковые соединения, выполняющие те или иные функции в организме. Клеточная часть крови состоит из эритроцитов, лейкоцитов и тромбоцитов. Соотношение клеточной части крови к жидкой ее части называется гематокритом. Гематокрит исключительно важен для определения степени обезвоживания при инфекционных заболеваниях, сопровождающихся диареей, рвотой и интенсивным потоотделением.
Эритроциты представляют собой наиболее многочисленный вид клеток крови, основной функцией которых является перенос газов от легких к тканям и в обратном направлении. При некоторых инфекционных заболеваниях происходит разрушение данных клеток в кровеносном русле или в селезенке, в результате чего развиваются серьезные изменения обмена веществ, которые вполне могут привести к летальному исходу.
Лейкоциты – белые кровяные тельца представляют собой клетки иммунной системы, оберегающие организм от любых инородных веществ. При воспалительных процессах концентрация данных клеток, как правило, увеличивается соразмерно силе воспаления. Однако при ВИЧ-инфекции происходит уменьшение концентрации лейкоцитов, что связано с особенностями патогенного действия данного вируса. Развивающееся при этом прогрессирующее ухудшение иммунитета ведет к присоединению вторичных инфекций, которые имеют, как правило, тяжелое течение и становятся причиной летального исхода у таких пациентов.
Также следует отметить, что в общем анализе крови указываются фракции лейкоцитов, ответственные за отдельные звенья работы иммунной системы. По их процентному соотношению можно ориентироваться относительно природы возбудителя заболевания. Так, увеличение палочкоядерных нейтрофилов свидетельствует об остром бактериальном воспалении. Увеличение сегментоядерных нейтрофилов при нормальной доле палочкоядерных нейтрофилов говорит о хронической вялотекущей бактериальной инфекции. Увеличение доли лимфоцитов и моноцитов чаще всего говорит об острой вирусной инфекции, в то время как увеличение процентного содержания эозинофилов свидетельствует об аллергической природе воспалительного процесса или о паразитарной инвазии. Вышеприведенные данные характеризуют большинство инфекций у пациентов с благоприятным иммунным статусом. Тем не менее, иногда встречаются ситуации, когда в связи с различными сопутствующими обстоятельствами расшифровка общего анализа крови по вышеперечисленным правилам оказывается ложной или, как минимум, недостаточно точной.
Последними, но не наименьшими по значимости основными клеточными элементами крови являются тромбоциты или кровяные пластинки. Основной их функцией в организме является формирование тромбов в местах нарушения целостности сосудистого русла. Иными словами, тромбоциты останавливают кровотечения, а уменьшение их количества ведет к риску сильной кровопотери вплоть до летального исхода. При инфекционных заболеваниях данные элементы могут как количественно расти, так и убывать. Их рост является компенсаторной реакцией на воспалительный процесс, а уменьшение может отмечаться при поражении костного мозга и селезенки возбудителем заболевания.
Также часто вместе с общим анализом крови лаборатории измеряют скорость оседания эритроцитов (СОЭ). Данный показатель крайне чувствительно реагирует на воспалительный процесс, в связи с чем его увеличение является важным подспорьем для врача в тех случаях, когда остальные анализы несут противоречивую информацию.
Общий анализ мочи, как и общий анализ крови, является рутинным лабораторным тестом, который, тем не менее, достаточно точно позволяет оценить состояние мочевыделительной системы. При инфекционных заболеваниях с поражением ее органов в данном анализе следует ожидать увеличения концентрации лейкоцитов, возможно появления в моче бактерий, увеличения рН мочи (защелачивание), появление повышенных концентраций белка и др.
В некоторых случаях может отмечаться появление в моче цельных эритроцитов, эритроцитарных цилиндров (или других видов цилиндров) или даже свободного гемоглобина (при крайне выраженном гемолизе). Присутствие в моче солей, слизи, мицелл или других составляющих может указывать на сопутствующие заболевания мочеполовой системы.
Биохимический анализ крови включает в себя огромный спектр анализов, характеризующий различные аспекты функционирования всех систем организма. По большей части именно они позволяют врачу ставить те или иные диагнозы.
Среди наиболее распространенных анализов выделяют печеночные пробы, почечные пробы, воспалительные маркеры, маркеры гемостаза (гемограмма), маркеры жирового, белкового, углеводного обмена, а также и другие узконаправленные тесты.
К печеночным пробам, как правило, относят общий билирубин и его фракции (свободный и связанный билирубин), трансаминазы, гамма-глутамилтранспептидазу и щелочную фосфатазу. По некоторым данным в число печеночных маркеров входят и маркеры вирусных гепатитов. К почечным пробам относят креатинин и мочевину. Воспалительными маркерами являются С-реактивный белок, тимоловая проба, сулемовая проба и др. При подозрении на аутоиммунные заболевания имеет смысл исследовать ревматоидный фактор и циркулирующие иммунные комплексы.
К маркерам гемостаза (кровесвертывающей системы) относится протромбиновый индекс, международное нормализованное отношение, время свертывания по Ли-Уайту, активированное частичное тромбопластиновое время и др. Среди маркеров жирового обмена выделяют общий холестерин, триглицериды, жирные кислоты, липопротеиды высокой и низкой плотности. Белковый обмен характеризуется такими показателями как общий белок, альбумины, глобулины и др. Углеводный обмен отражается в уровне глюкозы, гликозилированного (гликированного) гемоглобина, а также С-пептида.
Другие узконаправленные лабораторные тесты (D-димеры, тропонины, креатинфосфокиназа, лактатдегидрогеназа, ванилилминдальная кислота и др.) служат для диагностики таких заболеваний как тромбоэмболия легочной артерии, острый инфаркт миокарда, карциноидная опухоль и др.
Инфекционные заболевания характеризуются поражением различных органов и систем в зависимости от вида возбудителя и состояния иммунной системы пациента. Выбор необходимых биохимических лабораторных анализов инфекционист производит исходя из диагноза, который он собирается подтвердить, и диагнозов, которые он намеревается исключить.
Копрограмма представляет собой качественный анализ каловых масс. При инфекционных заболеваниях, сопровождающихся поражением кишечника и диареей, в данном анализе следует ожидать появлении в стуле слизи, лейкоцитов, эритроцитов, непереваренных мышечных волокон, а в некоторых случаях и бактерий с грибком. Кроме вышеперечисленных изменений в кале могут присутствовать мыла, паразиты, соли, пигменты и другие составляющие, характерные для остальных заболеваний пищеварительного тракта.
Гемокультурой называется посев крови больного на питательные среды. В норме кровь является стерильной средой, однако при некоторых инфекционных заболеваниях бактерии способны проникать в нее, распространяясь по организму и вызывая в нем изменения, характерные для конкретного возбудителя. Таким образом, если в посеянной на питательных средах крови обнаруживаются колонии бактерий, то с высокой степенью вероятности можно судить о том, что это именно они стали причиной заболевания.
Выявление данного возбудителя и является основной задачей гемокультуры. Следует отметить, что забор крови должен производиться до назначения антибиотиков, иначе анализ может не выявить возбудителя. Назначая его, инфекционист ожидает получить результат не ранее чем через несколько дней (минимальное время, необходимое для роста бактерий на питательных средах). Вместе с результатами гемокультуры, как правило, приходит результат антибиотикограммы – чувствительности полученных колоний к различным видам антибактериальных препаратов. На ее основании инфекционист назначает больному наиболее эффективную комбинацию лекарств.
Таким образом, преимуществом гемокультуры является высокая точность результата. Основным недостатком является большой срок выполнения анализа (до нескольких недель).
Урокультура представляет собой посев мочи на питательные среды, причем, забор мочи и ее посев по аналогии с гемокультурой должен осуществляться до того как пациенту будут назначены антибактериальные препараты. Целью исследования является точное определение вида бактерии, вызвавшей патологические изменения в органах мочеполового тракта. Недостатком, как и при любом посеве, является необходимость длительного ожидания результата.
Копрокультурой называется посев каловых масс на питательные среды с целью выращивания колонии бактерий, являющейся возбудителем инфекционного заболевания, поразившего желудочно-кишечный тракт. В связи с тем, что толстый кишечник имеет собственную экосистему, в которой живут и выполняют полезную для организма работу многие виды бактерий, копрокультура не всегда является настолько точной, как, например, гемокультура или урокультура. Тем не менее, применяя различные методики отсеивания и дифференцировки колоний, лаборантам часто удается выделить среди всей выросшей флоры именно те колонии, которые представляют угрозу для организма.
Серологический анализ крови на сегодняшний день используется практически во всех областях медицины. Его принцип основывается на иммунном взаимодействии антигенов и антител. Для более ясного понимания допустим, что антигеном является возбудитель заболевания. Антитела, в свою очередь, являются белковыми молекулами, созданными иммунной системой для борьбы с данным возбудителем. Следует добавить, что в норме антитела не будут атаковать ничего кроме этого конкретного возбудителя инфекции.
Таким образом, обнаружив в крови антитела, например, к боррелиям, можно с высокой достоверностью заключить, что организм контактировал с данной бактерией. О фазе инфекции (острая или хроническая) можно судить, основываясь на типе антител. Если преобладают иммуноглобулины М, то инфекция имеет острый характер, а если иммуноглобулины G, то хронический.
Другим более редким применением серологического анализа крови является выявление в крови возбудителя инфекции на самых ранних стадиях, когда иммунная система пациента еще не успела создать собственных антител или просто не может этого сделать (иммунодефицитные состояния). Для этого в образец крови больного добавляют стандартные сыворотки, содержащие антитела к искомому возбудителю, созданные иммунной системой другого человека или животного. Если реакция протекает положительно, то возбудитель угадан, и лечение может назначаться на самых ранних стадиях. Если реакция не протекает, то есть является отрицательной, то предположения инфекциониста оказались неверными и следует искать иную причину заболевания.
Микроскопическое исследование подразумевает простое изучение образца тканей под световым микроскопом. Этот несложный с технической точки зрения метод часто оказывает неоценимую пользу. Несмотря на то, что он не предоставляет исчерпывающих данных о возбудителе заболевания, он позволяет определить его групповую принадлежность по внешнему строению бактерий, а также по форме структур, которые образуют несколько находящихся рядом бактерий. Например, пневмококки и менингококки напоминают прилипшие друг к другу короткими дугами кофейные зерна, стрептококки формируют цепочки, а стафилококки скопления, напоминающие грозди. Аналогичным образом можно отличить возбудителей газовой гангрены, столбняка, ботулизма, туберкулеза и других опасных заболеваний. Таким образом, любой полученный от пациента биологический материал, исследованный под простым микроскопом, может на самых ранних этапах заболевания подтолкнуть инфекциониста к правильному диагнозу.
Также следует отметить, что забор материала с раневой поверхности, мокроты, рвотных и каловых масс может способствовать постановке диагноза еще до того как возбудитель проникнет в кровь. Это, в свою очередь, позволяет пресечь заболевание на ранних этапах.
Полимеразная цепная реакция является одним из наиболее точных лабораторных методов, существующих в мире. Она основана на генетических механизмах деления цепей ДНК и РНК – основных информационных молекул в клетках любых углеводных форм жизни.
Суть метода заключается в том, что если в исследуемом образце ткани присутствует хотя бы одна искомая последовательность нуклеотидов (составные молекулы ДНК и РНК), то начнется ее многократное деление. Полученный после деления субстрат подвергается электрофорезу (разделению молекул в растворе согласно их массе), после чего выявляется искомый фрагмент ДНК или РНК. На сегодняшний день науке известно огромное количество уникальных фрагментов разнообразных бактерий, грибов, вирусов, простейших и даже прионов, по которым при помощи метода ПЦР можно их выявлять. Также неоспоримым преимуществом данного метода исследования является тот факт, что помимо высочайшей точности сроки его выполнения находятся в пределах 4 - 6 часов.
Онкомаркеры представляют собой разнообразные вещества, появляющиеся в крови при росте в организме злокачественной опухоли. Это могут быть продукты жизнедеятельности опухоли, синтезируемые ею биологически активные вещества, выработанные против нее иммунной системой антитела и др. Обнаружение в крови данных веществ с той или иной долей вероятности может свидетельствовать в пользу роста злокачественной опухоли определенного типа. Эта особенность легла в основу многочисленных экспресс тестов в области диагностики онкологических заболеваний.
Тем не менее, важно отметить, что положительные онкомаркеры несут в себе лишь вероятность злокачественной опухоли. Они, как и любые другие анализы, имеют определенный процент ложноположительных результатов и могут вводить в заблуждение. Однако халатно относиться к ним также крайне рискованно, поскольку в большинстве своем их обнаружение является серьезным основанием для проведения дополнительных исследований в данной области.
Отравление тяжелыми металлами является серьезным диагнозом, тяжесть которого усиливает тот факт, что накопление данных веществ в организме больного происходит, как правило, на протяжении длительного времени и остается незамеченным пациентом. Клинические проявления такого отравления могут быть крайне разнообразными и вместе с тем схожими с большим количеством других заболеваний, в том числе и с теми, на которых специализируется инфекционист. К сожалению, заподозрить такое заболевание крайне трудно. Основные подозрения появляются лишь во время тщательнейшего сбора анамнеза, в процессе которого больной рассказывает о возможных источниках соединений тяжелых металлов, с которыми ему приходилось контактировать. Инфекционист назначает данные анализы, если течение заболевания, лечением которого он занимается, не вписывается в привычные рамки и необходимо исключить отравление тяжелыми металлами как возможную этого причину.
Спинномозговая жидкость представляет собой вещество, которое окружает головной и спинной мозг, защищая данные структуры от резких механических воздействий. В норме она является стерильной, то есть полностью лишенной бактерий и вирусов. Кроме того, для оптимальной работы головного мозга состав спинномозговой жидкости (ликвора) включает большой набор микроэлементов, постоянство концентраций которых поддерживается ликвородинамической системой, расположенной в желудочках головного мозга.
При инфекционных заболеваниях, сопровождающихся проникновением возбудителя в субдуральное пространство и ткань головного мозга, состав ликвора измеряется, причем, степень этих изменений отражает выраженность и направленность воспалительного процесса. Так, наиболее распространенным показателем является уровень лейкоцитов, увеличение которого указывает на воспаление. Увеличение нейтрофилов свидетельствует о бактериальном воспалении, а увеличение лимфоцитов, по аналогии с общим анализом крови – о вирусной природе инфекции.
Кроме вышеперечисленных показателей определяется уровень глюкозы и белка в ликворе, а также показатель цитоза – соотношения клеточных элементов к жидкой части спинномозговой жидкости. Важны и уровни ионов калия, натрия, кальция и хлора, по вариации которых иногда можно заподозрить некоторые заболевания.
Фибромакс представляет собой современный метод исследования состояния печеночной ткани на основании ряда лабораторных анализов с применением специальных алгоритмов их оценки. С момента его внедрения данный метод зарекомендовал себя как равноценная по степени информативности замена пункционной биопсии печени. Более того, он исключает ошибки, которые могут возникать в процессе биопсии, если игла проходит мимо участков фиброза, и при гистологическом исследовании регистрируется более благоприятный результат, чем есть на самом деле. Также по причине неинвазивности фибромакс лишен таких осложнений как кровотечение и инфицирование после пункционной биопсии.
Гистологическое исследование считается на сегодняшний день золотым стандартом диагностики большинства существующих заболеваний. Преимущество метода в том, что патологоанатом наблюдает пораженные патологическим процессом ткани, отмечая характерные для того или иного заболевания особенности, на основании которых впоследствии он выносит окончательный диагноз. Иными словами, врач описывает конкретно то, что видит своими глазами на текущий момент.
Получение материала для биопсии может происходить как на этапе диагностики, так и на этапе операционного лечения с целью подтверждения его целесообразности. Приготовление образцов для изучения в микроскопе подразумевает глубокое и быстрое замораживание тканей с последующим их нарезанием на тонкие слои (от 1 до 50 мкм) при помощи специального аппарата, называющегося микротомом. Затем каждый образец подвергается окраске тем или иным красителем в зависимости от того, какие ткани врач желает выделить. После окрашивания образцы фиксируются, после чего они могут изучаться под микроскопом и храниться на протяжении не одного десятка лет.
Инфекционист занимается лечением огромного числа заболеваний, для которых характерно присутствие возбудителя и развитие инфекционно-воспалительных изменений в организме.
В данной статье внимание уделено лишь наиболее часто встречающимся заболеваниям, с которым приходится сталкиваться инфекционисту на Евразийском континенте.
Болезни, которые лечит инфекционист
| Заболевание | Основные методы лечения | Приблизительная длительность лечения | Прогноз |
| Сальмонеллез |
| Длительность острого периода, в среднем, составляет 10 - 14 дней. Носительство инфекции и выделение возбудителя в окружающую среду отмечается на протяжении от 3 месяцев до нескольких лет. | При легких формах прогноз благоприятный. Возможны осложнения в виде острой почечной недостаточности, мезентериального тромбоза, воспалительных заболеваний органов пищеварительной, сердечно-сосудистой и дыхательной системы, инсульта головного мозга, инфекционно-токсического и дегидратационного шока. |
| Брюшной тиф |
| Средняя длительность лечения составляет 7 - 10 дней. Хроническое носительство может длиться до нескольких месяцев, на протяжении которых следует проходить повторные курсы антибиотикотерапии. | На фоне применения антибиотиков прогноз благоприятный. Без применения антибиотиков летальность составляет 10 - 20%. |
| Ботулизм |
| В зависимости от тяжести заболевания длительность его лечения составляет от 1 до 3 - 4 недель. | При своевременном обращении за специализированной помощью летальность составляет, в среднем, 10%. Без соответствующей терапии этот показатель колеблется между 30 и 60%. |
| Малярия |
| Длительность лечения зависит от возбудителя инфекции, поскольку он определяет периодичность приступов. В среднем, она колеблется от нескольких суток до 1 месяца. | У беременных и детей 3 - 4 лет прогноз серьезный в связи с токсичностью препаратов. У остальных пациентов прогноз благоприятный. |
| Эпидемический сыпной тиф |
| Длительность лечения 7 - 10 дней. | На фоне лечения прогноз благоприятный. |
| Аденовирусная инфекция |
| Длительность лечения при отсутствии вторичных осложнений составляет 5 - 7 дней. | Прогноз благоприятный. |
| Скарлатина |
| Длительность лечения при отсутствии осложнений составляет 7 - 10 дней. | Прогноз благоприятный. |
| Коклюш |
| Длительность лечения при отсутствии осложнений, в среднем, составляет 1 - 2 недели. | Прогноз благоприятный. |
| Корь |
| Длительность лечения при отсутствии вторичных бактериальных осложнений составляет 1 - 2 недели. | В большинстве случаев прогноз благоприятный. Опасность грозит пациентам, не прошедшим вакцинирование, поскольку среди них отмечается более высокая вероятность коревого энцефалита с летальным исходом. |
| Клещевой энцефалит |
| Длительность лечения зависит от формы заболевания и составляет от 1 до 2 - 3 недель. | При очаговой форме заболевания летальность на фоне лечения достигает 25 - 30%. Выздоровлению часто сопутствуют тяжелые остаточные явления. |
| Ветряная оспа |
| Длительность лечения в отсутствии осложнений составляет 1 - 2 недели. | В большинстве случаев прогноз благоприятный. |
| Эпидемический паротит |
| Длительность лечения составляет 1 - 2 недели. Карантин в очагах заболевания сохраняется еще на 21 день с момента исчезновения клинических признаков у последнего пациента. | В большинстве случаев прогноз благоприятный. |
| Чума |
| Длительность лечения, в среднем, составляет 1 - 2 недели. | При условии своевременного обращения за медицинской помощью прогноз в большинстве случаев благоприятный. При отсутствии медицинской помощи смертность при бубонной форме составляет 20 - 60%, а при легочной и септической форме – 100%. |
| Дифтерия |
| Длительность лечения острой фазы инфекции составляет 1 - 2 недели. Коррекция осложнений со стороны сердечно-сосудистой и центральной нервной системы занимает от 1 до 6 месяцев в зависимости от тяжести заболевания. | При раннем обращении за медицинской помощью прогноз благоприятный, в особенности у привитых больных. При позднем обращении и отсутствии вакцины существует риск тяжелых осложнений вплоть до летального исхода. |
| Грипп |
| Длительность лечения в отсутствии осложнений составляет 7 - 10 дней. | В большинстве случаев прогноз благоприятный. Тяжелое течение с серьезными осложнениями чаще отмечается у детей до 1 года и у пациентов с неполноценным иммунитетом. |
| Вирусные гепатиты |
| Длительность лечения гепатитов А и Е составляет 1 - 2 недели. Длительность лечения гепатита В, С и D занимает месяца и даже годы, Лечение в данных случаях является пожизненным. | Прогноз зависит от типа вируса. На данном этапе полное излечение отмечается только при гепатите А и Е. Гепатиты В и D являются неизлечимыми и постепенно ведут к циррозу печени. Гепатит С до недавнего времени считался неизлечимым, однако последнее поколение противовирусных препаратов дало надежду на излечение в 40 - 100% случаях, в зависимости от множества факторов. |
| Боррелиоз |
| Длительность лечения на первой стадии болезни составляет 7 - 10 дней. На второй стадии она составляет несколько недель, причем, эффективность лечения значительно ниже. На третьей стадии заболевание практически неизлечимо. | При своевременном обращении за медицинской помощью прогноз благоприятный. В ином случае существует риск развития осложнений, характерных для второй и третьей стадии болезни. |
| Энтеровирусная инфекция |
| Длительность лечения при отсутствии вторичных бактериальных осложнений составляет 7 - 10 дней. | В большинстве случаев прогноз благоприятный. В группе риска находятся новорожденные, у которых могут развиться тяжелые осложнения со стороны сердечно-сосудистой и центральной нервной системы, в том числе и с летальным исходом. |
| Полиомиелит |
| Длительность и результативность лечения зависит от клинической формы заболевания и может существенно разниться. | Прогноз заболевания серьезный. Возможны тяжелые осложнения вплоть до летального исхода. |
| Бешенство |
| При отсутствии лечения больной погибает за 6 - 8 дней. При паллиативном лечении в отделении интенсивной терапии данный период может увеличиться до 20 дней. | Прогноз крайне неблагоприятный в связи с высокой агрессивностью болезни и неэффективностью существующих на данный момент средств лечения. Летальность равна 100%. |
| Холера |
| Длительность лечения составляет 2 - 3 недели. | При своевременном обращении за медицинской помощью прогноз благоприятный. |
| ВИЧ-инфекция |
| Лечение пожизненное. | Прогноз неблагоприятный. |
www.polismed.com
Инфекционист
Инфекционист — универсальный врач, работающий с широким спектром заболеваний, в основе которых инфекционное развитие. Он изучает бактерии и микроорганизмы, способные поражать человеческий организм, пути их развития и методы устранения. Он определяет профилактические меры по недопущению распространения болезни. Поскольку инфекция может проникнуть в любой орган, перечень симптомов, с которыми направляют к этому специалисту, огромен.
В компетенцию врача также входит грамотная консультация по поводу вакцинирования. Из-за дефицита информации многие боятся делать ту или иную прививку. Инфекционист рассказывает пациенту обо всех преимуществах и существующих рисках вакцинирования.
Что лечит инфекционист?
Деятельность инфекциониста сосредоточена на нескольких направлениях, которые условно можно объединить в группы. Выделим основные из них.
Кишечные инфекции
Возбудитель (бактерии или их токсины, вирусы) попадает в организм практически всегда через рот с водой, пищей или через грязные руки и начинает активно размножаться в кишечнике. К ним относятся:
- холера;
- брюшной тиф;
- сальмонеллез;
- ботулизм;
- дизентерия;
- гельминтоз.
Трансмиссивное инфицирование крови
Проникновение происходит посредством укуса клещей, комаров, блох и т. п. Заболевания:
- малярия;
- тиф возвратный, сыпной, клещевой;
- туляремия;
- желтая лихорадка;
- чума;
- энцефалит.
Нетрансмиссивное инфицирование крови
Человек заражается после вторичного использования инфицированных игл во время принятия наркотических средств или переливания крови, а также через бытовые предметы: бритву, зубную щетку. Это:
- многие виды гепатитов;
- СПИД.
Инфекции дыхательной путей
Заражение происходит воздушно-капельным путем при чихании или кашле больного, а также через предметы обихода: посуду, платки, игрушки. Основные возбудители и болезни:
- пневмококки;
- микоплазмы;
- хламидии;
- гемофильная палочка;
- легионеллы;
- микобактерия туберкулеза;
- респираторные вирусные инфекции;
- вирусы гриппа;
- паротит эндемический;
- корь;
- скарлатина, ангина;
- полиомиелит;
- дифтерия;
- коклюшная палочка.
Инфекции наружных покровов
Передаются контактным способом через грязные руки, постель, одежду, головные уборы, ванну и т. п. Это:
- стрептококки;
- стафилококки;
- рожа;
- бешенство;
- столбняк;
- ящур;
- сибирская язва;
- газовая гангрена.
Заболевания, передающиеся половым путем (ЗППП)
- сифилис;
- хламидиоз;
- СПИД;
- гонорея.
Многие названия болезней совпадают с названием возбудителя, вызвавшего их.
Невозможно перечислить все существующие заболевания, так как науке известны более 1200 видов. Мы перечислили только те, которые наиболее часто встречаются на практике.
Когда нужно обратиться к инфекционисту?
Какие симптомы подскажут, что нужно идти на прием к инфекционисту? В основном они связаны с выделением токсинов, это:
- повышение температуры, ломота в теле;
- высыпания разнообразного характера;
- изменения в пищеварении, сопровождающиеся спазмами, поносом или запорами, вздутием живота;
- сильные мигрени, боль в глазах;
- гнойные образования на слизистых;
- лимфоузлы увеличены;
- плохое самочувствие, сон;
- желтушность кожных покровов;
- необычные выделения из влагалища, мочеиспускательного канала;
Часто к инфекционисту направляет семейный врач или терапевт. Стоит отметить, что инфекционные заболевания протекают по-разному: в одних случаях их симптомы незначительны и быстро проходят, другие развиваются стремительно и становятся опасными для жизни. Поэтому лечиться нужно вовремя, особенно когда вышеперечисленные симптомы появились у ребенка.
Как проходит прием?
Что делает врач на обычном приеме в поликлинике? Прежде всего, выслушивает пациента и расспрашивает о начале развития болезни, характере ее течения, уточняет детали, играющие важную роль в постановке диагноза (например, отдыхал ли недавно пациент в другой стране, мог ли контактировать с больным человеком, кусало ли его недавно животное). Доктор проверяет, есть ли увеличенные лимфатические узлы.
Инфекционист обязательно направляет пациента на сдачу анализов для выявления возбудителя. Когда картина болезни ясна, сразу назначается лечение с применением антибактериальных, противовирусных или противогрибковых препаратов. Если предстоит уточнить некоторые детали, назначают дезинтоксикационную терапию.
Когда это возможно, к посещению доктора готовятся: за 12 часов до приема исключают употребление пищи, алкоголя и табака. По возможности не принимают лекарства, а если пропустить прием никак нельзя, об этом обязательно следует сообщить врачу.
Дополнительные обследования и анализы
- мазок, а также посев на флору;
- биохимический анализ крови;
- анализы на выявление вирусного гепатита;
- ПЦР-диагностика;
- ИФА крови;
- исследование каловых масс на гельминты;
- серологическое исследование на предмет кишечных и респираторных инфекций.
Возможно, понадобиться сделать:
- рентген;
- УЗИ;
- электрокардиографию;
- ирригоскопию;
- фиброколоноскопию;
- вакцинацию.
Что лечит детский инфекционист?
По роду своей деятельности детский специалист лечит у ребенка те же недуги, что и у взрослого, с учетом возраста своего пациента. Однако есть болезни, которые у детей встречаются чаще:
- детские инфекции: краснуха, свинка, ветряная оспа, корь;
- ОРЗ, грипп;
- дифтерия;
- кишечные инфекции;
- менингит.
Инфекционист и беременность
Может показаться странным, когда во время беременности женщину направляют к инфекционисту для сдачи анализов. На самом деле нет ничего удивительного, ведь наличие определенных инфекций может спровоцировать выкидыш, ранние роды или заболевание плода. При выявлении некоторых болезней женщине показано кесарево сечение во избежание заражения ребенка. Беременным предлагают сдать следующие анализы:
- На TORCH-инфекцию. Он включает выявление токсоплазмоза, цитомегаловируса, краснухи и вируса герпеса.
- Кровь на RW, то есть проверка на сифилис, делается несколько раз за беременность.
- Гепатиты HBs и HCV.
- Анализ на ЗППП: микоплазмоз, хламидиоз, уреаплазмоз, гонорею.
- Исследование на ВИЧ.
ovrachah.ru
Инфекционист - что лечит этот врач? Инфекционист-паразитолог или вирусолог. Какие анализы может назначить врач?
Оглавление
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Чтобы записаться на прием к врачу или диагностику, Вам достаточно позвонить по единому номеру телефона +7 495 488-20-52 в Москве
Или+7 812 416-38-96 в Санкт-Петербурге
Оператор Вас выслушает и перенаправит звонок в нужную клинику, либо примет заказ на запись к необходимому Вам специалисту.
Или же можно нажать зеленую кнопку «Записаться Онлайн» и оставить свой телефон. Оператор перезвонит Вам в течение 15-ти минут и подберет Вам специалиста, соответствующего Вашему запросу.
В данный момент запись ведется к специалистам и в клиники в Москве и Санкт-Петербурге.
Инфекционист – это врач, занимающийся диагностикой, лечением и профилактикой инфекционных болезней. Данный специалист является обладателем высшего медицинского образования с последующей специализацией в инфекционных болезнях. Это значит, что после медицинского университета, он проходит дополнительное постуниверситетское образование. В различных странах эта постуниверситетская ступень носит разные названия. В странах Европы – это резидентура, в странах СНГ – это интернатура. Длительность специализации по инфекционным болезням также варьирует от 2 до 4 лет. Только после этого специалист имеет право на практику.Далее может последовать еще более углубленная специализация. Например, в паразитарных (инфекционист-паразитолог) или в вирусных (инфекционист-вирусолог) заболеваниях.
Иммунолог-инфекционист – это врач прошедший специализацию как по инфекционным болезням, так и в иммунологии. В его компетенцию входит диагностика и лечение длительных хронических инфекций, которые сопровождаются снижением иммунитета. Также данный врач специализируется на диагностике и лечении инфекционно-иммунологических заболеваний. К таковым относятся бронхиальная астма, инфекционный мононуклеоз, некоторые виды артритов. Вирусолог-инфекционист – это врач-инфекционист, специализирующийся на вирусных заболеваниях. Как известно, инфекционные заболевания могут быть бактериальной, вирусной или паразитарной природы. Обычно инфекционист диагностирует и лечит инфекции вне зависимости от причины. Но в узкоспециализированных учреждениях существуют врачи узкого профиля, которые занимаются исключительно вирусными заболеваниями.К заболеваниям, которые лечит вирусолог инфекционист, относятся:
Инфекционист-паразитолог – это специалист, изучающий паразитарные заболевания. В то же время, паразитарные болезни – это очень обширная группа заболеваний, вызываемая паразитами. К паразитам относятся гельминты и членистоногие. Проникая в организм, паразиты могут оказывать различное действие. Чаще всего – это повреждение тканей и органов, раздражение, сенсибилизация (высокая чувствительность), поглощение питательных веществ.К заболеваниям, которые лечит инфекционист паразитолог, относятся:
Инфекционист, как уже ясно из названия, лечит инфекционные заболевания. В свою очередь, инфекционные болезни – это очень обширная группа заболеваний, причиной которых являются различные бактерии (и их токсины), вирусы, грибки, паразиты. Поскольку это очень обширная группа заболеваний, то существует несколько классификаций этих заболеваний.К группам инфекционных болезней по этиологическому (причинному) фактору относятся:
- Зоонозы – инфекционные заболевания, вызванные теми микроорганизмами, которые живут в организме определенных животных. К зоонозам относятся чума, туляремия, ботулизм, бруцеллез, бешенство, сибирская язва.
- Антропонозы – группа заболеваний, которые провоцируются микроорганизмами, живущими только в организме человека. К этой группе относятся брюшной тиф, холера, ротавирус, полиомиелит.
- Сапронозы - группа инфекционных заболеваний, возбудители которых существуют на неживых объектах среды. Примером сапронозов, является легионеллез, источником которого являются легионеллы. Естественной средой обитания легионелл является вода и почва.
- Паразитарные заболевания – инфекции, вызываемые гельминтами (паразитами) и простейшими. К этой группе относится токсоплазмоз, тениоз, аскаридоз.
К инфекционным заболеваниям по МКБ-10 относятся:
Клещевой боррелиоз или болезнь Лайма – это инфекционное заболевание, которое протекает с поражением центральной нервной системы, суставов и внутренних органов. Источником инфекции при болезни Лайма являются боррелии, которые проникают в организм человека при укусе клеща. Эти бактерии представляют собой тонкие подвижные закрученные клетки, которые обитают в почве и воде. Зараженный боррелиями клещ, передает человеку эти бактерии через укус. Инкубационный период (период отсутствия симптомов) при боррелиозе длится от 7 до 14 дней. За этот период в организме происходит размножение и накопление бактерий, которые впоследствии распространяются по всему организму.Классическим симптомом боррелиоза, который встречается в 70 процентах случаев, является красная кольцевидная эритема в области укуса. Форма эритемы чаще всего округлая или овальная, в редких случаях бывает неправильной формы. Размеры изначально небольшие от 2 до 3 сантиметров, однако по мере прогрессирования заболевания пятно достигает 10 и более сантиметров в диаметре. Эритема несколько возвышается над уровнем кожи, со временем становится багрового цвета. Место укуса начинает зудеть, болеть, чесаться, а со временем отекает. Локально повышается температура и чувствительность. Основной характеристикой эритемы является ее мигрирующий тип, то есть она может менять свое место. Иногда кроме эритемы у пациентов наблюдается сыпь, множественные высыпания, пузырьки. В месте укуса клеща остается небольшая точечная ранка. В некоторых случаях эритема может быть единственным признаком заболевания, после чего оно принимает хроническую форму. Без медикаментозного лечения пятно сохраняется на протяжении 3 – 4 недель.
Симптомы заболевания можно разделить на три стадии, первые две из которых относятся к раннему периоду болезни, а симптомы третьей стадии к позднему периоду.Первая стадия
Основными симптомами первой стадии являются кожные изменения и общий интоксикационный синдром. Заболевание в большинстве случаев начинается остро с внезапного подъема температуры и озноба. Отмечается головная боль, слабость, ломота в мышцах. У 10 процентов больных уже на первой стадии могут отмечаться признаки поражения центральной нервной системы. В основном это поражение мозговых оболочек с развитием симптомов менингита. Проявлением этого являются такие общемозговые симптомы как тошнота, рвота, светобоязнь. Подтвердить поражение мозговых оболочек на данном этапе может спинномозговая пункция, которая выявляет повышенное содержание белка и глюкозы в спинномозговой жидкости.Также могут отмечаться симптомы гепатита, вызванные поражением печени и желчных путей боррелиями. При этом отмечается болезненность в правом подреберье, тошнота, снижение аппетита, желтушность кожи. В 10 процентах случаев развивается конъюнктивит (воспаление слизистой оболочки глаза).
Однако также первая стадия клещевого боррелиоза может протекать и вовсе бессимптомно. Единственным проявлением заболевания в данном случае является кольцевидная эритема. Важно знать, что отсутствие симптомов вовсе не исключает заболевание. Это значит, что болезнь также прогрессирует и развивается во вторую и третью стадию.Вторая стадия
На второй стадии происходит распространение возбудителя по всему организму. Происходить это может с током крови (гематогенный путь) или с током лимфы (лимфогенный путь). Основным ее проявлением является неврологическая и кардиальная (сердечная) симптоматика. Развивается данная стадия, спустя 2 – 3 месяца от начала заболевания.К неврологической симптоматике боррелиоза относятся:
- парез черепных нервов - проявляется нарушением кожной чувствительности, снижением слуха, слезотечением;
- менингоэнцефалит - характеризуется скованностью затылочных мышц, светобоязнью, пульсирующей головной болью;
- радикулопатии (поражение нервных корешков) - характеризуются болью, отдающей в нижние конечности.
Третья стадия
Третья стадия – это стадия хронических изменений, которая развивается спустя год или два после острой фазы. Развивается она у каждого десятого пациента и в основном проявляется поражением суставов и кожи. Поражение суставов при боррелиозе носит название Лайм-артритов.К вариантам развития Лайм-артритов относятся:
- Артралгии – встречается в 30 – 40 процентах случаев. Данная форма артрита проявляется болью в суставах. Интенсивность болей может варьировать от умеренной до выраженного болевого синдрома, обездвиживающего пациента. При этом как таковые признаки воспаления отсутствуют. Боли в суставах сочетаются с выраженной мышечной слабостью, утомляемостью.
- Рецидивирующий артрит – характеризуется развитием признаков воспаления в суставах. Чаще всего регистрируется ассиметричный артрит коленных суставов, реже повреждаются суставы кистей рук.
- Хронический прогрессирующий артрит развивается у 5 – 10 процентов больных. Характеризуется вовлечением в патологический процесс всех суставных структур. На поздних стадиях артрита развивается остеопороз и другие дегенеративные изменения в суставах.
Атрофический акродерматит проявляется синюшного окраса пятнами на разгибательных поверхностях рук и ног. Кожа в этих местах атрофируется (истончается) и по консистенции напоминает папиросную бумагу.
В основе лечения боррелиоза лежит антибактериальная терапия. Используются такие антибиотики как тетрациклин, доксициклин, а детям до 8 лет назначают амоксициллин.
Гепатит – это патология, характеризующаяся воспалительной реакцией в тканях печени. Гепатит может иметь различную природу (то есть происхождение). Так, встречаются токсические гепатиты, аутоиммунные, медикаментозные. Врач-инфекционист, как правило, диагностирует и лечит вирусные гепатиты. Сегодня известно пять основных форм вирусных гепатитов.Характеристика основных видов вирусных гепатитов
Название вируса | Симптомы |
Гепатит А (синоним болезнь Боткина) | Является самым часто встречающимся видом гепатита. Передается пищевым путем через невымытые руки, поэтому часто еще называется болезнью грязных рук. Инкубационный период (время отсутствия симптомов) варьирует от одной до семи недель. Клиническая картина характеризуется диспепсическими явлениями - тошнотой, рвотой. Также присутствует синдром общей интоксикации, который проявляется лихорадкой. Поэтому нередко начало заболевания может напоминать простуду. Для гепатита А не характерен переход в хроническую форму. Болезнь часто заканчивается спонтанным выздоровлением. |
Гепатит В | Передается парентеральным путем с инфицированной кровью, спермой и другими жидкостями организма. Также вирус гепатита В может передаваться вертикальным путем, то есть от матери к плоду. Дебют заболевания может быть острым и внезапным или же постепенным. Иногда может также начинаться с температуры, слабости и недомогания, что будет имитировать грипп. Также для острого периода болезни может быть характерен желтый окрас кожи и слизистых, вызванный выходом желчных кислот в кровь. Основной характеристикой является переход заболевания в хроническую стадию, с последующим развитием цирроза (характерно для 20 процентов инфицированных). В 1 проценте случаев развиваются молниеносные формы гепатита с летальным исходом. |
Гепатит С | Является наиболее тяжелой формой гепатита. Также в 70 – 80 процентах случаев переходит в хроническую форму с развитием цирроза. Путь передачи также парентеральный - вирус передается через загрязненное медицинское оборудование, инфицированные шприцы, при переливании крови. Наибольшая опасность гепатита С заключается в том, что для него характерны безжелтушные формы. Таким образом, заболевание слишком поздно «дает о себе знать». |
Гепатит D | Вирус гепатита D встречается только в сочетании с вирусом В. Таким образом, клиническая картина становится намного тяжелее, чем при изолированном гепатите В. |
К стадиям инфекции вирусом иммунодефицита относятся:
- Стадия заражения – когда вирус проникает в организм человека, не сопровождается никакими симптомами.
- Стадия инкубации – также бессимптомна и длится от 3 недель до 6 месяцев.
- Стадия первичных проявлений характеризуется формированием в крови антител к вирусу. На этой стадии могут появиться симптомы напоминающие грипп – слабость, вялость, небольшая температура. Данные симптомы длятся до 2 недель и, как правило, проходят незаметно для пациента.
- Латентная стадия - протекает полностью бессимптомно, все это время человек чувствует себя абсолютно здоровым. Данный период может длиться от 5 до 20 лет.
- Стадия вторичных заболеваний – для которой характерны частые инфекции (ангины, пневмонии), которые говорят о снижении иммунитета.
- Терминальная стадия или стадия СПИД – характеризуется совокупностью множественных оппортунистических инфекций. Оппортунистические инфекции – это те, с которыми здоровый организм способен справиться, в то время как при повреждении иммунной системы этого не происходит. К ним относятся туберкулез, грибковые инфекции, саркома Капоши.
Детский инфекционист – это специалист, который занимается диагностикой и лечением инфекционных заболеваний у детей. Необходимо отметить, что в силу особенностей возраста для детей характерен определенный спектр инфекционных заболеваний.
К инфекционным заболеваниям, характерным для детей, относятся:
- дифтерия;
- скарлатина;
- коклюш;
- кишечные инфекции;
- менингококковые инфекции;
- корь;
- краснуха;
- ангины.
Симптомами дифтерии являются:
- Повышенная температура – является обязательным симптомом заболевания. Температура повышается до 38 – 39 градусов, а при токсических формах - до 40 градусов.
- Боль в горле и затрудненное глотание – является следствием увеличения небных миндалин.
- Серо-белый пленчатый налет – является «визитной карточкой» дифтерии. Налет плотно покрывает всю миндалину (или обе), и при попытке его убрать шпателем поверхность начинает кровоточить.
- Увеличение шейных лимфатических узлов.
- Отек мягких тканей шеи, вследствие чего шея выглядит увеличенной и отекшей.
- Геморрагическая (кровоточащая) сыпь является следствием поражения сосудистых стенок токсином бактерий.
- Снижение артериального давления вплоть до коллапса – вызванное поражением сердца с последующим развитием дифтерийного миокардита.
Симптомами скарлатины являются:
- Лихорадка, слабость и головная боль – является проявлением синдрома общей интоксикации.
- Ангина – воспаление небных миндалин, является постоянным симптомом при скарлатине.
- Мелкоточечная сыпь - является характерным признаком при скарлатине. Скарлатиновая сыпь появляется на 3 - 4 день болезни главным образом на щеках и по бокам туловища. Отличием сыпи является то, что она не затрагивает носогубного треугольника. Ввиду этого на контрасте с красными щеками он выглядит бледным. Длительность сыпи составляет до одной недели.
- Скарлатиновый язык – является своеобразной вывеской заболевания. Появляется данный симптом на 3 – 4 день от начала заболевания и проявляется тем, что язык приобретает ярко-малиновый окрас и становится зернистым.
К основным возбудителям кишечных инфекций относятся:
- сальмонеллы;
- стафилококки;
- клебсиеллы;
- ротавирус;
- энтеровирус.
К симптомам кишечной инфекции относятся:
- лихорадка – повышение температуры до 38 градусов;
- боли в нижней части живота, а у маленьких детей до года боли сконцентрированы вокруг пупка;
- частый жидкий стул от 5 до 20 раз в день;
- тошнота, рвота;
- иногда катаральные симптомы – заложенность носа, боли в горле (наблюдается при энтеровирусной инфекции).
Менингококковая инфекция – это острая инфекция, вызываемая менингококком, которая поражает как взрослых, так и детей. Однако, у детей (особенно меленьких) высок риск развития молниеносных летальных (смертельных) форм данного заболевания. Клиническая картина зависит от формы инфекции.
К основным формам менингококковой инфекции относятся:
- носительство;
- назофарингит;
- менингит.
Менингококковый менингит начинается внезапно с сильного озноба и подъема температуры до 40 градусов. Появляется невыносимая головная боль, которая усиливается при малейшем движении или прикосновении к голове. Также развивается повышенная чувствительность к свету (светобоязнь) и многократная рвота. У маленьких детей заболевание может начинаться с судорог. Отмечается характерная поза – ребенок лежит на боку с согнутыми и приведенными к телу руками и ногами. Диагностика затруднена тем, что ребенок из-за сильнейших болей (да и в силу своего возраста) не может высказывать свои жалобы.
Лечение инфекции происходит исключительно в больнице в инфекционном изоляторе. После выздоровления ребенок в течение двух лет должен находиться под наблюдением врача-инфекциониста.Острая инфекция с очень высоким индексом контагиозности (заражения), вызываемая вирусом кори. К сожалению, остается одной из основных причин смертности среди детей раннего возраста. Источником заражения является больной человек, которые выделяет вирус в окружающую среду при чихании и кашле. Путь передачи – воздушно-капельный. Основной группой риска являются дети от 2 до 5 лет.К основным симптомам кори относятся:
- повышение температуры более 40 градусов;
- конъюнктивит (воспаление слизистой оболочки глаза);
- воспаление полости рта и дыхательных путей;
- пятнистая сыпь.
Вирус кори обладает тропностью (избирательностью) к нервной, дыхательной и пищеварительной системе. Поэтому для заболевания характерны осложнения, связанные с поражением нервной системы - энцефалиты; с поражением пищеварительной системы - гепатиты; дыхательной системы – пневмонии.
Лечение проводится исключительно в инфекционном стационаре.Острое вирусное заболевание, которое затрагивает в основном детей и протекает, как правило, без осложнений. Краснуха представляет собой опасность, если ею заболевают женщины во время беременности. В этом случае существует большой риск развития аномалий у плода. Консультация врача-инфекциониста при беременности является обязательной. Объясняется это тем, что инфекционные заболевания представляют огромный риск как для женщины, так и для ее ребенка. Желательно пройти консультацию у инфекциониста во время планирования беременности, чтобы оценить все риски. Если подготовиться к беременности не получилось, то рекомендуется пройти необходимых специалистов уже во время беременности.Существует четыре основные инфекции, которые представляют наибольшую угрозу для женщины и плода. Сокращенно они носят название TORCH-инфекций. К этим инфекциям относится токсоплазмоз (ТО), краснуха (от лат рубеола – R), цитомегаловирус (C) и вирус герпеса (H).
Чтобы определить восприимчивость к этим инфекциям врач-инфекционист назначает анализы на определение антител к этим вирусам. При этом определяются антитела как острой фазы, так и хронической. Поэтому в бланке на анализ напротив каждой инфекции будет стоять два показателя - IgG (антитела хронической фазы) и IgM (антитела острой фазы). Первый индекс говорит о том, что женщина ранее встречалась с данной инфекцией. Например, перенесла герпесвирусную инфекцию или переболела в детстве краснухой. Второй же параметр показывает наличие инфекции на данный момент, что является очень опасным.
Параллельно с обследованием на TORCH инфекции беременная женщина должна сдать анализы на сифилис, ВИЧ-инфекцию.
Консультация у инфекциониста является неотъемлемым этапом диагностики инфекционных заболеваний. Заключается она в подробном опросе пациента (выявлении жалоб и сборе анамнеза), его осмотре и назначении анализов. Жалобы пациента на приеме у инфекциониста могут быть самыми разнообразными, ведь инфекционные заболевания, как правило, поражают не один конкретный орган, а весь организм. Важно выяснить, когда появились первые симптомы и как они прогрессировали.Жалобы пациента на приеме у инфекциониста
Заболевание | Основные жалобы |
Грипп, парагрипп и другие простудные заболевания |
|
Гепатиты |
|
Кишечные инфекции |
|
Болезнь Лайма |
|
Корь, краснуха, скарлатина |
|
К специфическим внешним проявлениям при инфекционных заболеваниях относятся:
- сыпь – является одним из самых часто встречаемых внешних симптомов. Характер сыпи зависит от заболевания. Папулезная сыпь наблюдается при коре и краснухе, мелкоточечная сыпь – при скарлатине, звездчатая геморрагическая сыпь – при менингите, мигрирующая кольцевидная эритема – при боррелиозе;
- желтушность кожи и слизистых – наблюдается при гепатитах, боррелиозе и других инфекциях, протекающих с вовлечением в патологический процесс печени;
- увеличение печени – при гепатитах, паразитарных заболеваниях;
- малиновый мелкозернистый язык – при скарлатине;
- увеличенные отекшие миндалины - при ангинах;
- белесоватый пленчатый налет, который с трудом удается отделить – при дифтерии.
Анализ | Параметры | Заболевание |
Общий анализ крови | Определяется количество лейкоцитов, лимфоцитов, тромбоцитов, скорость оседания эритроцитов (СОЭ). |
|
Биохимический анализ крови | Определяются печеночные ферменты, щелочная фосфатаза, концентрация белка, иммуноглобулины, С-реактивный белок, иммунные комплексы. |
|
Анализ на специфические антитела | Определяются антитела к вирусам гепатита В, С и D, к боррелиям, токсоплазмозу, краснухе, цитомегаловирусу и герпесу. |
|
Иммунограмма | Оценивается уровень CD4 клеток, NK клеток (натуральных клеток), соотношение CD4/CD8. |
|
Вернуться к началу страницы
www.tiensmed.ru