Лечение суставов - артроз, артрит, остеохондроз и многое другое
Инфаркт что это такое
Инфаркт: Как распознать приступ? Причины развития; Профилактика и Лечение
Инфаркт — это явление, при котором сердечная мышца частично повреждается или отмирает в результате недостаточного снабжения кислородом. Текущая по коронарным артериям кровь переносит кислород к сердечной мышце. Подавляющее большинство инфарктов происходит, когда из-за частичной или полной блокировки этот поток крови замедляется или прекращается.
Что такое инфаркт?
Инфаркт — это явление, при котором сердечная мышца частично повреждается или отмирает в результате недостаточного снабжения кислородом. Текущая по коронарным артериям кровь переносит кислород к сердечной мышце. Подавляющее большинство инфарктов происходит, когда из-за частичной или полной блокировки этот поток крови замедляется или прекращается. Это явление иногда называют также инфарктом миокарда или острым коронарным синдромом. При ранней диагностике инфаркты зачастую поддаются лечению. В то же время, они могут привести к смерти.
По сравнению с мужчинами у женщин статистически меньше шансов выжить вследствие перенесенного инфаркта. Причины этого до сих пор не установлены. Возможно, это объясняется тем, что в отличие от мужчин женщины не так часто обращаются за медицинской помощью при возникновении проблем. Кроме того, испытываемые ими симптомы могут отличаться от того, с чем сталкиваются мужчины. Из-за этого иногда они попросту не распознают симптомы инфаркта. Еще одной вероятной причиной является тот факт, что у женщин сердце и кровеносные сосуды меньше, чем у мужчин, из-за чего они легче повреждаются. Врачи до сих пор находятся в поисках ответов на эти вопросы. Одно известно наверняка: проблемы с сердцем можно и нужно предотвращать.
Симптомы
К наиболее распространенным симптомам инфаркта у представителей обоих полов относятся:
- дискомфорт в груди (известный также как стенокардия), выражающийся в болезненных ощущениях, сдавленности, тяжести или жжении, напоминающем изжогу.
- боль или дискомфорт в шее, плечах, нижней челюсти, руках, верхней части спины или животе.
- одышка, длящаяся дольше нескольких секунд.
К прочим симптомам могут относиться:
- головокружение, спутанность сознания и обморок
- тошнота и/или рвота
- непривычно обильное потоотделение
- чрезвычайная утомляемость
- тревога
- пальпитация сердца (ощущение очень быстрого или нарушенного сердечного ритма)
- ощущение сильной усталости без видимых на то причин (иногда длящееся по несколько дней).
Симптомы у женщин отличаются?
Как и в случае с мужчинами, основными симптомами инфаркта у женщин являются боль или дискомфорт в области груди. Тем не менее, у женщин инфаркт может проходить вовсе без грудной боли, поэтому им особенно нужно обращать внимание на другие симптомы. К таковым относятся одышка, потоотделение, утомляемость и головокружение.
Что нужно делать, обнаружив у себя симптомы инфаркта?
Если вы считаете, что у вас может быть инфаркт, крайне важно немедленно получить медицинскую помощь. Выполняйте следующие действия:
- Вызовите бригаду неотложной помощи или позвоните в службу спасения. Не позволяйте обычному человеку везти вас в больницу и уже тем более не садитесь за руль сами. Лишь квалифицированный персонал сможет оказать вам жизненно необходимую помощь непосредственно по пути в медицинское учреждение.
- Вызвав бригаду скорой помощи, примите 1 таблетку аспирина для взрослых (325 мг) или 4 таблетки для детей (81 мг каждая). Сделайте это лишь в том случае, если у вас нет аллергии на аспирин.
- Если кроме вас в доме никого нет, по возможности откройте входную дверь, чтобы по прибытии бригада скорой помощи смогла попасть к вам в дом.
- Сядьте в удобное кресло и ждите помощи.
- Положите рядом телефон.
Причины и факторы риска
Инфаркт — это явление, при котором сердечная мышца частично повреждается или отмирает в результате недостаточного снабжения кислородом. Сосуды, обеспечивающие сердце кровью и кислородом, называются коронарными артериями. Их блокировка снижает кровоток к сердцу и становится причиной нехватки кислорода.
Большинство инфарктов являются результатом закупоривания коронарных артерий. Общее название этого нарушения — ишемическая болезнь сердца. При нем кровоток в артериях нарушается из-за накопления на стенках вязкого вещества, называемого бляшками. Заболевание, при котором происходит накопление бляшек, известно как атеросклероз. Процесс накопления бляшек на стенках артерий занимает годы, а при их повреждении или отсоединении может сформироваться сгусток. Он, в свою очередь, может замедлить или полностью перекрыть кровоток к сердцу, из-за чего оно перестанет получать достаточное количество кислорода. А когда к ткани не подается кислород, она начинает отмирать.
К основным факторам риска развития инфаркта относятся:
- курение
- диабет
- возраст. У мужчин риск возрастает после 45 лет, у женщин — после 55 (или после менопаузы). Согласно статистике около 83% людей, скончавшихся от инфаркта, были старше 65 лет.
- высокий уровень холестерина в крови
- повышенное кровяное давление
- повышенный уровень сахара в крови
- случаи инфаркта среди близких родственников
- расовая принадлежность. Представители некоторых рас и выходцы из определенных регионов больше подвержены риску развития инфаркта.
- недостаток физической активности
- стресс
- ожирение
- пол. Мужчины чаще сталкиваются с инфарктом. В то же время, именно сердечнососудистые заболевания являются основной причиной смерти среди женщин многих развитых стран.
Менее распространенной причиной инфаркта является сильный спазм или сжатие коронарной артерии. Подобное может произойти вне зависимости от накопления бляшек внутри артерии, но результат получается тем же, а именно прерыванием кровотока. Спазмы в качестве причины инфаркта до сих пор плохо изучены. На сегодняшний день их связывают с:
- приемом определенных наркотических веществ, таких как кокаин
- курением табака
- воздействием очень низких температур
- сильным эмоциональным потрясением или стрессом.
Диагностика
Для выявления причин проявившихся симптомов может понадобиться прохождение нескольких процедур.
- Электрокардиограмма (ЭКГ). В рамках этой процедуры фиксируется электрическая активность сердца, помогая диагностировать любые нарушения ритма, равно как и обнаружить повреждения, нанесенные сердцу сниженным кровотоком.
- Анализ крови. При недостатке сердечного кровоснабжения в кровь выбрасываются особые белки, выявить которые позволяет обычный анализ крови. Скорее всего, врач назначит несколько повторных анализов в течение первых 24-48 часов с момента проявления симптомов.
Помимо этого для диагностики инфаркта могут применяться следующие процедуры:
- Эхокардиограмма. В рамках этой процедуры при помощи звуковых волн воссоздается изображение сердца. Оно наглядно демонстрирует качество работы сердечной мышцы и наличие проблем с клапанами.
- Рентген грудной клетки. Благодаря этой процедуре врач определяет размер и форму сердца, а также наличие жидкости в легких.
- Радионуклидная визуализация. В кровоток вводится очень маленькая доза радиоактивного вещества, которое впоследствии попадает в сердце. При помощи специальной камеры эта процедура позволяет воссоздать картину работы сердца и показывает качество работы сердечной мышцы. Вводимое радиоактивное вещество абсолютно безопасно и полностью выводится из организма по завершении процедуры.
- Коронароангиография. Эту процедуру иначе называют катетеризацией сердца. Заключается она в том, что в кровеносный сосуд вставляется длинная трубка, которая постепенно проталкивается к сердцу или к артериям, снабжающим его кровью. Затем через трубку подается особое контрастное вещество, хорошо заметное на рентгеновском снимке. Таким образом врач четко видит участки, на которых блокируется кровоток и мешает поступлению крови к сердцу.
Профилактика
Здоровый образ жизни может предотвратить развитие инфаркта. Он включает в себя:
- Отказ от курения (если вы курите), в том числе пассивного.
- Соблюдение здорового рациона питания с низким содержанием жира и холестерина.
- Регулярные физические нагрузки.
- Сведение к минимуму уровня стресса.
- Контролирование кровяного давления.
- Поддержание нормального уровня сахара в крови (при диабете).
- Регулярное посещение врача для осмотра.
Я женщина. Может ли заместительная терапия эстрогенами снизить риск развития инфаркта?
Гормонозаместительная терапия или заместительная терапия эстрогенами используется для лечения симптомов менопаузы. Какое-то время считалось, что она также способна помочь при определенных заболеваниях, включая сердечнососудистые. Однако недавние исследования показали, что гормонозаместительная терапия приносит сердцу больше вреда, чем пользы. Поэтому, если вы используете ее для профилактики инфаркта, обсудите с врачом целесообразность такого лечения.
Лечение
Лечение будет зависеть от того, что стало причиной проявления симптомов. При острой стенокардии (боли в груди) врач, скорее всего, назначит вам нитроглицерин и аспирин. Нитроглицерин улучшает кровоток к сердцу. Он временно ослабляет симптомы путем расширения питающих сердце артерий.
В целом при инфаркте врач может:
- Дать вам специальный препарат. Он называется тромболитик и помогает растворить сгусток крови, блокирующий коронарную артерию.
- Провести коронароангиографию (рентген кровеносных сосудов).
- Провести ангиопластику или стентирование. Ангиопластика заключается во введении в одну из артерий на руке или ноге крошечного шарика, который впоследствии поднимается к сердцу, по пути устраняя закупоривание на проблемных участках артерии. Иногда для поддержания кровотока в артерии в нее вставляется тонкий металлический стержень под названием стент. Сама процедура носит название стентирование.
- Возможна ли операция на коронарных артериях? Если ангиопластика и/или стентирование по каким-либо причинам не подходят, пациенту может потребоваться хирургическое вмешательство. В его рамках врач вырезает участок здоровой вены из ноги или же артерии — из верхней части туловища, используя вырезанный фрагмент для создания обходного пути для кровотока в месте закупоривания коронарной артерии. Тем самым решается проблема отсутствия кровоснабжения сердца.
Лечение инфаркта также включает применение определенных препаратов, принимать которые придется даже после выписывания из больницы. Эти препараты помогают усилить кровоток к сердцу, предотвратить закупоривание и минимизировать риск повторного инфаркта. К таким препаратам относятся:
- аспирин
- бета-блокаторы
- статины
- ингибиторы ангиотензинпревращающего фермента
- рыбий жир.
Врач назначит оптимальный вариант лечения в вашем конкретном случае.
Если в прошлом у вас уже были инфаркты, он обсудит необходимость внесения изменений в образ жизни. Эти изменения позволят предотвратить еще большие проблемы с сердцем в будущем.
Что такое кардиореабилитация?
Перед выписыванием из больницы врач может обсудить с вами целесообразность так называемой кардиореабилитации. В рамках этой программы пациентам предоставляется информация, помогающая лучше понять все возможные факторы риска. Во многих случаях она позволяет начать абсолютно новую жизнь и предотвратить любые сердечнососудистые заболевания. Так, пациентам рассказывают о физических нагрузках, диете и поддержании здоровой массы тела. Их учат контролировать уровень стресса, кровяного давления и холестерина.
Скорее всего, подобное обучение начнется еще во время пребывания в больнице, но оно обязательно продолжится и дальше в реабилитационном центре. Таковой может располагаться как в самой больнице, так и за ее пределами.
Большинство кардиореабилитационных программ длятся от 3 до 6 месяцев. Врач объяснит, как часто нужно посещать занятия. Став участником программы, крайне важно не пропускать назначенные встречи. Чем больше изменений в образе жизни вам удастся внедрить, тем выше шансы предотвращения сердечнососудистых заболеваний в будущем.
Чем раньше вы обратитесь за помощью при возникновении симптомов инфаркта, тем выше ваши шансы на выживание. Если вы чувствуете хотя бы какие-то из перечисленных выше признаков, немедленно вызывайте скорую помощь.
Последствия
Сам факт перенесенного инфаркта увеличивает риск развития повторного инфаркта. Для снижения этого риска врач настоятельно порекомендует вам внести изменения в образ жизни. К таковым относятся:
- полезный для сердца рацион питания
- снижение лишнего веса
- минимизация стрессов
- регулярная физическая активность
- отказ от курения.
В случае повторного инфаркта симптомы могут отличаться от описанных. Как бы то ни было, при возникновении даже малейших подозрений, вызывайте медиков. Раннее выявление и начало лечения являются ключевым фактором выживания.
Придется ли мне принимать препараты всю оставшуюся жизнь?
После перенесенного инфаркта врач, скорее всего, назначит длительный прием препаратов. Это помогает снизить риск рецидива и других сердечных заболеваний. При желании врач подробно расскажет о каждом из назначаемых лекарственных средств, равно как и о плюсах и минусах их приема.
- Аспирин снижает риск инфаркта. Небольшие ежедневные дозы этого препарата предотвращают образование сгустков, которые впоследствии могут стать причиной закупоривания артерий. Обсудите с врачом все плюсы и минусы приема аспирина.
- Антитромбоцитарные препараты также предотвращают образование сгустков крови. Эти лекарственные средства особенно важно принимать на протяжении как минимум 1 года с момента проведения стентирования.
- Бета-блокаторы — это группа препаратов, снижающих сердечный ритм и кровяное давление. Они помогают улучшить кровоснабжение сердца.
- Ингибиторы ангиотензинпревращающего фермента — это группа лекарственных средств, назначаемых при слабой работе сердечной мышцы. Они раскрывают артерии и снижают кровяное давление, тем самым усиливая кровоток.
- Статины — это препараты, предназначенные для контролирования уровня холестерина в крови. Если быть точнее, они позволяют снизить уровень «вредного» холестерина и повысить «полезного».
Каким образом депрессия связана с инфарктом?
Депрессия является очень распространенным явлением после инфаркта. По статистике каждый третий пациент, перенесший инфаркт, признался в возникновении депрессии. Повышен риск развития депрессии у следующих категорий населения:
- у женщин
- у людей, ранее сталкивавшихся с депрессией
- у одиноких людей, которым не хватает социальной и эмоциональной поддержки.
К сожалению, в большинстве случаев люди не способны распознать у себя симптомы депрессии, из-за чего они не обращаются за помощью или лечением. Дело в том, что пребывание в угнетенном состоянии существенно затрудняет процесс физического восстановления. Тем не менее, депрессия лечится, причем достаточно эффективно.
Вопросы, которые следует задать врачу
- Существуют ли диагностические процедуры, позволяющие выявить закупоривание артерий и тем самым предотвратить развитие инфаркта?
- Какова вероятная причина инфаркта в моем случае?
- Насколько тяжелая форма инфаркта в моем случае?
- Какой вариант лечения вы рекомендуете? Потребуется ли мне прием препаратов? А операция?
- Нужна ли мне кардиореабилитация?
- Когда я смогу возобновить полноценную физическую и сексуальную активность?
- Какова вероятность повторного инфаркта в моем случае?
- Входят ли мои близкие родственники в группу риска?
- Нужно ли мне принимать препараты для профилактики рецидива?
- Могут ли они нарушить действие других принимаемых мною лекарственных средств?
- Какие изменения в образе жизни помогут предотвратить повторный инфаркт?
mojdoktor.pro
Что такое инфаркт миокарда
Инфаркт миокарда (ИМ) как тяжелое проявление ишемической болезни сердца (ИБС) занимает одно из лидирующих мест среди причин смертности во всем мире[1]. В 2017 году около половины всех умерших людей в РФ имели заболевания сердечно-сосудистой системы [2].
Инфаркт миокарда – это гибель (некроз) клеток сердечной мышцы, которая связана с резким ограничением или прекращением кровоснабжения определенного участка миокарда. Такое состояние чаще всего возникает из-за внезапной закупорки тромбом коронарной артерии.[3] Также причиной ИМ может стать значительное повышение потребности миокарда в кислороде при психоэмоциональной и/или физической нагрузке или спазм сосудов[3].
Краткая классификация инфаркта миокарда
Чтобы назначить наиболее оптимальную терапию ИМ и определить прогноз заболевания, врач должен поставить точный диагноз. Помимо жалоб пациента, важным методом диагностики является электрокардиография. По результатам электрокардиограммы (ЭКГ) различают такие варианты ИМ[3]
1. По глубине поражения миокарда:
- крупноочаговый,
- трансмуральный – некроз проникает через всю стенку миокарда,
- мелкоочаговый – ограниченный некроз, не проникающий через всю стенку миокарда.
2. По локализации очага – зависит от того, какая артерия поражена:
- в левом желудочке: передний, задний (нижний), перегородочный, верхушечный, боковой стенки;
- в правом желудочке – данная локализация встречается намного реже.
3. По наличию осложнений:
- осложненный,
- неосложненный
Причины развития ИМ
Чаще всего причиной закупорки сосудов становятся атеросклеротические бляшки, которые по мере прогрессирования атеросклероза постепенно уменьшают их просвет[5]. Большую опасность представляют бляшки, которые могут изъязвляться, разрушаться и становиться местом формирования тромба (атеротромбоз). Именно из-за атеротромбоза ИМ развивается в 75% случаев[3]. Причиной разрушения бляшки может стать внезапное повышение артериального давления или частоты сердечных сокращений (тахикардия), спазм сосудов (часто в утренние часы), когда активируется симпатическая нервная система[5].
На место разрушения бляшки устремляются биологически активные вещества, стимулирующие воспалительный процесс, а также тромбоциты, которые формируют тромб[5].
При закупорке крупной артерии клетки миокарда (кардиомиоциты) начинают гибнуть уже через 15-30 минут, а через 1 час работоспособных клеток остается всего около 50%. Без соответствующего лечения и восстановления кровотока через 6 часов некроз может быть необратимым[3]. Эти цифры дают понять, насколько быстрой должна быть профессиональная помощь при инфаркте миокарда[3].
Наиболее критичным для сердечной мышцы является недостаток кислорода (ишемия). Даже в тот период, когда некроза еще нет, а ИМ только развивается, функции миокарда уже страдают. Нарушается сократительная способность, возможность проводить электрический импульс по проводящей системе сердца.
Чем раньше пациенту окажут специализированную помощь в условиях кардиологического стационара и восстановят кровоток, тем больше шансов на то, что удастся восстановить работу пострадавшей сердечной мышцы и избежать серьезных осложнений[3].
Всего в 5% случаев ИМ в сосудах не находят признаков атеросклероза[3]. Тогда причиной ИМ считают спазм сосудов[3]. Пусковым фактором этого механизма может стать значительное психоэмоциональное напряжение или чрезмерная физическая нагрузка.
Учитывая, что атеросклероз – это ведущая причина инфаркта миокарда, то и способствуют развитию ИМ те же факторы, которые приводят к атеросклеротическому поражению сосудов. Среди них называют модифицируемые и немодифицируемые[3].
Модифицируемые факторы риска (ФР)
ФР на которые можно влиять:[3,5]
- курение,
- артериальная гипертензия,
- повышенный уровень холестерина – гиперхолестеринемия,
- сахарный диабет, нарушение толерантности к глюкозе,
- избыточная масса тела, ожирение (тест расчета индекса массы тела),
- хронический стресс (тревожность, депрессия),
- гиподинамия
Немодифицируемые ФР (не изменяемые):[3,5]
- пол,
- возраст,
- наследственная предрасположенность.
Повлиять на них невозможно, поэтому они называются немодифицируемыми[3,5].
Модифицируемые факторы риска – это те, которые можно устранить или влияние которых можно уменьшить. Особое значение имеют сопутствующие заболевания, такие как сахарный диабет, гипертоническая болезнь, ожирение, а также особенности образа жизни (злоупотребление алкоголем, неправильное питание, хронические стрессы, гиподинамия, неблагоприятная экологическая обстановка и другие)[3].
Серьезным фактором риска считается повышение уровня холестерина, особенно холестерина липопротеидов низкой плотности.[3,5]
При наличии нескольких факторов одновременно, риск развития сердечно-сосудистой патологии и инфаркта миокарда возрастает в несколько раз[3,5]. Для оценки риска развития сердечно-сосудистых событий и летального исхода в течение последующих 10 лет используется шкала SCORE[3].
Клиническая картина ИМ
Симптомы инфаркта миокарда зависят от того, насколько обширно поражение сердечной мышцы, где находится очаг, а также от индивидуальных особенностей пациента и сопутствующих заболеваний. [1,3-6]
Основным клиническим проявлением инфаркта миокарда является боль. У нее есть определенные признаки, по которым ее можно отличить от других видов болевого синдрома.
Боль при ИМ, так называемая ангинозная, возникает, как правило, внезапно. Начинается с чувства дискомфорта за грудиной, постепенно нарастает и становится очень сильной. Она может быть сжимающей, давящей, иногда режущей и даже разрывающей[1,3-6]. Кроме загрудинной локализации, может распространяться на левую половину грудной клетки с переходом в левое плечо, лопатку, руку, захватывать верхнюю часть живота. Иногда отдает в нижнюю челюсть, напоминая зубную боль. Интенсивность ее не зависит от положения тела, позы или не купируется приемом нитроглицерина[1,3-6].
Продолжаться боли могут от 20-30 минут до суток и больше. Часто сопровождаются резким возбуждением, иногда паникой, чувством нехватки воздуха, страхом смерти, «холодным потом»[5].
ИМ может стать первым проявлением ишемической болезни сердца (ИБС). Также симптомы инфаркта миокарда могут развиться и на фоне хронической ИБС, когда приступы стенокардии уже хорошо знакомы пациенту. Тогда одним из главных отличий боли становится тот факт, что она не снимается привычным приемом нитроглицерина, длится более 20 минут, появляется в покое или ночью[5].
Должно насторожить и появление дополнительных симптомов, которых раньше не было: перебои в работе сердце, удушье, другая локализация боли, учащение приступов стенокардии, ухудшение переносимости обычной физической нагрузки[5].
На какие симптомы обратить внимание, чтобы предотвратить инфаркт миокарда?
Даже если ИМ происходит без предшествующей стенокардии, то при подробном расспросе врач может выявить признаки предынфарктного состояния, на которые просто не обратили внимания. Это
- повышенная утомляемость,
- слабость,
- ощущение сердцебиения,
- перебои в области сердца,
- одышка,
- колебания артериального давления (АД) и т.д[3].
Такие симптомы нельзя игнорировать. При их появлении стоит обратиться к врачу и пройти минимальное обследование (ЭКГ, ЭХО-КГ).
По клиническим признакам инфаркта миокарда, его делят на 6 вариантов[5]:
Атипичные формы инфаркта миокарда[1,3-6]
Кроме основного клинического варианта инфаркта миокарда различают и другие. Они отличаются симптомами, по ним сложнее поставить верный диагноз, так как они могут маскироваться под другие заболевания.
1. Астматический. Боли выражены не так ярко, а иногда и вовсе отсутствуют. На первый план выступают симптомы удушья или одышки, которые иногда сопровождаются кашлем, что можно принять за приступ бронхиальной астмы или обострение других хронических заболеваний легких. [1,3-6]
2. Абдоминальный. Встречается редко – примерно у 3% пациентов. Характерны боли в животе, и симптомы, которые можно связать с нарушением пищеварения (тошнота, рвота, вздутие живота, расстройства стула). Мышцы брюшной стенки могут быть напряжены. Такие пациенты часто оказываются в хирургическом отделении с подозрением на острый аппендицит. Такой вариант может развиться при локализации очага ИМ в нижних отделах левого желудочка сердца[1,3-6]
3. Аритмический. Типичные боли отсутствуют или мало выражены. При этом регистрируются различные нарушения сердечного ритма, нарушения проводимости. Такой тип ИМ может сопровождаться резким снижением артериального давления, сердечной недостаточностью.[1,3-6]
4. Цереброваскулярный. Болей в области сердца практически нет. Главные признаки – симптоматика со стороны нервной системы, которая свидетельствует о нарушении мозгового кровообращения. Чаще наблюдается при выраженном атеросклерозе сосудов головного мозга у пожилых пациентов. [1,3-6]
Могут наблюдаться общемозговые симптомы: тошнота, рвота, головокружение, обморок; нарушения психики: апатия, нарушение ориентации во времени и пространстве, психоз.[1,3-6]
5. ИМ с атипичным болевым синдромом. Боль может отмечаться в грудном отделе позвоночника, левой лопатке, плече, кисти, нижней челюсти, правой половине грудной клетки. Характер заставляет думать об остеохондрозе и других заболеваниях костно-мышечной системы. Подтвердить диагноз инфаркта можно с помощью, ЭКГ, ЭХО- КГ (УЗИ сердца) и тропониновых тестов (анализ крови)[1,3-6].
6. Безболевой вариант или малосимптомный. Обнаруживаются такие инфаркты случайно при обследовании по другому поводу. Наблюдаются в основном у пожилых людей с различными сопутствующими заболеваниями, например, сахарным диабетом. [1,3-6]
Когда нужно срочно вызывать врача[1,3-6]
При появлении интенсивной боли за грудиной или в грудной клетке, которая отдает в руку, лопатку, плечо, длится более 20 минут, не снимается нитроглицерином и сопровождается слабостью, холодным потом, возбуждением, нужно вызывать скорую помощь или врача. При вызове скорой указать на характер болей, чтобы могла приехать специализированная кардиологическая бригада. Ранняя диагностика и адекватная терапия для восстановления кровотока может спасти жизнь.
До приезда скорой помощи можно принимать нитроглицерин в виде таблетки под язык или спрея (до трех раз с интервалом в 5 минут). При этом необходимо иметь в виду, что препарат может вызвать резкое снижение артериальное давления вплоть до обморока, поэтому важно не превышать дозировку[1,3-6].
При отсутствии противопоказаний нужно принять ацетилсалициловую кислоту в дозе 150-300 мг, предварительно измельчив ее или разжевав. В больнице лечение будет направлено на[4,6]:
- снятие боли,
- восстановление кровотока в сердечной мышце,
- уменьшение нагрузки на сердце и потребности в кислороде,
- ограничение очага некроза,
- профилактику осложнений.
В дальнейшем пациенту предстоит поэтапная реабилитация и наблюдение у кардиолога.
Литература:
SARU.CLO.18.12.1284
www.helpheart.ru
Острый инфаркт миокарда: причины и симптомы, лечение и возможные осложнения
Некроз кардиальных структур — это экстренный процесс, требующий срочной госпитализации в профильный стационар, для проведения реанимационных мероприятий.
Основной контингент пациентов — лица, страдающие гипертонической болезнью, дыхательной недостаточностью, постоянно принимающие тяжелые препараты психотропного ряда, глюкокортикоиды.
Также отклонение не обходит стороной женщин и представителей сильного пола в возрасте за 50, когда в самом разгаре климактерический период.
Острый инфаркт миокарда — это нарушение трофики (питания) сердечной мышцы в результате коронарной недостаточности (сужение просвета артерий, питающих орган). Код по МКБ-10 — I21. Патология считается самостоятельной единицей и выведена в классификатор.
Считается неотложным состоянием и требует срочной помощи. Длительность начальной (острой) фазы инфаркта — около 18-24 часов. Затем пациент либо погибает или же наступает период улучшения. Острая стадия заканчивается.
Исход напрямую зависит от обширности поражения, качества первой помощи и стационарных мероприятий.
Если хотя бы один негативный фактор имеет больший вес над прочими, летальность процесса резко растет. Спасти пациента даже при качественной помощи можно не всегда.
Механизм развития состояния
Суть заболевания всегда одна и та же. Коронарная недостаточность составляет основу формирования инфаркта.
Что это такое? Сердце питается от двух крупных артерий, которые при впадении в ткани ветвятся на множество мелких структур. Это так называемые коронарные артерии. Они обеспечивают бесперебойную, обильную трофику мышечного органа.
В процессе жизнедеятельности человек приобретает такое состояние, как атеросклероз. Он представляет собой сужение (стеноз) или закупорку сосудов.
В первом случае возникает стойкое нарушение проводимости. Чаще всего у гипертоников и курильщиков встречается именно такой вариант.
Во втором — окклюзия и нарушение проводимости крови в результате механического перекрытия русла. Холестериновая бляшка или тромб всему виной.
Далее процесс двигается стремительно. Нарушение кровотока, при снижении его на 50% от нормального объема, приводит к падению сократительной способности миокарда.
Результат — в большой круг жидкой ткани выбрасывается недостаточно, а значит и по коронарным артериям поступает мало. Состояние набирает обороты. Уже начавшийся процесс омертвения прогрессирует. Если срочно не разорвать порочный круг разовьется кардиогенный шок и смерть пациента.
Возможные осложнения
Последствия острого инфаркта миокарда зависят от объемов поражения сердечной мышцы. При вовлечении незначительного количества тканей, малых масштабах проблемы, возможно полное отсутствие плачевных результатов.
К сведению:Некоторые формы некроза не сопровождаются даже клинической картиной, что, однако, не говорит о безопасности состояния.
Мелкоочаговые варианты (микронфаркт) провоцируют незначительные в краткосрочной перспективе патологические изменения. Крупные по площади — почти всегда смертельны.
Полный перечень выглядит так:
- Кардиогенный шок. Острое нарушение сократительной способности сердечной мышцы. Приводит к стремительному снижению артериального давления и зацикливанию процесса. Каждая систола закачивается падением функциональной активности, нарастанием явления недостаточности трофики. Летальность неотложного состояния зашкаливает. Составляет около 90% и выше.
- Остановка сердца. Асистолия. Реанимационные действия могут не возыметь эффекта. Но срочные мероприятия необходимы, поскольку вероятность возвращения больного к жизни есть.
- Дыхательная недостаточность. Асфиксия. Развиваются в результате ослабления газообмена, отека легких. Как правило, позднее осложнение. Проявляет себя спустя несколько часов от начала процесса.
- Сосудистая деменция. Вариант раннего обратимого слабоумия. Возникает в результате недостаточной трофики церебральных структур. При невозможности восстановления питания прогрессирует быстро, лечению поддается скудно.
- Инсульт. Острое снижение скорости кровотока в головном мозгу. Отмирают нервные клетки, ткани. Развивается неврологический дефицит разной степени тяжести. От незначительного перекоса лица, паралича мышц до полной потери зрения, слуха, способности ходить и прочих функций.
Логичным результатом выступает смерть пациента. Летальность определяется в рамках прогнозов в отношении конкретного случая.
Инвалидность или как минимум тяжелые ограничения жизненной активности гарантированно возникают. Хроническая сердечная недостаточность, ИБС, астматические процессы встречаются наиболее часто.
Причины
Существует два основных механизма развития патологии. Первый уже был описан, это атеросклероз и нарушение питания кардиальных структур по коронарным артериям.
Второй возможный вариант — кардиомиопатия, развивающаяся в результате избыточной физической нагрузки, перенесенных ранее патологий эндокринного или сердечнососудистого профиля и прочих моментов.
Мышечные стенки утолщаются (гипертрофическая кардиомопатия), сократительная способность миокарда падает, камеры расширяются (дилатационная кардиомиопатия).
При сохранности нормального просвета коронарных артерий сердце не в силах перекачивать кровь: большая ее часть застаивается в желудочках и прочих структурах.
Каковы основные причины таких состояний:
Ожирение
Ошибочно считать, будто бы избыточная масса тела способна радикальным образом повлиять на функциональную активность органа. Нет. Дело в другом.
Что стоит за нарушением веса? Отклонение обмена липидных структур. Депонирование избыточное, катаболизм недостаточен. Возникает накопление холестерина, он откладывается на стенках сосудов.
Мишенями выступают аорта и коронарные артерии. Также структуры нижних конечностей. При восстановлении нормального метаболизма и лечении на ранних стадиях удается предотвратить проблемы в будущем.
Избыточная физическая нагрузка
В основном страдают спортсмены и работники механического труда, например строители и шахтеры. Сердце не рассчитано на избыточную активность. Организм не выдержит.
Даже при сохранности стабильного положения вещей, если мышечная структура приспособилась, назвать это нормой нельзя. Так называемое сердце спортсмена — это неестественно разросшийся орган. Рано или поздно оно даст о себе знать.
Ко всему прочему, при недостаточной тренированности надпочечники синтезируют слишком много кортизола и адреналина.
Помимо этого выделяется ангиотензин, ренин, альдостерон. Они провоцируют сужение артерий. При избыточной выработке — существенное.
Инфаркт наступит с большой вероятностью. Вывод — нужно четко дозировать физическую нагрузку.
Гипотиреоз или обратный процесс
Недостаточный синтез гормонов щитовидной железы. Встречается относительно редко. Активная выработка наблюдается чаще. Речь о таких соединениях так Т3, Т4, ТТК, гипофизарное вещество.
В первом случае отмечается ослабление метаболизма, потому скоро развивается атеросклероз. Во втором все системы подстегиваются, синтезируется много ангиотензина и прочих веществ, обуславливающих стеноз сосудов. Лечение плановое, лучше не затягивать.
Болезнь Иценко-Кушинга
Избыточная выработка кортизола надпочечниками. Пациенты с таким диагнозом хорошо видны сразу же. Ожирение, лунообразное лицо, остеопороз, межпозвоночные грыжи, прочие патологии опорно-двигательного аппарата и иные моменты подобного рода.
Основная причина — опухоль передней доли гипофиза, кортикотропинома (разновидность аденомы). По окончании лечения и реабилитационного периода все приходит в норму.
Некоторое время после радикального вмешательства может требоваться поддержание организма экзогенными гормонами.
Гипертоническая болезнь
Стабильное или регулярное повышение давления. До каких уровней — зависит от стадии патологического процесса. На ранних этапах, первом и втором риск инфаркта минимальный, но он присутствует.
При ГБ 3 степени высокие цифры давления становятся привычными. Вероятность острого некроза составляет 15% каждый год.
Курация проводится на начальных стадиях. Затем терапевтические действия полного эффекта не имеют, требуется постоянная коррекция схемы лечения.
Сахарный диабет
Эндокринное заболевание. Сопряжено с неправильным балансом инсулина в организме. Сопровождается не только и не столько нарушениями со стороны метаболизма, сколько выраженными атеросклеротическими изменениями по всему организму.
Сетчатка, вены и артерии нижних конечностей, сердца, головного мозга выступают причиной смерти больного. Без тщательного постоянного лечения компенсации добиться не удается.
Курение
Сказывается на состоянии сосудов быстрее, чем может показаться. Возникает острый стеноз коронарных артерий. Растет давление и частота сердечных сокращений.
Нарушение питания проходит параллельно с утолщением стенок миокарда, наращиванием объема тканей и кардиомиопатией.
Бросить курить зачастую недостаточно. Особенно при длительной привычке. Необходима медикаментозная поддержка. Также для ослабление абстинентного синдрома, который имеет, в том числе и физиологическую плоскость.
Потребление спиртного
Алкоголики — частые пациенты реанимаций и профильных отделений стационара. Ничего полезного в этаноле нет, это мифы. Есть мнения врачей, что алкогольные напитки в небольших дозах растворяют холестерин. Достоверных данных на этот счет нет.
Недостаточность клапанов сердца
Митрального, трикуспидального, аортального. Считаются вариантами врожденных или приобретенных пороков развития.
Лечение всегда хирургическое. Нужно успеть до инфаркта и прочих неотложных состояний.
Острая асфиксия
Нарушение дыхания. В результате аспирации желудочным содержимым, удушения, утопления и прочих моментов. Это не гарантия развития патологического процесса, но риски выше.
Стрессы
В результате психоэмоциональной нагрузки, сиюминутной или хронической, вырабатывается избыточное количество кортизола, адреналина, дофамина, катехоламинов и кортикостероидов. Все эти гормоны сужают сосуды.
В зависимости от условий, индивидуальных особенностей организма пациента возможно развитие острого некроза кардиальных структур. Избегание стрессов — метод профилактики. Хотя добиться этого почти нельзя.
Причины исключаются по одной. Времени на тщательную диагностику нет. Только по окончании можно обследовать больного.
Идеальный вариант — устранить факторы риска еще на подступах, в предшествующие моменты. О симптомах и признаках предынфаркта читайте в этой статье.
Симптомы
Признаки патологического процесса видны сразу же. Бывают вялотекущие атипичные формы инфарктов. Но встречаются они редко и преимущественно у женщин (подробнее здесь).
Потому нужно рассматривать распространенные варианты:
- Боль в грудной клетке — основной признак острого инфаркта миокарда. Невыносимая, независимо от длительности или средняя по интенсивности, продолжительная, более получаса. Всегда жгучая или давящая. Сопровождает пациента большую часть острого периода. То есть до суток. Снимается Нитроглицерином. Полностью или частично.
- Одышка в состоянии покоя. При физической активности усиливается значительно.
- Нарушения частоты сердечных сокращений. Тахикардия, прочие моменты. Рост артериального давления, нестабильность показателей тонометра.
- Бледность кожных покровов и слизистых оболочек.
- Цианоз носогубного треугольника. Посинение околоротовой области.
- Вынужденное положение тела.
- Потеря сознания. Синкопальные состояния, обмороки.
- Периферические отеки. Страдают ноги, лодыжки.
- Головные боли интенсивного характера. В затылке, висках и теменной области.
Признаки могут вообще не иметь отношения к сердцу на первый взгляд. Боли в животе, тошнота, рвота.
Диагностика
Проводится кардиологами в стационарных условиях. В первый же момент. Нет времени на длительные изыскания, минимальное количество мероприятий.
Измерение артериального давления, частоты сердечных сокращений, аускультация. Затем состояние больного стабилизируют. После можно приступать к полноценной диагностике.
Примерный перечень мероприятий:
- Измерение артериального давления, ЧСС. Для установления функциональных нарушений со стороны органов и систем.
- Устный опрос больного на предмет жалоб и их характера.
- Аускультация.
- Электрокардиография. Выявления аритмий и схожих процессов. Классический признак инфаркта в острой фазе — превышение сегмента ST над изолинией (возможно нахождение под ней). Затем симптом сходит на нет.
- Эхокардиография. Ультразвуковое исследование анатомических структур, тканей. Визуальная методика.
- При необходимости МРТ сердца и сосудов. Без контрастного усиления.
Далее показано динамическое наблюдение за состоянием пациента.
Длительность стационарного периода составляет около 10 дней, возможно больше, если есть сомнения относительно течения реабилитационного (подострого) момента.
Лечение
Проходит под полным контролем кардиолога. На ранней стадии применяются тромболитики, если имеет место эмболия (образование тромбов). В первые 6 часов это действие может предотвратить прогрессирование патологического процесса.
При поступлении, в качестве первой помощи, назначают Нитроглицерин для купирования болевого синдрома, также опиоидные или ненаркотические средства. Эпинефрин, Адреналин.
По мере необходимости назначаются бета-блокаторы, антагонисты кальция и спазмолитики.
В процессе дальнейшего лечения применяются кардиопротекторы. Для нормализации метаболических процессов в сердечной мышце.
Если имеет место порок развития органа, необходимо оперативное вмешательство. Повторный эпизод, рецидив — вопрос времени. Требуется баллонирование, стентирование коронарных артерий или протезирование клапанов. Это первоочередная мера.
Атеросклероз, сопряженный с нарушением липидного обмена купируется статинами. Аторис в качестве основного. При кальцификации бляшек необходимо хирургическое вмешательство по удалению скопления липидов.
Продолжительность терапии — вся жизнь. От качества зависит степень компенсации. Полного восстановления добиться удается только при ранней помощи и незначительной площади поражения.
Реабилитация
Начинается, примерно, со второй недели развития патологического процесса. Первое время показан постельный режим.
На всю жизнь противопоказаны:
- Значительные физические нагрузки. Спорт полностью исключается.
- Жирные продукты в рационе, жареное, копченое, чрезмерно соленое. Меню лучше согласовать со специалистом.
- Стрессы, избыточные психоэмоциональные нагрузки.
- Бани, сауны. Нахождение в условиях повышенной влажности и температуры.
По окончании подострой фазы назначают ЛФК. Физиотерапия может стать хорошим подспорьем. Санаторно-курортное лечение по показаниям.
Прогнозы
Зависят от возраста больного, частично пола, характера профессиональной активности, качества первой помощи и лечения, обширности поражения, локализации патологических изменений.
Осложнения острого инфаркта — основная причина смерти. Вероятность летального исхода в первые 24 часа и чуть более составляет от 20 до 80%. Разброс обусловлен массой факторов, которые нужно учитывать.
При грамотном лечении, устранении возможных моментов риска вероятность снижается до 5-20%. Что все же много. Точные данные даст только врач.
В заключение
Острый некроз сердечной мышцы — это неотложное состояние. Лечение инфаркта консервативное, требует длительного применения препаратов. Сначала экстренного действия, затем поддерживающих.
Реабилитация долгая, может растянуться на годы. Только спустя 6 месяцев можно подводить какие-то итоги. Прогнозы зависят от многих факторов и у двух разных людей не могут быть одинаковыми.
cardiogid.com
Инфаркт миокарда: что это такое, симптомы инфаркта, причины, лечение
Инфаркт миокарда – это острое заболевание сердца, при котором происходит развитие ишемического некроза участка сердечной мышцы на фоне относительной или абсолютной недостаточности кровоснабжения. Это опасное осложнение ишемической болезни сердца с высоким риском развития неблагоприятных последствий. Шифр инфаркта миокарда по МКБ-10 – I21-I22.
 Основным признаком инфаркта является ангинозная боль в области сердца
Основным признаком инфаркта является ангинозная боль в области сердца По данным статистики, чаще всего инфаркт сердца регистрируется у мужчин в 40–60 лет. У женщин этого же возраста инфаркт диагностируется примерно в 1,5 раза реже. После 60 лет заболеваемость среди женщин и мужчин примерно одинакова.
Инфаркт относится к основным причинам инвалидности у взрослых пациентов. Смертность от него составляет 10-12%. Значительная часть летальных исходов при данной патологии отмечается в первые сутки болезни. Клинические признаки инфаркта сердечной мышцы отличаются многообразием, что может затруднять быструю постановку диагноза, которая крайне желательна.
Развивающийся инфаркт или подозрение на него является показанием для срочной госпитализации пациента в кардиологическую реанимацию.По истечении острого периода при правильно подобранном лечении и выполнении всех предписаний врача прогноз улучшается.
Механизм развития и стадии заболевания
В подавляющем большинстве случаев инфаркту сердечной мышцы предшествует ишемическая болезнь сердца (ИБС). В основе развития ишемии лежит нарушение гемодинамики сердечной мышцы. Чаще всего клинически значимым становится сужение просвета артерии сердца примерно на 70% площади ее сечения, когда ограничение кровоснабжения миокарда больше не может быть компенсировано. Патологические изменения при ишемии обычно обратимы. При развитии некроза повреждения сердечной мышцы становятся необратимыми. Через 1-2 недели после перенесенного инфаркта участок некроза начинает замещаться рубцовой тканью, окончательно рубец формируется спустя 1-2 месяца. Реабилитационный период после инфаркта миокарда продолжается около 6 месяцев.
В течении инфаркта сердечной мышцы выделяют четыре стадии: ишемии, повреждения, некроза, рубцевания.
Какие бывают формы инфаркта миокарда
По обширности поражения инфаркт сердца подразделяется на крупноочаговый (Q-инфаркт), мелкоочаговый (не Q-инфаркт).
В зависимости от локализации очага ишемического некроза болезнь может принимать следующие формы:
- инфаркт левого желудочка сердца (задней, боковой, передней стенки, нижний);
- инфаркт правого желудочка сердца;
- инфаркт межжелудочковой перегородки (септальный);
- изолированный инфаркт верхушки сердца;
- инфаркт сочетанной локализации (переднебоковой, задненижний и т. д.).
Чаще других диагностируется инфаркт левого желудочка.
Течение болезни может быть моноциклическим, затяжным, может развиваться инфаркт миокарда рецидивирующий (новый очаг некроза возникает в течение двух месяцев после предыдущего, чаще через 3–8 дней) и повторный (новый очаг ишемического некроза развивается спустя два месяца после предыдущего). Очаг некроза при повторном инфаркте может располагаться в том же месте, что и предыдущий, или иметь иную локализацию.
Инфаркт развивается в результате обтурации (закупорки) просвета коронарной артерии, обеспечивающей кровоснабжение миокарда.В зависимости от глубины некротического поражения заболевание имеет следующие формы:
- трансмуральная – повреждается вся толща мышечной стенки;
- интрамуральная – очаг некроза в толще стенки;
- субэндокардиальная – некроз миокарда в зоне прилегания к эндокарду;
- субэпителиальная – некроз миокарда в зоне прилегания к эпикарду.
Также инфаркт может быть типичным и атипичным, осложненным и неосложненным.
В некоторых случаях у больного могут возникать несколько форм инфаркта сердца одновременно или последовательно.
Выделяют пять основных периодов инфаркта: предынфарктный, острейший, острый, подострый, постинфарктный.
Причины и факторы риска
Инфаркт развивается в результате обтурации (закупорки) просвета коронарной артерии, обеспечивающей кровоснабжение миокарда. Непосредственными причинами, которые приводят к этому, являются спазм сосуда, атеросклероз, эмболия, а также хирургическая обтурация. В некоторых случаях патология обусловлена пороком сердца.
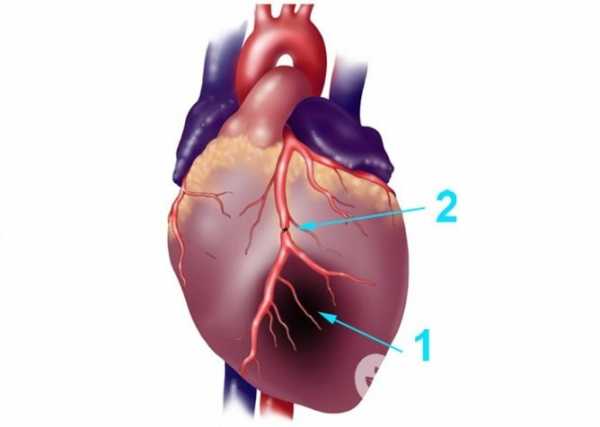 Причиной инфаркта становится прекращение кровотока по коронарной артерии
Причиной инфаркта становится прекращение кровотока по коронарной артерии Основными факторами риска являются:
- ишемическая болезнь сердца;
- инфаркт миокарда в анамнезе;
- артериальная гипертензия;
- ревмокардит;
- бактериальные инфекции (особенно стафилококковые, стрептококковые);
- сахарный диабет;
- повышение липопротеинов низкой плотности и триглицеридов, снижение концентрации липопротеинов высокой плотности в крови;
- недостаточная физическая активность;
- избыточный вес;
- злоупотребление алкоголем;
- курение (в том числе пассивное);
- возраст;
- мужской пол;
- чрезмерные физические нагрузки;
- хронический стресс.
Основные клинические признаки инфаркта миокарда
К основным симптомам инфаркта относится острая интенсивная сдавливающая, так называемая ангинозная боль за грудиной, которая может иррадиировать в шею, руку, лопатку, челюсть. Характер боли может быть жгучим, сжимающим, давящим, распирающим. В некоторых случаях у пациента боль отсутствует (например, при сахарном диабете), вместо нее возникает ощущение дискомфорта в груди. Обычно болевой приступ продолжается около 15 минут, но может длиться час и более. Боль сопровождается одышкой, нарушением сердечного ритма, непродуктивным кашлем, липким потом, бледностью кожных покровов, повышением температуры тела.
У 20-40% пациентов при крупноочаговом инфаркте возникают клинические признаки сердечной недостаточности.
В ряде случаев единственным симптомом инфаркта является внезапная остановка сердца.
Помимо типичных, проявления инфаркта сердца могут носить атипичный характер, что в значительной степени затрудняет диагностику.
Основные атипичные формы инфаркта сердечной мышцы:
- абдоминальная – болевые ощущения в верхней части живота, икота, тошнота, рвота, вздутие живота (напоминает клиническую картину острой формы панкреатита);
- астматическая – характеризуется нарастающей одышкой, напоминает симптомы приступа бронхиальной астмы;
- церебральная – нарушения сознания, головокружение, неврологическая симптоматика;
- коллаптоидная – развивается сосудистый коллапс, резко снижается артериальное давление, появляется головокружение, потемнение в глазах, холодный пот;
- аритмическая – проявляется нарушением сердечного ритма;
- периферическая – боль локализуется не за грудиной, а в левой руке (особенно часто в левом мизинце), горле, нижней челюсти, шейно-грудном отделе позвоночника;
- отечная – периферические отеки, слабость, одышка, увеличение печени;
- комбинированная – сочетаются признаки нескольких атипичных форм.
5 признаков приближения инфаркта
Бег трусцой: от инфаркта или навстречу проблемам?
Причина болей в грудной клетке: невралгия или сердце?
Осложнения инфаркта миокарда
Осложнения инфаркта делятся на ранние, возникающие в остром периоде заболевания, и поздние.
К ранним относятся:
К поздним осложнениям относят хроническую сердечную недостаточность, постинфарктный синдром, аневризму сердца, нейротрофические расстройства и др.
Инфаркт сердца может обусловить развитие психических изменений неврозоподобного или невротического характера. Такие изменения обычно возникают на фоне повышенной утомляемости даже при незначительных физическом или психическом напряжении, нарушениях сна, повышенной возбудимости.
Примерно в 40% случаев возникает кардиофобическая реакция, которая заключается в паническом страхе перед повторным приступом и летальным исходом. Страх сопровождается слабостью, сердцебиением, дрожью во всем теле, повышенной потливостью, ощущением нехватки воздуха.
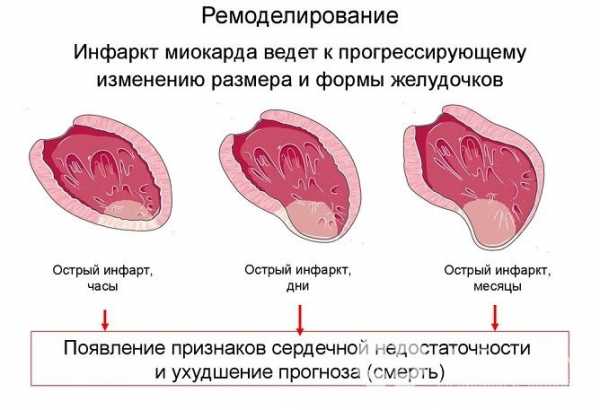 Инфаркт опасен развитием тяжелых осложнений
Инфаркт опасен развитием тяжелых осложнений После перенесенного инфаркта возможно развитие депрессии с учащенным сердцебиением, нарушениями сна, двигательными расстройствами. У некоторых пациентов, преимущественно пожилого возраста, отмечается ипохондрическая реакция с чрезмерной фиксацией внимания на состоянии здоровья.
При развитии анозогнозической реакции пациент, отрицая серьезность заболевания, не выполняет врачебные рекомендации, что может приводить к развитию неблагоприятных последствий.
У некоторых больных наблюдается истерическая реакция, для которой характерны эмоциональная лабильность, эгоцентризм, желание привлечь внимание окружающих и вызвать к себе сочувствие.
Помимо типичных, проявления инфаркта сердца могут носить атипичный характер, что в значительной степени затрудняет диагностику.Более выражена психическая астения у больных преклонного возраста и у пациентов при длительном постельном режиме.
Психозы после перенесенного инфаркта развиваются у 6-7% пациентов и нередко сопровождаются значительным ухудшением состояния больного и даже летальным исходом. Обычно психозы возникают на протяжении первой недели после приступа и продолжаются 2–5 суток. К основным причинам психозов после инфаркта миокарда относятся ухудшение церебральной гемодинамики на фоне нарушения сердечных функций, интоксикация организма продуктами распада некроза из очага в сердечной мышце. Данное осложнение чаще всего наблюдается у пациентов с обширными поражениями сердца и острой недостаточностью кровообращения. Факторами риска развития психозов являются злоупотребление спиртными напитками, черепно-мозговые травмы в анамнезе, артериальная гипертензия, церебральный атеросклероз, а также преклонный возраст. Психоз, как правило, проявляется в вечернее время и ночью, нередко он протекает в форме делирия. При этом у пациентов нарушается сознание, наблюдаются затруднения в ориентировании во времени и пространстве, могут возникать галлюцинации (обычно зрительные), тревожность, двигательное возбуждение, делирию может предшествовать эйфория с переоценкой собственных возможностей и сил.
В отсутствие своевременной коррекции изменения психики усугубляются, становятся стойкими, замедляют реабилитацию, приводят к инвалидизации.
Диагностика
Первичный диагноз устанавливается при соответствии трем критериям, типичным для инфаркта сердечной мышцы: болевой синдром, характерные изменения на электрокардиограмме, изменения в биохимическом анализе крови.
Боль при инфаркте сопровождается одышкой, нарушением сердечного ритма, непродуктивным кашлем, липким потом, бледностью кожных покровов, повышением температуры тела.В целях уточняющей диагностики проводят электрокардиографию (ЭКГ), эхокардиографию (ЭхоКГ), анализ крови (аланинаминотрансфераза, аспартатаминотрансфераза, креатинфосфокиназа-МВ, тропонин). Для подтверждения диагноза могут понадобиться дополнительные методы исследования, такие как выявление очага некроза сердечной мышцы радиоизотопными методами, коронарография и др.
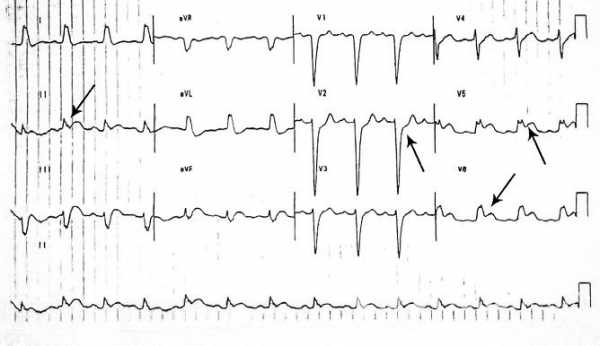 Электрокардиография – основной метод диагностики инфаркта сердца наряду с биохимическим анализом крови
Электрокардиография – основной метод диагностики инфаркта сердца наряду с биохимическим анализом крови Дифференциальная диагностика инфаркта сердца проводится с межреберной невралгией. Основным отличием является кратковременность и меньшая интенсивность боли в груди, при межреберной невралгии, однако поскольку инфаркт при этом не исключен, требуется ЭКГ.
Неотложная помощь
Развивающийся инфаркт или подозрение на него является показанием для срочной госпитализации пациента в кардиологическую реанимацию. До приезда бригады скорой помощи больному нужно оказать первую помощь. Человека следует успокоить, придать ему положение полулежа с согнутыми в коленях ногами. Необходимо обеспечить доступ свежего воздуха: открыть окно или форточку, ослабить тугую одежду (ремень, галстук, воротник рубашки, пояс). При остановке сердца (потере сознания, агональном дыхании или его отсутствии) следует немедленно начать сердечно-легочную реанимацию, включающую в себя непрямой массаж сердца, дыхание рот-в-рот или рот-в-нос. До приезда скорой помощи больного нельзя оставлять одного, даже если он находится в сознании.
Лечение
Лечение инфаркта на начальном этапе заключается в устранении болевых ощущений и восстановлении коронарного кровотока. Для купирования острой боли назначаются наркотические анальгетики. Для устранения сердечной недостаточности назначают ингаляции увлажненным кислородом (подается через носовой катетер или маску со скоростью 2–5 л в минуту). При выраженной сердечной недостаточности прибегают к внутриаортальной баллонной контрпульсации.
При развитии анозогнозической реакции пациент, отрицая серьезность заболевания, не выполняет врачебные рекомендации, что может приводить к развитию неблагоприятных последствий.В остром периоде могут применяться хирургические методы (ангиопластика коронарных артерий, аортокоронарное шунтирование), проводится тромболитическая терапия, которая позволяет ограничить размер инфаркта, нормализовать коронарный кровоток и снизить летальность. Тромболитическая терапия назначается при инфаркте с подъемом сегмента ST по результатам электрокардиографии.
При повышенном артериальном давлении назначаются гипотонические средства, диуретики. При наличии тревоги, страха и возбуждения после применения наркотического анальгетика назначается транквилизатор.
 При подозрении на инфаркт необходимо немедленно вызвать скорую помощь
При подозрении на инфаркт необходимо немедленно вызвать скорую помощь В остром периоде пациенту показан постельный режим и дробное питание в щадящем режиме с ограничением по калорийности и объему.
Профилактика
У лиц, входящих в группу риска по инфаркту сердца, с целью профилактики может быть целесообразным применение бета-блокаторов. Препараты этой группы назначаются пациентам с инфарктом в анамнезе, что позволяет снизить риск развития повторного инфаркта и летальность. Этому также способствует антитромботическая терапия, применение статинов, полиненасыщенных омега-3 жирных кислот, ингибиторов ангиотензинпревращающего фермента.
Для предотвращения развития инфаркта рекомендуется рациональное питание, отказ от вредных привычек, адекватная физическая активность, избегание стрессов, контроль артериального давления и уровня холестерина в крови, нормализация массы тела.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
www.neboleem.net
Симптомы, причины и лечение инфаркта
Основной этиологической причиной развития острого инфаркта миокарда является атеросклеротическое поражение интимы (внутренней оболочки) коронарных артерий. В результате формирования отложений просвет сосуда сужается, и кровь начинает поступать в ограниченном количестве. Так начинается ИБС с приступами стенокардии. При воздействии провоцирующих факторов (физическая или эмоциональная нагрузка) происходит полное перекрытие артерии и развивается непреходящая ишемия с формированием участка некроза.
Другими (очень редкими) причинами инфаркта становятся состояния, при которых нарушается кровоток:
- ревматизм;
- васкулиты;
- опухоли;
- аллергия;
За время практики мне часто приходилось сталкиваться с тем, что многие пациенты не исключают вредные привычки и неправильное питание из своего образа жизни. Но эти факторы риска инфаркта миокарда часто приводят к фатальным последствиям.
Ухудшение снабжения сердца кровью происходит чаще у пожилых: остерегаться болезни нужно мужчинам после 45 лет и женщинам после 55 лет. Спровоцировать приступ могут психоэмоциональные встряски — немало пациентов поступает к нам в отделение после смерти близких людей, увольнения с работы, развода.
Классификация
Классификация инфаркта миокарда осуществляется по нескольким принципам.
По времени возникновения различают:
- впервые возникший (первичный);
- рецидивирующий (повторяющийся в течение 1,5 месяцев после первого);
- повторный (возникший позднее 6 недель после первичного).
По локализации определяют следующие виды инфаркта миокарда:
- левого желудочка (передней, задней, боковой стенок и перегородочный);
- обширный, с поражением сразу нескольких отделов;
- правого желудочка (возникает крайне редко, часто сопровождается поражением и других областей сердечной мышцы).
По степени распространенности ишемии и некроза бывают такие типы острого инфаркта миокарда:
- интрамуральный (находится в глубине стенки органа);
- субэндокардиальный (развивается во внутреннем слое);
- трансмуральный (проходит все три слоя сердца насквозь);
- субэпикардиальный (нарушение во внешней части органа).
Сколько инфарктов может перенести человек
Почти все пациенты, единожды перенесшие инфаркт, задают мне вопрос о повторном риске на приеме. Прекрасно понимая их беспокойство, все же скажу, что однозначного ответа в данном случае не даст ни один специалист. Нужно учитывать местонахождение рубца, глубину и ширину поражения, наличие осложнений. Степень восстановления функции сердца зависит от развития коллатерального кровообращения (дополнительных сосудистых путей). Я встречала случаи, когда пациент оставался жив после пятого эпизода, хотя гибель может наступить и в результате первичного инфаркта.
Стадии развития заболевания
Клиническое течение инфаркта проходит пять основных периодов:
- Подромальный или прединфарктный. Может быть коротким (до нескольких часов или суток) или довольно длинным (1-2 недели или месяц). В это время происходит учащение и удлинение болевых приступов. К такому же варианту относится инфаркт, который проявляется на фоне внезапно возникшей и быстропрогрессирующей стенокардии.
- Острейший. Заключается в стойкой ишемии с последующим развитием некроза. Продолжается от 20-30 минут до 2 часов (но не более). Ангинозная боль к этому времени становится слабее или совсем исчезает. Давление падает, появляются или нарастают признаки сердечной недостаточности.
- Острый. Некроз плавно перетекает в расплавление ткани сердца (может длиться от двух дней до двух недель).
- Подострый (от 1-го до 45 дней от начала эпизода). На данной стадии начинается формирование соединительной ткани в области поражения, а оставшиеся миокардиоциты адаптируются для продолжения дальнейшей работы.
- Постинфарктный. Рубец полностью организуется, на месте некроза появляются грануляции. Занимает от начала острой стадии от 1,5 месяцев до полугода.
Обращаю ваше внимание на тот факт, что оказание квалифицированной помощи во время ухудшения состояние при стенокардии или в острейший период инфаркта миокарда позволяет не допустить развития некроза. В этом случае процесс является обратимым, а прогноз – благоприятным.
Подробнее о том, что происходит и как правильно действовать на каждой из вышеперечисленных стадий инфаркта, читайте здесь.
Ранние признаки инфаркта
Большая часть пациентов (примерно от 60 до 80%), которые наблюдались мною с таким диагнозом, указывают на то, что заболевание у них не начиналось внезапно. Ему предшествовали предвестники инфаркта, или продромальный период. Наиболее благоприятный исход наблюдался у тех больных, которые обратились за помощью или были привезены бригадой в первые часы приступа.
Хочу сделать небольшую оговорку — ранние признаки инфаркта миокарда возникают не всегда, все зависит от болевого порога и состояния нервной системы пациента.
Но в большинстве случаев мне доводилось наблюдать такую симптоматику:
- Боли по передней поверхности грудной клетки с иррадиацией в левую руку, часть нижней челюсти, лопатку.
- Неприятное ощущение не купируется приемом нитросодержащих препаратов и проходит только после введения наркотических анальгетиков.
- Имеет постоянный, нарастающий или волнообразный характер с периодами затихания и возобновления.
- Продолжается более 20-30 минут.
- Больной покрывается потом, старается присесть или лечь как можно выше. Такая поза немного облегчает приступ.
- Развивается одышка, кожа становится бледной, синеет носогубный треугольник.
- Когда речь идет о первых признаках инфаркта миокарда, нельзя не отметить нарушения ритма. По моим наблюдениям, они отмечаются в 90% случаев на стадии развития ишемии и до формирования рубца.
Любое подозрение на инфаркт требует немедленного проведения ЭКГ, на которой будут выявляться все признаки ишемии, а в более поздней стадии – некроза и формирование рубца. Подробнее о том, какие изменения будут видны на пленке, читайте здесь.
Последствия и осложнения
В любой период от начала острого инфаркта и до его разрешения в виде формирования соединительнотканного рубца могут отмечаться следующие осложнения:
Летальный исход при данном заболевании фиксируется на ранних стадиях примерно в 35% случаев. Его причиной становится нарушение ритма, кардиогенный шок и острая недостаточность сердца. Позднее смерть может наступить в результате формирования аневризмы с разрывом, тромбоэмболических осложнений, острой тампонады перикарда.
После острого периода сердечная мышца адаптируется к новым условиям работы, но сохраняется высокий риск повторных эпизодов.
Лечение
Лечение инфаркта миокарда должно осуществляться в условиях реанимационного отделения с квалифицированным персоналом и специальным оборудованием. Но начинать оказание помощи следует еще на догоспитальном этапе.
Делает это обычно бригада скорой помощи.
После снятия ЭКГ и установления предположительного диагноза следует:
- положить под язык таблетку «Нитроглицерина»;
- дать выпить 300 мг «Аспирина»;
- ввести наркотические анальгетики для устранения болевого синдрома;
- при необходимости использовать внутривенное введение антиаритмических средств;
- произвести реанимационные мероприятия при развитии остановки сердца и наступлении клинической смерти.
Больше о том, как правильно оказывать неотложную помощь пациенту с инфарктом читайте здесь.
Медикаментозная терапия
После поступления больного я и мои коллеги проводят оказание помощи, согласно установленному протоколу. Все мероприятия направляются на купирование боли, ограничение области некроза, предупреждение развития осложнений, восстановление кровотока по венечным артериям.
Лечение инфаркта миокарда начинается с устранения болевого синдрома. Так как обычные препараты в данном случае неэффективны, врачи используют внутривенное введение наркотических анальгетиков «Промедола» или «Морфина». Это помогает нормализовать эмоциональное состояние человека, снизить частоту пульса и выровнять давление. Когда снимаются неприятные ощущения, снижается вероятность наступления рефлекторного кардиогенного шока.
Острый инфаркт миокарда представляет собой коронарный тромбоз. Поэтому пациенту вводят прямой антикоагулянт, тем самым выполняя ему процедуру тромболизиса — растворения кровяного сгустка.
Современным и самым эффективным подходом считается проведение процедуры стентирования, которая позволяет мгновенно восстановить кровоток в пораженном сосуде сердца. После этого назначается «Клопидогрель» с «Ацетилсалициловой кислотой» на протяжении 2 лет для предупреждения агрегации тромбоцитов и развития повторного приступа.
Использование бета-блокаторов позволяет снизить нагрузку на сердце, а также предупредить развитие аритмии. Лечение инфаркта миокарда обязательно включает в себя пролонгированные нитраты («Кардикет»). Они позволяют путем расширения коронарных сосудов улучшить приток крови к сердцу и ограничить зону некроза.
Важным моментом является назначение высоких доз статинов («Розувастатин» до 40 мг, «Аторвастатин» до 80 мг) — препаратов . Их применение позволяет снизить степень воспалительной реакции.
Симптомы инфаркта миокарда и их особенности также учитываются во время лечения. Пациенту при выраженном беспокойстве даются седативные средства, если давление остается высоким используются гипотензивные лекарства.
Хочу заметить, что лечение после инфаркта не заканчивается. Пациенту в течение всей жизни нужно будет принимать кроворазжижающие средства и препараты для снижения холестерина (статины). О том, как правильно проходить реабилитацию после приступа читайте здесь.
Хирургические методы
При отсутствии эффективности от лечения и с целью предупреждения повторного развития инфаркта на том же самом участке применяются такие операции:
- Аорто-коронарное шунтирование. Заключается в восстановлении прохождения крови по сердечным артериям путем создания искусственного анастомоза.
- Балонная ангиопластика. В просвет сосуда вводится трубочка с шариком на конце. Дойдя до точки приложения, его надувают и прижимают атеросклеротическую бляшку к стенке, восстанавливая нормальный кровоток.
Я настоятельно рекомендую всем пациентам, кто страдает от стенокардии и у которых присутствуют факторы риска инфаркта миокарда внимательно следить за своим состоянием здоровья. Учащение и усиление приступов, эпизоды аритмии или одышки должны настораживать. Препараты необходимо принимать регулярно, также как и соблюдать диету. Это позволит успешно бороться с причиной инфаркта.
В стационар ко мне поступил пациент, у которого отмечались сильные боли за грудиной и другие типичные симптомы инфаркта миокарда. Был направлен из поликлиники, где была сделана кардиограмма, на которой обнаружился крупноочаговый некроз в острой стадии развития по передней стенки левого желудочка. Отмечает, что в последнее время наблюдались предвестники инфаркта – приступы стенокардии становились сильнее, плохо купировались «Нитроглицерином».
Пациент был направлен на чрескожное коронарное вмешательство — стентирование. На вторые сутки после процедуры больной чувствовал себя уже гораздо лучше, в связи с чем он был переведен в общее кардиологическое отделение. Были выданы рекомендации: соблюдать диету с ограничением жидкости и соли, а также исключением жирных блюд и продуктов с высоким содержанием холестерина, пожизненное применение «Аспирина» и статинов, адекватная физическая реабилитация.
cardiograf.com
Инфаркт миокарда: причины, разновидности, симптомы, диагностика и современное лечение. Консультации специалистов
Что такое инфаркт миокарда
Инфаркт миокарда - клиническая форма ишемической болезни сердца (ИБС), при которой происходит острое нарушение кровоснабжения и, как результат, некроз (инфаркт, омертвение) участка сердечной мышцы, сопровождающееся нарушением кровообращения.
Инфаркт миокарда в 90% случаев возникает вследствие длительного прогрессирования ИБС. Чаще страдают мужчины 42- 67 лет. Сердце кровоснабжается через правую и левую коронарные артерии, которые отходят от основания аорты. В результате атеросклеротического поражения сосудов образуются бляшки, которые перекрывают просвет коронарных артерий.
В норме коронарные артерии за счет своего расширения способны в 5-6 раз увеличить коронарный кровоток, чтобы компенсировать физические нагрузки и стресс. При атеросклеротическом сужении артерий этот компенсаторный механизм не работает: любая нагрузка приводит к кислородному “голоданию” (ишемии) миокарда.
Инфаркт миокарда может развиться и без нагрузки, при резком блокировании коронарного кровотока, например, при разрыве и тромбозе атеросклеротической бляшки, а также при резком спазме коронарной артерии.
Клинические признаки инфаркта появляются, если просвет артерии уменьшается более, чем на 80%. Омертвение обескровленного миокарда наступает через 30-90 минут после прекращения кровоснабжения. Поэтому в распоряжении врачей всего 1-2 часа, чтобы предотвратить гибель сердечной мышцы с помощью лекарств и/или интервенции, направленной на открытие закупоренной артерии. Без этого развиваются необратимые повреждение - некроз миокарда, формирующийся в течение 15-60 дней.
Инфаркт миокарда - крайне опасное состояние, смертность достигает 35%.
Причины инфаркта миокарда
В 95% случаев заболевание проявляется на фоне атеросклеротического поражения коронарных артерий. В оставшихся случаях некроз развивается из-за резкого спазма коронарных артерий. Выделяют факторы, которые способствуют прогрессированию ИБС и повышают риск развития инфаркта миокарда:
Симптомы инфаркта миокарда
Вот классические признаки инфаркта:
- острая сильная давящая, распирающая, боль за грудиной, отдающая в шею, левое плечо, между лопатками;
- одышка, кашель;
- чувство страха;
- бледность кожи;
- повышенная потливость.
Симптомы при нетипичных формах инфаркта миокарда
Абдоминальная форма - характеризуется болью вверху живота (подложечной области), икотой, вздутием живота, тошнотой и рвотой, тахикардией.
Астматическая форма - встречается после 50 лет и проявляется интенсивной одышкой, удушьем, сухими и влажными, средне- и крупнопузырчатыми хрипами в легких.
Безболевая форма - встречается в 1% случаев, как правило у пациентов с сахарным диабетом. Проявляется слабостью, вялостью, отсутствием субъективных ощущений. Перенесенный инфаркт выявляют при плановой электрокардиографии (ЭКГ).
Церебральная форма характеризуется нарушением кровоснабжения мозга. В 40% случаев встречается при инфаркте передней стенки левого желудочка. Клиника: головокружение, нарушение сознания, очаговая неврологическая симптоматика (парезы мышц), дезориентация во времени и пространстве, потеря сознания.
Коллаптоидная форма - проявление кардиогенного шока, который является самым грозным осложнением инфаркта миокарда. Клиника: резкое падение артериального давления, тахикардия, головокружение, потемнение в глазах, обильное потоотделение, потеря сознания.
Аритмическая форма проявляется нарушениями ритма сердца: экстрасистолией, пароксизмальной тахикардией, мерцательной аритмией, атриовентрикулярными блокадами. ЭКГ-диагностика крайне затруднена из-за аритмологических наложений.
Периферическая форма характеризуется болевым синдромом в нетипичных местах: нижней челюсти, горле, руке, пальцах, спине. Пациенты жалуются на слабость, потливость, бледность кожи, тахикардию, снижение артериального давления, аритмию.
Отечная форма проявляется одышкой, слабостью, отеками, накоплением жидкости в грудной клетке и животе (асцит), увеличением печени и селезенки (гепатомегалия) из-за нарастающей правожелудочковой недостаточности.
Комбинированная форма характеризуется различными сочетаниями атипичных форм инфаркта.
Классификация инфаркта миокарда по стадиям
Острейшая стадия длится до 120 минут от прекращения кровоснабжения.
Острая стадия продолжается до 10 дней; на данном этапе сердечная мышца уже разрушилась, но формирование некроза не началось.
Подострая стадия длится до 2-х месяцев. Характеризуется формированием рубцовой ткани (некроза).
Постинфарктная стадия продолжается до полугода. В этот период окончательно формируется сердечный рубец, сердце приспосабливается к новым условиям функционирования.
По распространенности патологического процесса выделяют крупно- и мелкоочаговый инфаркт.
Крупноочаговый (трансмуральный, или обширный) инфаркт - поражение обширного участка миокарда. Процесс развивается очень быстро. В 70% случаев изменения в сердце необратимы. Пациент может избежать тяжелых осложнений крупноочагового инфаркта, в частности, аневризмы левого желудочка, если медицинская помощь будет оказана не позднее 3-4-х часов.
Мелкоочаговый инфаркт - поражение небольших участков сердечной мышцы. Отличается более легким течением и менее выраженным болевым синдромом, чем крупноочаговый. В 27% случаев мелкоочаговый инфаркт перетекает в крупноочаговый. Встречается у каждого четвертого пациента. Прогноз благоприятный, осложнения возникают в 5% случаев, как правило, при запоздалом лечении.
Диагностика инфаркта миокарда
Болезнь диагностирует кардиолог, терапевт с помощью ЭКГ. Дополнительно назначают УЗИ сердца, коронарографию, сцинтиграфию миокарда и лабораторные анализы: общий анализ крови, кардиотропные белки в крови (МВ-КФК, АсАт, ЛДГ, тропонин).
Лечение инфаркта миокарда
При малейшем подозрении на инфаркт миокарда (загрудинной боли) нужно вызвать скорую помощь.
Болезнь лечат только в стационаре и даже в блоке интенсивной терапии. Требуется строгий постельный режим в течение 3-7 дней. Затем двигательную активность расширяют в индивидуальном порядке. Из медикаментов назначают обезболивающие препараты (Морфин, Фентанил), антитромбоцитарные препараты (Ацетилсалициловая кислота, Клопидогрел), антикоагулянты (Гепарин, Эноксапарин), тромболитические препараты (Стрептокиназа, Альтеплаза), бета-адреноблокаторы (Пропранолол).
Самый эффективный и перспективный способ лечение - экстренное (до 6 часов) открытие закупоренной коронарной артерии с помощью баллонной ангиопластики с установкой коронарного стента. В некоторых случаях выполняют ургентное аорто-коронарное шунтирование.
Восстановительный (реабилитационный) период длится до полугода. В это время пациенты постепенно увеличивают физическую активность, начиная с 10 шагов в день. Лекарственные препараты принимают пожизненно.
К какому врачу обратиться
Чтобы избежать инфаркта и его осложнений, не допустить повторного инфаркта, проконсультируйтесь с кардиологом, терапевтом. Обратитесь к врачам сервиса врачебных видеоконсультаций Botkin.pro. Посмотрите, как наши врачи отвечают на вопросы пациентов. Задайте вопрос врачам сервиса бесплатно, не покидая данной страницы, или здесь. Проконсультируйтесь у понравившегося врача.
Вопросы пациентов – ответы врачей Botkin.pro:
-
85 лет. Женщина. Перенесен обширный инфаркт. Принимает кореол, сиднимарф, аспирин кардио. Сильная отечность. Мочегонные принимаются: фуросемид 20, лазикс 40 2 раза, верошперон 100. Выпивает около 0,5 л жидкости в сутки. Отечность растет постепенно. Что делать?
Записаться на видеоконсультациюК сожалению, сердечная недостаточность - одно из самых тяжелых последствий инфаркта. Если давление не низкое, добавьте небольшие дозы ингибиторов АПФ (лучше короткого действия - например, каптоприл начиная с 6,25 мг, если давление стабильно - увеличить постепенно дозу). Можно также предуктал-МР по 1 таблетке 2 раза в день, и попробовать заменить верошпирон на инспру (эплеренон) 100 мг в сутки. И следите за давлением и пульсом. Если желаете, запишитесь на видеоконсультацию
-
Тяжесть в облости сердца с левой стороны и тянущая боль в левой руке и одновременно ноющая боль, как будто скребет в области желудка начиная от груди до живота, . Ну и еще один вопрос можно ли принимать одновременно bromocriptin и thrombo ass. Благодарю
botkin.pro
Острый инфаркт миокарда - это... Что такое Острый инфаркт миокарда?
Инфа́ркт миока́рда — одна из клинических форм ишемической болезни сердца, протекающая с развитием ишемического некроза участка миокарда, обусловленного абсолютной или относительной недостаточностью его кровоснабжения. Другое название — сердечный приступ.[1]
Классификация
По стадиям развития:
- Продромальный период (0-18 дней)
- Острейший период (до 2 часов от начала ИМ)
- Острый период (до 10 дней от начала ИМ)
- Подострый период (с 10 дня до 4-8 недель)
- Период рубцевания (с 4-8 нед до 6 месяцев)
По анатомии поражения:
- Трансмуральный
- Интрамуральный
- Субэндокардиальный
- Субэпикардиальный
По объему поражения:
- Крупноочаговый (трансмуральный), Q-инфаркт
- Мелкоочаговый, не Q-инфаркт
- Локализация очага некроза.
- Инфаркт миокарда левого желудочка (передний, боковой, нижний, задний).
- Изолированный инфаркт миокарда верхушки сердца.
- Инфаркт миокарда межжелудочковой перегородки (септальный).
- Инфаркт миокарда правого желудочка.
- Сочетанные локализации: задне-нижний, передне-боковой и др.
По течению:
- Моноциклическое
- Затяжное
- Рецидивирующий ИМ (в 1у коронарную артерию подсыпает, новый очаг некроза от 72 часов до 8 дней)
- Повторный ИМ (в др. кор. арт.,новый очаг некроза через 28 дней от предыдущего ИМ)
Клиническая классификация, подготовленная объединённой рабочей группой Европейского общества кардиологов, Американского кардиологического колледжа, Американской ассоциации сердца и Всемирной кардиологической федерации (2007)[2]:
- Спонтанный ИМ (тип 1), связанный с ишемией вследствие первичного коронарного события, такого как эрозия бляшки и/или разрушение, растрескивание или расслоение.
- Вторичный ИМ (тип 2), связанный с ишемией, вызванной увеличением недостатка кислорода или его поступления, например, при коронарном спазме, коронарной эмболии, анемии, аритмии, гипер- или гипотензии.
- Внезапная коронарная смерть (тип 3), включая остановку сердца, часто с симптомами предполагаемой ишемии миокарда с ожидаемой новой элевацией ST и новой блокадой левой ножки пучка Гиса, выявлением свежего тромба коронарной артерии при ангиографии и/или аутопсии, наступившей смертью до получения образцов крови или перед повышением концентрации маркеров.
- ЧКВ-ассоциированный ИМ (тип 4а).
- ИМ, связанный с тромбозом стента (тип 4б), который подтверждён ангиографией или аутопсией.
- АКШ-ассоциированный ИМ (тип 5).
Нужно иметь в виду, что иногда у пациентов может возникать несколько типов ИМ одновременно или последовательно. Следует учесть, что термин «инфаркт миокарда» не входит в понятие «некроз кардиомиоцитов» вследствие проведения АКШ (отверстие в желудочке, манипуляции с сердцем) и влияния следующих факторов: почечной и сердечной недостаточности, кардиостимуляции, электрофизиологической абляции, сепсиса, миокардита, действия кардиотропных ядов, инфильтративных заболеваний.
Этиология
Инфаркт миокарда развивается в результате обтурации просвета сосуда кровоснабжающего миокард (коронарная артерия). Причинами могут стать (по частоте встречаемости):
- Атеросклероз коронарных артерий (тромбоз, обтурация бляшкой) 93-98 %
- Хирургическая обтурация (перевязка артерии или диссекция при ангиопластике)
- Эмболизация коронарной артерии (тромбоз при коагулопатии, жировая эмболия т. д.)
- Спазм коронарных артерий
Отдельно выделяют инфаркт при пороках сердца (аномальное отхождение коронарных артерий от легочного ствола)
Факторы риска
- Табакокурение и пассивное курение[3]
- Загрязнение атмосферы[4]
- Мужчины чаще страдают от инфаркта миокарда, чем женщины
- Ожирение[5]
- Употребление алкоголя
- Сахарный диабет
Патогенез
Различают стадии:
- Ишемии
- Повреждения (некробиоза)
- Некроза
- Рубцевания
Ишемия может являться предиктором инфаркта и длиться довольно долго. В основе процесса - нарушение гемодинамики миокарда. Обычно клинически значимым считается сужение просвета артерии сердца до такой степени, когда ограничение кровоснабжения миокарда не может быть больше компенсировано. Чаще всего это происходит при сужении артерии на 70% площади ее сечения. При исчерпывании компенсаторных механизмов говорят о повреждении, когда страдает метаболизм и функция миокарда, однако изменения могут носить обратимый характер(ишемия). Стадия повреждения длится от 4 до 7 часов. Некроз характеризуется необратимостью повреждения. Через 1-2 недели после инфаркта некротический участок начинает замещаться рубцовой тканью. Окончательное формирование рубца происходит через 1-2 месяца.
Клиническая картина
Основной клинический признак — интенсивная боль за грудиной (ангинозная боль). Однако болевые ощущения могут носить вариабельный характер. Пациент может жаловаться на чувство дискомфорта в груди, боли в животе, горле, руке, лопатке.[6] Нередко заболевание имеет безболевой характер, что характерно для больных сахарным диабетом.
Болевой синдром сохраняется более 15 минут (могут длиться 1 час) и купируется через несколько часов, либо после применения наркотических анальгетиков, нитраты неэффективны. Бывает профузный пот.
В 20-30 % случаев при крупноочаговых поражениях развиваются признаки сердечной недостаточности. Пациенты отмечают одышку, непродуктивный кашель.
Нередко встречаются аритмии. Как правило это различные формы экстрасистолий или фибрилляция предсердий. Нередко единственным симптомом инфаркта миокарда является внезапная остановка сердца.
Предрасполагающим фактором является физическая нагрузка, психоэмоциональное напряжение, состояние утомления, гипертонический криз.
Атипичные формы инфаркта миокарда
В некоторых случаях симптомы инфаркта миокарда могут носить атипичный характер. Такая клиническая картина затрудняет диагностику инфаркта миокарда. Различают следующие атипичные формы инфаркта миокарда:
- Абдоминальная форма — симптомы инфаркта представлены болями в верхней части живота, икотой, вздутием живота, тошнотой, рвотой. В данном случае симптомы инфаркта могут напоминать симптомы острого панкреатита.
- Астматическая форма — симптомы инфаркта представлены нарастающей одышкой. Симптомы инфаркта напоминают симптомы приступа бронхиальной астмы.
- Атипичный болевой синдром при инфаркте может быть представлен болями локализованными не в груди, а в руке, плече, нижней челюсти, подвздошной ямке.
- Безболевая ишемия миокарда наблюдается редко. Такое развитие инфаркта наиболее характерно для больных сахарным диабетом, у которых нарушение чувствительности является одним из проявлений болезни (диабета).
- Церебральная форма — симптомы инфаркта представлены головокружениями, нарушениями сознания, неврологическими симптомами.
- В ряде случаев у пациентов с остеохондрозом грудного отдела позвоночника, к основному болевому синдрому при ИМ присоединяется характерная для межрёберной невралгии опоясывающая боль в грудной клетке, усиливающаяся при прогибании спины назад, вперед, в обе стороны.
Диагностика
Болевые зоны при инфаркте миокарда: темно-красный = типичная область, светло-красный = другие возможные области. Вид со спины.Осложнения
ранние:
поздние:
Лечение
Лечение на ранних этапах при возможности сводится к устранению боли, восстановлению коронарного кровотока (тромболитическая терапия, ангиопластика коронарных артерий, АКШ). При выраженной сердечной недостаточности в условиях клиники возможна постановка внутриаортальной баллонной контрпульсации.
В случае остановки сердца необходимо немедленно начать сердечно-лёгочную реанимацию. Доступность автоматических наружных дефибрилляторов увеличивает выживаемость в таких ситуациях.
Устранение боли, одышки и тревоги
Если приступ ангинозной боли не ослабевает через несколько минут после прекращения физической нагрузки или он возник в покое, больной должен принять нитроглицерин в виде таблетки под язык[11] (0,5 мг) или в виде аэрозоля (0,4 мг в дозе). Если приступ не исчезает через 5 мин, то можно принять нитроглицерин повторно. Если симптомы сохраняются в течение следующих 5 минут после повторного приёма, следует вызвать бригаду скорой медицинской помощи и принять нитроглицерин ещё раз. Если боль сохраняется на момент приезда бригады скорой медицинской помощи, врач применяет морфин. Предварительно 10 мг морфина гидрохлорида разводят в 10 мл 0,9 % раствора хлорида натрия или дистиллированной воды. Первую дозу 2-5 мг (то есть 2-5 мл раствора) вводят внутривенно струйно. Затем дополнительно вводят 2-5 мг каждые 5-15 минут до устранения боли или возникновения побочных эффектов.
Введение морфина при инфаркте миокарда без подъёма сегмента ST увеличивает риск смерти.[12]
Также с обезболивающей целью возможно применение нейролептанальгезии — сочетание наркотического анальгетика фентанила (0,05-0,1 мг) и нейролептика дроперидола (2,5-10 мг в зависимости от уровня артериального давления). При необходимости нейролептанальгезию повторяют в более низкой дозе.
При наличии у больного артериальной гипоксемии (насыщение артериальной крови кислородом
dic.academic.ru