Лечение суставов - артроз, артрит, остеохондроз и многое другое
Что такое инсулинорезистентность
Инсулинорезистентность
Инсулинорезистентность – нарушение метаболической реакции клеток тканей на инсулин, при условии его достаточного количества в организме. В результате этого, провоцируется патологический процесс – инсулинорезистентность, итогом которого может стать развитие сахарного диабета второго типа.
Онлайн консультация по заболеванию «Инсулинорезистентность».
Задайте бесплатно вопрос специалистам: Эндокринолог.В основной группе риска люди, которые страдают от ожирения и повышенного кровяного давления. Также клиницисты предполагают, что развитие такого патологического процесса может быть обусловлено генетически.
На сегодняшний день синдром инсулинорезистентности не является отдельным заболеванием, поэтому согласно МКБ-10 отдельного кода не имеет. Этот патологический процесс идентифицируется по четырём болезням, которые развиваются практически одновременно:
В медицине подобное состояние носит ещё одно неофициальное название – «смертельный квартет», так проявление этого синдрома приводит к крайне тяжёлым последствиям.
Чаще всего этот синдром диагностируется у мужчин после 30-ти лет, однако за последнее десятилетие, количество случаев диагностирования пубертатной инсулинорезистентности у подростков повысилось на 6,5%, что может быть обусловлено неправильным питанием. У женщин риск развития метаболического синдрома повышается в 5 раз после 50-ти лет.
Вылечить инсулинорезистентность полностью невозможно, однако патологические изменения, вызванные ею, вполне обратимы.
Этиология
Процесс развития инсулинорезистентности
Развитие этого патологического процесса может быть обусловлено следующими этиологическими факторами:
- генетическая предрасположенность – если в семейном анамнезе больного есть случаи диагностирования сахарного диабета, то существенно повышается риск его развития у потомков;
- чрезмерное количество инсулина при лечении сахарного диабета первого типа;
- диета, в составе которой большое количество жиров и углеводов;
- артериальная гипертензия, которая не лечилась;
- малоподвижный образ жизни;
- длительное соблюдение низкокалорийных диет;
- апноэ во сне;
- чрезмерное употребление алкоголя;
- нарушения в работе гормонального фона;
- длительные нервные перенапряжения и частые стрессы.
Кроме этого, развитие этого патологического процесса может быть обусловлено приёмом определённых препаратов, а именно:
- кортикостероиды;
- пероральные средства контрацепции;
- глюкагон;
- тиреоидные гормоны.
Данные медикаментозные средства приводят к тому, что уменьшается поглощение тканями глюкозы и, как следствие этого, снижается чувствительность к инсулину.
Кроме этого, у мужчин инсулинорезистентность может быть обусловлена возрастными изменениями – снижается выработка тестостерона.
Патогенез
Опасность этого заболевания заключается в том, что в большинстве случаев механизм развития не сопровождается какими-либо симптомами.
Патогенез этого процесса представлен следующим образом:
- неправильное питание и практически полное отсутствие физической активности приводит к тому, что нарушается чувствительность рецепторов, которые отвечают за взаимодействие с инсулином;
- как следствие этого поджелудочная железа начинает вырабатывать больше инсулина, чтобы преодолеть низкую чувствительность клеток и в полной мере снабдить их глюкозой;
- из-за этого в крови накапливается гораздо больше инсулина, чем требуется, то есть развивается гиперинсулинемия. Это приводит к ожирению, нарушению липидного обмена и повышенному АД;
- глюкоза, которая не может нормально усваиваться, скапливается в крови, что приводит к гипергликемии со всеми вытекающими последствиями.
Классификация
Выделяют следующие формы этого патологического процесса:
- физиологическая инсулинорезистентность;
- метаболическая;
- эндокринная;
- неэндокринная.
Установить точную форму заболевания можно только посредством диагностических мероприятий.
Симптоматика
Диагностика этого патологического процесса затруднительна, так как длительное время она может протекать вовсе бессимптомно. Кроме этого, присутствующие клинические проявления носят скорее неспецифический характер, поэтому многие больные не обращаются своевременно за медицинской помощью, списывая плохое самочувствие на усталость или возраст.
Тем не менее подобное нарушение в работе организма будет сопровождаться следующими клиническими признаками:
- сухость во рту, несмотря на постоянную жажду и употребление большого количества жидкости;
- избирательность в еде – в большинстве случаев у таких больных меняются вкусовые предпочтения, их «тянет» на сладкую пищу;
- головные боли без видимой на то причины, изредка головокружения;
- повышенная утомляемость, даже после продолжительного полноценного отдыха;
- раздражительность, агрессивность, что будет обусловлено недостаточным количеством глюкозы в головном мозге;
- учащённое сердцебиение;
- частые запоры, которые не обусловлены режимом питания;
- повышенное потоотделение, особенно в ночное время суток;
- у женщин – нарушение менструального цикла;
- абдоминальное ожирение – скопление жира вокруг плечевого пояса и в области живота;
- красные пятна на груди и шее, которые могут сопровождаться зудом. Шелушения и тому подобной дерматологической симптоматики нет.
Помимо внешней этиологической картины, о наличии такого симптома будут свидетельствовать и отклонения от нормы показателей при БАК:
- уменьшается концентрация «хорошего» холестерина;
- количество триглицеридов выше нормы на 1,7 ммоль/л;
- количество «плохого» холестерина выше нормы на 3,0 ммоль/л;
- появление белка в моче;
- количество глюкозы в крови натощак превышает норму на 5,6–6,1 ммоль/л.
Симптомы инсулинорезистентности
При наличии вышеописанной клинической картины следует незамедлительно обращаться за медицинской помощью. Самолечение, в этом случае, не только неуместно, но и крайне опасно для жизни.
Диагностика
В этом случае, в первую очередь, следует обращаться к эндокринологу. Однако ввиду того что синдром инсулинорезистентности приводит к нарушению работы других систем организма, дополнительно может понадобиться консультация:
- гинеколога;
- кардиолога;
- врача общей практики;
- гастроэнтеролога или диетолога.
В первую очередь проводится физикальный осмотр больного, во время которого врач должен установит следующее:
- как давно начали проявляться первые клинические признаки, какова их частотность, интенсивность проявления;
- были ли в семейном анамнезе случаи этого патологического процесса;
- образ жизни пациента, режим питания и меню;
- принимал ли пациент препараты, которые входят в этиологический перечень;
- есть ли в анамнезе хронические заболевания.
Диагностические мероприятия включают в себя:
- общий и биохимический развёрнутый анализ крови;
- вычисление индекса массы тела;
- УЗИ внутренних органов;
- ЭКГ.
Кроме этого, в обязательном порядке осуществляется анализ на инсулинорезистентность. Эта процедура подразумевает под собой забор крови из вены утром, натощак. За 8–12 часов перед проведением анализа следует отказаться от пищи.
Расчёт индекса инсулинорезистентности осуществляется по специальной формуле.
Диагностика позволяет определить патологический процесс и избрать наиболее эффективную тактику лечения. Однако к сожалению, полностью устранить этот синдром невозможно.
Лечение
При таком заболевании назначается комплексное лечение, которое включает в себя не только приём медикаментозных средств, но и соблюдение оптимального режима питания, режима спортивных тренировок. Так как подобная патология не устраняется полностью, такого режима жизнедеятельности больному следует придерживаться постоянно.
Лечение инсулинорезистентности
Медикаментозная терапия включает в себя приём следующих препаратов:
- статины и фибраты;
- вещества для снижения инсулинорезистентности;
- средства для повышения чувствительности к инсулину;
- для нормализации обмена веществ;
- для стабилизации артериального давления;
- ингибиторы всасывания жира;
- препараты, которые путём воздействия на ЦНС снижают аппетит.
Отдельно пациенту подбирается витаминно-минеральный комплекс.
Особенно важно придерживаться диеты при инсулинорезистентности, которая подразумевает формирование рациона на таких продуктах:
- диетические сорта рыбы и мяса;
- молочные продукты с низким процентом жирности, в том числе и творог;
- морепродукты;
- яйца варёные вкрутую, но не больше 2-х штук в день;
- овощи – 25% в сыром виде, остальные термически обработанные;
- варёная колбаса в небольшом количестве не чаще 2-х раз в неделю;
- хлеб из муки грубого помола;
- чёрный шоколад в небольшом количестве;
- зелёные овощи и зелень;
- несладкие сорта фрукт и ягод, не больше 400 грамм в день;
- гречневая и перловая каша, бурый рис.
Количество употребляемой жидкости следует свести до 1,5 литра день.
Кроме этого, обязательно следует включить в режим физические нагрузки:
- силовые тренировки;
- кардионагрузка, но в умеренном количестве;
- гимнастические упражнения;
- утренняя гимнастика.
Следует отметить, что физические упражнения должен расписывать только компетентный в этом специалист. Самостоятельно нагружать организм силовыми упражнениями при таком патологическом процессе нельзя, это может быть опасно для здоровья.
Ответ на вопрос «можно ли полностью устранить недуг» однозначно будет отрицательным. Однако при своевременных и правильных терапевтических мероприятиях, соблюдении диеты при инсулинорезистентности можно устранить последствия патологии и свести к минимуму риск рецидива.
Возможные осложнения
При отсутствии лечения существенно повышается риск развития следующих осложнений:
- бесплодие;
- сердечно-сосудистые заболевания;
- заболевания почек;
- заболевания опорно-двигательного аппарата;
- патологии со стороны желудочно-кишечного тракта.
Также не исключается летальный исход.
Профилактика
Профилактика такого патологического процесса заключается в простейших рекомендациях:
- сбалансированное питание – в рационе должно быть достаточное количество свежих овощей, фруктов, зелени;
- исключение чрезмерного употребления алкоголя;
- умеренные физические нагрузки и двигательная активность, в особенности для тех, кто большую часть времени проводит в малоподвижном режиме;
- профилактический массаж;
- профилактические медицинские осмотры.
Применение таких рекомендаций на практике постоянно существенно снижает риск развития не только синдрома инсулинорезистентности, но и других заболеваний.
simptomer.ru
Что должна знать про инсулинорезистентность каждая женщина?
В работе с пациентками все чаще сталкиваюсь с нарушением чувствительности к инсулину. Как оказалось, именно этот гормон — та самая красная кнопка, которая открывает дверь многим болезням. Неудивительно, что инсулин последнее время захватил мое внимание. Что греха таить, я и сама порой попадала под его воздействие. Потому и решила “расставить все точки над ё”.
Инсулин — это гормон поджелудочной железы, он имеет белковую природу. Он «виновен» в таких процессах, как воспаление, СПКЯ, прыщи, дефицит прогестерона, увеличение тестостерона и лишний вес. При идеальной чувствительности к инсулину риск этих заболеваний минимален. Но равновесие настолько хрупкое, что даже не склонные к полноте люди могут столкнуться со снижением чувствительности к инсулину.
Чувствительность может снижаться незаметно, раз за разом эффект накапливается — и возникает резистентность к инсулину.
Что запускает инсулинорезистентность?
Сахар, фруктоза, белый рис, макароны и т.д. приводят к резкому всплеску сахара в крови. После приема такой пищи уровень сахара в крови повышается, но ненадолго — обычно от 15 до 30 минут. Потом он снижается, и на смену энергичности приходит упадок сил.
Организм пытается вернуть бодрость и энергию и подключает гормоны стресса — повышает уровень кортизола и адреналина. Эти гормоны вырабатываются надпочечниками.
Постоянное стимулирование надпочечников для поддержания энергии быстро истощает их. Все это приводит к тому, что периоды упадка сил становятся длиннее, энергии не хватает. Другие железы из-за усталости надпочечников тоже начинают страдать.
Что мы имеем в результате?
Жиры уходят на выработку кортизола, их почти не остается на выработку таких гормонов, как эстроген, прогестерон, тестостерон и ДГЭА.
Давайте вспомним физиологию — инсулин повышается после еды. Причем — и после углеводной, и после белковой, и только жиры не вызывают всплеска этого гормона. Печень и мышцы получают сигнал принять сахар из крови и превратить в энергию. Это снижает сахар в крови, а затем и инсулин.
Чувствительность к инсулину означает, что натощак сахар и инсулин низкие.
При возникновении резистентности к инсулину уровень сахара в крови может сохраняться низким, а инсулин при этом высокий. Мышцы и печень перестают реагировать на сахар, а поджелудочная железа старается исправить ситуацию и вырабатывать инсулин. Избыток инсулина вызывает воспаление и провоцирует создание хранилища жиров.
Это неприятно, но есть и более опасные последствия для женского здоровья.
Как высокий инсулин влияет на женское здоровье?
Повышенный уровень инсулина приводит к тому, что фолликулярные стимулирующие гормоны (ФСГ) и лютеинизирующие гормоны (ЛГ) вырабатываются в недостаточном количестве. Это затрудняет развитие фолликула. Эстроген и прогестерон находятся в дисбалансе, так как вместе с инсулином повышается кортизол, и все сырье в виде жиров идет на выработку кортизола. Это стимулирует яичники, чтобы усилить выработку тестостерона, нарушает процесс овуляции и вызывает развитие СПКЯ. Также инсулинорезистентность снижает способность прикрепления плодного яйца к эндометрию после зачатия, что увеличивает риск выкидыша в 4-5 раз.
И еще один важный момент — при высоком потреблении сахара развивается дрожжевая инфекция. Эта инфекция не вызывает бесплодие сама по себе, но она затрудняет процесс продвижения спермы к яйцеклетке. Жизнеспособность сперматозоидов в такой среде снижается.
При большом потреблении сахара скачки инсулина и сахара в крови происходят интенсивнее, что может провоцировать резкое снижение энергии. Во вторую фазу цикла, когда идет снижение гормонального уровня, это приводит к развитию ПМС.
Исследования показывают, что всего одна столовая ложка сахара на четыре часа снижает иммунитет. Снижение иммунитета делает организм более восприимчивым к инфекциям и вирусам, что также может снижать фертильность.
Метаболический синдром или преддиабет
По статистике, этим синдромом страдает один из четырех взрослых. Как выявить?
- анализ крови на сахар натощак 4,1-6,1 ммоль\л
- инсулин 2,6-24,9 мкЕд/мл
- тест толерантности к глюкозе
- индекс HOMA-IR отношение между инсулином и глюкозой натощак
- снижение уровня кортизола, ближе к нижней границе нормы, утром и вечером.
Перед выполнением исследования строго соблюдать рекомендации, чтобы не исказить результаты тестов. Не употреблять алкоголь за 10-15 часов до исследования. Не принимать пищу за 12 часов до исследования. Ознакомиться с инструкциями к препаратами, которые вы принимаете: не провоцируют ли они повышение сахара либо инсулина. Контрацептивы способствуют повышению уровня глюкозы.
Но можно сделать и более простой тест дома — измерить талию. Дело в том, что инсулинорезистентность приводит к образованию жировых отложений на талии. Это так называемый тип ожирения по типу яблока. Чем больше окружность талии, тем больше вероятность наличие инсулинорезистентности. У женщин окружность талии не должна превышать 80 см, у мужчины 90 см.
Инсулинорезистентность: что делать?
- Сократить количество фруктов в рационе. Фруктоза снижает чувствительность к инсулину, снижает работу печени, так как расщепление фруктозы происходит не в мышцах.
- Отказаться от десертов, тортов, пирожных, фруктового сока, подслащенного йогурта, завтраков быстрого приготовления, сухофруктов, меда, агавы, кленового сиропа, “натурального фруктового сахара”, палеодесертов. Заменяйте сладости орехами. Следите за уровнем белка и жира в рационе, при достаточном количестве которых тяга к сладкому снизится.
- Безопасные 30 г фруктозы в день вы можете получить из 1 яблока либо пары кусочков другого фрукта. Не сочетайте прием фруктов с основным приемом пищи, так как это усилит брожение в кишечнике и вздутие.
- Если ваши анализы в норме, а симптомы присутствуют, сократите употребление фруктов до 1-2 раз в неделю. Крахмалистые овощи при этом можно оставить.
- Восполните уровень магния. Недостаток магния может привести к снижению чувствительности к инсулину. Диета, богатая магнием, снижает риск развития процесса. Магний быстро истощается при стрессе, физических нагрузках, ощелачивании организма. Зеленые листовые овощи, бобовые, орехи помогут восполнить магний из пищи. Магний регулирует работу надпочечников, щитовидной железы, улучшает сон, увеличивает уровень прогестерона, уменьшает тягу к сладкому и воспалению.
- Сон. Исследование, опубликованное в Annals of Internal Medicine, показывает прямую связь между нарушением сна и способностью организма контролировать энергию, но и регулировать обмен веществ. Жировые клетки тоже должны отдыхать. Если вы не спите ночи подряд, чувствительность к инсулину увеличивается на 30%.
- Физическая активность, по данным исследований, способна снижать проявления иммунного воспаления, снижая уровень цитокинов. Вот тут не торопитесь сразу бежать за абонементом в спортзал: подъем по лестнице и пешие прогулки – это то, что вам нужно, без затрат лишнего времени и магния. Контрацептивы снижают рост мышечной массы и увеличивают уровень кортизола при занятии физическими упражнениями.
- Наличие достаточного количества кишечных бактерий помогает выводить отработанный эстроген и поддерживать уровни гормонов щитовидной железы.
- Добавки — таурин, миоинозитол, хром, медь, альфа-липоевая кислота, витамин Е (токоферолы), магний, витамин D (очень важен!).
Что следует убрать из рациона, а что оставить?
- Продукты с высоким гликемическим индексом и сахара: мед, кукурузный сироп, так как он с высоким содержанием фруктозы, тростниковый сахар, коричневый сахар.
- Рафинированные продукты — выпечка из белой муки, фастфуд, макароны, кексы, чипсы, торты.
- Пиво и алкоголь.
- Уменьшить размер порции. Мой ориентир — это аюрведические принципы измерения порций: 2 ладошки – все то, что у вас на тарелке.
- Не считайте калории, слушайте свое тело и используйте продукты с средним и низким ГИ.
- Трехразовое питание — с ужином до 20.00.
- Научитесь слушать ваше тело и различать голод и жажду.
- Белок — как минимум 100 г белковой еды за один прием пищи.
- Один фрукт, не совмещая с основным приемом пищи.
- Орехи: 4-5 штук на прием.
- Ореховые масла: 1-2 столовые ложки.
- Овощи: 1 горсточка.
- Здоровые жиры — 1 столовая ложка.
Иногда мы слышим «уберите углеводы с высоким ГИ и этого будет достаточно», но белки тоже могут стимулировать повышение инсулина, поэтому важно следить за уровнем – как за углеводами, так и белками. Лучше всего сконцентрироваться на жирах и составить свой рацион примерно так — 50-70% жира, 20% белка, 10-20% углеводов.
Инсулин очень тесно связан с лишним весом и аппетитом. Гормон лептин, отвечающий за аппетит, вырабатывается в жировой ткани. А рост жировой ткани происходит при развитии инсулинорезистентности. Способствуют этому дефициты жизненно важных веществ — витамина D, омега 3, железа, йода, витаминов группы В. Высокий уровень лептина блокирует половые гормоны.
Метформин помогает убрать лишь изолированную причину инсулинорезистентности, но не убирает настоящие причины — дисбаланс других гормонов — лептина и половых гормонов, а также дефицит витаминов и микроэлементов.
Физические нагрузки — кому и зачем?
Недостаток физических нагрузок так же, как и чрезмерные нагрузки на фоне высокого уровня стресса и кортизола, могут усилить процесс возникновения инсулинорезистентности. Лучше 10-20 минут средней нагрузки, но каждый день, чем по 60 минут интенсивной нагрузки через день. С одной стороны, вам нужно увеличить количество мышечной массы и увеличить расход энергии, чтобы повысить чувствительность к инсулину. С другой стороны, нагрузка не должна быть слишком высокой, чтобы не стимулировать чрезмерную выработку кортизола и усталость надпочечников.
В этом смысле ходьба, плавание в спокойном режиме лучше, чем беговая дорожка или аэробика.
Все это в комплексе поможет восстановить организм и убрать все неприятные последствия снижения чувствительности к инсулину. Я рада, что разобралась в проблеме, тем самым защитив себя от инсулинорезистентности. Надеюсь, эта статья поможет и вам вовремя заметить у себя проблемы с инсулином.
Будут вопросы, пишите — поделюсь схемой из нескольких препаратов для восстановления чувствительности к инсулину. В качестве благодарности вы сможете заказать препараты по моей ссылке и получить рекомендации, как их принимать именно вам.
Источник
Фото
Мнение редакции может не совпадать с мнением автора. В случае проблем со здоровьем не занимайтесь самолечением, проконсультируйтесь с врачом.
Нравятся наши тексты? Присоединяйтесь к нам в соцсетях, чтобы быть в курсе всего самого свежего и интересного!
Instagram Facebook VK Telegram
organicwoman.ru
Инсулинорезистентность
Инсулинорезистентность – это нарушение метаболического ответа на эндогенный или экзогенный инсулин. При этом невосприимчивость может проявляться как к одному из эффектов инсулина, так и к нескольким.
Инсулин – гормон пептидной природы, который продуцируется в бета-клетках островков Лангерганса поджелудочной железы. Он оказывает многостороннее воздействие на обменные процессы практически во всех тканях организма. Основной функцией инсулина является утилизация глюкозы клетками – гормон активирует ключевые ферменты гликолиза, увеличивает проницаемость для глюкозы клеточных мембран, стимулирует образование из глюкозы гликогена в мышцах и печени, а также усиливает синтез белков и жиров. Механизмом, стимулирующим освобождение инсулина, является повышение концентрации глюкозы в крови. Кроме того, образование и выделение инсулина стимулируется приемом пищи (не только углеводной). Элиминация гормона из кровотока производится преимущественно печенью и почками. Нарушение действия инсулина на ткани (относительная инсулиновая недостаточность) имеет ключевое значение в развитии сахарного диабета второго типа.
Пациентам с сахарным диабетом второго типа назначаются гипогликемические препараты, способствующие усилению утилизации периферическими тканями глюкозы и повышающие чувствительность тканей к инсулину.В индустриально развитых странах инсулинорезистентность регистрируется у 10–20% населения. В последние годы отмечено увеличение количества инсулинорезистентных пациентов среди подростков и молодых людей.
Невосприимчивость к инсулину может развиваться самостоятельно или быть следствием какого-либо заболевания. Согласно данным проведенных исследований, инсулинорезистентность регистрируется у 10–25% людей, не имеющих метаболических нарушений и ожирения, у 60% пациентов с артериальной гипертензией (с артериальным давлением 160/95 мм рт. ст. и выше), в 60% случаев гиперурикемии, у 85% лиц с гиперлипидемией, у 84% больных сахарным диабетом второго типа, а также у 65% лиц с нарушенной толерантностью к глюкозе.
Причины и факторы риска
Механизм развития инсулинорезистентности изучен не до конца. Основной ее причиной считаются нарушения на пострецепторном уровне. Точно не установлено, какие именно генетические нарушения лежат в основе развития патологического процесса, несмотря на то, что наблюдается четкая генетическая предрасположенность к развитию инсулинорезистентности.
 Источник: magicworld.su
Источник: magicworld.su Возникновение невосприимчивости к инсулину может быть обусловлено нарушением его способности подавлять выработку глюкозы в печени и/или стимулировать захват периферическими тканями глюкозы. Так как значительная часть глюкозы утилизируется мышцами, предполагается, что причиной развития инсулинорезистентности может быть нарушение утилизации глюкозы мышечной тканью, которая стимулируется инсулином.
В развитии инсулинорезистентности при сахарном диабете второго типа сочетаются врожденный и приобретенный факторы. У монозиготных близнецов с сахарным диабетом второго типа обнаруживается более выраженная инсулинорезистентность в сравнении с близнецами, не страдающими сахарным диабетом. Приобретенный компонент инсулинорезистентности проявляет себя при манифестации заболевания.
Нарушения регуляции липидного обмена при инсулинорезистентности приводят к развитию жировой дистрофии печени (как легкой, так и тяжелой формы) с последующим риском цирроза или рака печени.К причинам возникновения вторичной инсулинорезистентности при сахарном диабете второго типа относится состояние продолжительной гипергликемии, которое приводит к снижению биологического действия инсулина (глюкозовызванная инсулиновая резистентность).
При сахарном диабете первого типа вторичная инсулинорезистентность возникает вследствие плохого контроля диабета, при улучшении компенсации углеводного обмена чувствительность к инсулину заметно повышается. У пациентов с сахарным диабетом первого типа инсулинорезистентность имеет обратимый характер и коррелирует с содержанием а крови гликозилированного гемоглобина.
К факторам риска развития инсулинорезистентности относятся:
- генетическая предрасположенность;
- избыточная масса тела (при превышении идеальной массы тела на 35–40% чувствительность тканей к инсулину снижается примерно на 40%);
- артериальная гипертензия;
- инфекционные заболевания;
- метаболические нарушения;
- период беременности;
- травмы и оперативные вмешательства;
- недостаточная физическая активность;
- наличие вредных привычек;
- прием ряда лекарственных средств;
- нерациональное питание (в первую очередь употребление рафинированных углеводов);
- недостаточный ночной сон;
- частые стрессовые ситуации;
- пожилой возраст;
- принадлежность к определенным этническим группам (латиноамериканцы, афроамериканцы, коренные американцы).
Формы заболевания
Инсулинорезистентность может быть первичной и вторичной.
Медикаментозная терапия инсулинорезистентности без коррекции избыточной массы тела неэффективна.По происхождению подразделяется на следующие формы:
- физиологическая – может возникать в пубертатном периоде, во время беременности, во время ночного сна, при чрезмерном количестве жиров, поступающих с пищей;
- метаболическая – отмечается при сахарном диабете второго типа, декомпенсации сахарного диабета первого типа, диабетическом кетоацидозе, ожирении, гиперурикемии, при недостаточности питания, злоупотреблении спиртными напитками;
- эндокринная – наблюдается при гипотиреозе, тиреотоксикозе, феохромоцитоме, синдроме Иценко – Кушинга, акромегалии;
- неэндокринная – возникает при циррозе печени, хронической почечной недостаточности, ревматоидном артрите, сердечной недостаточности, онкологической кахексии, миотонической дистрофии, травмах, хирургических операциях, ожогах, сепсисе.
Симптомы инсулинорезистентности
Специфические признаки инсулинорезистентности отсутствуют.
Нередко отмечается повышенное артериальное давление – установлено, что чем выше артериальное давление, тем значительнее степень инсулинорезистентности. Также у пациентов с инсулинорезистентностью часто увеличен аппетит, присутствует абдоминальный тип ожирения, может быть повышено газообразование.
К другим признакам инсулинорезистентности относятся сложности с концентрацией внимания, затуманенность сознания, сниженный жизненный тонус, быстрая утомляемость, дневная сонливость (особенно после принятия пищи), подавленное настроение.
Читайте также:7 действенных способов отказаться от сахара
10 анализов, которые стоит сдать, если не удается похудеть
6 причин обогатить рацион клетчаткой
Диагностика
Для диагностики инсулинорезистентности проводят сбор жалоб и анамнеза (в том числе семейного), объективный осмотр, лабораторный анализ на инсулинорезистентность.
При сборе анамнеза уделяется внимание наличию у близких родственников сахарного диабета, гипертонической болезни, сердечно-сосудистых заболеваний, у рожавших пациенток – гестационного диабета во время беременности.
Важную роль в лечении играет коррекция образа жизни, в первую очередь, питания и физической активности.Лабораторная диагностика при подозрении на инсулинорезистентность включает общий анализ крови и мочи, биохимический анализ крови, а также лабораторное определение уровня инсулина и С-пептида в крови.
 Источник: diabetik.guru
Источник: diabetik.guru В соответствии с диагностическими критериями инсулинорезистентности, принятыми Всемирной организацией здравоохранения, предположить ее наличие у пациента можно по следующим признакам:
- абдоминальный тип ожирения;
- повышенный уровень триглицеридов в крови (выше 1,7 ммоль/л);
- сниженный уровень липопротеинов высокой плотности (ниже 1,0 ммоль/л у мужчин и 1,28 ммоль/л у женщин);
- нарушения толерантности к глюкозе или повышенной концентрации глюкозы в крови натощак (уровень глюкозы натощак выше 6,7 ммоль/л, уровень глюкозы через два часа после перорального теста толерантности к глюкозе 7,8–11,1 ммоль/л);
- выделения альбумина с мочой (микроальбуминурия выше 20 мг/мин).
Для определения рисков инсулинорезистентности и сопутствующих сердечно-сосудистых осложнений определяют индекс массы тела:
- менее 18,5 кг/м2 – дефицит массы тела, низкий риск;
- 18,5–24,9 кг/м2 – нормальная масса тела, обычный риск;
- 25,0–29,9 кг/м2 – избыточная масса тела, повышенный риск;
- 30,0–34,9 кг/м2 – ожирение 1 степени, высокий риск;
- 35,0–39,9 кг/м2 – ожирение 2 степени, очень высокий риск;
- 40 кг/м2 – ожирение 3 степени, чрезвычайно высокий риск.
Лечение инсулинорезистентности
Медикаментозное лечение инсулинорезистентности заключается в приеме пероральных гипогликемических препаратов. Пациентам с сахарным диабетом второго типа назначаются гипогликемические препараты, способствующие усилению утилизации периферическими тканями глюкозы и повышающие чувствительность тканей к инсулину, что приводит у таких больных к компенсации углеводного обмена. Во избежание нарушений функций печени во время медикаментозной терапии рекомендуется мониторинг концентрации печеночных трансаминаз в сыворотке крови пациентов не реже одного раза в три месяца.
В индустриально развитых странах инсулинорезистентность регистрируется у 10–20% населения.В случае наличия артериальной гипертензии назначается антигипертензивная терапия. При повышенном содержании холестерина в крови показаны гиполипидемические лекарственные средства.
Следует иметь в виду, что медикаментозная терапия инсулинорезистентности без коррекции избыточной массы тела неэффективна. Важную роль в лечении играет коррекция образа жизни, в первую очередь, питания и физической активности. Кроме того, необходимо наладить режим дня с тем, чтобы обеспечить полноценный ночной отдых.
Курс упражнений лечебной физкультуры позволяет привести в тонус мышцы, а также увеличить мышечную массу и таким образом снижать концентрацию глюкозы в крови без дополнительной выработки инсулина. Пациентам с инсулинорезистентностью рекомендуется заниматься лечебной физкультурой не менее 30 минут в день.
Уменьшение количества жировой ткани при значительных жировых отложениях может осуществляться хирургическим путем. Хирургическая липосакция бывает лазерной, водоструйной, радиочастотной, ультразвуковой, она проводится под общим наркозом и позволяет избавиться от 5-6 л жира за одну процедуру. Безоперационная липосакция менее травматична, может проводиться под местной анестезией и имеет более короткий восстановительный период. Основными видами безоперационной липосакции являются криолиполиз, ультразвуковая кавитация, а также инъекционная липосакция.
При морбидном ожирении может быть рассмотрен вопрос о лечении методами бариатрической хирургии.
Диета при инсулинорезистентности
Необходимым условием эффективности терапии инсулинорезистентности является соблюдение диеты. Рацион должен быть преимущественно белково-растительным, углеводы должны быть представлены продуктами с низким гликемическим индексом.
Инсулинорезистентность регистрируется у 10–25% людей, не имеющих метаболических нарушений и ожиренияРекомендованы к употреблению овощи с невысоким содержанием крахмала и продукты, богатые клетчаткой, мясо нежирных сортов, морепродукты и рыба, молочные и кисломолочные продукты, блюда из гречневой крупы, а также продукты, богатые омега-3 жирными кислотами, калием, кальцием, магнием.
Следует ограничить овощи с высоким содержанием крахмала (картофель, кукуруза, тыква), исключить белый хлеб и сдобную выпечку, рис, макаронные, цельное коровье молоко, сливочное масло, сахар и кондитерские изделия, подслащенные фруктовые соки, алкоголь, а также жареную и жирную пищу.
Пациентам с инсулинорезистентностью рекомендована средиземноморская диета, в которой основным источником пищевых липидов является оливковое масло. В рацион могут включаться некрахмальные овощи и фрукты, сухое красное вино (при отсутствии патологий сердечно-сосудистой системы и других противопоказаний), молочные продукты (натуральный йогурт, брынза, фета). Сухофрукты, орехи, семечки, оливки допускается употреблять не чаще одного раза в день. Следует ограничить употребление красного мяса, птицы, животного жира, яиц, поваренной соли.
Возможные осложнения и последствия
Инсулинорезистентность способна стать причиной возникновения атеросклероза путем нарушения фибринолиза. Кроме того, на ее фоне могут развиваться сахарный диабет второго типа, сердечно-сосудистые заболевания, патологии кожных покровов (черный акантоз, акрохордон), синдром поликистозных яичников, гиперандрогения, аномалии роста (укрупнение черт лица, ускоренный рост). Нарушения регуляции липидного обмена при инсулинорезистентности приводят к развитию жировой дистрофии печени (как легкой, так и тяжелой формы) с последующим риском цирроза или рака печени.
Наблюдается четкая генетическая предрасположенность к развитию инсулинорезистентности.Прогноз
При своевременной диагностике и правильно подобранном лечении прогноз благоприятный.
Профилактика
С целью предотвращения развития инсулинорезистентности рекомендуется:
- коррекция избыточной массы тела;
- рациональное питание;
- рациональный режим труда и отдыха;
- достаточная физическая активность;
- избегание стрессовых ситуаций;
- отказ от вредных привычек;
- своевременное лечение заболеваний, способных стать причиной развития невосприимчивости к инсулину;
- своевременное обращение за медицинской помощью и проведение анализа на инсулинорезистентность при подозрении на нарушение углеводного обмена;
- избегание бесконтрольного применения лекарственных средств.
Видео с YouTube по теме статьи:
www.neboleem.net
Диагноз инсулинорезистентность: что это такое, правила жизни больного
Инсулинорезистентность – это устойчивость к инсулину. Она возникает при нарушении питания (переедание, сладости), стрессах, инфекциях, гормональных нарушениях. Проявляется в виде ожирения, гипертонии, склонности к сахарному диабету 2 типа, поликистозу яичников.
Для лечения необходима низкокалорийная диета с ограничением сахара и мучных изделий, ежедневная физическая активность. К ним добавляют препараты метформина (Сиофор, Глюкофаж) и снижающие вес (Ксеникал, Меридиа).
Инсулинорезистентность — что это простыми словами
Если объяснить инсулинорезистентность простыми словами, то это значит, что у человека вырабатывается достаточно инсулина, но клетки печени, мышц и жировой ткани его не видят.
Они теряют способность реакции на гормон, а в результате сахар не усваивается из пищи, и его остается много в крови. Клетки не получают нужной энергии, а молекулы глюкозы разрушают стенки сосудов. Низкая чувствительность к инсулину тормозит расщепление и выведение жира, препятствует нормальному образованию белков.
Этот синдром может появиться самостоятельно или после развития другой болезни (гипертония, ожирение, диабет 2 типа). Проявления резистентности к инсулину не имеют какой-либо типичной симптоматики, но они провоцируют нарушения обмена или ухудшают течение уже имеющихся патологий.
Рекомендуем прочитать статью о гормоне адипонектин. Из нее вы узнаете, на что влияет гормон адипонектин, признаках нехватки в организме, показаниях к определению в крови, подготовке к анализу и как повысить уровень гормона.А здесь подробнее о гормоне инсулин.
Причины появления
К изученным причинам инсулиновой резистентности относятся:
- стресс;
- переедание;
- избыток сладостей и мучного, фруктозы (заменителя сахара);
- голодание;
- беременность;
- недостаточная двигательная активность;
- ожирение;
- подростковый, климактерический период (гормональная перестройка);
- старение организма;
- инфекции;
- тяжелые нарушения функции почек и печени;
- наследственная предрасположенность (диабет, гипертония, ожирение у кровных родственников).
Формы заболевания
Реакция клеток на инсулин зависит от наличия болезней, уровня гормонов, обмена веществ, но ее также находят и у здоровых людей. Поэтому есть 2 основные формы – физиологическая (без заболеваний) и патологическая. Первая бывает:
- при беременности;
- у подростков;
- в пожилом возрасте;
- из-за избытка калорий в питании (в основном сахара и жиров).
Патологическая устойчивость к гормону развивается при наличии основной патологии. Выделяют 3 формы:
- обменная – диабет 2 типа, диабет 1 типа при тяжелом течении, кетоацидоз (накопление кетоновых тел из-за нехватки инсулина), ожирение, длительное голодание, отравление алкоголем;
- гормональная – ее вызывают болезни эндокринных органов: гипофиза (акромегалия, Иценко-Кушинга), щитовидной железы (гипотиреоз, гипертиреоз), надпочечников (избыток кортизола, феохромоцитома);
- неэндокринная – гипертония, болезни почек, печени, инфекции, операции, обширные ожоги, недостаточность кровообращения, аутоиммунные болезни (например, ревматоидный артрит).
Последствия без лечения
Основные последствия инсулинорезистентности связаны с нарушениями жирового и углеводного обмена:
- атеросклероз и болезни сердца, сосудов – стенокардия, гипертония, повышенный риск инсульта, инфаркта, нарушения кровообращения в нижних конечностях, отложение жира в печени и поджелудочной железе (жировая дистрофия органов);
- сахарный диабет 2 типа – характеризуется поражением сосудистой стенки (ангиопатии), со временем приводит к снижению зрения, работы почек, низкой чувствительности конечностей.
Как определить инсулинорезистентность
Для определения инсулинорезистентности учитывается наличие болезней и состояний, которые могут ее спровоцировать (ожирение, гипертония, атеросклероз, диабет), назначают анализы крови на глюкозу и инсулин, проводят тест с сахарной нагрузкой.
Признаки и симптомы
Признаков, которые с точностью могли бы указать на устойчивость к инсулину, не существуют, поэтому учитывают косвенные симптомы:
- отложение жира на талии (при нем и вокруг внутренних органов накапливаются жиры);
- высокое давление крови с головной болью, усиленным и частым сердцебиением, головокружением, покраснением лица;
- перепады сахара в крови – приступы голода, жажды, постоянная усталость, раздражительность, депрессивные состояния;
- кожные проявления – потемнение складок кожи (под мышками, грудными железами, на шее), возможно шелушение;
- усиление реакции на мужские половые гормоны у женщин – поликистоз яичников, избыточный рост волос на лице и конечностях, сальность кожи, выпадение волос, угревая сыпь, сбой менструального цикла.
Как проводится диагностика инсулинорезистентности
Так как признаки инсулинорезистентности нечеткие, то пациенты либо не обращаются к эндокринологу, либо проходят лечение у кардиолога, невропатолога, гинеколога по поводу сопутствующих болезней. Обнаружение устойчивости к инсулину нередко происходит уже при возникновении сахарного диабета 2 типа и ожирения.
Для обследования рекомендуется проверить такие показатели анализов:
- тест толерантности к глюкозе – пациенту измеряют сахар крови натощак, потом он принимает раствор глюкозы, через 60 минут замеры повторяют;
- вычисление индекса инсулинорезистентности – определение на голодный желудок инсулина в крови, глюкозы и вычисление по формулам;
- анализ крови на С-пептид (предшественник инсулина), холестерин и липопротеины низкой плотности, они при нарушении реакции на гормон выше нормы.
Как правильно сдавать анализ
Чтобы получить достоверные показатели анализа на инсулинорезистентность, необходимо его сдавать по правилам:
- прийти в лабораторию натощак, после перерыва в приемах пищи не менее 8, но и не более 12 часов, утром можно пить только чистую воду;
- до анализа нельзя курить, заниматься спортом, проходить физиопроцедуры и диагностику (УЗИ, томография, рентген);
- очень важно уточнить у врача, направившего на исследование крови, какие медикаменты и за сколько дней нужно отменить, особенно это касается сахароснижающих препаратов, гормонов, контрацептивов в таблетках;
- за сутки запрещен алкоголь, переедание, но не следует вносить и радикальные изменения в рацион, так как это помешает выявлению нарушений обмена;
- за 1-2 дня до обследования нужно избегать стрессов и физического перенапряжения, если есть острые инфекции, то лучше анализ отложить до выздоровления.
Индекс инсулинорезистентности
Наряду с глюкозотолерантным тестом, индекс инсулинорезистентности помогает выявить патологию на самой ранней стадии, до развития осложнений, вычисления проводят по формулам:
- Хома (HOMA-IR) – глюкоза, умноженная на инсулин, делится на 22,5, норма до 22,7;
- Каро (Caro) – глюкоза, деленная на инсулин, соотношение не должно опускаться ниже 0,33.
Важно учитывать, что эти значения не подходят для измерений у женщин в период беременности. Для обеспечения плода питанием возникает физиологическая инсулинорезистентность.
Для выявления нарушений углеводного обмена у этой категории пациентов можно использовать данные теста толерантности к глюкозе, нормы в ммоль/л указаны в таблице:
| Оценка показателей | Глюкоза натощак | Глюкоза после нагрузки(через 2 часа) |
| Норма | До 5,5 | До 7,8 |
| Норма для беременной | До 7 | До 7,8 |
| Гестационный диабет | До 7 | 7,8-11,1 |
| Инсулинорезистентность | До 6,1 | 7,8-11,1 |
| Сахарный диабет | От 6,1 | От 11,1 |
Что такое фактор чувствительности к инсулину
Фактор чувствительности к инсулину – это индивидуальная реакция на его введение в уколах. Его нужно знать для расчета дозы гормона, которая требуется для усвоения сахара из пищи. Вычисляется вне зависимости от типа сахарного диабета для всех пациентов, которым назначена постоянная инсулинотерапия. После измерения глюкозы вводится контрольная доза гормона и через 30 минут проводят повторный замер. В среднем 1 единица инсулина может понизить уровень глюкозы на 2 ммоль/л.
Особенно важно исследовать фактор чувствительности, если у пациента есть такие признаки:
- возрастание массы тела;
- увеличение объема талии;
- повышенное давление крови;
- выше нормы холестерин и липиды низкой плотности (по анализам крови).
У больных диабетом нарушение реакции на введение гормона вызывают:
- систематическое нарушение диеты;
- введение больших доз;
- присоединение инфекции;
- стресс;
- приступ гипогликемии (резкое падение сахара).
Смотрите на видео о факторе чувствительности к инсулину:
Инсулинорезистентность: лечение препаратами
Препараты для лечения инсулинорезистентности повышают реакцию тканей на собственный гормон (Метформин, Глюкофаж). Они будут малоэффективны, если не устранить избыток веса, не придерживаться правильного питания.
Можно ли вылечить инсулинорезистентность
Пока медицине не удалось вылечить пациентов с инсулинорезистентностью полностью. Возможно только преодолеть ее при помощи нормализации массы тела, диеты и физической активности. Препараты имеют второстепенное значение. Их эффект минимален, если не изменить образ жизни.
Метформин при инсулинорезистентности
Метформин при инсулинорезистентности назначается в качестве вспомогательного средства, его прием дополняет диету и повышение двигательной активности. Основное действие препарата направлено на торможение образования новой глюкозы в печени, восстановление реакции ее клеток и мышечной, жировой ткани на инсулин.
Начальная доза – 500 мг, повышение происходит постепенно, не чаще, чем раз в неделю. Суточная дозировка подбирается врачом. Необходим контроль анализов крови в процессе лечения. Препарат противопоказан при:
- тяжелых болезнях почек;
- употреблении алкоголя;
- беременности;
- недостатке кислорода (гипоксии) любого происхождения – нарушение работы сердца, легких, анемия, лихорадка, шоковое состояние.
Метформин – это действующее вещество таких препаратов, как Сиофор, Глюкофаж, Метамин, Метфогамма, Лангерин.
Как лечить инсулинорезистентность и ожирение
Инсулинорезистентность и ожирение лечатся диетой и повышением физической активности. Если их недостаточно, добавляют препараты (Ксеникал, Меридиа, Глюкофаж), в самых тяжелых случаях помогает операция по уменьшению объема желудка.
Жировая ткань вырабатывает вещества с гормональной активностью. Они вызывают инсулинорезистентность и препятствуют распаду жиров. Поэтому при ожирении образуется замкнутый круг – избыток веса сам становится причиной его увеличения.
Существуют научно обоснованные рекомендации по снижению массы тела:
- вычисление потерь энергии за день, общая калорийность рациона должна быть на 300-400 ккал ниже, при этом еще 150-200 ккал нужно сжигать при помощи нагрузок – это примерно 30-40 минут зарядки со средней интенсивностью;
- рацион построен на обилии овощей (кроме картофеля, отварных свеклы, моркови, тыквы), отварной или запеченной рыбы, мяса, нежирных молочных продуктов;
- жиров не должно быть более 25% от всей калорийности, из них до 10% животных;
- отказ от белой муки, сахара.
Через месяц оценивают результаты немедикаментозной терапии и при недостаточном эффекте добавляют препараты для снижения веса и улучшения реакции на инсулин. При выраженном ожирении и высоком риске болезней сердца и сосудов лекарства могут назначаться с первых дней терапии.
Как восстановить чувствительность к инсулину
Основные способы для восстановления чувствительности к инсулину:
- ограничение калорийности пищи;
- отказ от продуктов с высоким содержанием простых углеводов – все сладости, мучные изделия, калорийной пищи – жареные, жирные блюда, чипсы, майонез, жирные сыры, алкоголь;
- ежедневная физическая активность не менее получаса.
Диета при инсулинорезистентности
Диета при инсулинорезистентности рекомендуется белково-растительная, углеводы нужно выбирать с наименее низким гликемическим индексом. В питании ограничивается сахар, мучное, жирные продукты. Меню составляют так, чтобы поступление калорий и углеводов было преимущественно в первой половине дня. Возможно использование кето диеты, но под врачебным контролем.
Правила питания
К разрешенным продуктам относятся:
- некрахмалистые овощи (у них самый низкий индекс гликемии, поэтому они не ухудшают обменные процессы) – капуста (все виды), огурцы, кабачки, помидоры, баклажаны, перец;
- нежирное мясо – курица, индейка, телятина в отварном или запеченном виде без добавления жира;
- рыба и морепродукты, морская капуста;
- кисломолочные напитки до 2,5% жирности, творог – до 5%;
- каши на воде из гречневой, овсяной крупы;
- ягоды, фрукты (несладкие).
В ограниченном количестве (до 30 г в день) допускаются орехи, сухофрукты, черный шоколад, оливковое масло. Их в обязательном порядке нужно учитывать в общее количество калорий.
Снизить до минимума, а лучше отказаться нужно от:
- картофеля, тыквы, кукурузы, отварной свеклы и моркови;
- белого риса, манки;
- цельного молока;
- желтка яиц (можно добавить в блюда не более 1/2 в день);
- сливочного масла;
- сахара, всей выпечки;
- бананов, винограда, дыни, фиников;
- алкоголя.
В запрещенный список входят:
- рыбные консервы на масле, тушенка;
- колбаса и колбасные изделия, ветчина, корейка, сало;
- готовые соки, нектары, сладкая газировка;
- торты, пирожные, жирные десерты, сливки;
- чипсы, снеки, фаст-фуд;
- варенье, джемы, сиропы.
Как составить меню
При составлении меню учитывают такие нормы потребления продуктов:
- овощи 700-800 г 3-4 раза в день, лучше в сыром виде (салат), паровые, отварные, допускается запекание, тушение в воде, овощной суп с зеленью, грибами;
- хлеб цельнозерновой, ржаной, с отрубями – 200 г;
- крупы и бобовые – по 50 г в сухом виде;
- фрукты и ягоды – 200-300 г;
- мясо 150 г, рыба 150 г, творог 2-5% – 100 г или сыр с жирностью до 30% — 50 г;
- стакан кисломолочного напитка без добавок.
Все полезные продукты распределяют между приемами пищи таким образом, чтобы на обед приходилось не менее 35%, а два перекуса (2 завтрак и полдник) были по 10%, 1 завтрак составляет 25%, ужин – 20%.
Что такое кето диета
Кето диета – это стиль питания, в котором практически отсутствуют углеводы (до 5% от всего рациона). В ней разрешены овощи, мясо, рыба, сыр, яйца, орехи и масло, но полностью запрещены крупы, бобовые, фрукты, ягоды, чаще и хлеб также исключен или не более 1 ломтика. Как лечебный рацион кето диета использовалась для лечения эпилепсии, предположительно с ее помощью можно взять под контроль сахарный диабет 2 типа.
При наличии обменных нарушений, в том числе и резистентности к инсулину, категорически запрещается пользоваться такими ограничительными стилями питания по собственной инициативе. По данным исследований, есть положительные и отрицательные стороны такого питания. К первым относятся:
- снижение уровня сахара;
- уменьшение потребности в противодиабетических медикаментах;
- потеря веса тела, главным образом вначале за счет воды.
Отмечены и нежелательные последствия:
- после возвращения к нормальному стилю питания вес возвращается к исходному, а инсулинорезистентность возрастает;
- из-за лишения организма антиоксидантов и витаминов, содержащихся в растительной пище, необходим постоянный прием витаминных комплексов;
- в период перестройки обмена возникает постоянная слабость, головная боль, утомляемость.
Длительное пребывание на таком рационе провоцирует:
- почечнокаменную болезнь,
- остеопороз (хрупкость костей),
- замедление роста у подростков,
- увеличение уровня холестерина,
- запоры.
Диета при инсулинорезистентности и СПКЯ
Синдром поликистозных яичников (СПКЯ) протекает на фоне инсулинорезистентности, многим женщинам правильное питание не только помогло снизить вес, но и забеременеть.
В список разрешенных продуктов входят:
- творог нежирный, йогурт домашнего приготовления (на аптечных заквасках);
- отварная, запеченная с зеленью рыба или курица;
- каша на воде – перловая, гречневая, из натурального (коричневого риса);
- бобовые (для первых блюд или гарнира) – чечевица, горох, соя, фасоль;
- грибы;
- овощи – помидоры, лук, огурцы, листовой салат, цветная капуста и брокколи, сельдерей, цуккини, болгарский перец;
- ягоды – вишни, черника;
- фрукты – сливы, цитрусовые, клубника, малина, яблоки, груши, киви;
- ржаной хлеб;
- оливковое и кунжутное масло, льняное;
- отруби (столовая ложка в день), сухофрукты – 30 г, орехи и семечки – 30 г.
Запрещен сахар и белая мука в любом виде, пшено, манка, белый рис, картофель, магазинные соки, десерты. Не разрешаются консервы, колбаса, полуфабрикаты, снеки, копченая, острая и жареная пища.
Как похудеть при инсулинорезистентности
Для того чтобы похудеть при инсулинорезистентности, необходимо к правильному питанию добавить физическую активность. Она не только сжигает лишние калории, но и улучшает реакцию мышечной и жировой ткани на действие инсулина. Происходит быстрое потребление глюкозы, а также уменьшается избыточный выброс гормона из поджелудочной железы.
Необходимый минимум нагрузок – 150 минут в день со средней интенсивностью. Это означает:
- ходьба в быстром темпе или медленная, но с продолжительностью не менее 1 часа в день;
- лечебная гимнастика с нагрузкой на крупные группы мышц;
- плавание;
- велосипедный спорт.
Если нет противопоказаний со стороны сердечно-сосудистой системы, то необходимо добиться любым видом нагрузки учащения пульса до 50-70% от максимально возможной (220 ударов минус возраст).
Что такое синдром Рабсона-Менденхолла
Синдром Рабсона-Менденхолла – это врожденная (генетическая) форма инсулинорезистентности. Характеризуется высоким уровнем глюкозы и инсулина в крови. Возникающий сахарный диабет 2 типа имеет тяжелое течение. Он практически не поддается лечению таблетками и гормонами. Многие дети погибают еще во младенческом возрасте.
Максимальные проявления отмечаются на 3 году жизни:
- складки кожи черного цвета;
- на теле усиленно растут волосы;
- зубной ряд искривлен, может быть двойным;
- ребенок низкорослый, истощавший, живот выпячен;
- руки и стопы с крупными складками.
Из-за инсулинорезистентности преобладает действие мужских половых гормонов. У мальчиков начинается раннее созревание, а у девочек увеличен клитор, растут волосы на лице и теле, в яичниках множество кист. До зрелого возраста доживают единицы. Лечение проводится при помощи низкоуглеводной диеты, Сиофора, инсулиноподобного фактора роста, лептина.
Как высокие показатели влияют на женское здоровье
Инсулинорезистентность сопровождается повышенным уровнем глюкозы и инсулина в крови, у женщин это вызывает рост уровня мужских половых гормонов и усиленную реакцию на них. Поэтому возможно бесплодие, невынашивание беременности, косметические проблемы – высыпания, выпадение волос.
Инсулинорезистентность и беременность, бесплодие
Из-за инсулинорезистентности возникает бесплодие, а при наступлении беременности она нередко прерывается на раннем сроке. Это вызвано тем, что в организме женщин преобладают мужские половые гормоны. Это провоцирует:
- менструальные циклы без овуляции;
- синдром поликистозных яичников;
- разрастание внутреннего слоя матки – эндометриоз, кровотечения.
Так как в жировой ткани мужские гормоны преобразуются в женские, то при сопутствующем ожирении отмечается дополнительно и высокий уровень эстрогенов. В результате прогестерона, отвечающего на прикрепление плодного яйца к матке, недостаточно. Поэтому, даже если и наступает зачатие, то беременность прерывается на раннем сроке. У женщин с инсулинорезистентностью угроза выкидыша сохраняется и во 2-3 триместре.
Для лечения используется диета с ограничением сахара и белой муки, физическая активность. В период планирования беременности может быть назначен Метформин, но затем его отменяют.
Инсулинорезистентность и выпадение волос
Выпадение волос при инсулинорезистентности вызвано повышенной реакции волосяных фолликулов кожи головы на мужские гормоны. В основном уменьшение густоты волос затрагивает височные области. Обычно до явного облысения не доходит. Провоцирующим фактором могут быть:
- стрессы,
- вирусные инфекции,
- неправильное питание.
Для восстановления роста волос назначают:
- местное лечение (репейное масло, миноксидил);
- витаминотерапию (Перфектил, Ревалид);
- питание с достаточным количеством белка (мясо, рыба, морепродукты), витаминов (зелень, цитрусовые, ягоды, орехи).
После обследования у гинеколога могут быть рекомендованы гормональные контрацептивы с антиандрогенами (Диане, Ярина).
Профилактика
Предупредить инсулинорезистентность поможет:
- уменьшение избыточного веса тела;
- правильное питание;
- ежедневная физическая активность;
- соблюдение режима дня, достаточная продолжительность ночного сна;
- своевременное обращение к эндокринологу при наличии болезней, вызывающих снижение реакции на инсулин, прохождение анализов;
- избегание стрессовых состояний, психоэмоциональной перегрузки;
- отказ от самолечения, особенно гормональными средствами.
Прогноз для больных
При выявлении инсулинорезистентности до развития осложнений (диабет, ожирение, атеросклероз, поликистоз яичников) и соблюдении рекомендаций по питанию, физической активности прогноз чаще благоприятный. Удается нормализовать показатели сахара и инсулина в крови.
При регулярном обследовании и ведении здорового образа жизни возможно избежать серьезных последствий.
Рекомендуем прочитать статью об ожирении от гормонального сбоя. Из нее вы узнаете о том, какой гормональный сбой вызывает ожирение, признаках изменений, диагностике нарушений уровня гормонов и лечении гормонального типа ожирения.А здесь подробнее о гормональном ожирении у женщин.
Инсулинорезистентность возникает при снижении реакции печени, мышц и жировой ткани на инсулин. Ее провоцирует ожирение, наследственная предрасположенность, стрессы, инфекции. На ее фоне прогрессирует атеросклероз, гипертония, сахарный диабет, поликистоз яичников с бесплодием и невынашиванием беременности.
Для выявления необходимы анализы крови на сахар и инсулин, тесты с нагрузкой. Лечение включает питание с ограничением простых углеводов, физическую активность и препараты на основе метформина.
endokrinolog.online
Инсулинорезистентность: что это такое, причины, симптомы, лечение
- Инсулинорезистентность может быть частью метаболического синдрома, и связана с повышенным риском развития сердечных заболеваний.
- Инсулинорезистентность предшествует развитию сахарного диабета 2 типа.
- Причины возникновения резистентности к инсулину включают как генетические факторы (наследственность), так и факторы образа жизни.
- Специфических признаков и симптомов инсулинорезистентности нет.
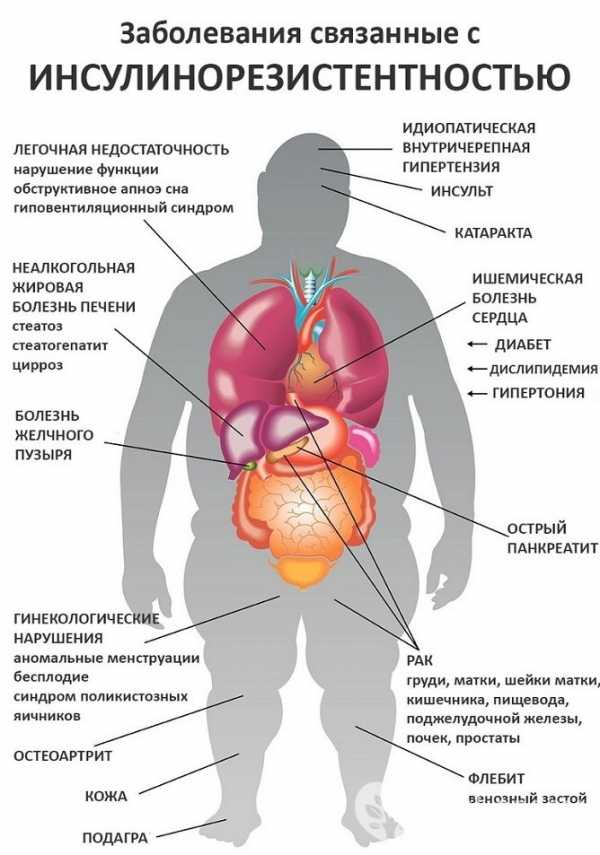
Инсулинорезистентность связана с другими заболеваниями, включая:
- жирная печень (жировой гепатоз)
- атеросклероз
- черный акантоз
- нарушения репродуктивной функции у женщин
Люди с большей вероятностью могут иметь резистентность к инсулину, если они страдают какими-либо из нескольких связанных с развитием этого состояния заболеваний. Они также с большей вероятностью могут иметь инсулинорезистентность при ожирении.
- Хотя существуют генетические факторы риска, резистентность к инсулину можно регулировать с помощью диеты, физических нагрузок и приема необходимых лекарств.
- Тест на резистентность к инсулину – это измерение уровня глюкозы и инсулина в крови натощак.
- Инсулинорезистентность лечится корректировкой образа жизни, а в некоторых случаях и медикаментами.
Что такое инсулинорезистентность
Инсулин – это гормон, вырабатываемый бета-клетками поджелудочной железы. Эти клетки разбросаны по всей поджелудочной железе в небольших скоплениях, под названием островки Лангерганса. Производимый инсулин выделяется в кровоток и распространяется по всему организму. Действие инсулина направлено на метаболизм (контроль) углеводов (сахара и крахмалов), липидов (жиров) и белков. Инсулин также регулирует функции клеток организма, включая их рост, играет решающее значение для использования глюкозы организмом в качестве энергии.
Инсулинорезистентность (ИР) – это состояние, при котором клетки организма становятся устойчивыми к действию инсулина. То есть нормальный ответ на определенное количество инсулина снижается. В результате этого необходим более высокий уровень инсулина для того, чтобы этот гормон мог оказывать надлежащие эффекты. Это приводит к избыточной выработке инсулина поджелудочной железой, которая пытается компенсировать его недостаточное действие. Это сопротивление возникает в ответ на собственный инсулин, вырабатываемый организмом (эндогенный) или, когда инсулин вводится путем инъекции (экзогенный).
При инсулинорезистентности поджелудочная железа вырабатывает все больше и больше инсулина, пока становится больше не способна вырабатывать достаточное его количество для удовлетворения потребностей организма, после чего уровень сахара в крови повышается. Инсулинорезистентность является фактором риска развития сахарного диабета и сердечно-сосудистых заболеваний.
Признаки и симптомы инсулинорезистентности
Специфических признаков и симптомов резистентности к инсулину нет.
Причины возникновения инсулинрезистентности
Существует несколько причин резистентности к инсулину, среди которых генетические факторы наиболее значительны. Некоторые лекарства могут способствовать развитию инсулинорезистентности. Кроме того, резистентность к инсулину часто наблюдается при следующих заболеваниях:
- Метаболический синдром - представляет собой группу состояний, включающих избыточный вес (особенно в области талии), высокое кровяное давление и повышенный уровень холестерина и триглицеридов в крови;
- Ожирение;
- Беременность;
- Инфекция или тяжелая болезнь;
- Стресс;
- Инертность и лишний вес;
- Применение стероидов.
К другим причинам и факторам риска, способным усугубить резистентность к инсулину, относятся:
- Прием определенных лекарств;
- Пожилой возраст;
- Проблемы со сном (особенно апноэ сна);
- Курение.
Взаимосвязь между инсулинорезистентностью и сахарным диабетом
Сахарный диабет 2 типа – это тип диабета, который возникает в более позднем возрасте или в результате ожирения в любом возрасте. Инсулинорезистентность предшествует развитию сахарного диабета 2-го типа. Было выявлено, что у людей с сахарным диабетом 2 типа, уровни глюкозы и инсулина в крови были нормальными в течение многих лет, до тех пор, пока в какой-то момент времени не развивается резистентность к инсулину, что и приводит к диабету.
Высокие уровни инсулина часто связаны с центральным ожирением, аномалиями холестерина и/или повышенным кровяным давлением (гипертонией). Когда эти болезненные процессы происходят вместе, это называется метаболическим синдромом.
Инсулин способствует тому, что клетки организма (в частности, клетки мышц и жировые клетки) получают и используют глюкозу, накапливающуюся в крови. Это один из способов, с помощью которого инсулин контролирует уровень глюкозы в крови. Инсулин оказывает такое влияние на клетки, связываясь с рецепторами инсулина на их поверхности. Вы можете представить это таким образом – инсулин «стучится в двери» клеток мышц и жировых клеток, клетки слышат стук, открываются и впускают глюкозу внутрь, после чего используют ее для получения энергии. При инсулинорезистентности клетки не слышат «стук» (они устойчивы). Таким образом, поджелудочная железа уведомляется, что ей нужно произвести больше инсулина, что увеличивает уровень инсулина в крови и вызывает «более громкий стук».
Сопротивление клеток продолжает увеличиваться с течением времени. Пока поджелудочная железа способна вырабатывать достаточно инсулина для преодоления этого сопротивления, уровень глюкозы в крови остается нормальным. Когда поджелудочная железа больше не может вырабатывать достаточное количество инсулина, уровень глюкозы в крови начинает повышаться. Изначально это происходит после еды, когда уровень глюкозы находится на самом высоком уровне и нужно больше инсулина. Но в конечном счете это начинает происходить даже во время того, как вы испытываете голод (например, при пробуждении утром). Когда уровень сахара в крови повышается выше определенного уровня, возникает сахарный диабет 2 типа.
К каким заболеваниям приводит инсулинорезистентность
В то время как метаболический синдром связывает инсулинорезистентность с абдоминальным ожирением, повышенным уровнем холестерина и высоким кровяным давлением; несколько других заболеваний могут развиться в связи с резистентностью к инсулину. Инсулинорезистентность может способствовать развитию следующих заболеваний:
Сахарный диабет 2 типа
Может быть первым признаком резистентности к инсулину. Инсулинорезистентность может отмечаться задолго до развития сахарного диабета 2 типа. Лица, которые неохотно обращаются в больницу или не могут обратиться по какой-либо причине, часто обращаются за медицинской помощью, когда у них уже развился сахарный диабет 2 типа и резистентность к инсулину.
Жирная печень
Это заболевание сильно связано с резистентностью к инсулину. Накопление жира в печени является проявлением нарушения регуляции липидов, которое возникает при инсулинорезистентности. Жирная печень, связанная с резистентностью к инсулину, может иметь легкую или тяжелую форму. Более новые данные свидетельствуют о том, что жирная печень может даже привести к циррозу печени и, возможно, раку печени.
Артериосклероз
Артериосклероз (также известный как атеросклероз) представляет собой процесс постепенного утолщения и затвердевания стенок средних и крупных артерий. Атеросклероз вызывает:
- Ишемическую болезнь сердца (приводит к стенокардии и инфарктам);
- Инсульты;
- Заболевания периферических сосудов.
К другим факторам риска атеросклероза относятся:
Поражения кожи
К поражениям кожи относят состояние, называемое черный акантоз (Acantosis nigricans). Это состояние представляет собой потемнение и уплотнение кожи, особенно в складках, таких как шея, подмышки и паховая область. Это состояние напрямую связано с резистентностью к инсулину, хотя точный механизм не ясен.
- Черный акантоз – это поражение кожи, сильно связанное с резистентностью к инсулину. Это состояние вызывает потемнение и уплотнение кожного покрова в складчатых областях (например, шея, подмышки и пах). Подробно о черном акантозе вы можете узнать здесь - Чёрный акантоз у человека: причины, лечение, фото.
- Акрохордон – это полипообразное новообразование на коже, чаще всего встречающиеся у пациентов с резистентностью к инсулину. Это обычное, доброкачественное состояние, представляющее собой мягкий полип на поверхности кожи, чаще телесного цвета (может также иметь желтый или темно-коричневый цвет).
Синдром поликистозных яичников (СПКЯ)
Синдром поликистозных яичников является распространенной гормональной проблемой, которая затрагивает женщин с менструальным циклом. Это заболевание связано с нерегулярными месячными или вообще их отсутствием (аменорея), ожирением и увеличением волосяного покрова на теле по мужскому типу (так называемый гирсутизм, например, усы, бакенбарды, борода, рост волос в центре груди и на животе).
Гиперандрогения
При СПКЯ яичники могут вырабатывать большое количество мужского полового гормона тестостерона. Высокий уровень тестостерона часто отмечается при резистентности к инсулину и может играть роль в возникновении СПКЯ. Почему это связано, пока неясно, но кажется, что резистентность к инсулину почему-то вызывает аномальное производство гормона яичников.
Аномалии роста
Высокий уровень циркулирующего инсулина может влиять на рост. Хотя влияние инсулина на метаболизм глюкозы может быть нарушено, его влияние на другие механизмы может оставаться прежним (или, по крайней мере, незначительно ослабленным). Инсулин является анаболическим гормоном, который способствует росту. Пациенты действительно могут расти с заметным укрупнением черт лица. Дети с открытыми пластинами роста в своих костях могут расти быстрее, чем их сверстники. Тем не менее ни дети, ни взрослые с инсулинорезистентностью не становятся выше, чем предполагает их семейный паттерн роста. Действительно, большинство взрослых просто кажутся крупными с более грубыми чертами лица.
Кто подвержен риску развития инсулинорезистентности
Следующие факторы риска способствуют развитию резистентности к инсулину:
- Избыточный вес с индексом массы тела (ИМТ) более 25 кг/м2. Вы можете рассчитать свой индекс массы тела, взяв свой вес (в килограммах) и дважды разделив его на ваш рост (в метрах).
- Мужчина имеет талию более 102 см или женщина имеет талию более 89 см.
- Возраст превышает 40 лет.
- У близких родственников есть сахарный диабет 2 типа, высокое кровяное давление или артериосклероз.
- В прошлом у женщины был гестационный сахарный диабет.
- Высокое кровяное давление, высокий уровень триглицеридов в крови, низкий уровень холестерина ЛПВП, атеросклероз (или другие составляющие метаболического синдрома).
- Синдром поликистозных яичников (СПКЯ).
- Черный акантоз.
Как диагностируется резистентность к инсулину
Врач может выявить резистентность к инсулину, принимая во внимание подробную историю болезни человека и индивидуальные факторы риска, проведя физический осмотр и сделав простые лабораторные анализы.
В обычной практике проверка уровня глюкозы и инсулина в крови натощак обычно достаточна для определения наличия резистентности к инсулину и/или сахарного диабета. Точный уровень инсулина для диагностики варьируется в зависимости от лаборатории, в которой делается анализ.
Можно ли вылечить резистентность к инсулину
Контроль инсулинорезистентности происходит посредством изменения образа жизни (диета, физические нагрузки и профилактика заболеваний) и приема лекарственных средств. Резистентность к инсулину можно регулировать двумя способами.
- Во-первых, потребность в инсулине может быть уменьшена.
- Во-вторых, чувствительность клеток к действию инсулина может быть увеличена.
Существует ли специальный план диеты для лечения инсулинорезистентности
Потребность в инсулине может быть уменьшена путем изменения вашего рациона питания, особенно это касается углеводов. Углеводы всасываются в организм, поскольку они распадаются на составляющие их сахара. Некоторые углеводы расщепляются, и усваиваются быстрее других – они содержатся в продуктах с высоким гликемическим индексом. Эти углеводы повышают уровень глюкозы в крови быстрее и требуют секреции большего количества инсулина для контроля уровня глюкозы в крови.
Вот некоторые примеры продуктов с высоким гликемическим индексом, которые быстро повышают уровень глюкозы в крови:
- Сахара (например, фруктовый сок и столовый сахар);
- Белый хлеб и хлебобулочные изделия из белой муки;
- Белый рис;
- Продукты из кукурузы и картофеля (например, картофельное пюре, кукурузные чипсы и картофель фри).
Список продуктов с высоким гликемическим индексом вы можете увидеть здесь - Продукты с высоким гликемическим индексом: список, таблица.
Вот некоторые примеры продуктов с низким гликемическим индексом:
- Продукты с повышенным содержанием клетчатки (такие как цельнозерновой хлеб и коричневый рис);
- Некрахмалистые овощи (такие как брокколи, зеленые бобы, спаржа, морковь и зелень). Они содержат мало калорий и углеводов, и много витаминов и клетчатки.
Поскольку продукты питания редко потребляются раздельно, можно утверждать, что гликемический индекс каждого продукта менее важен, чем общий профиль употребляемых блюд и напитков.
Список продуктов с низким гликемическим индексом вы можете увидеть здесь - Продукты с низким гликемическим индексом: таблица, список.
Какие продукты помогают предотвратить сахарный диабет 2 типа
Продуктами, которые особенно полезны для людей, пытающихся предотвратить развитие сахарного диабета 2 типа и поддерживать здоровый вес, являются продукты с низким гликемическим индексом, такие как:
- Овощи и фрукты обеспечивают клетчаткой и витаминами.
- Обезжиренные молочные продукты для обеспечения организма кальцием и укрепления костей. Не следует употреблять жирные молочные продукты, так как пища с высоким содержанием жиров может усугубить резистентность к инсулину.
- Цельнозерновые продукты, которые имеют более низкий гликемический индекс, чем очищенные зерна, и богаты клетчаткой.
- Орехи, содержащие клетчатку, белок и полезные жиры.
- Рыба, такая как лосось, сельдь, скумбрия или сардины, является источником «хороших» жиров, особенно полезных для сердечно-сосудистой системы.
- Постное мясо или бобовые являются отличным источником белка.
Несколько исследований подтвердили, что снижение массы тела (и даже аэробные упражнения без потери веса) увеличивают скорость, с которой глюкоза выводится из крови мышечными клетками в результате повышения чувствительности к инсулину.
О продуктах питания при сахарном диабете 2 типа вы можете узнать больше здесь - Продукты питания при сахарном диабете 2 типа: лучшие и худшие.
Упражнения для лечения резистентности к инсулину
В двух важных исследованиях были определены способы профилактики сахарного диабета 2 типа. Одно из исследований, проведенных в Финляндии, показало, что изменения в рационе питания и физических нагрузках уменьшили развитие сахарного диабета 2 типа на 58%. Проведенное в США исследование Diabetes Prevention Program (DPP) показало аналогичное снижение развития сахарного диабета 2 типа благодаря диете в сочетании с физическими нагрузками.
Какие препараты лечат инсулинорезистентность
Вот обзор основных препаратов, применяемых в лечении резистентности к инсулину:
Метформин (Глюкофаж)
Это препарат применяется для лечения сахарного диабета 2 типа. Он оказывает два действия, которые помогают контролировать уровень глюкозы в крови. Метформин препятствует выделению печенью глюкозы в кровь и повышает чувствительность мышечных и жировых клеток к инсулину, позволяя им удалять из крови больше глюкозы. Этим действием метформин снижает уровень инсулина в крови, что способствует снижению нагрузки на поджелудочную железу.
DPP изучало эффекты метформина, в дополнение к диете и упражнениям, с целью профилактики сахарного диабета 2 типа у людей, резистентных к инсулину. В исследовании метформин уменьшал развитие сахарного диабета 2 типа на 31%. Обратите внимание, однако, что польза была не такой значительной, как при диете и интенсивных физических упражнениях. Метформин является достаточно безопасным лекарственным средством при использовании людьми с инсулинорезистентностью. Хотя иногда прием этого препарата связан с побочными эффектами в отношении желудочно-кишечного тракта. Несмотря на то, что FDA не одобрило метформин как лекарство для предотвращения сахарного диабета 2 типа или лечения преддиабета 2 типа (резистентность к инсулину), Американская диабетическая ассоциация рекомендует метформин в качестве единственного препарата, предназначенного для профилактики сахарного диабета 2 типа.
Акарбоза
В исследовании STOP NIDDM (исследование относительно профилактики неинсулинозависимого сахарного диабета) оценивали людей с резистентностью к инсулину путем лечения Акарбозой (Прекозой) - гипогликемическое лекарственное средство. Акарбоза замедляет абсорбцию сахара в кишечнике, что снижает потребность в инсулине после еды. Это исследование показало, что Акарбоза может снизить развитие сахарного диабета 2 типа на 25%.
Тиазолидиндионы
Это другой класс препаратов, повышающих чувствительность к инсулину, включая Пиоглитазон (Актос) и Росиглитазон (Авандия). Эти лекарства больше не назначаются для регулярного применения, отчасти из-за токсического поражения печени, которое требует мониторинга анализов крови в печени. Авандия связана с повышенным риском возникновения инфаркта и инсульта. В сентябре 2010 года FDA значительно ограничила использование препарата Авандия пациентами, не способными контролировать свой диабет 2 типа. Эти ограничения были введены в связи с данными, свидетельствующими о повышенном риске возникновения сердечного приступа и инсульта у пациентов, принимавших препарат Авандия.
Троглитазон
Исследование TRIPOD (Troglitazone in Prevention of Diabetes) оценило эффективность Троглитазона (Резулина) в лечении женщин с гестационным сахарным диабетом, предшественником инсулинорезистентности и сахарного диабета 2 типа. В ходе исследования, диабет 2-го типа был предотвращен у 25% женщин, получавших Троглитазон. Тем не менее, из-за сильной токсичности для печени, Троглитазон был снят с рынка и больше не доступен.
Можно ли предотвратить инсулинорезистентность
Резистентность к инсулину не всегда может быть предотвращена, но есть способы уменьшения факторов риска, таких как поддержание нормальной массы тела и регулярные физические нагрузки.
Каков прогноз для человека с резистентностью к инсулину
Инсулинорезистентность вызывает развитие сахарного диабета 2 типа, если не принять меры для уменьшения резистентности к инсулину. Снижение массы тела, употребление здоровой пищи, отказ от курения и регулярные физические нагрузки, как описано ранее, могут помочь вылечить инсулинорезистентность.
www.magicworld.su
Инсулинорезистентность
Инсулинорезистентность – это снижение восприимчивости инсулин-чувствительных тканей к действию инсулина при достаточной его концентрации в крови. Специфических симптомов у инсулинорезистентности нет. Частыми сопутствующими признаками являются: висцеральное ожирение, артериальная гипертензия, жировой гепатоз, атеросклероз, черный акантоз (пигментированные морщинистые области кожи). Для диагностики используются лабораторные исследования: пероральный глюкозо-толерантный тест, внутривенный вариант теста глюкозной толерантности, расчет индекса HOMA-IR. Основные способы коррекции инсулинорезистентности – соблюдение правил сбалансированного питания, системные физические тренировки.
Термин «синдром инсулинорезистентности» был введен в медицину в 1992 году для обозначения фактора, обуславливающего комплекс обменных нарушений, которые включают гипертоническую болезнь, сахарный диабет, гипертриглицеридемию и висцеральное ожирение. С 1999 года в том же значении используется понятие «метаболический синдром». Согласно исследованиям 2001 года, распространенность патологической резистентности к инсулину среди здоровых женщин составляет 10%, среди мужчин – 15%. У лиц с нарушением толерантности к глюкозе показатели составляют 42% и 64%, у больных СД – 78% и 84% соответственно. Высокие эпидемиологические данные указывают на необходимость разработки экспресс-методов диагностики и внедрения их в клиническую эндокринологию.
Инсулинорезистентность
Сниженная инсулиновая реактивность тканей может быть спровоцирована многими факторами – возрастными изменениями, беременностью, гиподинамией, пубертатным периодом, набором веса, инфекционным процессом, стрессом, голоданием, уремией, циррозом печени, кетоацидозом, эндокринными заболеваниями. К наиболее частым причинам инсулинорезистентности относят:
- Избыточное поступление сахара. При употреблении продуктов, содержащих большое количество рафинированного сахара, организм начинает активнее вырабатывать инсулин. Чувствительность клеток к его воздействию снижается, и количество глюкозы остается повышенным.
- Ожирение. Жировая ткань обладает эндокринной и паракринной функцией – производит вещества, которые влияют на инсулиновую восприимчивость клеток. При ожирении нарушается взаимодействие гормона с рецепторами и внутриклеточный транспорт глюкозы.
- Генетическую отягощенность. Фактором предрасположенности к инсулиновой резистентности является наследственность. Нарушения углеводного обмена обнаруживаются у людей, чьи прямые родственники имеют диагноз сахарного диабета, ожирения или артериальной гипертонии.
Инсулинорезистентность развивается тогда, когда наиболее инсулин-чувствительные ткани – печень, жировая и мышечная ткань – утрачивают способность воспринимать действие этого гормона. Выделено несколько ведущих патологических механизмов: повышение уровня свободных жирных кислот, хроническая гипергликемия, хроническое воспаление жировых тканей, окислительный метаболический стресс, изменение экспрессии генов и митохондриальная дисфункция.
Свободные жирные кислоты (СЖК) – субстрат для синтеза триглицеридов, которые являются антагонистами инсулина. Когда увеличивается концентрация СЖК и изменяется метаболизм триглицеридов в миоцитах, количество глюкозных транспортеров уменьшается, глюкоза расщепляется медленнее. В печени чрезмерное поступление СЖК тормозит процессы переноса и фосфорилирования глюкозы. Инсулин не ингибирует глюконеогенез, производство глюкозы гепатоцитами повышается. При инсулинорезистентности усиливается синтез и секреция ЛПОНП, снижается концентрация ЛПВП. Из-за высокого уровня СЖК липиды аккумулируются в клетках поджелудочной железы, нарушая их гормональную функцию. В жировой ткани редуцируется антилиполитическое действие инсулина. Ожирение характеризуется асептическим воспалительным процессом в адипоцитах, формируется оксидантный стресс, гипергликемия.
Чувствительность тканей организма к воздействию инсулина определяется разнообразными факторами – возрастом, массой тела, тренированностью организма, наличием вредных привычек и болезней. Инсулинорезистентность выявляется при СД 2 типа и целом ряде других заболеваний и функциональных состояний, в основе которых лежат нарушения обмена веществ. В зависимости от этого фактора в эндокринологии выделяют четыре вида инсулиновой резистентности:
- Физиологическая. Является механизмом адаптации к периодам изменяющегося поступления и высвобождения энергии. Возникает во время ночного сна, беременности, пубертата, в пожилом возрасте, при частом употреблении жирной пищи.
- Метаболическая. Диагностируется при дисметаболических нарушениях. Свойственна для СД второго типа, декомпенсированного СД первого типа, диабетического кетоацидоза, продолжительного дефицита питания, алкогольной интоксикации, ожирения.
- Эндокринная. Обусловлена патологиями желез внутренней секреции. Определяется при тиреотоксикозе, гипотиреозе, синдроме Кушинга, акромегалии, феохромоцитоме.
- Патологическая неэндокринная. Нацелена на сохранение гомеостаза при заболеваниях и некоторых экстренных состояниях. Сопровождает артериальную гипертонию, ХПН, цирроз печени, онкологическую кахексию, ожоговую болезнь, заражение крови, хирургические операции.
Инсулиновая резистентность клинически не проявляется, но она развивается на базе определенных особенностей организма, провоцирует нарушения метаболизма, изменяет работу внутренних органов. Поэтому в отношении инсулиновой резистентности стоит говорить не о симптомах, а о сопутствующих ей признаках. Наблюдается избыточное отложение жира, особенно часто – в области талии. Такой тип ожирения называется абдоминальным. Висцеральный жир накапливается вокруг органов, влияет на их функции. Другой распространенный признак – повышенное артериальное давление, проявляющееся головной болью в затылочной части, головокружениями, помрачением сознания, учащенным сердцебиением, потливостью, покраснением лица.
Колебания уровня сахара в кровотоке приводят к тому, что больные ощущают усталость, слабость, депрессию, раздражительность, испытывают усиленную жажду и голод. Кожные покровы могут иметь специфическую пигментацию – черный кератоз (акантоз). Участки кожи на шее, боках, в подмышечных впадинах, под молочными железами темнеют, становятся шершавыми и морщинистыми, иногда шелушатся. У женщин инсулинорезистентность нередко сопровождается симптомами гиперандрогении, возникшими на основе синдрома поликистозных яичников. Характерные признаки – жирная себорея, вульгарные угри, нарушение менструального цикла, появление на руках, ногах и лице избыточного оволосения.
Наиболее распространенные последствия инсулинорезистентности – сердечно-сосудистые заболевания и диабет. При инсулиновой резистентности и ожирении снижается функция инсулина вызывать вазодилатацию, а неспособность артерий к дилатации является начальным этапом развития ангиопатий (нарушений циркуляции). Также инсулинорезистентность способствует формированию атеросклероза, так как изменяет активность факторов свертываемости крови и процесс фибринолиза. Механизм развития СД II типа как осложнения инсулиновой резистентности – длительное компенсаторное поддержание гиперинсулинемии и последующее истощение бета-клеток, сокращение синтеза инсулина, формирование стойкой гипергликемии.
Выявление инсулинорезистентности является сложной диагностической задачей ввиду того, что данное состояние не имеет специфических клинических проявлений, не побуждает пациентов обращаться за медицинской помощью. Как правило, она обнаруживается при обследовании врачом-эндокринологом по поводу сахарного диабета или ожирения. Самыми распространенными методами диагностики являются:
- Инсулиновый супрессивный тест. Метод основан на пролонгированном введении глюкозы, одновременном подавлением реакции β-клеток и продукции эндогенной глюкозы. Инсулиновая чувствительность определяется по уровню глюкозы в равновесном состоянии. При значении показателя МИ≥7,0 подтверждается инсулинорезистентность.
- Пероральный глюкозотолерантный тест. Широко применяется в рамках скрининга, определяет наличие и выраженность гиперинсулинемии. В сыворотке крови измеряется уровень глюкозы, C-пептида, инсулина натощак и после приема углеводов. Спустя два часа после углеводной нагрузки при гиперинсулинемии показатель инсулина – более 28,5 мкМЕ/мл, при метаболическом синдроме показатель С-пептида – более 1,4 нмоль/л, при сахарном диабете показатель глюкозы – более 11,1 ммоль/л.
- Внутривенный тест глюкозотолерантности. Позволяет оценить фазы секреции инсулина, воспроизвести физиологическую модель его действия. В процессе процедуры внутривенно по схеме вводится глюкоза и инсулин, результаты отражают изменения глюкозы независимо от инсулина и под его действием. Инсулинорезистентность определяет индекс SI -4 min –1.
- Индекс HOMA-IR. Перед расчетом коэффициента выполняется анализ крови, используются показатели количества инсулина, сахара (глюкозы) в плазме крови натощак. На наличие инсулиновой резистентности указывает индекс выше 2,7.
Медицинская помощь пациентам оказывается комплексно. Она нацелена не только на усиление инсулинового ответа тканей, но и на нормализацию концентрации глюкозы, холестерина, инсулина крови, устранение лишнего веса, профилактику ожирения, диабета, заболеваний сердца и сосудов. Лечение проводит врач-эндокринолог, диетолог, инструктор ЛФК. Больным показаны:
- Медикаментозная терапия. Лекарственные препараты назначаются пациентам с индексом массы тела более 30, имеющим высокий риск сердечно-сосудистых заболеваний. Для снижения веса и повышения инсулиновой чувствительности используются бигуаниды, блокаторы альфа-глюкозидаз, тиазолидиндионы.
- Низкоуглеводная диета. Людям с инсулинорезистентностью показано питание с низким содержанием углеводов, но без периодов голодания. Режим питания дробный – от 5 до 7 приемов пищи в день небольшими порциями. Такая схема позволяет поддерживать стабильный уровень сахара, относительно равномерную активность инсулина.
- Регулярные физические нагрузки. Выполнение физических упражнений активирует транспортировку глюкозы и способность инсулина стимулировать синтез гликогена. Режим тренировок подбирается для больных индивидуально: от спортивной ходьбы и легкой гимнастики до силовых и аэробных тренировок. Основное условие – регулярность занятий.
Состояние инсулинорезистентности поддается коррекции при комплексном подходе, включающем соблюдение диеты и режима физической активности. При выполнении всех назначений врачей прогноз часто благоприятный. С целью профилактики необходимо контролировать поступление углеводов, особенно промышленно обработанного сахара, избегать гиподинамии, при малоподвижном образе жизни – целенаправленно вводить в режим дня спортивные тренировки. Лицам с ожирением важно направить усилия на снижение веса. При наличии наследственной отягощенности по сахарному диабету, атеросклерозу рекомендуется периодический контроль глюкозы, инсулина, холестерина крови.
www.krasotaimedicina.ru
Инсулинорезистентность, преддиабет, диабет - как вовремя распознать и не заполучить сахарный диабет – Зожник
Из этого материала вы узнаете, что такое инсулинорезистентность, как узнать, есть ли она у вас, чем опасна, а главное – как побороть инсулинорезистентность до того, как она стала причиной сахарного диабета.
Инсулин – гормон, вырабатывающийся в поджелудочной железе, – играет одну из важнейших в метаболизме ролей и регулирует то, как наш организм использует полученную с пищей энергию.
Пищеварительный тракт расщепляет поступившие с пищей углеводы до глюкозы, – формы сахара, которая поступает в кровь. Как раз с помощью инсулина клетки нашего организма и поглощают глюкозу, чтобы использовать ее в качестве источника энергии.
Инсулин и уровень глюкозы в крови
Когда после еды уровень глюкозы в крови повышается, поджелудочная железа высвобождает инсулин в кровоток, который вместе с глюкозой отправляется по клеткам нашего организма.
Главные функции инсулина:
- Помощь клеткам мышц, жира и печени в поглощении глюкозы,
- Стимулирование печени и мышц запасать глюкозу в форме гликогена,
- Понижение уровня глюкозы в крови путем снижения ее выработки в печени.
Для того, чтобы обрисовать картину максимально просто, представьте, что в компании с глюкозой инсулин стучит в дверь мышечных клеток. Клетки слышат стук и открывают дверь, давая глюкозе возможность войти внутрь для ее использования в качестве источника энергии.
При инсулинорезистентности клетки нашего тела не слышат этого стука инсулина и не открывают “дверь”. Для того, чтобы постучать громче и дать глюкозе возможность проникнуть в клетку, поджелудочной железе приходится вырабатывать больше инсулина.
При инсулинорезистентности бета-клетки поджелудочной железы пытаются справиться с повышенными потребностями организма в инсулине и вырабатывают большее его количество. Пока они способны производить достаточное для преодоления сопротивления количество инсулина, уровень глюкозы в крови остается в пределах нормы.
Но со временем поджелудочная не в состоянии производить столько инсулина, сколько требуется для преодоления барьера, при котором клетки нашего организма поглотят глюкозу. Без достаточного количества инсулина в крови накапливается лишнее количество глюкозы, которое ведет к возникновению серьёзных проблем со здоровьем.
Инсулинорезистентность – это нарушение, при котором организм вырабатывает инсулин, но не использует его должным образом. У людей с резистентностью к инсулину клетки мышц, жира и/или печени не реагируют должным образом на действие гормона и поэтому не могут усвоить глюкозу из крови (входная дверь не открывается).
Причины развития инсулинорезистентности
Хотя точные причины развития инсулинорезистентности неизвестны, ученые сходятся на том, что основными виновниками этого нарушения являются наследственность, малоактивный образ жизни и лишний вес. Также снижение чувствительности к инсулину может провоцировать прием некоторых медикаментов.
Шансы развития инсулинорезистентности повышаются, если:
- Вы имеете лишний вес,
- У вас ожирение (мужчины с окружностью талии более 102 см или женщины с окружностью талии более 88 см),
- Вам 40 и более лет,
- Кто-то из ваших родных (сюда в первую очередь относятся родители, а также родные браться и сестры) страдал от диабета 2 типа, гипертонии или атеросклероза,
- В своей истории болезней вы сталкивались с такими компонентами метаболического синдрома, как гипертония, высокий уровень триглицеридов, пониженный уровень липопротеинов высокой плотности, атеросклероз,
- У вас был гестационный сахарный диабет (диабет, возникающий во время беременности),
- Вы страдаете от синдрома поликистозных яичников,
- Вы курите.
Симптомы и диагностика инсулинорезистентности
Как правило, у инсулинорезистентности нет выраженных симптомов. Люди могут прожить несколько лет с этим нарушением и даже не догадываться об этом.
В позиции Американской ассоциации клинических эндокринологов указано, что инсулинорезистентность является не специфическим заболеванием, а группой нарушений, которые выявляются одновременно. Другими словами, если у вас есть несколько из приведенных выше факторов риска, это является поводом обратиться к доктору для проведения диагностики.
С помощью детального анализа истории болезней с учетом приведенных выше факторов риска, а также некоторых лабораторных тестов, доктор сможет определить, нарушена ли у человека чувствительность к инсулину.
Стоит отметить, что у людей с тяжелой формой инсулинорезистентности на некоторых участках тела (зачастую на шее) могут появляться темные пятна и «огрубения» (чёрный акантоз); иногда у людей появляются темные кольца вокруг шеи. Также чёрный акантоз может появляться на локтях, коленях, кулаках и подмышках.
Почему нельзя игнорировать инсулинорезистентность
Высокие уровни инсулина (гиперинсулинемия), которые наблюдаются при инсулинорезистентности, ассоциируются с центральным ожирением (большим скоплением жира в области живота), повышенным уровнем холестерина и/или гипертонией.
Когда эти нарушения развиваются одновременно, у человека диагностируют метаболический синдром.
Если человек с инсулинорезистентностью не вносит поправок в свой образ жизни, тем самым он повышает шанс развития преддиабета и сахарного диабета 2 типа.
Преддиабет
Иногда упоминающийся как нарушенная гликемия натощак или/и нарушение толерантности к глюкозе, преддиабет развивается тогда, когда уровень глюкозы в крови повышается выше нормы, но не настолько высок, чтобы диагностировать сахарный диабет. При преддиабете бета-клетки больше не в состоянии вырабатывать столько инсулина, сколько необходимо для преодоления сопротивления, в результате чего уровень сахара в крови повышается выше нормальных значений.
Исследования показывают, что если люди с преддиабетом не вносят коррективы в свой образ жизни, большинство из них в течение 10 лет сталкивается с развитием сахарного диабета 2 типа. При этом отмечается, что у 15-30% людей с преддиабетом сахарный диабет 2 типа развивается в течение 5 лет.
Показаниями к диагностике преддиабета являются те же факторы риска, что и у инсулинорезистентности – малоактивный образ жизни и лишний вес, наследственность, гестационный диабет (а также рождение ребенка весом более 4 кг), гипертония, низкий уровень липопротеинов высокой плотности, повышенный уровень триглицеридов, синдром поликистозных яичников, наличие сердечно-сосудистых заболеваний.
Как говорят специалисты из Американской ассоциации диабета, у большинства страдающих от преддиабета лиц не отмечается каких-либо ярко выраженных симптомов, хотя некоторые могут столкнуться с теми же симптомами, которые отмечаются при сахарном диабете:
- Сильная жажда,
- Частое мочеиспускание,
- Ощущение сильного голода (даже после еды),
- Расплывчатое зрение,
- Появление синяков/порезов, которые медленно заживают,
- Чувство крайней усталости,
- Покалывание/боль/онемение в руках и ногах.
Раннее выявление преддиабета – критически важный момент, ведь он дает человеку возможность изменить образ жизни и предотвратить развитие сахарного диабета 2 типа со всеми вытекающими последствиями.
Сахарный диабет 2 типа
Хотя сама по себе инсулинорезистентность не является причиной развития сахарного диабета 2 типа, она заготавливает почву для этого заболевания путем наложения слишком высоких запросов на бета-клетки поджелудочной железы к выработке инсулина.
Как только человек сталкивается с преддиабетом, дальнейшая потеря или нарушение функции бета-клеток поджелудочной железы приводит к возникновению сахарного диабета – когда уровень сахара в крови у человека повышается слишком высоко. Со временем высокий уровень глюкозы в крови повреждает нервы и кровеносные сосуды, что в свою очередь приводит к болезням сердца, инсульту, слепоте, почечной недостаточности и даже к ампутации нижних конечностей.
Кстати, как отмечают специалисты из Американской ассоциации сердца (AHA), заболевания сердца и инсульт являются главными причинами смерти и недееспособности у людей с сахарным диабетом 2 типа.
Какая разница между сахарным диабетом 1 и 2 типов?
Дабы не путать читателей, внесём долю ясности в отношении различий между сахарным диабетом 1 и 2 типов.
Сахарный диабет 1 типа – это аутоиммунное нарушение, при котором иммунная система по ошибке запускает защитные реакции против клеток поджелудочной железы, разрушая их и не давая им производить инсулин. У людей с сахарным диабетом 1 типа инсулин почти не вырабатывается или вовсе не производится (абсолютный дефицит гормона), из-за чего уровень сахара в крови остается высоким. Чаще всего этот вид диабета развивается у детей, подростков и молодых людей.
Сахарный диабет 2 типа – это заболевание, при котором инсулин вырабатывается в недостаточном количестве (относительный дефицит гормона) и не выполняет свою работу, в результате чего клетки не поглощают глюкозу и уровень сахара в крови остается очень высоким. Этот тип диабета является самым распространенным и тесно связан с периферической инсулинорезистентностью, – неспособностью мышечных и жировых клеток использовать глюкозу.
Среди заболеваний сахарным диабетом на диабет 1 типа приходится всего 5-10%, тогда как на диабет 2 типа – 90-95%.
О диагностике преддиабета и сахарного диабета
Существует 3 лабораторных теста, с помощью которых проводят диагностику преддиабета и сахарного диабета:
1. A1C тест,
2. тест глюкозы плазмы натощак (FPG),
3. оральный глюкозотолерантный тест (OGTT).
Показателями преддиабета являются:
- 5,7-6,4% для теста A1C,
- 100-125 мг/дл для теста глюкозы натощак,
- 140-199 мг/дл для орального глюкозотолерантного теста.
Показателями сахарного диабета являются:
- 6,5% и выше для теста A1C,
- 126 мг/дл и выше для теста глюкозы плазмы натощак,
- 200 мг/дл и выше для орального глюкозотолерантного теста.
Как бороться с инсулинорезистентностью
Благодаря потере лишних килограммов с помощью коррекции питания, а также повышению двигательной активности на регулярной основе, люди могут обратить развитие инсулинорезистентности и преддиабета вспять, и тем самым снизить риск получить сахарный диабет 2 типа.
Одно исследование, которое было проведено учеными из Финляндии, показало, что коррекция диеты и регулярные тренировки снижают риск развития сахарного диабета 2 типа на целых 58%.
Тренировки против инсулинорезистентности
По словам спортивного физиолога и специалиста в направлении тренировок для диабетиков Шэри Колберг, физическая активность не просто играет значительную роль для повышения чувствительности к инсулину, а может обладать наиболее существенным эффектом из всех существующих методов борьбы с инсулинорезистентностью.
За счет чего тренировки повышают чувствительность клеток к действию инсулина? Специалисты из Университета Вашингтона объясняют это тем, что во время сокращения мышц активизируется транспорт глюкозы, при этом данная реакция может происходить и без действия инсулина. После нескольких часов после тренировки активизация транспорта глюкозы снижается. В это время подключается механизм прямого действия инсулина на клетки мышц, который играет ключевую роль для восполнения мышечного гликогена после тренировок.
Говоря максимально простым языком, так как во время тренировок наше тело активно расходует энергию из гликогена мышц (запасаемую в мышцах глюкозу), после окончания тренировочной сессии мышцы нуждаются в восполнении запасов гликогена. После тренировок чувствительность к инсулину повышается, ведь активная работа мышц исчерпывает запасы энергии (глюкозы), благодаря чему двери мышечных клеток открыты нараспашку. Клетки сами стоят у двери и ждут инсулин с глюкозой, как долгожданных и очень важных гостей.
Что ж, неудивительно, почему ученые из Университета Питсбурга отмечают, что тренировки снижают резистентность к инсулину и являются первой линией обороны в профилактике и лечении сахарного диабета 2 типа.
Аэробные тренировки
Аэробные тренировки могут резко увеличить чувствительность к инсулину за счет усиленного поглощения глюкозы клетками. Одна кардиотренировка длительностью 25-60 минут (60-95% от VO2 max, что соответствует уровню интенсивности от умеренного до высокого и очень высокого) способна повысить чувствительность к инсулину на 3-5 последующих дней. Улучшения также могут наблюдаться после 1 недели аэробных тренировок, в ходе которой проводится 2 кардиосессии по 25 минут ходьбы на уровне 70% (высокая интенсивность) от VO2 max.
В долгосрочной перспективе регулярные аэробные тренировки способны сохранить положительную динамику повышения чувствительности к инсулину. При этом отмечается, что с отказом от тренировок или резким переходом к сидячему образу жизни чувствительность к инсулину очень быстро снижается.
Силовые тренировки
Занимающиеся силовыми тренировками имеют возможность повысить чувствительность к инсулину, а также увеличить мышечную массу. Мышцам необходимо регулярно давать силовую нагрузку, так как они используют глюкозу не только во время сокращений, но и поглощают ее с целью синтеза гликогена после окончания тренировок.
В 2010 году в The Journal of Strength & Conditioning Research было представлено исследование, в котором приняло участие 17 человек с нарушением толерантности к глюкозе. Целью исследования было оценить воздействие разных тренировочных протоколов на 24-часовую посттренировочную чувствительность к инсулину. Участники выполнили 4 силовых тренировки с умеренной (65% от 1ПМ) или высокой (85% от 1ПМ) интенсивностью, при этом выполняя либо по 1, либо по 4 подхода в упражнениях. Между каждой тренировкой проходило 3 дня.
В периоды отдыха от тренировок ученые анализировали изменения двух показателей: чувствительности к инсулину и уровня глюкозы натощак. В результате независимо от тренировочного протокола чувствительность к инсулину повышалась, а уровень глюкозы натощак снижался у всех участников.
При этом было установлено, что по сравнению с использованием 1 подхода, тренировки с несколькими подходами более значительно снижали уровень глюкозы натощак на протяжении 24 часов после тренировки. Ученые отметили, что высокоинтенсивные тренировки (85% от 1ПМ) с несколькими подходами имели наиболее сильный эффект как на снижение уровня глюкозы натощак, так и на повышение чувствительности к инсулину.
В заключении специалисты указали: «…Силовые тренировки являются эффективным методом повышения чувствительности к инсулину и регулирования уровня сахара в крови для лиц с нарушением толерантности к глюкозе. Результаты исследования также указывают на то, что между интенсивностью, объемом тренировок и чувствительностью к инсулину, а также уровнем глюкозы натощак существует взаимозависимость (чем интенсивнее и объемнее тренировки, тем выше чувствительность к инсулину)».
По словам Шэри Колберг, любой вид физической активности обладает потенциалом заставить инсулин работать эффективнее, при этом комбинация аэробных и силовых тренировок обеспечивает наиболее выраженный эффект.
Практические рекомендации
Для достижения максимального терапевтического эффекта людям с инсулинорезистентностью и нарушением толерантности к глюкозе (преддиабетикам) необходимо сочетать аэробные и силовые тренировки, при этом во время силовых сессий тренироваться с умеренной и высокой интенсивностью (8-12 и 6-8 повторений в подходе), выполняя по несколько подходов в упражнениях. Тренируйтесь регулярно, ведь чувствительность к инсулину снижается уже после нескольких дней без тренировок.
Специалисты из Examine.com отмечают, что чем чаще мышцы работают, тем выше периферическая чувствительность к инсулину.
Важно подчеркнуть – эффект от регулярных тренировок настолько выражен, что чувствительность к инсулину может повышаться независимо от того, избавляется ли человек от лишних килограммов или нет. Однако это не означает, что лицам с лишним весом не нужно избавляться от жира – по словам ученых из Ассоциации диабета Канады, у людей с лишним весом потеря даже 5-10% от общей массы тела позволит укрепить здоровье и будет иметь большое значение в борьбе с инсулинорезистентностью.
Коррекция питания
Одним из главных инструментов борьбы с инсулинорезистентности является похудение, поэтому если у вас есть лишний вес или ожирение – необходимо от него избавиться. Этого можно достичь лишь в том случае, если придерживаться плана питания с дефицитом калорий.
Существует ли диета, которая помогает бороться с инсулинорезистентностью максимально эффективно? Руководствуясь здоровой логикой, многие читатели могут предположить, что лучшей диетой, которая помогает снизить резистентность к инсулину, является диета с низким количеством углеводов и упором на продукты с низким гликемическим индексом. Однако наука ещё не пришла к окончательному выводу по поводу того, является ли такая диета наиболее эффективной для борьбы с инсулинорезистентностью.
Действительно, есть достаточно много исследований, которые свидетельствуют о том, что низкоуглеводная диета может быть наиболее подходящей для людей с инсулинорезистентностью. Однако большинство из этих исследований обладают слабой силой, так как были либо предварительными, либо слабо контролировались и длились очень недолго; кроме того, в большинстве этих исследований количество участников насчитывало менее двух десятков.
Что касается рандомизированных контролируемых исследований с более высоким количеством участников, то несколько таковых имеется, и эти исследования как раз не поддерживают идею однозначной эффективности “низкоуглеводок” с низким ГИ для борьбы с инсулинорезистентностью.
В 2009 году в журнале Diabetes Care было представлено рандомизированное контролируемое исследование длительностью 1 год, целью которого было сравнить действие низкоуглеводной и низкожировой диет на такие показатели, как гликемический контроль (A1C), вес, кровяное давление и уровень липидов. В эксперименте приняло участие 105 диабетиков (2 тип) с лишним весом, которые в зависимости от предписанной им диеты были разделены на 2 группы.
В результате в течение первых 3-х месяцев у обоих групп было отмечено самое значительное снижение показателей A1C, а также снижение веса. При этом на отметке в 1 год существенных изменений в показателях A1C у обоих групп отмечено не было. В заключении специалисты указали:
«Среди пациентов с диабетом 2 типа, которые на протяжении 1 года придерживались или низкоуглеводной, или низкожировой диет, были отмечены идентичные изменения показателей A1C».
Еще одно рандомизированное клиническое исследование с перекрестным дизайном было представлено в «The Journal of the American Medical Association» в 2014 году. Целью эксперимента было определить, влияет ли гликемический индекс и количество углеводов на такие факторы риска, как сердечно-сосудистые заболевания и сахарный диабет. Для эксперимента 163 участникам с избыточным весом было предоставлено 4 разновидности диет, при этом каждый из участников придерживался минимум 2 из 4 диет на протяжении 5 недель.
Сами диеты выглядели следующим образом: 1) Высокоуглеводная диета (на углеводы приходилось 58% от всей калорийности) с ГИ на уровне 65 единиц (высокий ГИ), 2) Высокоуглеводная диета с ГИ на уровне 40 единиц, 3) Низкоуглеводная диета (на углеводы приходилось 40% от калорийности) с высоким ГИ,
4) Низкоуглеводная диета с низким ГИ.
В результате по сравнению с высокоуглеводной диетой и высоким ГИ, высокоуглеводная диета с низким ГИ привела к снижению чувствительности к инсулину на целых 20%. Когда ученые сравнили низкоуглеводные диеты с разным ГИ, разницы в показателях чувствительности к инсулину не обнаружилось.
Сравнив результаты между самыми контрастными диетическими подходами – высокоуглеводной диетой с высоким ГИ и низкоуглеводной диетой с низким ГИ, ученые установили, что ни одна из них не повлияла на показатели чувствительности к инсулину.
Утверждения о том, что самой эффективной для борьбы с инсулинорезистентностью диетой является низкоуглеводная диета с низким ГИ – не имеют под собой доказательной базы.
Слово в защиту низкоуглеводной диеты
Мы не утверждаем, что низкоуглеводная диета является однозначно неэффективной для борьбы с инсулинорезистентностью, а лишь отмечаем, что ученым еще предстоит прийти к общему мнению по этому вопросу. Более того, в недавней статье о влиянии распределения БЖУ на похудение затрагивался вопрос о том, что именно диета со сравнительно низким количеством углеводов может быть наиболее эффективной для людей с инсулинорезистентностью, если они хотят похудеть.
Вывод – низкоуглеводная диета действительно может лучше подходить людям с инсулинорезистентностью, но не потому, что она лучше всего повышает чувствительность к инсулину, а потому, что помогает эффективнее худеть лицам с инсулинорезистентностью. Помните – для повышения чувствительности к инсулину подойдёт любая диета, которая позволит избавиться от лишних килограммов.
Курение, сон и чувствительность к инсулину
Курящие люди подвержены более высокому риску развития инсулинорезистентности по сравнению с некурящими. К такому выводу пришли ученые из многих университетов и медицинских центров по всему миру.
Совсем недавно в февральском номере журнала «Анналы кардиологии» французские ученые представили исследование, в котором изучали, способно ли курение повысить риск развития инсулинорезистентности. В эксперименте приняло участие 138 некурящих и 162 курящих участника. По итогам исследования было выявлено, что по сравнению с некурящими, у курящих наблюдались более высокие уровни глюкозы и инсулина натощак. В заключении было отмечено:
«Наши результаты показывают, что курящие люди имеют более высокие шансы развития инсулинорезистентности и гиперинсулинемии по сравнению с некурящими». В обзоре, посвященному инсулинорезистентности и преддиабету от ученых Национального института диабета, заболеваний пищеварительной системы и почек говорится о том, что проблемы со сном, особенно апноэ во сне (читайте подробнее, чем это опасно – в нашем интервью с сомнологом), могут повышать риск развития инсулинорезистентности и сахарного диабета 2 типа.
Также в 2010 году в журнале «Диабет» было представлено исследование ученых из Бостона, которые выявили, что недосып (5-часовой сон) на протяжении 1 недели может значительно понижать чувствительность к инсулину.
О нормах сна для разных возрастных групп вы можете узнать из статьи «Сон: необходимость, риски при недосыпе и избытке сна».
Выводы:
Инсулинорезистентность повышает шанс получить преддиабет, а в дальнейшем – и сахарный диабет 2 типа, который очень тесно связан с другими серьёзными нарушениями и заболеваниями.
Бросьте курить, не жертвуйте сном, пересмотрите образ питания, избавьтесь от лишнего веса и добавьте в свою жизнь регулярные тренировки. Только так вы сможете избавиться от инсулинорезистентности, предотвратить развитие преддиабета и в конечном итоге и самого диабета, а заодно и улучшить свой внешний облик.
Источники:
- Insulin Resistance and Prediabetes, The National Institute of Diabetes and Digestive and Kidney Diseases (NIDDK),
- ACSM’s Guidelines for Exercise Testing and Prescription, 9th ed., Preparticipation Health Screening,
- Holloszy J. O., Exercise-induced increase in muscle insulin sensitivity, J Appl Physiol (1985). 2005 Jul;99(1),
- Dubé J. J., Allison K. F. et al., Exercise dose and insulin sensitivity: relevance for diabetes prevention, Med Sci Sports Exerc. 2012 May;44(5):793-9,
- Black L. E., Swan P. D. et al., Effects of intensity and volume on insulin sensitivity during acute bouts of resistance training, J Strength Cond Res. 2010 Apr;24(4),
- Chiolero A., Faeh D. et al., Consequences of smoking for body weight, body fat distribution, and insulin resistance, Am J Clin Nutr. 2008 Apr;87(4),
- Haj Mouhamed D., Ezzaher A. et al., Effect of cigarette smoking on insulin resistance risk, Ann Cardiol Angeiol (Paris). 2016 Feb;65(1),
- Buxton O. M., Pavlova M. et al., Sleep restriction for 1 week reduces insulin sensitivity in healthy men, Diabetes. 2010 Sep;59(9),
- Davis N. J., Tomuta N. et al., Comparative study of the effects of a 1-year dietary intervention of a low-carbohydrate diet versus a low-fat diet on weight and glycemic control in type 2 diabetes, Diabetes Care. 2009 Jul;32(7),
- F. M. Sacks, V. J. Carey et al., Effects of High vs Low Glycemic Index of Dietary Carbohydrate on Cardiovascular Disease Risk Factors and Insulin Sensitivity, The OmniCarb Randomized Clinical Trial, JAMA. 2014;312(23),
- Insulin Resistance, MedicineNet,
- Insulin Sensitivity, Examine,
- Insulin resistance and pre-diabetes, WebMD,
- How do I increase insulin sensitivity, Examine,
- Insulin Resistance, Diabetes.co.uk,
- What Is Insulin Resistance, Healthline,
- What Is Insulin Resistance, WebMD,
- Insulin Resistance, The Dietitians Association of Australia (DAA),
- Diabetes Symptoms, American Diabetes Association,
- Type 2 diabetes, NHS,
- ACE Position Statement, The American Association of Clinical Endocrinologists,
- What Is Prediabetes, Academy of Nutrition and Dietetics,
- Exercise and Type 2 Diabetes, The American College of Sports Medicine and the American Diabetes Association: joint position statement, Diabetes Care. 2010 Dec; 33(12),
- Pre-diabetes, Diabetes Australia,
- Type 1 Diabetes, American Diabetes Association,
- Diabetes Basics, Type 2, American Diabetes Association,
- Glucose Intolerance, Diabetes.co.uk,
- Diagnosing Diabetes and Learning About Prediabetes, American Diabetes Association,
- Type 1 Diabetes, WebMD,
- Type 1, 2 Diabetes, Diabetes Australia,
- Type 1, 2 diabetes, U.S. National Library of Medicine,
- Diabetes, World Health Organization (WHO),
- Diabetes Meal Plans and a Healthy Diet, American Diabetes Association,
- Increasing Insulin Sensitivity, Diabetes Self-Management,
- Living with Prediabetes, The Canadian Diabetes Association,
- Description of the DASH Eating Plan, The National Heart, Lung, and Blood Institute (NHLBI),
- Aerobic Conditioning, Prescription Dependencies, ExRx.net,
- Life’s Simple 7, Reduce Blood Sugar, American Heart Association (AHA).
Читайте также на Зожнике:
Натуральные методы борьбы с сахарным диабетом 2 типа
Натуральные методы: как снизить уровень холестерина без лекарств
Могут ли излишние кардио-тренировки причинить вред сердцу?
Почему гликемический индекс пищи не важен
Почему можно есть на ночь
Александр Максименко Понедельник, 21.03.2016
zozhnik.ru