Лечение суставов - артроз, артрит, остеохондроз и многое другое
Что такое сердечная недостаточность и как ее лечить
Сердечная недостаточность симптомы лечение таблетки
Сердечная недостаточность — состояние, связанное с тем, что сердце не справляется со своими функциями насоса, обеспечивающего нормальное кровообращение. При сердечной недостаточности сердце не в состоянии эффективно перекачивать кровь, в связи с чем происходит нарушение циркуляции кислорода и питательных веществ в организме, что приводит к застою крови. Проявляется как результат ишемической болезни сердца, пороков сердца, артериальной гипертензии, заболеваний легких, миокардита, ревматизма.
Сердечная недостаточность – это неспособность сердца в полной мере выполнять свою насосную (сократительную) функцию, а также обеспечивать организм необходимым количеством кислорода, содержащегося в крови. Сердечная недостаточность не является самостоятельным заболеванием. Как правило, она — осложнение или результат различных заболеваний и состояний. В США сердечной недостаточностью страдает около 1% населения (2,5 миллиона человек). Заболеваемость сердечной недостаточностью увеличивается с возрастом. В тех же США ею страдают 10% населения старше 75 лет.
Классификация сердечной недостаточности
По скорости развития выделяют две формы:
- Острая сердечная недостаточность – развивается очень быстро (от нескольких минут до нескольких часов). Проявляется в виде отека легких, сердечной астмы и кардиогенного шока. Основными причинами острой сердечной недостаточности являются инфаркт миокарда, разрыв стенок левого желудочка, острая недостаточность аортального и митрального клапанов;
- Хроническая сердечная недостаточность – формирование патологии идет постепенно и развивается в течении недель, месяцев или даже лет). Причинами хронической сердечной недостаточности могут служить такие заболевания, как пороки сердца, артериальная гипертензия, хроническая дыхательная недостаточность, продолжительная анемия. На сегодняшний день существует две классификации хронической сердечной недостаточности. Первая классификация была предложена еще в 1935 году. По этой классификации хроническая сердечная недостаточность делится на три стадии. Первая стадия характеризуется практически бессимптомным течением, а пациенты с третьей стадией будут иметь тяжелые нарушения в работе сердечно-сосудистой системы. Наибольшую популярность сегодня приобрела классификация, предложенная американскими врачами кардиологами.
Выделяют четыре класса:
- 1 класс. У больного появляется одышка при подъеме по лестнице на уровень третьего этажа и выше. Физическая активность человека остается в норме;
- 2 класс. Одышка проявляется при подъеме на первые этаж и при быстрой ходьбе. Наблюдается небольшое снижение физической активности. При обычно нагрузке начинают появляться симптомы сердечной недостаточности;
- 3 класс. Проявление сердечной недостаточности видно наблюдается при малых нагрузках и даже при ходьбе. В спокойном состоянии симптомы сердечной недостаточности пропадают;
- 4 класс. Симптомы сердечной недостаточности выявляются в покое, а небольшое увеличение нагрузки ведет к серьезным нарушениям работы сердечно-сосудистой системы.
Хроническая сердечная недостаточность является на сегодняшний день одним из самых частых осложнений, связанных с проблемами в работе сердечно-сосудистой системы.
По локализации поражения различают три типа:
- Левожелудочковая сердечная недостаточность – возникает в результате перегрузки левого желудочка или из-за снижения сократительной функции миокарда. Причиной перегрузки может служить, например, сужение аорты. Снижение сократительной функции возникает, например, в результате инфаркта миокарда, который приводит к снижению количества крови, выбрасываемого в большой круг кровообращения и застою крови в малом круге;
- Правожелудочковая сердечная недостаточность. При данном типе наблюдаются противоположные процессы – застой крови в большом круге кровообращения и уменьшение количества подаваемой крови в малый круг кровообращения. Правожелудочковая сердечная недостаточность возникает в результате перегрузки правого желудочка, которая может возникнуть, например, при легочной гипертензии. Дистрофическая форма правожелудочковой сердечной недостаточности является конечной стадией заболевания. У больного наблюдаются отеки, истощение организма – кахексия, изменения кожи (становиться дряблой, утончается и появляется блеск);
- Смешанная сердечная недостаточность – возникает, в том случае, когда наблюдается перегрузка как правого, так и левого желудочков.
По происхождению сердечной недостаточности выделяют следующие формы:
- Миокардиальная сердечная недостаточность. Данная форма сердечной недостаточности появляется в результате непосредственного поражения стенок сердца. Данная форма связана с нарушением энергетического обмена сердечной мышцы. Миокардиальная сердечная недостаточность приводит к нарушению, как систолы (сокращения), так и диастолы (расслабления) сердца;
- Перегрузочная сердечная недостаточность – возникает в результате чрезмерной нагрузки на сердце. Данная форма может развиться при пороках сердца и таких заболеваниях, которые связаны с нарушением нормального тока крови;
- Комбинированная сердечная недостаточность – объединяет как повреждение миокарда, так и повышенную нагрузку на сердце.
Причины сердечной недостаточности
К сердечной недостаточности могут привести любые заболевания сердца. Поврежденные ткани становятся более жёсткими и уплотненными, и сердце уже не справляется в полной мере с функцией по перекачиванию крови.
Распространенные причины возникновения сердечной недостаточности:
- Ишемическая болезнь сердца, сужение мелких кровеносных сосудов, которые снабжают кровью и кислородом сердечную мышцу;
- Высокое кровяное давление, которое не контролируется;
- Врожденные пороки сердца;
- Сердечный приступ;
- Поражение клапанов сердца;
- Инфекции, ослабляющие сердечную мышцу;
- Аритмии;
- Амилоидоз;
- Эмфизема;
- Гиперфункция щитовидной железы;
- Саркоидоз;
- Тяжелая анемия;
- Высокое содержание железа в организме;
- Заболевания щитовидной железы;
- Кардиомиопатия (поражение сердечной мышцы, вызванное инфекцией, такими заболеваниями, как ревматоидный артрит или волчанка, а также злоупотреблением алкоголя или наркотиками);
- Миокардит (воспаление сердца, вызванное вирусной инфекцией).
Симптомы сердечной недостаточности
Сердечная недостаточность может проявляться разными симптомами в зависимости от того, какой отдел сердца больше поражен. Могут возникать одышка, аритмии, головокружение, потемнение в глазах, обмороки, набухание шейных вен, бледность кожи, отеки ног и боли в ногах, увеличение печени, асцит (свободная жидкость в брюшной полости). Больной не переносит даже небольшую физическую нагрузку. На поздних стадиях жалобы возникают не только при нагрузке, но и в покое, трудоспособность утрачивается полностью. Из-за недостаточного кровоснабжения страдают в той или иной степени все органы и системы организма.
Симптомы сердечной недостаточности зависят от того, какая сторона сердца, правая, левая или обе, функционирует неэффективно. Если плохо работает правая сторона сердца, кровь переполняет периферические вены и в результате просачивается в ткани ног и брюшной полости, включая печень. Это вызывает отеки и увеличение печени. Если поражена левая сторона, то кровь переполняет сосуды малого круга кровообращения и сердца и частично переходит в легкие. Учащенное дыхание, кашель, частый сердечный ритм, голубоватый или бледный цвет кожи характерны для этого случая сердечной недостаточности. Симптомы могут быть различной степени тяжести, возможен смертельный исход.
Жалобы больных при сердечной недостаточности
Отеки являются одним из первых симптомов правожелудочковой сердечной недостаточности. Вначале больных беспокоят незначительные отеки, обычно затрагивающие стопы и голени. 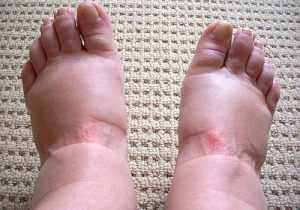 Отеки равномерно поражают обе ноги. Отеки возникают ближе к вечеру и проходят к утру. С развитием недостаточности отеки становятся плотными и полностью к утру уже не проходят. Больные отмечают, что обычная обувь им уже не подходит, нередко они себя комфортно чувствуют только в домашних тапках. При дальнейшем распространении отеков в направлении головы увеличиваются в диаметре голени и бедра.
Отеки равномерно поражают обе ноги. Отеки возникают ближе к вечеру и проходят к утру. С развитием недостаточности отеки становятся плотными и полностью к утру уже не проходят. Больные отмечают, что обычная обувь им уже не подходит, нередко они себя комфортно чувствуют только в домашних тапках. При дальнейшем распространении отеков в направлении головы увеличиваются в диаметре голени и бедра.
Затем жидкость накапливается в брюшной полости (асцит). При развитии анасарки больной обычно сидит, так как в положении лежа отмечается резкая нехватка воздуха. Развивается гепатомегалия – увеличение печени в размерах за счет переполнения ее венозной сети жидкой частью крови. Больные с увеличенной в размерах печенью нередко отмечают дискомфорт (неприятные ощущения, тяжесть) и боли в правом подреберье. При гепатомегалии в крови накапливается пигмент билирубин, который может окрашивать склеры («белки» глаз) в желтоватый цвет. Иногда подобная желтушность пугает больного, являясь поводом обращения к врачу.
Быстрая утомляемость является признаком, характерным как для право-, так и для левожелудочковой недостаточности. Поначалу больные отмечают нехватку сил при выполнении ранее хорошо переносимой физической нагрузки. Со временем продолжительность периодов физической активности уменьшается, а пауз для отдыха – увеличивается.
Одышка является основным и нередко первым симптомом хронической левожелудочковой недостаточности. Во время одышки больные дышат чаще, чем обычно, как бы пытаясь наполнить свои легкие максимальным объемом кислорода. Поначалу больные отмечают одышку лишь при выполнении интенсивной физической нагрузки (бег, быстрый подъем по лестнице и т.д.). Затем, по мере прогрессирования сердечной недостаточности, больные могут отмечать одышку при обычном разговоре, а иногда – и в состоянии полного покоя. Как ни парадоксально это звучит, сами больные не всегда осознают наличие у себя одышки — ее замечают окружающие их люди.
Приступообразный кашель, возникающий преимущественно после выполнения интенсивной нагрузки, больными нередко воспринимается как проявление хронических заболеваний легких, например, бронхита. Поэтому при опросе врача больные, особенно курильщики, не всегда жалуются на кашель, считая, что он не имеет отношения к заболеванию сердца. Учащенное сердцебиение (синусовая тахикардия) воспринимается больными как ощущение «трепыхания» в грудной клетке, которое возникает при какой-либо двигательной активности и исчезает через некоторое время по ее завершению. Нередко больные привыкают к учащенному сердцебиению, не фиксируя на нем своего внимания.
Лечение сердечной недостаточности
Самыми распространенными при назначении медикаментозного лечения, являются ингибиторы АПФ. Действуют они следующим образом. Расширяют периферические сосуды и послабляют действие симпатоадреналовой системы, что приводит к улучшению обменных процессов в клетках и уменьшению растяжения миокарда.
Гликозиды. При постоянном приеме этих препаратов нормализуется содержание кальция и калия в тканях сердца, это провоцирует возбудимость миоцитов, что способствует облегчению сократительных действий органа. Принимать их следует строго назначенной дозировке, поскольку даже незначительное ее повышение может стать следствием нежелательных последствий.
При нарушении работы правого желудочка назначаются диуретики. Говоря доступным языком – мочегонные средства. Они способствуют избавлению от скопившейся лишней жидкости и солей. Благодаря этому отеки стают меньше. В комплексе с этими таблетками назначают курс препаратов содержащих калий, поскольку диуретики вместе с излишками соли вымывают соли калия из организма.
Также используются блокаторы рецепторов. При их приеме клетки теряют чувствительность к гормону ангиотензина II, это обеспечивает выравниванию внутрисосудистого давления, минимизирует риск гипертрофии миокарда, снижает образование вазопрессина и альдостерона.
В случаях когда медикаментозные препараты, таблетки, инъекции справится с недугом не в состоянии лечащий врач-кардиолог советует прибегнуть к трансплантации всего органа или пораженного клапана.
Таблетки от сердечной недостаточности
Проведя анализ самых распространенных в лечении сердечной недостаточности таблеток, хотим предоставить небольшой список-рейтинг топовых препаратов, а именно таблеток для внутреннего применения. Поскольку единой таблетки от сердечной недостаточности, которая будет способна справиться со всеми проявлениями патологии еще не придумали, рассмотрим таблетки по видам действия.
1. Ингибиторы АПФ. К самым «востребованным» таблеткам этого вида следует отнести:
- «Каптоприл» – показан для лечения симптомов хронического проявления недуга, а также артериальной гипертензии. Выпускается в таблетках дозировкой 25 мг и 50 мг действующего вещества;
- «Трандолаприл» – препарат считается сильнее и применяется как профилактическое средство после инфаркта миокарда. Назначается при эссенциальной артериальной гипертензии. Выпускается в капсулах с 2 мг действующего вещества.
2.Сердечные гликозиды. В эту группу входят:
- «Дигитоксин» – является чистым гликозидом, который получают из трав наперстянки. Назначается при хронической форме, которая влечет за собой нарушение кровотока второй и третьей степени. Также выписывается при аритмии в основном мерцательной, клапанных пороках. Выписывается гипертоникам. Выпускается в виде таблеток и свечей (ректально);
- «Метилдигоксин» – так же как и выше приведенный препарат выписывается при хронической форме заболевания. Показан в случаях перегрузки миокарда, тахисистолической мерцательной аритмии, артериальной гипертензии, кардиосклерозе, трепетания сердца. Форм выпуска лекарства довольно много, таблетки, капли и раствор для инъекций.
3. Мочегонные таблетки. Их довольно большое количество. Поэтому выделить группу, которая подходит непосредственно для лечения сердечной недостаточности довольно сложно. Каждый врач-кардиолог отдает предпочтение таблеткам, по его мнению, оказывающим наибольшее мочегонное действие.
4. Таблетки бета-адреноблокаторы. На сегодняшний день их довольно много, но хотелось бы отметить следующие:
- «Карведилол» – принимается в составе комбинированного лечения хронической формы заболевания, артериальной гипертензии, стабильной стенокардии. Выпускается в таблетках 12,5 мг и 25 мг;
- «Бисопролол» – бета1-адреноблокатор выписывают при гипертензии и ишемической болезни сердца (как профилактика стенокардии). В аптеке имеются таблетки, в состав которых входит по 5 мг и по 10 мг действующего вещества;
- «Метопролол» — имеет довольно большой спектр показаний для применения это и артериальная гипертензия (гиперкинетический тип, тахикардия), и ишемическая болезнь (приступы стенокардии, инфаркты миокарда), сбои ритма сердцебиения, гипертиреоз, профилактика мигрени. Выпускают таблетки в форме 100 мг и 50 мг действующего вещества;
- «Дигоксин» – является самым сильным препаратом из приведенной группы, назначается при наличии клинических проявлений хронической формы сердечной недостаточности, а также при тахисистолической форме мерцания.
Рецепты народной медицины для лечения сердечной недостаточности
-
Корень любистка, настоянный на спирте, действует как прекрасное мочегонное средство, тонизирует, бодрит, стимулирует сердечную деятельность. 100 г измельченного корня настоять в 300 г 60–70%-ного спирта в течение 2 недель. Пить по 1 столовой ложке 3 раза в день до еды.
- Периодическое жевание лимонной корки, богатой эфирными маслами, улучшит работу сердца.
- 7–9 г травы почечного чая, или ортосифона, заливают стаканом кипятка, нагревают на водяной бане, охлаждают, процеживают, отжимают гущу и доводят объем до 200 мл. Отвар пьют в теплом виде по 1/3–1/2 стакана 2–3 раза в день как мочегонное при отеках, возникших на почве сердечно-сосудистой недостаточности.
- При слабом сердце, его замираниях эффективным средством для укрепления служит мята перечная. Чайную ложку сухих мятных листьев залейте стаканом крутого кипятка, укутайте и дайте настояться 20 минут. Затем процедите. Пейте отвар мелкими глотками утром за 30–40 минут до завтрака. Его необходимо пить ежедневно, не пропуская ни одного дня, в течение 1-2 лет.
- Залейте 15 г сухой травы тысячелистника стаканом воды и кипятите 15 минут, затем настаивайте в течение часа. Принимайте по 1 столовой ложке настоя 3 раза в день.
- 30 г сухих стручков фасоли залейте 300 мл воды и кипятите 15 минут. Дайте отвару настояться 45 минут и пейте по 35 мл 3 раза в день до еды.
- Настой вахты трехлистной. 2 чайные ложки сухой травы залить 200 мл кипятка, настаивать 20 минут. Пить по 50 мл 2–3 раза за 20 минут до еды.
- Отвар земляники лесной. 20 г сухих плодов и листьев на 200 мл воды, кипятить 10 минут, настаивать 2 часа. Принимать по 1 столовой ложке 3 раза в день.
- Отвар татарника колючего. 1 столовая ложка сухих цветков и листьев на 200 мл воды, кипятить 15 минут, принимать по 100 мл 3–4 раза в день.
- Настой фиалки трехцветной. 20 г сухой травы залить 200 мл кипятка, настаивать 1–2 часа, принимать по 100 мл 2 раза в день.
- Кардамон, употребляемый в малых дозах как добавка к чаю и овощам, стимулирует работу сердца, улучшает дыхание, возбуждает аппетит, утоляет боль и выводит газы. Использовался в древней индийской медицине.
- Для устранения различных отеков на ногах и лице надо хорошо промыть корни и зелень петрушки и пропустить через мясорубку. Стакан полученной массы выложить в стеклянную или эмалированную посуду, залить 2 стаканами крутого кипятка и настоять в теплом месте в течение 8–9 часов. Затем настой процедить, остатки зелени отжать. Добавить к настою петрушки сок 1 лимона (среднего размера). Пить по 1/3 стакана в течение 2 дней подряд, после 3-дневного перерыва возобновить прием еще на 2 дня.
- Обязательно нужно растирать отекшие ноги. Очень полезно это делать утром и вечером. Приготовьте отвар чеснока (1 столовую ложку кашицы чеснока варите 5 минут, залив 2 стаканами воды). Охладите, процедите и растирайте ноги чесночной смесью.
- 2 чайные ложки измельченных листьев березы заливают стаканом кипятка, настаивают 30 минут, фильтруют, добавляют на кончике ножа питьевую соду. Дозу пьют 3-4 раза в день через каждые 3-4 часа для уменьшения одышки, вызванной сердечной недостаточностью.
- Чайную ложку корней валерианы лекарственной залить 1 стаканом кипятка, настоять в закрытой посуде в течение 2 часов и процедить. Принимать по 1 столовой ложке 3–4 раза вдень. Применяется для улучшения сердечно-сосудистой деятельности.
- Применяйте как успокаивающее и болеутоляющее средство следующий настой: 1 столовую ложку листьев мяты перечной залейте стаканом кипятка и настаивайте 2 часа. Принимайте по 1 столовой ложке 3-4 раза в день.
- Стакан плодов калины залить 1 л горячей воды, кипятить 8– 10 минут, процедить, добавить 3 столовые ложки меда. Пить по 1/2 стакана 3-4 раза в день. Дает хороший эффект при заболеваниях сердца, гипертонии.
- Чайную ложку цветков ландыша майского залить 1 стаканом кипятка, настаивать 30 минут. Принимать по 1 столовой ложке 2–3 раза в день. Ландыш майский применяют в виде настоев и отваров при острой и хронической сердечной недостаточности, кардиосклерозе, для усиления сердечных сокращений.
- 4 столовые ложки травы пустырника (цветущие верхушки растений длиной до 40 см, толщиной не более 4 мм) залить 1 стаканом горячей воды, закрыть крышкой и нагревать на водяной бане при частом помешивании 15 минут, охладить в течение 45 минут при комнатной температуре, процедить, оставшееся сырье отжать. Полученный настой долить кипяченой водой до 1 стакана. Принимать по 1/3 стакана 2 раза в день за 1 час до еды. Настой хранить в прохладном месте не более 2 суток.
- Цветки боярышника кроваво-красного (1 часть), листья мяты перечной (3 части), плоды фенхеля обыкновенного (2 части), корневище с корнями валерианы (4 части) залить стаканом кипятка (на столовую ложку смеси) в термосе, выдержать ночь и процедить. Выпить в течение дня в 3–5 приемов при сердечной недостаточности.
- Корни валерианы лекарственной (1 часть), плоды аниса (2 части), трава тысячелистника (1 часть), листья мелиссы лекарственной (1 часть) залить 1 стаканом кипятка (на столовую ложку смеси), настоять 30 минут и процедить. Принимать в течение дня в 2-3 приема при сердцебиении, сердечной слабости, болях в области сердца.
- 2 чайные ложки травы шандры обыкновенной залить стаканом холодной кипяченой воды, настоять 4 часа и процедить. Принимать по 1/3 стакана 3 раза в день до еды для регуляции сердечной деятельности.
-
10 г сухой измельченной травы горицвета весеннего залить стаканом кипятка и настоять 1 час. Принимать по столовой ложке 3– 5 раз вдень при сердечной недостаточности. Детям давать по 1/2– 1 чайной или десертной ложке 3–5 раз в день.
Диета при сердечной недостаточности
Правильное питание поможет пациентам улучшить качество жизни. Вот основные советы:
- Ограничьте потребление соли, которая вызывает задержку воды в организме и усугубляет такие симптомы, как отеки ног, одышки, учащенное сердцебиение. Поэтому вы должны не только перестать солить блюда, но и отказаться от продуктов, содержащих значительные количества соли — консервов, сосисок, чипсов, соленых орешков и пр. Приправляйте блюда лимонным соком, базиликом, тмином;
- Ограничьте потребление жидкости до 2 литров в день — это поможет уменьшить отеки ног и случаи одышки;
- Ешьте 4-5 раз в день небольшими порциями, чтобы не переполнять желудок, избежать тошноты, одышки или метеоризма;
- Избегайте продуктов животного происхождения , которые нежелательны в профилактике и лечении сердечно-сосудистых заболеваний (особенно с повышенным уровнем холестерина);
- Наполните свою диету калием. Выбирайте продукты, богатые этим элементом (томатная паста, сушеные абрикосы, инжир, финики, картофель, морская рыба, соя);
- Ешьте много овощей и фруктов.
Что касается физической активности, то она должна обязательно присутствовать в повседневной жизни пациента. Однако, сила разрешаемых нагрузок зависит от степени запущенности заболевания. То же самое касается и сексуальной активности человека.
yalechus.ru
Сердечная недостаточность
Сердечная недостаточность – острое или хроническое состояние, вызванное ослаблением сократительной способности миокарда и застойными явлениями в малом или большом круге кровообращения. Проявляется одышкой в покое или при незначительной нагрузке, утомляемостью, отеками, цианозом (синюшностью) ногтей и носогубного треугольника. Острая сердечная недостаточность опасна развитием отека легких и кардиогенного шока, хроническая сердечная недостаточность ведет к развитию гипоксии органов. Сердечная недостаточность – одна из самых частых причин смерти человека.
Снижение сократительной (насосной) функции сердца при сердечной недостаточности ведет к развитию дисбаланса между гемодинамическими потребностями организма и возможностью сердца в их осуществлении. Этот дисбаланс проявляется превышением венозного притока к сердцу и сопротивления, которое необходимо преодолеть миокарду для изгнания крови в сосудистое русло, над способностью сердца переместить кровь в систему артерий.
Не являясь самостоятельным заболеванием, сердечная недостаточность развивается как осложнение различных патологий сосудов и сердца: клапанных пороков сердца, ишемической болезни, кардиомиопатии, артериальной гипертензии и др.
При некоторых заболеваниях (например, артериальной гипертонии) нарастание явлений сердечной недостаточности происходит постепенно, годами, тогда как при других (остром инфаркте миокарда), сопровождающихся гибелью части функциональных клеток, это время сокращается до дней и часов. При резком прогрессировании сердечной недостаточности (в течение минут, часов, дней), говорят о ее острой форме. В остальных случаях сердечную недостаточность рассматривают как хроническую.
Хронической сердечной недостаточностью страдают от 0,5 до 2% населения, а после 75 лет ее распространенность составляет около 10%. Значимость проблемы заболеваемости сердечной недостаточностью определяется неуклонным увеличением числа страдающих ею пациентов, высоким показателем смертности и инвалидности больных.
Сердечная недостаточность
Среди наиболее частых причин сердечной недостаточности, встречающихся у 60-70% пациентов, называют инфаркт миокарда и ИБС. За ними следуют ревматические пороки сердца (14%) и дилатационная кардиомиопатия (11%). В возрастной группе старше 60 лет, кроме ИБС, сердечную недостаточность вызывает также гипертоническая болезнь (4%). У пожилых пациентов частой причиной сердечной недостаточности служит сахарный диабет 2-го типа и его сочетание с артериальной гипертонией.
Факторы риска
Факторы, провоцирующие развитие сердечной недостаточности, вызывают ее проявление при снижении компенсаторных механизмов сердца. В отличие от причин, факторы риска потенциально обратимы, и их уменьшение или устранение может задержать усугубление сердечной недостаточности и даже спасти жизнь пациента.
В их число входят:
- перенапряжение физических и психоэмоциональных возможностей
- аритмии, ТЭЛА, гипертензивные кризы, прогрессирование ИБС;
- пневмонии, ОРВИ, анемии, почечная недостаточность, гипертиреоз
- прием кардиотоксических препаратов, лекарств, способствующих задержке жидкости (НПВП, эстрогенов, кортикостероидов), повышающих АД (изадрина, эфедрина, адреналина)
- выраженное и быстро прогрессирующее увеличение массы тела, алкоголизм
- резкое увеличение ОЦК при массивной инфузионной терапии
- миокардиты, ревматизм, инфекционный эндокардит
- несоблюдение рекомендаций по лечению хронической сердечной недостаточности.
Развитие острой сердечной недостаточности часто наблюдается на фоне инфаркта миокарда, острого миокардита, тяжелых аритмий (фибрилляции желудочков, пароксизмальной тахикардии и др.). При этом происходит резкое падение минутного выброса и поступления крови в артериальную систему. Острая сердечная недостаточность клинически сходна с острой сосудистой недостаточностью и иногда обозначается как острый сердечный коллапс.
При хронической сердечной недостаточности изменения, развивающиеся в сердце, длительное время компенсируются его интенсивной работой и приспособительными механизмами сосудистой системы: возрастанием силы сокращений сердца, учащением ритма, снижением давления в диастолу за счет расширения капилляров и артериол, облегчающего опорожнение сердца во время систолы, повышением перфузии тканей.
Дальнейшее нарастание явлений сердечной недостаточности характеризуется уменьшением объема сердечного выброса, увеличением остаточного количества крови в желудочках, их переполнением во время диастолы и перерастяжением мышечных волокон миокарда. Постоянное перенапряжение миокарда, старающегося вытолкнуть кровь в сосудистое русло и поддержать кровообращение, вызывает его компенсаторную гипертрофию. Однако в определенный момент наступает стадия декомпенсации, обусловленная ослаблением миокарда, развитием в нем процессов дистрофии и склерозирования. Миокард сам начинает испытывать недостаток кровоснабжения и энергообеспечения.
В этой стадии в патологический процесс включаются нейрогуморальные механизмы. Активация механизмов симпатико-адреналовой системы вызывает сужение сосудов на периферии, способствующее поддержанию стабильного АД в русле большого круга кровообращения при уменьшении объема сердечного выброса. Развивающаяся при этом почечная вазоконстрикция приводит к ишемии почек, способствующей внутритканевой задержке жидкости.
Повышение секреции гипофизом антидиуретического гормона увеличивает процессы реабсорбции воды, что влечет за собой возрастание объема циркулирующей крови, повышение капиллярного и венозного давления, усиленную транссудацию жидкости в ткани.
Т. о., выраженная сердечная недостаточность приводит к грубым гемодинамическим нарушениям в организме:
Расстройство газового обмена
При замедлении кровотока возрастает поглощение тканями кислорода из капилляров с 30% в норме до 60-70%. Увеличивается артериовенозная разница насыщения крови кислородом, что приводит к развитию ацидоза. Накопление недоокисленных метаболитов в крови и усиление работы дыхательной мускулатуры вызывают активизацию основного обмена.
Возникает замкнутый круг: организм испытывает повышенную потребность в кислороде, а система кровообращения неспособна ее удовлетворить. Развитие, так называемой, кислородной задолженности ведет к появлению цианоза и одышки. Цианоз при сердечной недостаточности может быть центральным (при застое в малом круге кровообращения и нарушении оксигенации крови) и периферическим (при замедлении кровотока и повышенной утилизации кислорода в тканях). Так как недостаточность кровообращения более выражена на периферии, у пациентов с сердечной недостаточностью наблюдается акроцианоз: синюшность конечностей, ушей, кончика носа.
Отеки
Отеки развиваются в результате ряда факторов: внутритканевой задержки жидкости при повышении капиллярного давления и замедлении кровотока; задержки воды и натрия при нарушении водно-солевого обмена; нарушения онкотического давления плазмы крови при расстройстве белкового обмена; уменьшения инактивации альдостерона и антидиуретического гормона при снижении функции печени.
Отеки при сердечной недостаточности сначала скрытые, выражаются быстрым увеличением массы тела и уменьшением количества мочи. Появление видимых отеков начинается с нижних конечностей, если пациент ходит, или с крестца, если больной лежит. В дальнейшем развивается полостная водянка: асцит (брюшной полости), гидроторакс (полости плевры), гидроперикард (перикардиальной полости).
застойным изменениям в органах
Застойные явления в легких связаны с нарушением гемодинамики малого круга кровообращения. Характеризуются ригидностью легких, уменьшением дыхательной экскурсии грудной клетки, ограниченной подвижностью легочных краев. Проявляется застойным бронхитом, кардиогенным пневмосклерозом, кровохараканьем. Застойные явления большого круга кровообращения вызывают гепатомегалию, проявляющуюся тяжестью и болью в правом подреберье, а затем и сердечный фиброз печени с развитием в ней соединительной ткани.
Расширение полостей желудочков и предсердий при сердечной недостаточности может приводить к относительной недостаточности предсердно-желудочковых клапанов, что проявляется набуханием вен шеи, тахикардией, расширением границ сердца. При развитии застойного гастрита появляется тошнота, потеря аппетита, рвота, склонность к запорам метеоризм, потеря массы тела. При прогрессирующей сердечной недостаточности развивается тяжелая степень истощения – сердечная кахексия.
Застойные процессы в почках вызывают олигурию, повышение относительной плотности мочи, протеинурию, гематурию, цилиндрурию. Нарушение функций центральной нервной системы при сердечной недостаточности характеризуется быстрой утомляемостью, понижением умственной и физической активности, повышенной раздражительностью, расстройством сна, депрессивными состояниями.
По скорости нарастания признаков декомпенсации выделяют острую и хроническую сердечную недостаточность.
Развитие острой сердечной недостаточности может происходить по двум типам:
- по левому типу (острой левожелудочковой или левопредсердной недостаточности)
- острой правожелудочковой недостаточности
В развитии хронической сердечной недостаточности по классификации Василенко-Стражеско выделяют три стадии:
I (начальная) стадия – скрытые признаки недостаточности кровообращения, проявляющиеся только в процессе физической нагрузки одышкой, сердцебиением, чрезмерной утомляемостью; в покое гемодинамические нарушения отсутствуют.
II (выраженная) стадия – признаки длительной недостаточности кровообращения и гемодинамических нарушений (застойные явления малого и большого кругов кровообращения) выражены в состоянии покоя; резкое ограничение трудоспособности:
- Период II А – умеренные гемодинамические нарушения в одном отделе сердца (лево- или правожелудочковая недостаточность). Одышка развивается при обычной физической активности, работоспособность резко снижена. Объективные признаки – цианоз, отечность голеней, начальные признаки гепатомегалии, жесткое дыхание.
- Период II Б – глубокие гемодинамические расстройства с вовлечением всей сердечно-сосудистой системы (большого и малого круга). Объективные признаки – одышка в покое, выраженные отеки, цианоз, асцит; полная нетрудоспособность.
III (дистрофическая, конечная) стадия – стойкая недостаточность кровообращения и обмена веществ, морфологически необратимые нарушения структуры органов (печени, легких, почек), истощение.
Острая сердечная недостаточность вызывается ослаблением функции одного из отделов сердца: левого предсердия или желудочка, правого желудочка. Острая левожелудочковая недостаточность развивается при заболеваниях с преимущественной нагрузкой на левый желудочек (гипертонической болезни, аортальном пороке, инфаркте миокарда). При ослаблении функций левого желудочка повышается давление в легочных венах, артериолах и капиллярах, увеличивается их проницаемость, что ведет к пропотеванию жидкой части крови и развитию сначала интерстициального, а затем альвеолярного отека.
Клиническими проявлениями острой недостаточности левого желудочка служат сердечная астма и альвеолярный отек легких. Приступ сердечной астмы обычно провоцируется физическим или нервно-психическим напряжением. Приступ резкого удушья чаще возникает ночью, вынуждая больного в страхе проснуться. Сердечная астма проявляется чувством нехватки воздуха, сердцебиением, кашлем с трудно отходящей мокротой, резкой слабостью, холодным потом.
Пациент принимает положение ортопноэ – сидя с опущенными ногами. При осмотре – кожа бледная с сероватым оттенком, холодный пот, акроцианоз, сильная одышка. Определяется слабый, частого наполнения аритмичный пульс, расширение границ сердца влево, глухие сердечные тона, ритм галопа; артериальное давление имеет тенденцию к снижению. В легких жесткое дыхание с единичными сухими хрипами.
Дальнейшее нарастание застойных явлений малого круга способствует развитию отека легких. Резкое удушье сопровождается кашлем с выделением обильного количества пенистой розового цвета мокроты (из-за наличия примеси крови). На расстоянии слышно клокочущее дыхание с влажными хрипами (симптом «кипящего самовара»). Положение пациента ортопноэ, лицо цианотичное, вены шеи набухают, кожу покрывает холодный пот. Пульс нитевидный, аритмичный, частый, АД снижено, в легких – влажные разнокалиберные хрипы. Отек легких является неотложным состоянием, требующим мер интенсивной терапии, т. к. может привести к летальному исходу.
Острая левопредсердная сердечная недостаточность встречается при митральном стенозе (левого предсердно-желудочкового клапана). Клинически проявляется теми же состояниями, что и острая недостаточность левого желудочка. Острая недостаточность правого желудочка чаще возникает при тромбоэмболиях крупных ветвей легочной артерии. Развивается застой в сосудистой системе большого круга кровообращения, что проявляется отеками ног, болью в правом подреберье, чувством распирания, набухания и пульсации шейных вен, одышкой, цианозом, болями или давлением в области сердца. Периферический пульс слабый и частый, АД резко снижено, ЦВД повышено, сердце расширено вправо.
При заболеваниях, вызывающих декомпенсацию правого желудочка, сердечная недостаточность проявляется раньше, чем при левожелудочковой недостаточности. Это объясняется большими компенсаторными возможностями левого желудочка- самого мощного отдела сердца. Однако при снижении функций левого желудочка сердечная недостаточность прогрессирует с катастрофической скоростью.
Хроническая сердечная недостаточность
Начальные стадии хронической сердечной недостаточности могут развиваться по лево- и правожелудочковому, лево- и правопредсердному типам. При аортальном пороке, недостаточности митрального клапана, артериальной гипертензии, коронарной недостаточности развивается застой в сосудах малого круга и хроническая левожелудочковая недостаточность. Она характеризуется сосудистыми и газовыми изменениями в легких. Возникает одышка, приступы удушья (чаще по ночам), цианоз, приступы сердцебиения, кашель (сухой, иногда с кровохарканьем), повышенная утомляемость.
Еще более выраженные застойные явления в малом круге кровообращения развиваются при хронической левопредсердной недостаточности у пациентов со стенозом митрального клапана. Появляются одышка, цианоз, кашель, кровохарканье. При длительном венозном застое в сосудах малого круга происходит склерозирование легких и сосудов. Возникает дополнительное, легочное препятствие для кровообращения в малом круге. Повышенное давление в системе легочной артерии вызывает увеличенную нагрузку на правый желудочек, обусловливая его недостаточность.
При преимущественном поражении правого желудочка (правожелудочковой недостаточности) застойные явления развиваются в большом круге кровообращения. Правожелудочковая недостаточность может сопровождать митральные пороки сердца, пневмосклероз, эмфизему легких и т. д. Появляются жалобы на боли и тяжесть в правом подреберье, появление отеков, снижение диуреза, распирание и увеличение живота, одышку при движениях. Развивается цианоз, иногда с желтушно-цианотичным оттенком, асцит, набухают шейные и периферические вены, увеличивается в размерах печень.
Функциональная недостаточность одного отдела сердца не может долго оставаться изолированной, и со временем развивается тотальная хроническая сердечная недостаточность с венозным застоем в русле малого и большого кругов кровообращения. Также развитие хронической сердечной недостаточности отмечается при поражении сердечной мышцы: миокардитах, кардиомиопатии, ИБС, интоксикациях.
Поскольку сердечная недостаточность является вторичным синдромом, развивающимся при известных заболеваниях, диагностические мероприятия должны быть направлены на ее раннее выявление, даже при отсутствии явных признаков.
При сборе клинического анамнеза следует обратить внимание на утомление и диспноэ, как самые ранние признаки сердечной недостаточности; наличие у пациента ИБС, гипертензии, перенесенных инфаркта миокарда и ревматической атаки, кардиомиопатии. Выявление отеков голеней, асцита, учащенного низкоамплитудного пульса, выслушивание III тона сердца и смещение границ сердца служат специфическими признаками сердечной недостаточности.
При подозрении на сердечную недостаточность проводят определение электролитного и газового состава крови, кислотно-щелочного равновесия, мочевины, креатинина, кардиоспецефических ферментов, показателей белково-углеводного обмена.
ЭКГ по специфическим изменениям помогает выявлять гипертрофию и недостаточность кровоснабжения (ишемию) миокарда, а также аритмии. На основе электрокардиографии широко применяются различные нагрузочные тесты с использование велотренажера (велоэргометрия) и «бегущей дорожки» (тредмил-тест). Такие тесты с постепенно возрастающим уровнем нагрузки позволяют судить о резервных возможностях функции сердца.
С помощью ультразвуковой эхокардиографии возможно установить причину, вызвавшую сердечную недостаточность, а также оценить насосную функцию миокарда. С помощью МРТ сердца успешно диагностируются ИБС, врожденные или приобретенные пороки сердца, артериальная гипертензия и др. заболевания. Рентгенография легких и органов грудной клетки при сердечной недостаточности определяет застойные процессы в малом круге, кардиомегалию.
КТ ОГК С+. Расширение долевых легочных артерий (красные стрелки), расширение правого желудочка (зеленая стрелка), двухсторонний выпот в грудной полости (желтые стрелки) у пациентки с застойными явлениями в малом круге кровообращения
Радиоизотопная вентрикулография у пациентов сердечной недостаточностью позволяет с высокой степенью точности оценить сократительную способность желудочков и определить их объемную вместимость. При тяжелых формах сердечной недостаточности для определения поражения внутренних органов проводят УЗИ брюшной полости, печени, селезенки, поджелудочной железы.
При сердечной недостаточности проводится лечение, направленное на устранение первичной причины (ИБС, гипертонической болезни, ревматизма, миокардита, и др.). При пороках сердца, сердечной аневризме, слипчивом перикардите, создающих механический барьер в работе сердца, нередко прибегают к хирургическому вмешательству.
При острой или тяжелой хронической сердечной недостаточности назначается постельный режим, полный психический и физический покой. В остальных случаях следует придерживаться умеренных нагрузок, не нарушающих самочувствие. Потребление жидкости ограничивается 500-600 мл в сутки, соли – 1-2 г. Назначается витаминизированное, легкоусвояемое диетическое питание.
Фармакотерапия сердечной недостаточности позволяет продлить и значительно улучшить состояние пациентов и качество их жизни.
При сердечной недостаточности назначаются следующие группы препаратов:
- сердечные гликозиды (дигоксин, строфантин и др.) – повышают сократимость миокарда, увеличивают его насосную функцию и диурез, способствуют удовлетворительной переносимости физических нагрузок;
- вазодилататоры и ингибиторы АПФ - ангиотензин-превращающего фермента (эналаприл, каптоприл, лизиноприл, периндоприл, рамиприл) - понижают тонус сосудов, расширяют вены и артерии, уменьшая тем самым сопротивление сосудов во время сердечных сокращений и способствуя увеличению сердечного выброса;
- нитраты (нитроглицерин и его пролонгированные формы) – улучшают кровенаполнение желудочков, увеличивают сердечный выброс, расширяют коронарные артерии;
- диуретики (фуросемид, спиронолактон) – уменьшают задержку избыточной жидкости в организме;
- Β-адреноблокаторы (карведилол) – уменьшают частоту сердечных сокращений, улучшают кровенаполнение сердца, повышают сердечный выброс;
- антикоагулянты (ацетилсалициловая к-та, варфарин) – препятствуют тромбообразованию в сосудах;
- препараты, улучшающие метаболизм миокарда (витамины группы В, аскорбиновая кислота, инозин, препараты калия).
При развитии приступа острой левожелудочковой недостаточности (отека легких) пациента госпитализируют и оказывают неотложную терапию: вводят диуретики, нитроглицерин, препараты, повышающие сердечный выброс (добутамин, дофамин), проводят ингаляции кислорода. При развитии асцита проводится пункционное удаление жидкости из брюшной полости, при возникновении гидроторакса - плевральная пункция. Пациентам с сердечной недостаточностью ввиду выраженной гипоксии тканей назначается оксигенотерапия.
Пятилетний порог выживаемости пациентов с сердечной недостаточностью составляет 50%. Отдаленный прогноз вариабелен, на него оказывают влияние степень тяжести сердечной недостаточности, сопутствующий фон, эффективность терапии, образ жизни и т. д. Лечение сердечной недостаточности на ранних стадиях может полностью компенсировать состояние пациентов; худший прогноз наблюдается при III стадии сердечной недостаточности.
Мерами профилактики сердечной недостаточности служит предотвращение развития вызывающих ее заболеваний (ИБС, гипертонии, пороков сердца и др.), а также факторов, способствующих ее возникновению. Во избежание прогрессирования уже развившейся сердечной недостаточности необходимо соблюдение оптимального режима физической активности, приема назначенных препаратов, постоянное наблюдение кардиолога.
www.krasotaimedicina.ru
Сердечная недостаточность
Сердечная недостаточность – это патологическое состояние, развивающееся в результате внезапно возникшего или существующего длительное время ослабления сократительной активности миокарда и сопровождающееся застойными явлениями в большом или малом круге кровообращения.
Сердечная недостаточность не является самостоятельным заболеванием, а развивается как осложнение патологий сердца и кровеносных сосудов (артериальной гипертензии, кардиомиопатии, ишемической болезни сердца, врожденных или приобретенных пороков сердца).
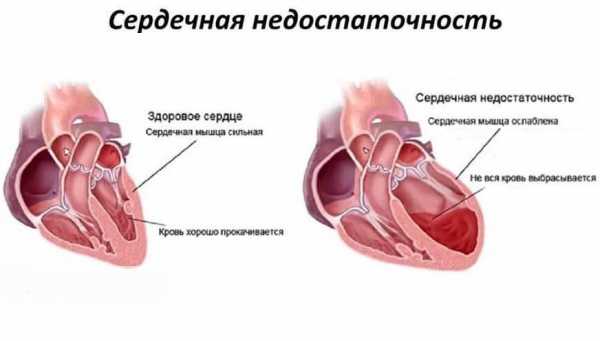 Картина сердечной недостаточности
Картина сердечной недостаточности Острая сердечная недостаточность
Острая сердечная недостаточность чаще всего развивается как осложнение тяжелых форм аритмии (пароксизмальная тахикардия, фибрилляция желудочков), острого миокардита или инфаркта миокарда. Способность миокарда к эффективному сокращению резко снижается, что приводит к падению минутного объема, и в артериальную систему поступает значительно меньший, чем в норме, объем крови.
Острая сердечная недостаточность может быть обусловлена снижением насосной функции правого желудочка, левого желудочка или левого предсердия. Острая недостаточность левого желудочка развивается как осложнение инфаркта миокарда, аортального порока, гипертонического криза. Уменьшение сократительной активности миокарда левого желудочка приводит к повышению давления в венах, капиллярах и артериолах легких, увеличению проницаемости их стенок. Это становится причиной пропотевания плазмы крови и развития отека легочной ткани.
По клиническим проявлениям острая сердечная недостаточность схожа с острой сосудистой недостаточностью, поэтому ее иногда называют острым коллапсом.
Хроническая сердечная недостаточность
Хроническая сердечная недостаточность развивается постепенно благодаря компенсаторным механизмам. Начинается с учащения ритма сердечных сокращений и возрастания их силы, расширяются артериолы и капилляры, что облегчает опорожнение камер и улучшает перфузию тканей. По мере прогрессирования основного заболевания и истощения компенсаторных механизмов объем сердечного выброса неуклонно уменьшается. Желудочки не могут полностью опорожниться и во время диастолы оказываются переполненными кровью. Мышца сердца стремится протолкнуть скопившуюся в желудочках кровь в артериальную систему и обеспечить достаточный уровень кровообращения, формируется компенсаторная гипертрофия миокарда. Тем не менее, со временем миокард ослабевает. В нем происходят дистрофические и склеротические процессы, связанные с недостатком кровоснабжения и обеспечения кислородом, питательными веществами и энергией. Наступает стадия декомпенсации. На этой стадии для поддержания гемодинамики организм задействует нейрогуморальные механизмы. Поддержание стабильного уровня артериального давления при значительно уменьшенном сердечном выбросе обеспечивается за счет активации механизмов симпатико-адреналовой системы. При этом происходит спазм почечных сосудов (вазоконстрикция) и развивается ишемия почек, что сопровождается уменьшением их выделительной функции и задержкой внутритканевой жидкости. Усиливается секреция гипофизом антидиуретического гормона, увеличивающего задержку воды в организме. За счет этого возрастает объем циркулирующей крови, повышается давление в венах и капиллярах, усиливается пропотевание жидкости в межтканевое пространство.
Хроническая сердечная недостаточность по данным разных авторов наблюдается у 0,5–2% населения. С возрастом заболеваемость увеличивается, после 75 лет патология встречается уже у 10% людей.
Сердечная недостаточность представляет собой серьезную медико-социальную проблему, так как она сопровождается высокими показателями инвалидности и летальности.
Причины сердечной недостаточности
Основными причинами развития сердечной недостаточности являются:
У пациентов пожилого возраста причинами сердечной недостаточности нередко становятся сахарный диабет II типа и артериальная гипертензия.
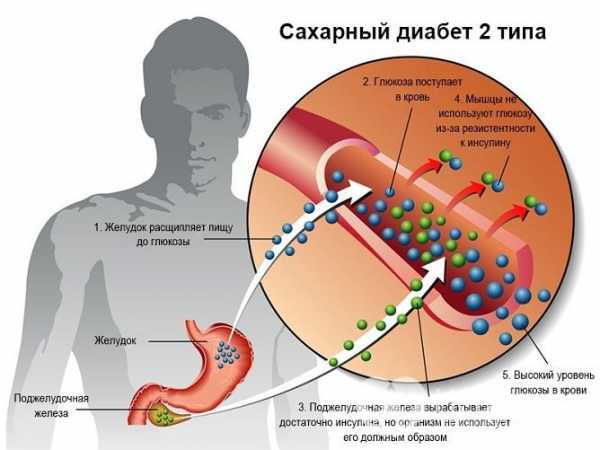 Сахарный диабет 2 типа может приводить к развитию сердечной недостаточности
Сахарный диабет 2 типа может приводить к развитию сердечной недостаточности Существует целый ряд факторов, способных снижать компенсаторные механизмы миокарда и провоцировать развитие сердечной недостаточности. К ним относятся:
Устранение факторов риска позволяет предотвратить развитие сердечной недостаточности или замедлить ее прогрессирование.
Виды
Сердечная недостаточность бывает острой и хронической. Симптомы острой сердечной недостаточности появляются и прогрессируют очень быстро, от нескольких минут до нескольких дней. Хроническая формируется медленно, на протяжении нескольких лет.
Острая сердечная недостаточность может развиваться по одному из двух типов:
- левопредсердная или левожелудочковая недостаточность (левый тип);
- правожелудочковая недостаточность (правый тип).
Стадии
В соответствии с классификацией Василенко – Стражеско в развитии хронической сердечной недостаточности выделяют следующие стадии:
I. Стадия начальных проявлений. В состоянии покоя гемодинамические нарушения у пациента отсутствуют. При физической нагрузке возникают чрезмерная утомляемость, тахикардия, одышка.
II. Стадия выраженных изменений. Признаки длительно сохраняющихся гемодинамических нарушений и недостаточности кровообращения хорошо выражены и в состоянии покоя. Застойные явления по малому и большому кругам кровообращения становятся причиной резкого снижения трудоспособности. В течение этой стадии выделяют два периода:
- IIА – умеренно выраженные нарушения гемодинамики в одном из отделов сердца, работоспособность резко снижена, даже обычные нагрузки приводят к сильной одышке. Основные симптомы: жесткое дыхание, незначительное увеличение печени, отечность нижних конечностей, цианоз.
- IIБ – выраженные нарушения гемодинамики как в большом, так и в малом круге кровообращения, трудоспособность полностью утрачивается. Основные клинические признаки: выраженные отеки, асцит, цианоз, одышка в состоянии покоя.
III. Стадия дистрофических изменений (терминальная или конечная). Формируется стойкая недостаточность кровообращения, приводящая к серьезным расстройствам метаболизма и необратимым нарушениям морфологической структуры внутренних органов (почек, легких, печени), истощению.
При сердечной недостаточности на стадии начальных проявлений рекомендованы физические нагрузки, не вызывающие ухудшения самочувствия.Признаки сердечной недостаточности
Тяжелая сердечная недостаточность сопровождается:
- расстройством газового обмена;
- отеками;
- застойными изменениями во внутренних органах.
Расстройство газообмена
Замедление скорости кровотока в микроциркуляторном русле увеличивает поглощение кислорода тканями в два раза. В результате этого разница между насыщением кислородом артериальной и венозной крови возрастает, что способствует развитию ацидоза. В крови накапливаются недоокисленные метаболиты, активизирующие скорость основного обмена. В итоге формируется порочный круг, организму требуется больше кислорода, а система кровообращения обеспечить эти потребности не может. Расстройство газового обмена приводит к появлению таких симптомов сердечной недостаточности как одышка и цианоз.
 Для тяжелой сердечной недостаточности возникает одышка и цианоз
Для тяжелой сердечной недостаточности возникает одышка и цианоз При застое крови в системе малого круга кровообращения и ухудшении ее оксигенации (насыщения кислородом) возникает центральный цианоз. Повышенная утилизация кислорода в тканях организма и замедление кровотока становятся причиной периферического цианоза (акроцианоза).
Отеки
К развитию отеков на фоне сердечной недостаточности приводят:
- замедление кровотока и повышение капиллярного давления, что способствует усилению транссудации плазмы в межтканевое пространство;
- нарушение водно-солевого обмена, приводящие к задержке в организме натрия и воды;
- расстройство белкового обмена, нарушающее осмотическое давление плазмы;
- снижение инактивации печенью антидиуретического гормона и альдостерона.
В начальной стадии сердечной недостаточности отеки носят скрытый характер и проявляются патологической прибавкой массы тела, снижением диуреза. В дальнейшем они становятся видимыми. Сначала отекают нижние конечности или область крестца (у лежачих пациентов). В дальнейшем жидкость скапливается и в полостях тела, что приводит к развитию гидроперикарда, гидроторакса и/или асцита. Такое состояние называется полостной водянкой.
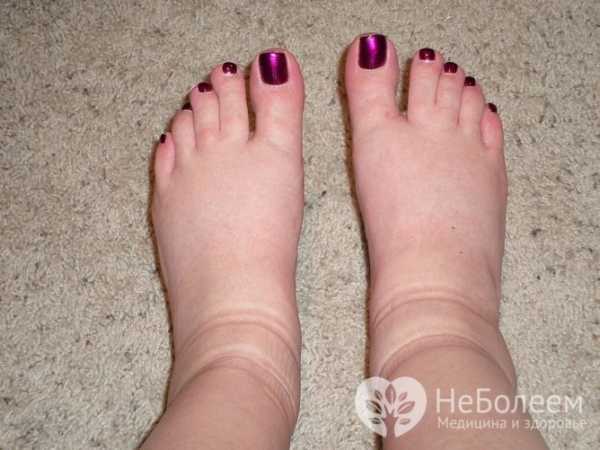 Сердечная недостаточность практически всегда сопровождается отеками
Сердечная недостаточность практически всегда сопровождается отеками Застойные изменения во внутренних органах
Нарушения гемодинамики в малом круге кровообращения приводят к развитию застойных явлений в легких. На этом фоне ограничивается подвижность легочных краев, уменьшается дыхательная экскурсия грудной клетки, формируется ригидность легких. У больных появляется кровохарканье, развивается кардиогенный пневмосклероз, застойный бронхит.
Застойные явления в большом круге кровообращения начинаются с увеличения размеров печени (гепатомегалия). В дальнейшем происходит гибель гепатоцитов с замещением их соединительной тканью, т. е. образуется сердечный фиброз печени.
При хронической сердечной недостаточности постепенно расширяются полости предсердий и желудочков, что приводит к относительной недостаточности атриовентрикулярных клапанов. Клинически это проявляется расширением границ сердца, тахикардией, набуханием шейных вен.
Признаками застойного гастрита являются потеря аппетита, тошнота, рвота, метеоризм, склонность к запорам, снижение массы тела.
При длительно протекающей хронической сердечной недостаточности у пациентов развивается сердечная кахексия – крайняя степень истощения.
Застойные явления в почках обусловливают развитие следующих симптомов сердечной недостаточности:
Сердечная недостаточность оказывает выраженное негативное влияние на функции центральной нервной системы. Это приводит к развитию:
Клинические проявления сердечной недостаточности определяются также ее видом.
Признаки острой сердечной недостаточности
Острая сердечная недостаточность может быть обусловлена снижением насосной функции правого желудочка, левого желудочка или левого предсердия.
Острая недостаточность левого желудочка развивается как осложнение инфаркта миокарда, аортального порока, гипертонического криза. Уменьшение сократительной активности миокарда левого желудочка приводит к повышению давления в венах, капиллярах и артериолах легких, увеличению проницаемости их стенок. Это становится причиной пропотевания плазмы крови и развития отека легочной ткани.
По клиническим проявлениям острая сердечная недостаточность схожа с острой сосудистой недостаточностью, поэтому ее иногда называют острым коллапсом.Клинически острая левожелудочковая недостаточность проявляется симптомами сердечной астмы или альвеолярного отека легких.
Развитие приступа сердечной астмы обычно происходит в ночное время. Больной в страхе просыпается от резкого удушья. Пытаясь облегчить свое состояние, он принимает вынужденную позу: сидя, с опущенными вниз ногами (положение ортопноэ). При осмотре обращают на себя внимание следующие признаки:
- бледность кожных покровов;
- акроцианоз;
- холодный пот;
- выраженная одышка;
- в легких жесткое дыхание с единичными влажными хрипами;
- пониженное артериальное давление;
- глухие тоны сердца;
- появление ритма галопа;
- расширение границ сердца влево;
- пульс аритмичный, частый, слабого наполнения.
 Чтобы облегчить состояние при острой сердечной недостаточности, больные принимают положение ортопноэ
Чтобы облегчить состояние при острой сердечной недостаточности, больные принимают положение ортопноэ При дальнейшем нарастании застоя в малом круге кровообращения развивается альвеолярный отек легких. Его симптомы:
- резкое удушье;
- кашель с выделением пенистой мокроты розового цвета (из-за примеси крови);
- клокочущее дыхание с массой влажных хрипов (симптом «кипящего самовара»);
- цианоз лица;
- холодный пот;
- набухание шейных вен;
- резкое снижение артериального давления;
- аритмичный, нитевидный пульс.
Если пациенту не будет оказана срочная медицинская помощь, то на фоне нарастания сердечной и дыхательной недостаточности наступит летальный исход.
При митральном стенозе формируется острая недостаточность левого предсердия. Клинически это состояние проявляется точно так же, как и острая левожелудочковая сердечная недостаточность.
Острая правожелудочковая недостаточность обычно развивается в результате тромбоэмболии легочной артерии (ТЭЛА) или ее крупных ветвей. У пациента образуется застой в большом круге кровообращения, что проявляется:
- болью в правом подреберье;
- отеками нижних конечностей;
- набуханием и пульсацией вен шеи;
- давлением или болями в области сердца;
- цианозом;
- одышкой;
- расширением границ сердца вправо;
- повышением центрального венозного давления;
- резким снижением артериального давления;
- нитевидным пульсом (частым, слабого наполнения).
Признаки хронической сердечной недостаточности
Хроническая сердечная недостаточность развивается по право- и левопредсердному, право- и левожелудочковому типу.
Хроническая сердечная недостаточность по данным разных авторов наблюдается у 0,5–2% населения. С возрастом заболеваемость увеличивается, после 75 лет патология встречается уже у 10% людей.Хроническая левожелудочковая недостаточность формируется как осложнение ишемической болезни сердца, артериальной гипертензии, недостаточности митрального клапана, аортального порока и связана с застоем крови в малом круге кровообращения. Для нее характерны газовые и сосудистые изменения в легких. Клинически проявляется:
- повышенной утомляемостью;
- сухим кашлем (редко с кровохарканьем);
- приступами сердцебиения;
- цианозом;
- приступами удушья, которые чаще возникают в ночное время;
- одышкой.
При хронической недостаточности левого предсердия у пациентов со стенозом митрального клапана застойные явления в системе малого круга кровообращения еще более выражены. Первоначальными признаками сердечной недостаточности в данном случае являются кашель с кровохарканьем, выраженная одышка и цианоз. Постепенно в сосудах малого круга и в легких начинаются склеротические процессы. Это приводит к созданию дополнительного препятствия для кровотока в малом круге и еще больше повышает давление в бассейне легочной артерии. В результате возрастает нагрузка и на правый желудочек, обусловливающая постепенное формирование его недостаточности.
 Хроническая левожелудочковая недостаточность может проявляться сухим кашлем, иногда с кровохарканьем
Хроническая левожелудочковая недостаточность может проявляться сухим кашлем, иногда с кровохарканьем Хроническая правожелудочковая недостаточность обычно сопровождает эмфизему легких, пневмосклероз, митральные пороки сердца и характеризуется появлением признаков застоя крови в системе большого круга кровообращения. Пациенты жалуются на одышку при физической нагрузке, увеличение и распирание живота, уменьшение количества отделяемой мочи, появление отеков нижних конечностей, тяжесть и боль в правом подреберье. При осмотре выявляются:
- цианоз кожных покровов и слизистых оболочек;
- набухание периферических и шейных вен;
- гепатомегалия (увеличение печени);
- асцит.
Недостаточность только одного отдела сердца не может длительное время оставаться изолированной. В дальнейшем она обязательно переходит в общую хроническую сердечную недостаточность с развитием венозного застоя и в малом, и в большом круге кровообращения.
Читайте также:5 признаков возможных проблем с сердцем
Причина болей в грудной клетке: невралгия или сердце?
7 опасных старинных лекарств
Диагностика
Сердечная недостаточность, как уже говорилось выше, представляет собой осложнение целого ряда заболеваний сердечно-сосудистой системы. Поэтому у пациентов с этими заболеваниями необходимо проводить диагностические мероприятия, позволяющие выявить сердечную недостаточность на самых ранних стадиях, еще до появления явных клинических признаков.
Сердечная недостаточность не является самостоятельным заболеванием, а развивается как осложнение патологий сердца и кровеносных сосудов.При сборе анамнеза следует обращать особое внимание на следующие факторы:
- наличие жалоб на диспноэ и быструю утомляемость;
- указание на наличие артериальной гипертензии, ишемической болезни сердца, ревматизма, кардиомиопатии.
Специфическими признаками сердечной недостаточности являются:
- расширение границ сердца;
- появление III тона сердца;
- учащенный низкоамплитудный пульс;
- отеки;
- асцит.
При подозрении на сердечную недостаточность проводят ряд лабораторных тестов, включающих биохимическое и клиническое исследование крови, определение газового и электролитного состава крови, особенностей обмена белков и углеводов.
Выявить аритмии, ишемию (недостаточность кровоснабжения) миокарда и его гипертрофию возможно по специфическим изменениям электрокардиограммы. Используются и различные нагрузочные тесты на основе ЭКГ. К ним относятся тредмил-тест («бегущая дорожка») и велоэргометрия (с использованием велотренажера). Эти тесты позволяют оценить резервные возможности сердца.
 Одним из методов диагностики сердечной недостаточности является электрокардиограмма
Одним из методов диагностики сердечной недостаточности является электрокардиограмма Оценить насосную функцию сердца, выявить возможную причину развития сердечной недостаточности позволяет ультразвуковая эхокардиография.
Для диагностики приобретенных или врожденных пороков, ишемической болезни сердца и ряда других заболеваний показана магниторезонансная томография.
При рентгенографии грудной клетки у пациентов с сердечной недостаточностью выявляют кардиомегалию (увеличение сердечной тени) и застойные явления в легких.
Для определения объемной вместимости желудочков и оценки силы их сокращений проводят радиоизотопную вентрикулографию.
На поздних стадиях хронической сердечной недостаточности для оценки состояния поджелудочной железы, селезенки, печени, почек, выявления свободной жидкости в брюшной полости (асцита) выполняется ультразвуковое исследование.
Лечение сердечной недостаточности
При сердечной недостаточности терапия направлена в первую очередь на основное заболевание (миокардит, ревматизм, гипертоническую болезнь, ишемическую болезнь сердца). Показаниями к хирургическому вмешательству могут стать слипчивый перикардит, сердечная аневризма, пороки сердца.
Строгий постельный режим и эмоциональный покой назначаются только пациентам с острой и выраженной хронической сердечной недостаточностью. Во всех других случаях рекомендованы физические нагрузки, не вызывающие ухудшения самочувствия.
Сердечная недостаточность представляет собой серьезную медико-социальную проблему, так как она сопровождается высокими показателями инвалидности и летальности.В лечении сердечной недостаточности немаловажную роль играет правильно организованное диетическое питание. Блюда должны быть легкоусвояемыми. В рацион следует включать свежие фрукты и овощи, как источник витаминов и микроэлементов. Количество поваренной соли ограничивают до 1-2 г в сутки, а потребление жидкости до 500-600 мл.
 В рацион больных с сердечной недостаточностью должны входить свежие овощи и фрукты
В рацион больных с сердечной недостаточностью должны входить свежие овощи и фрукты Улучшить качество жизни и продлить ее позволяет фармакотерапия, включающая следующие группы лекарственных средств:
- сердечные гликозиды – усиливают сократительную и насосную функцию миокарда, стимулируют диурез, позволяют повысить уровень переносимости физических нагрузок;
- ингибиторы АПФ (ангиотензинпревращающего фермента) и вазодилататоры – снижают сосудистый тонус, расширяют просвет кровеносных сосудов, за счет чего уменьшается сосудистое сопротивление и увеличивается сердечный выброс;
- нитраты – расширяют венечные артерии, увеличивают выброс сердца и улучшают наполнение кровью желудочков;
- диуретики – выводят из организма излишки жидкости, уменьшая тем самым отеки;
- β-адреноблокаторы – повышают сердечный выброс, улучшают наполнение камер сердца кровью, урежают частоту сердечных сокращений;
- антикоагулянты – снижают риск образования в сосудах тромбов и, соответственно, тромбоэмболических осложнений;
- средства, улучшающие метаболические процессы в сердечной мышце (препараты калия, витамины).
При развитии сердечной астмы или отека легких (острая левожелудочковая недостаточность) пациент нуждается в экстренной госпитализации. Назначают препараты, увеличивающие сердечный выброс, диуретики, нитраты. Обязательно проводится оксигенотерапия.
Удаление жидкости из полостей тела (брюшной, плевральной, перикарда) осуществляется путем пункций.
Профилактика
Профилактика формирования и прогрессирования сердечной недостаточности заключается в предотвращении, раннем выявлении и активном лечении вызывающих ее развитие заболеваний сердечно-сосудистой системы.
Видео с YouTube по теме статьи:
www.neboleem.net
Острая и хроническая сердечная недостаточность: принципы лечения
Сердечная недостаточность – это состояние, при котором сердечная мышца работает недостаточно хорошо, из-за чего кровь задерживается в большом или малом кругах кровообращения, а внутренним органам не хватает кислорода.
Сердечная недостаточность не является самостоятельной патологией. Она развивается из-за других заболеваний, влияющих на работу сердца.
Чтобы разобраться, как лечится сердечная недостаточность, следует упомянуть, что она делится на два вида:
- Острая сердечная недостаточность (ОСН) – это состояние, при котором резко снижается способность сердечной мышцы к сокращению, что приводит к серьезным нарушениям кровоснабжения и перегрузке самого сердца. Она может возникать как внезапно, без каких-либо предшествующих симптомов, так и развиться на фоне хронической сердечной недостаточности. Лечение должно быть начато незамедлительно, иначе такое состояние может закончиться смертью больного.
- Хроническая сердечная недостаточность (ХСН) развивается постепенно на фоне практически любого заболевания сердечно-сосудистой системы. Сердечная мышца не справляется с нагрузкой и постепенно ослабевает, появляются симптомы застоя крови и кислородного голодания внутренних органов. Лечение в данном случае должно быть направлено не только на устранение этих симптомов, но и на лечение заболевания, которое к ней привело.
Лечение ОСН
При острой форме лечение сердечной недостаточности в домашних условиях недопустимо. Необходимо экстренное оказание медицинской помощи. Терапия должна быть направлена на улучшение работы миокарда, увеличение его сократительной способности, чтобы как можно быстрее улучшить кровообращение и устранить опасные для жизни симптомы: сильное повышение артериального давления, отек легких и даже кардиогенный шок.
Пациенты с ОСН госпитализируются в специализированное отделение, где им обеспечивается мониторирование артериального давления, частоты сердечных сокращений и дыхания, температуры тела, проводится электрокардиограмма. За редким исключением все лекарственные препараты вводятся внутривенно, поскольку они должны начать действовать как можно скорее.
Тактика лечения ОСН:
- Важной задачей является обеспечение внутренних органов кислородом, чтобы предотвратить развитие осложнений, поэтому пациенту назначается оксигенотерапия. В дыхательной смеси, которую подают пациентам, содержание кислорода несколько увеличено по сравнению с тем, сколько его содержится в обычном воздухе. Это необходимо для лучшего насыщения им крови.
- Если не наблюдается сильное снижение артериального давления, назначаются препараты, расширяющие кровеносные сосуды (вазодилататоры).
- Если ОСН сопровождается снижением сердечного выброса, необходимо внутривенно вводить жидкость для того, чтобы обеспечить наполнение сосудов и поддержать артериальное давление на должном уровне.
- Выводится лишняя жидкость из организма при помощи назначения мочегонных средств.
- Необходимо устранить причину, которая привела к возникновению данного состояния.
- Снимается болевой синдром. При сильных болях оправдано назначение наркотических анальгетиков.
- При необходимости может проводиться катетеризация сердца.
- Назначаются лекарственные средства для предотвращения повторных приступов.
Препараты для лечения ОСН
Морфин – его назначают обычно на ранних стадиях тяжелой ОСН. Он хорошо снимает болевой синдром, оказывает успокаивающее действие, а также снижает частоту сердечных сокращений и расширяет сосуды.
Слишком большие дозы морфина не используются, поскольку он способен вызвать сильное снижение артериального давления, рвоту, а также угнетать дыхание. Наиболее часто осложнения от его применения развиваются у пожилых людей.
- Вазодилататоры (Нитроглицерин, Нитропруссид, Низеритид) – эти средства для лечения острой сердечной недостаточности применяются для того, чтобы уменьшить застой крови, при этом не повышая потребность миокарда в кислороде. Их применяют под язык или внутривенно, контролируя при этом артериальное давление.
- Ингибиторы АПФ – препараты этой группы обычно не назначают на ранних этапах лечения, поскольку их действие на этой стадии не превышает возможных рисков. Более эффективны они после стабилизации состояния пациента для дальнейшего его лечения.
- Инотропные препараты (Норадреналин, Допамин, Добутамин) – используются для того, чтобы улучшить сократимость миокарда. Однако их назначение приводит к тому, что сердцу требуется больше кислорода.
- Мочегонные препараты (Фуросемид, Торасемид) применяются в тех случаях, когда при ОСН в организме скапливается лишняя жидкость. Их применение позволяет вывести лишнюю жидкость, снизить артериальное давление и нагрузку на миокард. При этом следует помнить, что вместе с жидкостью из организма выводится калий и магний, поэтому необходимо контролировать эти показатели в крови, а также при необходимости обеспечивать их дополнительное поступление. Использование небольших доз мочегонных лекарств совместно с другими группами препаратов более эффективно, чем назначение просто больших доз мочегонных. Большинство больных хорошо переносят назначение этих препаратов, однако иногда могут развиваться осложнения, поэтому необходимо контролировать состояние пациента и следить за ответом организма на назначение того или иного препарата.
- Сердечные гликозиды – их назначают при определенных показаниях, поскольку они способны увеличить сердечный выброс, тем самым освобождая камеры сердца от большого количества крови.
- Бета-адреноблокаторы (Пропранолол, Метопролол, Эсмолол) – используются редко, поскольку нарушение сократимости миокарда является противопоказанием для их применения. Тем не менее в определенных случаях их назначение может быть оправдано.
Хирургическое лечение ОСН
В некоторых случаях для лечения острой сердечной недостаточности применяются хирургические методы. Решение об этом принимает врач-кардиолог в зависимости от того, какое заболевание вызвало резкое ухудшение сократительной способности сердца. Обычно операции используются в тех случаях, если медикаментозное лечение недостаточности кровообращения не приносит результатов.
Хирургические методы включают в себя:
- Реваскуляризация миокарда
- Коррекция некоторых дефектов как в самом сердце, так и в клапанах
- Временное поддержание кровообращения при помощи механических средств
- В особенно тяжелых случаях может назначаться трансплантация сердца.
Лечение ХСН
Хроническая сердечная недостаточность развивается постепенно на фоне какого-либо заболевания сердца и сосудов, поэтому должны лечиться не только симптомы сердечной недостаточности, но и основное заболевание. Важное значение в лечении имеет соблюдение диеты и соответствующего образа жизни.
При ХСН больной должен соблюдать диету. Она должна быть довольно калорийной, но при этом легкоусвояемой, содержать много белка и витаминов. Следует ограничить потребление соли и воды, поскольку они способствуют появлению отеков и повышению артериального давления. Хорошей привычкой для больного ХСН станет регулярное взвешивание, поскольку это позволит вовремя заметить скопившуюся в организме лишнюю жидкость.
Кроме этого, не следует недооценивать физические нагрузки. Гиподинамия плохо сказывается на любом человеке, а при ХСН она тем более опасна. Физическая нагрузка должна подбираться индивидуально, в зависимости от основного заболевания и общего состояния организма. Следует отдать предпочтение ходьбе или легкому бегу, много гулять на свежем воздухе. Пациентам с ХСН не рекомендуется длительное время находиться в жарком влажном климате.
При легком течении болезни и под врачебным контролем возможно лечение сердечной недостаточности и народными средствами, однако при возникновении каких-либо ухудшений состояния здоровья следует немедленно обращаться к врачу для своевременной диагностики и корректировки лечения.
Принципы лекарственной терапии при ХСН
- Необходимо обнаружить основное заболевание, которое привело к постепенному ухудшению сократимости миокарда и развитию сердечной недостаточности. Правильное лечение основного заболевания существенно улучшит прогноз для пациента;
- По возможности необходимо устранить те факторы, которые могут поспособствовать появлению приступа острой сердечной недостаточности;
- Лечение самой сердечной недостаточности: уменьшение застоя крови и увеличение сердечного выброса. Устранение этих двух факторов улучшит кровоснабжение внутренних органов и устранит симптомы недостатка кислорода.
Для лечения ХСН применяются определенные группы лекарственных средств. Принимать их можно и дома, при неосложненном течении необязательно ложиться в стационар, однако все равно следует обратиться к врачу. Он проведет необходимую диагностику, подберет правильные препараты и расскажет, как лечить сердечную недостаточность в домашних условиях.
Все лекарственные препараты для лечения ХСН принято делить на три группы:
- Основные средства – эффективность этих препаратов доказана и рекомендована во всех странах мира.
- Дополнительные средства – их назначают по показаниям.
- Вспомогательные средства – их эффективность не является стопроцентно доказанной при ХСН, но в зависимости от определенной ситуации назначение этой группы может быть оправдано.
Рассмотрим подробнее каждую группу.
Основные средства:
- Ингибиторы АПФ (Каптоприл, Эналаприл) – эти препараты должны назначаться всем пациентам с ХСН вне зависимости от стадии, степени выраженности, этиологии, формы и других показателей. Они замедляют течение заболевания, защищают внутренние органы, снижают артериальное давление. При их применении могут возникать такие нежелательные эффекты, как сухой кашель, сильное снижение артериального давления, ухудшение состояния почек. Чтобы избежать этого, необходимо начинать лечение с небольших дозировок, постепенно увеличивая до необходимых цифр, не принимать одновременно ингибиторы АПФ и вазодилататоры, а также перед назначением не принимать большие дозы мочегонных препаратов.
- Антагонисты рецепторов к ангиотензину – чаще всего их назначают, если у пациента наблюдается непереносимость ингибиторов АПФ либо же на них развились побочные действия.
- Бета-адреноблокаторы (Карведилол, Бисопролол, Метопролол) – обычно их назначают в дополнение к ингибиторам АФП. Они снижают частоту сердечных сокращений, обладают антиаритмическим эффектом. Начинают их прием также с минимальных доз, постепенно увеличивая. Одновременно желательно увеличить дозы мочегонных препаратов, так как из-за снижения ЧСС могут ухудшиться симптомы сердечной недостаточности.
- Антагонисты рецепторов к альдостерону – эти препараты обладают небольшим мочегонным действием, задерживают натрий в организме. Назначаются они обычно при выраженных симптомах сердечной недостаточности, а также после перенесенного инфаркта миокарда.
- Диуретики (мочегонные препараты) – применяются при скоплении жидкости в организме. Обычно назначают самый слабый из эффективных препаратов, чтобы избежать развития зависимости у пациента.
- Сердечные гликозиды (Дигоксин) – это препараты растительного происхождения, произведенные из растения наперстянки. В больших дозах являются ядом, однако незаменимы при лечении сердечной недостаточности, вызванной мерцательной аритмией.
Дополнительные средства:
- Статины – их применяют в том случае, если хроническая сердечная недостаточность появилась на фоне ишемической болезни сердца. Препараты этой группы подавляют выработку в печени жиров, которые откладываются на стенках сосудов и вызывают сужение или полную непроходимость их просвета, затрудняя ток крови по этим сосудам;
- Непрямые антикоагулянты – применяются при риске образования тромбов, которые могут закупорить сосуд. Эти препараты нарушают образование в печени факторов, способствующих свертыванию крови.
Вспомогательные средства:
- Нитраты – назначаются в основном при стенокардии для улучшения питания самого сердца и снятия болевого синдрома, поскольку обладают сосудорасширяющим действием и улучшают кровоток;
- Антагонисты кальция – используются также при стенокардии, повышенном давлении, недостаточности клапанов сердца;
- Если есть нарушения сердечного ритма, то могут применяться антиаритмические препараты;
- Дезагреганты – эти препараты назначаются в основном больным после инфаркта миокарда, чтобы не допустить его повтора. Они ухудшают склеивание тромбоцитов между собой, тем самым разжижая кровь и препятствуя образованию тромбов.
Хирургическое лечение ХСН
В некоторых случаях, когда медикаментозная терапия не оказывает должного действия, здоровье пациента ухудшается и возникает угроза для жизни, может назначаться хирургическое лечение. Направлено оно на основное заболевание, вызвавшее сердечную недостаточность.
Методы хирургического лечения:
- Аорто-коронарное и маммарно-коронарное шунтирование – применяется в тех случаях, когда затруднено движение крови по коронарным сосудам вследствие сужения их просвета. Из-за этого миокард не получает достаточного для своей работы количества кислорода. С помощью шунтирования создаются обходные пути, по которым кровь может огибать патологический очаг;
- Коррекция клапанного аппарата сердца;
- Трансплантация сердца от донора;
- Использование искусственных желудочков сердца для создания вспомогательного аппарата кровообращения. Этот метод имеет довольно высокую стоимость и опасен осложнениями: присоединением бактериальной инфекции, образованием тромбов.
Лечение ХСН народными средствами
Лечение сердечной недостаточности народными средствами возможно только под контролем лечащего врача как дополнение к традиционным лекарственным препаратам. Не стоит прописывать себе лечение самостоятельно, по рекомендации соседки или знакомого человека, у которого «похожий диагноз», а также игнорировать прием назначенных врачом лекарств, заменяя их народными средствами.
Для приготовления народных средств лечения обычно используют следующие травы:
- Измельченные побеги голубики;
- Цветки ландыша;
- Листья наперстянки;
- Трава зверобоя;
- Семена петрушки;
- Сухой корень женьшеня;
- Цветки боярышника;
- Трава пустырника и многие другие растения.
Следует помнить, что многие из этих растений ядовиты. Неправильное их применение, несоблюдение дозировки может закончиться отравлением. Лечение народными средствами только симптомов сердечной недостаточности, без должной терапии основного заболевания, не принесет ожидаемого результата и может ухудшить состояние больного.
silaserdca.ru
Сердечная недостаточность: симптомы, лечение, что это такое
Из этой статьи вы получите исчерпывающую информацию о болезни сердечная недостаточность: из-за чего она развивается, ее стадии и симптомы, как ее диагностируют и лечат.
Автор статьи: Стоянова Виктория, врач 2 категории, заведующая лабораторией в лечебно-диагностическом центре (2015–2016 гг.).
Дата публикации статьи: 18.12.2016 Дата обновления статьи: 25.05.2019Содержание статьи:
При сердечной недостаточности сердце неспособно полноценно справляться со своей функцией. Из-за этого ткани и органы получают недостаточное количество кислорода и питательных веществ.
Если у вас есть подозрение на сердечную недостаточность – не тяните с обращением к кардиологу. Если обратиться на ранней стадии – от заболевания можно избавиться полностью. А вот при сердечной недостаточности 2 степени и выше врачи обычно дают уже не такой благоприятный прогноз: вылечить ее до конца вряд ли получится, но вот остановить ее развитие возможно. Если же халатно относиться к своему здоровью и не обращаться к специалистам, болезнь будет прогрессировать, что может привести к летальному исходу.
Почему возникает патология?
Причины сердечной недостаточности могут быть врожденными и приобретенными.
Причины врожденной патологии
- Гипертрофическая кардиомиопатия – утолщенная стенка левого желудочка (реже – правого);
- гипоплазия – недоразвитость правого и (или) левого желудочка;
- дефекты перегородки между желудочками либо между предсердиями;
- аномалия Эбштейна – неправильное расположение атриовентрикулярного клапана, из-за которого он не может нормально функционировать;
- коарктация аорты – сужение этого сосуда в определенном месте (обычно сопровождается другими патологиями);
- открытый артериальный проток – Боталлов проток, который должен зарастать после рождения, остается открытым;
- синдромы преждевременного возбуждения желудочков (WPW-синдром, LGL-синдром).
Причины приобретенной сердечной недостаточности
- Хроническая артериальная гипертензия (повышенное давление);
- спазмы сосудов;
- стенозы (сужения) сосудов или сердечных клапанов;
- эндокардит – воспаление внутренней оболочки сердца;
- миокардит – воспаление сердечной мышцы;
- перикардит – воспаление серозной оболочки сердца;
- опухоли сердца;
- перенесенный инфаркт миокарда;
- нарушения обмена веществ.
Приобретенной сердечной недостаточностью страдают в основном люди старше 50 лет. Также в группе риска находятся курильщики и те, кто злоупотребляет алкоголем и (или) наркотическими веществами.
Часто сердечная недостаточность возникает и прогрессирует из-за чрезмерной физической активности в подростковом возрасте, когда нагрузка на сердечно-сосудистую систему и так высокая. Для профилактики сердечной недостаточности юным спортсменам рекомендуется снизить интенсивность тренировок в возрасте, когда начинается половое созревание, и рост организма наиболее активный. Если в этом возрасте проявились начальные симптомы сердечной недостаточности, скорее всего, врачи запретят занятия спортом на 0,5–1,5 года.
Классификация и симптомы
Признаки сердечной недостаточности могут проявляться в различной мере в зависимости от степени тяжести состояния.
Классификация сердечной недостаточности по Василенко и Стражеско:
Стадия 1 (начальная, или скрытая)
Симптомы проявляются только при интенсивной физической нагрузке, которая раньше давалась без труда. Признаки: одышка, сильное сердцебиение. В покое никаких нарушений кровообращения не наблюдается.
Для больных с этой стадией сердечной недостаточности нет никаких ограничений в плане физических нагрузок. Они могут выполнять любую работу. Однако все равно обязательно раз в полгода-год проходить профилактический осмотр у кардиолога, возможно, понадобится и прием препаратов, поддерживающих работу сердца.
Лечение на этой стадии эффективно и помогает избавиться от заболевания.
Стадия 2 А
- Характеризуется нарушением кровообращения в малом круге.
- На холоде быстро возникает синюшность губ, носа, пальцев.
- Основные симптомы сердечной недостаточности (одышка, сердцебиение) проявляются при нагрузках.
- Периодически возникает сухой кашель, несвязанный с простудными заболеваниями – это проявление застоя крови в малом круге кровообращение (в области легких).
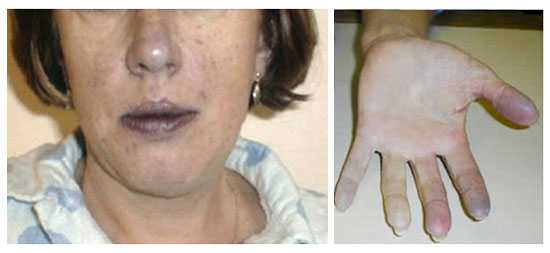 При сердечной недостаточности проявляется синюшность губ, носа и пальцев
При сердечной недостаточности проявляется синюшность губ, носа и пальцев Занятия спортом при такой сердечной недостаточности запрещены, однако физкультура и умеренная физическая активность на работе не противопоказаны.
Признаки можно устранить при правильном лечении.
Стадия 2 Б
Кровообращение нарушено как в малом, так и в большом кругах.
Все симптомы проявляются в покое или после незначительной физической нагрузки. Это:
- синюшность кожи и слизистых оболочек,
- кашель,
- одышка,
- хрипы в легких,
- отеки конечностей,
- ноющие боли в грудной клетке,
- увеличение печени.
Больные испытывают дискомфорт в груди и одышку даже при малейшей физической нагрузке, а также во время полового акта. Их изматывает ходьба пешком. Подняться вверх по ступенькам очень тяжело. Такие пациенты обычно признаются нетрудоспособными.
Лечение помогает уменьшить симптомы и предотвратить дальнейшее развитие сердечной недостаточности.
Стадия 3 (конечная, или дистрофическая)
Из-за тяжелого нарушения кровообращения усиливаются основные симптомы. Также развиваются патологические изменения внутренних органов (кардиальный цирроз печени, диффузный пневмосклероз, синдром застойной почки). Прогрессируют нарушения обмена веществ, развивается истощение тканей организма.
Лечение болезни сердечная недостаточность на этой стадии обычно уже малоэффективно. Оно помогает замедлить развитие изменений во внутренних органах, но не влечет за собой значительного улучшения самочувствия.
Больные с 3 стадией сердечной недостаточности не способны полноценно выполнять даже бытовые задачи (готовка, стирка, уборка). Пациенты признаются инвалидами.
Прогноз неблагоприятный: заболевание может привести к смерти.
Диагностика сердечной недостаточности
Перед тем как начать лечение, врачу необходимо выяснить степень тяжести и природу заболевания.
В первую очередь, понадобится осмотр терапевта. С помощью стетоскопа он прослушает легкие на предмет хрипов, а также проведет поверхностный осмотр для выявления синюшности кожных покровов. Измерит ЧСС и артериальное давление.
Иногда дополнительно проводят тесты на реакцию сердца на физические нагрузки.
| Тест с 20 приседаниями | Все измерения ЧСС проводят за 1 минуту. Замеряют ЧСС в состоянии покоя в положении сидя (результат №1 – Р №1). Пациент приседает 20 раз за 30 секунд. Замеряют ЧСС сразу после приседаний (Р №2). Замеряют ЧСС спустя 1 минуту (Р №3). Затем еще через 2 минуты (Р №4). | Реакция сердца на нагрузку: Р №2 на 25% больше Р №1 – отлично, на 25–50% больше – нормально, на 51 и более % больше – плохо. Восстановление сердца после нагрузки: Р №3 близок к Р №1 – отлично, Р №4 близок к Р №1 – нормально, Р №4 больше Р №1 – плохо. |
| Проба Руфье–Диксона | Все измерения ЧСС проводят за 15 секунд. Замеряют ЧСС после 5-минутного отдыха в положении лежа (Р1). Пациент приседает 30 раз за 45 секунд. Замеряют ЧСС сразу после нагрузки (Р2) (пациент после приседаний ложится). Ждут 30 секунд. Последний раз замеряют ЧСС за 15 секунд. | Результат подсчитывают по формуле: (4 * (Р1+Р2+Р3) – 200) / 10 Оценка: меньше 3 – отлично, от 3 до 6 – хорошо, от 7 до 9 – нормально, от 10 до 14 – плохо, больше 15 – очень плохо. У пациентов с тахикардией этот тест может давать необъективно плохой результат, поэтому применяется первый тест. |
Тесты применяются для больных, у которых хрипы в легких выражены слабо. Если тесты дали плохие результаты – скорее всего, у пациента сердечная недостаточность. Если хрипы в легких выражены сильно, проведение тестов не требуется.
Когда первичный осмотр у терапевта окончен, он дает направление к кардиологу, который проведет дальнейшую диагностику и назначит лечение.
Кардиолог порекомендует пройти следующие диагностические процедуры:
- ЭКГ – поможет выявить патологии сердечного ритма.
- Суточное ЭКГ (холтеровское монтирование или холтер) – пациенту к телу прикрепляют электроды и закрепляют на поясе устройство, которое регистрирует работу сердца на протяжении 24 часов. Больной на протяжении этих суток ведет свой обычный образ жизни. Такое обследование помогает более точно зафиксировать аритмии, если они проявляются в виде приступов.
- Эхо КГ (УЗИ сердца) – нужно для выявления структурных патологий сердца.
- Рентген грудной клетки. Помогает выявить патологические изменения в легких.
- УЗИ печени, почек. Если у пациента сердечная недостаточность 2 стадии и выше, необходимо провести диагностику этих органов.
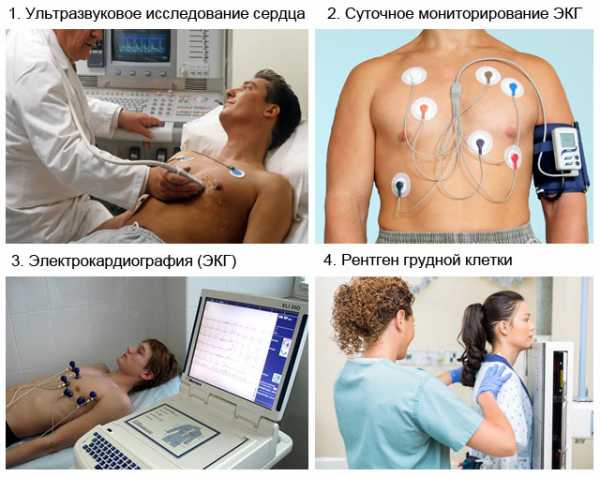 Методы диагностики патологий сердца
Методы диагностики патологий сердца Иногда может понадобиться КТ или МРТ сердца, сосудов или других внутренних органов.
После получения результатов этих диагностических методов кардиолог назначает лечение. Оно может быть как консервативным, так и хирургическим.
Лечение
Медикаментозная терапия
Консервативное лечение включает прием различных групп препаратов:
| Сердечные гликозиды | Поддерживают и улучшают сократительную функцию сердечной мышцы | Дигитоксин, Дигоксин, Метилдигоксин, Строфантин К |
| Нитраты | Снимают болевые ощущения в груди, расширяют вены | Нитроглицерин |
| Ингибиторы АПФ | Снижают давление, расширяют сосуды, уменьшают риск остановки сердца | Каптоприл, Лизиноприл, Фозиноприл |
| Бета-блокаторы | Снижают давление, замедляют сердцебиение | Метопролол, Атенолол |
| Антагонисты кальция | Расширяют артерии, снижают давление, устраняют аритмии | Верапамил, Циннаризин, Дилтиазем, Амлодипин, Нитрендипин |
| Диуретики | Выводят лишнюю жидкость из организма, препятствуют образованию отеков, повышают эффективность препаратов, снижающих давление | Спиронол, Урактон, Фуросемид, Альдактон |
| Другие | Стимулируют обмен веществ в миокарде | АТФ, Рибоксин, Карнитин |
 Препараты для лечения сердечной недостаточности
Препараты для лечения сердечной недостаточности Если у пациента сердечная недостаточность 1 степени, появившаяся на фоне чрезмерных физических нагрузок, врач может решить, что пациенту пока нет необходимости принимать серьезные препараты. В таком случае он назначит только медикаменты, улучшающие обмен веществ в сердечной мышце, а также витамины группы B для укрепления сердца и сосудов.
Хирургическое лечение
При некоторых врожденных или приобретенных пороках сердца медикаментозное лечение оказывается неэффективным. Оно может ненадолго снимать симптомы, но никак не влияет на причину заболевания.
В таком случае кардиолог принимает решение о необходимости оперативного вмешательства.
Оперативное лечение пороков сердца, из-за которых возникает сердечная недостаточность:
| Пороки клапанов | Протезирование клапанов |
| Стенозы | Стентирование артерий (установка специального расширяющего каркаса) |
| Открытый артериальный проток | Установка окклюдера |
| WPW-синдром, LGL-синдром | Катетерная абляция дополнительных проводящих путей |
Если сердечная недостаточность выражена сильно, угрожает жизни и не поддается лечению (вызвана сильными структурными изменениями сердца) – может понадобиться пересадка сердца. Эффективность такой операции высокая, однако высока и смертность. Во время пересадки сердца и в первый месяц после ее осуществления умирает около 10% пациентов.
Народные средства
При несильно выраженной сердечной недостаточности лечение медикаментами можно дополнить использованием народных средств.
Но ни в коем случае не занимайтесь самолечением! Прежде чем испытать на себе рекомендации народной медицины, проконсультируйтесь с кардиологом или терапевтом.
Пациентам с болезнью сердечная недостаточность полезны травы, которые содержат природные сердечные гликозиды.
| Пурпуровая наперстянка – содержит вещество дигитоксин | Возьмите 1,5 ч. л. (1 г) сухих листьев. Залейте 1 ст. кипятка. Настаивайте 12 часов. Принимайте по 1 ч. л. 2 раза в сутки. Обратите внимание! Ни в коем случае не превышайте дозировку. Наперстянка – растение, которым можно отравиться! При тяжелых пороках сердца, после инфаркта, при стенозе коронарных артерий и некоторых видах аритмий запрещено использовать наперстянку! Народные средства, как и медикаменты, могут быть опасны для здоровья при неправильном применении. Обязательно посоветуйтесь с лечащим врачом! |
| Шерстистая наперстянка – содержит дигоксин, целанид | |
| Майский ландыш – содержит коргликон | Возьмите 8–10 свежих цветков. Залейте 1 ст. кипятка. Настаивайте 1–2 часа. Пейте на протяжении суток небольшими порциями. Внимание! Коргликон противопоказан при WPW-синдроме, так как вызывает приступы тахикардии. |
 Травы для лечения сердечной недостаточности
Травы для лечения сердечной недостаточности Диета и образ жизни при сердечной недостаточности
В первую очередь следует отказаться от вредных привычек, если они у вас есть. Если у вас сердечная недостаточность 2 степени и выше противопоказаны занятия спортом. Лечебную физкультуру врачи рекомендуют, учитывая самочувствие пациента.
Рацион питания также следует откорректировать:
| Соль | Овощи |
| Жареное | Фрукты (особенно абрикосы) |
| Рыбные, мясные блюда (кроме отварного куриного филе), колбасы и сосиски | Свежевыжатые соки (овощные и фруктовые) |
| Грибные блюда | Кисломолочные напитки, молоко, творог |
| Специи | Отварное филе курицы |
| Крепкий чай и кофе | Гречка, овсянка |
| Копченое | Икра |
| Шоколад | Картошка (не жареная) |
| Виноград и виноградный сок | |
| Газированные и алкогольные напитки (любой крепости) |
Для уменьшения отечности и сокращения нагрузки на почки уменьшают количество воды (можно пить не более 0,75–1 л в сутки).
Чтобы к голове не приливало большое количество крови, рекомендуют спать с большой подушкой под головой. А для профилактики отеков нужна еще одна подушка – ее подкладывают под ноги.
okardio.com
Сердечная недостаточность: причины, виды, симптомы, диагностика, лечение, прогноз
Сердечная недостаточность – это заболевание, при котором нарушается способность сердца перекачивать кровь. В результате этого все органы и ткани не получают достаточно кислорода и питательных веществ, и их работа ухудшается. Острый приступ может вызвать отек легких и кардиогенный шок, которые обычно заканчиваются летальным исходом. Поэтому при первых признаках проблемы необходимо обратиться за медицинской помощью.
Что это за болезнь и ее развитие
Большинство смертей возникает по причине сердечной недостаточности. В результате снижения насосной функции, сердце не может удовлетворить потребность организма в кровоснабжении.
Недостаточность жизненно важного органа не считается самостоятельной болезнью, а состоянием вызванным пороками сердца, ишемическими нарушениями, кардиомиопатией, артериальной гипертензией и другими. В некоторых случаях патологический процесс может развиваться годами, ослабляя работу сердца. Но при остром инфаркте миокарда, когда гибнут клетки, недостаточность формируется за считанные дни. В этом случае диагностируют острую стадию патологии. Все остальные страдают от хронических проявлений проблемы.
Острая форма может быть связана с миокардитами или тяжелыми аритмиями. В этом случае резко снижается минутный выброс и поступление крови в артерии.
При хронической недостаточности патологические изменения развиваются долго и компенсируются его усиленной работой и способностью сосудистой системы приспосабливаться: сила сокращений сердца увеличивается, ритм учащается, капилляры и артериолы расширяются, из-за чего давление в диастолу уменьшается, перфузия тканей повышается, что облегчает опорожнение сердца в систолу.
Со временем патологический процесс нарастает, при этом уменьшается сердечный выброс, в желудочках остается все больше крови, во время диастолы они переполняются и растягиваются.
Из-за того, что сердечная мышца постоянно перенапрягается, пытаясь вытолкнуть кровь в сосудистое русло, происходит компенсаторная гипертрофия. Но постепенно возникает декомпенсация в связи с ослаблением миокарда, развитием дистрофического процесса, склерозирование. Сердечные мышцы начинают страдать от недостаточного притока крови.
На этой стадии в дело вступают нейрогуморальные механизмы. Симпатико-адреналовая система активизируется и сосуды по периферии сужаются, поддерживая стабильные показатели артериального давления в большом круге кровообращения при маленьком объеме сердечного выброса.
Патологический процесс сопровождается сужением почечных сосудов, что приводит к развитию ишемии и нарушению функций органа. Это проявляется в снижении суточного диуреза и задержке жидкости. Вода накапливается в органах и тканях, увеличивает количество крови, вызывает повышение внутрисосудистого давления.
Для последних стадий сердечной недостаточности характерны грубые нарушения гемодинамики:
- Расстраивается газовой обмен. Кровоток замедляется и ткани поглощают больше кислорода из капилляров. Увеличивается артериовенозная разница насыщения крови кислородом, что вызывает ацидоз. Недоокисленные метаболиты накапливаются в крови, дыхательная мускулатура работает усиленно, что активизирует основной обмен. Из-за этого организм страдает от повышенной потребности в кислороде, а кровообращение не может ее удовлетворить. Развивается кислородная задолженность, сопровождающаяся одышкой и цианозом.
- Возникают отеки. Они связаны с повышением капиллярного давления и замедлением кровотока. Сначала припухлости незаметны невооруженным глазом, но постепенно количество мочи уменьшается и появляются видимые отеки ног. В дальнейшем накапливается жидкость в брюшной полости, плевре, перикарде.
- Наблюдаются застои во внутренних органах. При нарушении тока крови в малом круге кровообращения в легких наблюдается застой, из-за чего развивается бронхит, кардиогенный пневмосклероз, кровохарканье. Застои в большом круге кровообращения приводят к увеличению размеров печени, из-за чего наблюдается тяжесть и боль справа под ребрами, постепенно возникает замещение соединительной ткани. Возникает застойный гастрит. Нарушаются функции почек, центральной нервной системы.
Изменения постепенно приводят к гибели больного. Человек должен на протяжении всей жизни принимать препараты для поддержки работы сердца.
По каким причинам возникает
Развитию сердечной недостаточности способствуют патологии сердечно-сосудистой системы.
Чаще всего проблема возникает в результате сужения артерий, которые снабжают миокард кислородом. Появляются такие патологии в молодом возрасте и остаются без внимания, пока человек не достигнет пожилого возраста. Недостаточностью могут осложняться практически все болезни сердца и сосудов. В половине случаев патология вызывается ишемической патологией и артериальной гипертонией.
Инфаркты и стенокардии играют не меньшую роль в снижении насосной функции сердца.
Также недостаточность возникает при:
- изменениях в структуре клапанов;
- гормональных нарушениях в организме, например, при гипертиреозе;
- инфекционных заболеваниях сердечной мышцы.
У женщины во время беременности при патологиях сердечно-сосудистой системы повышается нагрузка на сердце, что может привести к недостаточности.
Хроническая форма болезни возникает в связи с алкогольной и наркотической зависимостью, чрезмерными нагрузками и малоподвижным образом жизни. Длительное пребывание в неподвижном положении способствует образованию тромбов и блокаде кровеносных сосудов.
Сахарный диабет и заболевании эндокринной системы повышают риск развития проблемы.
Прогрессирование патологического состояния наблюдается:
- если обострилось основное заболевание;
- при физическом перенапряжении;
- в связи с неправильным питанием и недостатков витаминов;
- при интоксикациях;
- во время сильных стрессов.
Некоторые антиаритмические препараты, обладающие отрицательным инотропным действием, способствуют развитию проблемы, если человек употребляет их на протяжении длительного времени без ведома врача.
Какие виды бывают
В зависимости от скорости развития заболевания патология бывает:
- Острой. Ее появление происходит на протяжении нескольких минут или часов. При этом наблюдается отек легких, кардиогенный шок, сердечная астма. Обычно это состояние вызывается инфарктом миокарда, разрывом стенок левого желудочка, острой недостаточностью митрального или аортального клапана.
- Хронической. Патология формируется неделями, месяцами, годами. Проблема возникает при пороках сердца, артериальной гипертензии, хронической дыхательной недостаточности, продолжительной анемии.
Хроническая сердечная недостаточность делится на несколько классов:
- Первый. Больной страдает от одышки во время подъема по лестнице. Физическая активность при этом не нарушается.
- Второй. Когда человек быстро ходит или поднимает на первый этаж, дыхание затрудняется. Обычные нагрузки вызывают проявления недостаточности.
- Третий. Малые нагрузки и даже ходьба сопровождаются ухудшением самочувствия.
- Четвертый. Даже в состоянии покоя человек ощущает одышку и другие симптомы, а малейшие нагрузки серьезно ухудшают состояние сердца.
Хроническая недостаточность считается самой распространенной патологией среди нарушений сердечно-сосудистой системе.
В зависимости от места поражения наблюдают:
- Левожелудочковую недостаточность. Ее развитие связано с перегрузкой левого желудочка в связи с ухудшением сократительных способностей миокарда. Перегрузка наблюдается при сужении аорты, а нарушения сократительных функций происходит во время инфаркта. В этом случае развиваются застойные процессы в малом круге кровообращения.
- Правожелудочковую. Она связана с перегрузкой правого желудочков в связи с легочной гипертензией. Последней стадией являются дистрофические процессы. Больной страдает от отеков, кахексии, изменений кожного покрова.
- Смешанную. В этом случае сочетаются поражения правого и левого желудочков.
В зависимости от особенностей происхождения патологический процесс бывает:
- Миокардиальной. При этом нарушения связаны с непосредственным поражением стенок сердца, которые ухудшают энергетический обмен. Состояние характеризуется ослаблением систолы и диастолы сердца.
- Перегрузочной. Ее вызывают чрезмерные нагрузки на орган. Это происходит при пороках и болезнях с нарушением нормального тока крови.
- Комбинированной. Поражения миокарда сочетаются с повышенной нагрузкой на сердце.
Клиническая картина
При острой сердечной недостаточности слабеют функции левого предсердия и или желудочка, или правого желудочка.
Левожелудочковая недостаточность сопровождается сердечной астмой и альвеолярным отеком легких. Приступ начинается под влиянием физических и эмоциональных нагрузок. Больной страдает от удушья, которое возникает ночью и заставляет проснуться. При сердечной астме учащается сердцебиение, появляется нехватка воздуха, кашель, резкая слабость, появляется холодный пот. Больной вынужден находиться в сидячем положении с опущенными вниз ногами. Наблюдается побледнение кожного покрова с серым оттенком, акроцианоз, одышка.
Постепенно застойные явления в малом круге кровообращения нарастают, и возникает отек легких. При резком удушье человек начинает сильно кашлять и выделяется большое количество розовой мокроты. На расстоянии слышно клокотание и влажные хрипы во время дыхания. Развитие отека легких требует немедленной помощи врача, в противном случае наступает смерть.
При правожелудочковой недостаточности происходит развитие застойных явлений в большом круге кровообращения. В этом случае отекают ноги, болит справа под ребрами, появляется распирающее чувство, набухают и пульсируют вены на шее, мучает одышка, посинение кожного покрова, давящие боли в области сердца. Происходит ослабление и учащение периферического пульса, резкое снижение артериального давления, расширение жизненно важного органа вправо.
Развитие хронической патологии наблюдается у людей с аортальным пороком, поражением митрального клапана, артериальной гипертензией, коронарной недостаточностью. При ней происходят сосудистые и газовые изменения в легких.
Симптомы сердечной недостаточности этой формы проявляются в одышке, приступах удушья в ночное время суток, цианоза, учащенного сердцебиения, сухого кашля, сниженной работоспособности.
Более ярко застойные явления проявляются, если возникла хроническая недостаточность левого желудочка. Больные в этом случае страдают от одышки, цианоза, кашля, кровохарканья. Длительный венозный застой в малом круге приводит к склерозированию легких и сосудов. Это создает дополнительное препятствие на пути тока крови в малом круге. В связи с повышением давления в системе легочной артерии увеличивается нагрузка на левый желудочек.
При правожелудочковой недостаточности больной страдает от:
- болезненных ощущений и тяжести справа под ребрами;
- отеков;
- уменьшения выработки мочи;
- распирания и увеличения живота;
- одышки во время движений;
- посинения кожного покрова с желтоватым оттенком;
- накопления жидкости в брюшной полости;
- набухания шейных и периферических вен;
- увеличения размера печени.
Постепенно патологический процесс, протекающий в одном отделе сердца, распространяется на другой. Происходит развитие тотальной хронической недостаточности с застоями в обоих кругах кровообращения.
Методы диагностики
Так как недостаточность сердца развивается при других патологиях в качестве осложнения, то диагностирование должно осуществляться, даже, если явные проявления проблем отсутствуют.
Во время сбора анамнеза выявляют наличие утомления, что говорит о начале развития проблемы. Также выявляют отеки, асцит, выслушивают тоны сердца и смещение границ.
Если есть подозрения на недостаточность:
- Определяют электролитный и газовый состав крови.
- Выявляют кислотно-щелочное равновесие.
- Исследуют уровень креатинина и мочевины, кардиоспецифические ферменты, показатели белково-углеводного обмена.
- Назначают электрокардиографию. Исследование показывает наличие специфических изменений, выявить гипертрофические процессы, ишемические нарушения и нарушения ритма. Также проводят ЭКГ с нагрузкой, при котором человек должен заниматься на велоэргометре или тредмиле. Такие тесты позволяют определить резервные возможности функций сердца.
- Проводят ультразвуковую эхокардиографию для установления возможных причин сердечной недостаточности и оценки насосных функций органа.
- Выполняют магнитно-резонансную томографию для диагностики ишемической болезни, врожденных и приобретенных пороков, артериальной гипертензии и других патологий.
- Назначают рентгенографию для определения застойных процессов в малом круге кровообращения и кардиомегалии.
- Делают радиоизотопную вентрикулографию. Процедура помогает точно оценить объем желудочков и их сократительные возможности.
В тяжелых случаях назначают дополнительные методики для оценки степени поражений внутренних органов.
Лечение
Если появились признаки сердечной недостаточности, и диагноз подтвердили лабораторные и инструментальные исследования, подбирают подходящие методы лечения. Терапия направлена на устранения ишемической болезни сердца, гипертонии, ревматизма, миокардита и других патологий, которые могли бы стать причиной недостаточности.
Если у человека выявили порок, сердечную аневризму, слипчивый перикардит, которые создают механический барьер в функционировании сердца, не обойтись без хирургического вмешательства.
В случае с острой формой и тяжелым течением сердечной недостаточности больной должен соблюдать постельный режим, избегать любых эмоциональных и физических нагрузок. В других ситуациях разрешены умеренные нагрузки, которые не приводят к ухудшению самочувствия.
Необходимо снизить потребление жидкости до пол-литра в сутки. Соли разрешено не больше двух грамм. Больной должен придерживаться принципов витаминизированного, легкоусвояемого и диетического питания.
Терапия медикаментами способствует улучшению состояния и качества жизни больного. Для этого рекомендуют употребление:
- Сердечных гликозидов, которые обладают способностью повышать сократительные возможности сердечной мышцы, увеличивать насосную функцию, позволяют лучше переносить физические нагрузки.
- Вазодилататоров и ингибиторов ангиотензинпревращающего фермента. Подобными препаратами добиваются снижения тонуса сосудов, расширения артерий и вен, уменьшения сопротивления сосудов во время сокращений сердца и увеличению сердечного выброса.
- Нитратов. Проводят лечение Нитроглицерином и его пролонгированными формами. Они способствуют улучшению кровенаполнения желудочков, увеличению сердечного выброса и расширению коронарных артерий.
- Мочегонных препаратов. Они позволяют ускорить выведение избыточной жидкости и тем самым уменьшают отеки.
- Бета-адреноблокаторов для снижения частоты сокращений, повышения сердечного выброса и улучшения кровенаполнения сердца.
- Антикоагулянтов. Под их влиянием снижается вероятность закупорки сосудов тромбом.
- Препаратов для улучшения обменных процессов. В таких целях пользуются витаминами группы В, аскорбиновой кислотой, инозином, препаратами калия.
Если развивается острый приступ в виде отека легких, больного необходимо срочно доставить в медучреждение, где ему окажут неотложную помощь: введут диуретики, нитроглицерин, средства для повышения сердечного выброса, выполняют кислородные ингаляции. Если в брюшной полости скопилась жидкость, то ее удаляют методом пункции. Развитие гидроторакса требует применения плевральной пункции. Пациентам, страдающим сердечной недостаточностью, в связи с выраженным кислородным голоданием показана кислородотерапия.
Прогноз и меры профилактики
Сердечная недостаточность – это тяжелая патология. Пятилетняя выживаемость наблюдается у 50% больных. Спрогнозировать последствия можно с учетом степени тяжести болезненного процесса, сопутствующего фона, эффективности назначенного терапии, образа жизни и других факторов.
Если начать лечение на начальной стадии, то можно добиться полной компенсации состояния пациента. Вероятность благоприятного исхода очень невелика при третьей стадии появления болезни.
Чтобы избежать развития патологии, необходимо оградить себя от влияния факторов, способствующих появлению ишемической болезни сердца, гипертонии, пороков сердца и других. Чтобы имеющаяся сердечная недостаточность не прогрессировала, нужно придерживаться оптимального режима физической активности, употребления назначенных лекарственных средств, регулярно проходить осмотр у кардиолога.
kardiopuls.ru
Сердечная недостаточность: симптомы и лечение
Причиной сердечной недостаточности является ухудшение способности сердца к сокращению или расслаблению. Ухудшение может быть вызвано повреждением миокарда, а также нарушением баланса систем, отвечающих за сужение и расширение сосудов. Нарушение двигательной активности сердца приводит к уменьшению снабжения органов и тканей кислородом. Также возникает задержка жидкости в организме.
Сердечная недостаточность сопровождается развитием ряда симптомов: одышки, снижения работоспособности, отеков и других. Все эти признаки могут наблюдаться и при других заболеваниях, поэтому диагноз «сердечная недостаточность» невозможно поставить только на основании симптомов.
Различают острую и хроническую сердечную недостаточность. Острая сердечная недостаточность появляется в результате повреждения миокарда, прежде всего острого инфаркта миокарда. Она сопровождается быстрым появлением застоя в легких, вплоть до их отека. В нашей статье мы рассмотрим симптомы и лечение наиболее часто встречающейся формы — хронической сердечной недостаточности.
Симптомы сердечной недостаточности
Проявления недостаточности кровообращения зависят от ее тяжести. Традиционно выделяют три стадии.
I стадия
В начальной стадии болезни возникает утомляемость, одышка, чрезмерное учащение пульса при физической нагрузке. Даже несколько приседаний вызывают учащение дыхания в полтора-два раза. Восстановление исходной частоты пульса происходит не ранее чем через 10 минут отдыха после нагрузки. При интенсивных физических нагрузках может появляться легкое удушье.
Местные симптомы выражены слабо. Иногда может появляться кратковременный акроцианоз (посинение кожи кистей, стоп). После значительных нагрузок, употребления большого количества воды или соли по вечерам появляются небольшие отеки голеней или пастозность кожи в области лодыжек.
Размеры печени не увеличены. Иногда появляется периодическая никтурия – учащенное мочеиспускание по ночам.
После ограничения нагрузки и коррекции употребления соли и жидкости эти явления быстро исчезают.
II стадия
Во второй стадии болезни появляются местные симптомы сердечной недостаточности. Сначала возникают признаки поражения преимущественно одного из желудочков сердца.
При правожелудочковой недостаточности возникает застой крови в большом круге кровообращения. Пациентов беспокоит одышка при физической нагрузке, например, при подъеме по лестнице, быстрой ходьбе. Появляется учащенное сердцебиение, чувство тяжести в правом подреберье. Довольно часто возникает никтурия и жажда.
Для этой стадии характерны отеки голеней, которые не полностью проходят к утру. Определяется акроцианоз: синюшность голеней, стоп, кистей, губ. Печень увеличивается, поверхность ее гладкая и болезненная.
При левожелудочковой недостаточности преобладают симптомы застоя в малом круге кровообращения. Самочувствие больных хуже, чем при правожелудочковой недостаточности. Одышка при нагрузке сильнее, возникает при обычной ходьбе. При значительной нагрузке, а также по ночам бывает удушье, сухой кашель и даже небольшое кровохарканье.
Внешне определяется бледность кожи, акроцианоз, в некоторых случаях – своеобразный цианотичный румянец (например, при митральных пороках сердца). В легких могут выслушиваться сухие или мелкопузырчатые хрипы. Отеков на ногах нет, размеры печени в норме.
Ограничение нагрузки, коррекция употребления воды и поваренной соли, правильное лечение могут привести к исчезновению всех этих симптомов.
Постепенно нарастает застойная сердечная недостаточность, в патологический процесс вовлекаются оба круга кровообращения. Возникает застой жидкости во внутренних органах, что проявляется нарушением их функции. Появляются изменения в анализе мочи. Печень уплотняется и становится безболезненной. Изменяются показатели биохимического анализа крови, указывающие на нарушение функции печени.
Больных беспокоит одышка при минимальной физической нагрузке, частый пульс, чувство тяжести в правом подреберье. Снижается выделение мочи, появляются отеки стоп, голеней. По ночам может появляться кашель, нарушается сон.
При осмотре определяется акроцианоз, отеки, увеличение печени. У многих больных выявляется увеличение живота (асцит), накопление жидкости в плевральной полости (гидроторакс). В легких можно услышать сухие и влажные хрипы. Больной не может лежать, принимает вынужденное положение полусидя (ортопноэ). Лечение часто не приводит к нормализации самочувствия.
III стадия
Эта стадия называется конечной, или дистрофической. Она сопровождается тяжелыми нарушениями функции внутренних органов. Вследствие нехватки кислорода и питательных веществ развивается полиорганная недостаточность (почечная, печеночная, дыхательная).
Проявлением печеночной недостаточности являются отеки. Нарушается функция эндокринных желез, регулирующих вводно-электролитный баланс. При этом развивается нестерпимая жажда. Вследствие нарушения пищеварения возникает кахексия (истощение), которая может маскироваться выраженными отеками.
Тяжелая недостаточность функции внутренних органов приводит к летальному исходу.
Лечение сердечной недостаточности
Лечение недостаточности кровообращения должно устранять ее симптомы, замедлять прогрессирование, улучшать качество и продолжительность жизни больных. Очень важна защита органов-мишеней, прежде всего сердца.
Немедикаментозная терапия
Ограничивается физическая активность с целью уменьшить нагрузку на ослабленную сердечную мышцу. Однако рациональная физическая реабилитация является важным методом лечения.
Для больных с тяжелой сердечной недостаточностью можно рекомендовать дыхательную гимнастику, в том числе надувание воздушных шаров 3 – 4 раза в день. Уже через месяц дыхательных упражнений улучшается самочувствие и переносимость нагрузок. После стабилизации состояния можно увеличивать нагрузку, в том числе в виде ходьбы в обычном темпе, а затем и с ускорением. Физическая нагрузка должна стать частью образа жизни больного с сердечной недостаточностью.
Целесообразно использование вакцины против гриппа и гепатита В.
Путешествия допускаются, но нужно избегать высокогорья, жаркого и влажного климата. Продолжительность авиаперелета не должна составлять больше 2,5 часа. Во время перелета необходимо вставать, делать легкую гимнастику каждые полчаса.
Исключается курение.
При сексуальных контактах рекомендуется избегать чрезмерных эмоциональных нагрузок. В некоторых случаях рекомендуют прием нитратов под язык перед половым актом. Использование таких средств, как «Виагра», допускается, за исключением сочетания с длительно действующими нитратами.
Умеренно ограничивается жидкость. Суточное количество принятой жидкости не должно превышать 2 литра. Необходимо учитывать не только свободную жидкость (напитки), но и воду, содержащуюся в продуктах. При этом содержание воды в кашах, салатах, других гарнирах и хлебе условно принимается за 100% (то есть считают, что 50 граммов хлеба равны 50 мл воды). Важно следить за количеством выделяемой мочи, оно не должно быть меньше объема принятой жидкости.
Резко ограничивается поваренная соль, пища не досаливается при приготовлении. Общее количество соли не должно превышать 3 г на первой стадии и 1,5 г на последующих.
Алкоголь строго запрещен только при алкогольной кардиомиопатии. В остальных случаях ограничение употребления спиртных напитков носит характер обычных рекомендаций. Следует отказаться от большого объема жидкости (например, пива).
Диета должна быть питательной, с достаточным содержанием витаминов и белка.
Крайне важен ежедневный контроль веса. Прирост массы более 2 кг за 1 – 3 дня говорит о задержке воды в организме и требует немедленных мер.
Медикаментозная терапия
Медикаментозное лечение сердечной недостаточности основано на постулатах доказательной медицины. Все официально рекомендуемые препараты прошли длительный путь доказательств их необходимости, эффективности и безопасности.
К основным препаратам, используемым для терапии этого заболевания, относятся:
- ингибиторы ангиотензинпревращающего фермента для всех больных;
- бета-адреноблокаторы;
- антагонисты рецепторов к альдостерону;
- диуретики для всех больных, имеющих задержку жидкости в организме;
- сердечные гликозиды при мерцательной аритмии;
- антагонисты рецепторов ангиотензина II (сартаны).
Дополнительно назначаются средства, свойства которых достаточно изучены, но требуют дополнительных исследований:
К вспомогательным препаратам относят лекарства, назначаемые лишь в отдельных случаях:
- периферические вазодилататоры (нитраты): только при сопутствующей ангинозной боли;
- блокаторы медленных кальциевых каналов (амлодипин): при стойкой стенокардии и гипертензии;
- антиаритмические средства: при тяжелых нарушениях ритма сердца;
- аспирин: после перенесенного инфаркта миокарда;
- негликозидные инотропные стимуляторы: при низком сердечном выбросе и гипотонии.
При сердечной недостаточности, особенно в стадии декомпенсации, нужно отказаться от следующих лекарственных препаратов:
- нестероидные противовоспалительные препараты, в том числе аспирин в большой дозе;
- глюкокортикостероиды;
- трициклические антидепрессанты;
- антиаритмические препараты I класса;
- блокаторы медленных кальциевых каналов (верапамил, нифедипин, дилтиазем).
Хирургическое лечение сердечной недостаточности
Эти методы могут применяться лишь в сочетании с немедикаментозной и лекарственной терапией. В некоторых случаях рассматриваются показания к постановке кардиостимулятора, в том числе кардиовертера-дефибриллятора. Некоторый эффект может быть достигнут после трансплантации сердца, однако от этого метода постепенно отказываются. Наиболее перспективным является применение механических искусственных желудочков сердца.
ОТР, передача «Студия Здоровье» на тему «Хроническая сердечная недостаточность»
Сердечная недостаточность. Медицинская анимация.
doctor-cardiologist.ru